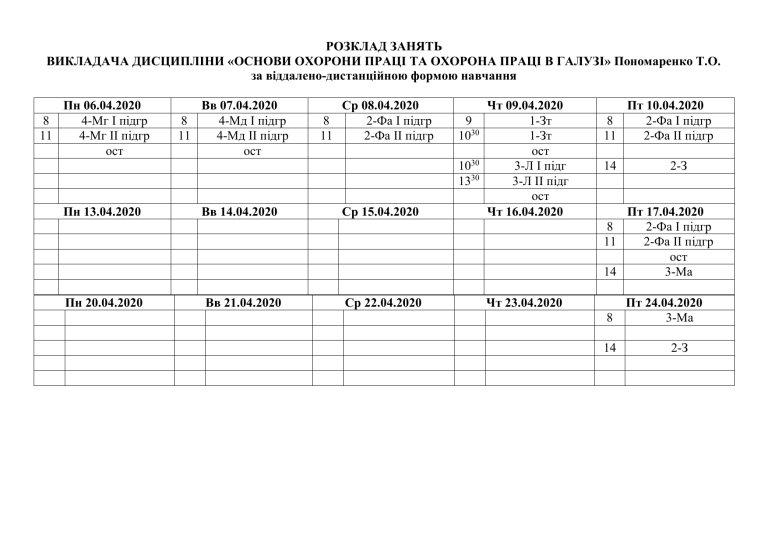
РОЗКЛАД ЗАНЯТЬ ВИКЛАДАЧА ДИСЦИПЛІНИ «ОСНОВИ ОХОРОНИ ПРАЦІ ТА ОХОРОНА ПРАЦІ В ГАЛУЗІ» Пономаренко Т.О. за віддалено-дистанційною формою навчання Пн 06.04.2020 8 4-Мг І підгр 11 4-Мг ІІ підгр ост Вв 07.04.2020 8 4-Мд І підгр 11 4-Мд ІІ підгр ост Ср 08.04.2020 8 2-Фа І підгр 11 2-Фа ІІ підгр Ср 15.04.2020 Чт 09.04.2020 1-Зт 1-Зт ост 3-Л І підг 3-Л ІІ підг ост Чт 16.04.2020 Ср 22.04.2020 Чт 23.04.2020 9 1030 1030 1330 Пн 13.04.2020 Пн 20.04.2020 Вв 14.04.2020 Вв 21.04.2020 Пт 10.04.2020 8 2-Фа І підгр 11 2-Фа ІІ підгр 14 2-З Пт 17.04.2020 8 2-Фа І підгр 11 2-Фа ІІ підгр ост 14 3-Ма 8 14 Пт 24.04.2020 3-Ма 2-З Практичне заняття 1 ПРАВОВІ ТА ОРГАНІЗАЦІЙНІ ПИТАННЯ ОХОРОНИ ПРАЦІ МЕДИЧНИХ ПРАЦІВНИКІВ АКТУАЛЬНІСТЬ ТЕМИ Охорона праці – це система заходів і засобів, спрямованих на збереження життя, здоров’я та високої працездатності людини у процесі трудової діяльності. Забезпечення реалізації вимог з охорони праці медичних і фармацевтичних працівників базується на низці законодавчих, директивних і нормативно-технічних документів, які регулюють відносини між роботодавцями та працівниками у цій сфері. Проте наявність нормативно-правової бази не забезпечує автоматичного виконання вимог з охорони праці медичних і фармацевтичних працівників. Важливе значення має також вирішення організаційних питань, що можливе лише за наявності налагодженої системи управління охороною праці. Мета: 1. Засвоїти й уміти трактувати вимоги законодавчих та нормативних актів про охорону праці медичних і фармацевтичних працівників. 2. Знати структуру управління охороною праці медичних і фармацевтичних працівників. 3. Ознайомитися з основними заходами щодо забезпечення охорони праці медичних і фармацевтичних працівників. Міждисциплінарна інтеграція Назва дисципліни Анатомія людини Медична хімія Медична і біологічна фізика Фізіологія Навички Застосовувати інформацію про анатомічну будову людини Володіти знаннями про фізико-хімічні закономірності, що є основою процесів життєдіяльності людини, застосовувати хімічні методи кількісного та якісного аналізу Застосовувати знання про загальні фізичні і біофізичні закономірності, що лежать в основі життєдіяльності людини Визначати стан здоров’я працездатності людини за різних умов на підставі фізіологічних критеріїв. Робити висновок про стан фізіологічних функцій організму людини, його систем та органів. Практичні завдання: І. Ознайомитися з методичними вказівками й довідковими матеріалами, що вміщені в них, і записати у зошит: 1. визначення законодавства України з охорони праці та основні його складники (таблиця); Термін Охорона праці Законодавство з охорони праці Нормативноправовий акт Нормативноправові акти з охорони праці (НПАОП) Нормативнотехнічна документація Відомчі документи з охорони праці Визначення 2. основні закони, в яких відображені положення про охорону праці; 3. міжнародні документи з охорони праці; 4. статті Конституції України, на яких базується законодавство України з охорони праці; 5. основні положення Закону України «Про охорону праці»; 6. принципи, на яких базується державна політика в галузі охорони праці; 7. реєстр НПАОП. Цифрове позначення різних видів НПАОП. Назви документів з охорони праці, що не включені до цього реєстру: НПАОП ХХ.Х-Х.ХХ-ХХ рік затвердження порядковий номер у межах даного виду вид нормативно-правового акта вид економічної діяльності скорочена назва НПАОП Порядковий номер у межах виду визначається згідно з даними Реєстру. Види НПАОП (в уніфікованій формі для однакового застосування) мають таке цифрове позначення: правила – 1; переліки – 2; норми – 3; положення – 4; інструкції – 5; порядки – 6; інші – 7. За цим прикладом розпишіть документи нижче, пояснити значення цифрових позначень (кодування): : НПАОП 85.1-1.06-70 НПАОП 85.0-3.01.88 Після виконання перевірте за назвою документа правильність виконання вами завдання (на останній сторінці цього документа). 8. структуру державного управління охороною праці, основні його функції та завдання (перемалювати схему нижче, заповнити пропуски в прямокутниках, додати 8 стрілок взаємодії органів); 9. види контролю за охороною праці на виробництві; 10. навчання та інструктаж з охорони праці. ОРГАНІЗАЦІЯ СЛУЖБИ ОХОРОНИ ПРАЦІ В УКРАЇНІ ТА В СУМСЬКІЙ ОБЛАСТІ Кабінет Міністрів України Державна служба України _з_н____________ с____________ Сумська обласна державна адміністрація Державна служба України з _п_____ _п_____________ Управління _д_________________і в Сумській області Управління охорони Управління з _н______ с ___ здоров’я Сумської ОДА в _С__________о__________ [_сл_________ Департамент освіти і науки Сумської ОДА [_сл_________ Сумський медичний коледж – комунальний заклад Сумської обласної ради [________________________] Сумський медичний коледж – комунальний заклад Сумської обласної ради [_________________________] _з____________ _________] _з____________ _________] ЗМІСТ ТЕМИ Державна політика в галузі охорони праці Державна політика в галузі охорони праці визначається Верховною Радою відповідно до статті 43 Конституції України і спрямована на створення належних, безпечних і здорових умов праці, запобігання нещасним випадкам і професійним захворюванням. Сфера дії вимог з охорони праці Вимоги з охорони праці поширюються на всі підприємства, установи й організації, незалежно від форм їх власності та видів діяльності, а також на усіх громадян, які працюють. За порушення організації охорони праці однаковою мірою несуть відповідальність перед законом як роботодавець (власник), так і працівник (виконавець). Законодавство України з охорони праці — система взаємопов’язаних нормативно-правових актів, які регулюють відносини в галузі охорони праці. Воно складається із законів України і спеціальних нормативноправових (підзаконних) актів, розроблених на основі цих законів. Основні закони, в яких відображені положення з охорони праці 1. Конституція України. 2. Кодекс законів України про працю (КЗпП). 3. Закони України: «Про охорону праці»; «Про загальнообов’язкове державне соціальне страхування від нещасного випадку на виробництві та професійного захворювання, які спричинили втрату працездатності»; «Про професійні спілки, їх права та гарантії діяльності»; «Основи законодавства України про охорону здоров’я»; «Про забезпечення санітарного та епідемічного благополуччя населення»; «Про захист населення і територій від надзвичайних ситуацій техногенного і природного походження»; «Про пожежну безпеку» та ін. Міжнародні та європейські документи з охорони праці: 1. Організації Об’єднаних Націй (ООН) — Загальна декларація прав людини, пакти, конвенції, декларації. 2. Міжнародної організації праці (МОП) — конвенції, рекомендації. 3. Всесвітньої організації охорони здоров’я (ВООЗ) — конвенції. 4. Ради Європи (РЄ) — конвенції, хартії. 5. Європейського союзу (ЄС) — хартії, конституція. Принципи, на яких базується державна політика в галузі охорони праці: • пріоритет життя і здоров’я працівників, повна відповідальність роботодавця за створення належних, безпечних і здорових умов праці; • підвищення рівня промислової безпеки шляхом гарантування постійного технічного контролю за станом виробництв, технологій та продукції, а також сприяння підприємствам у створенні безпечних і нешкідливих умов праці; • комплексне розв’язання завдань охорони праці на основі загальнодержавної, галузевих, регіональних програм з цього питання та з урахуванням інших напрямів економічної і соціальної політики, досягнень у галузі науки і техніки та охорони довкілля; • соціальний захист працівників, повне відшкодування збитків особам, які потерпіли від нещасних випадків на виробництві та професійних захворювань; • встановлення єдиних вимог з охорони праці для всіх підприємств і суб’єктів підприємницької діяльності незалежно від форм власності та видів діяльності; • адаптація трудових процесів до можливостей працівника з урахуванням його здоров’я та психологічного стану; • використання економічних методів управління охороною праці, участь держави у фінансуванні заходів з охорони праці, залучення добровільних внесків та інших надходжень для таких цілей, отримання яких не суперечить законодавству; • інформування населення, проведення навчання, професійної підготовки і підвищення кваліфікації працівників з питань охорони праці; • забезпечення координації діяльності органів державної влади, установ, організацій, об’єднань громадян, які розв’язують проблеми охорони здоров’я, гігієни та безпеки праці, а також співробітництва і проведення консультацій між роботодавцями та працівниками (їхніми представниками), між усіма соціальними групами під час прийняття рішень з охорони праці на місцевому і державному рівнях; • використання світового досвіду організації роботи щодо поліпшення умов і підвищення безпеки праці на основі міжнародного співробітництва. Реєстри нормативно-правових актів з охорони праці Відповідно до Постанови КМУ № 64 від 27.01.93 було створено перший реєстр міжгалузевих і галузевих державних нормативно-правових актів про охорону праці ДНАОП («Державний нормативний акт з охорони праці»). Реєстр містить 2631 нормативний акт, включаючи 234 міжгалузеві і 2014 галузевих, 344 міждержавні стандарти безпеки праці (МСБТ) і 39 ДСТУ. До реєстру було внесено також 697 правил, 94 норми, 200 положень і статутів, 327 інструкцій, 162 керівництва (вказівки, вимоги, рекомендації), 75 технічних умов (ТУ), 49 переліків та інші нормативні документи. У 2004 р. цей реєстр був переглянутий і одержав назву НПАОП (Наказ Держнаглядохоронпраці України № 151 від 08.06.04). Зараз він містить близько 1200 документів з охорони праці. До реєстру включено нормативні акти, затверджені відповідними органами нагляду протягом останніх років, внесено офіційні зміни і доповнення. ССБП (стандарти системи безпеки праці), ДСТУ (державні стандарти України), ДСанПіН (державні санітарні правила і норми), інструкції до реєстру НПАОП, на відміну від попереднього реєстру (ДНАОП), не були включені — ними опікуються Держспоживстандарт України та відповідні галузеві міністерства. Система позначення (кодування) НПАОП Кодування НПАОП здійснюється для систематизації та обліку документів, створення необхідних умов для ефективного зберігання і використання інформації про ці нормативно-правові акти, зручності їх оброблення з використанням персональних електронно- обчислювальних машин. Структура позначення НПАОП ХХ.Х-Х.ХХ-ХХ рік затвердження порядковий номер у межах даного виду вид нормативно-правового акта вид економічної діяльності скорочена назва НПАОП Порядковий номер у межах виду визначається згідно з даними Реєстру. Види НПАОП (в уніфікованій формі для однакового застосування) мають таке цифрове позначення: правила – 1; переліки – 2; норми – 3; положення – 4; інструкції – 5; порядки – 6; інші – 7. Вид економічної діяльності (група, клас) встановлюється відповідно до ДК 009:2005 «Національний класифікатор України. Класифікація видів економічної діяльності». Діяльність у сфері охорони здоров’я людини згідно з цим класифікатором має цифрове позначення 85,1. Якщо нормативно-правовий акт поширюється на всі або кілька видів економічної діяльності, зазначається код 0.00. Державне управління охороною праці Відповідно до статті 38 Закону України «Про охорону праці» державний нагляд за додержанням законів та інших нормативно-правових актів про охорону праці здійснюють: • спеціально уповноважений центральний орган виконавчої влади з охорони праці – Державний комітет України з промислової безпеки, охорони праці, державного гірничого нагляду та державного регулювання у сфері безпечного поводження з вибуховими матеріалами промислового призначення (Держгірпромнагляд), діяльність якого спрямовується та координується Кабінетом Міністрів України; • спеціально уповноважений центральний орган виконавчої влади з питань радіаційної безпеки – Державний комітет ядерного регулювання України (Держатомрегулювання), діяльність якого спрямовується і координується Кабінетом Міністрів України; • спеціально уповноважений державний орган з питань пожежної безпеки – Державний департамент пожежної безпеки (Держпожбезпеки) є урядовим органом державного управління, який діє у складі Міністерства України з питань надзвичайних ситуацій та у справах захисту населення від наслідків Чорнобильської катастрофи (МНС) і йому підпорядковується; • спеціально уповноважений державний орган з питань гігієни праці – Державна санітарно-епідеміологічна служба (Держсанепідемслужба) – це урядовий орган державного управління, який діє у складі Міністерства охорони здоров’я (МОЗ), здійснює державний санітарноепідеміологічний нагляд і контроль за дотриманням вимог санітарного законодавства, проводить аналіз та оцінювання ризику для здоров’я і життя людини, обґрунтування заходів з управління ризиком, державну санітарно-епідеміологічну експертизу, обстеження, розслідування, лабораторні та інструментальні дослідження і випробування, а також санітарне, гігієнічне, токсикологічне, епідеміологічне та інші види оцінювання середовища життєдіяльності людини, вивчає, оцінює і прогнозує показники здоров’я населення залежно від стану середовища життєдіяльності, визначає чинники, які шкідливо впливають на стан здоров’я людини, аналізує санітарну й епідемічну ситуацію. Держгірпромнагляд відповідно до своїх функцій сприяє формуванню культури охорони праці через комплексне управління охороною праці та перевірку її ефективності на різних рівнях шляхом здійснення державного нагляду за станом охорони праці, а саме: координує роботу міністерств, інших центральних органів виконавчої влади, Ради міністрів Автономної Республіки Крим; місцевих державних адміністрацій; органів місцевого самоврядування; підприємств, інших суб’єктів господарювання в галузі безпеки, гігієни праці та виробничого середовища. - Основні функції управління охороною праці: прогнозування і планування робіт, їх фінансування; організація та координація робіт; облік показників стану умов і безпеки праці; аналіз та оцінювання стану умов і безпеки праці; контроль за функціонуванням СОУП (сукупність органів управління підприємством щодо здійснення завдань і функцій управління з метою гарантування здорових, безпечних і високопродуктивних умов праці); стимулювання робіт з удосконалення охорони праці. Система управління охороною праці на підприємствах Система управління охороною праці на підприємствах (СУОП) організовується таким чином, щоб ефективно керувати професійними ризиками виробничої діяльності з метою запобігання можливим наслідкам. 1. У Положенні про СУОП, а також у посадових інструкціях та інструкціях з охорони праці за професіями і видами робіт визначаються загальні й конкретні права та обов’язки кожного працівника, його повноваження у сфері охорони праці. 2. В організаційних заходах, які забезпечують функціонування СУОП, передбачається можливість впливу на цю систему громадських об’єднань працівників підприємства (комісії з питань охорони праці, уповноважених найманими працівниками, профспілок тощо). 3. Структура, завдання СУОП, порядок взаємодії структурних підрозділів з питань охорони праці, періодичність і порядок внутрішніх перевірок, відповідальність керівників служб та підрозділів, а також працівників викладаються в Положенні про СУОП підприємства, затвердженому наказом або розпорядженням роботодавця. 4. Система управління охороною праці на підприємствах є складовою частиною загальної системи управління охороною праці на галузевому, регіональному та державному рівнях. Вимоги положення обов’язкові для виконання всіма найманими працівниками. Відповідно до статті 13 Закону України «Про охорону праці» роботодавець зобов’язаний створити на робочому місці в кожному структурному підрозділі умови праці відповідно до нормативно-правових актів, а також забезпечити додержання вимог законодавства щодо прав працівників у галузі охорони праці. З цією метою роботодавець забезпечує функціонування системи управління охороною праці, а саме: • створює відповідні служби і призначає посадових осіб, які забезпечують вирішення конкретних питань охорони праці, затверджує інструкції про їхні обов’язки, права та відповідальність за виконання покладених на них функцій, а також контролює їх додержання (Наказ Державного комітету України з нагляду за охороною праці «Про затвердження Типового положення про службу охорони праці» № 255 від 15.11.2004); • розробляє за участю сторін проект колективного договору, а після його схвалення загальними зборами (конференцією) трудового колективу та підписання уповноваженими представниками сторін реалізує комплексні заходи для досягнення встановлених нормативів і підвищення рівня охорони праці. Колективний договір укладається між власником або уповноваженим ним органом з однієї сторони й одним або кількома профспілковими чи іншими уповноваженими на представництво трудовим колективом органами, а за відсутності таких органів — представниками трудящих, обраними й уповноваженими трудовим колективом — з іншої. Колективний договір чи угода укладається відповідно до Закону України «Про колективні договори та угоди» № 3356-ХІІ від 01.07.93 на підставі прийнятих сторонами зобов’язань з метою сприяння регулюванню трудових відносин та соціально-економічних інтересів працівників і власників. Відповідно до статті 20 Закону України «Про охорону праці» у колективному договорі, угоді сторони передбачають забезпечення працівникам соціальних гарантій у галузі охорони праці на рівні, не нижчому за передбачений законодавством, їхні обов’язки, а також комплексні заходи щодо досягнення встановлених нормативів безпеки, гігієни праці та виробничого середовища, підвищення наявного рівня охорони праці, запобігання випадкам виробничого травматизму, професійного захворювання, аваріям і пожежам, визначають обсяги і джерела фінансування зазначених заходів. Для виконання комплексного плану заходів з метою досягнення встановлених нормативів та підвищення наявного рівня охорони праці визначаються шляхи мінімізації чинників виникнення ризиків у виробничому середовищі. Якщо усунути ризики, що властиві професійній діяльності з небезпечними або шкідливими для здоров’я умовами праці, або достатньою мірою зменшити такі ризики неможливо, до плану заходів включають гарантії роботодавця для працівників, зайнятих на таких роботах, встановлення компенсацій, пільг і таких, що не передбачені законодавством змін в організації виробництва і праці: скорочену тривалість робочого часу, додаткові оплачувані відпустки, необхідні засоби колективного та індивідуального захисту, санітарно-побутові умови, лікувальнопрофілактичні заходи, нормування та оплату праці, встановлення форми, системи, розмірів заробітної плати та інших видів трудових виплат (доплат, надбавок, премій та ін.) тощо. Положення колективного договору поширюються на всіх працівників підприємств незалежно від того, чи є вони членами профспілки, і є обов’язковими як для власника або уповноваженого ним органу, так і для працівників підприємства. • • • Служба охорони праці підприємств Якщо кількість працівників становить 50 і > осіб, роботодавець створює службу охорони праці відповідно до типового положення, затвердженого Держгірпромнаглядом. Якщо кількість працівників < 50 осіб, функції служби охорони праці можуть виконувати за сумісництвом особи, які мають відповідну підготовку. Якщо кількість працівників < 20 осіб, для виконання функцій служби охорони праці можуть залучатися на договірних засадах сторонні спеціалісти, які мають відповідну підготовку. Планування роботи з охорони праці Перспективне — містить найважливіші, трудомісткі і довготермінові заходи з охорони праці. Основною формою такого планування є розроблення комплексного плану підприємства щодо поліпшення стану охорони праці. Поточне — здійснюється в межах календарного року шляхом розроблення відповідних заходів колективного договору в розділі «Охорона праці». Оперативне — здійснюється за підсумками контролю стану охорони праці у структурних підрозділах і на підприємстві в цілому. Оперативні заходи щодо усунення виявлених недоліків зазначаються безпосередньо у наказі власника підприємства, який видається за підсумками контролю, або у плані заходів, який складається як додаток до наказу. Навчання і перевірка знань з питань охорони праці на виробництві Працівники під час прийняття на роботу і в процесі роботи мають проходити за рахунок роботодавця інструктаж, навчання з питань: охорони праці; надання першої медичної допомоги потерпілим від нещасних випадків; правил поведінки у разі виникнення аварії. Державний нагляд, відомчий і громадський контроль за охороною праці на виробництві Державний нагляд за додержанням законів та інших нормативноправових актів з охорони праці відповідно до Закону «Про охорону праці» здійснюють: спеціально уповноважений центральний орган виконавчої влади з нагляду за охороною праці; спеціально уповноважений державний орган з питань радіаційної безпеки; спеціально уповноважений державний орган з питань пожежної безпеки; спеціально уповноважений державний орган з питань гігієни праці. Відомчий контроль покладається на адміністрацію підприємства і на господарські організації вищого рівня. Цей контроль здійснюється відповідними службами охорони праці. Громадський контроль за додержанням законодавства про охорону праці здійснюють професійні спілки, їх об’єднання в особі своїх виборних органів і представників. Професійні спілки здійснюють громадський контроль за: а) додержанням законодавства про охорону праці; б) створенням безпечних і нешкідливих умов праці, належних виробничих та санітарно-побутових умов; в) забезпеченням працівників спецодягом, спецвзуттям, іншими засобами індивідуального й колективного захисту. У разі загрози життю або здоров’ю працівників професійні спілки мають право вимагати від роботодавця негайного припинення робіт на робочих місцях, виробничих дільницях, у цехах та інших структурних підрозділах або на підприємствах чи виробництвах у цілому на період, необхідний для усунення загрози життю або здоров’ю працівників. 1. 2. 3. 4. 5. МАТЕРІАЛИ ДЛЯ САМОКОНТРОЛЮ А. Завдання для самоконтролю Яким чином Держгірпромнагляд здійснює комплексне управління охороною праці та перевірку її ефективності на різних рівнях? Що означає абревіатура НПАОП? Назвіть основні види НПАОП. Що означає абревіатура СУОП? Які основні види нагляду за охороною праці на виробництві? Назвіть види документів, які регламентують питання охорони праці, але не включені до реєстру НПАОП. ЛІТЕРАТУРА Основна 1. Охорона праці в медицині і фармації / В.М. Мороз, І.В. Сергета, Н.М. Фещук, М.П. Олійник. – Вінниця: Нова книга, 2005. – 544 с. 2. Охорона праці у фармацевтичній галузі: навч. посіб. / О.В. Жуковіна, О.І. Зайцев, О.І. Жуковін, Г.А. Грецька. – К.: Медицина, 2009. – 432 с. 3. Закон України «Про охорону праці». 4. ДСТУ 2293-99 «Охорона праці. Терміни та визначення основних понять». 5. Желібо Є.П. Безпека життєдіяльності: навч. посіб. / Є.П. Желібо, Н.М. Заверуха, В.В. Зацарний; за ред. Є.П. Желібо, В.М. Пічі. – К.: Каравела; Львів: Новий Світ-2000, 2001. – 320 с. Додаткова Павлов Е.Х. Охрана труда в здравоохранении. Техника безопаснос- ти. Организация работьі: сб. нормативньїх документов и комментариев / Е.Х. Павлов. – М.: Книжньїй мир, 1998. – 480 с. НПАОП 85.1-1.06-70 «Правила обладнання, експлуатації та техніки безпеки фізіотерапевтичних відділень (кабінетів)»; НПАОП 85.0-3.01.88 «Галузеві норми безплатної видачі спецодягу, спецвзуття та інших засобів індивідуального захисту, а також норм санітарного одягу і санітарного взуття працівникам установ, підприємств та організацій системи охорони здоров’я». Практичне заняття 2 ГІГІЄНІЧНА ХАРАКТЕРИСТИКА УМОВ ПРАЦІ МЕДИЧНИХ ПРАЦІВНИКІВ АКТУАЛЬНІСТЬ ТЕМИ Медичні працівники роблять значний внесок у збереження здоров’я працездатного населення, а, отже, і в підвищення ефективності трудового потенціалу держави і добробуту її громадян. Медична галузь є однією з найпоширеніших сфер трудової діяльності людини. У ній нараховується понад 170 лікарських спеціальностей. За даними ВООЗ, у системі охорони здоров’я України зайнято понад 143 тис. лікарів (31 на 10 тис. населення), понад 388 тис. сестринського й акушерського персоналу (85 на 10 тис. населення), понад 19 тис. осіб стоматологічного персоналу (4 на 10 тис. населення) та 22 тис. інших постачальників послуг охорони здоров’я (5 на 10 тис. населення). При цьому загальні витрати на охорону здоров’я на душу населення в Україні у середньому становлять 160 дол. США на рік (для порівняння: у США – 6719, Норвегії – 6267, Швейцарії – 5660, Польщі – 555, Російській Федерації – 367, Колумбії – 217, Сальвадорі – 181, Намібії – 174, Ліберії та Ефіопії – по 7, М’янмі – 5 дол. США). У процесі виконання трудових обов’язків медичним працівникам доводиться контактувати з багатьма професійними шкідливими чинниками. Але на відміну від інших галузей у медичній не завжди можна врахувати усі виробничі чинники, що впливають на організм лікарів і медичних сестер, та інтенсивність їх впливу. Рівні захворюваності, інвалідності і смертності працівників охорони здоров’я є надзвичайно високими. Для професійної групи медичних працівників характерна також наявність «прихованої» захворюваності. Медики найчастіше лікуються самостійно або у своїх колег, що зазвичай не фіксується у відповідній звітній і статистичній документації. Тому високий рівень захворюваності серед медиків реально є ще вищим. Середня тривалість життя лікаря, за даними світової статистики, становить усього лише 54 роки. Середня тривалість життя лікарястоматолога становить 51 рік; 80 зі 100 чоловіків-стоматологів не доживають до пенсійного віку. Тому нині особливого значення набуває знання шкідливих чинників виробничого середовища медичних працівників, особливості їх дії на організм людини, основних способів запобігання їх негативному впливу. 1. 2. 3. 4. МЕТА: Класифікувати шкідливі і небезпечні виробничі чинники за ГОСТ 12.0.003-74. Аналізувати та оцінювати шкідливі і небезпечні чинники виробничого середовища, що діють на медичних працівників під час виконання ними професійних обов’язків. Трактувати критерії оцінювання важкості, напруженості, шкідливості та небезпечності праці медичних працівників. Пояснювати методику оцінювання важкості, напруженості, шкідливості та небезпечності праці згідно з Гігієнічною класифікацією праці № 4137-86 МОЗ СРСР. Міждисциплінарна інтеграція Назва дисципліни Анатомія людини Медична і біологічна фізика Навички Аналізувати інформацію про будову тіла людини, її системи, органи і тканини Пояснювати фізичні основи й біофізичні механізми дії зовнішніх чинників на системи організму людини. Трактувати загальні фізичні та біофізичні закономірності, що лежать в основі життєдіяльності людини Медична Інтерпретувати типи хімічної рівноваги для формування хімія цілісного фізико-хімічного підходу до вивчення процесів життєдіяльності організму. Застосовувати хімічні методи кількісного та якісного аналізу. Класифікувати хімічні властивості та перетворення біонеорганічних речовин у процесі життєдіяльності організму. Трактувати загальні фізико-хімічні закономірності, що є основою процесів життєдіяльності людини Мікробіологія Інтерпретувати біологічні властивості патогенних і непатогенних мікроорганізмів, вірусів та закономірності їх взаємодії з макроорганізмом, з популяцією людини і навколишнім середовищем Фізіологія Аналізувати стан здоров’я людини за різних умов на підставі фізіологічних критеріїв Біологічна Інтерпретувати значення біохімічних процесів обміну хімія речовин та його регуляції в забезпеченні функціонування органів, систем і цілісного організму людини Практичні роботи (завдання), які виконуються на занятті 1. Ознайомитися з методичними вказівками до теми і занотувати у протоколі визначення понять: «гігієна праці», «охорона праці», «шкідливий виробничий чинник», «небезпечний виробничий чинник», «важкість праці», «напруженість праці». Завдання для самостійної роботи Термін Гігієна праці Охорона праці Умови праці Визначення Безпечні умови праці Шкідливий виробничий чинник Небезпечний виробничий чинник Важкість праці Напруженість праці Потенційна небезпечність праці Граничнодопустиме значення шкідливого (виробничого) чинника Професійна хвороба 2. Розв’язати ситуаційну задачу. Проводилося санітарно-гігієнічне оцінювання умов праці і характеру трудового процесу лікарів-хірургів за показниками шкідливості та небезпечності чинників виробничого середовища, важкості та напруженості трудового процесу. Установлено, що робочий день лікарів-хірургів характеризується нерегулярною змінністю з роботою в нічну зміну; обідня перерва та регламентовані перерви протягом робочого часу відповідно до графіка роботи відсутні. Під час виконання трудової діяльності лікарі-хірурги зазнають навантажень на зоровий аналізатор, що полягає в розрізненні дрібних об’єктів – 0,3-0,5 мм (зорова робота – високоточна): під час оперативних втручань, виконання перев’язок, обстеження хворих, оформлення медичної документації. Щільність сигналів досягає у середньому 75 за 1 год. роботи. Робота лікарів-хірургів характеризується особистим ризиком, небезпекою, відповідальністю за безпеку інших осіб. Характер праці хірурга пов’язаний з перебуванням у положенні нахилу під кутом більше ніж 30° понад 50 % часу тривалості робочої зміни. Під час виконання основних видів своєї діяльності лікарі-хірурги здійснюють вимушені нахили корпусу під кутом більше ніж 30° до 120 разів за зміну. Під час дослідження впливу виробничого мікроклімату на організм встановлено, що праця медичного персоналу належить до легкої фізичної роботи категорії робіт 1б (за ДСН 3.3.6.042-99). В операційних температура повітря в теплий період року становить 29 °С, відносна вологість повітря – 50 %, швидкість руху повітря – 0,1 м/с. На робочих місцях лікарів-хірургів в операційних блоках зареєстровані найвищі рівні шуму, які створюються роботою медичного обладнання (наркозні і дихальні апарати тощо) і становлять 48-50 дБА. Концентрація оксидів азоту в зоні дихання лікарів-хірургів досягає 10 мг/м3. Завдання 1. Дайте гігієнічну оцінку праці лікарів-хірургів за показниками важкості, напруженості, шкідливості та небезпечності, а також у цілому відповідно до Гігієнічної класифікації праці № 4137-86. 2. Вкажіть на зміни, що можуть виникати в організмі лікарів-хірургів унаслідок роботи в таких умовах. 3. Запропонуйте профілактичні заходи, спрямовані на оздоровлення умов праці лікарів-хірургів. Додаткова інформація Допустимі параметри мікроклімату (ДСН 3.3.6.042-99) у теплий період року: температура повітря – 28-21 °С (категорії робіт 16); відносна вологість – не > 60 %; швидкість руху повітря – 0,1-0,3 м/с. Допустимий рівень шуму на постійному робочому місці – 50 дБА (ДСН 3.3.6.037-99). Гранично допустима концентрація (ГДК) оксидів азоту – 5 мг/м3 (III клас небезпечності; ГОСТ 12.1.005-88). ПРОЧИТАЙТЕ УВЕСЬ МАТЕРІАЛ, ЯКИЙ НЕ ВИДІЛЕНИЙ ЖИРНИМ (с. 3-36), ПЕРШ НІЖ РОЗПОЧАТИ ВИКОНАННЯ ЗАВДАННЯ! РОЗВЯЗАННЯ ЗАДАЧІ ПОЛЯГАЄ У ЗАПОВНЕННІ «КАРТИ УМОВ ПРАЦІ» (с. 7-10) – розкресліть її після запису умов задачі, КОРИСТУЮЧИСЬ ТАБЛИЦЕЮ (с. 11-13) ТА ЗВЕРНІТЬ УВАГУ НА ТЕКСТ НА с. 15-18 («Гігієнічні умови праці … хірургічного профілю») ЗМІСТ ТЕМИ Класифікація праці медичних працівників У трудовій діяльності медичних працівників можна виділити такі складники: 1) праця лікарів; 2) праця середнього медичного персоналу (медичні сестри, фельдшери, помічники лікарів, зубні техніки тощо); 3) праця молодшого медичного персоналу (санітарів). Виділяють лікарські і сестринські спеціальності таких профілів: • терапевтичного; • хірургічного; • стоматологічного; • гігієнічного; • зі спеціальними методами досліджень та ін. На характер праці медичних працівників однієї і тієї ж спеціальності значно впливають тип медичного закладу (стаціонар, поліклініка, швидка допомога), профіль відділення, в якому вони працюють. Класифікація небезпечних і шкідливих виробничих чинників (ГОСТ 12.0.003-74) Небезпечні і шкідливі виробничі чинники поділяють за природою дії на такі групи: фізичні; хімічні; біологічні; психофізіологічні. Серед фізичних небезпечних і шкідливих виробничих чинників виділяють такі: рухомі машини і механізми; рухомі частини виробничого устаткування; вироби, заготовки, матеріали, що пересуваються; конструкції, що руйнуються; гірські породи, що обрушуються; підвищена запиленість і загазованість повітря робочої зони; підвищена або знижена температура поверхонь устаткування, матеріалів; підвищена або знижена температура повітря робочої зони; підвищений рівень шуму на робочому місці; підвищений рівень вібрації; підвищений рівень інфразвукових коливань; підвищений рівень ультразвуку; підвищений або знижений барометричний тиск у робочій зоні та його різка зміна; підвищена або знижена вологість повітря; підвищений або знижений рух повітряних потоків; підвищена або знижена іонізація повітря; підвищений рівень іонізувальних випромінювань у робочій зоні; підвищене значення напруги в електричному ланцюзі, замикання якого може відбутися через тіло людини; підвищений рівень статичної електрики; підвищений рівень електромагнітних випромінювань; підвищена напруженість електричного поля; підвищена напруженість магнітного поля; відсутність або недостатність природного світла; недостатня освітленість робочої зони; підвищена яскравість світла; знижена контрастність; пряма і відбита блисткість; підвищена пульсація світлового потоку; підвищений рівень ультрафіолетової радіації ; підвищений рівень інфрачервоної радіації; гострі кромки, задирки і шорсткість на поверхнях заготовок, інструментів й устаткування; розташування робочого місця на значній висоті щодо поверхні землі (підлоги); невагомість. Хімічні небезпечні і шкідливі виробничі чинники підрозділяються за характером дії на організм людини і за шляхом проникнення в організм людини. За характером дії виділяють такі чинники: токсичні; подразні; сенсибілізувальні; канцерогенні; мутагенні; такі, що впливають на репродуктивну функцію. За шляхом проникнення в організм людини хімічні небезпечні шкідливі чинники розділяються так: проникають через органи дихання; через травний тракт; через шкірні покриви і слизові оболонки. Біологічні небезпечні і шкідливі виробничі чинники включають біологічні об’єкти, а саме, патогенні мікроорганізми (бактерії, віруси, рикетсії, спірохети, гриби, найпростіші) і продукти їхньої життєдіяльності. Психофізіологічні небезпечні і шкідливі виробничі чинники за характером дії поділяються на: а) фізичні перевантаження; б) нервово-психічні перевантаження. Серед фізичних перевантажень виділяють: статичні; динамічні. Нервово-психічні перевантаження поділяються на: розумове перенапруження; перенапруження аналізаторів; монотонність праці; емоційні перевантаження. Один і той же небезпечний і шкідливий виробничий чинник за природою своєї дії може одночасно належати до різних груп (фізичні, хімічні, біологічні, психофізіологічні). Гігієнічні особливості умов праці та стану здоров'я лікарів хірургічного профілю До хірургічного профілю належать: загальна хірургія, сферою діяльності якої є переважно хвороби черевної порожнини; торакальна хірургія, що охоплює операції на легенях, серці, стравоході; урологія, травматологія та ортопедія, нейрохірургія, акушерство і гінекологія, оториноларингологія, офтальмологія, онкологія, лицева хірургія, хірургічна стоматологія тощо. Крім перерахованих до хірургічного профілю також належать анатомія, патологічна анатомія, судова медицина, хірургічна дерматологія тощо. Професійною особливістю діяльності хірургів є багатокомпонентність трудового процесу. Крім підготовки і проведення оперативних втручань як основного виду діяльності лікарів хірургічного профілю чимало робочого часу витрачається на огляд та аналіз стану хворих, діагностику, післяопераційні процедури, ранкові конференції, лікарські призначення і вирішення питань про оперативні втручання, роботу з медичною документацією (історіями хвороб, протоколами операцій тощо), бесіди з родичами пацієнтів; у завідувачів відділень — адміністративна робота тощо. Крім перерахованих видів діяльності кожний хірург протягом місяця заступає на кілька чергувань, які тривають 7, 16 чи 24 год. Під час чергувань хірурги виконують планові й ургентні оперативні втручання, надають консультативну і лікарську допомогу хворим у різних відділеннях. Завідувачі відділень і доценти мають протягом місяця кілька додаткових чергувань. При цьому після чергування хірург продовжує роботу протягом наступного робочого дня. Таким чином, тривалість безперервного робочого ч асу хірурга збільшується. Регламентовані перерви протягом робочого часу відповідно до графіка роботи відсутні. Протягом року на одного лікаря-хірурга припадає близько 185 год оперативних втручань. Одна операція у середньому триває 1 год 12 хв. Таким чином, оперативне навантаження на одного хірурга становить близько 155 оперативних втручань на рік. Слід вра ховувати особливості виконання оперативних втручань у відділеннях гнійної хірургії, де превалює кількість операцій, що тривають значно менше часу (10-35 хв), а середнє оперативне навантаження на одного хірурга становить 136 втручань на рік. Проте такі спеціалісти зазнають значно більшого навантаження під час проведення перев’язок хворим із гнійними ранами. В оториноларингології один хірург виконує понад 170 операцій на рік і до 4 – на тиждень; в акушерстві та гінекології, відповідно, — 370 і 7 (у тому числі абортів, абразій – 230 і 5) тощо. Із підвищенням кваліфікації хірурга зростають як кількість, так і складність операцій. Фізіологічною особливістю трудової діяльності хірурга в операційній є вимушена робоча поза стоячи, зі статичним напруженням м’язової системи. Установлено, що 37,6 % усього часу операції тулуб хірурга нахилений вперед під кутом близько 45°, а 27 % — він, крім того, повернутий в один чи інший бік і лише 26 % часу тулуб хірурга займає вертикальне положення. Статичне м’язове напруження у хірургів супроводжується тонічним і тетанічним скороченням м’язів плечового пояса, спини, таза, нижніх кінцівок, рук, появою втоми, яка прямо залежить від тривалості операції. Кров’яний тиск у ногах підвищується у 2 рази, у ділянці таза — на 50 %. Відбувається знекровлення головного мозку. Робоча зона хірурга має до 60 см у діаметрі, що змушує виносити руки вперед у висячому положенні (тобто без опори ), при цьому кут відхилення плеча від тулуба коливається від 35 до 180°. Кут нахилу голови досягає 60 -80°. Під час роботи сидячи (окулісти, оториноларингологи, нейрохірурги, акушери-гінекологи та ін.) нахил тулуба вперед досягає 60-85°, руки у висячому положенні виносяться далеко вперед, спина набуває округлої форми. Через те що тулуб нахилений вперед, збільшується тиск грудної клітки на верхню частину живота, зменшується екскурсія діафрагми, унаслідок чого провокуються захворювання печінки, жовчного міхура тощо. Серед несприятливих чинників фізичної природи провідне місце в роботі хірурга належить нагрівному мікроклімату, що призводить до напруження механізмів терморегуляції і посилення потовиділення. Під час проведення операцій в умовах гіпербаричної оксигенації хірурги та їхні помічники зазнають поєднаної дії нагрівного мікроклімату, підвищеного атмосферного тиску, замкнутого простору й підвищеного надходження до організму азоту. Тиск у гіпербаричних операційних досягає 3 атм. і більше, що вважається переднаркотичним щодо азоту. Але недостатня кубатура в барокамері, інколи необхідність підвищити тиск до 7-8 атм. може створювати умови азотного наркозу для членів операційної бригади. Несприятливу дію чинить також сам процес компресії та, особливо, декомпресії. Під дією азоту у членів операційної бригади з’являється ейфорія, змінюється поведінка (безпідставний сміх, говірливість, сповільнення рухових реакцій, зниження уваги, чіткості маніпуляцій тощо). Особливістю компресії є підвищення температури повітря в барокамері від початкової, наприклад, 20 °С, до 27°С і навіть до 37°С. В умовах декомпресії, навпаки, температура знижується до 17 -15°С і навіть до 12°С. Відносна вологість при компресії підвищується із 40-60 до 70-84 %. У процесі рентгенодіагностики, радіодіагностики, хірургічних маніпуляцій у травматології лікарі та їхні помічники зазнають впливу іонізувальної радіації. Слід зазначити, що на учасників хірургічних бригад крім зазначених фізичних чинників діють токсичні хімічні речовини. Це, насамперед, хімічні сполуки, які використовуються для інгаляційного наркозу: закис азоту (N 2О), фторотан (флюотан, галотан), ефір етиловий, хлороформ (трихлорметан), трихлоретилен, циклопропан, хлоретил (етилхлорид) тощо. Уміст фторотану в повітрі операційної на різній відстані від маски пацієнта збільшується пропорційно тривалості операції, осо бливо в разі напіввідкритого контуру дихання. Крім того, вміст інгаляційних наркотиків у зоні дихання членів хірургічних бригад залежить від обсягу хірургічного втручання, кубатури приміщення операційної і леткості наркотичних речовин. Із позиції гігієни праці має значення і швидкість виведення засобів для наркозу з організму. Дослідженнями встановлено, що етиловий ефір досить швидко виводиться з організму. Сліди ж фторотану виявляються у видихуваному повітрі навіть через 64 год. Хлороформ не накопичується в організмі, а етиловий спирт затримується до двох діб. Під час операційних втручань лікарі-хірурги перебувають у стані високого розумового та нервово-емоційного напруження. Унаслідок тривалих операцій (3-6 год) збільшується час зоровомоторної реакції, порушується координація рухів кисті й пальців, знижуються пам’ять та увага, у ЦНС переважають гальмівні процеси. Відзначають також і зворотні прояви: у процесі операції поліпшуються показники робочих функцій, настає емоційне збудження. Це відбувається внаслідок застійного збудження у відповідних нервових центрах. Надалі застійне збудження переходить у виснаження. Це особливо помітно в разі емоційних переживань, зумовлених невдалим ходом чи незадовільними результатами операції. Частота серцевих скорочень у процесі підготовки хірурга до операції збільшується на 5-10 за 1 хв, досягаючи 88-110 за 1 хв і зростаючи у відповідальні періоди операції. Після операційних втручань, залежно від їх тривалості, обвід нижніх кінцівок хірургів збільшується на 0,5 -0,8 см, площа стопи – на 2-4 %. На особливу увагу з погляду гігієни праці заслуговує праця лікаря- анестезіолога, яка пов’язана з підготовкою хворого до операції, проведенням наркозу, постійним контролем за життєво важливими процесами організму оперованого та підтриманням його функцій під час операції і в післяопераційний період. Анестезіолог працює з точною апаратурою, що потребує не лише практичних навичок, а й технічних знань. Професійні дії вимагають від анестезіолога цілеспрямованості, тривалого напруження уваги, швидкого оцінювання ситуації. Серед захворювань хірургів із тимчасовою втратою працездатності на першому місці стоять гострі респіраторні захворювання, грип, хвороби органів кровообігу, травлення і нервової системи. Серед хронічних захворювань хірургів й акушерів-гінекологів, які виявляються у процесі медичних оглядів, перше місце посідають захворювання системи кровообігу та неврастенії, що пов’язано з високим психоемоційним і фізичним напруженням. У цих лікарів найчастіше відзначаються біль у ділянці серця, підвищення артеріального тиску, значні зміни на ЕКГ, варикозне розширення вен нижніх кінцівок, розлади нервової системи тощо. У жінок-хірургів спостерігаються висока захворюваність на гінекологічні захворювання, патології вагітності, патологічні пологи тощо. Гігієнічні особливості умов праці та стану здоров'я лікарів терапевтичного профілю До спеціальностей терапевтичного профілю належать: терапія з її відгалуженнями (гастроентерологія, пульмонологія, кардіологія), фтизіатрія, інфекційні хвороби, дерматовенерологія, неврологія, психіатрія, педіатрія, швидка та невідкладна медична допомога. З урахуванням особливостей організації праці та впливу несприятливих чинників лікарів перерахованих спеціальностей слід розподілити на три групи: ті, що працюють у поліклініці; дільничні; ті, що працюють у стаціонарі. Основним принципом організації роботи поліклініки є дільничний принцип надання медичної допомоги. Він полягає в обслуговуванні поліклінікою територіальної дільниці з урахуванням чисельності населення, що проживає на ній. До кожної дільниці прикріпляються лікар-терапевт і медична сестра. Робота дільничного лікаря-терапевта здійснюється за графіком, в якому передбачені фіксований час амбулаторного приймання хворих, допомога хворим у них вдома, профілактична та інша робота. Відповідно до графіка лікар по черзі працює в різні години дня і в різні дні тижня. Важливим напрямом роботи дільничного терапевта є приймання пацієнтів у поліклініці. Кожне відвідування хворого лікар повинен у межах наявних можливостей зробити вичерпним і закінченим. Повторне приймання слід призначати виключно за медичними показаннями. Нині фіксована норма часу, необхідного для приймання одного пацієнта, становить 12 хв. Значний час дільничний лікар витрачає на медичне обслуговування хворих удома. У середньому витрати часу дільничного лікаря під час надання допомоги вдома мають становити 30—40 хв на одне відвідування. Дільничний лікар зобов’язаний здійснювати раннє виявлення захворювань і своєчасно надавати кваліфіковану медичну допомогу населенню дільниці як у поліклініці, так і вдома; відвідувати хворих удома в день надходження виклику, забезпечити систематичне й динамічне спостерігання за ними, активне лікування хворих до їх одужання або госпіталізації. У домашніх умовах важче, ніж у поліклініці або стаціонарі, провести діагностичне дослідження, тим більше, що майже 2/3 викликів надходить від хворих літнього віку. Оглянувши вдома хворого за викликом, дільничний лікар у подальшому (у міру потреби) має відвідувати хворого за своєю ініціативою. Серед несприятливих психофізіологічних чинників, впливу яких зазнають дільничні терапевти, провідна роль належить надмірному фізичному навантаженню. Воно залежить від сезону року (кількості викликів), розмірів лікарської дільниці, типу забудови (одно- або багатоповерхові будівлі, наявність чи відсутність у будинках ліфтів). Крім того, дільничні терапевти й педіатри, лікарі швидкої медичної допомоги, лікарі-психіатри та невропатологи відчувають постійне психоемоційне напруження. Воно зумовлене тяжкістю хвороби пацієнтів, складністю діагностики, обмеженістю можливостей допомогти хворому, особливістю контактів лікаря з хворими та їхніми близькими. Основними видами діяльності лікарів-терапевтів у стаціонарах є: обхід хворих, заповнення медичної документації, проведення діагностичних процедур, консультації із завідувачем відділення і вузькими спеціалістами, проведення бесід із хворими та їхніми родичами тощо. Фактична кількість хворих, яких лікар-терапевт курирує одночасно, становить у середньому 18,5-21,5 особи. У середньому на огляд одного терапевтичного хворого витрачається 6-9 хв, а на хворого, що вперше госпіталізований до відділення, – 27-35 хв. Лікувально-діагностична робота займає у лікарів терапевтичного відділення 43,5-51,9 % робочого часу, заповнення медичної документації – 30-33 %, а решта часу витрачається на бесіди з пацієнтами та їхніми родичами, ведення службових розмов тощо. Зайнятість лікарів у відділеннях терапевтичного профілю в середньому становить 8-8,5 год. З урахуванням сумісництва тривалість робочого дня може сягати в середньому 9,5-10,5 год. Найтривалішими робочими днями протягом робочого тижня терапевта є понеділок (9,2 год) і п’ятниця (9,25 год). Збільшення тривалості робочого дня в понеділок зумовлене ретельнішим оглядом хворих після вихідних днів, а в п’ятницю – детальнішим оглядом хворих перед виписуванням, а також потребою заповнити в ці дні медичну документацію (оформлення історії хвороби та виписного епікризу). Несприятливу дію на лікарів терапевтичного профілю можуть чинити сучасні засоби технічного оснащення медичних закладів – рентгенівські установки, джерела радіоактивного випромінювання, електронні, ультрависокочастотні, надвисокочастотні, ультразвукові та лазерні установки, джерела УФ-випромінювання, а також фармакологічні препарати, які діють на медичний персонал у вигляді розчинів, газів, парів та аерозолів. Так, аналіз проб повітря, відібраних на робочих місцях медичного персоналу, показав, що вміст парів й аерозолю кофеїну, папаверину, сальсоліну, дибазолу, фенобарбіталу у 6 % випадків перевищував ГДК у 2 -4 рази. Для лікарів лепрозоріїв, а також фтизіатріє, інфекціоністів, дерматовенерологіє, лаборантів протичумних, бактеріологічних, вірусологічних, гельмінтологічних лабораторій специфічними професійними шкідливостями є збудники відповідних інфекційних захворювань. Серед захворювань лікарів-терапевтів із тимчасовою втратою працездатності на першому місці стоять гострі респіраторні захворювання, грип, хвороби органів кровообігу, травлення та нервової системи. При цьому лікарі -терапевти хворіють значно частіше і довше порівняно з лікарями-хірургами (відповідно, 103,4 випадку і 128 днів — у терапевтів і 48,4 випадку і 76,9 дня непрацездатності на 100 працівників — у хірургів). У структурі хронічних захворювань дільничних терапевтів перші рангові місця посідають хвороби органів травлення (хронічний холецистит, гастрит, виразкова хвороба шлунка, дванадцятипалої кишки), хвороби нервової системи та органів чуття. Далі йдуть ішіас і радикуліти, зумовлені частою зміною перебування в приміщенні та за його межами під час обслуговування хворих удома. До захворювань медичного персоналу терапевтичного профілю, спричинених впливом виробничого середовища і трудової діяльності, належать: інфекційні та паразитні захворювання, аналогічні хворобам пацієнтів, яких обслуговує лікар, медична сестра або лаборант (лепра, туберкульоз, чума, холера, сибірка, сап, бруцельоз, лептоспіроз, гельмінтози тощо); захворювання, що виникають під час роботи з медикаментами, наркотичними, дезінфекційними засобами та іншими хімічними речовинами (гострі і хронічні отруєння, медикаментозна алергія, дерматози тощо); захворювання, що розвиваються внаслідок тривалого безпосереднього обслуговування психічнохворих, – професійні психоневрози; захворювання, зумовлені значним постійним нервовоемоційним напруженням (гіпертонічна хвороба, стенокардія тощо). Гігієнічні особливості умов праці та стану здоров'я лікарів стоматологічного профілю Серед стоматологічних спеціальностей виділяють терапевтичну стоматологію, хірургічну стоматологію і лицеву косметичну хірургію. Одним із основних професійних чинників для лікаря-стоматолога є вимушене положення тіла, яке супроводжується статичним напруженням окремих груп м’язів. Залежно від конструкції стоматологічного крісла для пацієнта стоматолог працює в положенні стоячи або сидячи. У разі використання крісел й апаратури вертикальних конструкцій лікар-стоматолог 34 % робочого часу працює в положенні стоячи з нахилом тулуба. Якщо ж використовуються крісла горизонтальної конструкції, то 75 % робочого часу лікар працює в положенні сидячи з нахилом і згинанням хребта в бік пацієнта, 22 % робочого часу – із сильним нахилом і згинанням хребта. М’язове навантаження стоматологів під час роботи в положенні стоячи зростає в 1,6 разу, а з нахилом тулуба — майже в 10 разів. Під час роботи в положенні сидячи з нахилом тулуба м’язове навантаження збільшується в 4 рази. Робота з дрібними дефектами зубів та обмежена доступність для розглядання їх зумовлює напруження зорового аналізатора і надмірну конвергенцію очей унаслідок наближення органа зору до розглядуваного об’єкта. Серед основних фізичних несприятливих чинників для лікарів-стоматологів варто відзначити шум від роботи бормашини, компресорів і відсосів. Особливо небезпечною є локальна вібрація, що виникає під час роботи бормашини. Застосування фотополімерних матеріалів супроводжується потраплянням у зону дихання токсичних речовин різного походження і потребує локального освітлення за рахунок високопотужного видимого та ультрафіолетового випромінювання, яке також може чинити шкідливу дію. Робота із ртутними амальгамами супроводжується дією на медичний персонал парів ртуті. Однією з найважливіших професійних шкідливостей для лікаря-стоматолога є небезпека передачі інфекції від пацієнта із захворюваннями верхніх дихальних шляхів, які перебігають у нього в лег кій, стертій, атиповій формі або перебувають у стадії інкубації. Крім того, потенційний ризик інфекційного захворювання виникає під час виконання маніпуляцій, при яких відбуваєтьс я контакт зі слиною, тканиною ясен, кров’ю хворих чи інфікованих осіб. Медичне обстеження стану здоров’я лікарів-стоматологів показало, що внаслідок тривалого однобічного навантаження на опорно-руховий апарат у них розтягуються сухожилки, ослаблюються суглоби і зміщуються кістки. Зміщення в колінному суглобі призводить до змін у кульшовому, надп’ятково-гомілковому суглобах, розвитку пласкої стопи. Поступово розвиваються стійкі зміни хребта, з’являються сколіоз, кіфоз і лордоз у шийному, грудному та поперековому відділах. Розвиток сколіозу провокує поза, коли маса тіла лікаря переміщується на одну ногу з нахилом тулуба в один бік; нахил уперед провокує «круглу спину» — кіфоз. Робота лікаря в положенні стоячи з нахилом тулуба часто призводить до стискування черевної порожнини грудною кліткою і, як наслідок, до захворювань жовчного міхура. При цьому погіршується виведення жовчі, утворюються камені у жовчному міхурі, стискаються внутрішні органи, ускладнюється діафрагмове дихання. Унаслідок роботи в положенні стоячи з нахилом тулуба і голови понад 10—15° досить швидко розвивається статична втома, зростають енерговитрати, виникає біль у хребті. У 70 % молодих спеціалістів -стоматологів через 6—30 міс. від початку їх діяльності з’являються симптоми, які свідчать про захворювання скелетних м’язів. Робота стоматолога в положенні сидячи біля горизонтального стоматологічного крісла з відхиленням тулуба від вертикалі на 25— 30° із поверненням плечового пояса на 28° спричиняє застій крові в органах черевної порожнини і таза і, як наслідок, — розвиток холециститу, рідше — виразкової хвороби, а також радикуліту й ішіасу. У такій позі стоматолог витрачає додаткові зусилля на підняття й утримання рук у висячому положенні, що призводить до ще більшого і швидшого розвитку втоми. Вимушена робоча поза і статичне напруження опорно-рухового апарату спричинюють біль у хребті, невралгії в ділянці плечового пояса і шиї, гемостаз у нижніх кінцівках, платипедію,остеохондроз (табл. 1). Потреба здійснювати у процесі лікувальної роботи точні і тон кі маніпуляції, стереотипні рухи, статико-динамічне напруження м’язів пальців, кистей рук і плечового пояса, утримання інструментів зусиллями лише пальців рук (як при триманні олівця), але із докладанням значних фізичних зусиль, призводить до гіпертрофії окремих груп м’язів. При цьому виникає так званий професійний біль, який, поступово наростаючи, спричиняє спастичне скорочення всієї групи м’язів рук аж до плечового пояса. Тривале і часто повторюване напруження окремих груп м’язів у неприродному, вимушеному положенні призводить до тендовагініту — дуже тяжкого захворювання суглобової сумки в місцях прикріплення сухожилків. У разі поєднання тендовагініту з хворобою Рейно настає професійна інвалідність. Пальці стають холодними, знекровленими, блідими. У тяжких випадках розвивається гангрена. Тривала дія вібрації, що поєднується з комплексом несприятливих чинників (статичні м’язові навантаження, шум, емоційне перенапруження), може призводити до стійких патологічних змін в організмі стоматологів і розвитку вібраційної хвороби, симптомами якої є судоми і біль у пальцях, відчуття оніміння рук, втрата тактильної і температурної чутливості. Унаслідок постійного тиснення рукоятки металевих інструментів на одне і те саме місце може розвиватися контрактура Дюпюї-трена. На долонній поверхні середнього, безіменного пальця або мізинця виникають канатоподібні вузлуваті стовщення, які призводять до контрактури основного й середнього суглобів. При цьому пальці інколи згинаються настільки, що нігті вростають у долоню. Напруження зорового аналізатора може призводити до спазму акомодації і виникнення так званої несправжньої міопії, а робота з УФ-лампами може спричиняти фотоофтальмію, опіки рогівки і помутніння кришталика. З’являються характерні скарги на втому органа зору, різь, відчуття «піску в очах», дискомфорт. Робота із ртутними амальгамами може стати причиною виникнення у лікарів-стоматологів, медичних сестер і зубних техніків мікромеркуріалізму. Понад 25 інфекційних захворювань, у тому числі СНІД, пріонові хвороби, гепатити В і С, можуть передаватися через слину, тканину ясен, відкриту рану. Унаслідок частого миття рук щіткою можуть з’являтися мікогенні екземи, дисгідрози, епідермофітії. Гігієнічні особливості умов праці та стану здоров'я лікарів санітарно-епідеміологічного профілю В Україні функціонує близько 800 СЕС, в яких працюють понад 8 тис. лікарів санітарно-гігієнічного профілю. Лікарігігієністи досліджують і контролюють умови праці працівників різних категорій, навчання і виховання дітей та підлітків, вивчають показники їхнього здоров’я та фізичного розвитку, умови проживання, особливості харчування різних груп населення тощо. У процесі трудової діяльності лікарі СЕС зазнають дії різних несприятливих чинників виробничого середовища: психофізіоло гічних (нервово-емоційне напруження), фізичних (несприятливий мікроклімат, шум, ЕМП, недостатня освітленість, пил), хімічних (оксиди вуглецю, пари ртуті, зварювальні аерозолі, оксиди селену тощо) та біологічних (збудники інфекційних захворювань — туберкульозу, сальмонельозу, дифтерії тощо). Самі ж лікарі, даючи оцінку своїм умовам праці, передусім відзначають вплив несприятливих параметрів мікроклімату під час обстеження підконтрольних об’єктів (93 %), велике емоційне напруження (86 %), вплив хімічних (75 %) та біологічних чинників, особливо під час сезонного підвищення рівня інфекційної захворюваності і групових захворювань у колективах. Основними напрямами діяльності лікаря-гігієніста є проведення запобіжного й поточного санітарного нагляду, організаційнометодична та санітарно-освітня робота. Здійснення державного поточного санітарного нагляду займає в лікаря СЕС до 40 % робочого часу, у його помічника — до 85 %. Установлено, що на обсяг перевірок і характер роботи лікаря істотно впливають напрям діяльності відділення, мета проведення обстеження, місце розташування об’єктів і СЕС тощо. Так, у сільській місцевості радіус обслуговування об’єктів становить 30 —40 км, що набагато більше, ніж у містах. Запобіжний санітарний нагляд займає 6,9—10,9 % робочого часу лікаря; організаційна робота у міських СЕС — 26,4—37,5 %, у районних СЕС — 4,1 %; методична робота у міських СЕС — 20,3 %, у районних СЕС — 20,5 %. Планування роботи у середньому займає близько 1 % робочого часу. Позапланова робота лікаря міської СЕС останнім часом зросла у 14 разів, районної СЕС — у 4,7 разу. Високими є невиробничі витрати робочого часу у лікарів міської СЕС — до 17 % загальнорічного робочого часу, тоді як у лікарів районної СЕС вони становлять лише 1,53 %. Під час своєї діяльності лікар-гігієніст використовує близько 65 облікових форм, які містять інформацію про організацію, якість та ефективність державного санепіднагляду. Показники інформації щодо запобіжного санітарного нагляду становлять 9,2 %, санітарно- хімічних досліджень — 24,6 %, бактеріологічних — 9,2 %, інструментальних — 26,1 %, адміністративно-запобіжних заходів — 9,2 %, оцінювання стану здоров’я — 6,2 %. Робоче місце медичного персоналу СЕС не є жорстко фіксова ним. Трудова діяльність персоналу здійснюється як у приміщенні СЕС, так і на підконтрольних об’єктах. Робота з документацією займає близько 50 % робочого часу і 50 % часу витрачається на перевірку об’єктів і дорогу. Робота з документацією у відділеннях здійснюється в оптимальних мікрокліматичних умовах, при достатньому природному і штучному освітленні, проте супроводжується інтенсивними інтелектуальними й емоційними навантаженнями, пов’язаними з вирішенням складних завдань за відомими алгоритмами, комплексним оцінюванням отриманих даних, обробленням, перевіркою і контролем виконання завдань, одночасним наглядом за великою кількістю об’єктів контролю. Досить часто робота здійснюється в режимі переключення уваги з одного завдання на інше (підготовка екстрених донесень, довідок, відповідей на запити, скарги). Праця лікарів-гігієністів вимагає також високої комунікабельності, організаторських здібностей, уміння працювати з аудиторією тощо. Під час проведення обстежень підконтрольних об’єктів, особливо промислових підприємств, медичний персонал має контакт із цілим комплексом шкідливих виробничих чинників різної природи. Так, запиленість повітря в цехах обстежуваних підприємств у 17— 21 % випадків перевищує ГДК від 1,1 до 10 разів. Концентрації розчинників перевищують ГДК до 5—6 разів. Рівні шуму в 47—70 % випадків перевищують ГДР на 5—25 дБА, а в 14—38 % випадків відзначаються незадовільні показники мікроклімату. Працівники епідеміологічного відділу та дезстанцій зазнають дії патогенних мікроорганізмів і засобів для дезінфекції (хлорног о вапна, азотної, сульфатної, хлоридної, оцтової кислот, сірководню, формальдегіду тощо), які подразнюють органи дихання, шкіру, слизові оболонки очей. Працівники радіаційного відділу СЕС зазнають дії іонізувального випромінювання. Проведення поточного санітарного нагляду на об’єктах призводить до статичного й динамічного навантаження лікарівгігієністів та їхніх помічників. Маса приладів, які одночасно використовуються на об’єктах для відбирання проб, дослідження мікроклімату, шуму, освітлення та інших чинників навколишнього середовища, часто перевищує допустимі значення. У працівників СЕС відзначають високі рівні захворюваності з тимчасовою втратою працездатності. У структурі захворюваності провідне місце посідають хвороби органів дихання — 50,1—57,7 %, друге місце — хвороби органів кровообігу — 6,7—8,0 % і хвороби сечової і статевих систем — 4,4 %, третє — хвороби опорно-рухового апарату — 9,0—10,4 %, четверте — травми — 5,4—8 %. У лаборантів гігієнічних лабораторій, які працюють з багатьма хімічними речовинами, можуть розвиватися алергійні реакції та порушення функціонування різних органів і систем. У жінок спостерігаються порушення оваріально-менструального циклу, ускладнення вагітності й пологів. Особливості професійної захворюваності медичних працівників Застосування в медичній практиці значної кількості лікарських препаратів, особливо тих, які використовують в онкології і гематології для хіміотерапії, зумовлює зростання професійної захворюваності медпрацівників. Контакт можливий при всіх видах уведення лікарських засобів (ін’єкції, інгаляції, місцеве використання). У жінок-анестезіологів і хірургів, які зазнають професійного впливу анестетиків, трапляється загрозлива тріада: мимовільні аборти, уроджені вади розвитку у новонароджених, безпліддя. У медичних сестер онкологічних відділень частота спонтанних абортів і врод жених вад розвитку у новонароджених більше ніж удвічі перевищує ці показники в осіб контрольної групи. Протипухлинні антибіотики є значущим чинником розвитку професійних алергійних дерматозів, а також пригнічення гемопоезу й імунітету. Окрім лікарських препаратів, які є алергенами і гаптенами, професійні алергози можуть спричиняти хімічні лабораторні реагенти, дезінфекційні мийні засоби, лікувальна рослинна сировина, а також латекс. Клінічні прояви алергії до латексу можуть бути у вигляді контактного, алергійного дерматиту, кропив’янки або носити системний характер. Найчастіше латексна алергія в медперсоналу проявляється кон тактною кропив’янкою, яку помилково пов’язують із використанням присипок, мийних розчинів, частим миттям рук. Вдихання частинок латексу провокує виникнення риніту чи бронхіальної астми. В осіб із латексною контактною кропив’янкою може виникати анафілактичний шок після хірургічних, стоматологічних втручань, внутрішньовенних ін’єкцій тощо. В останні роки в Європі і США зареєстровані випадки анафілактичного шоку, спричиненого використанням одноразових шприців з латексним поршнем. При цьому мікрочастинки латексу, потрапляючи безпосередньо в тканини організму і кровоносні судини, можуть викликати генералізовану алергійну реакцію негайного типу. Питання про непереносимість латексних виробів виникло у зв’язку з поширенням вірусу імунодефіциту людини й необхідністю обов’язкового використання хірургічних рукавичок під час різних маніпуляцій. У структурі захворюваності мікрохірургіє превалюють захворювання шийно-грудного і поперекового відділів хребта, хронічні стреси, психічні розлади. У лікарів-стоматологів та інших фахівців, які надають хірургічну допомогу хворим (торакальна й абдомінальна хірургія і т. п.), робота в нахиленому положенні з витягнутими руками впливає на формування порушень постави і, зокрема, розвиток кіфозу. Тривале стояння зумовлює виникнення болю в м’язах спини, попереку, шиї і плечей, застійні явища в органах малого таза й судинах ніг, може призвести до плоскостопості і варикозного розширення вен. Головними наслідками впливу іонізувального випромінювання на медичний персонал є такі патологічні зміни: • детерміністичні: гостра і хронічна променева хвороба, опіки, катаракта; • стохастичні: генні мутації, хромосомні аберації, онкогенез, скорочення тривалості життя. Дані клініко-гігієнічних й експериментальних досліджень свідчать про те, що в осіб, які обслуговують лазерні установки, розвиваються зміни центральної нервової, серцево-судинної й ендокринної систем, зорового аналізатора. Патологічні зміни можуть мати як функціональний, так і органічний характер. Органами-мішенями в осіб, які працюють із лазерами, є орган зору і шкіра. Ушкодження очей лазерним випромінюванням не мають специфічних проявів і можуть імітувати інші форми патології. У легких випадках ушкодження очей розвиваються функціональні розлади й порушення темнової адаптації, зміна чутливості рогівки, скороминуща сліпота. При більш тяжких захворюваннях очей виникає скотома без больових відчуттів. Тривала дія контактного ультразвуку призводить до ураження периферійного нейросудинного апарату (вегетативні поліневрити, парез пальців). Ступінь вираженості таких уражень може збільшуватися під впливом супутніх чинників. У разі тривалого стажу роботи клінічні прояви дії ультразвуку мають у більшості випадків системний характер: вегетативний поліневрит і периферійний ангіодистонічний синдром верхніх кінцівок, вегетосудинна дистонія гіпотонічного типу й астенічний синдром. Якщо стаж роботи лікаря невеликий (до 5 років), випадки функціонального розладу діяльності різних систем організму спостерігаються у 2—3 рази частіше, ніж в осіб контрольної групи: зміни електричної активності головного мозку, пов’язані з ознаками дисфункції стовбурових і діенцефальних структур; підвищення збудження вестибулярного аналізатора, що є раннім проявом порушення діяльності ЦНС; зниження індексу кровонаповнення судин головного мозку, тенденція до підвищення судинного тонусу. Відзначаються еностози у фалангах пальців і дрібних кістках зап’ястка. Аналіз поширеності професійних захворювань показав, що за період 1993—2005 рр. в Україні зареєстровано 760 випадків професійної патології серед працівників охорони здоров’я: 27 гострих отруєнь і захворювань і 731 — хронічне (табл. 2). Привертає увагу той факт, що, попри зменшення кількості працівників у галузі охорони здоров’я, кількість професійних захворювань останніми роками зростає. Так, якщо в 1993—1997 рр. вона коливалася в межах 25— 40 випадків на рік, а рівень захворюваності на 10 тис. працівників був у межах 0,17—0,27, то у 2001 р. було зареєстровано 74 випадки (0,54), у 2002 р. — 79 (0,58), 2003 р. — 98 (0,72), у 2004 р. — 103 (0,76), у 2005 р. — 99 (0,73). У структурі професійних захворювань працівників охорони здоров’я перше місце (73,1 %) посідає туберкульоз органів дихання — 538 випадків. Простежується явна тенденція до збільшення кількості випадків захворювань на туберкульоз — у 2000—2005 рр. зареєстровано 429 випадків (понад половини від загальної кількості професійних захворювань у цій категорії працівників). За даними протитуберкульозних диспансерів, їх набагато більше, але не всі реєструються як професійні. Так, тільки в 2005 р. серед медичних працівників зареєстровано 850 випадків туберкульозу легенів. На другому місці — алергійні захворювання, їх було зареєстровано близько 60 випадків (9,0 %). До цієї групи належать такі захворювання, як бронхіальна астма (19 випадків), астматичний бронхіт (3), алергози (21), алер гія медикаментозна (15), також були зареєстровані набряк Квінке й анафілактичний шок. Третє місце посідають захворювання шкіри — контактні дерматити й екзема — 20 випадків (3,0 %). Привертають увагу 15 випадків сироваткового гепатиту — щороку реєструється від 1 до 3 випадків цієї хвороби. Досить великою є група «інших» професійних захворювань, які реєструються в поодиноких випадках, але серед них трапляються такі тяжкі захворювання, як рак легенів, лімфолейкоз, токсична нефропатія, гепатит інфекційний, цироз печінки, бруцельоз, ехінококоз, отруєння хімічними речовинами тощо. Слід додати, що медикаментозна алергія нині набула статусу самостійного захворювання з урахуванням етіології, патогенезу, методів профілактики і лікування. Серед проявів медикаментозної алергії найчастіше трапляються шкірні (50 —70 %), гематологічні (20—35 %) і респіраторні (10—15 %). Анафілактичний шок є найне- безпечнішим проявом медикаментозної алергії. Принципи Гігієнічної класифікації праці №4137-86 Різноманіття робіт, кожна з яких потребує неоднакового напруження функціональних систем організму, зумовило потребу їх класифікації для вирішення таких теоретичних питань і практичних завдань: - оптимізація трудових навантажень і нормування праці працівників різних категорій; - обґрунтування і реалізація заходів щодо поліпшення умов праці, скорочення і ліквідація важкої ручної праці; - планування заходів щодо раціоналізації режимів праці й відпочинку; - обґрунтування тривалості робочого дня і відпусток; - установлення пільг і компенсацій працівникам, які зайняті на важких та особливо важких роботах; - з’ясування механізмів впливу високого ступеня важкості й напруженості праці на стан здоров’я працівників і розвиток захворювань. У зв’язку з цим були науково обґрунтовані принципи і критерії та розроблені класифікації важкості й напруженості праці. Гігієнічна класифікація праці № 4137-86 призначена для гігієнічного оцінювання наявних умов і характеру праці на робочих місцях, визначення пріоритетності у проведенні оздоровчих заходів. За стосовується в Україні під час проведення атестації робочих місць за умовами праці згідно з Постановою Кабінету Міністрів України № 442 від 01.08.92 «Про порядок проведення атестації робочих місць за умовами праці». В основу атестації покладені наявність і вираженість шкідливих чинників виробнич ого середовища, рівні важкості й напруженості трудового процесу. Принцип диференціювання умов і характеру праці передбачає ступінь відхилення параметрів виробничого середовища і трудового процесу від чинних гігієнічних нормативів та впливу їх на функціональний стан і здоров’я працівника. Виходячи із принципів гігієнічної класифікації, умови праці розподіляють на 3 класи. I клас — оптимальні умови і характер праці, за яких виключена несприятлива дія на здоров’я працівників небезпечних і шкідливих виробничих чинників, створюються передумови для збереження високого рівня працездатності (відсутність таких чинників або відповідність рівням, що прийняті як безпечні для населення). II клас — допустимі умови і характер праці, за яких рівень небезпечних і шкідливих виробничих чинників не перевищує установлених гігієнічних нормативів на робочих місцях, а можливі функціональні зміни, спричинені трудовим процесом, усуваються під час регламентованого відпочинку до початку наступної зміни і не чинять у найближчий і відд алений період несприятливої дії на стан здоров’я працівників та їхнє потомство. III клас — шкідливі й небезпечні умови і характер праці, за яких унаслідок порушення санітарних норм і правил можливий вплив небезпечних і шкідливих чинників виробничого середовища у значеннях, які перевищують гігієнічні нормативи, та психофізіологічних чинників трудової діяльності, що зумовлюють функціональні зміни в організмі, які можуть призвести до стійкого зниження працездатності та / або порушення здоров’я працівників. Виділяють три ступені шкідливих і небезпечних умов та характеру праці: 1 -й — умови і характер праці призводять до функціональних порушень, які в разі раннього виявлення і припинення дії шкідливих чинників мають оборотний характер; 2- й — умови і характер праці викликають стійкі функціональні порушення, які впливають на ріст показників захворюваності з тимчасовою втратою працездатності та, в окремих випадках, появу ознак легких форм професійних захворювань; 3- й — умови і характер праці з підвищеним ризиком розвитку професійних захворювань, підвищеною захворюваністю з тимчасовою втратою працездатності. Ергономічні і фізіологічні показники важкості та напруженості праці Ергономічними показниками важкості праці є такі показники фізичного навантаження: фізичне динамічне навантаження, маса вантажу, що підіймається і переміщується, стереотипні робочі рухи, статичне навантаження, робоча поза, нахили корпусу понад 30°, переміщення у просторі. Ергономічними показниками напруженості праці є показники нервово-психічного навантаження: інтелектуальне, сенсорне й емоційне навантаження, монотонність навантажень, режим праці. Ергономічні показники важкості і напруженості праці та критерії їх оцінювання недостатньо враховують фізіологічну вартість виконуваних робіт, не враховують фізіологічних особливостей окремих груп працівників (стать, вік, стан здоров’я та ін.). Тому в разі потреби використовують фізіологічні показники і критерії оцінювання важкості й напруженості праці. Фізіологічними показниками важкості і напруженості праці є показники фізіологічної вартості роботи (функціонального напруження організму), які визначають ступінь напруженості (І, II, III, IV) фізіологічних функцій. Згідно зі шкалою ДУ «Інститут медицини праці НАМН України», напруженість фізіологічних функцій під час трудового процесу оцінюється за показниками середньої величини енерговитрат і середньої частоти пульсу за 1 хв за зміну, зміни функцій піс ля завершення робочого дня (робочої зміни) — м’язова витривалість, обсяг оперативної пам’яті, латентний період простої зоровомоторної реакції (ПЗМР), латентний період складної зорово-моторної реакції (СЗМР), час розрізнення (концентрація уваги). Залежно від змін досліджуваних функцій наприкінці робочого дня, визначених у відсотках, та стану показників частоти пульсу й енерговитрат, виражених абсолютними величинами, визначають ступінь напруженості фізіологічних функцій під час такої роботи (табл. 3). Критерії оцінювання шкідливості, небезпечності, важкості і напруженості праці За Гігієнічною класифікацією праці № 4137-86 умови праці мають 5 градацій класів і ступенів — класи оптимальні, допустимі, шкідливі і небезпечні 1, 2, 3-го ступеня. За наявності 2 або більше шкідливих і небезпечних виробничих чинників умови праці оцінюються за найвищими класом і ступенем. У разі дії хімічного чинника ступінь шкідливості умов праці встановлюється за максимальними концентраціями шкідливих речовин, а також за середньозмінними (за наявності ГДК, з та відповідної тривалості робочої зміни). Оцінювання умов праці при одночасному вмісті в повітрі робочої зони двох або більше шкідливих чинників біологічного походження, дії вібрації різних видів, за показниками мікроклімату, електромагнітних полів, світлового середовища проводять за показником, який отримає найвищий клас і ступінь шкідливості. Важкість праці оцінюють на підставі обліку всіх показників. При цьому спочатку встановлюється клас кожного із вимірюваних показників, а кінцеве оцінювання важкості праці здійснюють за показником найвищого ступеня важкості. Напруженість праці оцінюють на підставі обліку всіх наявних значущих показників, які можуть перевищувати нормативні рівні. Спочатку встановлюється клас кожного з показників, які визначили ся. Кінцева оцінка напруженості праці встановлюється за показником, який має найвищий ступінь напруженості. Методика оцінювання шкідливості, небезпечності, важкості і напруженості праці згідно з Гігієнічною класифікацією праці № 4137-86 Оцінювання шкідливості, небезпечності, важкості і напруженості праці на робочому місці передбачає встановлення класу та ступеня умов праці спочатку щодо кожного шкідливого чинника з урахуванням всіх його показників, а потім дається загальна оцінка умов праці за ступенем шкідливості та небезпечності. Умови праці оцінюються відповідно до критеріїв класифікації умов і характеру праці за ступенем шкідливості, небезпечності, важкості та напруженості (табл. 4). За наявності двох і більше шкідливих і небезпечних виробничих чинників і чинників трудової діяльності умови праці потрібно оцінювати за найвищим класом і ступенем. Класифікація не включає робіт, які виконуються в екстремальних умовах, за яких сукупність умов і характеру праці створює високий ризик виникнення тяжких форм гострих професійних уражень, ка ліцтв, загроз для життя. Ступінь ризику за наявності екстремальних умов праці не може бути визначений кількісними показниками шкід ливості, небезпечності, важкості і напруженості праці. Гігієнічна атестація робочих місць за умовами праці На виконання ст. 13 Закону України «Про пенсійне забезпечення» прийнята Постанова Кабінету Міністрів України № 442 від 01.08.92 «Про порядок проведення атестації робочих місць за умовами праці». Її мета — упорядкування системи пенсійного забезпечення та надання пільг і компенсацій трудящим, які працюють у важких та небезпечних умовах праці. Зокрема, йдеться про надання пенсій за віком на пільгових умовах за списками № 1 та № 2. Згідно з цією постановою, атестація робочих місць за умовами праці проводиться на підприємствах і в організаціях незалежно від форм власності та господарювання, де технологічні процеси, технічне обладнання та використовувані матеріали можуть бути потенційними джерелами шкідливих і небезпечних чинників. Атестацію проводить атестаційна комісія, що створюється на підприємстві чи в організації спеціальним наказом керівника. Періодичність проведення атестації — не рідше ніж 1 раз на 5 років. Атестація робочих місць передбачає: - установлення причин виникнення несприятливих умов праці; - санітарно-гігієнічне дослідження виробничого середовища, важкості і напруженості трудового процесу на робочому місці; - комплексне оцінювання чинників виробничого середовища і характеру праці (важкості та напруженості) на відповідність їхніх характеристик стандартам безпеки праці, будівельним та санітарним нормам і правилам; - установлення ступеня шкідливості й небезпечності праці та її характеру за Гігієнічною класифікацією праці; - обґрунтування віднесення робочого місця до категорії зі шкідливими (особливо шкідливими), важкими (особливо важкими) та напруженими умовами праці; - визначення (підтвердження) права працівників на пільгове пенсійне забезпечення за роботу в несприятливих умовах; - складання переліку робочих місць, виробництв, професій та посад з пільговим пенсійним забезпеченням працівників; - аналіз реалізації технічних та організаційних заходів, спрямованих на оптимізацію умов і безпеки праці. Відомості про результати атестації робочих місць заносяться до карти умов праці, форма якої затверджена Мінпраці та МОЗ. Згідно з Методичними рекомендаціями для проведення атестації робочих місць за умовами праці (спільна Постанова № 41 Мінпраці та МОЗ України від 01.09.92), вивчення чинників виробничого середовища та характеру трудового процесу проводиться за певного схемою. 1. Визначаються: - характерні для конкретного робочого місця виробничі чинники, які підлягають лабораторним дослідженням; - нормативні значення (ГДР, ГДК) параметрів чинників виробничого середовища і характеру трудового процесу (використовуються система стандартів безпеки праці, санітарних норм, інші регламенти); - фактичне значення чинників виробничого середовища і характеру трудового процесу (шляхом лабораторних досліджень або розрахунків). 2. Лабораторні та інструментальні дослідження проводяться відповідно до вимог державних стандартів, санітарних правил, методичних рекомендацій та інших регламентних документів. 3. Прилади й обладнання для вимірів мають відповідати метрологічним вимогам і підлягають перевірянню в установлені терміни. 4. Лабораторно-інструментальні дослідження фізичних, хімічних, біологічних чинників проводяться в процесі роботи у характерних (типових) виробничих умовах з використанням ефективних засобів індивідуального і колективного захисту. 5. Результати вимірів показників шкідливих і небезпечних виробничих чинників оформлюють протоколами за формами, передбаченими ГОСТ або затвердженими МОЗ України, і заносять у карту. 6. Визначається тривалість (% від тривалості зміни) дії виробничого чинника. 7. Оцінювання результатів інструментальних вимірів проводиться шляхом порівняння фактичного значення з нормативним. При цьому шум і вібрація оцінюються за еквівалентними рівнями. Ступінь шкідливості і небезпечності кожного чинника виробничого середовища і характеру трудового процесу (важкості й напруженості праці) оцінюється тільки за III класом відповідно до критеріїв «Гигиенической классификации труда (по показателям вредности и опасности факторов производственной средьі, тяжести и напряженности трудового процесса)» № 4137 -86. 1. За наявності в повітрі робочої зони двох і більше шкідливих речовин одно спрямованої дії відношення фактичної концентрації кожної з них до встановлених для них ГДК підсумовується. Якщо сума відношень перевищує 1,0, то ступінь шкідливості цієї групи речовин визначається за величиною цього перевищення з урахуванням класу небезпечності найтоксичнішої речовини в групі, а вся група оцінюється як одна величина. Концентрації шкідливих речовин односпрямованої дії визначаються за ГОСТ 12.1.005-88. 2. Оцінювання умов праці за наявності двох або більше шкідливих виробничих чинників здійснюється за найвищим класом і ступенем. Описані вище дослідження з гігієнічної атестації робочих місць і заповнення відповідних розділів Карти умов праці зазвичай здійснюються санітарними лабораторіями, атестованими МОЗ і Держстандартом на право проведення відповідних вимірів та досліджень умов праці. 3. Оцінювання технічного й організаційного рівнів робочого місця та атестація робочих місць як складників Карти умов праці здійснюється службою охорони праці підприємництва й атестаційною комісією підприємства МАТЕРІАЛИ ДЛЯ САМОКОНТРОЛЮ А. Завдання для самоконтролю (таблиці, схеми, малюнки, графіки) Охарактеризуйте психофізіологічні, фізичні, хімічні та біологічні шкідливі чинники, що можуть діяти на лікарів-терапевтів поліклінічних відділень. Б. Задачі для самоконтролю 1. Охарактеризуйте психофізіологічні, фізичні, хімічні та біологічні шкідливі чинники, що можуть діяти на лікарів-хірургів поліклінічних відділень. 2. Охарактеризуйте ергономічні критерії для оцінювання важкості й напруженості праці. ЛІТЕРАТУРА Основна 1. Гігієна праці: підручник / Ю.І. Кундієв, О.П. Яворовський, А.М. Шевченко та ін.; за ред. Ю.І. Кундієва, О.П. Яворовського. — К.: ВСВ «Медицина», 2011. — 904 с. 2. Гігієна праці: підручник / за ред. проф. А.М. Шевченка. — К.: Інфо- текс, 2000. 3. Гігієна праці (методи досліджень та санітарно-епідеміологічний нагляд) / за ред. А.М. Шевченка, О.П. Яворовського. — Вінниця: Нова книга, 2005. 4. Свидовый В.И. Гигиена и охрана труда медицинских работни- ков / В.И. Свидовый, Е.Е. Палишкина. — СПб.: Издательство СПб ГМА им. И.И. Мечникова, 2006. — 90 с. 5. Додаткова 6. Кириллов В.Ф. Гигиена труда врачей хирургического профиля / В.Ф. Кириллов. —М.: Медицина, 1982. 7. Серенко А.Ф. Труд и здоровье работников здравоохранения / А.Ф. Се- ренко. — М., 1983. 8. 9. Кречковский Е.А. Санитарно-гигиеническое обеспечение хирургических отделений больниц / Е.А. Кречковский, И.М. Матяшин, И.И. Ник- берг. — К.: Здоров’я, 1981. Научная организация труда в системе здравоохранения // Сборник материалов Всесоюзних курсов «НОТ в здравоохранении» на ВДНХ СССР, 22—26 сентября 1975 г. — М., 1975. 1 0 . Методические рекомендации по оздоровленню воздушной среды операционных при использовании ингаляционных анестетиков и профилактика их воздействия на организм персонала. — К., 1981. Практичне заняття № 3 НЕЩАСНІ ВИПАДКИ Й АВАРІЇ УЛІКУВАЛЬНОПРОФІЛАКТИЧНИХ ЗАКЛАДАХ, ЇХ РОЗСЛІДУВАННЯ ТА ОБЛІК АКТУАЛЬНІСТЬ ТЕМИ Професійна діяльність медичних працівників різного профілю пов’язана із впливом комплексу шкідливих і небезпечних чинників різноманітного походження: фізичного, хімічного, біологічного, психофізіологічного. Серед усіх професій інтелектуальної праці робота медичних працівників є однією із найнебезпечніших. Захворюваність серед медичних працівників посідає пріоритетне місце порівняно з працівниками інших галузей. Під час виконання працівником професійної діяльності або під час прямування на роботу чи з роботи пішки або транспортом трапляються нещасні випадки або аварії, яким слід запобігати, а в разі їх виникнення – розслідувати. Створення безпечних умов праці, що відповідають гігієнічним вимогам, запобігає виникненню травматизму, нещасних випадків, професійних і професійно зумовлених захворювань, а також аварій. Ці заходи вимагають високого рівня підготовки медичних працівників з питань охорони праці, знання вимог нормативних документів щодо обмеження шкідливих і небезпечних професійних шкідливостей, уміння розслідувати нещасні випадки, професійні захворювання (отруєння) медичних працівників, вести відповідну облікову та звітну документацію. Важливе значення у вирішенні наведених питань має набуття студентами медичного профілю знань з охорони праці медичних працівників різних спеціальностей та профілів і зокрема під час засвоєння теми «Нещасні випадки й аварії у лікувально-профілактичних закладах, їх розслідування та облік». МЕТА: 1. Набути знання про нещасні випадки та аварії, що трапляються у лікувально-профілактичних закладах. Оволодіти методикою розслідування та обліку нещасних випадків, аварій і професійних захворювань (отруєнь) у лікувально-профілактичних закладах. 2. Оволодіти методикою аналізу причин виникнення нещасних випадків, гострих і хронічних професійних захворювань (отруєнь) та аварій у лікувально-профілактичних закладах. 3. Засвоїти порядок встановлення зв’язку професійного захво- рювання з умовами праці. Міждисциплінарна інтеграція Теоретичні питання до заняття 1. Основний зміст постанови Кабінету Міністрів України від 17.04.2019 № 337 «Про затвердження Порядку розслідування та обліку нещасних випадків, професійних захворювань та аварій на виробництві». Завдання для самостійної роботи Термін Нещасний випадок, Визначення пов’язаний з виробництвом Нещасний випадок, не пов’язаний з виробництвом Гостре професійне захворювання Хронічне професійне захворювання Гостре професійне отруєння Професійні захворювання Виробничо зумовлена захворюваність Аварія Санітарні та протиепідемічні (профілактичні) заходи Практичні роботи (завдання) Задача 1 У поліклініку до хірурга доставлена потерпіла Петрова О.В., прибиральниця стоматологічного кабінету, з посиланням на нещасний випадок, який стався під час прибирання кабінету (падіння на підлогу). У ході обстеження в потерпілої виявлений перелом променевої кістки лівої верхньої кінцівки. Завдання 1. Скласти екстрене повідомлення про нещасний випадок потерпілої Петрової О.В. і зазначити установи, в які воно надсилається. 2. Назвати документ, згідно з яким проводиться розслідування нещасного випадку, пов’язаного з виконанням трудових обов’язків. 3. Зазначити, хто організовує комісію з розслідування, склад комісії та назвати документи, які складають за результатами розслідування. Задача 2 У стаціонарі лікувального закладу виникла пожежа через замикання проводів. Смертельно травмовано одного підсобного працівника, який заснув після розвантаження овочів, та завдано опіків двом санітаркам, які кинулися гасити пожежу. Під час пожежі зруйновано шафу з медикаментами, що призвело до викиду хімічних речовин у повітря, — їх концентрація перевищила ГДК у 3 рази. Завдання 1. Установити категорію аварії. 2. Хто повинен повідомити про аварію і в які органи? 3. Згідно з яким документом проводиться розслідування аварії на виробництві або в установі? Задача З Працівниця поліклініки з невідомих причин прийняла велику (як вона потім повідомила) дозу ліків, унаслідок чого виникло гостре отруєння. Після надання потерпілій першої невідкладної допомоги проведено розслідування нещасного випадку. Завдання 1. Необхідно кваліфікувати нещасний випадок. 2. Згідно з яким документом проводиться розслідування нещасних випадків невиробничого характеру? 3. У які органи надсилається повідомлення про нещасний випадок, не пов’язаний з виконанням трудових обов’язків? Які акти складаються за результатами розслідування? Практичне заняття № 4 ГІГІЄНА ТА ОХОРОНА ПРАЦІ В МЕДИЧНИХ ЗАКЛАДАХ АКТУАЛЬНІСТЬ ТЕМИ Гігієна та охорона праці медичних працівників сьогодні є як загальнодержавною справою, так і справою регіональних органів влади, керівників медичних програм, керівництва кожного медичного лікувальнопрофілактичного закладу чи підприємства і справою кожного працівника охорони здоров’я. Згідно з Конституцією України та Законом України «Про охорону праці», кожний медичний працівник має право на безпечну працю. Професійна діяльність медичних працівників пов’язана із впливом комплексу негативних виробничих чинників різного походження. Серед усіх професій, які належать до форм інтелектуальної праці, робота медичного працівника вважається однією із найнебезпечні- ших, такою, що потребує розроблення, наукового обґрунтування та впровадження ефективних заходів щодо її оздоровлення та надійної охорони праці. Саме вирішення санітарно-гігієнічних, технічних, соціально-економічних та інших проблем у сфері медичної галузі дасть змогу знизити рівень виробничого травматизму і професійної захворюваності, підвищити ефективність праці та зберегти здоров’я медичних працівників. МЕТА: 1. Трактувати гігієнічні вимоги до проектування та будівництва лікувально-профілактичних закладів. 2. Аналізувати й оцінювати можливий вплив шкідливих і небезпечних чинників виробничого середовища, що діють на медичних працівників. 3. Пояснювати гігієнічні вимоги та правила з охорони праці медичного персоналу в окремих структурних підрозділах ЛПЗ. 4. Розробляти та обґрунтовувати заходи щодо зменшення несприятливої дії виробничих чинників на організм медичного персоналу відповідно до основ чинного законодавства України. Назва дисципліни Анатомія людини Міждисциплінарна інтеграція Отримані навички Аналізувати інформацію про будову тіла людини, її системи, органи і тканини. Визначати топографо-анатомічні відношення органів і систем Медична і Пояснювати фізичні основи й біофізичні механізми дії біологічна зовнішніх чинників на системи організму людини. фізика Трактувати загальні фізичні та біофізичні закономірності, що лежать в основі життєдіяльності людини Медична хімія Інтерпретувати типи хімічної рівноваги для формування цілісного фізико-хімічного підходу до вивчення процесів життєдіяльності організму. Застосовувати хімічні методи кількісного та якісного аналізу. Класифікувати хімічні властивості та перетворення біонеорганічних речовин у процесі життєдіяльності організму. Трактувати загальні фізико-хімічні закономірності, що є основою процесів життєдіяльності людини Мікробіологія Інтерпретувати біологічні властивості патогенних і непатогенних мікроорганізмів, вірусів та закономірності їх взаємодії з макроорганізмом, з популяцією людини і навколишнім середовищем Фізіологія Аналізувати стан здоров’я людини за різних умов на підставі фізіологічних критеріїв Біологічна Інтерпретувати значення біохімічних процесів обміну хімія речовин та його регуляції в забезпеченні функціонування органів, систем і цілісного організму людини Основи Аналізувати стан навколишнього середовища і вплив його екології та чинників на здоров’я різних груп населення. профілактичної Демонструвати володіння методами гігієнічного медицини оцінювання впливу чинників навколишнього середовища на здоров’я населення. Планувати заходи щодо дотримання здорового способу життя, особистої гігієни і впроваджувати їх у практику охорони здоров’я. Інтерпретувати основні закони гігієнічної науки та загальні закономірності зв’язку здоров’я з чинниками й умовами середовища життєдіяльності Завдання для самостійної роботи Визначення Термін Наукова організація праці (НОП Внутрішньолікарняна інфекція (ВЛІ) Медичне обладнення Засоби захисту Індивідуальні засоби захисту Практичні роботи (завдання) 1. Ознайомитися з методичними вказівками до теми й занотувати у протокол визначення основних термінів, параметрів, характеристик згідно. 2. Вирішити ситуаційні задачі. Задача 1 Кабінет ультразвукової діагностики розміщений на 2-му поверсі поліклініки. У кабінеті площею 16 м 2 є ультразвукова діагностична установка з орієнтацією дисплею на південний схід. Стіни кабінету облицьовані керамічною плиткою світлого кольору У приміщенні наявний кондиціонер; використовується система загального освітлення. На вікнах кабінету є затінювальні штори. Лікар, який проводить ультразвукову діагностику органів черевної порожнини, обстежує за день 15-16 пацієнтів. Перерви упродовж робочого дня не робить у зв’язку з великою кількістю хворих. Для роботи використовує гумові рукавички. Завдання 1. Вкажіть порушення, які були допущені під час облаштування кабінету ультразвукової діагностики. 2. Оцініть організацію та режим праці і відпочинку лікаря. Запропонуйте профілактичні заходи, спрямовані на оздоровлення умов праці медичного персоналу кабінету ультразвукової діагностики. Задача 2 Лікар-стоматолог 70-75 % робочого часу працює сидячи, а решту часу – стоячи і переміщуючись по кабінету. Із засобів індивідуального захисту використовує чотиришарову марлеву маску (1 на робочу зміну) і рукавички. У стоматологічному кабінеті температура повітря становить 29 °С (тепла пора року), відносна вологість повітря 72 %, швидкість руху повітря 0,1 м/с; світловий коефіцієнт – 1 : 6 , коефіцієнт природного освітлення – 1 , 3 % . Завдання 1. Дайте оцінку умовам праці лікаря-стоматолога. 2. Оцініть організацію та режим праці і відпочинку лікаря. 3. Запропонуйте профілактичні заходи, спрямовані на оздоровлення умов праці лікаря-стоматолога. Задача З Випускник медичного університету за розподілом направляється на роботу до міського центрального протитуберкульозного диспансеру на посаду лікаря-фтизіатра. Вкажіть необхідний обсяг медичних досліджень, які мають бути виконані претенденту на посаду під час попереднього медичного огляду, й умови, за яких він може бути допущений до роботи. 3. - ЗМІСТ ТЕМИ Оздоровлення умов праці медичних працівників Основними напрямами оздоровлення умов праці медичних працівників є: створення робочих місць медичних працівників, що відповідають усім вимогам чинного санітарного законодавства; організація повноцінних попередніх і періодичних медичних оглядів та медичної допомоги працівникам медичної галузі; удосконалення системи професійного відбору медичних працівників; розроблення ефективних систем підвищення кваліфікації медичного персоналу; забезпечення сучасною медичною технікою; дотримання правил техніки безпеки; комп’ютеризація ведення медичної документації та оснащення оргтехнікою; удосконалення нормування праці медичних працівників тощо. Гігієнічні вимоги до проектування та забудови лікувально-профілактичних закладів Однією з основних умов охорони праці медичних працівників і створення оптимальних умов для ефективного проведення лікувального процесу є планувально-архітектурне вирішення ЛПЗ. Лікуваль- но-профілактичні, аптечні та інші медичні заклади мають відповідати вимогам СанПиН 5179-90 «Санитарньїе правила устройства, оборудования и зксплуатации больниц, родильних домов и других лечебньїх стационаров», а також СНиП 2.08.02 -89 «Общественньїе здания и сооружения» і «Пособия по проектированию учреждений здравоохранения». Лікувальні заклади мають бути розташовані в селітебній, зеленій або приміській зонах відповідно до затвердженого генпланом та проектами детального планування населеного пункту з урахуванням його функціонального зонування. Забороняється розміщення лікарняних закладів на ділянках, які використовувалися раніше під звалища, поля асенізації, скотомогильники, кладовища тощо, а також ділянках, ґрунт яких забруднений речовинами органічного, хімічного та іншого характеру. Ділянки лікарняних закладів і пологових будинків мають бути віддалені від залізниць, аеропортів, швидкісних автомагістралей та інших потужних джерел впливу фізичних чинників на підставі роз рахунків, виконаних відповідно до чинних нормативних документів з урахуванням забезпечення рівнів шуму в межах санітарних норм, встановлених для приміщень житлових і громадських будівель. У разі розміщення лікарняних та пологових закладів у сельбищ- ній зоні населеного пункту лікувальні та палатні корпуси слід розміщувати не ближче ніж за 30 м від червоної лінії забудови і 30 -50 м від житлових будинків залежно від поверховості будинків ЛПЗ. Територія ділянки лікарні, пологового будинку або іншого лікувального стаціонару має бути впорядкована, озеленена. Площа зелених насаджень і газонів повинна становити не менше 60 % загальної площі ділянки, а площа садово -паркової зони – 25 м2 на людину (на ліжко). Будувати ЛПЗ слід із будматеріалів, рекомендованих для лікарняного будівництва. Внутрішнє оздоблення приміщень має відповідати їх функціональному призначенню. Поверхня стін, перегородок, стель має бути гладкою, доступною для вологого прибирання і дезінфекції. Велику увагу треба приділяти правильному колірному вирішенню виробничих приміщень (стін, підлоги, устаткування). У ЛПЗ перевагу слід віддавати світло-бежевим, палевим і жовтим тонам. Кабінети і приміщення стаціонарів мають забезпечувати оптимальні санітарно-гігієнічні і протиепідемічні режими та умови перебування хворих, а також праці і відпочинку обслуговуючого персоналу. Архітектура стаціонарів і планування їх приміщень мають виключати можливість перетину «чистих» і «брудних» потоків повітря. Розроблені окремі спеціальні будівельні та санітарні норми і правила для туберкульозних, інфекційних лікарень і відділень, рентгенологічних кабінетів та відділень, лабораторій, клініко-діагностичних, бактеріологічних, гельмінтологічних, вірусологічних лабораторій, електросвітлолікувальних та водобальнеотеплолікувальних кабінетів і відділень, сірководневих, радонових відділень, психіатричних лікарень, лепрозоріїв, зубопротезних лабораторій, дезінфекційних станцій, механізованих пралень, автоклавних, котельних тощо. Важливе значення в оздоровленні умов праці медичних працівників має раціональне розміщення медичних меблів та устаткування в кабінеті лікаря. Безпека праці під час експлуатації основного медичного обладнання Безпека праці медичних працівників під час експлуатації медичного обладнання забезпечується «Правилами техники безопасности при зксплуатации изделий медицинской техники в учреждениях здравоохранения. Общие требования» (утв. Минздравом СССР 27 августа 1984 г.). Вимоги цих Правил є обов’язковими. На сучасному етапі в медичній галузі значно збільшилася номенклатура і загальна кількість медичної техніки, а також упроваджуються багатофункціональні комплекси та автоматизовані системи з використанням засобів обчислювальної техніки та мікропроцесорів, що вимагає нового підходу до гарантування безпеки застосування медичної техніки. Ускладнення медичної техніки вимагає підвищення кваліфікації персоналу, що її обслуговує. Персонал зобов’язаний знати й виконувати вимоги експлуатаційної документації, стандартів, інструкцій, чинних правил, а також володіти необхідними навичками експлуатації медичної техніки для гарантування безпеки пацієнта, персоналу і навколишнього середовища. У разі правильного використання апаратури та її періодичної перевірки персонал може не лише постійно підтримувати високий ступінь безпеки, а й допомогти виявити потенційно небезпечні дефекти, перш ніж вони завдадуть шкоди пацієнтові, персоналу. Безпека персоналу і пацієнтів під час експлуатації виробів медичної техніки має забезпечуватися: конструкцією виробів медичної техніки, які мають бути безпечні під час використання окремо або у складі комплексів (систем) і відповідати вимогам стандартів та іншої нормативно-технічної документації (медико-технічним вимогам, технічним умовам тощо); конструкцією та облаштуванням електроустановок для живлення електромедичної апаратури, які мають відповідати «Правилам устройства злектроустановок» та іншій нормативно-технічній документації; достатньою кваліфікацією спеціально навченого й атестованого персоналу, який повинен знати і виконувати вимоги експлуатаційної документації та інструкції з техніки безпеки; системою технічного обслуговування і ремонту виробів медичної техніки; відповідністю приміщень чинним будівельним нормам і правилам, раціональною організацією роботи; застосуванням установлених заходів і засобів захисту. У медичній практиці можуть застосовуватися лише вироби, що відповідають вимогам стандартів, технічних умов та іншої нормативно-технічної документації, дозволені до застосування в установленому порядку. До самостійної експлуатації виробів медичної техніки допускається тільки спеціально навчений і атестований персонал віком не менше 18 років, придатний за станом здоров’я і кваліфікацією до ви конання зазначених робіт. Персонал повинен мати спеціальну вищу або середню спеціальну освіту та посвідчення про закінчення курсів спеціалізації за видом експлуатованої медичної техніки, пройти медичний огляд, вступний та первинний інструктаж з техніки безпеки. Потім, не рідше ніж через 6 міс., проводиться повторний інструктаж. Інструктажі, курсове навчання і перевірка знань мають проводитися відповідно до ГОСТ 12.0.004-79 «Организация обучения работающих безопасности труда» та «Инструкции о проведении инструктажа по безопасн ым приемам и методам работьі в учреждениях, пред- приятиях и организациях системи Министерства здравоохранения СССР» (прил. 5 к Приказу МЗ СССР № 862 от 30.08.82). Керівники структурних підрозділів несуть відповідальність за організацію правильної та безпечної експлуатації медичної техніки, ефективність її використання, здійснюють контроль за виконанням персоналом вимог цих Правил та інструкцій з техніки безпеки. Гігієнічне виховання і санітарна освіта медичних працівників Велике значення в питаннях охорони праці медичних працівників має санітарно-освітня робота – багатопланова навчальна та виховна діяльність, спрямована на формування у працівників свідомої і відповідальної поведінки з метою збереження, відновлення їхнього здоров’я, поліпшення працездатності і трудового довголіття. Саме служба з охорони праці ЛПЗ (згідно з Наказом МОЗ України № 268 від 30.09.94 «Про службу охорони праці системи Міністерства охорони здоров’я України») має забезпечувати медичних працівників правилами, стандартами, нормами, положеннями, інструкціями та іншими нормативними актами з охорони праці; вести пропаганду безпечних і нешкідливих умов праці шляхом проведення консультацій, оглядів, конкурсів, бесід, лекцій, розповсюдження засобів наочної агітації, оформлення інформаційних стендів тощо; організовувати підвищення кваліфікації і перевірку знань посадових осіб з питань охорони праці. Серед методів санітарно-освітньої роботи можна виділити такі: 1. Групова санітарно-освітня робота – диференційований санітарно-освітній вплив на різні вікові, статеві і професійні групи працівників. Ефективність цього методу визначається однорідністю інтересів групи (наприклад, медичні працівники одного відділення тощо), наявністю зворотного зв’язку, можливістю вироблення єдиних поглядів, думок і переконань, необхідних для формування адекватної гігієнічної поведінки. У межах цього методу застосовуються переважно односторонні види передачі інформації пасивній аудиторії (лекція, доповідь, практичне навчання тощо). Можливе також використання двосторонньої активності та співпраці (групова дискусія, вікторина, бесіда за круглим столом тощо). 2. Групова дискусія – колективне обговорення групою працівників питань охорони праці, яке проводиться під керівництвом лікаря з гігієни праці; її мета — вироблення в учасників дискусії єдиної думки щодо цієї проблеми і прийняття в ідповідного рішення. Групова дискусія дає змогу стимулювати інтерес і пізнавальну активність працівників, узяття ними зобов’язань, що стосуються корекції їхньої гігієнічної поведінки. 3. Бесіда за круглим столом – обговорення групою фахівців конкретних питань охорони праці в присутності групи працівників; проводиться під керівництвом ведучого («модератора») і передбачає на певній стадії обговорення та участь у дискусії працівників. Спільне обговорення дає змогу всебічно і поглиблено проаналізува ти питання, що розглядаються. 4. Вікторина – пізнавальна гра з елементами змагання, що сприяє розширенню світогляду в питаннях охорони і зміцнення здоров’я, дає змогу виявити знання в даній галузі. Учасники грають індивідуально або в командах, оцінювання та підрахунок балів здійснює журі. Курсове гігієнічне навчання – цикл занять за спеціальною навчальною програмою з окремими групами працівників із метою надання певних медико-гігієнічних знань і вироблення практичних навичок, адекватних до інтересів осіб, які навчают ься. У процесі навчання використовуються лекції, практичні заняття, навчальні та наочні матеріали. 6. Курсова санітарно-освітня підготовка – форма гігієнічного навчання різних професійних груп, яке проводиться перед початком професійної діяльності або в її процесі за певними програмами, пристосованими до професій, і завершується екзаменом. Нині є можливості чинити масовий санітарно-освітній вплив на великі аудиторії за допомогою технічних засобів. Використовують засоби масової інформації (пресу, радіо, телебачення, кіно), а також лекційну та наочну пропаганду (виставки, плакати тощо), спрямовані на формування суспільної думки і відповідального ставлення до питань охорони праці, свого здоров’я і здоров’я колективу. Аудіовізуальний засіб передачі масової санітарно-освітньої інформації за допомогою телепередач, що транслюються в чітко визначений час і розраховані переважно на сім’ю та індивіда, характеризується різнобічністю жанрів і форм викладу інформації (тележурнали, телефільми, інтерв’ю, репортажі, реклама тощо). Санітарно-освітня інформація по телебаченню може включатися в різні рубрики і цикли, призначені для певних аудиторій (підлітків, жінок). Фільми на теми гігієни й охорони праці можуть бути різними за формою і жанром (інструктивні, рекламні, науков о-популярні, документальні, художні, мультиплікаційні). Засобом усної масової санітарно-освітньої інформації може виступати радіо, за допомогою якого у визначений час транслюються різноманітні форми виступів: радіолекторії, бесіди, відповіді на за питання радіослухачів, театралізовані сценки, радіожурнали тощо. Санітарно-освітня інформація по радіо може включатися в різноманітні рубрики і цикли. Візуальним засобом масової санітарно-освітньої інформації є друковані матеріали, що розраховані на індивіда і використовуються ним у зручний для нього час. Вони характеризуються розмаїттям видів: популярні санітарно-освітні газети і журнали, публікації в загальній пресі, науково-популярні брошури, пам’ятки, листівки. Публікації можуть супроводжуватися малюнками, фотографіями та іншими ілюстративними матеріалами. Усне надання санітарно-освітньої інформації змішаній аудиторії може здійснюватись за допомогою лекції. Це забезпечує постійний прямий контакт між лектором і слухачем, дає змогу лектору враховувати реакцію аудиторії. Лекція може бути самостійним виступом або складовою частиною циклу. Вона доповнюється демонстрацією нао чних і аудіовізуальних засобів. Для використання лекції у груповій санітарно-освітній роботі необхідна максимально однорідна аудиторія. Сприяти зростанню санітарної культури населення та популяризації досягнень медичної науки й охорони здоров’я можна також за допомогою виставок, санітарно-освітніх плакатів, пам’яток, брошур тощо. їх завдання – привертати увагу населення, підтримувати в нього інтерес до проблеми, інформувати його. Зображення і текст взаємно доповнюють одне одного і складаються в одне ціле. Умовний образ дає змогу швидко донести закладену в ньому ідею до свідомості глядача і читача. За допомогою зазначених методів санітарної освіти можна привернути увагу працівників ЛПЗ до важливих проблем охорони праці й здоров’я, домогтися масової участі населення у вирішенні санітарно-епідеміологічних завдань і одночасно підбити підсумок досягнутих успіхів в охороні здоров’я і праці, санітарного стану навколишнього середовища, санітарної культури населення тощо. 5. Заходи щодо зменшення дії шкідливих і небезпечних виробничих чинників на організм медичних працівників Заходи щодо зниження нервово-емоційного напруження і раціоналізація трудового процесу З метою поліпшення умов праці медичного персоналу слід розробляти і впроваджувати раціональні режими праці й відпочинку, уводити регламентовані перерви упродовж робочого дня. Для запобігання нервово-емоційним стресам, пов’язаним із характером виконуваної роботи, потрібно постійно підвищувати кваліфікацію медичних працівників. Для зняття психоемоційного напруження, а також для боротьби з гіподинамією рекомендується навчити медичний персонал прийомів аутогенного тренування, проводити сеанси психологічного (психоемоційного) розвантаження, виробничу гімнастику, водні процедури, організувати своєчасне споживання гарячої їжі, вітамінно-кисневих коктейлів. Для цього в ЛПЗ мають бути відведені й обладнані спеціальні приміщення (кімнати психологічного розвантаження, кімната для споживання їжі тощо). Для зняття втоми можуть бути використані функціональні музика або світло. З метою профілактики негативних наслідків, зумовлених вимушеним положенням тіла під час роботи, необхідно використовувати раціонально сконструйовані виробничі меблі, що відповідають загальним принципам ергономічного проектування і вимогам ГОСТ 12.2.032-78 «Рабочее место при вьіполнении работ сидя. Общие зргономические требования» та ГОСТ 12.2.033-78 «Рабочее место при вьіполнении работ стоя. Общие зргономические требования». Робочий стілець (для роботи сидячи, наприклад, для роботи отори- ноларинголога, окуліста, гінеколога) має обертатися, бути підйомним, мати підлокітник і спинку відповідно до конфігурації хребта, сидіння напівм’яке, кругле чи закруглене. Потрібно передбачити також підставку для ніг. Механізація трудових процесів має охоплювати основні технічні засоби, що забезпечують лікувально -діагностичний процес (прилади, інструменти, апаратура), і допоміжні технічні засоби для забезпечення обслуговування хворих (пристосування для догляду, піднімання і транспортування хворих, для перевезення їжі, медикаментів тощо). Велике значення для роботи в підрозділах та відділеннях зі шкідливими умовами праці має професійний відбір лікарів і медичних сестер. Абсолютно протипоказаними для такої роботи є наявність у претендентів органічних захворювань ЦНС, епілепсії, психічних відхилень, неврозів, неврастенії, а також дефектів опорно-рухового апарату. Істотне значення має психофізіологічний відбір для спеціальностей з певними професійними чинниками ризику. В основу такого відбору мають бути покладені морально-етичні, фізіологічні і психологічні характеристики особистості, швидкість і точність зорово-моторної та акустико-моторної реакції, стійкість уваги, швидкість перероблення інформації тощо. Необхідно впроваджувати елементи наукової організації праці, які дозволили б чітко розподілити функціональні обов’язки всіх членів трудового колективу; раціонально організувати робочі час і місце; поліпшити інформаційне забезпечення, широко використовувати засоби оргтехніки і зв’язку, удосконалювати контроль виконання роботи тощо. Заходи щодо зменшення несприятливої дії фізичних чинників на організм медичних працівників Параметри мікроклімату лікарень, пологових будинків та інших лікувальних закладів відповідно до СанПиН 5179-90, СНиП 2.08.02-89 та ДСН 3.3.6.042-99 «Санітарні норми мікроклімату виробничих приміщень» мають бути оптимальними. Для створення комфортних мікрокліматичних умов в операційних, реанімаційних палатах і палатах інтенсивної терапії можуть використовуватися кондиціонери або штучна припливно-витяжна вентиляція. Кондиціювання повітря слід передбачати в операційних, наркозних, пологових, післяопераційних палатах, палатах інтенсивної терапії, палатах для онкогематологічних хворих, хворих на СНІД, з опіками шкіри, реанімаційних, а також у палатах для новонароджених, грудних, недоношених, травмованих дітей та інших аналогічних лікувальних приміщеннях. Кількість припливного повітря в палаті має становити 80 м 3/год на одного хворого. Вентиляція лікарняних приміщень згідно із санітарними правилами має бути природною і здійснюватись через вікна, кватирки, фрамуги та стінні витяжні канали з дефлекторами над дахом і штучною припливно-витяжною вентиляцією. В операційних загальна припливно-витяжна вентиляція має забезпечувати не менше ніж 10-кратний обмін повітря за годину. При цьому в чистих (асептичних) операційних і перев’язній має переважати приплив повітря, у гнійних — витягування. У зв’язку з тим що пари анестетиків накопичуються в нижній зоні приміщення, в операційних влаштовується локальна припливна вентиляція з подачею свіжого очищеного повітря зверху над операційним столом і всією операційною бригадою. Опускаючись униз, повітря досягає підлоги і видаляється через нижні витяжні канали. Кількість повітря, що видаляється з нижньої зони операційних, має становити 60 %, з верхньої зони — 40 %. При цьому в центрі операційної кратність повітрообміну має досягати 60 разів на 1 год. Крім цього, для видалення парів анестетиків, які видихаються пацієнтом, влаштовуються спеціальні відсоси з трубопроводом, виведеним за межі операційної. У деяких випадках використовуються адсорбенти — спеціальні патрони з активованим вугіллям, які герметично приєднуються до видихуваного клапана наркозного апарата. Враховуючи виражені сорбційні властивості парів анестетиків, потрібно здійснювати систематичне вологе протирання стін й обладнання операційної. Необхідний систематичний лабораторний контроль концентрації анестетиків в операційній, щоб не допустити перевищення їх ГДК. У разі використання одночасно кількох анестетиків сума відношень фактичних концентрацій до їх ГДК не повинна перевищувати 1,0. Стосовно інших хімічних речовин, з якими може працювати медичний персонал, то насамперед слід відзначити, що роботи з леткими медикаментами, дезінфектантами, кислотами, лугами слід проводити у витяжних шафах, для пацієнтів — в інгаляційних кабінах. Крім цього, слід використовувати індивідуальні засоби захисту — гумові рукавички, захисні окуляри, маски, респіратори, плівкові фартухи і навіть комбінезони. Рівні УФ-випромінювання у виробничих приміщеннях мають відповідати вимогам «Санитарньїх норм ультрафиолетового излуче- ния в производственньїх помещениях» № 4557-88. Під час роботи із джерелами УФ-випромінювання очі хворих і персоналу, що їх обслуговує, необхідно захищати окулярами «консервами» з темним склом і з бічним захистом (шкіряна або гумова оправи). У перервах між процедурами джерела УФ-випромінювання мають бути закриті заслінками, що є на них, а за відсутності таких — щільними чорними з білими підкладками «спідницями» завдовжки 40 см, які надягаються на краї рефлектора-опромінювача. Боротьба із шумом у лікарняних приміщеннях досягається його нормуванням і впровадженням протишумових заходів під час проектування та експлуатації лікарень. Допустимі рівні звуку в приміщеннях ЛПЗ мають відповідати «Санитарньїм нормам допустимого шума в помещениях жильїх и общественньїх зданий и на территории жилой застройки» № 3077 -84, ДСН 3.3.6.037-99 «Санітарні норми виробничого шуму, ультразвуку та інфразвуку», «Санитарньїм нормам допустимого шума, создавае- мого изделиями медицинской техники в помещениях лечебно-про- филактических учреждений» № 3057-84. Згідно із СН № 3077-84 в палатах лікарень і санаторіїв, операційних лікарень удень (із 7-ї до 23-ї години) допустимий рівень шуму має становити 35 дБА, у нічний час (із 23-ї до 7-ї години) — не більше ніж 25 дБА, у кабінетах лікарів поліклінік, амбулаторій, диспансерів, лікарень, санаторіїв — 35 дБА. Під час проектування лікарень слід передбачити, що місце забудови має бути розташоване на достатній відстані від промислових та магістральни х джерел шуму. Обладнуючи вентиляцію, використовують протишумові технічні засоби, шумопоглинальні покриття стін і внутрішніх поверхонь повітропроводів, вентилятори й елект родвигуни розміщують на верхньому технічному поверсі чи у підвалі, стіни шахт ліфт ів мають бути подвійними з повітряним прошарком між ними. Створення акустичного комфорту досягається також м’яким рулонним покриттям підлоги. Вікна в ЛПЗ слід робити подвійними. Це забезпечує звукоізоляцію приміщень на 20-25 дБА. Рівні вібрації, що створюються вібронебезпечним устаткуванням (бормашинами тощо), не повинні перевищувати ГДР, регламентованих ДСН 3.3.6.039-99 «Державні санітарні норми виробничої загальної та локальної вібрації». Для запобігання шкідливій дії вібрації та збереження високої п рацездатності персоналу потрібно регулярно проводити самомасаж, гімнастику, вітамінізацію. Під час роботи з ультразвуком мають дотримуватися вимоги ДСН 3.3.6.037-99. Працюючи на апаратах, призначених для ультразвукової діагностики й ультразвукового лікування, слід використовувати такий засіб індивідуального захисту рук, як бавовняні рукавички. При цьому лікарі мають дотримуватися раціональних режимів праці та відпочинку. Через кожні 1,5 —2 год рекомендується робити 10—15-хвилинні перерви, які можуть бути заповнені виконанням іншої роботи, не пов’язаної з дією ультразвуку. Основні службові приміщення ЛПЗ мають бути обладнані природним і штучним освітленням, що має відповідати вимогам ДБН В.2.5-28-2006 «Природне і штучне освітлення» і забезпечувати високу працездатність лікарів та іншого медичного персоналу. Тривалість інсоляції має визначатися з урахуванням гігієнічних вимог до інсоляції приміщень житлових, громадських будівель і територій. Світильники загального освітлення приміщень, які розміщуються на стелях, мають бути оснащені суцільними розсіювачами. Для освітлення палат (окрім дитячих і психіатричних відділень) слід застосовувати настінні комбіновані світильники (загального і місцевого освітлення), що встановлюються біля кожного ліжка. У ко жній палаті слід передбачити світильники нічного освітлення, що встановлюються біля дверей. Для освітлення операційних і стоматологічних кабінетів крім основного освітлення потрібно забезпечити місцеве освітлення за допомогою безтіньових ламп для освітлення поля огляду. Операційні мають бути обладнані також аварійним освітленням від автономних джерел живлення. У кабінетах педіатрів, дерматологів, інфекціоністів, оториноларингологів слід установити люмінесцентні лампи, які забезпечують правильне сприйняття кольорів. Для захисту від іонізувального випромінювання, електромагнітних випромінювань УВЧ, НВЧ та УФ-радіації використовуються методи фізичного ослаблення випромінювання — обмеження потужності випромінювання (захист кількістю), обмеження часу експозиції (захист часом), захист відстанню, захист екрануванням. Під час роботи з відкритими джерелами іонізувальної радіації слід також дотримуватися вимог радіаційної гігієни. Захист кількістю від іонізувального випромінювання регламентований Нормами радіаційної безпеки України (НРБУ-97) та Основними санітарними правилами забезпечення радіаційної безпеки України (ОСПУ-2005). Цими документами регламентуються ліміти доз для категорій А і Б (20 і 2 мЗв відповідно), допустимі рівні надходження радіонуклідів ч ерез органи дихання та допустимі концентрації в повітрі робочих приміщень для кожного радіону кліда окремо, допустимі кількості радіонуклідів на робочому місці з урахуванням класу небезпечності, допустимі рівні забруднення радіонуклідами робочих поверхонь , одягу та рук працівників. Захист часом досягається набуттям навичок у точності і швидкості маніпуляцій з нерадіоактивними муляжами й аналогами ра діоактивних препаратів, а в рентгенологів — дотриманням режиму темнової адаптації зору перед рентгеноскопією. До заходів часом відносять також скорочення тривалості робочого часу для цієї категорії медичних працівників. Захист відстанню найбільш ефективний, тому що доза опромінення знижується пропорційно квадрату відстані від джерела випромінювання до об’єкта опромінення. Він забезпечується визначенням зон недоступності для джерел рентгенівського і гамма випромінювання, використанням маніпуляторів під час роботи із закритими та відкритими джерелами іонізувальної радіації, раціо нальним плануванням приміщень та достатністю їх розмірів. Захист екрануванням використовується під час роботи з рентгенівськими та гамма-випромінювачами за допомогою свинцевих екранів у вигляді контейнерів, ширм, просвинцьованих гумових фартухів, рукавиць тощо. Екранами для джерел бетавипромінювання служать алюміній та органічне скло. Для захисту членів хірургічної бригади від рентгенівського випромінювання під час травматологічних і ортопедичних операцій використовують модернізовані палатні рентгенапарати та пересувні захисні ширми. Під час роботи з рентгенівськими установками потрібно керуватися СанПиН 42-129-11-4090-86 «Рентгенологические отделения (кабинетьі)». Роботи з рентгенівським обладнанням мають виконуватися в спеціально обладнаних рентгенологічних кабінетах з ізольован ими пультами управління. У разі використання пересувних установок потрібно використовувати захисні екрани зі свинцю на рухомій платформі. У разі використання електронно-оптичних перетворювачів для рентгеноскопії дози опромінення персоналу і хворого знижуються. Велике значення при цьому має правильне діафрагмування перетворювача. Регулювання чутливості підсилювача рентгенів ського зображення по мінімальному значенню потужності дози на вході приймача рентгенівського зображення (40—80 мкР/с) забезпечує зниження дозових навантажень у 5—6 разів. Переривчастий режим роботи рентгенівської трубки навіть за великої кількості включень високої напруги забезпечує зниження сумарної експозиції і сприяє не тільки зниженню дозових навантажень на медичний персонал, а й зменшенню опромінення пацієнта. Стаціонарні і пересувні рентгенівські установки необхідно оснащувати світловою або звуковою сигналізацією, остання має автоматично включатися під час роботи рентгенівської трубки. Середньорічні дози опромінення персоналу рентгенівських кабінетів становлять у середньому 1 мЗв, тобто, як правило, вони не перевищують навіть 0,05 гранично допустимої середньорічної дози. Однак у процесі спеціальних рентгенологічних досліджень рівні опромінення незахищених ділянок тіла персоналу можуть досягати 0,5 мГр, а кистей рук — 3—4 мГр за одне дослідження. Часто в цих дослідженнях беруть участь лікарі нерентгенологічного профілю (категорія Б). Для даної ка тегорії слід застосовувати фармакосметичий захист шкіри рук. Робота з джерелами електромагнітних випромінювань регламентується ДСН 3.3.6.096-02 «Державні санітарні норми і правила при роботі з джерелами електромагнітних полів». Джерела ЕМП повинні бути екрановані металевими екранами зі сталевих, латунних або алюмінієвих листів, мідної сітки, тканини з мікродротом, металізованого скла. Умови праці за іонним складом повітря повинні відповідати СН 2152-80 «Санитарньїе нормьі допустимих уровней ионизации воздуха производственньїх и общественньїх помещений». Робота з лазерами має виконуватися відповідно до вимог СанПиН 5804-91 «Санитарньїе правила и нормьі устройства и зксплуатации лазеров». Профілактика шкідливої дії лазерного випромінювання на персонал має здійснюватися з урахуванням класу використовуваних лазерів. Перед уведенням лазерних апаратів в експлуатацію проводиться санітарно-дозиметричний контроль лазерного випромінювання за визначенням ступеня його віддзеркалення від усіх робочих поверхонь устаткування і медичного інструментарію, а також від стін і стель приміщень. У приміщеннях, де працює лазерна установка, стіни і стеля повинні мати матове покриття. У цих приміщеннях забороняється використовувати прилади і предмети із дзеркальними поверхнями. Робота з лазерними установками має проводитися при яскравому загальному освітленні. Найефективнішим є застосування місцевих відсосів, що вбудовані в конструкцію лазера і забезпечують зниження концентрації шкідливих речовин у повітрі у 12—15 разів. Заходи щодо зменшення несприятливої дії хімічних чинників на організм медичних працівників Уміст хімічних речовин у повітрі робочої зони основних виробни чих приміщень ЛПЗ повинен відповідати вимогам ГОСТ 12.1.005-88 «Общие санитарно-гигиенические требования к воздуху рабочей зоны». Для забезпечення чистоти повітря в приміщеннях ЛПЗ велике значення має постійний повітрообмін. Перевагу тут слід віддавати аерації за рахунок вікон, фрамуг, спеціальних підвіконних і внутріш- ньостінних вентиляційних каналів. Для боротьби із загазованістю в операційних слід застосовувати спеціальні фільтри до наркозних апаратів для поглинання і нейтралізації інгаляційних анестетиків (наприклад, активоване вугілля); використовувати шланги для відведення повітря, що видихається хворими, за межі операційного залу; використовувати внутрішньовенний наркоз і спинномозкову анестезію. У приміщеннях процедурних, маніпуляційних, аптек тощо доцільно використовувати загальнообмінну вентиляцію, а також місцеву витяжну вентиляцію у вигляді витяжних шаф для приготування розчинів, промивання інструментів тощо. Для зниження контакту рук з різними шкідливими речовинами доцільно використовувати гумові рукавички і захисні креми для рук. Зменшенню контакту з хімічними речовинами сприяє використання готових лікарських форм у вигляді пігулок, драже тощо. Заходи профілактики шкідливого впливу біологічних чинників Рівень бактерійного забруднення повітря має відповідати вимогам санітарного законодавства. Для зменшення мікробного обсіменіння повітря в приміщеннях малого об’єму рекомендується використовувати очисники повітря ВОПР-0,9 або ВОПР-1,5. Вони за 15 хв роботи здатні знизити пилову і бактерійну забрудненість у 7—10 разів. Для дезінфекції повітря можна використовувати установки ультрафіолетового випромінювання. Вони залежно від конструктивних особливостей можуть працювати постійно або тимчасово, як у присутності, так і за відсутності людей. В операційних блоках, перев’язних, дитячих палатах, пологових залах із цією метою за стосовується ультрафіолетове опромінення бактерицидними лампами ЛБ-30, БУВ-ЗОП, прямим світлом — за відсутності людей або відбито-розсіяним — у їх присутності. З метою запобігання інфекційним захворюванням дільничних терапевтів, оториноларингологів, інфекціоністів тощо рекомендується проводити їм першочергову обов’язкову вакцинацію в перед- епідемічний період. При контакті з хворими на інфекційні хвороби, що передаються повітряно-краплинним шляхом, а в період епідемії грипу і ГРВІ — з усіма хворими потрібно використовувати марлеві маски. Особам, які мають підвищений ризик зараження інфекційними захворюваннями, необхідно проводити курси ультрафіолетового опромінювання, а також вітамінізацію, особливо вітаміном С, в осінній і весняний періоди. Останніми роками для підвищення резистентності організму добре зарекомендували себе вітамінні комплекси в поєднанні з мікроелементами (Комплевіт, Юнікап тощо). З метою профілактики інфекційних захворювань у ЛПЗ рекомендується проводити вологе прибирання з використанням дезінфектантів (хлораміну тощо) та інших засобів боротьби з внутрішньолікар- няними інфекціями: 3 % розчину лізолу, 4—5 % розчину каустичної соди, 2—3 % розчину кальцію гіпохлориту тощо. Профілактика внутрішньолікарняної інфекції (ВЛІ) Загальне керівництво системою внутрішньолікарняного контролю за дотриманням санітарно-гігієнічного і протиепідемічного режиму ЛПЗ забезпечує головний лікар або його заступник з лікувальної роботи. Внутрішньолікарняний контроль у ЛПЗ має проводитися систематично (за деякими показниками — щодня). Тому за згодою з місцевою санітарно-епідеміологічною станцією уточнюються об’єкти такого контролю, перелік показників і періодичність обстежень. З метою профілактики виникнення ВЛІ у ЛПЗ необхідно об’єктивно і своєчасно розслідувати кожний випадок ВЛІ і перевіря ти виконання всього комплексу профілактичних заходів, проводити епідеміологічний аналіз ВЛІ, забезпечувати виконання планової вакцинації медперсоналу тощо. Система санітарно-протиепідемічного нагляду за ВЛІ включає: облік і реєстрацію ВЛІ; вивчення етіологічної структури ВЛІ; проведення санітарно-бактеріологічних досліджень різних об’єктів у ЛПЗ; вивчення циркуляції патогенних і умовно-патогенних мікроорганізмів; визначення показників поширення і спектра стійкості мікроорганізмів до антибіотиків, антисептиків, дезінфектантів; контроль за станом здоров’я медичного персоналу (захворюваністю, носійством епідеміологічно значущих мікроорга нізмів); контроль за дотриманням санітарно-гігієнічного та протиепідемічного режиму в ЛПЗ; епідеміологічний аналіз захворюваності на ВЛІ (поточний і ретроспективний), що дає змогу зробити висновок про джерела, шляхи і чинники передачі, а також умови, які сприяють інфікуванню. Комплексний аналіз усіх отриманих даних є підставою для планування та проведення раціональних профілактичних і протиепідемічних заходів. У системі охорони здоров’я медичних працівників слід організовувати кваліфіковану лікувально-профілактичну допомогу за місцем їх роботи або в спеціалізованих медичних закладах, диспансерне спостерігання, поглиблений аналіз захворюваності медичних працівників, переведення (тимчасово чи постійно) на більш легку чи безпечну роботу тощо. Організація праці й робочого часу медичного персоналу Упорядкування організації праці й робочого часу медичного персоналу передбачає, що загальна тривалість робочого часу не повинна перевищувати тижневої норми. З метою збереження здоров’я медичних і фармацевтичних фахівців, які працюють у шкідливих умовах, законодавством встановлено скорочений робочий день: 6-годинний — в інфекційних, туберкульозних відділеннях лікарень, дитячих закладах, у психіатричних, психоневрологічних, наркологічних закладах і відділеннях, у фізіотерапевтичних, радо нових, бальнеологічних відділеннях, у санітарно-епідеміологічних відділах і відділеннях та лабораторіях, які працюють зі шкідливими чинниками (лікарі-бактеріологи, епідеміологи, гігієністи, паразитологи, токсикологи, санітарні лікарі, дезінфектори); 5,5-годинний робочий день встановлено для лікарів амбулаторно-поліклінічних закладів, ЛСЕК, ЛКК, психоневрологічних і туберкульозних диспансерів, лікарів-стоматологів, лікарів і медсестер, які працюють із генераторами УВЧ, НВЧ та УФ -радіації в поліклініках; 5-годинний робочий день встановлено для медперсоналу, який безпосередньо працює в рентгенодіагностиці, флюорографії, на ротаційних рентгено-терапевтичних, гамма-терапевтичних установках; для патологоанатомів, прозекторів, анатомів, суд медекспертів, інших спеціалістів, які працюють з трупним матеріалом; для медпрацівників, які обслуговують дитячі заклади для розумово відсталих дітей і дітей з ураженням ЦНС; 4-годинний робочий день встановлено для лікарів, середнього і молодшого медичного персоналу, які безпосередньо працю ють з відкритими радіонуклідами. У разі переходу на 5-денний робочий тиждень тижнева тривалість роботи зберігається шляхом перерозподілу робочих годин 6-го дня на 5-денний. Нічні чергування лікарів і медичних сестер та чергування у ви хідні дні згідно із законодавством повинні компенсуватися: робота без права на сон — година за годину, а з правом на сон — 0,5 год за годину. Законодавством передбачено також обмеження норм навантаження лікаря під час амбулаторного приймання з розрахунку на 1 год робо ти: хірурги — 9 хворих, офтальмологи, оториноларингологи, дерматовенерологи — 8, травматолог-ортопед — 7, терапевт, інфекціоніст, ендокринолог, гематолог, уролог, онколог, педіатр, акушер-гінеколог, фтизіатр, хірург-стоматолог — 5 хворих, дитячий психіатр — 2,5, терапевт-стоматолог — 3, стоматолог-протезист і судовий психіатр — 2 хворих. У разі надання медичної допомоги хворим у них вдома за 1 год лікарі усіх спеціальностей мають обслуговувати 1,25 пацієнта. Охорона праці медичного персоналу в окремих структурних підрозділах ЛПЗ Вимоги безпеки й охорони праці персоналу операційних блоків ЛПЗ Персонал в операційних блоках зобов’язаний керуватися «Ин- струкцией по организации и проведенню санитарногигиенических мероприятий по профилактике внутрибольничньїх инфекций в лечебно-профилактических учреждениях (отделениях хирургического про- филя и отделениях реанимации и интенсивной терапии)», Наказ МОЗ СРСР № 720 від 31.07.78; ОСТ 42-21-2-85 «Стерилизация и дезинфек- ция изделий медицинского назначения. Методи, средства и режими»; Інструкцією з організації та впровадження системи інфекційного контролю в акушерських стаціон арах (Наказ МОЗ України № 234 від 10.05.2007) та іншими нормативними документами з охорони праці. Медичний персонал операційних блоків зобов’язаний знати і суворо дотримуватися правил безпеки, оскільки операційні та наркозні приміщення операційного блоку за ступенем пожежонебезпеки, вибухонебезпечності та небезпеки ураження електричним струмом належать до приміщень з підвищеною небезпекою. Перед операцією персонал, що бере в ній участь, повинен прийняти гігієнічний душ і надіти стерильний санітарно-гігієнічний одяг. Перед експлуатацією обладнання персонал має ретельно перевірити цілість електричних дротів, які використовують для підключення до мережі, і дротів, які йдуть від апарата до хворого. Перед початком роботи персонал повинен перевірити, щоб усі металеві і електропровідні неметалеві частини обладнання були заземлені для відведення заряду статичної електрики. Усі прилади, апарати та інше обладнання, що ввозиться і вноситься в операційний блок, підлягають стерилізації та дезінфекції. Перед початком і впродовж операції в операційній потрібно контролювати параметри мікроклімату: відносну вологість і температуру повітря. Відносна вологість повітря в операційній має становити (60 ± 5) %, температура повітря — 21—25 °С. Усі учасники операції мають найсуворіше дотримуватися правил асептики й антисептики в операційному блоці. Персоналу операційного блоку забороняється працювати на несправних апаратах, приладах, пристроях із несправними пристосуваннями, сигналізацією тощо. Під час операції в зоні перебування членів операційної бригади слід брати проби повітря на наявність у ньому парів анестетиків. їх вміст не повинен перевищувати встановлені ГДР. Щоб запобігти самозайманню наркотичних засобів, їх потрібно зливати після роботи з випарника в герметично за криту посудину. Ефір, який залишився після наркозу, слід зливати повільно, не допускаючи його розбризкування. Зливати ефір у раковину забороняється! Підлогу в операційній необхідно регулярно мити, щоб уникнути утворення плівки (унаслідок відкладення бруд у), яка може спричинити втрату підлогою електропровідних властивостей. Персонал операційного блоку після операції зобов’язаний: упорядкувати робоче місце; провести передстерилізаційне очищення та стерилізацію або дезінфекцію інструментарію, деталей і вузл ів приладів й апаратів; апарати привести в початкове положення відповідно до інструкції з експлуатації; провести вологе прибирання операційного блоку з використанням дезінфекційних засобів; опромінити приміщення операційного блоку ультрафіолетовим випромінюванням; перевірити вимкнення електромережі, вентиляції і газу. Використаний перев’язний матеріал і відходи утилізуються в муфельних печах операційного блоку. Охорона праці персоналу інфекційних лікарень (відділень) Правила виконання медичним та обслуговувальним персоналом санітарно-протиепідемічного режиму та вимоги щодо безпеки праці викладені в «Инструкции по санитарно-противозпидемическому режиму и охране труда персонала инфекционньїх больниц (отделе- ний)» (Наказ МОЗ СРСР № 916 від 04.08.83). Охорона праці працівників інфекційних стаціонарів залежить від ступеня кваліфікації медичних працівників у галузі інфекційної патології, дотримання встановленого санітарно-протиепідемічного режиму в інфекційних відділеннях і чіткого виконання персоналом і хворими санітарно-гігієнічних заходів. Відповідальність за організацію та проведення зазначеного комплексу заходів в інфекційній лікарні несе головний лікар, у відділенні — завідувач відділення. У кожній інфекційній лікарні або інфекційному відділенні бага- топрофільних лікарень має бути приймальне відділення, з двома (як мінімум) оглядовими кабінетами і боксами. Кожен оглядовий кабінет (бокс) повинен мати самостійний ізольований зовнішній вхід. Приймання інфекційних хворих проводять строго індивідуально. Одночасне перебування двох або більше хворих в одному приміщенні не допускається. Якщо інфекційний хворий потребує лікування в реанімаційному відділенні, то його спрямовують туди, минаючи приймальне відділення. Персонал, який обслуговує інфекційних хворих, зобов ’язаний: прийшовши на роботу, зняти особистий одяг і взуття та надягти спецодяг і санодяг, спецвзуття та запобіжні пристосування, передбачені нормами; по закінченню роботи пройти оброблення в санітарному пропускнику (прийняти душ); вішати домашній одяг і спецодяг обов’язково в різних шафах; періодично знезаражувати свої індивідуальні шафи і вбиральні; під час догляду за хворими стежити за чистотою рук (нігті на руках мають бути коротко підстрижені) і спецодягу; після кожної маніпуляції з хворими, контакту з їхніми виділеннями, забрудненою білизною чи посудом проводити дезінфекцію; перед споживанням їжі і після закінчення роботи обов’язково мити й дезінфікувати руки; використані щітки для миття рук знезаражувати; якщо руки знезаражують розчином хлораміну, наприкінці роботи їх протирають ватним тампоном, змоченим 1 % розчином натрію гіпосульфіту, для нейтралізації залишків препарату і змащують кремом для рук; за наявності на руках порізів, саден та інших ушкоджень шкіри, а також при роботі, пов’язаній з імовірністю забруднення рук харкотинням або іншими виділеннями хворого, обов’язково слід надівати гумові рукавички; після роботи ру кавички підлягають знезараженню; під час миття посуду — столового, медичного, аптечного, а також посуду з-під виділень хворого потрібно надягати прогумований фартух; входячи до палати для хворих на краплинні інфекції, у період неблагополуччя щодо захворюваності на грип, а також перед збиранням постільної білизни і розбиранням інфікованої білизни обов’язково надівати марлеві респіратори; волосся повністю закривати ковпаком або косинкою, манжети рукавів халата зав’язувати. Зміну халатів, ковпаків (косинок) потрібно проводити не рідше як 2 рази на тиждень, костюмів (платтів) — 2 рази на місяць. У разі забруднення виділеннями хворих спецодяг змінюють негайно. Обслуговуеальному персоналу забороняється: сідати на ліжко хворих; з’являтись у відділенні або на робочому місці без спецодягу; виходити у спецодязі за межі інфекційного відділення або надягати верхній одяг на спецодяг, а також виносити спецодяг додому для будь-яких цілей; з’являтися в їдальні або буфеті у спецодязі; користуватися вбиральнею, призначеною для хворих, посудом та іншими речами, що перебувають у користуванні хворих; споживати їжу в палатах, коридорах і лабораторіях; палити в палатах, коридорах і лабораторіях; переходити з одного відділення в інше або входити в бокси і палати без особливої на те потреби. Охорона праці медичних працівників протитуберкульозних закладів Вимоги щодо безпеки праці та особливості санітарно-протиепідемічного режиму у фтизіатричних відділеннях викладені в НАОП 9.1.50-1.02-59 «Правила із санітарії при роботі в протитуберкульозних установах системи Міністерства охорони здоров’я СРСР». До протитуберкульозних закладів і протитуберкульозних відділень інших закладів приймаються на роботу особи віком не менше 18 років. Усі прийняті на роботу повинні пройти попередній медичний огляд з обов’язковим рентгенологічним дослідженням (рентгенографія грудної клітки) та проведенням туберкулінової проби. Надалі усі без винятку працівники мають проходити медичне обстеження з обов’язковою рентгенографією грудної клітки 1 раз на рік. У разі негативної реакції Манту (2 ТО) необхідно вирішити питання про ревакцинацію БЦЖ або інші профілактичні заходи для прийнятого працівника. Після появи вакцинальної алергії (через 8 тиж.) працівник може бути допущений до роботи в службових приміщеннях, де можливий контакт із хворими. На кожного працівника протитуберкульозного закладу має бути заведена індивідуальна медична картка, яка передається лікарю-дис- пансеризатору. Якщо у прийнятого на роботу або співробітника, який уже працює, виявлено будь -який прояв туберкульозу, на нього заповнюється докладна історія хвороби і проводиться необхідне лі кування. Особи, хворі на туберкульоз, можуть прийматися на роботу в протитуберкульозні заклади залежно від характеру процесу та працездатності. Винятком є посади, зарахування на які не допускається з епідеміологічних міркувань (аптека, кухня, склади продуктів, чистої білизни та інвентарю, їдальні, буфети, водопровідні споруди). Не допускається приймання на роботу в дитячі протитуберкульозні заклади хворих з активною формою туберкульозу. Під час приймання на роботу, а в подальшому не рідше одного разу на рік головний лікар або завідувач відділення проводить з усіма працівниками докладний інструктаж, у якому роз’яснює специфічні особливості роботи у протитуберкульозному закладі, правила внутрішнього розпорядку для персоналу і хворих, дає докладні на станови щодо виконання заходів із запобігання зараженню туберкульозом і відповідної поведінки персоналу. Забезпечення гігієнічного режиму У протитуберкульозних закладах і протитуберкульозних відділеннях інших закладів мають бути передбачені: а) окрема гардеробна кімната для співробітників, в якій розміщується вішалка для верхнього одягу, шафи для всіх співробітників з двома відділеннями (в одному зберігається особистий одяг, в іншому — спецодяг); б) душова кімната пропускного типу (бажано поблизу гардеробної) для прийняття душу персоналом після закінчення роботи, крім того, в операційному блоці має бути душова за типом санпропускни ка для персоналу операційної; в) туалетні кімнати для співробітників; г) умивальники для миття рук персоналу в усіх кабінетах, палатах; ґ) спеціальне приміщення для споживання гарячої їжі персоналом (їдальня або буфет). Харчування персоналу безпосередньо у відділеннях, а також поява в буфеті або їдальні у спецодязі категорично забороняються. Працівники протитуберкульозних закладів зобов’язані: а) свій спецодяг надягати у гардеробній. Персоналу забороняється надягати верхній одяг на спецодяг, з’являтися у відділенні або на робочому місці без спецодягу, а також виходити за межі протитуберкульозного закладу в спецодязі; б) у разі відвідування хворих удома мати при собі у спеціальній укладці халат і шапочку, які надягають при вході в житло хворого. На виході з вогнища персонал повинен знімати спецодяг і після цього ретельно мити руки з милом; в) після кожного виду роботи (годування хворих, прибирання приміщення, посуду, подавання і прибирання суден, перестеляння ліжок, сортування брудної білизни тощо) мити руки з милом вели кою кількістю води; г) протирати індивідуальні шафки 5 % розчином хлораміну не рідше одного разу на тиждень. Медичні працівники, що мають контакт із хворими чи інфікованим матеріалом, зобов’язані носити маски. Персоналу бактеріологічних лабораторій забороняється вести розмови під час виконання маніпуляцій. Роботи, пов’язані з імовірністю забруднення рук харкотинням або іншими виділеннями хворого (збирання і перенесення плювальниць, приготування мазків тощо), потрібно проводити в гумових рукавичках. Після роботи рукавички обробляються кип’ятінням або замочуванням їх в 0,25 % активованому розчині хлораміну протягом 1 год. Зміна халатів, шапочок (косинок) проводиться 1—2 рази на тиждень. У разі забруднення харкотинням або іншими виділеннями хворих спецодяг змінюється негайно. Санітарно-гігієнічні умови праці У всіх службових приміщеннях ЛПЗ має бути природне освітлення і припливно-витяжна вентиляція; на підлогу кладуть лінолеум, а в санітарних вузлах — метлаську плитку. Стіни приміщень покривають олійною фарбою, а в санітарних вузлах — глазурованою плиткою. Прибирання приміщень та інвентарю слід проводити не рідше ніж 2 рази на день волого-механічним способом з обов’язковим знезараженням матеріалу і предметів прибирання (ганчірки, щітки тощо). Сміття збирають у відра з кришками і в міру наповнення обов’язково спалюють. В усіх протитуберкульозних закладах мають бути виділені приміщення: а) для миття і стерилізації плювальниць та знезараження харкотиння хімічним або термічним шляхом; б) для апаратів автоматичного миття і стерилізації суден і сечоприймачів. Під час миття суден і сечоприймачів персонал повинен користуватися прогумованими фартухами. У приміщеннях реєстратури для захисту працівників від краплинної інфекції під час розмови з хворим обладнують вікна з подвійним склом і бічним отвором для передачі документів. Після проведення кожного рентгенографічного дослідження екран протирають 96 % розчином спирту. Адміністрація протитуберкульозних закладів зобов’язана забезпечити проведення дезінфекційних заходів відповідно до «Инструкции по санитарно-противозпидемическому режиму и охране труда персонала инфекционн ых больниц (отделений)» (Наказ МОЗ СРСР № 9 1 6 від 04.08.83). Усі приміщення слід провітрювати не менше ніж 4 рази на добу. Бактерицидні опромінювані встановлюються на висоті не менше ніж 2 м від підлоги з розрахунку один опромінювач ОБН-150 (опромінювач бактерицидний настінний) на 30 м 3, ОЧС-ЗОО (опромінювач чотириламповий стельовий) — на 60 м3. Охорона праці медичних працівників, які проводять діагностичні дослідження на ВІЛ-інфекцію, надають медичну допомогу ВІЛінфікованим і хворим на СНІД Заклади охорони здоров’я, медичний персонал яких проводить діагностичні дослідження на ВІЛ-інфекцію і надає медичну допомогу ВІЛ-інфікованим і хворим на СНІД, а також контактує з кров’ю та іншими біологічними матеріалами від ВІЛ інфікованих осіб, повинні забезпечити працівників засобами індивідуального захисту залежно від профілю їх роботи згідно з Постановою КМУ № 2026 від 18.12.98. Медперсонал повинен неухильно дотримуватися заходів індивідуального захисту, особливо під час проведення інвазивних процедур, які супроводжуються забрудненням рук кров’ю та іншими біологічними рідинами: працювати в гумових рукавичках, у разі підвищеної небезпеки зараження — у двох парах рукавичок; використовувати маски, окуляри, екрани; використовувати маски і рукавички під час оброблення використаного одягу та інструментів; обережно поводитися з гострим медичним інструментарієм; не надівати ковпачок на використану голку; використані одноразові гострі інструменти після дезінфекції утилізувати у твердих контейнерах; голки, що впали на підлогу, збирати магнітом, щіткою і совком; мікротравми на руках закривати лейкопластиром, ліфузолем або напальником; до і під час роботи слід перевіряти, чи не пропускають рукавички вологу, чи немає на них пошкоджень; пошкоджені рукавички слід негайно замінювати; варто пам’ятати, що оброблені після використання рукавички менш міцні, ніж нові, і пошкоджуються значно частіше; застосування кремів на жировій основі, жирових мастил руйнує рукавички; узяття крові в пацієнтів або проведення інших процедур, під час яких медпрацівник може випадково поранитися використаною голкою, необхідно виконувати в латексних рукавичках, тому що вони зменшують кількість інокуляту крові, який пе редається під час уколу; після зняття рукавичок з рук слід замочити їх у дезрозчині на 1 год, руки вимити з милом і витерти індивідуальним рушником; знімати рукавички слід обережно, щоб не забруднити руки; гумові рукавички, зняті один раз, повторно не використовувати через імовірність забруднення рук. Для запобігання інфікуванню через шкіру і слизові оболонки медперсонал повинен дотримуватися таких правил: слід застосовувати спиртові дезінфекційні розчини для рук; руки потрібно мити водою з милом щоразу після зняття захисних рукавичок; після будь-якої процедури необхідно дворазово ретельно мити руки у проточній воді з милом; руки слід витирати тільки індивідуальним рушником, який треба змінювати щодня, або серветками одноразового вико ристання; уникати частого оброблення рук дезінфектантами, які подразнюють шкіру, не користуватися жорсткими щітками; ніколи не споживати їжу на робочому місці, де можуть залишитися кров або виділення пацієнта; зробити щеплення проти гепатиту В; для захисту слизових оболонок ротової порожнини і носа застосовувати 4-шарову марлеву маску. Маска має щільно прилягати до обличчя; надівати халат або фартух або і халат, і фартух, щоб забезпечити надійний захист від потрапляння на ділянки тіла біологічних рідин. Захисний одяг має закривати шкіру та одяг медперсоналу, не пропускати рідину, підтримувати шкіру та одяг у сухому стані. Використовувати бар’єрні засоби захисту необхідно не тільки під час роботи з інфікованими пацієнтами. Слід пам’ятати, що кожен пацієнт вважається потенційно небезпечним щодо інфекційних захворювань. Медичний інструментарій піддають 3-етапному обробленню відповідно до ОСТ 42-21-2-85. Маніпуляції ВІЛ-позитивному пацієнту слід виконувати в присутності другого фахівця, який у разі розриву рукавичок або порізу може продовжити їх виконання. Під час операційних втручань слід використовувати подвійні рукавички, якщо це можливо; передавати всі гострі інструменти в ході операції через проміжний лоток, а не з рук у руки, для спрямування голки бажано застосовувати голкотримач. Розбирання, миття і полоскання медичного інструментарію, що контактував з кров’ю або сироваткою, потрібно проводити після попередньої дезінфекції. Роботу здійснювати в гумових рукавичках. Предмети одноразового користування: шприци, перев’язний матеріал, рукавички, маски після використання піддають дезінфекції з наступною утилізацією. Разові шприци та інструменти після використання слід помістити у твердий контейнер, який не промокає. На використані голки не надівати ковпачки. Забруднені кров’ю рукавички обробити тампоном з дезрозчи- ном, зняти і занурити їх у ємність із дезрозчином на 60 хв (3 % розчин хлораміну або 6 % розчин перекису водню з 0,06 % розчином нейтрального кальцію гіпохлориту) або кип’ятити в дистильованій воді 30 хв. Поверхні робочих столів обробити наприкінці робочого дня дезінфекційними засобами, що мають віруцидну дію. Медичні працівники з травмами, ранами на руках, ексудативними ураженнями шкіри, які неможливо закрити пов’язкою, звільняються на період захворювання від медичного обслуговування ВІЛ-інфікованих і хворих на СНІД та контакту з предметами догляду за ними. Усі маніпуляції з кров’ю та сироваткою ВІЛ-інфікованих і хворих на СНІД у лабораторіях повинні виконуватися за допомогою гумових груш, автоматичних піпеток, дозаторів. Для запобігання інфікуванню медичних працівників під час роботи з ВІЛ-інфікованим матеріалом у ЛПЗ, які надають медичну допомогу ВІЛ-інфікованим і хворим на СНІД, необхідно мати запас антивірусних препаратів для проведення екстреної профілактики ВІЛ-інфекції (тимазид, ретровір, криксиван) з розрахунку 30 г на одного медичного працівника та аптечку для надання термінової медичної допомоги медичним працівникам і технічному персоналу. ЛПЗ, що надають медичну допомогу ВІЛ-інфікованим і хворим на СНІД, повинні мати запас дезінфектантів в обсязі, передбаченому нормативними документами. Охорона праці персоналу психоневрологічних і психіатричних лікарень Територія лікарняного двору має бути відгороджена по всьому периметру, доступ на територію повинен контролюватися і бути обмеженим для сторонніх осіб. Територія має освітлюватися в нічний час. Під’їзні дороги і шляхи — покриті асфальтом, без кам’яних вимощених покриттів. Територія повинна мати естетичне озеленення, садові ділянки. Двері на вхід і вихід з приймального відділення мають бути завжди зачинені на вагонний і контрольний замки. Вікна і двері приймального відділення та меблі обладнуються так само, як у відділен нях для неспокійних хворих. Приймання хворих здійснюється черговим лікарем за обов’язкової присутності медсестри (фельдшера) і санітара. Під час приймання за розпорядженням чергового лікаря у хворого насамперед забирають усі предмети, небезпечні для життя і здоров’я персоналу і хворого. До неспокійних агресивних хворих черговий лікар може застосувати фармакологічні засоби, які знижують збудження. Особливості облаштування приміщень Підлога має бути покрита лінолеумом. Стіни на 2/3 висоти покривають олійною фарбою, вони не повинні мати ніяких гострих виступів. Вікна мають бути засклені міцним ударостійким прозорим матеріалом. Рами подвійні, не повинні відкриватися. Двері одностулкові, замикаються на вагонний психіатричний замок. Внутрішні двері відчиняються в коридор, зовнішні — усередину відділення. Двері вбиралень замикаються тільки зовні. Центральне опалення панельне із прихованими проводкою та приладами. Електропроводка приховується. Освітлення монтується на стелі з використанням матових плафонів. Водопровід і каналізацію також роблять прихованими. Сигналізація має бути світловою і звуковою. Телефонний зв’язок: внутрішній та з виходом у місто. До роботи з обслуговування психічно хворих не допускаються особи віком до 18 років, а також особи, які мали хронічні психічні захворювання. Під час приймання на роботу, а в подальшому не рідше ніж 1 раз на рік з усіма працівниками проводять детальний інструкт аж, в якому роз’яснюють усі специфічні особливості роботи в психоневрологіч них закладах, правила внутрішнього розпорядку для персоналу, дають настанови щодо виконання заходів із запобігання нападам хворих на персонал, ознайомлюють персонал з їхніми правами й обов’язками. Охорона праці персоналу У кожному відділенні має бути журнал для запису усіх тілесних пошкоджень, нанесених хворими персоналу. На нещасні випадки, які спричинили втрату працездатності на 1 робочий день і більше, завідувачем відділення скла дається акт за формою Н-1. У відділенні має бути тільки персонал, зайнятий на чергуванні. Працюючи з аміназином, персонал обов’язково повинен керуватися Інструктивними вказівками щодо профілактики контактних ускладнень при користуванні аміназином. Відходи, які залишаються після ін’єкцій аміназину, перед викиданням у смітник повинні оброблятися соляною кислотою. Самовільно покидати робоче місце персоналу забороняється. У разі збудження та агресії хворих медичні працівники мають допомагати один одному заспокоювати хворих. Охорона праці медичного персоналу, що працює в умовах впливу іонізувального випромінювання Основними видами використання джерел іонізувального випромінювання в медицині є: рентген- і радіодіагностика, рентген- і радіотерапія, а також рентгенівські профілактичні дослідження. Медичні працівники, що працюють в умовах дії іонізувального випромінювання, під час своєї роботи повинні керуватися СанПиН 42 -129-11-4090-86 «Рентгенологические отделения (кабинеты). Санитарно-гигиенические нормы», «Правила и нормы применения открытых радиофармацевтических препаратов в диагностических целях» № 2813-83 від 25.05.83, ОСТ 42-21-15-83 «Кабинеты рентгенодиагностические. Общие требования безопасности» та ОСТ 42-21-11-81 «ССБТ. Кабинеты и отделения лучевой терапии. Требования безопасности». У сучасній практиці використовуються нові високочутливі методи рентгенологічних досліджень — ангіографія, рентгенівська комп’ютерна томографія, позитронна емісійна томографія тощо. Останніми роками спостерігається тенд енція до зростання кількості рентгенологічних досліджень. Так, у 1999 р. в Україні кількість рентгенологічних досліджень становила 0,81 на одну людину, у 2000 р. — 0,85, у 2001 р. — 0,98. Після 2001 р. зберігається така сама тенденція. Усе це ставить перед лікарями-гігієністами завдання щодо зниження імовірних доз опромінення медичного персоналу. Основними напрямами цієї роботи є: контроль за дотриманням санітарно-технічних вимог у рентгенівських і радіологічних відділеннях; контроль за дотриманням вимог радіаційної безпеки персоналом рентгенівських і радіологічних відділень; контроль за дотриманням вимог радіаційної безпеки пацієнтів під час проведення рентгенологічних і радіологічних досліджень. Основними принципами, на яких базується захист персоналу в разі використання джерел іонізувального випромінювання в медицині, є: скорочення часу роботи з джерелом, використання стаціонарних та індивідуальних засобів захисту, вибір оптимальних методик дослідження, які дають змогу при достатній якості діагностики знизити дозу опромінення персоналу. Треба враховувати, що під час використання рентгенівського випромінювання у приміщеннях наявні також шкідливі професійні чинники нерадіаційної природи: продукти іонізації повітря (озон і оксиди азоту), свинцевий пил в ід просвинцьованих засобів захисту, а в рентгенолаборантів — контакт із хімічними реактивами під час оброблення рентгенівської плівки. У медичній практиці дозволяється використовувати рентгенівські апарати, що мають сертифікат відповідності, реєстраційне свідоцтво Мінохоронздоров’я України і висновок санітарно-епідеміологічної експертизи, що надається органами Держсаннагляду України. Забороняється розміщення рентгенкабінетів у житлових будинках і дитячих закладах. Дозволяється функціонування рентгенодіагностичних кабінетів у поліклініках, які вбудовані в житлові будинки, якщо суміжні по вертикалі і горизонталі приміщення не є житловими. Кількість приміщень рентгенкабінетів, їх площа й оздоблення повинні відповідати чинним будівельним нормам і правилам. У приміщеннях рентгенкабінету мають забезпечуватися комфортні умови для персоналу і пацієнтів (освітленість, температура повітря, вологість тощо). Вентиляція має бути автономною. Кратність повітрообміну за 1 год повинна становити: витяжка — 4, приплив — 3. Приплив повинен здійснюватися у верхню зону приміщень, витяжка — з нижньої і верхньої зон у співвідношенні 2 : 3 . До початку роботи кабінету всі вимірювальні прилади рентгенівського апарата мають пройти перевірку, а технічний стан апарата має бути перевірений фахівцями спеціалізованої організації. З метою запобігання потраплянню свинцю в організм персоналу засоби індивідуального захисту із просвинцьованої гуми мають бути запаковані в чохли з плівкових матеріалів або клейонки; під рукавички із просвинцьованої гуми необхідно надягати тонкі бавовняні рукавички. Стаціонарні засоби захисту, вироблені зі свинцю, повинні бути покриті олійною фарбою. Забороняється споживати їжу, курити і використовувати косметику в процедурній рентгенкабінету. До експлуатації рентгенівського апарата допускаються особи віком не менше ніж 18 років, що не мають медичних протипоказань та пройшли інструктаж і перевірку знань з правил безпеки під час роботи з джерелами іонізувального випромінювання. Медичні рентгенологічні дослідження проводяться персоналом, що має документ про фахову підготовку. Обов’язковим є проходження курсів післядипломної освіти як для лікарів-рентгенологів, так і для рентгенолаборантів — 1 раз на 5 років. Лікар-рентгенолог має право використовувати в своїй роботі тільки ті методики променевої діагностики і профілактики, які затверджені МОЗ України. Для захисту рук лікаря під час пальпації під контролем екрана необхідно користуватися захисними рукавичками, а також скорочувати тривалість перебування рук у прямому пучку опромінення. Під час дослідження дітей молодшого віку потрібно застосовувати спеціальні пристрої для підтримання їх за екраном, щоб виключити присутність біля дітей персоналу. Не дозволяється перебування в процедурній сторонніх осіб, які не мають прямого відношення до рентгенодіагностичних досліджень. Рентгенолаборант не має права одночасно обслуговувати два і більше рентгенівські апарати, навіть якщо пульти управління ними розташовані в одній кімнаті. За запитом органів Держсанепідслужби адміністрація лікувального закладу зобов’язана надавати дані про дози опромінювання персоналу. Відповідно до Наказу МОЗ України № 295 від 18.07.01 «Про створення системи контролю і обліку індивідуальних доз опромінення населення при рентгенорадіологічних процедурах» у ЛПЗ створюються підрозділи, на які покладено здійснення обліку й аналіз доз опромінювання пацієнтів і персоналу рентгенівських і радіологічних відділень. Система контролю доз передбачає розрахунок і облік індивідуальної дози кожного медичного працівника. Узагальнена інформація про променеві навантаження персоналу направляється в обласні центри медичної радіології. Охорона праці медичних працівників, які проводять ультразвукову діагностику Правила облаштування, експлуатації і техніки безпеки у приміщеннях, де проводяться ультразвукові дослідження, викладено в НАОП 9.1.506.04-91 «Методичні рекомендації щодо поліпшення умов праці медичних працівників, які зайняті ультразвуковою діагностикою». Площа приміщення для проведення діагностичних досліджень має становити не менше ніж 20 м 2 на одну установку за умови, що кожна ультразвукова діагностична установка повинна розміщуватися в окремому кабінеті. Це приміщення повинно мати природне і штучне освітлення та припливно-витяжну систему вентиляції з кратністю повітрообміну 1 : 3 (допускається встановлення кондиціонерів БК-1500). У приміщеннях для діагностичних досліджень мають підтримуватися такі параметри мікроклімату: температура повітря 20 — 22 °С, відносна вологість 40—60 %, швидкість руху повітря — не вища ніж 0,15 м/с. Стіни в приміщеннях для проведення ультразвукової діагностики слід фарбувати олійною фарбою світлих тонів. Забороняється облицювання стін керамічною плиткою. Рівні шуму на робочих місцях не повинні перевищувати 40 дБА. Під час проведення діагностичних досліджень загальне освітлення слід відключати, залишаючи тільки місцеве — настільну лампу; вікна в кабінетах затемнюють шторами, що сприяє запобіганню відблискам і поліпшенню видимості зображення. До роботи з ультразвуковою діагностичної апаратурою допускаються особи віком не менше ніж 18 років, які пройшли відповідний курс навчання та інструктаж з техніки безпеки. Враховуючи, що тривалість діагностичних досліджень коливається у великих межах, кількість пацієнтів, яких обстежує один медпрацівник, не повинно перевищувати 10—11 за зміну Для медичного персоналу, зайнятого на апаратах ультразвукової діагностики, рекомендується проводити комплекс гімнастичних вправ та фізіотерапевтичних процедур, а також влаштовувати протягом робочої зміни дві 10-хвилинні перерви. Для захисту рук медперсоналу від впливу контактного ультразвуку слід застосовувати два шари рукавичок: нижні — бавовняні, а верхні — гумові. Не допускається контакт незахищених рук зі сканувальною поверхнею ультразвукового датчика, що працює. Наносячи на досліджувану ділянку контактний гель, слід стежити, щоб він не потрапляв на руки медпрацівника. Потрібно здійснювати контроль за своєчасністю профілактичного і поточного ремонту ультразвукової діагностичної апаратури, а також проводити її ретельне регулювання. Надійна і безпечна експлуатація ультразвукової діагностичної апаратури контролюється спеціалістами санепідслужби. Варто пам’ятати, що невід’ємною частиною ультразвукової апаратури є дисплей, робота з яким пов’язана зі значним зоровим, статичним, розумовим та емоційним навантаженням. Для зменшення рівня навантаження на персонал необхідно: установлювати дисплеї з орієнтацією на північ, північний схід, північний захід; установлювати в приміщенні світлорегулювальні пристрої (жалюзі, штори тощо); налаштовувати «комфортний» рівень контрасту зображення на екрані (без мигтіння, відблисків і віддзеркалень від світильників і навколишніх предметів); спеціальні меблі допоможуть забезпечити регулювання висоти і кута нахилу екрана у вертикальній площині, висоту сидіння і кут нахилу спинки стільця. Охорона праці персоналу фізіотерапевтичних кабінетів Під час роботи у фізіотерапевтичних кабінетах потрібно керуватися ОСТ 42-21-16-86 «Отделения, кабинеты физиотерапии. Общие требования безопасности» та НПАОП 85.11-1.06-70 «Правила устройства, зксплуатации и техники безопасности физиотерапевтических отделений (кабинетов)». Відділення і кабінети фізіотерапії призначені для електросвітло- лікування, лікування ультразвуком, аероіоно-, аерозоль- і електро- аерозольтерапії, теплолікування, водолікування, грязелікування, ма сажу. Для проведення процедур з кожного виду лікування мають бути обладнані окремі приміщення. Допускається розміщення в одному приміщенні електро- і світлолікування, зокрема стаціонарних УВЧ- і СВЧ- генераторів, які повинні експлуатуватися в екранованих кабінетах. Безпека робіт у відділенні має досягатися: технологічно і санітарно-гігієнічно обґрунтованим розміщенням, плануванням і обробленням приміщень; раціональною організацією праці; раціональною організацією робочих місць; використанням справної апаратури і захисного устаткування, що відповідають вимогам безпеки; дотриманням правил експлуатації електроустановок, комунікацій і устаткування; навчанням персоналу безпечних методів і прийомів роботи; застосуванням ефективних засобів захисту персоналу. Площа кабінетів електро- і світлолікування визначається з розрахунку 6 м2 на 1 кушетку, за наявності 1 кушетки — не менше ніж 12 м2. Окремо має бути кабінет для проведення внутрішньопорожнин- них процедур площею з розрахунку 18 м 2 на 1 гінекологічне крісло. Апарати електросну мають бути розміщені в кабінетах з урахуванням звуко- і світлоізоляції (тамбур з подвійними дверима тощо). Стіни приміщень на висоту 2 м фарбують олійною фарбою світлих тонів, решту стін і стелі — білять. Облицювання стін керамічною плиткою забороняється. У приміщеннях, де працює лазерна установка, стіни і стеля повинні мати матове покриття. Площа кабінету для групової аероіонної, аерозольної і електро- аерозольної терапії визначається з розрахунку 4 м 2 на 1 місце, але не менше ніж 12 м2 . Приміщення групової інгаляції має бути ізольованим. Стіни приміщення облицьовують на висоту 2 м глазурованою плиткою, підлогу покривають лінолеумом, стелю білять вапном. Висота приміщень у водолікарнях має бути не менше ніж 3 м. Стіни водолікувальних залів облицьовують глазурованою плиткою, на підлогу кладуть метлаську плитку, стелю білять вапном. Підлога повинна мати нахил не менше ніж 1 см на 1 м у б ік трапа. Трапи обладнують у кутках зали. Електричний дріт і пускові пристрої в приміщеннях, пов’язаних з проведенням водних процедур, виготовляють зі спеціальної арматури, що забезпечує герметичність. Лікування сірководневими ваннами проводиться в окремому приміщенні або тупиковому відсіку водолікарні, ізольованому від інших лікувально-процедурних кімнат. Це приміщення має складатися із: зали площею з розрахунку 8 м2 на ванну, мінімальна площа зали (для однієї ванни) 12 м 2 ; лабораторії для приготування розчинів площею не менше ніж 10 м 2 з витяжною шафою; приміщення для зберігання розчинів площею не менше ніж 8 м 2; приміщення для роздягання та одягання хворих площею з розрахунку 2 м2 на 1 місце, яке сполучається з ванною залою через шлюз. Для парафіно- й озокеритолікування виділяється ізольоване приміщення (6 м2 на 1 кушетку, але не менше ніж 12 м 2 за наявності 1 кушетки), обладнане загальнообмінною припливно-витяжною вентиляцією, що забезпечує 4—5-кратний обмін повітря за 1 год, із кімнатою (кухнею), що спеціально виділяється для підігріву парафіну й озокериту, — не менше ніж 8 м2 . Підлогу приміщень покривають лінолеумом, стіни кухні облицьовують на висоту 2,5 м глазурованою плиткою, на підлогу кладуть метлаську плитку. Столи для підігрівачів і розливу парафіну й озокериту мають бути покриті термостійким матеріалом. Процедурна зала грязелікарні може складатися з окремих кабін або бути загальною (8 м 2 на 1 кушетку, але не менше ніж 12 м 2 за наявності 1 кушетки). Якщо кушетки розміщені в окремих кабіна х, вхід у них здійснюється із загального коридору. Для спостереження медичного персоналу за хворими уздовж кабін має бути загальний прохід завширшки не менше ніж 1 м. Стіни кабін і перегородки повинні бути підняті на висоту 10—15 см над підлогою, мати висоту 2 м. їх виготовляють з гладких матеріалів, що дає змогу легко проводити вологе прибирання. Підлогу приміщень вистилають метлаською плиткою. Для проведення масажу виділяють окремі кімнати (кабінети) з розрахунку 8 м 2 на робоче місце; мінімальна площа для кабінету з одним масажистом — 12м2 . Підлога в масажній кімнаті має бути дерев’яною, покритою лінолеумом. Стіни на висоту 2 м фарбують олійною фарбою світлих тонів, решту стін і стелі білять (клейове білення). Кабінет масажу має бути обладнаний умивальником з холодною і гарячою водою. За наявності кількох масажистів кожне робоче місце обладнується в кабінах, відокремлених шторами із цупкої тканини. Якщо в зміні одночасно працюють 4 і більше масажистів, у суміжній кімнаті для них обладнується душова установка. До проведення фізіотерапевтичних процедур допускаються особи, що мають закінчену вищу або середню медичну освіту і посвідчення про проходження спеціалізації з фізіотерапії. Проведення фізіотерапевтичних процедур молодшим медичним персоналом забороняється. Особи, яким не виповнилося 18 років, до роботи з електромедичною апаратурою на генераторах УВЧ і СВЧ не допускаються. До самостійної роботи з технічного обслуговування і ремонту фізіотерапевтичної апаратури можуть бути допущені особи, що мають посвідчення на право проведення цих робіт. Медичний, технічний персонал відділень і кабінетів фізіотерапії повинен проходити обов’язкові медичні огляди. Медперсонал відділень, кабінетів фізіотерапії, а також особи, зайняті технічним обслуговуванням і ремонтом фізіотерапевтичної апаратури, повинні бути підготовлені для надання першої допомоги при ураженні електричним струмом і світловим випромінюванням. У відділеннях повинні застосовуватися такі колективні засоби захисту: а) конструктивний захист апаратів; б) стаціонарні захисні огорожі; в) захисно-технологічне устаткування; г) захисне заземлення устаткування; ґ) вентиляція та очищення повітря. Персонал має бути забезпечений засобами індивідуального захисту. Під час проведення ультразвукових процедур під водою (у спеціальних фаянсових ваннах) медична сестра повинна працювати в бавовняних рукавичках, поверх яких надягнуті гумові рукавички. При використанні ультрафіолетових опромінювачів очі хворих і медичного персоналу мають бути захищені окулярами (за ГОСТ 12.4.003-74 ССБТ. Очки защитньїе. Типьі) з темними скельцями і бічним захистом (шкіряна або гумова оправа). У проміжках між лікувальними процедурами рефлектори опромінювачів з лампами мають бути закриті заслінками, а за відсутності таких — щільними чорними з білою підкладкою матерчатими «спідницями» завдовжки 40 см, які надівають на край рефлектора опромінювача. У разі опромінювання інфрачервоними променями ділянки обличчя на очі хворого надівають «окуляри» з товстої шкіри або картону. Лампи інфрачервоних променів і солюкс потрібно забезпечувати запобіжниками із дротяними сітками з вікном у 4 —5 мм, які поміщають у вихідному отворі рефлекторів. Такі лампи розміщують під кутом до тіла хворого на відстані, що виключає можливість потрапляння на нього осколків ламп, які лопнули, керамічних деталей і т. ін. Під час роботи з лазерними фізіотерапевтичними установками забороняється дивитися назустріч первинному або дзеркально відбитому променю. При візуальному наведенні лазерного променя на мішень не слід дивитися вздовж променя, оскільки при цьому збільшується небезпека ураження відбитим світлом. Робота з лазерними установками має проводитися в приміщеннях (кабінетах) з яскравим загальним освітленням. Потрібно використовувати захисні окуляри в усіх випадках, коли є ймовірність ураження очей прямим, відбитим або розсіяним лазерним випромінюванням. Охорона праці персоналу стоматологічних поліклінік і кабінетів Правила облаштування, експлуатації і техніки безпеки в стоматологічних поліклініках і кабінетах викладені в «Санитарньїх правилах устройства, оборудования, зксплуатации амбулаторно-по- ликлинических учреждений стоматологического профиля, охраньї труда и личной гигиеньї персонала» № 2956а-83 від 28.12.83 та НПАОП 85.13-1.12-83. Стоматологічні поліклініки, підрозділи, кабінети і зуботехнічні лабораторії розміщуються в окремих типових будинках, або, як виняток, у пристосованих приміщеннях прибудов. Проте розміщувати в житлових будинках стоматологічні поліклініки і відділення, що мають у своєму складі рентгенівські та фізіотерапевтичні кабінети, забороняється. Стоматологічні кабінети (терапевтичні, хірургічні, ортопедичні, дитячі, ортодонтичні) повинні мати площу з розрахунку на основне стоматологічне крісло 14 м 2 та по 7 м2 на кожне додаткове. За наявності універсальної стоматологічної установки з додатковим кріслом площа збільшується до 10 м 2. Висота кабінетів має бути не меншою ніж 3 м, а глибина при односторонньому освітленні не повинна перевищувати 6 м. Стіни кабінетів хірургічної стоматології та стерилізаційної облицьовуються на висоту не нижче ніж 1,8 м, а операційної — на всю висоту глазурованою плиткою. Вище стіни фарбуються олійними чи водоемульсійними фарбами. Стіни кабінетів ортопедичної стоматології та основних приміщень зуботехнічної лабораторії на висоту дверей фарбуються алкідностирольними, полівінілацетатними, олійними чи нітроемальо- вими фарбами. Вище стіни фарбуються силікатними чи клейовими фарбами. Стелі стоматологічних кабінетів (операційних, передопераційних, стерилізаційних і приміщень зуботехнічних лабораторій) фарбуються водоемульсійними, олійними або силікатними фарбами у білий колір. У спеціальних виробничих приміщеннях зуботехнічної лабораторії стіни на висоту дверей облицьовуються глазурованою плиткою. Вище стіни фарбуються силікатними чи клейовими фарбами. Підлога у стоматологічних кабінетах покривається рулонними полівінілхлоридними матеріалами (вінілпластом, лінолеумом) без щілин (усі шви зварюються за допомогою спеціальних пальників або високочастотним зварюванням). Підлога у приміщеннях зуботехнічної лабораторії повинна бути: а) в основних — із рулонних полівінілхлоридних матеріалів (лінолеуму); б) у спеціальних — із керамічної плитки. Вимоги до мікроклімату, опалення, вентиляції виробничих приміщень стоматологічних поліклінік і зубопротезних лабораторій На постійних робочих місцях, де лікарі та зубні техніки перебувають понад 50 % робочого часу чи більше 1 год без перерви, параметри мікроклімату нормуються у вигляді таких показників (табл. 5). У будівлях стоматологічних поліклінік, у стоматологічних підрозділах, кабінетах і приміщеннях зуботехнічних лабораторій потрібно передбачити загальнообмінну припливно-витяжну вентиляцію з такою кратністю повітрообміну за 1 год: 3 – витяжка і 2 – приплив. У приміщенні «чистої» операційної має бути загальнообмінна припливна вентиляція. Усі приміщення стоматологічних поліклінік, підрозділів і зуботехнічних лабораторій повинні мати природне освітлення. У заново організованих стоматологічних поліклініках вікна стоматологічних кабінетів мають бути орієнтовані на північні напрямки (П, ПС, ПЗ), щоб уникнути значних перепадів яскравості на робочих місцях за рахунок прямих сонячних променів, а також перегрівання приміщень у літній час, особливо у південних районах країни. Світловий коефіцієнт у всіх стоматологічних кабінетах та основних приміщеннях зуботехнічної лабораторії має становити 1:4 — 1 : 5, а в інших виробничих приміщеннях — не нижче ніж 1 : 8 . Коефіцієнт природного освітлення на постійних робочих місцях в усіх стоматологічних кабінетах та основних приміщеннях зуботехнічної лабораторії має бути не менше ніж 1,5 %. Столи зубних техніків в основних приміщеннях зуботехнічної лабораторії потрібно розташовувати так, щоб забезпечити природне освітлення робочих місць з лівого боку. Усі приміщення стоматологічних поліклінік, підрозділів і зуботехнічних лабораторій мають бути обладнані загальним штучним освітленням за рахунок люмінесцентних ламп чи ламп розжарювання. Санітарно-протиепідемічний режим і прибирання приміщень стоматологічних поліклінік, відділень, кабінетів та зуботехнічних лабораторій 1. Використане стоматологічне обладнання та інструментарій потрібно продезінфікувати і провести передстерилізаційне очищення, щоб видалити з них білкові, жирові механічні забруднення, а також лікарські препарати. 2. Найбільш доцільно і раціонально передстерилізаційне очищення і стерилізацію стоматологічного інструментарію та виробів проводити в централізованих стерилізаційних відділеннях, які об ладнуються в лікувальному закладі для задоволення власних потреб або обслуговування кількох лікувальних закладів. 3. Якість передстерилізаційного оброблення інструментів перевіряють шляхом проведення амідопіринової чи ортолідинової проб і визначення залишкової кількості лужних компонентів мийного препарату — проба з фенолфталеїном. 4. Усі вироби (інструменти, перев’язні матеріали, посуд тощо), що дотикаються до ранової поверхні, контактують з кров’ю, слизовою оболонкою пацієнта чи інфікованими матеріалами, повинні стерилізуватися. 5. Вироби, що не мають контакту з рановою поверхнею чи кров’ю, потрібно дезінфікувати. Вимоги до обладнання стоматологічних кабінетів і приміщень зуботехнічних лабораторій У терапевтичних й ортопедичних стоматологічних кабінетах може бути розміщено не більше ніж 3, а в хірургічних — не більше ніж 2 крісла з обов’язковим розділенням робочих місць лікарів непрозорими перегородками заввишки до 1,5 м. Робоче місце зубного техніка в основному приміщенні повинно мати: • спеціальний зуботехнічний стіл розміром 1,0 х 0,7 м; • електрошліфувальний прилад з місцевим відсмоктувачем пилу; • підведення газу (припустимі безпечні спиртові палички чи електронагрівні прилади). Стоматологічні кабінети обладнують залежно від потужності поліклініки централізованою системою подачі стисненого повітря, вакууму, кисню. У кожному стоматологічному кабінеті має бути стіл для стерильних матеріалів та інструментів. Гігієна та охорона праці лікарів-стоматологів Під час роботи в будь-яких стоматологічних закладах потрібно суворо дотримуватись інструкцій з техніки безпеки. Лікарі-стоматологи залежно від характеру лікувального втручання можуть працювати в положенні сидячи і стоячи (залежно від положення пацієнта — лежачи, напівлежачи, сидячи). Працювати в положенні сидячи рекомендується не більше ніж 60 % робочого часу, а решту часу — стоячи і переміщуючись по кабінету. У положенні сидячи слід виконувати маніпуляції, які потребують тривалих, точних рухів при вільному доступі. Стоячи виконують операції, які супроводжуються значним фізичним зусиллям, або короткочасні, якщо доступ утруднений. Під час препарування каріозних порожнин і обточування зубів бормашинами з високою швидкістю обертання або турбінами рекомендується захищати від різноманітних аерозолів органи дихання лікаря і помічника чотиришаровими масками зі стерильної марлі, які потрібно міняти кожні 4 год і знезаражувати кип’ятінням протягом 15 хв з моменту закипання, або респіратором одноразового використання типу «Лепесток-200» (ФПП—15-1,5). Потрібно також захищати спеціальними окулярами очі лікаря. Для збереження нормального стану шкіри рук у процесі роботи необхідно: мити руки водою кімнатної температури (рекомендується близько 20 °С) до і після обслуговування кожного пацієнта; ретельно сушити шкіру рук після миття сухим індивідуальним рушником; не допускати потрапляння на відкриті поверхні шкіри медикаментозних алергенів (антибіотиків, новокаїну, полімерів, гіпсу та ін.). Лікарі-стоматологи і зубні техніки мають проходити обов’язковий попередній (перед прийняттям на роботу) і періодичні медичні огляди. Охорона праці персоналу патологоанатомічних відділень і моргів ЛПЗ Облаштування та експлуатація приміщень патологоанатомічних відділень і моргів ЛПЗ здійснюються згідно з «Правилами по устройству и зксплуатации помещений патологоанатомических от- делений и моргов (патогистологических и судебногистологиеских лабораторий) лечебно-профилактических и судебно-медицинских учреждений, институтов и учебньїх заведений» (затв. Міністерством охорони здоров’я СРСР № 468-64 від 20.03.64). Патологоанатомічне відділення і морг мають бути розміщені осторонь від лікувальних корпусів і відокремлюватися від них захисною зеленою зоною (парком або садом) завширшки не менше ніж 15 м. Ділянка повинна мати впорядковані під’їзні шляхи, окремий в’їзд, що використовується переважно для потреб патологоанатоміч- ного відділення та моргу і не проглядається з вікон приміщень, де перебувають хворі. Між патологоанатомічним відділенням і моргом та іншими будівлями потрібно передбачати санітарний розрив не менше ніж 30 м. Патологоанатомічне відділення і морг повинні мати окремі приміщення і не можуть розміщуватися в одній будівлі з підсобними службами ЛПЗ або лікувальними кабінетами. Мала секційна, призначена для розтину трупів інфекційних хворих, повинна мати окремий запасний зовнішній вхід. Загальна площа приміщень патологоанатомічного відділення в лікарнях до 100 ліжок — 44 м2 , а в лікарнях з кількістю ліжок 100 і більше потрібно передбачити такі площі у розрахунку на 1 ліжко: 100 ліжок — 1,08 м2 ; 200 — 0,77 м2; 300 — 400 — 0,51 м2 ; 600 — 0,83 м2; 800 — 0,78 м2; 1000 — 0,68 м2. Планування приміщень патологоанатомічного відділення та моргу має відповідати таким вимогам: приміщення, пов’язані з транспортуванням трупів усередині будинку, проведенням розтину, обробленням і зберіганням нефіксованого секційного і біопсійного матеріалу повинні бути відмежовані тамбуром або коридором від гістологічної лабораторії, приміщення для лікарів т а іншого персоналу, музею, душової і санітарного вузла тощо. Секційна не повинна межувати безпосередньо з приміщенням для видавання трупів. У приміщенні для зберігання трупів мають бути холодильна установка і ліфт (якщо таке приміщення розміщене не на одному поверсі із секційною) для транспортування трупів у секційну. Для трупів потрібно передбачити лежаки розміром 1,8 х 0,6, полиці або особливі сейфи. Для персоналу патологоанатомічного відділення і моргу обов’язково має бути душова кімната, а в лікувальних закладах з кількістю ліжок від 400 і більше — санітарний пропускник. Стіни кабінетів покривають олійною фарбою до половини висоти, а стіни секційної, передсекційної, кімнати для зберігання трупів і санітарного вузла повинні мати панелі, облицьовані глазурованою плиткою. Підлога у секційній, препараторській, передсекційній і кімнаті для зберігання трупів має бути покрита водонепроникним матеріалом, легко очищатися і витримувати часте миття дезінфекційними розчинами; бути рівною, без порогів, виступів, зручною для транспортування трупів на каталках. Віконні рами і двері в секційній і передсекційній потрібно фарбувати олійною фарбою. Центральна система опалення має забезпечувати можливість регулювання подачі тепла в приміщення, різні за тепловим режимом, тепловиділенням і вологістю повітря. Усі приміщення патологоанатомічного відділення і моргу (лабораторій) мають бути обладнані витяжною вентиляцією з механічним спонуканням (табл. 6). Усі приміщення патологоанатомічного відділення і моргу (лабораторій) повинні мати пряме природне освітлення. Відношення площі вікон до площі підлоги: у секційній і лабораторії — 1 : 4 — 1 : 5, в інших приміщеннях — 1:6 — 1 : 8 . Приміщення забезпечуються системою загального і місцевого штучного освітлення, а секційні — безтіньовими світильниками згідно з вимогами чинних норм. У патологоанатомічних відділеннях та морзі (лабораторіях) усі меблі покривають фарбами світлих тонів. До секційного столу має бути проведена холодна і гаряча вода й обладнаний стік у каналізацію, що закривається сіткою уловлювачем. Для оберігання ніг персоналу від охолодження і промокання біля секційного столу кладуть дерев’яну решітку. Секційні столи виготовляють із водонепроникного матеріалу, вони мають покриття, що легко очищається і витримує часте миття дезінфекційними засобами (мармур, мозаїчні плити, нержавіюча сталь, оцинковане залізо). Установка дерев’яних секційних столів без металевої обшивки не допускається. Вимоги щодо утримання та експлуатації приміщень патологоанатомічного відділення і моргу Уранці перед початком робочого дня всі приміщення відділення слід добре провітрювати; наприкінці робочого дня лаборант зобов’язаний прибрати робоче місце, закрити і поставити у витяжну шафу весь посуд, що містить леткі речовини. До прибирання приміщення патологоанатомічного відділення ставляться певні вимоги: повне («генера льне») прибирання секційної і трупосховища проводиться із застосуванням для миття 3 —5 % розчину хлораміну або 2,5 % освітленого розчину хлорного вапна. Таке прибирання має проводитися не рідше одного разу на місяць, а також після розтину трупів померлих в ід особливо небезпечних інфекцій. Після закінчення розтину і забирання трупа секційний стіл, малий секційний столик, інструменти, чашки терезів, раковини і ванни для промивання органів, решітки і підлоги ретельно миють холодною, а потім гарячою водою, а після розтину трупа померлого від інфекційного захворювання дезінфікують 5 % розчином хлораміну або 2,5 % освітленим розчином хлорного вапна. Секційну після розтину добре провітрюють, а в разі оброблення дезінфекційними засобами провітрюють через 1 год. Перебування під час розтину сторонніх осіб і родичів померлого категорично забороняється. Розтин трупів померлих від особливо небезпечних інфекцій виконують в окремому ізольованому приміщенні, яке після закінчення розтину має бути ретельно продезінфіковано 5 % розчином хлораміну або 2,5 % освітленим розчином хлорного вапна. Дезінфекції підлягає весь інструментарій, інвентар, спецодяг і білизна. Усі відходи після розтину повинні бути знезаражені на місці розтину — засипані хлорним вапном на 1 год. Трупи із патологоанатомічного відділення і моргу видаються під розписку в спеціальній обліковій книзі із зазначенням пред’явленого документа і місця поховання. Вимоги з охорони праці і техніки безпеки під час роботи в пато- логоанатомічному відділенні та морзі Робота патологоанатомічних відділень і моргів пов’язана зі шкід- ливостями, які зумовлені: а) проведенням розтинів тіл померлих від різних захворювань (у тому числі й інфекційних); б) дослідженням біопсійного матеріалу, який також нерідко є носієм інфекційних агентів (мікобактерії туберкульозу, паразитів тощо); г) постійним застосуванням у роботі шкідливих для організму речовин: формаліну, хлороформу, ксилолу, толуолу, бензолу, діоксану, солей ртуті, аніліну тощо, а також легкозаймистих речовин (спирту, ефіру тощо). Медичний персонал не повинен допускатися до розтину трупів без халатів і у взутті, що вбирає вологу. Увесь спецодяг, санітарний одяг і взуття, що використовуються для проведення розтину, мають зберігатися в окремій шафі у перед- секційній або в секційній. Особи, що проводять розтин трупів померлих від особливо небезпечних інфекцій, повинні працювати у подвійному комплекті санітарного одягу та спецодягу (два халати, дві пари рукавичок і на рукавників, дві шапочки), з марлевою маскою, у гумових чоботях і фартусі, що не промокає і закриває ноги до стоп. Усю білизну, санітарний одяг і спецодяг, які контактують з інфікованим трупом під час розтину, перед пранням обов’язково дезін- фікують залежно від виду інфекції, решту одягу — перуть у міру забруднення. Для персоналу патологоанатомічного відділення і моргу (лабораторії) в умивальниках постійно мають бути мило, щітка для миття рук і рушник (електрорушник). Патологоанатомічні відділення і морги (лабораторії) мають бути забезпечені аптечками з набором необхідних медикаментів (йод, перев’язний матеріал, колодій, нашатирний спирт тощо) для надання першої медичної допомоги. Вирізування біопсійного і секційного матеріалу проводиться медпрацівником у фартусі і гумових рукавичках за спеціальним столом із набором інструментів, які мають використовуватися тільки для цих цілей. Фіксувати матеріал потрібно тільки у витяжній шафі, а зберігати його — у спеціальній кімнаті (фіксаційній), забезпеченій гарною вентиляцією. Розливати формалін і міцні кислоти і готувати розчини з них теж потрібно у витяжній шафі. Архівні біоматеріали, термін зберігання яких закінчився, збирають у спеціальному сховищі, де вони перебувають у банках з фіксу- вальною рідиною і періодично спалюються у спеціальній печі або направляються у спеціальні місця поховання. Отруйні засоби підлягають предметно-кількісному обліку в окремих книгах, пронумерованих, прошнурованих і скріплених печаткою та підписом керівника закладу. Сильнодіючі засоби мають зберігатися в окремих шафах, які після закінчення роботи замикають на замок. Електричні та газові нагрівальні прилади (електроплита, водяна баня) розміщують на відстані від вибухонебезпечних і горючих речовин на підставках з вогнетривкого матеріалу. Охрана праці персоналу лабораторій (відділень, відділів) санітарно-епідеміологічних станцій У лабораторіях санітарно-епідеміологічних закладів МОЗ України проводяться роботи, пов’язані з хімічними, радіоактивними речовинами і біологічними агентами, які можуть шкідливо впливати на організм людини. Застосовуються різні апарати, прилади й обладнання, необережне поводження з якими може стати причиною травм. Усі співробітники лабораторій мають повсякденно дотримуватися правил техніки безпеки, що викладені в «Правилах устройства, техники безопасности, производственной санитарии, противозпидемического режима и личной гигиен ы при работе в лабораториях (отделениях, отделах) санитарно-эпидемиологических учреждений системи Министерства здравоохранения СССР» №2455-81 від 20.10.81. Правила поширюються на всі лабораторії (відділи, відділення) санітарно-епідеміологічних закладів, які проводять бактеріологічні, вірусологічні, рикетсіозні, паразитологічні, хімічні, радіологічні, фізико-хімічні й токсикологічні дослідження. Правила передбачають проведення профілактичних заходів, спрямованих на запобігання небезпекам, пов’язаним з особливостями роботи у відповідних лабораторіях: імовірність зараження персоналу під час дослідження матеріалів, які містять збудників інфекційних і паразитарних захворювань; імовірність виникнення отруєнь, алергізації, опіків та інших уражень, пов’язаних із застосуванням отруйних, вогненебез печних та радіоактивних речовин, сильних кислот, лугів, аерозолів тощо; шкідливості та небезпеки, що виникають під час роботи зі спеціальними приладами, апаратами, обладнанням і скляним посудом; імовірність забруднення навколишнього середовища шкідливими агентами, які були винесені з лабораторії з повітрям, стічними водами і відходами. У кожного співробітника лабораторії має бути закріплене за ним робоче місце. Перед початком роботи слід надягти спецодяг, який зберігається в індивідуальних шафках, окремо від верхнього одягу. Тип захисного костюма і частота його зміни визначаютьс я характером виконуваної роботи. Для запобігання перевтомі і псуванню зору під час роботи з мікроскопом та іншими оптичними приладами потрібно забезпечити правильне освітлення поля зору, передбачене для даного мікроскопа або приладу, не заплющувати непрацююче око, працювати перемінно то одним, то іншим оком і робити перерви на 5 хв через кожні півгодини роботи. Насмоктувати в піпетки розчини хімічних реактивів і рідин, які містять збудників інфекційних захворювань, слід за допомогою гумової груші чи автоматичної піпетки. Насмоктування таких рідин ротом не допускається. Використаний хімічний посуд і прилади, що містили кислоти, луги та інші їдкі і шкідливі речовини, звільняють від залишків цих речовин, знешкоджують, передають у мийне відділення. З метою контролю за забрудненням повітря в санітарно- гігієнічних відділеннях лабораторій слід періодично (не рідше ніж 1 раз на квартал і в разі підозри) брати зразки повітря для аналізу на шкідливі речовини, а в боксах бактеріологічних лаборатор ій (не менше ніж 2 рази на тиждень) — на патогенні мікроорганізми. Співробітники лабораторій та відділень щороку повинні проходити диспансеризацію відповідно до чинних наказів МОЗ України. Вагітним забороняються роботи з отруйними речовинами і живими вірусами. Охорона праці працівників дезінфекційної справи Охорона праці співробітників усіх санітарно-епідеміологічних і дезінфекційних станцій, лікувально-профілактичних закладів та науково-дослідних установ, навчальних закладів системи МОЗ, що займаються питаннями дезінфекції і стерилізації, здійснюється згідно з «Правилами по охране труда работников дезинфекционного дела и по содержанию дезинфекционн ых станций, дезинфекционных отделов, отделений профилактической дезинфекции санитарно-эпидемиологических станций, отдельных дезинфекционных установок» (затв. Головним державним санітарним лікарем СРСР за № 1963 -79 від 09.02.79). Медичний персонал, який виконує дезінфекційні заходи, зазнає впливу шкідливих і небезпечних чинників, основними з яких є: 1) імовірність зараження збудниками різних інфекцій і передавання їх іншим особам; 2) імовірність гострого і хронічного отруєння внаслідок токсичного впливу різних хімічних речовин, які застосовуються під час виконання дезінфекційних, дезінсекційних і дератизаційних робіт: а) вдихання парів і газів (фенолу та його похідних, хлору, сірчистого газу, ціанистого водню, бромистого метилу, оксиду етилену, ДДВФ); твердих, завислих у повітрі хімічних речовин (інсектицидів, хлораміну, фосфіду цинку, зоокумарину тощо); б) всмоктування отруйних речовин через слизові оболонки і шкіру (фенольні, хлорумісні і фосфорорганічні препарати); в) потрапляння отруйних речовин через травний тракт (фосфід цинку, антикоагулянти, фосфорорганічні і хлорвмісні препарати тощо); 3) вплив несприятливих фізичних чинників (висока температура, підвищена вологість, інфрачервоне випромінювання тощо), унаслідок чого можливі опіки, травми тощо; 4) фізичне напруження, пов’язане з роботою ручними апаратами, перенесення вантажів (апаратура, дезінфекційні матеріали, мішки з речами тощо); 5) завищені концентрації дезінфекційних засобів, які застосовуються іноді для досягнення позитивного ефекту. Вимоги щодо охорони праці Для охорони здоров’я, профілактики отруєнь і виникнення професійних захворювань, зниження захворюваності працівників дез-служби необхідно дотримуватися певних заходів з охорони праці і техніки безпеки. Усі працівники дезінфекційних закладів повинні проходити попередній та періодичні медичні огляди не рідше ніж 1 раз на рік. Інструктаж працівників з безпечних прийомів і методів роботи проводять відповідно до чинних у даному дезінфекційному закладі інструкцій у формі: а) вступного інструктажу із записом у журналі; 6) первинного інструктажу на робочому місці; в) періодичного (повторного) інструктажу. До роботи з дезінфекційними засобами не допускають осіб віком до 18 років, вагітних і жінок, які годують груддю, а також осіб, які мають протипоказання. Протипоказаннями до роботи із дезінфекційними засобами є: органічні захворювання центральної нервової системи; психічні захворювання, епілепсія, у т. ч. у стадії ремісії, шизофренія; хвороби серцево-судинної системи; хронічні захворювання органів дихання, туберкульоз легенів, бронхіальна астма; хронічні захворювання носа і глотки (ларингіти, фарингіти); ендокринно-вегетативні захворювання вираженого ступеня; захворювання травного тракту, печінки, нирок; хронічні захворювання очей: кон’юнктивіти, кератити тощо; -- хронічні захворювання кісток. Адміністрація має забезпечити усіх працівників спеціальним одягом, а також засобами індивідуального захисту. Індивідуальні захисні засоби зберігаються в окремих шафках, у спеціально виділеному чистому приміщенні з природною або припливно-витяжною вентиляцією. Категорично заборонено зберігати їх разом з отрутохімікатами й одягом. До початку роботи потрібно перевірити справність захисного одягу і респіратора, відповідність марки респіратора особливостям роботи, цілість рукавичок, захисних окулярів, справність апаратури. Робота із несправними захисними засобами, апаратурою категорично заборонена. Увесь персонал, який виконує дезінфекційні роботи, має бути забезпечений милом, рушниками та засобами для пом’якшення шкіри. Фасування дезінфекційних засобів здійснюють у витяжній шафі в спеціально відведеному приміщенні. Приготування інсектицидних, дератизаційних приманок проводять у спеціальних приміщеннях із припливно-витяжною вентиляцією. Під час роботи з дезінфекційними засобами через кожні 45 — 50 хв потрібно робити перерву на 10—15 хв — обов’язково вийти на свіже повітря, знявши халат, респіратор або протигаз. Під час проведення всіх робіт з дезінфекційними засобами потрібно обов’язково дотримуватися правил особистої гігієни. Заборонено палити, пити і споживати їжу в приміщенні, що оброблюється. Після роботи на об’єкті необхідно прополоскати рот водою, вимити з милом руки, обличчя та інші відкриті ділянки тіла, на які могли потрапити бризки розчинів, емульсій тощо. Після закінчення зміни слід прийняти гігієнічний душ. Спецодяг після роботи знімають у певному порядку: рукавички, не знімаючи з рук, миють у знешкоджувальному 5 % розчині соди (0,5 кг кальцинованої соди на відро води), потім промивають у воді; після цього знімають захисні окуляри і респіратор, чоботи, халат, косинку. Окуляри і респіратор протирають 5 % розчином кальцинованої соди, водою з милом; тільки після цього знімають рукавички і миють руки з милом. Знятий спецодяг складають в укладку. Дезінфекційні засоби зберігають у непошкодженій тарі в спеціальних приміщеннях — на складах, обладнаних припливновитяжною вентиляцією. Склад повинен мати кілька приміщень: для зберігання дезінфекційних засобів (для ратицидів має бути окреме приміщення), їх видавання та перебування комірника. В останньому приміщенні у роздільних шафах зберігають домашній і спецодяг, засоби індивідуального захисту, аптечку першої допомоги, засоби особистої гігієни (рушник, мило тощо). Категорично заборонено у приміщенні складу споживати їжу, зберігати харчові продукти й питну воду. Присутність сторонніх осіб у приміщеннях складу заборонена. Після роботи з інсектицидами, ратицидами спецодяг слід витрусити, просушити і провітрити поза приміщенням. Регулярні прання і знешкодження спецодягу забезпечує і контролює адміністрація. Прання проводять у міру забруднення, але не рідше ніж 1 раз на тиждень. Заборонено прати спецодяг у домашніх умовах. Знешкодження та прання спецодягу (після робіт із дезінсекції та дератизації) проводять таким чином: для знешкодження та прання спецодягу застосовують мильно- содовий розчин (50 г кальцинованої соди і 270 г мила на відро води місткістю 10 л), витрата — 4,5 л/кг сухої білизни; спецодяг, забруднений хлорофосом, трихлорметафосом, карбофосом та іншими фосфорорганічними препаратами, попередньо замочують на 2—3 год у гарячому мильно-содовому розчині, потім перуть у свіжому розчині. Сода — кращий засіб знешкодження відкладень інсектицидів. Забороняється замінювати мильно-содовий розчин пральними порошками. Спецодяг медперсоналу з осередків інфекційних захворювань після камерного знезараження перуть у пральні. Для знешкодження лицевих частин респіраторів, захисних окулярів і рукавичок після роботи з дезінфекційними засобами їх протирають 5 % розчином кальцинованої соди, потім чистою водою і насухо витирають. - Медичні огляди медичних працівників Відповідно до статті 17 Закону України «Про охорону праці», статті 26 Закону України «Про забезпечення санітарного та епідемічного благополуччя населення» та Постанови Кабінету Міністрів України № 559 від 23.05.2001 «Перелік професій, виробництв та організацій, працівники яких підлягають обов’язковим профілактичним медичним оглядам» медичні працівники повинні проходити обов’язкові медичні огляди, які організуються і здійснюються у встановленому законодавством порядку відповідно до Наказу МОЗ України № 246 від 21.05.2007 «Про затвердження Порядку проведення медичних оглядів працівників певних категорій». Охорона праці жінок, неповнолітніх, інвалідів Законодавством України передбачено спеціальні заходи щодо охорони і гігієни жіночої праці. У Кодексі законів про працю України (КЗпП) цьому питанню присвячена глава XII «Праця жінок». Згідно зі статтею 174 КЗпП забороняється застосування праці жінок на важких роботах і на роботах зі шкідливими та небезпечними умовами праці. Відповідно до цієї вимоги Наказом Міністерства охорони здоров’я України № 256 від 29.12.93 затверджено «Перелік важких робіт і робіт зі шкідливими і небезпечними умовами праці, на яких забороняється застосування праці жінок». Крім того, у статті 174 КЗпП зазначено, що забороняється залучення жінок до підіймання і переміщення речей, маса яких перевищує встановлені для них граничні норми. Відповідно до цієї вимоги Наказом МОЗ України № 241 від 10.12.93 затверджено «Граничні норми підіймання і переміщення важких речей жінками». Низку заходів і пільг передбачено для вагітних і жінок, які мають дітей віком до 3 років. Статтею 176 КЗпП не допускаються залучення цієї категорії жінок до робіт у нічний час, до наднормових робіт і робіт у вихідні дні, а також направлення їх у відрядження. Питання, що стосуються праці неповнолітніх, висвітлені в главі XIII «Праця молоді» та главі IV «Робочий час» КЗпП України, а також у Законі України «Про відпустки» та інших законодавчих документах. Відповідно до вимог статті 190 КЗпП Наказом МОЗ України № 46 від 31.03.94 затверджено «Перелік важких робіт і робіт зі шкідливими і небезпечними умовами праці, на яких забороняється застосовувати працю неповнолітніх». Відповідно до вимог КЗпП встановлені «Граничні норми підіймання і переміщення важких речей неповнолітніми», які затверджені Наказом МОЗ України № 59 від 22.03.96 (табл. 7). У статті 12 Закону України «Про охорону праці» викладені питання охорони праці інвалідів. У ній зазначається, що підприємства, які використовують працю інвалідів, зобов’язані створювати для них умови праці з урахуванням рекомендацій медико-соціальної експертної комісії та індивідуальних програм реабілітації, уживати додаткових заходів безпеки праці, які відповідають специфічним особливостям цієї категорії працівників. У випадках, передбачених законодавством, роботодавець зобов’язаний організувати навчання, перекваліфікацію і працевлаштування інвалідів відповідно до медичних рекомендацій. Залучення інвалідів до надурочних робіт і робіт у нічний час можливе лише за їх згодою та за умови, що це не суперечить рекомендаціям медико-соціальної експертної комісії. Вимоги до засобів індивідуального захисту і робочого одягу медичних працівників Засоби індивідуального захисту (313) — це спеціальні засоби, що безпосередньо використовуються працівниками для зменшення впливу на організм шкідливих виробничих чинників. За призначенням розрізняють: спеціальний одяг і взуття; засоби захисту органів дихання (протигази, респіратори тощо), рук, голови, органів слуху, зору й обличчя. До 313 належать також запобіжні та рятувальні пояси, діелектричні килимки тощо. Медпрацівникам у ЛПЗ безкоштовно видається спеціальний одяг і взуття згідно з Наказом МОЗ СРСР № 65 від 29.01.88 «О введений отраслевых норм бесплатной выдачи спецодежды, спецобуви и других средств индивидуальной защиты, а также норм санитарной одежды и санитарной обуви» та НПАОП 0.00-4.01-08 «Положення про порядок забезпечення працівників спеціальним одягом, спеціальним взуттям та іншими засобами індивідуального захисту», за твердженим Наказом Держнаглядохоронпраці № 53 від 24.03.2008. Медичні головні убори, що використовуються в ЛПЗ, повинні відпо відати ГОСТ 23134-84 «Уборы головные медицинские», а медичні халати — ГОСТ 24760-81 «Халаты медицинские женские» та ГОСТ 25194-82 «Халаты медицинские мужские». Видаються також засоби захисту органів дихання згідно з НПАОП 0.00 -1.04-07 «Правила вибору та застосування засобів індивідуального захисту органів дихання», затвердженим Наказом Держгірпромнагляду № 331 від 28.12.2007. Постановою КМУ № 2026 від 18.12.98 затверджено перелік і нормативи застосування засобів індивідуального захисту медичних працівників, які працюють у ЛПЗ. Кількість таких засобів визначається з урахуванням добової норми на одного працівника: хірургічний халат — 1; гумові (латексні) рукавички — 1 пара на 3 год роботи; маски — 6; шапочка — 1; непромокальний фартух — 1; нарукавники — 2; окуляри — 1; захисний екран — 1. У спеціалізованих відділеннях, які надають медичну допомогу ВІЛ-інфікованим і хворим на СНІД, має бути по одному набору одноразового стерильного інструментарію на 6 хворих (на добу): для хірургії; для гінекології; для оториноларингології; для взяття крові. Крім того, для консультантів і чергової зміни медичних праців ників додатково видається половина зазначеної кількості засобів індивідуального захисту та наборів інструментарію. Згідно з цими нормативними документами роботодавець зобов’язаний забезпечити за свій рахунок придбання, комплектуван ня, видачу й утримання 313 відповідно до нормативно-правових актів з охорони праці та колективного договору. Найважливішими засобами індивідуального захисту, які належать до бар’єрних заходів запобігання зараженню медичного працівника, є рукавички і маски. Закріплення у свідомості медпрацівників сталого стереотипу використання рукавичок під час роботи з будь-яким пацієнтом є запорукою не тільки їх безпеки, а й безпеки хворого. За найменшої ймовірності контакту з кров’ю або рідкими виділеннями організму, слизовими оболонками або пошкодженою шкірою будь-якого пацієнта, а також за наявності порізів чи інших ушкоджень шкіри медичного працівника необхідно використовувати спеціальні медичні рукавички. Мікрофлора шкіри рук складається з постійних (резидентних) і тимчасових (транзиторних) мікроорганізмів. Постійні мікроорганізми живуть і розмножуються на шкірі, а тимчасова мікробна флора відображає недавню контамінацію та існує лише обмежений проміжок часу. Більшість постійних мікроорганізмів міститься в поверхневих шарах, а 10 —20 % їх — і в глибоких шарах шкіри. Технологія оброблення рук є елементом єдиної системи профілактики інфікування пацієнтів і медперсоналу ЛПЗ під час виконання діагностичних і лікувальних маніпуляцій. Залежно від виду виконуваних маніпуляцій потрібні різні рівні деконтамінацій (видалення мікроорганізмів зі шкіри рук): гігієнічне миття, гігієнічна антисептика, хірургічне оброблення. Рукавички, які застосовуються в медичних закладах, поділяються на: одноразові і багаторазові; хірургічні, діагностичні, або оглядові; спеціалізовані. Усі рукавички мають різні розміри, про що слід пам’ятати під час закупівлі. Стандартами визначено, що медичні рукавички можуть виготов лятися як з натурального латексу, так і з синтетичних матеріалів. До одноразових рукавичок належать і синтетичні, і латексні рукавички. Повторне використання одноразових рукавичок та їх стерилізація неприпустимі, оскільки при цьому відбувається їх деструкція і втрачаються захисні властивості. Під час використання рукавичок зменшується чутливість кінчи ків пальців, шкіра на руках висихає і лущиться, а інструмент може вислизнути з рук. Проте слід пам’ятати, що рукавички залишаються найнадійнішим засобом захисту від інфекцій, а технології їх виробництва удосконалюються з кожним роком. Хірургічні рукавички мають бути міцними, еластичними і довшими, ніж оглядові рукавички. Вони доходять до передпліччя і мають анатомічну форму для зниження втоми рук у ході тривалих хірургічних маніпуляцій. На упаковці обов’язково має бути маркування — для правої руки і для лівої руки. На кінчиках пальців гума має бути тоненькою, на манжеті — міцною, валик відсутній. У сучасних моделях на долоні і на кінчиках пальців рукавичок поверхню текстурують, щоб інструмент надійно фіксувався в руці хірурга. Найтонші рукавички призначені для мікрохірургічних операцій, а для роботи у відділенні травматології використовують міцні рукавички, які не рвуться, навіть якщо докласти значних зусиль. Оглядові (діагностичні) рукавички універсальні, їх можна надівати на будь-яку руку (важливо підібрати потрібний розмір), вони коротші і часто мають валик. Валик на рукавичці — предмет постійних суперечок. Більшість медиків звикли до використання рукавичок з валиком, і перехід на рукавички без валика бентежить і дивує фахівців. Відсутність валика на рукавичці — це не спроба виробника заощадити на споживачеві, а кардинальне рішення в боротьбі з інфікованою рідиною, що утворюється внаслідок скупчення крові, слизу та інших рідин організму під валиком у ході багатогодинних операцій. Крім того, рукавички з валиком можуть закочувати ся під час надівання. Для роботи в деяких відділеннях це не важливо, а от в операційній такі рукавички ускладнюють роботу, тому в хірургічних рукавичок валик, як правило, відсутній. Нині все більше фірм-виробників відмовляються від виготовлення пудрених рукавичок, а у Великій Британії вони взагалі заборонені. Річ у тому, що, потрапляючи в рану, частинки пудри (тальку або кукурудзяного крохмалю) стають острівцями активного росту бактерій. Крім того, пудра, яка накопичується протягом дня в пові трі операційної, спричиняє кашель. У хірургів й операційних сестер це може призводити до нападів бронхіальної астми. І, нарешті, пудра — основна причина подразнення шкіри, оскільки, видаляючи природні жири, вона сушить шкіру рук. Тальк і крохмаль наносять на рукави чки з метою полегшити процес надівання рукавичок і не дати пальчикам злипнутися. Сучасні технології дозволяють досяг ти такого самого ефекту завдяки ретельному очищенню латексу, покриттю внутрішнього шару рукавичок тонкою плівкою силікону та хлоринації. Ще недавно всі рукавички виготовлялися з латексу — насиченого білками матеріалу, який отримують із соку каучукових дерев. Але кількість людей, у яких виникає алергія на латекс, зростає з кожним роком. Причому справа не обмежується почервонінням шкіри і набряком: реєструються випадки анафілактичного шоку. Висококласні хірурги та операційні сестри були змушені відмовитися від роботи тільки тому, що не могли працювати в таких рукавичках. Ситуація радикально змінилася з появою нових синтетичних матеріалів, які не викликають алергію, — неопрену, нітрилу і поліуретану. При тестуванні з’ясувалося, що новітні рукавички, крім того, що вони гіпоалергенні, мають масу переваг перед своїм и попередниками: вони забезпечують високу тактильну чутливість, стій кіші до пошкоджень, не руйнуються під дією хімічних розчинників, що особливо важливо для роботи в мікробіологічних лабораторіях. Крім того, усі синтетичні рукавички непудрені, «дихають», а, отже, не сушать шкіру і вирішують проблему потовиділення. Але і ціна їх значн о вища — пара нітрилових рукавичок у п’ять разів дорожча, ніж пара латексних. Певний час були популярні вінілові рукавички: вони теж не викликали алергію, були досить тонкими, відносно дешевими, але, на жаль, неміцними. їх і досі використовують там, де немає безпосереднього контакту з кров’ю, наприклад, у гінекологічних кабінетах. На деяких упаковках з латексними рукавичками можна побачи ти позначку: «гіпоалергенні». Це означає, що рукавички зроблені з добре очищеного, якісного латексу. Але, на жаль, і такий латекс викликає алергію, так що ця позначка — усього лише рекламний трюк. Рукавички бувають білими, блакитними, зеленими, коричневи ми. Це спеціальне маркування. Білими, жовтуватими, кольору слонової кістки і коричневими бувають тільки латексні рукавички, у яких відтінок залежить від сорту латексу і ніяк не впливає на якість. Для тонкої роботи під мікроскопом випускають коричневі рукавички: вони поглинають зайве світло і не дають відблисків, тому очі втомлюються менше. Синтетичні рукавички бувають блакитними або зеленими — залежно від матеріалу, з якого виготовляються. Яскраве забарвлення їх є попередженням для людей, схильних до алергії. У Європі вже давно користуються одноразовими рукавичками. В Україні через фінансові проблеми рукавички найчастіше стерилізують і використовують повторно, іноді аж поки вони не порвуться. Тим часом дослідження показали, що витрати на стерилізацію однієї пари рукавичок (оброблення дезінфекційними розчинами, використання автоклава, витрати на електрику і, звичайно, сестринська праця) перевищують вартість нової пари. Крім того, ніхто не знає, скільки разів можна стерилізувати рукавичку, щоб вона не втратила своїх захисних властивостей. Перевіряють непроникність рукавич ки, надуваючи її або опускаючи у воду. Уже після першого застосування від 15 до 85 % рукавичок виявляються пошкодженими — і в половині випадків дефекти не вдається встановити візуально. Висновок однозначний: використання повторно стерилізованих рукавичок становить загрозу життю медиків і пацієнтів. Нині ринок пропонує різноманітні рукавички як вітчизняного, так і зарубіжного виробництва. Підбір типу медичних рукавичок слід здійснювати з урахуван ням виду процедур, які виконуватимуться, їх тривалості та умов використання. Рекомендації щодо використання рукавичок Перевагу слід віддавати рукавичкам одноразового застосування, оскільки під час оброблення рукавичок багаторазового застосування (крім кольчужних) їх захисний шар руйнується прямопропорційно кількості разів оброблення. Оброблення рукавичок у ході операції не проводять. У разі потреби їх слід замінити. Перед надіванням інших рукавичок необхідно обробити руки залежно від виду маніпуляції, яку проводять. Після остаточного зняття рукавичок (після завершення маніпуляції) обов’язково слід вимити руки з антибактеріальним милом або обробити їх шкірним антисептиком. Одноразові рукавички після використання дезінфікують, а потім утилізують. Не допускається: використання однієї і тієї пари одноразових рукавичок для проведення медичних маніпуляцій кільком пацієнтам, навіть за умови миття або оброблення рукавичок дезінфекційними засобами; оброблення одноразових латексних рукавичок спиртовмісними розчинами, оскільки ці розчини руйнують захисний шар рукавичок; повторна стерилізація рукавичок з нових синтетичних матеріалів (неопрену, вінілу або нітрилу) високими температурами, проте вони стійкі до впливу антисептичних хімічних речовин, тому допускається використання їх для проведення діагнос тичних медичних маніпуляцій (які не потребують стерильних рукавичок) кільком пацієнтам за умови відповідного оброблення антисептиками після кожного пацієнта. У разі забруднення рукавичок кров’ю та іншими виділеннями пацієнта забруднення видаляють марлевою серветкою, змоченою розчином дезінфекційного засобу. Потім рукавички знімають і занурюють у ємність з відповідним дезінфекційним розчином. Якщо пошкодилася одна рукавичка, необхідно відразу замінити обидві, оскільки не можна зняти одну рукавичку, не забруднивши іншу. Порядок оброблення гумових багаторазових рукавичок (дезінфекція та стерилізація) регламентований СанПіН-1.2.731-99 «Безпека роботи з мікроорганізмами 3—4-ї груп патогенності і гельмінтами». Ці рукавички в процесі роботи можна обробляти 70 % розчином спирту, 1 % розчином хлораміну тощо. Рекомендації з використання подвійних рукавичок під час роботи з інфікованими пацієнтами Давно відома технологія використання медичними працівниками кольчужних рукавичок, які мають багато недоліків. Найголовнішим аргументом для відмови від них послужила відсутність захисту ві д проколів. До того ж щільність рукавички знижує рівень тактильної чутливості, що збільшує ризик проколу. А як показала практика, найчастіше відбувається саме прокол рукавички, а не поріз скальпелем. На підставі згаданих фактів ці рукавички були зняті з виробництва. Нині як альтернатива практикується робота в подвійних рукавичках. Подвійні рукавички слід використовувати у таких випадках: якщо в пацієнта ВІЛ-інфекція або вірусний гепатит; якщо є вірогідність пошкодження рукавичок (ортопедія, тора- кальна хірургія, акушерство і гінекологія) тощо. Під час використання подвійних рукавичок ризик контакту рук хірурга з кров’ю пацієнта зменшується від 70 до 2 %; у разі перфорації зовнішньої рукавички внутрішня залишається неушкодженою у 82 % випадків. Як внутрішні рукавички найкраще підходять РЕНА- І80РКЕМЕ — вони стійкі до натягнення і проколів за рахунок підвищення термопластичності при нагріванні від температури тіла, а також до широкого спектра хімікатів. Як зовнішні слід обрати непу - дрені рукавички, попередньо оцінивши ймовірний ступінь її ушкодження залежно від виду хірургічної маніпуляції. Приклади поєднання видів рукавичок Травматологія, ортопедія: РЕНА-ISOPRENE plus + РЕНА-NEON plus. Внутрішньопорожнинні операції, гінекологія: РЕНА-ISOPREN plusE + РЕНА PROFILE plus. Нейрохірургія, офтальмологія: РЕНА- ISOPRENE plus + РЕНА МІСRON plus. Абдомінальна хірургія: РЕНА- ISOPRENE plus + РЕНА ТАFТ plus. У разі пошкодження зовнішньої рукавички, про що свідчитиме поява яскраво-зеленого кольору внутрішньої рукавички, потрібно замінити зіпсовану пару на нову. Перед надіванням нової пари зовнішніх рукавичок слід попередньо обробити внутрішню рукавичку антисептиком. Не обов’язково чекати висихання антисептика, оскільки непудрені рукавички оброблені силіконом, що дає змогу надівати їх на вологі руки. Стерильні рукавички обов’язково мають бути застосовані під час: усіх великих і малих хірургічних операцій; маніпуляцій, пов’язаних із проникненням у тканини під шкіру, у слизові оболонки; уведення стерильної трубки або пристрою в стерильні (у нормі) тканини й рідини організму; уведення лікарських засобів у глибокі тканини або рідини організму стерильною голкою (приготування внутрішньовенних вливань, отримання біопроб для досліджень); установлення центрального катетера або провідника через шкіру. Нестерильні чисті рукавички обов’язково мають бути використані: під час роботи з пацієнтами — носіями антибіотикорезистент- них штамів мікроорганізмів; під час роботи з біологічним матеріалом від хворих у лабораторіях. Захист очей Окуляри, щитки повинні використовуватися при виконанні будь- якої процедури, пов’язаної з можливим потраплянням крові або іншої біологічної рідини в очі (приймання пологів, кесарів розтин, ва - гінальні обстеження, очищення інструментарію тощо). Захист органів дихання Медична маска — це пов’язка прямокутної форми, що закриває ніс і рот, відносно вільно прилягає до обличчя і призначена насамперед для запобігання контамінації зовнішнього середовища користувачем (тобто повітрям, яке видихається, відкашлюваним секретом тощо). Є два основні види медичних масок — процедурні (мал. 1, а), забезпечені резинками для фіксації за вухами, і хірургічні (мал. 1, б), які зазвичай мають зав’язки. Маски мають закривати рот і ніс, бути зручними для використання. Маски забезпечують захист персоналу від бризок крові та інших біологічних рідин, а також від потрапляння їх у ніс або рот. Варто зауважити, що процедурні та хірургічні маски не призначені і не сертифікуються для захисту користувача від небезпечних інфекційних чинників, які передаються через повітря. Закриваючи частину обличчя, медична маска створює бар’єр для бризок, а її фільтр забезпечує деякий захист від великих крапель і частинок. Однак через відсутність щільного припасування її використання неминуче призводить до протікання нефільтрованого повітря з боків. Отже, звичайна медична маска по суті не є надійним засобом індивідуального захисту органів дихання медпрацівників. Респіратор — це засіб індивідуального захисту медпрацівників, який закриває ніс і рот, при цьому ефективно очищаючи повітря, що вдихається користувачем через фільтрувальний матеріал (мал. 2). Для досягнення оптимальної ефективності респіратора необхідно, щоб він щільно прилягав по контуру, тому більшість різновидів респіраторів потребують індивідуального припасування за формою обличчя. У більшості медичних закладів індустріально розвинених країн застосовуються такі правила використання масок: маска повинна використовуватися в будь-який момент перебування в операційному блоці; маска — це предмет одноразового використання, її слід змінювати між процедурами, маніпуляціями, операціями і перед оглядом нового пацієнта; маска завжди має бути сухою; маска має закривати рот і ніс; у перервах між процедурами маска не повинна бути на шиї або в кишені; відразу після використання маски її слід зняти, не торкаючись поверхні фільтра, і, тримаючи за зав’язки, помістити в ємність для відповідних медичних відходів (мал. 3); у разі контактування з використаною маскою і після її видалення проводиться гігієнічна антисептика рук. На жаль, поки що немає рекомендацій щодо вибору медичних масок і респіраторів для медпрацівників, а нормативна база регламентує видачу «респіратора марлевого» лише співробітникам певних відділень, не визначаючи ступінь необхідних захисних властивостей, що дає змогу підходити до вибору і використання 313 формально. Міжнародний досвід, а також офіційні рекомендації Всесвітньої організації охорони здоров’я, американських центрів з контролю захворюваності і Канадського агентств а громадської охорони здоров’я вказують на необхідність вибору масок і респіраторів пропорційно можливому ризику. При цьому може виявитися корисним орієнтування на чотири функціональні класи сучасних засобів захисту органів дихання. 1. Тришарові хірургічні та процедурні маски традиційної прямокутної форми (див. мал. 1). Основна їх мета — створення бар’єра, який захищає чисту «зовнішню зону» (наприклад, операційне поле) від потрапляння великих часток аерозолю і трохи знижує ризик передачі інфекції в обох напрямках, що особливо важливо під час чхання і кашлю. У разі використання якісних матеріалів тришарові маски забезпечують не менше ніж 80 % фільтрації частинок діаметром 100 нм, що достатньо для захисту від вірусів грипу, розмір яких варіює від 80 до 120 мк. Однак нещільне прилягання таких масок робить імовірним надходження інфікованого повітря між маскою та обличчям. Сфера застосування: під час операцій і рутинних процедур у не- інфекційних стаціонарах. 2. Чотиришарові маски. Фактично це традиційні хірургічні маски, оснащені спеціальним четвертим плівковим шаром, стійким до струменя рідини, що виходить під тиском. їх класифікують залежно від проникності: захист від тиску струменя 160, 1 20 і 80 мм рт. ст. Деякі типи таких масок для додаткового протирідинного захисту забезпечуються бризкозахисним екраном, інші, призначені для застосування в комбінації з індивідуальними засобами захисту очей — екранами або окулярами (мал. 4). Сфера застосування: для захисту хірурга від крові в разі травмування судини в ході операції. 3. Маски-респіратори і респіратори без випускного клапана належать до засобів класу захисту РРР2/№95, забезпечують ефективність фільтрації не менше ніж на 95 %. Незначне протікання — не більше ніж 8 % повітря — за рахунок оптимізованої форми, що забезпечує краще прилягання до обличчя. Ці засоби (див. мал. 2, а і мал. 5) ефективні щодо зниження ризику зараження більшістю повітряно-краплинних інфекцій. Сфера застосування: під час загрози епідемії грипу і сезону ГРВІ, а також в умовах інфекційного стаціонару. Маски-респіратори і респіратори без випускного клапана можуть використовуватися в протитуберкульозних закладах, оскільки вони є ефективним засобом проти аерозолю, що містить мікобактерії. 4. Респіратори з клапаном. У цій категорії (див. мал. 2, б) розрізняють респіратори середнього класу захисту — РРР2 (надходження не більше ніж 8 % повітря з навколишнього середовища, ефективність фільтрації 95 %) і вищого класу — РРРЗ (надходження не більше ніж 2 % повітря, ефективність фільтрації частинок діаметром 100 нм 99 %). З метою тривалого збереження високої здатності пристрою, що фільтрує, у таких респіраторах видихуване повітря не очищується і випускається через односторонній клапан для зменшення контакту фільтра з вологою. Сфера застосування — тривала робота в осередках небезпечних інфекцій. МАТЕРІАЛИ ДЛЯ САМОКОНТРОЛЮ А. Завдання для самоконтролю (таблиці, схеми, малюнки, графіки) Складіть алгоритм (порядок дій) надання першої медичної допомоги медичному працівникові в разі поранення голкою або іншим гострим інструментом під час проведення маніпуляцій ВІЛ- інфікованому пацієнту. 2. Складіть таблицю, в якій зазначте переваги й недоліки різних видів засобів індивідуального захисту рук і органів дихання медичних працівників. Б. Задачі для самоконтролю 1. Назвіть вимоги безпеки й охорони праці під час роботи в рентгенодіагностичних кабінетах ЛПЗ. 2. Назвіть вимоги безпеки й охорони праці під час роботи в пато- логоанатомічних відділеннях і моргах. ЛІТЕРАТУРА Основна 1. Гігієна праці: підручник / Ю.І. Кундієв, О.П. Яворовський, А.М. Шевченко та ін.; за ред. Ю.І. Кундієва, О.П. Яворовського. — К.: ВСВ «Медицина», 2011. — 904 с. 2. Гігієна праці (методи досліджень та санітарно-епідеміологічний нагляд) / За ред. А.М. Шевченка, О.П. Яворовського. — Вінниця: Нова книга, 2005. 3. Свидовьій В.И. Гигиена и охрана труда медицинских работни- ков / В.И. Свидовьш, Е.Е. Палишкина. — СПб.: Издательство СПб ГМА им. И.И. Мечникова, 2006. — 90 с. 4. Гігієна та охорона праці медичних працівників: навч. посіб. / за ред. В.Ф. Москаленка, О.П. Яворовського. — К.: Медицина, 2009. — 176 с. 5. Постанова Кабінету Міністрів України № 790 від 11.07.2001 «Програма профілактики ВІЛ-інфекції в Україні». 6. Постанова Кабінету Міністрів України № 559 від 23.05.2001 «Про затвердження переліку професій, виробництв та організацій, працівники яких підлягають обов’язковим профілактичним медичним оглядам, поряд ку проведення цих оглядів та видачі особистих медичних книжок». 7. Наказ МОЗ України № 268 від 30.09.94 «Про службу охорони праці системи Міністерства охорон и здоров’я України». 8. Наказ МОЗ України № 246 від 21.05.2007 «Про затвердження Порядку проведення медичних оглядів працівників певних категорій». 9. Наказ МОЗ України № 256 від 29.12.93 «Перелік робіт зі шкідливи ми або небезпечними умовами праці, на яких забороняється використання праці жінок». 10. Наказ МОЗ України № 276 від 10.12.93 «Граничні норми піднімання і переміщення важких речей жінками». 11. Наказ МОЗ України № 46 від 31.03.94 «Перелік важких робіт зі шкідливими або небезпечними умовами праці, на яких забороняється використання праці неповнолітніх». 12. Наказ МОЗ України № 59 від 22.03.95 «Граничні норми підіймання і переміщення важких речей неповнолітніми». 13. Наказ Держнаглядохоронпраці України № 255 від 15.11.04 «Типове положення про службу охорони праці». 14. ДСН 3.3.6.039-99 «Державні санітарні норми виробничої загальної та локальної вібрації». 15. ДСН 3.3.6.037-99 «Державні санітарні норми виробничого шуму, ультразвуку та інфразвуку». 16. СН 3057-84 «Санитарные нормы допустимого шума, создаваемого изделиями медицинской техники в помещениях лечебно-профилактических учреждений». 17. ДСН 3.3.6.042-99 «Санітарні норми мікроклімату виробничих приміщень». 18. ДБН В.2.5-28-2006 «Природне та штучне освітлення». 19. СН 4557-88 «Санитарные нормы ультрафиолетового излучения в производственных помещениях». 20. СН 5804-91 «Санитарные норми и правила устройства и зкеплуатации лазеров» (утв. Главньїм государственн ым санитарным врачом СССР 31 июля 1991 г.). 21. ДСН3.3.6.096-02 «Державні санітарні норми і правила при роботі з джерелами електромагнітних полів». 22. ДСанПіН 3.3.2.007-98 «Державні санітарні правила і норми роботи з візуальними дисплейними терміналами електронно обчислювальних машин». 23. ГОСТ 12.0.003-74 ССБТ «Опасные и вредные производственные фактори. Классификация». 24. ГОСТ 12.1.007-74 ССБТ «Вредные вещества. Классификация и общие требования безопасности». 25. ГОСТ 12.1.005-88 ССБТ «Общие санитарно-гигиенические требования к воздуху рабочей зоны». 26. СНиП 2.09.04-87 «Административные и бытовые здания». 27. ДБН В 2.2-10-01 «Проектування закладів охорони здоров’я». 28. ГОСТ 12.1.012-90 ССБТ «Вибрационная безопасность. Общие требования». 29. ГОСТ 12.1.029-80 ССБТ «Средства и методы защиты от шума. Классификация». 30. ГОСТ 12.4.034-85 ССБТ «Средства индивидуальной защиты органов дыхания. Классификация и маркировка». 31. ГОСТ 12.4.068-79 ССБТ «Средства индивидуальной защиты дерматологические. Классификация и общие требования». 32. ГОСТ 12.4.115-82 ССБТ «Средства индивидуальной защиты работающих. Общие требования к маркировке». 33. ГОСТ 23134-78 «Уборы головные медицинские. Технические условия». 34. ГОСТ 24760-81 «Халаты медицинские женские. Технические условия». 35. ГОСТ 25194-82 «Халаты медицинские мужские. Технические условия». 36. ДСТУ ОНSAS (Оссuраtіопаl Неаlth and Safety Аssessment Series) 18001:2010 «Система управління гігієною та безпекою праці». 37. ДСТУ 2299-93 «Засоби індивідуального захисту органів дихання. Терміни та визначення». 38. СНиП 2.04.05-91 «Отопление, вентиляция и кондиционирование». 39. СП2813-83 «Правила и нормы применения открытых радиофармацевтических препаратов в диагностических целях». 1. 40. СП 2672-83 «Єдині санітарні правила для підприємств (виробничих об’єднань), цехів і ділянок, призначених для використання праці інвалідів та пенсіонерів за старістю». 41. ГР 2049-79 «Гігієнічні рекомендації до раціонального працевлаштування вагітних жінок». 42. НАОП 9.1.50-1.02-59 «Правила із санітарії при роботі в протитуберкульозних установах системи Міністерства охорони здоров’я СРСР». 43. НАОП 9.1.50-1.04-64 «Правила обладнання і експлуатації приміщень патологоанатомічних відділень і моргів (патогістологічних і судово- гістологічних лабораторій) лікувально-профілактичних і судово-медичних установ, інститутів та навчальних закладів». 44. НПАОП 85.11-1.06-70 «Правила обладнання, експлуатації та техніки безпеки фізіотерапевтичних відділень (кабінетів)». 45. НПАОП85.14-1.08-79 «Правила з охорони праці працівників дезінфекційної справи та з утримання дезінфекційних станцій, дезінфекційних відділів, відділень профілактичної дезінфекції санітарно-епідеміологічних станцій, окремих дезінфекційних установок». 46. НПАОП 85.14-1.09-81 «Правила обладнання, техніки безпеки, виробничої санітарії, протиепідемічного режиму і особистої гігієни при роботі в лабораторіях (відділеннях, відділах) санітарно-епідеміологічних установ системи Міністерства охорони здоров’я СРСР». 47. НАОП 9.1.50-1.10-84 «Правила з техніки безпеки при експлуатації виробів медичної техніки в установах охорони здоров’я. Загальні вимоги». 48. НПАОП 85.13-1.12-83 (СанПиН 2956а-83) «Санитарные правила устройства, оборудования, зксплуатации амбулаторнополиклинических учреждений стоматологического профиля, охран ы труда и личной гигиены персонала». 49. НАОП 9.1.50-1.13-59 «Правила обладнання і експлуатації інфекційних установ (інфекційних відділень, палат), а також охорони праці персоналу цих установ». 50. ДНАОП 9.1.50-1.15-69 «Санітарні правила проектування, обладнання, експлуатації та утримання виробничих і лабораторних приміщень, які призначені для проведення робіт з ртуттю, її сполуками та приладами». 51. НАОП 9.1.50-2.01-70 (ОСТ 42-21-11-81) «Кабінети і відділення променевої терапії. Вимоги безпеки». 52. НАОП 9.1.50-2.02-83 (ОСТ 42-21-15-83) «Кабінети рентгенодіагностичні. Вимоги безпеки». 53. НАОП 9.1.50-2.08-86 (ОСТ 42-21-16-86) «Відділення, кабінети фізіотерапії. Загальні вимоги безпеки». 54. НАОП9.1.50-3.01-88 «Галузеві норми безплатної видачі спецодягу, спецвзуття та інших засобів індивідуального захисту, а також норм санітарного одягу і санітарного взуття працівникам установ, підприємств і організацій системи охорони здоров’я». 55. НАОП 9.1.50-5.01-88 «Типова інструкція з охорони праці при проведенні робіт з лазерними апаратами». 56. НАОП 9.1.50-5.02-88 «Типова інструкція з охорони праці для персоналу операційних блоків». 57. НАОП9.1.50-5.04-85 «Типова інструкція з техніки безпеки і виробничої санітарії для персоналу радіодіагностичних підрозділів лікувально- профілактичних установ». 58. НАОП9.1.50-5.05-84 «Типова інструкція з техніки безпеки і виробничої санітарії для персоналу рентгенодіагностичних кабінетів лікувально- профілактичних установ системи Міністерства охорони здоров’я СРСР». 59. НАОП 9.1.50-5.08-85 «Типова інструкція з техніки безпеки при роботі в стерилізаційних установках». 60. НАОП9.1.50-6.03-88 (ГМВ 42-21-26-88) «Галузеві методичні вказівки. Відділення гіпербаричної оксигенації. Правила експлуатації і ремонту». 61. НАОП 9.1.50-6.04-91 «Методичні рекомендації щодо поліпшення умов праці медичних працівників, які зайняті ультразвуковою діагностикою». Додаткова 1. Кириллов В.Ф. Гигиена труда врачей хирургического профиля /В.Ф. Кириллов. —М.: Медицина, 1982. 2. Серенко А. Ф. Труд и здоровье работников здравоохранения / А.Ф. Се- ренко. —М., 1983. 3. Кречковский Е.А. Санитарно-гигиеническое обеспечение хирурги- ческих отделений больниц / Е.А. Кречковский, И.М. Матяшин, И.И. Ник- берг. — К.: Здоров’я, 1981. 4. Научная организация труда в системе здравоохранения // Сборник материалов Всесоюзних курсов «НОТ в здравоохранении» на ВДНХ СССР, 22—26 сентября 1975 г. — М., 1975. 5. Методические рекомендации по оздоровленню воздушной средьі операционньїх при использовании ингаляционньїх анестетиков и профи- лактика их воздействия на организм персонала. — К., 1981. Практичне заняття № 5 ОСНОВИ ВИРОБНИЧОЇ БЕЗПЕКИ МЕДИЧНИХ ПРАЦІВНИКІВ Електрична енергія широко використовується в усіх галузях господарювання, на транспорті, у побуті, медицині. Людина поставила собі на службу силу електрики. Але електрика є джерелом високої небезпеки. Щоб зрозуміти її причини, треба пізнати природу електрики та її вплив на організм людини. Електронебезпечність часто пов’язана з пожежами. Пожежа — неконтрольований процес горіння, який супроводжується знищенням матеріальних цінностей і створює небезпеку для життя хворих і медичного персоналу. Причинами пожеж, унаслідок яких найчастіше гинуть люди, за останні 8 років є небезпечне поводження з вогнем — 65 % від загальної кількості загиблих, порушення правил монтажу та експлуатації електрогосподарства (у тому числі медичних приладів) — 1 7 % . Понад третину випадків загибелі людей припадає на нічну пору — від 22-ї до 6-ї години. Це часто реєструється в стаціонарах для психічно хворих і людей похилого віку. Побічні збитки від пожеж в Україні обчислюються з 1998 р. За цей період щоденні економічні втрати склали 680 тис. грн. У нашій країні розроблений великий перелік законодавчих актів, наказів, положень, інструкцій стосовно протиструмного і протипожежного захисту. Тому нині особливого значення набувають питання, пов’язані з природою електрики, процесами горіння, впливом їх на організм, а також засобами запобігання їх негативному впливу. МЕТА: 1. Класифікувати і розрізняти такі види дії електричного струму на організм людини: біологічну, термічну, електрохімічну і механічну. 2. Знати чинники, які впливають на наслідки ураження електричним струмом. 3. Знати технічні засоби електробезпечності і техніку безпеки під час користування електроприладами. 4. Уміти надати першу медичну допомогу в разі ураження електричним струмом і під час пожежі. 5. Знати причини виникнення пожеж, заходи безпеки та загальні вимоги пожежної безпеки. Назва дисципліни Анатомія людини Медична і біологічна фізика Медична хімія Мікробіологія Міждисциплінарна інтеграція Отримані навички Аналізувати інформацію про будову тіла людини, її системи, органи і тканини. Визначати топографо-анатомічні відношення органів і систем Пояснювати фізичні основи й біофізичні механізми дії зовнішніх чинників на системи організму людини. Трактувати загальні фізичні та біофізичні закономірності, що лежать в основі життєдіяльності людини Інтерпретувати типи хімічної рівноваги для формування цілісного фізико-хімічного підходу до вивчення процесів життєдіяльності організму. Застосовувати хімічні методи кількісного та якісного аналізу. Класифікувати хімічні властивості та перетворення біонеорганічних речовин у процесі життєдіяльності організму. Трактувати загальні фізико-хімічні закономірності, що є основою процесів життєдіяльності людини Інтерпретувати біологічні властивості патогенних і непатогенних мікроорганізмів, вірусів та закономірності їх взаємодії з макроорганізмом, з популяцією людини і навколишнім середовищем Фізіологія Аналізувати стан здоров’я людини за різних умов на підставі фізіологічних критеріїв Біологічна Інтерпретувати значення біохімічних процесів обміну хімія речовин та його регуляції в забезпеченні функціонування органів, систем і цілісного організму людини Основи Аналізувати стан навколишнього середовища і вплив його екології та чинників на здоров’я різних груп населення. профілактичної Демонструвати володіння методами гігієнічного медицини оцінювання впливу чинників навколишнього середовища на здоров’я населення. Планувати заходи щодо дотримання здорового способу життя, особистої гігієни і впроваджувати їх у практику охорони здоров’я. Інтерпретувати основні закони гігієнічної науки та загальні закономірності зв’язку здоров’я з чинниками й умовами середовища життєдіяльності Завдання для самостійної роботи Термін Наукова організація праці (НОП Внутрішньолікарняна інфекція (ВЛІ) Медичне обладнення Засоби захисту Індивідуальні засоби захисту Визначення Практичні роботи (завдання) 1. Ознайомитися з методичними вказівками до теми і занотувати в протокол визначення переліку основних термінів, параметрів, характеристик. 2. Виконати ситуаційні завдання. Задача 1 На стадії державної експертизи проекту забудови аптеки V категорії для сільської місцевості інспектор Державного пожежного нагляду отримав такі відомості: земельна ділянка — самостійна; площа земельної ділянки — 0,02 га; на території передбачено виділити: під забудову -— 45 %, під озеленення — 45 %; в’їзд — єдиний до господарських споруд; вхід до основної споруди — через господарську зону; для забудови заплановано — основна споруда і гараж. Яким слід очікувати варіант узгодження і чому? - Задача 2 Під час проведення залікового заняття з пожежної безпеки на запитання про основні обов’язки керівника щодо гарантування пожежної безпеки завідувачка аптеки назвала такі: організація навчання працівників з питань пожежної безпеки; проведення службових розслідувань випадків пожеж. Чи повною є така відповідь? Якщо ні, то доповніть її. Задача З Перевірка інспекції пожежного нагляду районної аптеки виявила: відстань від аптечного складу до аптечних гаражів — 6 м; пожежні драбини зберігаються на горищі 2-поверхової аптечної споруди; вогнегасники складовані у коморі завгоспа; проїзди до аптечних споруд мають ширину 1,6 м. Яким слід очікувати зміст Припису та вимог? Задача 4 Інспектором Державного пожежного нагляду здійснено перевірку стану пожежної безпеки міжаптечної бази ліків і виробів медичного призначення, при цьому до Припису внесено такі відомості: споруда окрема, одноповерхова; приміщення для зберігання лікарських засобів має площу 26 м 2; кімната для персоналу — 6 м2, відмежована від приміщення для складування металевими гратами; легкозаймисті рідини зберігаються зовні, колір — чорний; скляні бутлі, у яких зберігаються легкозаймисті речовини, без кошиків і розташовані по 15 одиниць у кожній групі. Чи мав підстави інспектор вносити такі відомості до Припису? Що необхідно виправити? ЗМІСТ ТЕМИ Електрична безпека Дія електричного струму на організм людини Розрізняють такі види дії електричного струму на організм людини: біологічну, термічну, електрохімічну і механічну. • Біологічна дія струму проявляється подразненням і збудженням живої тканини, а також порушенням внутрішніх біоелектричних процесів, які відбуваються в організмі і безпосередньо пов’язані з його життєвими функціями. Це може супроводжуватися мимовільним судомним скороченням м’язів, у тому числі м’язів серця і легень. При цьому порушуються або повністю припиняються кровообіг і робота органів дихання. • Термічна (теплова) дія струму зумовлює опіки окремих ділянок тіла, нагрівання кровоносних судин, нервів, серця, мозку та інших органів, через які проходить струм. Це може призвести до значних функціональних розладів у цих органах. • Електрохімічна (електролітична) дія струму спричинює розкладання органічних рідин, у тому числі крові, що супроводжується значними змінами їх фізико-хімічного складу. • Механічна дія струму проявляється розшаруванням, розривом та іншими механічними пошкодженнями тканин організму, зокрема м’язової, стінок кровоносних судин, судин легенів унаслідок електродинамічного ефекту, а також миттєвого ви бухоподібного утворення пари від теплової дії струму. • Наведені види дії електричного струму можуть спричинити негативні наслідки, тобто електричні травми. Електрична травма — це пошкодження, спричинене впливом електричного струму. Електричні травми поділяються на два види: місцеві і загальні. Місцеві травми — місцеві ушкодження організму. До місцевих електротравм відносять: електричні опіки; електричні знаки; механічні пошкодження. Електричні опіки — найпоширеніша електротравма, яка виникає внаслідок виділення тепла під час проходження електричного струму в різних частинах тіла. Електричні знаки (мітки) — це чітко окреслені плями сірого або блідо-жовтого кольору на поверхні шкіри людини, яка потрапила під дію струму. Механічні пошкодження — наслідок різних рефлекторних судомних скорочень м’язів під впливом струму, що проходить тілом. Унаслідок цього можуть статися розриви зв’язок, шкіри, кровоносних судин, вивихи суглобів і навіть переломи кісток. Загальні травми або так звані електричні удари — ураження (або загроза ураження) всього організму через порушення нормальної діяльності життєво важливих органів і систем. Класифікація загальних електричних травм Залежно від наслідків ураження виділяють п’ять ступенів тяжкості електричних ударів: судомне, ледве відчутне скорочення м’язів; судомне скорочення м’язів, що супроводжується сильним болем, але без непритомності; судомне скорочення м’язів із непритомністю, але зі збереженням дихання і роботи серця; непритомність і порушення серцевої діяльності чи дихання; клінічна смерть. Понад 85 % смертельних уражень людини електричним струмом спричинені саме електричними ударами. Основи техніки безпеки Чинники, що впливають на наслідки ураження електричним струмом Тіло людини є провідником електричного струму, проте електропровідність біологічної тканини відрізняється від провідності металів, електролітів, газів. Це зумовлено не тільки фізичними властивостями живої тканини, а й дуже складними біохімічними і біофізичними процесами, властивостями біологічної субстанції. Під час проходження електричного струму тіло людини стає додатковою гілкою електричної мережі. Водночас організм людини можна віднести і до групи своєрідних біополімерів, провідність яких можна прирівняти до провідності напівпровідників. Дослідження природи електропровідності живої тканини в різних країнах світу тривають, вивчаються глибинні механізми дії електричного струму. Електробезпечність — комплекс заходів і засобів, які забезпечують захист людей від шкідливої дії електричного струму. Чинники, від яких залежить тяжкість ураження електрострумом: сила й величина напруги струму; електричний опір тіла людини і тривалість проходження через нього струму; характер струму (змінний, постійний); індивідуальні особливості людини та умови навколишнього середовища; шлях проходження електричного струму в тілі людини. Чинники, що впливають на наслідок ураження електрострумом Небезпека ураження людського організму електрострумом залежить від багатьох чинників, основні з них такі: величина струму, що проходить через тіло людини; електричний опір тіла людини; тривалість дії струму; вид струму і частота; шлях проходження струму; індивідуальні особливості організму людини (стан організму, вік, стать). Електричний струм силою 1 мА уже викликає фізіологічні відчуття в людини. Змінний струм промислової частоти силою понад 15 мА, постійний струм силою 60 мА і більше можуть спричинити явища па ралічу дихання і руху (людина сама не може відірватися від джерела струму). Зі зростанням величини струму небезпека уражень зростає. Струм різної сили по-різному діє на людину. Виділяються такі порогові значення струму: 0,6—1,5 мА (змінний струм); 5—7 мА (постійний струм) — пороговий відчутний струм; 10—15 мА (змінний струм); 50—80 мА (постійний струм) — пороговий невідпускальний струм, який під час проходження через тіло людини викликає нездоланні судомні скорочення м’язів руки, в якій затиснено провідник; понад 100 мА при частоті 50 Гц (змінний) і понад 300 мА (постійний струм) — фібриляційний, смертельний струм. Наслідки ураження залежать від тривалості проходження струму через тіло людини. Зі зростанням тривалості перебування людини під напругою ця небезпека збільшується. Допустимі величини безпечного струму залежно від тривалості дії: 6 мА, дія до 30 с; 75 мА, дія до 0,7 с; 65 мА, дія до 1 с; 100 мА, дія до 0,5 с; 250 мА, дія до 0,2 с. Вид струму і частота суттєво впливають на тяжкість ураження. Постійний струм має термічну та електролітичну дію, змінний струм — біологічну, тобто судоми м’язів, судин, голосових зв’язок. Змінний струм напругою 500 В більш небезпечний, ніж постійний струм напругою 1500 В. У разі збільшення напруги понад 500 В зростає небезпека постійного струму. Змінний струм промислової частоти 40—50 Гц — найбільш небезпечний, струм високої частоти 500 кГц і вище — менш небезпечний. Роль шляху проходження струму надзвичайно велика і визначає тяжкість травми. Існують такі шляхи проходження струму: рука — рука, рука — нога, нога — нога, права рука — ліва нога, ліва рука — права нога. Шлях струму руки — руки, руки — ноги захоплює велику кількість оболонок нервових стовбурів, це шлях через серце й легені, що вважається найнебезпечнішим. Таким чином, небезпека ураження особливо велика, коли струм проходить через життєво важливі органи — серце, легені, головний мозок і діє безпосередньо на ці органи. Якщо струм не проходить через ці органи, то його дія на них лише рефлекторна і вірогідність ураження менша. У більшості випадків ланцюг електричного струму через тіло людини виникає на шляху права рука — ноги. Утрату працездатності більше ніж на З робочі дні викликає проходження струму шляхом рука — рука — 40 %, права рука — ноги — 20 %, ліва рука — ноги — 17 %. Інші шляхи трапляються рідше. Індивідуальні особливості людини, її фізичний і психофізіологічний стан суттєво впливають на наслідок ураження електрострумом. Наприклад, невідпускальний струм може бути пороговим відпускальним для одних людей і невідпускальним — для інших. Характер дії струму однієї і тієї ж сили залежить від маси людини та її фізичного розвитку. Установлен о, що для жінок порогові значення струму приблизно в 1,5 разу нижчі, ніж для чоловіків. Ступінь дії струму залежить від стану нервової системи та всього організму. Так, у стані збудження нервової системи, депресії, у хворобливому стані (особливо за наявності хвороб серцево-судинної системи, шкіри, нервів, легенів) та у стані сп’яніння люди чутливіші до струму, що проходить крізь них, і зазнають тяжчих уражень, ніж здорові. Суттєве значення має і чинник несподіванки. Якщо людина підготовлена до електричного удару, то ступінь небезпеки різко знижується, тоді як несподіваний удар призводить до тяжчих ушкоджень. Провідність тканин тіла людини зумовлена фізико-хімічними, біохімічними та біофізичними явищами. Завдяки цьому опір тіла людини електричному струму є величиною нелінійною і нестабільною. Тіло людини є чудовим провідником електроструму. Струм через тіло людини проходить шляхом найменшого опору, який не завжди збігається з найкоротшим геометричним шляхом. Це пояснюється значною різницею питомих опорів різних тканин тіла людини. Сила струму І, що проходить крізь тіло людини, залежить від напруги ТІ й опору тіла людини К, який вважається активним. Опір тіла людини складається з опору шкіри в місцях контакту та з опору внутрішніх тканин. Характер опору електричному струму — активноємнісний. Ємнісний складник опору шкіри лежить у межах від кількох сотень пікофарад до кількох мікрофарад. Опір тіла людини електроструму визначається опором шкіри. Шкіра має великий питомий опір, особливо її верхній роговий шар, який складається з відмерлих зроговілих клітин, позбавлених кровоносних судин і нервів. Електричний опір тіла людини — це опір струму, що проходить по ділянці тіла між двома електродами, прикладеними до поверхні тіла людини. Тобто опір тіла людини є нелінійним, змінюється зі зміною прикладеної напруги. Величина опору тіла людини залежить від таких чинників: стану рогового шару шкіри; наявності на поверхні шкіри вологи і забруднень; місця накладання електродів; частоти струму; тривалості його дії. Величина опору залежить також від поверхневого опору і щільності контакту, від товщини епідермісу. Опір тіла людини із сухою, чистою і непошкодженою шкірою, виміряний в умовах напруги 15 — 20 В, коливається в межах 3000—100 000 Ом. Оскільки опір тіла людини електричному струму нелінійний та нестабільний і виконувати розрахунки з таким опором складно, то з достатньою для практики точністю опір тіла людини умовно вважають рівним 1000 Ом. Зі зростанням частоти струму опір тіла зменшується. Зі збільшенням напруги відбувається десятиразове зменшення опору тіла людини. Наприклад, підвищена вологість створює на руках струмо- провідні містки на окремих ділянках шкіри і через це збільшує її провідність і небезпеку ураження струмом. Забрудненість рук окалиною, вугільним пилом знижують опір тіла людини. Деревний пил на руках столяра менш небезпечний, і столяр має вищу опірність до струму. Підошви, мозолисті долоні мають у 20 —50 разів вищий опір, ніж зап’ястки. Причини смерті внаслідок дії електричного струму Причини смерті від електричного струму: зупинка серця, відсутність дихання, електричний шок. Зупинка серця — це наслідок прямої дії струму на серцевий м’яз. Настає зупинка серця, його фібриляція. Під дією струму серце перестає працювати як насос, волокна серцевого м’яза (фібрили) хаотично і швидко скорочуються, з’являються судоми серцевого м’яза і внаслідок цього серце зупиняється. Серце не забезпечує рух крові по судинах, а організм без крові, насичено ї киснем, гине. Зупинка дихання спричинюється безпосередньою дією струму на м’язи грудної клітки, які беруть участь у процесі дихання. Через 2—3 хв настає ядуха (асфіксія) — стан недостатності кисню і надлишку вуглекислоти в організмі людини. Людина непритомніє, втрачає рефлекси, зупиняється серце, настає клінічна смерть. Електричний шок, як зазначалося вище, — це своєрідна тяжка нервово-рефлекторна реакція організму людини на сильне подразнення електрострумом. Електрошок супроводжується глибоким розладом кровообігу, дихання, обміну речовин тривалістю від 0,1 с до 24 год і більше. Технічні засоби електричної безпеки Технічні засоби електричної безпеки охоплюють: ізоляцію стру- мопровідних частин, захисне заземлення, обнулення, захисне вимикання, зменшення напруг, вирівнювання потенціалів, електричне розділення, загороджувальні пристрої, запобіжну сигналізацію, блокування, знаки безпеки, засоби індивідуального захисту тощо. Ізоляція — захист струмопровідних елементів обладнання, що забезпечує їх нормальну роботу і захист від ураження електричним струмом. У нормальних виробничих умовах ізоляцію мережі слід перевіряти не менше ніж 1 раз на рік. Опір ізоляції силових та освітлювальних електропроводів має бути не меншим ніж 0,5 МОм. Захисне заземлення — електричне з’єднання металевих нестру- мопровідних частин електрообладнання, які можуть опинитися під напругою, із заземлювальним пристроєм. Відповідно до Правил улаштування електроустановок (ПУЕ) захисне заземлення встановлюють, якщо напруга змінного струму 380 В і вища, а постійного — 500 В і вища. У приміщеннях із підвищеною небезпекою заземлення встановлюють, якщо напруга змінного струму перевищує 36 В, а постійного — 110 В. Опір заземлювального пристрою має бути не меншим ніж 4 Ом. Перевіряється один раз на три роки. Кожен заземлювальний пристрій повинен мати паспорт. Діелектричні захисні засоби (рукавиці, інструменти з ізольованими ручками, килимки) перевіряють один раз на рік. Персонал, який обслуговує електроустановки, має бути фізично здоровим, без каліцтв, один раз на рік проходити медогляд, щорічну атестацію і мати четверту кваліфікаційну групу з електробезпеки. Опір ізоляції електропроводки перевіряється один раз на три роки і має бути більшим ніж 0,5 МОм. Електроустановки в медичних закладах обладнуються та експлуатуються за такими документами: єдиними Правилами улаштування електроустановок (ПУЕ); Правилами технічної експлуатації електроустановок (ПТЕ); Правилами технічної безпеки при експлуатації електроустановок (ПТБ). За рівнем електронебезпеки приміщення поділяють на такі: з підвищеною небезпекою; особливо небезпечні; з достатньою безпекою. До приміщень із підвищеною небезпекою відносять такі, в яких наявна принаймні одна з ознак, перелічених нижче: підвищена відносна вологість повітря — до 75—100 %; висока температура — понад 35 °С; електропровідна підлога; наявність електропровідного пилу; заземлення елементів; наявність хімічного агресивного середовища. Особливо небезпечними є приміщення, які мають не менше ніж дві ознаки приміщень з підвищеною небезпекою, а також високу відносну вологість повітря — близько 100 % і хімічне агресивне середовище. Приміщення з достатньою безпекою — такі, в яких відсутні перелічені вище чинники небезпеки. Захист електрообладнання: підключення до електромережі через плавкі вставки (запобіжники) та автоматичні вимикачі; металеві корпуси верстатів, електричного обладнання, на яких можливе ураження людини електричним струмом унаслідок пробиття ізоляції, підлягають заземленню. Організація обслуговування діючих електроустановок складається з низки організаційних і технічних заходів: підключення системного блока комп’ютера до мережі струму здійснюється за допомогою спеціальної розетки, яка має за землювальний контакт і підключена до заземлення. Заземленню підлягають також принтери, сканери та інші периферійні пристрої. Обладнання потрібно розміщувати на відстані не менше ніж 1 м від нагрівальних приладів і так, щоб воно не зазнавало впливу прямих сонячних променів; згідно з ПТЕ і ПТБ до споживачів та персоналу, який обслуговує електроустановки, ставляться такі вимоги: а) особи, що не досягли 18-річного віку або мають відхилення у стані здоров’я, не повинні допускатися до робіт з електро установками, а також у фізіотерапевтичних кабінетах; б) після теоретичної і практичної підготовки допущені особи мають пройти перевірку знань й одержати відповідне по свідчення. Техніка безпеки під час користування електроприладами і надання першої медичної допомоги в разі ураження електричним струмом Під час користування електроприладами треба дотримуватися низки запобіжних заходів: • перед включенням електроприладу потрібно перевірити електрошнур на наявність механічних пошкоджень; • електроприлади мають бути надійно заземлені згідно з правилами установки приладу; • забороняється працювати з електроприладами вологими руками; • не можна залишати електроприлад без нагляду на довгий час, після закінчення роботи слід перевірити, чи всі прилади вим кнено; • у разі виявлення або виникнення несправності в електроприладі потрібно негайно викликати електрика, що обслуговує прилад; • категорично заборонено виконувати будь-які ремонтні роботи самостійно. Рятування життя людини, ураженої струмом, у багатьох випадках залежить від швидкості і правильності дій осіб, які надають допомогу. Передусім потрібно якнайшвидше звільнити потерпілого від дії елек тричного струму. Якщо неможливо відключити електричне обладнання від мережі, потрібно відразу взятися за звільнення потерпілого від струмопровідних частин, не торкаючись при цьому потерпілого. Заходи долікарської допомоги після звільнення потерпілого залежать від його стану. Допомогу потрібно надавати негайно, якщо можливо, на місці події, викликавши бригаду швидкої медичної допомоги. Якщо потерпілий не знепритомнів, потрібно забезпечити йому на деякий час спокій, не дозволяючи рухатися до прибуття лікаря. Якщо потерпілий дихає рідко і судомно, але пульс прослу- ховується, потрібно негайно зробити йому штучне дихання. У разі зупинки дихання, розширення зіниць і посиніння шкіри слід продовжувати виконувати штучне дихання та непрямий масаж серця. Надавати допомогу необхідно до прибуття лікаря — нерідко штучне дихання і непрямий масаж серця повертають потерпілих до життя. - Пожежна безпека Причини виникнення пожеж на виробництві та заходи безпеки Гарантування пожежної безпеки є невід’ємною частиною державної діяльності щодо охорони життя і здоров’я людини, національного багатства і навколишнього середовища. Пожежа — це неконтрольоване горіння поза спеціальним вогнищем, що поширюється в часі і просторі та створює загрозу життю і здоров’ю людей, призводить до матеріальних збитків. Щороку в Україні виникає близько 60 тис. пожеж, у яких гинуть та отримують травми понад 5 тис. осіб. Причинами виникнення пожеж на виробництві (за даними статистики) є: необережне поводження з вогнем; несправність обладнання та порушення правил його експлуатації; несправність обладнання та порушення технологічних процесів; порушення режимів технологічних процесів; невиконання вимог нормативних документів з питань пожежної безпеки. Основним нормативним документом, який регламентує вимоги щодо пожежної безпеки, є Кодекс цивільного захисту України, ухвалений Верховною Радою України у 2013 р. Глава 13 цього Кодексу «За безпечення пожежної безпеки» визначає загальні правові, економічні та соціальні основи гарантування пожежної безпеки на теренах України, регулює відносини державних органів, юридичних і фізичних осіб у цій галузі незалежно від виду їх діяльності та форм власності. Згідно із главою 13 «Забезпечення пожежної безпеки», стаття 60, відповідальність за пожежну безпеку підприємств, установ покладено на роботодавців або уповноважених ними осіб. Обов’язки роботодавців або уповноважених ними осіб, а також орендарів щодо гарантування пожежної безпеки також обумовлені статтею 60 глави 13 Кодексу. Вони зобов’язані: розробляти комплекс заходів щодо гарантування пожежної безпеки; відповідно до нормативних актів з пожежної безпеки розробляти і затверджувати положення, інструкції, інші нормативні акти, що діють у межах підприємства, здійснювати контроль за їх виконанням; організовувати навчання працівників щодо пожежної безпеки. Основи техніки безпеки Дотримання основ техніки безпеки передбачає: утримання в справному стані засобів протипожежного захисту і зв’язку, пожежної техніки, обладнання та інвентарю, не використовуючи його не за призначенням; проведення службового розслідування випадків пожеж. На підприємствах слід організувати вивчення всіма працівниками правил пожежної безпеки і дій у разі виникнення пожежі. Осіб, які не пройшли інструктажу з пожежної безпеки, не можна допускати до роботи. Кожен працівник зобов’язаний виконувати ці вимоги, а також уживати заходів щодо усунення порушень правил пожежної безпеки, ліквідації пожеж і загорянь. Відповідно до статей 57, 58, 60 глави 13 Кодексу цивільного захисту України громадяни України зобов’язані: виконувати вимоги правил пожежної безпеки, забезпечувати будівлі, які їм належать на правах особистої власності, пер винними засобами гасіння пожеж і протипожежним інвентарем, виховувати в дітей обережність у поводженні з вогнем; повідомити пожежну охорону про виникнення пожежі та вжити заходів щодо її ліквідації, рятування людей і майна. З метою профілактики пожеж, організації їх гасіння на підприємствах створюються добровільні пожежні дружини. За порушення вимог пожежної безпеки до службових осіб застосовуються штрафні санкції. Пожежна безпека — стан об’єкта, за якого з регламентованою вірогідністю виключається імовірність виникнення, розвитку пожежі і впливу на людей її небезпечних чинників, а також забезпечується захист матеріальних цінностей. Загальні вимоги пожежної безпеки Кожен працівник має знати місце розташування первинних засобів пожежогасіння і вміти ними користуватися, знати пра вила поведінки під час пожежі, шляхи евакуації. • Легкозаймисті та горючі рідини дозволяється зберігати в спеціально відведених місцях, у межах їх потреби відповідно до норм. • Мастильні матеріали, легкозаймисті та горючі рідини мають зберігатися окремо від інших матеріалів і речовин у спеціальних ємкостях. • Забороняється розкидати пожежонебезпечні матеріали. Після використання їх треба винести з приміщення у спеціально відведене місце, не захаращувати ними підвальні приміщення або горища. • У разі виникнення пожежі працівники мають негайно повідомити про це пожежну охорону телефоном 101 та керівництво, розпочати ліквідацію пожежі всіма наявними засобами. • Правила поведінки і заходи безпеки в разі виникнення пожеж Коли людина перебуває в зоні впливу пожежі, вона може зазнати дії небезпечних і шкідливих чинників: а) основні небезпечні чинники пожежі: токсичні продукти згорання; вогонь; підвищена температура середовища; дим, нестача кисню; б) вторинні прояви небезпечних чинників пожежі: руйнування будівельних конструкцій, вибухи; - витікання небезпечних речовин унаслідок пожежі; паніка. Токсичні продукти згорання становлять найбільшу загрозу для життя людини, особливо в разі пожежі в будівлях (синтетичні матеріали — головне джерело токсичних продуктів згорання). Найчастіше під час пожеж відзначають високий вміст у повітрі оксиду вуглецю. Оксид вуглецю — отруйний газ і вдихання повітря, в якому його вміст становить 0,4 %, становить смертельну небезпеку. Вогонь — надзвичайно небезпечний чинник пожежі. Під час пожежі температура полум’я може досягти 1200—1400 °С і в людей, що перебувають у зоні пожежі, випромінювання полум’я може спричинити опіки і больові відчуття. Небезпека підвищеної температури середовища полягає в тому, що вдихання розігрітого повітря разом із продуктами згорання може призвести до ураження органів дихання та смерті. В умовах пожежі підвищення температури середовища до 600 °С є життєво небезпечним для людини. Дим містить велику кількість найдрібніших частинок незгорілих речовин, які накопичилися в повітрі . Він інтенсивно подразнює органи дихання та слизові оболонки, спричинюючи сильний кашель, сльозотечу. Крім того, у задимленому приміщенні внаслідок погіршення видимості сповільнюється евакуація людей, а часом провести її зовсім неможливо. Недостатність кисню спричинена тим, що в процесі горіння відбувається хімічна реакція оксидування горючих речовин і матеріа лів. Небезпечною для життя людини вважається ситуація, коли вміст кисню в повітрі знижується до 14 % (норма — 21 %). При цьому втрачається координація рухів, з’являється слабкість, запаморочення, загальмовується свідомість. Руйнування будівельних конструкцій відбувається внаслідок втрати ними несучої здатності під впливом високих температур і ви бухів. При цьому люди можуть одержати значні механічні травми, опинитися під уламками завалених конструкцій. Вибухи, витікання небезпечних речовин можуть бути спричинені нагріванням їх під час пожежі, розгерметизацією ємкостей чи трубопроводів з небезпечними рідинами й газами. Вибухи збільшують площу горіння і можуть призводити до утворення нових вогнищ. Люди, що перебувають поблизу, можуть зазнавати дії вибухової хви лі, травмуватися уламками. Паніка здебільшого спричиняється швидкими змінами психічного стану людини, переважно депресивного характеру, в умовах екстремальної ситуації. Більшість людей потрапляють у складні й неординарні умови вперше і не мають відповідної психічної стійкості та достатньої підготовки. Коли дія чинників пожежі перевищує межу пси хофізіологічних можливостей людини, то вона може піддатися паніці. При цьому людина втрачає розсудливість, її дії стають не- контрольованими й неадекватними ситуації, що виникла. Це може призвести до масової загибелі інших людей. Головна небезпека, від якої гинуть люди на пожежі, — дим і гаряче повітря. Тому в задимленому приміщенні дихати треба тільки через мокру щільну тканину, пересуватися слід повзучи, оскільки знизу менше диму. Виходячи з приміщення, де виникла пожежа, потрібно зачинити щільно двері, щоб полум’я залишити без кисню. Якщо дим у під’їзді (коридорі), треба передусім з’ясувати, що сталося, а потім якнайшвидше залишити приміщення через головні та запасні виходи. З другого-третього поверхів можна спуститися на зв’язаних простирадлах або кабелях, якщо є небезпека для життя. У разі виявлення пожежі (ознак горіння) кожний медичний працівник зобов’язаний: негайно повідомити про це телефоном пожежну охорону. При цьому потрібно назвати адресу об’єкта, вказати кількість по верхів будівлі, місце виникнення пожежі, обстановку на пожежі, наявність людей, а також повідомити своє прізвище; ужити (якщо це можливо) заходів щодо евакуації хворих, гасіння (локалізації) пожежі та збереження матеріальних цінностей. Первинні засоби пожежогасіння та правила користування ними Вода — основний засіб впливу на горіння, яким досягається охолодження. Перетворення води на пару ізолює вогнище пожежі і знижує вміст кисню в зоні горіння. Водою не можна гасити легкозаймисті речовини (бензин, гас), карбіди, селітру, електричне обладнання під напругою. Пісок, ковдри ізолюють вогнище пожежі і знижують уміст кисню в зоні горіння. Серед первинних засобів пожежогасіння найважливіша роль відводиться найефективнішим з них — вогнегасникам. Установлено, що з використанням вогнегасників найчастіше успішно ліквідують займання протягом перших 4 хв з моменту його виникнення, тобто до прибуття пожежних підрозділів. Вогнегасники за класифікацією поділяють на водяні, хімічно- пінні, вуглекислотні та порошкові. Вогнегасною речовиною у водяних вогнегасниках є чиста вода або вода зі спеціальними добавками. Основний спосіб впливу на горіння — охолодження вогнища пожежі. Хімічно-пінні вогнегасники (ОХП-ІО) — основний спосіб впливу на горіння — ізоляція вогнища горіння; додаткова дія — охолодження за рахунок наявної води. Слід мати на увазі, що піна — електропровідна, нею не можна гасити електрообладнання під напругою, вона псує цінне обладнання. Вуглекислотні вогнегасники (ОУ, ОУ-3, ОУ-5). Як пожежогасна речовина використовується безколірний вуглекислий газ без запаху і смаку з температурою -71 °С. Основний спосіб впливу на горіння — розбавлення суміші горючої пари та газів з повітрям (киснем), додатковий — охолодження (твердий діоксид вуглецю). Можна гасити електрообладнання під напруг ою, а також горючі рідини і тверді речовини, не можна — спирт і ацетон, які розчиняють вуглекислоту, а також терміт, фотоплівку, целулоїд, які горять без доступу повітря. Порошкові вогнегасники (ОП) «Момент». Пожежогасною речовиною с подрібнені мінеральні солі з різноманітними домішками. Основна дія на горіння — інгібування. Можна гасити пожежі будь-якого типу, у тому числі електрообладнання під напругою (мал. 6). Установлено чотири класи пожежі, а також їх символи (мал. 7): клас А — горіння твердих речовин, переважно органічного походження, супроводжується тлінням (деревина, текстиль, папір); клас В — горіння рідин або твердих речовин, які розтоплюються; клас С — горіння газоподібних речовин; клас D — горіння металів та їх сплавів. Крім цих чотирьох класів Правилами пожежної безпеки в Україні уведено ще додатковий, п’ятий, клас (Е), прийнятий для позна чення пожеж, пов’язаних з горінням електроустановок. Символи класів пожежі вказуються на корпусах вогнегасників. Вибір типу і визначення необхідної кількості вогнегасників для захисту об’єкта здійснюється згідно з чинними Типовими нормами належності вогнегасників та галузевими правилами пожежної безпеки. Поліклініки й лікарні на кожному поверсі повинні мати не менше двох переносних (порошкових, хімічно -пінних або водяних) вогнегасників з масою заряду вогнегасної речовини 5 кг і більше. Крім того, слід передбачати по одному вуглекислотному вогнегаснику з масою заряду вогнегасної речовини 3 кг і більше: на 20 м2 площі підлоги в офісних приміщеннях з ПЕОМ, у коморах, електрощитових, вентиляційних камерах та інших технічних приміщеннях; на 50 м2 площі підлоги приміщень архівів, бібліотек, музеїв. Не допускається експлуатація вогнегасників без призначення особи, відповідальної за пожежну безпеку на об’єкт і. Особа, відповідальна за пожежну безпеку на об’єкті, має пройти спеціальне навчання за програмами, погодженими з Державним департаментом пожежної безпеки МНС України, і після складання заліку отримати посвідчення встановленого зразка. Один раз на т ри роки навчальним закладом, який видав посвідчення, проводиться перевірка знань особи, відповідальної за пожежну безпеку на об’єкті. Особа, відповідальна за пожежну безпеку на об’єкті, зобов’язана забезпечити: виконання вимог Правил експлуатації вогнегасників; утримання вогнегасників у робочому стані шляхом своєчасного проведення їх огляду та організації технічного обслуговування; контроль за систематичним веденням експлуатаційних документів; навчання працівників підприємства правил застосування вогнегасників за призначенням. Для забезпечення робочого стану та якісної експлуатації вогнегасників на підприємстві має бути організовано їх технічне обслуговування. Для виконання робіт з технічного обслуговування вогнегасників підприємство укладає договір з пунктом технічного обслуговування вогнегасників. Вогнегасники перед придбанням та розміщенням на об’єкті обов’язково має оглянути особа, відповідальна за пожежну безпеку на об’єкті. Під час проведення первинного огляду звертають увагу на такі моменти: чи мають вогнегасники сертифікат відповідності; чи на кожний вогнегасник є паспорт; чи не порушені пломби на вогнегасниках; чи вогнегасники не мають видимих зовнішніх пошкоджень; чи перебувають стрілки індикаторів тиску нагнітальних вогнегасників у межах робочого діапазону (у зеленому секторі шкали індикатора) залежно від температури експлуатації; чи зазначено на маркуванні кожного вогнегасника і в його паспорті виробника і пункт технічного обслуговування вогне гасників, які мають право проводити його технічне обслуговування, дату виготовлення (продажу) і дату проведення техніч ного обслуговування. Після проведення первинного огляду вогнегасникам присвоюють облікові (інвентарні) номери за прийнятою на об’єкті системою нумерації. Особа, відповідальна за пожежну безпеку на об’єкті, повинна оформити журнал обліку вогнегасників на об’єкті. Вогнегасники слід розміщувати у легкодоступних і помітних місцях, а також поблизу місць, в яких є найімовірнішою поява осередків пожежі. При цьому потрібно забезпечити захист їх від дії сонячних променів, опалювальних і нагрівальних приладів, а також хімічно агресивних речовин (середовищ), які можуть негативно вплинути на технічний стан вогнегасників. Переносні вогнегасники розміщують шляхом навішування за допомогою крон штейнів на вертикальні конструкції на висоті не більше ніж 1,5 м від рівня підлоги до нижнього торця вогнегасника і на відстані від дверей, достатній для їх повного відчинен ня, або встановлюють у пожежні шафи пожежних кранів, на пожежні щити чи стенди, під ставки чи спеціальні тумби. Розміщувати вогнегасники за допомогою кронштейнів на вертикальних конструкціях, установлювати їх у пожежних шафах або тумбах слід таким чином, щоб забезпечити можливість прочитування маркувальних написів на їхніх корпусах. Вогнегасники потрібно розміщувати з урахуванням зручності їх обслуговування, огляду, користування, а також досягнення найкращої видимості з різних точок захищуваного простору. Підходи до місця розташування вогнегасників завжди мають бути вільними. Для зазначення місця розташування вогнегасників на об’єктах мають бути встановлені вказівні знаки (мал. 8). Знаки розташовують на видних місцях на висоті 2,0—2,5 м від рівня підлоги як у середині приміщення, так і поза ним. У приміщеннях, які не призначені для постійного перебування працівників, вогнегасники слід розміщувати ззовні приміщень або біля входу до них. Періодичний огляд вогнегасників здійснюється особою, відповідальною за пожежну безпеку на об’єкті, не рідше одного разу на місяць. Переносні вогнегасники містять обмежену кількість вогнегасної речовини і безперервне подання її, як правило, відбувається протягом короткого проміжку часу, через що помилки, допущені під час користування, виправити немає змоги. Нижче наведені практичні прийоми (у різних ситуаціях), яких слід дотримуватися під час користування найпоширенішими порошковими і вуглекислотними вогнегасниками. 1. Порошкові вогнегасники використовуються для гасіння пожеж класів А, В і С (горіння твердих, рідких і газоподібних речовин). Під час гасіння пожежі класу А (горіння твердих речовин) вогнегасний порошок потрібно подавати до осередку пожежі, переміщу ючи струмінь з боку в бік, щоб збити полум’я. Після того як полум’я збито, треба наблизитись і покрити всю поверхню речовини, що горить, і особливо окремі осередки шаром порошку, при цьому порошок подається порціями. Під час гасіння пожежі класу В (горіння рідких речовин) струмінь порошку спочатку подають на найближчий край, переміщуючи насадку з боку в бік для покриття пожежі по всій ширині. Порошок слід подавати безперервно при повністю відкритому клапані, переміщуючись уперед і не залишаючи позаду і з боків непогашеної ділянки, намагаючись постійно підтримувати в зоні горіння порошкову хмару. Під час гасіння пожежі класу С (горіння газоподібних речовин) струмінь вогнегасного порошку спочатку потрібно спрямовувати у струмінь газу майже паралельно газовому потоку. Під час гасіння електроустаткування струмінь вогнегасного порошку слід спрямовувати безпосередньо у джерело полум’я. До початку гасіння потрібно знеструмити електроустаткування. Деякі рекомендації щодо роботи з порошковими вогнегасниками наведені на мал. 9. 2. Вуглекислотні вогнегасники застосовуються, як правило, для гасіння пожежі класу В (горіння рідких речовин) і електроустаткування (клас Е). Під час гасіння пожежі класу В розтруб має бути спрямований в основу осередку, що найближчий до оператора. Під час гасіння оператор зобов’язаний виконувати рухи розтрубом з боку в бік, просуваючись уперед. У разі гасіння електроустаткування тактика аналогічна тій, яку застосовують під час користування порошковими вогнегасниками. Під час застосування всіх типів вогнегасників потрібно дотримуватися таких загальних правил безпеки: у разі виявлення пожежі подати сигнал тривоги і сповістити пожежну охорону; не проходити повз місце пожежі в пошуках вогнегасника, тому що тупикове приміщення може стати пасткою; під час гасіння електроустаткування, що перебуває під напругою, необхідно, щоб відстань від електроустаткування до насадки (розтруба) вогнегасника була не меншою ніж 1 м; гасіння здійснювати з навітряного боку; залишати вільним шлях евакуації (забезпечити собі можливість евакуації); у разі невдалого гасіння залишити приміщення і очікувати на допомогу; під час використання для гасіння кількох вогнегасників не здійснювати гасіння струменями вогнегасної речовини, спря мованими назустріч один одному; після закінчення гасіння відходити потрібно, залишаючись обличчям до вогнища; за наявності запасного вогнегасника з вогнегасного речовиною охолоджувальної дії обробити нагріті поверхні, щоб запобігти повторному займанню. - Пожежна сигналізація Системи пожежної сигналізації призначені для виявлення початкової стадії пожежі, передавання повідомлення про місце і час виявлення, а в разі потреби — уведення в дію автоматичних систем пожежогасіння. Системи пожежної сигналізації бувають ручної та автоматичної дії. Ручні повідомлювачі людина вмикає натисненням кнопки. Автоматичні повідомлювачі поділяють на теплові, димові, світлові й комбіновані. Теплові повідомлювачі спрацьовують, коли в приміщенні підвищується температура. Вони мають чутливий елемент — терморезистори, термопари, спіралі, біметалеві пластини або легкоплав - ні вставки. До них належать повідомлювачі типу ТРВ, МДТИ-028, ДПС-038, ИП2/1, ПОСТ та ін. У димових повідомлювачах чутливим елементом є фотоелементи (ИДР-М) або іонізувальні камери з радіоактивними датчиками (РИД-1, РИД-6). Дим, який потрапляє до іонізувальної камери, зменшує іонізацію повітря, що призводить до подання сигналу (ДИІІ-1, ДИП-2, РИД-1, РИД-6М). У світлових повідомлювачах фотоелемент реагує на інфрачервону частину спектра полум’я. Це повідомлювачі типу ДПИД, АИПМ. Комбіновані повідомлювачі мають терморезистори та іонізаційну камеру (наприклад, КИ-1). Організаційні заходи щодо пожежної безпеки На підприємствах з чисельністю працівників 50 і більше створюють пожежно-технічні комісії (ПТК). їх роботу організовують відповідно до Типового положення про пожежно-технічну комісію, затвердженого Наказом МВС України № 5 від 27.09.94. Усі виробничі приміщення, споруди, будівлі ділять на 5 категорій: А — вибухопожежонебезпечні. У таких приміщеннях використовують горючі гази або легкозаймисті рідини з температурою спалаху до 28 °С у такій кількості, що вони можуть утворювати горючі суміші з повітрям, унаслідок згорання (вибуху) яких у приміщенні утворюється надлишковий тиск понад 5 кПа; Б — вибухопожежонебезпечні. У таких приміщеннях використовують легкозаймисті рідини з температурою спалаху від 28 до 61 °С або горючі пили і волокна в такій кількості, що вони можуть утворювати горючі суміші з повітрям, під час згорання (вибуху) яких у приміщенні утворюється тиск понад 5 кПа; В — пожежонебезпечні. У таких приміщеннях використовують або горючі рідини (температура спалаху перевищує 61 °С), або тверді горючі матеріали, пили і волокна (нижня концентраційна межа поширення полум’я суміші їх з повітрям вища ніж 65 г/м 3); Г і Д — пожежобезпечні. У таких приміщеннях містяться негорючі речовини і матеріали. Обмеження поширення пожежі між будинками досягається: розміщенням вибухопожежонебезпечних виробничих і складських будинків, зовнішніх установок, складів горючих рідин, горючих газів з урахуванням переважання напрямку вітру, а також рельєфу місцевості; встановленням протипожежних розривів між будинками, зовнішніми установками, а також відкритими майданчиками для зберігання пожежонебезпечних речовин і матеріалів; зниженням пожежної небезпечності будівельних матеріалів, які використовуються у зовнішніх огороджувальних конструкціях, у тому числі для оздоблення та облицювання фасадів, а також у покриттях; застосуванням конструктивних рішень, спрямованих на створення перешкоди поширенню пожежі між будинками. Протипожежні розриви встановлюють залежно від значення, категорії за вибухопожежною і пожежною небезпекою, ступеня вогнестійкості будинків відповідно до вимог ДБН 360, СНиП 11 -89, ДБН Б.2.4-1. ДБН Б.2.4-3, СНиП 2.11.06, ВБН В.2.2-53.1 та інших нормативних документів. Конструктивними рішеннями, спрямованими на створення перешкод поширенню пожежі між будинками, є влаштування протипожежних стін, обмеження площі віконних та інших прорізів у зовнішніх стінах, використання вогнестійкого скління вікон тощо. Евакуація людей на випадок пожежі має передбачатися шляхами евакуації через евакуаційні виходи. Частини будинку різного призначення, відділені протипожежни ми стінами 1-го типу (протипожежні відсіки), мають бути забезпечені самостійними шляхами евакуації. Приміщення, розділені на частини перегородками, які трансформуються, або протипожежними завісами (екранами), повинні мати самостійні евакуаційні виходи з кожної частини. Не дозволяється розміщувати приміщення категорій А і Б безпосередньо над або під приміщеннями, призначеними для одночасного перебування понад 50 осіб. Евакуаційні виходи, шляхи евакуації повинні мати позначення з використанням знаків пожежної безпеки за ГОСТ 12.4.026. Виходи вважають евакуаційними, якщо вони ведуть із приміщень: а) першого поверху — назовні безпосередньо або через коридор, вестибюль (фойє), сходову клітку; б) будь-якого надземного поверху, крім першого: через коридор, хол, фойє до сходової клітки або сходів типу СЗ; безпосередньо до сходової клітки або сходів типу СЗ; в) у сусіднє приміщення на тому самому поверсі, яке забезпечене виходами; г) цокольного, підвального, підземного поверхів — назовні безпосередньо, через сходову клітку або через коридор, який веде до сходової клітки, що має вихід назовні безпосередньо або ізольований від розташованих вище поверхів. З будинку, з кожного поверху та з приміщення слід передбачити не менше ніж два евакуаційні виходи, за винятком випадків, обумовлених нормативними документами. Допускається передбачати один евакуаційний вихід із: а) приміщення з одночасним перебуванням не більше ніж 50 людей, якщо відстань від найвіддаленішої точки підлоги до позначеного виходу не перевищує 25 м; б) приміщення площею не більше ніж 300 м 2 , розташоване у цокольному, підвальному, підземному поверхах, якщо кількість людей, які постійно перебувають у ньому, не перевищує 5 осіб. Якщо кількість людей від 6 до 15, передбачено другий вихід через люк з розмірами не менше ніж 0,6 м х 0,8 м з вертикальними металевими сходами завширшки не менше ніж 0,45 м або через вікно розміра ми не менше ніж 0,75 м х 1,5 м і з пристосуванням для виходу Вихід через приямок має бути обладнаний металевими сходами (або скобами) у приямку; в) цокольного, підвального, підземного поверхів площею не більше ніж 300 м2, призначених для одночасного перебування не більше ніж 5 людей. Якщо кількість людей від 6 до 15, з поверху слід передбачити додатковий вихід відповідно до підпункту б. Медичні заклади різнопрофільні, але спільним для всіх є наявність лабораторій, аптек і аптечних складів. Нижче подано конкретні уніфіковані вимоги протипожежної безпеки. Будинки складів для зберігання хімічних речовин мають бути не нижче II ступеня вогнетривкості, причому кількість хімічних речовин, які містяться у відсіках складу, має бути узгоджена з пожежною охороною і занесена до це хової інструкції щодо заходів пожежної безпеки. Усі роботи з хімічними речовинами слід виконувати акуратно, щоб не пошкодити їх упаковку. На кожній тарі з хімічною речови ною має бути напис або бирка з назвою речовини і вказівкою щодо найхарактерніших властивостей («вогненебезпечні», «отруйні», «хімічно активні» тощо). У місцях для зберігання не допускається розфасовувати і видава ти хімічні речовини. Цей процес може здійснюватися тільки у спеціальних приміщеннях. Хімічні речовини потрібно зберігати за принципом однорідності відповідно до їх фізико-хімічних і пожежонебезпечних властивостей. З цією метою склади розбиваються на окремі приміщення (відсіки), які ізолюються один від одного протипожежними вогнетривкими перегородками. Тверді та рідкі хімічні речовини слід зберігати у закритих сухих приміщеннях або під навісом у тарі, яка відповідає чинним вимогам, передусім, технічного характеру, та кліматичним умовам. Під навісом дозволяється зберігати тільки ті хімічні речовини, які внаслідок впливу атмосферного повітря або води не розкладаються, не розігріваються і не запалюються. У приміщеннях, де зберігаються речовини, здатні плавитися в разі виникнення пожежі, необхідно передбачати розміщення приладів, які обмежують вільне розтікання розплаву (бортики, пороги з пандусами тощо). Ізольовано одну від одної потрібно зберігати хімічні речовини, під час горіння і розкладання яких виділяються токсичні пари і гази, що ускладнюють процеси гасіння та евакуацію речовин, які містяться в приміщенні, і для яких застосовуються різні засоби пожежогасіння. Мішки, барабани, діжки та інша тара з хімічними речовинами, які надходять на склад, мають зберігатися на стелажах або в штабе лях, виготовлених з вогнетривких матеріалів, перебувати у справ ному стані і не повинні перевантажуватися. Складувати хімічні речовини біля опалювальних приладів не допускається. Стелажі і штабелі мають розміщуватися на відстані не менше ніж 1 м від н агрівальних приладів. Склади для речовин, які бурхливо реагують з водою (карбіди, лужні метали, гідрат натрію тощо), а також склади для порошкоподібних і подрібнених полімерних матеріалів, сажі, графіту мають розміщуватися в сухих одноповерхових приміщеннях, що добре ве нтилюються, з покривом, який легко скидається. Усередині цих при міщень не має бути ніяких водяних, парових і каналізаційних труб. Покриви і стіни не повинні пропускати атмосферні опади, фундамент має захищати від ґрунтових вод. Металеві порошки, здатні самозайматися (алюмінієвий, цинкові, магнієві, фосфорні), мають зберігатися в окремих відсіках у герметично закритій тарі. У разі зберігання азотної і сірчаної кислот необхідно вжити заходів щодо запобігання зіткненням їх з д еревиною, соломою, речовинами органічного походження тощо. Концен тровану азотну кислоту не дозволяється розливати у скляні бутлі. На складах і під навісами, де зберігаються кислоти, потрібно мати готові розчини крейди, вапна або соди для негайної нейтралізац ії випадково пролитих кислот. Лужні метали слід зберігати в ізольованих відсіках (секціях), у торці складського будинку в металевих банках або контейнерах під шаром захисного середовища (інертні гази, мінеральні масла, керо- син, парафін). У разі зберігання в одній секції складу різноманітних лужних металів кожний з них слід розташовувати на окремому стелажі. У відсіках, суміжних з відсіками лужних металів, дозволяється зберігати лише негорючі хімічні речовини. Для перевезення хімічних речовин у тарі потрібно використовувати тільки справний транспорт, обладнаний з урахуванням їхніх властивостей протипожежним інвентарем і нейтралізувальними засобами. Автотранспорт, який використовують для вантажно розвантажувальних робіт, забороняється залишати на території складів після закінчення роботи. Під час проведення вантажно-розвантажувальних робіт не можна допускати пошкодження тари, її падіння з висоти, розливання рідини, розсипання речовин тощо. Вантажно-підйомні механізми, які застосовують у ході здійснення вантажно-розвантажувальних робіт, мають бути справними. Після закінчення роботи електроустаткування в усіх складах має бути вимкнено. Забороняєш ься: проводити на складах роботи, не пов’язані зі зберіганням хімічних речовин; входити персоналу у складські приміщення, де зберігаються хімічні речовини, що вступають у реакцію з водою, у мокрому (вологому) одязі і взутті; застосовувати для закриття бутлів з кислотою корків з органічних матеріалів (деревина, тканина, солома тощо). Потенційними причинами виникнення пожежі в лабораторних приміщеннях, які є невід’ємним компонентом підприємств фарма цевтичної галузі, можуть бути: • порушення правил і норм зберігання та застосування легкозаймистих і горючих речовин; • порушення правил проведення зварювальних і вогненебезпечних робіт; • порушення правил експлуатації опалювальних і вентиляційних приладів та систем; • куріння. Співробітники лабораторій мають знати основи гарантування пожежної безпеки під час використання хімічних речовин і матеріа лів і дотримуватися заходів безпеки, працюючи з ними. Так, у лабораторіях мають зберігатися речовини і матеріали тільки згідно з асортиментом. Не допускається одночасне зберігання речовин, хімічна взаємодія яких може призвести до спалахування, пожежі або вибуху. Загальний запас легкозаймистих речовин і лужних металів, які одночасно зберігаються в кожному робочому приміщенні, н е повинен перевищувати добової потреби. Посудини, в яких проводилися роботи з ними, після закінчення роботи мають бути оброблені поже- жобезпечними розчинами. ЛІТЕРАТУРА Основна 1. Катренко Л.А. Основи охорони праці / Л.А. Катренко, Ю.В. Кіт, І.П. Пістун. — Суми: Університетська книга, 2007. — С. 198—230. 2. Козяр М.М. Основи охорони праці, безпеки життєдіяльності та цивільного захисту населення / М.М. Козяр, Я.І. Бедрій, О.В. Станіславчук. — Київ., 2012. 3. Мороз В.М. Охорона праці в медицині та фармації / В.М. Мороз, І.В. Сергета, Н.М. Фещук, М.П. Олійник. — Вінниця: Нова книга, 2005. — С. 414—456. Додаткова Кодекс цивільного захисту України (Відомості Верховної Ради, 2013, № 34—35, ст. 458). Глава 13. Забезпечення пожежної безпеки. 2. Закон України «Про охорону праці» (нова редакція станом на 01.01.2004 р.), статті: 6; 8; 18; 21. 1.





