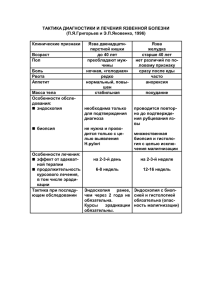
Министерство науки и высшего образования российской Федерации Федеральное государственное бюджетное образовательное учреждение Высшего образования «тамбовский государственный университет имени г.р. державина» Медицинский институт Кафедра госпитальной терапии Реферат на тему: Заболевания пищевода и желудка Выполнила: Студентка 5 Курса Специальности «Лечебное Дело» Тамбов 2023г. Содержание Введение ............................................................................................................. 3 Основная часть ................................................................................................ 4 Гастроэзофагеальная рефлюксная болезнь ............................................ 4 Определение .............................................................................................. 4 Патогенез .................................................................................................... 4 Классификация ......................................................................................... 7 Клиника...................................................................................................... 8 Диагностика ............................................................................................ 12 Лечение ..................................................................................................... 17 Эзофагит ...................................................................................................... 23 Определение ............................................................................................ 23 Причины возникновения ..................................................................... 23 Симптомы, течение эзофагита ............................................................ 24 Виды эзофагита....................................................................................... 24 Диагностика эзофагита ......................................................................... 26 Лечение эзофагита ................................................................................. 26 Ахалазия кардии ........................................................................................ 27 Определение ............................................................................................ 27 Причины появления ахалазии кардии .............................................. 27 Классификация заболевания ............................................................... 28 Симптомы ахалазии кардии ................................................................ 29 Диагностика ахалазии кардии............................................................. 30 Лечение ахалазии кардии ..................................................................... 30 Осложнения ............................................................................................. 31 Хронический гастрит ................................................................................ 32 Определение ............................................................................................ 32 Этиология и патогенез ........................................................................... 32 Классификация ....................................................................................... 35 Диагностика ............................................................................................ 36 Лечение ..................................................................................................... 38 Гастродуоденальные язвы........................................................................ 43 Определение ............................................................................................ 43 Этиология и патогенез ........................................................................... 44 Клиника.................................................................................................... 46 Диагностика ............................................................................................ 51 НПВС-гастропатия .................................................................................... 53 Заключение...................................................................................................... 58 Литературные источники .......................................................................... 59 2 Введение Заболевания органов пищеварения занимают одно из ведущих мест в современной жизни. Связано это и с все более ускоренным темпом жизни, стрессовой и информационной перегрузкой, отсутствием соответствующего возрастным особенностям организма режима дня и питания, наличием достаточно скудных представлений о правильном питании, потреблением некачественных и бесполезные для здоровья пищевых продуктов. Патология желудочно-кишечного тракта может иметь органическую природу (деструкция тканей и органов) и может проявляться только функциональными нарушениями (секреторная, моторная, всасывающая функции), которые характеризуются диспепсическими явлениями (нарушение аппетита, отрыжка, тошнота, рвота, расстройство желудка и др.). К дисфункциональным состояний пищеварительного тракта относятся: спазм привратника желудка, дискинезия (нарушение моторики) желудочно-кишечного тракта, опущение органов брюшной полости (спланхноптоза). Ведущие симптомы заболеваний желудочно-кишечного тракта: боли в животе различной локализации, связанные и не связанные с приемом пищи, вздутие живота (метеоризм), урчание, тошнота, рвота, отрыжка, изжога, диарея, запор, кровь в кале, крови в рвотных массах и т. д. Изменение кислотности желудочного сока при гастрите влияет на переваривание пищи (длительность и степень переваривания, всасывания пищевых веществ), на продвижение пищи по расположенным ниже отделов желудочно-кишечного тракта и, в целом, на обмен веществ в организме, приводит к накоплению недоокисленных продуктов в организме (гниения, брожения, зашлаковыванию организма). 3 Основная часть Гастроэзофагеальная рефлюксная болезнь Определение Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – комплекс характерных симптомов с наличием воспалительных изменений дистальной части пищевода вследствие повторяющегося заброса в пищевод желудочного содержимого. Желудочно-пищеводный рефлюкс без сопутствующего воспаления пищевода также входит составной частью в ГЭРБ. Другими словами, ГЭРБ – состояние, при котором рефлюкс желудочного содержимого вызывает беспокоящие пациента симптомы и/или осложнения. Пищеводными осложнениями ГЭРБ являются язвенные кровотечения, пенетрации, постъязвенные стриктуры и пищевод Барретта с последующим развитием рака пищевода. Пищевод Барретта означает наличие очагов метаплазии – кишечного или желудочного эпителия – в слизистой оболочке пищевода. Пищевод Барретта развивается, если пациент много лет страдает ГЭРБ или многие годы существовал бессимптомный патологический рефлюкс. Клиническое значение имеет кишечная метаплазия как предраковое состояние. Патогенез Заболевание является полиэтиологичным. Факторы патогенеза ГЭРБ следующие. I. Увеличение частоты гастроэзофагеального рефлюкса и объема рефлюктанта, т.е. снижение функции антирефлюксного барьера нижнего пищеводного сфинктера, что может происходить в результате влияния следующих факторов: • снижение давления (тонуса) нижнего пищеводного сфинктера и увеличение числа эпизодов спонтанного расслабления нижнего пищеводного сфинктера. В возникновении этих факторов патогенеза ГЭРБ определяющую роль играет нарушение нервной регуляции тонуса и моторики нижнего пищеводного сфинктера. Снижать тонус и моторику нижнего пищеводного 4 сфинктера могут уже указанные выше вещества: животные жиры, шоколад, кофе, секретин, холецистокинин (панкреозимин), α-адренергические агонисты, β-адренергические агонисты, холинолитики, спазмолитики, нитраты, блокаторы кальциевых каналов, теофиллин, допамин, кофеин, бензодиазепины, барбитураты, опиаты, алкоголь, мята перечная, томаты, цитрусовые. Снижение тонуса гладкой мускулатуры нижнего пищеводного сфинктера наблюдается также при железодефицитной анемии, диабетической вегетативной нейропатии, беременности; • деструктуризация антирефлюксной функции нижнего пищеводного сфинктера, т.е возникновение анатомических и морфологических изменений, приводящих к нарушению структуры кардиальной части пищевода, например, при грыже пищеводного отверстия диафрагмы, склеродермии; • увеличение внутриполостного давления в брюшной полости и в желудке (ожирение, обильный прием пищи, метеоризм, беременность), замедленное опорожнение желудка (пилороспазм при обострении язвенной болезни и повышенной кислотопродукции, пилоростеноз, гастростаз без стеноза, например, при диабетической гастропатии). II. Снижение клиренса пищевода: • химического – вследствие уменьшения выработки слюны, имеющей щелочную реакцию и нейтрализующей кислый рефлюктант; • объемного – из-за ослабления пищеводной перистальтики и, как следствие, замедления его самоочищения от рефлюктата III. Преобладание факторов агрессии над факторами защиты слизистой оболочки пищевода: • повышение повреждающих свойств рефлюктанта, который содержит агрессивные составляющие – соляную кислоту, пепсин, желчные кислоты, вследствие увеличения объема рефлюктанта, снижения клиренса пищевода и повышения кислотопродукцирующей функции желудка. При рН рефлюктанта менее 4.0 пепсин начинает оказывать повреждающее (протеолитическое) действие на слизистую оболочку. Соляная кислота сама по себе вызывает 5 химический ожог слизистой оболочки пищевода. Водородные ионы проникают в межклеточные пространства эпителия слизистой оболочки пищевода. Нередко гастроэзофагеальный рефлюкс сочетается с дуоденогастральным рефлюксом, поэтому в забрасываемом в пищевод содержимом имеются желчные кислоты и лизолецитин, которые «смывают» защитную слизь с поверхности слизистой оболочки, обнажая ее и делая уязвимой для пепсина; • снижение защитных свойств эпителия слизистой оболочки пищевода (выработки слизи, бикарбонатов, простагландинов). Под действием нестероидных противовоспалительных средств (НПВC) угнетается выработка защитных простагландинов. Крепкие алкогольные напитки, производственные вредности в виде паров и газов, другие химические вещества и повреждающие факторы (механические и термические) также имеют значение в повреждении слизистой оболочки пищевода. Если здоровый человек без ущерба для здоровья переносит пищу температурой от 10 до 60°С (даже от 5°С), то прием пищи более высокой и низкой температуры, отрицательно влияет на слизистую оболочку пищевода. ГЭРБ часто ассоциирована с язвенной болезнью, особенно луковичной локализации (в 60–70% случаев). Такая связь легко объяснима, т.к. повышенная кислотопродукция при язвенной болезни и нарушенная моторно-эвакуаторная функция желудка имеют патогенетическое значение для ГЭРБ. Защитные механизмы слизистой оболочки пищевода включают несколько уровней. Предэпителиальный уровень включает в себя водный слой, слой слизи и концентрированный раствор бикарбонатных ионов. Эпителиальный уровень представлен 25 слоями Постэпителиальный клеток уровень плоского неороговевающего обеспечивается адекватным эпителия. уровенем кровоснабжения и нейтральным значением тканевого рН. Воспаление, эрозирование и изъязвление эпителия пищевода сопровождается усиленной репарацией и увеличением количества стволовых клеток. В условиях низкого рН, сопровождающего рефлюкс, стволовые клетки могут дифференцироваться в цилиндрический эпителий, который более 6 устойчив к воздействию кислоты. Таким образом, возникает метаплазия эпителия пищевода, т.е. развивается пищевод Барретта. Прогностически неблагоприятна кишечная метаплазия пищевода в отношении развития рака пищевода. С точки зрения клинической патофизиологии, ГЭРБ определяют как любые клинические проявления гастроэзофагеального рефлюкса, который имеет частоту более 50 эпизодов в сутки, или сопровождается закислением пищевода (рН<4) более чем в течение одного часа в сутки и все это наблюдается не менее 3-х месяцев. Упрощенная схема патогенеза ГЭРБ следующая: снижается тонус нижнего пищеводного сфинктера, увеличивается количество желудочного содержимого, забрасываемого в пищевод, ухудшается освобождение пищевода от рефлюктанта, повреждается слизистая оболочка пищевода. Клинические проявления ГЭРБ могут быть без визуальных признаков эзофагита. В этом случае возможны три патогенетических варианта заболевания: 1) есть рефлюкс, есть микроскопические изменения слизистой оболочки пищевода, есть ее изменения при эндоскопии с многократным увеличением, но нет макроскопических визуальных изменений при обычной эндоскопии; 2) патологического рефлюкса нет, но при эпизодах физиологического рефлюкса (который существует и в норме) есть ощущения, т.е. имеется «гиперсенситивный пищевод»; 3) патологического рефлюкса нет, при эпизодах рефлюкса нет ощущений, плохой ответ на ИПП, т.е. имеется «функциональная изжога». Последний вариант является наиболее редким. Классификация Прежде всего, различают эрозивную ГЭРБ (есть эрозии или язва) и неэрозивную ГЭРБ (нет эрозий и язв). Соответствующая характеристика приводится в МКБ-10: К21.0 гастроэзофагеальный рефлюкс с эзофагитом; рефлюкс- эзофагит; К21.9 гастроэзофагеальный рефлюкс без эзофагита; гастроэзофагеальный рефлюкс без дальнейшего уточнения. 7 Клинические • легкая – критерии изжога менее тяжести 2 раз ГЭРБ: в неделю; • средняя – изжога 2 раза в неделю и более, но не ежедневно; • тяжелая – изжога ежедневно; Классификация пищевода Барретта осуществляется по типу метаплазии, по ее протяженности. По типу метаплазии: • • пищевод пищевод Барретта Барретта с с желудочной метаплазией; кишечной метаплазией; По протяженности: • короткий сегмент (длина участка метаплазии <3 см); • длинный сегмент (длина участка метаплазии ≥3 см). Протяженность и распространенность метаплазии пищевода Барретта в последние годы оценивается как степень тяжести в соответствии с Пражской градационной системой C&M, при этом в диагнозе указывается индекс СХМY, (например, С2М4) где: C – длина участка с циркулярным поражением (Х расстояние в см от желудочно- пищеводного перехода до Z-линии); M – максимальная длина «языка» метаплазии (Y – расстояние в см от желудочнопищеводного перехода до верхушки наиболее длинного участка метаплазии). Пищевод Барретта в виде короткого сегмента встречается чаще. Клиника Клиническая диагностика ГЭРБ и эзофагита основывается на жалобах пациента. Типичными жалобами при ГЭРБ являются изжога, отрыжка, дисфагия, срыгивание. Боль в эпигастрии и/или нижней трети грудины и тошнота наблюдаются реже. Изжога является основной жалобой и наблюдается примерно у 80% пациентов с ГЭРБ. Изжога – чувство жжения за грудиной и/или у мечевидного отростка. Изжога возникает натощак или после сытной еды, употребления большого количества сладостей, пряностей или острых блюд. Курение, животные жиры, шоколад, кофе, томаты, цитрусовые и алкоголь также могут провоцировать изжогу. Нередко она появляется в горизонтальном положении, 8 при физической работе в согнутом состоянии, в период беременности. Если изжога вызвана ретроградным забросом кислого желудочного содержимого, то она довольно легко снимается питьевой содой, молоком или щелочными минеральными водами. Изжога появляется при забросе и длительном контакте кислого желудочного содержимого при рН<4.0 со слизистой оболочкой пищевода. При этом водородные ионы проникают в межклеточное пространство эпителия слизистой оболочки пищевода, воздействуют на нервные окончания межэпителиальных нервных волокон, что приводит к избыточной нервной импульсации и формированию чувства изжоги. В нормальных условиях в дистальной части пищевода рН составляет около 6.0 или близка к нейтральной. Встречаются пациенты, страдающие ГЭРБ, которые не могут охарактеризовать свои неприятные ощущения за грудиной как изжогу. Возможно субъективное ощущение давления, кома или боли за грудиной, что требует проведения дифференциальной диагностики с ИБС. Сложность дифференциальной диагностики усугубляется тем, что при язвах пищевода и тяжелом эзофагите может возникать рефлекторная стенокардия, которая имеет характерные признаки классической стенокардии и требует такого же серьезного внимания и лечения, как и обычная стенокардия. В то же время боли в эпигастрии при ГЭРБ нередко связаны с язвой двенадцатиперстной кишки, сопровождающейся повышенной кислотопродукцией и функциональной диспепсией. Отрыжка – непроизвольное выбрасывание в рот из полости пищевода и желудка воздуха. При срыгивании (регургитации) воздух находится в смеси с небольшим количеством желудочного содержимого. Нередко этот процесс сопровождается громким звуком. Отрыжке и срыгиванию, в отличие от рвоты, не предшествует тошнота. Отрыжка является довольно частым симптомом при ГЭРБ, возникающим вследствие нарушения запирательной функции НПС и поступления через нижний пищеводный сфинктер в пищевод, а затем в полость рта значительного количества желудочного содержимого с газом. 9 Отрыжка воздухом после приема обильного количества пищи и газированных напитков наблюдается у здоровых людей. Кислая отрыжка имеет место при повышенной кислотопродуцирующей функции желудка или за счет кислот брожения при пониженной секреторной функции желудка. Горькая отрыжка является следствием дуоденогастрального и гастроэзофагеального рефлюксов с регургитацией. При сочетании дуоденогастрального и гастроэзофагеального рефлюксов с регургитацией язык натощак может быть обложен желтоватым налетом, на подушке после сна при слюнотечении могут оставаться желто-коричневые пятна. Отрыжка прогорклым маслом бывает при бродильной диспепсии желудка. Отрыжка с гнилостным запахом возникает при разложении ткани и остатков пищи при пилородуоденальном стенозе, раке пищевода и желудка. Руминацией называют редко встречающееся сочетание выраженного срыгивания с повторным пережевыванием и заглатыванием пищи. Если руминация входит в привычку, ее называют мерицизмом. Тревожными симптомами при ГЭРБ являются дисфагия, одинофагия (боль при глотании) и анемия. Наличие любого из этих симптомов у пациента требует проведения инструментального обследования для исключения опухоли пищевода. Дисфагия – расстройство глотания, которое может быть обусловлено экстраэзофагеальными причинами (нарушения нервной регуляции мышц, участвующих в дыхании, заболевания щитовидной железы, истерия, гипофункция слюнных желез, атриомегалия при митральном стенозе, опухоли соседних органов) и интраэзофагеальными причинами (собственно пищеводными). В зависимости от места воздействия патологического фактора на пищевод, дисфагии разделяют на верхние, средние и нижние. При ГЭРБ с тяжелым эзофагитом может наблюдаться средняя и/или нижняя интраэзофагеальная дисфагия. Такая дисфагия проявляется ощущением затруднения при глотании пищи. Дисфагия после приема любой пищи более характерна для эзофагита, после жидкой – для функциональной патологии, после 10 твердой – для органического сужения просвета опухолью, стриктурой, стенозом. Редко при ахалазии, грыжах, опухолях и совсем редко при нарушениях моторики пищевода наблюдается парадоксальная дисфагия, при которой твердая пища проходит лучше жидкой, а большие куски пищи лучше малых (симптом Лихтенштерна). Если изжога постепенно сменяется дисфагией у пациента с ГЭРБ, это является неблагоприятным прогностическим признаком, свидетельствующим о развитии стриктуры или рака пищевода на фоне эзофагита. Боль за грудиной (ретростернальные) могут быть связаны как с эзофагитом, так и с прочей патологией пищевода и других органов. Примерно у половины пациентов, имеющих неишемическую боль за грудиной, причиной является ГЭРБ. Боль при ГЭРБ имеет загрудинную локализацию. Интенсивность ее варьирует от незначительной, с легким чувством саднения при прохождении пищи по пищеводу до весьма выраженной. Боль может иррадиировать в межлопаточную область, шею, нижнюю челюсть, левую половину грудной клетки. Чаще всего это жгучая загрудинная боль неприступообразного характера, которая усиливается в горизонтальном положении или наклоне туловища вперед и устраняется или ослабевает с изменением положения тела или принятием антацидов. Постоянная тупая или жгучая боль за грудиной может вызываться эзофагитом, язвами пищевода и его деструкцией при эрозивных формах ГЭРБ. Боль при глотании, нередко наиболее интенсивная при принятии острой, горячей, кислой пищи (одинофагия) особенно резко выражена при остром эзофагите, но может быть достаточно интенсивной при хроническом эзофагите. Иногда отмечается дискомфорт в эпигастральной области. Обусловленную ГЭРБ боль, можно уточнить при помощи фармакологической пробы с ИПП. Если удвоенная доза ИПП в течение 7 сут устраняет боль, то, вероятнее всего, она связана с ГЭРБ. ГЭРБ без эзофагита (неосложненный вариант ГЭРБ) проявляется только клинически, чаще изжогой и отрыжкой, а верифицируется при специальном обследовании с использованием зондовой рН-метрии, эзофаготонометрии и 11 эзофагомиометрии (последние два метода в клинике практически не используются). При ГЭРБ без эзофагита слизистая оболочка пищевода может иметь микроэрозии, недоступные визуализации при обычной эндоскопии. ГЭРБ с эзофагитом имеет широкий диапазон клинических проявлений, включая в различных вариантах как типичные симптомы (изжога, отрыжка), так и тревожные симптомы (боль, дисфагия), а также возможны отдельные атипичные проявления заболевания. Язвы пищевода возможны при IV степени тяжести эзофагита. Обычно язвы неглубокие. Осложнения (кровотечение, пенетрация, перфорация, постъязвенная деформация с развитием стриктур и малигнизация) наблюдаются редко. Диагностика Наличие характерной клинической симптоматики позволяет поставить диагноз ГЭРБ, однако определить эзофагит, а в ряде случаев провести дифференциальный диагноз с другими заболеваниями, достоверно можно только с применением инструментальных методов. Действующий в РБ Клинический протокол диагностики и лечения предусматривает обязательное определение индекса массы тела (ИМТ), выполнение общего анализа крови (ОАК), общего анализа мочи (ОАМ), биохимического исследование сывороточный холестерин аспартатаминотрансферазы аланинаминотрансферазы (АлАТ) АСТ, сывороточный билирубин, ХС. Обязательные инструментальные исследования: • ЭГДС (при подозрении на пищевод Барретта – с биопсией дистального отдела пищевода) • электрокардиография (ЭКГ). При необходимости используют дополнительные исследования: рентгенография пищевода (при дисфагии или подозрении на грыжу пищеводного отверстия диафрагмы – на трохоскопе); суточное внутрипищеводное мониторирование рН; холтеровское мониторирование; проба с физической нагрузкой (велоэргометрия, тредмил) и эзофагоманометрия; 12 ультразвуковое исследование (УЗИ) органов брюшной полости при наличии диспепсических жалоб. В процессе дифференциальной диагностики ГЭРБ с клинически схожими заболеваниями может возникнуть необходимость в консультации кардиолога, оториноларинголога и пульмонолога. При наличии пищевода Барретта с дисплазией слизистой оболочки пациента должен проконсультировать онколог. Эндоскопия В настоящее время ГЭРБ с эзофагитом надежно диагностируется эндоскопически. Эндоскопическое исследование позволяет оценить состояние слизистой оболочки пищевода (гиперемия, эрозии, язвы, опухоль), выявить недостаточность кардии, и уточнить ее степень, диагностировать грыжу пищеводного отверстия диафрагмы, ахалазию и аномалии пищевода. В зависимости от степени тяжести эзофагита при эндоскопии выявляют эрозии, язвы и стриктуры. Характерным признаком является нивелирование или полное исчезновение Z-линии. Обычно это связано с гиперемией воспалительного характера слизистой оболочки пищевода, которая в норме бледнее слизистой желудка. Реже исчезновение Z-линии связано с метаплазией эпителия слизистой оболочки дистального отдела пищевода. При ГЭРБ гиперемия захватывает дистальный отдел пищевода. Слизистая оболочка отечная, легко кровоточивость ранимая, при определяются эзофагите является эрозии и язвы. Контактная настораживающим признаком, требующим дифференциальной диагностики со злокачественной опухолью. В период ремиссии заболевания эрозивно-язвенных изменений обычно не обнаруживают, однако места бывших дефектов можно установить по характерным ярко гиперемированным, блестящим, слегка углубленным участкам слизистой оболочки, чаще линейной или продолговатой формы. Язвы пищевода при ГЭРБ обычно неглубокие, имеют размеры до 1 см. Дно покрыто белесоватым налетом. Вкрапления черного цвета указывают на имевшее место кровотечение, дуоденогастрального и зеленого гастроэзофагеального оттенка – рефлюксов. на сочетание Вокруг язвы 13 наблюдается гиперемия, отек слизистой оболочки, могут быть единичные эрозии. Иногда в краях язвы обнаруживаются очаги метаплазии. Заживление язвы пищевода продолжается от 1 до 3 мес. После рубцевания язвы остается линейный или звездчатый рубец, возможно формирование дивертикулоподобной трансформации стенки желудка и стриктура пищевода. Каллезные язвы заживают плохо. При эндоскопической диагностике эзофагита Барретта анализируются изменения трех участков: места перехода плоского эпителия в цилиндрический, дистальной части пищевода и области вдавления диафрагмы. Эндоскопическая картина слизистой оболочки пищевода при эзофагите Барретта может быть различной. Примерно в 20% случаев существенных макроскопических изменений слизистой оболочки дистального отдела пищевода обнаружить не удается. При эзофагите Барретта цилиндрический эпителий может иметь вид вельветоподобной (бархатной) слизистой оболочки красного цвета, которая незаметно переходит в обычную слизистую оболочку пищевода. Кроме того, имеются другие банальные признаки эзофагита. Желательно использовать метод хромоэзофагоскопии, когда после введения в пищевод красителя (толуидиновый синий, индиго кармин или метиленовый синий) метаплазированная слизистая оболочка окрашивается красителем, а неизмененная – нет. Считается, что при протяженности метаплазированного эпителия более 8 см имеется повышенная опасность возникновения рака пищевода. Иногда пищевод Барретта бывает короткой протяженности поражения слизистой оболочки (менее 3 см). Новые возможности открывает эндоскопия с увеличением (ZOOM-эндоскопия), позволяющая визуализировать метапластические изменения слизистой оболочки. Эндоскопия пищевода с биопсией показана всем пациентам с ГЭРБ при длительности заболевания более 5 лет. Верификация эзофагита Барретта осуществляется при патогистологическом исследовании биоптата. Рентгенологическая диагностика Рентгенологическое исследование является полезным методом инструментальной диагностики ГЭРБ, однако в настоящее время уступает по 14 информативности при выявлении структурной патологии пищевода (эзофагит и опухоли) эндоскопическому методу. Пищевод Барретта не может быть установлен рентгенологическим методом. Рентгенологическая исследования диагностика функциональной и является определенной традиционным методом структурной патологии пищевода. При рентгеноконтрастном исследовании с сульфатом бария можно зарегистрировать моторную дисфункцию пищевода, в том числе гастроэзофагеальный рефлюкс, оценить рельеф слизистой оболочки пищевода, выявить язву, стриктуры пищевода, грыжу пищеводного отверстия диафрагмы, опухоль, укорочение, аномалии пищевода. Рентгенологическое исследование пищевода необходимо производить в разных положениях пациента: вертикальное положение необходимо при диагностике стриктур пищевода, горизонтальное (на трохоскопе!) – для исключения скользящих грыж пищеводного отверстия диафрагмы. рН-метрия и эзофагоманометрия Суточное компьютерной (24-часовое) обработкой интраэзофагеальное результатов по рН-мониторирование заданным с параметрам рассматривается в настоящее время как «золотой стандарт» функциональной диагностики ГЭРБ. Электрод зонда должен находиться на 5 см выше нижнего пищеводного сфинктера. Если в норме рН в дистальной части пищевода близка к нейтральной, при гастроэзофагеальном рефлюксе происходит выраженное закисление содержимого со снижением рН. Регистрация более 50 эпизодов гастроэзофагеального рефлюкса со снижением рН менее 4.0 дает возможность констатировать ГЭРБ. Кроме того, анализ частоты рефлюкса в течение суток с учетом особенностей питания, приема тех или иных лекарственных препаратов и воздействия различных факторов позволяет оптимизировать лечение и рекомендации по профилактике ГЭРБ. Использование суточной рН-метрии позволяет доказательно дифференцировать атипичную боль за грудиной, связанную с эзофагитом и рефлюксом от стенокардитической боли. Учитывая, что стенокардия, может 15 быть, рефлекторной при гастроэзофагеальном рефлюксе одновременное с рНметрией холтеровское мониторирование позволит разъяснить такую сложную ситуацию. Иногда приступ бронхоспазма также может провоцировать рефлюкс, что можно доказать при суточном мониторировании внутрипищеводного значения рН. Особенно важно рН-мониторирование при оценке индивидуальной эффективности антисекреторной терапии. Эзофагоманометрия – измерение давления в пищеводе с помощью специальных баллонных зондов. Для ГЭРБ характерно понижение давления в зоне НПС. В клинической практике метод применяется редко, рекомендуется перед оперативным лечением. Патоморфология Морфологические критерии эзофагита: утолщение базального слоя эпителия; увеличение количества соединительнотканных сосочков; инфильтрация эпителия воспалительными клетками; эрозии и язвы. Патогистологическое исследование биоптата пищевода позволяет верифицировать эзофагит и определить метаплазированный по кишечному или желудочному типу цилиндрический эпителий при эзофагите Барретта. Биоптаты берут из четырех квадрантов, начиная с гастроэзофагеального соединения и проксимально через каждые 1–2 см. Диагноз пищевода Барретта является верифицированным, если хотя бы в одном из биоптатов обнаруживается цилиндрический эпителий. Клетки цилиндрического эпителия кишечного типа представляют собой энтероциты с ацидофильными гранулами (клетки Панета), перстневидные клетки. В зависимости от характера эпителия устанавливается пищевод Барретта с желудочной метаплазией или кишечной метаплазией. Если выявляется дисплазия на фоне воспаления, исследование повторяют через 2 меяца после лечения ИПП в двойной дозе. Тяжелая дисплазия считается фоновым предраковым состоянием. Как известно, дисплазия характеризуется клеточной атипией и нарушенной дифференцировкой эпителия, тогда как при метаплазии появляется «чужой» эпителий, не характерный для данного отдела органа. Метаплазия может быть 16 желудочная за счет эпителия кардиального или фундального типа и кишечная. Аденокарциноме пищевода предшествует кишечная метаплазия. Лечение ГЭРБ – заболевание, от которого непосредственно не умирают, за исключением очень редких случаев осложненного язвенного эзофагита с перфорацией стенки пищевода или с развитием фатального кровотечения. Тем не менее, адекватное лечение ГЭРБ необходимо, т.к это заболевание ухудшает качество жизни пациентов, а длительное существование и прогрессирование эзофагита может привести к развитию рака пищевода. Лечение ГЭРБ включает рекомендации по изменению образа жизни пациента и медикаментозную терапию. У пациентов без эзофагита целью лечения является устранение симптомов, связанных с рефлюксом кислоты (изжога, иногда боли за грудиной). При наличии эзофагита лечение проводят для того, чтобы не только купировать симптомы заболевания и устранить воспаление, но и предотвратить развитие таких осложнений, как стриктура пищевода или метаплазия эпителия (пищевод Барретта). Врач и пациент должны понимать, что ГЭРБ – заболевание всей жизни, самоизлечение наступает редко, существует необходимость поддерживающей терапии. Немедикаментозная терапия 1) Отказ от курения. Курение способствует снижению тонуса нижнего пищеводного сфинктера, замедлению пищеводного клиренса, учащению гастроэзофагеального рефлюкса и, следовательно, увеличению продолжительности контакта слизистой оболочки дистальной части пищевода с кислотой. Установлено, что эпизод гастроэзофагеального рефлюкса у курильщиков происходит во время глубокой затяжки или при кашле. 2)Коррекция диеты. Для пациентов с ГЭРБ особенности питания имеют значение, т.к. пища влияет на основные патогенетические звенья заболевания. Большой объем пищи приводит к растяжению желудка, повышению 17 внутрижелудочного давления, увеличению гастроэзофагеального рефлюкса и снижению тонуса нижнего пищеводного сфинктера. Необходимо избегать употребления продуктов, усиливающих газообразование (метеоризм). Пациентам с ГЭРБ нежелательно употреблять следующие продукты, которые могут снизить тонус нижнего пищеводного сфинктера и(или) замедлить желудочную эвакуацию: блюда с высоким содержанием жира, сало, маргарин, сливки, жирная рыба, гусь, утка, свинина, жирная говядина, баранина, чеснок, лук, перец, острые соусы и приправы, томаты и томатный сок, кетчуп, мучные изделия (макароны, сдобное печенье и булочки), торты, пирожные, шоколад (содержит метилксантин, расслабляющий гладкую мускулатуру), кофе, крепкий чай, пепси-кола, газированные минеральные воды, цитрусовые, грейпфрутовый, ананасовый сок и кислые фруктовые соки. Рекомендации по питанию должны учитывать индивидуальную переносимость. Некоторые продукты (кофе, пряности, томаты) вызывают симптомы ГЭРБ, хотя механизм их возникновения не совсем понятен. Так кофе сам по себе имеет рН не менее 5, вызывает весьма незначительное повышение желудочной секреции, однако факт неблагоприятного влияния его на пациентов, страдающих ГЭРБ, установлен достаточно убедительно. Лимонный сок имеет рН 2.1, апельсиновый сок – 2.8, вино –3.5, томатный сок – 4.1, молоко –6.9, чистая вода – 7.0. Алкоголь (все виды, включая ликер и пиво) вызывает у здоровых людей снижение тонуса нижнего пищеводного сфинктера, нарушение перистальтики пищевода и стимуляцию желудочной секреции соляной кислоты. Крепкие алкогольные напитки могут повреждать слизистую оболочку пищевода и способствовать формированию ГЭРБ. 3) Коррекция объема пищи, характера и времени ее приема. Необходимо убедить пациента, что переедание вредно, нельзя есть перед сном и в ночное время. Выполнение даже такого простого правила, как старательное пережевывание пищи и прием ее без спешки, благоприятно сказываются на 18 здоровье. При выраженном эзофагите рекомендуется дробное питание. Пациенты должны избегать переедания, т.к. при увеличении объема содержимого желудка значительно повышается частота случаев спонтанного расслабления нижнего пищеводного сфинктера и гастроэзофагеального рефлюкса. Не следует лежать после еды в течение 1.5-3 часов. Температура пищи не должна быть высокой или низкой, а составлять около 37–38°С. 4) Снижение массы тела при ожирении является обязательной рекомендацией по безлекарственной терапии ГЭРБ. Люди с ожирением предрасположены к грыже пищеводного отверстия диафрагмы. 5) Подъем головного конца кровати с помощью подставок под ножки на 15-20 см способствует значительному уменьшению интенсивности рефлюкса. Подъем головного конца кровати приводит к повышению пищеводного клиренса (очищения) за счет действия на содержимое пищевода и желудка силы тяжести. Приподнимать только голову не следует, т.к. это приводит к повышению внутрибрюшного давления и может усугубить рефлюкс. Установлено, что при положении на спине или правом боку некоторые пациенты отмечают рефлюксную симптоматику. В таких случаях считается, что оптимальное положение тела во время сна для уменьшения гастроэзофагеального рефлюкса – на левом боку. 6) Избегать тесной одежды, тугих поясов, корсетов, бандажей, приводящих к повышению внутрибрюшного давления. Повышающая внутрибрюшное давление игра на духовых инструментах пациентам с ГЭРБ нежелательна 7) Пациенты должны быть предупреждены о нежелательности приема лекарственных препаратов, снижающих тонус нижнего пищеводного сфинктера: спазмолитики (папаверин, но-шпа), антагонисты холинергических рецепторов, нитраты, антагонисты кальция, агонисты β2-рецепторов, агонисты α-адренорецепторов, теофиллин, прогестерон, антидепрессанты, снотворные, опиаты, мята перечная и курчавая, а также тех препаратов, 19 которые могут сами послужить причиной воспаления и/или повреждения слизистой оболочки (НПВС, доксициклин, хинидин). Общая характеристика фармакотерапии Основными группами лекарственных средств, применяемых при ГЭРБ, являются препараты, снижающие секрецию соляной кислоты – ингибиторы протонного насоса (ИПП), в отдельных случаях – менее эффективные Н2блокаторы гистаминовых рецепторов (фамотидин). Кроме того, иногда используют прокинетики как нормализаторы моторики, т.е. средства, повышающие тонус нижнего пищеводного сфинктера (метоклопрамид, домперидон и мосаприд), антациды, нейтрализующие секретированную кислоту в желудке и пищеводе (препараты выбора – альгинаты). Базисным лечением ГЭРБ являются ИПП, все остальные лекарственные средства – вспомогательные. Ингибиторы протонной помпы ИПП – препараты базисного лечения ГЭРБ. Антисекреторная терапия при ГЭРБ с выраженным эзофагитом должна быть более интенсивной (по дозе и продолжительности), чем при желудочной или дуоденальной язве. В клинической практике доступны основные препараты из группы ИПП: омепразол 20 мг и 40 мг, ланзопразол 30 мг, пантопразол 40 мг, рабепразол 20 мг, эзомепразол 20 мг и 40 мг. Эзомепразол является левовращающим (активным) изомером омепразола. ИПП применяют 1 раз в день утром натощак за 30-60 мин до еды или 2 раза в день утром (как указано) и вечером, примерно через 12 часов. Существуют фармакокинетические (по биотрансформации и распределению) особенности разных ИПП, но их фармакодинамический эффект (действие на кислотопродукцию) примерно одинаковый. Ингибиторы протонной помпы являются самыми эффективными антисекреторными препаратами. При лечении эрозивно-язвенного эзофагита значение внутрижелудочной рН должно быть более 4 в течение 16 часов в сутки и дольше, что известно как «правило Белла». Использование обычных доз ИПП обеспечивает рН>4 в 20 желудке (что предопределяет эффективность лечения язвы двенадцатиперстной кишки) около 11 часов. Поэтому при лечении ГЭРБ с эзофагитом применяют удвоенные дозировки ИПП на этапе индукции ремиссии. В настоящее время при использовании ИПП в лечении ГЭРБ придерживаются тактики «step down» («ступенька вниз»), т.е. для индукции ремиссии: сразу назначают большую дозу ИПП, получают клинический положительный эффект, затем уменьшают дозу, а в дальнейшем используют поддерживающую терапию. При многолетнем применении ИПП может усугубляться атрофический хеликобактерный гастрит. Поэтому при необходимости длительной многолетней терапии ИПП рекомендуется предварительно провести эрадикацию H.pylori. Прокинетики Прокинетики в лечении ГЭРБ являются вспомогательными средствами и показаны, когда нарушения моторики имеют ведущее значение в патогенезе ГЭРБ. Без специальных исследований установить это невозможно. Прокинетики повышают тонус нижнего пищеводного сфинктера и улучшают желудочную эвакуацию, т.е. обеспечивают воздействия на патогенетические звенья ГЭРБ. Используют метоклопрамид, домперидон и итоприд в стандартной дозировке. Метоклопрамид применяется в таблетках по 10 мг 3-4 раза в день до еды, курс лечения 2-4 нед. Домперидон назначают по 10 мг (1 табл.) 3 раза в день за 10–30 мин до еды и, при необходимости, на ночь. Итоприд применяют по 50 мг (1 табл.) 3 раза в день до еды. Антациды Антациды являются вспомогательными симптоматическими средствами в лечении ГЭРБ. При ГЭРБ антациды обычно принимают «по требованию», т.е. при возникновении изжоги, причем, если последняя возникает эпизодически, не каждый день. К антацидам относят ряд соединений, которые химически взаимодействуют в желудке с соляной кислотой, инактивируя ее, что приводит к снижению кислотности содержимого желудка. Клинически это проявляется уменьшением боли и изжоги. Основная цель применения антацидов – снижение 21 кислотности в желудке, т.е повышение рН до 4–5. Увеличение рН более 6 осуществлять нецелесообразно, т.к. провоцируется вторичная секреция соляной кислоты. Продолжительность действия антацидов невелика, составляет от 5 до 20-30 минут. Обычно различают всасывающиеся и невсасывающиеся антациды. Всасывающиеся антациды – это натрия гидрокарбонат, окись магния, гидроокись магния (растворимые) и кальция растворяются в карбонат. желудочном Всасывающиеся соке, обладают антациды большой кислотонейтрализующей активностью, действуют быстро. но кратковременно (5–20 мин). Всасывающиеся антациды применяют для купирования боли и изжоги. Натрия гидрокарбонат (Natrium hydrocarbonicum, или питьевая сода) пациенты обычно принимают самостоятельно в дозе 0.5–1.0 г и больше. В связи с очень быстрым нейтрализующим эффектом питьевой соды внутрижелудочная рН может подняться после приема препарата до 7 и выше на 5–20 мин, что дает положительный субъективный эффект, но вызывает повышение секреции по механизму «секреторной отдачи», или «кислотного рикошета» через стимуляцию выработки гастрина G-клетками антрального отдела желудка. Кроме того, выделяется углекислый газ (клиническое проявление – отрыжка), повышающий выработку соляной кислоты путем раздражения рецепторов слизистой оболочки желудка. Избыток эндогенной щелочи, а также непрореагировавшая часть гидрокарбоната натрия всасываются и увеличивают щелочной резерв плазмы. При употреблении большого количества гидрокарбоната натрия развивается метаболический алкалоз, который проявляется рвотой, усугубляющей состояние пациента. При алкалозе возможно увеличение выделения калия, что приведет к мышечной слабости и сердечной аритмии. Магния окись (Magnesii oxydum, или жженая магнезия) назначается в дозе 0.5–1.0 г. Действует быстро, но продолжительнее натрия гидрокарбоната. Препарат оказывает послабляющий эффект, что связано с осмотическим 22 действием и стимулирующим эффектом на секрецию холецистокинина. Гидроокись магния действует аналогично окиси магния. Кальция карбонат осажденный (Calcii carbonas praepraecipitatus, или мел осажденный) назначается в дозе 0.25–1.0 г. Кальция карбонат действует быстро, но продолжительнее, чем натрия гидрокарбонат. Нейтрализует желудочное содержимое до рН 6.0–6.6. После приема 1 г препарата повышение рН сохраняется 11–14 мин, однако эти показатели зависят от кислотопродукции. Кальция карбонат вызывает запоры, т.к. обладает тормозящим действием на моторику кишечника. Хирургическое лечение Показания • к неэффективность хирургическому фармакотерапии (рецидивы лечению: эзофагита); приверженность • низкая фармакотерапии; • выраженная аксиальная грыжа; • развитие пищевода Барретта; • экстраэзофагеальная симптоматика, не контролируемая ИПП. Обычно применяется лапароскопическая фундопликация Ниссена. Эффективность хирургического лечения ГЭРБ примерно равна таковой при постоянной антисекреторной терапии ИПП. Эзофагит Определение Заболевание пищевода, сопровождающееся воспалением его слизистой оболочки, представляет одно из очень распространенных заболеваний пищеварительного тракта. Причины возникновения Наиболее частой причиной содержимого в пищевод, так эзофагита является заброс кислого называемый желудочно-пищеводный рефлюкс (врачи называют его чаще гастроэзофагеальным), приводящий к повреждению слизистой пищевода вследствие воздействия содержимого 23 желудка на его стенки. В случае, если эзофагит вызван рефлюксом, он называется рефлюкс-эзофагитом. Другие причины эзофагита включают в себя инфекции (наиболее часто грибки рода кандида, вирус простого герпеса, цитомегаловирус). Эти инфекции наиболее часто встречаются у больных с пониженным иммунитетом, в частности, у страдающих СПИДом или получающих иммуносупрессивную терапию, глюкокортикоиды, противоопухолевые химиопрепараты. Эзофагит может быть вызван воздействием внешних факторов, таких, как химический ожёг щёлочью или кислотой, растворителем (например бензин, ацетон), сильным окислителем типа перманганата калия. Такой эзофагит обычно наблюдается у детей после случайной пробы или у взрослых после попытки суицида с использованием щелочи, кислоты, растворителя или окислителя. Часто эзофагит наблюдается у алкоголиков - в данном случае повреждающим фактором является этиловый спирт. Провоцирует эзофагит употребление очень горячей, острой пищи - алиментарный эзофагит. Физическое повреждение пищевода вследствие лучевой терапии или введения зонда также может быть причиной эзофагита. Симптомы, течение эзофагита Эзофагиты проявляются дисфагией (чувством замедления либо препятствия при прохождении еды по пищевому тракту), одинофагией (болью при прохождении еды), болью за грудиной (в данном случае необходимо проводить дифференциальную диагностику со стенокардией), изжогой (жжение за грудиной при контакте слизистой оболочки пищевого тракта с кислым желудочным содержимым — характерный признак рефлюкс-эзофагита). При геморрагическом эзофагите могут быть рвота красной кровью и мелена(черный полужидкий стул). Виды эзофагита По течению различают острый и хронический эзофагит. Острый эзофагит – воспаление стенки пищевода, проявляющееся болями, особенно выраженными при прохождении пищи. В подавляющем большинстве 24 случаев он протекает в сочетании с болезнями желудка и поражает обычно нижнюю часть пищевода. Началу заболевания способствуют нарушения питания, ожоги, химические вещества, полигиповитаминоз, обширная инфекция. При остром эзофагите может повышаться температура тела, отмечается общее недомогание, появляются неприятные ощущения по ходу пищевода во время продвижения пищи, может беспокоить жжение, иногда резкая боль в пищеводе. Больные могут жаловаться на боль в области шеи, отрыжку, слюнотечение, нарушается глотание. Хронический эзофагит – хроническое воспаление стенки пищевода. Болезнь может развиться при недостаточно вылеченном остром эзофагите либо как первично-хронический процесс. Хронический эзофагит может развиться при длительном приеме чрезмерно грубой или острой пищи, крепких алкогольных напитков. Эозинофильный эзофагит - клиническая форма поражения пищевода, развивающаяся на фоне аутоимунных заболеваний. Симптомы эозинофильного эзофагита сходны с симптомами у больных гастроэзофагеальной рефлюксной болезнью, однако антисекреторная терапия не приносит результатов. Предполагают, что причиной такой формы эзофагита является пищевая или респираторная аллергия. Такая форма эзофагита требует иного, отличного от ГЭРБ, лечебного подхода, в частности соблюдение диеты и назначения гормональных противоаллергических препаратов. По характеру воспалительного процесса и его выраженности различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты. Катаральный и отёчный эзофагит ограничиваются гиперемией (покраснением) слизистой и её отёком. Эрозивный эзофагит характеризуется возникновением эрозий (повреждение поверхностного слоя) слизистой. Они возникают при остром инфекционном процессе, при химических и тепловых ожогах пищевода. 25 Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода. Некротический эзофагит развивается при тяжелом течении инфекции и сопровождается омертвением тканей стенки пищевода. Флегмонозный эзофагит развивается при повреждении стенки пищевода инородным телом, а также после инструментальных исследованиях пищевода (эзофагоскопии). По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит. Диагностика эзофагита Диагностика эзофагита включает в себя рентгенологическое исследование, эзофагоскопию, эзофагоманометрию, которая фиксирует различные по характеру нарушения моторики пищевода, суточную рНметрию пищевода. Лечение эзофагита Лечение эзофагита зависит от тяжести заболевания и может быть консервативным и хирургическим. Консервативное лечение основывается на приёме антацидов и производных альгиновой кислоты, антисекреторных препаратов, прокинетиков. Дополнительно к медикаментозному лечению применяют эндоскопическую лазеротерапию, гипербарическую оксигенацию, прямую внутрипищеводную электростимуляцию кардии, электрофорез с новокаином на эпигастральную область. Хирургическое лечение необходимо в тех случаях, когда не помогло консервативное лечение, при осложнениях эзофагита (стриктуры, повторные кровотечения), при частых аспирационных пневмониях, при пищеводе Барретта (из-за опасности малигнизации, т.е. перерождения в онкологию). Пациентам с эзофагитом необходимо соблюдать общие рекомендации по образу жизни: После принятия пищи избегать наклоны вперед и не ложиться в течение 1,5 часов. 26 Спать с приподнятым не менее чем на 15 см головным концом кровати. Не носить тесную одежду и тугие пояса. Ограничить потребление продуктов, агрессивно действующих на слизистую оболочку пищевода (жиры, алкоголь, кофе, шоколад, цитрусовые и др.). Отказаться от курения. Ахалазия кардии Определение Это заболевание, характеризующееся недостаточным расслаблением нижнего пищеводного сфинктера (кардии) во время глотания и отсутствием перистальтики. В результате нарушается прохождение пищи и жидкости в желудок, что может приводить к расширению просвета пищевода. Пищевод не только является «транспортом» пищи изо рта в желудок, но и предотвращает ее обратный заброс. Это происходит благодаря скоординированным сокращениям глотки и пищевода в сочетании с расслаблением верхнего и нижнего пищеводных сфинктеров. Функция нижнего пищеводного сфинктера регулируется парасимпатической нервной системой, а раскрытие кардии (отверстия между пищеводом и желудком) в ответ на глотание возникает рефлекторно. Вторичные перистальтические волны возникают благодаря местному рефлексу. У больных ахалазией отсутствуют тормозные клетки, но возбуждающие нейроны остаются в норме, что приводит к дисбалансу передачи тормозных и возбуждающих нервных импульсов. Ахалазия кардии считается редким заболеванием, его распространенность составляет 10 случаев на 100 000 населения. У взрослых заболевание чаще всего диагностируют в возрасте 25-60 лет. Причины появления ахалазии кардии При первичной идиопатической ахалазии в качестве наиболее вероятной причины рассматривается хроническое нервно-мышечное поражение пищевода, 27 характеризующееся отсутствием рефлекторного раскрытия кардии при глотании и сопровождающееся нарушением перистальтики и снижением тонуса грудного отдела пищевода. В этом случае сфинктер открывается механически – под давлением скопившейся пищи. В качестве самой частой генетической причины развития заболевания у детей выступает так называемый синдром Allgrove, или синдром ААА, характеризующийся развитием ахалазии, алакримии и болезни Аддисона. Врачи отмечают, что патология нередко наблюдается у пациентов с синдром Дауна, болезнью Гиршпрунга, синдромом Альпорта и др. У взрослых ахалазия связана с врожденными патологиями пищевода, его нервных волокон; со сдавливанием пищевода в результате воспалительных или опухолевых процессов, с инфильтративными поражениями и т.д. Кроме того, заболевание может стать симптомом других состояний, влияющих на функцию пищевода, то есть иметь вторичный характер. Например, дефицит витаминов B и D, дефицит гормонов щитовидной железы повышают риск развития ахалазии. Специалисты предполагают, что заболевание может быть соматическим проявлением сильного психоэмоционального напряжения и депрессии. Классификация заболевания В нашей стране врачи обычно пользуются классификацией Б.В. Петровского (1962 г.), согласно которой различают четыре стадии ахалазии. Эта классификация основывается на результатах рентгенологических и эндоскопических методов исследования. I (начальная) – пищевод не расширен, рефлекс раскрытия кардии сохранен, но моторика пищевода усилена и раскоординирована; II – рефлекс раскрытия кардии отсутствует, отмечается расширение пищевода до 4-5 см; III – значительное расширение пищевода до 6-8 см, задержка в нем жидкости и пищи, отсутствие пропульсивной моторики; 28 IV – резкое расширение пищевода (более 8 см), удлинение и S-образное искривление пищевода с атонией стенок, длительной задержкой жидкости и пищи. В настоящее время в мире принята Чикагская классификация нарушений моторики пищевода, которая основывается на интерпретации объективных данных, регистрируемых с помощью манометрии высокого разрешения (метод является стандартом диагностики моторной функции пищевода). Согласно данной классификации, выделяют три типа ахалазии в зависимости от преобладания тех или иных моторных нарушений пищевода. Симптомы ахалазии кардии К основным симптомам заболевания относятся: Прогрессирующая дисфагия – нарушение глотания при прохождении пищи и жидкости через пищевод. У пациента возникает ощущение, будто пища застревает в горле. В этом случае пища часто попадает в трахею, а у больного наблюдаются хрипота и осиплость голоса. Причем дисфагия не зависит от консистенции пищи и со временем только усиливается. Через некоторое время сфинктер пищевода расслабляется, и пища попадает в желудок. Острая дисфагия возникает внезапно и, как правило, у молодых пациентов. Ее появление связывают с психотравмирующей ситуацией. Регургитация – пища, которая не может пройти в желудок, скапливается в расширенном пищеводе, подвергается воздействию ферментов, забрасывается обратно и имеет горьких привкус. Подобное срыгивание может наблюдаться после приема большого объема пищи, при физических нагрузках или принятии больным горизонтального положения. Загрудинная боль связана с неполным опорожнением пищевода и хроническим эзофагитом. Если боль вызвана высоким давлением в нижнем пищеводном сфинктере, она проявляется приступами. При плохом сокращении мышц пищевода пациенты жалуются на длительные распирающие загрудинные боли. Боль и сама по себе может вызывать спазм мышц пищевода. Как правило, боль локализуется в груди, отдает в гортань или нижнюю челюсть. 29 Среди других симптомов заболевания отмечают снижение массы тела, икоту, приступы тошноты, ночной кашель, повышенное слюноотделение, неприятный запах изо рта. Больной жалуется на постоянное чувство голода, однако продолжает терять вес. При ахалазии пищевода четвертой степени у пациента могут проявляться ряд симптомов, свойственных застойному эзофагиту: постоянная тошнота, отрыжка с тухлым запахом, изжога. Диагностика ахалазии кардии Диагностический алгоритм подразумевает обязательные инструментальные исследования: рентгенологическое исследование пищевода с контрастом. При ахалазии обнаруживаются отсутствие газового пищевода от пузыря контрастного расширение желудка, вещества, просвета замедленное отсутствие пищевода, освобождение нормальных перистальтических сокращений пищевода, сужение терминального отдела пищевода («пламя свечи»); эндоскопическое исследование выполняют всем пациентам с симптомами, позволяющими заподозрить ахалазию, для исключения других заболеваний. Обращают внимание на наличие в пищеводе остатков пищи, жидкости и слизи. Одновременно оценивают состояние слизистой оболочки пищевода, ее толщину, цвет, блеск, определяют наличие перистальтики; Лечение ахалазии кардии Консервативное лечение при ахалазии кардии, направленное на регулирование тонуса и моторики пищевода и его кардии, включает медикаментозную терапию (спазмолитические препараты) и коррекцию питания. Однако фармакотерапия редко приводит к долгосрочным и стойким положительным результатам. 30 Золотым стандартом нехирургического лечения ахалазии считается ступенчатая баллонная пневмодилатация кардии. Ее выполняют под рентгенологическим или эндоскопическим контролем. Цель манипуляции – растяжение мышц пищеводно-желудочного перехода вплоть до надрыва или разрыва, в результате чего снижается давление в нижнем пищеводном сфинктере и улучшается прохождение пищи по пищеводу. Однако метод имеет риск осложнений, наиболее тяжелым из которых специалисты называют перфорацию пищевода, которая встречается примерно в 2% случаев. Инъекции ботулотоксина – один из вариантов консервативного лечения. Введение препарата в нижний пищеводный сфинктер вызывает химическую денервацию мышц, что приводит к мышечному расслаблению и последующему снижению давления в сфинктере. Этот метод является эффективным и безопасным, но его действие достаточно кратковременное, поэтому требуются повторные инъекции. Однако он предпочтителен у пожилых пациентов, у больных с тяжелыми сопутствующими заболеваниями, у тех, кто имеет высокий операционно-анестезиологический риск при проведении баллонной пневмодилатации или хирургического лечения. В настоящий момент единственным эффективным способом лечения является хирургическое вмешательство, в ходе которого производится продольное рассечение мышечного слоя нижнего отдела пищевода и пищеводно-желудочного перехода. Осложнения Перфорация пищевода – повреждение стенок пищевода в связи со скоплением в нем пищи. Проявлениями этого осложнения являются многократная рвота, загрудинная боль, одышка и симптомы общей интоксикации. Гастроэзофагеальная рефлюксная болезнь, при которой содержимое желудка и двенадцатиперстной кишки забрасывается в пищевод. Сразу после приема пищи появляется жжение в груди, оно также возникает, когда пациент наклоняется вперед или ложится. 31 Наиболее частым осложнением ахалазии является застойный эзофагит (воспаление пищевода), который может привести к развитию рака пищевода. По этой причине ахалазию кардии относят к предраковым состояниям. Также расширенный пищевод может сдавливать возвратный и блуждающий нервы, правый бронх, верхнюю полую вену. Ахалазия может провоцировать хронические неспецифические заболевания легких вследствие аспирации пищи в дыхательные пути, приводить к образованию дивертикулов пищевода и грыжам пищеводного отверстия диафрагмы. Профилактика ахалазии кардии К профилактическим факторам можно отнести устранение причин, вызывающих ахалазию (например, переедание, преобладание в рационе острой, кислой, жареной, копченой, слишком горячей или холодной пищи, фастфуда). При возникшем заболевании профилактика сводится к недопущению хронизации процесса и осложнений. Больным следует отказаться от избыточных физических и психологических нагрузок и один раз в год проходить осмотр у гастроэнтеролога. Хронический гастрит Определение Хронический гастрит – морфологическое понятие. Это означает, что диагноз можно поставить и сформулировать, основываясь не на субъективных жалобах пациента, а на результатах морфологического исследования гастробиоптатов. Этиология и патогенез Роль экзогенных и эндогенных факторов в развитии хронического гастрита Экзогенными факторами развития хронического гастрита являются микроорганизм H.pylori, желчь, химические токсические вещества (например, курение, крепкие алкогольные напитки), лекарственные препараты, особенности питания, лучевые поражения, аллергены, бактерии (кроме H.pylori), вирусы, 32 грибы, паразиты и (крайне редко) инородные тела. Эндогенные факторы предопределяют конечный результат такого патологического воздействия и включают, прежде всего, генетические особенности и аутоиммунный ответ организма. Типичным проявлением эндогенного гастрита является аутоиммунный гастрит. Аутоиммунный гастрит является следствием аутоиммунного процесса, при котором вырабатываются аутоантитела к париетальным клеткам слизистой оболочки желудка. Аутоиммунный гастрит обусловлен генетическими факторами, нередко сочетается с аутоиммунным тиреоидитом. Клинически значимый аутоиммунный гастрит встречается относительно редко – он составляет около 1-3% от всех гастритов. К эндогенным факторам возникновения гастрита относятся также системные заболевания, иногда вызывающие изменения слизистой оболочки желудка (целиакия, саркоидоз, болезнь Крона, гранулематоз с полиангиитом), эозинофильный, лимфоцитарный и коллагеновый гастрит. Значение микроорганизма H.pylori в развитии хронического гастрита Наиболее частой причиной развития хронического гастрита является микроорганизм H.pylori. Длительное наличие хеликобактерной инфекции всегда вызывает хроническое воспаление, степень которого определяется генетическими особенностями микроба и человека. H.pylori – грамотрицательная микроаэрофильная бактерия изогнутой или спиралевидной формы с множеством (4–6) жгутиков (рис. 5). Длина H.pylori – около 2.9 мкм, диаметр – 0.8 мкм. Наличие жгутиков, позволяет передвигаться микроорганизму в слизи. Микроорганизм обнаруживается в глубине желудочных ямок и на поверхности эпителиальных клеток, в основном под защитным слоем слизи, выстилающем слизистую оболочку желудка. Основной путь передачи микроорганизма H.pylori – фекально-оральный. Микроорганизм H.pylori вырабатывает ряд факторов агрессии, которые в конечном итоге повреждают клетки желудка. Основными такими факторами являются уреаза, каталаза, супероксиддисмутаза, фосфолипазы А2 и С, 33 протеиназа, глюкозофосфатаза, факторы адгезии, вакуолизирующий цитотоксин (VacA) и цитотоксин-ассоциированный белок (CagA). Морфологическая характеристика хронического атрофического гастрита H.pylori стимулирует выделение клетками слизистой оболочки провоспалительных цитокинов (ИЛ-8, ИЛ-6 и других), которые «притягивают» лимфоциты, что поддерживает хроническое воспаление. Сначала хронический хеликобактерный гастрит локализуется в основном в антральном отделе. При этом гастрит соответствует «поверхностному гастриту», т.е. неатрофическому. Через несколько лет хронического воспаления появляется атрофия слизистой оболочки желудка, процесс этот со временем усугубляется. Тяжелая атрофия сопровождается кишечной метаплазией. В дальнейшем возникает дисплазия. Эта последовательность заканчивается возникновением рака желудка и известна как «каскад Коррея» (рис. 7). Считается, что в большинстве случаев (примерно в 70–80%) рак желудка возникает по этому механизму. Обычно морфологическими критериями тяжелой атрофии считают потерю более 60% желез, умеренной – потерю 30– 60% желез и легкой – менее 30% желез. Кишечная метаплазия, т.е. замещение желудочной слизистой оболочки желудка на кишечную, по действующей в настоящее время классификации, разделяется на полную и неполную. Дисплазия – это отклонение от нормальной структуры клеток в направлении неопластического развития, и проявляется клеточной атипией и нарушенной дифференцировкой эпителия. Атрофический гастрит сопровождается снижением желудочной кислотопродукции. При других вариантах гастрита изменения кислотопродукции не имеют четкой закономерности, хотя в целом выраженное длительное воспаление приводит к снижению продукции соляной кислоты. Развитие воспаления и атрофии слизистой оболочки желудка вызывает ряд функциональных изменений. По мере прогрессирования атрофии слизистой оболочки желудка снижается функциональная способность расположенных там специализированных 34 клеток. Гастрин-17 вырабатывается G-клетками антрального отдела желудка и его уровень снижается при атрофии слизистой оболочки в этом отделе. В случае атрофии тела желудка при отсутствии атрофии слизистой оболочки в антруме содержание гастрина-17 возрастает в связи с включением механизма отрицательной обратной связи. При атрофии слизистой оболочки тела желудка снижается уровень сывороточного пепсиногена I, который продуцируется расположенными там главными клетками. Пепсиноген II вырабатывается во всех отделах желудка и в двенадцатиперстной кишке. При атрофии слизистой оболочки тела желудка кроме снижения сывороточного уровня пепсиногена I уменьшается соотношение содержания пепсиногена I и пепсиногена II в сыворотке крови. Повышение в крови уровня антител IgG к H. pylori свидетельствует о наличии хеликобактерной инфекции и, соответственно, хеликобактерного гастрита. желудка требует последующей эндоскопии с гастробиопсией. Классификация Для использования данной классификации необходимо гистологическое исследование не менее пяти гастробиоптатов: два фрагмента берут из антрального отдела в 2 см от привратника (по большой и малой кривизне), два – из тела желудка (по большой и малой кривизне), примерно в 8 см от кардии, один – из угла желудка. Кроме того, обязательно определение H.pylori 35 Диагностика Действующий в РФ Клинический протокол диагностики и лечения предусматривает при хроническом гастрите обязательное определение индекса массы тела (ИМТ), выполнение ОАК, ОАМ, биохимического исследования 36 крови: определяется глюкоза, ХС, билирубин, активность АсАТ и активность АлАТ. Обязательное инструментальное обследование включает ЭКГ и ЭГДС с гастробиопсией. Значение эндоскопического исследования и гастробиопсии заключается в том, что информация о наличии H.pylori, активности, воспалении, атрофии и кишечной метаплазии берется из морфологического описания гастробиоптатов, полученных при ЭГДС. Эндоскопия с увеличением и/или хромоскопия осуществляются при распространенной кишечной метаплазии, дисплазии и подозрении на ранний рак желудка. Бактериологический метод определения H.pylori заключается в посеве материала биоптата слизистой оболочки на дифференциально- диагностическую среду. Требует 3–7 дней для получения чистой культуры бактерии. Выделение культуры H.pylori in vitro важно при изучении резистентности к эрадикационной терапии. Культивирование микроорганизмов является сложной, дорогостоящей задачей, недоступной обычным медицинским учреждениям. Морфологический метод – «золотой стандарт» диагностики H.pylori: осуществляется окраска бактерии в гистологических препаратах слизистой оболочки желудка по Гимзе, толуидиновым синим, Вартину-Старри, Генте. В практической работе используется метод Гимзе. Этот метод является ведущим в нашей стране. Нередко у пожилых пациентов с атрофическим антральным гастритом морфологический метод при заборе биоптата из антрального отдела дает отрицательный результат наличия H.pylori, хотя в действительности микроорганизм существует в теле желудка. Существует также очень точный, но дорогостоящий иммуногистохимический метод определения H.pylori. Быстрый уреазный тест: определение уреазной активности в биоптате слизистой оболочки желудка путем помещения его в жидкую или гелеобразную среду, содержащую субстрат, буфер и индикатор. Метод недорогой, удобный, дает ответ в течение нескольких минут, но требует проведения гастробиопсии. Метод применяется в нашей стране. 37 Дыхательный тест: определение в выдыхаемом воздухе изотопа С, который в составе CO2 выделяется в результате расщепления в желудке пациента меченой мочевины под действием уреазы бактерии H.pylori. Этот метод быстрый, удобный, точный, позволяет контролировать результаты лечения, но ограничен в распространении из-за необходимости использовать дорогостоящее оборудование и изотопные препараты. Дыхательный тест является ведущим методом диагностики микроорганизма H.pylori в развитых странах. В нашей стране этот метод начинает применяться. Иммунологические методы диагностики хеликобактерной инфекции основаны на обнаружении специфических антихеликобактерных антител классов A и G в сыворотке плазмы и капиллярной крови обследуемых лиц с помощью иммуноферментного анализа. Иммунологические экспресс-тесты нередко имеют недостаточную точность. Обычно используются для проведения скринингового выявления инфекции H.pylori. Высокий уровень антител к H.pylori свидетельствует, что болеет или болел хеликобактерной инфекцией. Нельзя использовать иммунологические методы для определения эрадикации после лечения. Определение H.pylori в кале с помощью метода иммуноферментного анализа успешно используется в развитых странах. Метод является неинвазивным и обладает высокой специфичностью. Существует также высокочувствительный метод выявления бактерии H.pylori с помощью полимеразной цепной реакции (ПЦР), Этим методом можно определить наличие ряда факторов патогенности, идентифицировать штаммы микроорганизма, а также резистентность к некоторым антибиотикам, например, кларитромицину. Лечение Отказ от алкоголя, курения, применения гастротоксических лекарственных средств (например, НПВС) и других химических раздражителей является условием лечения хронического гастрита. 38 В лечении хронического хеликобактерного гастрита используется этиотропная терапия. Этиотропной терапией хронического хеликобактерного гастрита является эрадикация (полное уничтожение) инфекции H.pylori. Правила эрадикации строго определены и обновляются в серии международных согласительных Маастрихтскими консенсусами. документов, В настоящее которые время называются действует 5-й Маастрихт/Флорентийский консенсус. Алгоритм выбора протокола лечения, прежде всего, предполагает учет резистентности микроорганизма H.pylori к кларитромицину, левофлоксацину и метронидазолу в популяции (рис.9). Также необходимо оценить индивидуальный анамнез пациента по применению антибиотиков, т.е. если, например, пациент принимал в течение последнего времени кларитромицин из-за инфекции любой локализации, протокол эрадикации с этим антибиотиком ему назначать не следует. В то же время следует учитывать, что к тетрациклину и амоксициллину резистентность H.pylori встречается крайне редко, а к солям висмута не формируется вообще. Не следует назначать протокол с кларитромицином, если у пациента имеется синдром удлинения QT на ЭКГ (риск опасной аритмии). В большей части белорусской популяции резистентность H.pylori к кларитромицину и левофлоксацину пока не достигла 15%, что считается низким уровнем резистентности. Сначала используется двухнедельная терапия первой линии, при отсутствии эффекта – терапия второй линии, при отсутствии эрадикации после этого – терапия третьей линии. На крайний случай при неудаче трех попыток эрадикации имеется в запасе терапия четвертой линии с рифабутином. Все предложенные многоцентровых протоколы лечения дорогостоящих основаны на исследованиях, многочисленных проведенных гастроэнтерологами всего мира, и учитывают особенности фармакокинетики и фармакодинамики препаратов, а также чувствительность микроорганизма к тому или иному препарату. Категорически запрещается «рационализаторский» подход к схемам лечения. Нельзя заменять одно лекарственное средство 39 другим из той же группы, следует строго придерживаться рекомендованной дозы и длительности приема. Первая линия эрадикационной терапии предусматривает применение оптимизированной тройной терапии, последовательной терапии или висмутсодержащей квадротерапии. Оптимизированная тройная терапия – это одновременное применение в течение 14 дней следующих препаратов: ингибитор протонной помпы (омепразол или эзомепразол) в удвоенной дозировке, т.е. 40 мг 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день. При непереносимости антибиотиков пенициллинового ряда вместо амоксициллина следует использовать метронидазол 500 мг 2–3 раза в день во время еды. В протоколе тройной терапии амоксициллин не имеет преимуществ перед метронидазолом в популяциях с низкой резистентностью H.pylori к метронидазолу. Учитывая высокую резистентность H.pylori к метронидазолу в Восточно-Европейском регионе, у нас предпочтительно использовать амоксициллин. Все препараты принимают за 20–30 минут до еды, метронидазол – во время еды. Квадротерапия на основе препаратов висмута: ИПП (в стандартной дозе 2 раза в день), + препарат коллоидного субцитрата висмута (120 мг 4 раза в день за 20–30 минут до еды) + тетрациклин (500 мг 4 раза в день до еды) + метронидазол (500 мг 3 раза в день во время еды). Обычно длительность лечения составляет 10 дней или 14 дней, предпочтительно использовать последний вариант. При назначении метронидазол-содержащих протоколов эрадикации следует учитывать, что этот препарат несовместим с алкоголем. Если пациент не в состоянии на время лечения исключить прием алкоголя, следует метронидазол заменить орнидазолом или использовать другие протоколы лечения. Вторая линия эрадикационной терапии используется при неэффективности терапии первой линии и включает висмут- содержащую 40 квадротерапию или тройную терапию с левофлоксацином (ИПП- левофлоксацин-амоксициллин). ИПП-амоксициллин-левофлоксацин-содержащая тройная терапия: ИПП (в стандартной дозировке 2 раза в день) + левофлоксацин (500мг 2 раза в день) + амоксициллин (1000мг 2 раза в день), продолжительность лечения – 10 или 14 дней. В качестве третьей линии эрадикации следует применять протоколы, не использованные ранее на первой и второй линиях лечения, продолжительность лечения – 14 дней. Четвертой линией лечения при неэффективности трех предшествующих попыток является схема с рифабутином: ИПП в стандартной или удвоенной дозе +амоксициллин 1000 мг 2 раза в день + рифабутин 300 мг 1 раз в день (или рифабутин 150 мг 2 раза в день). Во время эрадикационной терапии для предупреждения антибиотикоассоциированной диареи можно использовать пробиотики и пребиотики. Имеются данные о положительных эффектах при эрадикационной терапии лактобацилл и Saccharomyces boulardii как адъювантных препаратов, т.е. усиливающих эффект эрадикации. Следует учитывать, что кларитромицин, как макролидный антибиотик, обладает прокинетическим эффектом на кишечник, что само по себе может привести к диарее. Устранение хеликобактерной инфекции снижает воспалительные изменения в слизистой оболочке желудка. Через несколько недель после успешной эрадикации уменьшается нейтрофильная инфильтрация слизистой оболочки желудка, а через 1–3 года – мононуклеарная. Нормализуются функциональные показатели желудка, прежде всего это касается уровней гастрина и пепсиногенов. У становлено, что эрадикация инфекции H.pylori предотвращает развитие атрофии слизистой оболочки желудка. Более того, при успешной эрадикации хеликобактерной инфекции возможно обратное развитие атрофических изменений слизистой оболочки желудка. Эрадикация H.pylori снижает риск развития рака желудка. 41 Лечение аутоиммунного атрофического гастрита Этиотропное лечение аутоиммунного атрофического гастрита отсутствует. Если имеется хеликобактерная инфекция, лечение аутоиммунного гастрита включает эрадикацию. Иногда при наличии симптомов диспепсии проводится симптоматическое лечение. Кроме того, аутоиммунном обязательно атрофическом лечение В12-дефицитной гастрите с анемии. мегалобластной При анемией, подтвержденной исследованием костного мозга и сниженным уровнем витамина В12 (меньше 150 пг/мл), лекарственное лечение включает внутримышечное введение 1 мл 0.1% раствора оксикобаламина (1 000 мкг) в течение 6 дней, далее – в той же дозе в течение месяца препарат вводится 1 раз в нед, а в последующем – длительно (пожизненно) 1 раз в 2 мес. Также назначается фолиевая кислота 1– 3 мг/сут. Лечение других форм гастрита Лечение рефлюкс-гастрита заключается в назначении прокинетиков, урсодезоксихолевой кислоты и антисекреторных препаратов. Прокинетики: метоклопрамид, домперидон, мозаприд и итоприд. Эти препараты позволяют устранить или уменьшить заброс желчи в желудок. Метоклопрамид применяется в таблетках по 10 мг 3-4 раза в день до еды. Домперидон назначают по 10 мг (1 табл.) 3 раза в день за 10–30 мин до еды и при необходимости – на ночь. Итоприда гидрохлорид используют по 1 табл. (50 мг) 3 раза в день. Курс лечения – 2–4 нед. Урсодезоксихолевая кислота заменяет пул желчных кислот в желчи, благодаря чему желчь становится менее токсичной и ослабляет ее повреждающее действие на слизистую оболочку желудка. При рефлюксгастрите назначают урсодезоксихолевую кислоту 250 мг 1–2 раза в день. Из антисекреторных препаратов можно использовать фамотидин 40 мг/сут или ИПП в стандартной дозе. Длительность терапии – 6–8 нед. 42 Эндоскопический и морфологический контроль при атрофическом гастрите При хеликобактерном атрофическом гастрите умеренной или тяжелой степени без дисплазии, а также легкой степени с метаплазией (OLGA II-IV) частота эндоскопий с биопсией для стадирования по OLGA должна составлять не менее 1 раза в 3 года. При аутоиммунном атрофическом гастрите без дисплазии частота эндоскопий с биопсией для стадирования по OLGA должна составлять не менее 1 раза в 3 года, а при легкой дисплазии – проводят 2 раза в год. В случае тяжелой дисплазии необходимо немедленно повторить ЭГДС с множественной биопсией, проконсультировать пациента у онколога, если оперативное лечение не проводится – следует повторять ЭГДС с множественной биопсией каждые 3–6 мес. Гастродуоденальные язвы Определение Эрозия гастродуоденальной слизистой оболочки представляет собой ее дефект, не проникающий глубже мышечной пластинки слизистой оболочки. Язва гастродуоденальной слизистой оболочки представляет собой ее дефект, проникающий глубже слизистой оболочки, доходя до мышечной, а при пенетрации и перфорации – повреждается и серозная, т.е. в последних случаях локально разрушается вся стенка желудка. Термины «язвенная болезнь», «гастродуоденальная язва», т.е. желудочная язва или дуоденальная язва, «пептическая язва» (ulcus pepticus) являются, по сути, синонимами, т.к. их морфологическим субстратом выступает язвенный дефект гастродуоденальной слизистой оболочки. Все эти термины используются в международных согласительных документах. В последние годы при формулировке диагноза все чаще используются термины «желудочная язва» и «дуоденальная язва». В то же время язвенная болезнь в традиционном понимании терапевта имеет определенные клинические особенности 43 (рецидивирующий характер заболевания при отсутствии существенных внешних воздействий) в сравнении с «симптоматическими» язвами, вызванными временными внешними факторами, например, приемом НПВС или термическими ожогами тела. Язвенная болезнь желудка и двенадцатиперстной кишки – хроническое рецидивирующее заболевание, протекающее с чередованием периодов ремиссии и обострения, характеризующееся общей морфологической особенностью – возникновением язвенного дефекта в слизистой оболочке желудка и/или двенадцатиперстной кишки. Этиология и патогенез Самыми частыми причинами развития язв, которые охватывают около 95%пациентов, являются: 1)H.pylori; 2)НПВС; 3)стресс (тяжелые системные заболевания и состояния, а также травмы). В настоящее время наиболее частой причиной возникновения гастродуоденальных язв считается микроорганизм H.pylori. Особенно это касается дуоденальных язв. Такие язвы имеют черты классической «язвенной болезни». Остальные «симптоматическими». нижеприведенные К варианты симптоматическим язв язвам называются желудка и двенадцатиперстной кишки принято относить: 1) стрессовые язвы; 2) вторичные язвы, патогенетически связанные с другими заболеваниями внутренних органов; 3) лекарственные язвы; 4) эндокринные язвы. Второй по частоте причиной ульцерогенеза является прием нестероидных противовоспалительных препаратов и/или аспирина. Следует учитывать, что прием даже кардиологических доз аспирина 75–150мг и использование таблеток аспирина в оболочках, обеспечивающих растворение в кишечнике, не предотвращает язвообразование. От приема нестероидных противовоспалительных препаратов чаще возникают язвы или эрозии желудка, чем двенадцатиперстной кишки. Есть и другие вещества и лекарственные препараты, вызывающие или способствующие образованию гастродуоденальных язв, например, антикоагулянты, глюкокортикостероиды, 44 антиагреганты, бисфосфонаты и препараты железа. H.pylori и/или прием нестероидных противовоспалительных препаратов и/или аспирина ответственны более чем за 90% всех язв желудка и двенадцатиперстной кишки в клинической практике. Еще одной относительно частой причиной язвообразования, особенно в отделениях реанимации и интенсивной терапии, являются тяжелые системные заболевания и состояния (стресс, ожоги, облучение, тяжелые травмы, прежде всего, черепно-мозговые, сепсис, полисистемная органная недостаточность, нарушения вентиляции и кровотока), что объединяется группу «стрессовых» язв. Редко встречающаяся опухоль, исходящая из G-клеток, – гастринома (синдром Золлингера–Эллисона) – приводит к многократному повышению уровня сывороточного гастрина, который стимулирует кислотопродукцию и, таким образом, вызывает множественные упорные язвы, сочетающиеся с диареей. В отдельных редких случаях причиной гастродуоденальной язвы является болезнь Крона, имеющая необычную локализацию – в желудке или двенадцатиперстной кишке. Микроорганизм Helicobacter heilmannii также может изредка также вызывать язвообразование. Другие крайне редкие причины язв – цитомегаловирусное поражение при иммунодефиците, пищеводная грыжа (язва Камерон-Хиггинса), системный мастоцитоз и базофильный лейкоз (возникает гипергистаминемия), гиперпаратиреоз, множественные эндокринные опухоли, резекция тонкой кишки, дуоденостаз, тиреотоксикоз и сифилитическое поражение желудка. Ключевое значение в язвообразовании имеет нарушения равновесия между защитными (секреция слизи, простагландинов, бикарбонатов, кровообращение, клеточное обновление) и повреждающими (соляная кислота, пепсины, H.pylori, желчные кислоты, цитокины) факторами. Повреждающие факторы перевешивают защитные, в результате возникает язва. Микроорганизм H.pylori оказывает на окружающую слизистую оболочку патогенное влияние, выделяя ряд цитотоксических веществ (см. раздел «Хронический гастрит»). В 45 конечном итоге соляная кислота и пепсины «проедают» язвенный дефект слизистой оболочки. Почему у одних людей при наличии H.pylori возникает язва, а у других – нет, зависит от генетических особенностей макроорганизма (человека), микроорганизма (H.pylori), а также состояния макроорганизма и гастродуоденальной слизистой оболочки (влияние ЦНС, гормонального статуса, курение, прием алкоголя и других факторов). Даже при пониженной кислотопродукции стрессовые язвы могут возникать из-за резкого снижения защитных свойств слизистой оболочки желудка, т.е. баланс ее защиты и агрессии смещен в сторону преобладания повреждающих факторов. Ведущее значение в ульцерогенезе стрессовых язв придают: 1) ишемии слизистой оболочки желудка и двенадцатиперстной кишки в условиях расстройства микроциркуляции, гиповолемии, плазмопотери и гипотонии; 2) увеличению при стрессе продукции адренокортикотропного гормона, кортикостероидов, катехоламинов, гистамина, оказывающих неблагоприятное действие на защитный барьер слизистой оболочки и усиливающих кислотно-пептический фактор; 3) нарушению гастродуоденальной моторики (парез дуоденогастральный рефлюкс). Клиника При первичном осмотре пациента с синдромом диспепсии и/или болями в эпигастрии участковый терапевт должен своевременно заподозрить гастродуоденальную язву на основании клинических данных, а затем доказать ее наличие или отсутствие с помощью ЭГДС. Тактика обследования пациента с диспепсией описана в разделе «Функциональная диспепсия». В случае обращения пациента с язвенным анамнезом, верификация его обострения требует эндоскопического исследования. Жалобы. Классическая клиническая картина язвенной болезни складывается из болевого и диспепсического синдромов. Болевой синдром может иметь различную степень выраженности. Боли имеют связь с приемом пищи. Диспепсический синдром включает отрыжку, изжогу, снижение аппетита или обостренное чувство голода, тошноту, рвоту и т.д. Традиционно считается, 46 что локализация язвы во многом предопределяет клиническую картину и характер болей. При выраженном повышении кислотопродукции характерны запоры. Типичной характеристикой язвенной болезни считалась сезонность обострений, т.е. их появление весной и осенью. Такая закономерность наблюдается у ряда пациентов, но не у всех. Объективное обследование. При неосложненной язве состояние пациента может быть удовлетворительное. Если раньше пациенты с гастродуоденальными язвами были, как правило, астеничными, в настоящее время такая закономерность не наблюдается. Язва может быть у пациента различного телосложения и питания. Традиционным проявлением язвенной болезни считалась вегетативная дисфункция, обычно ваготония. При поверхностной пальпации живота выявляется повышенная локальная резистентность брюшной стенки в эпигастральной области или правом подреберье, при глубокой пальпации – локальная болезненность, обычно соответственно локализации язвы. Возможно локальное определение положительного симптома Менделя (перкуссия пальцем), особенно на выдохе. Кардиальные и субкардиальные язвы – локализуются у самого пищеводно-желудочного перехода или не более чем на 5-6 см дистальнее его, встречаются преимущественно у мужчин старше 45 лет, сопровождаются ранними болями – в течение первых 30 мин после еды, локализуются высоко в эпигастрии, нередко иррадиируют в прекардиальную область. Требуют дифференциальной диагностики с ИБС, левосторонним плевритом, часто сочетаются с грыжами пищеводного отверстия диафрагмы и рефлюксэзофагитом и нередко приводят к кровотечениям. В клинической картине преобладает изжога и отрыжка. Язвы средней и нижней трети тела желудка: прием пищи – хорошее самочувствие (в течение 30 мин – 1 час), затем боли (в течение 1–11/2 час до полной эвакуации пищи из желудка), затем – хорошее 90 самочувствие. Антральный отдел – наиболее частая локализация рака желудка. 47 Язвы большой кривизны желудка встречаются редко, отличаются стертой клинической картиной, нередко бывают раковыми. Каждый случай желудочной язвы, появившейся без явных причин у пожилого человека, требует тщательного исключения рака желудка. Язвы луковицы двенадцатиперстной кишки и пилорического канала желудка – протекают с интенсивными поздними, «голодными» или ночными болями в эпигастральной области. Боль может локализоваться справа. Обычно наблюдается следующая последовательность: «голодные» боли – прием пищи – хорошее самочувствие (в течение 11⁄2 -2 час до полной эвакуации пищи из желудка) – поздние боли. При пенетрации или большой глубине язвы боли иррадиируют в спину или в верхний отдел поясницы. При спазме или стенозе пилоробульбарной зоны возникает многократно повторяющаяся рвота кислыми жидкими массами. Постбульбарные (залуковичные) язвы – самые редкие язвы. Локализуются дистальнее луковицы двенадцатиперстной кишки, обычно в пределах начального отрезка нисходящей части двенадцатиперстной кишки. Интенсивные боли возникают как при язвах луковицы двенадцатиперстной кишки, но отличаются тем, что стихают не сразу после приема пищи, а спустя 15–20 мин. Постбульбарные язвы чаще наблюдаются у мужчин в возрасте 40–60 лет. Отличительными клиническими особенностями постбульбарных язв является трудность их диагностики, в том числе эндоскопической, иррадиация болей в лопатку или поясницу, частые кровотечения, развитие перивисцеритов, пенетрации. Множественные язвы означают наличие нескольких (3 и более) язв, причем они могут быть одновременно в желудке и двенадцатиперстной кишке. Наличие множественных язв требует исключения гастриномы. Множественные язвы могут быть вызваны каким-либо другим сильным ульцерогенным фактором, например, приемом большой дозы НПВС. 48 Гигантские язвы имеют размеры более 1,5 см в желудке и более 1 см в двенадцатиперстной кишке. Следует учитывать, что вышеприведенная классическая клиническая картина гастродуоденальных язв наблюдается далеко не всегда. В настоящее время при очередном обострении гастродуоденальной язвы, симптоматических язвах, особенно НПВС- индуцированных, нередко имеет место малосимптомное, малоболевое или безболевое течение заболевания. Клинические проявления осложнений. При пенетрации нарушается целостность всей стенки желудка, а дном язвы оказывается прилежащий орган или ткань, причем полость желудка или двенадцатиперстной кишки не сообщается с брюшной полостью или забрюшинным пространством. Развитие пенетрации язвы сопровождается изменением клинической картины – появляется стойкий интенсивный болевой синдром, часто с иррадиацией, которая раньше не наблюдалась. Нередко иррадиация болей отмечается в спину. Перфорация (прободение) происходит при разрушении всех слоев стенки желудка или двенадцатиперстной кишки в месте расположения язвы и поступлении желудочно-кишечного содержимого и газа в брюшную полость или забрюшинное пространство. Перфорация язвы обычно возникает на фоне обострения язвы. Перфорация язвы проявляется в типичном случае внезапной интенсивной «кинжальной» болью в эпигастральной области, чаще справа, и напряжением передней брюшной стенки – появляется «доскообразный» живот. Перкуторно исчезает печеночная тупость (симптом Спижарского-Жобера). Обнаружение при рентгеноскопии газа под правым куполом диафрагмы верифицирует диагноз. У стариков и алкоголиков проявления заболевания стертые. Малигнизация язвы на ранних стадиях может быть установлена только морфологически. Поэтому при язвах желудка предусмотрена биопсия краев язвы до лечения и повторная эндоскопия с биопсией после лечения. Сама по себе хроническая язва желудка перерождается в рак достаточно редко – примерно в 3% случаев. Чаще имеет место изъязвление рака желудка. 49 Развитие пилородуоденального стеноза в последние годы наблюдается редко, проявляется появлением стойкой тошноты и рвоты, отрыжка тухлым, чувство тяжести в животе. Натощак определяется «шум плеска» в желудке. Очередной рецидив язвы двенадцатиперстной кишки или пилорического канала желудка может приводить к преходящему компенсированному пилородуоденальному стенозу или усугублению стеноза из-за выраженной околоязвенной инфильтрации. Если рвота многократно повторяется, возможна потеря натрия и хлора вплоть до развития хлоргидропенической комы, появлению которой предшествую следующие симптомы: резкая слабость, головокружение, снижение артериального давления, выраженная жажда, сухость во рту, сердцебиение, мышечные подергивания, могут быть судороги в икроножных мышцах. Самое частое язвенное осложнение – кровотечение. Кровотечения при язвенной болезни желудка или двенадцатиперстной кишки характеризуются следующими основными проявлениями: • симптомами острой кровопотери; • кровавой рвотой; • дегтеобразным стулом. Рвота с кровью (гематемезис) и черный дегтеобразный стул (мелена) или неизмененная (алая) кровь в кале (гематохезия) являются прямыми симптомами кровотечения. Дегтеобразный стул (мелена) наблюдается после потери более 100-200 мл крови не ранее чем через 8 час. В случае ускоренного продвижения по кишечнику и кровопотере свыше 1000 мл кровь выделяется вместе с калом и имеет алый или темно-красный цвет. Кровавая рвота обычно наблюдается при объеме кровопотери более 500 мл. Кровавая рвота чаще наблюдается при язве желудка, чем при язве двенадцатиперстной кишки. Желудочное содержимое обычно имеет вид «кофейной гущи». Симптомы острой кровопотери (непрямые признаки кровотечения) предшествуют появлению рвоты и мелены. Симптомы острой кровопотери следующие: резкая слабость, тошнота, головокружение, шум в ушах, мелькание мушек перед глазами, боли в области сердца, сердцебиение, жажда, холодный 50 липкий пот, осиплость голоса, адинамия, обморочное состояние, олигурия. Эти жалобы являются результатом нарушения кровоснабжения внутренних органов, в первую очередь, головного мозга. Появляется возбуждение, чувство страха смерти, удушье, эйфория, пациенты зевают и не могут найти удобное положение. Нередко после начала кровотечения «язвенные» боли исчезают (симптом Бергмана). При легком кровотечении с потерей крови до 400 мл субъективных ощущений или вовсе не бывает, или они ограничены легкой преходящей тошнотой, сухостью во рту, внезапной слабостью, зевотой и познабливанием. Осложнения в виде кровотечения характерны для симптоматических язв, которые протекают без выраженного болевого синдрома, а имеющимся диспепсическим жалобам пациент без язвенного анамнеза обычно не придает должного внимания. Перивисцерит представляет собой наличие слипчивого воспаления брюшины и сальника, т.е. спаек, образовавшихся при глубоких язвах в анамнезе. Перифокальное воспаление в области дна язвы приводит к локальному асептическому воспалению брюшины и формированию спайки с серозой прилежащего органа. При имевшей место язве луковицы двенадцатиперстной кишки нередко образуется спайка между этой частью кишки и желчным пузырем. В последующей жизни пациента клинически это может проявляться эпизодическими незначительными болями после еды в правом подреберье. Тактика врача-терапевта при выявлении осложнений гастродуоденальных язв заключается в своевременной диагностике, проведении неотложной помощи и привлечении хирурга или онколога. Диагностика При обследовании пациента с гастродуоденальной язвой решающее значение имеет ЭГДС и диагностика H.pylori. При возможности диагностика хеликобактерной инфекции осуществляется неинвазивно с помощью уреазного дыхательного теста с мочевиной, меченной углеродом. Характеристика методов диагностики H.pylori приведена в разделе «Хронический гастрит». На фоне приема ингибиторов протонной помпы большинство методов диагностики 51 H.pylori будут неинформативны (ложноотрицательные). При желудочных язвах, особенно впервые выявленных, обязательна прицельная гастробиопсия краев язвы (3–4 кусочка). Повторная ЭГДС с биопсией осуществляется также после лечения. Желательно осуществить гастробиопсию антрального отдела и тела желудка для оценки гастрита. В случае доброкачественной язвы желудка требуется подтверждающее патоморфологическое заключение. В случае неинформативности материала эндоскопию с биопсией следует повторить. При наличии дисплазии гастробиопсию также необходимо осуществить повторно. Тяжелая дисплазия означает возможность появления рака желудка в ближайшее время или его наличие уже сейчас. При необходимости диагностики осложнений (кровотечение, пенетрация, перфорация, малигнизация, пилородуоденальный стеноз), проведения дифференциальной диагностики с другой патологией, а также подтверждения сопутствующих заболеваний, проводится дополнительное обследование. В зависимости от имеющейся задачи эти исследования могут включать следующие: глюкоза крови, билирубин, АсАТ, АлАТ, общий белок, альбумин, электролиты (Cl, Са), железо сыворотки крови; группа крови, резус-фактор однократно; рентгеноскопия желудка и двенадцатиперстной кишки с контрастированием – в основном, для оценки моторно-эвакуаторной функции, релаксационная дуоденография; суточная или многочасовая рН-метрия; УЗИ органов брюшной полости и поджелудочной железы; УЗИ щитовидной и паращитовидных желез. Рентгеноскопия желудка и двенадцатиперстной кишки с сульфатом бария для диагностики язвенного дефекта возможна, но в настоящее время применяется редко из-за более высокой точности ЭГДС. Действующий в РФ Клинический протокол диагностики и лечения предусматривает при гастродуоденальной язве обязательное определение индекса массы тела (ИМТ), выполнение ОАК, ОАМ, биохимическое исследование, сывороточный аланинаминотрансферазы холестерин, (АлАТ), мочевина, аспартатаминотрансферазы креатинин. В качестве 52 дополнительного обследования по показаниям проводится: определение групп крови по системам АВО и резус (при наличии признаков кровотечения); общий белок (при нарушении статуса питания); щелочная фосфатаза, гаммаглютамилтранспептидаза, амилаза (при повышении других «печеночных проб»); электролиты крови (при рвоте); железо (при кровотечении, анемии); рентгеноскопия желудка и двенадцатиперстной кишки, релаксационная дуоденография (при подозрении на пилородуоденальный стеноз, рак желудка, дуоденостаз); биопсия дуоденальной слизистой оболочки (при постбульбарных язвах, подозрительных на болезнь Крона); суточная рН-метрия (при язвах, резистентных к стандартной антисекреторной терапии); эндосонография поджелудочной железы (при подозрении на гастриному); консультация врачахирурга (при наличии осложнений – кровотечение, пенетрация, перфорация, пилородуоденальный стеноз); консультация врача-онколога (при диагностике ракового изъязвления, при малигнизации язвы). НПВС-гастропатия Гастрит, вызываемый нестероидными противовоспалительными средствами (НПВС), по Сиднейской классификации хронического гастрита входит в рубрику «особая форма, химический гастрит». В соответствии с МКБ11 и Киотским консенсусом 2015г. гастрит, вызываемый НПВС, относится к гастритам, обусловленным внешними причинами (медикаментозно- индуцированный). Более адекватным и обширным термином, обозначающим поражения слизистой оболочки желудка, возникшие под воздействием НПВС, является не «гастрит», а гастропатия (НПВС-гастропатия). Такая гастропатия макроскопически может проявляться эрозиями, язвами и субэпителиальными геморрагиями. Термин «НПВС-гастропатия» является общепринятым. Клинически значимая НПВС-гастропатия представлена двумя проявлениями – эрозиями и язвами поражения слизистой оболочки желудка. В свою очередь, 53 такие язвы могут приводить к опасным осложнениям – кровотечению и перфорации. Патогенез и особенности фармакодинамики НПВС* НПВС применяют для уменьшения основных проявлений воспаления (боль, отек и нарушение функции), вызывающих жалобы у пациентов. Проявления воспаления возникают под действием простагландинов, которые образуются из арахидоновой кислоты. Метаболизм арахидоновой кислоты в циклические осуществляется эндопероксиды с – помощью предшественников фермента простагландинов, циклооксигеназы (ЦОГ). Противовоспалительное действие НПВС основано на угнетении ЦОГ (рис.10), что предотвращает дальнейшее образование индукторов воспаления из арахидоновой кислоты. ЦОГ существует в изоформах, из которых значение имеют циклооксигеназа 1-го типа (ЦОГ-1) и циклооксигеназа 2-го типа (ЦОГ- 2). ЦОГ-1 – это физиологический, конститутивный фермент, постоянно присутствующий во многих тканях (тромбоцитах, сосудистом эндотелии, слизистой оболочке желудка, почечных канальцах); его синтез сравнительно ненамного (в 2-4 раза) повышается при воспалении. Образующиеся PgI2 и PgE2 выполняют защитные функции в слизистой оболочке желудка, эндотелии, регулируют кровоток в почках. ЦОГ-2 в здоровом организме содержится в очень малых количествах. Синтез ЦОГ-2 происходит в макрофагах, моноцитах, синовиоцитах, фибробластах, хондроцитах, эндотелиальных клетках под влиянием факторов, активирующихся при воспалении: цитокинов (интерлейкины, фактор некроза опухоли), свободных радикалов кислорода, липополисахаридов, активатора тканевого плазминогена, митогенных факторов и др. Уровень ЦОГ-2 существенно (в 10–80 раз) увеличивается при воспалении. ЦОГ-2 играет ключевую роль в образовании т. н. провоспалительных ПГ, поэтому ее ингибирование лежит в основе терапевтического действия НПВС. Вместе с тем в некоторых тканях ЦОГ-2 играет роль физиологического («структурного») фермента (мозг, почки, кости, репродуктивная система). 54 Из-за воздействия НПВС на ЦОГ-1 угнетается продукция защитных простагландинов в желудке и желудочной слизи (рис. 11). В результате возникает нежелательный побочный эффект – повреждение слизистой оболочки желудка. Аналогичный эффект оказывает ацетилсалициловая кислота, включая малые дозы (75 мг). НПВС и ацетилсалициловая кислота оказывают неблагоприятный местный и системный эффекты на слизистую оболочку желудка. Важной особенностью действия НПВС является их влияние на агрегацию тромбоцитов и, в конечном итоге, на образование тромбов, что может провоцировать возникновение инфаркта миокарда и инсульта. Все НПВС, за исключением напроксена, незначительно усиливают риск тромбообразования из-за угнетения образования простациклина в эндотелии. Через 3–6 час ЦОГ-2 в эндотелии ресинтезируется и уровень простациклина повышается. Особенно выражен побочный эффект, заключающийся в повышении риска инфарктов и инсультов при использовании селективных ингибиторов ЦОГ-2, в связи с чем иногда приходится их применять вместе с ацетилсалициловой кислотой, что резко повышает гастротоксичность. Ацетилсалициловая кислота через необратимое ингибирование ЦОГ-1 снижает образование тромбоксана А2 в тромбоцитах и этот эффект продолжается не менее суток, благодаря чему достигается снижение агрегации тромбоцитов, соответственно – тромбообразования и осуществляется профилактика сердечно-сосудистых катастроф Диагноз НПВС-гастропатия может проявлениями, характерными для диспепсии – боль, неприятные ощущения в эпигастральной области. Возможны изменения слизистой оболочки пищевода, что сопровождается изжогой. При этом макроскопически при эндоскопии изменения могут не обнаруживаться. Вместе с тем нередко тяжелые проявления НПВС-гастропатии в виде гастродуоденальных язв протекает малосимптомно или бессимптомно и проявляются при развитии осложнений – кровотечения или перфорации. 55 Верификация изменений слизистой оболочки желудка осуществляется при ЭГДС. нестероидных противовоспалительных сопровождаться субъективными Лечение и профилактика Появление язв и эрозий является серьезным препятствием для применения НПВС. Особенно опасно появление осложнений НПВС- индуцированных язв – кровотечений и перфораций. Наиболее часто гастротоксические эффекты возникают после приема кеторолака. От максимального до минимального гастротоксического эффекта НПВС располагаются следующим образом: кеторолак, индометацин, диклофенак, напроксен, мелоксикам, целекоксиб, эторикоксиб. Мелоксикам относится к препаратам с частичным селективным действием в отношении ЦОГ-2, т.е. препарат в большей степени инактивирует ЦОГ-2, чем ЦОГ-1. Целекоксиб и эторикоксиб являются селективными ингибиторами ЦОГ-2, благодаря чему оказывают минимальный гастротоксический эффект. Лечение гастродуоденальных язв, ассоциированных с приемом НПВС, осуществляется по общим правилам, т.е. для репарации язвы назначается антисекреторная терапия. С этой целью используют ингибитор протонной помпы в стандартной дозировке, например, омепразол 20 мг 1 раз утром натощак на протяжении 4-8 нед. Для профилактики НПВС-гастропатии сначала оценивается, имеет ли пациент факторы риска возникновения этого побочного эффекта. Риск гастроинтестинального поражения существует, если: 1) имеется язвенный анамнез, особенно с развитием кровотечения или перфорации; 2)применяется 2 или более НПВС одновременно; 3) НПВС применяется одновременно с ацетилсалициловой кислотой (включая малые дозы) или другим антиагрегантом; 4) НПВС применяется одновременно с антикоагулянтом, глюкокортикостероидами или другими ульцерогенными препаратами; 5) используется высокая доза НПВС; 6) пожилой или старческий возраст пациента (старше 60-70 лет). Наличие инфекции H.pylori также является фактором риска, поэтому перед началом длительного применения НПВС или ацетилсалициловой 56 кислоты рекомендуется провести эрадикацию. Осложненная кровотечением или перфорацией язва в анамнезе означает, что имеется высокий риск НПВСгастропатии. Наличие двух и более из числа вышеперечисленных факторов риска также означает, что есть высокий риск возникновения гастротоксического эффекта НПВС. При наличии факторов риска НПВС-гастропатии для ее предупреждения назначают ингибитор протонной помпы в стандартной дозировке, например, омепразол 20 мг 1 раз утром натощак на протяжении всего времени применения НПВС или ацетилсалициловой кислоты. Иногда это означает пожизненный прием ингибитора протонной помпы. В случае наличия факторов риска НПВС-гастропатии и отсутствия сердечно-сосудистых факторов риска предпочтительно использовать селективные ингибиторы ЦОГ-2 в сравнении с неселективными ингибиторами ЦОГ, однако этого гастродуоденальной недостаточно слизистой для оболочки. предупреждения Для обеспечения повреждения надежного профилактического эффекта необходимо назначать ингибитор протонной помпы. 57 Заключение Симптоматика заболеваний желудочно – кишечного тракта может быть обусловлена не только патологией пищеварительной системы. Здесь могут играть роль факторы, совершенно не относящиеся к заболеваниям желудочно – кишечного тракта, например, неврозы или заболевания других органов. Поэтому при проведении доже самых современных методов обследования мы должны помнить, что в первую очередь у пациента должен быть правильно и полно собран анамнез и проведены физикальные методы обследования. Также важно проведение комплексного так как часто сочетаются обследования ЖКТ, несколько патологических состояний пищеварительной системы. В диагностике заболеваний желудка большое значение имеют клинические методы обследования – правильная оценка жалоб и анамнеза больного, и физикальные (физические) методы исследования. Наибольшее значение имеют лабораторные методы исследования. Определение функционального состояния ЖКТ основано на выполнении лабораторного исследования. При этом в определении схемы и объема лабораторного обследования всегда используют основании сбора анамнеза больного. предварительный диагноз, установленный на и проведения методов изучения В настоящее время наиболее методом оценки физических распространенным лабораторным функционального состояния желудка является метод исследования его секреторной функции. 58 Литературные источники 1. Пиманов, С.И. Практикум по внутренним болезням. Гастроэнтерология. Часть I. / С.И.Пиманов. – Витебск, Издательство ВГМУ, – 2003. – 442 с. 2. Пиманов, С.И. Динамика морфологических и функциональных характеристик слизистой оболочки желудка после эрадикации Helicobacter pylori у больных с язвами двенадцатиперстной кишки / С.И.Пиманов, Е.В.Макаренко, А.В.Воропаева, М.Е.Матвеенко // Терапевтический архив. – 2006. – Т. 78, No 2. – С. 26–31. 3. Пиманов, С.И. Лечение гастроэзофагеальной рефлюксной болезни: 4. краткий обзор рекомендаций Американской гастроэнтерологической ассоциации. Часть I. // Медицинский совет. – 2013. – No4, ч.2. – С.36–41. 5. 13.Пиманов, рефлюксной болезни: С.И. Лечение краткий гастроэзофагеальной обзор рекомендаций американской гастроэнтерологической ассоциации (часть II) // Медицинский совет. – 2013. – No 5. – С. 31– 37. 6. 14.Пиманов С.И., Дикарева Е.А., Макаренко Е.В. Как уменьшить гастроинтестинальный риск при использовании нестероидных противовоспалительных препаратов // Consilium medicum. – 2014. – Т. 16, No 2. – С. 95–99. 7. Приказ МЗ РБ No 90 от 21 июля 2016 г. «Об утверждении Клинического протокола «Диагностика и лечение пациентов с заболеваниями органов пищеварения» с 59 приложениями. Электронный ресурс: http://minzdrav.gov.by/ru/static/spavochnoinfirm/protololy_lechenia/new_url_57867334 (доступ 27.08.2016). 8. Ивашкин В.Т., Трухманов А.С., Годжелло Э.А. и соавт. Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению ахалазии кардии и кардиоспазма // РЖГГК. — 2016. — № 4. — С. 36–54. 9. Гасанов А.М., Алиев Н.А., Даниелян Ш.Н. Ахалазия кардии // Хирургия. Журнал им. Н.И. Пирогова. 2019;2:72-77. 10. Евсютина Ю.В., Трухманов А.С., Ивашкин В.Т. Семейный случай ахалазии кардии (Описание собственного наблюдения и обзор литературы) // РЖГТК. – 2014. – №4. – С. 98– 104. 11. Годжелло Э.А., Хрусталева М.В., Шатверян Д.Г., Булганина Н.А. Диагностика и лечение ахалазии кардии — обзор зарубежной литературы // Экспериментальная и клиническая гастроэнтерология. 2020;177(5): 21–35. 12. Дробязгин Е.А., Чикинев Ю.В., Архипов Д.А., Цой А.П. Пероральная эндоскопическая миотомия. Опыт 50 операций в одном центре // Эндоскопическая хирургия. 2021;27(6):14–22. 60