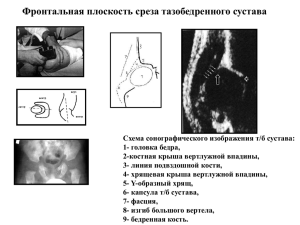
(ФГБОУДПО РМАНПО Минздрава России) КАФЕДРА УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ Тема реферата: Ультразвуковая диагностика дисплазии тазобедренных суставов у детей. Выполнил: курсант Рязанова О.М. Сроки обучения: 14.01.2019 – 11.05.2019 г. Куратор цикла: Наумович Е.Г. ПРОВЕРИЛ___________________________ОЦЕНКА_______________ Замечания_________________________________________________________ __________________________________________________________________ __________________________________________________________________ _________________________________________ 2019 План: Введение…………………………………………………………………………3 Анатомия тазобедренных суставов и особенности строения у новорожденных………………………………………………………………….3 Ультразвуковая анатомия тазобедренного сустава…………………………..4 Методика ультразвукового исследования тазобедренных суставов ………..4 Оценка тазобедренного сустава ……………………………………………….7 Ультразвуковой мониторинг …………………………………………………..8 Диспластические заболевания тазобедренных суставов……………………..8 Классификации нарушений…………………………………………………….9 Заключение ……………………………………………………………………..11 Список литературы……………………………………………………………..11 Приложение ………………………………………………………………….....12 2 Введение. Я выбрала данную тему, в связи с ее актуальностью и значимостью, которая возникла еще в 1978 году и сохраняется на сегодняшний момент. Врожденная дисплазия тазобедренного сустава является достаточно частой патологией детей первого года жизни и проявляется в виде его замедленного развития, подвывиха и вывиха бедра и может приводить в инвалидизации при несвоевременном оказании специализированной помощи. Преимущество ультразвукового исследования перед рентгенографией, в более точной оценке состояния неоссифицированных суставов и отсутствии лучевой нагрузки, а также длительного динамического наблюдения, позволили сделать его идеальным для скрининга новорожденных. Ультразвуковая диагностика тазобедренных суставов входит в обязательный пункт по наблюдению новорожденного ребенка (Приказ МЗСР РФ от 28.04.2007 №307 «о стандарте диспансерного (профилактического) наблюдения ребенка в течение первого года жизни ) в амбулаторнополиклинических учреждениях.» Ранняя диагностика и лечение увеличивают шансы на выздоровление. В своей работе я сделала упор на технику проведения ультразвуковой диагностики тазобедренных суставов у детей, методику измерений и оценку их состояния, а также ультразвуковую визуализацию неизмененного тазобедренного сустава и картину при диспластических процессах. Анатомия тазобедренных суставов и особенности строения у новорожденных. Тазобедренный сустав образован бедренной костью и вертлужной впадиной. Край вертлужной впадины обрамлен лимбусом (хрящевой губой), в нижней его части через щель идет поперечная связка. От центральной ямки головки бедренной кости отходит круглая связка бедра. Сустав покрыт плотной фиброзной капсулой, усиленной связками, а поверх капсулы идет синовиальная оболочка. Тазобедренный сустав имеет сумки: большая вертельная сумка, подвздошногребенчатая сумка, седалищно-ягодичная сумка. [4] Одной из анатомической особенности сустава новорожденного является преобладание хрящевой части. [1] У новорожденного вертлужная впадина овальная, неглубокая, на всем протяжении покрыта хрящом. Вследствие этого только часть головки бедренной кости расположена в костной вертлужной впадине, а остальная часть в хрящевой. Активный рост сустава идет до 5-месячного возраста, затем на первый план выходят процессы созревания.[4]. Ядро эпифиза головки бедра появляется между 2-м и 8-м месяцем жизни, реже на 6 неделе. [1;3] К 5 месяцам впадина становится более глубокой, краевые отделы оссифицруются. [4] До тех пор пока в головке не видно ядро, граница между хрящевой и костной частями обозначается как костнохрящевая. Именно эта граница выступает ориентиром для идентификации шейки и головки бедра, и помогает при выраженной дислокации бедер. На эхограмме эта зона распологается между анэхогенным хрящем и акустической тенью от костной части проксимального конца бедра. [1] Анатомически правильное строение тазобедренного сустава у детей первых дней жизни позволяет в дальнейшем ребенку удерживать туловище в вертикальном положении, ограничивать разгибание в тазобедренном суставе, обеспечивая правильную походку, возможность справляться с физическими нагрузками.[6] 3 Ультразвуковая анатомия тазобедренного сустава. У новорожденного головка гипоэхогенная, округлая. По периферии находится циркулярная анэхогенная зона. В центральной зоне визуализируются множественные штрихи – сигналы от сосудов (признак зрелости хрящевой ткани). К 3-м месяцам формируется эхогенный центр оссификации без акустической тени (клеточные скопления), однако эти элементы еще не оссифицированы, и только после отложения кальция появляется акустическая тень и тогда при ультразвуковом исследовании будут визуализироваться его переднелатеральные отделы в виде полулуния. [4] В большинстве случаев (60%) оссификация головки начинается с ее центральной части, однако в норме возможно появление ядра окостенения в ее латеральной (30%) или медиальной (10%) части. В среднем у детей, родившихся доношенными, размер ядра окостенения головки бедренной кости соответствует возрасту ребенка в месяцах. [5] Костная часть вертлужной впадины у новорожденного прямолинейная, старше 1 месяца – вогнутая. К вертлужной впадине у новорожденного с латеральной стороны примыкает хрящевая часть крыши, представленная гипоэхогенным гиалиновым хрящом. Лимбус в виде гиперэхогенного треугольника свободно расположенная в суставе, в области своего узкого основания сращена с хрящевой частью крыш вертлужной впадины и переходит в узкую кайму ее надхрящницы. [4] (Рис. 1) Рис. 1: 1- подвздошная кость, 2-седалищная кость, 3лонная кость, 4- Y-образный хрящ, 5- гиалиновый хрящ дна вертлужной впадины, 6- наружный костный выступ, 7- лимбус, 8- хрящевая часть крыши вертлужной впадины, 9 –надхрящница, 10 – капсула сустава, 11карман, 12 – головка бедренной кости, 13 – наружный контур подвздошной кости, 14 – средняя и малая ягодичные мышцы,15 – бедренная кость 16 – переходная складка) Методика ультразвукового исследования тазобедренных суставов. Исследование проводится линейным датчиком с частотой 5,0-7,5МГц. [3] Чем старше ребенок, тем ниже частота датчика. [4] Используют 3 стандартные плоскости: фронтальная, поперечная, передняя сагиттальная. [4] Существуют различные авторские методики сканирования сустава, например положение Lorenz, но к сожалению она не зарекомендовала себя в качестве рутинного применения ввиду отсутствия какой-либо дополнительной информации. Для диагностики дисплазии и вывиха используются только коронарные срезы (во фронтальной плоскости). [1] Стандартная последовательность сканирования: «хрящевая губа-хрящ-кость» [1] 4 Процесс сканирования. 1 этап. Левая рука охватывает правую пятку и ротирует ее слегка внутрь, нога согнута в тазобедренном суставе на 90 градусов [1,2]. 2 этап. Наносится гель, датчик помещается на тазобедренный сустав. 3 этап. Датчик устанавливается параллельно позвоночнику в коронарной плоскости от основания большого вертела и выше соответствующего уровня вертлужной впадины и вертикально. [1;2;3] 4 этап. Датчик перемещается параллельно дорсальной и вентральной поверхностям для того, чтобы представить тазобедренный сустав как округлое образование. 5 этап. Получаем изображение нижнего края подвздошной кости, и фиксируем эхограмму. 6 этап Ротируем датчик и фиксируем изображение. [1] Плоскости сканирования: Фронтальная плоскость сканирования. Ребенок лежит на боку, ноги согнуты в тазобедренном и коленном суставе 90о, стопа ротирована внутрь. Датчик устанавливается на большой вертел вдоль шейки бедра, параллельно поверхности тела и с помощью движений вперед-назад («молитва Графа») выводят центр вертлужной впадины. [4] Сперва устанавливаем костно-хрящевую границу, и двигаемся в медиальном направлении, достигаем округлой гипоэхогенной зоны (головка бедра), латеральнее от нее визуализируем переходную складку. Далее следуем по ходу суставной капсулы проксимально по направлению к хрящевой губе. [1](Рис. 2) Рис. 2: 1- нижний край подвздошной кости, 2 – Yобразный хрящ, 3 – костная часть вертлужной впадины, 4 –наружный контур подвздошной кости, 5-лимбус, 6костно-хрящевая граница Для оценки эхограммы тазобедренного сустава, необходимо визуализировать 3 параметра: нижний край подвздошной кости, корректную плоскость сканирования и хрящевую губу, исключение составляет децентрированный сустав, когда несмотря на, отсутствие визуализации нижнего края подвздошной кости, эхограмма подлежит оценке.[1] Нижний край вертлужной впадины граничит с гипоэхогенным Y- образным хрящом, если этот хрящ не визуализируется, то плоскость исследования не проходит через середину тазобедренного сустава.[4] Это наиболее важная координата измерений. По определению Графа костный край (эркер) – это переход вогнутости к выпуклости, и начинать исследование его надо от нижнего края подвздошной кости в краниальном направлении. [5] Костная крыша вертлужной впадины – ориентир выведения наружный контур подвздошной кости, параллельный краю датчика.[4] Лмбус четко визуализируется только в случае перпендикулярного положения датчика по отношению к коже. [4] Нормальный вид тазобедренного сустава: подвздошная кость расположена горизонтально в виде гиперэхогенной линии, контур костно-хрящевой границы четкий, ровный. Головка бедренной кости округлая, гипоэхогенная с наличием множественного штриха. Вертлужная впадина визуализируется в виде полукруга медиальнее от костного выступа. Переходная складка тонкая, гиперэхогенная. 5 Капсула тонкая, слоистая. Хрящевая губа (лимбус) тонкая, повышенной эхогенности, треугольной формы. Костная крыша расположена на нижней части вертлужной впадины гиперэхогенна начинается от костного выступа и ограничивается у-образным хрящом. хрящевая крыша занимает верхнюю часть вертлужной впадины находится ближе к датчику имеет смешенную эхогенность. [3;4] Хрящевая губа имеет свои критерии для визуализации при типе тазобедренного сустава 3б– лежит внутри сустава и контактирует с головкой бедра, сигнал определяется латерально-дистально от анэхогенной зоны хрящевой части крыши вертлужной впадины и кнутри от суставной капсулы, располагается каудально от акустического окна надхрящницы, находится в месте, где суставная капсула приподнимается наружной поверхностью головки бедра. Хрящевая губа ошибочно может быть принята за сигнал проксимальной надхрящницы или переходной складки.[1] Поперечная плоскость сканрования. Оптимальна для изучения хрящевой головки бедренной кости ее формы и размеров, центра оссифкации. Ребенок на спине, ножки прямо, датчик вдоль пупартовой связки, выводят головку. Головка округлая, контуры ровные, четкие, может быть артефакт боковой тени. До 3-х месяцев эхоструктура головки – гипоэхогенная с гиперэхогенными штрихами, с 3-х месяцев в центральных отделах начинает формироваться центр оссифкации – кольцевидные эхогенные структуры. В 4-6 месяцев акустическая тень от данных структур. [4] (Рис. 3) Рис. 3: 1- головка бедренной кости, 2 – центр оссификации, 3 – передние отделы вертлужной впадины, 4- прямая и промежуточная мыщцы бедра, 5 – подвздошно-поясничная мышца, 6 – средняя ягодичная мышца Сагиттальная плоскость сканирования. Оценивают переднезадние отделы головки и центры оссификации, капсулу сустава. Положение на спине, датчик перпендикулярно пупартовой связке, вдоль оси шейки бедра. Хорошая визуализация переднего и заднего отделов вертлужной впадины, четкие контуры костнохрящевой границы и шейки бедренной кости. У новорожденных головка округлая, 1-6 месяцев овальная, 6-12 месяцев близкая к прямоугольной. [4] (Рис. 4) Рис. 4: 1 – шейка бедренной кости, 2 – головка бедренной кости, 3 – лимбус, 4 – Y образный хрящ, 5 – передние отделы вертлужной впадины, 6 – задние отделы вертлужной впадины, 7 – место прикрепления круглой связки, 8 – капсула сустава, 9 – полость сустава, ) 6 Оценка тазобедренного сустава. По степени костного и хрящевого покрытия. (Рис. 5) Проводим линии: 1. Базовая – позволяет предположить децентрацию головки, в норме большая часть головки находится ниже линии. Проводится по латеральному краю наружного контура параллельно подвздошной кости, через центр ацетабулярной впадины 2. Линии отграничивающие головку бедренной кости – параллельно базовой линии, по касательной к наиболее удаленным точкам поверхности головки бедренной кости. 3. Линия хрящевой губы – параллельно базовой линии через верхушку треугольника лимбуса. Рис. 5 1 – базовая линия, 2 – линии отграничивающие головку, 3 – линия хрящевой губы, а –расстояние между базовой линией и линией внутренней границы головки бедра, б – расстояние между линией хрящевой губы и линией внутренней границы головки бедра к диаметру головки, в – расстояние между наружной границы головки бедра к внутренней) Степень костного покрытия - соотношение расстояния между базовой линии и линией внутренней границы головки бедра к диаметру головки. В норме более 0,5 до 6 месяцев Степень хрящевого покрытия – соотношение расстояния между линией хрящевой губы и линией внутренней границы головки бедра к диаметру головки. В норме 0,9 до 1-2 месяцев, после 2 месяцев – 1,0[4] По методике Г. Рейнгарда. (Рис. 6 1- базовая линия, 2- линия костной части крыши вертлужной впадины, 3 – линия хрящевой части крыши вертлужной впадины ) 1. Базовая линия - идет вдоль наружного контура подвздошной кости. 2. Линия костной части крыши вертлужной впадины – по касательной к костной части крыши через нижний край подвздошной кости и наружный костный выступ – формирует угол α. В норме больше 60о 3. Линия хрящевой части вертлужной впадины – между наружным костным выступом и серединой хрящевой губы – угол β. В норме меньше 55о. [2;3;4] Рис. 6 1- базовая линия, 2- линия костной части крыши вертлужной впадины, 3 – линия хрящевой части крыши вертлужной впадины 7 На практике во время первичного скринингового исследования целесообразно оценивать степень костного и хрящевого покрытия, а при наличии изменений – угловые показатели. [2] Кроме статистического изображения, можно динамически оценить стабильность тазобедренного сустава во время проведения двигательных маневров. Маневр Барлоу выполняется путем нажатия на бедренную кость. В расшатанных бедренных суставах происходит смещение головки бедра в сторону, вперед или назад, а так же нарушение привычной конфигурации. [7] Ультразвуковой мониторинг. Самый благоприятный срок для исследования тазобедренных суставов является время сразу же после рождения. При наличии изменений в 4-6 и в 8-10 недель повтор с определением сроков созревания и стабильности суставов. С целью оценки темпов созревания компоненты суставов проводят в 3 и 6 месяцев с интервалом не менее 2,5 месяцев. [4] Дети с клинически нестабильными суставами должны быть обследованы как можно раньше – в первые 2 недели жизни. Своевременной считается диагностика дисплазии в первые 3 месяца. [5] Задача ультразвукового исследования это дифференциальный диагноз дисплазии тазобедренных суставов, сопровождающихся нарушением пространственных соотношений и дисплазией, сопровождающихся только нарушением энхондрального формирования его компонентов.[4] При проведении скрининга новорожденных на врожденную дисплазию тазобедренных суставов необходимо помнить об особенности созревания ребенка. Если возраст менее 6 недель для подтверждения изменений, необходимо повторить его через 2 недели. А если диагноз установлен повторная ультразвуковая диагностика назначается в 3-х месячном возрасте. [2] В США проведение УЗИ для выявления дисплазии тазобедренных суставов не является стандартной процедурой. Регулярные обследованя повышают риск гипердиагностики и лечения с помощью абдукционной шины, что может вызвать ятрогенный аваскулярный некроз головки бедра. Американский колледж радиологии рекомендует проводить ультразвуковое обследование младенцев со специфическими факторами риска на 4-6 неделе жизни, к которым относятся: положительные или сомнительные результаты физического обследования, тазовое предлежание, наследственный анамнез, клинические подозрения (аномальная походка или ограниченная абдукция) у пациентов от 4 месяцев и старше. [7] Диспластические заболевания тазобедренных суставов. Дисплазией тазобедренного сустава называют неправильное задержанное или извращенное развитие сустава, и проявляется она повышенной подвижностью, слабостью связочного аппарата, несформировавшейся вертлужной впадиной тазовой кости, в результате чего головка бедренной кости не занимает правильное положение в вертлужной впадине. [6] Кроме предвывиха, подвывиха и вывиха бедра – состояний требующих незамедлительного ортопедического лечения, к дисплазиям также относят физиологическую задержку развития. [5] Врожденный вывих бедра самая частая врожденная деформация. [4] Выделяют следующие виды заболеваний: 1. Дисплазия тазобедренных суставов – задержка энхондрального формирования компонентов сустава. 8 2. Предвывих. Вывихвание при приведении ножек и вправление при отведении ножек. (симптом соскальзывания) Наблюдается вследствие растянутой капсулы. 3. Подвывих бедра – головка смещена в сторону и кверху, но не выходит за лимбус 4. Врожденный вывих бедра – головка теряет контакт с впадиной, лимбус оттеснен вверх. Дисплазия с эндохондральным нарушением формирования его компонентов, без пространственных нарушений. В результате данной патологии происходит задержка сроков оссификации, которая связана с пониженным содержанием кальция в организме ребенка. Ядерная, ацетабулярная и смешанная формы. Ядерная дисплазия – полное отсутстве центров оссификации, или несоответствие размеров центров оссификации возрасту ребенка, ассиметрия размеров центров оссификации, неоднородность структуры центров оссификации. Ацетабулярная дисплазия нарушение формирования крыши вертлудной впадины – эхоструктура крыши неоднородная, костная часть скошена, наружный костный выступ закруглен. [4;6] Подвывих бедра (латеропозция). Головка смещена латерально и вверх, лимбус оттеснен и сдавлен. Головка с вертлужной впадиной в контакте. Степень костного покрытия становтся меньше 0,5, степень хрящевого покрытия может быть в норме. Формирование центров оссифкации задерживается. [4] Врожденный вывих бедра. Во фронтальной проекции визуализируется или фрагмент хрящевой головки бедра, или она не видна вовсе (симптом пустой ацетабулярной ямки). В этом случае для оценки головки бедренной кости используют латеральные фронтальные срезы, поперечную и сагиттальную проекции. На головке отсутствует множественный штрих, отсутствуют центры оссификации. Хрящевая часть преобладает над костной. костная часть вертлужной впадины деформрована, увеличвается толщна Y образгого хряща. Лимбус укорочен, оттесенен вверх. [4] Классификации нарушений Классификация нарушений формирования ТБС А.Я. Вовченко (1995) [3] 1. Нормальное развитие – костное перекрытие вертлужной впадины хорошее, костный эркер угловой, хрящевой эркер прямоугольный, угол α = 55-70о, угол β = 55 – 45 о 2. Замедленное развитие – костное перекрытие вертлужной впадины достаточное, костный эркер чуть закругленный, угол α 50-55о, угол β – 5065о. 3. Дисплазия – костное перекрытие вертлужной впадины недостаточное, костный эркер круглый, угол α 45-50о, угол β – 70-75о 4. Подвывих – костное перекрытие вертлужной впадины резко недостаточное, костный эркер уплощенный, хрящевой эркер в виде разностороннего 9 треугольника и покрывает головку частично, угол α менее 45 о, угол β – более 75о. 5. Вывих костное перекрытие вертлужной впадины плохое, костный эркер плоский, хрящевой эркер в виде разностороннего треугольника, смещен книзу, находится между головкой и вертлужной впадиной, угол α и β не изменяются. Типы ТБС по Г. Рейнгарду [4;6] Тип I – нормальный, зрелый тазобедренный сустав. Костная часть вертлужной впадины хорошо определяется, костный эркер слегка сглажен или прямоугольный, хрящевая часть крыши охватывает головку бедренной кости, костно-хрящевое соотношение больше или равно 2\3 IA – угол α больше или равен 60о, β меньше 55 о. IB – угол α больше или равен 60 о, β больше 55 о, короткая хрящевая часть крыши Тип II – Задержка созревания. (Рис. 7) IIA – незрелый сустав у ребенка младше 12 недель, костный выступ закруглен, угол α = 50-59 о, β = 55-77 о IIB – после 12 недель, костный выступ закруглен, костная часть крыши сглажена, угол α = 50-59 о, β = 55-77 о IIC – тяжелая дисплазия в любом возрасте - костный выступ закруглен, хрящевая часть крыши расширена, угол α = 43-49 о, β больше 77 о IID – при функциональных пробах в случае нестабильности сустава, первая стадия децентрации. костный выступ закруглен, хрящевая часть крыши расширена, угол α = 43-49 о, β больше 77 о тип III – децентрированный сустав. наружный костный выступ плоский, впадина скошена, Хрящевая часть крыши смещена краниально, лимбус оттеснен вверх, головка не фиксируется в вертлужной впадине. (Рис. 8) IIIA – гиалиновый хрящ крыши анэхогенный угол α менее 43 о IIIB - гиалиновый хрящ крыши с неоднородным эхогенными включениями угол α менее 43 о тип IV – головка децентрирована, лимбус сдавлен между головкой бедренной кости и подвздошной костью и интерполирована в полость сустава, надхрящница деформирована. (Рис. 9) Рис. 7 Рис. 8 Рис. 9 базовая линия, 2- линия костной части крыши вертлужной впадины, 3 – линия хрящевой части крыши вертлужной впадины 10 Заключение: 1. Разработанный метод оценки тазобедренных суставов очень удобен для применения на уровне амбулаторно-поликлнической помощи: оценка основных параметров положения головки тазобедренного сустава в вертлужной впадине доступна в одной фронтальной плоскости, хотя и требуют определенной сноровки от врача ультразвуковой диагностики. 2. Проводить исследование важно у спокойного ребенка, для минимизации диагностических ошибок. При плаче из-за напряжения связочного аппарата, может быть спонтанное вправление вывиха. 3. На практике рутинный ультразвуковой скрининг проводят при достижении ребенком возраста 4-х недель. Учитывая особенности развития новорожденных, не стоит делать выводы о патологии тазобедренных суставов до достижения ребенком 6 недель и сразу начинать лечение. Следует провести повторное исследование через 2 недели, и в этом случае если диагноз подтвердится, тогда повторное исследование назначается в 3 месяца с обязательной оценкой темпов созревания. 4.После оценки угловых показателей тазобедренного сустава, в заключение выносится тип тазобедренного сустава по классификации Графа. 5. Для адекватной оценки состояния тазобедренных суставов, необходимо знать особенности созревания, визуализации в норме и при патологии у новорожденных и детей первого года жизни. 6. Проведение УЗИ тазобедренных суставов детям в возрасте до 6 месяцев в амбулаторных условиях позволяет избежать неоправданной лучевой нагрузки [6] 7. Использование полученной информации дает возможность своевременного проведения корректирующей терапии для всех типов тазобедренных суставов в раннем периоде с последующим правильным их формированием. [6] Литература: 1. Сонография тазобедренных суставов новорожденных. Диагностические и терапевтические аспекты: Руководство. – 5-е изд., перераб. и расш./Пер. с нем. В.Д.Завадовской. – Томск: Изд-во Том ун-та, 2005. – 196 с. : ил. 2. Ультразвуковые исследования костно-мышечной системы: Практическое руководство/пер. с англ. А.Н. Хитровой под ред. Г.И. Назаренко, И.Б. Героевой. – М.: Издательский дом Видар-М 2007 – 151-165 3. Ультрасонография тазобедренного и голеностопного суставов / Р.Я. Абдуллаев Г.В. Дзяк Т.Д.Дудник Р.В. Бубнов: учеб. пособ. – Харьков: Новое слово, 2010. – с 65 – 70 4. Ультразвуковое исследование тазобедоренных суставов у детей: Учебн. пособие /Марочко, Н.В. –Хабаровск: Изд. Центр ИПКС3, 2008. 1-53с 5. Ультразвуковая диагностика в неонатологии/ Под ред. Дворяковского И.В., Яцык Г.В. – М.:Издательство «Атмосфера» 2012. 113-120с. 6. Журнал: SonoAce Ultrasound №24/Возможности ультразвуковой диагностики патологий тазобедренных суставов у детей в первые 6 месяцев жизни/С.В.Назаренко 7. Электронная статья: https://rh.org.ru/statti/uzi-oporno-dvigatelnogo-apparata-vpediart/ 11