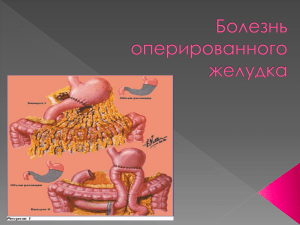
I. БОЛЕЗНИ ОПЕРИРОВАННОГО ЖЕЛУДКА Состояние, возникающее вследствие хирургического вмешательства, при котором меняются анатомофизиологические соотношения и взаимосвязи органов пищеварения. Также нарушаются нейрогуморальные взаимодействия и связи пищеварительного тракта с другими с различными внутренними органами и системами. Несмотря на технологически правильно выполненную резекцию желудка, постгастрорезекционные синдромы развиваются у 30% оперированных больных. ПАТОГЕНЕЗ: 1. Анацидное состояние в культе желудка. 2. Пролиферация патологической кишечной микрофлоры 3. Выключение из пассажа двенадцатиперстной кишки важнейшей рефлексогенной зоны регуляции секреции поджелудочной железы. 4. Нарушение координации моторики и формирования пищевого химуса в культе желудка. Выделяют два вида послеоперационных расстройств: постгастрорезекционные и постваготомические. Классификация. I. Органические: 1) Пептическая язва гастроэнтероанастомоза. 2) Рак культи желудка. 3) Рубцовое сужение гастроэнтероанастомоза. 4) Желудочно-кишечные, желудочно-билиарные, еюноободочные свищи. 5) Синдром приводящей петли. 6) 7) 8) II. 1) 2) 3) 4) 5) 6) 7) 8) 9) 10) Абдоминальный болевой синдром, обусловленный экстравазальной компрессией чревного ствола и чревным ганглионевритом Осложнения вследствие нарушения методики операции. Каскадная деформация желудка. Функциональные: Демпинг-синдром. Гипогликемический синдром. Энтерогенный синдром. Функциональный синдром приводящей петли. Постгастрорезекционная анемия. Постгастрорезекционная астения. Гастростаз. Диарея. Дисфагия. Щелочной рефлюкс-гастрит. 1.1 Демпинг-синдром Демпинг-синдром встречается у 3,5-80% больных, перенесших резекцию желудка по Бильрот-II. В развитии демпинг- синдрома основное значение придается ускоренной эвакуации содержимого культи желудка и стремительному пассажу пищевых масс по тонкой кишке, обладающих гиперосмолярностью, что приводит к ряду нарушений: 1) повышению осмотического давления в кишке с диффузией плазмы в ее просвет и, как следствие этого, уменьшению ОЦК; 2) быстрому всасыванию углеводов, стимулирующих избыточное выделение инсулина, со сменой гипергликемии на гипогликемию; 3) раздражению рецепторного аппарата тонкой кишки, что приводит к стимуляции выделения биологически активных веществ (ацетилхолин, секретин, кинины, гистамин и др.), повышению уровня гастроинтестинальных гормонов. Жалобы: слабость, потливость, сердцебиение, бледность или гиперемия лица, сонливость, повышение АД, головокружение, иногда обморочное состояние) и гастроинтестинальный компонент (тяжесть и дискомфорт в эпигастральной области, тошнота, рвота, отрыжка и другие диспепсические явления, метеоризм, понос). Эти явления возникают во время еды или спустя 5-20 мин после нее, особенно после приема сладких и молочных блюд. Продолжительность приступов от 10 мин до нескольких часов. На основании жалоб, клинической картины, состояния питания и степени потери трудоспособности оценивается тяжесть демпинг-синдрома Демпинг-синдром 1 степени – это легкая форма заболевания, характеризующаяся слабо выраженными клиническими и непродолжительными по времени 10-15 минут приступами слабости или недомогания после приема сладкой пищи и молока. При соблюдении диеты и режима питания больные чувствуют себя хорошо и трудоспособны. Дефицит веса до 3-5 килограмм, но питание удовлетворительное. При исследовании сахарной кривой гипергликемический коэффициент не превышает 1,5-1,6. Пульс во время демпинг-синдрома учащается на 10 ударов в минуту, систолическое давление снижается на 5 мм рт ст. Эвакуация бария из желудка совершается в течение 15-20 минут, а пищевого завтрака 60-70 мин. Время нахождения контрастного вещества в тонком кишечнике длится не менее 5 часов. Демпинг-синдром 2 степени характеризуется клиническими проявлениями средней тяжести. Приступы могут проявляться после приема любой пищи и длятся 30-40 минут, по своей яркости они имеют более выраженный характер. Стул неустойчивый. Трудоспособность снижена. Дефицит веса составляет 8-10 кг. Гипергликемический коэффициент доходит до 1,6-1,7. Пульс во время приступа учащается на 10-15 ударов, артериальное давление снижается на 5-10 мм рт ст. Культя желудка опорожняется от бария в течение 10-15 мин, от пищевого завтрака – за 30-40 минут. Время нахождения бария в тонком кишечнике не более 3-3,5 часов. Демпинг-синдром 3 степени – тяжелая форма заболевания. Расстройства возникают после каждого приема пищи и продолжаются 1,5-2 часа. Больные во время приступа вынуждены лежать, т.к. при попытке встать наступает обморок. Боязнь приема пищи и резкие нарушения в процессе пищеварения и усвоения пищи приводят больных к истощению. Изнуряющий понос. Трудоспособность значительно снижена, больные имеют инвалидность 2 группы. Дефицит веса до 13-15 кг. Гипергликемический коэффициент 2,0-2,5. Во время приступа заболевания пульс учащается на 15-20 ударов, систолическое давление снижается на 10- 15 мм рт ст. Эвакуация бария из культи желудка совершается в течение 5-7 минут, пищевого завтрака – за 12-15 минут. Время нахождения бария в тонком кишечнике не более 2-2,5 часов. Демпинг-синдром 4 степени также относится к тяжелой форме заболевания. У этой категории больных к вышеописанным проявлениям присоединяются еще дистрофические изменения внутренних органов, значительное истощение, доходящее до кахексии, гипопротеинемия, безбелковые отеки, анемия. Больные совершенно нетрудоспособны, нередко нуждаются в постороннем уходе. Ряд авторов объединяют 3 и 4 степени в одну – тяжелую степень. Диагностика: Лабораторные методы: Общий анализ крови. Электролиты, белки крови, сахар крови, сахарная кривая. Специальные инструментальные: фиброгастродуоденоскопия. рентгеноконтрастное исследование: быстрая эвакуация бариевой взвеси («сброс») из культи желудка и ускоренный пассаж по тонкой кишке. Лечение Консервативное при I и II степени демпинг-синдрома. Начинать еду рекомендуется с плотных блюд, после приема пищи желательно лежать в постели или полулежать в кресле 30 мин. Фармакотерапия: местноанестезирующие средства (новокаин 0,5% раствор по 30-50 мл или анестезин 0,3 г внутрь за 20-30 мин до еды), антихолинергические и ганглиоблокирующие средства (ношпа 0,04 г, бензогексоний 0,1 г, ганглерон 0,04 г внутрь 2-4 раза в день, при выраженном проявлении синдрома препараты можно вводить внутримышечно). Показаны антисеротониновые препараты – резерпин по 0,00025 г или октадин (исмелин) по 0,025 г 2 раза в день, секретин, который вводят внутримышечно в зависимости от выраженности синдрома в суточной дозе от 10 до 130 ЕД в течение 1-3 недель. Реконструктивные операции: уменьшение размеров желудочно-кишечного соустья при операции Бильрот-2. наложение добавочного межкишечного анастомоза между приводящей и отводящей петлей по Брауну. образование дополнительного кишечного резервуара из спаренных между собой кишечных петель (операция Пота). фиксация приводящей петли к малой кривизне желудка. реконструкция желудочно-кишечного соустья типа Бильрот- 2 в операцию Бильрот-1. реконструкция с изоперистальтическим кишечным трансплантатом между культей желудка и 12 перегной кишкой (операция Захарова-Генлея). реконструкция с антиперистальтическим сегментом тощей кишки между культей желудка и 12перстной кишкой (операция Геррингтона). реконструкция с толстокишечной пластикой. сужение гастродуоденального анастомоза после резекции желудка по Бильрот-1 (операция Макаренко). Гипогликемический синдром (ГС) известен также как поздний демпинг-синдром и является, по существу, его продолжением. ГС встречается у 5–10 % больных. Считается, что в результате ускоренного опорожнения культи желудка в тощую кишку попадает сразу большое количество готовых к всасыванию углеводов. В крови быстро и резко повышается уровень сахара, гипергликемия вызывает ответную реакцию системы гуморальной регуляции с избыточным выделением инсулина. Увеличение количества инсулина приводит к падению концентрации сахара и развитию гипогликемии. Диагностика ГС основывается на характерной клинической картине. Синдром проявляется мучительным чувством голода, спастической болью в эпигастрии, слабостью, усиленным потоотделением, чувством жара, сердцебиением, головокружением, потемнением в глазах, дрожанием всего тела, иногда потерей сознания. Приступ возникает через 2–3 ч после еды и длится от нескольких минут до 1,5–2 ч. Лечение: Помимо диетотерапии, рекомендуются средства, воздействующие на нервную систему, — препараты брома, электро-, гидропроцедуры и пр 1.2 Синдром приводящей петли Возникает в 3-29% случаев после резекции желудка по Бильрот II вследствие нарушения эвакуации дуоденального содержимого и попадания части съеденной пищи не в отводящую, а в приводящую петлю тощей кишки. Выделяют функциональный, возникающий как следствие дискинезии двенадцатиперстной кишки, приводящей петли, сфинктера печеночно-поджелудочной ампулы, желчного пузыря, и органический, обусловленный механическим препятствием (слишком длинная приводящая петля без брауновского соустья; слишком короткая приводящая петля, которая в результате дополнительного фиксирования к малой кривизне может создать перегиб кишки; горизонтальное расположение линий желудочнокишечного анастомоза, ротация приводящей петли вокруг своей продольной оси; рубцы, спайки, опухоли или язвенный стеноз приводящей или отводящей петель; антиперистальтическое расположение кишки). Может быть острой и хронической. Чаще хроническая. И также выделяют 4 степени тяжести. Жалобы: распирающая боль в правом подреберье вскоре после еды, которая стихает после достаточно обильной рвоты желчью. В эпигастральной области пальпируется растянутая приводящая петля тощей кишки в виде эластичного безболезненного образования, исчезающего после рвоты. Диагностика: рентгенологическими признаками синдрома приводящей петли являются длительная задержка контраста в приводящей петле тощей кишки, нарушение ее перистальтики, расширение петли. в кале содержится существенное количество непереваренного жира и мышечных волокон, больные равномерно теряют в весе и слабеют Лечение: оперативное вмешательство заключается в следующих реконструкциях: У-образный анастомоз по Ру дуоденоеюноанастомоз энтеро-энтероанастомоз по Брауну резекция 12-перстной кишки подшивание приводящей петли тонкой кишки к малой кривизне желудка перевод резекции желудка по Бильрот-2 в Бильрот-1 Пептические язвы (ПЯ) после резекции желудка могут образоваться в зоне анастомоза со стороны культи желудка, тощей кишки или в месте соустья. ПЯ развиваются у 1-3%. Сроки развития ПЯ зоны анастомоза – от нескольких месяцев до 1-8 лет после операции. Причины их образования: экономная резекция, оставленный участок антрального отдела желудка с гастринпродуцирующими клетками. гастринома поджелудочной железы или другая эндокринная патология (синдром Золлингера – Эллисона). вагусная доминанта. Клинические проявления ПЯ анастомоза напоминают симптоматику язвенной болезни. Однако заболевание обычно протекает с более выраженным и упорным болевым синдромом, чем до операции, нередки осложнения в виде кровотечений и пенетрации язвы. Диагностика рентгенологический и эндоскопический метод позволяет подтвердить диагноз. зондовые методы: внутрижелудочной рН-метрии и аспирационно-титрационный. Лечение При пептической язве анастомоза или рецидиве язвы после ваготомии назначают комплексную противоязвенную терапию, принципы которой не отличаются от таковой при обострении язвенной болезни. Хирургическое лечение пептических язв: реконструктивная резекция культи желудка и стволовая ваготомия. видеоторакоскопическая стволовая ваготомия. Постгастрорезекционная дистрофия: возникает после резекции желудка, выполненной по способу Бильрот II. В патогенезе ведущая роль отводится расстройству пищеварения и всасывания вследствие недостаточности панкреатической секреции и поражения тонкой кишки. Жалобы: на урчание и вздутие кишечника, диарею. Характерны симптомы нарушения всасывания: снижение массы тела, признаки гиповитаминоза (изменения кожи, кровоточивость десен, ломкость ногтей, выпадение волос и др.), судороги в икроножных мышцах и боль в костях, обусловленные нарушениями минерального обмена. Клиническая картина может дополняться симптомами поражения печени, поджелудочной железы, а также психическими расстройствами в виде ипохондрического, истерического и депрессивного синдромов. Лабораторная диагностика: гипопротеинемия вследствие снижения уровня альбуминов, нарушения углеводного и минерального обменов. Постгастрорезекционная анемия: выявляется у 10-15% больных, перенесших резекцию желудка. Встречается в 2 вариантах: гипохромная железодефицитная анемия и гиперхромная В12- дефицитная анемия. Причиной железодефицитной анемии в большинстве случаев служат кровотечения из пептических язв анастомоза, которые нередко протекают скрытно. После удаления антрального отдела желудка выпадает продукция внутреннего фактора, что резко понижает утилизацию витамина B12, а также фолиевой кислоты. Этому же способствует изменение кишечной микрофлоры. Лечение: препараты железа или вит В12. Лабораторная диагностика основывается на изучении периферической крови и костного мозга. ХРОНИЧЕСКИЙ ПОСТГАСТРОРЕЗЕКЦИОННЫЙ ПАНКРЕАТИТ. После операций на желудке но поводу язвенной болезни возникают различные нарушения анатомических взаимоотношений и нейрогуморальной регуляции органов гепатопанкреатодуоденальной зоны, вызывающие развитие хронического панкреатита. В литературе имеются многочисленные данные о возникновении после резекции желудка выраженных изменений в паренхиме железы, нарушении ее функционального состояния. В патогенезе хронического панкреатита играют роль такие факторы, как застой в двенадцатиперстной кишке, повышение в ней внутрипросветного давления, атония сфинктер Одди. заброс дуоденального содержимого в протоки поджелудочной железы, дискинезия желчных путей и дегенеративно-воспалительные изменения в печени. В клинической картине хронического постгастрорезекционного панкреатита на первое место выходит болевой синдром. боли, как правило, постоянные, возникают в энигастральной области и иррадиируют в спину, грудную клетку, надилечья. могут принимать типичный опоясывающий характер. Часто бывают поносы, исхудание. Хронический панкреатит может сочетаться с демпинг-синдромом, агастральной астенией и в гаком случае еще больше отягощает состояние больных. Лечение хронического постгастрорсзскционного панкреатита консервативное и включает соблюдение щадяшей диеты и режима питания, заместительную терапию (панзинорм, фестал, инте-стопан и др.). а также физиопроцедуры и новокаиновые блокады. Чревный нейроишемический болевой синдром 1.Экстравазальная компрессия чревного ствола 2.Чревный ганглионеврит Патогенетические механизмы ЧНИС 1.Механическая ирритация ганглиев чревного сплетения 2.Воспалительная ирритация ганглиев чревного сплетения 3.Воспалительная блокада ганглиев чревного сплетения 4.Снижение кровотока в бассейне чревной артерии. Лечение ЧНИС 1.Интраоперационная и транслюмбальная катетеризация и медикаментозная блокада чревного сплетения. Гервазиев В.Б. 2.Диафрагмальная декомпрессия чревного ствола. В группу болезней оперированного желудка входят и постваготомические синдромы они по структуре близки к постгастрорезекционным синдромам и включают: 1. Рецидив язвы.8% 2. Рефлюкс-эзофагит и рефлюкс-гастрит 3. Гипокинезия желудка и гастростаз. 15% 4. Абдоминальный болевой синдром, связанный с ЭКЧС (Компрессионный стеноз чревного ствола) и чревным ганглионевритом.0,5% 5. Постваготомическая диарея 2% 6. Дэмпинг-синдром.10% Лечение постваготомических синдромов 1.Осложненная рецидивирующая язва является показанием к Реконструктивной резекции желудка по Ру. 2.Рефлюкс-эзофагиты при наличие гистологического подтверждения лечатся применением операции эзофагофундопликации по Ниссену. 3. ЭКЧС коррегируется путем диафрагмальной декомпрессии чревного ствола. Дисфагия – осложнение, характерное для раннего послеоперац. периода. Причиной дисфагии в раннем послеоперационном периоде служат травма и отек стенки пищевода, сдавление ее фундопликационной манжетой. Кроме того, денервация дистальной части пищевода вызывает временное нарушение функции кардии. Развитие дисфагии в более отдаленные от ваготомии сроки связывают с рефлюкс-эзофагитом и фиброзом в зоне операции. При более выраженных и стойких дисфагических расстройствах рентгенологически выявляют расширение и заостренное сужение дистального сегмента пищевода, а при эндоскопическом исследовании – рефлюкс-эзофагит. Гастростаз может возникнуть после всех видов ваготомии. Даже после селективной проксимальной ваготомии у 1,5-10% оперированных больных определяется замедленное опорожнение желудка. Двигательно-эвакуаторные нарушения желудка после ваготомии бывают двух видов: механические и функциональные. Механический гастростаз бывает обусловлен непроходимостью выходного отдела желудка в области пилоропластики или гастроэн- тероанастомоза. Функциональный гастростаз возникает вследствие нарушения ритма перистальтической волны желудка, а также пересечения антральных нервов Латарже, что приводит к некоординированным по времени и направлению движениям и механическому перерастяжению его стенок. Жалобы: ощущение полноты в подложечной области, тошнота, эпизодические боли. При тяжелых формах гастростаза больного беспокоят почти постоянная боль и ощущения тяжести в верхних отделах живота, обильная рвота застойным желудочным содержимым. Рвота облегчает состояние больного, что побуждает вызывать ее искусственно. Диагностика – при рентгенологическом исследовании отмечают задержку контрастной массы в желудке, вялую и поверхностную перистальтику, а также увеличение размеров желудка.