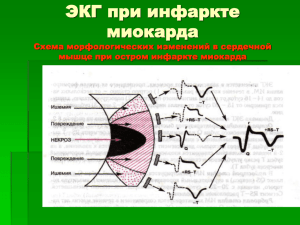
А. Л. Сыркин ЭКГ для врача общей практики Рекомендуется Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебного пособия для системы послевузовского профессионального образования врачей Москва «Медицина» 2007 УДК 616.12—008.1-073.96 ББК 54.101 С95 Сыркин А. Л. С95 ЭКГ для врача общей практики. — М.: ОАО «Издательство «Медицина», 2007. — 176 с: ил. ISBN 5-225-03967-7 В книге изложены основы анализа ЭКГ и его значение при основных заболеваниях сердца и синдромах: нарушениях ритма сердца, проводимости, ишемии и инфаркте миокарда, тромбоэмболии легочной артерии, мио- и перикардитах и т.д. Представлены ЭКГ при гипертрофии отделов сердца, функциональных пробах, различных видах электрокардиостимуляции. В заключительном разделе приведены ЭКГ для самопроверки. Для врачей общей практики, терапевтов и студентов старших курсов медицинских вузов. ББК 54.101 ISBN 5-225-03967-7 © А. Л. Сыркин, 2006 Все права автора защищены. Ни одна часть этого издания не может быть занесена в память компьютера либо воспроизведена любым способом без предварительного письменного разрешения издателя. Содержание Предисловие Общие сведения Элементы электрокардиограммы Регистрация электрокардиограммы Электрическая ось сердца Гипертрофия миокарда Нарушения проведения возбуждения (блокады) Синоаурикулярные блокады Внутрипредсердные блокады Атриовентрикулярные блокады Внутрижелудочковые блокады Нарушения ритма сердца Синусовые нарушения сердечного ритма Предсердная экстрасистолия Предсердная пароксизмальная тахикардия Трепетание предсердий Фибрилляция (мерцание) предсердий Атриовентрикулярная (узловая) экстрасистолия Атриовентрикулярная (узловая) пароксизмальная тахикардия Желудочковая экстрасистолия Желудочковая пароксизмальная тахикардия Трепетание и фибрилляция желудочков Парасистолия. Атриовентрикулярная диссоциация. Миграция водителя ритма Выскальзывающие возбуждения и замещающие ритмы Синдром слабости синусового узла Синдромы преждевременного возбуждения желудочков Электрокардиограмма при ишемии и инфаркте миокарда Топическая диагностика инфаркта миокарда Особенности ЭКГ при повторном инфаркте миокарда ЭКГ при инфаркте миокарда без зубца Q Острое легочное сердце Острый перикардит Острый миокардит Синдром преждевременной (ранней) реполяризации миокарда желудочков Синдром удлиненного интервала Q—T Синдром Бругада ЭКГ при декстрокардии ЭКГ при лечении сердечными гликозидами Нарушения электролитного баланса Электрическая стимуляция сердца ЭКГ при функциональных пробах Анализ и интерпретация ЭКГ Электрокардиограммы для самоконтроля Заключения по электрокардиограммам для самоконтроля ПРЕДИСЛОВИЕ В 1902 г. В. Эйнтховен предложил метод регистрации биоэлектрических процессов, протекающих в сердце. С тех пор свыше 100 лет электрокардиография — самый распространенный инструментальный метод исследования сердца. Метод прост, надежен, дает огромный объем информации. Освоение электрокардиографии представляет определенные трудности для студента и начинающего врача даже при наличии многочисленных руководств. (Возможно, отчасти это связано с тем, что их пишут крупные специалисты, которым даже сложное представляется простым.) В то же время недостаточно ориентироваться лишь на описание электрокардиограммы и заключение, сделанное другим врачом, пусть даже более квалифицированным, но не владеющим всей информацией о больном. Цель настоящего издания — максимально облегчить первое знакомство с электрокардиограммой (ЭКГ). Соответственно, материал излагается в чрезвычайно упрощенном виде и ограничен необходимым минимумом; многие важные вопросы и даже целые разделы остались не рассмотренными. Однако многолетний опыт работы со студентами и начинающими (и не только начинающими) врачами убедил нас в полезности такой первой ступеньки в постижении клинической электрокардиографии для многих из них. Автор приносит благодарность канд. мед. наук М. К. Габуния за помощь в подготовке рукописи. Профессор А. Л. Сыркин ОБЩИЕ СВЕДЕНИЯ Электрокардиограмма (ЭКГ) — суммарное отражение электрических явлений в сердце в течение сердечного цикла. Их возникновение обусловлено изменениями электрического заряда на внешней и внутренней сторонах мембраны миокардиоцитов и в проводящих структурах сердца. В покое внешняя поверхность мембраны имеет положительный заряд, внутренняя — отрицательный. Такое состояние (поляризация) характеризуется на ЭКГ прямой линией (изоэлектрическая линия). В период возбуждения миокарда, когда электрические потенциалы по обе стороны мембраны меняют свой знак (деполяризация), и затем по мере возвращения к исходному состоянию (реполяризация) регистрируется собственно ЭКГ. Процесс возбуждения возникает в синусовом узле, расположенном в правом предсердии в области устья верхней полой вены (рис. 1). Затем возбуждение, распространяясь по предсердным проводящим путям, охватывает правое и левое предсердия и далее, пройдя через атриовентрикулярное соединение (сюда относят, помимо самого атриовентрикулярного узла, прилегающие к нему участки предсердий и начальную часть пучка Гиса — предсердно-желудочкового пучка), охватывает желудочки. В период задержки возбуждения при прохождении им атриовентрикулярного узла осуществляется систола предсердий. В желудочках возбуждение распространяется по стволу предсердно-желудочкового пучка (Гиса), а затем по его правой и левой ножкам. В последней выделяют переднюю и заднюю ветви. Возбуждение охватывает вначале межжелудочковую перегородку, затем субэндокардиальные слои миокарда и от них распространяется к его наружной поверхности, последовательно возбуждая всю толщу миокарда желудочков. В сердце могут существовать — в «спокойном» или активном состоянии — и аномальные проводящие пути (см. далее). ЭЛЕМЕНТЫ ЭЛЕКТРОКАРДИОГРАММЫ Электрокардиограмма (рис. 2) включает предсердный и желудочковый комплексы. В предсердном выделяют зубец Р и интервал P—Q (или P—R). Зубец Р регистрирует охват возбуждением предсердий (деполяризации предсердий). Процесс их реполяризации совпадает с началом желудочкового комплекса и «тонет» в нем. В норме зубец Р положительный, но при некоторых нарушениях сердечного ритма, когда возбуждение охватывает предсердия в необычном порядке — снизу вверх, от атриовентрикулярного соединения к синусовому узлу, — он негативен. Интервал P—Q (P—R) соответствует времени возбуждения предсердий и прохождения импульса через атриовентрикулярное соединение. Принято обозначать его как интервал P—Q вне зависимости от того, с какого зубца начинается желудочковый комплекс ЭКГ. В норме ширина зубца Р не превышает 100 мс, а интервал Р— Q составляет 120—180 мс в зависимости от частоты синусового ритма (при брадикардии — до 200 мс). Амплитуда зубца Р в норме не превышает 2,5 мм (1 mV = 10 мм). В желудочковом комплексе выделяют начальную часть (комплекс QRS) и конечную (сегмент S— Т и зубец 7). Комплекс QRS отражает возбуждение (деполяризацию) миокарда желудочков. В нем в норме обязательно присутствует зубец R — всегда положительный. Исключением является отведение aVR, где зубцы ЭКГ меняют свою полярность. Зубцы Q и S (их разделяет зубец R) — всегда отрицательные — могут отсутствовать. Основные варианты комплекса QRS представлены на рис. 3. Ширина комплекса QRS в норме менее 120 мс. Сегмент ST (реально это может быть RT, но и в этом случае обычно его называют сегментом ST) начинается от точки перехода в него зубца R или S (точка j — junction) и заканчивается в месте начала зубца Т. Это — время от окончания деполяризации до начала реполяризации миокарда желудочков. В норме сегмент ST находится на изоэлектрической линии или близок к ней. Зубец Т характеризует процесс реполяризации миокарда желудочков. В норме он, как правило, положителен (за исключением отведения V1, см. далее), но варьирует по продолжительности и высоте. Наконец, необязательным компонентом ЭКГ является положительный зубец U, возникающий в конце нисходящего колена зубца Т или сразу после него. Относительно происхождения зубца U существует несколько гипотез; ему не придается существенного практического значения. Время от начала желудочкового комплекса до окончания зубца Т (интервал Q—T) называют временем электрической систолы сердца. В норме его продолжительность, определяемая по формуле Базетта для мужчин и женщин и приводимая в специальных таблицах, зависит от частоты сердечных сокращений, но не превышает 440—460 мс. РЕГИСТРАЦИЯ ЭЛЕКТРОКАРДИОГРАММЫ Форма электрокардиографического комплекса зависит от локализации электродов, воспринимающих электрический потенциал сердца и передающих его через систему усиления на регистрирующее устройство. Стандартная ЭКГ записывается в 12 отведениях: 3 отведениях от конечностей, 3 «усиленных» отведениях от конечностей и 6 грудных отведениях. Для регистрации ЭКГ на правую руку накладывают красный электрод, на левую — желтый, на левую ногу — зеленый и на правую ногу — черный («земля»). В отведениях от конечностей (отведения I, II и III) регистрируется соответственно разность потенциалов между правым и левым предплечьями, правым предплечьем и левой голенью, левым предплечьем и левой голенью (рис. 4). Также от конечностей — правой руки, левой руки и левой ноги — регистрируют «усиленные» (augmented) отведения aVR, aVL и aVF1. При этом отведение aVL сходно с отведением I, aVF — со II и III, a aVR является как бы «перевернутым» отведением И. Отведение aVR практически используют лишь для определения электрической оси сердца (см. далее). Грудные отведения регистрируются путем перестановки грудного электрода (при одноканальной записи) или одновременной регистрацией со всех шести точек в следующих позициях (рис. 5): — V1 в четвертом межреберье по правому краю грудины; — V2 в четвертом межреберье по левому краю грудины; — V3 в середине расстояния между позициями V2 и V4; — V4 в пятом межреберье по левой среднеключичной линии; — V5 и V6 соответственно по левой передней подмышечной линии и левой средней подмышечной линии на уровне электрода V4. Дополнительно могут регистрироваться отведения V7—V9 (по левой задней подмышечной, левой лопаточной и левой околопозвоночной линиям), высокие грудные отведения — на 1—2 межреберья выше обычных, правые грудные отведения — симметрично отведениям V3—V6 (отведения V3R и т.д.). 1 При регистрации стандартных отведений определяется разность потенциалов между двумя конечностями, а при регистрации усиленных отведений — разность потенциалов между соответствующей конечностью и средним потенциалом двух других. Возможна синхронная запись нескольких десятков грудных отведений — прекордиальная картография (электроды расположены на специальном поясе, надеваемом на грудную клетку) с автоматической обработкой полученных данных. Иногда регистрируют также двухполюсные отведения по Небу. Для этого электрод с правой руки помещают в позицию V1, с левой ноги — в позицию V4, с левой руки — в позицию V7. Полученные 3 отведения — D (dorsalis), A (anterior), I (inferior) — используют для уточнения очаговых поражений задней, переднебоковой и верхних отделов передней стенки левого желудочка. Для дифференциации желудочковых и наджелудочковых аритмий полезны чреспищеводные отведения ЭКГ, в которых регистрируется высокоамплитудный зубец Р. ЭКГ записывается на бумажной ленте, двигающейся обычно со скоростью 25 или 50 мм/с (скорость 50 мм/с используется реже, но при ней четче выявляются небольшие изменения в рисунке ЭКГ, особенно в зубце Р). Эта лента разграфлена на большие (каждая сторона равна 5 мм) и малые (каждая сторона равна 1 мм) квадраты. При скорости движения ленты 25 мм/с малый квадрат соответствует 0,04 с, а большой — 0,2 с (рис. 6). Исходя из этих данных, нетрудно определить число сердечных сокращений при правильном синусовом ритме. Так, на рис. 6 расстояние R—R составляет 21 малый квадрат, т. е. соответствует 0,84 с. Следовательно, за 1 мин происходит 60: 0,84 = 73 сокращения сердца2. 2 В современных электрокардиографах расчет числа сердечных сокращений в 1 мин, продолжительности P—Q, QRS, Q— Т производится автоматически. Существуют также специальные линейки для определения этих показателей. ЭЛЕКТРИЧЕСКАЯ ОСЬ СЕРДЦА Под электрической осью сердца (ЭОС) понимают суммарный вектор деполяризации желудочков, т. е. результат сложения многочисленных электродвижущих сил (биотоков), возникающих при возбуждении миокарда. Положение электрической оси сердца характеризуется степенью ее отклонения от горизонтальной линии (т. е. от оси I отведения, см. рис. 4), которое может быть рассчитано в градусах (угол а). В норме ЭОС (суммарный вектор электродвижущей силы желудочков) примерно соответствует анатомической оси сердца — от базальных отделов к верхушке сердца (срединное положение ЭОС, рис. 7). К вариантам нормы относятся горизонтальное, т. е. умеренно смещенное влево (например, у гиперстеников с высоким стоянием диафрагмы и «лежащим» сердцем), и вертикальное, т. е. умеренно смещенное вправо (например, у астеников с низким стоянием диафрагмы и с «висящим» сердцем), положение ЭОС. При срединном положении ЭОС в стандартных отведениях от конечностей RII > RI > > RIII; при отклонении ЭОС влево RI > RII> RIII и SIII > RIII (рис. 8); при отклонении ЭОС вправо RIII > RII> RI, и SI > RI (рис. 9). Рис. 7. Нормальное (срединное) положение электрической оси сердца. Более выраженные отклонения ЭОС влево или вправо связаны с гипертрофией миокарда желудочков, нарушениями внутрижелудочковой проводимости и некоторыми другими патологическими состояниями (например, при перегрузке правого желудочка у больных с острым легочным сердцем, см. далее). Отклонения ЭОС отражают главным образом изменения положения сердца во фронтальной плоскости. Наряду с этим может происходить ротация сердца вдоль его анатомических осей — продольной и поперечной — с поворотами по ходу часовой стрелки и против него. Повороты вокруг продольной оси могут сопровождаться выраженным зубцом Q в тех или иных отведениях от конечностей; однако, как правило, это неширокие и не очень глубокие зубцы и их нетрудно отличить от зубца Q, обусловленного инфарктом миокарда (см. далее). ГИПЕРТРОФИЯ МИОКАРДА Гипертрофия любого отдела миокарда сопровождается повышением его электрической активности и увеличением времени его охвата возбуждением. На ЭКГ это проявляется увеличением амплитуды и ширины соответствующих зубцов, а при гипертрофии желудочков — и изменением ЭОС. Следует иметь в виду, что электрокардиографические признаки гипертрофии камер сердца могут не совпадать с данными эхокардиографии, которые в таких случаях обычно более достоверны. При рассмотрении признаков гипертрофии предсердий следует иметь в виду, что зубец Р является суммой Р правого и левого предсердий. Следовательно, гипертрофия правого предсердия приведет к увеличению амплитуды начальной части зубца Р, но его продолжительность в целом не увеличится (рис. 10, б). Гипертрофия левого предсердия сопровождается увеличением амплитуды конечной части зубца Р и увеличением его продолжительности свыше 0,10 с (рис. 10, в). Соответственно наиболее частым причинам гипертрофии предсердий (легочное сердце, митральный порок сердца), в этих случаях часто используют термины «P-pulmonale» и «Р-mitrale». При гипертрофии правого предсердия увеличение амплитуды зубца Р наиболее выражено в отведениях II, III, aVF (более 2,5 мм), одновременно в отведении V1 амплитуда положительного Р увеличивается, он может быть острым (рис. 11). При гипертрофии левого предсердия уширение и двувершинность зубца Р наиболее выражены в отведениях I, II, aVL, V5, V6; в отведении V, зубец Р негативный или двухфазный (+, —), причем негативная фаза преобладает (рис. 12). При гипертрофии обоих предсердий имеется комбинация перечисленных выше признаков; Р может быть двувершинным, удлиненным; в отведении V1 увеличена амплитуда как положительной, так и отрицательной фазы. Гипертрофия желудочков, как уже сказано, обычно сопровождается увеличением и уширением зубцов комплекса QRS (главным образом зубцов R и S). При этом сегмент ST при высоком зубце R обычно расположен ниже изоэлектрической линии и переходит в негативный зубец Т. При глубоком зубце S наблюдается обратное соотношение: сегмент ST выше изоэлектрической линии и переходит в позитивный зубец Т. Эта дискордантность зубцов начальной и конечной частей желудочкового комплекса особенно выражена при гипертрофии левого желудочка. По мере нарастания дистрофических изменений в гипертрофированном миокарде зубец Т может становиться конкордантным основному зубцу комплекса QRS: позитивный зубец Т при высоком зубце R, негативный зубец Т при глубоком зубце S. При гипертрофии левого желудочка (рис. 13), соответственно его анатомической позиции, суммарный вектор комплекса QRS отклоняется влево и в большей степени — кзади. В отведениях от конечностей это обычно сопровождается появлением высокого RI и глубокого SIII. Ширина комплекса QRS может доходить до 0,11 с и даже составляет 0,12 с. Основные (определяющие) изменения регистрируются в грудных отведениях: в левых грудных отведениях (V5,6) резко возрастает амплитуда зубца R, а в правых (V1,2) — зубца S. При этом, как правило, SVI + RV5,6 > 35 мм (критерий Соколова—Лайона), RV46 > 25 мм. Может наблюдаться картина неполной блокады левой ножки предсердножелудочкового пучка (см. ниже). Изменения сегмента ST и зубца Т обычно соответствуют закономерностям, описанным ранее. При гипертрофии правого желудочка происходит отклонение ЭОС вправо с одновременной ротацией сердца вокруг его продольной оси по часовой стрелке. При этом изменения в отведениях от конечностей относительно незначительны и сводятся к преобладанию зубца S в отведениях I, aVL и зубца R в отведении III, aVF. В других случаях (значительно реже, при смещении верхушки сердца кзади) во всех стандартных отведениях от конечностей (I, II, III) появляется глубокий зубец S («синдром трех S» или «S-тип»). В грудных отведениях при гипертрофии правого желудочка выделяют несколько вариантов изменений ЭКГ. Общим для них является смещение переходной зоны3 влево с регистрацией зубца S вплоть до отведения V6. Основными электрокардиографическими вариантами при гипертрофии правого желудочка являются так называемые R-тип и RSR — тип, названные так по характеру комплекса QRS в отведении V1. R-тип наблюдается при резко выраженной легочной гипертензии, как правило, у лиц с врожденными пороками сердца. В отведении V1 зубец R преобладает над зубцом S, его амплитуда превышает 5 мм и может достигать 10 мм и более. В отведении V6 наблюдается обратное соотношение: зубец S преобладает над зубцом R. 3 Переходная зона — грудное отведение, в котором R = S; в норме — отведение V3. RSR или rSR_ — тип (рис. 14) соответствует меньшей степени гипертрофии правого желудочка. Имеет место неполная блокада правой ножки предсердножелудочкового пучка (см. далее). При гипертрофии обоих желудочков могут наблюдаться сочетания различных признаков гипертрофии каждого из них. Однако возможно наличие признаков гипертрофии какого-либо одного желудочка (при явном его преобладании) или же взаимное частичное нивелирование. В заключение необходимо указать, что блокады ножек предсердно-желудочкового пучка и некоторые другие электрокардиографические синдромы могут значительно затруднять выявление электрокардиографических признаков гипертрофии миокарда желудочков. НАРУШЕНИЯ ПРОВЕДЕНИЯ ВОЗБУЖДЕНИЯ (БЛОКАДЫ) Нарушение проведения импульса может возникнуть на любом уровне. Соответственно различают следующие виды блокад: • синоаурикулярную (синоатриальную); • внутрипредсердную; • атриовентрикулярную; • внутрижелудочковую. СИНОАУРИКУЛЯРНЫЕ БЛОКАДЫ Выделяют три степени синоаурикулярной (синоатриальной) блокады. При I степени замедляется проведение синусового импульса к предсердиям. При II степени не все импульсы из синусового узла доходят до предсердий. При III степени блокируются все синусовые импульсы — наступает полная синоаурикулярная блокада. Блокада I степени может быть выявлена лишь с помощью специальных методов регистрации потенциалов, выявляющих электрическую активность синусового узла. В связи с тем, что замедление синоаурикулярного проведения для каждого импульса одинаково, обычная ЭКГ не претерпевает каких-либо отклонений от нормы, все ее комплексы ритмичны. Блокада III степени неотличима на обычной ЭКГ от остановки (прекращения функции) синусового узла. На ЭКГ она представлена замещающим ритмом — предсердным или узловым, редко желудочковым (см. ниже). Практически при регистрации обычной ЭКГ распознается лишь синоаурикулярная блокада II степени, которая может проявляться в двух вариантах. Первый вариант — все импульсы генерируются в синусовом узле ритмично, в обычном порядке, но внезапно один или несколько из них блокируются. Очевидно, на ЭКГ возникает пауза, равная 2 или более нормальным интервалам Р—Р (рис. 15); если блокируется каждый второй синусовый импульс, ритм сердца урежается вдвое. На ЭКГ регистрируется брадикардия; отличить ее от обычной синусовой брадикардии позволяет внезапное урежение сердечного ритма вдвое (или, наоборот, выход из брадикардии с учащением ритма вдвое). Второй вариант — постепенное замедление проведения импульса к предсердиям (феномен Венкебаха). Нарастающее замедление синоаурикулярной проводимости проявляется постепенным укорочением интервала Р—Р, пока, наконец, не наступит длинная пауза вследствие выпадения очередного Р, а вместе с ним и всего комплекса ЭКГ. При синоаурикулярной блокаде I и II типов могут возникать эктопические ускользающие возбуждения (см. далее), что в той или иной степени затрудняет расшифровку ЭКГ. ВНУТРИПРЕДСЕРДНЫЕ БЛОКАДЫ При этих блокадах нарушается прохождение возбуждения по предсердным проводящим путям, причем главную роль играет нарушение проводимости по пучку Бахмана, проводящему возбуждение от правого предсердия к левому. Внутрипредсердные блокады проявляются уширением (свыше 0,10— 0,11 с) и двувершинностью зубца Р, т. е. признаками, свойственными гипертрофии предсердий, которую они, как правило, сопровождают. Изредка наблюдается полная внутрипредсердная блокада, при которой правое предсердие и нижележащие отделы сердца возбуждаются в синусовом ритме, а в левом предсердии имеют место трепетание или фибрилляция, регистрируемые в отведении V1. АТРИОВЕНТРИКУЛЯРНЫЕ БЛОКАДЫ Атриовентрикулярные блокады сопровождаются ухудшением проведения импульсов через атриовентрикулярный узел (блокады I и II степени) или полным прекращением перехода возбуждения на желудочки (блокада III степени). Неполной атриовентрикулярной блокаде I степени свойственно замедление проведения импульса от предсердий к желудочкам, причем это замедление имеет постоянную величину. На ЭКГ это проявляется постоянно удлиненным интервалом P—Q (P—R) — более 0,20 с (рис. 16). Неполная атриовентрикулярная блокада II степени, при которой не все синусовые импульсы достигают желудочков, может быть двух типов. Первый тип неполной атриовентрикулярной блокады II степени (периодика Венкебаха—Самойлова, или тип I Мобитца): постепенное ухудшение проводимости до полного перерыва распространения возбуждения на желудочки. На ЭКГ регистрируется постепенное удлинение интервала P—Q (Р— R). Наконец, за 3-м, 4-м или еще следующим по порядку (тем чаще, чем хуже проводимость в атриовентрикулярном соединении) зубцом Р не возникает желудочковый комплекс ЭКГ, а после следующего зубца Р вновь воспроизводится вся периодика Венкебаха—Самойлова (рис. 17). 37 При втором типе неполной атриовентрикулярной блокады II степени (тип II Мобитца) интервал P—Q (P—R) остается постоянным, но в каком-то очередном возбуждении импульс к желудочкам не проводится — на ЭКГ регистрируется зубец P без последующего желудочкового комплекса (рис. 18). При неполной атриовентрикулярной блокаде II степени в зависимости от соотношения зубцов Р и полных комплексов ЭКГ говорят о проведении импульса 2:1, 3:2, 4:3 и т.д. Если при блокаде типа II Мобитца имеется проведение 3:1 или еще более нарушенное, говорят о неполной атриовентрикулярной блокаде высокой степени (рис. 19). По своим последствиям неполная атриовентрикулярная блокада высокой степени аналогична полной атриовентрикулярной блокаде (см. далее). Различает их то обстоятельство, что при неполной блокаде все желудочковые комплексы ЭКГ следуют за зубцом Р на равном расстоянии. Это подтверждает их принадлежность к синусовому ритму (в отличие от эктопической природы желудочковых комплексов при полной атриовентрикулярной блокаде). В связи с тем что при неполных атриовентрикулярных блокадах проведение возбуждения осуществляется в обычной последовательности, форма желудочковых комплексов при них остается неизменной. При атриовентрикулярной блокаде III степени (полная атриовентрикулярная блокада, или «полная поперечная блокада сердца») предсердия и желудочки разобщены полностью (рис. 20, а, б). При полной атриовентрикулярной блокаде на ЭКГ зубцы Р и желудочковые комплексы регистрируются каждый в своем ритме. Зубец Р может случайно оказываться перед комплексом QRS, но никакой закономерности в соотношении зубцов Р и желудочкового комплекса нет. Желудочки возбуждаются эктопическим импульсом, возникающим в атриовентрикулярном соединении (ниже уровня полного блока) или в предсердно-желудочковом пучке (Гиса). Соответственно выделяют проксимальный и дистальный типы полной атриовентрикулярной блокады. В любом случае ритм возбуждения желудочков ниже числа зубцов Р. Это урежение особенно значительно при дистальном типе, так как водитель ритма расположен в разветвлениях предсердно-желудочкового пучка (водитель ритма третьего порядка) и его автоматизм ниже, чем при импульсации из атриовентрикулярного узла — водителя ритма второго порядка. При проксимальном типе (см. рис. 20, а) возбуждение распространяется по желудочкам в обычной последовательности и на ЭКГ регистрируются желудочковые комплексы нормальной формы (если нет дополнительной блокады на уровне ветвей предсердно-желудочкового пучка — см. далее). При дистальной форме (см. рис. 20, б) возбуждение начинает распространяться по желудочкам из точки, находящейся ниже ствола предсердно-желудочкового пучка, и, следовательно, охват желудочков возбуждением будет отличаться от такового в норме. Таким образом, при дистальном типе желудочковый комплекс деформирован, ширина QRS превышает 0,12 с, зубец Т чаще дискордантен комплексу QRS. В целом форма желудочкового комплекса при дистальной блокаде схожа с блокадой одной из ножек предсердно-желудочкового пучка (см. далее) в зависимости от того, в каком желудочке возникает возбуждение. При дистальном типе возбуждение возникает в центре автоматизма 3-го порядка, поэтому частота желудочковых сокращений будет ниже, чем при полной блокаде проксимального типа (соответственно 25—40 и менее или 40—60 в 1 мин). Редкий желудочковый ритм может сопровождаться эпизодами потери сознания (синдром Морганьи—Адамса— Стокса). ВНУТРИЖЕЛУДОЧКОВЫЕ БЛОКАДЫ Нарушения внутрижелудочковой проводимости могут возникать на любых уровнях ниже места деления предсердно-желудочкового пучка (Гиса) на левую и правую ножки. На их электрокардиографическую картину оказывают влияние следующие факторы: • локализация нарушения проводимости в одной из трех ветвей предсердножелудочкового пучка (левая ножка делится на переднюю и заднюю ветви); • степень нарушения проводимости — от замедления проведения возбуждения до полной блокады; • чрезвычайная вариабельность строения внутрижелудочковой проводящей системы (рис. 21). Соответственно современной классификации внутрижелудочковые блокады могут быть полными и неполными, монофасцикулярными (правая, левая передняя и левая задняя), бифасцикулярными (возможны 3 варианта), трифасцикулярными. Из рис. 21 видно, что такие диагнозы, как, например, «блокада левой передней ветви пучка Гиса», не представляются абсолютно убедительными. Наибольшее практическое значение имеют выявление нарушения проведения импульсов в проводящей системе одного или обоих желудочков и оценка тяжести этого нарушения. Мы ограничимся здесь описанием блокады правой и левой ножек предсердно-желудочкового пучка. Для блокады ножек указанного пучка характерны: 1) уширение и деформация комплекса QRS; 2) дискордантность максимального зубца комплекса QRS и зубца Т (рис. 22). При блокаде правой ножки предсердно-желудочкового пучка охват возбуждением правого желудочка замедляется и форма комплекса QRS напоминает изменения при гипертрофии правого желудочка (когда также задерживается его деполяризация), но отклонения от нормы выражены еще резче (рис. 23). Основные изменения в отведениях от конечностей состоят в появлении S1, при преобладании в отведении III зубца R. Главную роль играют изменения в грудных отведениях. В отведении V1 регистрируется преобладающий зубец R (RSR_), в отведении V6 — выраженный зубец S. Сегмент ST и зубец Т могут быть дискордантны основному зубцу комплекса QRS. При полной блокаде правой ножки (ветви) предсердно-желудочкового пучка ширина комплекса QRS составляет 0,12 с и более; при меньшей его продолжительности указанные изменения оценивают как неполную блокаду правой ножки этого пучка. Блокада левой ножки предсердно-желудочкового пучка, вследствие замедленного охвата возбуждением левого желудочка, может напоминать изменения желудочкового комплекса при гипертрофии левого желудочка, но изменения желудочкового комплекса значительно более выражены (рис. 24). Основные изменения регистрируются в грудных отведениях; глубокий S или QS в отведениях Vl,2, широкой R, часто расщепленный, в V5,6. Сегмент ST и зубец Т дискордантны комплексу QRS. Изменения в отведениях I, aVL схожи с картиной в левых грудных отведениях, а изменения в отведениях III и особенно aVF — с правыми грудными отведениями. При полной блокаде левой ножки предсердно-желудочкового пучка ширина комплекса QRS превышает 0,12 с. При его ширине не более 0,12 с блокаду левой ножки расценивают как неполную. Иногда блокада одной из ножек или ветвей предсердно-желудочкового пучка может полностью исчезать при урежении сердечного ритма. В таких случаях говорят о частотнозависимой блокаде (частотно-зависимыми могут быть и неполные атриовентрикулярные блокады). Однако внутрижелудочковая блокада может быть непостоянной и без изменения частоты сердечных сокращений. НАРУШЕНИЯ РИТМА СЕРДЦА Ритм сердца, как правило, определяется функциональным состоянием синусного (синоатриального) узла — центра автоматизма первого порядка; его частота составляет в норме 60— 80 сокращений в 1 мин. В атриовентрикулярном соединении находится центр автоматизма второго порядка — клетки, способные самостоятельно возбуждаться с частотой около 40—60 в 1 мин. В ножках (ветвях) предсердно-желудочкового пучка располагаются центры автоматизма третьего порядка (частота возбуждения — 25—40 и менее в 1 мин). Таким образом, в сердце имеются надежные «подстраховочные» механизмы, обеспечивающие его ритмичную деятельность. В норме центр автоматизма, возбуждающийся с большей частотой, подавляет менее активные центры; соответственно, синоаурикулярный узел является естественным водителем ритма (пейсмекером — от англ. pacemaker). Функция синоатриального узла в большой степени зависит от вегетативной (парасимпатической и симпатической) регуляции. Эти влияния в значительно меньшей мере сказываются на состоянии центра автоматизма второго порядка и совсем не имеют значения для функционирования центров третьего порядка. Так, например, инъекция атропина значительно участит синусовый ритм, в какой-то мере повлияет на узловой ритм (в особенности исходящий из верхней части атриовентрикулярного соединения) и не окажет никакого воздействия на идиовентрикулярный ритм. Нарушения сердечного ритма могут быть связаны с нарушением функции естественного водителя ритма — синусового узла (номотопические) или с появлением источников аритмии в нижележащих отделах сердца (гетеротопические, эктопические аритмии). Основными механизмами возникновения эктопических аритмий являются повторный вход возбуждения (reentry) или проявление эктопического автоматизма на различных уровнях. Для возникновения аритмии по механизму re-entry необходимо наличие двух проводящих путей, которые потенциально могут разнонаправленно проводить возбуждение с образованием круговой волны возбуждения. Это может иметь место на уровне мельчайших структур (микро-re-entry) (рис. 25) или же с включением определенных анатомических образований (макро-re-entry) (см. далее). В зависимости от устойчивости блокады входа и некоторых других условий механизм re-entry приводит к возникновению экстрасистолии или эктопических пароксизмальных тахикардии. Обычно о пароксизмальной тахикардии говорят при наличии пяти и более последовательных эктопических комплексов (хотя, строго говоря, уже три последовательных комплекса свидетельствуют о наличии механизма re-entry). Простейшая классификация основных аритмий сердца может быть представлена следующим образом. I. Номотопные аритмии: • синусовая тахикардия; • синусовая брадикардия; • синусовые аритмии. II. Эктопические (гетеротопные) аритмии А. Активные (обусловленные преимущественно механизмом re-entry): • экстрасистолии; • эктопические (обычно пароксизмальные) тахикардии; • трепетание и фибрилляция предсердий и желудочков; • парасистолии и атриовентрикулярная диссоциация. Б. Пассивные (обусловленные снижением автоматизма центра возбуждения первого или первого и второго порядка): •выскальзывающие возбуждения; •замещающие ритмы. Для лучшего усвоения изложенного ниже материала очень советую после прочтения каждого раздела попытаться самому нарисовать соответствующую ЭКГ и лишь потом обратиться к рисунку. СИНУСОВЫЕ НАРУШЕНИЯ СЕРДЕЧНОГО РИТМА Синусовые тахикардия и брадикардия характеризуются соответственно числом сердечных сокращений свыше 80—90 и менее 60 в 1 мин. Продолжительность зубцов и интервалов ЭКГ остается в пределах нормальных величин. Умеренное урежение синусового ритма обычно не имеет существенного значения, большего внимания требует учащенный (пусть и ненамного) синусовый ритм. Резко выраженную синусовую тахикардию иногда трудно отличить от предсердной пароксизмальной тахикардии. Некоторые отличительные признаки синусовой тахикардии: 1) ее частота редко превышает 150—160 в 1 мин (хотя может быть и значительно выше); 2) частота может различаться на высоте вдоха и выдоха (вагусные влияния); 3) синусовая тахикардия начинается и заканчивается более или менее постепенно, а пароксизмальная — по принципу «включили-выключили». Наиболее частая синусовая аритмия — дыхательная: ритм учащается при вдохе и урежается при выдохе. Дыхательная аритмия характеризуется небольшими изменениями интервалов между комплексами ЭКГ и исчезает при задержке дыхания (рис. 26). Более серьезные синусовые аритмии возникают при нарушениях генерации импульса в синусовом узле и при синоаурикулярных блокадах (см. ранее). ПРЕДСЕРДНАЯ ЭКСТРАСИСТОЛИЯ Преждевременно возникший в предсердии импульс проводится в двух направлениях: «разряжает» синусовый узел, в котором шло формирование очередного «законного» импульса, и в обычном порядке проводится через атриовентрикулярное соединение. Соответственно экстрасистолический комплекс повторяет обычный рисунок, отличаясь лишь своей преждевременностью (рис. 27, а; на нем, в частности, хорошо виден зубец U). При этом расстояние от зубца Р экстрасистолы, разрядившей синусовый узел, до зубца Р последующего комплекса ЭКГ будет равно или близко к расстоянию между двумя обычными циклами. Возможны, однако, некоторые отличия: • если предсердная экстрасистола возникла очень близко к предшествующему циклу (ранняя предсердная экстрасистола), то атриовентрикулярное соединение могло еще не полностью восстановить свою проводимость — в этом случае интервал P—Q экстрасистолы будет больше, чем в обычных комплексах; • в зависимости от локализации очага возбуждения в предсердиях зубец Р экстрасистолы может несколько отличаться от обычного; • если не успела полностью восстановиться проводимость в предсердно-желудочковом пучке и его ветвях, то желудочковый комплекс будет в большей или меньшей степени отличаться от обычного (предсердная экстрасистола с аберрантным желудочковым комплексом); • может оказаться, что атриовентрикулярное соединение вообще еще не готово к проведению преждевременного импульса. В этом случае на ЭКГ появится лишь внеочередной зубец Р (см. рис. 27, б) (блокированная предсердная экстрасистола). ПРЕДСЕРДНАЯ ПАРОКСИЗМАЛЬНАЯ ТАХИКАРДИЯ Очаг возбуждения или волна re-entry находятся в предсердиях, возбуждение в каждом цикле распространяется по сердцу так же, как при предсердной экстрасистолии (рис. 28). Характерные признаки: 1) все комплексы ЭКГ начинаются с зубца Р и интервалы P—Q (P—R) всегда одинаковые; 2) частота обычно превышает 160 в 1 мин и может превышать 200 в 1 мин; 3) тахикардия внезапно возникает и внезапно прекращается; 4) интервалы Р—Р (для удобства обычно измеряют интервалы R—R) практически равны между собой. Как и при ранних предсердных экстрасистолах, желудочковые комплексы могут быть аберрантными. ТРЕПЕТАНИЕ ПРЕДСЕРДИЙ Трепетание предсердий характеризуется эктопическими предсердными зубцами, возникающими обычно с частотой 300 и более в 1 мин и переходящими один в другой без каких-либо интервалов между ними («зубья пилы») (рис. 29). При этом к желудочкам могут проводиться каждый второй, третий и т.д. предсердный импульс. Если соотношение предсердных и желудочковых зубцов постоянное, врач при аускультации слышит ритмичные тоны сердца. Если же это соотношение постоянно меняется, аускультативная картина аналогична таковой при фибрилляции (мерцании) предсердий. ФИБРИЛЛЯЦИЯ (МЕРЦАНИЕ) ПРЕДСЕРДИЙ В предсердиях возникают множественные участки возбуждения без какой-либо видимой взаимосвязи и закономерности4. На ЭКГ регистрируются хаотические предсердные волны f; в зависимости от их амплитуды различают крупно- и мелковолновую фибрилляцию предсердий (на одной и той же ЭКГ могут присутствовать и мелкие, и крупные волны f). При мелковолновой фибрилляции волны f более заметны в отведениях II, III, aVF и V1. Из массы беспорядочных импульсов, достигающих атриовентрикулярного узла (их может быть до 700 в 1 мин), проникнуть в желудочки может, разумеется, лишь незначительная часть — и опять-таки без видимой закономерности. Соответственно желудочковые комплексы ЭКГ также возникают хаотично, с разнообразными интервалами R—R (рис. 30). В зависимости от числа желудочковых сокращений выделяют тахисистолическое (свыше 90 в 1 мин), нормосистолическое (60—90 в 1 мин) и брадисистолическое (менее 60 в 1 мин) мерцание предсердий. Иногда при мерцании предсердий комплекс QRS имеет аберрантный характер. Такие комплексы можно спутать с желудочковыми экстрасистолами на фоне фибрилляции предсердий. 4 При специальных исследованиях обнаруживается, что причиной мерцания предсердий является круговая волна возбуждения, «обегающая» устье одной из легочных вен. Частный случай фибрилляции предсердий — синдром Фредерика, когда возникает полная атриовентрикулярная блокада. В этом случае желудочковые комплексы, как и при обычной полной атриовентрикулярной блокаде (см. ранее), возникают регулярно, с равными интервалами R—R (рис. 31). Трепетание и фибрилляция предсердий могут постоянно переходить друг в друга (даже на одной ЭКГ), в таких случаях говорят о «мерцании-трепетании» предсердий. Оба этих нарушения сердечного ритма могут быть постоянными или иметь преходящий, пароксизмальный характер. АТРИОВЕНТРИКУЛЯРНАЯ (УЗЛОВАЯ) ЭКСТРАСИСТОЛИЯ Возбуждение возникает в атриовентрикулярном узле (атриовентрикулярном соединении) и распространяется вверх — по предсердиям к синусовому узлу и вниз — обычным путем по системе предсердно-желудочкового пучка. Вследствие ретроградного распространения импульса по предсердиям зубец Р будет отрицательным. Соотношение зубца Р и комплекса QRS зависит от времени охвата возбуждением предсердий и желудочков (рис. 32). Если возбуждение предсердий предшествовало возбуждению желудочков, негативный зубец Р регистрируется перед комплексом QRS; при обратном соотношении — после комплекса QRS. Если же предсердия и желудочки возбуждаются одновременно, то негативный зубец Р «тонет» в комплексе QRS. Как и при предсердной экстрасистолии, комплекс QRS при узловых экстрасистолах может быть аберрантным вследствие функциональных блокад в ветвях предсердно-желудочкового пучка. АТРИОВЕНТРИКУЛЯРНАЯ (УЗЛОВАЯ) ПАРОКСИЗМАЛЬНАЯ ТАХИКАРДИЯ Узловая пароксизмальная тахикардия, рисунок которой повторяет рисунок узловых экстрасистол, также может иметь различное (но в каждом конкретном случае фиксированное) соотношение зубца Р и комплекса QRS (рис. 33). Частота узловой пароксизмальной тахикардии может быть относительно небольшой — например, немногим свыше 100 в 1 мин. В таких случаях используют термин «медленная узловая тахикардия». Частой причиной узловой пароксизмальной тахикардии является так называемая продольная диссоциация атриовентрикулярного узла; возбуждение охватывает образовавшиеся два пути проведения, образуя круговую волну (re-entry). При предсердных и узловых экстрасистолах и пароксизмах тахикардии далеко не всегда удается уточнить их происхождение без специальных дополнительных методов исследования (обычно с этой целью применяют чреспищеводную регистрацию ЭКГ). В таких случаях используют объединяющие их термины «наджелудочковая экстрасистолия», «наджелудочковая пароксизмальная тахикардия» без дальнейшей детализации (рис. 34). При наджелудочковых пароксизмальных тахикардиях с блокадой одной из ножек предсердно-желудочкового пучка (Гиса) бывает сложно дифференцировать их с желудочковыми тахикардиями. В этих случаях чреспищеводная ЭКГ также помогает выяснить характер аритмии (рис. 35). ЖЕЛУДОЧКОВАЯ ЭКСТРАСИСТОЛИЯ При возникновении преждевременного импульса в одном из желудочков процесс его распространения имеет две особенности: 1) возбуждение охватывает желудочки в необычном порядке: при левожелудочковой экстрасистоле «опаздывает» возбуждение правого желудочка, и наоборот; 2) как правило, в атриовентрикулярном узле проведение импульсов однонаправленное, поэтому желудочковый экстрасистолический импульс не распространяется на предсердия, которые, как обычно, возбуждаются импульсом из синусового узла (см. рис. 39). Таким образом, перед желудочковой экстрасистолой отсутствует зубец Р, а ее желудочковый комплекс в большей или меньшей степени деформирован. При этом ширина комплекса QRS экстрасистолы превышает 0,12 с, а сегмент ST и зубец Т нередко дискордантны максимальному зубцу комплекса QRS. В соответствии с измененным, необычным порядком охвата возбуждением желудочков конфигурация желудочкового комплекса при левожелудочковой экстрасистоле напоминает блокаду правой ножки предсердно-желудочкового пучка, а при правожелудочковой сходна с блокадой его левой ножки. В отведениях от конечностей о локализации эктопического очага судят обычно по I отведению. Здесь при левожелудочковой экстрасистоле главный зубец комплекса QRS направлен вниз, а при правожелудочковой — вверх (рис. 36). Основные изменения, позволяющие более точно судить о локализации желудочковых экстрасистол, регистрируются в грудных отведениях. При очаге возбуждения в левом желудочке эти изменения сходны с блокадой правой ножки предсердно-желудочкового пучка; правожелудочковые экстрасистолы имеют уширенный RV5,6 и комплекс rS или QS в отведениях V1,2. Как сказано ранее, желудочковая экстрасистола, как правило, не препятствует нормальному охвату возбуждением предсердий. Образующийся при этом очередной зубец Р «тонет» в экстрасистолическом комплексе или оказывается зарегистрированным после комплекса QRS экстрасистолы (рис. 37). В обоих случаях проведение в предсердножелудочковом пучке не успевает восстановиться и за зубцом Р не следует желудочковый комплекс. Следующий импульс возникает в синусовом узле через обычный промежуток времени и распространяется по сердцу обычным образом. В результате промежуток времени между предэкстрасистолическим и постэкстрасистолическим комплексами будет равен сумме двух нормальных интервалов Р—Р (на практике удобно измерять интервалы R—R), т. е. имеет место так называемая полная компенсаторная пауза — в отличие от неполной компенсаторной паузы при наджелудочковых экстрасистолах (рис. 38). Желудочковая экстрасистола иногда успевает «проскочить» достаточно рано, чтобы к появлению очередного зубца Р проведение возбуждения через атриовентрикулярное соединение успело восстановиться. В этих случаях желудочковая экстрасистола оказывается между двумя комплексами ЭКГ, начинающимися с зубца Р без каких-либо пауз («вставочная», или «интерполированная», экстрасистола — рис. 39). Экстрасистолы обычно не оказывают сколько-нибудь значительного непосредственного влияния на сердечную деятельность (просто происходит преждевременное возбуждение и сокращение сердца в целом или его отделов), однако экстрасистолия всегда привлекает большое внимание как возможный показатель состояния миокарда или потенциальный предшественник более опасных аритмий (мерцательной аритмии, пароксизмальной желудочковой тахикардии, фибрилляции желудочков). Желудочковая экстрасистола может инициировать волну re-entry с возникновением пароксизма желудочковой тахикардии и фибрилляции желудочков. В особенности это относится к больным ИБС. При любом уровне возникновения экстрасистолы оценивают по следующим параметрам: • частота: при частой экстрасистолии возможно возникновение аллоритмии, когда экстрасистолой является каждый второй (бигеминия), третий (тригеминия), четвертый (квадригеминия) и т.д. комплекс (рис. 40); • характер экстрасистол — одиночные, парные, групповые (триплет) (рис. 41); • величина интервала сцепления — расстояние между экстрасистолой и предыдущим комплексом ЭКГ; более неблагоприятными являются ранние желудочковые экстрасистолы типа «R на Т»; они возникают при еще не завершенной реполяризации миокарда желудочков, некоторые участки которого в момент возникновения эктопического импульса находятся в состоянии рефрактерности; они возбудятся позже, создавая условия для одновременного наличия нескольких очагов возбуждения в желудочках и, следовательно, для развития фибрилляции желудочков5; политопность экстрасистол: если желудочковые экстрасистолы исходят из нескольких очагов, также возрастает вероятность возникновения гетерогенности биоэлектрических процессов в миокарде и, следовательно, фибрилляции желудочков (рис. 42). 5 В настоящее время ранним желудочковым экстрасистолам придается меньшее прогностическое значение. Политопность желудочковых экстрасистол устанавливается по следующим признакам: а) форма желудочковых комплексов экстрасистол в одном и том же отведении неодинакова; б) интервал сцепления экстрасистол (расстояние от экстрасистолы до предшествующего ей комплекса) также неодинаков (если он совпадает, то даже при различном рисунке желудочковых экстрасистол говорить с уверенностью об их политопности нельзя). Если форма желудочковых экстрасистол неодинакова, но уверенности в их политопности нет, говорят о полиморфности желудочковых экстрасистол. Экстрасистолы расценивают как номотопные, если они имеют одинаковый рисунок и одинаковый интервал сцепления. ЖЕЛУДОЧКОВАЯ ПАРОКСИЗМАЛЪНАЯ ТАХИКАРДИЯ Желудочковая пароксизмальная тахикардия возникает при появлении очага возбуждения и волны re-entry в желудочках и представляет собой серию резко деформированных желудочковых комплексов с частотой преимущественно 160 и более в 1 мин, хотя возможна и меньшая частота возбуждения. Ширина комплекса QRS превышает 0,12 с, сегмент ST и зубец Т могут сливаться в единое целое и дискордантны комплексу QRS, представленному одним широким зубцом (рис. 43). Интервалы между желудочковыми комплексами могут практически отсутствовать. Как и при желудочковой экстрасистолии, зубец Р обычно «подчиняется» синусовому узлу и возникает в генерируемом этим узлом ритме, но почти все (или даже все) зубцы Р «тонут» в желудочковых комплексах. Если зубцы Р периодически все же регистрируются, они обнаруживаются через равные (или кратные какому-то числу) интервалы без четкого соотношения с желудочковыми комплексами. Иногда возможен «прорыв» возбуждения в желудочки через атриовентрикулярное соединение («захваченные сокращения»), и тогда пароксизм прерывается одним нормальным комплексом ЭКГ, начинающимся с зубца Р,— «захват» (рис. 44). Если при таком прорыве совпадает по времени активация желудочков импульсом из синусового узла и эктопическим импульсом, то образуется так называемый сливной комплекс, начинающийся с зубца Р, непосредственно переходящего в комплекс QRS. Наличие генерируемых синусовым импульсом зубцов Р, захваченных сокращений и сливных комплексов помогает дифференцировать желудочковую тахикардию от атриовентрикулярной, протекающей с блокадой одной из ножек предсердножелудочкового пучка; однако все эти признаки желудочковой тахикардии могут отсутствовать. Как уже отмечалось, выявление зубцов Р облегчается, если в период пароксизма удается зарегистрировать чреспищеводную ЭКГ. Одним из вариантов желудочковой тахикардии является «пируэт» (torsade de pointes) с веретенообразной формой тахикардии вследствие постепенных изменений направления вектора комплекса QRS (рис. 45). При «пируэте» вероятность перехода желудочковой тахикардии в фибрилляцию желудочков возрастает. Прогностическое значение пароксизмальной желудочковой тахикардии относительно благоприятно при «неустойчивой» ее форме (короткие эпизоды из нескольких желудочковых комплексов с последующим спонтанным восстановлением синусового ритма). Более опасна «устойчивая» форма, при которой увеличивается продолжительность тахикардии, нарастают нарушения гемодинамики, возрастает опасность перехода в фибрилляцию желудочков. ТРЕПЕТАНИЕ И ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ При трепетании и фибрилляции желудочков полностью отсутствует сократительная деятельность, наступает остановка сердца6. Гемодинамически они равнозначны асистолии сердца, при которой отсутствует какая-либо электрическая активность сердца и ЭКГ представляет собой прямую линию. 6 Строго говоря, при трепетании минимальный ударный выброс сохраняется, но он совершенно недостаточен для жизнеобеспечения. Трепетание желудочков регистрируется на ЭКГ как пилообразная кривая с частотой зубцов свыше 250 в 1 мин; выделить какие-либо зубцы желудочкового комплекса невозможно; регистрируемые комплексы (рис. 46) переходят один в другой без всякого промежутка. От желудочковой тахикардии трепетание отличается большей частотой. При мерцании (фибрилляции) желудочков ЭКГ представляет собой хаотичные волны различной амплитуды (рис. 47) с частотой до 400 и более в 1 мин. Как и при фибрилляции предсердий, различают крупноволновое (амплитуда зубцов свыше 5 мм) и мелковолновое мерцание желудочков. Последняя форма хуже поддается купированию при дефибрилляции сердца. ПАРАСИСТОЛИЯ. АТРИОВЕНТРИКУЛЯРНАЯ ДИССОЦИАЦИЯ. МИГРАЦИЯ ВОДИТЕЛЯ РИТМА Эти нарушения ритма обусловлены существованием (наряду с синусовым ритмом) эктопического очага возбуждения с ритмическим автоматизмом определенной частоты, конкурирующего с синусовым ритмом. При парасистолии частота эктопической импульсации, как правило, ниже синусового ритма. Возбуждения, возникающие из эктопического очага, имеют в зависимости от его локализации вид мономорфных наджелудочковых или желудочковых экстрасистол. В отличие от экстрасистол эти эктопические комплексы не имеют постоянного интервала между эктопическим и предыдущим синусовым комплексом, возникая через равные промежутки времени (или эти промежутки кратны какому-либо определенному промежутку времени) (рис. 48). При атриовентрикулярной диссоциации наряду с синусовым узлом имеется эктопический очаг возбуждения в желудочках. Его автоматизм близок к частоте синусового ритма. Эти два центра конкурируют между собой, и на ЭКГ чередуются короткие периоды синусового и желудочкового ритма. Другим вариантом меняющегося водителя ритма является миграция водителя ритма, при которой источник возбуждения постепенно перемещается от синусового узла к атриовентрикулярному узлу, а затем мигрирует в обратном порядке (рис. 49). ВЫСКАЛЬЗЫВАЮЩИЕ ВОЗБУЖДЕНИЯ И ЗАМЕЩАЮЩИЕ РИТМЫ При нарушениях функции синусового узла, синоаурикулярных блокадах и некоторых других состояниях пауза в возбуждении сердца может оказаться столь длительной, что начинает функционировать какой-либо нижележащий очаг возбуждения. Чаще всего это происходит в атриовентрикулярном узле, автоматизм которого не проявляется в норме, подавляемый синусовым ритмом. Выскальзывающие комплексы, возбуждающие сердце в целом или хотя бы желудочки, имеют вид наджелудочковых или желудочковых экстрасистол. Отличает их то обстоятельство, что промежуток времени между ними и предыдущим комплексом ЭКГ не меньше, а больше нормального (рис. 50). Если нарушение синусовой импульсации принимает постоянный характер, то вместо единичных выскальзывающих возбуждений может возникнуть так называемый замещающий ритм (рис. 51). Примером замещающего ритма может быть и желудочковый ритм при полной атриовентрикулярной блокаде. СИНДРОМ СЛАБОСТИ СИНУСОВОГО УЗЛА В наиболее «доброкачественном» варианте нарушения функции синусового узла — снижение его автоматизма, а также синоаурикулярная блокада — проявляются выраженной брадикардией, которая может стать даже причиной кратковременных приступов потери сознания (как при полной атриовентрикулярной блокаде). Однако этот синдром может включать также миграцию водителя ритма, выскальзывающие сокращения и ритмы, а также периоды возбуждения эктопических очагов с возникновением наджелудочковой тахикардии, мерцания или трепетания предсердий. Этот последний вариант входит в более широкое понятие синдрома слабости синусового узла под названием «синдрома тахикардии-брадикардии». Наличие такого синдрома значительно усложнят подбор медикаментозной терапии. СИНДРОМЫ ПРЕЖДЕВРЕМЕННОГО ВОЗБУЖДЕНИЯ ЖЕЛУДОЧКОВ Эти синдромы обусловлены наличием в сердце врожденных аномальных путей проведения импульса. Атриовентрикулярные пути — пучки Кента — лево- и/или правосторонний — непосредственно проводят возбуждение от предсердий к желудочкам, минуя атриовентрикулярное соединение. При этом часть миокарда желудочка, возбуждающаяся через пучок Кента, деполяризуется раньше, чем основная масса миокарда желудочков, получающая импульс обычным путем. Очевидно, этот процесс должен сопровождаться следующими изменениями (рис. 52): • укорочением интервала P—Q (менее 120 мс); • началом желудочкового комплекса с проявления возбуждения, прошедшего через пучок Кента, — дельта-волна; • расширением деформированного комплекса QRS свыше 0,10 с; при этом зубец T часто дискордантен комплексу QRS. Данный синдром получил название синдрома WPW (Вольфа—Паркинсона— Уайта). Синдром WPW может быть постоянным или преходящим (если пучок Кента почему-либо блокирован) электрокардиографическим феноменом, не имеющим практического значения. Одна ко примерно у половины лиц с синдромом WPW развиваются пароксизмы наджелудочковой тахикардии (реже — фибрилляции предсердий). Аритмии обусловлены механизмом макро-rе-entry: возбуждение проходит через атриовентрикулярное соединение и возвращается через пучок Кента либо (реже) проводится антеградно через пучок Кента и затем ретроградно через атриовентрикулярное соединение. Пароксизмы суправентрикулярной тахикардии могут быть как легкими, так и тяжелыми, и иногда переходят в фибрилляцию желудочков. В зависимости от локализации пучка Кента на ЭКГ регистрируется тип А или тип В синдрома WPW. При типе А высокий зубец R с Д-волной присутствует в правых грудных отведениях (преждевременно возбуждаются базальные отделы миокарда правого желудочка), в отведениях II, III и aVF. При типе В зубец R с дельта-волной регистрируется в левых грудных отведениях, отведениях I, aVL; в то же время в правых грудных отведениях, отведениях II, III, aVF регистрируется комплекс QRS в виде rS или QS, что иногда приводит к ошибочной диагностике перенесенного инфаркта миокарда. Атрионодальный путь — пучок Джеймса, соединяющий предсердия с нижней частью атриовентрикулярного соединения, опять-таки устраняет задержку импульса при прохождении от предсердий к желудочкам, но в отличие от синдрома WPW все отделы последних возбуждаются в обычном поряд- ке. Соответственно, на ЭКГ регистрируется укорочение интервала P—Q менее 0,12 с, но желудочковый комплекс не изменяется. Могут наблюдаться аритмии подобно тому, как это имеет место при синдроме WPW. Этот тип преждевременного возбуждения желудочков называют синдромом LGL (Лауна— Генонга—Ливайна) при наличии наджелудочковых аритмий или синдромом CLC (Клерка—Леви—Кристеско) при их отсутствии. Нодовентрикулярный путь — волокна Махейма между дистальной частью атриовентрикулярного соединения и миокардом желудочков. На ЭКГ интервал P—Q имеет обычную продолжительность, но желудочковый комплекс начинается с Д-волны. Возможны различные сочетания аномальных проводящих путей. ЭЛЕКТРОКАРДИОГРАММА ПРИ ИШЕМИИ И ИНФАРКТЕ МИОКАРДА В эксперименте показано, что некроз миокарда сопровождается изменениями комплекса QRS, «повреждение» — изменениями сегмента ST, а ишемия — изменениями зубца Т. В клинике эти электрофизиологические соотношения не являются абсолютными. Наиболее частым и специфичным признаком ишемии миокарда является горизонтальная (реже косонисходящая) депрессия сегмента ST с уплощением или инверсией зубца Т (рис. 53). При хронической ИБС эти изменения ЭКГ могут быть постоянными и часто сочетаются с нарушениями сердечного ритма и проводимости (обычно блокадами в системе предсердно-желудочкового пучка). Реже ишемия миокарда сопровождается преходящими нарушениями проводимости и сердечного ритма (преимущественно блокадой ножек предсердно-желудочкового пучка, экстрасистолией). Однако у многих больных ИБС, не перенесших в прошлом инфаркт миокарда, ЭКГ вне приступа стенокардии может оставаться нормальной, и ишемические изменения будут выявлены лишь при возникновении приступа стенокардии в момент регистрации ЭКГ — самостоятельно или при нагрузочных тестах (см. далее). В особых случаях, при так называемой вариантной стенокардии, или стенокардии Принцметала (стенокардия покоя, обусловленная спазмом эпикардиальных отделов коронарных артерий), имеет место подъем сегмента ST, неотличимый по рисунку от начинающегося инфаркта миокарда (см. далее), но исчезающий после прекращения приступа стенокардии. Электрокардиографическими критериями тяжести ишемии являются глубина депрессии сегмента ST (не менее 1 мм) и глубина инвертированного зубца Т, а также количество отведений, в которых регистрируются эти изменения, и их продолжительность. Разумеется, важнейшее значение имеет уровень нагрузки, при котором возникли приступ стенокардии и/или изменения на ЭКГ. При инфаркте миокарда в сердечной мышце последовательно развиваются ишемия, «повреждение», некроз, рубцевание; постинфарктный кардиосклероз — рубец сохраняется, как правило, на всю оставшуюся жизнь. Каждая из этих стадий имеет свое электрокардиографическое отображение. При этом следует иметь в виду, что в сердечной мышце вокруг очага некроза сохраняется в течение некоторого времени периинфарктная (перинекротическая) зона ишемии и «повреждения», так что все эти состояния могут одновременно влиять на картину ЭКГ. В зависимости от глубины некроза выделяют трансмуральный и нетрансмуральный (обычно субэндокардиальный) инфаркты миокарда. Однако в клинике такая детализация далеко не всегда возможна, особенно при наличии лишь электрокардиографического метода исследования. На сегодняшний день международная классификация инфаркта миокарда по электрокардиографическим признакам предусматривает лишь два варианта: инфаркт миокарда с зубцом Q и инфаркт миокарда без зубца Q. Инфаркт миокарда с зубцом Q (QS) называют трансмуральным. Как правило, наличие зубца QS свидетельствует о больших размерах некроза миокарда, чем при наличии зубца Q. Картина и динамика ЭКГ при трансмуральном инфаркте миокарда диагностически наиболее убедительны. В течении такого инфаркта миокарда могут быть выделены следующие стадии (рис. 54). 1. Стадия повреждения. Характеризуется кратковременным подъемом сегмента ST с формированием высокого остроконечного зубца Т. Эти изменения столь кратковременны, что, как правило, их не успевают зарегистрировать даже на ЭКГ, снятой вскоре после начала приступа. Далее в течение не- скольких часов продолжает нарастать подъем вогнутого вверх сегмента ST, образующего единую дугу с зубцом Т («монофазная кривая» при остром инфаркте миокарда). Эта стадия инфаркта миокарда может быть названа острейшей; она принципиально обратима при условии немедленного восстановления кровотока в инфарктсвязанной коронарной артерии. 2. Острая стадия, начало которой приходится на ближайшие часы от начала инфаркта миокарда, а продолжительность составляет обычно от нескольких дней до 1—2 нед7. На этой стадии образуется очаг некроза, происходит формирование патологического зубца Q (QS), начинает несколько снижаться сегмент ST и появляется негативный Т. 3. Подострая стадия характеризуется постепенным замещением очага некроза соединительной тканью и одновременно стабилизацией состояния миокарда в периинфарктной зоне. Степень подъема сегмента ST продолжает уменьшаться вплоть до его возвращения к изоэлектрической линии, формируется глубокий, остроконечный, симметричный зубец Т («коронарный Т»). Продолжительность этой стадии измеряется несколькими неделями. 7 Динамика ЭКГ может быть значительно более быстрой, особенно при восстановлении кровотока в соответствующей артерии. 4. Стадия рубцовых изменений — «визитная карточка» перенесенного трансмурального инфаркта миокарда, сохраняющаяся на многие годы, обычно — на всю оставшуюся жизнь. Такая картина ЭКГ описывается как постинфарктный (крупноочаговый) кардиосклероз. На ЭКГ сохраняются зубец Q (QS) и «коронарный» зубец Т; сегмент ST находится на изоэлектрической линии. Соответственно, эту стадию называют также «стадией Q—T». Возможна медленная (годы!) положительная динамика: уменьшается (и даже исчезает) патологический зубец Q, амплитуда негативного зубца Т уменьшается, он может стать сглаженным и даже слабоположительным (рис. 55, 56). При оценке ЭКГ на этом этапе, особенно если отсутствует ЭКГ предыдущих стадий инфаркта миокарда, чрезвычайно важно оценить, является ли зубец Q патологическим, т. е. обусловленным перенесенным инфарктом миокарда, а не какимилибо иными причинами (гипертрофия миокарда желудочков и др.). Основными критериями патологического зубца Q являются следующие: • При инфаркте миокарда передней стенки левого желудочка (о топической диагностике инфаркта миокарда см. далее) зубец Q в отведениях I, aVL и грудных считается патологическим, если его ширина превышает 0,03 с, а амплитуда составляет не менее 25% зубца R в том же отведении или превышает 4 мм. (Следует отметить, что такие «патологические» зубцы Q могут встречаться также при блокадах ножек предсердножелудочкового пучка, резкой гипертрофии желудочков и в ряде других случаев.) • При инфаркте миокарда заднедиафрагмальной стенки левого желудочка основной признак патологического зубца Q в отведениях II, III, aVF — его амплитуда свыше 1/4 зубца R. Особый вариант ЭКГ при инфаркте миокарда — «застывшая» ЭКГ, когда рисунок подострой стадии не претерпевает дальнейшей динамики и более или менее значительный подъем сегмента ST сохраняется стабильным практически на всю жизнь. Чаще это бывает при наличии зубца QS. Такая картина отражает значительные размеры некроза (рубца) и считается электрокардиографическим признаком хронической постинфарктной аневризмы левого желудочка. Однако последняя может иметь место и при отсутствии «застывшей» ЭКГ. Важный дополнительный фактор в картине ЭКГ при инфаркте миокарда — появление противоположно направленных (дискордантных, реципрокных) изменений сегмента ST в отведениях, характеризующих «электрически противоположные» области некроза отдела миокарда. Так, если при переднем инфаркте миокарда левого желудочка наряду с подъемом сегмента ST в отведениях I, aVL будет регистрироваться его депрессия в отведениях II, III, aVF, то при заднем инфаркте миокарда картина будет обратной (рис. 57). Подробнее об этом говорится при обсуждении топической диагностики инфаркта миокарда. ТОПИЧЕСКАЯ ДИАГНОСТИКА ИНФАРКТА МИОКАРДА Инфаркт миокарда намного чаще поражает левый желудочек. Это связано, в частности, с его большей массой, большей выполняемой работой и соответственно большей вероятностью недостаточности коронарного кровоснабжения. Электрокардиография позволяет выявить следующие основные локализации инфаркта миокарда левого желудочка: переднеперегородочную, передневерхушечную, боковую, высоких отделов передней стенки левого желудочка, заднедиафрагмальную (нижнюю), заднебазальную и их различные комбинации. При инфарктах миокарда переднебоковой стенки основные изменения наблюдаются в грудных отведениях (рис. 58 и 59): • переднеперегородочная локализация (V1-3); • передневерхушечная (V3,4); • переднебоковая (V3-6); • распространенный передний (V1-6). При вовлечении боковых отделов характерные изменения регистрируются также в отведениях I, aVL. При передних, переднебоковых инфарктах миокарда реципрокные изменения регистрируются, как уже сказано, в отведениях II, III, aVF. Высокие инфаркты переднебоковой стенки левого желудочка выявляются при регистрации грудных отведений V3-6 на одно-два межреберья выше обычных точек. Соотношение между теми или иными грудными отведениями и локализацией инфаркта миокарда может несколько отличаться от общепринятого при резкой гипертрофии миокарда желудочков и поворотах сердца вокруг продольной его оси. При нижнем (заднедиафрагмальном) инфаркте миокарда характерные изменения регистрируются в отведениях II, III, aVF, а реципрокные — в отведениях I, aVL и грудных (рис. 60). При этом глубина депрессии сегмента SТ в грудных отведениях и количество отведений с депрессией сегмента ST способствуют оценке размеров некроза в задненижней стенке левого желудочка. При циркулярном инфаркте миокарда верхушки левого желудочка в силу особенностей проекции электрического поля сердца на грудную клетку характерные признаки трансмурального некроза выявляются практически во всех отведениях, за исключением отведений V1,2. Создается впечатление тотального инфаркта миокарда всего левого желудочка, что неминуемо должно привести к летальному исходу, чего в действительности не происходит. Дело в том, что, образно говоря, электрокардиограф «смотрит» на сердце вдоль продольной оси, проходящей через верхушку левого желудочка, и — при ее циркулярном поражении — проецирует обнаруженные изменения на вышележащие отделы всех стенок миокарда левого желудочка. Инфаркт миокарда правого желудочка может быть выявлен по дополнительным правым грудным отведениям (рис. 61). Это относится и к сравнительно нечастым изолированным инфарктам миокарда правого желудочка. Следует иметь в виду, что трансмуральные переднеперегородочный и заднеперегородочный инфаркты миокарда нередко сопровождаются распространением некроза на прилегающие участки миокарда правого желудочка. ОСОБЕННОСТИ ЭКГ ПРИ ПОВТОРНОМ ИНФАРКТЕ МИОКАРДА Основные трудности при электрокардиографической диагностике повторного инфаркта миокарда состоят в следующем. 1. При «застывшей» ЭКГ после обширного трансмурального инфаркта миокарда с зубцом QS и сохраняющимся подъемом сегмента ST во многих грудных отведениях повторный инфаркт миокарда в той же зоне может не сопровождаться сколько-нибудь существенной динамикой ЭКГ. 2. Возникновение нового очага некроза на противоположной старому инфаркту миокарда стенке может сопровождаться их взаимным электрическим нивелированием. В наиболее выраженных случаях это может привести к исчезновению Рубцовых изменений в области ранее перенесенного инфаркта без появления признаков свежего некроза. Вообще внезапное значительное «улучшение» ЭКГ у больного ИБС, имевшего более или менее длительное время стабильно измененную кардиограмму, должно не обрадовать, а прежде всего насторожить врача, так как наиболее вероятна ложноположительная динамика (рис. 62). При стабильном течении ИБС на ЭКГ должны оставаться без динамики имеющиеся изменения, либо же положительная динамика регистрируется постепенно в течение месяцев, а чаще даже лет. Полная блокада левой ножки предсердно-желудочкового пучка может чрезвычайно затруднить диагностику инфаркта миокарда. Острое возникновение такой стойкой блокады (в сочетании с соответствующими клиническими и лабораторными данными) свидетельствует о свежем инфаркте миокарда. ЭКГ ПРИ ИНФАРКТЕ МИОКАРДА БЕЗ ЗУБЦА Q При трансмуральном инфаркте миокарда изменения ЭКГ столь показательны, что диагностическая ошибка мало вероятна (разумеется, клиническая картина и данные дополнительных исследований должны учитываться во всех случаях). В противоположность этому, изменения ЭКГ при инфаркте миокарда без зубца Q, состоящие в подъеме или депрессии сегмента ST и инверсии зубца Т (рис. 63), могут иметь место и при преходящей ишемии миокарда (от тяжелого затяжного приступа стенокардии до тромбоза коронарной артерии с быстрым спонтанным тромболизисом). В этих случаях, как правило, диагноз ставится с учетом данных предшествовавших ЭКГ, последующей динамики электрокардиографической картины (которая при инфаркте миокарда должна оставаться измененной не менее 2—3 нед, а обычно и в течение значительно более длительного времени — месяцы и даже годы). Клиническая картина приступа, данные лабораторных исследований (MВ-фракция креатинфосфокиназы, миоглобин, тропонины I и Т) часто имеют решающее диагностическое значение. Следует иметь в виду, что в действительности инфаркт миокарда без зубца Q далеко не всегда является «мелкоочаговым». Так, ЭКГ на рис. 63 при отсутствии зубца Q свидетельствует о значительной распространенности зоны инфаркта. В тех случаях, когда на ЭКГ регистрируются признаки острой ишемии или «повреждения» миокарда, но диагноз инфаркта миокарда не может быть с уверенностью поставлен или отвергнут, изменения сегмента ST и зубца Т должны трактоваться как проявления «острого коронарного синдрома». Выделяют два его электрокардиографических варианта: острый коронарный синдром со стойким подъемом сегмента ST и острый коронарный синдром без стойкого подъема сегмента ST. Такое заключение делается с учетом всех клинических, инструментальных и лабораторных данных и определяет важнейшие особенности лечебной тактики: при стойком подъеме сегмента ST проводятся тромболизис и/или экстренная коронарная ангиопластика. Острое появление блокады левой ножки предсердно-желудочкового пучка также является показанием для неотложного проведения этих мероприятий. Необходимо помнить, что при инфаркте миокарда характерные изменения ЭКГ иногда возникают лишь через час и более после болевого приступа. ОСТРОЕ ЛЕГОЧНОЕ СЕРДЦЕ Острое легочное сердце чаще возникает при пневмотораксе, массивной тромбоэмболии легочной артерии; возможно его развитие и при других заболеваниях, сопровождающихся резким повышением давления в легочной артерии. Острое легочное сердце проявляется на ЭКГ симптомами перегрузки правых отделов сердца: появляется выраженный зубец S в отведении I и зубец Q в отведении III (синдром S1 QIII). Одновременно вследствие перегрузки правого предсердия увеличивается высота начальной части зубца Р в отведениях II, III, aVF (рис. 64). Появление зубца QIII может сопровождаться подъемом сегмента ST и появлением негативного Т в том же отведении; в грудных отведениях возможна депрессия сегмента ST. Такие изменения дают основание заподозрить инфаркт миокарда задней стенки левого желудочка, тем более что в клинической картине инфаркта миокарда и тромбоэмболии в системе легочной артерии есть общие черты: боль в грудной клетке, одышка, шок, аритмии сердца. Следует иметь в виду, что возможно и сочетание этих двух заболеваний. В затруднительных случаях дифференциальный диагноз основывается на выявлении инфаркта легкого (с помощью методов лучевой диагностики) или на обнаружении эхокардиографических признаков инфаркта миокарда. ОСТРЫЙ ПЕРИКАРДИТ При остром перикардите характерной особенностью ЭКГ является подъем сегмента ST во всех или многих отведениях, в частности, в отведениях I, II, III, aVL и aVF (рис. 65). Эти изменения заслуживают особого обсуждения, так как при поверхностном просмотре ЭКГ может возникнуть предположение об инфаркте миокарда. Однако при остром перикардите нет реципрокных изменений сегмента ST, а при дальнейшей динамике не формируется зубец Q; негативный зубец Т если появляется, то, как правило, лишь после снижения сегмента ST до изоэлектрической линии (при инфаркте миокарда негативный Т возникает при еще сохраняющемся подъеме сегмента ST). Сегмент PQ в ряде отведений может быть ниже изоэлектрической линии. ОСТРЫЙ МИОКАРДИТ Острый миокардит сопровождается неспецифическими изменениями конечной части желудочкового комплекса и, главное, нарушениями ритма и проводимости различной тяжести, вплоть до полной атриовентрикулярной блокады. Эти изменения могут полностью исчезнуть или остаться навсегда как проявление постмиокардитического кардиосклероза. По нашим наблюдениям, признаком перенесенного в детстве (как правило, недиагностированного) тонзиллогенного миокардита может быть постоянно сохраняющаяся незначительная зазубренность зубца Р. СИНДРОМ ПРЕЖДЕВРЕМЕННОЙ (РАННЕЙ) РЕПОЛЯРИЗАЦИИ МИОКАРДА ЖЕЛУДОЧКОВ Этот синдром связывают с преждевременной реполяризацией субэпикардиальных отделов миокарда и считают вариантом нормы. Его основные особенности (рис. 66): 1) сегмент ST находится выше изоэлектрической линии и вогнут книзу; 2) сегмент ST начинается от высоко расположенной точки j (junction — см. ранее), которая четко определяется на нисходящем колене зубца R или в конечной части зубца S; 3) сегмент ST обычно плавно переходит в высокий зубец Т. Значение синдрома состоит в ошибочной диагностике острой коронарной недостаточности. В отличие от последней, при синдроме преждевременной реполяризации миокарда данные изменения регистрируются постоянно многие годы (степень подъема сегмента ST может несколько меняться), сегмент ST может иметь вогнутость книзу, пробы с физической нагрузкой не сопровождаются «ишемическими» изменениями и, наконец, отсутствуют клинические проявления ИБС. СИНДРОМ УДЛИНЕННОГО ИНТЕРВАЛА Q—Т В отличие от синдрома ранней реполяризации миокарда желудочков удлинение интервала Q— Т свыше 440—460 мс характерно для их замедленной реполяризации. Удлинение интервала Q—T может быть врожденным и приобретенным. Врожденные синдромы удлиненного интервала Q— Т обычно являются наследственными и проявляются в двух вариантах. 1. Синдром Джервела—Ланга—Нильсена включает в себя также глухонемоту, приступы потери сознания, внезапную смерть. 2. Синдром Романо—Уорда — то же, но без глухонемоты. Приобретенный синдром может возникать при применении антиаритмиков классов IA и III, гипокальциемии, поражениях головного мозга, инфаркте миокарда и ряде других состояний. Удлинение интервала Q— Т может быть обусловлено увеличением продолжительности сегмента ST, уширением зубца Т, появлением на его нисходящем колене выраженного зубца U и сочетанием этих признаков. У больных с синдромом удлиненного Q—T нередко возникают пароксизмы желудочковой тахикардии веретенообразной формы с меняющейся амплитудой комплекса QRS. Как уже отмечалось ранее, этот вариант желудочковой тахикардии, получивший название «пируэт» (torsade de pointes), чаще «обычных» пароксизмов желудочковой тахикардии переходит в фибрилляцию желудочков. Сравнительно часто возникает и желудочковая экстрасистолия по типу аллоритмии. СИНДРОМ БРУГАДА Казалось бы, электрокардиографические синдромы достаточно давно подробно описаны и в этой области трудно ожидать чего-либо нового, однако в 1992 г. братья Бругада (Bruga-da) подробно описали не привлекавшее ранее внимание сочетание блокады правой ножки предсердно-желудочкового пучка (Гиса) с подъемом сегмента ST в правых грудных отведениях. При этом выделены два варианта подъема сегмента ST— «свод» и «седло» (рис. 67). Синдром Бругада, особенно первый его вариант, сопровождается эпизодами фибрилляции желудочков и синкопальными состояниями. Установлен ген, с мутацией которого связано появление этих изменений на ЭКГ. ЭКГ ПРИ ДЕКСТРОКАРДИИ Основные изменения ЭКГ состоят в инвертировании зубцов Р и Т в отведениях I и aVL; при этом основной зубец комплекса QRS — отрицательный. Для регистрации нормальной ЭКГ следует поменять местами электроды от правой и левой руки, а также зеркально переместить грудные электроды. ЭКГ ПРИ ЛЕЧЕНИИ СЕРДЕЧНЫМИ ГЛИКОЗИДАМИ Среди лекарственных средств, влияющих на ЭКГ, сердечные гликозиды занимают особое место, так как электрокардиографические изменения, с одной стороны, являются одним из признаков действия препарата, а с другой — при передозировке — могут свидетельствовать о дигиталисной интоксикации с ее возможными серьезными осложнениями. Основные электрокардиографические симптомы «дигитализации»: — корытообразное смещение сегмента ST ниже изоэлектрической линии; — умеренное удлинение интервала P—Q (в пределах нормальных величин или атриовентрикулярная блокада I степени); — снижение амплитуды зубца Т и появление выраженного зубца U (рис. 68). При интоксикации сердечными гликозидами нарастает удлинение интервала P—Q, возникают атриовентрикулярная блокада II и даже III степени, синоаурикулярная блокада, синусовая тахи- или брадикардия; появляются разнообразные нарушения сердечного ритма. Среди последних чаще других возникают желудочковые экстрасистолы, желудочковая тахикардия, предсердные экстрасистолы, наджелудочковые тахикардии, мерцание предсердий. Возможно возникновение фибрилляции желудочков. НАРУШЕНИЯ ЭЛЕКТРОЛИТНОГО БАЛАНСА Основные особенности ЭКГ при нарушениях электролитного баланса связаны с уровнем внутриклеточной концентрации калия и кальция (что не всегда соответствует их уровню в крови). Гиперкалиемия характеризуется высоким заостренным зубцом Т, замедлением атриовентрикулярной проводимости, укорочением интервала Q— Т, появлением желудочковых аритмий. Гипокалиемия характеризуется низким или отрицательным зубцом Т, выраженным зубцом U, депрессией сегмента ST. Как и при гиперкалиемии, возможны замедления атриовентрикулярной проводимости, нарушения сердечного ритма. Гиперкалъциемия сопровождается удлинением интервала Р— Q и укорочением интервала Q— Т. Гипокальциемия, наоборот, проявляется удлинением интервала Q—Т и возможным укорочением интервала P—Q. ЭЛЕКТРИЧЕСКАЯ СТИМУЛЯЦИЯ СЕРДЦА Электрическая кардиостимуляция (ЭКС) может осуществляться различными способами, обычно с помощью введения электродов в правые камеры сердца (эндокардиальная стимуляция). ЭКС может проводиться как временно — при острых ситуациях, например при возникновении полной атриовентрикулярной блокады у больного с инфарктом миокарда, так и постоянно с помощью имплантированных кардиостимуляторов. Простейшие кардиостимуляторы возбуждали правый желудочек с фиксированной частотой импульсов, что создавало потенциальную опасность возникновения фибрилляции желудочков в случае сочетания собственного и индуцированного возбуждения. В настоящее время ЭКС осуществляется в режиме demand (по требованию), т. е. лишь при отсутствии собственного возбуждения сердца; она предусматривает по возможности последовательное возбуждение предсердий и желудочков и изменение частоты стимуляции в зависимости от потребностей организма (сон, покой, физическая работа). В зависимости от характера блокады сердца может осуществляться предсердная, желудочковая и двухкамерная стимуляция. Тип ЭКС характеризуется следующими параметрами, обозначенными трехбуквенным кодом: 1) стимулируемые камеры—предсердие (А), желудочек (V), предсердие и желудочек (D); 2) камеры, импульс от которых воспринимается кардиостимулятором и предупреждает его действие (А, V, D); 3) характер «ответа» кардиостимулятора — ингибирование (I), стимуляция (Т), возможность обоих ответов (D)8. 8 Для имплантируемых устройств с более сложными функциями (в частности, антитахикардитической) применяется пятибуквенный код. Так, вариант ЭКС — стимуляция желудочков в режиме demand (с «отменой» стимуляции при их самостоятельном возбуждении) будет обозначаться VVI; стимуляция предсердий при сохраненной атриовентрикулярной проводимости — AAI; двухкамерная стимуляция с последовательным возбуждением предсердий и желудочков и возможностью отмены любого из этих стимулов — DDD. Для каждого больного устанавливается продолжительность интервала после предыдущего спонтанного или индуцированного возбуждения желудочков, за которым (если не происходит самостоятельное возбуждение) следует импульс кардиостимулятора. Импульс ЭКС регистрируется на ЭКГ как вертикальная черточка, предшествующая зубцу Р, комплексу QPS или обоим (рис. 69, 70). При стимуляции правого предсердия ЭКГ будет иметь обычный вид, а при стимуляции правого желудочка, когда распространение возбуждения по желудочкам резко отличается от нормы, желудочковый комплекс напоминает блокаду левой ножки предсердно-желудочкового пучка (Гиса) или правожелудочковую экстрасистолию. В таких ситуациях на ЭКГ могут не выявляться не только ишемические эпизоды, но даже инфаркт миокарда. Электрическая кардиостимуляция может применяться без прямых показаний, для «подстраховки» от возможных осложнений при назначении антиаритмиков и беттаблокаторов. В последнее время бивентрикулярная ЭКС используется при тяжелой сердечной недостаточности для «ресинхронизации» желудочковых сокращений и улучшения их насосной функции. ЭКГ ПРИ ФУНКЦИОНАЛЬНЫХ ПРОБАХ При всей своей информативности ЭКГ, зарегистрированная в состоянии покоя, может далеко не отражать истинное положение вещей; как уже говорилось ранее, примерно у половины больных ИБС (если они не переносили в прошлом инфаркт миокарда) ЭКГ в покое не имеет существенных отклонений от нормы. Значительно большую ценность могут представлять ЭКГ, зарегистрированные при различных функциональных пробах — с физической нагрузкой (велоэргометрия, бегущая дорожка — тредмил), с чреспищеводной ускоряющей стимуляцией сердца (кардиоселективная проба, при которой не включаются скелетные мышцы; она широко применяется также для выявления синдрома слабости синусового узла), фармакологических — с калием, пропранололом и другими препаратами. При функциональных пробах выясняются толерантность к физической нагрузке, наличие и тяжесть ишемии миокарда, характер аритмии сердца, эффективность антиангинальной терапии и др. Необходимо отметить, что результаты любых электрокардиографических проб нельзя абсолютизировать. Так, например, в случае возникновения «ишемической» депрессии сегмента ST при нагрузочном тесте вероятность наличия ИБС у мужчин со стенокардией в возрасте 30—39 лет составляет (в зависимости от глубины депрессии) 83—96%, тогда как у женщин того же возраста — лишь 42—79%. Функциональной пробой является, по существу, и амбулаторное (холтеровское) мониторирование — длительная регистрация ЭКГ в условиях свободного поведения. Результаты холтеровского мониторирования показали, в частности, высокую частоту «доброкачественных» аритмий сердца; с помощью этого метода обнаруживается «немая» (бессимптомная) ишемия миокарда; метод незаменим для оценки эффективности антиаритмических средств. Если обычная ЭКГ — фотография, то холтеровское мониторирование — кинолента. АНАЛИЗ И ИНТЕРПРЕТАЦИЯ ЭКГ Электрокардиографы различных фирм и с различными способами записи (тепловая, чернильная) дают практически идентичные кривые (незначительные различия могут быть связаны с инерционными свойствами писчика). Это обстоятельство в сочетании с четкими правилами количественного анализа ЭКГ позволяет во многом доверять объективности электрокардиографических заключений. Однако даже здесь возможны некоторые расхождения, связанные преимущественно с определением границ зубцов и интервалов. Элементы субъективизма более значительны при качественной оценке тех или иных изменений. Как правило, для оценки ЭКГ, особенно динамических ее изменений, врачу нужна сама электрокардиограмма. В общем виде расшифровка ЭКГ включает: • оценку сердечного ритма и проводимости; • определение (хотя бы приблизительное) положения электрической оси сердца; • последовательный анализ всех зубцов, сегментов и интервалов ЭКГ; • выявление тех или иных электрокардиографических синдромов. Оценка сердечного ритма начинается с выяснения, является он регулярным (исходящим из одного центра автоматизма) или нет, синусовым или каким-либо иным, включает ли на фоне основного ритма те или иные аритмии (экстрасистолы и др.). Помимо формального анализа ЭКГ по всем перечисленным пунктам, во многих случаях может быть определен тот или иной электрокардиографический синдром. В одних случаях он может не иметь практического значения — например, синдром ранней реполяризации желудочков, в других — впрямую указывает на сущность заболевания — например, обнаружение синдрома WPW у больного с пароксизмальной наджелудочковой тахикардией. Клиническая интерпретация ЭКГ требует знания конкретных обстоятельств заболевания данного пациента, хотя некоторые предположения могут быть высказаны. Так, обычно подтверждаются сделанные на основании ЭКГ заключения об инфаркте миокарда. Сочетание отклонения электрической оси сердца вправо с мерцанием предсердий или «Р mitrale» позволяет предположить митральный стеноз, а резкое отклонение электрической оси от сердца влево («перегрузка» левого желудочка) — аортальный порок сердца или обструктивный вариант гипертрофической кардиомиопатии. Разумеется, чем серьезнее изменения ЭКГ, особенно нарушения ритма и проводимости, тем больше основания предполагать тяжелое поражение сердца. Однако полного параллелизма может не быть. Нам доводилось наблюдать молодых людей с тяжелыми сложными аритмиями сердца, которые хорошо переносили значительные физические нагрузки (в частности, занимались в спортивных секциях, если им удавалось скрыть от врачей свои ЭКГ) и чье состояние, наоборот, ухудшалось при многочисленных попытках антиаритмической терапии. Каждый кардиолог вспомнит пациентов, которые на вопрос о жалобах отвечают: «У меня блокада ножки пучка Гиса» и т.п. У известного велогонщика число сердечных сокращений в покое составляло 29 в 1 мин. (Мы не касаемся здесь вопросов о пользе экстремальных нагрузок.) Синдром WPW может в течение всей жизни не привести к появлению пароксизмальной тахикардии. Полная атриовентрикулярная блокада может быть врожденной и никак не сказываться на состоянии ее обладателя. Примеры таких несоответствий легко продолжить. Определенные трудности возникают при оценке клинического значения желудочковых экстрасистол, что особенно важно у больных ишемической болезнью сердца. В таких случаях (как и во многих других) важную информацию могут дать результаты длительного (24—28 ч) амбулаторного мониторирования ЭКГ. При анализе ЭКГ следует воздерживаться от клинической оценки неспецифических изменений конечной части желудочкового комплекса. («Болезней много, а зубец Т один».) Возможно лишь (при обязательном детальном знании пациента) сугубо предположительное заключение, например, о дисгормональном происхождении негативных зубцов Т в отведениях V1 и V2 у молодой женщины с нарушенной менструальной функцией или о нейроциркуляторной дистонии как причине появления в грудных отведениях негативного зубца Т, исчезающего при физической нагрузке или фармакологической пробе с калием или бетта-адреноблокатором. Чрезвычайно большое значение имеет оценка ЭКГ в динамике. В основном это касается состояния атриовентрикулярной и внутрижелудочковой проводимости, а также электрической систолы сердца (продолжительности интервала Q—T). Нарастающее увеличение продолжительности сегмента PQ и комплекса QRS даже в пределах нормы требует оценки возможного влияния медикаментозной терапии, тем более это относится к увеличению степени атриовентрикулярной и внутрижелудочковой блокады. Ранее мы отмечали сложность таких заключений, как, например, неполная блокада той или иной ветви предсердно-желудочкового пучка. Однако сам факт нарастающего изменения конфигурации комплекса QRS или увеличение его продолжительности должны обязательно учитываться и при оценке течения заболевания сердца, и при выборе медикаментозной терапии. Помимо обычных методов оценки ЭКГ, все большее значение придается анализу вариабельности сердечного ритма в целом и, в частности, интервала Q—T. Так, у больных ИБС ригидность этих показателей имеет неблагоприятное прогностическое значение. Другим специальным методом является анализ поздних потенциалов предсердий и желудочков, который может способствовать определению их «готовности» к возникновению аритмий, а также является одним из показателей эффективности антиаритмической терапии. Более сложными методами, применяемыми по специальным показаниям, являются чреспищевидное и внутрисердечное электрофизиологические исследования (ЭФИ), позволяющие уточнить локализацию и механизм возникновения аритмий сердца с возможным последующим инвазивным вмешательством для их ликвидации. Однако и без этих специальных методов ЭКГ является бесценным инструментом в руках терапевта и кардиолога. В заключение подчеркнем еще раз, что данное издание отражает лишь начальный, примитивный уровень постижения клинической электрокардиографии и является лишь первым (и отнюдь не обязательным) этапом ее изучения. ЭЛЕКТРОКАРДИОГРАММЫ ДЛЯ САМОКОНТРОЛЯ ЗАКЛЮЧЕНИЯ ПО ЭЛЕКТРОКАРДИОГРАММАМ ДЛЯ САМОКОНТРОЛЯ I. Неполная атриовентрикулярная блокада II степени, II тип Мобитца. II. Отклонение электрической оси сердца влево. III. Парные желудочковые экстраситолы. IV/ Фибрилляция предсердий. V. Полная атриовентрикулярная блокада (дистальная). VI. Гипертрофия левого предсердия и правого желудочка. VII. Передний инфаркт миокарда. VIII. Пароксизмальная желудочковая тахикардия. IX. Узловая экстрасистола. X. Синусовая аритмия. XI. Блокада правой ножки предсердно-желудочкового пучка (Гиса). XII. Острый перикардит. XIII. Фибрилляция желудочков. XIV. Наджелудочковая пароксизмальная тахикардия. XV. Блокированная предсердная экстрасистола. XVI. Неполная атриовентрикулярная блокада I степени. XVII. Синдром Бругада — см. с. 126. XVIII. Миграция водителя ритма. XIX. Вставочная желудочковая экстрасистола. XX. Предсердная пароксизмальная тахикардия. XXI. Однокамерная (желудочковая) стимуляция сердца. XXII. Узловой ритм. XXIII. Желудочковая бигеминия. XXIV. Срединное (нормальное) положение электрической оси сердца. XXV. Фибрилляция предсердий. XXVI. Неполная атриовентрикулярная блокада II (высокой) степени. XXVII. Отклонение электрической оси сердца вправо. XXVIII. Ишемия миокарда. XXIX. Гипертрофия правого предсердия. XXX. Полиморфные желудочковые экстрасистолы. XXXI. Синдром Фредерика. XXXII. Блокада правой ножки предсердно-желудочкового пучка (Гиса). XXXIII. Гипертрофия левого желудочка. XXXIV. Диафрагмальный инфаркт миокарда. XXXV. Желудочковая тахикардия («пируэт»). XXXVI. Узловая пароксизмальная тахикардия. XXXVII. Блокада левой ножки предсердно-желудочкового пучка (Гиса). XXXVIII. Предсердная экстрасистолия. XXXIX. Синоатриальная блокада. XL. Неполная атриовентрикулярная блокада II степени, I тип Мобитца (периоды Венкебаха—Самойлова) — см. с. 37. XLI. Парасистолия. XLII. Желудочковая тригеминия. XLIII. Двухкамерная стимуляция сердца. XLIV. «Дигитализация». XLV. Ускользающее возбуждение. XLVI. Желудочковая экстрасистолия. XLVII. Трепетание предсердий. XL VIII. Однокамерная (предсердная) стимуляция сердца. XLIX. Синдром WPW. А. Л. Сыркин ЭКГ ДЛЯ ВРАЧА ОБЩЕЙ ПРАКТИКИ Редактор И. И. Жданюк Корректор Т. А. Кузьмина Верстка А. В. Чирков Сдано в набор 24.04.2005. Подписано к печати 25.06.2006. Формат 60 х 90 1/32. Бумага офсетная № 1. Гарнитура Тайме. Печать офсетная. Усл. печ. л. 5,5. Уч. — изд. л. 7,1. Доп. тираж 10000 экз. Заказ № 7855. ОАО «Издательство «Медицина». 101990, Москва, Петроверигский пер., 6/8. Издательство ЗАО «Шико». 101990, Москва, Петроверигский пер., 6/8. Отпечатано с готовых диапозитивов в ОАО ордена «Знак Почета» «Смоленская областная типография им. В. И. Смирнова». 214000, г. Смоленск, проспект им. Ю. Гагарина, 2.