Методическая разработка по теме
реклама

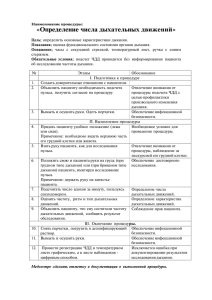
краевое государственное бюджетное образовательное учреждение среднего профессионального образования Минусинский медицинский техникум МЕТОДИЧЕСКАЯ РАЗРАБОТКА ПРАКТИЧЕСКОГО ЗАНЯТИЯ ДЛЯ СТУДЕНТА Специальность: «Лечебное дело» Год обучения: первый курс, IV семестр. ПМ 07. «Выполнение работ по профессии младшая медицинская сестра по уходу за больными» МДК 07.03 «Технология оказания медицинских услуг» Раздел 3. Оказание медицинских услуг в пределах своих полномочий. Оформление документации. Тема: «Оценка функционального состояния пациента» Разработчик: преподаватель ПМ 07. Медведева Г.В. Минусинск, 2012 г. Тема: Оценка функционального состояния пациента Уважаемые студенты! Тема важна для изучения, потому что для медицинской сестры метод объективного обследования (измерение температуры тела, пульс, АД, ЧДД) имеет наиболее существенное значение, так как он дает наиболее полную объективную информацию о пациенте. Поэтому будущая медсестра должна хорошо владеть этим методом исследования. Материал для повторения: лекция № 2 Студент должен знать: механизмы теплообразования и пути теплоотдачи; понятие о лихорадке; виды, периоды лихорадки; нормальные показатели АД, ЧДД, пульса. Студент должен уметь: оказывать сестринскую помощь в каждом периоде лихорадки; измерять АД; определять ЧДД, регистрация; определять пульс. Формируемые компетенции: ПК 7.1 – эффективно общаться с пациентом и его окружением в процессе профессиональной деятельности. ПК 7.5 – оформлять медицинскую документацию. ПК 7.6 – оказывать медицинские услуги в пределах своих полномочий. ПК 7.7 – обеспечивать инфекционную безопасность. ПК 7.8 – обеспечивать безопасную больничную среду для пациентов и персонала. ПК 7.12 – Осуществлять сестринский процесс. ОК 2 - организовать собственную деятельность своей будущей профессии, проявлять к ней устойчивый интерес. ОК 3 – Анализировать рабочую ситуацию, осуществлять текущий и итоговый контроль, оценку и коррекцию собственной деятельности, нести ответственность за результаты своей работы. ОК 4 – Осуществлять поиск информации, необходимой для эффективного выполнения профессиональных задач. Оснащение занятия: тонометр, секундомеры, температурные листы, термометры, таблицы, слайды, дидактический материал. Вопросы для самоподготовки: 1. Виды дыхания. 2. Типы одышки. 3. Показатели дыхания в норме. 4. Определение лихорадки. 5. Место измерения температуры тела. 6. Температура по степени подъема. 7. Температура по характеру колебаний. 8. Стадии лихорадки. 9. Определение АД. 10.Пульсовое давление. 11.Основные свойства пульса. Этапы самостоятельной работы №п/п Содержание этапа 1 Теоретическая часть 2. 3. 4. 5. 6. 7. Задания Повторить теоретический материал темы используя методические пособия или лекции Контроль знаний а)индивидуальный устный опрос; б)индивидуальный письменный опрос; в) фронтальный опрос; г) граф- диктант. Отработка знаний и 1.Измерить температуру тела умений по условию пациента. предложенной 2.Измерить АД имитационной задачи 3.Определить ЧДД (малые группы) 4.Определить пульс 5.Записать полученные данные в температурный лист. Закрепление 1.Имитационные задачи полученных знаний, 2.Тесты I и II умений. Заполнение Кратко отразить ход дневников. самостоятельной работы и сделать её анализ. Подведение итогов. Оценивается результат самостоятельной работы каждого, работа «команды». Задание на дом. Выучить основные моменты темы используя лекционный материал. Время 20 мин. 25 мин. 170мин. 25 мин. 10 мин. 5 мин. 2 мин. ВНИМАНИЕ!!! Работать с методическими пособиями! Рекомендуемая литература для студентов: 1. Обуховец Т.П. Основы сестринского дела: Практикум, Серия «Медицина для вас». Ростов н/Д: «Феникс», 2002 – 480 с. 2. Обуховец Т.П., Склярова Т.А., Чернова О.В. Основы сестринского дела. Серия «Медицина для вас». Ростов на/Д: Феникс, 2002 – 448 с. 3. Обуховец Т.П. Основы сестринского дела: Практикум, Серия «Медицина для вас». Ростов н/Д: «Феникс», 2002 – 480 с. 4. Мухина С.А. Тарновская И.И. Теоретические основы сестринского дела: учебник – 2-е изд., испр. И доп. – М. : ГЭОТАР – Медиа, 2011.368 с.: ил. Интернет ресурсы: 1. http:// www.coolreferat.com 2. http:// medkarta.com 3. http:// www.medichelp.ru 4. http:// www.bcetyt.ru Информация для самостоятельного изучения Механизмы теплообразования и пути теплоотдачи У здорового человека температура тела в течение суток колеблется в небольших пределах и не превышает 370 С. Такое постоянство обеспечивается путём сложной регуляции теплопродукции (образование тепла) и теплоотдачи. ВНИМАНИЕ!!! Температура тела в подмышечной области в норме 36 - 370 С. Образование тепла в организме происходит в результате окислительных процессов в мышцах и внутренних органах. Чем выше интенсивность обменных процессов, тем больше теплопродукция. У человека постоянная температура тела поддерживается путем нейрогуморальной регуляции отдачи тепла кожей и внутренними органами в окружающую среду. Теплоотдача может осуществляться путём теплопроведения, теплоизлучения и испарения. Способность организма изменять уровень теплоотдачи зависит главным образом от богатой сети кожных кровеносных сосудов, которые значительно и быстро могут изменять свой просвет. При недостаточной выработке тепла в организме (или при его охлаждении) рефлекторно происходит сужение сосудов кожи и уменьшается отдача тепла. Кожа становится холодной и сухой, иногда появляется озноб (мышечная дрожь). Наоборот, при избытке тепла (или при перегревании организма) наблюдается рефлекторное расширение кожных сосудов, увеличивается кровоснабжение кожи и соответственно растёт отдача тепла проведением и изучением. Таким образом, сложная регуляция процессов теплоотдачи и теплопродукции обеспечивает температурное постоянство внутренней среды организма, оптимальное для нормальной жизнедеятельности органов и тканей. Нарушение механизма теплопродукции в результате действия различных внешних или внутренних причин может привести к снижению или повышению температуры тела – лихорадке. Колебания температуры тела в течение дня При различных условиях возможны физиологические колебания температуры тела в течение дня у одного и того же человека на 0,3 – 0,50 С. У людей пожилого и старческого возраста она чаще снижена (субнормальная). В раннем детском возрасте отмечается особая неустойчивость температуры тела с большими колебаниями в течение дня, так как обменные реакции протекают более интенсивно, и механизмы терморегуляции ещё несовершенны. У новорожденных в подмышечной впадине температура 37,20 У женщин температура тела определяется фазами менструального цикла: в период овуляции она повышается на 0,6 – 0,80 С. У взрослого в прямой кишке, влагалище, полости рта температура тела на 0,2 – 0,40 С выше, чем в подмышечной впадине. На температуру тела могут влиять время суток, приём пищи, интенсивные физические и эмоциональные нагрузки ( при эмоциональных нагрузка повышается, при депрессии – снижается), которые повышают температуру тела на 0,50 С. Понятие, виды, периоды, механизмы развития лихорадок Лихорадка (febuis) – повышение температуры тела, возникающее как активная защитно-приспособительная реакция организма в ответ на разнообразные патогенные раздражители. Чаще всего таковыми бывают – пирогенные вещества белковой природы: микробы, их токсины, сыворотки, вакцины, продукты распада собственных тканей организма при травме, внутренних кровоизлияниях, неврозах, ожогах. Пирогенные вещества вызывают активную защитную реакцию организма с изменением функции терморегуляции: теплоотдача резко снижается (происходит сужение кожных сосудов) , а теплопродукция возрастает, что способствует накоплению тепла и повышению температуры тела. Гораздо реже лихорадка имеет чисто неврогенное происхождение и связана с функциональными или органическими поражениями ЦНС (центральной нервной системы): кровоизлияние, опухоль, заболевания, сопровождающиеся нарушением функции центров терморегуляции. По степени подъёма температуры различают следующие виды лихорадки: 1. 2. 3. 4. Субфебрильная – не выше 380 С Умеренная (фебрильная) – 38 – 390 С Высокая (пиретическая) – 39 – 410 С Чрезмерная (гиперпиретическая) – выше 410 С. По длительности различают: 1. Мимолётная лихорадка – повышение температуры тела в течение нескольких часов. 2. Острая – высокая температура тела в течение 15 дней. 3. Подострая – длительность лихорадки до 45 дней. 4. Хроническая – свыше 45 дней. По характеру колебаний температуры тела в течение суток различают следующие типы лихорадок: 1. Постоянная – длительное повышение температуры тела с суточными колебаниями не более 10 С. 2. Ремитирующая (послабляющая) – длительная лихорадка с суточными колебаниями температуры от 1 до 1,50С, без снижения до нормы. 3. Гектическая (истощающая) – большие подъёмы (на 3-50 С) и быстрые спады температуры, по 2-3 раза в сутки до нормальных и субнормальных цифр (ниже 360 С). 4. Извращенная – при которой утренняя температура выше вечерней. 5. Волнообразная – более или менее длительные периоды постоянного повышения температуры, чередуются с периодами нормальной или пониженной температуры. 6. Перемежающая – в течение дня чередование периодов повышенной температуры с нормальной или пониженной. ВНИМАНИЕ!!! Повышение температуры тела на 10 С ускорит ритм сердца на 10 ударов. В развитии лихорадки различают три периода: период подъёма температуры, период относительного постоянства (максимального подъёма), период снижения температуры. I ПЕРИОД - подъём (нарастание ) температуры – кратковременный период, характеризующийся ПРЕОБЛАДАНИЕМ теплопродукции над теплоотдачей. Последняя оказывается резко сниженной за счёт выраженного спазма кожных кровеносных сосудов (температура поднимается, а кожа остаётся холодной, потоотделение уменьшается). Продолжительность этого периода от нескольких часов до нескольких дней. II ПЕРИОД – период относительного постоянства – на повышенном уровне может продолжаться от нескольких недель, характеризуется усилением токсического состояния. Сосуды кожи в этот период расширяются, усиливается потоотделение, теплоотдача возрастает и уравновешивает всё ещё повышенную теплопродукцию. В результате – дальнейшее повышение температуры прекращается, она стабилизируется на этом высоком уровне. III ПЕРИОД – период снижения температуры (теплоотдача резко усиливается, превышая теплопродукцию). Протекает он по-разному. Температура может падать критически (кризис) – быстро с высоких цифр до низких (с 40 до 360 С) в течение часа. Это часто сопровождается стремительным падением сосудистого тонуса, которое проявляется в резком снижении АД до 80/20 мм.рт.ст. и появлении нитевидного пульса, предельной слабости, бледностью кожных покровов. ВНИМАНИЕ!!! Это состояние пациента называется, коллапсом требует от медперсонала срочных мер! Постепенное снижение температуры с высоких цифр до нормы (ниже нормы) называется литическим (лизис) снижением температуры. Характеристика периодов лихорадки Наименование периода Жалобы пациента Кожные покровы Состояние сознания I период подъёма температуры. Головная боль, ломота в теле, слабость, резкий озноб. Имеют вид Не изменено «гусиной кожи», посинение губ, конечностей. II период постоянства температуры. Головная боль, ломота во всем теле, жажда, сухость во рту, резкая слабость. Гиперемия лица, кожа горячая на ощупь, трещины на губах, корочки, сухость слизистых полости рта. Вероятно появление бреда. Галлюцинаций. Соотношение теплопродукции и теплоотдачи Теплопродукция преобладает над теплоотдачей. Теплопродукция уравновешенна теплоотдачей. 1. Согреть пациента: а) укрыть тёплым одеялом; б) к ногам теплые грелки; в) напоить горячим сладким чаем. 2. При необходимости подать судно. 3. Создать полный покой. 4. Не оставлять одного. 5. Не допускать сквозняков. 1. По возможности организовать индивидуальный пост. 2. Сообщить врачу об изменении состояния пациента. 3. Контролировать гемодинамические показатели. 4. Убрать одеяла, укрыть пациента простыней. III период снижения температуры (кризис) Слабость, Предельная головокружение. бледность обильный холодный липкий пот. Заторможен, возможна потеря сознания – коллапс! Теплопродукция уменьшится по сравнению с теплоотдачей. 5. Использовать примочки к периферическим сосудам и пузырь со льдом к голове. 6. Протирать кожные покровы прохладной водой с добавлением уксуса. 7. Поить прохладными витаминизированными напитками. 8. Ухаживать за полостью рта, носом и др. органами пациента. 9. Помогать пациенту при физиологических отправлениях. 10. Проводить профилактику пролежней. 11. Кормить 5-6 раз в сутки жидкой, полужидкой пищей. 1. Срочно, всеми доступными способами сообщите о случившемся врачу. 2. Организуйте оказание помощи пациенту. 3. Ни в коем случае не оставляйте пациента Лизис Постепенное снижение температуры. Небольшая Небольшая испарина на коже. Ясное, после снижения температуры, засыпает. Теплоотдача усиливается, превышая теплопродукцию. одного. 4. Приподнимите ножной конец кровати, уберите подушку. 5. К рукам и ногам пациента приложите грелки, обёрнутые полотенцем. 6. Используйте увлажненный кислород. 7. Выполнять назначения врача. 8. Напоить горячим чаем. 9. Укрыть одеялами. 10. Контролировать пульс, АД. 1. Создать пациенту условия для продолжительного и глубокого сна. 2. Контролировать назначенный врачом режим двигательной активности. 3. Продолжайте тщательный уход. ПОМНИТЕ!!! Как правило, после падения температуры пациент засыпает быстро и будить его для кормления и т.д. не стоит!!! Пациента необходимо будить только для приема медикаментозных средств, как через рот, так и парентерально. Сестринский процесс Пациент Иванов И.И. 40 лет. Демография городской житель Медицинский диагноз (история болезни) левосторонняя пневмония. Обследование Сестринский диагноз Биологическое: Идентификация I Жалуется на проблемы пациента: сильное Настоящие: период чувство повышения холода, не температуры тела (I может период лихорадки). согреться, Потенциальные: недомогание, сильное головная боль. недомогание и дискомфорт в результате подъёма температуры. Приоритеты: повышение температуры тела в I периоде. II Настоящие: Биологические: Температура тела Жалуется на выше 390 С. сильный жар, Потенциальные: Планирование Реализация Оценка Цели: Краткосрочные: у пациента не будет озноба к концу дня после принятых мероприятий по уходу и лечению. Долгосрочные: пациент не будет предъявлять жалобы к моменту выписки. Вмешательства: Зависимые: 1. М/с будет производить измерение температуры тела согласно врачебным назначениям. Независимые: 1. М/с рекомендует пациенту удобно лечь в постели. 2. М/с укроет пациента 2-мя одеялами. М/С даст пациенту горячий чай (кофе, морс). К 22 часам пациент испытывает чувство тепла. Краткосрочные: у пациента будет снижаться температура к 4-ому дню Зависимые: 1. Измерение температуры тела через 2 часа по назначению врача. К концу 4-го дня температура тела медленно снижается. сухость во рту, сильную жажду, сильное потоотделение Нарушение сознания из-за высокой температуры. Приоритеты: Высокая температура, выше 39 0 С. Биологические: III «а» незначительная слабость, хочется сильно спать, потоотделение, температура снижается III «б» жалуется на сильную слабость, обильное потоотделение, чувство сильного Настоящие: литическое снижение температуры тела. Настоящие: критическое снижение температуры тела. Потенциальные: может развиться коллапс. Приоритеты: резкое снижение температуры тела. заболевания. 2. Рекомендовать ограничение физической активности. 3. Рекомендовать питьевой режим (до 2-х литров жидкости) по часам в течение дня. 4. рекомендовать адекватное количество пищи. М/с будет вводить лекарственные средства по назначению врача. Краткосрочные: у Взаимозависимые: пациента будут 1. М/с рекомендует пациенту восстановлены расширение режима возможности самоухода активности по назначению к концу 3-го дня. врача. Независимые: 1. М/с будет поощрять потребности пациента в само уходе. 2. М/с будет менять постельное и нательное бельё. озноба. У пациента не будет осложнений, связанных с критическим снижением температуры тела. Зависимые: 1. М/с будет измерять температуру тела через 2 часа по назначению врача. 2. М/с будет контролировать гемодинамические показатели (пульс, АД) по назначению врача. 3. М/с будет вводить лекарственные вещества, назначенные врачом. Независимые: 1. М/с вызовет врача на консультацию. 2. М/с разъяснить пациенту необходимость всех проводимых ему мероприятий. 3. М/с даст возможность пациенту задавать любые вопросы относительно изменения его состояния. 4. М/с обеспечит процедуры по сохранению тела (укрывание, горячий чай). 5. М/с будет оказывать После проведенных мероприятий самочувствие пациента удовлетворительное. помощь в осуществлении личной гигиены после улучшения самочувствия. Измерение температуры тела в подмышечной области Измерение и наблюдение за температурой тела является повседневной и важной обязанностью медсестры, так как изменение и колебания температуры тела, особенно повышение её, говорят о начале заболевания. Измерение температуры тела производят медицинским термометром Цельсия, который состоит из стеклянного резервуара, куда вплавлены шкала и капилляр, имеющий на конце расширение, заполненное ртутью. Шкала имеет деления от 340 до 420 С, они рассчитаны на определение температуры тела с точностью до 0,10 С. Максимальная высота подъема столбика ртути и определяет название термометра – максимальный. Опустится, в резервуар самостоятельно ртуть не может, так как этому препятствует резкое сужение капилляра в нижней части. Возвращают ртуть в резервуар – встряхиванием. ВНИМАНИЕ!!! Встряхивать термометр осторожно, чтобы не уронить или не ударить его о близстоящие предметы. Алгоритм действия измерения температуры тела в подмышечной области Цель: диагностическая (определяет температуру тела, периоды лихорадки) Показания: контроль за состояние6м пациента, профилактика ВБИ. Противопоказания: опрелости, воспалительные процессы в подмышечной области. Оснащение: перчатки; максимальный медицинский термометр; индивидуальная салфетка (полотенце); ручка; температурный лист; Маркированная ёмкость для дезинфекции термометров; Часы. Последовательность действий: 1. Доброжелательно и уважительно представиться пациенту, объяснить ход манипуляции. 2. Подготовить необходимое оснащение. 3. Вымыть и осушить руки. 4. Надеть перчатки. 5. Встряхнуть термометр и убедиться, что столбик ртути опустился ниже 350 С 6. Осмотреть подмышечную область. 7. Протереть насухо подмышечную область пациента его индивидуальным полотенцем (или салфеткой) т.к. влага охлаждает ртуть. 8. Расположить термометр в подмышечной области так, чтобы ртутный резервуар со всех сторон соприкасался с телом. 9. Обратить внимание, чтобы между телом и термометром не было белья (пациент должен прижать плечо к грудной клетке). 10. Помните – измерять температуру в подмышечной области необходимо не менее 10 минут. ВНИМАНИЕ!!! Наденьте перчатки. 11.Изъять термометр из подмышечной области, отметить в памяти полученный результат. 12.Сообщить пациенту результат термометрии. 13.Записать результат термометрии в температурный лист. 14.Встряхнуть термометр, до отметки 350 С. 15.Погрузить термометр в дез.раствор. 16.Снять перчатки, вымыть и осушить руки. ВНИМАНИЕ!!! Хранят термометры в сухой ёмкости «чистые термометры», (на дне вата) ртутным резервуаром вниз, или в футлярах. Дополнительная полезная информация 1. Температуру у пациента измеряют, как правило, два раза в день: утром натощак (с 7 до 8 часов) и вечером (с 17 до 18 часов). 2. Следует знать, что температура тела минимальная рано утром (между 3-6 часами), а максимальная – во второй половине дня (между 17 и 21 часами). Для быстрого выявления людей с высокой температурой применяют «Термотест» - полимерную пластинку, покрытую эмульсией на жидких кристаллах. Её накладывают на лоб – при 36 – 370 С – зелёным цветом светится буква N (Norma), а выше 37) С – буква F (Febris – лихорадка). Регистрация данных термометрии В ЛПУ в постовом температурном листе указывают Фамилии всех пациентов (по палатам), дату и время измерения температуры (утро, вечер0. Результаты измерения температуры переносят из постового температурного листа в Индивидуальный температурный лист. Его заводят в приемном отделении вместе с медицинской картой на каждого пациента, поступающего в стационар. Помимо графической регистрации данных измерения температуры (шкала Т), в нём строят кривые частоты пульса (шкала П) и артериального давления (шкала АД). В нижней части температурного листа записывают данные подсчёта частоты дыхания в 1 минуту, массу тела, а также количество выпитой за сутки жидкости и выделенной мочи (в мл.0 Данные о дефекации (стул) и проведенной санобработки обозначают знаком «+». По оси абсцисс температурного листа отмечают дни болезни. Каждый день болезни рассчитан на двукратное измерение температуры тела. По оси ординат расположена температурная сетка, каждое деление которой составляет 0,20 С. Соответствующими точками наносят результаты ежедневной двухразовой термометрии. Утренняя температура регистрируется точкой в графе «У», вечерняя в графе «в». Эти точки соединяют между собой, образуя так называемые температурные кривые, отражающие при наличии лихорадки тот или иной её тип. ВНИМАНИЕ!!! Температурная кривая чертится, синим или черным цветом. Правила по технике безопасности при работе с приборами содержащими ртуть Медицинский термометр в процессе работы может быть разбит. Сама ртуть, которая при этом быстро растекается на мелкие шарики, не приносит вреда. Опасные пары ртути! ВНИМАНИЕ!!! Пары ртути являются нейротоксическим ядом! Поэтому необходимо сразу собрать и утилизировать ртуть. При этом необходимо удалить пациентов из помещения. Собрать ртуть можно при помощи пылесоса или мякиша свежего хлеба, как бы промокая им шарики ртути. Собранную ртуть необходимо поместить в герметически закрытый стеклянный сосуд. После этого тщательно вымыть руки. ВНИМАНИЕ!!! В домашних условиях – вымыть термометр холодной водой с мылом, протереть, так как в замкнутом футляре могут скапливаться микроорганизмы. Хранить в футляре. Демеркуризация Требования к медперсоналу 1. Медперсонал должен пройти специальную подготовку (обучение). 2. Наличие специальных предметов по уходу (фартук, резиновые перчатки, очки). 3. После демеркуризации применить: душ, полоскание полости рта 0,025% раствором перманганата калия, чистка зубов. Перечень демеркуризантов, которые рекомендованы инструктивнометодическими рекомендациями по демеркуризации помещения: мыльно-содовый раствор (4% мыла в 5% водном растворе соды); киролюзит (паста: 1 часть пиролюзина (Mn O + 2 части 5% HCI); 0,2% водный раствор перманганата калия, подкислённый HCI (у.в. 1,19 на 1 литр перманганата калия); 20% водный раствор хлорного железа (готовить на холоде); 20% раствор хлорной извести; 5 – 10% раствор HCI; сера; 2-3% раствор йода в 30% водном растворе йода калия. Демеркуризация (при наличии скоплений ртути) Соблюдать последовательность действий: 1. Механическое удаление (собрать во флакон с притертой пробкой) вакуумным отсосом или с помощью подогретого мыльно-содового раствора. 2. Химическая демеркуризация (в течении одного часа хлорным железом, раствором перманганата кали, полисульфитов натрия и калия). 3. Мытьё помещения чистой водой. 4. Отправка остатков ртути в ЦГСЭН. 5. Регистрация в журнале разбитого термометра. 6. Составление и доставка в УГ СЭН акта о разбитом термометре и проведении демеркуризации. Контроль качества демеркуризации: контрольные анализы в ЦГСЭН на содержание ртути в воздухе помещения (дважды с интервалом в 7 дней). Дыхание Дыхание бывает: грудное, брюшное и смешанное. Грудной тип дыхания – дыхательные движения осуществляются в основном за счет сокращения межрёберных мышц, приводящих в движение грудную клетку. Наблюдается преимущественно у женщин. Брюшной тип дыхания – дыхательные движения осуществляются в основном диафрагмой. Чаще встречается у мужчин. Смешанный тип дыхания – в физических условиях его можно наблюдать у лица пожилого возраста. Дыхательные движения совершаются одновременно за счет сокращения межреберных мышц и диафрагмы. В норме дыхательные движения ритмичны. Частота дыхательных движений у взрослого человека в покое равна 16 – 20 в минуту. У женщин она на 2-4 дыхания больше, чем у мужчин. В положении лёжа число дыханий уменьшается до 14 -16. Поверхностное дыхание у человека бывает в покое. Глубокое дыхание при физическом или эмоциональном напряжении. Одышка – субъективное ощущение затруднения дыхания. Одышка Физиологическая Патологическая Инспираторная Экспираторная Физиологическая – после выполнения какой-либо физической нагрузки. Патологическая – при заболеваниях лёгких, сердца, головного мозга, крови и др. а) инспираторная – характерен затрудненный шумный вдох; б) экспираторная – характерен затрудненный выдох. Дыхание Чейна –Стокса – постепенно нарастает, а затем уменьшается глубина дыхания, затем наступает пауза от нескольких секунд до 1 минуты, когда дыхание отсутствует. Дыхание Биота – продолжительные паузы до 1 минуты на фоне равномерного по глубине дыхания. Дыхание Куссмауля (большое дыхание) – равномерные редкие дыхательные циклы, глубокий шумный вдох и усиленный выдох. Удушье – ощущение стеснения в груди и нехватка воздуха. Астма – внезапно развившийся приступ удушья. Кашель – сложный защитно-рефлекторный акт, направленный на выведение из бронхов и верхних дыхательных путей мокроты и инородных тел. Кровохарканье – выделение крови или мокроты с кровью во время кашля. Определение числа дыхательных движений у пациента Цель исследования: оценка состояния пациента Оснащение: часы с секундной стрелкой (секундомер); температурный лист; ручка. Последовательность выполнения: 1. Доброжелательно и уважительно представиться пациенту. 2. Предупредить пациента, что будет проведено исследование пульса. ВНИМАНИЕ!!! Не фиксировать внимание пациента на исследовании дыхания, т.к. он может сосредоточиться на нем – в результате чего частота дыхания может измениться (управляемое дыхание). 3. Вымыть руки. 4. Предложить пациенту удобно лечь (или сесть), чтобы видеть верхнюю часть его грудной клетки. 5. Исследование провести через 5 минут после того, как пациент расслабиться, успокоится. 6. Взять пациента за руку так, как для исследования пульса на лучевой артерии (чтобы отвлечь внимание). 7. Наблюдать за экскурсией (движение) грудной клетки пациента и считать дыхательные движения за 1 минуту (вдох и выдох – это одно дыхательное движение). ВНИМАНИЕ!!! Если частота и ритм дыхания равномерны можно считать дыхательные движения за 30 секунд и умножить результат на 2. 8. Если не удается наблюдать экскурсию грудной клетки – положить свою руку и руку пациента на грудную клетку (у женщин) на эпигастральную область (у мужчин) и имитировать исследование пульса (т.е. продолжать держать свою руку на запястье пациента). 9. Результат исследования записать в температурный лист в графе «дыхание», цифрой, например, 18. (или в другую принятую документацию). 10.Вымыть и осушить руки. Дополнительная полезная информация В норме частота дыхательных движений в 1 минуту составляет: у новорожденных 40 – 60; от года до 2 лет 30 – 35; от 5 до 6 лет около 25; 10 лет – 18 - 20; 14 лет – 15 – 16; взрослые – 16 – 20; у тренированных людей (спортсменов) частота дыхательных движений может достигать 6 – 8 в минуту. Брадипное – редкое дыхание с частотой менее 16 в 1 минуту. Тахипное – учащенное дыхание с частотой более 20 в минуту. При повышении температуры тела на 10 С число дыхательных движений в 1 минуту увеличивается на 4. Измерение артериального давления Цель: определить и оценить результат измерения артериального давления. Оснащение: тонометр; фонендоскоп; ручка; температурный лист; спирт; салфетки; дезсредство. Последовательность выполнения: 1. Доброжелательно представиться пациенту и уточнить, как к нему обращаться. Получить согласие на процедуру. 2. Предупредить пациента о предстоящей процедуре, за 15 минут до её начала. 3. Объяснить пациенту цель и ход процедуры. 4. Подготовить необходимое оснащение. 5. Вымыть и осушить руки. 6. Предложить пациенту правильно положить руку: в разогнутом положении ладонью вверх, примерно на уровне сердца (если пациент сидит, попросить подложить под локоть кулак свободной руки). 7. Наложить манжету на обнаруженное плечо пациента на 2 -3 см выше локтевого сгиба (одежда не должна сдавливать плечо выше манжетки), закрепить манжетку так, чтобы между ней и плечом проходил только один палец, трубки манжетки располагать сбоку от локтевого сгиба. ВНИМАНИЕ!!! Не следует измерять АД на руке со стороны произведенной мастоэктомии, на слабой руке пациента после инсульта и на парализованной руке. 8. Соединить манометр с манжеткой и проверить положение стрелки манометра относительно нулевой отметки шкалы. 9. Протереть мембрану фонендоскопа спиртом. 10.Найти место пульсации плечевой артерии в области локтевой ямки и плотно поставить на это место мембрану фонендоскопа. 11.Закрыть вентиль на «груше», повернув его вправо, и нагнетать в манжетку воздух под контролем фонендоскопа до тех пор, пока давление в манжетке по показаниям манометра не превысит 20 мм. рт. ст. – тот уровень, при котором исчезают тоны Короткова (или пульсация лучевой артерии). 12.Выпустить воздух из манжеты со скоростью 2 мм. рт. ст. в 1 секунду, повернув вентиль влево. Одновременно фонендоскопом выслушивать тоны на плечевой артерии и следить за стрелкой и показателями шкалы манометра. 13.При появлении над плечевой артерией первых звуков (тоны Короткова) «отметить» на шкале и запомнить цифру, соответствующие систолическому давлению. 14.Продолжая выпускать воздух, отметить величину диастолического давления, которая соответствует ослаблению или полному исчезновению тонов Короткова. ВНИМАНИЕ!!! Оценивая результат, следует учитывать величину окружности плеча. При измерении на худощавой руке АД будет ниже, на полной – выше истинного. 15.Данные измерения округлить до 0 или 5, записать в виде дроби (в числителе – систолическое давление, в знаменателе – диастолическое). Например: 120/75 мм.рт.ст. 16.Сообщить пациенту результат измерения. 17.Повторить процедуру ещё два раза с интервалом в 2-3 минуты. 18.Протереть мембрану фонендоскопа 700 спиртом. 19.Записать данные исследования в необходимую документацию. 20.Вымыть и осушить руки. Полезная информация Исследование АД было бы более достоверным, если бы учитывался размер манжеты по отношению к окружности плеча. Если использовать стандартную манжету шириной 12 см., истинные цифры АД будут у лиц с окружностью плеча 25 – 30 см. Окружность плеча 12 – 20 см 18 – 25 см. 23 – 31 см. Размер манжеты Детский Подросток Взрослый Ширина манжеты 7 – 10 см. 10 см. 12 – 15 см. Зависимость степени повышения АД (ложного повышения АД) от увеличения окружности плеча. Окружность плеча 40 см. 45 см. 50 см. 55 см. АД (мм ложного повышения систолы и диастолы) 10/7 мм. 15/10 мм. 21/14 мм. 26/18 мм. ВНИМАНИЕ!!! Значение систолического АД не требует коррекции при окружности плеча 30 см., диастолического – при окружности плеча 15 – 20 см. При окружности плеча 15 – 30 см. – к показателю систолического давления прибавлять 15 мм. рт. ст. При окружности плеча 45 – 50 см. – вычитать из полученного результата 15 – 20 мм рт. ст. Классификация уровня АД Категория Оптимальное Нормальное Высокое нормальное Степень I Степень II Степень III САД (систолическое) < 120 < 130 130 -139 140 -159 160 – 179 >180 ДАД (диастолическое) < 80 < 85 85-89 90 – 99 100 – 109 >110 ЗАПОМНИТЕ!!! Манжетка для измерения давления дезинфицируется: 1. В 3% растворе перекиси водорода 60 минут (полное погружение в растворе с последующим промыванием под проточной водой). 2. Двух кратное протирание манжетки 3% раствором перекиси водорода с интервалом в 15 минут. Фонендоскоп и его мембрана протирается 700 спиртом. АД – называется давление, которое оказывает кровь на стенки артерий. Оно зависит от силы сокращений сердца ( величины сердечного выброса) и тонуса артериальной стенки. Различают: 1. Систолическое давление (давление в период систолы сердца). 2. Диастолическое давление (давление к концу диастолы). Пульсовое давление – разница между систолическим и диастолическим давлением (в норме оно равно 30 – 40 мм. рт. ст.). АД обычно измеряют в плечевой артерии, в которой оно близко к давлению в аорте (можно измерять в бедренной, подколенной и др. периферических артериях). АД определяют методом выслушивания при помощи тонометра Короткова. Измерение производит в положении больного лежа на спине или сидя после 10 -15 минут отдыха. АД выражают в мм.рт.ст. АД измеряют 2-3 раза с промежутками 1 – 2 минуты (воздух из манжеты выпускать полностью)ю АД зависит от физической нагрузки, эмоционального возбуждения, времени суток (утром – ниже, вечером – выше), приема пищи (после еды систолическое давление повышается). Гипертензия – повышение АД выше нормальных цифр. Гипотензия – снижение АД ниже нормальных цифр. Определение и подсчет артериального пульса на лучевой артерии Цель: определить основные свойства пульса – частоту, ритм, напряжение, наполнение. Показания: контроль за состоянием сердечно-сосудистой системы пациента. Противопоказания: определяет врач. Оснащение: часы или секундомер; температурный лист; ручка. Последовательность выполнения: 1. Установить контакт с пациентом (доброжелательно и уважительно представиться). 2. Психологически подготовить пациента (объяснить ход манипуляции). 3. Получить согласие пациента на манипуляцию. 4. Подготовить необходимое оснащение. 5. Вымыть и осушить руки. ВНИМАНИЕ!!! 1. Во время процедуры пациент может сидеть или лежать, в зависимости от состояния. 2. Исследование пульса надо проводить на обеих руках, и только при отсутствии разницы в свойствах пульса можно проводить дальнейшее исследование на одной руке. 6. Предложить пациенту расслабить руки, кисти и предплечье не должны быть «на весу», чтобы напряжение мышц и сухожилий не мешало пальпации. 7. Захватить обе кисти пациента выше лучезапястных суставов таким образом, чтобы ваши большие пальцы находились со стороны тыла кисти пациента 9с локтевой стороны), а остальные пальцы с ладонной стороны (с лучевой стороны, у основания первого пальца пациента). 8. Нащупать и прижать лучевые артерии на обеих руках к лучевым костям II, III и IV пальцами и почувствовать пульсацию. ЗАПОМНИТЕ!!! Места исследования пульса являются и точками пережатия артерий для остановки артериального кровотечения. 9. Определить все параметры пульса: а) частота – подсчитать количество пульсовых волн за 1 минуту. У здоровых людей частота соответствует частоте сердечных сокращений. б) ритм – определить промежутки времени между пульсовыми волнами; в) напряжение – прижать артерии сильнее, чем прежде, к лучевым костям и определить напряжение пульса; г) наполнение – сила, с которой необходимо прижать лучевую артерию к лучевой кости, чтобы ощутить пульсовую волну; д) величина – зависит от напряжения и наполнения пульса. 10.Сообщить пациенту результат исследования, т.к. пациент имеет право на информацию. 11.Помочь пациенту занять удобное положение. 12.Оформить результат исследования цифровой записью (Ps – 62 уд. в 1 мин., ритмичный, полный, умеренного напряжения, большой) в медицинской или амбулаторной карте. 13.Занести результаты исследования в температурный лист, графическую запись произвести красным цветом. 14.Вымыть и осушить руки. Полезная информация Пульс (Р) – это ритмичные колебания стенки артерии, обусловленные выбросом крови в артериальную систему. Пульс обычно прощупывают на периферическом конце артерии у основания большого пальца, можно его исследовать на других сосудах: височных, сонных, бедренных, подколенных артериях, артериях тыла стопы и др. Данные, полученные при исследовании пульса, записывают в историю болезни или амбулаторную карту. Графическую кривую Р отмечают красным карандашом в температурном листе. Основные свойства пульса: 1. Частота – пульса равна количеству пульсовых волн, определяемых в течение 1 минуты. У здоровых людей частота пульса соответствует частоте сердечных сокращений и равна 60 - 80 ударов в минуту. Тахикардия – учащение пульса более 90 ударов в минуту. Брадикардия – уряжение пульса менее 60 ударов в минуту. 2. Напряжение – сила, с которой нужно прижать лучевую артерию, чтобы полностью прекратилась пульсация. В норме пульс – а) умеренно – напряжён; б) напряженный (твердый) – трудно сжать артерию; в) мягкий - легко сжимается артерия. 3. Наполнение – зависит от величины сердечного выброса: а) полный – сердечный выброс нормальный; б) пустой – недостаточность кровообращения. 4. Величина – зависит от напряжения и наполнения: а) большой пульс – хорошего наполнения и напряжения; б) малый пульс – слабого наполнения и напряжения; в) нитевидный пульс – определяющийся с трудом. ВНИМАНИЕ!!! Повышение температуры тела на 10 С ускоряет ритм сердца на 10 ударов! Во время сна происходит уряжение числа сердечных сокращений на 10 ударов в минуту. Редкий пульс может наблюдаться у спортсменов и тренированных людей. 5. Ритм – это промежутки времени между пульсовыми волнами. Если промежутки времени между пульсовыми волнами одинаковые, то пульс ритмичный, или неправильный. Запомните 1. Не следует сильно прижимать артерию, т.к. под давлением пульсовая волна может исчезнуть. 2. Не следует пальпировать пульс первым пальцем, т.к. в нем проходит пульсирующая артерия, что может дать неверный результат. 3. Расстройства сердечного ритма называются аритмиями. 4. При аритмиях частота пульса может быть меньше частоты сердечных сокращений. 5. Разница между частотой сердечных сокращений называется дефицит пульса. 6. Если пульс на лучевой артерии почему-либо не прощупывается, надо исследовать его на височной или сонной артерии. 7. Пульс учащают – физическая деятельность, психическое возбуждение, прием пищи, питьё (кофе, чай), прием спиртных напитков, повышение температуры окружающей среды. 8. Во время вдоха пульс чаще, чем во время выдоха. 9. У бодрствующего пульс чаще, чем у спящего пациента. 10.У женщин частота пульса на 6 – 8 ударов в минуту больше, чем у мужчин. 11.На сонных артериях исследуют пульс поочередно - с каждой стороны без сильного давления на артерию (т.к. возможно резкое замедление сердечной деятельности вплоть до остановки сердца). 12.На бедренных артериях пульс исследуют в паховой области при выпрямленном бедре с небольшим его поворотом к наружи. 13.На подколенной артерии пульс определяют в подколенной ямке – положение пациента – лежа на животе. 14.На задней большеберцовой артерии пульс исследуют за внутренней лодыжкой, прижимая к ней артерию. 15.На артерии тыла стопы – пульс определяют на тыльной поверхности стопы, в проксимальной части первого межплюснового пространства.