СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ В в нозологической
реклама
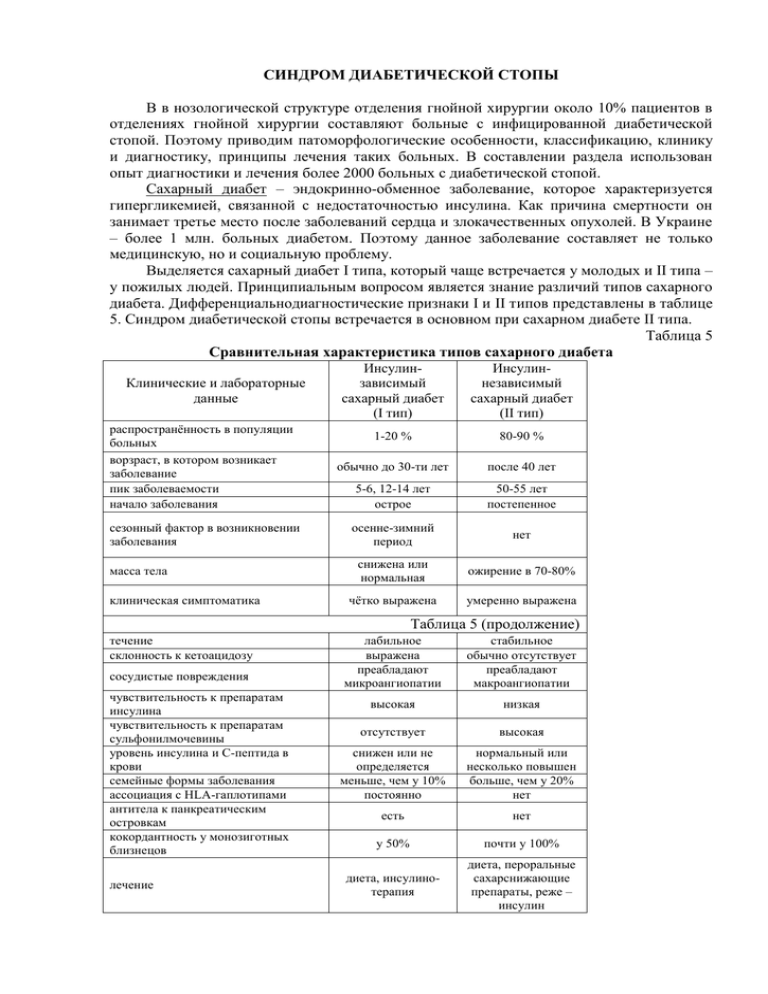
СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ В в нозологической структуре отделения гнойной хирургии около 10% пациентов в отделениях гнойной хирургии составляют больные с инфицированной диабетической стопой. Поэтому приводим патоморфологические особенности, классификацию, клинику и диагностику, принципы лечения таких больных. В составлении раздела использован опыт диагностики и лечения более 2000 больных с диабетической стопой. Сахарный диабет – эндокринно-обменное заболевание, которое характеризуется гипергликемией, связанной с недостаточностью инсулина. Как причина смертности он занимает третье место после заболеваний сердца и злокачественных опухолей. В Украине – более 1 млн. больных диабетом. Поэтому данное заболевание составляет не только медицинскую, но и социальную проблему. Выделяется сахарный диабет I типа, который чаще встречается у молодых и II типа – у пожилых людей. Принципиальным вопросом является знание различий типов сахарного диабета. Дифференциальнодиагностические признаки I и II типов представлены в таблице 5. Синдром диабетической стопы встречается в основном при сахарном диабете II типа. Таблица 5 Сравнительная характеристика типов сахарного диабета Клинические и лабораторные данные Инсулинзависимый сахарный диабет (I тип) Инсулиннезависимый сахарный диабет (ІI тип) распространѐнность в популяции больных ворзраст, в котором возникает заболевание пик заболеваемости начало заболевания 1-20 % 80-90 % обычно до 30-ти лет после 40 лет 5-6, 12-14 лет острое 50-55 лет постепенное сезонный фактор в возникновении заболевания осенне-зимний период нет снижена или нормальная ожирение в 70-80% клиническая симптоматика чѐтко выражена умеренно выражена течение склонность к кетоацидозу лабильное выражена преабладают микроангиопатии стабильное обычно отсутствует преабладают макроангиопатии высокая низкая отсутствует высокая снижен или не определяется меньше, чем у 10% постоянно нормальный или несколько повышен больше, чем у 20% нет есть нет у 50% почти у 100% диета, инсулинотерапия диета, пероральные сахарснижающие препараты, реже – инсулин масса тела Таблица 5 (продолжение) сосудистые повреждения чувствительность к препаратам инсулина чувствительность к препаратам сульфонилмочевины уровень инсулина и С-пептида в крови семейные формы заболевания ассоциация с HLA-гаплотипами антитела к панкреатическим островкам кокордантность у монозиготных близнецов лечение Ввыделяют 3 сепени тяжести течения сахарного диабета: 1) лѐгкая степень тяжести: гликемия – до 8 ммоль/л, глюкозурия – до 20 г/л; 2) средняя степень тяжести: гипергликемия – до 14 ммоль/л, глюкозурия – до 40 г/л; 3) тяжѐлая степень: гипергликемия – более 14 ммоль/л, глюкозурия – более 40 г/л. Однако тяжесть состояния больного определяется не только гипергликемией, но и теми последствиями сахарного диабета, которые возникают в процессе его развития: энцефалопатия, ретинопатия, нефропатия, синдром диабетической стопы. При этих осложнениях тяжесть состояния не определяется гипергликемией, так как она может быть относительно умеренной «диссонируя» с тяжестью состояния пациента. Синдром диабетической стопы включает взаимоотягощающие микромакроангиопатию, нейропатию, остеоартропатию. При присоединении инфекции возникают гнойно-некротические процессы с развитием в конечном итоге гангрены дистальных отделов конечности. Классификация. Выделяют клинические формы синдрома диабетической стопы: 1. Нейропатично-инфицированная – основу патогенеза еѐ составляет развитие и прогрессирование периферической нейропатии. 2. Ишемически-гангренозная – развивается на фоне поражений микро-, макроциркуляторного русла. 3. Смешанная – объединяет нейро- и ангиопатию. Wagner F.M. (1979) выделяет степени по глубине поражения: 0 ст. – группа повышенного риска, открытых поражений нет; I ст. – поверхностная язва (рана) с поражением только кожи: Iа ст. – не инфицированная; Iб ст. – инфицированная; II ст. – глубокая язва (рана) с поражением мягких тканей до костей: IIа ст. – не инфицированная; IIб ст. – инфицированная; III ст. – глубокая язва (рана) с поражением мягких тканей и костей: IIIа ст. – острый процесс; IIIбст. – хроническая инфекция; IV ст. – ограниченная гангрена на стопе: IVа ст. – сухая; IVб ст. – влажная; V ст. – гангрена стопы с переходом на голень. Клиника. Клиническая картина нейропатично-инфицированной формы синдрома диабетической стопы длительно протекает бессимптомно. Со временем присоединяется болевой синдром с постепенным нарастанием его интенсивности. Характерным признаком являются парестезии в виде покалываний, «ползания мурашек», дизестезии в виде ощущения «насыпанного на ноги песка», «ходьбы на подушках», «одеревенения стоп». Со временем присоединяются боли при пальпации в икроножных мышцах, по ходу сосудисто-нервного пучка. Дальнейшее развитие нейропатии приводит к нарушению чувствительности, особенно вибрационной. Страдает также болевая чувствительность по типу гипералгезий или гипоалгезий, нарушается тепловая и холодовая чувствительность. Нейропатия вначале характеризуется симптомами раздражения, позже – симптомами выпадения. К нарушениям чувствительности присоединяются симптомы двигательных и нейротрофических нарушений. Местными изменениями, характерными для данной формы, являются длительно незаживающие нейротрофические язвы (см. приложение, рис. 64,65), при инфицировании которых развивается, как правило, флегмона либо влажная гангрена дистальных отделов конечности (см. приложение, рис. 66,67). Клиническая картина ишемически-гангренозной формы синдрома диабетической стопы объединяет изменения, обусловленные макро- и микроангиопатией сосудов с развитием ишемии нижних конечностей. Симптомами ишемии являются: 1) отсутствие либо резкое ослабление пульсации на магистральных артериях; 2) перемежающаяся хромота; 3) судороги мышц конечностей; 4) ночные боли, которые уменьшаются при опускании ног вниз; 5) боли в покое; 6) похолодание конечностей; 7) истончение кожи на стопах и голенях, их «мраморная» либо синюшная окраска; 8) атрофия подкожной жировой клетчатки и мышц; 9) остутствие волос на коже стоп и голеней; 10) утолщение, деформация, слоистость, тусклость ногтевых пластинок; 11) развитие сухой гангрены дистальных отделов конечности (см. приложение, рис. 68). По Фонтейну-Покровскому следует различать стадии ишемии конечности: I ст. – атеросклеротическое поражение артерий нижних конечностей, характеризующееся бессимптомной или слабовыраженной клинической картиной (зябкость в стопах, бледность кожных покровов, боль при преодолении расстояния свыше 1 км), при ультразвуковом исследовании выявляются признаки стенозирования просвета артерии <60%, лодыжечно-плечевой индекс – ЛПИ>0,9 (методика определения описана ниже); II ст. – артериальная недостаточность, возникающая при функциональной нагрузке (перемежающаяся хромота): а – пациент преодолевает дистанцию от 200 до 1000 м, после чего отмечает незначительные боли, чаще в икроножных мышцах, но это не ограничивает темпа ходьбы. Больной продолжает ходьбу с прежней скоростью, боли самостоятельно купируются. При ультразвуковом исследовании выявляются признаки редукции просвета артерии <70%, ЛПИ = 0,7-0,9; б – у больных возникают боли при ходьбе на расстояние менее 200 м, снижается темп ходьбы, остановка приводит к исчезновению болей; при ультразвуковом исследовании выявляются признаки редукции просвета артерии <70%, ЛПИ <0,7; III ст. – артериальная недостаточность в покое (ишемия покоя); отмечаются онемение, зябкость стоп, уменьшение мышечной силы и гипотрофия; при ультразвуковом исследовании выявляются признаки редукции просвета артерии >70%, лодыжечное давление менее 50 мм рт. ст., ЛПИ = 0,4-0,6; IV ст. – характеризуется язвенно-некротическими поражениями конечности. Ефимов А.С. (1989) выделяет стадии: I ст. – доклиническая; II ст. – функциональная; III ст. – органическая; IV ст. – гангренозная. Некоторые авторы (Ляпис М.О., Герасимчук П.О., 2001) выделяют степени компенсации патологического процесса: 1 ст. – фунциональной компенсации; 2 ст. – субкомпенсации; 3 ст. – декомпенсации; 4 ст. – деструктивных изменений. По данным Международной рабочей группы по диабетической стопе, среди пациентов с сахарным диабетом частота клинически значимого атеросклероза – 10-20%. Необходимо особо отметить, что клинически значимым, требующим активной хирургической тактики стенозом артерии является сужение еѐ просвета более чем на 60%. Плохое кровоснабжение тканей, их некроз, на фоне длительного и глубокого снижения окислительных процессов способствует развитию анаэробной инфекции. При этом наблюдаются поражения в виде целлюлита, фасциита, миозита. Характерная клиническая картина без бактериального анализа даѐт возможность диагностировать анаэробный процесс на ранних стадиях. Диабетическая остеоартропатия проявляется остеопорозом, остеолизом, патологическими переломами, спонтанными вывихами, последующим развитием остеомиелита. Диагностика. Диагностические критерии диабетической стопы: 1) цвет: красный – при целлюлите, артропатии Шарко; бледный, цианотичный – при ишемии; багровый – при тяжѐлой ишемии; 2) деформация: «стопа Шарко», отвислая стопа, деформация пальцев; 3) отѐк; 4) изменения ногтевых пластинок; 5) омозолелости, гиперкератоз; 6) трещины, инфицированные пузыри; 7) язвы: нейропатические – на подошве, ишемические – по краям стопы; 8) признаки инфицирования с классическими симптомами воспаления; 9) пульсация: при нейропатической форме – ослаблена, при ишемической – отсутствует; 10) нарушение вибрационной, тактильной, болевой, проприоцептивной чувствительности. Вибрационная чувствительность определяется с помощью камертона с частотой 128 Гц, проприоцептивная чувствительность определяется исследователем путѐм пассивных движений в суставах пальцев стопы, болевая чувствительность определяется иглой, тактильная – путѐм касания кожи ваткой, температурная чувствительность – касанием кожи пробирки с тѐплой и холодной водой. В тяжѐлых случаях определяется ослабление сухожильных рефлексов. Двигательная функция определяется путѐм оценки объѐма активных и пассивных движений. Сосудистые нарушения определяются следующими клиническими пробами. Проба Опеля: определяется побледнение кожи подошвенной поверхности стопы, поднятой на 40-50 см вверх в горизонтальном положении больного. По скорости появления побледения кожи можно судить о тяжести артериальной недостаточности. При тяжѐлой ишемии побледнение возникает через 4-6 сек. Проба Гольдфлама: лѐжа на спине, больной поднимает ноги и делает сгибательноразгибательные движения в голеностопных суставах. При нарушении кровообращения уже через 10-20 движений больной ощущает нарастающую усталость. Одновременно (проба Самюэльса) через 5-10 сек. бледнеют подошвенные поверхности стоп. Проба Шамова: в лежачем положении больной поднимает выпрямленную ногу вверх на 2-3 мин., после чего в этом же положении в средней трети бедра накладывают манжетку тонометра и нагнетают в ней давление выше систолического. Ногу переводят в горизонтальное положение и через 4-5 мин. манжетку снимают. У здоровых людей примерно через 30 сек. появляется реактивная гиперемия тыльной поверхности пальцев. Если она возникает через 1-1,5 мин. – это свидетельствует об относительно лѐгкой степени недостаточности кровоснабжения конечности, при задержке до 3 мин. – недостаточности средней степени тяжести, при задержке более 3 минут – о недостаточности тяжѐлой степени.











