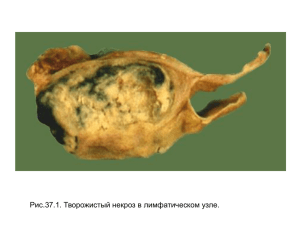
№1. Альтерация Альтерация – повреждение структуры клеток, тканей и органов, приводящее к нарушению функции Причины: 1. Экзогенные (физические, химические, механические факторы) 2. Эндогенные (гипоксия, интоксикация, повреждение иммунными комплексами) По структурному уровню выделяют альтерации: - молекулярные - клеточные - тканевые - органные По стадиям процесса выделяют альтерации: - обратимые (дистрофии) - необратимые (некроз) Общие закономерности альтерации: 1. Стадийность (повреждение любой структуры развертывается постепенно) Пример: гипоксия => снижение активности ферментов биологического дыхания => включение анаэробного гликолиза => увеличение активности лизосомальных ферментов – кислых, щелочных фосфатаз – из-за накопления молочной кислоты => разрушение внутриклеточных структур 2. Стереотипизм – независимо от органной принадлежности и повреждающего фактора изменения внутриклеточных структур однотипны Пример: - митохондрии (изменения матрикса, разрыв мембраны, разрушение кист => энергетический дефицит) - ЭПС (образование полостей, фрагментация мембран, расширение канальцев => нарушение синтеза ферментов) - КГ (фрагментация мембран, вакуолизация канальцев => нарушение транспортной функции) - лизосомы (увеличение активности, выход фермента за пределы лизосом => аутолиз) - ядро (сморщивание, распад на фрагменты, лизис => гибель клетки) 3. Мозаичность – неодинаковая степень повреждения клеток и клеточных структур. Причина состоит в асинхронном функционировании одноименных структур и их структурном различии (гетерохронность и гетероморфность): одни клетки покоятся, другие активны. Повреждающие факторы, в первую очередь, действуют на активно размножающиеся клетки. Значение: клетка частично может выполнять свои функции 4. Комплексность повреждения - изменяются все структуры клетки. Пример: повреждение МХ => повреждение ЭПС => повреждение ЦПМ 5. Избирательная чувствительность При гипоксии в первую очередь повреждаются МХ (эпителиальные клетки). При интоксикациях – ЭПС (эндотелиальные клетки и фибробласты). № 2. Некроз: понятие, классификация, причины и механизмы развития, морфологическая характеристика, исходы. Некроз – необратимая форма альтерации, характеризующаяся гибелью клеток, тканей и органов в живом организме. Причины: 1. Экзогенные (физические, химические, механические факторы) 2. Эндогенные (гипоксия, интоксикация, повреждение иммунными комплексами) Признаки некроза: 1. Макроскопические - бесструктурность - тусклость - изменение цвета - изменение консистенции - особая форма (если речь идет об инфаркте) 2. Микроскопические - отсутствие ядер (стадии разрушения ядра: 1) кариопикноз – сморщивание; 2) кариорексис – распад на части; 3) кариолизис – растворение) Морфогенез некроза: 1. Паранекроз – происходят еще обратимые метаболические и структурные изменения 2. Некробиоз – изменения уже необратимы 3. Гибель клетки 4. Аутолиз – разложение субстрата при участии ферментов и макрофагов. Классификация некрозов: 1. По причине - травматический - токсический - аллергический - сосудистый - трофоневротический (нарушение нервной трофики тканей) 2. По механизму развития - прямой (из-за непосредственного воздействия – травматический и токсический) - непрямой (из-за опосредованного воздействия из-за нарушений в сосудистой или нервноэндокринных системах – аллергический, сосудистый, трофоневротический) 3. По клинике (клинико-морфологические формы некроза) - коагуляционный (сухой) В тканях, богатых белком, но бедных жидкостью. Участок сухой, плотный, крошковидный, серо-желтого цвета. Пример: казеозный некроз в легком. - колликвационный (влажный) В тканях, бедных белком, но богатых жидкостью. Участок кашицообразный. Пример: очаг серого размягчения головного мозга - гангрена В тканях, соприкасающихся с воздухом. Участок черного цвета (из-за окисления железа в гемоглобине до FeS). Различают сухую гангрену и влажную. Сухая (мумификация) развивается в тканях, бедных влагой: мертвая ткань высыхает, уплотняется, сморщивается. Пример: атеросклеротическая гангрена конечностей. Влажная развивается в тканях, богатых влагой, под воздействием гнилостных м/о: ткань набухает, отекает, воняет. Пример: нома – гангрена тканей щек у детей с корью. - пролежни Разновидность гангрены; омертвение поверхностных участков тела, подвергающихся давлению (крестец, остистые отростки позвонков, большой вертел бедренной кости). - секвестр Участок мертвой ткани, не подвергающийся аутолизу или замещению соединительной тканью. Обычно возникают в костной ткани (при остиомиелите), вокруг секвестра образуется капсула и полость, заполненная гноем. - инфаркт Вид некроза, возникающий вследствие относительной или абсолютной недостаточности кровоснабжения. Классификация инфарктов: По форме: - правильной формы. В органах с магистральным типом кровоснабжения (от главного ствола отходят все уменьшающиеся боковые ветви): легкие, почки, селезенка. Форма – клиновидная, основание обращено к капсуле органа. - неправильной формы. В органах с рассыпным типом кровоснабжения: кишечник, головной мозг, сердце. По внешнему виду: - белый. В участках органов с недостаточным коллатеральным кровообращением (селезенка, головной мозг) - белый с геморрагическим венчиком. Участок бело-желтого цвета окружен зоной кровоизлияния. Образуется, когда спазм сосудов по периферии инфаркта сменяется их расширением и развитием кровоизлияния (почки, сердце). - красный (геморрагический). Участок омертвения пропитан кровью. Образуется в органах с большим количеством анастомозов (легкие, реже – кишечник). Исходы некроза: 1. Расплавление (расширение сосудов вокруг некроза => полнокровие, отек => много лейкоцитов => расплавление гидролитическими ферментами) 2. Организация, т.е. образование рубца 3. Обызвествление (петрификация) – отложение солей кальция при сухом некрозе 4. Оссификация – образование кости 5. Образование кисты (полости) при влажном некрозе 6. Септическое (гнойное) расплавление очага некроза. Отличия некроза от апоптоза: Апоптоз Запрограммированная клеточная гибель Энергозависимый процесс Отдельные клетки или небольшая группа С помощью эндонуклеаз, фрагменты по размеру однотипны Некроз В зависимости от повреждающего фактора Энергонезависимый Целостность клеточной мембраны Сохранена Нарушена Удаление погибших клеток Фагоцитоз соседними клетками Поглощение нейтрофилами и макрофагами Причина По энергозатратам Распространенность Воспалительный ответ Распад ДНК Вплоть до целого органа + (обычно) Хаотично № 3. Дистрофии Дистрофия – обратимая форма альтерации, характеризующаяся нарушением тканевого метаболизма, ведущим к структурным изменениям органов в живом организме. Механизмы, ведущие к развитию дистрофий: 1. Инфильтрация – накопление продуктов обмена (из-за недостатка ферментов) или свободное попадание молекул 2. Декомпозиция – распад ультраструктур клеток и межклеточного вещества 3. Извращенный синтез – синтез в клетках/тканях веществ, не встречающихся в них в норме 4. Трансформация – процесс химического преобразования одних соединений в другие. Классификация дистрофий 1. В зависимости от локализации: - паренхиматозные (клеточные дистрофии) - стромально-сосудистые (внеклеточные/мезенхимальные) - смешанные 2. По преобладанию нарушений того или иного вида обмена: - белковые - жировые - углеводные - минеральные 3. По распространенности: - местные - общие 4. В зависимости от влияния генетических факторов: - наследственные - приобретенные Паренхиматозные (клеточные) дистрофии 1) Белковые дистрофии – диспротеинозы – вид дистрофий, характеризующийся изменением физико-химических и морфологических свойств белков Выделяют: - Гиалиново-капельная дистрофия. Возникает при денатурации и коагуляции белков. При этом белки могут накапливаться, сливаться, заполнять тело клетки и разрушать ультраструктурные элементы. Макро: орган немного увеличен в размере, дряблый, серого цвета Микро: гиалиновые капли и тельца, белковые зерна, цилиндры Исход: коагуляционный (сухой) некроз - Гидропическая дистрофия/вакуолярная/водяночная. Возникает при колликвации белков (т.е. превращении их в жидкое состояние). В клетке появляются вакуоли, заполненные цитоплазматической жидкостью. Макро: орган мало изменён Микро: клетки увеличены в размере, цитоплазма заполнена вакуолями, ядро смещено на периферию. При крайней форме – баллонной дистрофии – клетка представляет собой одну большую вакуоль, в которой плавает ядро. Исход: колликвационный некроз - Роговая дистрофия. При избыточном образовании рогового вещества в ороговевающем эпителии (гиперкератоз) или образование его там, где обычно не бывает (на слизистых оболочках – лейкоплакия) * Зерновая дистрофия – электронной микроскопией доказано, что в клетке не белковые гранулы, а гиперплазия ультраструктур клетки в ответ на функциональное напряжение органа. Таким образом, подобного вида белковой дистрофии не существует. (Струков. Стр.69) 2) Жировые дистрофии – липидозы – вид дистрофий, характеризующийся увеличением содержания липидов в клетках, появлением их в нехарактерных местах или их необычным хим. составом. Макро: орган увеличен в разрезе, края его закруглены, дряблый, глинисто-желтого цвета, на разрезе – налет жира (эндокард исчерчен – «тигровое сердце») Микро: в зависимости от размера жировых капель в клетке выделяют пылевидное, мелко-, средне- и крупноклеточное ожирение. Окраска: судан-3 (жир окрашивается оранжевым), судан-4 (черным), осмиевая кислота (черным), шарлах-красный (красным), г-э (жиры нейтрализуются спиртом – видны пустые вакуоли). Стромально-сосудистые (внеклеточные/мезенхимальные) дистрофии Развиваются в результате нарушения обмена в соединительной ткани. Причины альтерации соединительной ткани: 1. Повреждение иммунными комплексами 2. Гипоксия 3. Интоксикация Стадии альтерации соединительной ткани: 1. Мукоидное набухание 2. Фибриноидное набухание 3. Фибриноидный некроз 1. Мукоидное набухание – поверхностная дезорганизация соединительной ткани. Волокна и клетки сохранены, но разрушается основное вещество (связи между белками и ГАГ), что приводит к накоплению кислых мукополисахаридов (КМПС) и свободных белков. Повышается онкотическое давление в ткани => вода устремляется из сосудов в ткань => набухание. Окраска: Г-Э (базофилия, т.е. синий цвет из-за накопления КМПС) Толуидиновый синий (метахромазия, т.е. не синий цвет, а сиреневый или розовый) 2. Фибриноидное набухание – распад КМПС до мономеров (деполимеризация), повреждение коллагеновых волокон с образованием фибриноида (из-за проникновения фибриногена через сосуды с повышенной проницаемостью => переходит в фибрин => связывается с продуктами деструкции волокон и белков => образуется фибриноид). Окраска: Г-э (эозинофилия, т.е. розовый цвет) Метахромазии нет (т.к. нет КМПС) Окраска по Ван-Гезону (в норме соединительная ткань окрашивается в красный цвет, но из-за повреждения коллагеновых волокон – в желтый) 3. Фибриноидный некроз – омертвение ткани Окраска: ШИК + реакция (нейтральные мукополисахариды окрашиваются в красный цвет или фибриноид в фибриноидном набухании) Смешанные дистрофии Нарушение обмена сложных белков или минералов приводит к морфологическим проявлениям как в паренхиме, так и в строме. Гемосидерин – гемоглобиногенный пигмент бурого цвета, образуется из гема при разрушении эритроцита и его захвате макрофагом (сидеробластом). Выделяют: 1) Местный гемосидероз (при внесосудистом разрушении эритроцитов, т.е. в очагах кровоизлияний – гематомах или даже в целом легком при сердечной недостаточности, когда хронический венозный застой ведет множественным кровоизлияниям) 2) Общий гемосидероз (при внутрисосудистом разрушении эритроцитов из-за токсинов, инфекций, резус-конфликта, анемии) Г-Э – бурый цвет Р. Перлса – синий цвет или «берлинская лазурь» (двухвалетное железо гемосидерина + желтая кровяная соль) Солянокислый гематин – гемоглобиногенный пигмент черного цвета. Образуется в желудке под воздействием на гемоглобин ферментов желудочного сока и HCl. Находят при эрозии и язвах. Билирубин – желчный пигмент, образуется в ходе реакций разрушения гемоглобина. Желтуха – повышенное содержание билирубина. Выделяют три вида желтухи: - Надпеченочная (гемолитическая) – при увеличении распада эритроцитов из-за инфекций, интоксикаций, аутоиммунных заболеваний. Цвет кожи: лимонно-желтый. - Печеночная (паренхиматозная) – при поражении гепатоцитов из-за гепатита, цирроза. Цвет кожи: красновато-желтый. - Подпеченочная (механическая) – при обтурации желчного протока камнем, сдавлении опухолью. Цвет кожи: зеленоватый. Липофусцин – липидогенный пигмент желто-коричневого цвета. Липофусциноз – повышенное образование липофусцина. Выделяют: - первичный липофусциноз (наследственный) - вторичный – развивается в старости, при кахексии (истощении), повышении функциональной нагрузки (пороки сердца, язвы желудка). Меланин – протеиногенный пигмент бурого цвета. Образуется из тирозина в меланоцитах. Находится в эпидермисе, дерме, радужной и сетчатой оболочках глаз, в мягких мозговых оболочках. Защищает от УФ-излучений. Нарушение обмена приводит к гипо- (альбинизм) и гипермеланозам (гиперпигментация, меланома). Кальций – минерал, участвует в процессах проницаемости мембран, возбудимости, свертывания крови, в формировании скелета. Нарушение его обмена называют кальцинозом/обызвествлением/известковой дистрофией. Выделяют: 1) Метастатическое обызвествление – имеет распространенный характер. Причина: гиперкальциемия (гиперпаратиреоз, почечная недостаточность, переломы). 2) Метаболическое – имеет распространенный характер. Причина: увеличение чувствительности к кальцию (известь выпадает в коже, подкожной клетчатке, по ходу сухожилий) 3) Дистрофическое (петрификация) – имеет местный характер. Причина: изменения физикохимических свойств тканей (глубокая дистрофия, некроз, рубец). Окраска: г-э (синий цвет) Исход неблагоприятный, так как известь практически не рассасывается. № 4. Склероз Склероз – патологический процесс, ведущий к уплотнению, затвердеванию ткани или органа вследствие избыточного разрастания зрелой плотной соединительной ткани в участках повреждения клеток и в обычной соединительной ткани. Причины: - гипоксия - авитаминозы - задержка шлаков в районе повреждения - накопление иммунных комплексов - нарушение микроциркуляции - нарушение иннервации По распространению выделяют: 1. Диффузный склероз (бурая индурация легкого) 2. Очаговый склероз (на месте инфаркта) По механизму развития выделяют: 1. Метаболический (первичный/диффузный/постгипоксический) склероз 2. Заместительный (вторичный/очаговый/постнекротический) склероз 1. Метаболический склероз Причины: гипоксия, хроническая интоксикация, иммунные комплексы В основе: извращенное коллагенообразование, обратное развитие и созревание (меняется соотношение тропоколлагена и гликозаминогликанов, к коллагену присоединяются аномальные аминокислоты и мукополисахариды) При метаболическом склерозе количество фибробластов не увеличивается, а значительно активизируется их деятельность (фибриллогенез) Гипоксия => извращенное созревание соединительной ткани из-за отсутствия веществ, регулирующих работу фибробласта => - аномальный коллаген - измененный спектр гликозаминогликанов (избыток сиаловых кислот, сульфатов и др.) - формирование нестабильных коллагеновых структур (коллаген легко подвергается лизису) Исход: гиалиноз 2. Заместительный склероз Причина: некроз В основе: новообразование грануляционной ткани (регенерация). Но в патологических условиях возможны нарушения объема грануляционной ткани, скорости резорбции, скорости созревания. Проходит в несколько этапов (28 дней от некроза до рубца): 1) Гистолиз ткани нейтрофильными лейкоцитами протеолитическими ферментами (пик на 2-3 день) Резорбция продуктов гистолиза макрофагами (пик на 4-6 день). + выделяют монокины для стимуляции фибробластов и роста капилляров * тучные клетки стимулируют фагоцитоз, тромбоциты выделяют факторы для синтеза фибробластов 2) Образование грануляционной ткани (7-14 дней), состоящей из расширенных кровеносных сосудов, между которыми – фиброгенные клетки. Пролиферация и дифференцировка фибробластов с новоангиогензом Образуются фибробласты (синтезируют мукополисахариды, тропоколлаген), миофибробласты (родоначальники гладкомышечных клеток) и фиброкласты (участвуют в ремоделяции и контракции). 3) Фибриллогенез – избыточное созревание соединительной ткани 4) Созревание соединительной ткани, которое включает 2 механизма: - контракция (уменьшение объема соединительной ткани) - ремоделяция (уборка лишних компонентов) * чаще всего нарушается этот этап, что приводит к хроническому новообразованию соединительной ткани, пропитыванию ее белками и гиалинозу. Итог: мягкий, белесоватый рубец Орган Микро Любой Г-Э: розовая По Ван-Гизону: красная Макро Белая, плотная, волокнистая, западающая на срезе соединительная ткань № 5. Гиалиноз Гиалиноз – это исход альтерации, характеризующийся появлением в клетках и тканях гетерогенного по своему составу вещества – гиалина. Гиалин – фибриллярный белок, макроскопически похожий на гиалиновый хрящ (полупрозрачный, белесый, плотный) Состоит из следующих частей: - белки плазмы - фибрин - иммуноглобулины, факторы системы комплемента - липиды Дает следующую окраску: - эозинофилия (красный цвет) - по Ван-Гизону (желтоватый цвет) - по Мэллори (синий цвета) - ШИК + реакция (красный цвет) - пикринофилия (желтый цвет) - фукселин (фиолетово-черный цвет) Виды гиалина: - простой гиалин (альбумины+глобулины+вода; образуется при повышенном АД) - липогиалин (образуется при СД) - сложный гиалин (альбумины+глобулины+вода+разрушенные компоненты сосудистой стенки+иммунные комплексы при ревматических болезнях; образуется при гипертоническом кризе) Гиалиноз является одним из исходов плазморрагии, фибриноидного набухания, некроза, склероза, воспаления. Механизм: ангионевротические/метаболические/иммунопатологические процессы => плазморрагия => пропитывание белками плазмы, их адсорбция на волокнистых структурах => преципитация => гиалин Выделяют следующие виды гиалиноза: 1. Гиалиноз сосудов 2. Гиалинизация соединительной ткани 1. Гиалиноз сосудов - системный - только в мелких сосудах (артериолы). - причина: гипертоническая болезнь (со II степени чаще всего) Механизм: а) гипертония => длительный спазм артериол => повреждение эндотелия и внутреннего слоя базальной мембраны => инсудация (выход) белков => простой гиалин откладывается между двумя листками базальной мембраны. б) гипертонический криз => большое повреждение сосудистой стенки => мукоидное, фибриноидное набухание, некроз => плазморрагическое пропитывание с компонентами разрушенной стенки => сложный гиалин Сосудистый гиалиноз наиболее выражен в почках, головном мозге, сетчатке, коже. Орган Почки при артериальной гипертензии Микро Одни клубочки запустевают, другие компенсаторно увеличиваются Почки при атеросклерозе Гиалиноз сосудов селезенки Макро Мелкозернистая, сморщенная почка Крупнобугристая почка В стенке артериолы определяются гомогенные эозинофильные массы в виде кольца или полулуний, расположенные под внутренней эластической пластинкой, окрашенные фукселином в фиолетово-черный цвет Сморщенный орган 2. Гиалинизация соединительной ткани - местный - гиалинизируются рубцы, участки с фибриноидным набуханием - локализация: на капсулах в исходах воспаления органов (плевра, селезенка и др.) - причины: увеличение проницаемости сосудистого русла, нарушение синтеза нормальной соединительной ткани, гипоксия, интоксикация, дефицит железа Орган Гиалинизация плевры/капсулы селезенки Макро Плевра/капсула неравномерно утолщена, плотная, блестящая, белесоватого вида, полупрозрачная №6. Полнокровие 3 группы расстройства кровообращения: 1) Нарушение кровенаполнения (полно- и малокровие) 2) Нарушение проницаемости стенки сосудов (кровотечение и плазморрагия) 3) Нарушение течения и состояния крови (стаз, тромбоз, эмболия, сладж-феномен) Понокровие/гиперемия а) Артериальное полнокровие – повышенное кровенаполнение ткани/органа вследствие увеличенного притока артериальной крови Классификация по распространенности процесса: - местное (различные причины) - общее (увеличение ОЦК или числа эритроцитов) Причины местного полнокровия: - физиологические (адекватные дозы физических и химических факторов, чувство стыда и гнева, рабочая гиперемия) - патологические (ангионевротическая, коллатеральная, гиперемия после анемии, вакатная, воспалительная) б) Венозное полнокровие – паталогический процесс, характеризующийся повышенным кровенаполнением ткани/органа вследствие затрудненного оттока крови (при этом артериальный приток не изменен или немного снижен) Классификация по распространенности процесса: Местное полнокровие Механизмы: - закрытие просвета вены тромбом, эмболом - сдавление ее извне опухолью, соединительной тканью - развитие венозных коллатералей (если прекратился отток крови по основным) => коллатеральные вены расширяются, истончаются => кровотечения Пример: полнокровие ЖКТ при тромбозе v.portae Общее полнокровие Механизм: патологии сердца (острая или хроническая сердечная недостаточность) Острое полнокровие (острая СН) Причины: острый инфаркт миокарда (чаще в левом желудочке) => застой крови в МКК => отек легких (стекает пенистая жидкость) Проявления: резкое полнокровие всех органов и сосудов: увеличены, синюшного цвета Хроническое полнокровие (хроническая СН) Причины: - кардиосклероз/рубцы в сердце - пороки клапанного аппарата - миокардит - опухоль в сердце (миксома) Проявления: отечность, цианозность, больной тяжело дышит, мокрота ржавого цвета (гемосидерин), кожа плотная, придатки кожи атрофированы. В брюшной полости – асцит В сердечной сумке – гидроперикард В грудной полости – гидроторакс В коже – анасарка Орган Печень Легкие Микро Расширенные, переполненные кровью центральные вены, уменьшенные гепатоциты в центральной части долек. По периферии гепатоциты увеличены в размере с крупными вакуолями в цитоплазме (жировые капли). Бурая индурация легких: утолщенные межальвеолярные перегородки за счет отека, разрастание соед.ткани и полнокровие сосудов. В просвете альвеол и перегородок – гемосидерофаги («клетки сердечных пороков»), гемосидерин эритроциты р. Перлса – голубой гемосидерин р. Г-Э - коричневый Макро «Мускатная печень»: пестрая окраска печени (на желтоватом фоне множественные темнокрасные вкрапления). Орган увеличен в размере, край закруглен. Крупный орган ржавого цвета №7. Тромбоз, ДВС-синдром, эмболия Тромбоз – прижизненная свертывание крови в просвете сосуда или полостях сердца. Причины (триада Вирхова): 1. нарушение целостности эндотелия (т.к. выделяет атромбогенные факторы; при атеросклерозе, васкулите) 2. повышение вязкости крови 3. нарушение тока крови (замедление, изменение направления при аневризмах, хроническом венозном застое) Тромб – прижизненный сверток крови Строение тромба: - головка - тело - хвост По структуре выделяют следующие виды тромбов: 1. Белый (фибриллы, тромбоциты, лейкоциты) 2. Красный (фибриллы, тромбоциты, эритроциты) 3. Смешанный 4. Гиалиновый (только в мелких сосудах; тромбоциты, белки плазмы) Орган Свежий тромб Сосуд Тромб занимает весь просвет сосуда и состоит из фибрина, ЭР, и ЛК. В одном или нескольких местах тромб плотно прикреплен к интиме сосуда. Старый тромб Соединительная ткань, заполняющая просвет сосуда и содержащая МФ с бурым пигментом (гемосидерин) + новообразованные тонкостенные сосуды Исходы тромбоза: 1. Благоприятные: - асептическое расплавление - замещение соединительной тканью => образование щели, выстилающейся эндотелием (реканализация) => васкуляризация => восстановление кровотока - обызвествление тромба (снижается риск тромбоэмболии) 2. Неблагоприятные: - септическое расплавление - отрыв тромба или его части с образованием тромбоэмбола ДВС-синдром – диссеминированное внутрисосудистое свертывание крови - типовой патологический процесс, характеризующийся распространенным свертыванием крови в сосудистом русле, блокадой микроциркуляции и нарушением функции жизненно важных органов. Причины: - сепсис - инфекционно-токсический и аллергический шоки - ожоги - панкреатиты - отслойка плаценты Стадии: 1. Гиперкоагуляция (активируются и внешний и внутренний пути свертывания) 2. Коагулопатия потребления (повышенное потребление и истощение факторов свертываемости тромбоцитов) 3. Гипокоагуляция (вторичный генерализованный гиперфибринолиз; проявляется геморрагическим синдромом) 4. Стадия остаточных проявлений блокады сосудов микротромбами В мелких сосудах повсеместно тромбы (преимущественно, гиалиновые). Исходы: - расход факторов свертывания крови => пациент умирает от кровотечения - массивные кровопотери => сужение сосудов, питающих гипофиз => некроз гипофиза (синдром Шихана) Эмболия – циркуляция в крови или лимфе частиц, в норме там не встречающихся, с последующей закупоркой ими сосудов. В зависимости от природы эмбола выделяют: - тромбоэмболию (при отрыве тромба или его части) - тканевую эмболию (кусочки ткани) - микробную (комочки слившихся бактерий и грибов, паразиты, простейшие) - жировую (капли жира; н-р на 2-3 день после перелома трубчатых костей, респираторный дистресссиндром при закупорки липидными каплями мелких артерий легких) - воздушную (воздух в кровотоке – кессонная болезнь) - газовую (пузырьки) - эмболию инородными телами (при попадании осколков, снарядов, пуль) Существуют 3 пути перемещения эмболов по току крови: 1. Из вен БКК и правой половины сердца в сосуды МКК 2. Из левой половины сердца, аорты и крупных артерий в артерии, питающие сердце, мозг, почки, селезенки, кишечник 3. Из ветвей портальной системы в v.portae печени * ретроградная эмболия – против тока крови парадоксальная эмболия – эмбол из вен БКК, минуя легкие, попадает в артерии при дефектах перегородки сердца Тромбоэмболия легочной артерии (ТЭЛА) Источник: тромбы вен БКК или камер правой половины сердца Может осуществляться по 2 путям: 1. Отрывающийся тромб попал в мелкие ветви легочной артерии => венозный застой => геморрагический инфаркт 2. Тромб закрывает просвет крупных ветвей легочной артерии => раздражение рефлексогенной зоны интимы легочной артерии => пульмонокоронарный рефлекс => бронхоспазм и остановка сердца. Тромбоэмболический синдром – тромб или его часть отрываются, превращаются в тромбоэмбол, циркулируют по БКК и, обтурируя просвет артерий, вызывают множество инфарктов. №8 Воспаление Воспаление – комплексное явление в организме в виде повреждения и воспалительных реакций со стороны сосудисто-соединительнотканного аппарата, в меньшей степени – паренхимы, выработанных в процессе филогенеза и направленных на устранение повреждения и восстановление целостности организма (Гаршин). В воспалении выделяют 3 фазы: 1. Альтерация 2. Экссудация 3. Пролиферация Классификации а) по характеру течения - острое - подострое - хроническое б) по преобладанию фазы воспаления - альтерационное* - экссудативное - продуктивное * многие авторы считают не воспалением, а некрозом, т.к. отсутствуют фазы экссудации и пролиферации в) по этиологии - вызванное биологическими факторами - химическими - физическими 1. Альтерация – повреждение тканей, инициальная фаза воспаления. Проявляется дистрофией/некрозом и полнокровием сосудов. В эту фазу происходит выброс медиаторов воспаления – БАВ (пусковой механизм воспаления) Медиаторы воспаления: Гуморальные/плазменные Клеточные Калликреин-кининовая система (вазодил) Серотонин (вазоконстр) Система комплемента Гистамин (вазодил) Факторы свертывания крови Гепарин Факторы фибринолиза Простогландины, лизосомальные ферменты Монокины, лимфокины 2. Экссудация – выход из просвета сосудов жидкой части крови с некоторыми белками и клетками в ткани Проявляется: rubor (покраснение), calor (повышение температуры), tumor (отек), dolor (боль), functio laesa (нарушение функции) Экссудация проходит через ряд стадий: 1) Реакция МЦР с нарушением реологических свойств крови (рефлекторный спазм с ускоренным кровотоком сменяется расширением с замедлением => нарушается распределение в кровяном потоке лейкоцитов и эритроцитов => стаз => краевое стояние нейтрофильных лейкоцитов) 2) Повышение сосудистой проницаемости 3) 4) 5) 6) Экссудация в ткани и полости жидкой части крови Эмиграция клеток крови Фагоцитоз Образование экссудата (выпот плазмы+клетки крови) Причина Содержание белка Удельный вес Реакция Ривальта Вид экссудативного воспаления 1. 2. Серозное Фибринозное 3. Гнойное 4. Гнилостное 5. Геморрагическое 6. Катаральное 7. Смешанное Транссудат Повышение Ргидр, снижение Ронк (выход жидкой части крови через неповрежденную стенку в неповрежденную ткань) Экссудат Воспаление Меньше 30 г/л Меньше 1015 Отрицательна Больше 30 г/л Больше 1015 Положительна («белое облачко» при взаимодействии уксусной кислоты с серомуцином ЭР) Описание До 2% белков + небольшое количество клеток. Течение острое Экссудат с фибриногеном => контакт с некрозом => фибрин (из-за тромбопластина) Течение острое Накопление НФ => гистолиз ткани Течение острое или хроническое Много ЭР в экссудате (крайняя степень повреждения сосуда) Обильное выделение экссудата на с/о (все блестит и отделяется, много слизи) Морфолог.картина Причины Исходы Жидкость желтоваго цвета,аполесцирующая Вирусы (герпес), мех-ие, хим-ие, темпер-ые факторы, аутоинтоксикация Рассасывание При хроническом течении склероз Ревматизм, уремия, токсины любого генеза, шигелла, коринебактер дифтерия На серозных оболочках – рассасывание На с/о – язвы Организация (склероз) Бактериемия, хим.вещества (нефтяные продукты) Сепсис Рубец Петрификация Амилоидоз Гнилостные бактерии Склероз Грипп, сиб.язва, чума, опухоли Присоединение другого процесса (некроз, др.экссудация) На поверхности с/о – белесовато-серая пленка: - крупозное воспаление (на односл. эпителии на всех капсулах и в просвете альвеол, легко снять) - дифтеритическое (на многосл. эпителии, пленка плотно спаяна с тканью) Густо, мутно, сливкообразно, желтозеленого цвета. Абсцесс – полость, заполненная гноем и ограниченная валом грануляционной ткани (пиогенная мембрана) Эмпиема – гной в анатомической полости Флегмона – разлитое гнойное воспаление В ране тускло и бесструктурно, отделяемое скудное, зловонное, сукровичное, воняет, есть газы (крепитация ткани) Острый катар и хронический (атрофический и гипертрофический) Орган Микро Абсцессы почек Многочисленные очаги: в центре – ткань расплавлена, имеются колонии бактерий (базофильно окрашены – синий цвет). Много ПМЯЛ Гнойный лептоменингит (у наркоманов) Утолщенные мягкие мозговые оболочки, диффузно инфильтрированные НФ, есть единичные МФ. В Аллергические агенты, инфекция, аутоинтоксикация Макро Умеренное увеличение органа. в ткани – множественные округлые желтоватые очажки, по периферии которых – геморрагический венчик Утолщенные, тусклые, пропитанные густой зеленовато-желтой или желто-белой массой мягкие мозговые оболочки субарахноидальном пространстве – нити фибрина и ЛК, полнокровие сосудов Фибринозный перикардит (волосатое сердце) Отложения гомогенный эозинофильных масс в эпикарде с инфильтрацией их МФ, ЛФ, единичными НФ Серовато-желтые тусклые шероховатые нитчатые и пленчатые наложения на эпикарде Крупозная пневмония Все альвеолы заполнены экссудатом, состоящим из фибрина, МФ; полнокровие сосудов, сохранность межальвеолярных перегородок Увеличенная в размере доля легкого, ткань плотная, безвоздушная, серого цвета, зернистая. На плевре – тусклые пленчатые и нитчатые фибринозные наложения 3. Продуктивное воспаление – характеризуется преобладанием фазы пролиферации Причины продуктивного воспаления: - персистенция любого патогенного фактора - дефекты гуморального иммунитета - дефекты Т-клеточного иммунитета - несовершенство макрофагальной системы - нарушение сопряжения между клетками на разных уровнях системы иммунитета Признаки хронического воспаления: Микро: фаза пролиферации с элементами альтерации и регенерации; МФ, ЛФ – доминируют Макро: орган утолщен (склероз), инфильтрация, на с/о нарушается сопряжение эпителия и соед.ткани => эпителий растет как хочет => воспалительное разрастание или метаплазия Выделяют 3 вида продуктивного воспаления: 1) Межуточное (интерстициальное) воспаление Причины: вирусы, бактерии, грибы, паразиты, физ. и хим. факторы, медикаменты Примеры: пневмонит, миокардит, нефрит, гепатит Микро: в строме диффузно инфильтрат (ПК, МФ, ЛФ) => повреждение паренхимы Макро: орган увеличен в размере, пестрый, дряблый Исход: диффузный склероз => хроническая недостаточность функции 2) Продуктивное воспаление с образованием полипов и остроконечных кондилом Локализация: с/о и зоны, граничащие с плоским эпителием (нос, желудок, прямая кишка, матка, влагалище) Полипы – сосочковидные образования, образующиеся вследствие разрастания железистого эпителия вместе с клетками подлежащей соед.ткани Остроконечны кондиломы – сосочковидные образования, образующиеся вследствие постоянного раздражения с/о плоского эпителия, что приводит к разрастанию и стромы и эпителия (гонорея, сифилис) 3) Гранулематозное воспаление По этиологии выделяют следующие виды гранулематозного воспаления: а) инфекционное (сыпной/брюшной тиф, ревматизм, бешенство, туберкулез, лепра, сифилис) б) неинфекционное (асбестозы, медикаментозный гепатит, около инородных тел (н-р, шовном материале)) в) неустановленной этиологии (саркоидоз, болезнь Крона) В морфогенезе выделяют 4 стадии: 1) Накопление в очаге повреждения ткани юных моноцитарных фагоцитов 2) Созревание этих клеток в МФ => макрофагальная гранулема 3) Созревание и трансформация моноцитарных фагоцитов и МФ в эпителиоидные клетки (когда МФ не может переварить бактерию) => эпителиоидно-клеточная гранулема 4) Слияние эпителиоидных клеток и образование гигантских клеток (инородных тел и ПироговаЛангханса) Гранулема – компактное скопление клеток преимущественно гематогенного ряда (чаще – МФ, в т.ч. и трансформированных, и ЛФ) Выделяют гранулемы: - специфические (имеют четкую морфологическую картину; специфичны в зональности и строении) - неспецифические Туберкулезная гранулема Макро: 1-2 мм плотный бесструктурный бугорок серо-желтого цвета Микро: в центре – очаг казеозного некроза; по периферии – эпителиоидные клетки (ядра обращены к очагу) – стоят частоколом как поросята. 1-2 клетки П-Л, по краям – ЛФ. Сифилитическая гранулема (гума) Макро: до 3-5 см в диаметре Микро: обширная зона некроза, вокруг: ЛФ, МФ, ПК, редко клетки П-Л; вокруг клеток – вал грануляционной ткани с новообразованными сосудами с панваскулитом (стенки утолщены, инфильтрированы МФ, ЛФ). Лепрозная гранулема Макро: 1,5-2 см Микро: нет некроза. Представлена МФ, в т.ч. и специфическими – МФ Вирхова (в вакуолях упорядоченно лежат M.leprae как сигареты в пачке) Склеромная гранулема (при риносклероме) Микро: некроза нет. Представлена МФ, в т.ч и специфическими – МФ Микулича (в цитоплазме палочки Волковича-Фриша) №9. Иммунодефицитные состояния Иммунодефицитные состояния – заболевания, характеризующиеся недостаточным реагированием вследствие снижения или отсутствия функции какого-либо звена иммунной системы Выделяют 2 группы иммунодефицитов: 1. Первичные – врожденные дефекты иммунной системы Клеточные (синдром Ди Джорджи – гиперплазия тимуса) Гуморальные (агаммаглобулинемия Брутона) Комбинированные (тяжелые комбинированные иммунодефициты) Связанные с нарушением фагоцитоза и системы комплемента (синдром «ленивых лейкоцитов» Миллера) 2. Вторичные – приобретенные заболевания Причины: - протозойные и глистные заболевания (токсоплазмоз) - бактериальные инфекции (туберкулез, сифилис) - вирусные инфекции (острые: корь, грипп; персистирующие: герпес, гепатит В; врожденные – цитомегалия; специфические: ВИЧ-инфекция) - нарушение питания (алиментарная дистрофия), курение, алкоголь, наркотики - интоксикация и обменные нарушения (опухоли, СД) - болезни эндокринной системы и реактивные дисгормонозы (стресс) - лекарства и ятрогенные воздействия (гемодиализ) ВИЧ-инфекция Эпидемиология: 39 млн инфицированных в мире Вирусы ВИЧ-1 и ВИЧ-2 (в Африке) – РНК-вирусы из семейства Retroviridae. Пути заражения: половым путем, через кровь, от матери к ребенку. Поражает клетки с CD4-рецептором (Т-хелперы, МФ и пр.) 4 стадии ВИЧ-инфекции: 1. Латентная стадия/инкубационный период (до 15 лет) Человек является носителем (т.е. заразен), но признаков заболевания нет. Неспецифические проявления: увеличение интерферона, активность системы комплемента При электронной микроскопии можно увидеть изогнутые трубочки, везикулярные розетки после размножения вируса. 2. Стадия лимфаденопатии (3-5 лет) Увеличение различных групп лимфатических узлов вследствие гиперреактивности В-клеток. После увеличения л.у. наступает инволюция лимфоидных фолликулов и их истощение. 3. Стадия преСПИД (несколько лет) Поражаются белое вещество и подкорковые структуры с развитием подострого энцефалита. Происходит демиелинизация в головном мозге, он становится пористым, дырчатым. В сосудистых сплетениях мягких мозговых оболочек развивается склероз, нарушается лимфоотток => развивается водянка => ткань г/м атрофируется => деменция (слабоумие) 4. Стадия СПИД Человек умирает от оппортунистических инфекций из-за иммунного дефицита: туберкулез, пневмоцистная пневмония, кандидоз, цитомегалия, герпес, саркома Капоши (вирус герпеса 8; злокачественное образование, поражающее сосуды) Трансплантационный иммунитет Реакции организма реципиента на генетически чужеродный трансплантат донора (реакции отторжения трансплантата). 2 этапа: 1) Латентный период (4-5 дней) - видимое приживание трансплантата - восстановление васкуляризации на 1-2 день - снижение отека на 4-5 день 2) Период отторжения (6-11 дней) - нарастание отека - прекращение кровотока, застой крови - стаз, тромбоз => альтерация вплоть до некроза Механизмы отторжения: 1) Клеточный (ЛФ, МФ – цитотоксическое действие на трансплантат) 2) Гуморальный (выработка антител против трансплантата) Сверхострое отторжение: если в крови риципиента есть антитела против донора (при повторных трансплантациях, в т.ч. и переливаниях крови) Позднее отторжение: через несколько лет после ферментной деструкции лимфоцитами, что приводит к цитолизу. Правила: - тщательный подбор гистосовместимых тканей - иммуносупрессия перед операцией №10. Аутоиммунные заболевания Аутоиммунные заболевания – группа болезней, характеризующихся выработкой аутоантител на собственные ткани организма – аутоантигены. В норме иммунная система не реагирует на собственные ткани благодаря механизмам иммунологической толерантности и защитным барьерам (для надпочечников, семенников, щитовидной железы, хрусталика) Причины*: - потеря аутотолерантности (нарушены барьеры) - поликлональная активация лимфоцитов (мутация ЛФ или суперантиген) - модификация антигена - перекрестное реагирование (М-белок стрептококка и кардиомиоциты) - генетические факторы - гормональные факторы *Диктовала Маркусевич Предрасполагающие факторы: - генетические факторы - гормональные факторы (у женщин в 10 раз чаще) Инициирующие факторы: - переохлаждение, инсоляция - химические факторы - вирусные и бактериальные инфекции Способствующие факторы: - дефицит Т-reg Среди аутоиммунных болезней выделяют 3 типа: 1) Органоспецифические 2) Промежуточные 3) Органонеспецифические 1) Органоспецифические болезни Происходит избирательная атака: - надпочечники => Адиссонова болезнь - щитовидная железа => тиреоидит Хашимото - нервная ткань => рассеянный склероз - семенники => аспераматогения - хрусталик => симпатическая офтальмия 2) Промежуточные болезни Аутоантитела вырабатываются против 2 видов тканей - синдром Гудпасчера – поражается микроциркуляторное русло легких и почек - синдром Шегрена (аутоиммунный паротит) – поражаются слюнные и слезные железы (ксеростомия и ксерофтальмия) 3) Органонеспецифические болезни - СКВ - ревматоидный артрит Орган Микро Макро Щитовидная железа Пучки грубоволокнистой соединительной ткани, большое количество лимфоидных инфильтратов (образуют фолликулы с центрами размножения). Единичные тиреоидные фолликулы (округлые трубочки) Серо-красная плотная ткань щитовидной железы с диффузными прослойками белесоватой плотной волокнистой ткани Слюнные железы Резкое нарушение архитектоники слюнной железы за счет лимфоидной инфильтрации, замещающей концевые секреторные отделы (атрофия), и разрастания грубоволокнистой соединительной ткани Увеличены в размере, гипофункциональные, с признаками воспаления №11. Аллергия Аллергия – реакция гиперчувствительности, которая возникает в сенсибилизированном организме и заканчивается альтерацией. Сенсибилизация – повышение реактивной чувствительности клеток и тканей; когда АГ уже нет, а АТ еще продолжают вырабатываться. Почему? Существует много причин: - несостоятельность гистогематических барьеров => избыточное поступление АГ - отсутствие достаточной элиминации (нарушение работы фагоцитов, повреждения сосудов) - недостаточная уборка иммунных комплексов (недостаточная работа селезенки) - генетическое нарушение работы В-лимфоцитов, синтезирующих Ig => накопление Ig Т.О. при повторном попадании АГ с ним взаимодействуют уже накопленные АТ => образуется большое количество ИК => повреждение По механизму выделяют 4 типа аллергии: 3 ГНТ и 1 ГЗТ Реакции гиперчувствительности немедленного типа – местные аллергические реакции, совершающиеся в сенсибилизированном организме и связанные с проявлением гуморального иммунитета. Реакции гиперчувствительности замедленного типа – связанные с проявлением клеточного иммунитета. ГИПЕРЧУВСТВИТЕЛЬНОСТЬ НЕМЕДЛЕННОГО ТИПА (ГНТ) 1 тип – анафилаксический/ато 2 тип – цитотоксический 3 тип – гистотоксический пический Образование большого IgE фиксируется на количества иммунных поверхности тучной IgG (реже IgM) комплексов (АГ и АТ клетки связываются с АГ, находятся в свободном (сенсибилизирование фиксированном на состоянии) или ТК) => АГ поверхности клетки или нарушение их клиренса взаимодействует с являющимся самой (недостаточность антителом => клеткой => активация компонентов системы дегрануляция ТК => комплемента и фагоцитоз комплемента, снижение острая воспалительная => лизис клетки поглотительной реакция способности клеток) => оседают на эндотелий => ГИПЕРЧУВСТВИТЕЛЬНОСТЬ ЗАМЕДЛЕННОГО ТИПА (ГЗТ) – 4 тип Без участия АТ: макрофагальнолимфоцитарный ответ, развивающийся в организме при неспособности элиминирования внутриклеточных микроорганизмов Между ЛФ и МФ образуются цитоплазматические Приступ БА (бронхоспазм, вазодилятация, повышение продукции слизи) повреждают его => хемотаксис НФ с образованием нейтрофильного васкулита => некроз ткани мостики для обмена информации об АГ => хроническое иммунное воспаление с образованием гранулем (морфологическое проявление гранулем) СКВ Туберкулез Гемолитическая анемия Феномен Артюса – ГНТ 3 типа Механизм: сенсибилизированному кролику повторно вводят АГ => гистотоксическая аллергическая реакция => отек => некроз в месте введения Фазы: 1. Образование нерастворимых ИК в просвете венул 2. Хемотаксис НФ => нейтрофильный васкулит 3. Фагоцитоз ИК и выделение лизосомальных ферментов 4. Повреждение сосудистой стенки => некроз ткани Феномен Овари – ГНТ Местное проявление общей анафилаксии. Встречается только в коже. 1. На стенке сосуда фиксированы АТ и при попадании АГ образуются ИК, которые повреждают сосуды 2. Образуются тромбы из ИК 3. Диффузная инфильтрация НФ => поглощение тромбов 4. Активная пролиферация эндотелия 5. Продуктивный васкулит => сыпь из маленьких узелков Феномен Коха - ГЗТ Механизм: введение сенсибилизированному (есть туберкулезная инфекция) животному туберкулин (экстракт АГ микобактерий) => миграция большого количества МФ и Т-лимфоцитов => развивается инфильтрат №12. Амилоидоз Амилоидоз – сложный патологический процесс с прогрессирующей дезорганизацией соед.ткани и синтезом особого вещества – амилоида. Амилоид – вещество, состоящее на 95% из фибриллярного белка (F-компонент) и на 5% из гликопротеинов (P-компонент). - синтезируется амилоидобластами (МФ, ПК) - не разрушается ферментами - не индуцирует воспаление - откладывается по 2 типам волокон: коллагеновых (язык, сердце) и ретикулиновых (печень, почки, селезенка) Выделяют 4 типа амилоида: 1) AL (белок предшественник – легкие цепи Ig) 2) АА (белок-предшественник – сывороточный белок) 3) FAP – связанный с трансферритином (белок-предшественник – преальбумин) 4) ASс1 – связанный со старением (белок-предшественник неизвестен) По этиологии выделяют следующие виды амилоидоза: 1) Первичный (идиопатический; AL) 2) Вторичный (как осложнение ряда заболеваний: туберкулез, остеомиелит, рак, ревматоидный артрит; AA) 3) Наследственный (семейная среднеземноморская лихорадка; FAP) 4) Старческий – локальный амилоидоз предсердий, головного мозга, аорты, островков Лангерганса; ASс1 По распространенности амилоидоз делят на: 1) Генерализованный 2) Локальный (в виде узелков) Диагностика амилоида: Проба Вирхова: р-р Люголя + H2SO4 => сине-зеленый цвет Конго-рот => красный цвет Поляризационный свет => двойное лучепреломление => амилоид светится «зеленым яблоком» Йод Грюн => красный Р-компонент амилоида (все вокруг зеленое) Иммуногистохимическая диагностика: выявить предшественника амилоида фракционной разбивкой белкой Макро: орган увеличен в размере, плотный, хрупкий, малокровный, с сальным блеском Микро: амилоидные поля Исход: неблагоприятный (редко, при локальной форме амилоидоза возможно рассасывание амилоида) Селезенка 2 видов: сальная (диффузно поражена, интенсивно красная) и саговая (поражаются фолликулы, красные зерна) Орган Микро Амилоидоз фолликулов селезенки («саговая селезенка») Кирпично-красные гомогенные массы амилоида, замещающие большую част лимфоидного фолликула Макро Увеличена в размерах, темнокрасного цвета, плотной консистенции с плотными сероватыми полупрозрачными очагами с сальным блеском №13. Компенсаторно-приспособительные механизмы Гомеостаз – целостность и относительное постоянство внутренней среды. Существуют 2 системы регуляции, обеспечивающие гомеостаз: 1) Приспособительная – приспособление к факторам окружающей среды без структурных изменений (за счет внутренних резервов) 2) Компенсаторные – при экстремальном действии фактора, когда происходит изменение структур (гиперплазия или гипертрофия) Выделяют 3 фазы компенсаторно-приспособительных реакций: 1) Фаза становления («аварийная») – включение всех структурных резервов и изменение обмена в ответ на нагрузку 2) Фаза закрепления – перестройка органа, обеспечивающая его функции в условиях повышенной или пониженной нагрузки 3) Фаза истощения (декомпенсации) – недостаточность компенсаторных возможностей, когда перестройка уже невозможна Общие закономерности компенсаторно-приспособительных реакций: 1) Чем более сближены во времени действие фактора окружающей среды и ответ на него организма, тем эффективнее будет приспособительная реакция последнего (иначе некроз); 2) При повреждающем воздействии во время регенерации образуется качественное несовершенство новых клеток и внутриклеточных структур, что может привести к их повреждению; 3) Наиболее частая причина функциональных расстройств органа – дефицит времени между повреждающими факторами; 4) Способность организма к перестройке интенсивных биологических процессов небезгранична (репликация ДНК начинается ч/з 30 часов после действия фактора) 5) Стереотипность перестройки (атрофия, гипертрофия, гиперплазия) №14. Гипертрофия, атрофия Гипертрофия – увеличение размеров клеток и тканей Классификации а) - эксцентрическая гипертрофия (за счет расширение полости органа) - концентрическая гипертрофия (за счет утолщения стенки органа) б) - истинная гипертрофия (за счет разрастания клеток и тканей, выполняющих специфическую функцию) - ложная гипертрофия (за счет разрастания фиброзной или жировой ткани) в) - рабочая гипертрофия (за счет усиленной работы органа) - викарная (заместительная; при гибели одного из парных органов) - нейрогуморальная (под влиянием эндокринных органов и нервной системы; н-р гинекомастия или железисто-кистозная гиперплазия эндометрия) - гипертрофические разрастания (при хроническом воспалении: полипы, кондиломы; при замещении атрофированных элементов и пустот жировой или фиброзной тканью – вакатная гипертрофия) Атрофия – прижизненное уменьшение объема клеток, которое сопровождается снижением их функции Классификации - физиологическая (баталов проток, половые железы и кости у стариков) - патологическая Патологическая атрофия: 1. Общая (истощение) - голодание - раковая кахексия - интоксикации Описание: уменьшенные в объеме скелетные мышцы, уменьшение органов, извилистых ход венечных сосудов, похудание, нет п/к жировой клетчатки (или буроватая за счет липофусцина), атрофические изменения в железах. 2. Местная - дисфункциональная (от бездействия; н-р атрофия мышц) - сосудистая (вследствие недостаточности кровоснабжения; н-р энцефалопатия из-за атеросклероза артерий головного мозга) - атрофия от давления (н-р узуры в грудине при аневризме или пионерфоз при мочекаменной болезни) - атрофия от нейрогенных причин (при нарушении нервной проводимости; н-р полиомиелит изза гибели моторных нейронов передних рогов спинного мозга) - атрофия из-за химических и физических факторов (н-р избыток йода подавляет функцию щитовидной) Описание: орган уменьшен в размере, поверхность гладкая (чаще) или зернистая (артериолосклероз почек) №15. Регенерация Регенерация – процесс восстановления структурных элементов ткани с одновременным обеспечением выполнения функции. Выделяют 3 типа регенерации: 1) Физиологическая регенерация – обеспечивает постоянно протекающие в организме процессы обновления и восстановления 2) Репаративная – или усиленная физиологическая. Делится на 2 типа: - полная реституция – возмещение тканью, идентичной погибшей (кожа, кости, с/о) - неполная субтитуция – дефект замещается рубцом (миокард, печень, почки) 3) Патологическая регенерация – восстановление поврежденных тканей, в которых ход регенрации нарушен (дисплазия, метаплазия) Механизмы физиологической регенерации Внутриклеточные: - молекулярный - внутриорганоидный - органоидный Внеклеточные: - клеточный Существуют 3 типа клеточной популяции: 1) Обновляющиеся клетки – высокая пролиферирующая активность и малое время жизни (эпителий кожи, с/о, система кроветворения) Синхронно протекают 3 процесса: пролиферация, дифференцировка и гибель Характерны внутриклеточная и внеклеточная регенерация 2) Растущие клетки – малая пролиферирующая активность и средний срок жизни (печень, почки, легкие, скелетные мышцы) В норме характерна внутриклеточная регенерация, а внеклеточная – при экстремальных условиях 3) Статичные клетки – нет пролиферации, но большое время жизни (миокарды, ганглиозные клетки ЦНС) Характерная только внутриклеточная регенерация №16. Тканевые проявления нарушения регуляции: воспалительное разрастание ткани, дисплазия, метаплазия Хроническое воспаление – самый мощный фактор усиленного роста ткани Признаки хронического воспаления: - разрастание соединительной ткани - много ЛФ - признаки альтерации/регенерации Типы роста эпителия при хроническом воспалении по Гаршину: 1. Рост на месте (утолщение эпителия при сохранении под ним базальной мембраны) Дифференцировка сохранена. но замедлено отторжение 2. Погружной рост/акантоз (в местах разрушения БМ эпителий при соприкосновении с незрелой пролиферирующей соединительной тканью врастает в нее в виде тяжей) Тенденции к нарушению дифференцировки 3. Выстилающий рост (по краям язв, эрозий, некроза, т.е. в местах повреждения эпителия => образуется капсула) Пример: хронический периодонтит с образованием кистогранулемы Дисплазия – нарушение пролиферации и дифференцировки ткани с развитием клеточной атипии и нарушением гистоархитектоники. Атипия: - разная форма и размер клеток - увеличение ядер - гиперхромия ядер - атипичный митоз Нарушение гистоархитектоники: - потеря полярности эпителия (т.е. гисто- и органоспецифичности), но БМ сохранена Выделяют 3 степени дисплазии: - легкая (обратима) - умеренная (обратима) - тяжелая (предрак; карцинома in situ без признаков инвазии) Сейчас термин дисплазия заменяется понятием неоплазия, который относится только к эпителию. Неоплазия – возникновение новой ткани, нового клона клеток (клетка при этом нарушена, но еще не опухолевая) Выделяют 2 степени неоплазии: - низкая степень (ранняя) - высокая степень (рак in situ без признаков инвазии) Метаплазия – приспособительный процесс, связанный с нарушением дифференцировки ткани и проявляющийся переходом одного вида ткани в другой, родственный ей вид, в пределах одного зародышевого листка. Механизм: при длительном повреждении ткани происходит приспособление эпителия («вспоминает прошлое» - патологическая регенерация) Примеры: 1. Призматический эпителий верхних дыхательных путей переходит в многослойный плоский (у курильщика; этот эпителий лучше защищен от температур, но повышается риск новообразований) 2. Кишечная метаплазия желудка (энтеролизация эпителия при хроническом гастрите) 3. Многослойный плоских эпителий пищевода переходит в однослойный призматический как в желудке (пищевод Баррета; при гастроэзофагальной рефлюксной болезни) №17. Дисгормональные состояния В гормонозависимых тканях развиваются дисгормональные гиперплазии при нарушении гормональной регуляции роста и дифференцировки эпителия. Дисгормональная гиперплазия предстательной железы После 30 лет в норме у мужчин уменьшается количество железистого эпителия в предстательной железе и увеличивается мышечный и соединительнотканный эпителий. Однако к 50-60 годам может произойти десинхронизация фаз физиологической регенерации с развитием аденоматозной (т.е. больше желез) гиперплазии предстательной железы. При этом затрудняется мочеиспускание => гипертрофия мочевого пузыря => расширение лоханок почки => воспаление – пионефрит Орган Микро Макро Аденоматозная гиперплазия предстательной железы Разрастание железистого эпителия Железа увеличена в размере, бугристая, узловатая. Мочевой пузырь расширен и с утолщенной стенкой Исход: это предопухолевый процесс, который может перейти в рак предстательной железы Дисгормональная гиперплазия матки Железисто-кистозная гиперплазия эндометрия Причиной является нарушение цикла «пролиферация -> дифференцировка -> секреция -> гибель» 2 формы: 1. Простая (варьирующий размер желез, клеточный состав не меняется. Заканчивается кистозной атрофией и редко переходит в рак) 2. Сложная (увеличение количества желез, их размера, изменение формы, железы извитые, им тесно; выстилается многорядным многослойным эпителием. Это предраковое состояние) Орган Матка при железисто-кистозной гиперплазии эндометрия Микро Увеличение количества эндометриальных желез, часть кистовидно расширена, имеют удлинененную форму, извитые, штопорообразные. Разрастание стромы и гипертрофия клеток. Макро с/о матки резко утолщена, с полипозными выростами Исход: это предопухолевый процесс, который может перейти в рак тела матки Дисгормональная гиперплазия молочной железы Причина: дисбаланс антагониста эстрогена – прогестерона. Выделяют 2 вида гиперплазии: 1. Очаговая 2. Диффузная 1. Очаговая гиперплазия встречается у молодых женщин (фиброаденома). Происходит разрастание молочных ходов, мелких протоков и соединительной ткани с эпителием (но с разной скоростью). Виды по гистологическому строению: - периканаликулярная – разрастание соединительной ткани вокруг протоков (круглые и овальные железистые полости) - интраканаликулярная – разрастание соединительной ткани в просвет протоков (пролиферирующая строма сдавливает железистые структуры => узкие полосы или ветвящиеся тяжи) - смешанная Орган Микро Молочная железа при фиброаденоме Мелкие дольки и расширенные протоки молочной железы, расположенные в грубой гиалинизированной строме Макро Одиночный, четко ограниченный узел, легко смещаемый при пальпации. На разрезе опухоль серобелого цвета, может содержать щелевидные пустоты Исход: успешно лечится оперативным путем с нормализацией гормонального баланса 2. Диффузная гиперплазия встречается у старых женщин (фиброаденоматоз) Происходит нарушение координации в системе «эпителий-соединительная ткань». Могут избыточно развиваться железистые дольки или развиваться строма с фиброзом, которая сдавливает протоки и образует кисты. Исход: это предопухолевый процесс, который может перейти в рак молочной железы №18. Шок Шок – системное острое нарушение гемодинамики вследствие нарушения регуляции сосудистого тонуса, сопровождающееся снижением кровоснабжения органов и тканей. 2 фактора могут приводить к шоку: 1) Первичное расстройство нервной регуляции гемодинамики 2) Расстройство ауторегуляции МЦР при избытке БАВ 2 фазы шока: 1) Эрективная (активация ЦНС) 2) Торпидная (торможение ЦНС) Типы шока 1) Болевой шок а) экзогенный (при травме) б) эндогенный: - кардиогенный (инфаркт миокарда) - нефрогенный (мочекаменная болезнь) - абдоминальный (прободение язвы кишки) - плевропульмональный (пневмоторакс) - кардиопульмональный (ТЭЛА) 2) Гуморальный шок (БАВ или токсины) - гемотрансфузионный (при переливании крови) - анафилаксический - инфекционно-токсический 3) Другие типы - гиповолемический (при кровопотере) - неврогенный (отравление снотворными, наркотиками) - дисгормональный (при острой недостаточности надпочечников или тиреотоксической кризе) Изменения при шоке стереотипны: 1) Распределение и состояние крови в полостях сердца и кровеносных сосудах: - к кровеносных сосудах жидкая кровь - в полостях сердца тоже жидкая, но ее немного Почему: «коагулопатия потребления» при ДВС-синдроме и повышение активности противосвертывающей системы 2) «Шоковые» органы Орган Микро Макро «Шоковая» почка Некроз эпителия канальцев, гиалиновые тромбы в капиллярах, резкое полнокровие пирамид и кортикальный некроз Увеличена в размере, дряблая, кора бледная, пирамиды темно-красные «Шоковые» легкие Каждая альвеола выстилается изнутри фибрином (гиалиновая мембрана). Очаги эмфиземы, ателектаза, кровоизлияний, гиалиновые тромбы в капиллярах Легкие неоднородные, пестрые, с участками ателектаза, очагами кровоизлияний, отеком «Шоковая» печень Дистрофия/некроз гепатоцитов Пестрая, неравномерного кровонаполнения Головной мозг Отек и набухание тканей; тромбы в микрососудах (гиалиновые, фибриновые, эритроцитарные) 3) ДВС-синдром При анафилактическом, инфекционно-токсическом шоках. В МЦР многочисленные сгустки крови, снижение свертываемости крови => кровотечения 4) Перераспределение кровотока: а) секвестрация – накопление крови в паренхиматозных органах б) «пустое сердце» => венозный застой и гипоксия в) шунтирование кровотока по обходным путям => атипичное полнокровие органов в атипичных регионах - почки: анемизация коркового слоя и гиперемия мозгового (в норме слои кровоснабжаются в отношении 9:1, а при шоке 1:1) - легкие: отек интерстиция, дисателектазы (одни участки повышенной воздушности, а другие спавшиеся) - печень: неравномерного кровонаполнения 5) Стаз капилляров 6) Точечные кровоизлияния в с/о 7) Гипоксия => дистрофия => некроз Исходы: - ранняя смерть на высоте шока (гипоксический отек головного мозга) - недостаточность печени, почек - при коррекции шока – иммуносупрессия => гнойно-септические осложнения №19. Стресс Стресс – неспецифическая реакция организма на любое предъявляемое ему действие Выделяют 2 типа стресса: - дистресс (отрицательное влияние стресса) - эустресс (положительное влияние стресса) Триада Селье: 1) Гипертрофия коры надпочечников 2) Уменьшение веса лимфоидных органов (л.у.) 3) Кровоизлияния и эрозии с/о желудка Стадии стресса: 1. Стадия тревоги (активация эндокринных механизмов – мобилизация организма; выброс лимфоцитов из тимуса и его опустошение и из л.у.) 2. Стадия резистентности (при длительном действии фактора – максимальная сопротивляемость организма; гипертрофия коры надпочечников => повышенный выброс глюкокортикоидов) 3. Стадия истощения (истощение симпатоадреналовой системы; срыв адаптивных регуляторных механизмов => невозможность адекватного обеспечения клеток и тканей => альтерация) Стресс => нарушение нейроэндокринной функции => болезнь Стресс-зависимые болезни: - гипертоническая болезнь - атеросклероз - СД - хрониостресс => опухоли - дисгормонозы