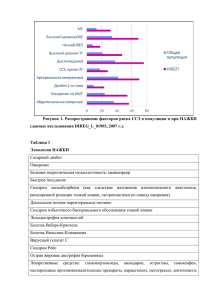
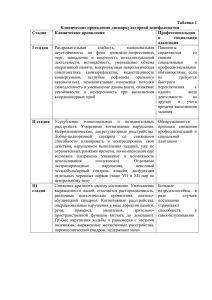
Нефритический синдром. Этиология. Патогенез. Клинические проявления. Нефритический синдром — симптомокомплекс, развивающийся на фоне воспалительных заболеваний почек. Синдром характеризуется появлением эритроцитов в моче (макрогематурия), белка (протеинурия), повышением артериального давления и формированием периферических отеков мягких тканей. Нефритический синдром – один из синдромов, указывающий на наличие активного нефрита у человека. Классические признаки нефритического синдрома: Гематурия (кровь в моче) Особенно характерна макрогематурия Отеки конечностей и лица Артериальная гипертензия Гипокомплементемия Олигоанурия Факторы, которые могут провоцировать развитие нефритического синдрома можно разделить на: • Вирусные: инфекционный мононуклеоз, гепатит В, вирусы Коксаки, ветряная оспа, эпидемический паротит, ЕСНО и прочие. • Бактериальные: сепсис, брюшной тиф, эндокардит, пневмококковая или менингококковая инфекции и так далее. • Постстрептококковый и непостстрептококковый гломерулонефрит!!!!!. • Другие виды постинфекционного гломерулонефита, когда синдром развивается на фоне уже имеющейся инфекции. Диагностика нефрита в данном случае намного сложнее, так как различные поражения почек и системные проявления часто имитируют совсем другие заболевания, например узелковый полиартериит или красную системную волчанку. • Аутоиммунные системные заболевания: болезнь Шёнлайна-Геноха, системная красная волчанка, васкулиты, лёгочно-почечный наследственный синдром и прочие. • Первичные болезни почек: мезангиокапиллярный или мезангиопролиферативный гломерулонефриты, болезнь Берже и так далее. • Смешанные причины: облучение, синдром Гиена-Барре, введение вакцин и сывороток и прочие Патогенез Модель острого нефритического синдрома - постстрептококковый гломерулонефрит. Необходимо наличие очага инфекции (верхние дыхательные пути, кожа, среднее ухо), вызванной бета-гемолитическим стрептококком группы А (штаммы 1, 4, 12, 29). Против Аг стрептококка (например, М-протеина клеточной стенки) вырабатываются AT, комплексы Аг-АТ откладываются в стенках капилляров клубочков, активируя систему комплемента, и приводят к иммунному воспалению и повреждению ткани почки. Гломерулонефрит можно рассматривать как своеобразную мембранную патологию. Основу патогенеза возникновения и прогрессирования гломерулонефрита составляют иммунные и неиммунные механизмы. К иммунным механизмам относят: 1. Иммунокомплексный (ИК) – клубочки повреждаются циркулирующими в крови или образующимися in situ иммунными комплексами. Комплекс антиген - антитело может оседать на богато васкуляризованных мембранах почек. Реакция образования комплекса антигенантитело также происходит на самой почечной мембране в присутствии комплемента; вырабатываются биологически активные вещества: гистамин, гиалуронидаза, могут также страдать капилляры всего организма. 2. Антительный: обусловлен наличием общих антигенов у базальной мембраны почек и стрептококка, вследствие чего антитела к стрептококку могут повреждать одновременно и базальную мембрану - перекрестная реакция. Антитела направлены против компонентов клубочка (участка базальной мембраны, его неколлагеновой части (гликопротеина) – анти ГБМ – Ат), или клеток (например, висцерального эпителия). Кроме того, стрептококковый антиген может повреждать эндотелий почечных капилляров, базальную мембрану, эпителий почечных канальцев - образуются аутоантитела, возникает реакция антиген-антитело, причем в роли антигена выступают поврежденные клетки. 3.Активация реакций клеточного иммунитета (эффекторов гиперчувствительности замедленного типа или цитотоксических Т-клеток) В патогенезе острого диффузного гломерулонефрита важная роль принадлежит также изменениям почечной гемодинамики, микроциркуляции и реологических свойств крови. В качестве неиммунных механизмов возникновения и прогрессирования этой патологии рассматриваются следующие процессы: Гемодинамические: системная гипертензия, внутриклубочковая гипертензия, гиперфильтрация (вследствие повышения перфузии сохранившихся клубочков). Длительно существующая внутриклубочковая гипертензия сопровождается повышением порозности базальной мембраны, повышением ее проницаемости для белков и липидов плазмы. Макромолекулы откладываются в мезангии, стимулируют пролиферацию мезангиальных клеток, гиперпродукцию матрикса с развитием склерозирования клубочка. Метаболические: гиперлипидемия, гиперкоагуляция, увеличение интенсивности перекисного окисления липидов, увеличение отложения кальция в почках. Заболевание проявляется тремя основными синдромами, быстрое развитие которых рассматривается как остронефритический (синоним – нефритический) синдром: 1. Мочевой синдром. Моча характеризуется: гематурией (чаще макрогематурией, моча приобретает вид мясных помоев), протеинурией (степень ее коррелирует с тяжестью поражения мембран клубочков), цилиндрурией (характерны гиалиновые цилиндры), асептической лейкоцитурией (слабо либо умеренно выраженной), снижением диуреза вплоть до анурии; удельный вес мочи в норме. 2. Отечный синдром. Причины отеков: резкое снижение клубочковой фильтрации, вторичный гиперальдостеронизм, повышение проницаемости капилляров всех сосудов в результате увеличения содержания в системном кровотоке гистамина и гиалуронидазы; перераспределение жидкости с преимущественной задержкой в рыхлой клетчатке. Патогенез нефритических отеков связан с поражением клубочков с нарушением в них кровообращения, что ведет к снижению процессов фильтрации, увеличению выработки ренина, активации ангиотензина, увеличению секреции альдостерона. Альдостерон вызывает задержку натрия и воды → гипернатриемия → через осморецепторы активируется секреция АДГ→ активация гиалуронидазы эпителия почечных и собирательных канальцев, разрушается гиалуроновая кислота стенки капилляров, что повышает их проницаемость. Возникает генерализованный капиллярит, резко повышается обратная реабсорбация, вода задерживается в организме, а повышение проницаемости капилляров ведет к поступлению воды в ткани и возникновению отека. В ткани выходит не только вода, но и белки плазмы крови; отличительной чертой нефритических отеков является высокое содержание белка в межтканевой жидкости, задержка натрия в тканях с повышением их гидрофильности. 3. Гипертензивный синдром. Гипертензия развивается в результате усиления сердечного выброса в условиях гипергидратации; усиления выработки ренина в условиях ишемии почек; задержки натрия в сосудистой стенке, что приводит к ее отеку и повышению чувствительности к катехоламинам; уменьшается выброс депрессрных гуморальных факторов (простагландинов и кининов). Клиника. Классическое проявление нефритического синдрома:В 100% случаев возникает гематурия. Макрогематурия, моча становится цвета как мясные помои, появляется только у 30% больных. образуются отёки. При нефритическом синдроме ко второй половине дня образуется отёк лика, особенно в области век, а к вечеру отёк ног. У больных наблюдается артериальная гипертензия, которая вместе с повышением объёма циркулирующей крови, приводят к развитию левожелудочковой острой недостаточности, что проявляется в виде учащения пульса (ритм галопа) и отёку лёгких. В 83% случаев развивается гипокомплементемия. в сочетании с чувством жажды наблюдается у 52% больных. Другие признаки: - Повышение температуры тела (редко). - Анорексия, тошнота, рвота, головная боль, слабость. - Боль в пояснице. - Боль в животе. - Прибавка массы тела. - Признаки инфекционных заболеваний дыхательных путей (в т.ч. острого тонзиллита, фарингита). - Признаки скарлатины. - Признаки импетиго. Методы диагностики острого нефритического синдрома. Диагностические критерии Жалобы и анамнез: Впервые возникший острый нефритический синдром (триада симптомов). Симптомы появляются через 1—4 недели после стрептококковой (фарингит) или другой инфекции. Очаги инфекции, проявления острого общего заболевания. Тошнота, рвота, головная боль (гипертоническая энцефалопатия, отёк мозга). Олигурия, анурия, боль в животе, боль в пояснице. Лихорадка (активность очаговой или острой инфекции, иммунокомплексного воспаления). Левожелудочковая сердечная недостаточность (чаще всего гиперволемическая) — ортопноэ, тахипноэ, тахикардия. Физикальное обследование: отёки на лице, ногах, туловище, расширение границ сердца, АГ. Лабораторные исследования: моча цвета кофе, чая или имеет вид «мясных помоев» (гематурия); видимые изменения мочи могут отсутствовать при эритроцитурии (микрогематурии, которая выявляется при лабораторном исследовании); также типична умеренная протеинурия — до 1-3 г/сут и больше 3г/сут. При исследовании осадка мочи - измененные эритроциты, эритроцитарные цилиндры. Умеренные проявления иммунопатологического процесса: повышение СОЭ до 20-30 мм/ч, повышение титра антистрептококковых АТ (антистрептолизинО, антистрептокиназа, антигиалуронидаза), гипокомплементемия за счёт СЗкомпонента и снижение общего криоглобулина. Снижение СКФ, повышение концентрации в крови креатинина. Неспецифические показатели воспаления: повышены концентрации СРБ, фибриногена, снижены — общего белка, альбуминов; возможна лёгкая анемия (за счёт гидремии). Инструментальные исследования: 1. УЗИ почек: контуры гладкие, размеры не изменены или увеличены (при ОПН), эхогенность снижена. 2. ЭКГ при АГ выявляет перегрузку левого желудочка и возможные нарушения ритма. 3. Биопсия почки по показаниям. По результатам биопсии дифференцация пациентов согласно клинической и лабораторной картине, а так же атипичному течению заболевания: - более одной недели без положительной динамики; сохраняющийся низкий уровень С3 комплемента; - прогрессивное снижение функции почек (БПГН); - если выявляется нефритический/нефротический синдром, то больше вероятность наличия люпус-нефрита. Показания для консультации специалистов: ревматолог, гематолог — появление новых симптомов или признаков системного заболевания. Окулист – при вторичной (ренальной) артериальной гипертензии.