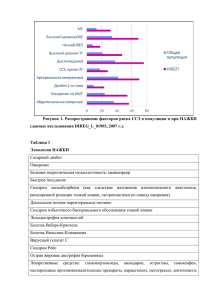
17-26 нету 1. Синдром бронхиальной обструкции Этиология: бронхиальная астма, ХОБЛ. Патогенез: нарушение бронхиальной проходимости обусловлено спазмом бронхов, закупоркой их мокротой и ригидностью стенки бронхов. Жалобы: одышка или приступы удушья с затруднением выдоха, пароксизмальный сухой кашель. Осмотр: экспираторная одышка, участие вспомогательной мускулатуры в акте дыхания, диффузный теплый цианоз. Пальпация: ослабление голосового дрожания (при развитии эмфиземы легких). Перкуссия: звук лѐгочный или коробочный (при развитии эмфиземы легких). Аускультация: везикулярное дыхание с удлинѐнным выдохом, рассеянные сухие, свистящие и жужжащие хрипы. Анализ крови: эозинофилия. Мокрота: стекловидного характера, при микроскопии выявляются эозинофилы, кристаллы Шарко – Лейдена, спирали Куршмана. Спирография: снижение ОФВ за 1 сек., индекса Тиффно, МВЛ Рентгенография: повышение прозрачности легочной ткани (в случае присоединения эмфиземы легких). 1. Синдром долевого и очагового уплотнения легочной ткани. Снижение воздушности в одном или нескольких долях легкого (долевое уплотнение), в одном или нескольких сегментах легкого (очаговое уплотнение). 1.Синдром долевого уплотнения легочной ткани Этиология: долевая пневмония в стадии опеченения, цирроз легкого, инфаркт легкого. Патогенез: при крупозной пневмонии в стадии опеченения – заполнение альвеол фибрином и форменными элементами крови (эритроцитами, лейкоцитами); при циррозе (пневмосклерозе) легкого – прорастание доли легкого соединительной тканью. Жалобы: боли в грудной клетке на стороне поражения, усиливающиеся при глубоком вдохе и кашле; одышка с затруднением вдоха (инспираторная); кашель с «ржавой» трудноотделяемой мокротой (при крупозной пневмонии в стадии опеченения) или сухой, болезненный (при циррозе легкого), повышение температуры (лихорадка – до фебрильных цифр), боли в суставах (артралгии). Осмотр: при крупозной пневмонии – гиперемия лица, раздувание крыльев носа, herpes nasalis et labialis, инспираторная одышка, отставание в акте дыхания «пораженной» половины грудной клетки. Пальпация: усиление голосового дрожания. Перкуссия: тупой перкуторный звук. Аускультация: патологическое бронхиальное дыхание. Анализ крови: при крупозной пневмонии отмечается: выраженный лейкоцитоз, сдвиг лейкоформулы влево, значительное ускорение СОЭ. Мокрота: «ржавого» цвета за счет наличия гемосидерина, при микроскопии мокроты обнаруживаются эритроциты, лейкоциты, альвеолярные макрофаги. Спирография: снижение ЖЕЛ и МВЛ. Рентгенография: снижение пневматизации легочной ткани в одной или нескольких долях легкого, ограничение подвижности диафрагмы. 2. Синдром очагового уплотнения легочной ткани Этиология: очаговая пневмония, периферический рак легкого, пневмосклероз, эхинококковая киста, абсцесс легкого в острой стадии, очаговый туберкулез легких. Патогенез: заполнения альвеол воспалительной жидкостью, разрастание соединительной ткани в одном или нескольких сегментах; образование полости, заполненной жидкостью. Жалобы: кашель сухой или с легко отделяемой слизистой или слизисто - гнойной мокротой, одышка с затруднением вдоха (инспираторная); в некоторых случаях жалобы отсутствуют. Пальпация: голосовое дрожание, как правило, не изменено; может быть небольшое усиление голосового дрожание (при очаговой пневмонии) или незначительное ослабление его (в случае закупорки приводящего бронха мокротой). Перкуссия: притупленный (укороченный) перкуторный звук. Аускультация: дыхание жѐсткое (при очаговой пневмонии) или везикулярное ослабленное (в случае закупорки приводящего бронха мокротой). Выслушиваются также сухие и звучные влажные мелко- и среднепузырчатые хрипы. Бронхофония, как правило, не изменена. Анализ крови: умеренный лейкоцитоз, незначительное ускорение СОЭ, при туберкулезе – лимфоцитоз, иногда анализ крови не изменен. Мокрота: слизистого или слизисто – гнойного характера, при микроскопии обнаруживаются лейкоциты, макрофаги. Спирограмма: снижение ЖЕЛ и МВЛ. Рентгенография: снижение пневматизации лѐгочной ткани в одном или нескольких сегментах. 3. Синдром воздушной полости в легком, соединенной с бронхом и синдром пневмоторакса. 1.Этот синдром связан с наличием полостных образований, имеющих плотную, более или менее гладкую стенку, нередко окружённую инфильтратом или фиброзной тканью (каверна, абсцесс, кис­ та). Симптоматика в каждом конкретном случае зависит от многих условий. -Размеры полости. -Глубина ее расположения. -Содержимое полости: только воздух (пустая полость), воздух вместе с некоторым количеством жидкости (например, воздух и экссудат). -Сообщение полости с дыхательными путями (через дренирующий бронх), изолированная полость. Причины: -Распадающийся (с опорожнением) инфильтрат лёгкого: -абсцедирующая пневмония; -абсцедирующий инфаркт лёгкого; -туберкулёз (каверна) лёгких; -гранулематозный очаг (гранулематоз Вегенера). -Кисты (врождённые и приобретённые). Признаки: -Для больших, поверхностно расположенных и изолированных гадостей вне зависимости от их содержимого характерно ослабление голосового дрожания. Если полость сообщается с бронхом и хотя бы частично содержит воздух, перкуторный звук имеет тимпанический оттенок. Над полостью, заполненной жидкостью, отмечают притупление или абсолютную тупость. -При аускультации над изолированной воздушной полостью дыхание не выслушивается. Если полость имеет сообщение с дренирующим бронхом, выслушиваемое бронхиальное дыхание (дыхательные шумы легко проводятся от голосовой щели по дыхательным путям) в результате резонанса звука в полости может приобрести металлический. -Полость, частично содержащая жидкость, нередко становится источником образования влажных хрипов, носят звонкий характер, так как их проведение усиливается окружающей уплотнённой инфильтрированной тканью. Аускультативно: Стенотический шум, усиливающий бронхиальное дыхание и возникающий в месте сообщения полости (каверны) с дренирующим бронхом. Рентгенологические изменения: Часто выявляют полости в лёгком. КТ позволяет обнаружить характерные множественные небольшие полости (кисты), формирующиеся на поздней стадии фиброзирующего альвеолита («сотовое лёгкое»). 2. Пневмоторакс. Сущность синдрома - патологическое состояние, характеризующееся скоплением воздуха между висцеральной и париетальной плеврой вследствие нарушения целостности грудной клетки или легкого. -основные жалобы: резкая боль в грудной клетке -осмотр: отставание пораженной части грудной клетки в акте дыхания, асимметрия грудной клетки за счет выбухания межреберных промежутков -голосовое дрожание: снижено вплоть до полного отсутствия над пораженной половиной грудной клетки, усиление над местом компрессионного ателектаза -перкуторный звук: в месте компрессионного ателектаза притупление, в основном тимпанит -основной дыхательный шум: дыхание отсутствует Симптомы при спонтанном пневмотораксе: - жалобы на внезапное (после провоцирующего момента) возникновение резких колющих болей в груди, сухой кашель (раздражение плевральной рефлексогенной зоны воздухом), нарастающую одышку (результат острой дыхательной недостаточности); - при осмотре: на стороне поражения увеличение в объеме грудной клетки, сглаженность межреберных промежутков и отставание в акте дыхания; - при пальпации: голосовое дрожание на стороне поражения отсутствует; - при перкуссии: основной признак - тимпанический перкуторный тон над пораженным легким. Дополнительный признак: в зоне компрессионного ателектаза - притупление перкуторного тона. - при аускультации; основной признак: дыхание резко ослаблено или отсутствует, побочных дыхательных шумов нет. Дополнительный признак: над зоной компрессионного ателектаза бронхиальное дыхание. В анамнезе у больного с пневмотораксом, имеются указания на предшествующие заболевания легких, указывающие на возможность развития диффузной или ограниченной эмфиземы. Начало внезапное, после приступа кашля, резкого физического напряжения, ушиба грудной клетки. 4. Синдром эмфиземы легких. Поражение лёгких, характеризующееся снижением эластических свойств лёгочной ткани, нарушением структуры альвеолярных стенок, расширением воздушных пространств лёгких дистальнее терминальных бронхиол со спадением последних на выдохе и обструкцией дыхательных путей. В подавляющем большинстве случаев развивается панацинарная эмфизема лёгких имеющая наибольшее клиническое значение. Среди факторов, способствующих перерастяжению воздушных пространств, а следовательно, развитию эмфиземы лёгких, следует отметить следующие: -частый кашель (например, при хроническом бронхите); -хроническая обструкция бронхов (бронхиальная астма); -хроническое интерстициальное воспаление; -генетические факторы (дефицит а,-антитрипсина); механическое растяжение альвеол вследствие повышенной на­грузки на выдохе (классическая эмфизема лёгких у стеклодувов, певцов, музыкантов, играющих на духовых инструментах); -вдыхание некоторых вредных веществ или пыли; -курение; -пожилой возраст больного. В возникновении указанного дисбаланса имеют значение как наследственные и внешние факторы (курение, контакт с некоторыми веществами, хронические воспалительные процессы). В чистом виде синдром эмфиземы встречается при идиопатической эмфиземе, эмфиземе вызванной дефицитом альфа-1 антитрипсина), инволютивной эмфиземе. При хронической обструктивной болезни легких (ХОБЛ) и при тяжелом течении бронхиальной астмы синдром эмфиземы является вторичным по отношению к синдрому бронхиальной обструкции, однако именно он определяет прогноз заболевания, поэтому наряду с синдромом бронхиальной обструкции является при ХОБЛ ведущим. Включает в себя кластеры • клинико-анамнестический • обструктивной эмфиземы • викарной эмфиземы • идиопатической эмфиземы • инволютивной эмфиземы • межуточной эмфиземы • дыхательной недостаточности Симптомы: - Жалобы: одышка в покое или при физической нагрузке является проявлением кластера дыхательной недостаточности. Синдром эмфиземы легких всегда сочетается с синдромом рестриктивной дыхательной недостаточности в связи с изменением объемных характеристик легких. Наличие рестриктивной ДН подтверждается данными исследования функции внешнего дыхания. - при осмотре выявляется эмфизематозная грудная клетка; - пальпаторно: ослабление голосового дрожания над симметричными участками легких; - перкуторно: при топографической перкуссии - расширение границ легких, уменьшение дыхательной экскурсии нижнего легочного края; при сравнительной перкуссии: коробочный перкуторный тон над всей поверхностью легких. - аускультативно: ослабленное везикулярное дыхание по всей поверхности легких; Данные рентгенологического исследования: повышение воздушности легочной ткани, обеднение легочного рисунка, расширение межреберных промежутков, высокое стояние верхушек легких, низкое положение диафрагмы. Синдром эмфиземы является ведущим при следующих заболеваниях: ХОБЛ, первичная (идиопатическая, вызванная дефицитом альфа-1-антитрипсина) эмфизема, старческая (инволютивная) эмфизема, викарная (компенсаторная) эмфизема, межуточная эмфизема. Наиболее часто эмфизема развивается у больных хроническим обструктивным бронхитом и бронхиальной астмой. Ее принято называть обструктивная эмфизема. При этом клинически четко выявляются два ведущих синдрома: синдрома: бронхообструктивный (или бронхоспастический) и эмфизематозный. 5. Синдром скопления жидкости в плевральной полости (гидроторакс) с синдромом компрессионного ателектаза. 1.Гидроторакс — скопление повышенного количества жидкости в плевральной полости. Состав жидкости зависит от характера патологического процесса, его стадии и выраженности. По составу жидкости выделяют экссудат и транссудат. Также в плевральных полостях могут скапливаться гной (в этом случае говорят о пневмотораксе, эмпиеме плевры), кровь (гемоторакс). Выпот может иметь смешанный характер. Причины: Собственно поражение плевры. -Воспаление (плеврит) с образованием экссудата, что может быть обусловлено как микробным фактором, так и иммунными механизмами (неспецифическое воспаление как проявление ревматизма. СКВ и других заболеваний). -Туберкулёзный процесс: чаще возникает паратуберкулёзная неспецифическая экссудативная реакция плевры, реже — собственно туберкулёзное ее поражение. -Опухоль плевры (например, мезотелиома) или метастазы в плевру. -Нагноительные процессы, в том числе при септицемии. -Прорыв гноя (или крови) из близлежащих очагов в лёгочной ткани. Травма (ранения) грудной клетки. Признаки: -Жидкость в плевральной полости сдавливает лёгкое, приводя к появлению одышки. -Скопление большого количества жидкости сопровождается сглаживанием межрёберных промежутков, выбуханием поражённой половины грудной клетки, отставанием её при дыхании. -Голосовое дрожание над жидкостью не определяется или резко ослаблено. -В проекции скопления жидкости при сравнительной перкуссии определяют притуплённый или абсолютно тупой перкуторный звук. Над верхней границей жидкости плохо вентилируемое поджатое лёгкое располагается вблизи бронхов, содержащих воздух, придаёт перкуторному звуку притуплённо-тимпанический оттенок. При топографической перкуссии выявляют особенности верхней границы притупления, а также значительное ограничение подвижности нижнего края поджатого лёгкого. -При наличии воспаления- верхняя граница притупления имеет вид кривой линии (линия Эллиса-Дамуазо-Соколова) с вершиной по подмышечным линиям, что характерно для неравномерного подъема уровня жидкости. -Для транссудата характерен уровень зоны притупления ближе к горизонтальному. -Над зоной тупости аускультативно выявляют резкое ослабление везикулярного дыхания или чаще его отсутствие, выше этой зоны — ослабление везикулярного дыхания. 2.Синдром компрессионного ателектаза - полное активное спадение респираторного отдела легких при изменении эластических свойств легочной ткани и покрывающего альвеолоциты слоя сурфактанта. При сдавлении легкого извне (возможные причины массивный плеврит, гидроторакс, клапанный пневмоторакс, опухоль в плевральной полости). Этиология: образование треугольника Гарлянда при экссудативном плеврите (один катет – позвоночник, другой катет – линия, опущенная из вершины линии Дамуазо на позвоночник, гипотенуза –линия Дамуазо); объемные процессы в средостении. Патогенез: при скоплении жидкости в плевральной полости происходит сдавление легкого, что приводит к снижению воздушности и уменьшению эластичности легочной ткани в треугольнике Гарлянда; объемные процессы в средостении сдавливают легочную ткань. Жалобы: одышка с затруднением вдоха (инспираторная одышка). Осмотр: отставание грудной клетки при дыхании на стороне ателектаза. Пальпация: усиление голосового дрожания. Перкуссия: притупленно—тимпанический перкуторный звук. Аускультация: патологическое бронхиальное дыхание, бронхофония усилена. Рентгенография: затемнение и уменьшение в объеме легочной ткани. 6. Синдром заращения плевральной полости (фиброторакс) и обтурационного ателектаза. 1.Фиброторакс Причины: наблюдается как исход экссудативных туберкулезных плевритов, эмпиемы плевры, после операций на легких, травматических повреждений грудной клетки (после гемоторакса). Происходит организация фибринозных масс на поверхности плевры, формирование фиброзной ткани, которая со временем подвергается обызвествлению и даже окостенению. Легкое окружается фиброзным "панцирем", который резко ограничивает его вентиляцию. Иногда фиброз с плевры переходит на легочную ткань (т. н. плеврогенный цирроз легкого). Жалобы: одышка, иногда "тупые" боли на стороне поражения. Осмотр: уменьшение объема грудной клетки, опущено плечо на пораженной стороне, уменьшение экскурсии грудной клетки. Пальпация: ослабление голосового дрожания. Перкуссия: притупление на всем протяжении пораженного легкого. Резко ограничена подвижность нижнего легочного края. На пораженный стороне уменьшается выстояние верхушек, а нижняя граница легкого – приподнимается. Аускультация: ослабление везикулярного дыхания, может выслушиваться грубый шум трения плевры. Рентгенография грудной клетки: затенение одного легочного поля, высокое стояние диафрагмы; заращение реберно-диафрагмального синуса, смещение средостения в сторону поражения. Функция внешнего дыхания: рестриктивный тип нарушения вентиляции. Снижение ЖЕЛ, Ровд, учащение ЧД. Показатели состояния бронхиальной проходимости не нарушены (при отсутствии сопутствующего поражения бронхов) 2.Синдром обтурационного ателектаза Этиология: бронхогенный рак, инородное тело, закупорка бронха вязкоймокротой. Патогенез: нарушение бронхиальной проходимости, приводящее к спадению сегмента или доли легкого. Жалобы: одышка смешанного характера (затруднение вдоха и выдоха). Осмотр: отставание в акте дыхания "пораженной" половины грудной клетки. Пальпация: голосовое дрожание ослаблено. Аускультативно: ослабленное везикулярное дыхание, бронхофония, патологических дыхательных шумов нет. На ранних стадиях локального сужения бронха вследствие опухоли или сдавления бронха извне в течение определенного отрезка времени может определяться клинический кластер викарной эмфиземы, патогенетически связанный с увеличением остаточного объема воздуха в части легкого ниже сужения бронха. Перкуссия: притупленный (укороченный) перкуторный звук. Рентгенография: затемнение и уменьшение в объеме доли или сегмента легкого Синдром ателектаза включает в себя кластеры: -Обтурационного ограниченного (долевого, сегментарного, субсегментарного) отсутствия воздушности легочной ткани -Дыхательной недостаточности -Опухолевой интоксикации -Воспалительной интоксикации -Клинико - анамнестический Кластер обтурационного ограниченного (долевого, сегментарного, субсегментарного) отсутствия воздушности легочной ткани. Диагностируется по симптомам, указывающим на отсутствие воздушности легочной ткани ограниченном участке легочной ткани в пределах доли легкого при поражении долевого бронха, сегмента легкого при поражении сегментарного бронха, либо иметь субсегментарную локализацию при поражении субсегментарных бронхов. Симптомы: - малопродуктивный постоянный кашель - при осмотре на стороне поражения обнаруживается отставание половины грудной клетки в акте дыхания, а так же западение межреберных промежутков над участком ателектаза; - пальпаторно: голосовое дрожание над областью ателектаза отсутствует, т.к. не проводится по "ампутированному" бронху; - перкуторно: прямой перкуторный признак - локально над участком ателектаза определяется тупой перкуторный тон, -доп. перкуторные признаки - смещение средостения в пораженную сторону, Кластер викарной эмфиземы: факультативный, клинически определяется при наличии ателектаза значительных размеров. Заключается в наличии признаков увеличения воздушности легочной ткани над здоровой частью легких: -ослабления голосового дрожания, -ослабления везикулярного дыхания над областью эмфизематозных участков легких. Кластер дыхательной недостаточности: -Определяющий симптом - прогрессирующая одышка смешанного характера. Ателектаз всегда является вторичным, указывая на существование основного патологического процесса. Синдром обтурационного ателектаза является ведущим при бронхогенном раке легких. 7. Рестриктивная дыхательная недостаточность Нарушения функции дыхания наблюдают при невозможности полноценного расправления альвеол при поступлении в них воздуха на фоне его свободного прохождения по дыхательным путям. Основ­ ная причина рестриктивной дыхательной недостаточности — диффузное поражение лёгочной паренхимы (альвеол и интерстиция), например при пневмосклерозе, фиброзирующем альвеолите, на­ личии множественных лёгочных инфильтратов, трудно расправляющегося массивного компрессионного ателектаза лёгкого. Кроме того, дыхательную недостаточность рестриктивного типа наблюдают при плеврите, гидротораксе, пневмотораксе, опухолях органов грудной клетки, резком ограничении подвижности грудной клетки при распространённом спаечном процессе в плевре и выраженном ожирении (пиквикский синдром). Патогенез: ограничение способности легочной ткани к расширению и спадению. Жалобы: одышка с затруднением вдоха (инспираторная). Осмотр: инспираторная одышка, участие вспомогательной мускулатуры в акте дыхания, цианоз кожного покрова (кожа на ощупь теплая), пальцы в виде "барабанных палочек", ногти в виде "часовых стеклышек". Спирография: уменьшение ЖЕЛ, МВЛ. Пневмотахометрия: уменьшение мощности вдоха, проба Тиффно не изменена. 8. ОБСТРУКТИВНАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ Дыхательная недостаточность — патологическое состояние организма, при котором нарушено поддержание нормального газового состава крови. Синдром дыхательнойнедостаточности — один из самых важных пульмонологических синдромов, поскольку его возникновение свидетельствует о нарушении основной функции органов дыхания — газообмена. Обструктивная дыхательная недостаточность В основе обструктивной дыхательной недостаточности (лат. obstruclio — запирание, преграда) лежит нарушение проходимости бронхов. Наиболее частыми заболеваниями, приводящими к развитию дыхательной недостаточности обструктивного типа, являются хронический обструктивный бронхит и бронхиальная ас тма. Важнейший клинический признак обструктивной дыхатель ной недостаточности — сухие хрипы на фоне удлинённого выдоха. Наибольшее значение для подтверждения и оценки динамики бронхиальной обструкции, а также для уточнения степени выраженности бронхоспазма как причины обструкции имеют определение индекса Тиффно и пневмотахометр ия. При проведении этих исследований необходимо помнить о том, что применение бронхорасширяюших средств повышает показатели, получаемые при пневмотахометрии, равно как и индекс Тиффно. В анамнезе у больных с дыхательной недостаточностью, как правило, имеются указания на хроническое бронхо-легочное заболевание. Симптомы: - жалобы на одышку (экспираторную, инспираторную либо смешанную); - при осмотре: увеличение частоты дыхания больше 20 в мин., изменение глубины дыхания, смешанный тип дыхания, теплый цианоз; - в объективном статусе всегда присутствуют кластеры симптомов тех или иных легочных синдромов. Из дополнительных (параклинических) методов обследования больного для подтверждения наличия дыхательной недостаточности используются данные оценки ФВД, диффузионной способности легких и исследование парциального давления О2 и СО2 в крови, а так же кослотноосновного состояния кови. 9. СИНДРОМ КОРОНАРНОЙ НЕДОСТАТОЧНОСТИ Сущность: несоответствие между потребностью миокарда в кислороде и возможной величиной коронарного кровотока, обусловленной поражением коронарных артерий. Потребность миокарда в кислороде зависит от • гемодинамической нагрузки на сердечно-сосудистую систему, • массы сердца, • интенсивности метаболизма в кардиомиоцитах. Доставка кислорода с кровью к миокарду определяется состоянием коронарного кровотока, который может снижаться как при органических, так и функциональных нарушениях проходимости коронарных артерий. Основные причины, ведущие к развитию коронарной недостаточности, связаны с атеросклерозом коронарных артерий: 1. Атеросклероз коронарных артерий с сужением их просвета на 50%, 2. Функциональный спазм коронарных артерий на 25% (всегда на фоне атеросклероза), 3. Преходящие тромбоцитарные агрегаты. Существенно реже, не более чем в 5% случаев, развитие синдрома коронарной недостаточность может быть объяснено такими причинами, как 4. Гемодинамические нарушения коронарного кровотока при пороках аортального клапана, 5. Коронарииты, 6. Кардиомиопатии. Ведущим синдром коронарной недостаточности является при ишемической болезни сердца (ИБС). Ишемическая болезнь сердца ИБС - острое или хроническое поражение сердца, вызванное уменьшением или прекращением доставки крови к миокарду в связи с обструкцией (атеросклеротической) одной или нескольких коронарных артерий (sd коронарной недостаточности). РАБОЧАЯ КЛАССИФИКАЦИЯ ИБС 1.Внезапная смерть 2.Стенокардия: 2.1. Стабильная стенокарлия напряжения I-IV ф кл 2.2. Нестабильная стенокардия 2.2.1. Впервые возникшая* 2.2.2. Прогрессирующая 2.2.3. Ранняя постинфарктная или постоперационная стенокардия 2.2.4. Спонтанная (вазоспастическая, вариантная, Принцметалла) 3. Безболевая ишемия миокарда** 4. Микроваскулярная стенокардия (Синдром «X») 5. ИНФАРКТ МИОКАРДА 5.1. Инфаркт миокарда с зубцом Q (крупноочаговый, трансмуральный, Q-ИМ) 5.2. Инфаркт миокарда без зубца Q (мелкоочаговый, nQ-ИМ) 6. ПОСТИНФАРКТНЫЙ КАРДИОСКЛЕРОЗ 7. СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ 8. НАРУШЕНИЯ РИТМА СЕРДЦА И ПРОВОДИМОСТИ В рамках синдрома коронарной недостаточности выделяют острый коронарный синдром. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ объединяет следующие формы ИБС: • Нестабильная стенокардия • Инфаркт миокарда с зубцом Q (крупноочаговый, трансмуральный, Q-ИМ) • Инфаркт миокарда без зубца Q (мелкоочаговый, nQ-ИМ). Все они имеют одну и ту же морфологическую основу, а именно – разрыв атеросклеротической бляшки, тромбоз в месте разрыва и локальный сосудистый спазм, но разные клинические и ЭКГ проявления. Для острого коронарного синдрома характерно нестабильное состояние коронарного кровотока, которое может закончиться либо его восстановлением, либо развитием ИМ. Каждая форма нестабильной стенокардии имеет свои клинические особенности или отдельные компоненты симптомов. Общими признаками для всех форм являются коронарные боли и ЭКГизменения. Однако детальная характеристика коронарных болей при каждой форме стенокардии различна. Впервые возникшая стенокардия в течение 1 месяца с момента первого приступа. Прогрессирующая стенокардия характеризуется внезапным учащением, утяжелением, увеличением продолжительности приступов, снижением толерантности больного к физической нагрузке по крайней мере на 1 функциональный класс, увеличением потребности в нитратах. Ранняя постинфарктная стенокардия - возникает через 24 часа после ИМ и длится до 2 недель и более Спонтанная (вазоспастическая, вариантная, Принцметалла) стенокардия характеризуется ночными приступами, приступами в покое, которые в ряде случаев характеризуются высокой интенсивностью болей. Микроваскулярная стенокардия (“кардиальный синдром Х”) это особая форма ИБС, которая встречается примерно в 10–15% случаев и характеризуется: отсутствием типичных атеросклеротических изменений крупных эпикардиальных коронарных артерий и наличием выраженных функциональных и морфологических расстройств дистально расположенных мелких коронарных артерий. Наличие типичной стенокардии при неизмененных коронарных артериях впервые описал Н. Kemp в 1973 г. Этот синдром получил название” синдром Х''. Синдром Х диагностируется у больных с типичными загрудинными болями, положительными нагрузочными тестами при отсутствии клинических или ангиографических доказательств наличия спазма и (или) сужения коронарных артерий. У больных кардиальным синдромом «Х» коронарные артерии ангиографически не изменены, отсутствует системная артериальная гипертония, отсутствуют нарушения систолической функции ЛЖ в покое. При нагрузке систолическая функция может быть нормальной или незначительно измененной. У больных с синдромом «Х» повышен риск блокады левой ножки пучка Гиса с последующим развитием дилатационной кардиомиопатии. ОСТРЫЙ ИНФАРКТ МИОКАРДА Острый коронарный синдром при инфаркте миокарда характеризуется: Своеобразной совокупностью симптомов коронарных болей Отдельными компонентами ЭКГ изменений, его динамикой синдромом поражения миокарда - отдельными компоненты синдрома поражения миокарда, включающие симптомы кардиомегалии (при ИМ с Q) - нарушения ритма и проводимости; - сердечной недостаточности • резорбционно-некротическим синдромом Клинические особенности отдельных компонентов синдрома поражения миокарда, включающие симптомы коронарных болей при типичном (кардиальном) варианте острого инфаркта миокарда (ОИМ): боль появляется после экстремальных нагрузок, реже - без видимой причины, возникает и нарастает приступообразно, достигает максимума через 30 минут - до нескольких часов, иррадиирует в левую руку, спину, левую половину шеи, сопровождается бледностью кожных покровов, холодным липким потом. Боль не купируется приемом нитроглицерина. Поведение больного возбужденное или ареактивное в зависимости от наличия и фазы кардиогенного шока. АТИПИЧНЫЕ клинические варианты ОИМ: 1Астматический вариант; 2.Абдоминальный вариант; 3.Аритмический вариант; 4.Цереброваскулярный (апоплектиформный) вариант; 5.Малосимптомный (безболевой) вариант. 1. Астматический вариант – приступы одышки, удушья, нехватки воздуха. По сути, это острая левожелудочковая недостаточность (сердечная астма, отек легких). Боли могут отсутствовать или же быть незначительными, и пациент не фиксирует на них внимание врача. Этот вариант чаще всего встречается в пожилом возрасте. 2. Абдоминальный (гастралгический) вариант – характерно сочетание болей в верхних отделах живота с диспепсическими расстройствами (тошнота, рвота, не приносящая облегчения), парезом ЖКТ. Брюшная стенка в верхних отделах напряжена и болезненна при пальпации. Абдоминальный вариант чаще возникает при нижнем инфаркте. 3. Аритмический вариант – в клинической картине не просто присутствуют, но обязательно превалируют нарушения сердечного ритма. Наиболее часто аритмический вариант притекает в виде несвойственного больному пароксизма желудочковой или наджелудочковой тахикардии, а также полной атриовентрикулярной блокады. Боли при этом могут отсутствовать или же они вызваны тахикардией и прекращаются вместе с ней. 4. Цереброваскулярный вариант: преобладают симптомы нарушения мозгового кровообращения (обычно динамического). Боли в грудной клетке слабо выражены или отсутствуют. 5. Малосимптомный ИМ: относительно небольшая интенсивность болей или кратковременный пароксизм одышки нередко не запоминаются больным. Синдром ЭКГ-изменений при коронарогенном некрозе участка миокарда. Развитию инфаркта миокарда, как правило, предшествует острая ишемия и повреждение миокарда. 1.Ишемия 2.Повреждение 3.Некроз ЭКГ - изменения зависят от локализации, глубины этих процессов, их давности, размеров поражения и других факторов. Классификация инфаркта миокарда: По обширности: 1. ИМ с Q (крупноочаговый); 2. ИМ без Q По локализации: Локализация ИМ Область поражения Изменения на ЭКГ Переднебоковой I, II, aVL, V1 – V6 Передне- I, aVL, V1 –V4 Перегородочный Боковой I, aVL, V4 – V6 Нижний II, III/ aVF Нижнебоковой II, III, aVF, AVL, V5-V6 По стадиям: Острейшая стадия 15-60 мин Часы Острая стадия 1-е сутки До 2-3 нед Подострая стадия Рубцовая стадия До 6 нед Месяцы, годы Инфаркт без зубца Q 15-60 мин Часы 1-е сутки До 2-3 нед До 6 нед Месяцы, Годы Основные осложнения инфаркта миокарда. 1. Нарушения сердечного ритма и проводимости. 2. Рецидивирующий ангинозный синдром (постинфарктная стенокардия). 3. Рецидив инфаркта миокарда. 4. Отек легких. 5. Кардиогенный шок. 6. Развитие аневризмы сердца. 7. Разрыв сердца. 8. Разрыв межжелудочковой перегородки, папиллярных мышц. 9. Перикардит, синдром Дресслера. 10.Тромбоэмболия. Основными стратегическими целями лечения больных на догоспитальном и госпитальном этапах являются: 1. Ранняя реперфузия миокарда или коронарная реваскуляризация, а также предотвращение дальнейшего тромбообразования. 2. Ограничение очага некроза и периинфарктной ишемической зоны с помощью гемодинамической и метаболической разгрузки сердца. 3. Предупреждение или скорейшее устранение осложнений ИМ. 4. Физическая и психологическая реабилитация больных ИМ. Все больные с подозрением на наличие формирующегося ИМ с зубцом Q, т.е. пациенты с острым коронарным синдромом и стойким подъемом сегмента RS–Т, должны быть незамедлительно госпитализированы в блок интенсивной терапии специализированных кардиологических отделений. Базисная терапия , которая осуществляется у всех больных ИМ с зубцом Q, независимо от наличия или отсутствия тех или иных осложнений, включает следующие мероприятия: нзину II. 10.СИНДРОМ ОСТРОЙ ЛЕВОЖЕЛУДОЧКОВОЙ НЕДОСТАТОЧНОСТИ. Острая левожелудочковая недостаточность – состояние, характеризующееся застоем крови по малому кругу кровообращения. Возникает в результате невозможности миокарда левого желудочка осуществлять нагрузку, возложенную на него. Причиной возникновения подобного состояния являются инфаркт миокарда, тяжелые миокардиты, острые интоксикации, гипертоническая болезнь. Проявлениями острой левожелудочковой недостаточности являются сердечная астма и отек легкого. Левый желудочек не в состоянии справиться с возложенной на него нагрузкой, в результате этого возникает застой крови по малому кругу кровообращения. Возрастает гидростатическое давление в легочных капиллярах. Нарушается равновесие между гидростатическим и онкотическим давлением крови в капиллярах легких, а это приводит к выходу жидкой части крови в интерстициальную ткань легкого. Жидкость не может полностью удаляться из интерстициальной ткани легкого и начинает поступать в альвеолы. Наступает альвеолярный отек легкого. Клинически застой крови в легких и развитие интерстициального отека проявляются сердечной астмой. Сердечная астма сопровождается появлением жалоб на ощущение резкой нехватки воздуха, одышки, может появиться кашель. При осмотре пациент принимает положение ортопноэ с ногами, опущенными вниз (в сосудах нижних конечностей происходит депонирование крови, и состояние больного облегчается). Отмечается акроцианоз. При аускультации над легкими выслушиваются жесткое дыхание, обилие сухих хрипов. Аускультация сердца: тоны сердца приглушены, тахикардия, акцент II тона над легочной артерией. При прогрессировании состояния и присоединении отека легкого появляется обильное отделение розовой пенистой мокроты. При аускультации в этот период отмечают обилие влажных хрипов, особенно в нижних отделах легких, сохраняются тахикардия, может выслушиваться трехчленный ритм галопа. Отек легкого нередко является причиной летального исхода. Сердечная астма Сердечная астма (см. выше, раздел «Жалобы. Одышка. Прояв ления») — приступ удушья, обусловленный развитием астрой не достаточности левого желудочка или обострением его хроничес кой недостаточности. Приступ возникает обычно в ночное время в результате быстрого нарастания застоя крови в малом круге кровообращения и характеризуется приступами одышки и/или удушья. Помимо одышки и удушья, развивается кашель с мок ротой, при аускультации обнаруживают жёсткое дыхание, а через некоторое время от начала приступа — влажные хрипы. Затянув шийся приступ сердечной астмы может быть осложнён отёком лёгкого. Развитию сердечной астмы способствует снижение вентиляции лёгких во время сна (вследствие уменьшения чувствительнос ти дыхательного центра к изменениям газового состава крови) и снижение сократительной функции миокарда. Кроме того, в гори зонтальном положении больного происходит выход крови из депо с увеличением ОЦК. Отёк лёгких Отёк лёгких протекает в две стадии: стадию интерстициального и стадию альвеолярного отёка лёгких. При интерстициальном отёке лёгких возникает отёк интерстициальной ткани без выхода транссудата в просвет альвеол. На стадии альвеолярного отёка лёг ких жидкая часть крови поступает в альвеолы. Лечение При острой сердечной недостаточности (сердечная астма, отёк лёгких) лечение начинают с введения морфина, уменьшающего повышенную возбудимость дыхательного центра, тонус симпатической нервной системы (и связанную с ним вазоконстрикцию). Далее вводят внутривенно струйно мочегонное средство фуросемид и начинают капельное введение нитроглицерина в качестве сосудорасширяющего средства, уменьшающего пред- и посленагрузку. 11. СИНДРОМ ХРОНИЧЕСКОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ. Первичное ослабление одного из отделов сердца приводит к развитию тотальной недостаточности кровообращения, для которой характерно развитие венозного застоя в большом круге кровообращения с развитием симптомов, объединенных в кластер хронической правожелудочковой недостаточности, и в малом круге кровообращения с развитием симптомов, объединенных в кластер хронической левожелудочковой недостаточности. Признаки хронической недостаточности ПЖ. Застойные явления в большом круге кровообращения: тяжесть и боли в правом подреберье, жажда, уменьшение диуреза, увеличение и чувство распирания живота, одышка при движении; акроцианоз, набухание шейных вен, отеки на ногах, в тяжелых случаях асцит; печень значительно увеличена, поверхность ее гладкая, край закруглен, пальпация печени вызывает набухание шейных вен (симптом Плеша). Отдельные компоненты синдрома СН, характеризующие хроническую недостаточность ЛЖ Клинические проявления: Наблюдаются симптомы застойных явлений в малом круге: одышка, усиливающаяся при физической нагрузке, сердцебиение, сухой кашель, нередко кровохарканье, быстрая утомляемость; акроцианоз; в легких прослушивается жесткое дыхание, незвучная крепитация, при выраженных явлениях застоя влажные мелкопузырчатые хрипы. Таблица 2. Классификация ХСН от 2012 г. КЛАССИФИКАЦИЯ ХСН (2012 г.) Стадии ХСН (могут ухудшаться, несмотря на лечение) I ст. Начальная заболевания (поражения сердца. Гемодинамика не нарушена. Скрытая сердечная недостаточность. Бессимптомная дисфункция Функциональные классы ХСН (могут изменяться на фоне лечения как в одну так и в другую сторону) I ФК Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиения. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой и/или замедленным восстановлением сил. ЛЖ. IIA ст. Клинически выраженная стадия заболевания (поражения) сердца. Нарушения гемодинамики в одном из кругов кровообращения, выраженные умеренно. Адаптивное ремоделирование сердца и сосудов. II ФК Незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением. IIB ст. Тяжелая стадия заболевания (поражения) сердца. Выраженные изменения гемодинамики в обоих кругах кровообращения. Дезадаптивное ремоделирование сердца и сосудов. III ФК Заметное ограничение физической активности: в покое симптомы отсутствуют, физическая активность меньшей интенсивности по сравнению с привычными нагрузками сопровождается появлением симптомов. III ст. Конечная стадия поражения сердца. Выраженные изменения гемодинамики и тяжелые (необратимые) структурные изменения органов-мишеней (сердца, легких, сосудов, головного мозга, почек). Финальная стадия ремоделирования органов. IV ФК Невозможность выполнить какую-либо физическую нагрузку без появления дискомфорта; симптомы СН присутствуют в покое и усиливаются при минимальной физической нагрузке. Инструментальные исследования Характерных ЭКГ-признаков сердечной недостаточности не существует. Тем не менее часто отмечают изменения, характерные для гипертрофии миокарда, обычно предшествующей на рушению кровообращения. Можно выявить признаки блокады левой или правой ножки пучка Гиса, гипертрофии желудочков или предсердий, патологические зубцы О (как признак пере несённого инфаркта миокарда), аритмии. Сократительную функцию желудочков оценивают с помощью ЭхоКГ. Типичные проявления сердечной недостаточности — расширение полости левого желудочка (по мере прогрессиро вания — расширение и других камер сердца), увеличение ко нечного систолического и конечного диастолического размеров левого желудочка, снижение его фракции выброса. ЭхоКГ позволяет также уточнить этиологию хронической сердечной недостаточности. При рентгенологическом исследовании органов грудной клетки отмечают застойные явления в лёгких в виде расширения корней лёгких, усиления лёгочного рисунка; при этом очертания отдельных элементов становятся нечёткими в результате отёчности периваскулярной ткани. Определяется плевральный вы пот (гидроторакс). Кардиомегалия диагностируется при увели чении поперечного размера сердца (кардиоторакальный индекс более 50%). Характерный симптом сердечной недостаточности — замедление скорости кровотока, оценить которую можно с помощью сцинтиграфии миокарда. Кроме того, существует более простой тест — введение магния сульфата. Внутривенно быстро вводят 2 мл 25% раствора магния сульфата и отмечают время с момен та введения до ощущения жжения в языке. В норме магнезиальное время не превышает 14 сек. При катетеризации полостей сердца измеряют конечное диастолическое давление в левом желудочке — при сердечной не достаточности оно увеличивается. Увеличивается также и давление в лёгочной артерии. Немедикаментозное лечение Уменьшение нагрузки на сердце в целом достигают путём ограничения физической активности больного, включая временное соблюдение постельного или полупостельного режима. В рационе необходимо ограничить поваренную соль. Лекарственная терапия Используют три класса препаратов: мочегонные, вазодилататоры и инотропные средства, с помощью которых воздействуют на разные патогенетические звенья этого синдрома. Нередко допол нительно назначают антиаритмические средства. •С помощью различных диуретиков осуществляют контроль водно-электролитного баланса; во время лечения необходимо про водить контроль массы тела больного и диуреза. Наиболее эф фективный диуретик — фуросемид (в дозе40-80мг/сут в виде однократного приёма внутрь утром); гипотиазид менее эффективен. Применяют также калийсберегающие мочегонные триамтерен и амилорид. •В качестве основного средства патогенетического воздействия назначают на длительный срок (практически пожизненно) ингибиторы АПФ (блокируют образование ангиотензина II из ан гиотензина I), оказывающие не только сосудорасширяющее действие с уменьшением пред- и посленагрузки, но благоприятный эффект на нейрогормональные сдвиги в организме больного с сердечной недостаточностью. Препараты: каптоприл, эналаприл. периндоприл, рамиприл (их следует назначать в нарастающей дозе). •С той же целью — воздействие на нейрогормональные нарушения — неё чаще начинают применять В-адреноблокаторы (бисопролол, карведилол, метопролол), начиная с минимальной дозы, а также антагонисты альдостерона (спиронолактон в дозе 50-150мг/сут). •Повышения сократимости миокарда и увеличения сердечного выброса достигают путём применения сердечных гликозидов (дигоксина). Препараты этой группы особенно важно применять при сочетании сердечной недостаточности с мерцательной тахиаритмией. При этом обычно отмечают урежение сердечного ритма с удлинением диастолы, что улучшает условия гемоди намики. 12. СИНДРОМ ОСТРОЙ СОСУДИСТОЙ НЕДОСТАТОЧНОСТИ Острая сосудистая недостаточность развивается в результате острого падения сосудистого тонуса и расширения периферического сосудистого русла (венул и артериол), что ведет к резкому уменьшению притока крови к сердцу и нарушению питания всех органов и тканей. Проявляется: обмороком, коллапсом. Обморок Легкая форма сосудистой недостаточности. Это острая, кратковременная ишемия мозга в связи с нарушением нейрогуморальной регуляции сосудистого тонуса. Причины: 1. Кардиальные: при полной поперечной блокаде - приступы Морганьи-Эдемса-Стокса, при аортальном стенозе во время нагрузки, при стенозе устья легочной артерии, при выраженной легочной гипертензии; 2. Экстракардиальные причины: при раздражении каротидного синуса, при сдавлении сонных артерий; при кашле (после продолжительных приступов кашля нарушается венозный приток в условиях повышенного внутригрудного давления); при переходе в вертикальное положение - ортостатическая гипотензия (падение артериального давления); при нарушениях питания, при переутомлении, испуге, в душном помещении, при перегревании. Клинические проявления: 1. Внезапно наступает головокружение, слабость, потеря сознания. 2. Кожные покровы бледные, конечности холодные на ощупь. 3. Дыхание поверхностное, замедленное. 4. Остро падает артериальное давление. 5. Пульс редкий 40 - 50 ударов в минуту, малый, слабого наполнения и напряжения, тоны сердца глухие. Коллапс Характеризуется резким падением сосудистого тонуса или быстрым уменьшением массы циркулирующей крови, что приводит к уменьшению венозного притока к сердцу, падению артериального и венозного давления, гипоксии мозга и угнетению жизненно важных функций организма. Основные причины: острые тяжелые инфекции (крупозная пневмония, брюшной, сыпной тифы и др.); острая кровопотеря; болезни эндокринной и нервной системы (опухоли и др.); экзогенные интоксикации (отравления окисью углерода, фосфорорганическими соединениями); острые заболевания органов брюшной полости; Клинические проявления: 1. Внезапно развивается ощущение общей слабости, головокружения, зябкости, озноба, жажды. 2. Больной в сознании, вялый, заторможенный. 3. Черты лица заострены, конечности холодные, кожные покровы и слизистые бледные с цианотическим оттенком. 4. Малый и слабый учащенный пульс, вены спавшиеся, АД понижено. 5. Сердце не расширено, тоны глухие, иногда аритмичны. 6. Дыхание поверхностное, учащенное. 7. Диурез снижен. Шок (от франц. choc) - остро развивающийся патологический процесс, обусловленный действием сверхсильного раздражителя и характеризующийся нарушением деятельности ЦНС, обмена веществ и главное ауторегуляции микроциркуляторной системы, что ведет к деструктивным изменениям органов и тканей, в результате чего развивается полиорганная недостаточность (ПОН). ПОН (определение) – это тяжелая неспецифическая стресс-реакция организма, недостаточность двух и более функциональных систем, универсальное поражение всех органов и тканей организма агрессивными медиаторами критического состояния с временным преобладанием симптомов той или иной органной недостаточности - сердечной, легочной, по-чечной и др. Основной особенностью ПОН является неудержимость развития повреждения органа жизнеобеспечения или системы до такой глубины, после достижения которой приходиться констатировать неспособность органа функционировать в интересах поддержания жизненно важных функций вообще и сохранения своей структуры, в частности. Непо-средственными факторами, определяющими выраженность полиорганной дисфункции, являются различная способность органов противостоять гипоксии и снижению кровотока, характер шокового фактора и исходное функциональное состояние самого органа. Кардиогенный шок развивается в ответ на острое снижение объёма сердечного выброса (минутный объем сердца, т.е. объем крови, выбрасываемый желудочками за 1 мин). Он бывает при инфаркте миокарда, при быстро образующихся дефектах клапанов сердца или при гемоперикарде с тампонадой сердечной сорочки. Снижается центральное венозное и желудочковое диастолическое давление. Изменения аналогичны тем, что бывают при гиповолемии и связаны с падением кровяного давления и снижением кровенаполнения тканей. Кардиогенный шок проявляется следующими симптомами: Систолическое артериальное давление снижается чаще всего ниже 80 мм рт. ст., пульсовое давление снижено до 25 - 20 мм рт. ст. Гипоперфузионный синдром: - холодная бледная мраморная кожа - холодный пот - олигоурия мене 20 мм/час, анурия - нарушение сознания - лактацидоз Отсутствие улучшения состояния после снятия болевого синдрома и применения О2 Смертность при кардиогенном шоке достигает 80 %. Лечение Лечение при шоке необходимо направить на увеличение ОЦК; вводят плаз моза мешающие жидкости, изотонические растворы на трия хлорида и глюкозы. При этом необходимо, чтобы систоли ческое АД увеличилось до 100 мм рт.ст. и более, а ЦВД поднялось до 15 мм рт.ст. При высоком ИВД следует воздержаться от введе ния плазмозамещаюших растворов и направить усилия на повы шение сократительной функции сердца. Таким больным вводят симлатомиметические амины. Так, допамин, являющийся биоло гическим предшественником норадреналина, повышает сердеч ный выброс сильнее, чем норадреналин, и наряду с инотропным эффектом оказывает расширяющее действие на сосуды сердца, го ловного мозга, почек. 13. СИНДРОМ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ. Артериальная гипертензия — повышение АД, диастолического выше 90 мм рт.ст., систолического — 140 мм рт.ст. Артериальная гипертензия может быть как первичной, так и вторичной. Первичной (эссенциальной, идиопатической, а в нашей стране — гипертонической болезнью) артериальную гипертензию называют при отсутствии явной причины. Если выявляют причины артериальной гипертензии, то её считают вторичной (симптоматической). Злокачественная форма артериальной гипертензии характеризуется выраженным стойким повышением АД (диастолическое АД более 120 мм рт.ст.), которое не снижается в течение суток, даже в ночное время. Обычно для неё характерны выраженные изменения глазного дна с отёком диска зрительного нерва, кровоизлияниями на глазном дне, а также признаками прогрессирующего поражения сердца, мозга, почек. Факторы риска •Мужской пол и менопауза у женщин. •Курение. •Холестерин выше 6,5 ммоль/л. •Семейный анамнез ранних сердечно-сосудистыхзаболеваний (у женщин менее 65 лет, у мужчин менее 55 лет). Дополнительные факторы риска •Снижение содержания холестерина ЛПВП. •Повышение содержания холестерина ЛПНП. •Сахарный диабет. •Нарушение толерантности к глюкозе. •Ожирение. •Малоподвижный образ жизни. •Повышение уровня фибриногена. •Эндогенный тканевой активатор плазминогена. •Ингибитор активатора плазминогена типа I. •Гипертомоцистеинемия. •Повышение уровня С-реактивного белка. •Дефицит эстрогенов. •Определённое социально-экономическое положение. •Этническая принадлежность. КЛАССИФИКАЦИЯ АГ По стадии Стадия I – нет изменения в органах мишенях. Стадия II – есть поражение органов мишеней (гипертрофия миокарда ЛЖ, ангиопатия сетчатки, умеренная протеинурия). Стадия III – наличие одного или нескольких сопутствующих (ассоциированных) клинических состояний: ИБС; последствия ОНМК; гипертоническая ретинопатия (геморрагии и экссудаты, отек соска зрительного нерва); креатинемия (более 2,0 мг/дл); расслаивающая аневризма аорты. Определения и классификация показателей артериального давления (мм рт.ст.) Категория Систолическое Диастолическое Оптимальное <120 И <80 Нормальное 120-129 и/или 80-84 Высокое нормальное 130-139 и/или 85-89 АГ 1 степени 140-159 и/или 90-99 АГ 2 степени 160-179 и/или 100-109 АГ 3 степени ≥180 и/или ≥110 Изолированная ≥140 И <90 Систолическая АГ Поражение органов-мишеней Поражение сердца Поражение сердца при артериальной гипертензии может про являться гипертрофией левого желудочка и поражением коронарных сосудов с развитием стенокардии, инфаркта миокарда, а также внезапной сердечной смерти. При прогрессировании поражения сердца развивается сердечная недостаточность, которая может возникнуть и без дилатации левого желудочка, в результате на рушения диастолического наполнения (рестрикция). Ишемия миокарда может возникнуть не только вследствие поражения коронарных артерий (их эпикардиальных отделов), но и вследствие относительной коронарной недостаточности Поражение сосудов Сосудистое поражение характеризуется вовлечением в процесс со судов сетчатки глаз, сонных артерий, аорты (аневризмы), а также поражением более мелких сосудов: поражение мелких артерий го ловного мозга (окклюзии или микроаневризмы) может привести к возникновению инсультов, артерий почек — к нарушению почеч ных функций. Непосредственно оценить изменения сосудов врачу позволяет исследование глазного дна (офтальмоскопия). При артериальной гипертензии сосуды сужаются, затем подвергаются склерозу, что сопровождается формированием микроаневризм, микрокровоизлияний, а также ишемическим поражением кровоснабжаемых органов. Все эти изменения постадийно можно проследить на глазном дне больного с артериальной гипертензии. Поражение головного мозга Поражение головного мозга характеризуется тромбозами и кровоизлияниями, гипертонической энцефалопатией и формированием лакун в тканях головного мозга. Поражение сосудов мозга мо жет привести к изменениям их стенки (атеросклерозу). Поражение почек Уже в ранней стадии болезни есть тенденция к изменению со судов почек сначала с некоторым повышением, а затем снижением клубочковой фильтрации. Длительное течение артериальной ги пертензии ведет к нефроангиосклерозу со значительным снижением функций почек и развитию ХПН. Жалобы и анамнез У многих больных неосложнённая артериальная гипертензия протекает бессимптомно, не вызывая ухудшения самочувствия, и часто ее диагностируют случайно. Возможны признаки невро за, головные боли, особенно по утрам, тошнота, мелькание «му шек» перед глазами, боли в области сердца, сердцебиение, быстрая утомляемость, носовые кровотечения, повышенная возбудимость, раздражительность, нарушение сна. В более поздней стадии воз можно появление приступов стенокардии. При анализе истории заболевания необходимо получить ин формацию относительно семейного анамнеза как артериальной гипертензии, так и других состояний, усугубляющих прогноз при её наличии, — сахарного диабета, дислипидемии, ИБС, мозгового инсульта. Осмотр, физическое и инструментальное обследование При осмотре обращают внимание на избыточную массу тела. Отмечают как гиперемию лица, так и бледность кожных покровов вследствие спазма периферических артериол. При исследовании сердца обнаруживают признаки ключевого синдрома ири арте риальной гипертензии — гипертрофии левого желудочка (смещение верхушечного толчка влево), что подтверждают данными ЭКГ, рентгенологического и, особенно, ЭхоКГ-исследований. При повышенном АД особенно характерно увеличение напряжения пуль са, по степени которого можно ориентировочно судить об уровне АД. Кроме того, повышение АД характеризуется появлением ак цента II тона над аортой. Изменения ЭКГ первоначально характеризуются снижением зубца Т в левых грудных отведениях (обратимый процесс). Гипертрофия левого желудочка проявляется высоким зубцом R с ко сым снижением сегмента ST в отведениях V4_6. Может развиться блокада левой ножки пучка Гиса. При ЭхоКГ констатируют гипертрофию межжелудочковой перегородки задней стенки ле вого желудочка. Иногда эти изменения сопровождаются дилатацией, увеличением конечного систолического и диастолического размеров левого желудочка. Признаком сниженной сократитель ной способности левого желудочка служит появление участков ги покинезии и даже дискинезии в миокарде. В последние годы при артериальной гипертензии часто отмечают различные метаболические нарушения: гиперинсулинемия, снижение толерантности к глюкозе (в ряде случаев сахарный диабет IIтипа), дислипидемия (характеризуется повышением содержания в крови ЛПНП и снижением содержания ЛПВП — ожирение). ОСЛОЖНЕНИЯ АГ: • наиболее социально значимые – ОИМ, ОНМК (мозговые или мозжечковые кровоизлияния, ишемический инсульт), • ретинальные геморрагии (кровоизлияния на глазном дне) и экссудаты с отеком соска зрительного нерва и без него; • расслаивающая аневризмы аорты; • при сочетании ГБ и ИБС - учащение приступов стенокардии; • острая левожелудочковая недостаточность, • эклампсия; • поражение почек: снижение показателей почечного кровотока и клубочковой фильтрации небольшая протеинурия, развитие ХПН в результате гиалиноза почечных артерий; • гипертонический криз. Гипертонический криз - это относительно внезапное, индивидуально чрезмерное повышение АД, с нарушением региональной гемодинамики (расстройства мозгового, коронарного и почечного кровообращения различной степени тяжести). Клинические проявления: 1. Относительное внезапное начало (от нескольких минут до нескольких часов) 2. Индивидуально высокий уровень артериального давления 3. Жалобы кардиального характера (сердцебиение, перебои и боли в области сердца, одышка) 4. Жалобы церебрального характера ("распирающие" головные боли в области затылка или диффузные, головокружение несистемного типа, ощущение шума в голове и ушах, тошнота, рвота, двоение в глазах, мелькание пятен, мушек). 5. Жалобы общеневротического характера (озноб, дрожь, чувство жара, потливость). 6. При крайне высоких цифрах АД, затяжном характере криза возможно развитие острой левожелудочковой недостаточности (сердечная астма, отек легких), психомоторное возбуждение, оглушение, судороги, кратковременная потеря сознания. Лечение Немедикаментозные методы снижения АД Прекращение курения Снижение избыточной массы тела Уменьшение потребления поваренной соли Уменьшение употребления алкоголя Комплексная модификация диеты включает увеличение потребления фруктов и овощей, продуктов, богатых калием, магнием и кальцием, рыбы и морепродуктов, ограничение жиров животного происхождения. Увеличение физической активности Лекарственная терапия Общими принципами медикаментозного лечения артериальной гипертензии являются следующие. Начало лечения с минимальных доз одного препарата. Переход к препаратам другого класса при недостаточном эффекте лечения (после увеличения дозы первого препарата) или плохой переносимости. В последние годы всё более доминирует тенденция комбинированной антигипертензивной терапии двумятремя препаратами разных классов (прежде всего ингибиторами АПФ и мочегонными). Использование препаратов длительного действия для достижения 24-часовогоэффекта при однократном приёме. Применение та ких препаратов обеспечивает более мягкое и длительное антигипертензивное действие, более интенсивную защиту органов-мишеней, а также высокую приверженность пациентов к лечению. 14. СИНДРОМ КАРДИОМЕГАЛИИ Сущность: гипертрофия и дилатация отдельных или всех камер сердца. Гипертрофия миокарда - это увеличение мышечной массы миокарда, которое в большинстве случаев носит компенсаторный характер и развивается при увеличении нагрузки на миокард того или иного отдела сердца (желудочков или предсердий). Причины гипертрофии миокарда: 1. Увеличение преднагрузки. 2. Увеличение постнагрузки. 3. Идиопатическая гипертрофия миокарда (ГКМП - изучается на старших курсах). Дилатация - это расширение одной или нескольких камер сердца, которое в одних случаях также может быть компенсаторным, развивающимся при увеличении нагрузки на данный отдел сердца (тоногенная дилатация), а в других может служить одним из признаков декомпенсации и резкого снижения сократительной способности миокарда (миогенная дилатация). Причины дилатации: 1. Увеличение преднагрузки (тоногенная дилатация); 2. Увеличение постнагрузки (миогенная дилатация); 3. Острое повреждение миокарда (инфаркт, миокардит) /миогенная дилатация/. Увеличение преднагрузки: перегрузка "объемом" обуславливает развитие эксцентрической гипертрофии, т.е тоногенная дилатация полости желудочка, сопровождающаяся умеренной гипертрофией желудочков (митральная недостаточность, аортальная недостаточность, недостаточность трехстворчатого клапана). Увеличение постнагрузки: перегрузка "сопротивлением" индуцирует развитие концентрической гипертрофии, характеризующейся утолщением стенок без увеличения размеров его камер (аортальный стеноз, митральный стеноз, артериальная гипертензия, атеросклеротический и постинфарктный кардиосклероз). Отдельные компоненты синдрома кардиомегалии, характеризующие гипертрофию и дилатацию левого желудочка Причины: артериальная гипертензия, пороки аортальных клапанов, недостаточность митрального клапана, миокардитический, постинфарктный и атеросклеротический кардиосклероз. Клинические проявления: 1. Жалобы на боли в области сердца различного характера (по типу кардиалгии), но иногда больной может не предъявлять никаких жалоб. 2. При осмотре: смещение верхушечного толчка влево (при гипертрофии) и вниз (при дилатации). 3. При концентрической гипертрофии пальпаторно ощущается высокий, резистентный верхушечный толчок, при (эксцентрической гипертрофии) высокий и разлитой. 4. При перкуссии: расширение границ относительной тупости сердца влево и вниз, формирование аортальной конфигурации сердца. 5. При аускультации: ослабление первого тона на верхушке, при выраженной дилатации появление (чаще - протодиастолического и мезодиастолического) ритма галопа. 6. На ЭКГ признаки гипертрофии левого желудочка 7. На рентгенограммах - аортальная конфигурация сердца. 8. ЭХО-КГ: утолщение стенок левого желудочка: ЗСЛЖ и МЖП >11мм, масса миокарда ЛЖ у мужчин >183г, у женщин>141г; расширение полости ЛЖ >56мм. Отдельные компоненты синдрома кардиомегалии, характеризующие увеличение левого предсердия . Причины: Митральные порок сердца (стеноз и недостаточность). Клинические проявления: Обнаружение патологической пульсации во II-III межреберье слева от грудины. 1. Смещение верхней границы относительной сердечной тупости вверх и влево в III межреберье (за счет выбухания ушка левого предсердия) - формирование митральной конфигурации сердца. При сопутствующей легочной гипертензии при аускультации выслушивается акцент второго тона во II межреберье слева от грудины. 2. На ЭКГ проявления Р-mitrale в отведениях (II, V1, V2). 3. На рентгенограмме удлинение и выбухание III дуги по левому контуру. 4. ЭХО-КГ: увеличение полости ЛП >40мм. Отдельные компоненты синдрома кардиомегалии, характеризующие увеличение правого желудочка Причины: декомпенсированные пороки митрального клапана, пороки трикуспидального клапана, легочная гипертензия, легочное сердце. Клинические проявления: 1. Пульсация шейных вен, особенно на выдохе, появление эпигастральной пульсации, не исчезающей на выдохе. Пульсация печени, не совпадающая по времени с пульсацией правого желудочка (симптом качелей). 2. Усиленный разлитой сердечный толчок в прекардиальной области. 3. Увеличение границ относительной сердечной тупости вправо и влево. 4. При аускультации ослабление I тона, при выраженной дилатации систолический шум у основания мечевидного отростка, усиливающийся на высоте вдоха (симптом РеверКорвальо). При сопутствующей легочной гипертензии акцент II тона над легочной артерии. 5. На ЭКГ: косвенные признаки гипертрофии правого желудочка, на рентгенограмме при значительном увеличении правого желудочка он может выйти на правый контур, обуславливая появление III дуги по правому контуру. 6. ЭХО-КГ: утолщение стенки ПЖ>5мм и полости ПЖ>25мм, при этом верхушка сердца выполнена ПЖ, так же наблюдается неопределенный или парадоксальный характер движения МЖП. СДЛА>30мм.рт. ст., СрДЛА>18мм.рт. ст. Отдельные компоненты синдрома кардиомегалии, характеризующие увеличение правого предсердия Причины: пороки трикуспидального клапана. Клинические проявления: 1. Увеличение границ относительной сердечной тупости вправо. 2. На ЭКГ появление высокого Р - pulmonale в отведениях II, III. 3. На рентгенограмме - резкое расширение второй дуги правого контура 4. ЭХО-КГ: Увеличение полости ПП в В-режиме. 15. СИНДРОМ ГИПЕРТЕНЗИИ МАЛОГО КРУГА КРОВООБРАЩЕНИЯ. Различают первичную и вторичную легочную гипертензию (увеличение среднего АД в легочной артерии более 20 мм. рт. ст. в покое и более 30 мм. рт. ст. при нагрузке). 1. Первичная легочная гипертензия (плг). Заболевание встречается очень редко. В мировой литературе к настоящему времени представлено не более 1000 наблюдений. Морфологически при ПЛГ выявляются однотипные изменения в виде концентрического фиброза и некроза в стенках легочных артерий (от 100 до 1000 мкМ), а также своеобразные анастомозы. Этиология ПЛГ неизвестна. Патогенез обосновывается многими гипотезами, среди которых в последнее время все большее значение придают генетически обусловленному несовершенству центральной регуляции легочного сосудистого тонуса. Обсуждается возможность и гуморальных нарушений, в частности, избытка в легких серотонина или дефекта его метаболизма. Выделяют 2 формы ПЛГ - врожденную и приобретенную. Для обеих форм характерна очень большая масса правого желудочка, а также атеросклеротические изменения в легочной артерии. Однако морфологически они имеют отличия. При приобретенной ПЛГ во внутриорганных ее ветвях выявляют гипертрофированный циркулярный мышечный слой и разрастание интимы. При врожденной форме в одних случаях внутрилегочные ветви представляют собой толстостенные "фетальные" сосуды, в других - обнаруживают врожденные артериовенозные шунты, по мере склерозирования которых возникает несовместимая с жизнью ЛГ. Клинические проявления Жалобы: Начальным проявлением болезни является одышка, возникающая при привычной физической нагрузке. Затем одышка становится постоянной, резко усиливается при движении. У ряда больных на фоне постоянной одышки возникают приступы удушья даже в покое. Признаков бронхиальной обструкции при этом не наблюдается, эуфиллин и оксигенотерапия не эффективны. Могут быть синкопальные состояния (кратковременная потеря сознания). Осмотр: В начальных стадиях заболевания артериальная гипоксемия, метаболический ацидоз, цианоз не характерны и появляются лишь при осложнении болезни недостаточностью кровообращения. Прекордиальная (во II-III межреберьях слева) и эпигастральная пульсации, обусловленые в первом случае резким расширением и усиленной пульсацией легочной артерии, во втором - гипертрофированным правым желудочком. Набухшие яремные вены. При декомпенсации - признаки правожелудочковой недостаточности: отеки нижних конечностей, увеличение печени, асцит и другие полостные отеки. Пальпация и перкуссия: Значительное смещение правой границы относительной сердечной тупости кнаружи от правого края грудины за счет выраженной гипертрофии правого желудочка. В стадию декомпенсации пальпируется увеличенная, застойная печень, истинная пульсация печени за счет относительной недостаточности трехстворчатого клапана. Аускультация: Стойкая, резистентная к терапии синусовая тахикардия. I тон на верхушке и у основания мечевидного отростка ослаблен, систолический шум на верхушке, у левого края грудины и у основания мечевидного отростка. Иногда выслушивается диастолический шум над легочной артерией за счет расширения ее ствола (шум Грехема-Стила), II тон акцентрирован и раздвоен на легочной артерии. Инструментальные методы обследования ЭКГ: признаки гипертрофии правого желудочка и правого предсердия: высокий RIIIи глубокий SI, высокий RV1при отсутствии SV1и глубоких SV5-6; выраженный, заостренный, высокий зубец Р во II, III, аVF ("легочное" Р, атриарная правограмма). Нередко регистрируются отрицательные зубцы Т во II, III, V1-3- признак перегрузки правого желудочка. Рентгенологически: резко выраженная гипертрофия правого желудочка; выбухание дуги легочной артерии в косом положении и расширение ее ветвей; расширение и "обрубленность" корней легких и их пульсация; обеднение сосудистого рисунка на периферии легких. При УЗИ сердца – признаки гипертрофии, дилятации правых отделов сердца, утолщение стенки правого желудочка более 5-6 мм. При допплеровском исследовании повышается давление в правом желудочке и стволе легочной артерии. Катетеризация полостей сердца выявляет методами диагностики легочной гипертензии повышение давления в легочной артерии и правом желудочке до 40-120 мм. рт. ст. (при норме 25-30 мм. рт. ст.). В то же время давление заклинивания легочной артерии – низкое или нормальное. 2. Вторичная легочная гипертензия (влг) Наиболее часто развивается вследствие вторичных, склеротических изменений ствола легочной артерии и ее ветвей у больных хронической сердечной и легочной патологией. В первом случае это результат длительных застойных явлений в малом круге кровообращения при развивающейся сердечной недостаточности, особенно при митральных пороках. При хронических заболеваниях бронхолёгочной системы развивается так называемое "легочное сердце", как результат длительного повышения давления в легочной артерии. Клинические проявления ВЛГ такие же, как и при ПЛГ, однако одновременно выявляются симптомы основного заболевания (пороки сердца, хронический бронхит, эмфизема легких и др.) 16. СИНДРОМ ХРОНИЧЕСКОГО ЛЕГОЧНОГО СЕРДЦА Хроническое лёгочное сердце — состояние, сопровождающееся гипертрофией и дилатацией правого желудочка вследствие лёгочной гипертензии, возникающее вторично на фоне заболеваний дыхательной системы. Особенно часто лёгочное сердце развивается при хроническом обструктивном бронхите и эмфиземе лёгких (в рамках ХОБЛ). Хроническое лёгочное сердце чаще всего связано с развитием дыхательной недостаточности (прежде всего обструктивного типа) с нарушением альвеолярной вентиляции и снижением парциаль ного давления О, в альвеолярном воздухе. Этиология и патогенез Систолическое давление в лёгочной артерии в норме составляет 15—30мм рт.ст., диастолическое —5—15мм рт.ст. При хроническом лёгочном сердце давление в лёгочной артерии увеличивается — развивается лёгочная гипертензия, приводящая к увеличению посленагрузки на правый желудочек и обусловливающая сначала гипертрофию, а затем и дилатацию правого желудочка. При хроническом лёгочном сердце повышение давления в сосудах малого круга кровообращения связано с анатомическими и функциональными изменениями вследствие хронической патологии лёгочной ткани. Лёгочная гипертензия возникает на начальных этапах в качестве компенсаторного механизма — лёгочная вазоконстрикция вследствие альвеолярной гипоксии и сопровождающей её гипоксемии (поз же также вследствие гипокапнии и ацидоза). В начале заболевания неравномерность вентиляции, а следовательно и альвеолярной гипоксии, приводит к спазмам артерий, соответствующих плохо вентилируемым участкам, что имеет приспособительнЪе значение, так как предотвращает гипоксемию за счёт усиления кровотока хорошо вентилируемых отделов лёгких. При прогрессировании этого процесса спазмы сосудов приобретают всё более распространённый характер. Дополнительную роль может играть повышенная вязкость крови (в связи со вторичной полицитемией). Сужение мелких лёгочных сосудов при болезнях лёгких происходит также в результате повышения внутриальвеолярного давления, чему способствуют частые кашлевые толчки, особенно в период обострения хронических заболеваний лёгких. Клинические проявления Длительное время основные проявления болезни бывают связаны с патологией лёгких. Наиболее типичный признак — выраженная одышка при физической нагрузке (которую часто нельзя объяснить только легочной патологией), повышенная утомляемость, склонность к тахикардии. Иногда возникает давящая загрудинная боль, связанная с дилатацией лёгочной артерии, приступы головокружения и даже кратковременные эпизоды потери сознания. Течение болезни обычно волнообразное. При обострении хронических инфекций дыхательной системы в связи с повышением давления в лёгочной артерии происходит усиление признаков сер дечной недостаточности с застоем крови по большому кругу кровообращения (т.е. правожелудочковой недостаточности) — периферическими отёками, увеличением печени и т.п. Физическое обследование • У большинства больных отмечают признаки гипертрофии право го желудочка в виде появления сердечного толчка или пульсации в эпигастральной области. •При значительном расширении лёгочной артерии выслушивают диастолический шум лёгочной регургитации (относительная недостаточность клапана лёгочного ствола) во втором межреберье слева от грудины — шум Грэма Стилла. • Характерен акцент II тона над лёгочной артерией. •При развитии сердечной не достаточности отмечают акроцианоз, расширение ярёмных вен, появление признаков за стоя в большом круге кровообращения — увеличение печени и появление отеков Инструментальные методы исследования На ЭКГ у большинства больных обнаруживают признаки гипертрофии и перегрузки правых камер сердца: отклонение электрической оси вправо (её положение вертикальное или даже правограмма). в отведении V, зубец R увеличен, тогда как зубец S имеет небольшую амплитуду. В отведениях V! и V2 зубец Т, как правило, отрицательный. Характерны высокие зубцы Р во II и III стандартных отведениях. При хроническом лёгочном сердце при рентгенологическом исследовании органов грудной полости в косых проекциях можно выявить гипертрофию и дилатацию правого желудочка, а также признаки лёгочной гипертензии. Для уточнения диагноза применяют также ЭхоКГ. Лечение Прежде всего необходимо своевременное лечение хронического заболевания лёгких и его обострение. При сердечной недостаточности назначают мочегонные средства. Большое значение в лечении хронического лёгочного сердца и лёгочной гипертензии придают многомесячной постоянной (1824 ч/сут) малопоточной оксигенотерапии с помощью кислородных баллонов или специального аппарата. Такая терапия не толь ко улучшает самочувствие и качество жизни больных, уменьшает выраженность лёгочной гипертензии, но и существенно увеличивает выживаемость больных. СИНДРОМЫ ПРИ ЗАБОЛЕВАНИЯХ КИШЕЧНИКА 1. СИНДРОМ КИШЕЧНОЙ ДИСПЕПСИИ Включает в себя кластеры симптомов, возникающих из-за нарушения нормальных процессов переваривания и всасывания пищи в тонком кишечнике вследствие развития: а) мальдигестии; б) мальабсорбции; либо из-за нарушения функций толстого кишечника вследствие: а) бродильной диспепсии; б) гнилостной диспепсии либо вследствие нарушения эвакуации из кишечника; а) ускоренная эвакуация из толстоко кишечника; б) замедленная эвакуация из толстой кишки; в) кишечная непроходимость; 2. СИНДРОМ РАЗДРАЖЕННОЙ ТОЛСТОЙ КИШКИ 3. БОЛЕВОЙ СИНДРОМ 4. АСТЕНОНЕВРОТИЧЕСКИЙ 5. КЛИНИКО-АНАМНЕСТИЧЕСКИЙ 17. синдром поражения тонкой кишки. (энетериты) Синдром поражения тонкого кишечника – симптомокомплекс, для которого характерны: признаки нарушенного всасывания: потеря массы тела, гиповитаминозы, трофические нарушения кожи, изменения ногтей, волос, фаланг пальцев, языка, повышенная кровоточивость; - энтеральные поносы до 4-6 раз в сутки с обильным количеством испражнений, содержащих остатки непереваренной пищи; - болевой синдром с локализацией вокруг пупка; и - состояние гиперкатаболической экссудативной энтеропатии: повышенные потери белков в ЖКТ с гипопротеинемией в основном за счет альбуминов К органическим заболеваниям кишечника относятся воспалительные и опухолевые его поражения. Энтериты (enteritis) – воспалительные поражения тонкой кишки. Острые энтериты развиваются при кишечных инфекциях (дизентерия, сальмонеллез, брюшной тиф и другие) и после употребления в пищу недоброкачественных продуктов. Хронический энтерит – полиэтиологическое заболевание тонкого кишечника, характеризующееся развитием воспалительно-дистрофических процессов, дисрегенераторными изменениями, атрофией слизистой оболочки тонкого кишечника, нарушением всех функций толстого кишечника, из них в первую очередь всасывательной и пищеварительной. Клинические проявления хронического энтерита включают расстройства стула, метеоризм, боли в животе, синдромы мальдигестии и мальабсорбции. Расстройства стула проявляются диареей от 4-6 до 20 раз в сутки. Испражнения обильные, водянистые. При преобладании гнилостной диспепсии стул имеет зловонный запах и щелочную реакцию, при бродильных процессах каловые массы пенистые, с пузырьками газа, имеют кислую реакцию. Метеоризм наиболее выражен во второй половине дня, при перкуссии живота выявляется распространенный тимпанит. Характерно урчание в животе, непереносимость сладкого, молока. Боли при преимущественном поражении тонкой кишки локализуются вокруг пупка, при поражении подвздошной кишки – в правой подвздошной области, могут быть по всему животу. Синдром мальдигестии – нарушение пищеварения в тонком кишечнике. вследствие дефицита пищеварительных ферментов (ферментопатии). В основе возникновения нарушения пишеварения лежит генетически обусловленная или приобретенная недостаточная выработка пищеварительных ферментов тонкой кишки. Выделяют три формы синдрома мальдигестии, проявляющегося нарушением преимущественно: 1. полостного пищеварения, 2. пристеночного (мембранного), 3. внутриклеточного пищеварения. Кроме того, существуют смешанные формы недостаточности пищеварения. Недостаточность полостного пищеварения развивается вследствие: снижения секреторной функции желудка, кишечника, поджелудочной железы, желчеотделения; нарушение двигательной функции желудочно-кишечного тракта вследствие застоя химуса, спазма, стеноза или ускоренной эвакуации, перенесенных кишечных инфекций; изменения кишечной микрофлоры; алиментарных нарушений (переедания, несбалансированного питания). Недостаточность пристеночного пищеварения - нарушение окончательного гидролиза (расщепления) пищевых продуктов на мембранах кишечных ворсинок. Морфологическим субстратом являются воспалительные, дистрофические и склеротические изменения в слизистой оболочке тонкой кишки. Возникает: при хроническом энтерите, энтеропатиях, болезни Уиппла, болезни Крона и др. Недостаточность внутриклеточного пищеварения развивается вследствие генетически обусловленной или приобретенной непереносимости дисахаридов. Причинами последней могут быть заболевания тонкой кишки, желудка, поджелудочной железы, печени. В патогенезе существенное значение имеет усиление процесса брожения, вследствие поступления перисщепленных дисахаридов в толстую кишку и активация микробной флоры. Синдром мальабсорбции – нарушение всасывающей способности кишечника. Проявления этих синдромов объединяются в общий энтеральный синдром, сопровождающийся снижением массы тела, гиповитаминозом, анемией и гипопротеинемией. Клинически синдром мальабсорбции проявляется диареей, стеатореей, вздутием живота, снижением массы тела. Нарушение всасывания белка приводит к гипоальбунемии и отекам. Недостаточное усвоение витамина Д, кальция и магния приводит к развитию тетании, деминерализации костей с развитием остеопороза. В результате недостаточного усвоения витамина К развивается геморрагический диатез. Анемия может быть результатом сниженного всасывания железа, витамина В12, фолиевой кислоты. Нарушается всасывание витаминов, что часто приводит к поражению слизистой оболочки рта в виде глосситов и стоматитов. Копрологический анализ – для хронического энтерита характерны полифекалия (количество кала более 300 грамм в сутки), встречаются кусочки непереваренной пищи, слизь в небольшом количестве, стеаторея, креаторея и амилорея. Всасывательная способность кишечника оценивается по скорости и количеству появления в крови, слюне, моче и кале различных веществ, принятых внутрь или введенных через зонд. Наиболее часто применяют пробу с Д-ксилозой. Д-ксилозу применяют внутрь в количестве 5 грамм, затем определяют ее выделение с мочой в течение 5 часов. В норме с мочой выделяется 30% от всей Дксилозы, принятой внутрь, при хроническом энтерите экскреция её с мочой снижается. Хронический неязвенный колит – хроническое воспалительное заболевание толстой кишки, характеризующееся развитием воспалительно-дистрофических, а при длительном течении – атрофических изменений слизистой оболочки, а также нарушении функции толстого кишечника. Для хронического колита характерны боли, локализующиеся в нижней части живота, а также в боковых его отделах, то есть в проекции толстого кишечника. По преимущественной локализации воспалительного процесса выделяют: Тифлит – поражение слепой кишки Трансверзит – поражение поперечной ободочной кишки Сигмоидит – поражение сигмовидной кишки Амгулит – изолированное поражение селезеночного угла поперечной ободочной кишки. Проктосигмоидит – поражение сигмовидной и прямой кишки. Для проктосигмоидита характерны ложные позывы и боли в заднем проходе при дефекации. Нарушения стула при колитах включают жидкий или кашицеобразный стул с примесью слизи, часто больные отмечают чувство неполного опорожнения кишечника. Также могут быть запоры или чередование запоров и поносов. При копрологическом исследовании выявляются: Синдром бродильной диспепсии – количество кала увеличено, кал кашицеобразной консистенции, пенистый, желтого цвета, с кислым запахом, реакция резко кислая, много крахмала, перевариваемой клетчатки, йодофильной флоры, количество органических кислот увеличено. Синдром гнилостной диспепсии - количество кала увеличено, кал жидкий или кашицеобразный, темно-коричневого цвета, запах гнилостный, реакция резко щелочная, количество белка и аммиака увеличено. Инструментальное исследование включает эндоскопические и рентгенологические методы обследования. Эндоскопическое исследование толстого кишечника включает ректороманоскопию (осмотр слизистой оболочки прямой кишки) и колоноскопию (осмотр сигмовидной, ободочной и слепой кишки). При эндоскопии выявляют воспалительные изменения слизистой оболочки, эрозии, усиление или обеднение сосудистого рисунка, атрофию слизистой. Также берутся биоптаты для гистологического исследования. Ирригоскопия - рентгенологический метод исследования. Выявляются ассиметричная гаустрация, гипо- или гипермоторная дискинезия, сглаженность рельефа слизистой оболочки, неравномерность заполнения барием толстой кишки. Неспецифический язвенный колит – заболевание неизвестной этиологии, характеризующееся развитием некротизирующего воспалительного процесса слизистой оболочки толстого кишечника с образованием язв, геморрагий и гноя. В развитии болезни играют роль аутоиммунные нарушения, изменение Т-лимфоцитов, оказывающих цитотоксическое действие на клетки толстой кишки. Процесс начинается с поражения прямой кишки, постепенно распространяясь на другие отделы кишечника. Развивается отек, гиперемия слизистой оболочки, множественные эрозии и язвы неправильной формы. Язвы сливаются, распространяются на подслизистую и мышечную оболочки, что приводит к перфорации и кровотечениям. Основной жалобой является появление алой крови в кале, стул до 20 раз в сутки и более, с примесью слизи и гноя, преимущественно ночью и утром. Количество крови, теряемой за сутки, составляет 100 – 300 мл, что ведет к развитию анемии. Боли в животе носят схваткообразный характер, локализуются преимущественно в проекции сигмовидной и поперечной ободочной кишки. Также для больных характерны симптомы интоксикации, лихорадка, мышечная слабость, снижение аппетита, депрессия. При тяжелом течении болезни развиваются системные появления - полиартрит, узловатая эритема, поражение кожи, глаз, печени. Проведение колоноскопии с биопсией способствует уточнению диагноза. 18. Синдром поражения толстой кишки (колиты) Синдром поражения толстого кишечника Патологическое состояние, для которого характерны болевой (боли по ходу толстого кишечника) и диспепсический (метеоризм, запоры, колитические поносы (стул до 10-15 раз в сутки) симптомокомплексы, сопровождающиеся тенезмами или их чередование). Нарушение стула (частые позывы на дефекацию с малыми порциями кала, содержащего слизь, иногда кровь, поносы могут сменятьсязапорами). • Болевой (ноющая боль внизу живота, реже коликообразные боли, уменьшающиеся после дефекации, отхождения газов, усиливающиеся после приема грубой, жирной, жареной пищи). • Диспептический (дурной вкус во рту, отрыжка воздухом, вздутие живота). • Психовегетативный (слабость, нарушение сна,раздражительность, головная боль). • Физикальные данные: язык обложен, живот вздут, болезненен по ходу толстого кишечника. В кале: слизь, лейкоциты, эритроциты. Ректороманоскопия: признаки катарального, эрозивного проктосигмоидита. Ирригография:ускорение или замедление перистальтики,усиленная гаустрация, спастические сокращения или атония кишечника. • Самая частая локальная форма колита - проктосигмоидит - проявляется болями в левой подвздошной области, болезненными тенезмами, запорами, чередующимися с поносами;стул скудный, иногда типа «овечьего кала»,содержит слизь, иногда кровь; пальпаторно определяется болезненность, спастическое сокращение, урчание сигмовидной кишки ХРОНИЧЕСКИЙ НЕЯЗВЕННЫЙ КОЛИТ - хроническое воспалительное заболевание толстой кишки, характеризующееся развитием воспалительно-дистрофических, а при длительном существовании - атрофических изменений слизистой оболочки. Основные синдромы: 1. Синдром кишечной диспепсии: а) бродильная диспепсия; б) гнилостная диспепсия в) ускоренная эвакуация из толстой кишки; г) замедленная эвакуация из толстой кишки; 2. Болевой синдром. 3. Синдром астеноневротический 4. Клинико-анамнестический НЕСПЕЦИФИЧЕСКИЙ ЯЗВЕННЫЙ КОЛИТ (НЯК) - заболевание неизвестной этиологии, характерезующееся развитием некротизирующего воспалительного процесса слизистой оболочки толстого кишечника с образованием язв, геморрагий и гноя. Основные синдромы: 1. Синдром кишечной диспепсии: а) бродильная диспепсия; б) гнилостная диспепсия в) ускоренная эвакуация из толстой кишки; 2. 3. 4. 5. 6. Болевой синдром. Анемический Интоксикационно-воспалительный Синдром астеноневротический Синдром системных проявлений: полиартрит; узловатая эритема; поражение кожи (пиодеримя, очаговый дерматит); поражение глаз (ирит, ириидоциклит, кератит); поражение печени( жировая дистрофия, хронический активный гепатит, цирроз печени); поражение слизистой оболочки полости рта (афтозный стоматит, глоссит, язвенный стоматит); нефротический синдром; аутоиммунный тиреоидит; аутоиммунная гемолитическая анемия. 7. Клинико-анамнестический Бродильная и гнилостная диспепсия Бродильная диспепсия - форма кишечной диспепсии возникающая в связи с нарушением функции толстой кишки, и развитием бродильных процессов вследствие нарушения переваривания углеводов, а также при избытке их в питании. Гнилостная диспепсия - форма кишечной диспепсии, возникающая в связи с нарушением функции преимущественно толстого кишечника, вследствие нарушения переваривания белков и развития гнилостных процессов, либо является следствием синдрома мальдигестии. Причины возникновения, основные клинические и копрологические симптомы бродильной и гнилостной диспепсии представлены в таблице 5 Таблица 5 Клиническая картина бродильной и гнилостной диспепсии БРОДИЛЬНАЯ ДИСПЕПСИЯ ГНИЛОСТНАЯ ДИСПЕПСИЯ Наруш. переваривания Наруш. переваривания углеводов, избыток в питании Белков Заболевания Колиты, энтериты, дисбактериоз Колиты, энтериты, дисбактериоз, атрофич гастрит, рак желудка Клиническ метеоризм, тошнота, поносы 2-5 раз в сутки, схваткообразные боли в животе, ослабевающие после отхождения газов. Поносы 2-4 раза в сутки чередуются с запорами, метеоризм, зловонные газы, боли в животе постоянные, реже коликообразные. Причины Проявления Копрограмм Количество более 200-500г +++ Консистенц Кашицеобраз, пенистый Кашицеобраз Цвет Желтый Темно-коричнев Запах - Зловонный Реакция Резко кислая Щелочная Мышеч вол + + Соед ткань + + Жирные кислоты + + Мыла + + Крахмал ++ + Перевар клетчатка + +++ Йодофил флора +++ + Кол-во аммиака + +++ НАРУШЕНИЕ ЭВАКУЦИИ ИЗ КИШЕЧНИКА проявляется в ускорении или замедлении перистальтики и чередовании этих процессов, а также в нарушении маятникообразных движений кишечника. Проявляется в виде: 1. Ускоренной эвакуации. 2. Замедленной эвакуации. 3. Кишечной непроходимости. Ускоренная эвакуация развивается в результате ускорения перистальтики. Пищевая кашица продвигается по кишечнику быстрее, развивается понос. Причины: 1. Воспалительные изменения в толстом кишечнике (повышается возбудимость рецепторов кишечной стенки) - энтерит, дизентерия, холера и т.д. 2. Действие на стенку толстой кишки раздражителей: непереваренной пищи (при ахилии, при панкреатической недостаточности, при синдроме мальдигестии), продуктов брожения и гниения, токсических веществ, аллергенов. Ускоренная перистальтика в данном случае имеет защитное значение. 3. Повышение возбудимости центра симпатической иннервации, которая активирует моторику кишечника. 1. Рефлекторное ускорение эвакуации в результате гастро-цекального рефлекса Замедленная эвакуация из толстого кишечника - проявляется в виде атонических или спастических запоров. Причины: 1. Алиментарные факторы (скудное питание, бедное клетчаткой, недостаток в диете солей калия и кальция). 2. Чрезмерное переваривание пищевых масс в желудке (при повышенной кислотности желудочного сока, при синдроме ацидизма) 3. Изменения в кишечной стенке у стариков или при ожирении. 4. Авитаминоз. 5. Врожденные нарушения перистальтики кишечника (при болезни Гиршпрунга). При длительных запорах страдает кишечное пищеварение, так как снижается отделение кишечного сока и тормозится активность его ферментов, может развиться гнилостная микрофлора (синдром гнилостной диспепсии). Это ведет к кишечной интоксикации. Основные клинические признаки: повышенная утомляемость, вялость, плохой аппетит неприятный вкус во рту, тошнота, иногда развивается тахикардия и головокружения. Язык часто обложен, живот вздут, кожные покровы при длительных запорах могут быть желтоватые с коричневым оттенком. После устранения запоров, состояние нормализуется. 19.Синдром острого живота «Острый живот» - симптомокомплекс, вызванный раздражением или воспалением брюшины, требующий срочной госпитализации больного. «Острый живот» – собирательный термин, объединяющий ряд хирургических заболеваний, имеющих общие клинические признаки: боль, напряжение мышц, симптомы раздражения брюшины, интоксикацию. Этим термином пользуются в качестве предварительного диагноза. «Острый живот» приводит к развитию перитонита при несвоевременном лечении. Причины: 1) травмы живота 2) воспалительные заболевания 3) перфорация полового органа 4) нарушение прохождения содержимого по ЖКТ (ОКН) 5) ущемленная грыжа 6) кровотечение в брюшную полость 7) острое нарушение мезентерального кровообращения 8) острые гинекологические заболевания (внематочная беременность, перекрут ножки кисты или опухоли яичника др.) В некоторых случаях «Острый живот» приходится дифференцировать с повреждениями и заболеваниями органов, расположенных вне живота (инфаркт миокарда, неврологические заболевания и др.) Все симптомы «Острого живота» можно объединить в 4 синдрома: 1. 2. 3. 4. Болевой Диспептический: тошнота, рвота, нарушения стула Воспалительный: Т, озноб, воспалительные изменения в анализе крови Перитонеальный: связан с вовлечением в процесс брюшин; проверяется выявлением симптомов раздражения брюшины (Щеткина-Блюмберга, Раздольского, Воскресенского и др.) 20. синдром пищеводного, желудочного, и кишечного кровотечения Синдром желудочно-кишечного кровотечения включает состояния, характеризующиеся повреждением различных отделов желудка и кишок, что приводит к следующим клиническим проявлениям: кровавая рвота (hematomesis), пассаж крови прямой кишки (hematochezia), наличие черного или дегтеобразного кала (melena). Желудочно-кишечное кровотечение – это не самостоятельная нозологическая форма, а синдром, который может сопровождать различные заболевания желудочно-кишечного тракта. Но в случае установления причины кровотечения предположительный диагноз "Желудочно-кишечное кровотечение невыясненной этиологии" и это состояние считают самостоятельным заболеванием. Рвота с примесью крови бывает только при кровотечении из расширенных вен желудка и пищевода, язвы желудка и двенадцатиперстной кишки. Очень редкой причиной появления крови в рвотных массах может быть ретроградная инвагинация, когда участок тонкой кишки вворачивается в просвет желудка. По характеру примеси крови к испражнениям можно условно предположить об уровне кровотечения. Так, при высоких кровотечениях (желудок, двенадцатиперстная кишка) кровь равномерно перемешана с калом и всегда темного цвета. При обильных кровотечениях из дивертикула Меккеля она так же равномерно перемешана с калом, но бывает более яркой. При кровотечении из толстой кишки кровь яркая и неравномерно перемешана с калом. Полоски крови на поверхности кала обычно наблюдают при трещинах анального отверстия. При небольших по объему кровотечениях уровень гемоглобина не падает, а частота пульса и уровень артериального давления остаются стабильными. При обильных кровотечениях учащается частота пульса и снижается уровень гемоглобина. Артериальное давление поддерживается компенсаторно. Снижение его свидетельствует о декомпенсации и требует немедленной возместительной терапии. 21.синдром паренхиматозной (печеночной) желтухи СИНДРОМ ЖЕЛТУХИ В связи с тем, что появление истинной желтухи всегда связано с гипербилирубинемией, а в обмене билирубина ведущую роль играет печень, синдром желтухи принято рассматривать в группе печеночных синдромов. Желтуха связано с нарушением равновесия между образованием билирубина и его выделением. Эти процессы могут быть связанными не только с патологией печени, но так же с чрезмерным образованием билирубина при гемолизе, либо с нарушением оттока желчи из желчных протоков в двенадцатиперстную кишку. Поэтому в группе желтух принято выделять собственно печеночную (паренхиматозную) желтуху, гемолитическую (надпеченочную) и механическую (подпеченочную) желтухи. Паренхиматозная желтуха возникает вследствие повреждения гепатоцитов и желчных капилляров, и связана с нарушением захвата, связывания и выделения билирубина. В связи с этим существует три патогенетических и клинических формы паренхиматозной желтухи. 1. 2. 3. Печеночно-клеточная желтуха. В ее происхождении основную роль играет нарушение целостности и проницаемости мембраны гепатоцитов с выходом прямого и непрямого билирубина в кровь. Клинически печеночно-клеточная желтуха характеризуется яркой желтушной окраской кожи. Сочетается с синдромами гепатомегалии, печеночноклеточной недостаточностью, а при циррозе печени – с портальной гипертензией. При биохимическом исследовании определяются синдром цитолиза, мезенхимальновосполительный синдром. Печеночно-клеточная желтуха наблюдается при острых вирусных гепатитах, хроническом гепатите, циррозе печени и Гепато-целлюлярном раке. Она так же характерна для гепатитов при инфекционных заболеваниях, Холестатическая желтуха с внутрипеченочным холестазом. В ее происхождении основную роль играет нарушение формирования желчной мицеллы и экскреции желчи непосредственно из гепатоцита или внутрипеченочных желчных канальцев. Причиной развития внутрипеченочного холестаза является нарушение микросомальных ферментов. Это ведет к образованию плохо растворимых желчных кислот и подавлению активности Na+, К+, АТФазы. Холеститическая желтуха с внутрипеченочным холестазом наиболее часто сопровождает острые токсические гепатиты, в первую очередь – лекарственные и алкогольные, первичный билиарный цирроз печини, холестаз беременных. Она сопровождается преобладаем в сыворотке крови повышения прямого (коньюгированного билирубина, повышением уровня холестерина, желчных кислот, щелочной фосфатазы и, в обязательном порядке – ферментов цитолиза: АЛАТ, АСАТ, ГГТП, ЛДГ-5 фракции. Выделение уробилиновых тел с калом и мочой понижено или отсутствует. Клинически выявляется характерный зуд кожи. Ферментативная или энзимопатическая желтуха обусловлена недостаточностью ферментов, ответственных за захват, конъюгацию или экскрецию билирубина. Гипербилирубинемия вызвана преимущественным нарушением одной из фаз внутри печеночного обмена билирубина. Синдром Жильбера и Криглера-Наджара развивается вследствие понижения конъюгации и захвата билирубина. В крови повышено содержание непрямого билирубина, билирубинурия отсутствует, количество уробилиновых тел в кале и моче не изменено. Функциональные пробы печени нормальные. Синдромы Дубина-Джонсона и Ротора развиваются вследствие нарушения экскреции билирубина. В сыворотке крови повышается преимущественно содержание прямого билирубина, наблюдается билирубинурия, а содержание уробили новых тел в кале и моче понижено. Виды паренхиматозных желтух: Признаки Печеночноклеточная Энзимопатическ ая Холестатическая с внутрипеченочным холестазом Патогенетиче ская сущность Нарушение целостности и проницаемости мембраны гепатоцитов с выходом прямого и непрямого (Б) в кровь. Недостаточность ферментов, ответственных за захват, коньюгацию и экскрецию билирубина из печеночных клеток в желчные канальцы. Нарушение формирования желчной мицеллы и экскреции желчи непосредственно из гепатоцита или внутрипеченочных желчных канальцев вследствие нарушения микросомальных ферментов Причины Инфекционные: вирусный гепатит, лептоспироз. Наследственные при синдроме Жильбера, Токсические: отравление грибами, соединениями фосфора, мышьяка, непереносимость лекарств. синдроме Ротора, Криптогенная при первичном билиарном циррозе печини, дисгормональная при холестазе беременных, токсическая или токсико-аллергическая при острых лекарственных и алкогольных гепатитах. синдроме ДабинаДжонсона. Жалобы Желтшное окрашивание кожи, обесцвечивание кала; моча цвета пива. болезненность в правом подреберье, Периодическое ожелтение склер. Ощущение давления, распирания в области правого подреберья , Выраженная билиарная диспепсия: понижение аппетита, тошнота, рвота, вздутие и урчание в животе вследствие расстройства секреции желчи, Характерный кожный зуд, не снимающийся симптоматическими препаратами, часто предшествующий желтухе, Ахоличный кал, темная моча. Анамнез Осмотр Инфекционная или токсическая причина Желтшное окрашивание на склерах глаз, нижней поверхности живота, мягком небе, ладонях, подошвах. Цвет может меняться от шафраново-желтого до красноватого; Обесцвечивание кала; Темная окраска мочи (цвета пива). Возникновению проявлений предшествует нервное переутомление и сильное физическое напряжение. Возникновению может предшествовать прием алкоголя и его суррогатов, лекарственных препаратов, в частности – анаболических стероидов или гормональных противозачаточных средств. Перемежающаяс я иктеричность склер (реже желтуха), в некоторых случаях частичное желтушное окрашивание ладоней, подошв, подмышечных областей, носогубного треугольника. Возможен идеопатический (криптогенный) характер. «Эти больные не столько желтушны, сколько похожи на экзотических иностранцев» - особый оттенок желтухи: желтуха имеет яркий, красноватый, рубиновый оттенок, ксантелазмы (отложение холестерина в коже век) Перкуссия, пальпация Лабораторны е Гепатомегалия, иногда может быть спленомегалия. При пальпации болезненность в правом подреберье, печень плотная (при гепатите) или очень плотная (при циррозе). Как правило у взрослых размеры печени в норме гепатомегалия незначительная, печень умеренно-плотная с гладким краем (при гепатите), бугристая (при циррозе). билирубинурия, уробилинурия, билирубинемия (непрямая фракция при синдроме Жильбера) и прямая фпакцмя при синдромах Дабина – Джонсона и Ротора, Она сопровождается преобладаем в сыворотке крови повышения прямого (коньюгированного) билирубина, повышением уровня холестерина, желчных кислот, щелочной фосфатазы и, в обязательном порядке – ферментов цитолиза: АЛАТ, АСАТ, ГГТП, ГГТФ, ЛДГ-5 фракции. Появление желчных пигментов в моче (билирубин мочи). Выделение уробилиновых тел с калом и мочой понижено или отсутствует. уменьшение стеркобилина в кале, билирубинемия (более 20 ммоль/л, соотношение прямого и непрямого билирубина примерно равно), тимоловая проба (более 04ед, Спленомегалия не бывает значительной и не сочетается с гиперспленизмом. белковые осадочные пробы и содержание протромбина в норме). сулемовая проба менее 1,8 мл. Диагностика печеночной желтухи основывается на тщательном изучении анамнеза, клинических данных, определении желчных пигментов и их производных В крови, моче и кале, а также биохимическом исследовании крови, позволяющем оценить функциональное состояние печени. Важнейшими инструментальными методами являются ультразвуковое исследование и пункционная биопсия печени 22 вопрос Механическая (подпеченочная) желтуха возникает при обтурации конкрементом или опухолью печеночного или общего желчного протока, ампулы Фатерова соска, а так же при послеоперационном сужении общего желчного протока. Жалобы: при желчнокаменной болезни желтухе нередко предшествуют приступообразные интенсивные боли в правом подреберье (желчная колика), тошнота, рвота. Характерен зуд кожи, обесцвечивание кала и потемнение мочи (цвета пива). Объективные данные: осмотр – выраженная желтушность склер и кожи (при длительном существовали желтухи темно-оливковый или желто-зеленый цвет кожных покровов), расчесы на коже. Пальпация: может пальпироваться увеличенный, болезненный желчный пузырь, напряжение в правом подреберье, положительные симптомы Георгиевского-Мюсси, Ортнера, Кера и др., при раке может пальпироваться увеличенный безболезненный желчный пузырь (симптом Курвуазье). Биохимический анализ крови: повышен общий билирубин за счет связанного (прямого) билирубина, повышено содержание холестерина, бета-липопротеидов, желчных кислот, щелочной фосфатазы. Анализ мочи: моча цвета пива с желтой пеной при взбалтывании, качественная реакция на билирубин положительная, качественная реакция на уробилин отрицательная. Анализ кала: ахоличный (белый), стеркобилин в кале не опреляется, стеаторея с преобладанием кристаллов жирных кислот. Диагностика основывается на тщательном клиническом обследовании, данных ультразвукового исследования печени, желчного пузыря, поджелудочной железы. При дифференциальной диагностики печеночной и подпеченочной желтух используются эндоскопическое исследование желудочно-кишечного тракта, компьютерная томография, ретроградная панкреатохолангиография, лапароскопия. 23 вопрос Гемолитическая (надпеченочная) желтуха Надпеченочная ( гемолитическая ) желтуха . Возникает в результате повышенного гемолиза эритроцитов и нарушения метаболизма билирубина и не связана с поражением печени. Характеризуется повышенным образованием билирубина. Причинами, приводящими к такому состоянию, могут быть гемолитические яды (фенилгидрозин, мышъяковистый водород, змеиный яд и др.), врожденные и наследственные аномалии эритроцитов и гемоглобина, повреждение эритроцитов различными токсинами и микроорганизмами, аутоиммунные повреждения эритроцитов после переливания несовместимой по групповой принадлежности крови. Освобождающийся при гемолизе гемоглобин в результате окислительно-восстановительной трансформации превращается в билирубин, который образуется в таком большом количестве, что не успевает метаболизироваться и выделиться печенью. Однако желтуха надпеченочного (внепеченочного) происхождения не может быть вызвана только повышенным образованием билирубина. Для ее возникновения необходимо еще понижение секреторной способности печени. Известно, что непрямой билирубин является токсичным веществом. Накопление его в большом количестве в крови может вызвать поражение печеночных клеток и тем самым снизить секреторную желчеобразовательную способность печени. Гемолитическая желтуха характеризуется накоплением в крови большого количества непрямого (неконъюгированного) билирубина, в связи с неспособностью печени переводить его полностью в связанный (прямой, конъюгированный) билирубин. В кишечник выделяется много прямого билирубина, соответственно образуется больше уробилиногена и появление его в моче, а также стеркобилина. При гемолитической желтухе не происходит накопления в крови желчных кислот и холестерина. К группе гемолитических желтух относят желтуху новорожденных (физиологическую и патологическую). Различают несколько вариантов надпеченочной желтухи с различными патогенетическим звеньями: гемолиз вследствие повышенного распада эритроцитов; шунтовая гипербилирубинемия – при возрастании образования так называемого шунтового билирубина из гемоглобина незрелых форм эритроцитов (например, при неэффективном гемопоэзе при В12 дефицитной анемии) или же из гемма таких протеидов, как миоглобин, цитохромы, каталаза, при обширных гематомах и инфарктах; при нарушении плазменного транспорта билирубина – при разрыве связи между билирубином и альбумином некоторыми лекарственными препаратами или же нарушении образования билирубин-альбуминового комплекса вследствие снижения уровня альбуминов в крови. Еще раз кратко (возникает при массивном разрушении эритроцитов (гемолизе) любого происхождения. Большое количество образовавшегося при этом билирубина не может быть выведено печенью. В крови резко повышается содержание непрямого (неконьюгированного, т.е. не связанного с глюкуроновой кислотой) билирубина. Важным клиническим признаком гемолитической желтухи является увеличение селезенки. Билирубин в моче и кале отсутствует, а содержание стеркобилина резко повышено. Окраска каловых масс более интенсивная.) 24 вопрос Синдром портальной гипертензии. Сущность: при диффузных заболеваниях печени развивается внутрипеченочная портальная гипертензия, связанная с нарушением ангиоархитектоники печени и формированием ложных долек. В синусоидальной сети ложных долек нарушены механизмы, регулирующие ток крови по ветвям воротной вены, печеночной артерии и печеночных вен. В результате повышается давление в портальной системе. Поскольку в развитии портальной гипертензии обязательным механизмом является формирование ложных долек, характерных для цирроза печени, внутрипеченочный тип портальной гипертензии является патогномоничным именно для цирроза печени. Клинические признаки. 1. Метеоризм и диспепсические явления в виде неустойчивого стула, снижения аппетита. 2. Появление жидкости (транссудата) в брюшной полости – асцит. 3. Формирование портокавальных анастомозов: развитие варикознорасширенных вен пищевода, желудка, кишечника, геморроидального сплетения, вследствие повышения давления в портальной вене. 4. Расширение вен на передней и боковых стенках живота, появление симптома «головы медузы». 5. Спленомегалия, гиперспленизм. 6. Кровотечение из варикозно расширенных вен пищевода, желудка, кишечника, геморроидального сплетения. 7. Рентгенологически и эндоскопически выявляется варикозное расширение вен пищевода, желудка, вен геморроидального сплетения. 8. Асцит при портальной гипертензии. (см Синдром асцита) Варикозное расширение вен пищевода, желудка, геморроидальных и мезентериальных вен. Вследствие повышения гемодинамического давления в системе портальной вены формируются портокавальные анастомозы. В условиях портальной гипертензии быстро происходит истончение стенок и развитие варикозно-расширенных вен, что создает условия для нарушения их целостности, и развития кровотечения. На фоне печеночно-клеточной недостаточности со снижением гемокоагуляции они приобретают угрожающий, а подчас несовместимый с жизнью характер. Клинические признаки. Жалобы и анамнез: прослеживается прогрессирующая дисфагия, вследствие варикознорасширенных вен нижней трети пищевода. Наблюдается появление наружного и внутреннего геморроя, склонного к кровоточивости. Часто усиливаются проявления кишечной диспепсии. При осмотре: бледность кожных покровов, которая указывает на повторные кровотечения; расширение вен на передней поверхности брюшной стенки, формирование симптома «головы медузы». При аускультации: наличие симптома Крювелье-Баумгартена – длительный сосудистый шум в области пупка, возникающий при прохождении крови через варикозно-измененные вены анастомозов. При развитии кровотечения из варикозно-расширенных вен пищевода, желудка, 12-персной кишки наблюдаются обильная кровавая рвота и милена. Симптомы острой постгеморрагической анемии: сухость во рту, бледность кожных покровов и слизистых оболочек, холодный пот. Лабораторные признаки характерны для кровотечения из варикознорасширенных вен: анемия, ретикулоцитоз, тромбоцитоз, лейкоцитоз со сдвигом влево. Выявить варикознорасширенные вены можно с помощью эндоскопических и рентгеноконтрастных исследований желудочно-кишечного тракта. Спленомегалия - увеличение селезенки. Причины спленомегалии. 1.Портальная гипертензия. 2.Системная гиперплазия ретикулогистиоцитарной ткани селезенки. 3.Отложение гемосидерина, увеличение числа атриовенозных шунтов. Клинические признаки: Жалобы: чувство тяжести в левом подреберье. При осмотре: выпячивание в области левого подреберья. При пальпации: селезенку удается пальпировать. При перуссии: увеличение размеров селезенки более, чем 46 см. Лабораторные признаки не характерны. Гиперспленизм - повышение функции селезенки вследствие депонирования и усиленного разрушения эритроцитов, тромбоцитов, лейкоцитов в застойной селезенке и иммунных механизмов, приводящих к торможению костно-мозгового кроветворения и иммунной цитопении. Причины гиперспленизма: цирроз печени. Клинические признаки: при развитии наружных и внутренних кровотечений в различные органы и ткани выявляются признаки геморрагического синдрома: жалобы на слабость, головокружение, шум в ушах, головная боль. При осмотре: бледность кожных покровов, петехии на коже. При пальпации: селезенка может не пальпироваться. При перкуссии: размеры селезенки могут не меняться. Лабораторные признаки. 1.Анемия менее 100г/л. 2.Тромбоцитопения менее 100109/л. 3.Лейкопения менее 3,5109/л. 25 вопрос СИНДРОМ ПЕЧЕНОЧНО-КЛЕТОЧНОЙ НЕДОСТАТОЧНОСТИ. Сущность: нарушение функций печени вследствие повреждения гепатоцитов. Включает в себя синдром малой и большой печеночно-клеточной недостаточности. Под синдромом малой печеночно-клеточной недостаточности или гепатодепрессии следует понимать любые нарушения функции печени без явлений энцефалопатии. Под синдромом большой печеночно-клеточной недостаточности или гепатаргии следует понимать более глубокое нарушение функций печени, приводящее к энцефалопатии и коме. Причины развития синдрома печеночно-клеточной недостаточности - гепатиты, циррозы, опухоли и паразитарные заболевания печени, отравление гепатотропными ядами и лекарствами, септические состояния, обширные травмы и ожоги. Основные индикаторы печеночно-клеточной недостаточности: 1. Нарушение белково-образующей функции печени. 2. Нарушение углеводной функции печени. 3. Нарушение липидной функции печени. 4. Нарушение пигментной функции печени. 5. Нарушение обезвреживающей функции печени. Нарушение белково-образующей функции печени. Сущность заключается в нарушении синтеза белков, в т.ч. факторов свертывания крови. Основные признаки нарушения синтеза белка: клинические: понижение веса, появление отеков и водянки полостей (см.асцит); лабораторные: гипоальбуминемия менее 60%, диспротеинемия (альбумины/глобулины менее 1,2).Основные признаки нарушения свертывающей системы крови: клинические: геморрагический синдром - подкожные геморрагии на локтевых сгибах, голенях, местах, подвергающихся давлению, кровоточивость десен, кровотечения: носовые, маточные, геморроидальные, пищеводные; лабораторные: снижение основных факторов свертывания крови: изолированного протромбина (норма 1005%); протромбинового индекса (протромбиновой активности) (норма 90-100%); фибриногена, (норма 5,9–11,7 мкмоль/л, 200-400мг%); проакцелерина (норма 85-115%); проконвертина (норма 80-120%). Нарушение углеводной функции печени. Сущность заключается в нарушении синтеза и распада гликогена, нарушении инактивации инсулина, угнетении окислительных процессов в печени. Поддержание уровня глюкозы в крови обеспечивается, помимо печени, поджелудочной железой и гипофизарно-надпочечниковой системой. Углеводный обмен относится к очень устойчивым функциям организма. Клинические признаки нарушения углеводной функции печени являются поздними проявлениями печеночноклеточной недостаточности. Могут возникать состояния гипогликемии с выраженной слабостью, подавленным настроением, раздражительностью, снижением работоспособности; чувством голода, тремором рук, головокружением; Лабораторные признаки: лишь при крайне тяжелых поражениях печени можно выявить гипогликемию (сахар крови менее 3,3 ммоль/л). Нарушение липидной функции печени. Сущность: при печеночно-клеточной недостаточности в печени снижается синтез сложных липидов, в том числе холестерина. Основные признаки нарушения липидной функции печени: клинические: значительная потеря веса; лабораторные: гипохолестеринемия менее 3,9 ммоль/л. Нарушение пигментной функции печени. Сущность заключается в нарушении коньюгации непрямого билирубина с глюкуроновой кислотой, транспорте его через клеточную мембрану гепатоцита и обратном забросе в кровь коньюгированного билирубина. В результате в крови повышается содержание как непрямого, так и прямого билирубина. Избыточное количества билирубина приводит к развитию паренхиматозной желтухи (см. выше: синдром желтухи). Примечание: необходимо отличать ложную желтуху (псевдожелтуху) и истинную желтуху. Причины ложной желтухи: накопление в коже каротинов вследствие длительного употребления в пищу моркови, апельсинов, тыквы, а также прием препаратов: акрихина, пикриновой кислоты. Клинические признаки: желтушное окрашивание кожи, но не слизистых оболочек. Лабораторные признаки: не характерны. Причины истинной желтухи: накопление в тканях и в крови избыточного количества билирубина, при нарушении равновесия между его образованием и выделением. Клинические признаки: при осмотре: желтое окрашивание кожи, слизистых оболочек и склер. Нарушение обезвреживающей функции печени. Сущность: при печеночно-клеточной недостаточности пораженные гепатоциты теряют способность задерживать и обезвреживать с помощью ферментов токсичные вещества. Кровь, поступающая через портальную систему аммиак, мочевую кислоту, кетоны, фенолы, индол и др. токсические вещества, для которых печень служит барьером. В печени они подвергаются дезинтоксикации и выводятся с желчью. Поражение паренхимы печени уменьшает ее обезвреживающие возможности. Основные причины нарушения обезвреживающей функции печени. 1.Цирроз печени. 2.Тяжелые формы хронического гепатита. 3.Отравления гепатотропными ядами (4-х хлористым углеродом, тетрахлорэтаном, нитратами толуола, ядовитыми грибами, сульфаниламидами, нерациональное лечение диуретиками). Клинические признаки: желтуха, обусловлена неспособностью гепатоцитов метаболизировать билирубин, на шее, лице, плечах, кистях и спине, на слизистых оболочках носа, рта видны сосудистые звездочки размером до 0,5-1см, в виде пульсирующих ангиом, от которых лучеобразно разветвляются мелкие сосудистые веточки; печеночные ладони в виде симметричного покраснения ладоней и подошв, особенно в области тенара и гипотенара, при надавливании покрасневшие места бледнеют, а по прекращении давления снова быстро краснеют (см. общий осмотр); малиновый язык, имеющий гладкую поверхность; у мужчин можно обнаружить одностороннее или двухсторонне увеличение молочных желез (гинекомастия) и женский тип оволосения: нарушение роста волос на груди, подбородке, животе, У женщин уменьшается рост волос в подмышечных областях и на лобке; печеночный запах, нарушение психики, двигательные расстройства являются признаками энцефалопатии и печеночной комы и не характерны для синдрома малой печеночной недостаточности (гепатодепрессии). При перкуссии: размеры печени могут быть увеличены (гепатомегалия) или уменьшены (в терминальной стадии цирроза печени). При пальпации: печень плотная, поверхность ее ровная или мелкобугристая - при гепатите, гепатозе, мелконодулярном циррозе печени; крупнобугристая – при крупнонодулярном циррозе, опухолях и паразитарных заболеваниях печени. Печень плотная при циррозе. При раке – крупные узлы имеют «каменистую» плотность. В терминальной стадии цирроза печень резко уменьшается в размерах и становится недоступной пальпации. Лабораторные признаки: снижение клиренса антипирина менее 36,8мл/мин, снижение клиренса кофеина менее 60 мл/мин, снижение выделения гиппуровой кислоты менее 3-3,5г, При печеночно-клеточной недостаточности нарушение обезвреживающей функции печени может привести к развитию печеночной энцефалопатии и печеночной комы. Печеночная энцефалопатия и печеночная кома. Сущность: при выраженной печеночно-клеточной недостаточности воздействие токсических веществ на кору головного мозга вследствие нарушения обезвреживающей функции печени приводит к угнетению процессов биологического окисления в мозге, уменьшению продукции энергии в мозговой ткани, падению мембранного потенциала клеток и торможению передачи возбуждения в синапсах. Прогрессирование печеночно-клеточной недостаточности, ведущее к развитию печеночной энцефалопатии и печеночной комы, как правило, возникает при неудержимом прогрессировании вирусного поражения гепатоцитов, а так же на фоне продолжающегося приема алкоголя, воздействии токсических веществ, при кишечных кровотечениях на фоне высокой портальной гипертензии. Клинические признаки печеночной энцефалопатии. Снижение интеллекта (постепенно снижается память, развивается деменция). Нарушение сознания. Двигательные расстройства: дрожание напоминает «взмахи крыльев птицы», брадикинезия, повышение сухожильных рефлексов, патологические знаки, мозжечковая атаксия, дизартрия. Изменение электроэнцефалограммы: медленные волны высокой амплитуды с частотой 2-5 в секунду. Печеночная энцефалопатия при отсутствии своевременного лечения переходит в печеночную кому. Основные клинические признаки печеночной комы. Прекома (угрожающаяся кома): сознание спутано, психоз, делириозное состояние, хлопающий тремор пальцев рук, век, атаксия, дизартрия, рефлексы повышены, расстройство почерка, лихорадка, возможны желтуха и диспепсические нарушения. На электроэнцефалограмме (ЭЭГ) появляются -волны на фоне замедления -ритма. Печеночная кома: сознание отсутствует, печеночный запах изо рта, на фоне желтухи петехиальная сыпь и кровоизлияния под кожу, исчезает реакция на болевые раздражители, лицо маскообразное, появляются ригидность мышц конечностей и затылка, клонические судороги, патологические рефлексы, нарушение функции сфинктеров, остановка дыхания. На ЭЭГ- - волны и изолиния. Печеночная кома является терминальной стадией любого диффузного заболевания печени. При ней максимальны нарушения белковообразующей функции печени, геморрагический синдром, гипопротеинемия отеки, портальная гипертензия и асцит (см. синдром портальной гипертензии); поражения других органов и систем: гепатокардиального и гепаторенального синдромов. Лабораторные признаки прекомы и печеночной комы. Лейкоцитоз более 10,2109/л. Гиперазотемия более 14,8 ммоль/л. Гипоальбуминемия менее 54г/л, гиперглобулинемия более 40%. Снижение содержания в крови тромбоцитов менее 180 108/л с изменением их функциональных свойств; холестерина менее 3,9 г/л, протромбинового индекса менее 80%, калия в сыворотке крови менее 3,4 ммоль/л и эритроцитах менее 78 ммоль/л; снижение холинестеразы. 5. Билирубино-ферментная диссоциация, т.е. нарастание уровня общего билирубина и снижение ранее повышенной активности аминотрансфераз. 1. 2. 3. 4. 26. синдром желчной колики Острая коликообразная («морфинная»)боль в правом подреберье с иррад вверх и вправо Рвота,не приносящая облегчения Напряжение и болезненность мышц в правом подреберье 27. синдром почечной колики Приступообразные, непереносимые боли, локализованные в одной из половин поясницы, иррад. В пах. Область, по ходу мочеточника, в мочеиспускательный канал, промежность и бедро. Боль,сопровождается рвотой и тошнотой Появление крови в моче Беспокойство больного Основа болей-спастические сокращения поч.лоханки,обусловленные ее растяжением изза закупоки камнем или сгустком Усиливание боли при поколачивании 28. нефротический синдром Дегенеративные изменения канальцев и клубочков почек Протеинурия 3-3,5г Наружение белкового,жирового и водно-основного обмена Выраженные отеки вплоть до анасарки Олигурия Слабость,утомляемость 29. нефритический синдром Бурное появление и нарастание отеков с бледной одутловатостью лица Олигурия, протеинурия Почечная гематурия (ЦВЕТ МЯСНЫХ ПОМОЕВ) АГ (повышение диастолического АД) Острая левожелудочковая недостаточность (ритм галопа, отек легких) 30. синдром почечной недостаточность( остр и хронич) Почечная недостаточность – это синдром, развивающийся в результате тяжёлых нарушений почечных процессов, приводящих к расстройству гомеостаза, и характеризующийся азотемией, нарушением водно-электролитного состава и кислотно-щелочного состояния. Острая почечная недостаточность. Причины острой почечной недостаточности: 1) нарушение почечной гемодинамики (шок, коллапс и другие); 2) экзогенные интоксикации (яды, применяемые в народном хозяйстве и быту, укусы ядовитых змей и насекомых, лекарственные препараты); 3) инфекционные болезни (геморрагическая лихорадка с почечным синдромом и лептоспироз); 4) острые заболевания почек (острый гломерулонефрит и острый пиелонефрит); 5) обструкция мочевых путей; 6) аренальное состояние (травма или удаление единственной почки). Нарушение почечной гемодинамики и экзогенные интоксикации составляют 90% всех случаев острой почечной недостаточности. Хроническая почечная недостаточность. Причины: - хронический гломерулонефрит; - хронический пиелонефрит; - нефриты при системных заболеваниях; - наследственные нефриты; - поликистоз почек; - нефроангиосклероз; - диабетический гломерулосклероз; - амилоидоз почек; - урологические заболевания (двусторонние или единственной почки). Симптомы. Прежде чем привести к хронической почечной недостаточности, хронические заболевания почек могут длиться от 2 до 10 лет и более. Хроническая почечная недостаточность развивается постепенно, отсюда происходит и медленно изменение гомеостаза – нарастает уровень креатинина, мочевины, производных гуанидина, сульфатов, фосфатов и других метаболитов. В консервативно лечимой стадии, когда диурез сохранён (часто наблюдается полиурия), вода выводится достаточно, а уровень натрия, хлора, магния и калия в плазме не повышается. Постоянно наблюдаемая гипокальциемия связана с нарушением обмена витамина D и всасывания кальция в кишечнике. Полиурия может привести к гипокалиемии. Очень часто выявляется метаболический ацидоз. В терминальной стадии (особенно когда возникает олигурия) быстро нарастает азотемия, усугубляется ацидоз, повышается гипергидратация, развивается гипонатриемия, гипохлоремия, гипермагниемия и возможна гиперкалиемия. Совокупность гуморальных нарушений обусловливает симптомы хронической уремии. Уже в консервативно лечимой стадии больной жалуется на быструю утомляемость, понижение работоспособности, головную боль, снижение аппетита. Иногда больные отмечают неприятный вкус во рту, появляются тошнота и рвота. Больной бледен, кожа сухая, дряблая. Мышцы теряют тонус, наблюдаются мелкие подёргивания мышц, тремор пальцев и кистей. Иногда появляются боли в костях и суставах. Развивается анемия, повышаются лейкоцитоз и кровоточивость. Часто отмечается артериальная гипертензия, которая обычно обусловлена основных заболеванием почек. Гипертензия приводит к сердечным расстройствам. Границы сердца расширены, тоны его приглушены, определяются изменения ЭКГ (иногда они связаны с дискалиемией). Эта стадия может длиться несколько лет. Консервативная терапия даёт возможность регулировать гомеостаз, и общее состояние позволяет больному работать, но увеличение физической нагрузки, психическое напряжение, погрешности в диете, ограничение питья, инфекция, операция могут привести к ухудшению функции почек и усугублению уремических симптомов. Для терминальной стадии хронической почечной недостаточности характерны эмоциональная лабильность (апатия сменяется возбуждением), нарушение ночного сна, сонливость днём, заторможенность и неадекватность поведения. Лицо одутловатое, серо-жёлтого цвета, кожный зуд, на коже есть расчёсы. Волосы тусклые, ломкие. Нарастает дистрофия, характерна гипотермия. Аппетита нет. Голос хриплый. Изо рта ощущается аммиачный запах. Возникает афтозный стоматит. Язык обложен, живот вздут, часто повторяются рвота, срыгивания. Нередко понос, стул зловонный, тёмного цвета. Нарастают анемия и геморраческий синдром, мышечные подёргивания становятся частыми и мучительными. При длительном развитии уремии наблюдаются боли в руках и ногах, ломкость костей, что объясняется уремической нейропатией и почечной остеодистрофией. Шумное дыхание часто зависит от ацидоза, отёка лёгких или пневмонии. Уремическая интоксикация осложняется фибринозным перикардитом, плевритом, асцитом, энцефалопатией и уремической комой. Уремическая кома (уремия) или мочекровие развивается вследствие эндогенной (внутренней) интоксикации организма, вызванной тяжелой острой или хронической недостаточностью функции почек. Причины уремической комы В большинстве случаев уремическая кома является следствием хронических форм гломерулонефрита или пиелонефрита. В организме в избытке образуются токсические продукты обмена, из-за чего резко снижается количество выделяемой суточной мочи и развивается кома. К внепочечным причинам развития уремической комы относят: отравления лекарственными препаратами (сульфаниламидный ряд, салицилаты, антибиотики), отравления промышленными ядами (метиловый спирт, дихлорэтан, этиленгликоль), шоковые состояния, неукротимые понос и рвота, переливание несовместимой крови. При патологических состояниях организма происходит нарушение в системе кровообращения почек, вследствие чего развивается олигурия (количество выделяемой мочи около 500 мл в сутки), а затем анурия (количество мочи до 100 мл в сутки). Постепенно растет концентрация мочевины, креатинина и мочевой кислоты, что приводит к появлению симптомов уремии. Из-за нарушения кислотно-щелочного баланса развивается метаболический ацидоз (состояние, при котором в организме содержится слишком много кислых продуктов). 31. синдром анемии Слабость,головокружения,обмороки Бледность кожи и с/о Атрофия с/о, сухость кожи,заеды Глоссит Функциональный систолический шум(анемический) Компенсаторно тахикардия и одышка Снижение Нв и эритроцитов Изменение ЦП Повышение СОЭ и ретикулоцитов 32. геморрагический синдром Местные кровотечения+развитие синдрома анемии Геморрагии кожи и с/о Тромбоцитопения(не всегда) Нарушение времени свертывания крови Снижение протромбинового индекса