Занятие 3 Рак щитовидной железы. Рак нижней губы, языка. Рак
реклама

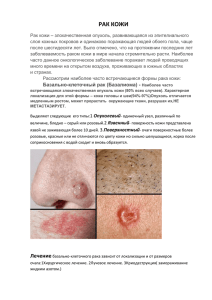
Государственное бюджетное образовательное учреждение высшего профессионального образования «Красноярский государственный медицинский университет имени профессора В.Ф. Войно-Ясенецкого» Министерства здравоохранения и социального развития Российской Федерации ГБОУ ВПО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздравсоцразвития России Кафедра онкологии и лучевой терапии с курсом последипломного образования МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ ДЛЯ ОБУЧАЮЩИХСЯ по дисциплине «онкология» для специальности 060103 – Педиатрия, очная форма обучения К ПРАКТИЧЕСКОМУ ЗАНЯТИЮ №3 ТЕМА: «Рак щитовидной железы. Рак нижней губы, языка. Рак кожи. Меланома» Утверждены на кафедральном заседании протокол № 3 от «26»ноября 2011 г. Заведующий кафедрой д.м.н., профессор ________Дыхно Ю.А. Составитель: к.м.н., доцент ________Гаврилюк Д.В. Красноярск 2012 1. Тема: «Рак щитовидной железы. Рак нижней губы, языка. Рак кожи. Меланома». 2. Значение темы: Учебное – изучить эпидемиологию, этиологию, патологическую анатомию, клиническую картину, методы лечения и профилактики, прогноз и вопросы реабилитации при раке кожи, меланоме, РЩЖ. РНГ, раке языка. Профессиональное – знание особенностей течения, лечения и ранних признаков рака кожи, меланомы, РЩЖ. РНГ, рака языка необходимое в дальнейшей врачебной деятельности. Личностное – совершенствовать аналитическое мышление, развивать умение выявлять клинические признаки рака кожи, меланомы, РЩЖ. РНГ, рака языка, проводить дифференциальную диагностику, создавать оптимальный план лечения и реабилитации больных раком кожи, меланомой, РЩЖ. РНГ, раком языка 3. Цель занятия: в результате изучения темы студент будет иметь представление о современной этиопатогенезе рака кожи, меланомы, РЩЖ. РНГ, рака языка знать: 1. Сведения по анатомии и физиологии губ, языка, строению и физиологии кожи, необходимые для усвоения темы. 2. Эпидемиология рака кожи, меланомы, РЩЖ. РНГ, рака языка 3. Патоморфологию рака кожи, меланомы, РЩЖ. РНГ, рака языка 4. Симптомы рака рака кожи, меланомы, РЩЖ. РНГ, рака языка 5. Методы обследования больных 6. Принципы лечения рака кожи, меланомы, РЩЖ. РНГ, рака языка 7. Предрасполагающие факторы рака кожи, меланомы, РЩЖ. РНГ, рака языка 8. Предраковые заболевания и тактику по отношению к больным предраком кожи, , РЩЖ. РНГ, языка. 9. Вопросаы первичной, вторичной и третичной профилактики рака кожи, иеланомы, РЩЖ, РНГ, рака языка в свете национального проекта «Здоровье» в области онкологии. 10. Основные варианты клинической картины. 11. Дифференциальную диагностику рака кожи, меланомы, РЩЖ. РНГ, рака языка 12. Методы скрининга на рака кожи, меланомы, РЩЖ. РНГ, рака языка 13. Варианты оперативных вмешательств. 14. Роль лучевого лечения и химиотерапии. уметь: 1. Собрать анамнез у больного раком кожи, меланомой, РЩЖ. РНГ, раком языка 2. Провести общее физикальное обследование, зон возможного метастазирования рака кожи, меланомы, РЩЖ. РНГ, рака языка 3. Наметить план специального обследования при подозрении на рак кожи, меланому, РЩЖ. РНГ, рак языка 4. Заполнить специальную документацию на больного с впервые установленным диагнозом рака кожи, меланомы, РЩЖ. РНГ, рака языка 5. Провести контрольное обследование больного с предраковым заболеванием кожи, ЩЖ, НГ, языка. 6. Провести дифференциальный диагноз при основных синдромах рака кожи, меланомы, РЩЖ. РНГ, рака языка 7. Интерпретировать данные инструментальных и лабораторных исследований при раке кожи, меланоме, РЩЖ. РНГ, раке языка. 4. План изучения темы: 4.1. Исходный контроль знаний (тесты). 4.2. Самостоятельная работа с курируемым больным. 4.3. Представление о больном. 4.4. Решение ситуационных задач. 4.5. Подведение итогов. 5. Основные понятия и положения темы: Базальноклеточный рак - наиболее часто встречающаяся злокачественная опухоль кожи, как правило, у лиц старше 50 лет. Характерная локализация - кожа головы и шеи (94-97%). Представлен чаще одиночным узлом, однако, около 10% случаев отмечается мультицентрический рост. Основываясь на гистологической классификации Кромпехера можно выделить различные типы базальноклеточного рака: внутриэпидермальный, поверхностный, солидный, пигментированный, склеротизирующий, аденоидный, кистозный, кератотический, переходный, смешанный. Клиническая классификация 1 .Экзофитный (опухолевый) тип - одиночный узел, различный по величине, бледно-серого или коричневого цвета, распространяется к периферии. Имеет пять форм. 2. Язвенный тип - первоначальным элементом поражения является язва. Разъедающая язва Джекоба (ulcus rоdеns) - поверхность язвы ровная, не покрыта налетом, края резко очерчены. Язвенное поражение может распространяться на переходные слизистые (нос, губа, веко). Язва покрыта плотно прилегающей корковой массой, без признаков воспаления. Характеризуется прогрессирующим темпом роста с деструкцией окружающих тканей и органов (нос, уши, глаза). Поверхность язвы глубоко западает, что говорит о распространении процесса в глубину 3. Поверхностный тип - очаги поражения поверхностные, умеренно плотные, обладают медленным темпом роста. Экземоподобная форма - участок поражения резко ограничен от окружающей кожи, имеет явления воспаления. На поверхности образуются серые пластинчатые чешуйки, местами поверхностные язвочки. Последние покрыты кровянистыми корками. Картина напоминает хроническую или подострую экзему коккового происхождения. Рубцовая атрофичная форма представляет участок атрофичной, тонкой, сухой и морщинистой кожи. Центр рубцово-атрофично изменен, депигментирован (напоминает картину склеродермы). Педжетоидная эпителиома - вариант мультицентрического роста, поверхностного типа. Множественные узлы бледно-розового или красного цвета, почти не выступая над поверхностью кожи, образуют опухоли, редко превышающие 2-4 см. В отличие от других форм, эта разновидность локализуется на закрытых участках кожи. Нередко педжетоидная эпителиома сочетается с множественными кистами нижней челюсти, аномалией развития ребер и другими пороками развития (синдром Горлина-Гольца). Течение относительно доброкачественное. Особой разновидностью базальноклеточного рака является “тюрбанная” опухоль (опухоль Шпиглера, цилиндрома). Опухоль локализуется на волосистой части головы и состоит из нескольких узлов, выступающих над кожей в виде полушара диаметром от 1 ,0 до 10 см. Течение относительно доброкачественное. Особое место в клиническом течении базальноклеточного рака занимает вопрос о метастазировании. В специальной литературе имеются единичные сообщения о метастазировании этой формы опухоли. Однако, по мнению большинства, базальноклеточный рак следует относить к местнодеструирующим, а не метастазирующим злокачественным новообразованиям. Плоскоклеточный рак возникает почти во всех случаях на почве предраковых состояний кожи. Плоскоклеточный рак, в отличие от базальноклеточного, чаще встречается в виде одиночного узла. Поражает лиц старше 40 лет, процент заболевания к 60-70 годам жизни резко возрастает. Клинические проявления на ранних стадиях напоминают клинику базальноклеточного рака. Однако, опухоль характеризуется более быстрым темпом роста. Опухоль очень редко принимает коричневый или красный отттенок, чаще имеет цвет нормальной кожи. Кожный рисунок над ней не определяется. Новообразование плотное, хрящевидной консистенции, местами покрыто корками или роговыми пластинками. Клиническая классификация по стадиям TNM Т - первичная опухоль Tis - carcinoma in situ TI - размеры опухоли до 2,0 см Т2 - размеры опухоли до 5,0 см ТЗ - размеры опухоли более 5,0 см Т4 - опухоль любых размеров, прорастающая другие анатомические структуры Nx - недостаточно данных для оценки регионарных лимфатических узлов N0 - нет метастазов NI - наличие метастазов в регионарные лимфатические узлы Мх - недостаточно данных для оценки отдаленных метастазов М0 - нет метастазов М1 - наличие отдаленных метастазов 0 стадия Tis N0 М0 I стадия TI N0 М0 2 стадия T2-3 N0 М0 3 стадия Т4 N0 М 4 стадия Т0-4 N0-l М0 1. Экзофитный (опухолевый) тип - начальная стадия плоскоклеточного рака представляет узел на коже. Кожный рисунок над опухолью тускнеет, затем исчезает. Явлений воспаления нет. Опухоль напоминает по своему виду цветную капусту, чаще имеет широкое основание. Поверхность гладкая, реже бугристая, узел быстро увеличивается в размерах и в центре появляется кратерообразная язва, наступает переход в язвенно-инфильтративный тип. 2. Язвенно-инфильтративный тип представляется язвой с резко приподнятыми, валикообразными, плотными краями. В центре выделяется обильный серозно-кровянистый секрет, засыхающий в виде корочек. Язва имеет зловонный запах, быстро увеличивается в размерах, инфильтрируя и разрушая подлежащие ткани. 3. Язвенный тип - изменения первоначально появляются в язвенной форме. Поверхностная разновидность - неправильной формы язва с резкими краями, покрыта толстой легко снимающейся коркой. Распространяется не вглубь, а к перифирии. Чаще локализуется на лице, напоминая хроническую экзему. Рак придатков кожи встречается чрезвычайно редко. На основании клинической картины не отличается от плоскоклеточного рака, и диагноз можно поставить только на основании гистологического исследования. Рак из придатков кожи может быть 2-х видов: рак сальных желез и рак потовых желез (эккриновых, апокриновых). Из волосяных фолликулов также развивается плоскоклеточный рак. Плоскоклеточный рак склонен к лимфогенному и гематогенному метастазированию. Частота метастазов не превышает 2-5%, чаще в регионарные лимфатические узлы. Лечение. Лучевая терапия - близкофокусная рентгенотерапия (фракционное облучение) в самостоятельном режиме применяется при поверхностных опухолях, не превышающих 5,0 см (I-II стадии). Разовые дозы 3-5 Гр при подведении суммарной очаговой дозы 50-60 Гр. Помимо близкофокусной рентгенотерапии успешно применяется аппликационный метод, либо внутритканевая гамма-терапия. При более обширных опухолях, более 5 см (III стадия) или с инфильтрацией окружающих тканей, применяется сочетанное лучевое, либо комбинированное лечение. Предоперационная суммарная очаговая доза обычно составляет 40-50 Гр (с поглощенной дозой в опухоли). Хирургическое лечение в последнее время уступает другим видам (крио-, лазерной деструкции) . Чисто хирургическое лечение наиболее целесообразно при опухолях не более 5,0 см, при этом отступать от края опухоли следует: при плоскоклеточном раке -до 1,5 см, при базальноклеточном - не менее 0,5 см . Крио- и лазерная деструкция рака кожи в настоящее время занимает по праву одно из ведущих мест. Особенно целесообразно проводить эти методы при опухолях, локализующихся в области головы и шеи. Химиотерапия назначается при обширных неоперабельных формах рака, либо в ситуации, когда возможности других видов лечения исчерпаны. В схемы химиотерапии включаются: блеомицин, прапараты платины. Пигментные невусы. Меланома кожи МЕЛАНОМА КОЖИ - чрезвычайно злокачественная опухоль, развивающаяся из меланоцитов - пигментных клеток, продуцирующих специфический полипептид меланин. Характерным для меланомы является скопление меланина в клетках опухоли, хотя встречаются так называемые беспигментные меланомы. ЭТИОЛОГИЯ МЕЛАНОМ КОЖИ. ЭКЗОГЕННЫЕ ФАКТОРЫ 1. Физико-химические: 1) Географическая широта места жительства человека и связанная с ней интенсивность солнечной УФ-радиации. 2) Травма предсуществующих невусов. 3) Флуоресцентное освещение. 4) Химические канцерогены, включая красители волос. 5) Ионизирующая радиация. 6) Электромагнитное излучение. 2. Социально-экономические: 1) Социальный статус человека и его профессия. 2) Факт проживания человека в городе или в сельской местности. 3) Работа или нахождение человека большую часть времени в помещении. 4) Семейное положение. 3. Биологические: 1) Особенности питания. 2) Лекарственные препараты. 3) Вирусная инфекция в анамнезе (краснуха). ЭНДОГЕННЫЕ ФАКТОРЫ. I. Преканцерозы: 1. Пигментная ксеродерма. 2. Меланоз Дюбрейля. 3. Невусы. Пигментная ксеродерма или злокачественный эфилидоз, представляет собой наследственный, рецессивно передающийся фотодерматоз. Заболевание выражается в наличии множественных пигментных пятен кожи, возникающих вскоре после рождения преимущественно на открытых частях тела. Очень часто к периоду полового созревания у пациентов уже возникают множественные синхронные и метахронные злокачественные опухоли кожи, в том числе и меланомы. Заболевание развивается в результате дефекта репарации ДНК, отличается повышенной светочувствительностью и характеризуется рецессивным типом наследования. Меланоз Дюбрейля описывается в литературе под названием лентиго, старческое лентиго, а также меланотическая веснушка Хатчинсона. Клинически заболевание представляет собой своеобразные участки пигментации кожи у людей среднего и пожилого возраста. Гораздо чаще меланоз Дюбрейля локализуется на коже лица, но может встречаться и в других анатомических областях тела. Его кардинальными признаками являются неравномерность окраски (пигментации) пятна и неровность его краев по типу географической карты. Такое пигментное образование с возрастом может достигать весьма значительных размеров - до 5 и даже 10 см в диаметре. Гистологически данное поражение близко к пограничному невусу. Меланоз Дюбрейля аналогично с пигментной ксеродермой можно рассматривать как облигатный предрак. Однако в отличие от ксеродермы практически все опухоли, возникающие на фоне меланоза Дюбрейля, являются меланомами. II. Биологические: 1. Раса. 2. Биометрические характеристики организма. 3. Нарушение пигментации организма. 4. Наследственность. 5. Эндокринные. 6. Иммунологические. 7. Репродуктивные факторы у женщин. 8. Сопутствующие заболевания и оперативные вмешательства. Роль невусов в этиологии меланом кожи. С современных научных концепций общепризнанным является факт развития меланом кожи из невусов. Однако клинические и морфологические наблюдения многих специалистов не позволяют утверждать, что невусы являются источниками возникновения абсолютно всех меланом кожи. КЛИНИКА МЕЛАНОМ КОЖИ. В связи с частотой возникновения меланом из доброкачественных пигментных образований необходимо знание клинических проявлений их малигнизации: рост невуса, его уплотнение или изъязвление; изменение окраски (усиление или ослабление); появление гиперемии или застойного ореола вокруг его основания: развитие лучистых разрастаний пигментного или непигментного характера вокруг первичного образования; возникновение экзофитного компонента на поверхности невуса; частые кровотечения; наличие увеличенных регионарных лимфатических узлов независимо от степени и характера изменений пигментного пятна; образование вблизи невуса пигментированных или непигментированных дочерних узелков - сателлитов. Начальная картина заболевания в типичных случаях протекает следующим образом: родимое пятно в разные периоды жизни носителя после предшествующей травмы или без видимых причин начинает увеличиваться, изменять окраску и превращается в экзофитную опухоль, которая иногда возникает эксцентрично на одном из участков пигментного образования. Меланомы кожи имеют разные величину, форму, поверхность, консистенцию и окраску. Величина опухоли может быть ничтожной, обычно в ранних стадиях диаметр опухоли не превышает 1-2 см, в поздних стадиях возможно образование крупных опухолевых узлов. Меланома может выглядеть как плоское пигментное пятно, образовывать легкое выпячивание, приобретать вид папилломатозных разрастаний, иметь грибовидную форму, располагаться на ножке, на широком основании и т.д. Опухоль может быть круглой, овальной, полигональной или любой другой неправильной формы. Чаще отмечается одиночная опухоль. Иногда вблизи неё образуются дополнительные очаги, которые или сливаются с первичным образованием - мультицикличная форма, или располагаются рядом с участками между ними здоровой на вид кожи. Поверхность меланомы бывает гладкой. блестящей, как бы зеркальной. Позже возникают неровности, мелкие изъязвления, кровоточивость при малейшей травме. По мере роста опухоли нередко наблюдается инфильтрация подлежащих тканей и распад опухолевого узла с образованием поверхности, напоминающей цветную капусту. Иногда опухоль покрыта истончённой кожей без признаков изъязвления. В редких случаях заболевание начинается в виде ограниченной красноты, вскоре превращающейся в незаживающую язву, выполненную опухолевыми разрастаниями. Консистенция пигментной злокачественной опухоли различная - мягкая, плотная или жесткая. Нередко одна и та же опухоль образует участки разной консистенции. В зависимости от количества меланина злокачественные пигментные опухоли приобретают ту или иную окраску. Они могут быть коричневыми, багровыми, синечерными или аспидно-черными, как черная тушь. Пигментация новообразования может быть равномерной или неравномерной, при этом опухоль кажется более пигментированной вы центре, чем по краям, имеет типичный черный ободок вокруг основания или, наконец, характеризуется пестрой окраской в случаях, когда пигмент в виде мелких пятнышек неравномерно рассеян по ее поверхности. Развиваясь на фоне пигментного пятна, меланома может локализоваться в центре его или исходить из одного из периферических участков, образуя эксцентрично растущую, асимметрично расположенную опухоль. В период малигнизации доброкачественных невусов и на протяжении развития уже возникшей злокачественной меланомы нередко отмечается изменение ее окраски. Это один из тревожных признаков, указывающих на неблагоприятное течение процесса. Изменение окраски может проявляться в виде потемнения или, наоборот, посветления тона пигментного образования. Кроме того, из первично пигментированных меланом могут в дальнейшем возникнуть беспигментные рецидивы опухоли и метастазы, которые иногда в поздней стадии развития приобретают темный цвет. Одновременно некоторые беспигментные опухоли в свою очередь могут дать вторичные опухолевые образования (рецидив и метастазы) с содержанием пигмента. В обоих случаях наблюдается особая злокачественность процесса. Дифференциальная диагностика. Доброкачественные образования 1. подногтевая и подэпидермальная гематома; 2. гемангиома; 3. пигментированная гистиоцитома; 4. грибковое поражение ногтевого ложа; 5. инфильтрация кожи меланином, железом, а также экзогенным или неидентифицируемым эндогенным пигментом; 6. пиококковая гранулема; 7. внеполовой твердый шанкр; 8. фиброксантома. Пигментированные доброкачественные образования: 1. базально-клеточная и шиповидно-клеточная папиллома; 2. актиническая кератоз; 3. доброкачественная эпителиома Малерба; 4. атерома; 5. нейрофиброма; 6. меланоакантома; 7. меланотическая прогнома. Пигментированные злокачественные опухоли: 1. плоскоклеточный рак кожи; 2. базалиома; 3. болезнь Педжета; 4. злокачественная шваннома. Беспигментные злокачественные опухоли: 1. псевдоэпителиоматозная гиперплазия над тканью меланомы; 2. несекретирующая аденокарцинома; 3. различные виды сарком, включая синовиальную, фибро- и лимфангиосаркому; 4. саркома Капоши; 5. рак сальной железы(из придатков кожи); 6. метастазы опухолей других локализаций в кожу. ДИАГНОСТИКА МЕЛАНОМ КОЖИ. Разработан ряд методик исследования, основанных на различных подходах к решению данной проблемы - индикация опухоли радиоактивным фосфором, тест термодифференциации, электрометрический способ, лучевая меланурия, цитологические и гистохимические исследования и т.д. Цитологическая диагностика меланом кожи. Цитологический метод нашел широкое применение в диагностике меланом кожи. При подозрении на меланому биопсия противопоказана из-за опасности стимуляции роста опухоли и ее диссеминации, поэтому в период обследования больного цитологическое исследование является по существу единственным морфологическим методом верификации клинического диагноза. Объектами цитологического исследования при меланоме служат мазки-отпечатки и соскобы с мокнущей, изъязвленной или мацерированной поверхности опухоли кожи, пунктаты опухоли и лимфатических узлов, подозрительных на метастатичское поражение. Реже объектом цитологического исследования при меланоме могут стать пунктаты метастатических лимфатических узлов, когда первичный очаг меланомы не выявлен, и клинический диагноз не ясен или ошибочен. ЛЕЧЕНИЕ МЕЛАНОМ КОЖИ. Хирургическое лечение показано при росте опухоли в виде плоского пятна или возвышении над уровнем кожи без инфильтрации подлежащих тканей в стадии заболевания I и II (T1, T2, N0,N1a). Опухоль удаляют вместе с прилежащим участком внешне неизмененной кожи, отступя от края меланомы на 5 см. Одним блоком с опухолью удаляют подкожную клетчатку до апоневроза или фасции подлежащей мышцы. Существуют типичные операции на лимфатических путях при разных локализациях первичного очага меланомы. При локализации меланомы на нижних крнечностях выполняют опреацию Дюкена (удаление клетчатки с лимфатическими узлами в паховой области). При меланомах в области головы и шеи выполняют операцию Крайля, при меланомах на коже верхней конечности удаляют клетчатку и лимфатические узлы в подмышечной впадине. Профилактическое удаление регионарных непальпируемых лимфатических целесообразно в связи с тем, что метастазы в них встречаются в среднем третьего больного. Профилактическую лимфаденэктомию следует узлов у каждого систематически производить при IV-V уровне инвазии, выявленных при гистологическом исследовании и удаленной меланомы. При III уровне инвазии от этого вмешательства можно воздержаться, если имеются условия для регулярного наблюдения за больным. В остальных случаях профилактическая лимфаденэктомия не показана. Предоперационное облучение применяется при быстром росте меланомы кожи, когда имеются выраженный экзофитный компонент опухоли, изъязвление, сопутствующее воспаление или наличие сателлитов. Обычно при этом имеются метастазы в лимфатические узлы, а стадия заболевания расценивается как III. Лечение начинают с близкофокусной рентгенотерапии. Разовая доза облучения составляет 300-500 рад. Оптимальной суммарной дозой следует считать 10000 рад. Облучается первичный очаг с включением в поле облучения окружающих тканей, отступя не менее 3 см от края опухоли. Одновременно с облучением первичного очага проводится дистанционная гамматерапия ближайших зон лимфогенного метастазирования. Ежедневная разовая очаговая доза составляет 200 рад, суммарная очаговая доза - 40004500 рад. При отсутствии кожной реакции операцию производят непосредственно после окончания лучевой терапии. При генерализованных формах меланомы прибегают к химиотерапевтическому лечению. Наибольшее распространение получило лечение циклофосфаном. Он применяется в ударных дозах (внутривенно или внутримышечно) - по 1 - 1,5 г. Суммарная доза не должна превышать 8 г. Более рациональна схема химиотерапии, включающая три препарата: алкилирующее вещество, антиметаболит и препарат растительного происхождения. Обычно комбинируют циклофосфан с метатриксатом и винбластином. РАК ЩИТОВИДНОЙ ЖЕЛЕЗЫ. Этиология С учетом имеющихся данных относительно этиопатогенеза РЩЖ следует отметить, что в группу повышенного риска надо относить: мужчин любого возраста с узловым образованием ЩЖ; пациентов с узловыми образованиями ЩЖ старше 55 лет и моложе 25 лет; пациентов с болезненным при пальпации и быстро растущим узловым образованием ЩЖ; лиц, получивших общее или местное воздействие на область головы и шеи ионизирующей радиации, особенно в детском возрасте; лиц, имеющих наследственное предрасположение к опухолям и дисфункции желез внутренней секреции; лиц с повышенным содержанием тиреотропного гормона гипофиза; пациентов, страдающих аденомой или аденоматозом щитовидной железы; женщин, длительное время страдающих воспалительными или опухолевыми заболеваниями гениталий и молочных желез; пациентов с рецидивирующим эутиреоидным зобом в эндемичных районах. Гистогенетическая классификация опухолей щитовидной железы (Hedinger C., Williams E., Sobin L., 1989) Источник развития опухолей А-клетки В-клетки С-клетки Гистологическая структура опухолей доброкачественные злокачественные Папиллярная аденома Папиллярная аденокарцинома Фолликулярная аденома Фолликулярная аденокарцинома Трабекулярная аденома Недифференцированный рак Папиллярная аденома Папиллярная аденокарцинома Фолликулярная аденома Фолликулярная аденокарцинома Трабекулярная аденома Недифференцированный рак Солидный рак с амилоидозом Солидная аденома стромы (медуллярный рак) Метаплазированный Плоскоклеточный рак эпителий Неэпителиальные клетки Фиброма, лейомиома, Фибросаркома, лейомиосаркома, гемангиома, тератома, гемангиосаркома, лимфосаркома, гемангиоэндотелиома и др. лимфогранулематоз и др. Эпителиальные и неэпителиальные клетки Неклассифицируемые опухоли Стадии РЩЖ (1985) стадия – Одиночная опухоль, не прорастающая в капсулу, не вызывающая деформацию или ограничения смещаемости железы; регионарные метастазы не определяются. а стадия – Одиночная опухоль, вызывающая деформацию железы или множественные опухоли без признаков прорастания капсулы железы; смещаемость железы не нарушена; регионарные метастазы не определяются. б стадия – Опухоль той же или меньшей степени местного распространения при наличии смещаемых регионарных метастазов на стороне поражения. а стадия – Одиночная или множественные опухоли, прорастающие капсулу железы; смещаемость железы ограничена, может отмечаться сдавление трахеи, пищевода, парез или паралич возвратных нервов; регионарные метастазы не определяются. б стадия - Опухоль той же или меньшей степени местного распространения с двухсторонними ограниченно смещаемыми или контрлатеральными метастазами. Vа стадия – Опухоль, прорастающая в окружающие анатомические структуры и органы; щитовидная железа не смещается, регионарные метастазы не определяются. Vб стадия - Опухоль той же степени местного распространения с любыми вариантами регионарного метастазирования или опухоль меньшей степени местного распространения с несмещаемыми регионарными метастазами, или опухоль любой степени местного распространения с клинически определяемыми отдаленными метастазами. Классификация TNM То – первичная опухоль не определяется. Т1 – Опухоль 1 см или меньше, ограниченная щитовидной железой. Т2 – Опухоль до 4 см, ограниченная щитовидной железой. Т3 - Опухоль более 4 см, ограниченная щитовидной железой. Т4 – Опухоль любого размера, распространяющая за пределы капсулы щитовидной железы. Nо – регионарные лимфатические узлы не определяются. N1 – метастазы в регионарных лимфатических узлах. N1а - метастазы в гомолатеральных шейных лимфатических узлах. N1б - метастазы в двусторонних, срединных или контрлатеральных шейных и медиастинальных лимфатических узлах. Регионарное метастазирование характеризуется высокой частотой поражения лимфатических узлов глубокой яремной цепи (верхние – 93,8%, средние 88,1%, нижние – 95,3%). Загрудинные лимфатические узлы вовлекаются в процесс в 56,8%, по ходу добавочного нерва и ветвей поверхностной артерии – 59,7%, паратрахеальные – 47,3%. Парафарингеальная локализация метастазов отмечается в 2,3% случаев. Регионарные метастазы встречаются в 65,9%, из них двухсторонняя локализация 19,9%. Отдаленные метастазы отмечаются в 7-11% случаев, чаще поражаются легкие и кости. Клиника РЩЖ Оценивая основные жалобы больных дифференцированными формами РЩЖ (папиллярной и фолликулярной аденокарциномой), к наиболее частым можно отнести жалобы на наличие опухоли в области железы (50 - 63 %), для анапластического рака жалобы, связанные с распространенностью процесса, затрагивающего соседние анатомические структуры (изменения тембра голоса, удушье, нарушение глотания), а также общие клинические симптомы (быстрый темп роста опухоли, повышение температуры тела, потеря массы тела, общая слабость, потливость и др.). Однако часто жалоб может не быть, а рак выявляют после пункционной биопсии ЩЖ по поводу обнаруженного при УЗИ опухолевого образования. Клиническая диагностика РЩЖ основывается на данных анамнеза (сроки появления опухоли в железе), изменении темпа роста опухоли, асимметричности поражения железы, изменении сферичности контуров железы, плотности опухоли. Для аденомы щитовидной железы обычно характерна шаровидная форма опухоли, злокачественное новообразование, прорастает ткань железы и теряет свою сферичность. Возникновение опухолевого узла в здоровой ткани железы заставляет заподозрить его злокачественный характер, особенно у лиц старше 40 лет. При этом важную роль играет быстрый темп роста опухоли, асимметрично располагающейся вначале в одной доле железы. Диагностика РЩЖ Инструментальная диагностика основывается на данных ультразвуковой томографии и/или радиоизотопного метода для установления точной локализации опухоли. Определяются истинные размеры опухоли, ее отношение к окружающим тканям. При радиоизотопном методе можно определить и “функциональную” активность новообразования, т.е. устанавливается степень накопления радионуклида тканью железы и опухоли. При неопластических процессах выявляются “холодные” узлы (68,5%), при гиперпластических “теплые” или “горячие” узлы. Степень вероятности диагностировать рак при исследовании пунктата из так называемого холодного узла значительно выше, однако любое узловое образование в ткани щитовидной железы должно быть подвергнуто пункционной аспирационной биопсии. Наиболее целесообразно пунктировать опухоль размерами не менее 0,8 см. Точность цитологического исследования составляет 96,0% в щитовидной железе и 93,4% в лимфатических узлах шеи, при этом гистологическое строение опухоли определяется в 78% случаев. В диагностике «скрытого» рака важное место занимают катетеризационная ангиография (селективная и общая шейно-плечевая) и компьютерная томография, позволяющие выявлять опухоли размером менее 1,0 см. Дифференциальная диагностика проводится с узловым зобом, хроническими тиреодитами Хашимото и Риделя, специфическими и неспецифическими воспалительными процессами в щитовидной железе. Лечение РЩЖ Ведущим методом лечения РЩЖ является хирургический, а объем его выполнения зависит от распространенности процесса и морфологической формы опухоли. При опухолях 1-2 стадии у женщин и лиц молодого возраста, дифференцированных формах рака - гемитиреоидэктомия с резекцией перешейка, у мужчин и лиц пожилого возраста, менее дифференцированных формах – субтотальная резекция или тиреоидэктомия. При опухоли 3 стадии необходима тиреоидэктомия. При опухоли 4 стадии с наличием отдаленных метастазов, дифференцированной формой рака, операбельной первичной опухолью выполняется тиреоидэктомия с последющим использованием радиоактивного йода. После оперативных вмешательств, а также у лиц пожилого возраста показано наложение трахеостомы в целях профилактики дыхательной недостаточности. Несмотря на высокий процент метастатического поражения регионарных лимфатических узлов, превентивные операции на шее не выполняются и вопрос об оперативном лечении решается при клинически реализованных метастазах. При регионарных метастазах производится фасциально-футлярное иссечение клетчатки шеи с лимфаденэктомией, операция Крайла. Наличие метастазов РЩЖ в регионарных зонах при дифференцированных формах опухоли (папиллярная и фолликулярная аденокарциномы) не ухудшает прогноз заболевания. Лучевая терапия дифференцированных форм РЩЖ не эффективна и не улучшает отдаленных результатов лечения больных, поэтому ее использование в лечении папиллярной и фолликулярной аденокарциномы нецелесообразно. Лучевая терапия показана больным недифференцированным РЩЖ и применяется в комбинации с хирургическим методом при лечении медуллярного РЩЖ. Предоперационная лучевая терапия способствует подавлению потенции к росту злокачественных клеток, уменьшает сопутствующие воспалительные явления, увеличивает возможности операбельности опухоли. Гормонотерапию назначают с лечебной, заместительной целью и профилактически (адъювантно). С лечебной целью ее целесообразно назначать больным дифференцированным РЩЖ (неоперабельные случаи) или для лечения отдаленных метастазов папиллярного или фолликулярного РЩЖ. Адъювантная гормонотерапия тиреоидными препаратами начинается на 7-9-е сутки после операции и во многом зависит от объема хирургического вмешательства. Гормонотерапию с заместительной целью назначают после выполнения тиреоидэктомии или после резекций железы при наличии явлений гипотиреоза. Для этого необходимо знать уровень тиреоидных гормонов в крови оперированного больного, дозы препаратов подбирают индивидуально, лечение осуществляется под наблюдением эндокринолога. В послеоперационном периоде эндокринологи назначают гормоны ЩЖ с целью подавить ТТГ, даже при отсутствии клиники гипотиреоза. Радиоактивный йод (131I) может быть использован при лечении отдаленных метастазов дифференцированного РЩЖ после выполнения у таких больных тиреоидэктомии. Положительный эффект наблюдается в 5-15% случаев. Возможности химиотерапии РЩЖ ограничены, и ее назначение наиболее целесообразно при неоперабельном раке, нечувствительности к гормонотерапии и радиоактивному йоду, лечении диссеминированных и недифференцированных форм РЩЖ. В основном, применяется адриамицин, положительная реакция в 31-45% случаев. РЩЖ характеризуется высокой частотой рецидивирования: в 15-30% при дифференцированных и в 60-80% при недифференцированных формах. Послеоперационная летальность (среди радикально оперированных) составляет 0,7%, после паллиативных операций – 11,9%. Наиболее распространенные послеоперационные осложнения – повреждение возвратного нерва и паращитовидных желез (5,2%). Прогноз при РЩЖ: среди всех радикально оперированных 5-я и 10-я выживаемость при папиллярной форме РЩЖ – соответственно 95,3% и 94,2%; при фолликулярной форме – 90,1% и 85,7%; при медуллярной форме – 87,8% и 80,0%; при недифференцированной форме – никто из больных не переживает 5-й рубеж. РАК НИЖНЕЙ ГУБЫ. Этиология Эпидемиологические исследования показывают, что к основным факторам, способствующим возникновению РНГ: - Механические, термические и химические факторы при курении; - Многократная механическая травма (кариозные зубы, корни зубов с острыми краями, отложение зубного камня, неправильно сделанные протезы, прикусывание губы; давление табачной трубки, мундштука или сигареты); - Раздражение слизистой губы при употреблении алкоголя, острой, горячей, пряной пищи и жевательных смесей; - Неблагоприятные метеорологические условия (метеорологический хейлит); - Солнечная инсоляция (длина волны около 260 нм); - Вирусные инфекции (герпес «zoster»); - Вредные профессиональные факторы (рабочие железных дорог, металлурги, контактирующие со спиртом и асбестом); - Изменения минерального состава пищи, недостаток витаминов группы А и В. Предопухолевые заболевания нижней губы Облигатный предрак: 1.болезнь Боуэна; 2.бородавчатый предрак; 3.абразивный хейлит Манганоти; 4.ограниченный гиперкератоз (продуктивная и деструктивная форма). Факультативный предрак: 1.веррукозная лейкоплакия; 2.кератоакантома; 3.кожный рог; 4.папиллома; 5.эрозивно-язвенная и гиперкератотическая форма красной волчанки и красного плоского лишая; 6.постлучевой хейлит и стоматит. Фоновые заболевания: 1.хронические язвы и трещины; 2.хронический хейлит; 3.плоская лейкоплакия Гистологические формы РНГ: 1) плоскоклеточный ороговевающий (80,5%), растет сравнительно медленно, мало инфильтрирует подлежащие ткани. 2) плоскоклеточный неороговевающий (19,5%), быстро изъязвляется, инфильтративный рост, раннее регионарное метастазирование. Стадии РНГ стадия – Опухоль до 1,0 см в наибольшем измерении, ограничена слизистой оболочкой и подслизистым слоем; регионарные и отдаленные метастазы не определяются. а стадия – Опухоль до 2,0 см в наибольшем измерении, инфильтрирует подлежащие ткани на глубину до 1,0 см, регионарные и отдаленные метастазы не определяются. б стадия – Опухоль и стадии, одиночный смещаемый метастаз в регионарных лимфатических узлах на стороне поражения. а стадия – Опухоль до 3,0 см в наибольшем измерении с инфильтрацией толщи губы или распространением на угол рта, щеку и мягкие ткани подбородка, регионарные и отдаленные метастазы не определяются. б стадия - Опухоль , а или а стадии; множественные смещаемые регионарные метастазы или ограниченно смещаемый метастаз на стороне поражения, отдаленные метастазы не определяются. Vа стадия – Опухоль поражает всю губу, распространяется на ткани подбородка и прорастет в костный скелет нижней челюсти, регионарные и отдаленные метастазы не определяются. Vб стадия - Опухоль любой степени местного распространения с множественными несмещаемыми или отдаленными метастазами. Классификация TNM То – первичная опухоль не определяется. Т1 – Опухоль 2 см или меньше, в пределах губы. Т2 – Опухоль 2-4 см, в пределах губы. Т3 - Опухоль более 4 см, в пределах губы. Т4 – Опухоль распространяется на соседние органы (кость, язык, кожу шеи). Nо – регионарные лимфатические узлы не определяются. N1 – лимфатический узел на стороне поражения меньше 3 см. N2- лимфатический узел или узлы на стороне поражения меньше 6 см, двусторонние или контрлатеральные лимфатические узлы меньше 6 см. N3 - лимфатические узлы больше 6 см. Регионарное метастазирование происходит лимфогенным путем: подчелюстные лимфатические узлы (52,0%), подбородочные (8,0%), подчелюстные, подбородочные (15,0%), околоушные (3,0%), глубокие яремные (22,0%). Двустороннее метастазирование наблюдается в 16,0% случаев, обусловленное лимфатической сосудистой сетью в подслизистом слое с многочисленными анастомозами по средней линии. Регионарные метастазы встречаются в 50,0% случаев, если размер опухоли превышает 3 см. Отдаленные метастазы отмечаются крайне редко в 2,4% случаев, преимущественно поражаются легкие. Клиника РНГ Раковая опухоль нижней губы обычно локализуется несколько в стороне от средней линии, в углах рта возникает редко. Ранние формы протекают почти бессимптомно и развиваются на фоне предопухолевых процессов. Выделяют несколько клинических форм РНГ: Экзофитные Папиллярная форма – папиллома округляется, поверхность изъязвляется, основание становится инфильтрированным, плотным и безболезненным. Бородавчатая (фунгозная) форма – на фоне диффузного продуктивного дискератоза возникают множественные мелкие выросты, напоминающие «цветную капусту», постепенно увеличивается инфильтрация и распад опухоли. Эндофитные Язвенная форма развивается на фоне эритроплакии; язва углубляется, принимает неправильную форму, дно неровное, безболезненная; края язвы инфильтрированы, вывернуты и приподняты; основание плотное; границы инфильтрации теряются в окружающих тканях. Язвенно-инфильтративная форма характеризуется тем, что зона опухолевой инфильтрации значительно больше размеров язвы, деревянистой консистенции. При поздних стадиях РНГ дно язвы достигает мышечного слоя, язва распространяется на кожу и слизистую оболочку полости рта, щеки, нижнюю челюсть. В подбородочной и подчелюстной областях появляются метастазы. Диагностика РНГ В обязательный комплекс диагностических мероприятий входят: осмотр, пальпация очагов поражения и лимфатических узлов, цитологическое исследование мазковотпечатков или соскоба с опухолевой язвы или пунктата подозрительных лимфатических узлов, биопсия опухоли, стоматоскопия, хейлоскопия. В диагностике непальпируемых лимфатических узлов применяют компьютерную томографию. Пальпацию опухолевого очага необходимо начинать с ощупывания здоровой части губы, затем – измененной. Прощупывать опухоль на губе нужно с захватыванием ее двумя пальцами, чтобы начальные признаки рака не «ускользнули» от врача. Лечение РНГ Лечение рака губы стадии осуществляется хирургическим или лучевым способом. При хирургическом методе производят квадратную или трапециевидную резекцию нижней губы, отступя от краев инфильтрации на 1,5-2,0 см, с пластикой по Блохину Н.Н. Лучевой метод предусматривает введение радиоактивных игл или короткофокусную рентгенотерапию (КФР) в суммарной очаговой дозе 60 Гр, при разовой дозе 4-6 Гр. Лечение рака губы стадии: при локализации очага ближе к углу рта – глубокая рентгенотерапия, ближе к середине – КФР – терапия. При цитологическом подтверждении метастазирования в регионарных лимфатических узлах показано фасциально-футлярное иссечение клетчатки подчелюстных и подбородочных областей вместе с поверхностной фасцией шеи (операция Ванаха). Лечение рака губы стадии проводится в два этапа. На первом этапе осуществляют КФР-терапию или внедрение в ложе опухоли радиоактивных препаратов, дистанционное гамма-облучение на область регионарных метастазов. Остатки неизлеченной опухоли удаляют путем квадратной резекции. Вторым этапом через 3-6 недель производят фасциально-футлярное иссечение клетчатки шеи, при центральном расположении опухоли одновременно с двух сторон. При множественном метастатическом поражении с поражением внутренней яремной вены, грудинноключично-сосцевидной мышцы выполняют операцию Крайла. Лечение местнораспространенной формы рака губы V стадии: после КФР-терапии иногда осуществляется широкая электроэксцизия опухоли с резекцией нижней челюсти с последующей пластикой губы, подбородка и щеки. При рецидивах РНГ производят электроэксцизию губы в пределах здоровых тканей с пластикой местными тканями или дистанционную гамма-терапию или внутритканевую бета-гамма-терапию полыми нитями. При одиночных метастазах показано их удаление, при множественных и малосмещаемых – паллиативная гамма-терапия. Прогноз: стойкое 5-е излечение при РНГ - стадии достигается в 60-70% случаев, стадии – 30-40%. При раке нижней губы - стадии без обширных метастазов и ограниченных рецидивах также применяется радикальное криогенное лечение. 5-я выживаемость при стадии составляет 96,9%, стадии – 82,8%, стадии – 63,5%, ограниченные рецидивы – 90,8% РАК ЯЗЫКА Этиология Факторы, способствующие возникновения рака полости рта: Термические и химические факторы при курении; Употребление крепких алкогольных напитков и острой, горячей, пряной пищи; Жевание и закладывание под язык табакосодержащих смесей (нас, бетель); Многократная механическая травма (кариозные зубы, корни зубов с острыми краями, отложение зубного камня, неправильно сделанные протезы, прикусывание); Профессиональные вредности (сажа); Изменения минерального состава пищи, недостаток витаминов группы А и В. Предопухолевые процессы слизистой оболочки полости рта Облигатный предрак: 1.болезнь Боуэна; Факультативный предрак: 1. веррукозная лейкоплакия, лейкркератоз; 2. папилломатоз; 3.эрозивно-язвенная и гиперкератотическая форма красной волчанки и красного плоского лишая; 4. постлучевой стоматит. Формы роста и гистологические типы опухолей языка В 90-95% случаев злокачественные опухоли языка имеют строение плоскоклеточного ороговевающего рака трех степеней дифференцировки. Рак передних отделов языка относится к и степени злокачественности, задней части языка – к степени злокачественности. Редко наблюдаются аденокарциномы из малых слюнных желез, саркомы и меланомы языка. К экзофитным формам роста рака языка относятся: папиллярный (25,0%), язвенный (30,8%); к эндофитным – язвенно-инфильтративная (41,1%) и инфильтративная (6,1%). Стадии рака языка стадия – Опухоль до 2,0 см в наибольшем измерении, ограничена слизистой оболочкой и подслизистым слоем; регионарные и отдаленные метастазы не определяются. а стадия – Опухоль до 4,0 см в наибольшем измерении, инфильтрирует толщу мышечной ткани, не выходящая за среднюю 1/3 языка; регионарные и отдаленные метастазы не определяются. б стадия – Опухоль и стадии, одиночный смещаемый метастаз в регионарных лимфатических узлах на стороне поражения. а стадия – Опухоль более 4,0 см в наибольшем измерении, выходящая за среднюю 1/3 языка; регионарные и отдаленные метастазы не определяются. б стадия - Опухоль , а или а стадии; множественные смещаемые регионарные метастазы или ограниченно смещаемый метастаз на стороне поражения, отдаленные метастазы не определяются. V стадия – Опухоль поражающая большую часть языка, распространяется на соседние анатомические структуры: кости лицевого скелета, максиллярный синус, дно полости рта; опухоль любой степени местного распространения с множественными несмещаемыми или отдаленными метастазами. Классификация TNM То – первичная опухоль не определяется. Т1 – Опухоль до 2,0 см. Т2 – Опухоль до 4,0 см. Т3 - Опухоль более 4 см. Т4 – Опухоль распространяется на соседние органы. Nо – регионарные лимфатические узлы не определяются. N1 – лимфатический узел на стороне поражения меньше 3 см. N2- лимфатический узел или узлы на стороне поражения меньше 6 см, двусторонние или контрлатеральные лимфатические узлы меньше 6 см. N3 - лимфатические узлы больше 6 см. При местнораспространенном раке полости рта частота регионарного метастазирования составляет 40-76%. Локализация метастазов зависит от локализации основного процесса и особенностей лимфообращения органа. При раке среднебоковых отделов и кончика языка метастазы чаще всего наблюдаются в поднижнечелюстных, средних и глубоких шейных лимфатических узлах (35-45%). Рак задней половины языка метастазирует, в основном, в верхние шейные лимфатические узлы (70-75%). Отдаленные метастазы отмечаются в 1-5%. Симптомы, клинические периоды рака языка: 1. Начальный период (непривычные ощущения в зоне патологического очага, уплотнение слизистой оболочки, поверхностные язвы, папиллярные новообразования, белые пятна на слизистой оболочке); 2. Развитой период (боли гиперсаливация, зловонный запах изо рта); разной интенсивности с иррадиацией, 3. Период запущенности (опухоль разрушает окружающие инфильтрирует дно полости рта, распространяется на глотку и небные дужки). ткани, Рак корня языка имеет исключительно злокачественное течение. Анатомические формы рака языка: Экзофитные Папиллярная – опухоль грибовидной формы с бляшковидными и папиллярными выростами. Язвенная – язва с краевым опухолевым валиком активного роста и распадом. Эндофитные Язвенно-инфильтративная – язва на массивном опухолевом инфильтрате, границы инфильтрации теряются в окружающих тканях. Инфильтративная – диффузная инфильтрация тканей, поверхность опухоли не изъязвляется. Диагностика рака языка В обязательный комплекс диагностических мероприятий входят: визуальный осмотр, пальпация очага поражения и лимфатических узлов, цитологическое исследование пунктата подозрительных лимфатических узлов, биопсия опухоли, стоматоскопия. Дифференциальный диагноз рака языка необходимо проводить с предраковыми процессами, простой язвой языка, опухолями малых слюнных желез, зобом корня языка, сифилисом, туберкулезом, инородным телом. Полиморфная аденома и мукоэпидермоидная опухоль локализуются в задних отделах языка, сбоку от средней линии, округлой формы, плотной консистенции, покрыты неизмененной слизистой. Зоб корня языка выступает в просвет глотки, темно-вишневого цвета, расположен по центру. Туберкулезные язвы с фестончатыми краями, эластической консистенции, с неглубоким дном и белыми грануляциями; локализуются на спинке языка у больных туберкулезом легких. Сифилитическая язва хрящевой плотности, не имеет валика воспаления, подтверждается серологическими реакциями. Лечение рака языка Лучевая терапия (дистанционная и внутритканевая гамма-терапия; терморадиотерапия, полирадиомодификация) используется у 90,0% больных с раком языка в предоперационном периоде и после хирургического вмешательства. При раке языка - стадий применяют комбинированный метод лечения. После окончания сочетанной лучевой терапии после стихания лучевой реакции слизистой производится половинная резекция (электроэксцизия) языка. При местнораспространенном раке боковых отделов языка производится комбинированная операция – оперативный доступ с рассечением щеки или нижней губы, остеотомия; удаление половины языка с корнем, содержимого поднижнечелюстного треугольника, дна полости рта с отсечением мышц и сегмента нижней челюсти. При наличии регионарных метастазов необходимо начать операцию с фасциально-футлярной лимфаденэктомии. Дефект дна полости рта, языка, нижней челюсти замещается пластикой кожно-мышечными лоскутами на шее или передней грудной стенке. При распространении опухоли за среднюю 1/3 языка производят субтотальную резекцию с оставлением части его и корня в боковых отделах противоположной стороны. Показаниями к функционально-сохранным операциям при стадии рака языка являются – распространение опухоли в пределах одной анатомической области, экзофитная или язвенная форма роста, эффективность предшествующей терапии (химио-лучевое лечение) более 50,0%, отсутствие регионарных метастазов, наличие гистологической пограничной линии. Прогноз: стойкое 5-е излечение при раке языка - стадии достигается в 60-94% случаев, стадии – 15-37%. Первичная профилактика рака щитовидной железы: Восполнение недостатка алиментарного йода; Ограничение показаний к лучевой терапии области головы и шеи в детском возрасте. Вторичная профилактика рака щитовидной железы: Система мер для выявления, диспансеризации и лечения предопухолевых заболеваний (узловые образования щитовидной железы). Третичная профилактика рака щитовидной железы: Система мер по предупреждению и раннему выявлению прогрессирования заболевания (рецидивов, регионального и отдаленного метастазирования). Классификация рака щитовидной железы по МКБ-10 С 73 Первичная профилактика рака кожи Недопущение длительной и интенсивной инсоляции Соблюдение техники безопасности при работе с источниками ионизирующего излучения Соблюдение мер безопасности при производстве химических веществ (азотной кислоты, бензола, поливинилхлорида, пестицидов, пластмасс, фармацевтических препаратов). Соблюдение мер личной гигиены при работе с продуктами бытовой химии. Вторичная профилактика кожи: Система мер для выявления, диспансеризации и лечения предопухолевых заболеваний (пограничные невусы). Третичная профилактика рака щитовидной железы: Система мер по предупреждению и раннему выявлению прогрессирования заболевания (рецидивов, регионального и отдаленного метастазирования). Классификация рака кожи по МКБ-10 С 43 С 44 Первичная профилактика рака нижней губы. Отказ от курения и употребления крепких алкогольных напитков, острой, горячей, пряной пищи и жевательных смесей. Избегать длительной солнечной инсоляции, защищать лицо шляпами с широкими полями, смазывать губы индифферентными мазями или губной помадой. Санация и гигиеническое содержание полости рта, своевременное лечение у стоматолога. С лицами, которые в силу привычки или условий работы часто держат губами металлические, химически активные или другие травмирующие предметы, следуют вести разъяснительную работу. Вторичная профилактика рака нижней губы. Система мер для выявления, диспансеризации и лечения хронических предопухолевых и начальных стадий опухолевых заболеваний (облигатные предраки: болезнь Боуэна; бородавчатый предрак; абразивный хейлит Манганоти; ограниченный гиперкератоз (продуктивная и деструктивная формы). Третичная профилактика рака нижней губы. Система мер по предупреждению и раннему выявлению прогрессирования заболевания (рецидивов, регионального и отдаленного метастазирования: рентгенологическое исследование легких; биопсия подозрительного участка). Классификация рака нижней губы по МКБ – 10 С00 Злокачественное новообразование губы Исключено: кожи губы (С43.0, С44.0) С14 Злокачественное новообразование других и неточно обозначенных локализаций губы, полости рта и глотки. Первичная профилактика рака языка. Отказ от курения и употребления крепких алкогольных напитков, острой, горячей, пряной пищи Отказ от жевания и закладывания под язык табакосодержащих смесей (нас, бетель). Санация и гигиеническое содержание полости рта, своевременное лечение у стоматолога. Вторичная профилактика рака языка. Система мер для выявления, диспансеризации и лечения хронических предопухолевых и начальных стадий опухолевых заболеваний (облигатные предраки: болезнь Боуэна; эритроплазия Кейра. Факультативные предраки: веррукозная и язвенная лейкоплакия; папилломатоз; эрозивные формы красной волчанки; некоторые формы красного плоского лишая). Третичная профилактика рака нижней губы. Система мер по предупреждению и раннему выявлению прогрессирования заболевания (рецидивов, регионального и отдаленного метастазирования: осмотр и пальпация очага поражения; биопсия из пораженного участка; УЗИ шеи, пункция лимфатических узлов шеи). Классификация рака языка по МКБ – 10 С01 Злокачественное новообразование основания языка С02 Злокачественное новообразование других и неутонченных частей языка 6. Тестовые задания, ситуационные задачи по теме. 1. А) Б) В) Г) Для рака кожи характерны все перечисленные признаки, кроме: постепенного прогрессирования появления углубления в центре бляшковидного образования отсутствие эффекта от лечения язвы кожи более 3 недель сферической папулы, появившейся неделю назад 2. А) Б) В) Г) Наиболее агрессивной опухолью человека считают: болезнь Ходжкина меланому саркоидоз Бека плоскоклеточный рак 3. Меланома развивается из следующих клеток: А) ретикулобластов Б) гистеобластов В) меланобластов Г) лимфобластов 4. Меланома растет в направлении: А) в высоту, возвышаясь над кожей Б) в глубину кожных покровов В) по поверхности кожи Г) Все направления роста возможны 5. Среди факторов, влияющих на прогноз меланомы, наиболее важным является: А) конституционная особенность организма Б) пол В) возраст Г) глубина инвазии по Кларку 6. Наиболее часто встречаются щитовидной железы А) папиллярная Б) фолликулярная аденокарцинома В) медуллярный рак Г) верно А) и Б) следующие морфологические формы рака 7. Медулярный рак щитовидной железы развивается А) из А- -клеток Б) из В-клеток В) из С-клеток Г) из любой вышеуказанной 8. Под понятием “ скрытый ” щитовидной железы подразумевается А) наличие малых размеров опухоли в ткани щитовидной железы, без клинических ее проявлений Б) наличие метастазов рака щитовидной железы в лимфоузлы шеи без клинических признаков первичной опухоли В) наличие метастазов рака щитовидной железы в лимфоузлы шеи Г) опухоль, не прорастающая капсулу щитовидной железы 9. Наиболее часто метастазами рака щитовидной железы поражаются А) лимфоузлы вдоль внутренней яремной вены Б) надключичные В) паратрахеальные Г) претрахиальные 10. Показаниями для химиотерапии рака щитовидной железы являются А) неоперабельная недифференцированная форма рака Б) быстрорастущая рецидивная опухоль В) метастазы в отдаленные органы Г) верно все перечисленное 11. Клинико-морфологические особенности экзофитных форм рака нижней губы все, кроме: А) чаще развивается из папилломатозных и фунгозных выростов Б) напоминает «цветную капусту» В) постепенно увеличивается инфильтрация тканей Г) глубокая язва 12. Плоскоклеточный неороговевающий рак нижней губы характеризуется всеми признаками, кроме: А) инфильтративный рост Б) медленный рост В) раннее регионарное метастазирование Г) распространяется в глубину 13. Клинические особенности эндофитных форм рака нижней губы все, кроме: А) глубокая язва с неровным дном и подрытыми краями Б) постепенно увеличивается инфильтрация тканей В) нечеткие границы инфильтрации Г) опухолевая инфильтрация больше размеров язвы 14. Основным методом диагностики рака нижней губы является: А) стоматоскопия Б) хейлоскопия В) физикальный Г) морфологический 15. Опухоль нижней губы до 2,0 см в диаметре, инфильтрирует подлежащие ткани, регионарные метастазы не определяются: А) I стадия Б) IIА стадия В) IIБ стадия Г) IIIА стадия 16. Рак корня языка характеризуется всеми признаками, кроме: А) быстрый рост Б) инфильтрирует окружающие ткани В) позднее регионарное метастазирование Г) раннее регионарное метастазирование 17. Клинические особенности экзофитных форм рака языка все, кроме: А) грибовидной формы с бляшковидными и папилломатозными выростами Б) поверхностная язва с валом воспаления В) уплотнение слизистой с белесоватыми пятнами Г) глубокая язва 18. Клинико-морфологические особенности эндофитных форм рака языка все, кроме: А) массивный опухолевый инфильтрат Б) поверхностная язва с валом воспаления В) вид глубоких щелей Г) глубокая язва 19. Основным методом диагностики рака языка является: А) морфологический Б) стоматоскопия В) хейлоскопия Г) физикальный 20. Опухоль языка до 2,0 см в диаметре в пределах слизистого и подслизистого слоя, регионарные метастазы не определяются: А) I стадия Б) IIА стадия В) IIБ стадия Г) IIIА стадия Задача №1 Мужчина 46 лет обратился с жалобами на увеличение пигментного пятна на левой стопе, чувство жжениz, кровоточивость при контакте. В анамнезе недавняя травма данного образования. При осмотре наблюдается гладкое, плоское пигментное пятно на левой стопе диаметром до 1 см, возвышающееся над поверхностью кожи, вокруг пятна имеется венчик гиперемии, определяется кровоточивость при нажатии. 1. Определите, какое образование было до травмы? 2. К какому заболеванию привела травма? 3. Тактика лечения? 4. Первичная профилактика рака кожи, меланомы? 5. Вторичная профилактика рака кожи, меланомы? Задача №2 Мужчина 65 лет обратился к врачу по поводу опухолевидного образования на коже наружного носа. Опухоль появилась 2 месяца назад в виде язвы диаметром 1 см с инфильтрацией кожи, покрытого корочкой. При снятии корочки обнажается глубокая язва, подчелюстные лимфатические узлы увеличились в размерах. 1. Диагноз? 2. Тактика? 3. Профилактика двнного заболевания? Задача №3 Мужчина 35 лет, заместитель начальника цеха алюминиевого завода. 3 недели назад заметил появление узла на передней поверхности шеи. Травмы не было. При осмотре общее состояние удовлетворительное. Локальный статус: в области правой доли щитовидной железы пальпируется плотноэластический узел до 4 см в диаметре, подвижный, с ровными четкими контурами, безболезненный, регионарные лимфатические узлы не определяются. 1) Какой наиболее вероятный диагноз? 2) С какими заболеваниями следует проводить дифференциальную диагностику? Какие исследования необходимо провести? 3) Профилактика данного заболевания? Задача №4 У мужчины 49 лет в течение 2-х лет отмечалось наличие белесоватого пятна на красной кайме нижней губы. Последние 2 месяца в области пятна стали появляться наросты и плотность при пальпации. Курит в течении 30 лет по 1 пачке в день. При осмотре на фоне белесоватого уплотнения размером 1,5 на 1,0 см, локализованного правее средней линии нижней губы и расположенного над поверхностью слизистой, определяются множественные мелкие выросты, сливающиеся между собой в виде «цветной капусты» с явлениями распада некоторых из них. Регионарные лимфатические узлы не пальпируются. 1) Предполагаемый диагноз? 2) Какие дополнительные методы исследования необходимо провести для уточнения диагноза? 3) Профилактика данного заболевания? Задача №5 У мужчины 56 лет на профилактическом осмотре выявлено белесоватое пятно на спинке языка в средней 1/3 диаметром до 1,0 см, возвышающееся над уровнем слизистой, плотной консистенции. Окружающие ткани не инфильтрированы. Со слов больного образование на языке существует в течении 2-х лет, не изменяется в размерах. 1) Предполагаемый диагноз? 2) Тактика ведения больного? 3) Вторичная профилактика рака языка? 7. Рекомендации по УИРС: А) Анализ запущенных случаев меланомы, рецидивов рака кожи, РЩЖ после оперативных вмешательств и лучевой терапии по материалам отделения опухолей головы и шеи ККОЦ; Б) Сравнительная эффективность и выбор методов лечения рака кожи и меланомы (хирургический, лучевой, криодеструкция, комбинированный); В) Выбор метода лечения рака кожи, РЩЖ, РНГ, рака языка: хирургический, криогенный, БФР – терапия (доклады на конференции, рефераты); Г) Иммуно- и химиотерапия генерализованных форм меланомы. Д) Врачебно-трудовая экспертиза и реабилитация больных РЩЖ (доклады на конференции, рефераты); Е) Деонтология, особенности у больных с опухолями головы и шеи (доклады на конференции, рефераты). 8. Список литературы: № п/п 1. 1. 2. 3. 4. 5. 6. 7. 8. 9. 10 1. 2 2. 3. 4. Наименование Издательство Год выпуска Обязательная Давыдов, М.И. Онкология: учебник / М.: ГЭОТАР-Медиа 2010 М.И. Давыдов, Ш.Х. Ганцев Дополнительная Онкология: учебник / Л.З. Вельшер М.: ГЭОТАР-Медиа 2009 [и др.] 2009 Инфекции в онкологии / под ред. М.: Практическая медицина М.И. Давыдова [и др.] Клинические рекомендации. М.: ГЭОТАР-Медиа 2009 Онкология / гл. ред. В.И. Чиссов Онкология: модульный практикум: М.: ГЭОТАР-Медиа 2009 учеб. пособие / М.И. Давыдов [и др.] Онкология: учебник с компактМ.: ГЭОТАР-Медиа 2009 диском / ред. В.И. Чиссов [и др.] Онкология / ред. Д. Касчиато, В.А. М.: Практика 2008 Ананьин Онкология: национальное М.: ГЭОТАР-Медиа 2008 руководство / гл. ред. В.И. Чиссов Черенков, В.Г. Клиническая М.: Медицинская 2010 онкология: учеб. пособие / В.Г. книга Черенков Джатой, И. Атлас хирургии М.: ГЭОТАР-Медиа 2009 молочной железы / И. Джатой, М. Кауфманн, Ж.И. Пети Онкология детского возраста : Красноярск: тип. 2009 метод. указания к внеаудит. работе КрасГМУ студ. 6 курса пед. и леч. фак-тов / сост. А. Н. Дарьина, В. А. Юрчук Электронные ресурсы ЭБС КрасГМУ Консультант врача. Онкология [Электронный ресурс]. – М.: ГЭОТАРМедиа, 2009. – (CD-ROM). БД MedArt БД Ebsco ЭБС Консультант студента