С Осмотр пациента с Hallux valgus
реклама

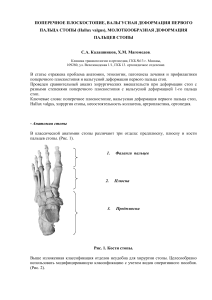
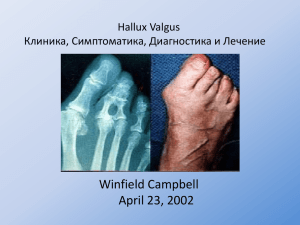
ZVR-#2 31.08.2010 20:15 Page 22 éêíéèÖÑàü Hallux valgus А.В. Голева ГКБ № 13, Москва мещение большого пальца стопы кнаружи, или Hallux valgus (далее – HV), относится к наиболее частым видам деформации стопы. Обычно встречается в сочетании с другими деформациями стопы: медиальным или верхним экзостозом головки 1-й плюсневой кости, продольнопоперечным плоскостопием, кератозом стопы и т. д. Согласно статистическим исследованиям, HV встречается у 1 % населения, причём у женщин – в 2–4 раза чаще, чем у мужчин. Частота случаев деформации резко увеличивается с возрастом: до 3 % у лиц в возрасте 16–30 лет, до 9 % – у лиц 31–60 лет и до 16 % – у лиц старше 60 лет. С Причины развития Hallux valgus: • наследственная предрасположенность; • биомеханическая нестабильность стопы, вызванная различными причинами: • врождёнными деформациями стопы, её формы, костей и суставов, • врождённой гиперэластичностью соединительной ткани, • приобретёнными деформациями костей и суставов стопы, возникшими в результате травм и заболеваний; • воспалительное поражение суставов стопы (подагрический, ревматоидный, псориатический артрит); • последствия травм: • переломы костей стопы, • повреждения суставов стопы, • растяжение связочного аппарата стопы и голеностопного сустава; • врождённая патология соединительной ткани (в т. ч. синдром Марфана и пр.); • нейромышечные заболевания: • рассеянный склероз, • врождённая сенсорно-двигательная нейропатия, или болезнь Charcot-Marie-Tooth (прогрессирующая слабость и симметричная атрофия мелких мышц стопы), • церебральный паралич; • структурные изменения костей и суставов нижней конечности: • разворот большеберцовой кости кнаружи, • патология коленного сустава (Х-образная или О-образная деформация), • патология бедра (изменение положения бедра относительно таза). 22 Осмотр пациента с Hallux valgus Осмотр пациента начинают со сбора сведений о длительности заболевания, интенсивности болевого синдрома, нарушении функции стопы, наследственности, сопутствующих заболеваниях и предшествующих травмах. Затем проводится осмотр обеих стоп, при этом оценивают: • особенности 1-го плюсне-фалангового сустава и образующих его костей: • положение 1-го пальца и 1-й плюсневой кости, • наличие экзостозов головки 1-й плюсневой кости, • воспалительные изменения в области сустава, • подвижность сустава; • локализацию боли; • подошвенный кератоз; • контрактуры; • наличие ассоциированных деформаций: • молоткообразную деформацию 2-го пальца стопы, • варусную деформацию (отклонение кнутри) 5-го пальца, • снижение и распластывание сводов стопы, • положение пяточной кости. Необходимо оценить мобильность суставов стопы (её эластичность), наличие сосудистых и неврологических нарушений в стопе и пальцах. Обязательно проводится рентгенография обеих стоп в двух проекциях и с нагрузкой. На рентгенограммах оценивают положение 1-й плюсневой кости и 1-го пальца, соотношение суставных поверхностей 1-го плюснефалангового сустава, наличие признаков деформирующего артроза суставов стоп, положение остальных костей стопы и высоту её сводов. Лабораторные исследования проводят при подозрении на наличие обменных и системных заболеваний: подагры, ревматоидного артрита и т. д. Если планируется оперативное лечение, обязательно собирают сведения о сопутствующих заболеваниях, исследуют общее состояние пациента, при необходимости проводят консультации с врачами-специалистами (терапевтом, неврологом и проч.). Консервативное лечение Его целью является уменьшение болевого синдрома, стабилизация и препятствие развития дальнейшей деформации стопы. Показанием к консервативному ZVR-#2 31.08.2010 20:15 Page 23 Ç èéåéôú ëÖåÖâçéåì ÇêÄóì Рентгенограмма стопы пациента с HV • относительные: • высокий риск сердечно-сосудистых и дыхательных осложнений, • сопутствующие неврологические заболевания (периферические нейропатии, последствия инсульта и т. д.), • сопутствующие ортопедические заболевания нижней конечности с нарушением её функции. В зависимости от клинической и рентгенологической картины хирург-ортопед определяет вид оперативного вмешательства, его тип и методику. Анестезиологическое пособие при данных операциях, как правило, зависит от предпочтений клиники, где оно проводится. Анестезия может быть: • местной (т. е. анестетик вводится непосредственно вблизи зоны операции); • проводниковой (проводится анестезия нервов, отвечающих за болевую чувствительность стопы). Анестетик вводится в области бедра или поясницы; • общей (внутривенный или эндотрахеальный наркоз). Используется крайне редко из-за сложности проведения и негативного влияния на организм пациента. лечению служит умеренный болевой синдром и незначительная деформация, а также невозможность проведения операции. Методики консервативного лечения включают: • подбор обуви (мягкая широкая обувь на низком каблуке); • ношение ортезов, использование индивидуальных стелек-супинаторов; • физиотерапию, массаж, гимнастику; • лекарственную терапию: НПВС перорально и местно, блокады с анестетиками и стероидами. Хирургическое лечение Выраженный болевой синдром, выраженная деформация одного или нескольких пальцев, ограничение в повседневной и профессиональной активности, ношении привычной обуви – всё это является поводом для обращения к хирургу и показанием для оперативного лечения. Однако хирургическое лечение имеет ряд противопоказаний: • абсолютные: • тяжёлое общее состояние пациента, • острое инфекционное заболевание или местный инфекционный процесс, • недостаточность кровообращения в зоне операции; ÊÛ̇Π«áÂÏÒÍËÈ Ç‡˜» ‹ 2–2010 Виды хирургических операций: • хейлотомия – иссечение экзостоза (костного выроста) головки 1-й плюсневой кости. Обеспечивает симптоматическое снижение болевого синдрома, не устраняет патологического отклонения 1-го пальца; • остеотомия – рассечение костей с последующей их фиксацией. Создаёт новое оптимальное положение костей стопы, восстанавливает суставные соотношения, устраняет биомеханическую причину развития болевого синдрома при HV; • артродез – создание неподвижности 1-го плюснефалангового или иного сустава. Применяется при тяжёлых случаях заболевания, когда восстановление безболезненных движений в суставе невозможно; • эндопротезирование плюснефалангового сустава – замена сустава синтетическим имплантатом. Применяется при полном разрушении сустава, например в результате деформирующего артроза или ревматоидного артрита; • пластика сухожилий и мягких тканей – восстановление нормального положения сухожилий вокруг 1-го пястно-фалангового сустава, иссечение воспалительно изменённых мягких тканей. Обычно дополняет вмешательство на костях, так как полностью не устраняет болевой синдром. Собственно оперативное вмешательство является только первой частью хирургического лечения. Его успех зависит от квалификации хирурга-ортопеда и врача-анестезиолога, технического оснащения клиники и грамотности среднего медицинского персонала. 23 ZVR-#2 31.08.2010 20:15 Page 24 éêíéèÖÑàü Снимок правой ноги больной с вальгусной деформацией стопы до 5–7 недель. Одновременно с иммобилизацией спустя несколько суток после операции пациент начинает лечебную физкультуру – сначала пассивные, а затем и активные движения в суставах стопы и пальцев. Иногда дополнительно назначают физиотерапию. Осложнения позднего послеоперационного периода: • рецидив вальгусной деформации 1-го пальца; • варусная деформация 1-го пальца (чрезмерное отклонение кнутри); • ригидность 1-го пальца; • укорочение 1-го луча стопы и всей предплюсны; • перераспределение веса тела и связанные с этим метатарзалгии. Профилактика этих осложнений состоит в правильной тактике хирургического лечения и последующей адекватной реабилитации. Полностью восстановление после операции занимает около 4 месяцев, за это время срастаются костные отломки, связки и кости суставов занимают правильное положение, пациент привыкает к новым ощущениям и вырабатывает оптимальный стереотип ходьбы без хромоты и нестабильности. Осложнения раннего послеоперационного периода могут быть: • септическими (нагноение операционной раны); • сосудистыми (ишемия вплоть до некроза пальца); • неврологическими (нарушения чувствительности и движений в зоне операции). О риске этих осложнений пациента предупреждает его лечащий врач-хирург, он же наблюдает пациента после операции и назначает своевременное адекватное лечение. Вторым не менее важным этапом является послеоперационная реабилитация. Здесь многое зависит от самого пациента, его готовности сотрудничать с врачами и точно соблюдать их рекомендации. В зависимости от типа проведённой операции и фиксации отломков вследствие остеотомии (если таковая проводилась) после операции врач может назначить иммобилизацию стопы в гипсе или ортезе, а также ношение специальной обуви для разгрузки переднего отдела стопы. Иммобилизация назначается на срок 24 Литература 1. Academy of Ambulatory Foot and Ankle Surgery. Hallux abductovalgus. Philadelphia (PA): Academy of Ambulatory Foot and Ankle Surgery. 2003. 9 p. 2. Frank C.J., Satake N., Robinson D.E. et al. Hallux Valgus // http://emedicine.medscape.com/article/1232902-overview 3. Banks A.S., Downey M.S., Martin D.E. et al. McGlamry's Comprehensive Textbook of Foot and Ankle Surgery. 3rd ed. New York: Lippincott, Williams & Wilkins; 2001. 4. Dykyj D. Pathological anatomy of hallux abducto valgus // Clin Podiatr Med Surg. 1989; 6: 1–15. Hallux valgus A.V . Goleva City Hospital № 13, Moscow Hallux valgus is a structural anomaly of the bones and the joint between the foot and big toe, which may be painful. A bunion is an enlargement of bone and / or tissue at the base of the big toe (metatarsophalangeal joint).The big toe may turn in toward the second toe (angulation). The tissues surrounding the joint sometimes are swollen and tender. Bunions may be treated conservatively with changes in shoe gear, different orthotics (accommodative padding and shielding), ect. Surgery is necessary when correction of the deformity is desired or / and if discomfort or pain is severe. The article describes methods of diagnosis and treatment of Hallux valgus.