новый армянский медицинский журнал остеомиелит
реклама
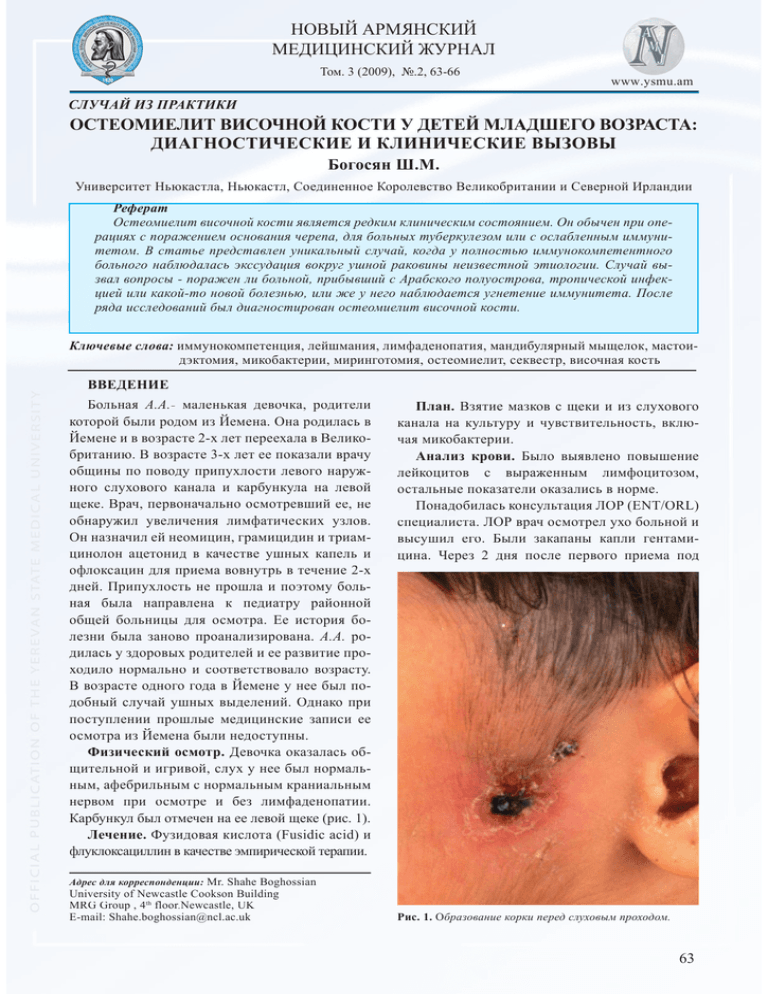
НОВЫЙ АРМЯНСКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ Том. 3 (2009), №.2, 63-66 www.ysmu.am СЛУЧАЙ ИЗ ПРАКТИКИ ОСТЕОМИЕЛИТ ВИСОЧНОЙ КОСТИ У ДЕТЕЙ МЛАДШЕГО ВОЗРАСТА: ДИАГНОСТИЧЕСКИЕ И КЛИНИЧЕСКИЕ ВЫЗОВЫ Богосян Ш.М. Университет Ньюкастла, Ньюкастл, Соединенное Королевство Великобритании и Северной Ирландии Реферат Остеомиелит височной кости является редким клиническим состоянием. Он обычен при операциях с поражением основания черепа, для больных туберкулезом или с ослабленным иммунитетом. В статье представлен уникальный случай, когда у полностью иммунокомпетентного больного наблюдалась экссудация вокруг ушной раковины неизвестной этиологии. Случай вызвал вопросы - поражен ли больной, прибывший с Арабского полуострова, тропической инфекцией или какой-то новой болезнью, или же у него наблюдается угнетение иммунитета. После ряда исследований был диагностирован остеомиелит височной кости. Ключевые слова: иммунокомпетенция, лейшмания, лимфаденопатия, мандибулярный мыщелок, мастоидэктомия, микобактерии, миринготомия, остеомиелит, секвестр, височная кость ВВЕДЕНИЕ Больная А.А.- маленькая девочка, родители которой были родом из Йемена. Она родилась в Йемене и в возрасте 2-х лет переехала в Великобританию. В возрасте 3-х лет ее показали врачу общины по поводу припухлости левого наружного слухового канала и карбункула на левой щеке. Врач, первоначально осмотревший ее, не обнаружил увеличения лимфатических узлов. Он назначил ей неомицин, грамицидин и триамцинолон ацетонид в качестве ушных капель и офлоксацин для приема вовнутрь в течение 2-х дней. Припухлость не прошла и поэтому больная была направлена к педиатру районной общей больницы для осмотра. Ее история болезни была заново проанализирована. А.А. родилась у здоровых родителей и ее развитие проходило нормально и соответствовало возрасту возрасту. В возрасте одного года в Йемене у нее был подобный случай ушных выделений. Однако при поступлении прошлые медицинские записи ее осмотра из Йемена были недоступны. Физический осмотр. Девочка оказалась общительной и игривой, слух у нее был нормальным, афебрильным с нормальным краниальным нервом при осмотре и без лимфаденопатии. Карбункул был отмечен на ее левой щеке (рис. 1). Лечение. Фузидовая кислота (Fusidic acid) и флуклоксациллин в качестве эмпирической терапии. План. Взятие мазков с щеки и из слухового канала на культуру и чувствительность, включая микобактерии. Анализ крови. Было выявлено повышение лейкоцитов с выраженным лимфоцитозом, остальные показатели оказались в норме. Понадобилась консультация ЛОР (ENT/ORL) специалиста. ЛОР врач осмотрел ухо больной и высушил его. Были закапаны капли гентамицина. Через 2 дня после первого приема под Адрес для корреспонденции: Mr. Shahe Boghossian University of Newcastle Cookson Building MRG Group , 4th floor.Newcastle, UK E-mail: [email protected] Рис. 1. Образование корки перед слуховым проходом. 63 ´à¶àêÚ²Ü Þ. / Üàð вÚÎ²Î²Ü ´ÄÞÎ²Î²Ü Ð²Ü¸ºê Рис. 2. MRI обследование, показывающее усиление сигнала мандибулярного мыщелка. воздействием седативных средств было проведено педиатрическое MRI сканирование, которое показало, что от околоушной железы образовался тракт, выходящий наружно на кожу кожу. В дополнение был отмечен высокий импульс мандибулярного мыщелка (рис. 2). На следующий день больную вновь перевели в операционную для другого исследования под анестезией. В наружном слуховом проходе был обнаружен полип, который был удален, и на это место был наложен смоченный в хлораминфениколе тампон. Результаты повторного изучения бактериальной культуры показали усиленный рост Staphylococcus aureus, MRSA нечувствительных к флуклоксациллину и фузидовой кислоте. Карбункул на ее лице был высушен, больной прописали флуклоксациллин для приема вовнутрь и отправили домой с назначением последующего осмотра через неделю. Через 3 дня после выписки А.А. вновь обратилась по поводу выделений из уха, а также новой припухлости за ухом. Она была немедленно перемещена в операционную. При осмотре экссудативный тракт от ушного прохода оканчивался слепо внизу скулового отростка височной кости. Гной выделялся также из задней части ушного прохода, поэтому была осуществлена миринготомия. Заушная припухлость была вскрыта (ограниченная кортикальная мастоидэктомия), удалено 5 мл гноя и был удален свободный кусочек кости (рис. 3). Все пробы были отправлены на бактериальный и грибковый анализ. Был оставлен дренаж на месте кортикальной мастоидэктомии. После перорального приема антибиотиков в течение 3-х дней больная была выписана с последующим нахождением под наблюдением в течение одной недели. 64 Через почти 4 недели после первой выписки по данному случаю был проведен консилиум с вовлечением консультантов по тропической медицине, ЛОР-врачей, педиатров и нейрохирургов. Учитывая тот факт, что больная заболела изначально в Йемене, то можно было предположить, что в детстве она могла перенести какую-то болезнь. По совету консультанта по тропической медицине ей были назначены высокие дозы клиндамицина в течение 6-ти недель. На этом этапе была сделана контрастная компьютерная томография (КТ). Во время исследования была выявлена припухлость мягких тканей вокруг уха, сквамозная часть височной кости выглядела утолщённой и изъеденной. Секвестр величиной 8 мм находился отдельно от кости. В сосцевидном отростке оказался дефект, предположительно, после предыдущей операции. В связи с этим нижнечелюстная ямка и мандибулярный мыщелок имели неправильную форму форму. Никаких внутрицеребральных скоплений отмечено не было. Картина была похожа на остеомиелит височной кости (рис. 1). Поступил медицинский отчет с родины родителей – Йемена, в котором подробно было описано, что в возрасте одного года больная перенесла отит с прободением барабанной перепонки и ей были назначены антибиотики, но безрезультатно. Через 6 месяцев у А.А. возникли те же проблемы и была проведена кортикальная мастоидэктомия в ограниченном объеме, исходя из ее возраста. Почти через 9 недель после первого осмотра у больной все симптомы прошли. Заживление лицевого рубца прошло хорошо. Выделений из ушного прохода не было. Заушный надрез зажил хорошо с очень маленьким абсцессом на шве. Рис. 3. Свободный кусочек кости, извлеченный из наружного слухового канала. Богосян Ш Ш.М. М / Новый Армянский Медицинский Журнал Рис. 4. Свободный кусочек секвестра в височной кости. Больная была еще раз обследована по последнему поводу поводу, высказанному нейрохирургом, который утверждал, что нет связи между секвестром височной кости и припухлостью в тимпаномастоидной области. Наконец после 10-недельных исследований А.А. была выписана и отправлена в общину с последующим наблюдением в течение 6 месяцев. ОБСУЖДЕНИЕ Случай описывает ситуацию, когда сразу не может быть установлен диагноз остеомиелита височной кости. Длительные исследования были решающими для установления правильного диагноза, а не для применения различных доступных эмпирических методов лечения. История болезни больной способствовала выявлению патологии. Хотя ее наследственная история не была исследована, но могло быть возможным, что у людей с Арабского полуострова состав лейкоцитарной формулы мог отличаться генетически (Йеменские евреи) [Weingarten M. M et al., 1993]. Близость Йемена к Африканскому рогу означала, что тропические болезни могли быть потенциальной причиной патологии. Вдобавок общеизвестно, что лимфомы и лейкемии являются причиной иммунодепрес- сии [Murray R.. et al., 2008 ]. Возможным альтернативным диагнозом мог быть лейшманиоз [Lupi O. et al., 2009], гистоплазмоз [Ferreira M. M S., Borges A.., 2009], наследственный имунный дефицит [Dragon-Durey M. M A., Fremeaux-Bacchi V., 2006 ], актиномикоз [Brook. I., 2008], криптококковый абсцесс [Gologorsky Y. Y et al., 2007], туберкулезный остеомиелит [Mushkin A. et al., 2008], фиброзная дисплазия [Kusano T. T et al., 2009] и воспалительные васкулярные состояния. Остеомиелит самой височной кости является редким клиническим состоянием [Alva B. et al., 2009]. Он мог быть причиной ятрогенного поражения, главным образом, во время процедур с вовлечением черепа, эпидуральных абцессов, кавернозных тромбозов синусов, у больных с угнетенным иммунитетом вследствие или лечения, например, кортизолом, или метаболических синдромов наподобие диабета, или же вследствие поражения инфекциями наподобие ВИЧ [Chakaya JJ., 2008], или применения в последнее время бифосфонатной терапии [Wimalawansa S., 2008]. Особый интерес могут представлять диабетики, у которых в виде патогенного организма обычно присутствует Pseudomonas Aeroginosa [Tierney M. M R., Baker A.S., SS., 1995; Amorosa L., 1996]. В итоге после сбора всех данных и тщательного исследования вышеуказанных состояний был подтвержден заключительный диагноз остеомиелит височной кости. Необычная локализация поражения и консистенция выделений потребовали хирургического обследования. Во время этого обследования был удален кусочек кости со сосцевидного отростка, который отличался от височной кости (затемнение на КТ). КТ и MRI исследования помогли нам в диагностике, но звуковое клиническое обследование было рещающим в установлении правильного диагноза. УРОКИ ПРАКТИКИ: 1. Эффективно использовать технологии, но знать об их ограничениях и не прибегать к хирургии без оценки реперкуссий. 2. Использовать звуковое клиническое обследование и знать, что общеизвестные состояния являются обычными, но иногда мы встречаемся и с необычными патологиями. 65 ´à¶àêÚ²Ü Þ. / Üàð вÚÎ²Î²Ü ´ÄÞÎ²Î²Ü Ð²Ü¸ºê Л И Т Е РА Т У РА 1. Alva B., Prasad K.C., Prasad S.C., Pallavi Temporal Bone Osteomyelitis and temporoparietal abscess secondary to malignant otitis externa. J. Laryngol. Otol. 2009; 17: 1-4. 2. Amorosa L., Modugno G., Pirodda A. Malignant external otitis: review and personal experience. Acta Otolaryngol Suppl. 1996; 521:316 (ISSN: 0365-5237). 3. Brook I. Actinomycosis: diagnosis and management. Southern Med. J. 2008; 101(10): 1019-1023. 4. Chakaya J. Tuberculosis and the human immunodeficiency virus: unholy marriage of the millennium. East Afr. Med. J. 2008; 85(11): 521-522. 5. Dragon-Durey M.A., Fremeaux-Bacchi V. Complement component deficiencies in human diseases. Presse Med. 2006; 35: 861870. 6. Ferreira M.S., Borges A. Histoplasmosis. Rev. Soc. Bras. Med. Trop. 2009; 42: 192-198. 7. Gologorsky Y., DeLa Mora P., Souweidane M.M., Greenfield J.P. Cerebellar cryptococcoma in an immunocompetent child. Case report. J. Neurosurg. 2007; 107: 314-317. 8. Kusano T., Hirabayashi S., Eguchi T., Sugawara Y. Treatment strategies for fibrous dysplasia. J. Craniofac. Surg. 2009; 20(3): 768-770. 66 9. Lupi O., Bartlett B.L., Haugen R.N., Dy L.C., SSethi A., Klaus S.N., Machado Pinto J., Bravo F., Tyring S.K. Tropical Dermatology: Tropical diseases caused by protozoa. J. Am. Acad. Dermatol. 2009; 60: 897-925. 10. Murray R.A., Thom G., Gardner R.V., Craver R.D. Infant acute lymphoblastic leukemia: a 20year children's hospital experience. Fetal. Pediatr. Pathol. 2008; 27: 197-205. 11. Mushkin A.A., Sovetova N., Alatortsev A.V., Snishchuk V.P., Nekachalova A.Z., Kovalenko K.N., Avdeeva V.G. [Suboccipital tuberculosis: the clinical and radiation and potentialities of current surgical treatment] [Article in Russian]. Probl. Tuberk. Bolezn. Legk. 2008; 12: 40-45. 12. Tierney M.R., Baker A.S. Infections of the head and neck in diabetes mellitus. Infect Dis. Clin. North Am. 1995; 9(1): 195-216. 13. Weingarten M.A., Pottick.-Schwartz E.A., Brauner A. The epidemiology of benign leukopenia in Yemenite Jews. Israel Journal of Medical Sciences. 1993; 29(5): 297-299. 14. Wimalawansa, S. Insight into biphosphonateassociated osteomyelitis of the jaw: pathophysiology, mechanisms and clinical management. Expert Opinion Drug. Saf. 2008; 7(4): 491-512.



