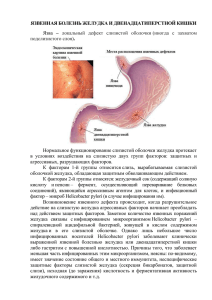
ЛЕКЦИИ ПО ЭНДОСКОПИИ - Южно-Уральский государственный
реклама

ГОСУДАРСТВЕННОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ДОПОЛНИТЕЛЬНОГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ УРАЛЬСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ ДОПОЛНИТЕЛЬНОГО ОБРАЗОВАНИЯ ФЕДЕРАЛЬНОГО АГЕНТСВА ПО ЗДАВООХРАНЕНИЮ И СОЦИАЛЬНОНУ РАЗВИТИЮ ЛЕКЦИИ ПО ЭЗОФАГОГАСТРОДУОДЕНОСКОПИИ Учебное пособие г. Челябинск 2007 2 ГОСУДАРСТВЕННОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ДОПОЛНИТЕЛЬНОГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ УРАЛЬСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ ДОПОЛНИТЕЛЬНОГО ОБРАЗОВАНИЯ ФЕДЕРАЛЬНОГО АГЕНТСТВА ПО ЗДРАВООХРАНЕНИЮ И СОЦИАЛЬНОМУ РАЗВИТИЮ ЛЕКЦИИ ПО ЭЗОФАГОГАСТРОДУОДЕНОСКОПИИ Учебное пособие РАССМОТРЕНО УТВЕРЖДЕНО На заседании УМК на заседании Ученого Совета Протокол № ____ «______»___________2007 г. от «____»______________2007 г Председатель УМК профессор В.А. Романенко Челябинск 2007 3 Сборник лекций по внутрипросветной фиброэзофагогастродуоденоскопии составлен сотрудниками кафедры хирургии и эндоскопии Уральской государственной медицинской академии дополнительного образования г. Челябинска, докторами медицинских наук Кушниренко О.Ю. и Под- шиваловым В.Ю. Зав. кафедрой профессор Совцов С.А., ректор академии профессор Фокин А.А. эндоскопического Лекции охватывают все разделы диагностики и лечения заболеваний пищевода, желудка, двенадцатиперстной и тонкой кишки. Сборник лекций составлен из различных источников (сеть Интернет, периодические издания, методические рекомендации, практические руководства). Лекции предназначены для врачейэндоскопистов. 4 РЕЦЕНЗИЯ на учебное пособие для врачей «Лекции по эзофагогастродуоденоскопии». Учебное пособие для врачей «Лекции по эзофагогастродуоденоскопии» созданы на кафедре хирургии с курсом эндоскопии УГМАДО докторами медицинских наук О.Ю. Кушниренко и В.Ю. Подшиваловым и предназначены для врачей-эндоскопистов. Лекции включают в себя основные вопросы диагностической и лечебной фиброэзофагогастродуоденоскопии. Сборник лекций составлен из различных источников (сеть Интернет, периодические издания, методические рекомендации, практические руководства). Учебное пособие «Лекции по эзофагогастродуоденоскопии» соответствует программе практического обучения и деятельности специалиста по эндоскопии в соответствии с Приказом МЗ РФ № 337 от 27.08.1999 г. В первой лекции представлена классификация терминологий, определений понятий и диагностических критериев в гастроэнтерологической эндоскопии по OMED. Эта классификация поможет врачам - эндоскопистам правильно трактовать эндоскопические находки и грамотно формулировать диагноз. Во второй лекции описаны показания и противопоказания к диагностической фиброгастроскопии, а также об осложнениях последней. В третьей лекции представлены данные о клинической электрохирургии правила пользования и её осложнения. В 4 - 7 лекциях описаны заболевания пищевода и их эндоскопическое лечение. В 8 - 16 представлены данные о заболеваниях желудка, их диагностика и лечение. В 17 и 18 лекциях описаны заболевания тонкой кишки, их классификация, этиология и патогенез, а также её функциональная морфология. Замечаний к содержанию нет. Информация современна, достоверна, адаптирована к образовательным технологиям. Замечаний к качеству изложения информации нет. Стиль изложения пособия четкий, доступный для понимания и медицински точен. Материал изложен с соблюдением норм русского языка. Замечаний к оформлению нет. 5 Учебное пособие, представленное на рецензирование, посвящено актуальным вопросам внутрипросветной эзофагогастродуоденоскопии. Заключение: данный сборник лекций для врачей можно рекомендовать в качестве учебного пособия для обучения курсантов по эндоскопии на кафедрах повышения квалификации академий дополнительного образования. Главный врач МУЗ ГКБ № 6, г. Челябинска Засл. врач РФ, доктор мед наук С.С.Шестопалов СПИСОК ЛЕКЦИЙ ПО ФИБРОЭЗОФАГОГАСТРОДУОДЕНОСКОПИИ I. ОБЩИЕ ТЕМЫ: 1. Терминология и номенклатура по OMED 2. Показания, противопоказания к ФГС, осложнения. 3. Клиническая электрохирургия (виды, правила пользования, осложнения, электрохирургия в лапароскопии, полипэктомия, ЭПСТ). II. ПИЩЕВОД: 4. Химические ожоги пищевода. 5. Опухоли пищевода (доброкачественные и злокачественные). 6. Инородные тела верхних отделов ЖКТ (диагностика и удаление). 7. Эндоскопическая диагностика заболеваний пищевода (ГПОД, эзофагиты, рефлюкс-эзофагит, рефлюкс-заболевание, ВРВП). III. ЖЕЛУДОК: 8. Язвенная болезнь желудка и 12 п.к. (МКБ-10, критерии диагностики, эрозии, острая язва, хроническая язва, стадии заживления, синдром ЗоллингераЭллисона, значение биопсии в дифференциальной диагностике язв желудка, осложнения). 9. Местное лечение язв желудка и 12 п.к. 10. Предраковые состояния желудка, диагностика раннего рака желудка и рак желудка. 11. Хронический гастрит (терминология, этиология, клиника, диагностика, виды гастритов, классификации). 12. Функциональная морфология желудка (эндоскопическая и морфологическая семиотика, виды дистрофий). 13. Рекомендации по диагностике и лечению инфекции Helicobacter pylori (Российская гастроэнтерологическая ассоциация). 14. Гастропатии (эндоскопическая классификация, диагностика, терминология). 15. Желудочно-кишечные кровотечения (диагностика, лечение и профилактика). 16. Доброкачественные опухоли желудка и эндоскопическая полипэктомия. IV. 12 П.К. и ТОНКАЯ КИШКА: 17. Хроническая дуоденальная непроходимость (этиология, патогенез, классификация). 18. Тонкая кишка (часто встречающаяся патология, функциональная морфология). 7 Лекция № 1 ТЕРМИНОЛОГИЯ, ОПРЕДЕЛЕНИЕ ПОНЯТИЙ И ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ В гастроэнтерологической эндоскопии OMED NOMENCLATURE OF DIGESTIVE ENDOSCOPY Zdenek Maratka With the collaboration of the OMED Terminology Committee, contributions by G.Dagnini and M. Patella. Introduction: D.E.Fleischer (Laparoscopy), M.A. Fujino (Endoscopic Ultrasonography) and W. Rosch (Therapeutic Endoscopy) Русскоязычная версия: Ю.Х. МАРАХОВСКИЙ (Республика Беларусь) Публикуется с разрешения издателя и авторов. ОСНОВНЫЕ ПРИНЦИПЫ ГАСТРОИНТЕСТИНАЛЬНОЙ ЭНДОСКОПИИ При эндоскопическом исследовании специалист с помощью необходимого оборудования оценивает состояние органов желудочно-кишечного тракта и брюшной полости и обязан давать адекватное описание полученных данных. Для этого необходимо использовать корректные термины. В то же время, используемые описательные терминологические понятия должны позволять проведение их компьютерной обработки. С одной стороны, корректная терминология и классифицированные эндоскопические данные должны содержать клинико-диагностическую информацию. С другой стороны, не должны использоваться абсолютизированные, не корректные, неясные, избыточные и сверхизменчивые термины. Такие термины должны быть исключены. Оптимальный термин соответствует следующим критериям: одно слово, полуколичественный, международно признанный и идентичный или аналогичный по написанию на основных языках мира. В эндоскопической терминологии, как правило, не должны использоваться гистологические или клинические термины, которые не могут быть идентифицированы эндоскопически. В некоторых ситуациях с наличием проявлений болезни или повреждений органов, которые возможно идентифицировать эндоскопически, допускается использование общих терминологических понятий, например: язва - для обозначения дефекта слизистой, гиперемия - для обозначения покраснения. Термин "опухоль" (тумор) в эндоскопии используется для описания выбухающих образований, обычно неопластической природы. В США используется термин "масса", как равноценный термину "тумор", и заменяющий его. В случаях неподходящих или неясных терминов должен быть проведен выбор новых терминов, как можно более простых и полуколичественных. Это относится в первую очередь к терминам "гастрит" и "эрозия". Гастрит - это в принципе морфологическое и гистологическое понятие. При этом эндоскопическая характеристика не отличается точностью или надежностью. Соответственно, описательные термины (красная, застойная, нодулярная и т.д. слизистая) должны использоваться в случаях обнаружения изменений слизистой желудка. Термин "гастропатия", используемый в некоторых странах, соответствует 8 ситуации в большей степени. Эрозия - также гистологическое понятие и в эндоскопии этот термин может быть использован очень осторожно. В принципе - это микроскопическое повреждение, которое не может быть идентифицировано эндоскопически без использования специальных способов с увеличением или витальной окраски. Следуя логике описательной терминологии, более предпочтительно использовать в случаях таких повреждений слизистой термин "афта", вместо "неполная или плоская эрозия" и "папула" вместо "полная или углубленная, или хроническая эрозия". Термин "эрозивный" должен быть заменен на более специфичные описательные термины, такие, как кровоточащий, геморрагический, афтозный и т.д. Степени соответствия эндоскопических находок клиническим диагностическим понятиям обозначаются в следующем контексте: специфично, типично, предположительно, возможно, вероятно. СИСТЕМАТИЗАЦИЯ МАТЕРИАЛА ПО ТЕРМИНОЛОГИИ И ПОНЯТИЯМ ПО OMED Рекомендуемые термины сопровождаются нумерацией (классификационные номера): первая цифра соответствует разделу. Вторая цифра в классификационном номере от 1 до-6 соответствует следующим характеристикам: 1. Полость. 2. Содержимое. 3. Стенка. 4. Перистальтика. 5. Слизистая. 6. Геморрагии. 7. Плоские повреждения. 8. Выступающие в просвет. 9. Углубленно-приподнятые повреждения (дефекты). Последующие цифровые обозначения классифицируют сами повреждения, они соподчинены разделам от 1 до 6. Глава 7 (лапароскопия) имеет иную структуру в соответствии с исследуемым органом брюшной полости. Эндоскопическое заключение базируется на трех последовательных этапах: 1. Описание. 2. Интерпретация. 3. Окончательная диагностика, включая результаты гистологического и цитологического исследования. 1. Описание. Как чисто визуальный способ эндоскопия описывает макроскопические находки внутренней части желудочно-кишечного тракта или брюшной полости, базируясь на оценке: поверхности, цвета слизистой или серозы, движения стенок органов, их размеров, 9 и выявленных повреждений. Поэтому, описательная часть должна содержать чисто описательные термины, соответствующие макроскопическим находкам. Не нужно использовать описательную терминологию, не имеющую визуальной основы, например: гистологические или иные термины типа хронический, в которых не содержится визуально определяемой информации. 2. Интерпретация: Интерпретация результатов осуществляется с учетом клинической диагностики и отражается в заключении. При этом интерпретация должна содержать ответы на вопросы, обозначенные в показаниях к исследованию. 3. Окончательная диагностика: В принципе, для окончательной диагностики используется соответствующий способ, например: биопсия. Именно поэтому эндоскопическая терминология, рекомендованная OMED, не идентична полностью диагностической классификации болезней, представленной в Международной Классификации болезней и причин смерти (МКБ-10). NOTA BENE: Для терминов, рекомендованных к исключению, отмечено обозначение (Исключить или Избегать). Основные термины и определения. 1.1. Просвет: Оценка просвета основана на характеристике: формы, тонуса, эластичности, растяжимости. 1.1.1. Нормальный 1.1.2. Увеличенный 1.1.2.1. Растянутый: Переходящие увеличения калибра вследствие инсуфляции. 1.1.2.2. Расширенный: увеличение калибра вследствие гипотонии, ахалазии или дистальной обструкции. 1.1.3. Сужение: Может уменьшаться весь просвет полого органа или только его части Уменьшение просвета может быть частичное (сужение) или полное (закупорка), 1.1.3.1. Восстанавливающееся (функциональное, обратимое) сужение: 1.1.3.1.1. Сокращение: физиологическое функциональное сужение просвета вследствие перистальтических волн или вследствие сокращения сфинктера. Расслабление можно достичь с помощью инсуфляции воздухом или непрерывным эндоскопическим давлением. 1.1.3.1.2. Спазм: Нефизиологическое функциональное сужение просвета. Расслабление можно достичь с помощью покоя или спазмолитиков. 1.1.3.2. Невосстанавливающиеся (органическое, необратимое) сужение 1.1.3.2.1. Стеноз (стенотическое): Постоянное сужение просвета или сфинктера. 1.1.3.2.2. Стриктура (стриктурное): Синоним со стенотическим, используется для обозначения короткого (менее 1 см) нерастяжимого сегмента в полых органах. 1.1.3.2.3. Закупорка (окклюзия): полное закрытие просвета. 1.1.3.2.4. Обструкция (непроходимость): Частичная или полная закупорка просвета вследствие блокирования его каким-то 10 препятствием в просвете. 1.1.4. Мембраны. 1.1.4.1. Оболочка, клапан: Тонкая хрупкая ткань в виде кольца или диафрагмы в просвете, может быть врожденной или преобретенной. 1.1.4.2. Кольцо: Упругая мембрана в виде кольца в просвете 1.1.5. Грыжа и пролапс: Ретроградное или антеградное расположение слизистой или всей стенки; может быть скользящим или внутриорганным. 1.1.6. Деформация: Необычная форма просвета, чаще всего с некоторым сужением. 1.1.6.1. Деформация при сдавлении (компрессионная): Возникает при давлении соседних органов или образований. Уменьшение просвета сочетается с неизмененной слизистой и иногда с видимой перистальтикой. 1.1.6.2. Деформация при изменении стенки (слизистой): Отмечается устойчивое изменение самой стенки полого органа с потерей ее эластичности и отсутствием (снижением) перистальтической активности, например: при рубцевании или неоплазме. 1.1.7. Область сфинктеров 1.1.7.1. Норма. 1.1.7.2. Зияющий: Постоянно открытый в процессе всего исследования. 1.1.7.3. Ассиметричный: Частичное изменение циркулярности при открытии. 1.1.7.4. Спастический (гипертонический): Определяется увеличение тонуса более обычного при вхождении и продвижении эндоскопа. 1.1.7.5. Дискинетический: Определяется необычное функциональное состояние. 1.1.7.6. Стенотический: Ригидное уменьшение просвета в области сфинктера, требующее усилий при прохождении эндоскопа. 1.1.7.7. Окклюзионный: Полное закрытие просвета без возможности прохождения эндоскопа. 1.2 Содержимое. 1.2.1. Слюна 1.2.2. Сок: 1.2.2.1. желудочный, 1.2.2.2. панкреатический, 1.2.2.3. кишечный. 1.2.3. Желчь. 1.2.4. Фекальные массы. 1.2.5. Слизь. 1.2.6. Кровь: 1.2.6.1. свежая, 1.2.6.2. коагулированная (сгустки), 1.2.6.3. измененная. 1.2.7. Гной. 1.2.8. Камни. 1.2.8.1. сладж (осадок). 1.2.9. Экзогенный материал: 1.2.9.1. пища: Если в просвете обнаружена пища без установленной причины, т.е. полость должна быть пустой – это является диагностическим признаком. 1.2.9.2. Безоар (см. 3.2.9.2). 11 1.2.9.3. 1.2.9.4. Инородное тело (см. 2.2.9.4). Шов: (см. 5.2.9.4) используются оба: шовный материал и шовная нить. Паразиты. 1.2.9.5. 1.3. Стенка 1.3.1. Эластичность стенки: 1.3.1.1. эластичная стенка: Оценивается по спонтанному движению, изменениям контура перистальтики и движениям, провоцируемым дотрагиванием или инсуфляцией. 1.3.1.2. ригидная: (неэластичная стенка) Отсутствуют спонтанные и провоцируемые движения стенки. 1.3.2. Растяжимость стенки: 1.3.2.1. нормальная. 1.3.2.2. сниженная: Отмечаются затруднения в растяжении просвета при инсуфляции. 1.4. Перистальтика: 1.4.1. Нормальная Ритмические круговые перистальтические волны это также показатель эластичности стенки. 1.4.2. Уменьшение или отсутствие, 1.4.3. Усиление: Более выраженные, углубленные и быстрые волны перистальтики. 1.4.4. Ретроградная: Реверсивные перистальтические движения стенки может быть доказана наличием рефлюкса. 1.4.5. Рефлюкс: Ретроградное движение и поступление содержимого из нижележащих отделов в вышележащие через сфинктер. 1.5.Слизистая: 1.5.1. Нормальная: Слизистая характеризуется по цвету, блеску, поверхности, складкам и секреции. Цвет: розовый или красный в зависимости от васкуляризации, растяжения при инсуфляции, степени освещенности и аппаратуры наблюдения. Блеск: блестящий, отражающий свет. Поверхность: гладкая. Текстура: слабо выраженный сосудистый рисунок может быть виден при исследовании с увеличением. Складки: вид зависит от исследуемого органа и участка. Секреция: слизь в виде тонкого слоя является уникальной характеристикой всей кишечной трубки. Пищеварительный сок присутствует в зависимости от участка. 1.5.2. Бледная: Более бледная, чем нормальная в соответствующем участке. Предполагает наличие анемии. 1.5.3. Атрофичная Бледная, плоская слизистая с хорошо видным подслизистым сосудистым рисунком, однако, такая же картина отмечается при перерастяжении стенки. 1.5.4. Зернистая (гранулярная) (избегать: status rnammillaris). Зернистость в принципе является обычной, непатологической находкой в участках, соответствующих столбчатому эпителию (например: в зоне желудочных желез), однако грубо выраженная зернистость - это патологический признак. 1.5.5. Пестрая Потеря нормальной окраски с серо-грязными пятнами, зачастую это результат анемии или атрофии. 1.5.6. Красная (гиперемированная) (Избегать: поверхностный/ая) 12 1.5.6.1.1. Эритема: локально красная слизистая. 1.5.6.1.2. Эритема в виде булыжной мостовой (см. 3.5.6.2). 1.5.7. Застойная: Избегать: поверхностная или гипертрофическая). Сочетание гиперемии, отека и эксудации: слизистая красная, набухшая, легкоранима, с увеличенным количеством слизи, пятнами белого или желтого эксудата, увеличенными складками, сосуды при этом не видны. 1.5.8. Афтозная/изъязвленная: Красная или застойная слизистая с множественными поверхностными или углубленными дефектами. 1.5.9. Воспаленная слизистая Гиперемия, застой и другие изменения текстуры и цвета отмечаются при воспалении, однако макроскопические отличия воспаления от функциональной реакции слизистой являются не специфичными. Эндоскопия может дать лишь информацию о наличии воспаления. 1.5.10. Кровотечение: Термин "кровотечение" включает все манифестированные проявления клинического и эндоскопического плана, как при остром, так и при продолжающемся кровотечении. Активное (продолжающееся) кровотечение относится к ситуации поступления крови в полость кишечной трубки. Период продолжающегося интрагеморрагическим периодом, при этом: кровь жидкая или частично свернувшаяся. Постгеморрагический период обозначает состояние с остановившимся активным кровотечением. В этот период кровь в полости изменена: кофейная гуща (1.6.3.2), мелена (1.6.4.2.3), пристеночный сгусток (1.6.3.1.2); на слизистой могут быть обнаружены признаки недавнего кровотечения (1.6.3.3 - 1.6.3.6). 1.6.1. Манифестация (проявления активного кровотечения): Может затруднять оценку повреждений, однако кровь может быть смыта и удалена, при этом становится возможным увидеть повреждения, вызвавшие кровотечение. 1.6.1.1. Кровоточащая точка в слизистой - Кровь вытекает через отверстие в слизистой. 1.6.1.2. Кровоточащее пятно: Кровотечение на слизистой от 1.0 до 5.0 мм в диаметре. 1.6.1.3. Локальное кровотечение: Кровотечение на слизистой поверхности более чем 5.0 мм в диаметре. 1.6.1.4. Диффузное кровотечение: В кровотечение вовлечена значительная часть слизистой органа или вся слизистая (плачущая слизистая). 1.6.2. Виды кровотечений: 1.6.2.1. Просачивание (капельное): Алая кровь, истекающая с видимой неизмененной слизистой. 1.6.2.2. Потоком: Кровь, текущая от места повреждения. 1.6.2.3. Струйное: Быстрое кровотечение, проявляющееся пульсирующей струёй, признак артериального кровотечения. 1.6.2.4. Массивное: Большая потеря крови, невозможно точно определить место кровотечения на слизистой. 1.6.3. Признаки кровотечения: Указывают на недавнее или продолжающееся кровотечение. 16.3.1. Тромбы: 1.6.3.1.1. Тромбы в полости, 13 Пристеночный тромб: Тромб, прикрепленный к участку повреждения слизистой. 1.6.3.1.3. Часовой (свежий) тромб: Пигментированный тромб любого цвета на плоской язвенной поверхности, может симулировать видимый сосуд. 1.6.3.2. Кофейная гуща: Темная жидкость вследствие превращения крови в гематин в кислой среде. 1.6.3.3. Петехия (Красная точка или пятно): вследствие субэндотелиальной капиллярной дилятации или геморрагий, в случаях активного кровотечения не используется. 1.6.3.4. Экхимоз: Большая область внутрислизистой геморрагии. 1.6.3.5. Черное Пятно: Черное пятно или точка вследствие превращения гематина. Предполагает наличие позднего периода кровотечения. 1.6.3.6. Геморрагическая эрозия: (исключить: острая или неполная эрозия). Линейный или овальный дефект слизистой покрытый красно-коричневой гематиновой коркой. Не использовать в случаях острого кровотечения, когда дефект не обнаруживается или имеются петехии. 1.6.3.7. Простое язвенное (см, 3,6.3.7). 1.6.3.8. Видимый сосуд: Бледное выпячивание на поверхности язвы, аналогичное цвету поверхности язвы; блестящий, в виде жемчуга или полупрозрачный; эти находки указывают на высокий риск повторного кровотечения. 1.6.4. Причины кровотечения. 1.6.4.1. Травматическое (артефактное): Кровотечение в результате повреждения эндоскопическими инструментами. Обычно это происходит в узких сегментах и трудных участках, таких, как глоточно-пищеводное устье, кривизна желудка, пилоруса, петля толстой кишки. Кровоточащие места выглядят как группированные или единичные трещины. Кровь сначала светлая и жидкая, потом может коагулироваться. 1.6.4.1.1. Рыхлая слизистая: Увеличенная склонность к кровотечениям после контакта с эндоскопом (контактная кровоточивость). 1.6.4.2. Неуточненная (транспортированная) кровь: 1.6.4.2.1. Светлая или коагулированная кровь, или в виде кофейной гущи в просвете: Кровь можно обнаружить в просвете любого органа, но это не означает, что источник кровотечения находится в этом органе. 1.6.4.2.2. Гематошизия (знтероррагия): Свежее (красное) кровотечение из прямой кишки. 1.6.4.2.3. Мелена: Черный стул из прямой кишки вследствие измененной крови. 1.6.4.2.4. Скрытая кровь: Может обнаруживаться только при химическом анализе крови (6.6.4.2.4). 1.6.4.3. Слизистое кровотечение, нетравматическое: В межгеморрагическом периоде возникает как манифестация острого кровотечения (1.6.1), в постгеморрагическом периоде как специфический признак. В противоположность травматическому кровотечению, проявления возникают в местах не тронутых инструментами. 1.6.4.2.5. Геморрагипатия: (исключить. Геморрагическая, эрозивная). Множественные манифестации кровотечения из слизистой, обычно не в одной стадии эволюции. 1.6.3.1.2. 14 Локализированные кровотечения: Любое повреждение может сопровождаться острым кровотечением из самого поврежденного участка, из ближайшего участка или из отдаленных повреждений слизистых. Минимальные повреждения, такие, как эрозии в межгеморрагическом периоде, покрыты кровью и не могут быть установлены до остановки кровотечения. Большие дефекты, такие как язвы и опухоли, могут быть обнаружены даже при струйном кровотечении. В постгеморрагическом периоде проявления, указывающие на источники кровотечения, могут быть следующими: (1) раннего кровотечения - прилипший к стенке тромб, (2) позднего кровотечения - черные пятна, сохраняющиеся несколько дней. Плоские повреждения: Описываются следующие характеристики: число, форма, размер, основания, края, поверхность, окружения. 1.7.1. Точечные: Очень локальные повреждения менее 1.0 мм в диаметре. 1.7.2. Пятно: Небольшой участок отличный по цвету и текстуре от остальной слизистой. Может быть признаком гетеротопический и дистопической слизистой (2.7.2; 3.7.2:4.7.2). 1.7.2.1. 1.7.2.1. Эритема (см. 1.5.6.1). Депозит (наложение): Эксудат, вязкая слизь, фибрин, гной, кандиды и т.д. на поверхности слизистой. 1.7.3.1. Псевдомембрана Большие участки депозита. Бляшка: Участок измененной слизистой с неправильной наружной границей. Афта - (Исключить: хроническую полную или неполную эрозию). Желтое или белое пятно, часто окруженное красным валиком на утолщенной складке. Это соответствует гистологическим изменениям, включающим острое и хроническое воспаление с или без фибринозно-гнойного эксудата на поверхности. Маленькая афта с приподнятым краем - это афтозная папула (1.8.5.3). Инфильтрация. Плоская или слегка приподнятая область, в которой слизистая и стенка изменены или заменены другой тканью. Складки уплощены, стенка ригидна. Инфильтрация может быть результатом воспаления, склероза или неоплазмы. Сосудистая картина и сосудистые повреждения. 1.7.7.1. Нормальная сосудистая картина: Сеть подслизистых сосудов видна через слизистую. Проявления зависят от органа, подвергшегося исследованию. 1.7.7.2. Неразличимая сосудистая картина: Исчезновение сосудистой картины возникает как результат гиперемии, застоя или воспаления. 1.7.7.3. Выступающая (яркая) сосудистая картина: Отмечается при истончении слизистой, при растяжении или атрофии. 1.7.7.4. Ангиоэктазия: Красные структуры различного размера и формы 1.6.4.4. 1.7. 1.7.3. 1.7.4. 1.7.5. 1.7.6. 1.7.7. 15 - точка, пятно, звезда, как и результат васкулярной малформации (нарушения развития сосудов), могут быть одиночные или множественные, врожденными или приобретенными. См. приложение 1В. 1.7.7.5. Телеангиоэктазия: Красные пятна с неразличимыми краями, белеющие при надавливании, отмечаются на слизистой или коже, типично для врожденной телеангиоэктазии (болезнь OslerRendu-Weber). 1.7.8. Меланоз: Черно-коричневые или черного цвета пятна измененного пигмента в слизистой (6.7,8), Не используется для описания отложений гематина в слизистой в постгеморрагическом периоде. 1.8. Выступающие (выбухающие) повреждения: 1.8.1. Складки 1.8.1.1. Норма: Складки образованы вследствие несоответствия поверхности слизистой и подлежащей стенки. Типичное их свойство - пластичность (аутопластика), т.е. изменение размеров и формы при растяжении полости. Степень пластичности различна в разных областях пищеварительной трубки. 1.8.1.2. Неразличимые (уплощенные) складки: (Исключить; атрофию слизистой), Исчезновение или уменьшение складок является результатом растяжения стенки или атрофии. 1.8.1.3. Увеличенные (Исключить; гипертрофия, гиперплазия). Необычно большие, но пластичные складки с неизмененной слизистой обычно это не патология. 1.8.1.4. Застойные (Исключить: гипертрофические). Увеличенные гиперемированные и отечные складки, иногда с эксудатом и афтозными повреждениями на верхушке. Обычно это следствие раздражения или воспаления, но может быть вторичным по отношению к функциональным нарушениям. 1.8.1.5. Гигантские (Исключить: гиперплазия, гипертрофия). Широкие, извитые, индуративные складки, обычно с неизмененной слизистой. 1.8.1.6. Деформированные (см. 3.8.1.6). 1.8.2. Зернистые (гранулярные): Маленькие выпячивания на слизистой до 1.0 мм в диаметре. 1.8.2.1. Зернистая (гранулярная) слизистая (см. 1.5.4). 1.8.3. Узловые (нодулярные): Выпячивания на слизистой до нескольких мм в диаметре. 1.8.3.1. Узловая (Исключить: status mammilaris) (нодулярная) слизистая: Небольшие выпячивания различного размера, разбросанные по слизистой обычно как результат некоторых видов гиперплазий и гипертрофии. 1.8.4. Булыжная мостовая (Исключить; гипертрофия, гиперплазия). Крайняя степень нодулярной слизистой с утолщенными нерегулярными участками, припухлостью слизистой, разделенной углубленными бороздками. Типично для болезни Крона. 1.8.5. Папула (Исключить: полную хроническую зрелую эрозию). Коническое выпячивание слизистой от 0.1 см до 1.0 см в диаметре, часто множественное, типичное для оспенноподобной (папулезной) гастропатии (3.8.5.5). 1.8.5.1. Простая: Папула с неизмененной слизистой. 1.8.5.2. Умбиликальная: Папула с центральным углублением. 16 (Окружающие возвышения являются результатом фовеальной гиперплазии). 1.8.5.3. Афтозная: Приподнятая афта (1.7.5). 1.8.5.4. Геморрагическая: Папула с геморрагиями или отложением гематина в центре. 1.8.6. Полип: Выпячивание в полость на слизистой с четким отличием от окружающей слизистой. Оценивается: число, форма, размеры, поверхность, ножка. Полипы могут быть на ножке, Полуножке, на широком основании, но имеющем легко различимую демаркационную линию. Выпячивания без ножки, без четкой демаркации обозначаются как опухоли. По локализации полипы могут быть единичными (изолированными), Групповыми и множественными (полипоз). Полипоз Поражение значительной части органа полипами: в желудке - десятками, в кишечнике - сотнями или тысячами. 1.8.6.1. Полипоподобные образования: 1.8.6.1.1. Шовная гранулема: Выпячивание вокруг шва, нить может выступать из него. Некоторые выпячивания выглядят как полипы (шовный полип). 1.8.6.1.2. Слизистые петли: (Исключить: псевдополипы, воспалительные полипы). Выпячивание оставшейся слизистой над несколько изъязвленной поверхностью (обычно при колитах 6.8.6.1.2). 1.8.6.1.3. Псевдополип: Выпячивание, имитирующее полип. Не трактуется как слизистые петли. 1.8.7. Опухоль (масса): В широком смысле выпячивание любого размера и формы, однако, этот термин не используется для выпячиваний со специфическими характеристиками, такими как: складка, варикозно-расширенный сосуд, полип, киста, выпячивание от сдавления; никто не применяет этот термин к незначительным выпячиваниям, таким как зерно (гранула), узелок, папула. Опухоль - это описательный термин, не предрешающий результат гистологического исследования, но неопластическое происхождение обычно предполагается. Выпячивание обычно значительное (но может быть минимальным при инфильтративном типе), часто комбинируется с углублением (изъязвлением). Признаки, которые должны учитываться, включают (характерные признака стр. 107): размер, границы (край, кромка), окружение, поверхность. 17 Размер может быть получен измерением раскрытым пинцетом или измерительным приспособлением (устройством). У больших опухолей размер может быть определен сравнением с толщиной эндоскопа. В дополнение, должно быть дано в см. расстояние от соответствующих ориентиров, таких как резцы, пищеводное отверстие и т.д. 1.8.7.1. Подслизистая (Исключить: полип, полипоз или полипоподобная опухоль). Выпячивание на широком основании, покрытое слизистой. Доброкачественные (мезенхимальные) опухоли отличаются следующими симптомами; a) шатра; слизистая над опухолью может быть поднята пинцетом как шатер. b) симптом Шиндлера (Schindler); мостовидные складки, конвергирующие по направлению к опухоли. c) симптом подушки: вдавливание, производимое биопсийными щипцами (липома). 1.8.7.2. Полипоидная: Разговорное описание опухоли (обычно карцинома), которая по виду напоминает полип. 1.8.7.3. Ворсинчатая (Исключить: папиллярная (сосочковая), папилома). Выпячивание на широком основании с ворсинчатоподобной поверхностью и слизистой гиперсекрецией, иногда с древоподобными ответвлениями. 1.8.7.4. Грибовидная: Экзофитное выпячивание неправильной формы, часто значительного размера с бугристой поверхностью, которое может изъязвляться, кровоточить с очагами некроза. 1.8.7.5. Изъязвленная: Выпячивание с обширным изъязвлением, термин может быть заменен: изъязвление, возможно озлокачествление. 1.8.7.6. Инфильтративная (Исключить: скирр). Инфильтрация стенки, которая может выглядеть распухшей и ригидной. 1.8.8. Сосудистые выпячивания: 1.8.8.1. Гемангиома: Полипоподобное или опухолеподобное синевато красное выпячивание. Как взаимно исключающее может быть змееподобное собрание сосудов. Биопсия противопоказана. 1.8.8.2. Варикоз: В основном многочисленный, расположенный преимущественно в нижней части пищевода, свода желудка и анального канала, изредка в прямой кишке или в кишечнике. Классификацию и стадийность смотри: Пищеводный варикоз (2.8.8.2) и геморрой (6.8.8.2). 1.8.8.3. Флебэктазия Расширенная извитая вена. 1.8.9. Внешнее сдавливание: Выпячивание, вызванное с давлением окружающим органом или массой. Эндоскопическая картина такая же, как и при слизистой опухоли, но размер и форма выпячивания изменяется от сдавления, 1.9. Углубленные повреждения (дефекты): 1.9.1. Разрыв. Трещина: Узкий разрыв или трещина, покрытые кровью или фибрином. Термин разрыв относится к дефекту в нормальной ткани, трещина - в измененной ткани. 1.9.2. Эрозия: Поверхностный слизистый дефект слизистое повреждение с типичными признаками лучше характеризуется соответствующими описательными терминами. Термин эрозия не может быть использован в случае активного кровотечения, когда кровь не дает увидеть повреждение (1.6.1.3). 18 1.9.3. Язва: Означает (вероятно)доброкачественный дефект в стенке органа. Следующие признаки должны учитываться (характерные признаки стр.17): количество, конфигурация, основа, граница, окружение, расположение. 1.9.4. Изъязвление Описательный термин, означающий дефект или дефекты в (возможно) патологической ткани; изъязвление выпячивания, изъязвленная опухоль (1.8.7.5.). 1.9.5. Изъязвленная слизистая (1.5.8). 1.9.6. Рубец: Обычно легкое вдавление или деформация слизистой, часто с конвергирующими (звездчатой формы) складками, обозначает перенесенную язву. 1.9.7. Патологические отверстия. 1.9.7.1. Дивертикул: Отверстие в слизистой, часто пенетрирующее в стенку; отверстие меняется при движении стенки. 1.9.7.1.1. Псевдодивертикул: Вторично образующийся в результате повреждения или некроза. 1.9.7.1.2. Фистула: Неправильное ответвление из измененной слизистой, соединяющееся с другими участками слизистой. Через этот ход проходит газ, жидкость, гной или кал из полости кишки, особенно при кашле, движениях и т.д. 1.9.7.1.3. Стома (операционная): Хирургически сконструированное отверстие (5.9.6.3). 1.9.7.1.4. Перфорация: Отверстие в окружающую полость (например: плевральную, перитонеальную). ПРИЛОЖЕНИЕ №1. A. СЛИЗИСТЫЕ ПОВРЕЖДЕНИЯ. Многие слизистые повреждения описываются как эрозия, однако нецелесообразность использования этого термина в эндоскопии основывается на следующих причинах: 1) Многие слизистые повреждения не являются эрозиями при гистологическом исследовании (1.9.2.). 2) Гистологически эрозии являются поверхностными повреждениями и с трудом могут быть определены эндоскопически до тех пор, пока не использованы специальные методы, такие как увеличение и окраска. 3) Гистологические эрозии очень распространены и вызываются различными причинами, их гистологическая идентификация не доказывает, что они соответствуют повреждению, видному эндоскопически. 4) Эрозии являются по существу острыми дефектами, исчезающими быстро в результате регенерации эпителия шеечных желез; "хроническая эрозия" - это проблематичный термин. 5) Термин "эрозия" ничего не говорит о возникновении эрозии, он скрывает повреждения различного значения и происхождения. В эндоскопии повреждения не должны обозначаться предположительными гистологическими терминами, должны быть использованы описательные термины, адекватные эндоскопической картине. Соответствующие термины для слизистых повреждений включают: 19 Геморрагические повреждения, Плоские повреждения, Выступающие повреждения, приподнятые повреждения. Список их приведен ниже (не включены повреждения, расположенные под слизистой). I. Геморрагические слизистые повреждения: 1. Проявление активного кровотечения: кровоточащая точка 1.6.1.1. кровоточащее пятно 1.6.1,2. локализированное слизистое кровотечение 1.6.1.3., распространенное слизистое кровотечение 1.6.1.4. 2. Признаки кровотечения: Петехия 1.6.3.3., Кровоподтек (пропитывание тканей кровью) 1.6.3.4., Черное пятно 1.6.3.5., II. Плоские слизистые повреждения: Эритема 1.5.6.1., Точка стержень 1.7.1, Пятно 1.7.2., Отложение 1.7.3., Бляшка 1.7.4., Псевдомембрана 1.7.3.1., Афта 1.7.5.. III. Сосудистые слизистые повреждения. Ангиоэктазия 1.7.7.4. Телеангиоэктазия 1.7.7.4.1 IV. Выступающие слизистые повреждения Гранула 1.8.2. Узел 1.8.3. Папула (1.8.5.): простая 1.8.5.1. вдавленная 1.8.5.2. афтозная 1.8.5.3. геморрагическая 1.8.5,4. V. Вдавленные слизистые повреждения: Эрозия 1.9.2. B. СОСУДИСТЫЕ ВРОЖДЕННЫЕ ПОРОКИ И ПОВРЕЖДЕНИЯ: Ангиоэктазия 1.7.7.4.1. Телеангиоэктазия 1.7.7.4.1. Гемангиома 1.8.8.1. Варикозно расширенный сосуд 1.8.8.2. Флебэктазия 1.8.8.3. Лекция:№2 Показания и противопоказания к ЭФГДС, осложнения. ЭФГС делится на плановую и экстренную. Также существуют показания и противопоказания к плановой и экстренной ФГДС. Плановая ФГДС проводится: для установления диагноза при наличии клинической картины заболевания 20 любого из органов пищеварительного тракта. больным, у которых при профилактических осмотрах выявлены или заподозрены заболевания органов пищеварительного тракта на доклинической стадии их развития. с целью подтверждения диагноза (визуальная картина + при необходимости биоптат для морфологической верификации процесса). с целью уточнения локализации процесса, при установленном диагнозе для определения распространенности процесса, с целью оценки эффективности консервативной терапии и оперативного лечения, больным с анемией неясной этиологии, больным, идущим на плановое оперативное лечение /ССХ, травма и др./ для проведения лечебных и оперативных манипуляций через эндоскоп /местное лечение язв, полипэктомии, бужирозание и т.д./ определение секреторной топографии желудка /рН-метрия или интраоперационное окрашивание конго-рот перед антрум-резекцией. Противопоказания к плановой с ФГДС: I. абсолютные: острый инфаркт миокарда и острое нарушения мозгового кровообращения (эндоскопическое исследование у данной группы больных возможно через 1 месяц после перенесенных заболеваний по строгим показаниям); выраженная ССН и СЛН; стенокардия покоя; гемофилия. . II. относительные: острые воспалительные заболевания глотки, миндалин, средостения, ТБД; эпилепсия с частыми приступами и психические заболевания (таким больным исследование выполняется только под общим обезболиванием). Экстренная ФГДС показана при: кровотечениях из верхних отделов ЖКТ /для установления причины, интенсивности кровотечения. Местная остановка кровотечения через фиброскоп/; инородных телах верхних отделов ЖКТ /диагностика и удаление/; анастамозитах /проведение хлорвиниловой трубки за анастамоз для питания/; интраоперационная гастроскопия /источник кровотечения, локализация патологического очага/. Противопоказания к экстренной ФГДС: когда тяжесть состояния не позволяет выполнить оперативного лечения. когда результаты нашего исследования не влияют на тактику ведения больного /агональное или предагональное состояние/. !!! У больных с острым инфарктом, инсультом показания к экстренной ФГДС выставляются консилиумом из 3 человек, со всеми росписями в истории болезни. Подготовка больного к ФГС: Специальной подготовки к плановой ФГДС не требуется. Готовятся только больные со стенозами и кардиоспазмом 3-4ст. (промывания пищевода или желудка через зонд). Исследование выполняется под местной анестезией растворами дикаина, лидокаина или тримекаина / 0,5% - 1%/. 21 Техника исследования. Во время эндоскопического исследования положение больного на столе, на левом боку. После анестезии больному между зубами устанавливается пластмассовое кольцо. Врач берет проксимальный конец эндоскопа в левую руку, а дистальный - в правую. При повороте правой рукой рычага управления дистальный конец аппарата слегка сгибается, чтобы эндоскоп повторил анатомическую ось ротоглотки и не упирался в заднюю стенку. Слегка продвигая эндоскоп вперед /под визуальным контролем/, проводим аппарат в пищевод. Существует 6 способов проведения аппарата в пищевод: 1. эндоскоп подводится к устью пищевода под контролем зрения и по прошествии 2-5 секунд – устье пищевода откроется само; 2. также подвести эндоскоп к устью пищевода под контролем зрения, после этого начать инсуфляцию воздуха – устье пищевода рефлекторно откроется; 3. подвести эндоскоп к устью пищевода под контролем зрения и начать одновременную инсуфляцию воздуха и воды – устье пищевода также рефлекторно откроется; 4. подвести эндоскоп к устью пищевода под контролем зрения и осторожно «пропальпировать» дистальным концом аппарата устье пищевода – устье пищевода вновь рефлекторно откроется; 5. подвести эндоскоп к устью пищевода под контролем зрения и попросить больного сделать глубокий вдох – устье пищевода также рефлекторно откроется; 6. подвести эндоскоп к устью пищевода под контролем зрения, ввести в инструментальный канал катетер, подвести его к устью пищевода и подать по нему струю воды – устье пищевода также рефлекторно откроется. Никогда не стоит просить больного, как это делается практически везде, проглотить аппарат. Во время прохождения устья пищевода ощущается преодоление легкого сопротивления. Спешка, грубые и насильственные перемещения инструмента недопустимы. Особенно большой осторожности в этом отношении требуют больные ослабленные, истощенные, пожилого и старческого возраста. Инсуфляция небольших порций воздуха способствует расправлению просвета пищевода, и тогда хорошо видны продольные складки слизистой оболочки, соприкасающиеся своими вершинами. В грудном отделе складки почти исчезают. В месте перехода грудного отдела пищевода в брюшной, нередко отмечается кольцевидное сужение с небольшим расширением над ним. Однако слизистая оболочка этих участков не изменена. Расширяясь в дистальном направлении пищевод заканчивается пищеводножелудочным переходом, который представлен серой "каймой" характерного вида с неправильной зубчатой линией, так называемая Z-линия. Осмотрев кардиальный жом, эндоскоп перемещают в дистальном направлении в желудок. Важное значение при гастроскопии имеют постоянные анатомические образования: кардиальный жом, малая и большая кривизна желудка, угол желудка /по малой кривизне/, передняя стенка, задняя стенка, пилорический жом и отверстие привратника. 22 Для более четкой ориентировки целесообразно разделить желудок на отделы: кардиальный, субкардадьный, тело желудка, антральный, препилоричский, пилорический. Важным условием обеспечения визуализации желудка является адекватная инсуфляция воздуха. При гастроскопии необходимо учитывать не только анатомо-морфологические особенности /неизмененная слизистая оболочка, наличие эрозий, язв, опухоли, дивертикулов/, но и функциональное состояние его /активность перистальтики, ригидность стенки, количество и характер содержимого - кровь, "кофейная гуща", наличие желчи и др./. При обследовании желудка врач-эндоскопист должен придерживаться определенной схемы, соблюдая очередность осмотра всех отделов по мере продвижения эндоскопа в дистальном направлении и обратно. Существует множество вариантов такой схемы Наиболее типичная схема: преодолев кардиальный жом, эндоскоп перемещается по малой кривизне с осмотром ее и прилегающих к ней передней и задней стенок. Дойдя до привратника, более тщательно осматривается угол желудка, прибегая к инверсионной эндоскопии. Сущность инверсионной эндоскопии: эндоскоп продвигают к пилорическому отделу, интенсивно сгибают дистальный отдел и согнутой частью упираются в область большой кривизны антрального отдела желудка. Желудок, таким образом растягивается, малая кривизна выпрямляется. Поворотом рычага управления осматривают малую кривизну и угол. При извлечении аппарата тщательному исследованию подвергается большая кривизна, тело желудка, кардиальный отдел и субкардия. При умеренной инсуфляции воздуха в желудке почти всегда отчетливо обнаруживаются складки слизистой оболочки, более выраженные в верхнем отделе, выше угла желудка. Интенсивная инсуфляция воздуха способствует расправлению складок, которые могут исчезать почти полностью в антральном отделе. После осмотра желудка выполняют дуоденоскопию. Если осматривается только луковица 12 п.к. как область, наиболее подверженная различным патологическим процессам, говорят о бульбоскопии. При выполнении ФГС обычными гастроскопами осматривается луковица и ближайший постлуковичный отдел. Для осмотра всей 12 п.к. необходим специальный аппарат – дуоденоскоп с боковой оптикой, который применяется для осмотра БДС и манипуляций на нем. Техника бульбоскопии: Обнаружив отверстие привратника, котрый может иметь различную форму (овальная, зведчатая, в виде щели, неправильная форма в связи с рубцовой деформацией и т.д. и т.п.) аппарат с торцевой оптикой продвигают вперед одновременно инсуфлируя воздух и попадают в луковицу 12 п.к. Этот момент ощущается преодолением легкого сопротивления и как будто провал. При рубцовоязвенной деформации, сужении выходного отдела желудка вводить аппарат в 12 п.к. очень трудно и болезненно для больного. В таких случаях перед ФГДС требуется премедикация: анальгетики + спазмалитики и если есть возможность, то использовать для проведения ФГДС более тонкие гастроскопы (в частности – детские). Очень часто проведенное противоязвенное лечение улучшает проходимость пилоробульбарной зоны. Осложнения, которые встречаются при ФГДС: 23 3 группы: I. связаны с анестезией: крапивница, анафилактический шок. !!! должен быть в кабинете противошоковый набор. II. Связаны с введением эндоскопа (повреждения пищевода): ЗАПОМНИ!!! Больше 3-х попыток введения эндоскопа делать нельзя. Состояния, предраспологающие к травме: Ожоги пищевода (кислотные, щелочные и др.); Дивертикулы; Распадающиеся опухоли; Первым перфорацию пищевода должен заметить врач-эндоскопист (клиника развивается за 30 минут): При травме в\3 пищевода: Повышение температуры, Осиплость голоса, Подкожная эмфизема в области шеи и лица; Боли в горле при глотании (дисфагия). При травме грудного отдела пищевода: Боль в спине и одной из сторон грудной клетки, соответствующей травме; Симптомы дисфагии (осиплость голоса); Нарушение дыхания; Пневмоторакс; При травме абдоминального отдела пищевода: Боли в эпигастрии с иррадиацией в спину; Повышение температуры; Самое главное не отпускать больного из кабинета в течение 30 минут, если заподозрили префорацию. Пии сомнительной клинике необходимо для дифференциальной диагностики провести R-логическое исследование с помощью любого водорастворимого контраста – исключить затек. ЗАПОМНИ! Летальность пациентов с перфорацией пищевода прямо пропорциональна времени диагностики данного осложнения – если прошло 24 часа это 100% летальный исход. III. В результате манипуляций во время эндоскопии: Кровотечение во время выполнения биопсии; Осложнения сердечно-легочного характера; Аспирация желудочным содержимым (регургитация); Ретроградное вклинивание дистального конца аппарата в пищевод (при вклинивании аппарата в пищевод – параллельно гастроскопу провести в пищевод бронхоскоп или холедохоскоп и протолкнуть дистальный конец гастроскопа в желудок). Лекция № 3 КЛИНИЧЕСКАЯ ЭЛЕКТРОХИРУРГИЯ. (виды электрохирургии; правила пользования электрохирургическим оборудованием; осложнения; электрохирургия в лапароскопии; полипэкомия и ЭПСТ) I. Виды электрохирургии Различают монополярную и биполярную электрохирургию (ЭХ). При монополярной электрохирургиии проводником является всё тело больного. Электрический ток проходит от электрода хирурга к электроду пациента 24 (рис.№1). Рис.№1 Монополярная электрохирургия Ранее их называли активным и пассивным электродами соответственно. Однако мы имеем дело с переменным током, где нет постоянного движения заряженных частиц от одного полюса к другому, а происходят их быстрые колебания. Электроды хирурга и пациента различают между собой: по размеру, площади соприкосновения с тканями; относительной проводимости. Монополярная электрохирургия — наиболее распространённая простая и удобная система, как при "открытых", так и при лапароскопических вмешательствах. Её используют как для рассечения (резания), так и для коагуляции тканей. При биполярной электрохирургии генератор соединён с двумя активными электродами, смонтированными в одном инструменте. Ток проходит лишь через небольшую порцию ткани, зажатую между браншами биполярного инструмента (рис.№2). Рис.№2. Биполярная электрохирургия Биполярная электрохирургия менее универсальна, требует более сложных электродов, но более безопасна, т.к. воздействует на ткани строго локально. Работают только в режиме коагуляции. Пластину пациента не применяют. Её широкое применение ограничено отсутствием режима резания, выжигания поверхности и скоплением нагара на рабочей части инструмента. II. Правила пользования электрохирургическим оборудованием На любом этапе работы с электрохирургическим оборудованием необходимо понимать, что это достаточно сложный технический комплекс, который при неправильной эксплуатации несёт потенциальные проблемы для хирурга и пациента. Как заявила в 1984 г. Американская Ассоциация Операционных сестёр, "электрохирургическое оборудование более опасно для пациентов, чем любая другая электрическая медицинская техника в операционной". 25 Нельзя: применять электрохирургическое оборудование в качестве подставки для каких-либо предметов; использовать его вместо футбольного мяча, подвергая сильным сотрясениям. Со временем надёжность отдельных узлов генератора и компонентов цепи может снижаться, что, естественно, влияет на безопасность. Обязателен: ежегодный, ежемесячный; предоперационный контроль, описанный в прилагаемых инструкциях. Прибор и инструменты должны быть проверены до появления больного в операционной. Особое внимание уделяют целостности электродов и кабелей. Недопустимо использование инструментов с повреждённой изоляцией или надломанными проводами. Кабели, идущие от обоих электродов, не должны касаться тела пациента или операционного стола. Недопустимо их свёртывание в виде петель или наматывание на цапку в виде спирали (рис.№3). Это может индуцировать "шальные" токи в металлическом инструменте и привести к ожогу кожи. Рис.№3 Индуцирование "шальных" токов Состояние самого генератора должно быть проконтролировано оперирующим хирургом, как и готовность сигнализирующих и блокирующих систем. Недопустима проверка аппарата, уже подключённого к пациенту. Мощность на передней панели электрохирургического оборудования устанавливают заблаговременно, ориентируясь на предшествующий опыт. Следует применять минимальную мощность, достаточную для получения необходимого результата. Это безопаснее и уменьшает износа техники. Электроды с большой площадью рабочей части требуют большей мощности для получения желаемого результата. Поэтому оптимально использование электродов с небольшим размером рабочей части — игольчатых или петлевых. III. Подготовка пациента. В первую очередь необходимо выяснить, нет ли на поверхности тела или в теле больного металлических предметов, которые могут стать нежелательной и опасной точкой концентрации электрической энергии в ходе вмешательства: металлических скобок и скрепок, осколков, штифтов, имплантированных кардиостимуляторов и датчиков, вообще любых электропроводящих предметов. Это важно для выбора места расположения электрода пациента. В этом случае 26 принимают решение об использовании только биполярного режима либо отказываются от применения у данного больного. Особенно опасно применение у пациента с кардиостимулятором, т.к. это может привести к нарушению сердечного ритма. Этой категории больных электрохирургия не противопоказана, однако работать необходимо на малой мощности и в дискретном, предпочтительно биполярном режиме. Необходимо снять с пациента любые металлические предметы и украшения (серёжки, цепочки, кулоны, кольца), т.к. они могут стать источником концентрации тока на коже и вызвать её ожог. В месте предполагаемого расположения электрода пациента сбривают волосы. IV. Наложение электрода пациента Главные моменты: 1. выбор места наложения электрода, 2. гарантия его надёжного контакта с телом пациента. И то, и другое должно быть дважды проконтролировано оперирующим хирургом. Небрежность или неудачное расположение электрода относительно зоны операции чревато возникновением ожогов. В предполагаемом месте расположения электрода должно быть хорошее кровоснабжение, дабы обеспечить лучшую электропроводность. Поэтому электроды не располагают в области суставов, поверхностно расположенных костей скелета, на участках кожи с грубыми рубцами. Электрод помещают как можно ближе к зоне электрохирургического воздействия. При операциях на органах брюшной полости электрод располагают под ягодицами или на бедре. При торакальных вмешательствах, операциях на голове и шее его целесообразнее разместить под лопатками или на плече. При операциях на конечностях электрод располагают проксимально. Электрод должен быть надёжно фиксирован и плотно прилегать к коже всей своей поверхностью. Плотность соприкосновения обеспечивает либо тяжесть тела, либо фиксирующая повязка. Его смещение при перемене положения тела больного может быть опасно. V. Электрохирургия и горючие вещества. Согласно действующему положению, запрещается применять ВЧЭХ в одном помещении с горючими наркотическими веществами. Причиной взрыва могут стать: искрение контактов, высокая температура электрода, образование искр под электродом хирурга. Источником воспламенения могут стать дезинфицирующие или обезжиривающие вещества. Поэтому перед операцией и во время её проведения не следует применять: эфир, ацетон, бензин, спирт, спиртовые настойки и другие горючие вещества. VI. Осложнения высокочастотной электрохирургии и их профилактика Развитие возможных осложнений и опасности, возникающие при использовании ВЧЭХ, зависит от уровня подготовки медицинского персонала, от 27 совершенства приборов и инструментов, используемых в операционной. Именно в электрохирургии большая ответственность ложится на разработчиков, конструкторов и производителей оборудования. Полная безопасность пациента должна быть предусмотрена и обеспечена даже при неправильных действиях медицинского персонала. Истинная частота электрохирургических осложнений в мировой практике неизвестна, потому что врачи, как и столетия тому назад, не склонны афишировать свои неудачи. Поражение током низкой частоты Низкочастотные поражения делят на: электротравмы; К электротравмам относят ожоги, "знаки тока" и др. электроудары. Электрические удары — возбуждение живых тканей проходящим через них током, приводящее к судорожным сокращениям мышц. Прямым следствием такого удара может быть нарушение функции жизненно важных органов — паралич дыхания и кровообращения. Прохождение слабого тока низкой частоты через тело пациента вызывает стимуляцию мышц. Такое явление также принято считать электрическим ударом. Прохождение даже слабого тока через сердце может привести к его фибрилляции. Одна из возможных причин поражения НЧ током — неисправность электрохирургического генератора и других приборов и аппаратов, подключённых к пациенту в процессе операции. Другая причина поражения НЧ током — демодуляция высокочастотной энергии, которая возникает при контакте электрода хирурга с металлическими предметами, например, другими инструментами, ранорасширителями, троакарами. Клинически это проявляется сокращением мышц тела (наблюдали случай демодуляции, приведший к ранению левой подвздошной артерии при операции на малом тазу). Ожоги тканей Ожоги тканей — наиболее распространённое осложнение ВЧЭХ. Существует четыре механизма развития данного осложнения: 1. Ожог при непосредственной активной работе с тканями электродом, находящимся под напряжением, то есть нежелательное воздействие на посторонние ткани, оказавшиеся в операционном поле. 2. Ожог тканей электродом, находящимся под напряжением, но в момент прекращения электрохирургического воздействия, то есть когда хирург "забыл отпустить педаль". Ситуация парадоксальная, но встречающаяся, к сожалению, часто. 3. Ожог в области расположения электрода пациента. 4. Ожог как результат остаточного термического воздействия электрода на ткани после прекращения его активации. Нагревание тканей до 45°С не оказывает серьёзного повреждающего действия. При температуре 45—70°С степень деструкции зависит от длительности воздействия. При температуре 70—100°С наступает денатурация белка и гибель клетки, при 100°С испаряется внутриклеточная жидкость. при 200°С и выше клетки распадаются на неорганические вещества. Электрохирургическое воздействие происходит при температуре 100°С и выше. Туннелирование тока Ток идёт по пути наименьшего сопротивления. Предпочтительное направление включает насыщенные сосудами органы, сами сосуды, различные протоки и 28 кишечник. Такие структуры могут увеличивать плотность энергии путём туннелирования тока. Туннелирование считают причиной некроза полового члена (точнее, мочеиспускательного канала) при использовании монополярной электрохирургии при циркумцизии. Описан тромбоз сосудов скелетизированного семенного канатика при электрохирургическом иссечении оболочек яичка. VII. Особенности электрохирургии в лапароскопии. В середине восьмидесятых годов в мировой хирургии произошло событие, названное "Второй Французской Революцией". Стремительный прогресс видеотехники позволил выполнять радикальные хирургические вмешательства без широкого рассечения покровов через точечные проколы тканей под контролем видеомонитора. Новая эпоха предъявила особые требования к таким традиционным хирургическим процедурам, как рассечение и соединение тканей, остановка кровотечения. Общеизвестная цепочка скальпель-зажим-лигатура малоэффективна в эндохирургии, где прошивание и перевязка сосудов достаточно сложны, дороги и отнимают много времени. Без электрохирургии были бы немыслимы все преимущества лапароскопической технологии: Косметичность, малая травматичность, сокращение госпитального периода сроков потери трудоспособности, снижение частоты и тяжести осложнений. Высокочастотная энергия в лапароскопии имеет свои особенности и потенциальные проблемы, не существующие в "открытой" хирургии. Большинство хирургов с трудом понимают и верят в реальность этих проблем до тех пор, пока не возникнут тяжёлые осложнения. По данным опроса, проведённого в октябре 1993 г. на заседании Американской Коллегии Хирургов, 18% врачей заявили, что они на личном опыте столкнулись с электрохирургическими ожогами в лапароскопии. Эндохирургия имеет следующие особенности: Видимое пространство ограничено, повреждения могут происходить за рамками экрана монитора или лапароскопа. Хирург работает в условиях двухмерного изображения. Эндохирургия представляет дистанционный способ воздействия на ткани. В работе врачи используют непривычные для "открытой" хирургии инструменты. Рабочее пространство внутри брюшной полости ограничено, поэтому нередко инструменты по ходу операции контактируют с другими органами и между собой. Осложнения могут проявить себя на поздних сроках. (например, поверхностный ожог стенки кишки не проявляется клинически на протяжении 3—5 дней до наступления перфорации органа и развития перитонита). Общие правила применения ВЧЭХ в эндоскопии 1. Электрод, особенно его изоляция, должны быть тщательно осмотрены перед каждой операцией. 2. При малейшем подозрении на нарушение изоляции электрод удаляют из операционной. 29 3. Генератор включают до операции, его исправность контролирует оперирующий хирург. 4. На генераторе устанавливают минимальные цифры мощности, обеспечивающие необходимое воздействие. 5. Дважды проверяют правильность расположения электрода пациента. 6. Введение электрода через троакар производят осторожно, помня о сохранности диэлектрического покрытия; этот же принцип соблюдают при очистке, дезинфекции и стерилизации инструмента. 7. При работе строго соблюдают следующую последовательность действий: a) Электрод, подключённый к кабелю, через троакар под контролем видеомонитора вводят в брюшную полость. b) Ткань захватывают инструментом и по возможности приподнимают (отводят) над окружающими образованиями. Направление тракции должно быть выдержано строго по оси инструмента, внутрь троакара. В другом случае (гемостаз шарообразным электродом) хирург просто касается инструментом тканей. c) Нажатием на педаль подают напряжение в одном из выбранных режимов. Хирург делает это только после создания замкнутой цепи, т.е. инструмент должен соприкасаться с тканью. d) Производят резание или коагуляцию. e) Сразу же после окончания воздействия подачу тока прекращают (педаль отпускают). f) Инструмент извлекают из брюшной полости, помня о том, что электрод сохраняет опасную температуру ещё на протяжении 2—4 секунд. 8. Следует избегать использования ВЧЭХ вблизи таких металлических предметов, как эндохирургические инструменты, клипсы, троакары. СОЗДАНИЕ ОТКРЫТОЙ ЦЕПИ ПОД НАПРЕЖЕНИЕМ В ЭИДОХИРУРГИИ КРАЙНЕ НЕЖЕЛАТЕЛЬНО. Даже если электрод хирурга находится в контакте с тканью, т.е. цепь замкнута, напряжение заметно возрастёт по мере обезвоживания тканей и увеличения их сопротивления. Повреждение внутренних органов в эндохирургии может произойти в двух зонах. 1) В зоне эндоскопического обзора. 2) Вне зоны эндоскопического обзора. 1. Повреждения в зоне эндоскопического обзора. Эти осложнения обычно связаны с дефектами хирургической техники. Они могут быть обусловлены неправильными движениями электрода, находящегося под напряжением, или использованием электрохирургии непосредственно в зоне расположения жизненно важных структур. Типичная ошибка начинающего эндохирурга — "размахивание" электрохирургическим инструментом в полости. Если движение электрода производят не внутрь троакара, а в сторону, повреждение органов становится более вероятным. Именно таков наиболее частый механизм ранения диафрагмы и двенадцатиперстной кишки при лапароскопической холецистэктомии (ЛХЭ), мочевого пузыря и забрюшинных сосудов в гинекологии, слепой кишки при лапароскопической аппендэктомии (ЛА). Другой вариант — повреждение при работе в зоне расположения жизненно важных структур. При многих заболеваниях нормальная анатомия органов существенно изменена, что увеличивает риск электрохирургических повреждений. 30 Повреждения вне зоны эндоскопического обзора. Основные типы повреждений. 1. Дефект изоляции электрода. 2. ЁМКОСТНОЙ "пробой" электроэнергии. 3. Прямой "пробой" электроэнергии. Тип 1 — дефект изоляции электрода. Эндохирургические электроды имеют специальное диэлектрическое покрытие, предотвращающее схождение тока на троакар или на посторонние органы. Благодаря этому мощность высвобождается только на оперируемые ткани через рабочий конец, лишённый изоляции. Даже небольшой, не видимый глазом дефект может привести к освобождению 100% энергии на прилежащие органы и ткани в зоне, не доступной обзору. Тем не менее, на сегодня наилучший способ проверки износа — осмотр. Факторы, способствующие разрушению изоляции. Обработка, дезинфекция и стерилизация инструментов. Трение о клапан или конец троакара в процессе операции. Создание "открытой" цепи, когда нагрузка на изоляцию резко возрастает. Опыт зарубежных и отечественных хирургов показывает, что наиболее часто нарушения изоляции возникают на одноразовых инструментах при их многократном использовании. Изоляция на них менее надёжна. Хирург, забывая о возможном нарушении целостности инструмента, подаёт максимальную мощность генератора. Хотя и не существует доказательств того, что после стерилизации одноразовые инструменты оказываются непригодными, их не следует применять повторно. Если это происходит, то гарантии производителя в случае неисправности утрачивают силу. Во всяком случае, в Великобритании Акт о Защите Потребителей (1987 г.) возлагает ответственность как на хирурга, так и на медсестру, если инструмент применяют в противоречии с инструкциями производителя и происходит повреждение. Агентства по медицинскому страхованию отмечают, что расходы в этом случае превышают всякую предполагавшуюся экономию средств. Опасность нарушения изоляции зависит от расположения дефекта (рис.№4). Рис.№4. Зоны поражения в эндохирургии Наиболее часто это происходит в дистальной части электрода (зона 1) в результате повреждения инструмента в момент проведения через клапан троакара и постоянного термического воздействия. Хотя ткани в зоне 1 расположены в поле зрения хирурга, нарушение изоляции может привести к повреждению кишечника или жёлчного протока. Наконец, дефект изоляции ведёт к заземлению и сбросу энергии на другие ткани, например, на поверхность печени при ЛХЭ. В этом случае эффективность коагуляции на рабочем конце инструмента, естественно, будет потеряна. Зона 2 представляет часть электрода, расположенную вне троакара и недоступную обзору. Повреждения изоляции здесь наиболее опасны. Нарушение изоляции в зоне 3 при работе с пластмассовыми троакарами не фиксируется. Происходит демодуляция с выработкой тока низкой частоты, что вызывает нейромышечную стимуляцию, подёргивание мышц брюшной стенки и диафрагмы. Возникают помехи на видеомониторе. В этой ситуации опытный хирург может заподозрить нарушение изоляции. К сожалению, нарушение изоляции и повреждения кишечника могут не 31 сопровождаться вышеуказанными признаками и привести к развитию кишечной непроходимости, перитонита или гнойных осложнений. И, наконец, дефекты изоляции в зоне 4 (ручке электрода) связаны с недостатками технического исполнения инструмента и могут вызвать ожог кисти хирурга. Т.к. при использовании пластмассовьк троакаров не бывает признаков повреждения изоляции, большинство хирургов поддерживают применение металлических троакаров. В настоящее время отечественные фирмы разрабатывают для электрохирургических инструментов принципиально новое прочное металлическое покрытие, имеющее заземление. Пока эти инструменты находятся на апробации, а сам принцип — в стадии осмысления. Тип 2 — ёмкостной "пробой" электроэнергии. Ёмкостной "пробой" — эффект, при котором электрическая энергия передаётся через неповреждённую изоляцию в расположенные рядом проводящие материалы благодаря электростатическому полю. Вызовет ли "шальная энергия" какие-нибудь клинические проявления, зависит от двух факторов: 1. Общее количество энергии, производимое ёмкостью. 2. Концентрация потока во время его прохождения к электроду пациента. Ёмкостной эффект появляется без прямого электрического контакта и дефектов изоляции. В эндохирургии такой эффект можно наблюдать при активации электрода, находящегося внутри рабочего канала операционного лапароскопа. Прохождение тока по электроду индуцирует ток на металлическом троакаре или лапароскопе, который может сойти при соприкосновении с внутренним органом, например, петлёй кишки. Ёмкостной эффект возрастает в режиме коагуляции и меньше выражен при резании тканей (низкое напряжение). При использовании цельнометаллических троакаров "шальная энергия" ёмкостного потока не приводит к развитию электротермических повреждений внутренних органов даже при подаче большой мощности, т.к. энергия безвредно рассеивается через ткани передней брюшной стенки. Принципиально иная ситуация возникает при использовании комбинированных (металл-пластмасса) или металлических троакаров, но с пластмассовыми фиксаторами в передней брюшной стенке. Такие одноразовые устройства были в изобилии выпущены фирмами-производителями эндохирургического оборудования без понимания физики тока и возможных последствий. При использовании комбинированных троакаров брюшная стенка контактирует только с неэлектропроводным пластмассовым фиксатором, и "шальные токи" ёмкостного эффекта концентрируются на стенке троакара. Далее индуцированный ток может разрядиться на внутренние органы (например, кишечник) при их соприкосновении по ходу лапароскопической операции (рис.№5). Повреждение кишечника — одно из наиболее тяжёлых осложнений лапароскопии — наблюдается с частотой 0,1%. Правда, в эту статистику включены не только электрохирургические, но и механические повреждения органов иглой Вереша или стилетом троакара. Коварство этого осложнения состоит в том, что оно может проявиться лишь через несколько дней после операции и привести к развитию разлитого перитонита, с которым не всегда удаётся справиться. Поэтому летальность после таких повреждений, по данным мировой статистики, составляет 25%, что превосходит смертность от троакарных повреждений аорты и нижней полой вены. 32 Рис.№ 5. Использование пластмассового фиксатора с металлическим троакаром опасно. Тип 3 — прямое пробивание Под прямым пробоем понимают ситуацию, при которой активный электрод касается других металлических инструментов, например лапароскопа, в пределах брюшной полости (рис.№6). Рис. №6 Прямое пробивание на лапароскоп В этом случае может произойти прямая передача энергии (пробой) с электрода через лапароскоп на другие ткани, например на стенку кишки, по длиннику лапароскопа. Специальные исследования показали, что цельнометаллические троакары безопасно рассеивают по брюшной стенке потоки прямого пробоя даже при мощности 100 Вт. Пластмассовые троакары менее безопасны даже при мощности 15 Вт. Работа электродом происходит на расстоянии 2—4 см от конца лапароскопа, и случайный контакт вполне вероятен. Если происходит активирование лапароскопа, металлический троакар, через который введена оптика, рассеивает "шальную" энергию через брюшную стенку. Пластиковый троакар изолирует энергию от брюшной стенки и концентрирует её передачу на органы брюшной полости. Таким образом, металлические многоразовые троакары не только дешевле, но и безопаснее пластмассовых. В лапароскопической хирургии для создания необходимого пространства, как правило, накладывают пневмоперитонеум путём введения в брюшную полость газа, который должен быть инертным и не поддерживать горения. Наиболее дешёвым и доступным является углекислый газ. Применение кислорода категорически запрещается из-за его способности к возгоранию с взрывом при образовании электрической дуги. Использование воздуха операционной допустимо, но имеет, в сравнении с СО2 три недостатка: I. выше задымлённость брюшной полости; 33 II. выше опасность газовой эмболии; III. менее надёжно работает инсуффлятор, клапанная часть которого конденсирует влагу. VIII. Внутрибрюшное возгорание при лапароскопических операциях В литературе описано несколько серьёзных осложнений, связанных с определённым видом инсуффлируемого газа. Это редкое, но потенциально смертельное осложнение. Первый случай внутрибрюшного взрыва без летального исхода был представлен в 1933 г. Fever при использовании 100% кислорода в качестве газа для инсуффляции. В 70-х годах произошло несколько внутрибрюшных взрывов при использовании закиси азота. Сегодня в хирургической практике используют 100% углекислый газ, т.к. он не горюч и не вызывает взрыв при появлении искры. При диагностических процедурах без электрохирургического воздействия допустимо использование закиси азота. В каждой стране баллоны, содержащие различный газ, имеют отличительную маркировку, согласно промышленным стандартам. Меры безопасности в эндохирургии. Департамент Здравоохранения Великобритании рекомендует следующие меры безопасности при использовании ВЧЭХ в лапароскопии: 1) Использовать одноразовые инструменты только один раз. 2) Осматривать инструменты для проверки целостности изоляции. 3) Не применять электрохирургические инструменты с комбинированными троакарами или пластмассовыми фиксаторами. 4) Использовать металлические фиксаторы для всех металлических инструментов (например, лапароскопа). 5) Использовать по возможности минимальную мощность ЭХГ. 6) Избегать коагуляции при высоком напряжении. 7) Не создавать открытой цепи под напряжением. Подавать напряжение только после прикосновения электрода к тканям. 8) После применения охлаждать конец инструмента в поле зрения лапароскопа. 9) Помнить о возможном нарушении изоляции в цепи и возможности ёмкостного пробоя. 10) По возможности использовать биполярную коагуляцию. 11) Тщательно осматривать маркировку баллона с газом перед началом инсуфляции. 12) Не применять электрохирургию при работе на малых тканевых структурах (менее 1 мм), т.к. при этом возрастает опасность возникновения аномальных путей движения тока. IX. Электрохирургия при отдельных операциях Полипэктомия Полипы — доброкачественные или злокачественные образования — встречают достаточно часто. Они растут из эпителия, покрывающего органы желудочно-кишечного тракта, дыхательной, мочевыводящей и половой систем. К слизистой оболочке они фиксированы либо широким основанием, либо тонкой ножкой. Полипэктомию выполняют посредством эндоскопа, введённого через естественные физиологические отверстия, при эзофагогастродуоденоскопии, колоноскопии, бронхоскопии, цистоскопии и др. Электрод вводят через инструментальный канал эндоскопа. Он представляет, как правило, широкую петлю. 34 Далее хирург маневрирует эндоскопом в месте расположения полипа и удаляет его при помощи ВЧЭХ. Возможны следующие варианты хирургической техники. A. Ножку полипа высушивают с целью гемостаза и затем удаляют механически. B. Ножку полипа высушивают и затем удаляют электрохирургически. C. Ножку пересекают электрохирургическим резанием одномоментно без высушивания. Для высушивания полипа хирург обвивает петлёй электрод вокруг ножки, затягивает её плотно и затем подаёт напряжение. Наилучшие результаты были получены при небольшой мощности ЭХГ — от 10 до 30 Вт. Показатели мощности для оптимального отсечения зависят от размера полипа, диаметра петли и толщины проволоки петли. Меньший диаметр петли, тонкий провод концентрируют электрохирургический ток, получая высокую его плотность и требуя меньшей мощности генератора. По мере высушивания ножки полипа ткань белеет. Распространение побеления от петли показывает степень высушивания. Недостаточное высушивание приводит к кровотечению при отсечении полипа. Излишнее высушивание делает ножку твёрдой и препятствует пересечению. По мере высушивания и затягивания петли плотность тока возрастает. Для получения оптимальных результатов важно поддерживать постоянную плотность тока. Поэтому хирург должен градуированно снижать мощность на протяжении всей фазы высушивания. Высушивание должно распространяться вниз по ножке, что говорит о правильном движении тока к пластине пациента. Если ток идёт по стеблю вверх (к верхушке, дистально), он может дать пробой на противоположную стенку кишки и привести к перфорации, особенно при крупных полипах (рис.№7). Рис. №7. Поражение противоположной стенки кишки при полипэктомии. Для механического срезания полипа после высушивания хирург затягивает петлевой электрод и механически отделяет полип от его основания. Если необходимо, подают смешанный ток. Он высушивает ткани в центре стебля ножки, которые не были скоагулированы в первой фазе процедуры. Для резания ножки после высушивания электрохирургическим путём хирург должен распустить петлю до активации электрода. Прямой контакт петли и полипа на этой стадии процедуры только удлинит высушивание. При этом тонкий провод (0,3— 0,4 мм) более эффективен по сравнению с толстым (0,45—0,7 мм). Однако толстый провод лучше коагулирует, что позволяет использовать смешанный режим. Хирург может выполнить полипэктомию одномоментно. Нужно накинуть петлю на полип и включить одновременно режим резания и коагуляции, затягивая 35 петлю порционно по мере срезания ножки. Эндоскопическая трансдуоденальная папиллосфинктеротомия При папиллотомии используют смешанную форму волны, чтобы обеспечить рассечение и адекватный гемостаз. Это серьёзная процедура, требующая большой точности и хирургического мастерства. Возможные осложнения включают перфорацию стенки двенадцатиперстной кишки с развитием перитонита, повреждение ткани поджелудочной железы с развитием панкреонекроза, кровотечение. Для выполнения папиллосфинктеротомии хирург нежно вводит дуоденоскоп в двенадцатиперстную кишку. Затем вставляет тонкую трубку (канюлю), проведённую через инструментальный канал эндоскопа, в сосочек двенадцатиперстной кишки. Под рентгенологическим контролем электронно-оптического преобразователя выполняют ретроградное контрастирование внепечёночных жёлчных протоков, определяя протяжённость, причину и локализацию обструкции терминального отдела общего жёлчного протока. После замещения канюли папиллотомом (специально созданным проволочным электродом) хирург при помощи ВЧЭХ рассекает сфинктер, увеличивая отверстие в протоке (рис.№8). Рис. №8. Эндоскопическая папиллосфинктеротомия В случае холелитиаза после этой процедуры конкременты выпадают в просвет двенадцатиперстной кишки либо же их вычерпывают корзинкой Дормиа, которой эндоскопически управляет хирург. Эндоскопист должен поддерживать свободный контакт электрода с тканью, чтобы контролировать процесс резания. Если излишне надавить на электрод, начнётся искрообразование и появится риск обширного разрушения тканей при коагуляции или глубоком резании. Лекция № 4 ХИМИЧЕСКИЕ ОЖОГИ ПИЩЕВОДА. Химический ожог пищевода у человека возникает вследствие случайного или преднамеренного приема внутрь какой-либо агрессивной жидкости: концентрированных растворов кислоты; или щелочи. Клинические проявления и отдаленные результаты будут различны в 36 зависимости оттого, что принял больной кислоту или щелочь. Согласно общему мнению, наиболее сильным прижигающим действием обладают концентрированные минеральные кислоты. Диссоциируя в водной среде на водородные ионы (Н+) и анионы, кислоты отнимают воду от тканей, вызывая денатурацию белков, благодаря чему образуются водонерастворимые кислые альбуминаты в виде струпа серого или черного цвета (коагуляционный некроз). Считается, что струп препятствует глубокому проникновению кислоты в стенку органа. При отравлении неорганическими кислотами: серная, азотная, хлористо-водородная, фосфорная резко выражены местные изменения: некроз стенки пищевода, образование кровоточащих трещин и эрозий. При отравлении органическими кислотами /уксусная эссенция/: местные изменения выражены в меньшей степени. Но из-за отсутствия плотного струпа яд через стенку пищевода легко проникает в кровь, И поэтому на первый план выходит тяжелая интоксикация, гемолиз эритроцитов. В отличие от кислот щелочи действуют гидроксильным ионом (ОН-). При взаимодействии с тканевыми белками образуются хорошо растворимые в воде щелочные альбуминаты, в связи, с чем щелочи способны проникать глубоко в стенку пораженного органа, вызывая ее резкую гидратацию и набухание. Возникающий при этом колликвационный некроз ткани значительно тяжелее, чем коагуляционный. Наиболее разрушительные изменения в тканях вызывает каустическая сода (едкий натр). При ожоге щелочами чаще возникают перфорации пищевода, которые ведут к развитию околопищеводной флегмоны или медиастенита. Едкие вещества не только вызывают ожог, но и обладают рсзорбтивным действием, которое проявляется: нарушением ионного состава крови и кислотнo-щелочного равновесия, гемолизом, рядом функциональных и морфологических изменений внутренних органов. Таким образом, в действии на организм принятой внутрь кислоты или щелочи, а также других едких веществ нужно учитывать два момента: 1. местные изменения в тканях, т. е. ожог, 2. и общие нарушения в организме, обусловленные всасыванием яда из пищеварительного тракта — т.е. отравление. При кислотных ожогах - показания к экстренной ФГС. При щелочных ожогах - противопоказание. Химический ожог пищевода часто сопровождается алкогольным опьянением. ФГС - болезненная процедура. Требуется премедикация /промедол + атропин/. ЗАПОМНИ!!! Введение эндоскопа осуществляется только под визуальным контролем /корень язвыка, ротоглотка, устье пищевода/. Выделяют три степени поражения: I. степень. Катаральное воспаление: гиперемия, отек слизистой, 37 большое количество мутной слизи в просвете. Т.о. При I степени ожога развивается катаральное воспаление, визуально проявляющееся при эзофагогастродуоденоскопии гиперемией, отеком слизистой оболочки, значительным содержанием в пищеводной слизи. При гистологическом исследовании биоптатов в этих случаях альтерация в пищеводе ограничивается десквамацией поверхностных слоев эпителия и некробиозом в глубоких слоях. II. Степень. Яркая гиперемия, единичные или множественные эрозии, дно которых покрыто фибрином. В пищеводе чаще всего поражаются физиологические сужения. В желудке – в кардиальном отделе малая кривизна, в области тела и антральном отделе большая кривизна. Т.о. При ожоге II степени некробиотические процессы захватывают слизистую оболочку и строму, развивается фибриноидный некроз, не проникающий за пределы слизистой оболочки. Макроскопически на ярко гиперемированной, отечной слизистой оболочке определяются единичные или множественные сливающиеся эрозии, дно которых покрыто фибрином. III. степень. Язвенные дефекты, которые отличаются различной, формой и размером. Массивные наложения фибрина и некротических масс. Т.о. Ожог III степени характеризуется некрозом ткани, распространяющимся за пределы слизистой оболочки. Коррозийные язвы пищевода обычно локализуются в местах физиологических сужений и определяются как циркулярные или лентовидные наложения толстого слоя фибрина, обычно располагающиеся между складок слизистой оболочки. Гистологически в биоптатах определяются бесструктурные некротические массы, густо инфильтрированные сегментоядерными лейкоцитами. Для установления степени поражения проводится серия эндоскопических исследований: A. В первые часы: уменьшение блеска слизистой; слизистая становиться белесоватого цвета; пенистая мутная слизь. Ослабление сосудистого рисунка; утолщение складок слизистой оболочки. B. В первые сутки: 1. при П-Ш степени: наложения фибрина и некротических масс на слизистой. Расслабление физиологических сфинктеров. C. На 2-3 сутки происходит нарастание признаков воспаления. Отек; Сужение пищевода; массивные рыхлые наложения фибрина и некротических масс; D. И только на 5-е сутки: можно говорить о степени химического поражения. При 2 степени - приостановление нарастания отека, пленки фибрина в виде сливающихся очагов. При 3 степени - процесс отторжения слабо выражен, отек, сужение 38 пищевода. Также существуют методы определения степени химической травмы пищевода с помощью люминесцентной эзофагогастродуоденоскопии. Последствия: Послеожоговые рубцовые стриктуры пищевода: Ранние от 3 недель до 3-5 месяцев; Поздние от 5-6 месяцев до 7-45 лет; По проходимости: компенсированные - просвет 6-10мм. Область стриктуры покрыта бледной слизистой. Дисфагия только при приеме твердой пищи. декомпенсированные - просвет менее 6 мм. Дисфагия постоянно. По локализации: верхняя треть пищевода; средняя треть пищевода; нижняя треть пищевода. По характеру воспалительного процесса: эпителизированные; неэпителизированные И остается опасность развития рака пищевода на фоне послеожоговых рубцовых стриктурах, и по данным авторов получается, что через 1030 лет с момента химической травмы пищевода раковая опухоль в нем развивается от 25 до 35%. В последние годы для диагностики химических ожогов пищевода довольно широко стали использовать метод эзофагофиброскопии диагностическая ценность, которого выше в сравнении с рентгенологическим в 1,5 раза. Так предлагают: ранние промывания под контролем зрения пораженных тканей, введение лекарственных препаратов в измененную стенку пищевода, при этом в острую стадию вводится гидрокортизон, а при первых признаках формирования рубцовой ткани - лидаза. предлагают использование медицинских клеев МК8 и МК14и через фиброэндосокоп на фоне гормонального лечения. Более прогрессивным, является метод эндоскопической коррекции рубцовых стенозов пищевода и пищеводно-кишечных анастомозов с помощью электроножа. применением различных видов низкоэнергетического лазерного излучения: гелий-неоновый лазер; инфракрасный полупроводниковый лазер; лазер на парах меди; А также комбинированное использование лазеров с излучением в инфракрасном, красном и желто-зеленом спектрах при плотности мощности 10-100 мВт/см2; В основном используется гелий-неоновый лазер от 10 до 28 мВт, длиной волны 0,87 мкм Предлагается использовать эндофиброскопы для проведения эндоскопической дилятации: бужами Savary-Gilliard и баллонной дилятации. 39 Лекция № 5 ОПУХОЛИ ПИЩЕВОДА. I. ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ПИЩЕВОДА. Доброкачественные опухоли пищевода чаще развивается в местах естественных сужений и нижней трети пищевода. Выделяют два типа доброкачественных опухолей: Эпителиальные: полипы, аденомы, эпителиальные кисты; Неэпителиальные; Лейомиомы, фибромы, невриномы, гемангиомы, Полипы представляют собой: опухолевидные образования, которые выглядят более красноватыми на фоне бледно-розовой слизистой, имеют гладкое или дольчатое строение, длинную ножку или широкое основание. Верхушки полипов могут быть, эрозированы за счет поверхностного расположения сосудов, контактная кровоточивость. Полипы на ножке могут ущемляться в кардии или выпадать из пищевода в глотку. При этом клинически: явления дисфагии, болевой синдром, возможно кровотечение. При эндоскопическом исследовании необходимо указать: локализацию полипа, размер, их количество, описать форму, взять биоптат. Кисты - не являются истинными опухолями и возникают вследствие закупорки слизистых желез пищевода или при неправильном эмбриональном развитии. Выглядят как полиповидные образования мягкой консистенции. Неэпителиальные опухоли располагаются в подслизистом слое. Чаще других встречается лейомиома /исходит их гладкомьшечной ткани/. Растет в виде одного или нескольких узлов, раздвигая мышечный слой и выбухая в просвет пищевода. Слизистая не изменена. При больших размерах опухоли - явления дисфагии. II. РАК ПИЩЕВОДА Рак пищевода развивается из эпителиальных образований слизистой оболочки пищевода и подслизистого слоя. ЭНДОСКОПИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКА ПИЩЕВОДА ПО OMED/ Ранний рак пищевода: Определение зависит от эволюции изменений в цвете; как белые, так и 40 красные пятна могут быть первым проявлением начального рака. Различают следующие типы: а) белый приподнятый в) красный - эрозивный с) смешанный эрозивный и приподнятый д) скрытый - диагностируется только специальной окраской. Прогрессирующий рак пищевода: выступающий: а) полипоподобный (малигнизированный полип) (2.8,7.2) б) бородавчатый (2.8.7.2,1.) в) грибовидный (2.8.7.4.1) приподнятый: а) изъязвленный (2,8.7.5) б) язвенноподобный (малигнизированное изъязвление). плоский: а) инфильтративный (2.8.7.6.) Прогрессирующий неклассифицируемый В большинстве случаев является плоскоклеточным. Нижняя треть пищевода может поражаться опухолью, переходящей с желудка. Следует учесть, что рак кардии чаще бывает железистым,а рак пищевода плоскоклеточным. Гораздо реже пищевод м.б. вовлечен в процесс за счет распространения опухоли легкого и Mts в стенку пищевода. В эндоскопии пользуются классификацией Штерка, который выделяет 5 видов рака пищевода: 1. Очаговая инфильтрация стенки, 2. Изьязвившийся рак, 3. Пристеночная опухоль, 4. Циркулярная раковая стриктура, 5. Кардиоэзофагеальный рак. 1 - ранний рак пищевода. Инвазия ограничена уровнем слизисто-подслизистого слоя. На участке в 2-3 мм. отмечается перестройка рельефа слизистой. Появляется мелкозернистость, тусклость. Цвет м.б. как более тусклым, так и более ярким, подчеркнутый сосудистый рисунок. Просвет пищевода не изменяется. При пальпации ригидность только в этом участке, При биопсии контактная кровоточивость. ЗАПОМНИ!!! Брать биопсию с дистального конца, так как кровоточивость закроет весь очаг. 2 - изьязвившийся рак. Описываем как: язву на одной из стенок пищевода, которая имеет плоские края. неровное бугристое дно, покрытое грязно-серым налетом. Нечеткие, неправильные, изъеденные контуры не суживают просвет пищевода. При пальпации ригидность, при биопсии - умеренная кровоточивость. 3 - пристеночная опухоль чаще: 41 встречается в виде бляшки, которая выступает в просвет пищевода. Поверхность бляшки, не ровная, бугристая, цвет серовато-красный. Чем больше размеры, тем чаще на ее поверхности изъязвление. М.Б. как мягкой, так и плотной консистенции. 4 - циркулярно-раковая стриктура захватывает: все стенки пищевода и суживает ее просвет. Дисфагия. Просвет сужен, аппарат не проводится за стриктуру пищевода. Цвет грязно-серый. слизистая тусклая. Поверхность мелкобугристая. Выраженная плотность при пальпации. Дифференциальный диагноз с послеожоговой рубцовой стриктурой пщевода. 5 - кардиоэзофагеальный рак. Имеет инфильтративную форму роста, и поэтому часто пропускается. При данной форме, прежде всего, страдает кардиальный жом. Функция кардиального жома теряется, он неподвижен - либо зияет, либо спазмирован. Z-линия слабо выражена или стерта. Рефлюкс-эзофагит. Слизистая оболочка в области кардиоэзофагеального перехода мелкозернистая, тусклая. Контактная кровоточивость, ригидность при инструментальной пальпации. Лекция:№6 ЭНДОСКОПИЧЕСКАЯ ДИАГНОСТИКА И УДАЛЕНИЕ ИНОРОДНЫХ ТЕЛ ИЗ ВЕРХНИХ ОТДЕЛОВ ЖКТ. Инородные тела желудочно-кишечного тракта могут быть различными по характеру и происхождению. В качестве классисфикации можно использовать разделение инородных тел на следующие основные группы: 1. случайные инородные тела; 2. безоары желудка; 3. нерассасывающиися шовный материал; 4. "потерянные"дренажи общего желчного протока; 5. желчные камни и инородные тела "слепого мешка" после супрадуоденальной холедоходуоденостомии. Понятие инородного тела многогранно. Считается, что все, то что попадает в желудочно-кишечный тракт любым, путем, есть условно инородное тело. Диагностику инородных тел проводят на основании: клинической картины. данных R-логического, и эндоскопического исследования. Инородные тела пищевода чаще локализуются в шейном или верхнегрудном отделах, они обычно полностью обтурируют просвет, что быстро вызывает боль, слюнотечение. В дистальной части пищевода инородные тела застревают, как правило, при наличии рубцовых стриктур. 42 При инородных телах в желудке и 12-перстной кишке клинические проявления бывают маловыражены. Случайные инородные тела очень разнообразны по своему характеру. Дети чаще проглатывают такие предметы, как: пуговицы; монеты, металлические и пластмассовые шарики, фруктовые косточки. У взрослых это: зубные протезы, зубочистки, косточки, кроме того иголки, булавки, гвозди - при вредной привычке держать их во рту во время работы. Разнообразные инородные тела: ложки, вилки, гвозди, куски проволоки, часы, бритвенные лезвия: умышленно проглатывают психически больные люди и люди находящиеся в местах лишения свободы. К инородным телам можно отнести: кусочки мяса, фруктов, овощей, которые у больных с доброкачественными или злокачественными стриктурами пищевода, пилородуоденального отдела или гастроэнтероанастамоза могут вызвать явления острой непроходимости верхних отделов желудочнокишечного тракта. Инородные тела могут выйти самостоятельным путем. Острые же предметы /иглы, лезвия, рыбьи кости/ могут: внедриться в стенку, перфорировать полый орган и привести к развитию: медиастинита, ограниченного или разлитого перитонита. Безоарами называются особого рода инородные тела, образующиеся в желудочно-кишечном тракте из: клетчатки фруктов и овощей, косточек различных плодов, волос, шерсти, некоторых видов жиров, смол. Наиболее часто формируются фитобезоары, которые образуются из растительных волокон фруктов, овощей, ягод, орехов, чаще всего после употребления незрелой хурмы. Смолистые вещества, содержащиеся в хурме, способствуют склеиванию непериваривающихся волокон и косточек в компактную массу, которая со временем превращается в настоящий камень. Фитобезоары могут возникать как в неоперированном желудке, так и после 43 хирургических вмешательств на нем. Операции на желудке с ваготомией приводят к снижению кислотности желудочного сока, нарушению моторно-эвакуационной функции желудка, повышению слизеобразования. В этих условиях' легко образуются безоары. У большинства больных клиническая симптоматика проявляется тупыми болями и чувство тяжести в эпигастральной области, быстрым насышением, похуданием. В ряде случаев безоары могут быть причиной возникновения: перфорации желудка, пилородуоденальной и кишечной непроходимости, желудочно-кишечного кровотечения, механической желтухи. Эндоскопическое исследование позволяет: поставить точный диагноз безоара желудка, определить его вид. Так, сформировавшиеся фитобезоры имеют вид: темно-зеленых или желтовато-зеленоватых камней округлой или овальной формы, легко смещаемых в полости желудка биоисионными щипцами. При отделении небольшого кусочка от основной массы камня становится видно, что фитобезоар по структуре похож на спрессованные опилки. Формирующиеся фитобезоары выглядят как: крупные пищевые комки желтоватого цвета, покрытые густой вязкой слизью; Во время эидоскопических исследований безоары не извлекают, а дробят петлей на более мелкие куски. Дробление постепенное, с интервалом 2-3 дня. Мелкие куски отходят естественным путем. Нерассасывающийся шовный материал /шелк, капрон, даркон/ широко применяется при оперативных вмешательствах на желудочно-кишечном тракте. Он может быть причиной: анастомозита. гранулем, изъязвлений. При наложении второго ряда серозно-мышечных или серо-серозных швов лигатуры могут "прорезываться" в просвет пищевода, желудка и 12п.к. Хронический воспалительный процесс в области нерассасывающегося шовного материала нередко возникающие множественные изьязвления могут привести к развитию стеноза анастамоза и рецидиврующим кровотечениям. "Потерянные" дренажи общего желчного протока встречаются при выполнении реконструктивных вмешательствах на желчных путях и при значительное повреждении общего желчного протока. Обычно хирург расчитывает на спонтанное отхождение - дренажа в послеоперационном периоде. Однако, иногда дренажная трубка остается на. месте, просвет ее забиваете замазкообразнои массой и она превращается в инородное тело. Современная эндоскопия позволяет удалить "потерянный" холедоходуодеиальный дренаж. Инородные тела в так называемое слепом мешке не являются редкость после супрадуоденльной холедоходуоденостомии. При стеноза терминального отдела общего желчного протока в поданастамозной части холедоха застаивается желчь, попадают кусочки пищи благоприятный фон для воспалительного процесса и образования желчных камней. ПОКАЗАНИЯ к эндоскопическому удалению. 44 1. Инородные тела, свободно лежащие в просвете пищевода, желудка и 12п.к. имеющие небольшие размеры; 2. Инородные тела, внедренные в стенку пищевода или желудка острыми концами /иглы, гвозди/; 3. Массивные инородные тела, имеющие тупые концы; 4. Инородные тела небольших размеров, долгое время находящиеся в пищеводе и желудке; 5. Лигатуры из нерассасывающегося материала; 6. Безоары верхних отделов ЖКТ; 7. Оставленные в холедохе дренажные трубки; 8. Инородные тела, застрявшие в области физиологических и патологических сужений ПРОТИВОПОКАЗАНИЯ к эндоскопическому удалению инородных тел: Тяжелое общее состояние больного; Признаки перфорации органа. Кровотечение. ПОДГОТОВКА БОЛЬНОГО К ИССЛЕДОВАНИЮ. Перед эндоскопическим исследованием необходимо сделать рентгеновский' снимок для установления уровня локализации инородного тела. Удаление инородных тел у детей и больных с психическими заболеваниями проводится под общим обезболиванием. У сохранных больных - под местной анестезией 2% раствором лидокаина с предварительной премедикацией 2% раствором промедола и 0,1% раствором атропина по 1 мл в/в. АППАРАТУРА И ИНСТРУМЕНТАРИЙ. Для удаления инородного тела можно применять любой фиброэндоскоп. Из дополнительных инструментов используются: металлические петли различной формы, размеров и упругости. Захватывающие фарцепты, корзинки, ножницы для рассечения швов. МЕТОДИКА УДАЛЕНИЯ инородных тел. Эндоскопическое удаление случайных инородных тел во многих случаях является достаточно сложной процедурой. На уровне первого и второго физиологических сужений пищевода чаще диагностируются кости рыбы, птицы. Куски мяса, пуговицы задерживаются при наличии патологических сужений пищевода. Плоские кости, свободно лежащие в просвете пищевода, захватывают за верхнюю часть фарцептом и извлекают вместе с эндоскопом. Если кость фиксирована в пищеводе, необходимо смещая ее в ту или другую сторону вывести один конец в просвет пищевода. Иглу, внедренную в противоположные стенки пищевода, выделяют за счет отведения слизистой от внедренного конца инструментами или эндоскопом. Если освобождается тупой конец - игла захватывается петлей и извлекается. Если острый конец иглы направлен вверх, игла низводится в желудок, там разворачивается и удаляется тупым концом вверх. Булавки - захватывают фарцептом за пружинное кольцо, низводят вместе с эндоскопом вниз. Разворачивают. Удаляют. Куски мяса, застрявшие в области фиизиологических или патологических сужений пищевода, разрушают инструментами до размеров, при которых возможно их спонтанное прохождение в желудок. 45 Потерянную дренажную трубку удаляют металлической петлей, накидывая ее на свободный конец. Безоары не извлекают, а дробят. Из 12п.к. инородные тела удаляют практически все петлей. Извлечение лигатур возможно биопсионными щипцами. Возможно пересечение лигатуры: ножницами, диатермическим крючком с последующим извлечением. Кроме того, можно использовать щипцы для горячей биопсии. Эндоскопическую санацию слепого мешка можно осуществить путем извлечения инородных, тел конкрементов из дистального отдела холедоха различными инструментами через холедоходуоденоанастомоз. Или посредством вымывания инородных тел, замазкообразной массы и камней с помощью катетера введенного в общий желчный проток через большой дуоденальный сосочек или холедоходуоденальное соустье. ОСЛОЖНЕНИЯ Встречаются крайне редко. Виды: Перфорация стенки пищевода, желудка, 12 п.к. Повреждения грушевидного синуса глотки. Кровотечение. ПОСЛЕОПЕРАЦИОННОЕ ВЕДЕНИЕ БОЛЬНЫХ Контроль в стационаре 2-3 дня. При необходимости контрольное R-логическое исследование на предмет осложнений. Лекция № 7 ВАРИКОЗНОЕ РАСШИРЕНИЕ ВЕН ПИЩЕВОДА. ГПОД, РЕФЛЮКСЭЗОФАГИТ При ФГС требуется предельная осторожность. Введение эндоскопа только под визуальным контролем. С самого начала начинать проводить инсуфляцию воздуха. Медленное, осторожное проведение эндоскопа по пищеводу позволяет свести к минимуму возможные осложнения. КЛАССИФИКАЦИЯ. A. По направленности: Магистральный тип; Коллатеральный тип; Смешанный тип; B. По диаметру расширенных вен (Сайдмуратов, 1983) выделяют 4 стадии: I. Стадия: небольшие варикозные вены диаметром 1-2 мм., локализуется только в кардиальном отделе пищевода. Перистальтика пищевода не изменена. Кардиальный жом функционирует нормально, не изменен. Слизистая бледно-розовой окраски. Гистология – нормальная морфологическая картина. II. Стадия: Варикозные вены диаметром 3-4 мм., расположенные в нижней трети и частично средней трети; Перистальтика сохранена; Функция кардиального жома не изменена; Слизистая оболочка в одних участках гиперемирована и отечная; 46 III. IV. В других – истончена и бледно-розового цвета; При гистологии: поверхностный, либо умеренно атрофический эзофагит. Степень: Варикозные вены диаметром 1 см. Локализуются в нижней трети, средней трети и частично верхней трети. Вены извилистые, Местами единичные венозные узлы; В дистальных отделах вены по всем стенкам пищевода и частично перекрывают его просвет. Имеется сочетание варикозного расширения вен пищевода и варикозного расширения вен дна желудка. Меняется характер перистальтики, она становиться вялой. Кардиоэзофагеальный жом начинает зиять. Слизистая оболочка отечная, гиперемирована, истончена. При гистологии: выраженный атрофический эзофагит. Стадия: Вены диаметром 1,5 см. и более. Определяются на всем протяжении пищевода и на всех его стенках, Образуются множественные вено-венозные узлы, которые значительно выступают в просвет пищевода и частично перекрывают его, Конгломераты сосудистых узлов синюшно-багрового цвета. Кардиоэзофагеальный жом зияет. Рефлюкс-эзофагит. В дистальных отделах множественные эрозивно-язвенные дефекты, больше на задней и задне-боковых стенках. При гистологии: тяжелый атрофический эзофагит. ЭНДОСКОПИЧЕСКАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПИЩЕВОДА (ГПОД, эзофагиты, рефлюкс-эзофагит, рефлюкс-заболевание). ГРЫЖА ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ /ГПОД/. Пищевод- представляет собой полую трубку, которая начинается на уровне VI шейного позвонка /где глотка переходит в устье/, идет через заднее средостение, и на уровне Х грудного позвонка проходит через пищеводное отверстие диафрагмы и оканчивается у кардии. Пищевод делят на три части: шейная /длина 5-7см/, грудная /длина 17-20см/, брюшная /длина2-3см/. Просвет пищевода имеет три физиологических сужения: верхнее - образовано устьем пищевода, среднее - у места перекреста с левым бронхом, нижнее - диафрагмальное кольцо, которое на 2-3 см. выше розетки кардии. Метки на гастроскопе необходимы прежде всего для уточнения локализации патологического процесса в пищеводе и места расположения кардиального жома. Розетка кардии располагается от передних верхних-резцов: у женщин на 38-40 см., у мужчин на 39-41 см. В пищеводе эндоскопически выделяют три его трети: I. 47 верхняя треть - до 27см /от резцов/ средняя треть – до 27-34см нижняя треть – до 34-41см. Кроме того, эндоскопически выделяют 4 стенки пищевода: передняя, задняя, правая, левая. Слизистая оболочка состоит из эпителия, собственной и мышечной пластинок. Эпителий многослойный, плоский, неороговевающий. Собственные железы пищевода н кардиальные железы располагаются в собственной пластинке. Из кардиальных часто развивается аденокарцинома. Z-образная линия у кардиального жома - место перехода плоского эпителия пищевода в цилиндрический эпителий желудка. В норме слизистая пищевода: бледно-розовая с нежным сосудистым рисунком, нерезко выраженными продольными складками, которые легко расправляются. Кардиальный жом - функция его оценивается только при введении эндоскопа. Для этого необходимо остановиться за несколько сантиметров до него и смотреть плотно или нет он смыкается, а также оценить на сколько сантиметров от резцов он расположен. ЗАПОМНИ!!! Функция кардиального жома оцениваевся только у больных без премедикации. Грыжа пищеводного отверстия диафрагмы впервые описана в 1768г. Существует много классификаций. Наиболее удобна классификация Петровского, которая выделяет 4 вида: 1) Скользящая, или аксиальная грыжа – 93,3%; 2) Короткий пищевод 3-4%; 3) Параэзофагеалъная грыжа - 0,3-0,4%; 4) Гигантские грыжи 0,3%; Скользящая грыжа - наиболее часто встречающаяся. Пищевод, при этом, не укорочен, а дистальный его конец принимает участие в формировании грыжи. К аксиальным грыжам как самостоятелъный вариант - относится недостаточность розетки кардии. При этом кардия располагается ниже диафрагмы, но пищеводно-желудочный угол, сглаживается, что обусловливает развитие желудочнопищеводного рефлюкса. Выделяют 3 степени скользящих грыж: I. Степень - через пищеводное отверстие в наддиафрагмальное пространство выходит только абдоминальный отрезок пищсвода, а кардия располагается в диафрагмальном отверстии. II. Степень - над диафрагмой определяется абдоминальный отдел пищевода вместе с кардией и в диафрагмальном отверстии видны складки рельефа слизистой желудка. III. Степень - когда через пищеводное отверстие в грудную полость пролабируют абдоминальный отдел пищевода, кардия и часть желудка. 48 Причины скользящей грыжи: повышение внутрибрюшного давления /ожирение, спленогепатомегалия/; инволюцияция тканей, образующих пищеводное отверстие диафрагмы; прогрессирующее рубцово-воспалительное укорочение пищевода в результате длительного существующего рефлюкс-ззофагита; эзофагоспазм, ведущий к тракции желудка в средостение. В 15% случаев скользящие грыжи осложняются кровотечением т.к., A. частичное ущемление слизистой ------- стаз ------ прорыв --------кровотечение; B. эзофагит ----- отторжение фибрина ------ кровотечение. Эндоскопически видны только большие сформировавшиеся грыжи. Критерии скользящей грыжи: Укорочение расстояния до эзофагокардиального жома /34-36 см./ Свободный рефлюкс содержимого желудка в пищевод и пролапс кардиального отдела желудка в пищевод; Свободное проведение эндоскопа в пролабирующий сегмент; Короткий пищевод - это врожденная патология с частичным внутригрудным расположением желудка. Эндоскопически характерны те же три признака, что и для скользящей грыжи. Дифференциальный диагноз только R-логически. Параэзофагеальная грыжа - тот случай, когда пищевод расположен нормально, а грыжевой мешок с содержимым выходит через пищеводное отверстие рядом с пищеводом. При инверсионной ФГС рядом с аппаратом еще одно отверстие. ЭЗОФАГИТЫ Воспалительные изменения слизистой оболочки пищевода. Эндоскопические критерии эзофагита: 1. Гиперемия: диффузная; в виде продольных полос; Гипермия делает сглаженной Z-линию. 2. Кровоточивость слизистой оболочки, которая может быть: 49 спонтанной; контактной; 3. Наличие на слизистой оболочке: грануляционных разрастаний; плохое расправление просвета воздухом. 4. Наличие эрозий и язв; 5. Наличие лейкоплакий, которые выглядат, как мелкие белые бляшки - это разрастание покровного эпителия. Классификация эзофагитов по степеням тяжести. Выделяют три степени тяжести: I. Степень - легкая: наличие гиперемии в нижней трети; отек в нижней трети; Z-образная линия смазана, или отсутствует. Усиление сосудистого рисунка; Синоним - катаральная степень. II. Степень – средняя: признаки 1-ой степени +; спонтанная кровоточивость; Утолщение складок; снижается их эластичность; Появляются эрозии /единичные или множественные/; Синоним – эрозивная степень. III. Степень – тяжелая: утолщение и отек слизистой оболочки, гиперемия слизистой оболочки, спонтанная и контактная кровоточивость; наложения фибрина, наличие язвенных дефектов, которые располагается в виде цепочки. Локализуются язвенные дефекты чаще в нижней трети на задней и задне-боковых стенках. Форма язв: овальная, щелевидная, неправильной формы. Язвы плоские. При заживлении не определяется конвергенции складок слизистой к краям язвы. Для осмотра больных с тяжелой степенью эзофагита требуется премедикация: анальгетики + спазмалитик. Синоним – язвенная. III. РЕФЛЮКС-ЗАБОЛЕВАНИЕ И РЕФЛЮКС-ЭЗОФАГИТ (перевод с немецкого). Определения: 1. Желудочно-пищеводный рефлюкс: рефлюкс содержимого желудка в пищевод как следствие нарушения механизма закрытия нижнего пищеводного сфинктера. 2. Физиологический рефлюкс: редкий рефлюкс у здоровых при каких- 50 либо ситуациях, например, после жирной или содержащей много спиртного еды. 3. Рефлюкс-заболевание: частый рефлюкс с жалобами. 4. Рефлюкс-эзофагит: рефлюкс-заболевание с макроскопически видимыми эпителиальными дефектами или гистологически подтвержденной воспалительной инфильтрацией слизистой оболочки. РАСПРОСТРАНЕНИЕ: 10% населения имеют жалобы рефлюкс-заболевания из которых у 10% пациентов развивается рефлюкс-эзофагит. 10% пациентов с рефлюкс-эзофагитом имеют метаплазию цилиндрических клеток в н\3 пищевода (так называемый - Синдром Баретта) из этой группы у 10% пациентов развивается аденокарцинома. ЭТИОЛОГИЯ. Первичный: нарушение механизма закрытия нижнего пищеводного сфинктера неясного генеза (чаще всего). Вторичный: при каких-либо известных причинах: Беременность (50% беременных, особенно часто в конце беременности); Состояние после оперативного лечения ахалазии; Стеноз выходного отдела желудка; Склеродермия; И др. ПАТОГЕНЕЗ: 1. Недостаточность антирефлюксного барьера через нижнепищеводный сфинктер: нижнепищеводный сфинктер образует барьер давления между желудком и пищеводом. Давление покоя в нижнепищеводном сфинктере в нормальных случаях на 10-25 мм Hg выше чем давления внутри желудка. При рефлюкс-заболевании можно наблюдать следующие манометричекие нарушения НПС: Неадекватное расслабления нижнепищеводного сфинктера вне акта глотания (чаще всего) Низкое давление нижнепищеводного сфинктера. Отсутсвие барьера давления через нижнепищеводный сфинктер. У большинства пациентов может быть одновременно аксиальная грыжа пищеводного отверстия диафрагмы, которая является благоприятствующим фактором. Только 10% людей с аксиальной (осевой) грыжей страдают рефлюксзаболеванием. 2. Агрессивная жидкость: Поражение слизистой пищевода возникает в результате кислого рефлюкса (HCl), реже щелочного рефлюкса (желчь) при состоянии после резекции желудка. 3. Нарушение clearance (самоочищения) пищевода. 4. Нарушение освобождение желудка. ЗАПОМНИ: главным причинами являются несостоятельность нижнепищеводного сфинктера и агрессивная жидкость! ОСЛОЖНЕНИЯ Изъязвления, стенозы, редко кроватечения, ночные аспирации содержимым желудка с рецидивирующим кашлем, появление (усиление обструктивных дыхательных жалоб, жар). Цилиндроклеточная метаплазия (синоним:эндобрахиоэзофагус,синдром Баретта): Замена плоского эпителия терминального пищевода цилиндрическим эпителием. На границе плоского и цилиндрического эпителия может находиться 51 переходная язва. Так называемая язва Баретта полностью покрыта цилиндрическим эпителием. Из-за повышенной опасности карциноматозного озлокачествления необходим регулярный эндоскопически-биопсический контроль! ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ: 1. Вторичные формы рефлюкс-заболевания. 2. Нарушения моторики пищевода. Диффузный спазм пищевода: нейромышечные нарушения функции пищевода неизвестной этологии. Клиника: интермиттиирующие схваткообразные боли за грудиной (дифф. диагноз: коронарные сердечные заболевания!), Рентген: некоординируемые (хаотические) сокращения в дистальном пищеводе. Манометрия одновременные, усиливающиеся и длительные сокращения пищевода. Гиперконтрактильный пищевод (сокращенный пищевод): монометрия: качественно нормальные (сопровождающиеся перистальтикой) сокращения пищевода, которые все же имеют повышение амплитуды Более 120 мм Hg, единичных пиков более 200 мм Hg и\или длительности (более 5 сек). 3. Другие заболевания пищевода (напр. дивертикул, ахалазия, карцинома, язва пищевода в результате приема таблеток). 4. Заболевания верхнего этажа брюшной полости (желудка, ДПК, желчного пузыря, поджелудочной железы) 5. Синдром раздраженного кишечника. 6. Коронарные сердечные заболевания (эргометрия) Примечание: так как оба заболевания встречаются часто, неисключена возможность одновременного присутствия рефлюкс-заболевания и коронарного поражения сердца. ДИАГНОЗ: Анамнез/клиника, Эндоскопическое исследование с биопсией, Классификация рефлюкс-заболевания по Savary и Miller: (Стадии I - IV: рефлюкс-эзофагита). Стадия 0: Желудочно-пищеводный рефлюкс без изменения слизистой оболочки пищевода. Стадия I: Изолированные эрозии слизистой оболочки пищевода. I-A: Поверхностные эрозии (красные точки), I-B: Глубокие эрозии с фибринозным некрозом (красные точки с белым центром) Стадия II: Продольно расположенные вдоль складок слизистой эрозии II-А и II-B(см. выше). Стадия III: расположенные на всех участках терминального пищевода эрозии. Стадия IV: Стадия осложнений: изъязвления, стриктуры, стенозы, цилиндроклеточная метаплазия. IV-A: С воспалительными изменениями. IV-B: Необратимая рубцовая стадия без воспалительных изменений/ Специальные обследования (никакой РУТИННОЙ диагностики): Длительная рН-метрия свыше 24 часов нижнего пищевода: 52 регистрация времени рефлюкса кислым содержимым желудка (рН < 4). У здоровых людей не бывает рефлюкса после полуночи и возможны только короткие (5 мин.) рефлюкс-эпизоды после еды. При рефлюкс-заболеваниях эпизоды рефлюкса бывают ночью. Результат считается патологическим, если время рефлюкса днем >8% или ночью > 3% измеряемого времени. IV. КРИТЕРИИ ДИАГНОСТИКИ ГЭРБ. Диспепсия с доминированием изжоги и регургитации Рентгенологически - регургитация без патологии пищевода и желудка Эндоскопически - норма или воспаления в пищеводе разной степени Патоморфологически - воспаления, эрозии, изменения столбчатого эпителия ОЦЕНКА СТЕПЕНИ ТЯЖЕСТИ ВОСПАЛЕНИЯ В ПИЩЕВОДЕ ПО МЕЖДУНАРОДНЫМ КРИТЕРИЯМ: (SAVARY-MILLER) Степени: 1. Одна или несколько эритематозных полос на слизистой, с эксудатом на поверхности и иногда эрозиями 2. Слившиеся отечные, эритематозные полосы, но не замыкающиеся по окружности, с наличием эрозий 3. Вся слизистая пищевода в нижней третьи выглядит отечно, эритематозной с эрозиями 4. Ульцерация слизистой с формированием стриктуры или без формирования стриктуры. В 70% отмечается метаплазия столбчотого эпителя и укорочения пищевода. Представленные выше критерии используются и для оценки степени тяжести эзофагитов. Не осложненный вариант ГЭРБ (без эзофагита) проявляется только клинически и верифицируется при специальном обследовании с использованием: зондовой рН метрии, эзофагомиографии. Данный вариант ГЭРБ получил международное обозначение как ИДИОПАТИЧЕСКАЯ ДИСПЕПСИЯ с наличием нескольких синонимов: Функциональная диспепсия, Неязвенная диспепсия, Неспецифическая диспепсия. При этом OMGE рекомендует использовать термин: ФУНКЦИОНАЛЬНАЯ /ИДИОПАТИЧЕСКАЯ/ ДИСПЕПСИЯ. Определение понятия: Абдоминальная \верхняя часть\ или ретростернальная боль, дискомфорт, изжога, тошнота, рвота или другие симптомы, указывающие на заинтересованность проксимальных отделов желудочно-кишечного тракта и продолжающиеся не менее чем 4 недели. При этом не отмечается четкой связи вышеуказанных проявлений с физической нагрузкой или имеющимися заболеваниями. Рекомендации OMGE, 1992. Проведенные эпидемиологические исследования показали, что распространенность диспепсии в Великобритании примерно одинакова и составляет 20-40% от взрослого населения, при этом половина всех случаев приходится на функциональную диспепсию. Примечание: обращает на себя внимания малая доля гастритов и дуоденитов, так как по международным требованием этот диагноз верифицируется гистологически и давно определенно: гастрит - понятие гистологическое, так же как, и дуоденит. 53 Лекция № 8 ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА. Международная классификация болезней (МКБ-10). ЯЗВА ЖЕЛУДКА: Включает: эрозия желудка, язва пептическая: пилорического отдела, желудка (медиогастральная). Используются подгрупповые характеристики остроты развития и тяжести течения, от 0 до 9 ДУОДЕНАЛЬНАЯ ЯЗВА. Включает: эрозия дуоденум. язва пептическая: 12-ти перстной кишки, постпилорическая. Используют подгрупповые характеристики остроты развития и тяжести течения, от 0 до 9. ГАСТРОЕЮНАЛЬНАЯ ЯЗВА. Включает: язву (пептическую) или эрозию: анастомоза, гастроколи, гастроинтестинальную, гастроеюнальную, еюнальную, краевую, стомы. Исключает первичную язву тонкого кишечника. Определение понятия: Рекомендации по терминологии повреждений слизистой Международной Эндоскопической Ассоциации (OMED). Как чисто визуальный способ, эндоскопия описывает макроскопические находки внутренней части желудочно-кишечного тракта или брюшной полости, базируясь на оценке: поверхности, цвета слизистой или серозы, движениях стенок органов, их размеров, и выявленных повреждений. OMED/ 1993 / Международно признанного, единого определения понятий язвы желудка или 12-ти перстной кишки не существует. В странах Европы и Америки более распространен термин, пептическая язва; в странах бывшего СССР - термин "язвенная болезнь". Оба термина могут быть использованы в практике, однако как видно в международной классификации, используется тepмин язва, а не язвенная болезнь. Язвенная болезнь - это сложный патологический процесс, в основе которого лежит воспалительная реакция организма с формированием, локального повреждения слизистой верхних отделов желудочно-кишечного тракту, как ответа на нарушение эндогенного баланса местные “защитных” и "агрессивных" факторов. 54 Язвенная болезнь (ЯБ) желудка и двенадцатиперстной кишки (ДПК) — одно из наиболее распространенных заболеваний человека. ЯБ — понятие клинико-анатомическое; это хроническое рецидивирующее (полициклическое) заболевание, характеризующееся общей морфологической особенностью: потерей участка слизистой оболочки с образованием язвенного дефекта в тех отделах гастродуоденальной зоны, которые омываются активным желудочным соком. Как показал клинико-генеалогический анализ, проведенный с помощью специальных генеалогических карт (изучения семейной родословной), риск развития ЯБ у кровных родственников больных примерно в 3—4 раза выше, чем в популяции. Описаны случаи «семейного язвенного синдрома», когда язвы одной локализации (чаще — дуоденальной) обнаруживают у родителей (у одного или обоих) и их детей (3—4-х); при этом у всех членов семьи определяется 0 (1) группа крови, отмечается с юношеских лет наклонность к гиперсекреции и гиперацидности, ЯБ диагностируют в молодом возрасте (18—25 лет), и протекает она, как правило, тяжело с развитием различных осложнений (профузное кровотечение, перфорация), требующих хирургического вмешательства. Убедительным свидетельством роли наследственного фактора в формировании заболевания является развитие ЯБ у однояйцевых (монозиготных) близнецов, которые, как известно, являются генокопиями. Среди маркеров наследственной отягощенности по ЯБ особое значение придают определению: 0(1) группы крови системы АВО; Врожденному дефициту альфа1-антитрипсина альфа2-макроглобулина. которые в норме обеспечивают защиту слизистой оболочки желудка и ДПК, И др. Язвенная болезнь относится к широко распространенным заболеваниям. Полагают, что ею страдают приблизительно 10% населения земного шара, а финансовые потери, связанные с заболеванием, только в 1997 году в США составили 5,65 млрд. долларов. Язвенная болезнь двенадцатиперстной кишки встречается в 4-13 раз чаще, чем язвенная болезнь желудка. Женщины болеют в 2-7 раз реже, чем мужчины. ЗАПОМНИ!!! Без кислоты и геликобактера нет язвы! КРИТЕРИИ ДИАГНОСТИКИ ЯЗВЕННОЙ БОЛЕЗНИ 1. Клинические данные: наличие в анамнезе периода болей в животе, симптомы, указывающие на наличие язвенной диспепсии, указания на подозрения язвы в прошлом 2. Эндоскопические данные: наличие углубленного дефекта слизистой, имеющего доброкачественные характеристики. 3. Патоморфологические данные: при биопсии отсутствуют указания на злокачественность. Таким образом, язвенная болезнь - хроническое, циклическое заболевание. Морфологическим субстратом ее является хроническая рецидивирующая язва. Процесс формирования язвы занимает 4—6 дней: Выделяют несколько стадий образования язвы: 1) Красного пятна; 2) Эрозии; 55 3) Язвы с плоскими краями; 4) Язвы с воспалительным валом. В процессе заживления язвы также выделяют 4 стадии: 1) Уменьшения периульцерозного отека; 2) Плоских краев язвы; 3) Красного рубца; 4) Белого рубца. Пo показаниям, при эндоскопическом исследовании желудка у больных ЯБ пользуются методом хромогастроскопии с применением метиленовой сини и конго красного. Метиленовая синь (0,5% раствор, 15—20 мл) окрашивает очаги кишечной метаплазии и опухолевого роста в СОЖ в сине-голубой цвет, что облегчает выбор участка для прицельной биопсии; При помощи конго красного (0,3%, 30—40 мл) определяют зону активного кислотообразования в желудке, которая окрашивается в черный цвет, в то время как зона, где кислотообразование отсутствует, приобретает ярко-красный цвет. Т.е. в процессе формирования хроническая язва проходит стадии: Эрозия, Острая язва, что позволяет считать их стадиями морфогенеза язвенной болезни. Эрозиями называют дефекты слизистой оболочки, не проникающие за пределы мышечной пластинки. Эта особенность обеспечивает быстрое заживление большинства эрозий с полным восстановлением структуры. В этом — принципиальное отличие эрозий от язв. Образуются эрозии как в нормальной слизистой оболочке, так и на фоне острого или хронического гастрита, а также на поверхности полипов и опухолей. Фон, на котором возникают эрозии, сказывается на сроках их заживления и на переходе в хронические формы. Эрозии встречаются сравнительно часто, их находят у 2-15% больных, подвергавшихся эндоскопическому исследованию. Среди этиологических факторов чаще всего, это: ацетилсалициловая кислота, алкоголь, фенилбутазон, индометацин, кортикостероиды, гистамин, резерпин, дигиталис, препараты хлорида калия, и др. Встречаются эрозии при шоке, уремии, при давлении на слизистую оболочку различных образований, расположенных в подслизистой основе. Наиболее часто (в 53-86%) эрозии располагаются в антральном отделе. А эрозии, обусловленные стрессом и шоком — в фундальном. В 19,1% они протекают на фоне хронического гастрита, остальные сочетаются с другими заболеваниями органов пищеварения, в первую очередь, с дуоденальной язвой (51%) и хроническим холециститом (15%). Наиболее высокие показатели кислотности желудочного сока отмечены при сочетании эрозий с язвенной болезнью. У остальных больных кислотность бывает нормальной или сниженной. 56 Большинство эрозий является острыми, реже встречаются хронические эрозии. В эндоскопической литературе применяют термины: полные, неполные, активные, неактивные, острые, хронические или зрелые эрозии. Эти термины, основанные на макроскопической картине неполноценны. Судить об истинном характере эрозий можно только на основании гистологического исследования. Однако это не всегда выполнимо, так как эндоскописту далеко не всегда удается произвести биопсию из самой эрозии. Из-за этого расхождения между макроскопическим и гистологическим диагнозами колеблются от 15 до 100% случаев. ЗАПОМНИ!!! Точность биопсии зависит не только от искусства эндоскописта, но и от вида биопсийного устройства гастроскопа. Щипчики, снабженные фиксирующей иглой, обеспечивают значительно большую точность биопсии. Острые эрозии. Острые эрозии могут быть: поверхностными, глубокими. Поверхностные эрозии характеризуются некрозом и отторжением эпителия. Локализуются они обычно на вершинах валиков, реже на боковой поверхности их. Обычно такие эрозии множественные. Поверхностные дефекты эпителия обычно заживают настолько быстро, что такую репарацию нельзя объяснить исходя из общепринятых представлений о регенерации слизистых оболочек. Из этого следует, что для репаративной регенерации не всегда используются те же механизмы, что и для регенерации физиологической. Этот феномен получил даже название быстрая реституция эпителия". Она начинается через несколько минут после повреждения и завершается в течение первого часа. Относится, правда это только к микроскопическим повреждениям, вызванные: пищей, этанолом, гипертоническими растворами, и др. Глубокие эрозии разрушают собственную пластинку слизистой оболочки, но никогда не захватывают мышечной пластинки. Если они располагаются в бороздках между складками слизистой оболочки, то приобретают форму клиновидных иди щелевидных. Вид их может несколько напоминать щелевидные язвы при болезни Крона. Но во-первых, это не язва, а эрозия (сохранена мышечная пластинка), а во-вторых эта щелевидность не истинная, как при болезни Крона, а ложная, т.к. стенки "щели" образованы поверхностями соседних складок слизистой оболочки. Следует отметить, что такие эрозии встречаются редко, чаще они плоские и не столь глубокие. Скорость заживления острых глубоких эрозий велика, ее сравнивают со скоростью заживления механических дефектов слизистой оболочки, образовавшихся после гастробиопсии. Хронические эрозии. 57 Понятие о хронических эрозиях возникло сравнительно недавно. Раньше эрозии считались только острыми и в руководствах их обычно описывали вместе с острыми язвами. Ю.М.Лазовский даже отмечал, что между эрозиями и острыми язвами нет принципиальных различий. Широкое применение в клинике эндоскопических методов исследования с динамическим наблюдением за больными позволило выявить наряду с обычными быстро заживающими острыми эрозиями, эрозии, которые не заживают в течение нескольких месяцев и даже лет. Полагают, что примерно у 1/3 больных эрозиями дефекты слизистой оболочки могут сохраняться около 3 лет. Такие эрозии получили название "полных". Термин этот широко используется эндоскопистами, хотя он не отражает ни сущности процесса, ни глубины поражения. "Полные" эрозии далеко не всегда захватывают всю толщу слизистой оболочки, под ними обычно сохранены и даже гиперплазированы железы. Макроскопически (при гастроскопии) выявляются: выбухания округлой формы, обычно более яркой окраски, чем окружающая слизистая оболочка, диаметром от 0,3 до 0,7 см с втяжением на вершине, заполненным фибринозным налетом. Могут иметь неправильную форму. Часто окружены венчиком яркой гиперемии. Эрозии могут иметь наложения, от серовато-желтого до грязнокоричневого цвета. При микроскопии в дне эрозии находят солянокислый гематин, а в краях ее - лейкоцитарный инфильтрат. В 52% случаев хронические эрозии множественные. Количество их колеблется от 4 до 10. В отличие от острых эрозий, которые в основном локализуются в теле желудка и субкардии, типичная локализация хронических эрозий — антральный отдел. Глубина дефекта слизистой оболочки при хронических эрозиях почти такая же, как и при острых. В большинстве случаев эрозии разрушают часть валиков, реже доходят до устьев ямок, дном их обычно служат железы и значительно реже — мышечная пластинка слизистой оболочки. Дно хронических эрозий отличается от дна острых и во многом сходно с дном хронических язв. Основная особенность — наличие некроза почти такого же, как фибриноидный некроз при хронических язвах. Однако, в отличие от язв в дне хронических эрозий сравнительно мало некротических наложений. В щелевидных эрозиях некротических масс всегда больше, чем в плоских. Зону фибриноидного некроза эрозий образуют плотные слабоэозинофильные ШИКположительные массы. Острые эрозии - это всегда стресс: тяжелые сочетанные травмы, большие по объему оперативные вмешательства, острый инфаркт миокарда, острое нарушение мозгового кровообращения, отравление, голодание. Пусковой момент - ишемия слизистой оболочки желудка. Классификация эрозий: выделяют 3 типа: 1. Геморрагический эрозивный гастрит. Приемущественная локализация - дно желудка и антральный отдел. Характеризуется всеми признаками поверхностного гастрита, однако более 58 выраженными. В одних случаях в слизистой оболочке и подслизистом слое наблюдаются петехиальные высыпания /кровоизлияния/. В других случаях обнаруживаются многочисленные мелкоточечные эрозии до 0,2 см. в диаметре от ярко-красного до темно-вишневого цвета - т.е. это гастрит с нарушением поверхностного эпителия. Воспаления вокруг не определяется. Слизистая легко травмируется. Эрозии могут явиться причиной тяжелых кровотечений “плачет вся слизистая”. 2. Острые эрозии. Правильной округлой или овальной формы диаметром 0,2 - 0,4см. Края сглажены, дно покрыто желтоватым налетом. Виден нежный венчик гиперемии вокруг эрозии. Реакция окружающих тканей чаще отсутствует. Преимущественная локализация - малая кривизна и тело желудка. По количеству острые эрозии могут быть одиночные_и множественные. До 3-х единичные, 4 и более - эрозивный гастрит. Полные «хронические» эрозии: Представляются в виде полиповидных выбуханий 0,4-0.6см. Имеется пупковидное втяжение в центре с дефектом слизистой, который покрыт различным налетом. Они располагаются чаще на высоте складок и в антральном отделе, Нередко полные эрозии располагаются в виде цепочки - "присоски осьминога". И подразделяются на 2 типа: зрелый тип. Когда в тканях происходят фиброзные изменения. Существуют годами. Незрелый тип, когда в тканях происходит псевдогиперплпзия за счет отека ямочного эпителия. Может заживать в течение нескольких дней или недель. ОСТРАЯ ЯЗВА. В последние десятилетия отмечается учащение острых язв желудка и двенадцатиперстной кишки. Основной причиной острых язв считается: стресс, который всегда возникает у больных: находящихся в критическом состоянии, с обширными травмами, перенесших обширные хирургические вмешательства, при сепсисе и различной полиорганной недостаточности. Эндоскопические исследования показывают, что у 85% таких больных возникают острые язвы, хотя далеко не у всех они проявляются клинически. Клинические классификации среди острых язв традиционно выделяют: язву Курлинга у больных с обширными ожогами, 59 и язву Кушинга у больных с травмами ЦНС или после операций на головном мозге. Такое деление имеет исключительно исторический интерес, так как морфологических различий эти язвы не имеют, а тактика лечения и профилактики острых язв универсальна. Острые язвы часто бывают: множественными, они нередко сочетаются с хроническими, во многих случаях расположены в зоне хронической язвы или в области рубцовых изменений, где нарушена трофика стенки желудка. Большинство острых язв желудка локализуется на малой кривизне. Встречаются они и в других отделах. Как правило, диаметр острых язв не превышает 1 см, но находят и гигантские язвы. Макроскопически острые язвы выглядят как: круглые, овальные или реже — полигональные дефекты. Дно их серовато-желтое, после отторжения некротических масс — серокрасное. Нередко в дне видны арозированные сосуды. При острой язве разрушается слизистая оболочка и подслизистый слой желудка. Иногда это результат слияния мелких эрозий. Острые язвы обычно возникают на малой кривизне антрального и пилорического отделах, что объясняется структурно-функциональными особенностями этих отделов. Малая кривизна является "пищевой дорожкой" и поэтому легко травмируется. Железы слизистой оболочки малой кривизны выделяют наиболее активный желудочный сок. Стенка богата рецепторами. Однако, складки малой кривизны ригидные /не гибкие/ и при сокращении мышечного слоя не в состоянии закрыть дефект слизистой оболочки, что является причиной перехода острой язвы в хроническую. Размеры острой язвы около 1см. Она имеет правильную округлую или овальную форму и нечеткие очертания. Края, невысокие, сглажены, при биопсии мягкие. До 1/3 острых язв осложняются желудочным кровотечением. На гистологических препаратах форма большинства язв клиновидная (вершина клина обращена вглубь стенки желудка). Такая форма считается характерной для острых язв. Представляет интерес наличие острых язв, оба края которых подрыты, а слизистая оболочка почти соединилась над язвенным дефектом. Благодаря этому, язва на срезах приобретает треугольную форму с вершиной, обращенной в просвет желудки. Судя по тому, что в дне таких язв имеется грануляционная ткань, их можно считать заживающими. Соединение краев слизистой оболочки над язвой в дальнейшем может привести к формированию кист, которые нередко находят на месте заживших язв. Глубина острых язв колеблется в значительных пределах. Подострую язву отличает от острой заживающей наличие наряду с признаками репарации, признаков новой волны деструкции. После заживления острой язвы остается плоский, звездчатый реэпителизированный рубец. Среди острых язв желудка выделяют своеобразные изъязвления, сопровождающиеся массивным кровотечением из крупных арозированных артерий. 60 Такие изъязвления, получившие название "exulceratio simplex Dieulafoy" (по имени автора, описавшего их еще в 1898г). Обычно они располагаются в теле и дне желудка. И не встречаются на малой кривизне и в пилорическом отделе — участках преимущественной локализации хронической язвы. Язвы Dieulafoy считаются редким заболеванием. В мировой литературе описано 101 наблюдение к 1986 году. При эндоскопии их находят в 1,5-5,8% желудочных кровотечений. В основе лежит острая язва, которая разрушает стенку необычно крупной артерии и вызывает массивное кровотечение. Сосуды такого калибра нередко можно увидеть в дне хронических язв, но при этом они бывают окружены грубоволокнистой соединительной тканью, а сами язвы обычно пенетрируют в сальник. Появление таких артерий в дне язвы В.А. Самсонов (1966) объясняет втяжением в полость пенетрирущей язвы сальника с его крупными сосудами — феномен "чемоданной ручки". При острых неглубоких язвах подобный механизм, разумеется, исключен. Наличие крупных сосудов в дне язв связывают с аневризмами и с аномалиями развития сосудов подслизистой основы. Если в дне хронической язвы аневризмы действительно нередко могут быть найдены, то наличие их в неизмененной подслизистой основе мало вероятно. Расширенные сосуды в подслизистой основе находят и при сравнительно редком заболевании неясного генеза — антральной васкулярной эктазии ("арбузный" желудок, "watermelon stomach"), впервые описанном в 1984 году. Наблюдается преимущественно у взрослых и диагностируется обычно при часто рецидивирующих желудочных кровотечениях, приводящих к тяжелой хронической железодефицитной анемии. При эндоскопии находят полосовидные гиперемированные повреждения слизистой оболочки, благодаря которым и появился описательный термин — арбузный желудок. Такая картина неспецифична и может наблюдаться при гастрите, причем биопсия не всегда может выявлять морфологические признаки заболевания, которые хорошо видны при изучении препаратов резецированных желудков. В настоящее время для лечения широко применяются трансэндоскопические методы, включая электрокоагуляцию и лазерокоагуляцию. Заживление острых язв наступает через 2-4 недели. Рубец нежный, розового цвета, который полностью исчезает. Никогда не дают деформацию стенки желудка. ХРОНИЧЕСКАЯ ЯЗВА. Проникает в стенку, желудка на различную глубину. Разрушает все слои, включая мышечный, доходит иногда до серозного слоя. Дно язвы гладкое, иногда шероховатое. Края волнообразно приподняты, плотные. Серозная оболочка в области язвы утолщена. Локализуется преимущественно на малой кривизне. Нижней трети тела и угла желудка. Размеры от 1 до 4см. Чем проксимальнее расположена язва, тем ее размеры крупнее. Микроскопическая картина: в период обострения: в области дна и краев язвы появляется зона фибриноидного некроза. Зону некроза отграничивает, грануляционная ткань с большим количеством тонкостенных сосудов. Глубже, вслед за грануляционной тканью располагается грубоволокнистая рубцовая ткань. В период ремиссии наблюдается обратная микроскопическая картина: зону 61 некроза прорастает грануляционная ткань, которая созревает в грубоволокнистую рубцовую, нередко наступает эпителизация язвы. В сосудах, расположенных в области язвы, развивается склероз стенки и облитерация просвета. Таким образом, язвенная болезнь желудка ведет к усилению рубцовых изменений в желудке и усугубляет нарушение трофики его тканей. Вновь образованная рубцовая ткань при очередном обострении легко разрушается. ЭНДОСКОПИЧЕСКИЕ ПРИЗНАКИ ХРОНИЧЕСКОЙ ЯЗВЫ. I. Форма чаще овальная или округлая, реже линейная, щелевидная. II. Края гладкие, четкие. Равномерно отграничены от окружающей слизистой. III. Отсутствие инфильтрации окружающей слизистой оболочки - отек! IV. Одинаковая окраска краев и окружающей язву слизистой оболочки, нередко геморрагические /подслизистые/ пятна. V. Дно гладкое, часто покрыто налетом желтого или серого цвета. VI. Дно и края язвы резко отграничены друг от друга по окружности. VII. Кровоточивость чаще дна язвы. VIII. Конвергенция складок слизистой оболочки к язве видна равномерно по всей окружности и доходит до ее краев. IX. Деформация стенки в области язвы встречается довольно часто, но имеет более ограниченный характер нередко наблюдается втяжение стенки в области язвы – в виде "шатра". IX. При прицельной биопсии ригидность краев язвы отмечается редко. Фрагментации при взятии биопсии нет. Пути заживления язвы - 4 варианта: I. Заживление путем эпителизации от периферии к центру, причем язва сохраняет округлую или овальную форму. II. Заживление через стадию линейной язвы, перпендикулярной малой кривизне. III. Заживление путем разделения на 2 “зеркльные” или "целующиеся" язвы. IV. Заживление через стадию линейной язвы параллельной малой кривизне /характерно для глубоких/. ЗАПОМНИ!!! Если заживают по 2-3 типу - чаще рецидивируют. 62 Каллезная язва - это язва не склонная к заживлению, с плотными краями и дном. Склонна к озлокачествлению. По направлению от привратника к кардии склонность к малигнизации увеличивается в 5 раз. Старческая язва - одиночная, плоская с невыраженными признаками воспаления вокруг. Встречается на фоне атрофического гастрита, похожа на изьязвившийся рак. Заживает через 1-2 мес. без деформации стенки. Не склоны к рецидивам. Щелевидная или траншееподобная язва встречается у пациентов старше 60 лет при сохраненной желудочной секреции. Локализуется - малая" кривизна. В длину может достигать 10см. В связи с вышизложенным, а также особенно после открытия H.pylori возникло понятие, которое находит все больше и больше сторонников о "гастритассоциированной язвенной болезни" как о наиболее частом ее варианте. G.Borsch (1987) в этом тандеме "гастрит—язва" на первое место ставит гастрит и формулирует это следующим образом "язвы желудка и двенадцатиперстной кишки — не просто нарушение целостности эпителия, а эпизодическое и рецидивирующее осложнение, накладывающееся на более выраженные и диффузные поражения слизистой оболочки, в виде гастрита типа В или гастродуоденита". Непременное условие хронизации язв — развитие в дне и краях рубцовой ткани, нарушающей трофику новообразованной слизистой оболочки и способствующей рецидивированию язв. При заживлении хроническая язва проходит 4 стадии. Выделение этих стадий основано на сопоставлении эндоскопических и гистологических картин: I. Стадия начального заживления. Эндоскопически и при изучении с помощью стереоскопического микроскопа для нее характерно наползание эпителия в направлении от краев к центру и наличие веретенообразных выступов на поверхности. Гистологически отмечается рост призматического эпителия II. Стадия пролиферативного заживления (мембранозная регенерация). Эндоскопическое и стереомикроскопическое исследование выявляет низкие веретеновидные выступы, гистологическое — регенерирующий эпителий, покрывающий одним слоем эти выступы. III. Стадия палисадного рубца. Язвенный кратер не виден, на его месте палисадоподобные тяжи, конвергирующие к центру язвы. В ткани рубца много капилляров, появляются незрелые железы типа псевдопилорических. Стадия булыжного рубца. Названа из-за характерного вида, который имеет новообразованная слизистая оболочка при рассматривании ее через эндоскоп или стереоскопический микроскоп. Видны также мелкие ямки. Гистологически выявляется много псевдопилорических желез. Заживление язв считается полным только при формировании "булыжного" рубца. Однако "полным" заживление язв в этой стадии является лишь в плане клиническом. Исходя из понятий общей патологической анатомии регенерацию слизистой оболочки полной (реституцией) считать нельзя. IV. 63 Особенности изъязвлений желудка и двенадцатиперстной кишки в зависимости от типа хронического гастрита Морфологические изменения слизистой Интерпретация оболочки желудка Язвенная болезнь невозможна. При Нормальная слизистая оболочка Хронический антральный или пангастрит, в фундальном отделе атрофии нет (+ бульбит) наличии язвы она вероятнее всего вызвана употреблением НПВП Язвенная болезнь возможна или даже имеется; риск ее возникновения велик Хронический пангастрит с атрофией в Язвенная болезнь 12п кишки фундальном отделе невозможна. Язвенная болезнь желудка возможна, хотя ее вероятность мала Хронический пангастрит или фундальный гастрит + выраженная атрофия в фундальном отделе Язвенная болезнь невозможна; если имеется язва, то скорее всего она злокачественная . Дело в том, что при заживлении хронических язв, несмотря на регенерацию слизистой оболочки, не происходит восстановление структуры, адекватной отделу, в котором имелось поражение. Такой тип регенерации относится к субституции. Качество заживления язв. Язвенная болезнь характеризуется не только наличием длительно незаживающей (хронической) язвы, но и, что не менее важно, склонностью ее к рецидивированию. При этом обычно рецидивы возникают на месте зажившей язвы. Оптимальный исход любой репаративной регенерации — реституция, т.е. полное восстановление структуры утраченной ткани. В желудке реституция наступает при заживлении эрозий и при артефициальных повреждениях (биопсия и даже эндоскопическая полипэктомия). В отличие от эрозий при язвах разрушается не только слизистая оболочка, но и подлежащие слои. При этом принципиально меняется тип и полнота регенерации. Все язвы заживают вторичным натяжением с помощью грануляционной ткани. Строение слизистой оболочки полностью при этом не восстанавливается. Такую картину слизистой оболочки на месте зажившей язвы обозначили термином "субституция" Обычно субституцией обозначают такой исход заживления, при котором участок некроза замещается соединительной тканью, которая в дальнейшем подвергается рубцеванию. Таким образом, понятие качество заживления определяет не просто полноту регенерации, но и прогноз. В последние годы установлено, что в восстановлении экстрацеллюлярного матрикса после повреждений ведущая роль принадлежит трансформирующему 64 фактору роста (ТФР). Усиленная продукция ТФР является причиной избыточного рубцевания. Значение ТФР для качества заживления язв была недавно установлена E.Ernst и соавт (1996). Местное введение ТФР в зону язв ускоряло их заживление, но сопровождалось развитием выраженного и грубого склероза на месте зажившей язвы. В то же время, инъекция антител нейтрализующих ТФР, также ускоряло заживление, но выраженность склероза была значительно меньшей, а качество заживления за счет этого — более высоким. Не исключено, что такой путь повышения качества заживления язв сможет найти и клиническое применение. Здесь, правда, важно найти момент: когда целесообразно ввести в дно язвы этот фактор роста - экспериментах E.Ernst и соавт. ТФР вводили как бы профилактически, сразу после нанесения на серозную оболочку 100% уксусной кислоты. Важно решить, следует ли вводить ТФР в активную фазу или в фазу очищения дна язвы. Синдром Золлингера-Эллисона Синдром Золлингера-Эллисона характеризуется гипергастринемией, гиперсекрецией HCL, наличием упорно рецидивирующих язв двенадцатиперстной или тощей кишки, диареей и нарушениями переваривания и всасывания. В США заболеваемость варьирует в пределах 0,1-3 случаев на млн жителей. Различают 2 типа синдрома Золлингера-Эллисона. При 1 типе имеется резко выраженная гиперплазия G-клеток в антральном отделе желудка. При 2 типе — гормонально активная опухоль (гастринома). У 80% больных гастриномы располагаются в так называемом "гастриномном треугольнике", ограниченном поджелудочной железой, двенадцатиперстной кишкой и местом впадения пузырного протока в общий желчный проток. Описаны также гастриномы желудка, печени, яичников, паращитовидных желез и даже лимфатических узлов. В нормальной поджелудочной железе нет гастринпродуцирующих клеток, и поэтому источник развития гастрином остается неясным. Почти у 1/3 больных гастринома дает метастазы в лимфатические узлы, в 1020% — в печень. Гипергастринемия — непременная составляющая синдрома ЗоллингераЭллисона служит причиной гиперплазии париетальных клеток. Связано это с хорошо известным трофическим действием гастрина. Макроскопически: Язвы у большинства больных — одиночные, у 25% — множественные. Размеры их обычно не превышают 2 см, они нередко осложняются кровотечением и перфорацией, как правило, рецидивируют после резекций желудка. Предотвратить рецидивы может лишь тотальная гастрэктомия или удаление гастриномы. Почти у трети больных с синдромом Золлингера-Эллисона наблюдается диарея. Если удается полностью иссечь все источники выработки избыточного гастрина, синдром Золлингера-Эллисона подвергается обратному развитию. При этом не только заживают язвы, но восстанавливается нормальное строение фундальных желез. Гигантские язвы желудка. Гигантскими язвами принято называть язвы желудка, диаметр которых превышает 3 см. 65 Особенности гигантских язв желудка: относят к наиболее тяжелым формам язвенной болезни. Они обычно плохо поддаются медикаментозной терапии, часто (40-50%) осложняются кровотечениями, и пенетрируют в 40-70% в соседние органы. Нередко при гигантских язвах желудка встречаются перфорации и желудочно-кишечные свищи. Частота гигантских язв желудка по данным эндоскопического исследования составляет 8,6%. Эндоскопически: Во всех гигантских язвах желудка можно выделить 2 зоны — центральную и периферическую. Наличие центральной и периферической зон придает гигантским язвам желудка своеобразную трапециевидную форму с широким основанием, обращенным к просвету желудка, и узким — к наружной его поверхности. Значение биопсий в дифференциальной диагностике язв желудка Главная задача, стоящая перед морфологом при изучении биоптатов больных с язвой желудка — дифференциальная диагностика между хронической язвой и раком. Как хорошо известно, у многих больных решить эту задачу удается только после биопсии. Затрудняет клинико-эндоскопическую дифференциальную диагностику и то, что изъязвленная раковая опухоль желудка может, как и обычная доброкачественная язва подвергаться заживлению, правда такое заживление редко бывает полным, но наблюдается оно у 70% больных ранним раком. На месте изъязвления может образоваться обычная грануляционная ткань и слизистая оболочка. В нее вновь прорастает окружающая ее опухоль, которая вскоре подвергается повторному изъязвлению. Из-за того, что рак желудка растет сравнительно медленно, такие циклы могут повторяться неоднократно. Есть данные о том, что развитие рака от микроскопического до раннего занимает почти 10 лет. А от раннего, до выраженного с клиническими проявлениями — 16-27 лет. И что ранний рак 1 типа увеличивает свои размеры вдвое за 6,5 лет, а ранние раки других типов за 2-3 года. Если желудочный сок разрушает опухоль, а образовавшийся дефект в процессе репаративной регенерации замещается "нераковой" слизистой оболочкой, то возникает предположение о возможности "самоизлечения" поверхностного рака. По-видимому, этим можно объяснить те редкие секционные наблюдения, когда патологоанатом находит метастазы в печени или в лимфатических узлах, а в желудке — доброкачественную язву или послеязвенный рубец. Возможность заживления изъязвленных опухолей желудка требует и нового отношения к показаниям для операции. Еще недавно было общепринятым положение о необходимости оперативного лечения больных после 4-6 нед. безуспешной консервативной терапии. Имелось в виду, что если в эти сроки язва не заживает, то она или раковая или может малигнизироваться. Однако сейчас достаточно хорошо известно, что вполне доброкачественные язвы могут не заживать месяцами, а рак-язва "заживать" в обычные сроки. Поэтому главный метод в дифференциальной диагностике и в определении тактики лечения — гастроскопия с множественными биопсиями. 66 Биопсии непременно должны быть множественными и из краев и из дна язвы. Хорошо известно, что карциноматозные изменения могут наблюдаться лишь в отдельных участках дна и краев изъязвлении, которые могут не оказаться в иссеченном материале. Очень выразительные данные, подкрепляющие это достаточно известны, но, к сожалению не всегда выполняемое требование, иллюстрируют материалы A.Misumi и соавт. (1978). Они установили, что точность гистологического диагноза рака составила 100% при взятии не менее 6 биоптатов. Если биопсия производилась только из центра "поражения", число положительных находок снижалось до 48,5%, из наружного края до 19,6% и из зоны вокруг "поражения" до 1,6%; ЗАПОМНИ!!! Иссечение 1-2 кусочков при язвах недопустимо. При отсутствии в них элементов опухоли в медицинских документах будет значиться, что "при гистологическом исследовании признаков злокачественного роста не обнаружено". Хорошо известно, как подобная запись снимает столь необходимую онкологическую настороженность клинициста и как это может надолго затянуть установление истинного диагноза. Поэтому в, практической работе следует исходить из положения, которое можно сформулировать следующим образом: "Одиночная биопсия из язвы может быть не только бесполезной, но и вредной для больного". Следует иметь в виду, что даже опытному эндоскописту не всегда удается по разным причинам иссечь кусочки из краев и дна изъязвления. В этих случаях патологоанатом не должен ограничиваться просто описанием того, что доставлено в лабораторию. В "Заключении" необходимо отметить, что в доставленном материале нет ткани из дна и (или) краев изъязвления. Подобная запись говорит клиницисту, что биопсия оказалась неинформативной, а задача, которую клиницист поставил, назначая биопсию — невыполненной. Такое заключение служит показанием к повторной биопсии. ВЫВОДЫ: Итак, наиболее важной задачей биопсии при язвенной болезни является дифференциальная диагностика между язвой и изъязвленным раком. В связи с этим гастробиопсии должны быть: только множественными с иссечением из дна и краев язв не менее 4-5 кусочков. Иссечение 1-2 кусочков может оказаться не только бесполезным но и вредным, так как "ложноотрицательные" заключения морфолога успокаивают больного и лечащего врача и затягивают время обследования, что может привести к поздней диагностике рака. Биоптаты позволяют судить о стадиях течения язвенной болезни, об особенностях репарации язв и о ее нарушениях. ОСЛОЖНЕНИЯ. При язвенной болезни различают следующие осложнения: Кровотечение, Пенетрация, Малигнизация, Прободение, Язвенно-рубцовые сужения. Кровотечение возникает в связи с разъеданием стенок сосудов /аррозивное/, поэтому оно наступает, как правило, в период обострения язвенной болезни. При этом клинически рвота кофейной гущей и дегтеобразный стул. 67 Классификация степени активности кровотечения. (OMED) Пациенты с высоким риском. Тип I. A. струйное кровотечение, B. капельное кровотечение. Пациенты с низким риском. Тип II. признаки недавнего кровотечения: сгустки, тромб, измененная кровь. Тип III. повреждение слизистой без признаков кровотечения (может быть мелена). Осложнения. Острое гастродуоденальное кровотечение. Пенетрация язвы в соседние органы. Перфорация язвы. Пилородуоденальный рубцовый стеноз (компенсированный, субкомпенсированный, декомпенсированный). Перивисцериты (перигастрит, перидуоденит). Перерождение язвы в рак. Прободение /перфорация/ возникает в период обострения, когда язва увеличивается в размере и разрушает все стенки желудка. Перфорация язвы ведет к перитониту. Пенетрация язвы - проникновение ее за пределы стенки желудка в соседние органы: малый сальник, головку и тело поджелудочной железы, печеночно-двенадцатиперстную сзязку, печень, поперечно-ободочную кишку, желчный пузырь. Рубцовый стеноз привратника - желудок расширяется, развивается рвота, которая ведет к обезвоживанию организма. Иногда рубец перетягивает желудок в средней части и разделяет его по типу "песочных часов". Малигнизация хронической язвы встречается в 15-25% случаев. Лекция № 9 МЕСТНОЕ ЛЕЧЕНИЕ ЯЗВ ЖЕЛУДКА И ЛУКОВИЦЫ 12-ПЕРСТНОЙ КИШКИ. Язвенная болезнь по частота занимает одно из первых мест среди заболевании желудка и двенадцатиперстной кишки. Протекая с частыми рецидивами она приводит к длительной нетрудоспособности больного, а иногда и к его инвалидности. Проводимая медикаментозная терапия воздействуя на механизм кислотообразования значительно снижает желудочную секрецию. В сочетании с защитной и стимулирующей регенераторные процессы терапией в большинстве случаев приводит к заживлению язвы. Однако, клиницисты нередко наблюдают больных, у которых несмотря на проводимую терапию, язвенный дефект длительное время не заживает, а иногда, наоборот, увеличивается в размерах. Процессам, ведущим к заживлению язвы, часто мешают местные причины: Фиброзное кольцо, 68 нависающие края, скопление в полости дефекта продуктов распада, инородные тела /лигатуры/ и другие факторы, которые нельзя устранить общепринятыми методами терапевтического воздействия на язву. В этих случаях местное лечение через эндоскоп приводит к положительному эффекту. Показания к местному лечению: 1. безуспешность консервативной терапии, 2. язвы желудка и 12-перстной кишки без признаков малигнизации, размером до 3 см, глубиной до 0.5 см. 3. наличие в язве изменений, задерживающих ее рубцевание: нависающие края, большие размеры, некротическая ткань в дне язвы, отсутствие перифокального воспаления. Эндоскопические способы лечения применяются независимо: от происхождения и локализации язвенного дефекта, длительности его существования, наличия у больного сопутствующих заболеваний и наличие изменений окружающей язву слизистой. Противопоказания к местному лечению: A. абсолютное: малигнизация язвы или подозрение на нее, пенетрация язвы, пилородуоденальный стеноз, очень большие размеры язвы, тяжелое общее состояние больного, обусловленное выраженной ССН, СЛН, нарушение свертываемости крови. Противопоказания встречается довольно редко, метод может быть применен у большинства больных язвенной болезнью желудка и 12п.к. Аппаратура и инструментарий. Лечебная эндоскопия выполняется в эндоскопическом кабиненте на столе, где проводятся фиброгастроскопические исследования. Местное лечение язв желудка и 12-перстной кишки проводится через любой фмброгастродуоденоскоп,имеющий биопсионный канал более 2 мм. Лучше использовать 2-ух канальные или аппараты с косо-торцевой оптикой. Из дополнительных инструментов используют: щипцы с удлиненными чашечками для скусывания краев язвы, промывочные трубки, хлорвиниловые трубки для подведения лекарственных препаратов, электрокоагуляторы /точечные или игольчатые/, инъекционные иглы на гибком длинном стержне, гибкие лазерные световоды, криозонды, резиновый зонд-дилятатор. Методика. Диагностическая и лечебная эндоскопия проводится под местной анестезией 2% раствором лидокаина или 2% раствором дикаина. В качестве премедикации используются 1,0 мл 0,1% раствора атропина, 1,0 мл. 2%раствора промедола, которые вводят за 30 мин. до исследования подкожно. Прежде, чем начать местное лечение язвы, необходимо определить: 69 точную ее локализацию, размеры, форму, глубину, характер краев. Локализация язвы определяется в соответствии с анатомическим делением желудка на 4 отдела: 1. кардию. 2. тело. 3. антральный отдел 4. и пилорический канал. Каждый из них имеет малую кривизну, переднюю стенку, большую кривизну и заднюю стенку. Истинные размеры язвы определяются только после удаления из ее полости остатков пищи, слизи и фибрина. Отмывание язвы производится до появления в области ее дна и краев фиброзной или грануляционной ткани. Основные группы местного лечения: Местные способы лечения язвы можно свести к шести основным группам. I. группа. Удаление из язвы некротических масс и фибрина. При наличии в области дна язвы и ее краев некротической ткани, фибрина, остатков пищи местное лечение начинается всегда с промывания язвы. Лечебный эффект промывания язвы связан с механическим удалением из ее полости продуктов распада, не имеющих прочных связей с окружающими тканями. Для этой цели целесообразно использовать физиологический раствор или раствор фурациллина в разведении 1:6000 в количестве 30-50 мл. Такого рода промывания проводится при каждом лечебном сеансе до полного очищения язвы от некротических масс. Кроме того, с целью очищения язвы. стимуляции ее заживления и уменьшения перифокального воспаления можно с успехом применять сок каланхоэ, его наносят на язву без дополнительного разведения через 2-3 дня. Промывают язвы также растворами: спирта, хлоротила, воздействуют ферментами. II. группа. Ликвидация фиброзной ткани, закрытых карманов, нависающих краев с помощью механического или элетрохирургичсского воздействия. При глубоких язвах с нависающими краями необходимо скусить эти края щипцами или электрокоагулировать, сделав их пологими, а язве придать конусовидную форму. При отсечении нависающих краев одновременно проводится лечение и уточнение диагноза путем гистологического исследования, полученного материала. В случае подтекания крови целесообразно чередовать скусывание с электрокоагуляцией. III. Ш группа Уменьшение перифокального воспаления и подавление бактериальной активности микрофлоры за счет местного подведения к язве антибиотиков, кортикостероидов, салицилатов и др. медикаментов. В некротических массах, заполняющих большую и глубокую язву, всегда 70 имеются разнообразные микроорганизмы. Для подавления микрофлоры язвы применяются антибиотики широкого спектра действия, чаще канамицина сульфат. По игле-иньектору в окружающую язву ткань вводят 500 мг антибиотика, разведенного в 20,0 мл 0,5% раствора новокаина. Антибиотики вводят в подслизистый слой желудка по окружности язвы из 2-3 точек во время каждого лечебного сеанса. Из антисептических препаратов применяются: 70% и 96% спирт. хлорэтил, 1% раствор колларгола, 1% раствор танина, 0,1% раствор фурациллина или риванола. Для уменьшения перифокального воспаления язв 12-перстной кишки успешно применяется лазер. При поверхностной язве хорошие результаты дает гелий-кадмиевый лазер. Плотность мощности 2мВт/см - экспозиция - 60 сек. Лечебные процедуры, проводятся через 2-3 дня и позволяют уменьшить переульцеральное воспаление, уменьшить болевой синдром, способствуют наступлению более ранней эпителизации. При каллезной язве больший эффект дает гелий-неоновый лазер. При той же мощности и экспозиции он позволяет разрыхлить каллезные края язвы. К этой же группе можно отнести: холодовое лечение язв 12п.к. Через эндоскоп осуществляется локальное охлождение хладагентом "хладон-12" или др. Криовоздействие осуществляется на фоне общепринятой консервативной терапии. 3 сеанса интервалом 3-6 дней. IV. группа. В данную группу входят методы, направленные на ускорение регенерации тканей и защиту язвы от вредных воздействий окружающей среды орошение язвы масляными растворами, инъекции в слизистую оболочку солкосерила и др. препаратов, клеевые аппликации/. Добиться ускорения регенерации можно воздействуя на причину возникновения язвы - на желудочную секрецию. Снижение желудочной секреции у больных язвенной болезнью может достигаться подслизистым введением 40-60 мл 60% глюкозы во всю кислотопродуцирующую зону. Граница кислотопродуцирующей зоны определяется с помощью хромогастроскопии 0,5% раствором конго-рот или простеночной эндоскопической рНметрией. Через иньектор осуществляется субмукозное введение глюкозы по 1,5мл в шахматном порядке, либо по типу ползучего инфильтрата. После очищения язвы от некротических масс используются орошающие смеси: колларгол /серебро коллоидальное/ способствует вымыванию из язвы некробиотических масс и образованию на ее поверхности пленки. Применяют 1015мл 1-2% раствора на 1 сеанс. танин - при нанесении на язву приводит к образованию пленки, защищающей ее от вредного воздействия пищеварительного сока. Статизоль, лифузоль, гастрозоль - пленкообразующие клеевые препараты, также предохраняют язву от воздействия желудочного сока. солкосерил 2,0 + облепиховое масло 5,0; сок каланхоэ 5,0 + масло шиповника 5,0, клеевые аппликации: пломбирующие клеи МК-6, МК-7, МК-8, МК-14и 71 в разведении по 1 мл + 2 мл масла /подсолненчного, шиповника, облепихового/ вводят по трубке через инструментальный канал эндоскопа на язву. После нанесения клеевой аппликации аппарат извлекается вместе с трубкой. Дистальный конец трубки обрабатывается салфеткой, смоченной ацетоном и лишь после этого извлекается из биопсионного канала. Сама трубка поле клея промывается 3-5 мл. ацетона, затем по принятой, схеме. Обкалывание язв. Осуществляется через иньектор. Необходимо иметь: стерильный иньектор с выдвижной иглой, 3 одноразовых шприца, pаствор солкосерила 6,0 мл, раствор новокаина 0,5% - 6,0мл, спирт 70% - 6,0 мл. Первым этапом поверхность язвы орошается 3,0 мл спирта, после чего через иньектор пропускается 3,0 мл новокаина. Выдвигается игла и из 3-х точек вокруг язвы отступя 5 мм. в слизистую оболочку вводится раствор солклсерила по 2,0 мл. Далее в слизистую оболочку вводятся остатки новокаина. Игла убирается и язва повторно орошается спиртом. Завершить обкалывание целесообразно клеевой аппликацией, что позволит одновременно ускорить эпителизацию и защитить язву от воздействий желудочного сока. Для обкалывания также предлагаются смеси: 4,0 мл солкосерила развести в 10мл 0,25% раствора новокаина и вводить в подслизистую оболочку отступя 5-6 мм. от краев язвы из 3-х точек. гамма-глобулин подслизисто вокруг язвы + клеевая аппликация. при визуальных признаках рубцевания язвы наряду с солкосерилом вводят оксиферрискорбон. Края язвы инъецируются из 6-ти точек. ЗАПОМНИ!!! Оксиферрискорбон нельзя применять при признаках стенозирования. V. группа. Блокада нервных окончаний или стволов. Большое значение при лечении язвы имеет снятие болей. Для этого применяется новокаиновая блокада желудочной ветви блуждающего нерва, которая выполняется смесью: 2мл 0,1% раствора атропина + 50мл 0,5% раствора новокаина + 5 мл. 96% спирта. Раствор по игле вводят в подслизистый слой кардиоэзофагеального перехода до появления циркулярного инфильтрата. Кроме того, эндоскоп подводят непосредственно к язве и иглу вкалывают в слизистую оболочку, отступя 5 мм. от края и вводят из 4-6 точек 30мл 0,5% раствора новокаина и 5,0 мл в центр язвы. Блокада малой кривизны 30% спиртом позволяет снизить кислотность на 4 месяца. Спиртновокаиновая смесь: 1% раствор новокаина 20,0 мл; + 30% спирт - 20,0 мл. вводить по малой кривизне поочередно спирт и новокаин. Привратник обколоть вокруг и кардиоэзофагеальный переход обколоть вокруг. Блокада нервных стволов и окончаний приводит к уменьшению или полному исчезновений болей. VI. группа Включает в себя методы механического растяжения стенозированных рубцовым или воспалительным процессом участков пищеварительного тракта. После предварительной масляной аппликации производится насильственное растяжение суженного участка концом эндоскопа или пневмозондом-дилятатором. 72 Можно также вводить предварительно разогретые бужи под контролем тонких эндоскопов. Результаты: При использовании местного лечения язвенной болезни желудка и 12nepстной кишки на фоне комплексной терапии удается значительно сократить сроки заживления /до 14 дней/. Во многих случаях предотвратить такие осложнения, как кровотечение и пенетрация. Осложнения местного лечения встречается крайне редко. Лекция № 10 ПРЕДРАКОВЫЕ СОСТОЯНИЯ И ПРЕДРАКОВЫЕ ИЗМЕНЕНИЯ ЖЕЛУДКА. ДИАГНОСТИКА РАННЕГО РАКА ЖЕЛУДКА (РРЖ). Еще недавно рак желудка относили к числу наиболее распространенных опухолей человека. Однако в последние годы наметилось весьма заметное снижение смертности, обусловленной раком желудка. Особенно ярко эта тенденция проявляется в экономически развитых странах, где рак желудка уже не входит в число 10 самых распространенных онкологических заболеваний (так в 1995 году он занимал в США лили: 15-е место). Тем не менее, в развивающихся странах и Японии рак желудка остается одним из безусловных лидеров среди злокачественных новообразований по показателям заболеваемости и смертности. Следует отметить, что в России в 1994 году рак желудка среди других онкологических заболеваний занимал второе место по смертности среди мужчин и среди женщин. И хотя тенденция к снижению заболеваемости и смертности от рака желудка имеется и в развивающихся странах, но темпы снижения незначительны, а в ряде стран в последние 10 лет его вообще нет. По времени это снижение смертности совпадает с широким применением методов эндоскопической и эндобиоптической диагностики раннего рака, имеющего значительно лучший прогноз в сравнении с выраженными формами. Известно, что в течение пяти лет после операций остается в живых 80-100% больных ранним раком, тогда как после операций по поводу остальных форм рака желудка выживает не более 10% больных, столько же сколько 20 лет назад. Однако, только успехами в ранней диагностике резкое снижение смертности объяснить не удается. Свидетельством служит сопоставление числа больных, оперированных по поводу раннего рака в различных странах. Это — очень важный показатель, так как своевременная операция — единственный путь предотвращения фатального исхода и, поэтому, чем больше больных оперируют по поводу раннего рака, тем меньше должна быть летальность среди всех больных раком желудка. Так, в США только 18,1% больных оперированных в 1 стадии заболевания и из них 5 лет переживает только половина больных, в то же время в Японии аналогичные показатели составляют 45,7% и 90,7%. Однако, снижение летальности обусловлено не только ранней диагностикой и своевременной операцией больных, но также снижением заболеваемости, причины которой, правда, не вполне понятны. В связи с этим: поиск предраковых изменений желудка, теоретическое обоснование профилактики рака желудка остаются, попрежнему, задачами актуальными и нерешенными. Преблема предрака, в том числе и предрака желудка посвящено множество работ. 73 Специальный комитет ВОЗ рекомендует различать: Предраковые состояния, Предраковые изменения. К Предраковым состояния относят заболевания, обусловливающие значительное увеличение риска возникновения рака. Традиционно относят: хронический гастрит с атрофией и кишечной метаплазией, аденомы, пернициозную анемию, в последнее время в их число включена инфекция H.pylori. Предраковые изменения — морфологические изменения ткани, в которой рак может возникнуть с большей вероятностью, чем в нормальной ткани. ЭНДОСКОПИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКА ЖЕЛУДКА. Тип О. Ранний. (Адаптировано по классификации Borrmann). Выступающие, плоские или выщербленные повреждения, не распространяющиеся на подслизистый слой (согласно гистологическому исследованию биопсийного препарата). Тип I – Полипоподобный злокачественный полип (1.8.7.2). Тип II – Язвенноподобный злокачественное изъявление (1.8.7.5). Тип III - Грибовидный (губчатый). (обычно изъязвленный) (1.8.7.4-5). ТИП IV - Инфильтративный (1.8.76). Тип V Запущенный, неклассифицированный. ДИАГНОСТИКА РАННЕГО РАК ЖЕЛУДКА. Наибольшие трудности возникают при диагностике раннего рака желудка (РРЖ). Для диагностики двигательных расстройств выходного отдела желудка, обусловленных РЖ, предлагается следующая методика: фармакологическая проба с церукалом, которую можно дополнить хромогастроскопией и метиленовым синим, избирательно окрашивающим в синеголубой цвет участки опухолевого роста и очаги кишечной метаплазии в слизистой желудка. Суть ее состоит в следующем: после введения эндоскопа в желудок и предварительного осмотра всех его отделов концевую часть аппарата устанавливают в области угла желудка (оптимальное положение при обследовании антрального и пилорического отделов желудка), после чего вводят внутривенно 2 мл (10 мг) церукала. Уже через 1,5 - 2 мин появляется глубокая перистальтика, идущая от угла желудка до привратника. ОЦЕНКА: Если в результате спаечного, рубцового или опухолевого процесса привратник и прилегающие к нему отделу слизистой оболочки желудка смещены в сторону и недоступны осмотру, перистальтика, вызванная церукалом, выводит эти участки слизистой оболочки желудка в поле зрения гастрофиброскопа. При РРЖ с ограниченной опухолевой инфильтрацией в слизистоподслизистом слое стенки желудка перистальтика, вызванная церукалом, выносит пораженный участок на гребень перистальтической волны (симптом "ладьи") или образует плато на ее вершине (симптом "плато"). В случае прорастания опухолью мышечного слоя стенки желудка перистальтика, вызванная церукалом, прерывается у границы опухоли, а неизмененная слизистая, расположенная выше опухоли, "наплывает" на нее в виде муфты (симптом "муфты"). 74 Этот симптом определяется также при стенозах опухолевой природы, когда стенка желудка, расположенная выше препятствия, перерастянута; перистальтика, усиленная церукалом, перемещает патологический очаг в центр поля зрения эндоскопа. Для повышения разрешающей способности гастрофиброскопии рекомендуется: использовать аппараты с боковой и торцовой оптикой, "инструментальную пальпацию" подозрительных на рак желудка участков слизистой оболочки желудка, для определения размеров опухоли целесообразно провести маркировку дистального отдела ("чулка") гастроскопа яркой краско ( в см.). Среди новейших инструментальных методов диагностики РРЖ следует указать на ультрасонографию, с помощью которой опухоль визуализируется в виде масс или утолщения стенки желудка и можно судить о степени инфильтрации стенки желудка и наличии метастазов. Это источник дополнительной информации, хотя отрицательные ультразвуковые данные не исключают РЖ. Эндоскопическая эхография позволяет получить послойное изображение стенки желудка, выявляет РЖ размером до 0,5 см, определяет характер роста, локализацию, степень распространения опухоли, состояние регионарных лимфоузлов, но не отличает РЖ от доброкачественной опухоли. Компьютерная томография выявляет РЖ в 72% случаев, помогает в установлении стадии РЖ и его операбельности, но всё же ее диагностические возможности при РЖ ограничены. Японские авторы разработали следующую программу массового скрининга РЖ. I. этап - крупнокадровая флюорография желудка; 86% обследуемых после прохождения этого этапа сразу же были исключены из группы наблюдения. 14% по результатам флюорографии были обследованы на II этапе. II. Этап: им проведена рентгеноскопия и гастрофиброскопия желудка. III. Этап - гистологическое и цитологическое исследование и установление окончательного диагноза. При скрининге учитывают сразу множество факторов риска развития РЖ: возраст, пол, неблагоприятную наследственность, вредные привычки, предопухолевые заболевания желудка, клиническую симптоматику. Это наиболее экономически выгодный и эффективный путь. Частота выявления РЖ у лиц в возрасте старше 40 лет достигает 0,15% (в нашей стране 0,05 - 0,06%0, в том числе РРЖ - 44,5%. Из перспективных лабораторных методов диагностики РЖ следует указать на поиск биохимических, иммунологических опухолевых маркеров, таких как: карциноэмбрионального антигена (Голда - Фридмана), альфа-фетопротеина (Абелева), трофобластического бета-глобулина и фетального сульфогликопротеинового антигена (Хеккинена). Последний уже использовался для массового скрининга: его чувствительность оказалась равной 73%, а специфичность - 92%. 75 РАК ЖЕЛУДКА. ЭНДОСКОПИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКА ЖЕЛУДКА. Тип О. Ранний. (Адаптировано по классификации Borrmann). Выступающие, плоские или выщербленные повреждения, не распространяющиеся на подслизистый слой (согласно гистологическому исследованию биопсийного препарата). Тип I – Полипоподобный злокачественный полип (1.8.7.2). Тип II – Язвенноподобный злокачественное изъявление (1.8.7.5). Тип III – Грибовидный (губчатый). (обычно изъязвленный) (1.8.7.4-5). ТИП IV - Инфильтративный (1.8.76). Тип V Запущенный, неклассифицированный. ПОЛИПЫ ЖЕЛУДКА. Это понятие объединяет регенераторные, воспалительные и опухолевые изменения слизистой оболочки желудка, а также разнообразные неэпителиальные образования и выбухания на ней. Виды полипов желудка: 1. гиперпластические (очаговая гиперплазия). 2. аденоматозные (гиперплазиогенные, органотопичные). 3. аденома. 4. пограничное поражение выпирающего типа (пролиферация железистого эпителия с эпителиальной атипией). 5. ранний рак (тип 1 и 2а). Первый и второй вид полипов не подвергаются злокачественной трансформации. Третий и четвертый типы являются пограничными видами при переходе к пятому, являющемуся ранними формами рака 1 и 2а. Вид полипа определяется соотношением его размера и выраженностью его ножки. 1 выпирающий., 2 плоский. 3 на короткой ножке. 4 на длинной ножке. Критерием доброкачественности полипов является их размер: менее 15 мм. для плоских полипов, 10- для полипов на короткой ножке, 20- на длинной ножке. Окончательный диагноз может быть поставлен только после гистологического исследования всего удаленного новообразования вместе с его основанием. РАК ЖЕЛУДКА. Различают четыре эндоскопических типа рака желудка (по Schindler). 1 Полиповидный. 2 Не инфильтративную раковую язву. 3 Инфильтративную раковую язву. 4 диффузный инфильтративный рак. Полиповидный рак составляет 5-18% опухолей желудка. Это четко очерченная экзофитно растущая опухоль с широким основанием цилиндрической или полушаровидной формы. Поверхность опухоли может быть гладкой, бугристой и узловатой. Нередко имеются изъязвления разнообразной формы и размера, покрытые грязно-серым некротическим налетом. Окраска опухоли варьирует от серовато- 76 желтой до красной, а размеры от 5 до 8 см. Чаще опухоли одиночные, реже - множественные и отдаленные друг от друга участками непораженной слизистой оболочки. Основание опухоли четко контурируется и отграничено от окружающих тканей. Не инфильтративная раковая язва составляет 10-45% всех типов рака. Она имеет вид большой глубокой язвы, четко отграниченной от окружающей слизистой оболочки, диаметром 2-4 см. Края язвы неровные, подрытые и имеют вид утолщенного вала, возвышающегося над поверхностью слизистой оболочки. Высота вала в разных отделах неодинаковая, поверхность его неровная, бугристая, узловатая. В некоторых участках дно как бы наплывает на край и он приобретает форму гребня, а вся язва - блюдца или чаши. Дно не инфильтративной раковой язвы, как правило, неровное, покрыто налетом от грязно-серого до темно-коричневого цвета. Нередко на дне язвы можно видеть сгустки крови и тромбированные сосуды. Отмечается повышенная контактная кровоточивость краев язвы, окружающая слизистая оболочка атрофична. Инфильтративная раковая язва встречается чаще других форм рака 45-60% и является следующей стадией развития не инфильтративной язвы. Этот тип опухоли эндоскопически определяется в виде язвы, расположенной на фоне инфильтрации слизистой оболочки. В отличие от описанной выше инфильтративная язва имеет нерезко выраженные края, которые в нескольких местах отсутствуют, и ее бугристое дно непосредственно переходит в окружающую слизистую оболочку. Рельеф ее "застывший" вследствие раковой инфильтрации: складки ригидны, широкие, невысокие, не расправляются воздухом, перистальтические волны не прослеживаются. "Контрастность" между краями язвы и окружающей слизистой оболочкой отсутствует. Нередко контур язвенного кратера трудно очертить из-за наличия грубого рельефа дна. В таких случаях инфильтративная раковая язва представляется в виде нескольких нерезко отграниченных друг от друга дефектов, располагающихся на канцерозном массиве. Инфильтративная раковая язва приводит к грубой деформации органа. Диффузный инфильтративный рак составляет 10-30% опухолей. При подслизистом росте опухоли эндоскопическая диагностика рака довольно трудна и основывается на косвенных признаках: ригидности стенки органа в месте поражения, едва уловимая сглаженность рельефа слизистой оболочки. бледная окраска слизистой оболочки. При вовлечении в процесс слизистой оболочки развивается типичная эндоскопическая картина "злокачественного рельефа": пораженный участок несколько выбухает, складки неподвижны, "застывшие" плохо расправляются воздухом, снижена или отсутствует перистальтика, так называемая "безжизненная" слизистая оболочка, в окраске которой преобладаю серые тона. Цвет пораженного участка может быть ярко-розовым или красным, наблюдаются внутрислизистые кровоизлияния, эрозии и даже язвы. Такая "острота" эндоскопической картины инфильтративного рака может быть связана с присоединением инфекции и развитием воспалительной инфильтрации. 77 ЗАПОМНИ!!! В этих случаях инфильтративный рак визуально трудно дифференцировать от локальной формы поверхностного гастрита и доброкачественных изъязвлений, особенно в проксимальном отделе желудка. Возникающие острые изъязвления при стихании воспалительных явлений могут заживать. Об этом следует всегда помнить и проводить биопсию всех острых изъязвлений. При диффузном инфильтративном раке отмечается уменьшение эластичности стенки органа и сужение его полости. При распространении процесса желудок, например превращается в малоподатливую трубку. Даже небольшое нагнетание воздуха сопровождается его срыгиванием и болезненными ощущениями. Лекция № 11 Хронический гастрит. Хронический гастрит занимает центральное место среди заболеваний желудка. И не только потому, что является наиболее распространенным заболеванием пищеварительной системы,— более существенно, что ХГ, почти как правило, предшествует или сопутствует таким серьезным по течению и прогнозу болезням, как язва и рак желудка, с которыми он определенным образом связан. Определение понятия термина ХРОНИЧЕСКИЙ ГАСТРИТ. В настоящее время считается, что “хронический гастрит” понятие морфологическое, и о наличии хронического воспаления можно вести речь лишь тогда, когда оно обнаружено при морфологическом исследовании. Анализ литературы дает основание считать, что, в практическом отношении, среди всех форм гастритов доминирует две, на которые приходится около 90% гастритов. Термин "хронический гастрит", если переводить его буквально, обозначает хроническое воспаление желудка. Однако клинико-морфологический речь идет не обо всей стенке желудка, а только о слизистой оболочке, в которой, наряду с воспалительными и дистрофическими процессами, развиваются нарушения клеточного обновления — не менее важный, чем воспаление и дистрофия, но тесно с ним связанный признак гастрита. В основе ХГ лежат воспалительные, дисрегенераторные, дистрофические и атрофические процессы в СОЖ, приводящие в конечном счете к ее функциональной недостаточности. Именно дисрегенерация определяет морфогенез, клинико-морфологическую картину и прогноз хронического гастрита. В настоящее время считается, что "хронический гастрит" понятие морфологическое, и о наличии хронического воспаления можно вести речь лишь тогда, когда оно обнаружено при морфологическом исследовании. В известном руководстве B.C. Morson и J.M.P. Dawson (1979) сказано, что до биопсии клиницист не вправе диагностировать хронический гастрит и может применить лишь синдромологическое обозначение "неязвенная диспепсия". В этиологии ХГ принято различать экзогенные и эндогенные факторы, хотя такое разграничение не всегда возможно и правомерно, так как на желудок обычно воздействует одновременно множество как внешних, так и внутренних факторов. Среди экзогенных (внешних) этиологических факторов ХГ наибольшее значение имеют безусловно те, которые действуют на слизистую оболочку желудка длительно, а из них в первую очередь алиментарный. В развитии ХГ могут иметь значение: еда всухомятку, обусловленная особенностями труда и образа жизни; недостаточное прожевывание пищи из-за плохого состояния жевательного аппарата или спешки; 78 злоупотребление острой, жареной пищей, консервами, солениями и пряностями, излишне горячими блюдами и напитками (чай, кофе) или, напротив, холодными продуктами. Большинство исследователей признает этиологическую роль систематического употребления алкоголя и его суррогатов в развитии ХГ. Истинное значение HP-инфекции в этиологии и патогенезе ХГ пока не установлено, но накоплены многочисленные факты, указывающие на их патогенную роль при этом заболевании. Так, при введении культуры HP в желудок добровольцам, а также в эксперименте можно воспроизвести острый гастрит, причем инфицирование HP в ряде случаев сопровождается абдоминальными болями и транзиторной гипохлоргидриеи. Типичной реакцией на внедрение HP является воспалительная инфильтрация слизистой оболочки желудка полиморфноядерными клетками, а длительное персистирование HP в слизистой оболочке желудка может привести к хронизации воспалительного процесса. К группе эндогенных ХГ относят те формы заболевания, при которых этиологический фактор действует на слизистую оболочку желудка как бы изнутри — через посредство нервной системы или гуморальные системы организма. При экзогенных формах ХГ процесс, как правило, начинается с воспалительной реакции слизистой оболочки желудка. Первоначально чаще поражается антрум, реже — фундальный отдел желудка. В дальнейшем воспалительный процесс распространяется вглубь и в антрокардиальном направлении, к нему присоединяются дисрегенераторные и дегенеративные изменения в слизистой оболочке желудка, приводящие к гибели обкладочных и главных клеток. При эндогенных ХГ, обусловленных чаще всего обменными нарушениями, эндокринными сдвигами, первоначально, как правило, развиваются преимущественно не воспалительные, а дегенеративные, дистрофические процессы в слизистой оболочке желудка, что неизбежно приводит к угнетению желудочной секреции,— в конечном счете к ахлоргидрии и ахилии, то есть к поражению слизистой оболочки желудка тела желудка, где расположена основная масса желудочных желез. Что касается воспалительного процесса в слизистой оболочке желудка, то он возникает вторично, выражен слабо и проявляется в основном скудной лимфоплазмоцитарной инфильтрацией. Специального рассмотрения заслуживают патогенетические механизмы развития ацидопептического гастро(пилоро) дуоденита, который встречается преимущественно у молодых людей, протекает с нормальной или повышенной желудочной секрецией и в части случаев трансформируется в язвенную болезнь ДПК. При этом заболевании воспалительные изменения локализуются в пилорическом отделе, а в теле желудка наблюдается гиперплазия фундальных желез. Эти функционально-морфологические особенности ацидопептического гастродуоденита дали основание рассматривать его, как предстадию пилородуоденальной язвы. Однако в значительной части случаев язва не образуется, а гастродуоденит эволюционирует в пангастрит с распространением гастритических изменений на тело желудка. Патогистологически — это поверхностный антрумгастрит со слабо выраженным воспалительным компонентом, с признаками ацидопептического поражения антродуоденальной слизистой. Клиника ХГ. Болевой синдром при ХГ (когда он есть) характеризуется локализацией в эпигастрии. Боли чаще тупые или ноющие, имеют разлитой характер, возникают 79 вскоре после приема пищи, особенно обильной, острой, пряной, жареной, кислой. Больные жалуются на ощущение тяжести, давления, распирания, дискомфорта в области желудка. Синдром желудочной диспепсии — частый спутник ХГ. Он проявляется обычно: понижением аппетита, неприятным вкусом во рту (металлический, горький, реже— кислый), отрыжкой (пустой, воздушной, пищей с горьким или кислым вкусом, с запахом тухлых яиц), тошнотой, и (редко) рвотой, приносящей облегчение. На основании жалоб больного можно ориентировочно установить форму ХГ. Так для антрального гастрита типа В и гастродуоденита, больные жалуются на кислую отрыжку, изжогу (при осложнении ХГ рефлюкс-эзофагитом), кислый вкус во рту — так называемый синдром ацидизма, или кислой диспепсии. Для фундальных атрофических ХГ с секреторной недостаточностью характерны снижение аппетита, неприятный вкус во рту, отрыжка пищей, прогорклым или тухлым, тошнота. При атрофическом фундальном или тотальном ХГ с выраженной секреторной недостаточностью в патологический процесс постепенно вовлекаются кишечник, поджелудочная железа, гепато-билиарная система, что может проявиться синдромом нарушения пищеварения и всасывания (мальдигестии и мальабсорбции): урчанием и переливанием в животе, режущими болями в окружности пупка, поносами, похуданием, признаками гипополивитаминоза, гипопротеинемией, анемией, электролитными сдвигами, признаками пищевой аллергии. Иногда может наблюдаться нерезко выраженный функциональный демпинг-синдром (за счет ускоренной эвакуации из желудка при ахилии и «зиянии» привратника). Нередко при ХГ наблюдается невротически-неврозоподобный синдром, который характеризуется повышенной раздражительностью или, напротив, депрессией, ипохондрией, парестезиями, гипотонией и другими кардиоваскулярными расстройствами. При объективном обследовании больного ХГ следует обратить внимание на: обложенный язык («зеркало желудка»), состояние ротовой полости (наличие глоссита, гингивита, кариозных зубов), миндалины, состояние придаточных пазух носа. Эвакуаторная функция желудка может быть изучена рентгенологическим и радионуклидным методами (Ишмухаметов А. И., 1979); последний из них более физиологичен, информативен и безопасен, а главное — дает возможность количественно в динамике оценить скорость эвакуации в любой произвольно избранный момент исследования. Скорость эвакуации пищи за каждые последующие 15 мин равна оставшемуся в желудке радионуклиду (в %). 80 В норме остаток «пробного завтрака» в желудке: через 15 мин равен 75,2—84,8%, через 30 мин. — 65,5—70,5%, через 60 мин—44,6— 57,4%, через 75 мин—11,2—13,8%. Эндоскопия (гастрофиброскопия) — ценный метод исследования при ХГ, особенно в сочетании с прицельной гастробиопсией, поскольку позволяет наряду с визуальной картиной СОЖ получить морфологическую характеристику различных ее отделов. Визуальная картина поверхностного ХГ отличается: повышенным блеском, пятнистой гиперемией и отеком СОЖ, наличием на ее поверхности слизи, подслизистых кровоизлияний, а иногда эрозий. При гипертрофическом ХГ слизистая оболочка желудка имеет: бархатистый вид, выявляются большие ригидные деформированные складки, покрытые слизью и тесно прилежащие друг к другу; при этом они образуют узлы, разделяются поперечными складками и фрагментируются. Могут появляться эрозии в антруме. Гастроскопическая картина атрофического ХГ характеризуется: истончением складок, сероватым или желтоватым цветом слизистой оболочки желудка, через которую просвечивают сосуды подслизистого слоя. Эрозивный ХГ локализуется чаще в антральном отделе. Плоские (неполные) эрозии могут быть обнаружены только при гастроскопии, но и полные эрозии тоже надежнее выявляются этим методом. Одновременно на поверхности слизистой оболочки желудка можно видеть множество кровоизлияний, преимущественно в виде петехий, наблюдать ее повышенную кровоточивость при контакте с гастроскопом. Эрозивный ХГ протекает чаще на фоне сохраненной или повышенной желудочной секреции. Следует отметить, что гастроскопический и морфологический диагнозы ХГ совпадают в 80—90% случаев, но при установлении конкретных морфологических форм ХГ процент совпадений несколько ниже. Гастрофиброскопия с направленной гастробиопсией — самый надежный метод дифференциальной диагностики ХГ, язвы и рака желудка. Гастрофиброскопия имеет большую разрешающую способность, чем рентгеноскопия и R-графия, при ограниченных поверхностно расположенных изменениях слизистой оболочки желудка. Хронический поверхностный гастрит может персистировать, регрессировать или прогрессировать в хронический атрофический гастрит, но для этого требуется 15—17 лет. По мере прогрессирования ХГ снижается его секреторная способность. Гастрит с поражением желез без атрофии характеризуется развитием дегенеративных, дистрофических изменений эпителия желудочных желез, а также метаболических расстройств. Большинство авторов подчеркивают, что между характером морфологических изменений СОЖ и клиническими проявлениями ХГ четкой корреляции нет. Таким образом, на основании патогистологического изучения различных форм ХГ следует различать: 81 1. ХГ без атрофии: a. поверхностный, b. с поражением желез. 2. Хронический атрофический гастрит: a. умеренный, b. выраженный, c. с явлениями перестройки эпителия (гастрит перестройки по кишечному типу). Некоторые рекомендуют выделять, кроме того, особые формы Х: атрофически-гиперпластический, гипертрофический, эрозивный, эозинофильный, и др. Течение ХГ длительное (многие годы и десятилетия) и в большинстве случаев медленно, но неуклонно прогрессирующее. Активность воспаления. Выраженность нейтрофильной инфильтрации может быть разной, что определяет деление активного гастрита на стадии. При 1-й стадии имеется умеренная лейкоцитарная инфильтрация собственной пластинки слизистой оболочки При 2-й стадии — она более выраженная и захватывает помимо собственной пластинки, эпителий, как поверхностный, так и ямочный. При 3-й стадии, наряду с выраженной инфильтрацией собственной пластинки и эпителия, наблюдаются "внутриямочные абсцессы". Они сходны с хорошо известными "крипт-абсцессами" в толстой кишке при неспецифическом язвенном колите. Атрофический гастрит Атрофия слизистой оболочки характеризуется уменьшением количества нормальных желез. Определение это разумное и простое, и казалось бы, что основываясь на нем диагностировать атрофию легко, однако это далеко не так, особенно в антральном отделе. Связано это, прежде всего, с отсутствием представлений о нормальном антральном отделе. R.Genta (1996) так и пишет: "Никто не знает, какова здесь плотность желез в норме". Кроме того, диффузная воспалительная инфильтрация может раздвигать железы, в результате чего создается впечатление об атрофии, так как желез в поле зрения, действительно, становится меньше, хотя абсолютное количество их остается прежним. Нередко встречающиеся при хеликобактерном гастрите лимфоидные фолликулы, расположенные на месте желез, также могут имитировать атрофию. Правда, такие картины вряд ли смутят опытного патологоанатома, но с "нормальной" точки зрения, можно допустить, что коль скоро в препарате уменьшено количество желез, то это атрофия. При хеликобактерном гастрите отличить истинную атрофию от ложной в оптимальном варианте можно на основании динамического наблюдения после успешной противомикробной терапии. Если воспалительная инфильтрация исчезла или значительно уменьшилась и железы сблизились между собой, диагноз атрофии снимается. Если на месте инфильтрата — соединительно-тканные прослойки и железы по-прежнему раздвинуты, можно говорить об истинной атрофии. (Следует, конечно, иметь в виду, что уменьшения лимфоплазмоцитарной инфильтрации можно ожидать не раньше, чем через несколько месяцев). 82 Отличать истинную атрофию от ложной следует не только для обеспечения "чистоты диагноза", но и исходя из практической значимости. Только истинная атрофия может рассматриваться в качестве предракового изменения. Кроме того, с отсутствием четкого определения термина атрофия слизистой оболочки желудка, повидимому, связаны появляющиеся время от времени сообщения об обратном развитии атрофии после успешного лечения хеликобактерной инфекции и о развитии атрофического фундального гастрита при длительном применении блокаторов протонового насоса. Поскольку термин "атрофический гастрит" ассоциируется с опасностью возникновения рака желудка, может создаться впечатление, что использование мощных антисекреторных препаратов может привести к раку. Вне зависимости от механизмов повреждения слизистая оболочка желудка может регенерировать и восстанавливать свою первоначальную структуру или подвергаться адаптивным регенераторным изменениям. Если поврежденные железы не могут регенерировать, их место занимает экстрацеллюлярный матрикс или фибробласты. Подобные картины необратимой утраты функциональных структур представляют собой истинную атрофию. Другой путь развития атрофии — образование на месте специализированных клеток метапластического эпителия. Основываясь на этих соображениях, R.Genta (1997) предложил "точное определение" атрофии. Атрофией следует считать необратимую утрату желез желудка с замещением их метаплазированным эпителием или фиброзной тканью. Если эти признаки отсутствуют, но в биоптатах на фоне воспаления желез мало, о наличии или отсутствии атрофии можно будет судить по результатам повторной биопсии и не раньше, чем через 6 мес. после эрадикации Н.pylori или отмены НПВП. До этого нет смысла пользоваться и соответствующим разделом аналогововизуальной шкалы. При обнаружении в препаратах изменений, позволяющих думать об атрофии, следует поступать так же, как и при выявлении дисплазии. Кишечная метаплазия. Кишечная метаплазия была описана Купфером более 100 лет назад, но до настоящего времени она активно изучается, главным образом из-за возможной связи с раком желудка. Как показывает название, речь идет о замещении желудочного эпителия кишечным. Встречается этот вид метаплазии достаточно часто. В пожилом возрасте находят ее и у практически здоровых людей, но особенно часто — при хроническом гастрите. При атрофическом гастрите и при раке желудка она наблюдается почти в 100%, при язвах желудка — в 81-100%, при дуоденальных язвах — в 47-54%. Диагностируют кишечную метаплазию не только при гистологическом исследовании, но и макроскопически, окраской слизистой оболочки метиленовым синим, избирательно связывающимся с кишечным эпителием. Эту методику можно применить не только к резецированному желудку, но и использовать во время эндоскопического исследования. При этом можно судить и об объеме метаплазии: слабая метаплазия занимает до 5% поверхности желудка, умеренная до 20%, и выраженная — свыше 20%. Еще сравнительно недавно предполагалось, что при кишечной метаплазии желудочный эпителий замещается эпителием подобным эпителию тонкой кишки. В связи с этим существовал и синоним кишечной метаплазии — энтеролизация. 83 В настоящее время принято выделять два типа метаплазии: полную, напоминающую тонкую кишку. неполную — толстую. Эти типы отличаются не объемом (полное или неполное замещение слизистой оболочки по площади и в глубину), а по соотношению клеточных элементов и по некоторым их гистохимическим свойствам. Полная метаплазия (синоним: зрелая, тонкокишечная, метаплазия 1 типа). Для полной метаплазии характерно наличие всех клеток, свойственных тонкой кишке, которые обычно выстилают регулярные тубулярные образования Наличие клеток Панета — наиболее важный признак полной кишечной метаплазиий. Полная кишечная метаплазия сходна с тонкой кишкой не только структурно, но и функционально-морфологически. Неполная метаплазия (синонимы: незрелая, толстокишечная, метаплазия 2 типа). При неполной метаплазии бокаловидные клетки расположены среди высоких призматических .клеток, напоминающих колоноциты. Клетки Панета.не выявляются. Наиболее часто при хронических гастритах встречается полная метаплазия. Неполную находят всего у 11 % больных всеми доброкачественными заболеваниями желудка. В то же время при раке желудка она наблюдается у 94% больных. Это позволяет причислить ее к предраковым изменениям и требует непременной дифференцированной оценки кишечных метаплазий. Поэтому в заключении морфолога не может быть сказано: "атрофический гастрит с кишечной метаплазией". Необходимо указать и ее тип. То, что полная кишечная метаплазия распространена значительно шире, чем неполная и то, что они нередко сочетаются, позволяет предположить, что неполная метаплазия развивается из полной метаплазии. Может быть два вида сочетания этих типов кишечной метаплазии. Чаще они видны в соседних участках слизистой оболочки, реже — в пределах одной железы. Пилорическая метаплазия. Пилорическая метаплазия характеризуется образованием на месте главных желез слизистых, напоминающих пилорические. Такие железы были описаны еще в начале века и получили название псевдопилорических желез Штерка. Пилорическая метаплазия может быть: диффузной, очаговой. При диффузной зона пилорических желез сдвигается в оральном направлении на территорию фундального отдела желудка. Очаговая метаплазия проявляется замещением отдельных фундальных желез на фоне воспаления и нарушений клеточного обновления. По аналогии с кишечной метаплазией (Л.И.Аруин и соавт. (1986) и M.Takematsu (1988)) выделяется два типа пилорической метаплазии: полную и неполную. Реснитчатая метаплазия. Реснитчатые клетки в пищеварительном тракте не встречаются, поэтому появление их может быть связано с метаплазией. Отмечено, что реснитчатая метаплазия встречается при аденокарциномах желудка, в которых встречаются реснитчатые клетки, тем не менее, говорить о ее предраковом потенциале трудно, так как она всегда сочеталась с кишечной 84 метаплазией. Панкреатическая метаплазия. Термин "панкреатическая метаплазия" был предложен сравнительно недавно, в 1993 г (C.Doglioni с соавт). Речь шла о появлении в слизистой оболочке желудка клеток с ацидофильной мелкозернистой цитоплазмой в апикальной части и с базофильной на противоположном полюсе. Панкреатическую метаплазию описывали: в внутрипеченочных желчных протоках человека и экспериментальных животных, при хроническом холецистите, в меккелевом дивертикуле. В то же время находят и пилорическую метаплазию в поджелудочной железе. Химический (реактивный) гастрит. Рефлюкс-гастрит Наиболее частыми причинами химического гастрита являются рефлюкс желчи и применение нестероидных противовоспалительных препаратов (НПВП). Морфологические изменения при этом стереотипны: фовеолярная гиперплазия, отек, и пролиферация гладкомышечных клеток в собственной пластинке на фоне весьма умеренного воспаления. Фовеолярную гиперплазию определяют как экспансию слизистых клеток. При рефлюкс гастрите она касается исключительно поверхностного эпителия и этим отличается от хеликобактерного гастрита, при котором развивается гиперплазия не только поверхностного, но и ямочного эпителия. "Истинный" рефлюкс-гастрит развивается у больных, перенесших операции на желудке. В качестве синонима рефлюкс-гастрита служит термин "щелочной гастрит". Этот термин не вполне точен, так как основную роль в повреждении слизистой оболочки играют не щелочные свойства кишечного содержимого, а особенности желчных кислот. К тому же необходимым условием развитая гастрита является наличие HCL. Морфологическая картина рефлюкс-гастрита достаточно характерна, но это, главным образом, относится к гастриту оперированного желудка. При наличии дуодено-гастрального рефлюкса, который) часто виден при эндоскопии, она наблюдается редко. По-видимому, с этим связано отрицание роли рефлюкса в этиологии хронического гастрита. Рефлюкс-гастрит отличается от "обычного" не только большей выраженностью, но и рядом других особенностей. Желудочные валики высокие папилломатозные, иногда деформированные с небольшими утолщениями и "спайками", иногда имеющие вид ворсинок, ямки могут быть| извитыми, штопорообразными. Наиболее характерный признак рефлюкс-гастрита — резко уплощенный базофильный эпителий, насыщенный РНК и почти не содержащий слизи. По своему виду он напоминает эпителий краев язв. Как и следовало ожидать, дуодено-гастральный рефлюкс значительно чаще встречали после ваготомии с гастродуоденоанастомозом, чем с дуоденопластикой, причем почти у всех больных он был постоянным. Болезнь Менетрие клинически проявляется потерей белка и гипохлоргидрией. 85 Основной морфологический признак — гигантские складки, напоминающие извилины головного мозга. При гистологическом исследовании находят резко утолщенную за счет удлинения ямок слизистую оболочку. По формальным признакам можно говорить о гипертрофическом гастрите. R.Whitehead (1995), возражая против такого обозначения, пишет, что при болезни Менетрие происходит не гипертрофия, а гиперплазия. Такое противопоставление гипертрофии и гиперплазии требует некоторых уточнений. Если говорить о сущности процесса, приведшего к утолщению слизистой оболочки — то это, конечно, гиперплазия. Однако, применительно к самой слизистой оболочке, как к своего рода органной структуре, термин "гипертрофия" вполне правомерен. Поэтому макроскопически утолщенную слизистую оболочку можно назвать гипертрофированной. В тоже время, наличие воспалительной инфильтрации обязывает патоморфолога отметить при исследовании биопсийного или операционного материала наличие гастрита и его особенностей в соответствии с классификацией, добавив: "на фоне болезни Менетрие". У ряда больных болезнь Менетрие может подвергаться обратному развитию, в том числе и под влиянием лечения антисекреторными средствами. При этом у детей восстанавливается нормальная слизистая оболочка, а у взрослых происходит трансформация в атрофический гастрит. В последнее время появились свидетельства, что пусковым механизмом заболевания может быть цитомегаловирусная инфекция, однако, для подтверждения этого потребуются дальнейшие исследования. Синдром Золлингера-Эллисона характеризуется двумя компонентами: гиперплазией париетальных клеток и хронической "пептической" язвой. За счет гиперплазии париетальных клеток и происходит утолщение фундальной слизистой оболочки. Стимуляция секреции HCL служит причиной развития у 90-95% таких больных хронических язв начального отдела двенадцатиперстной кишки или желудка. Язвы эти длительно не заживают и рецидивируют. Кроме того, почти у половины больных развивается диарея, обусловленная поступлением больших объемов HCL в двенадцатиперстную кишку. Гипергастринемия служит также причиной гиперплазии ECL клеток в фундальном отделе желудка. Кистозный полипозныи гастрит. Термин "кистозный полипозный гастрит" был предложен для обозначения изменений в зоне гастроэнтероанастомоза. В зависимости от локализации кист такой гастрит может быть: Поверхностным, Глубоким. При поверхностном кисты располагаются в слизистой оболочке, при глубоком —в подслизистой основе. Происхождение последних связывают с повреждением мышечной пластинки слизистой оболочки и кровоизлияниями при формировании соустья и последующим разрастанием желез. Допускается и смещение слизистой оболочки в более глубокие слои стенки гастроэнтероанастомоза. Кисты в слизистой оболочке желудка встречаются часто, их находят в 70% желудков, резецированных по поводу рака и в 43% — по поводу язвенной болезни. Количество их составляет в среднем 5,5 на желу«-док, колеблясь от 1 до 28. В 1977 г. K.Elster и соавт. выделили особый вид кист, который назвали "кисты желез тела желудка". Они хорошо видны при гастроскопии. Рентгенологическое исследование выявить их не может. Макроскопически 86 такие кисты имеют вид одиночных полипов, но значительно чаще они множественные, с гладкой поверхностью и широким основанием. По данным многих авторов (1979) 31,9% всех полипов желудка — "кисты желез тела желудка". В возрасте до 30 лет они встречаются редко, частота их резко возрастает после 40 лет. КЛАССИФИКАЦИЯ. ЧАСТОТА: Тип - А: 5%, тип - В:85%, тип - С: 10%. Всех пациентов с хроническим гастритом В возрасте >50 лет 50% людей имеют хронический поверхностный гастрит типа В. 2 классификационные системы гастрита: I. АВС-классификация хронического гастрита: В ее основе: этиологические и гистологические критерии. Тип А (синонимы - гастрит тела желудка, аутоимунный гастрит). Особенности: нисходящее распространение от слизистой кардии до тела желудка. В сути патогенеза: аутоимунное заболевание с аутоантителами на обкладочные (париетальные) клетки в 90%, а также с аутоантителами на внутренний фактор Касла в 70%. В результате исчезновения обкладочных клеток развивается ахлоргидрия (отсутствие НСL). А из-за недостатка внутреннего фактора Касла может возникнуть витамин В12-дефицитная анемия (пернициозная анемия). Примечание: у пациентов с хроническим гастритом тела желудка могут быть также другие аутоимунные заболевания, такие как: болезнь Аддисона, тиреоидит Хашимото. Гастрит типа В (синонимы - гастрит антрального отдела, HP-gastritis вызванный Helicobacter pylori) Плотность населения геликобактерий определяет: степень гастрита, которая зависит от инфильтрации слизистой лимфоцитами и плазмоцитами, и активность гастрита, которая зависит от инфильтрации слизистой нейтрофильными гранулоцитами. Особенности: гастрит типа В имеет восходящее распространение, в результате чего граница antrum/corpus перемещается вверх и наступает уменьшение количества обкладочных клеток и т.о. развивается гипохлоргидрия, НО!!! никогда ахлоргидрии. В основе патогенеза: инфицирование слизистой желудка Helicobacter Pylori: грам-отрицательные бактерии с высокой активностью уреазы, что создает возможность быстрого подтверждения при помощи экспресс-методов. Гастрит типа С (синонимы - химически индуцированный гастрит): В основе лежит гастрит, вызванный желчным рефлюксом, который может развиться, например, в культе желудка после операции Бильрот-I или Бильрот-II. Редкие особые формы гастрита, например: Гастрит Крона: желудочные проявления болезни Крона: непрерывная инфильтрация слизистой желудка гранулоцитами + подтверждение эпителиальноклеточной гранулемы. Поэтому даже при подозрении на эту патологию необходима диагностика нижнего пищеварительного тракта на предмет болезни Крона, обязательная отсроченная ФКС. 87 II. Классификация гастрита по Sidney (1990 г.): В ее основе: этиологические, гистологические и эндоскопические критерии. A. Эндоскопические категории гастрита: 1. Эритематозныи (эксудативный) гастрит, 2. Гастрит с плоскими эрозиями, 3. Гастрит с полипоидными эрозиями, 4. Атрофический гастрит (складки слизистой сглажен или полностью исчезли), 5. Геморрагический гастрит, 6. Рефлюкс-гастрит (рефлюкс желчи в желудок), 7. Гастрит с гигантскими складками. B. Гистологические параметры гастрита: Этиология: как при АВС – классификации гастритов. Топография: 1. гастрит антрального отдела, 2. гастрит тела, 3. пангастрит МОРФОЛОГИЯ ВКЛЮЧАЕТ В СЕБЯ 5 параметров: I. Хронический гастрит: показатели: инфильтрация lamina propria лимфоцитами и плазмоцитами (которые в нормальной слизистой желудка не обнаруживаются), образование лимфатические фолликулов. По размеру лимфоплазмоклеточной инфильтрации различают 3 степени тяжести. II. Активность воспалительного процесса: кореллирует с плотностью нейтрофильных гранулоцитов, при этом различают 3 степени активности. III. Атрофия тела желудка: редукция специфических желез желудка (к ним относятся, главные и обкладочные клетки), при этом различают 3 градации. Атрофический гастрит в области дна и тела желудка типичен для аутоиммунного гастрита. IV. Кишечная или интестинальная метаплазия (подразделяют на 3 типа): Тип I: полная интестинальная метаплазия, преобразование по типу слизистой тонкого кишечника, Тип II: неполная интестинальная метаплазия с подтверждением наличия бокаловидных клеток. Тип III: неполная метаплазия колического или энтероколического типа V. Заселение Helicobacter pylori (HP). ЛАБОРАТОРНЫЕ ПОКАЗАТЕЛИ: Уровень сывороточного гастрина при гастрите тела желудка высокий или очень высокий в зависимости от снижения ПРОДУКЦИИ HCL. При антрум гастрите (место секреции гастрина) уровень гастрина наоборот сравнительно низкий. ОСЛОЖНЕНИЯ: Рецидивирующая язвенная болезнь на основе геликобактерного гастрита. Пернициозная анемия - витамин В12-дефицитная анемия при гастрите типа А. Повышенная частота карциномы желудка при атрофическом гастрите типа. А и при НР-гастрите с интестинальной метаплазией. Повышенный риск развития первичной лимфомы желудка типа MALT 88 (Mucosa associated iymphoid tissue – мукозо-ассоциированная лимфоидная ткань) при геликобактерном гастрите. ДИАГНОЗ: Гастроскопия с биопсией из антрального отдела и корпуса желудка + обследование на геликобактерии. Диагностика Helicobacter pyiori(HP): Эндоскопически-биопсическая: быстрый тест на уреазу, гистология, высев культуры. 13C - или 14С - дыхательный тест: после введения радиактивно меченной мочевины, образующей под воздействием геликобактерии собственную уреазу, в выдыхаемом воздухе измеряется меченый С02. Серологическая (подтверждение антител). После успешного лечения титр антител в течение 1/2 года уменьшается приблизительно на 50% от исходного уровня. Разграничивающая диагностика при гастрите типа А: Аутоантитела против париетальных клеток, Аутоантитела против внутреннего фактора Касла, уровень витамина Bi2 в сыворотке. ЗАПОМНИ!!! Диагноз хронического гастрита можно выставить и диагностировать только эндоскопически/гистологически. Это же относится к диагностике HP. Лекция № 12 ЖЕЛУДОК. ФУНКЦИОНАЛЬНАЯ МОРФОЛОГИЯ. Стенка желудка состоит из 4-х слоев, каждый из них выполняет свойственную ему функцию, нарушения которой сказываются клинически. Поверхность желудка образует слизистая оболочка, за ней следует подслизистая основа, мышечный и серозный слои. Поверхность слизистой оболочки желудка составляет 526-825 см2, толщина — 0,25-1,0 мм, она содержит 4-25 млн. желез. Микроскопически в слизистой оболочке желудка различают зоны: кардиальную, фундальную, и пилорическую (антральную). Эти зоны в основном соответствуют анатомическим отделам желудка, но не совпадают с ними. Каждая зона занята характерными для нее железами. Границы зон нечеткие, между ними расположены участки желез, имеющих промежуточное строение (интермедиарных), ширина которых достигает 1 см. Кардиальный и антральный отделы. Строение этих двух отделов, расположенных у входа в желудок и у выхода из него, имеет много общего. Кардия занимает сравнительно узкую циркулярную полосу в начальной части желудка. Размеры антрального отдела слизистой оболочки весьма непостоянны, почти никогда они не совпадают с анатомическими границами, смещаясь, особенно по малой кривизне далеко за их пределы. Это создает определенные трудности в интерпретации биопсий, когда речь идет о пилорической метаплазии. Эндокринные клетки. Функцию слизистой оболочки желудка регулируют многие нервные и гуморальные механизмы. Важную роль при этом играет местная эндокринная система, в которую входит большая группа клеток, вырабатывающих полипептидные 89 гормоны и биогенные амины. Эти клетки были известны еще в прошлом веке, но лишь в последние годы, благодаря успехам иммуноморфологии и электронной микроскопии, удалось раскрыть функциональное значение таких клеток. Эндокринные клетки желудка могут быть: открытого, и закрытого типов. (Апикальная часть клеток открытого типа достигает поверхности слизистой оболочки, покрыты длинными микроворсинками. Они могут расцениваться как рецепторы, воспринимающие химические воздействия и изменения рН желудочного содержимого. Допускают также, что через "открытую" часть клеток происходит секреция гормонов в просвет желудка. Клетки закрытого типа не сообщаются с просветом, стимулировать их могут различные физические воздействия (давление, растяжение стенки желудка, колебания температуры)). Характерным признаком всех эндокринных клеток является наличие в базальной части секреторных гранул, по форме и размерам которых нередко удается такие клетки классифицировать. Наиболее информативный метод идентификации эндокринных клеток иммуноморфологический. В настоящее время в желудке выделено 10 видов эндокринных клеток. В пилорическом отделе содержатся клетки, секретирующие соматостатин (Dклетки). Кровеносные сосуды. Кровоснабжение желудка обеспечивают артерии, отходящие от чревного ствола. Они хорошо анастомозируют на поверхности желудка, в собственной мышечной оболочке и образуют сплетение в подслизистой основе, откуда артерии проникают в слизистую оболочку. Терминальные артериолы (метаартериолы) образованы одним слоем гладкомышечных клеток. Капиллярная сеть антрального отдела слизистой оболочки более грубая и менее регулярная, чем в фундальном отделе. Лимфатические капилляры. Почти все лимфатические капилляры расположены в базальной части слизистой оболочки, над мышечной пластинкой. В подслизистой основе и вокруг мышечной пластинки находится лимфатическое сплетение. Лимфатические сосуды проходят вдоль крупных вен и артерий. Своеобразие распределения лимфатических сосудов объясняет редкость метастазов при поверхностных раках. Прорастание опухоли в подслизистую основу ведет к резкому увеличению частоты метастазирования и к интрамуральному (подслизистому) распространению рака. В тоже время ранний рак на фоне атрофического гастрита метастазирует чаще. Связано это с тем, что при атрофии слизистой оболочки лимфатические капилляры проникают в поверхностные отделы. Дистрофии. В желудке нередко возникают дистрофические изменения, развивающиеся как в железах, так и в собственной пластинке слизистой оболочки. При достаточной выраженности они могут оказывать влияние на функции органа. В слизистой оболочке могут быть найдены картины: диспротеиноза, липидоза, нарушений хромопротеидного и минерального обменов. 90 Амилоидоз. Отложения амилоида в желудке встречаются почти у 70% больных первичным и вторичным амилоидозом. Очень редко встречается изолированный опухолевидный амилоидоз желудка. По данным S.Bjornsson и соавт. (1987), в мировой литературе опубликовано всего 10 таких наблюдений. Амилоид при этом может откладываться во всех оболочках стенки желудка или образовывать ограниченные скопления в подслизистой основе, имеющие вид опухоли и называемые амилоидомами. Преимущественное отложение амилоида в стенках сосудов приводит к ишемии и очаговым некрозам, что нередко заканчивается желудочными кровотечениями. Гиалиноз. Гиалиноз желудка встречается очень редко, обычно у больных, подвергавшихся радиотерапии и химиотерапии. Этиология и патогенез такого гиалиноза неизвестны, неясна также роль облучения и химиотерапевтических препаратов (Parrott N.R. et al 1986). Гиалиноз подслизистой основы встречается иногда при язве желудка. D.H.McGregor и U.Haque (1982). Причиной гиалиноза авторы считают проникновение кислого желудочного сока через язвенный дефект в подслизистую основу. Допускается, что развитию гиалиноза способствуют и характерные для язвы повреждения сосудов. Не исключено, что подобные изменения в области дна хронических язв не так уж и редки и наличие гиалиноза в зоне рубца может быть одной из причин торпидного течения таких язв. Жировая дистрофия. Нормальная слизистая оболочка желудка не содержит жира, который можно было бы выявить гистохимически. Помимо паренхиматозной жировой дистрофии эпителиальных элементов желудка, отложения липидов встречаются в собственной пластинке. Известно, что поверхностный эпителий желудка липиды не всасывает, однако такой способностью обладает метаплазированный эпителий. Поэтому в участках кишечной метаплазии находят липидные капли в собственной пластинке. Из-за того, что слизистая оболочка желудка не имеет такой совершенной дренажной системы как тонкая кишка, жир в ней может задерживаться надолго и может быть обнаружен (в отличие от кишки) через несколько часов после введения его в просвет желудка. Своеобразные отложения липидов в слизистой оболочке получили название "липидные островки". Липидные островки встречаются в 0,4-0,8% гастробиоптатов и почти в 2% случаев в секционном материале, причем чаще их находят у мужчин (2). В нормальной слизистой оболочке липидные островки не обнаружены. Происхождение их объясняют местным воспалением или рефлюксом желчи с резорбцией холестерина. Обсуждается патогенетическая роль радиационных повреждений, так как липидные островки выявлены у 58% жителей Хиросимы, перенесших облучение (Kimura К. et al. 1969). Почти также часто встречаются такие островки после резекции желудка. Липидные островки видны при эндоскопическом исследовании: Они желтого или белесовато-желтого цвета, с четкими границами, одиночные или чаще множественные, 91 слегка возвышаются над поверхностью слизистой оболочки. Диаметр их составляет 1-2 мм. Помимо таких плоских бляшек встречаются и нодулярные образования. Они могут быть солитарными и множественными. При этом, эндоскопическая картина напоминает полипоз желудка. При гистологическом исследовании выявляются скопления крупных ксантомных клеток с мелкими ядрами и бледной цитоплазмой. Такие клетки легко отличить от перстневидных. В сомнительных случаях помогает ШИК-реакция. Гемосидероз. Гемосидероз желудка может быть одним из проявлений местного или общего гемосидероза, в первую очередь, гемохроматоза. Местный гемосидероз встречается в крупных полипах и связан с нарушениями кровообращения в них. Гемосидерин как свободный, так и поглощенный макрофагами откладывается в строме полипа и в наружной оболочке кровеносных сосудов. При гемохроматозе желудок поражается сравнительно часто. Аналогичные, но менее выраженные отложения гомосидерина находят у больных хроническим алкоголизмом и циррозом печени. Кальциноз. Кальциноз в желудке, как правило, метастатический. Развивается он: при гиперпаратиреозе, при разрушении костей, а также при так называемой идиопатической гиперкальциемии, обусловленной повышенной чувствительностью к витамину Д. Соли кальция откладываются в собственной пластинке слизистой оболочки и в базальной мембране фундальных желез. Эта локализация объясняется тем, что фундальная слизистая оболочка секретирует HCL и поэтому из-за щелочной реакции, свойственной тканям, выделяющим кислые продукты, не может удерживать соли кальция в растворе. ЛЕКЦИЯ 13 Российская гастроэнтерологичсская ассоциация Российская группа по изучению Helicobacter pylori. Рекомендации по диагностике и лечению инфекции Helicobacter pylori у взрослых при язвенной болезни желудка и двенадцатиперстной кишки. Принято на научной конференции, посвященной 100-легню со дня рождения академика АМН СССР В.Х.Василенко: "Язвенная болезнь и рак желудка. Новые взгляды в эру Helicobacter pylori". Москва, 21 апреля 1997 года. Рекомендации были обсуждены на круглом столе, в котором принимали участие: академик РАМП Ф.Н.Комаров, академик РАМН В.В.Серов, академик РАМП В.Т.Ивашкин, академик РАЕН А.В.Калинин, член-корреспондент РАЕН И.А.Морозов, профессор Л.И.Аруин, профессор П.Я.Григорьев, профессор А.Р.Златкина, профессор С.И.Раппопорт, профессор Г.В.Цодиков, профессор О.Ы.Минушкин, профессор Л.П.Мягкова, профессор А.А.Шептулин, профессор В.И.Погромов, к.м.н. В.А.Исаков, к.м.н. Т.Л.Лапина Необходимость разработки данных рекомендации была продиктована следующими обстоятельствами: 1. Инфекция Helicobacter pylori - одни из самых распространенных инфекций человека из известных на сегодняшний день. 2. Бактерия Helicobacter pylori является причиной развития хеликобактерного хронического гастрита, важнейшим фактором патогенеза язвенной болезни 92 желудка и язвенной болезни двенадцатиперстной кишки, лимфомы желудка низкой степени злокачественности (мальтомы), а также рака желудка. 3. Уничтожение (эрадикация!. Helicobacter pylori в слизистой оболочке желудка инфицированных лиц приводит: к исчезновению воспалительного инфильтрата в слизистой оболочке желудка; значительному снижению частоты рецидивов язвенной болезни желудка и двенадцатиперстной кишки; к гистологической ремиссии мальтомы желудка; возможно, к существенному уменьшению риска возникновения рака желудка. 4. Эрадикация Helicobacter pylori в слизистой оболочке желудка инфицированных лиц представляет собой труднейшую проблему клинической гастроэнтерологии, связанную также с решением сложных организационных задач. 5. Неадекватное и/или неправильное лечение инфекции Helicobacter pylori приводит к появлению у населения большого числа штаммов бактерии, устойчивых к действию известных антибиотиков. Диагностика инфекции Hеlicobacter pylori Первичная диагностика. Диагностика инфекции Helicobacter pylori должна осуществляться методами непосредственно выявляющими бактерию или продукты ее жизнедеятельности в организме больного. Данным требованиям удовлетворяют следующие методы диагностики: 1. Бактериологический: посев биоптата слизистой оболочки желудка на диффepeнциальнo-диагностическую среду. 2. Морфологический: - "золотой стандарт" диагностики Helicobacter pylori: окраска бактерии в гиcтoлогических препаратах слизистой оболочки желудка по Гимзе, толуидиновым синим, Вартину-Старри, Генте; цитологический - окраска бактерии в мазках-отпечатках биоптатов слизистой оболочки желудка по Гимзе, Граму. 3. Дыхательный: определение в выдыхаемом больным воздухе изотопов С14 или С13, они выделяются в результате расщепления в желудке больного меченной мочевины под действием уреазы бактерии Helicobacter pylori. 4. Уреазный: определение уреазной активности и биоптате слизистой оболочки желудка путем помещения его в жидкую или гелеобразную среду, содержащую субстрат, буфер и индикатор. При соблюдении всех правил выполнения методик и надлежащей стерилизации эндоскопической аппаратуры первичный диагноз инфекции Helicobacter pylori является достаточным для начала антихеликобактернои терапии при обнаружении бактерии одним из описанных методов. Диагностики эрадикации. Под эрадикацией подразумевают полное уничтожение бактерии Helicobacter pylori (как вегетативной, так и кокковидной форм) в желудке и двенадцатиперстной кишке человека. 1. Диагностика эрадикации должна осуществляться не ранее 4-6 недель после окончания курса антихеликобактернои терапии, либо окончания лечения любыми антибиотиками или антисекреторными средствами сопутствующих заболеваний. 2. Диагностика эрадикации осуществляется, как минимум, двумя из указанных диагностических методов, причем при использовании методов непосредственного обнаружения бактерии в биоптате слизистой оболочки 93 желудка (бактериологический, морфологический, уреазный) необходимо исследование 2-х биоптатов из тела желудка и 1-го биоптата из антрального отдела. 3. Цитологический метод для установления эрадикации неприменим. Скрининг и методы, позволяющие снизить стоимость диагностики инфекции Helicobacter pylori. Для проведения скрининга чаще всего используются методы основанные на обнаружении специфических антихеликобакторных антител классов А и G в сыворотке плазме или капиллярной крови обследуемых лиц. Наиболее изученными являются следующие серологические методы: 1. Иммуноферментный анализ, 2. Экспресс-тесты на основе иммупопреципитации пли иммуноцитохимии с использованием в качестве пробы капиллярной крови больных и цветовым усилением продуктов реакции. Экспресс-тесты могут быть использованы для удешевления процесса первичной диагностики инфекции Helicobacter pylori, гак как положительный результат теста в ясной клинической ситуации позволяет исключить дорогостоящее эндоскопическое обследование, а также использование методов непосредственной диагностики. Нельзя использовать экспресс-тесты для определения эрадикации после лечения. Лечение инфекции Helicobacter pylori. Показания к лечению инфекции Helicobacter pylori Язвенная болезнь желудка и двенадцатиперстной кишки, ассоциированная с Helicobacter pylori, на основании отечественного и зарубежного научного и клинического опыта является показанием к антихеликобактернои терапии, как в период обострения, так и в период ремиссии этого заболевания Принципы лечения: Основой лечения является использование комбинированной (трехкомпонентной) терапии: способной в контролируемых исследованиях уничтожать бактерию Helicobacter pylori, как минимум, в 80% случаев; не вызывающей вынужденной отмены терапии врачом, вследствие побочных эффектов (допустимо менее чем в 5% случаев) или прекращения пациентом приема лекарств по схеме, рекомендованной врачом; эффективной при продолжительности курса не более 7-14 дней. Схемы лечения: Однонедельная тройная терапия с использованием блокаторов Н+-К+АТФазы в стандартной дозировке 2 раза в день (например, омепразол по 20 мг 2 раза в день, или пантопразол 40 мг 2 раза в день, или лансопразол 30 мг 2 раза в день) вместе с: метронидазолом 400 мг 3 раза и день (или тинидазолом 500 мг 2 раза в день) плюс кларитромиципом 250 мг 2 раза в день ИЛИ амоксицллином 1000 мг 2 раза в день плюс кларитромиципом 500 мг 2 раза в день ИЛИ амоксициллином 500 мг 3 раза в день плюс метронидазолом 400 мг 3 раза в день Однонедельная тройная терапия с препаратом висмута: препарат висмута (коллоидный субцитрат висмута, или галлат висмута или субсалицилат висмута) 120 мг 4 раза в день (доза в пересчете на окись висмута) вместе с: тетрациклином 500 мг 4 раза и день плюс метронидазолом 250 мг 4 раза в день или тинидазолом 500 мг 2 раза в день Однонедельная квадротерапия, позволяющая добиться эрадикации штаммов Helicobacter pylori, устойчивых к действию известных антибиотиков. Блокатор Н+-К,+-АТФазы в стандартной дозировке 2 раза в день (например, 94 омепразол по 20 мг 2 раза в день, или пантопразол 40 мг 2 раза в день, или лансопразол 30 мг 2 раза в день) вместе с: препаратом висмута (коллоидный субцитрат висмута, или галлат висмута или субсалицилат висмута) 120 мг 4 раза в день (доза в пересчете на окись висмута) вместе с: тетрациклином 500 мг 4 раза в день плюс метронидазолом 250 мг 4 раза в день или тинидазолом 500 мг 2 раза в день Схемы с использованием в качестве антисекреторного препарата блокаторов Н2-рецепторов гистамина: 1. Ранитидин 300 мг/сут. или фамотидин 40 мг/сут + амоксициллин 2000 мг/сут + метронидазол (тинидазол) 1000 мг/сут в течение 7-14 дней 2. Ранитидин-висмут-цитрат 400 мг 2 раза в день в комбинации с тетрациклином 500 мг 4 раза в день + метронидазол 250 4 раза в день (длительность курса лечения 14 дней) 3. Ранитидин-висмут-цитрат 400 мг 2 раза в день и комбинации с кларитромицином 500 мг 2 раза в день (длительность курса лечения 14 дней) 4. Ранитидин-висмут-цитрат 400 мг 2 раза в день в комбинации с кларитромицином 250 мг 2 раза в день + метронидазолом (тинидазолом) 500 мг 2 раза в день (длительность курса лечения 7 дней) Привила применения антихеликобактерной терапии: 1. Если использование схемы лечения не приводит к наступлению эрадикации повторять ее не следует. 2. Если использованная схема не привела к эрадикации, это означает, что бактерия приобрела устойчивость к одному из компонентов схемы лечения (производным нитроимидазола, макролидам). 3. Если использование одной, а затем другой схемы лечения не приводит к эрадикации, то следует определять чувствительность штамма Helicobacter pylori ко всему спектру используемых антибиотиков. 4. При появлении бактерии в организме больного спустя год после лечения это следует расценивать как рецидив инфекции, а не реинфекцию*. При рецидиве инфекции необходимо применение более эффективной схемы лечения. Заключение: Ни одна из приведенных выше схем лечения не привела к 100% эрадикации за длительный период их изучения. Настоящие рекомендации будут изменяться в процессе получения новых данных об эффективности схем лечения как в России, так и за рубежом. Российская гастроэнтерологическая ассоциация и Российская группа по изучению Helicobacter pylori будут ежегодно представлять дополнения и изменения этих рекомендации на Российских гастроэнтерологических неделях. *Реинфекция - повторное инфицирование (в случае Хеликобактерноза полагают что релифекция имеет место только в случае если доказано генетическое различие штаммов микроба). 95 Лекция № 15 КРОВОТЕЧЕНИЕ ИЗ ВЕРХНИХ ОТДЕЛОВ Ж К Т. ДИАГНОСТИКА. ПРОФИЛАКТИКА И ЛЕЧЕНИЕ. Причиной острых гастродуоденальных кровотечений могут быть около сотни различных заболеваний. Наиболее распространено деление кровотечений по этиологическому принципу: Язвенные, Неязвенные, Невыясненной этиологии. В настоящее время кровотечения язвенной и неязвенной этиологии составляют примерно две равные группы, а доля кровотечений невыясненной этиологии составляет 1-3%. По данным А.И.Горбашко (1932г.): на долю язвенных кровотечений приходится 52%, кровотечений при опухолях разной локализации составляют 15%, при эрозивном гастрите - 10%, при расширенных венах пищевода - 5%, при дивертикулах - 2%, при других заболеваниях - 16%. Желудочно-кишечные кровотечения /ЖКК/ могут быть: скрытыми, явными. Скрытые проявляются беспричинной анемией. Явные начинается со рвоты кровью или появления мелены. ОБЯЗАТЕЛЬНО!!! Эндоскопическому исследованию должно предшествовать ректальное исследование. Наличие дегтеобразного кала указывает на тяжелую степень кровопотери из верхних отделов ЖКТ. Оформленный кал черного цвета обычно бывает при легкой и средней степени тяжести кровотечения. Неизмененная кровь в кале указывает на кровотечение из нижних отделов кишечника. Кровотечение из прямой кишки или из геморроидальных узлов определяется по алой крови и сгусткам. Основные эндоскопические факторы при ЖКК: I. Наличие крови в полости желудка или 12п.к. II. Изменение окраски слизистой в связи с анемией. III. Сроки проведения ФГС с момента кровотечения. IV. Степень тяжести состояния больного. Рассмотрим каждый из этих факторов: I. Количество и вид крови: A. алая жидкая кровь. Указывает, что сейчас момент кровотечения. По месту расположения более крупного сгустка можно судить о локализации кровотечения B. в просвете сгустки, помарки черного цвета. Характерно для исследования после перенесенного кровотечения 3-4 часа назад. C. мелкие сгустки в желудочном содержимом. Кровотечение было 10-12 часов назад. D. коричневый цвет содержимого - при кровотечении до суток. E. отдельные помарки в виде нитей - кровотечение было сутки и более 96 назад. II. Состояние слизистой. При анемии слизистая бледная, белесая, чистая. На этом фоне трудно диагностировать острые эрозии. III. Чем больше интервал между кровотечением и ФГС, тем больше число недиагностированных источников кровотечения. IV. Чем тяжелее состоянии больного, тем меньше времени отпускается на лечебно-диагностические процедуры. ОРГАНИЗАЦИЯ эндоскопических мероприятий при ЖКК. Впервые ЖКК было диагностировано через жесткий гастроскоп в 1925г. Фиброволокно начало применяться для этих целей с 60-х годов. Выделяют две основные группы больных: I. Группа - неотложная эндоскопия + необходимость реанимационных мероприятий (катетеризация центральной вены, гемотрансфузия). II. Группа - не нуждаются в реанимационных мероприятиях. Эндоскопическое исследование у больных 1 группы выполняется в реанимационном отделении. Аналогичное исследование у больных 2 группы может выполняться в эндоскопическом отделении. Показание к ФГС: наличие кровотечения или подозрение на кровотечение. Задачи врача-эндоскописта: I. Определить наличие или отсутствие кровотечения в момент исследования. II. Выяснить причину кровотечения, локализацию и нозологическую форму источника кровотечения. III. Выяснить интенсивность кровотечения. IV. Установить угрозу рецидива кровотечения. Классификация /Савельев / выделяет 3 группы: I. группа - больные с продолжающимся кровотечением, которое м.б.: Профузное (кровь струйкой бьет в противоположную стенку желудка или интенсивно стекает по той же стенке, полностью закрывая источник кровотечения). Умеренное (кровь достаточно быстро стекает по той же стенке, где источник кровотечения тонкой струйкой можно определить нозологическую форму и локализацию источника кровотечения). Слабое (кровь равномерно пропотевает со всего дефекта слизистой). II. группа - больные, у которых кровотечение прекратилось, но имеется угроза его рецидива. III. группа - больные, у которых кровотечения нет и угрозы рецидива нет. Мы пользуемся классификацией ЖКК по Forrest Y.A., при которой выделяют 3 типа кровотечений: I. А тип – артериальное фонтанирующее кровотечение. I. В тип – слабое капиллярное кровотечение. II. Тип – Наличие кровяного сгустка и гематина в месте повреждения слизистой оболочки. Видимая сосудистая культя. III. Тип – повреждение без признаков кровотечения. Организация экстренной эндоскопии при кровотечении. Наиболее часто проводится экстренная ФГС при ЖКК в следующих случаях: 1. Язвенные гастродуоденальные кровотечения. Они являются наиболее частым осложнением язвенной болезни желудка и 12п.к. Язвенные 97 кровотечения протекают тяжело и нередко рецидивируют. Возможны кровотечения при бессимптомном течении язвенной болезни Язвенное кровотечение часто сопровождается исчезновением боли /с-м Бергманна/. Встречается сочетание у больных перфорации язвы с кровотечением. В случае, если вначале наступает кровотечение, а потом прободение в брюшную полость изливается не желудочное содержимое с активными соками, а кровь, которая нейтрализовала кислотность желудочного содержимого. Поэтому, больной не испытывает резкого болевого синдрома. При появлении болевого синдрома в момент проведения ФГС или подозрении на перфорацию – это является показанием к лапароскопии или лапаротомии. 2. Кровотечение из острых язв желудка, которые имеют стрессовый характер, а также могут образоваться после приема салицилатов, стероидных гормонов. 3. Острый геморрагический гастрит, когда обнаруживается множество кровоточащих эрозий в желудке, создается впечатление о диффузной кровоточивости со всей слизистой оболочки. При этом говорят о кровотечении путем диапедеза (“плачущий” кровью желудок).Сущность болезни заключается в нарушениях - кровообращения в слизистой оболочке желудка. 4. Синдром Маллори-Вейсса, который представляет собой кровотечение из пищеводно-желудочных сосудов, возникающее в результате разрывов слизистой оболочки кардиального отдела желудка. Разрывов бывает несколько, они располагаются продольно. Предрасполагают к разрывам слизистой оболочки: ГПОД, хронический атрофический гастрит, эзофагит, язвы пищевода и кардиального отдела желудка. 5. Кровотечение при раке желудка, либо из озлакочествленной язвы, либо из экзофитно растущей опухоли. 6. Кровотечение из варикозно pacширенных вен пищевода. При этом варикозные узлы бугристые, синюшного или сероватого цвета, выступают в просвет пищевода. Место разрыва вены нередко с изъязвлением, наложением фибрина и прикрыто сгустком. 7. Артерио-венозная фистула – синий пенек на верхушке складок. Кровотечение сильное. Больной с ЖКК поступает в приемный покой, там осматривается хирургом. Больным старше 40 лет обязательно проводить ЭКГ и осмотр реаниматолога. ЗАПОМНИ!!! Эндоскопист должен осмотреть больного в приемном покое. До проведения экстренной ФГС в приемном покое больному заводится толстый желудочный зонд для промывания желудка. Вода для промывания желудка д.б. +4 градуса. Для полноценного отмывания используется воронка или шприц Жане без поршня. Одномоментно вводится до 500мл. холодной воды. Пережать зонд на 2 минуты, после чего снять зажим и отпустить зонд ниже уровня кровати. Эвакуация должна проводиться самостоятельно. Для промывания уходит до 10 литров воды. Следить за характером окраски промывных вод: Если по зонду алая жидкая кровь, интенсивность в процессе промывания не изменяется. Промывание прекратить, сделать ФГС. Установить локализацию кровотечения после чего оперировать. Если сгустки - мыть до слабо-розового окрашивания. ЭНДОСКОПИЧЕСКАЯ ОСТАНОВКА КРОВОТЕЧЕНИЯ. Выделяют 3 группы методов: I. группа. Методы физического воздействия. ледяная вода, орошение хлорэтилом или СО2, 98 электрокоагуляция, фотокоагуляция лазером. II. группа. Методы химического воздействия: 0,5% раствор азотнокислого серебра, 96° спирт, склерозирующие препараты, сосудосуживающие препараты. III. группа. Методы механического воздействия. тампонада или инфильтрация, клипсирование, клеевая аппликация. Методы физического воздействия. Отмывание - желудка ледяной водой относится к мероприятиям подготовительного характера и используется перед проведением любого из методов эндоскопической остановки ЖКК. Орошение хлорэтилом и СО2 показано при слабых кровотечениях. Работать необходимо с открытым герметизирующим клапаном биопсионного канала, т.к. при подаче в желудок хлорэтил быстро превращается в газ. На дистальный конец ампулы надевается нипельный переходник, который подходит к проксимальному концу катетера. Используется катетер с зауженным концом. Можно использовать не более одной ампулы хлорэтила. Электрокоагуляция. Может осуществляться в виде моноактивной и биактивной диатермокоагуляции. При моноактивной активный электрод располагается на дистальном конце диатермозонда, вводимого через биопсионный канал, пассивный электрод - металлическая пластина, которая фиксируется к бедру больного. При биактивной электрокоагуляции - оба электрода /активный и пассивный/ расположены на дистальном отделе криозонда. При моноактивной коагуляции размеры коагуляционного некроза по площади и глубине больше, чем при биактивной коагуляции. Это объясняется тем, что в первом случае силовые линии тока распространяются в глубину, от активного электрода к пассивному, а во втором - идут по поверхности ткани от одного электрода к другому. При моноактивной электрокоагуляции продолжительность разряда не должна превышать 1-2сек. ЗАПОМНИ!!! Отводиться электрокоагуляционный зонд только в момент подачи разряда. Нельзя!!! Коагулировать сосуды, расположенные в дне язвенного дефекта /опасность перфорации/. Коагулировать можно только под контролем зрения и нельзя!!!, если вокруг лужица крови. ЗАПОМНИ!!! Сгустки и тромбы во время эндоскопии снимать нельзя. В этом случае коагуляционный зонд погрузить на 1,5см. в глубь сгустка и дать разряд. Удалять электрод в момент подачи разряда. Этот метод успешно применяется для остановки кровотечений у больных: с синдромом Маллори-Вейсса, и из распадающихся опухолей желудка. Фотокоагуляция лазером. Мощность лазера для остановки кровотечения д.б. 40-60 Вт. Продолжительность лазерного воздействия от 3-30 сек. Источник кровотечения после лазерного воздействия представляет собой поверхностную язву, плотно покрытую фиксированной пленкой коагулированной крови, с небольшим отеком слизистой оболочки вокруг. 99 Применяется при кровотечении: из острых язв и эрозий, опухолей. Методы химического воздействия. Склерозирующие препараты: растворы варикоцида. вистарина. дондрена, этоксисклерола, варистаба и др. Используются для склерозирования кровоточащих вен пищевода и др. источников ЖКК. а также для профилактики кровотечений из варикозно расширенных вен пищевода и для профилактики кровотечения перед эндоскопической полипэктомией. При кровотечении из вен пищевода эндоскоп проводят несколько вперед на 23 см. ниже места разрыва и пунктируют вену. Вводят 1-2 мл. склерозирующего препарата, и медленно удаляют иглу, продолжая введение препарат, чтобы он попал в субмукозный слой. Это усиливает склерозирующий эффект и предупреждает кровотечение из места пункции варикозного узла. Таким же образом проводится склерозирование вен в области кардии и дна желудка. Можно вводить склерозирующие препараты и паравазально. в субмукозный слой, что также уменьшает вероятность рецидива варикоза, но может привести к возникновению стриктуры пищевода. Первое эндоскопическое исследование можно проводить через 5-7 дней после первого сеанса склеротерапии. При глубоких кровоточащих язвах желудка и при кровотечениях после полипэктомии удается остановить кровотечение путем подслизистого введения 1,5% раствора этоксисклерола вокруг источников кровотечения. Двойной эффект: механическое сдавление сосуда, и асептическое воспаление вокруг сосуда приводит к его тромбозу на достаточно большом протяжении. Воздействие гемостатическими и сосудосуживающими препаратами. Прицельное орошение источника кровотечения гемостатическими и сосудосуживающими препаратами: хлорид кальция. тромбин, фибриноген. аминокапроновая кислота, норадреналин, мезатон, спирт, танин, азотнокислое серебро, и другие препараты. Является наиболее простым и доступным способом воздействия. Однако, эффективен этот метод только при капиллярных кровотечениях. При более интенсивных кровотечениях - препараты удаляются с током крови; не успев оказать желаемого эффекта. Методы механического воздействия. Тампонада или инфильтрация. Остановки кровотечения можно добиться 100 путем механического сдавления сосудов раствором жидкости в сочетании с местным гемостатическим действием и сосудосуживающим эффектом. Для этой цели через иглу-иньектор из нескольких точек вокруг источника кровотечения вводят следующие смеси: 30% спирт до 60мл., 10% раствор желатины + 10% раствор аминокапроновой кислоты в соотношении 1:2 и + 1мл. 0,1% раствора адреналина - всего 40мл., 1мл. 0,1% раствора адреналина + 30,0 мл 0,25% раствора новокаина. 30-40мл. 5% аминокапроновой кислоты. 0,9% изотонический раствор натрия хлорида до 40мл. Тампонада должна быть дополнена клеевой аппликацией, либо электрокоагуляцией или фотокоагуляцией. Клипсирование - через операционный фиброскоп с инструментальным каналом 3,7мм. Клипсы-скобки на клипсоносителе подводятся к источнику кровотечения /должен быть виден сосуд/. Раскрытую клипсу подводят к сосуду, надавливают, закрывают и отсоединяют от клипсоносителя. Введение такого гастроскопа трудно переносится больными. Этим методом можно клипсировать: сосуды в дне хронической язвы, разрывы слизистой при с-ме Маллори-Вейса, сосуды желудочно-кишечных анастамозов. Применение пленкообразующих препаратов и биологического клея. В основе аэрозольных пленкообразующих препаратов /лифузоль, статизоль, гастрозоль/ лежат полиметакрилатные соединения. При нанесении этих препаратов на источник незначительного кровотечения образуется пленка, которая механическим путем препятствует продолжению кровотечения, кроме того, при попадании этих препаратов на биологическую ткань происходит местное снижение температуры до 16-18°С /за счет испарения растворителя/, что также оказывает гемостатический эффект. Однако, чаще и более эффективно пленкообразующие препараты применяют как дополнение к электркоагуляции, инфильтрации. Более сильными и стойкими являются пломбирующие клея МК-6, МК-7, МК8, МК-14и в основу которых входят цианокрилатные соединения. Их можно использовать для остановка капиллярных и венозных кровотечений. После предварительного орошения источника кровотечения 70% или 96% спиртом. Однако, наиболее целесообразно их применять для профилактики кровотечения или в сочетании с методами инфильтрационной остановки. Клей МИК-Т /МИРК/ - медицинский инъекционный клей создан и используется для остановки артериальных кровотечений. Он вводится по иньектору рядом с кровоточащим сосудом по 1мл. из 2-3 точек. Образуется каменистой плотности инфильтрат, который механически сдавливает сосуд. Этот инфильтрат сохраняется 14 дней, затем постепенно рассасывается, предотвращая тем самым и рецидив кровотечения. Лекция № 16 ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЖЕЛУДКА. ЭНДОСКОПИЧЕСКАЯ ПОЛИПЭКТОМИЯ. Точных статистических данных об истиной распространенности доброкачественных опухолей желудка не существует, так как большая часть их длительно протекает бессимптомно. По данным разных авторов частота данного заболевания колеблется от 1% до 4%. 101 КЛАССИФИКАЦИЯ ВОЗ доброкачественных опухолей желудка /1977г./ по гистологическому типу: I. Эпителиальные опухоли. Аденома: a) Папиллярная, b) Трубчатая, c) Папиллотрубчатая. II. Неэпителиальные опухоли. лейомиома /из гладкомышечном ткани/, липома /из жировой ткани/, фиброма / из соединительной ткани/, лимфома, гемангиома /сосудистая опухоль/. III. Опухолеподобные процессы. гиперпластический полип, воспалительно-фиброзный полип, гетеротопии, гамартромы. Полипами принято называть образования не только эпителиальные, но и соединительно-тканные, которые объединяет лишь то, что они выступают в просвет. Таким образом, полип - термин только макроскопический, и то, что представляет собой такое образование на самом деле, можно установить лишь после гистологического исследования. Наиболее часто встречаются эпителиальные полипы. Они могут быть: Неопластическими; Опухолеподобными. Полипы желудка находят у 8-9% больных, подвергавшихся гастроскопии, в 0,23% среди общей популяции, на секционном материале их обнаруживают в 0,10,71%. Полипы составляют около 3% всех опухолей желудка, в то время как рак 88%. К опухолеподобным полипам относят: очаговую (фовеолярную) гиперплазию; и гиперплазиогенные полипы. Очаговая фовеолярная гиперплазия Очаговая фовеолярная гиперплазия (синонимы:ограниченная полипозная фовеолярная гиперплазия, гиперпластический полип, регенераторный полип). Частота фовеоляной гиперплазии среди всех полипов желудка колеблется по данным различных авторов в очень широких пределах: от 5 до 95,1%. Подобный разброс можно объяснить только отсутствием единого подхода к диагностике и с тем, что многие исследователи объединяют фовеолярную гиперплазию и гиперпластические полипы в единую категорию "гиперплазиогенных" полипов. ЭНДОСКОПИЧЕСКИ: Фовеолярная гиперплазия: локализуется чаще всего в антральном отделе, в области гастроэнтероанастомоза, реже в кардии и культе желудка, Диаметр таких полипов обычно не превышает 1 см, расположены они на широком основании, обычно множественные. Характерным микроскопическим признаком фовеолярной гиперплазии является удлинение ямок, наличие высоких, иногда ветвистых валиков.После того как 102 эрозии или язвы заживут, гиперплазия сохраняется и макроскопически выглядит как полип. В настоящее время фовеолярная гиперплазия рассматривается как нарушение регенерации, не ведущее к развитию новообразований, притом не только злокачественных, но и доброкачественных - аденом. Поэтому больные, у которых диагностирована фовеолярная гиперплазия, не требуют ни "онкологической настороженности, ни дальнейшего наблюдения". Гиперплазиогенный полип Гиперплазиогенный полип (синонимы: регенеративный, аденоматозный, гиперпластический полипы). Встречается у 2,6 - 67,1% больных, средний возраст их 61г, отношение мужчин и женщин 0,6:1. ЭНДОСКОПИЧЕСКИ: Такие полипы: обычно солитарные, встречаются во всех отделах желудка, но чаще в теле, чем в антруме. Диаметр их достигает нескольких сантиметров, реже такие полипы имеют пальцевидную форму. Поверхность их гладкая или дольчатая. Гиперплазиогенные полипы никогда не располагаются на интактной слизистой оболочке, они видны на фоне фовеолярной гиперплазии, что может свидетельствовать о наличии связи между этими формами полипов. Гиперплазиогенные полипы считаются органотипичными для желудка, в толстой кишке таких полипов нет. Гиперплазиогенный полип - не предрак. Длительное наблюдение за больными показало, что через 1-7 лет после полипэктмии рак возник только у 1,3%, строение их в 87-92% было идентичным удаленным полипам. Из этого следует, что больные после удаления полипа должны подвергаться ежегодному эндоскопическому исследованию. Хотя малигнизация самих полипов происходит очень редко, у 18 25% больных рак находят рядом с полипами. Гиперплазиогенный полип можно диагностировать не только по материалам эндоскопических полипэктомий, но и по обычным гастробиоптатам. Рядом особенностей обладают гиперплазиогенные полипы, располагающиеся в области гастроэнтероанастомозов. Прежде всего - встречались они значительно чаще у оперированных, чем у неоперированных больных. P.Davaris и соавт. (1986) находили их после операций по Бильрот II у 12,1% больных, по Бильрот-I - у 5,3%, а после наложения гастроэнтероанастомоза - у 4,9%. В то же время ни у одого из 57 больных, перенесших пилоропластику с ваготомией, полипов не оказалось. Диагностировать такие полпы при эндоскопии и даже при прицельной биопсии не всегда удается. Дело в том, что в этой области нередко располагаются своеобразные псевдополипы , отличить которые от полипов истинных можно лишь при изучении операционного или секционного материалов. Аденома Аденомы относятся к истинным опухолям , встречаются они в 16 раз реже, чем фовеолярная гиперплазия и гиперплзиогенные полпы. 103 ЭНДОСКОПИЧЕСКИ: Расположены они в антральном и кардиальном отделах, обычно на широком основании, но иногда имеют ножку. Диаметр их колеблется от 0,8 до 4,5 см. Классификация ВОЗ (1982) различает: папиллярные (ворсинчатые), тубулярные, и папилло-тубулярные аденомы. Аденомы в 6-75% случаев подвергаются озлокачествлению и в 29-59% их находят у больных раком желудка. Малигнизация аденом зависит от их размеров. Наиболее опасны в этом отношении аденомы диаметром больше 2 см. В связи с этим, можно ожидать, что эндоскопическая полипэктомия мелких аденом приведет к тому, что малигнизированных аденом станет меньше. Папиллярная аденома - представлена узкими и широкими пальцевидными выростами, основу которых составляет собственный слой слизистой оболочки. Тубулярная аденома - представлена разветвленными железами, окруженными собственным слоем слизистой оболочки. Атипичный эпителий может занимать верхний слой слизистой оболочки. В подлежащих слоях могут оставаться нормальные или кистозно измененные желе зы. Секреция слизи уменьшена. Тубулярную аденому называют аденоматозный полип. Папиллотубулярная аденома - представлена сочетанием папиллярных и тубулярных структур. Аденомы желудка чаще представляют собой: слегка приподнятые образования с плоской поверхностью, или полиповидные образования на ножке. Гетеротопия поджелудочной железы. Наличие ткани поджелудочной железы в других органах относится к проявлениям дисонтогенетической гетеротопии. Иногда эта патология сочетается с другими пороками развития. Гетеротопия поджелудочной железы встречается в 0,5-13% вскрытий. Такой разброс объясняется особенностями исследования секционного материала в разных прозектурах. Клинически одну гетеротопированную поджелудочную железу находят на 500 лапаротомий. У мужчин ее выявляют вдвое чаще, чем у женщин. В 30% случаев островки поджелудочной железы находят в: двенадцатиперстной кишке, в 25-31% - в желудке, и в 15-21% - в тощей кишке, встречаются они в пищеводе, меккелевском дивертикуле, желчном пузыре, средостении, легких, маточных трубах. Различают четыре варианта эктопии поджелудочной железы: 1. наличие всех компонентов ее; 2. наличие только экзокринной части; 3. наличие только островков; 4. наличие одних протоков (аденомиоз). Почти в 40% наблюдений находят одновременно ацинусы, протоки и железы, напоминающие дуоденальные. Размеры участков гетеротопии колеблются от 0,14х0,06 до 5х3 см. Почти 75% гетеротопии выявлено в подслизистой основе, остальные - в мышечном и субсерозном слоях. 104 Изучение эндокринных клеток аберрантной поджелудочной железы позволяет уточнить какая часть ее подверглась дистопии. Дело в том, что форма и клеточный состав островков отличаются в разных отделах железы. Нижняя дистальная часть головки содержит островки с неровными очертаниями, в них много РР и мало А-клеток (дуоденальный или вентральный тип). В других участках железы островки почти круглые с большим количеством РР и единичными А-клетками - дорсальный тип. M.Hara и Y.Tsutsumi (1086) нашли, что дорсальный тип встречается в аберрантной железе в 4 раза чаще, чем вентральный. Малигнизация аберрантной поджелудочной железы происходит редко, прогноз в этих случаях, по понятным причинам лучше, чем при раке основной железы: пятилетний срок переживают после операции 30% больных. Идентификация таких опухолей возможна только в сравнительно ранних стадиях. Опухоли имеют вид аденокарциномы, расположенной в подслизистой основе, и граничащей с элементами поджелудочной железы. В поздних стадиях опухоль может прорастать слизистую оболочку, изъязвляться и в этих случаях ее трудно отличить от "обычной" аденокарциномы. Добавочная поджелудочная железа с локализацией в стенке желудка нередко дает симптоматику: хронической язвы желудка и двенадцатиперстной кишки, опухоли желудка, холецистита, аппендицита, панкреатита. Обычно ткань поджелудочной железы обнаруживают случайно при исследовании секционного и операционного материала, однако возможна и прижизненная диагостика. Так, рентгенологическая картина солитарного полипа в пилорическом отделе желудка с небольшим скоплением бария в центре дефекта заполнения в месте устья выводного протока считается признаком добавочной железы. Эндоскопически можно предположить наличие аберрантной поджелудочной железы по вдавлению на вершине полипа. В связи с широким распространением эндоскопических полипэктомий, на биопсийном материале эктопия поджелудочной железы стала встречаться сравнительно часто. По гастробиоптатам не всегда удается отличить гетеротопию поджелудочной железы от панкреатической метаплазии слизистой оболочки желудка. Встречается она редко. Ее находят в 1% гастробиоптатов и в 12% резецированных желудков. Неэпителиальные опухоли встречаются редко – 0,5% всех опухолей желудка. Они развиваются из элементов стенки желудка и располагаются главным образом в подслизистой основе, реже мышечной оболочке или под серозной оболочкой. Растут как эндогастрально так и экзогастрально. Чаще располагаются на задней стенке желудка. Неэпителиальные опухоли подвижны, имеют округлую форму, гладкую поверхность, четкие границы и могут достигать больших размеров до 6-10 см. Консистенция их от мягкоэластичной до плотноэластичной. В большинстве случаев опухоли связаны со стенкой желудка широкими основаниями. Они, как правило, одиночные. Слизистая оболочка, покрывающая опухоль, обычно гладкая, не изменена, имеет нормальную окраску. ПОЛИПЫ. Согласно классификации доброкачественных опухолей желудка ВОЗ /1977г./ развитие полипов относят к опухолеподобным процессам. 105 Полипы представляют собой любые патологические образования, возвышающиеся над с слизистой оболочкой. Полипы желудка могут быть: собственно новообразованиями /аденоматозные полипы/, результатом воспаления /воспалительные/, результатом гиперплазии /гиперпластические/, гамартромами, гетеротопиями. Полипы развиваются во всех отделах желудка, наиболее часто они локализуются в антральном отделе. Аденоматозный полип - см. тубулярную аденому. Гиперпластический полип - эпителий представлен элементами покровноямочного типа. Могут встречаться пилорические /антральные/ железы. Характеризуется неравномерной гиперплазией желез. В гиперпластических полипах обнаруживаются кистозные изменения. Явления кишечной метаплазии встречаются редко, имеют очаговый характер. Гетеротопии - проникновение ткани поджелудочной железы в стенку желудка. Добавочная поджелудочная железа в стенке желудка чаще располагается в дистальных отделах между серозной и мышечной оболочками. Диаметр такой, опухоли от 1-2см. до 6-7см. Добавочная поджелудочная железа имеет то же гистологическое строение, что и основная. Гамартомы - неправильно сформированные эмбриональные тканевые комплексы, которые расположены в органах, где эти комплексы располагаться не должны, Классификация полипов желудка по форме и выраженности ножки /Т.Yamada/,1971 , который выделяет 4 типа полипов: I. тип: Плоские, бляшковидные образования на широком основании, которые по цвету не отличаются от окружающей ткани. Имеют полусферическую форму. Чаще множественные. Размер не превышает 3-6 мм. в диаметре. II. Тип: Полушаровидные полипы округлой или овальной формы, соединенные со слизистой оболочкой ножкой, длина и диаметр которой не больше самого полипа. Диаметр полипов этого типа может быть 1,5 – 2,0см. Слизистая оболочка часто более яркая, может быть покрыта мелкими эрозиями. III. Тип: короткий стебельчатый полип сосочкообразной формы с характерной конусовидной верхушкой. IV. Тип: длинный стебельчатый полип. Имеется четко сформированная ножка различной длины. Кроме того, полипы подразделяются /В.А.Русаков, 1976/: По фактору множественности: 1. Одиночные, 2. Гнездные, 3. Множественные, 106 4. Полипоз. По форме: 1. 2. 3. 4. 5. круглые на ножке, круглые на широком основании, плоские, ворсинчатые, изъязвленные. По величине: 1. мелкие до 1,0см, 2. средние 1,0-2,0см, 3. большие 2,0-6,0 см, 4. гигантские - более 6 см. По локализации: 1. кардия. 2. тело желудка, 3. пилорический отдел, 4. 12-перстная кишка. Значение разделения полипов желудка на гиперпластические полипы и аденомы заключается в существенно различном их предраковом потенциале. Злокачественная трансформация редко отмечается в гиперпластических полипах. Злокачественное перерождение аденом желудка отмечается часто, в среднее до 41%. Частота рака возрастает с увеличением размера аденомы. Замечено, что множественные полипы перерождаются в 5 раз чаще, чем одиночные. Малигнизация при диффузном полипозе достигает 81%. Полипы желудка требуют дифференциальной диагностики с подслизистыми опухолями и карциномой. Полиповидный рак – это: четко очерченная экзофитно растущая опухоль с широким основанием цилиндрической или полушаровидной формы. Поверхность опухоли может быть гладкой, бугристой и узловатой. Нередко имеются изъязвления разнообразной формы и размера, покрытые грязно-серым некротическим налетом. Окраска опухоли варьирует от серовато-желтой до красной, размер варьирует от 3 до 8 см. Чаще опухоли одиночные, реже - множественные и отделены друг от друга участками непораженной слизистой оболочки. Основание опухоли четко контурируется и отграничено от окружающих тканей. ЭНДОСКОПИЧЕСКОЕ УДАЛЕНИЕ ПОЛИПОВ ЖЕЛУДКА. История изучения полипов пищеварительного тракта насчитывает более 400 лет. В 1888году Менетрие впервые распознал их предраковый потенциал. В последние годы исследователи дают частоту малигнизированных изменений полипов желудка от 2,5% до 50% в зависимости от их гистологической структуры. Консервативного лечения полипов желудка не существует. Попытки консервативного лечения приводит лишь к временному улучшению состояния, однако, полипы обратному развитию не подвергаются. Большинство авторов придерживаются мнения, что все полипы желудка должны быть удалены, так как они представляют собой очаг, где прежде всего может произойти малегнизация. 107 До недавнего времени полипы желудка рассматривали как показание к хиругическому лечению. В настоящее время операцией выбора является эндоскопическая полипэктомия. Так как она позволяет удалить патологический очаг и сохранить при этом анатомическое и функциональное состояние оперированного органа. Эндоскопическая полипэктомия выполняет одновременно диагностическую и лечебную функцию. ПОКАЗАНИЯ К ЭНДОСКОПИЧЕСКОЙ ПОЛИПЭКТОМИИ. 1. Единичные и множественные полипы желудка, расположенные на расстоянии не ближе 0,5см. руг от друга, диаметр у основания не более 2 ом и размер не более 6-8см. 2. Полипы, гистологический анализ которых показал аденоматозное строение. 3. Кровоточащие полипы - абсолютное показание. 4. Полипы, ущемленные в кардии, либо в привратнике – абсолютное показание. ПРОТИВОПОКАЗАНИЕ К ЭНДОСКОПИЧЕСКОЙ ПОЛИПЭКТОМИИ. 1. Полипы на широком основании - более 3 см. 2. Нарушения в свертывающей системе крови. 3. Тяжелые заболевания сердечно-сосудистой системы. 4. Гипертоническая болезнь. 5. Наличие искусственного водителя ритма. 6. Почечная и печеночная недостаточность. 7. Декомпенсированный сахарный диабет. 8. Выраженное воспаление ротовой полости и глотки. При наличии противопоказаний - эндоскопическая полипэктомия может усугубить и без того тяжелое состояние больного и привести к неблагоприятному исходу. В таких случаях она может быть произведена только по жизненным показаниям: кровотечение из полипа, и в случае ущемления полипа. При множественных, близко расположенных /на расстоянии менее 0,5см. друг от друга/, а также при полипах на широком основании показано хирургическое лечение» ПОДГОТОВКА ПАЦИЕНТА К ОПЕРАЦИИ. Подготовка больных к эндоскопическому удалению полипов желудка включает диагностические период и период непосредственной подготовки к операции. Обследование боьных выполняется амбулаторно и включает в себя: эндоскопическое исследование верхних отделов для исключения сопутствующей патологии. Исследование общего анализа крови и мочи. Определоние группы крови и резус принадлежности. Исследование свертывающей системы крови. ЭКГ для контроля состояния сердечно-сосудистой системы. Измерение артериального давления. ФОГ для исключения патологии легких. Предоперационная подготовка проводится в стационаре накануне операции. После 18:00 голод. На ночь седативные препараты. АППАРАТУРА И ИНСТРУМЕНТАРИЙ. Для удаления полиповидных образований желудка используется: Гастроскопы различной моделей, как одноканальные, тaк и 108 двухканальные, Диатермические петли для отсечения полипов, могут быть мягкими и жесткими, форма также различная овальная, гексанальная и др., диатермические зонды и изолированные щипцы "для горячей биопсии", источник тока высокой частоты /частота 575 кГц, сила тока - до 10А, мощность - 60-90 Вт./. Частота тока должна быть более 300 кГц., в противном случае она неблагоприятно влияет на автоматический водитель ритма. Источниками тока высокой частоты могут быть “Электронож ЭН-54н”, электрохирургический блок НСД-10 /Japan/ и др. для извлечения отсеченного полипа используются устройства-ловушки, которые крепятся к эндоскопу, либо диатермическая петля или биопсионные щипцы. МЕТОДЫ ЭНДОСКОПИЧЕСКОГО УДАЛЕНИЯ ПОЛИПОВ ЖЕЛУДКА. Существует 4 группы методов удаления полипов желудка через фиброколоноскоп. I. Механическая полипэктомия: Откручивание, Кускование, Срезание петлей, Наложение резиновой лигатуры-кольца, Отсечение ножницами. Методы механического удаления полипов часто осложняются обильным кровотечением. В настоящее время практически оставлены всеми авторами. II. Физическая полипэктомия. Электрокоагуляция, Электроэксцизия, Замораживание криозондом., Фотокоагуляция лазером. III. Химическая полипэктомия. Склерозирование, Введение веществ, котрые вызывают некротические процессы. Химическиц иньекционный метод заключается в развитии некроза и отторжении полипа после введения в его основание склерозантов: уксусной кислоты, спирта, полидоканола, и др. склерозирующих веществ. Метод применяется редко, так как возникают поздние кровотечения и отсутствует гистологический контроль за отторгнувшимся полипом. IV. Комбинированная (смешанная) полипэктомия. Например: склерозирование + электроэксцизия. Наиболее радикальным и наименее опасными являются методы физической полипэктомии. В настоящее время наиболее широко используется электроэксцизия, электрокоагуляция и фотокоагуляция лазером. МЕТОДИКА ЭНДОСКОПИЧЕСКОГО УДАЛЕНИЯ ПОЛИПОВ ЖЕЛУДКА. Больной укладывается на стол, на левый бок. К правому бедру фиксируется пассивный электрод диатермокоагулятора. 109 ЭЛЕКТРОЭКСЦИЗИЯ. Проводится местная анестезия ротоглотки 2% раствором лидокаина. Вводится гастроскоп. Проводится контрольный осмотр желудка и уточняется локализация полипа. Через инструментальный канал гастроскопа вводится диатермическая петля, подводят ее к полипу, набрасывают на него и низводят к основанию полипа. Нельзя допустить, чтобы захват полипа проиоходил выше его основания или петля вместе о полипом захватывала часть желудочной стенки. Петлю затягивают постепенно, при этом происходит ишемизация полипа и тромбирование сосудов ножки полипа. Цвет слизистой оболочки над полипом меняется до синюшно-черного цвета. После наложения и затягивания петли полип приподнимается над окружающей слизистой оболочкой и отводится от стенки желудка. Включается ток высокой частоты. Начинать эксцизию необходимо на режиме “коагуляция”, после этого включается “смешанный” режим - чередование резания и коагуляции. Нельзя переходить на включение режущего режима, если при затягивании петли появляется кровь. Нельзя быстро затягивать петлю, так как может произойти срезание полипа. После отсечения полипа необходима тщательно осмотреть его ложе, окружающие участки слизистой оболочки и только затем извлекать отсеченный полип. Полип можно извлечь с помощью петли, захватов типа "корзинка”, тpcxcтвoрчатых щипцов. Извлеченный полип помещается в 10% раствор фурациллина и направляется на морфологическое исследование. ЭЛЕКТРОКОАГУЛЯЦИЯ. ПРИМЕНЯЕТСЯ ДЛЯ УДАЛЕНИЯ полипов небольших размеров на широком основании. Суть методла заключается в том, что полип частями захватывается щипцами “для горячей биопсии”. После каждого захвата на бранши подается ток высокой частоты на режиме "коагуляция" с экспозицией 2-3 сек. Происходит постепенное сжигание полипа. На его месте остается посткоагуляционный дефект. ЗАПОМНИ!!! При удалении полипов желудка методом электрокоагуляции дефект всегда должен быть больше, чем основание полипа – это условие обязательно для радикальности полипэктомии. ФОТОКОАГУЛЯЦИЯ ЛАЗЕРОМ. Через бипсионный канал гастроскопа вводится гибкий лазерный световод. Дистальный конец световода подводится к полипу на расстояние 0,5-0,8 см. При мощности 25-60 Вт. Лазерное излучение поникает в ткань на глубину 1 см. в радиусе 0,5 см. при этом происходит “сваривание” (коагуляция) кровеносных сосудов внутри полипа. Кровоснабжение прекращается. Через 2-3 суток полип некротизируется и отторгается. !!!Нельзя сочетать лазерную коагуляцию с последующей электроэксцизией, так как это может привести к глубокому диатермическому поражению стенки кишки и может наступить перфорация. Недостатком лазерной полипэктомии является невозможность извлечь полип для морфологической верификации. Во всех случаях после удаления полипа на посткоагуляционный дефект можно нанести: медицинский клей МК-6, МК-8, МК-14и, пленкообразующий препарат "Статизоль" с целью защиты 110 поверхности от агрессивного желудочного содержимого. ОСЛОЖЕНИЯ. При проведении эндоскопической полипэктомии могут встретиться трудности и осложнения на любом ее этапе. Трудности: невозможность проведения гастроскопа к области новообразования изза наличия сужения или деформации желудка, затруднения при забрасывании петли на полип, невозможность извлечь все отсеченные полипы. ОСЛОЖНЕНИЯ. Кровотечение из ложа удаленного полипа, Перфорация стенки желудка. Кровотечение может быть: первичным /непосредственно после удаления полипа/ вторичным /через несколько дней после отторжения посткоагуляционного некроза/. По интенсивности кровотечение может быть: артериальное /непрерывной или пульсирующей струей/, венозное /интенсивное неструйное/, и капиллярное /равномерное пропотсвание со всего ложа полипа/. ПОСЛЕОПЕРАЦИОННОЕ ВЕДЕНИЕ БОЛЬНЫХ. Послеоперационный период продолжается до полной эпителизации слизистой оболочки желудка. Ближайший послеоперационный период 5-7 дней, в эти дни происходит отторжение посткоагуляционного струпа. В первый день после эндоскопической полипэктомии гюрзы. больному назначается постельный режим и холод на живот. Разрешается стакан остывшего чая или воды. Второй день - жидкий стол: вода, чай, бульон, сцеженный компот, соки. Третий день - 0 стол; сливки, сметана, жидкость. Четвертый день - протертые супы, жидкая каша, овощное пюре. С пятого дня – на 2-3 недели назначается 1 стол до полной эпителизации слизистой оболочки желудка. Первое контрольное исследование назначается через 5-7 дней. Второе контрольное исследование через 6 месяцев. Мальтомы желудка. Псевдолимфома и мальтома.'' Термин "псевдолимфома" использовался как описательный для картин, представлявших собой пограничные формы гиперплазии и неоплазии лимфоидной ткани или ее доброкачественного опухолевидного разрастания. Причем термин этот использовался очень широко для обозначения подобных патологических изменений не только в желудке, но и: коже, легком, молочной железе, лимфатических узлах, и так далее. Для описания таких изменений в желудке нередко использовали термин "желудочная лимфоидная гиперплазия", который как и псевдолимфома не имел надежных гистологических критериев, а их клиническая значимость оставалась 111 неопределенной. Описание в 1983 году В-клеточной лимфомы низкой степени злокачественности, происходящей из лимфоидной ткани, ассоциированной со слизистой оболочкой (mucosa-associated lymphoid tissue — MALT), изменило представление о подобных изменениях в желудке как о гиперплазии и правомочности использования термина псевдолимфома. Однако, лишь спустя десять лет, в 1993 году в журнале Lancet появилось письмо о том, что такие лимфомы регрессируют после эрадикации H.pylori. Проведенные за эти десять лет обширные исследования, особенно группой ученых Лондонского Университета, позволили установить, что данный вид лимфом, происходящих из MALT, имеет особую патоморфологию и течение, а также, что причиной их являются хромосомные мутации, нарушающие структуру генов, которые регулируют пролиферацию и апоптоз. Совокупность этих данных позволяет утверждать, что изменения в слизистой оболочке желудка, которые ранее описывались как псевдолимфома в действительности представляют собой один из видов неходжкинских лимфом с известной этиологией, патогенезом, то есть являются отдельной нозологической единицей. Неходжкинские лимфомы (НХЛ) встречаются сравнительно редко, тем не менее, интерес к ним в последние годы существенно возрос в связи с резким увеличением заболеваемости. Так, в США заболеваемость всеми видами НХЛ возросла с 1973 по 1989 год на 60%, и если в 1950 году она составляла 5,9 на 100 000 населения, то в 1989 году уже 13,7. В 1993 году было зарегистрировано более 43 000 новых случаев и более 20 000 летальных исходов вследствие этого заболевания. Такого роста заболеваемости в США не отмечено ни по какому-либо другому онкологическому заболеванию. В сравнении с эпителиальными опухолями лимфомы в желудке встречаются редко и составляют от 1% до 5% всех злокачественных новообразований желудка. Макроскопически: одинаково часто встречаются как в теле желудка, так и в антральном отделе половина лимфом представляет собой полиповидные образования, примерно столько же — язвенные и, очень небольшая часть — инфильтративные без изъязвления. Нередко лимфомы обнаруживают в качестве случайных находок при изучении биоптатов, взятых у больных, у которых при эндоскопическом исследовании находили эрозивный гастрит и другие доброкачественные изменения желудка. Этиология и патогенез: В настоящее время собрано достаточно много доказательств, подтверждающих ведущую роль H.pylori в этиологии мальтомы желудка, и главное, установлен поразительный эффект антихеликобактерной терапии на течение опухолевого процесса. Лекция № 17 ХРОНИЧЕСКАЯ ДУОДЕНАЛЬНАЯ НЕПРОХОДИМОСТЬ. Среди патологических состояний и заболеваний проксимального отдела желудочно-кишечного тракта (ЖКТ) особое место занимает хроническая дуоденальная непроходимость (ХДН). ХДН — это клинический симптомокомплекс органической (механической) или функциональной природы, характеризующийся затруднением продвижения 112 (пассажа) пищевого химуса по ДПК, задержкой его эвакуации в нижележащие отделы тонкой кишки. В разное время были предложены и до сих пор используются в клинической практике и другие термины для обозначения этого симптомокомплекса: хронический дуоденальный стаз (дуоденостаз), хронические нарушения дуоденальной проходимости (ХНДП), гипомоторная дискинезия ДПК, болезнь Wilkie, впервые подробно описавшего клинику ХДН (1927), и др. Нам предоставляется наиболее приемлемым и точным термин — ХДН. Этиология и патогенез. Причины, приводящие к ХДН, многообразны. ДПК и окружающие ее или соприкасающиеся с нею органы (ЖП и желчевыводящие протоки, печень и ПЖ, желудок и тощая кишка) могут поражаться патологическим процессом последовательно или одновременно, что зависит не только от их анатомической близости и постоянного взаимодействия в процессе пищеварения, но и обусловлено общностью нейрогуморальной регуляции и кровоснабжения. В значительной части случаев ХДН можно рассматривать как вторичный патологический процесс, развившийся вследствие различных заболеваний гастродуоденохоледохопанкреатической зоны: язвенной болезни ДПК и хронического дуоденита, калькулезного и бескаменного холецистита, постхолецистэктомического синдрома, хронического атрофического гастрита с секреторной недостаточностью, и хронического панкреатита. Вместе с тем, по-видимому, нельзя отрицать возможности существования первичной ХДН; в этих случаях вовлечение в патологический процесс желудка, ПЖ, гепатобилиарной системы и других органов пищеварения происходит вторично. Общепризнанной классификации причин ХДН пока не создано. Однако на основании обобщения данных литературы и собственных наблюдений можно все этиологические факторы ХДН условно разделить на две большие группы: I. органические (механические), II. функциональные, среди последних, в свою очередь, выделяют первичные и вторичные формы ХДН, возникшие в связи с другими (первичными) заболеваниями дуоденохоледохопанкреатической зоны. A. Органические (механические) причины ХДН подробно изучены и систематизированы. Рекомендуется выделять 5 групп механических причин ХДН. I. В первую группу объединены врожденные аномалии (пороки развития) ДПК, связки Трейтца и ПЖ, которые в той или иной мере препятствуют свободному переходу дуоденального содержимого в тощую кишку и тем самым приводят к ХДН. Среди них следует назвать мегадуоденум — аномалию развития ДПК, характеризующуюся резким увеличением размеров, удлинением и опущением ДПК, вследствие чего затрудняется эвакуация дуоденального содержимого в тощую кишку; Иногда мегадуоденум сочетается с мегаколон (тоже аномалией развития части или всей ободочной кишки со значительным ее удлинением и расширением). II. группа причин ХДН связана с патологическими процессами вне ДПК, в окружающих ее органах и тканях. Самой частой из экстрадуоденальных причин ХДН является артериомезентериальная компрессия (АМК) ДПК. 113 Точнее, речь идет о сдавлении нижнегоризонтальной части ДПК всем корнем брыжейки. III. группу механических причин ХДН составляют интрамуральные патологические процессы в стенке ДПК, суживающие или обтурирующие ее просвет. Это редко встречающиеся доброкачественные и злокачественные опухоли: циркулярный рак ДПК, рак БДС лимфосаркома, злокачественная лимфома, обструктивная плазмоцитома ДПК, как первое проявление рецидивирующей множественной миеломы. крупный внутрипросветный дивертикул ДПК; постбульбарный рубцово-язвенный стеноз ДПК, как следствие постбульбарной рецидивирующей язвы, локализованный в нисходящей или (реже) в нижнегоризонтальной части ДПК. болезнь Крона ДПК (необычная, редко встречающаяся локализация). IV. группа причин механической ХДН объединяет редкие случаи обтурации (закупорки) просвета ДПК: крупным желчным камнем, поступившим в ДПК из ЖП по холецистодуоденальному свищу; закрытие просвета ДПК безоаром — инородным телом, состоящим из неперевариваемых частей пищи и эвакуированным из желудка, или клубком аскарид и т. п. V. группа органических причин ХДН включает ряд патологических процессов, локализованных в гастродуоденальной зоне и связанных с последствиями резекции желудка (по поводу язвенной болезни и др.) и гастроеюностомии: «синдром приводящей петли» с нарушением продвижения содержимого приводящей кишечной петли в отводящую и задержкой его в ДПК; образование гастроеюнальной язвы, спаек и «порочного круга» как следствие неудачно выполненной операции, что также создает условия для развития ХДН. Одним из наиболее информативных методов диагностики ХДН несомненно является фиброгастродуоденоскопия. Основными эндоскопическими критериями ХДН следует признать: присутствие желчи в желудке натощак; рефлюкс желчи из ДПК в желудок во время исследования; широкий диаметр ДПК; наличие антрального гастрита. С помощью этого метода исследования визуализируются механические препятствия, расположенные как: в просвете ДПК (желчный камень, безоар, инородное тело, клубок аскарид и т. п.), так и интрамурально (доброкачественные и злокачественные опухоли ДПК, БДС, головки ПЖ с прорастанием стенки ДПК, рубцово-язвенные и иной природы стенозы, дивертикулы ДПК и др.); подтверждается наличие стойких сужений просвета ДПК за счет сдавления извне (кисты, опухоли, АМК, увеличенные лимфоузлы, спайки, сращения и т. п.). Эндоскопическое исследование позволяет наблюдать также: 114 недостаточность кардиального и пилорического сфинктеров, дуодено-гастральный и гастро-эзофагеальный рефлюксы, наличие рефлюкс-эзофагита и рефлюкс-гастрита, провести (по показаниям) прицельную биопсию слизистых оболочек ДПК, желудка, пищевода и имеющихся на их поверхности патологических образований (опухоли, изъязвления и т. п.) с последующим морфологическим контролем. Можно проверить проходимость эндоскопа в верхне-горизонтальную и нисходящую части ДПК, выявить эрозии и язвы, участки атрофии и гиперемии слизистой оболочки желудка и ДПК. Наиболее простым и доступным методом измерения внутриполостного давления в ДПК и сопряженных с нею отделах ЖКТ (тощая кишка, желудок, пищевод) является поэтажная манометрия по Я. Д. Витебскому (1976) с применением открытого катетера, заполненного жидкостью, и визуальной оценкой показателей внутриполостного давления на аппарате Вальдмана. Современная система измерения это система Synetics Medical – одновременная 8-ми канальная манометрия. Рабочая классификация хронической дуоденальной непроходимости (ХДН) По этиологии и патогенезу. Механическая (органическая) ХДН:Врожденные аномалии (пороки развития) двенадцатиперстной кишки, связки Трейтца и поджелудочной железы: мегадуоденум; мобильная (подвижная) ДПК; атрезия дистальной части ДПК (эмбриональный дефект развития); врожденный стеноз и врожденная киста ДПК; наличие мембран (перемычек) в просвете ДПК (эмбриональный дефект развития); перемежающийся заворот проксимальной части тощей кишки; укорочение и другие аномалии связки Трейтца; кольцевидная (аннулярная) поджелудочная железа. Экстрадуоденальные процессы, сдавливающие извне ДПК: артериомезентериальная компрессия ДПК (перемежающаяся и постоянная формы); аневризма брюшной аорты; доброкачественные и злокачественные опухоли и кисты поджелудочной железы; опухоли забрюшинного пространства; крупные кисты яичников, почек, брыжейки; крупная эхинококковая киста; высокий мезентериальный лимфаденит; адгезивный стенозирующий перидуоденит и проксимальный периеюнит с образованием «двустволки»; наружные перетяжки ДПК. (массивный спаечный перипроцесс) в сочетании с высокой фиксацией дуоденоеюнального перехода. Интрамуральные патологические процессы в ДПК: доброкачественные и злокачествнные опухоли ДПК (циркулярный рак ДПК, рак БДС); лимфосаркома или злокачественная лимфома ДПК; обструктивная плазмоцитома ДПК (при рецидивирующей множественной 115 миеломе); крупный внутрипросветный дивертикул ДПК; постбульбарный рубцово-язвенный стеноз ДПК; болезнь Крона ДПК. Обтурация (закупорка) просвета ДПК: крупным желчным камнем; безоаром; инородным телом; клубком аскарид. Последствия резекции желудка и гастроеюностомии: «синдром приводящей петли»; гастроеюнальная язва, спаечный процесс и образование «порочного круга» (следствие неудачной операции). I. Функциональная ХДН: Первично-функциональная ХДН: семейная (наследственная) висцеральная миопатия; первичное поражение интрамурального нервного аппарата ДПК (прежде всего межмышечного нервного сплетения); первичное поражение определенных структур головного мозга (опухоли, энцефалит, кровоизлияние и др.); вегетативная дистония с превалированием симпатических влияний; различные виды ваготомий (особенно стволовой); «фармакологическая ваготомия» (длительный и бесконтрольный прием периферических М-холинолитиков); повышенная активность пептидергического нервного тормозного механизма; гиперплазия соматостатинпродуцирующих клеток в сочетании с избыточной активностью других нейропептидов (ВИП, нейротензин, опиоидные пептиды — энкефалины); соматизированная психическая депрессия. 2-й. Вторично-функциональная ХДН: при язвенной болезни ДПК; при атрофическом дуодените; при хроническом холецистите (особенно калькулезном), при постхолецистэктомическом синдроме; при хроническом панкреатите; при микседеме. По стадиям: 1. Компенсированная (латентная). 2. Субкомпенсированная. 3. Декомпенсированная. По тяжести течения: 1. Легкая. 2. Средней тяжести. 3. Тяжелая. Врожденные аномалии (пороки развития) двенадцатиперстной кишки, связки Трейтца и поджелудочной железы: мегадуоденум; мобильная (подвижная) ДПК; атрезия дистальной части ДПК (эмбриональный дефект развития); врожденный стеноз и врожденная киста ДПК; наличие мембран (перемычек) в просвете ДПК (эмбриональный 116 дефект развития); перемежающийся заворот проксимальной части тощей кишки; укорочение и другие аномалии связки Трейтца; кольцевидная (аннулярная) поджелудочная железа. Экстрадуоденальные процессы, сдавливающие извне ДПК: артериомезентериальная компрессия ДПК (перемежающаяся постоянная формы); и аневризма брюшной аорты; доброкачественные и злокачественные опухоли и кисты поджелудочной железы; опухоли забрюшинного пространства; крупные кисты яичников, почек, брыжейки; крупная эхинококковая киста; высокий мезентериальный лимфаденит; адгезивный стенозирующий перидуоденит и проксимальный периеюнит с образованием «двустволки»; наружные перетяжки ДПК. (массивный спаечный перипроцесс) в сочетании с высокой фиксацией дуоденоеюнального перехода. Интрамуральные патологические процессы в ДПК: доброкачественные и злокачествнные опухоли ДПК (циркулярный рак ДПК, рак БДС); лимфосаркома или злокачественная лимфома ДПК; обструктивная плазмоцитома ДПК (при рецидивирующей множественной миеломе); крупный внутрипросветный дивертикул ДПК; постбульбарный рубцово-язвенный стеноз ДПК; болезнь Крона ДПК. Обтурация (закупорка) просвета ДПК: крупным желчным камнем; безоаром; инородным телом; клубком аскарид. Последствия резекции желудка и гастроеюностомии: «синдром приводящей петли»; гастроеюнальная язва, спаечный процесс и образование «порочного круга» (следствие неудачной операции). II. Функциональная ХДН: Первично-функциональная ХДН: семейная (наследственная) висцеральная миопатия; первичное поражение интрамурального нервного аппарата ДПК (прежде всего межмышечного нервного сплетения); первичное поражение определенных структур головного мозга (опухоли, энцефалит, кровоизлияние и др.); вегетативная дистония с превалированием симпатических влияний; различные виды ваготомий (особенно стволовой); «фармакологическая ваготомия» (длительный и бесконтрольный прием периферических М-холинолитиков); повышенная активность пептидергического нервного тормозного механизма; гиперплазия соматостатинпродуцирующих клеток в сочетании с избыточной активностью других нейропептидов (ВИП, нейротензин, опиоидные 117 пептиды — энкефалины); соматизированная психическая депрессия. 2-й. Вторично-функциональная ХДН: при язвенной болезни ДПК; при атрофическом дуодените; при хроническом холецистите (особенно калькулезном), при постхолецистэктомическом синдроме; при хроническом панкреатите; при микседеме. По стадиям: 4. Компенсированная (латентная). 5. Субкомпенсированная. 6. Декомпенсированная. По тяжести течения: 4. Легкая. 5. Средней тяжести. 6. Тяжелая. ЛЕКЦИЯ № 18 ПАТОЛОГИЯ ТОНКОЙ КИШКИ. Функциональная морфология Основной функцией тонкой кишки является переваривание и всасывание пищевых субстратов. Помимо этого она выполняет метаболическую, секреторную, транспортно-эвакуаторную, депонирующую, гормональную и защитную функции. Структура этого отдела пищеварительного тракта обеспечивает выполнение этих функций, а изменения ее ведут к различным нарушениям пищеварения, главное из которых — патология всасывания (мальабсорбция). Слизистая оболочка образует спиральные или циркулярные складки. Они наиболее высокие (до 1 -1,5 см) в двенадцатиперстной и в начальном отделе тощей кишки, в аборальном направлении высота их постепенно уменьшается, и в средней и дистальной третях подвздошной кишки они исчезают. Следует отметить, что у многих лабораторных животных, в том числе и у крыс складки в тонкой кишке отсутствуют. За счет складок всасывающая поверхность слизистой оболочки возрастает в 23 раза. Кроме того, циркулярное расположение складок может способствовать перемешиванию химуса и задержке его в образующихся нишах. В основании крипт расположены единичные трапециевидные клетки с крупными элозинофильными гранулами в апикальной части. Это - клетки Панета. По своему виду и ультраструктуре они напоминают ацинарные клетки поджелудочной железы. Функция их долгое время была неизвестна, но в настоящее время, благодаря гистохимическим, иммуноморфологическим и электронно-микроскопическим исследованиям, многое начинает проясняться. В клетках Панета обнаружены цинк, селен, а также лизоцим, IgA, IqG, что свидетельствует об их бактерицидной функции. Двенадцатиперстная кишка. Длина двенадцатиперстной кишки составляет около 30 см, она почти вся фиксирована, не имеет брыжейки, огибает в виде подковы головкy поджелудочной железы. Ворсинки ее высокие, значительно выше, чем в других отделах тонкой кишки, большинство их имеет листовидную форму. 118 Основной и характерной особенностью двенадцатиперстной кишки является наличие дуоденальных (бруннеровых) желез, основная масса которых расположена между привратником и большим дуоденальным сосочком в подслизистой основе. Большой дуоденальный (фатеров) сосок расположен примерно в 7 см. от привратника. ПАТОЛОГИЯ ТОНКОЙ КИШКИ. Хронический дуоденит Хронический дуоденит, как и хронический гастрит — термин морфологический, и поэтому диагностика дуоденита возможна только после морфологического исследования. Хронический дуоденит характеризуется воспалительной инфильтрацией слизистой оболочки и дисрегенераторными изменениями в виде уплощения энтероцитов, укорочения ворсинок и углубления крипт. Наиболее часто хронический дуоденит локализуется в начальной части двенадцатиперстной кишки. Эту форму дуоденита можно обозначить термином "бульбит". Обычно такой "бульбит" — изолированный. ЭНДОСКОПИЧЕСКИ: Рельеф слизистой оболочки заметно меняется: появляется много укороченных ворсинок, листовидные и гребневидные ворсинки резко преобладают над пальцевидными, складчатость их при этом меньше, чем в норме. При атрофическом дуодените вместо ворсинок на поверхности слизистой оболочки располагаются валикообразные утолщения с гладкой поверхностью, между которыми видны широкие устья крипт, что особенно хорошо видно при сканирующей электронной микроскопии. Различают: слабый (1-я степень) дуоденит, умеренный (2-я степень) дуоденит, тяжёлый (3-я степень) дуоденит. Оценка степени выраженности дуоденита основывается на: состоянии ворсинок, поверхностного эпителия, крипт, и собственной пластинки. I. Степень: хронического дуоденита характеризуется: относительной сохранностью структуры двенадцатиперстной кишки и поверхностного эпителия. Собственная пластинка слизистой оболочки содержит большое количество плазматических клеток и лимфоцитов, чаще, чем в норме встречаются лимфатические узелки. Соотношение лимфоцитов и плазмоцитов составляет 1:4,5. II. Степень: присоединяются повреждения поверхностного эпителия, деформация и укорочение ворсинок. В воспалительном инфильтрате преобладают лимфоциты и их соотношение с плазмоцитами возрастает до 1:1,6. III. степень характеризуется: выраженным укорочением ворсинок, углублением крипт, обильной лимфоплазмоцитарной инфильтрацией, эрозиями, уменьшением количества бокаловидных клеток. 119 Так же, как и хронический гастрит, хронический дуоденит может быть: активным и неактивным. Признаки активности те же, что и при гастрите — инфильтрация собственной пластинки слизистой оболочки и, главное — эпителия полиморфноядерными лейкоцитами. Встречаются и другие признаки острого воспаления в виде отека и полнокровия, однако судить о них по гистологическим препаратам трудно, так как эти изменения могут исчезать в процессе фиксации и проводки материала. Одним из проявлений хронического дуоденита является желудочная метаплазия. Желудочная метаплазия. Желудочная метаплазия характеризуется замещением энтероцитов призматическим эпителием, сходным с поверхностным эпителием желудка. В сравнении с кишечной метаплазией слизистой оболочки желудка, ей уделялось значительно меньше внимания, однако в последние годы интерес к желудочной метаплазии двенадцатиперстной кишки возрос. Связано это с тем значением, которое придается обсеменению и повреждению H.pylori участков метаплазии в патогенезе дуоденальной язвы. Желудочную метаплазию обычно находят: в начальном отделе двенадцатиперстной кишки, встречается она и в тощей кишке, вблизи гастроэнтероанастомоза у больных с пострезекционной пептической язвой. У мужчин она выявляется в 2,6 раза чаще, чем . у женщин, в то время как кишечная метаплазия таких различий не имеет. Это также относится к желудочной метаплазии как у больных с дуоденальной язвой, так и с дуоденитом. Находят желудочную метаплазию и у практически здоровых людей добровольцев. Следует отметить, что эти добровольцы хотя и не предъявляли какихлибо жалоб, но при гистологическом исследовании у 72% из них был диагностирован дуоденит. Если говорить о предъязвенном состоянии, то в первую очередь следует иметь в виду развитие при нем желудочной метаплазии. Гиперплазия дуоденальных (бруннеровых) желез. При хроническом дуодените, особенно ассоциированном с язвой двенадцатиперстной кишки, нередко наблюдается гиперплазия бруннеровых желез, которая может быть: Диффузной, Очаговой. На биопсийном материале судить о наличии гиперплазии бруннеровых желез бывает непросто. Связно это с тем, что бруннеровы железы расположены в основном в подслизистой основе и поэтому редко доступны для биопсийных щипцов. Кроме того, в слизистой оболочке начального отдела двенадцатиперстной кишки (луковице) бруннеровы железы встречаются и в норме. Однако, при язвенной болезни таких желез становится особенно много и они могут почти полностью замещать базальную часть слизистой оболочки,. оттесняя кверху крипты. Синдром мальабсорбции. Этот термин уже многие годы широко применяется в зарубежной литературе. Он характеризует наличие нарушений транспорта через эпителий пищевых веществ, подвергшихся нормальному перевариванию, а также электролитов и витаминов в лимфатические и кровеносные сосуды ворсинок тонкой кишки. 120 В отечественной литературе термином "синдром мальабсорбции" пользуются редко, предпочитая при клинической картине длительного нарушения всасывания применять термин "хронический энтерит", звучащий более "определеннее", хотя очевидно, что понятие "хронический энтерит" должно непременно соответствовать хроническому воспалению тонкой кишки. Однако гистологическое исследование у подавляющего большинства больных с таким диагнозом хронического воспаления не выявляет. В то же время, без наличия морфологического субстрата говорить о воспалении неправомерно. В мировой литературе к хроническим воспалительным заболеваниям кишечника относят только болезнь Крона и язвенный колит. Столь длительное сохранение в нашей литературе диагнозов "хронический энтерит" и даже "хронический энтероколит” которыми не пользуются ни в одной из развитых стран, понять трудно. Локализация повреждений при синдроме мальабсорбции (BeckerV., 1975; RemmeleW., 1984) Преимущественная Болезни локализация I. Тонкая кишка Эпителий II. Собственная пластинка слизистой оболочки Подслизистая основа Лимфатическая система Врожденные изолированные ферментопатии: недостаточность ферментов, расщепляющих: Аминокислоты (синдром Хартрупа, цис-тинурия, синдром синей пеленки и др.) Липиды (абеталипопротеинемия) Углеводы (дисахаридазная недостаточность) Первичный синдром мальабсорбции: (целиакия, тропическая спру, коллагеновая соевая энтеропатия) Воспаления (болезнь Крона, туберкулез, острый бактериальный энтерит, болезнь Уипла). Опухоли. Паразитозы (лямблиоз). Болезнь Крона, висцеральная склеродермия, лучевой энтерит, амилоидоз III. вне кишки Поражения лимфатических узлов брыжейки (туберкулез, лимфомы, метастазы опухолей, болезнь Уипла). Сдавление лимфатических сосудов (ретроперитонеальные и/или мезентериальные опухоли или кисты). Лимфоотток может быть также нарушен при правожелуодочковой сердечной недостаточности и циррозе печени Различают: врожденную, первичную и вторичную мальабсорбцию. К врожденной относят ферментопатии. К первичной — патологию абсорбтивного эпителия:. 121 целиакия, соевая энтеропатия, коллагеновая спру, тропическая спру. Ко вторичной — большую группу заболеваний, при которых (вторично) повреждаются отдельные слои или вся стенка кишки, а также другие органы. Мальабсорбция может быть обусловлена также нарушениями двигательной функции разного происхождения. Редко они вызваны поражениями мышечной оболочки самой кишки как, например, при склеродермии. Чаще причиной служат нарушения нервной и эндокринной регуляции моторики Наиболее частая патология: I. Целиакия (глютеновая энтеропатия). Синонимы: спру-целиакия, нетропическая спру, глютеновая энтеропатия, глютеновая болезнь. Для клинической картины целиакии характерны нарушения всасывания в тонкой кишке, проявляющиеся: стеатореей, диареей, полифекалией, а также похудание (в тяжелых случаях вплоть до кахексии), гипопротеинемия. Однако у части больных целиакия может протекать и без таких ярких клинических проявлений, у них отсутствуют и диарея и стеаторея, встречаются даже запоры. Заболевание обычно начинается в раннем детском возрасте — при начале кормления продуктами, содержащими глютен (клейковину). Первый возрастной пик заболеваемости приходится на период от 9 мес. до 3 лет, второй — на второе-третье десятилетие жизни. Интересно, хотя пока и необъяснимо, что у детей, достигших подросткового возраста, несмотря не сохранившиеся в тонкой кишке морфологические изменения, наступает клиническая ремиссия, а у ряда больных, заболевших взрослыми, в детстве не было никаких проявлений целиакии. В Западной Европе и США целиакия встречается сравнительно часто, при этом заболеваемость в разных странах колеблется в широких пределах. Она выше всего в Ирландии (1:300) и Швеции (1:400), но редко встречается во Франции (0,52:100 000/год). Эти показатели касаются только типичных случаев. Если же учитывать бессимптомных и атипичных больных, частота целиакии окажется еще больше. По-видимому, клиницисты еще недостаточно знакомы с этой болезнью и потому редко ее диагностируют. (1995) выделяют 4 типа изменений слизистой оболочки, которые рассматриваются как стадии глютеновой энтеропатии. I стадия — инфильтративная, характеризуется выраженной лимфоцитарной инфильтрацией эпителия. Строение слизистой оболочки полностью сохранено и мальабсорбция отсутствует. Подобные картины наблюдаются также у некоторых больных герпетиформным дерматитом и у 25 % родственников 1-й степени больных целиакией. II стадия — гиперпластическая. К лимфоцитарной инфильтрации эпителия ворсинок и крипт присоединяется заметное удлинение крипт. III стадия — деструктивная и соответствует классической картине целиакии. 122 IV стадия гипопластическая или атрофическая. В этой стадии в отличие от других морфологические изменения кишки являются необратимыми. Такие картины находят при: рефракторной целиакии, энтеропатии, ассоциированной с лимфомой. Осложнения. A. У больных не леченой целиакией могут развиваться тяжелые нарушения питания, вплоть до кахексии. B. У 14 % больных развиваются злокачественные опухоли. Риск озлокачествления особенно велик у больных, не соблюдающих строгую аглютеновую диету. Важно, что аглютеновая диета, продолжающаяся свыше 5 лет, снижает риск развития лимфомы до популяционного. Неходжкинские лимфомы развиваются в 50-114 раз чаще чем в контроле. Рак пищевода в 20-380 раз. Рак тонкой кишки в 83-250 раз чаще. Наиболее частая опухоль, развивающаяся на фоне целиакии — злокачественная лимфома. К сожалению, у большинства больных лимфому диагностируют в 4 стадии, а в 20-30 % — на секционном столе. Биопсия, к сожалению, помогает здесь мало. Считается подозрительным наличие гипоплазии крипт, а не гиперплазии их, как положено при целиакии: малое содержание плазматических клеток в слизистой оболочке, скопления гистиоцитов, низкий митотический индекс, низкий индекс метки. Подобные изменения иногда называют "прелимфомными". C. множественные изъязвления тонкой кишки, получившие название "хроническй язвенный дуоденоеюноилеит". У ряда больных изъязвления сочетаются, а иногда и предшествуют развитию лимфомы, хотя сами язвы имеют вид доброкачественных. Биопсия в диагностике целиакии. Морфологическое исследование необходимо и для диагностики целиакии и для оценки эффективности лечения. Биоптаты из нисходящего отдела двенадцатиперстной кишки дают такую же информацию, как и из тощей кишки. ЗАПОМНИ!!! Необходимо чтобы биопсия производилась именно из нисходящего отдела, а не из луковицы, где нередко наблюдается атрофия ворсинок другой этиологии. II. Болезнь Уипла. Клинически оно характеризуется: тяжелой диареей, стеатореей, резким похуданием, анемией. На вскрытии обнаруживается значительное увеличение лимфатических узлов и полисерозит. Высказывается две версии о причинах этого нового заболевания. Первая версия - нарушение метаболизма липидов, в связи с чем было предложено называть его "интестинальной липодистрофией". Этот термин, хотя он и не отвечает современным представлениям об этиологии и патогенезе болезни Уипла, иногда применяется и в настоящее время и даже вошел в 3-е издание БМЭ. 123 Вторая версия — заболевание имеет инфекционную этиологию. В настоящее время болезнь Уипла считается хронической многосистемной инфекцией бактериального происхождения. Заболевают в основном мужчины среднего возраста. Чрезвычайно редко болезнь Уипла встречается в Японии, Китае и Индии, а также у лиц негритянской расы. В последние годы стало известно, что сходные с болезнью Уипла изменения развиваются у больных СПИД. Все же дифференциальная диагностика возможна, в том числе и на уровне световой микроскопии (табл. 10). III. Пищевая аллергия. Повреждения смлизистой оболочки тонкой кишки наблюдаются у ряда больных с пищевой аллергией. Они могут быть даже настолько тяжелыми, что напоминают изменения кишки при целиакии. Среди этиологических факторов наибольшее значение придается непереносимости молока и сои. ЛЯМБЛИОЗ. Лямблиоз — наиболее частое протозойное заболевание тонкой кишки. Возбудитель его Giardia lamblia описан еще Левенгуком в 1681г. Лямблии рассматриваются в настоящее время как коменсалы, хотя при массивном заражении они нарушают функции тонкой кишки, особенно при: иммунодефицитах, гипогаммаглобулинемии, нодулярной лимфоидной гиперплазии. Оптимальный метод выявления лямблий — изучение мазков-отпечатков из раздавленных биоптатов. Еще недавно описывалась инвазия лямблиями слизистой оболочки тонкой кишки, чем и объясняли их патогенный эффект (Декхан-Ходжаева Н.А., 1971). Сейчас R.Whitehead (1995) относят все это к области фантастики, а соответствующие иллюстрации артефициальными. Даже при выраженном обсеменении слизистой оболочки находят лишь минимальную атрофию ворсинок и незначительную лимфоплазмоцитарную инфильтрацию с небольшой примесью эозинофилов. Не исключено, что прямой контакт лямблий с энтероцитами может оказывать определенный токсический эффект, который усугубляется захватом и деконъюгацией лямблиями желчных кислот. Негрануломатозный хронический идиопатическин энтероколит. Наиболее частой причиной изъязвлений тонкой кишки служит болезнь Крона, сравнительно редко встречаются язвы при целиакии и при так называемой неклассифицируемой спру рефрактерной к аглютеновой диете. В 1996 г. E.A.Ruan выделили своеобразную форму энтеропатии, не имеющей признаков ни болезни Крона, ни целиакии, которая была названа негрануломатозный хронический идиопатический энтероколит. У таких больных при эндоскопическом исследовании находят воспаление и поверхностные изъязвления в двенадцатиперстной и в ободочной кишках. Дифференциальный диагноз: исследование дуоденобиоптатов выявило диффузную лимфоплазмоцитарную инфильтрацию собственной пластинки с значительной примесью нейтрофилов, местами образующих крипт-абсцессы. Характерной особенностью этого заболевания было быстрое клиническое улучшение и восстановление нормального строения слизистой оболочки кишечника при лечении кортикостероидными препаратами. 124 E.A.Ruan полагает, что им описан новый клинико-морфологический синдром, отличающийся от известных заболеваний кишечника. Этиология неизвестна, поэтому этот синдром и назван идиопатическим. Что до термина "хронический", то следует отметить, что у большинства больных продолжительность заболевания колебалась от 1 нед. до 2 мес. 125 Ситуационные задачи по эндоскопии 166-218.Оптимальный диаметр пункционной иглы для выполнения лапароскопической холецистохолангиографии должен быть а) менее 1 мм б) Iмм в) 1.2 мм г) 2мм д) 3мм 167-219. При подозрении на прикрытую перфорацию желудка при лапароскопии следует применить все перечисленное, за исключением а) ввести в желудок больного воздух б) дать выпить метиленовый синий в) приподнять край печени, сместить большой и малый сальники г) совершить скользящее движение пальпатором от кардии к привратнику, прижимая его к передней стенки желудка д) выполнять выше перечисленные манипуляции нельзя 168-225. Заполнение контрастом внутрипеченочных желчных протоков происходит лучше в положении а) лежа на спине при горизонтальном положении стола б) на правом боку в) на левом боку г) лежа на спине с приподнятым головным концом стола д) лежа на спине с опущенным головным концом стола 169-226.Заполнению контрастом внутрипеченочных протоков при лапароскопической холецистохолангиографии способствуют а) хлористый кальций б) морфин в) но-шпа г) метацин д) эуфиллин 170-001. В классификации грыж пищеводного отверстия диафрагмы выделяют все перечисленные формы, исключая а) короткий пищевод б) параэзофагальную грыжу в) диафрагмальную грыжу г) аксиальную грыжу д) гигантскую грыжу 171-007. К осложнениям аксиальной грыжи относятся все перечисленные, кроме 126 а) эзофагита б) эрозии пищевода в) язвы пищевода г) кровотечения д) варикозного расширения вен пищевода 172-009. К эндоскопическим критериям эзофагита легкой степени относится а) розовая слизистая б) гиперемия слизистой в виде продольных полос в) багрово-синюшная слизистая г) сосудистый рисунок не виден д) эрозии слизистой 173-010. К эндоскопическим критериям эзофагита средней степени относится а) гиперемия слизистой незначительная б) ярко гиперемированная слизистая в) розовая слизистая г) незначительная контактная кровоточивость д) эластичность слизистой сохранена 174-011. К эндоскопическим критериям эзофагита тяжелой степени относятся а) гиперемия слизистой незначительная б) эластичность слизистой оболочки сохранена в) сосудистый рисунок прослеживается г) незначительная контактная кровоточивость д) одиночные или множественные язвы 175-020. Причинами синдрома Мэллори - Вейса могут быть все перечисленные, исключая а) прием алкоголя б) рвоту в) подъем тяжести г) сильный кашель д) закрытую травму живота 176-021. При синдроме Мэллори - Вейса разрывы слизистой локализуются а) в антральном отделе желудка б) в области кардиоэзофагального перехода на задней стенке в) в области кардии или кардиоэзофагального перехода на передней стенке г) в области кардии или кардиоэзофагального перехода на боковых стенках д) на большой кривизне желудка 177-025. К осложнениям дивертикулов пищевода относят все перечисленные, кроме 127 а) кровотечения б) перфорации в) формирования свища г) эзофагита д) стеноза 178-026. Клиническими проявлениями глоточно-пищеводного дивертикула Ценкера) являются все перечисленные, кроме а) чувства першения в горле б) неприятного запаха изо рта в) афонии г) покашливания д) одышки 179-029. Варикозное расширение вен желудка обычно определяется а) в области угла желудка б) в области дна желудка в) в кардиальном отделе на малой кривизне г) в антральном отделе д) в области привратника 180-034. Варикозные расширение вен следует дифференцировать а) с эзофагитом б) с кардиоспазмом в) с гипертрофированными складками слизистой оболочки г) с синдромом Мэллори - Вейса д) с подслизистой опухолью пищевода 181-042. Минимальный диаметр сужения, достаточный для прохождения пищи, составляет а) I5мм б) 10мм в) 8мм г) 5мм д) 2мм 182-049. Эндоскопическими признаками ожоговой стриктуры пищевода являются все перечисленные, кроме а) гладкие, блестящие рубцы б) неровные, тусклые рубцы в) слизистая оболочка вокруг рубцов не изменена г) плотность при инструментальной пальпации д) расширение просвета пищевода 128 183-052. дисфагия проявляется, когда раком поражается более а) 10% окружности пищевода 6) 30% окружности пищевода в) 50% окружности пищевода г) 70% окружности пищевода д) 90% окружности пищевода 184-053. Характерной микроскопической структурой рака пищевода является а) низкодифференцированный рак 6) плоскоклеточный рак с ороговением в) овсяноклеточный рак г) перстневидноклеточный рак д) мелкоклеточный рак 185-054. Эндоскопическая картина изъязвившегося рака пищевода включает все перечисленное, кроме а) при взятии биопсии кровоточивость снижена б) язвенный дефект неправильной формы с нечеткими контурами в) дно бугристое г) воспалительный вал отсутствует д) просвет не сужен 186-055. Эндоскопическая картина пристеночной опухоли пищевода характеризуется всем перечисленным, за исключением а) форма полиповидная, бляшковидная б) локализуется на одной стенке в) поверхность бугристая г) наличие изъязвлений д) просвет пищевода сужен 187-056.Эндоскопическая картина кардио-эзофагального рака характеризуется всем перечисленным, исключая а) перестройку рельефа слизистой б) слизистая тусклая, серого цвета в) функция кардии нарушена г) функция кардии не нарушена д) зубчатая линия нечетко выражена, смазана 188-057. Эндоскопическая картина циркулярной раковой стриктуры пищевода характеризуется всем перечисленным, за исключением а) циркулярного сужения просвета пищевода б) слизистая оболочка сероватого цвета, тусклая, бугристая в) при инструментальной пальпации - выраженная ригидность 129 г) кровоточивость умеренная д) кровоточивость повышенная 189-058. Эндоскопическая картина рака пищевода характеризуется всем перечисленным, кроме а) поражается одна стенка пищевода б) рельеф слизистой перестроен в) просвет пищевода не изменен г) просвет пищевода сужен д) выраженная контактная кровоточивость 190-059.К Эндоскопическим критериям поверхностного гастрита относят а) слизистая оболочка бледная, сосудистый рисунок подчеркнут б) слизистая оболочка гиперемирована, большое количество слизи в) слизистая оболочка розовая, складки утолщены г) складки слизистой истончены, небольшое количество слизи д) слизистая оболочка бархатистая, шероховатая, складки утолщены 191-060. Эндоскопическая картина атрофического гастрита характеризуется всем перечисленным, исключая а) слизистая бледно-серого цвета б) складки слизистой нормального калибра в) сосудистый рисунок выражен г) складки слизистой истончены д) перистальтика сохранена 192-061 .Эндоскопическая картина гипертрофического гастрита характеризуется всем перечисленным, исключая а) слизистая оболочка ярко гиперемирована б) складки слизистой оболочки утолщены, извиты в) большое количество слизи г) перистальтика активная д) умеренное количество слизи 193-062. Излюбленная локализация гранулярного очагового гастрита а) кардиальный отдел б) свод желудка в) задняя стенка тела желудка г) передняя стенка тела желудка д) антральный отдел 194-063. для эндоскопической картины бородавчатого гастрита характерно а) слизистая оболочка бархатистая, складки утолщены б) слизистая оболочка имеет вид булыжной мостовой, складки утолщены, извиты 130 в) слизистая оболочка гиперемирована, складки утолщены, извиты г) на слизистой оболочке полиповидные образования, не отличающиеся по цвету от окружающей слизистой д) слизистая оболочка бледная, складки утолщены 195-064. Излюбленная локализация бородавчатого гастрита а) кардиальный отдел б) свод желудка в) тело желудка г) антральный отдел д) привратник 196-065. Эндоскопическая картина болезни Менетрие характеризуется всем перечисленным, кроме а) яркой гиперемии слизистой оболочки б) складки слизистой оболочки утолщены, извиты, хаотично расположены в) складки слизистой оболочки утолщены, продольные г) эрозии и бородавчатые разрастания на высоте складок д) эластичность слизистой оболочки снижена 197-066. Эндоскопическая картина зернистого гастрита характеризуется всем перечисленным, за исключением а) слизистая оболочка гладкая, блестящая б) слизистая оболочка неровная, шероховатая, “бархатистая” в) складки слизистой утолщены г) перистальтика активная д) количество слизи умеренное 198-067.Эндоскопическая картина полипозного гастрита характеризуется всем перечисленным, за исключением а) множественные полиповидные образования на слизистой оболочке б) слизистая оболочка розовая, блестящая в) слизистая оболочка гиперемирована, отечна г) складки слизистой оболочки утолщены д) перистальтика активная 199-068. Полипозный гастрит необходимо дифференцировать а) с инфильтративным раком желудка б) с болезнью Менетрие в) с полипозом желудка г) с неполными эрозиями желудка д) с подслизистой опухолью желудка 131 200-069. Эндоскопическая картина эрозивно-геморрагического гастрита характеризуется всем перечисленным, за исключением а) множественных точечных эрозий темно-вишневого цвета б) слияния эрозий с образованием пятен в) отсутствием слизистой оболочки вокруг эрозий г) воспалением слизистой оболочки вокруг эрозий д) диаметр эрозий 1 мм 201-070. Морфологическая картина атрофического гастрита включает все перечисленные признаки, исключая а) укорочение желез слизистой оболочки б) образование железистых кист в) уменьшение количества специфичных для данного отдела желудка железистых клеток г) дисплазию д) метаплазию 202-071.Морфологическая картина гиперпластического гастрита включает все перечисленные признаки, исключая а) гиперплазию лимфоидных фолликулов б) гиперплазию желез в) структура желез не меняется г) перестройку структуры желез д) пролиферацию лимфоидных и плазматических клеток стромы 203-072. Глубина поражения стенки желудка при эрозии касается а) слизистого слоя б) слизистого и подслизистого слоев в) собственной пластинки слизистой оболочки г) слизистого, подслизистого и мышечного слоев д) всех слоев стенки желудка 204-073. Излюбленная локализация неполной эрозии желудка а) малая кривизна б) большая кривизна в) передняя стенка г) задняя стенка д) антральный отдел 205-074. Эндоскопическая картина неполной эрозии включают все перечисленное, за исключением а) излюбленная локализация - малая кривизна б) форма округлая, овальная 132 в) размеры от 0.5 до 1 см г) размеры от 0.2 до 0.4 см д) вокруг эрозий венчик гиперемии 206-075. Сроки заживления неполных эрозий желудка а) от нескольких часов до 4 недель б) от 1 до 2 недель в) от2до4недель г) до 2 месяцев д) персистируют годами 207-076. Заживление неполных эрозий желудка характеризуется а) образованием звездчатого рубца б) образованием линейного рубца в) деформацией стенки органа г) отсутствием рубца д) сужением просвета органа 208-077. Неполную эрозию желудка следует дифференцировать а) с острой язвой б) с изъязвившимся раком в) с хронической язвой г) с лимфогрануломатозом д) с подслизистой опухолью 209-078. Излюбленная локализация полной эрозии а) малая кривизна б) большая кривизна в) передняя стенка г) задняя стенка д) привратник 210-079. Возвышение слизистой оболочки при полной незрелой эрозии обусловлено а) фиброзными изменениями б) псевдогиперплазией за счет отека в) гиперплазией г) дисплазией д) метаплазией 211-080. Возвышение при полной зрелой эрозии обусловлено а) фиброзными изменениями б) псевдогиперплазией за счет отека в) гиперплазией 133 г) дисплазией д) метаплазией 212-081. Эндоскопические критерии полной незрелой эрозии включают все перечисленное, за исключением а) полиповидного образования б) неправильной формы в) нечетких контуров г) изъязвления на вершине д) четких контуров 213-082. Эндоскопические критерии полной зрелой эрозии включают все перечисленное, исключая а) полиповидное образование б) изъязвление на вершине в) правильную форму г) нечеткие контуры д) четкие контуры 2 14-083. Полную зрелую эрозию следует дифференцировать а) с язвой желудка б) с полиповидным раком в) с ранним раком тип 2а 2с г) с подслизистой опухолью д) с лимфомой желудка 215-084. Множественные полные эрозии следует дифференцировать а) с полипозом желудка б) с полиповидным раком в) с ранним раком типа 2а 2с г) с подслизистыми опухолями д) с хронической язвой 216-085. Сроки заживления полных незрелых эрозий составляют а) несколько часов б) несколько дней в) от2до4 недель г) до 2 месяцев д) персистируют годами 217-086. Сроки заживления полных эрозий составляют а) несколько часов б) несколько дней 134 в) от2до4 недель г) до 2 месяцев д) персистируют годами 218-087. Заживление полных эрозий характеризуется а) образованием звездчатого рубца б) образованием линейного рубца в) эпителизацией изъязвления и исчезновением выбухания слизистой оболочки г) эпителизацией изъязвления с сохраняющимся возвышением слизистой д) образованием псевдодивертикула 219-088. Заживление полных эрозий характеризуется а) эпителизацией изъязвления с сохраняющимся возвышением слизистой б) эпителизацией язьязвления и исчезновением выбухания слизистой оболочки в) формированием деформации стенки желудка г) образованием звездчатого рубца д) образованием линейного рубца 220-089. длительно незаживающие полные эрозии следует дифференцировать а) с лимфомой желудка и язвенно-инфильтративным раком б) с болезнью Менетрие в) с гранулярным гастритом г) с бородавчатым гастритом д) со всем перечисленным 221-090. Глубина разрушения стенки желудка при острой язве включает а) собственную пластинку б) слизистый слой в) подслизистый слой г) мышечный слой д) все слои стенки 331-096. Эндоскопическое лечение стриктур пищевода невозможно а) при полной облитерации пищевода б) при мембранозных стриктурах в) при фибринозном эзофагите г) при циркулярных стриктурах д) при трубчатых стриктурах 332-097.Эндоскопическая электроэксцизия рубцовой ткани в области стриктур пищевода проводится с помощью а) игольчатого электрода б) металлической петли 135 в) эндоскопических ножниц г) электроножа д) специальных щипцов 333-102. Срок эпителизации рубцовых стриктур при бужировании составляет а) 2 недели 6) 1 месяц в) 2-3 месяца г) 5 месяцев д) 1 год 334-105. Эндоскопическая полипэктомия может считаться радикальным методом лечения а) при интраэпителиальном раке в полипе 6) при инвазивном раке в полипе без поражения анатомической ножки опухоли в) при инвазивном раке в полипе с поражением анатомической ножки г) при бляшковидном раке типа на д) при множественных малигнизированных полипах с интраэпителиальной локализацией процесса 335-106. Электрокоагуляцию или лазерную коагуляцию целесообразно применять а) при крупных полипах на широком основании б) при крупных полипах на ножке в) при подслизистых опухолях желудка г) при небольших плоских полипах д) при бляшковидном раке желудка 336-112. При наличии достаточно длинной ножки полипа диатермическую петлю целесообразно наложить на уровне а) слизистой оболочки желудка б) головки полипа в) 3-4 мм от слизистой оболочки желудка г) 3-5 мм от головки полипа д) 1-2 мм от слизистой оболочки желудка 337-116. Противопоказаниями к эндоскопическому удалению полипов и подслизистых опухолей являются все перечисленные, за исключением а) нарушений свертывающей системы крови б) полипов на широком основании (более 2 см) в) изъязвленных полипов, осложнившихся кровотечением г) крупных подслизистых опухолей диаметром более 2-3 см д) подслизистых опухолей, связанных с мышечным слоем стенки органа 338-117. Протипопоказанием для лечебной полипэктомии являются 136 а) малигнизированные полипы с переходом злокачественного процесса на стенку желудка б) одиночные полипы 1-1! типа в) множественные полипы II-IУ типа г) изъязвленные полипы осложнившиеся кровотечением д) одиночные и множественные растущие бессимптомные полипы 339-120. У больного эзофагогастродуоденоскопии выявлено 6 полипов желудка диаметром 1.5-2 см на ножке шириной 4-5 мм. Слизистая оболочка полипов яркая, покрыта мелкими эрозиями. По результатам биопсии признаков малигнизации нет. В этом случае наиболее целесообразны а) хирургическое лечение в плановом порядке б) лечебная эндоскопическая полипэктомия в) динамическое наблюдение г) экстренное хирургическое вмешательство д) на первом этапе эндоскопическая полипэктомия (паллиативная), после чего хирургическое лечение 340-122. Лечебная тактика при малигнизированных полипах желудка с инвазивным ростом опухоли, но без поражения ножки полипа включает а)эндоскопическую полипэктомию, затем - традиционную операцию б)эндоскопическую полипэктомию в)только хирургическое лечение г)симптоматическое лечение д)лучевую терапию 341-123. у больного выявлен полипоз желудка с локализацией опухолей в различных отделах желудка. Оптимальная тактика предусматривает а)эндоскопическую полипэктомию б)хирургическое лечение в)динамическое наблюдение г)комбинированное (эндоскопическое и хирургическое) лечение д)симптоматическое лечение 342-125. Основной целью создания новокаин-адреналиновой подушки под основанием полипа перед его удалением является а)анестезия б)профилактика перфорации желудка в)ускорение заживления дефекта слизистой г)уменьшение вероятности кровотечения после удаления полипа д)профилактика ожога окружающей слизистой при электрокоагуляции 137 343-128. Если кровотечение после полипэктомии не останавливается самостоятельно, то во время эзофагогастродуоденоскопии чаще применяется а) промывание желудка ледяной водой б) инъекции гемостатических и сосудосуживающих препаратов через эндоскоп и диатермокоагуляция через эндоскоп в)трансабдоминальное вмешательство г)нанесение на дефект слизистой пленкообразующих препаратов 344-130. В случае выскальзывания подслизистой опухоли (II тип) в сторону мышечного слоя при затягивании петли целесообразно а) подтянуть опухоль захватывающим устройством б) надсечь слизистую оболочку над опухолью с помощью электроножа и частично ее вылущить в) создать лекарственный инфильтрат над опухолью г) предварительно скоагулировать слизистую оболочку над опухолью д) применить метод электрокоагуляции 345-131. Применяются все следующие виды эндоскопического удаления полипов, кроме а) механического срезания полипов б) электроэксцизии в) электрокоагуляции г) лазерной коагуляции д) эндоскопической инъекции в ткань опухоли растворов уксусной кислоты и этанола 346-135. К способам извлечения отсеченных полипов относятся все перечисленные, за исключением а) присасывания опухоли к инструментальному каналу эндоскопа и извлечения его вместе с аппаратом б) промывания желудка в) с помощью биопсионных щипцов г) с помощью полипэктомической петли д) с помощью полиэтиленовой трубки, проведенной через инструментальный канал эндоскопа, создавая в ней разрежение 347-138. Стандартными сроками контрольного динамического осмотра после полипэктомии из желудка установлены все перечисленные, кроме а) через 1 неделю б) через 2 недели в) через З месяца г) через 6 месяцев д) 1 раз в год в течение 5 лет 348-141. К осложнениям лечебной бронхоскопии относятся все перечисленные, кроме 138 а) ухудшение состояния больного б) подъем температуры после санации и кровохарканье в) бронхоспазм г) реакция на санирующий раствор 349-142. При хроническом недренирующемся абсцессе легкого следует выполнять а) жесткую бронхоскопию под наркозом б) бронхофиброскопию под наркозом в) бронхофиброскопию под местной анестезией г) бронхофиброскопию под рентгенологическим контролем с перфорацией стенки абсцесса щипцами д) сочетанную жесткую и бронхофиброскопию под наркозом 350-143. Больных, находящихся на искусственной вентиляции легких, следует санировать а) ежедневно б) через день в) через 2 дня г) через З дня д) через 6 дней 351-153. Одномоментно в бронхиальное дерево можно ввести а) 10 мл раствора 6) 20 мл раствора в) 30 мл раствора г) 40 мл раствора д) 50 мл раствора 352-154. Наиболее эффективным для санационных бронхоскопий является а) риванол б) фурациллин в) диоксидин г) фурагина калиевая соль д) димексид 353-155. На 1 санацию расходуется максимально а) 60 мл раствора 6) 80 мл раствора в) 100 мл раствора г) 120 мл раствора д) 150 мл раствора 354-156. Антибиотики группы тетрациклинов не следует применять при броихоскопии, т.к. они вызывают 139 а) ларингоспазм б) бронхоспазм в) кашлевой рефлекс г) отек слизистой д) аллергическую реакцию 355-160. Показанием к эндоскопическому удалению доброкачественной опухоли бронха через эндоскоп является а) опухоль на ножке до 2 см в диаметре б) опухоль на широком основании до 2 см в диаметре в) ножка не видна, опухоль до З см в диаметре г) кровоточащая опухоль З см в диаметре д) опухоль полностью обтурирует в просвет бронха 356-161. Противопоказаниями к эндоскопическому удалению доброкачественной опухоли являются все перечисленные, за исключением а) роста по типу айсберга б) опухоли на тонкой ножке или с широким основанием в) гистологической картины, подозрительной на озлокачествление г) кровоточащей опухоли 357-162. Удаление доброкачественной опухоли бронха через эндоскоп оптимально выполнить а) под местной анестезией через бронхофиброскоп б) под наркозом через бронхофиброскоп в) под местной анестезией через жесткий бронхоскоп г) под наркозом через жесткий бронхоскоп д) под внутривенным обезболиванием через гибкий эндоскоп 358-173. Лапароскопическое дренирование желчного пузыря показано а) при остром холецистите б) при хроническом рецидивирующем холецистите в) при посттравматической гемофилии г) при осложненном холангите д) при холестатическом гепатите 359-176. Лапароскопическое дренирование желчного пузыря противопоказано а) при сморщенном желчном пузыре б) при распространенном раке желчного пузыря в) при инфильтрате в правом подреберье, когда желчный пузырь не виден г) при подозрении на паравезикальный абсцесс д) при ограниченной гангрене стенки желчного пузыря 360-177. Лапараскопическое дренирование брюшной полости показано 140 а) для проведения химиотерапии опухолевых заболеваний брюшной полости б) для контактной медикаментозной терапии воспалительных заболеваний абдоминальных органов в) для проведения перитонеального диализа г) для длительной эвакуации асцитической жидкости д) для динамического контроля за состоянием брюшной полости 361-179. Лапароскопическое дренирование круглой связки печени показано с целью купирования болевого синдрома при всех перечисленных формах, кроме а) острого панкреатита б) острого холецистита в) язвы луковицы 12-перстной кишки г) высоких язв задней стенки желудка 362-180. Лапароскопическое дренирование сальниковой сумки показано во всех перечисленных случаях, кроме а) санирования сальниковой сумки б) локальной гипотермии поджелудочной железы в) контактно-избирательной медикаментозной инфильтрации поджелудочной железы г) снижения продуцирования поджелудочной железой активных кининов д) снижения ферментативной интоксикации больного 363-183. С целью лечения острого панкреатита при лапароскопии не следует дренировать а) круглую связку печени б)брюшную полость в)желчный пузырь г) парапанкреатическую клетчатку д) сальниковую сумку 364-185. Показанием для лапароскопического рассечения спаек в брюшной полости является а) клинические проявления болевого синдрома в брюшной полости б) запоры в) метеоризм г) появление болей, аналогичных тем, которые беспокоят больного в жизни, при избирательной нагрузке на выявленные спайки д) видимые спайки в брюшной полости 365-186. Для быстрого купирования болей, обусловленных попаданием клея на париетальную брюшину, нужно применить а) 1% раствор сернокислого морфина б) баралгин в) но-шпу 141 г) 2% раствор папаверина д) 0.5% раствор новокаина 366-205. В случаях затруднений при затягивании петли на плоских полипах, необходимо использовать все перечисленные приемы, за исключением а) присасывания полипов к инструментальному каналу б) подтягивания полипа захватывающим устройством в) “приваривания” полуоткрытой петли к слизистой оболочке у основания полипа кратковременным включением тока высокой частоты г) поэтапного удаления полипа д) коагуляции полипа пуговчатым зондом 367-207. Относительными противопоказаниями для колоноскопической полипэктомии являются а) нарушения свертывающей системы крови б) тяжелые формы сахарного диабета в) кровоточащий геморрой г) состояние после операции Гартмана д) правильно а) и б) 368-208. Одномоментальной электроэксцизии подлежат а) полипы на длинной ножке, независимо от размеров головки б) полипы на узком основании, независимо от их размеров в) полипы на широком основании, независимо от их размеров г) полипы на короткой толстой ножке, независимо от размеров головки 369-209. Через колоноскоп по частям целесообразно удалять а) полипы на широком основании, независимо от их размеров б) полипы на длинной ножке, головка которых не более 1.5-2 см в диаметре в) полипы на широком основании, диаметр которых более 1.5-2 см г) полипы на короткой толстой ножке, диаметр головки которых более 1.5-2 см 370-210. Методом “горячей биопсии” целесообразно удалять а) мелкие (до 0.5 см) полипы на широком основании б) крупные (более 1.5-2 см) полипы на широком основании в) крупные полипы на короткой толстой ножке г) стелющиеся виллезные опухоли д) полиповидный рак 371-211. Абсолютными противопоказаниями к колоноскопической полипэктомии являются все перечисленные, кроме а) стелющиеся виллезные опухоли б) полипы на широком основании диаметром более З см или на короткой толстой ножке, диаметр головки которых более З см 142 в) полиповидный рак до З см в диаметре г) аденомы с инвазивным ростом рака 372-212. При наличии в толстой кишке нескольких полипов, подлежащих электроэксцизии, в первую очередь удаляют а) наиболее крупный полип б) наиболее мелкий полип в) наиболее проксимально расположенный полип г) наиболее дистально расположенный полип д) наиболее трудно технически удалимый полип 373-217. К осложнениям, невозможным при проведении полипэктомии из толстой кишки, относятся а) кровотечение б) перфорация в) ожог противоположной стенки г) взрыв газа в кишке д) инфекционно-токсический шок в результате нарушения барьерной функции слизистой толстой кишки 374-225. Способ экстракции полипов из толстой кишки после их электроэкецизии зависит а) от размеров и консистенции полипа б) от гистологической структуры полипа в) от места расположения полипа в кишке г) от способа подготовки кишки к колоноскопической электроэксцизии 375-231. К случайным инородным телам толстой кишки можно отнести а) фруктовые косточки б) зубные протезы в) наконечник от кружки Эсмарха г) каловые камни д) пуговицы 376-232.Контрольный динамический осмотр больных после удаления из толстой кишки полила с неинвазивной формой роста следует проводить а) первые З месяца - ежемесячный контроль б) последующие 9 месяцев осмотр производится раз в З месяца в) 1 раз в 6 месяцев (2-й год после удаления) г) 1 раз в год (начиная с 3-го года после удаления в течение последующих 2 лет) д) все ответы правильны 143 1. 2. 3. 4. 5. 6. 7. 8. ЛИТЕРАТУРА Е.Г. Дмитриев, И.В. Федоров «Применение монополярной электрохирургии в лапароскопии» Методические рекомендации. Казань, 1994. – 19 «Руководство по клинической эндоскопии» под. редакцией В.С. Савельева. М., 1985, -543 Ю.М. Панцырев, Ю.И. Галлингер «Оперативная эндоскопия желудочно-кишечного тракта» М., 1984. – 192 Н.Е. Черняховская «Современные технологии в эндоскопии» М., 2004. – 135 Н.Е. Черняховская, В.Г. Андреев, Д.П. Черепянцев, А.В. Поваляев « Эндоскопическая диагностика заболеваний пищевода, желудка и тонкой кишки» М., 2006. – 191. Гальченко М. Ю. Лекции по эндоскопии с http://galchenko.pochta.ru/ www. endoscopy. ru www. endo.ru