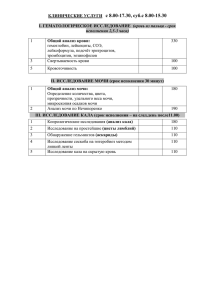
Задача -1 Больной Д., 32 года, обратился к участковому врачу с жалобами на общее недомогание, ощущение слабости, снижение работоспособности, отеки век, лица, тупые, ноющие, продолжительные боли слабой интенсивности в поясничной области, изменение цвета мочи (цвет «мясных помоев»). Больной перенес ангину и через две недели после нее стал отмечать снижение работоспособности, изменение цвета мочи, отеки век. Болен в течение 2 дней. Перенесенные заболевания: детские инфекции, ангина, ОРВИ, пневмония. Больной работает контролером, профессиональных вредностей не отмечает. Вредные привычки отрицает. Семейный анамнез: у матери гипертоническая болезнь, у отца язвенная болезнь желудка, дочь - здорова. Аллергологический анамнез не отягощен. При осмотре: состояние средней степени тяжести. Температура тела 36,8 °С. Лицо бледное, одутловатое, веки отечны, глаза сужены. Кожные покровы и слизистые бледные, чистые, влажные. ЧД - 20 в минуту. При аускультации легких: дыхание жесткое. Тоны сердца приглушены, шумов нет, ритм правильный, 78 в минуту. АД - 130/80 мм рт.ст. Живот мягкий, безболезненный. Нижний край печени пальпируется у края реберной дуги, безболезненный. Область почек не изменена, почки не пальпируются, симптом поколачивания слабоположительный с обеих сторон. Общий анализ крови: гемоглобин - 120 г/л, эритроциты - 4,1х109/л. Цветной показатель - 0,9, лейкоциты - 6,8х109/л, сегментоядерные - 76 %, палочкоядерные - 1 %, эозинофилы - 2 %, моноциты - 2 %, лимфоциты - 15 %. СОЭ - 25 мм/ч. Общий анализ мочи: относительная плотность - 1018, белок - 1,066 г/л, эритроциты - 10-12 в поле зрения, лейкоциты - 2-4 в поле зрения. Анализ мочи по Нечипоренко: эритроциты - 6000 в 1 мл, лейкоциты - 3000 в 1 мл, цилиндров не обнаружено. Суточная протеинурия - 1,8 г. Биохимическпй анализ крови: общий белок - 70 г/л, альбумин - 33 г/л, мочевина 7,9 ммоль/л, креатинин - 102 мкмоль/л, калий - 4 ммоль/л. Бактериологическое исследовании мазка из зева: патологической микрофлоры не выявлено. 1)Диагноз: острый постстрептококковый гломерулонефрит с нефритическим синдромом. 2)Диагноз поставлен на основании -жалоб на общее недомогание, ощущение слабости, снижение работоспособности, отеки век, лица, тупые, ноющие, продолжительные боли слабой интенсивности в поясничной области, изменение цвета мочи (цвет «мясных помоев») -данных анамнеза: больной перенес ангину и через две недели после нее стал отмечать снижение работоспособности, изменение цвета мочи, отеки век, АД 130/80 мм рт.ст. -данных объективного исследования: состояние средней степени тяжести, Лицо бледное, одутловатое, веки отечны, глаза сужены, симптом поколачивания слабоположительный с обеих сторон. -данных лабораторных методов: Общий анализ крови: гемоглобин - 120 г/л, СОЭ - 25 мм/ч, Общий анализ мочи: белок - 1,066 г/л, эритроциты - 10-12 в поле зрения, лейкоциты - 2-4 в поле зрения. Анализ мочи по Нечипоренко: эритроциты - 6000 в 1 мл, лейкоциты - 3000 в 1 мл, цилиндров не обнаружено. Суточная протеинурия - 1,8 г. Биохимическпй анализ крови: мочевина - 7,9 ммоль/л,калий - 4 ммоль/л. 2)План обследования: УЗИ почек , Титр антистрептококковых антител (АСЛ-О, антистрептогиалуронидаза, антистрептокиназа, анти-ДНК-аза В, анти-НАД), СРБ, уровень комплемента сыворотки крови, антитела к ДНК, анализ мочи по Зимницкому. 3)Лечение: Госпитализация:Пациентам с ОГН в связи с высоким риском развития осложнений остронефритического синдрома показана госпитализация. Режим: На первых этапах болезни показано соблюдение постельного режима, что оправдано улучшением кровообращения в горизонтальном положении. Диета: Ограничить потребление натрия (до 1-2 г в день), ограничить потребление жидкости, ограничить приём белка (до 0,5 г/кг в день). При повышение титра АСЛО начинают А/Б терапию: ампициллин - 2000 мг/сут. в течение 7-10 дней в комбинации с клавулановой кислотой. Для контроля АД и ликвидвции отёков - Фуросемид 80мг в сут. Задача 2 Больная жалует на ежедневные приступы удушья , возникающие как в покое , так и при разгрузке , сопровождающийся чувством стеснения в груди. Эти приступы ограничивают физическую активность с снижают трудоспособность . Ночные приступы 2-3 раза в неделю. Вынуждена ежедневно использовать сальбутамол. Живет в общежитии в неблагоприятных условиях. Одышка почти исчезла ,когда съездила в гости к родственникам в другой город Диагноз: Бронхиальная астма,аллергическая, персистирующая средней тяжести, фаза обострения. Ослодениния: ДН 2? Обоснование: диагноз установлен на основании жалоб: ежедневные приступы удушья, возникающие как в покое так и при нагрузке, сопровождающиеся чувством стеснения в груди. На основание анамнезе: тот факт, что больная живет в общежитии в неблагоприятных бытовых условиях и исчезновение одышки, когда гостила у родственников в другом городе говорит о Аторической БА План обследования: Пикфлоуметрия (определение пиковой скорости выдоха, ПСВ) Измеряются утренние и вечерние показатели ПСВ, суточная вариабельность ПСВ. Суточную вариабельность ПСВ определяют как амплитуду ПСВ между максимальным и минимальным значениями в течение дня, выраженную в процентах от средней за день ПСВ Спирометрия: определяют ОФВ1 (объем формированного выдоха за 1 секунду) и ФЖЕЛ (форсированная жизненная емкость легких).В норме соотношение ОФВ1/ФЖЕЛ превышает 0,75 ОАК-может быть эозинофилия Анализ газового состава крови Аллергологическое обследование Проводится только по достижении контроля заболевания: Кожные пробы , Определение уровня аллерген-специфических IgЕ-антител в сыворотке Лечение: Избегать контакта с аллергеном. Во время обострения ингаляционные ГКС- беклометазон 2 раза в день по 250мкг Задача 3 В поликлинику обратился мужчина 42 лет с впервые возникшим приступом интенсивной сжимающей загрудинной боли без отчѐтливой иррадиации, сопровождающейся тошнотой, профузным потоотделением, одышкой. К моменту обращения длительность приступа около 3 часов. Курит много лет, 10-15 сигарет в день. Артериальной гипертензии и других заболеваний сердечно-сосудистой системы, сахарного диабета, неврологических заболеваний, травм головы, коагулопатий и значительных кровотечений в анамнезе нет. Сознание ясное. Кожные покровы бледные, гипергидроз. Дыхание везикулярное, хрипов нет. ЧДД - 18 в минуту. Тоны сердца ритмичны. ЧСС - 90 ударов в минуту, АД - 130/80 мм рт. ст. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. 1)диагноз: ИБС. Острый передний инфаркт миокарда с зубцом Q. Обоснование диагноза: Диагноз поставлен на основание жалоб: впервые возникший приступ интенсивной сжимающей загрудинной боли без отчётливой иррадиации, сопровождающийся тошнотой, профузным потоотделением, одышкой. На основание ЭКГ: QS в отведениях V1-V3, выраженная горизонтальная элевация ST и высокий островершинный Т в отведениях V1-V6. Реципрокная депрессия ST и отрицательный Т в отведениях III, aVF. План обследования: ЭхоКГ: позволяет определить размеры полостей сердца, в режиме реального времени оценить состояние клапанного аппарата сердца, его сократимость, первые признаки ишемической болезни сердца. Б/Х крови с определением маркёров ИМ: АЛТ , АСТ,КФК/МВ, Тропинины, миоглобин- все показатели повышаются. Лечение: Экстренная госпитализация. Купажирование боли: морфин по 2-5 мн в/в дробно каждые 15 минут до полного устранения боли -Восстановление коронарного кровотока Кислородатерапия через носовые канюли 4 л/мин Тромболит-я терапия: стрептокиназа 1.5млн ЕД в 100 мл физ.Р-ра в/в капельно в течение 30 мин.+ аспирин 325мг разжевать -Гемодинамическая разгрузка миокарда: ИАПФ: диротон 5 мг/сут Бета-блокаторы: пропранолол в/в болюсно по 2мг каждые 5 минут до суммарной дозы 10мг или снижения ЧСС до 55 уд.мин Нитраты: нитроглицирин 2 мл 1% Р-ра