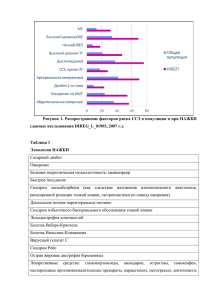
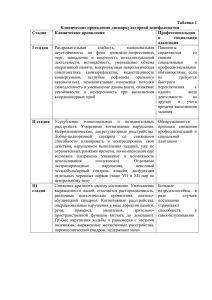
Рост и развитие 1) Периоды детства. Их характеристика и значение для организации мероприятий, обеспечивающих правильное развитие детей. Понятие критических периодов детства. Выделяют три периода детства (развития ребенка): подготовительный, внутриутробный, внеутробный. • Подготовительный этап – это время формирования набора генов у предков родителей (период формирования наследственности), собственно формирование соматического и репродуктивного здоровья биологических родителей и предконцепционный период. • Внутриутробный этап – время от момента зачатия до рождения. Длится 270 дней, но на практике расчет ведут на 280 дней, начиная с первого дня последней менструации. Принято делить этот этап на несколько периодов ⃰ терминальный, или собственно зародышевый – от момента оплодотворения до имплантации бластоцисты в слизистую матки (длительность = 1 неделя). ⃰ Собственно период имплантации, который продолжается около 40 часов –в это время велик риск формирования тяжелых пороков развития вследствие хромосомных аберраций или мутантных генов. ⃰ Эмбриональный период – в это время происходит закладка и органогенез почти всех внутренних органов будущего ребенка. На этом этапе под действием тератогенов возможно формирование эмбриопатий (длительность этого этапа = 5-6 недель). ⃰ Неофетальный период – время формирования плаценты. Длится 2 недели. ⃰ Фетальный период - начинается с 9 недели внутриутробного развития и продолжается до самого рождения. В это время плод имеет гемотрофное питание. Этот период принято делить на ранний фетальный период, во время которого происходит активный рост и дифференцировка органов. Так как в это время иммунитет начинает только формироваться, то ответ на инфекцию выражается соединительнотканными пролиферативными реакциями, приводящими к циррозам и фиброзам. Во время позднего фетального периода уже формируется в ответ на инфекционных возбудителей ифекционный ответ со свойственными ему морфологическими и клиническими признаками заболевания; также в это время происходит депонирование многих компонентов питания, которые не могут быть доставлены в достаточном количестве с молоком матери: соли кальция, железа, меди и витамин В12, созревает сурфактант, накапливаются иммуноглобулины. Поздний фетальный период переходит в интранатальный этап, который исчисляется от времени появления регулярных родовых схваток до момента перевязки пуповины (2 – 18 часов). После перерезки пуповины начинается внеутробный этап или собственно детство, которое начинается с неонатального периода, или периода новорожденности, который может быть разделен на ранний неонатальный и поздний неонатальный. Ранний неонатальный период – от момента перевязки пуповины до 7 суток жизни. Это время адаптации ребенка к новым условиям существования. Основные события в это время: начало легочного дыхания и функционирования малого круга кровообращения с перекрытием путей внутриутробной гемодинамики (артериального протока и овального отверстия), начинается энтеральное питание ребенка. К состояниям, отражающим адаптацию ребенка к новым условиям, относят физиологический катар кожи, физиологическую желтуху, физиологическое уменьшение массы тела, мочекислый инфаркт, половой криз. В это время выявляют, как правило, аномалии развития, фетопатии, наследственные заболевания, а также болезни, обусловленные антигенной несовместимостью матери и плода, также к этому периоду относят проявления родовой травмы, перенесенной в родах асфиксии, внутриутробного инфицирования, аспирации. Велико число гнойно-септических заболеваний вследствие слабости у новорожденного первой линии защиты, обусловленной отсутствием иммуноглобулинов А, низким содержанием иммуноглобулинов М. Также в это период происходит налаживание грудного вскармливания. Поздний фетальный, интранатальный и ранний неонатальный период принято объединять в перинатальный период (с 28 недели внутриутробного и до 7 дня жизни после родов). Поздний неонатальный период (с 8 по 28 день жизни). В это время происходит активное развитие анализаторов, возникновение зрительного, эмоционального и тактильного контакта с матерью. Грудной возраст (от 29 дня жизни до 1 года). На это время приходится максимальный темп физического, нервнопсихического, моторного и интеллектуального развития. Максимальный темп физического развития в постнатальном периоде приходится на 2-4 месяц жизни. В течение всего грудного возраста длина тела ребенка увеличивается на 50%, а масса тела – втрое. Ребенку требуется большее количество пищи на 1кг массы тела, чем у взрослых, что обусловлено высоким темпом обмена веществ, где преобладает анаболизм. В то же время в функциональном отношении органы пищеварения несовершенны, что объясняет жк – заболевания у детей. В это время встает вопрос об организации рационального питания ребенка, так как происходит постепенное введение прикормов и замена ими грудного молока. Неадекватность питания может повлечь за собой задержки физического, нервно-психического и интеллектуального развития. Высока частота аллергизаций вследствие повышенной проницаемости жкт у детей. В связи с потерей пассивного иммунитета, передаваемого матерью ( примерно 2-3 месяца жизни), возрастает заболеваемость органов дыхания детей грудного возраста. В это время активно проводят профилактические вакцинации. Преддошкольный период (1 – 3лет) – характеризуется некоторым снижением темпов физического развития, большей степенью зрелости основных физиологических систем. Интенсивно увеличивается мышечная масса, к концу второго года завершается прорезывание молочных зубов, идет интенсивное формирование лимфоидной ткани носоглотки. Расширяются двигательные возможности (ходьба, бег, лазанье, прыжки) – возрастает число травм. Также преобладают заболевания органов дыхания и происходит формирование большинства аллергических болезней. Это возраст быстрого совершенствования речи. Многие дети к концу 3 года говорят длинными фразами, с хорошим грамматическим управлением, аргументировано рассуждают. Особенно важно, что этот период является временем обучения навыкам трудовой деятельности, осуществляемой через игру. Дошкольный период (от 3 – 7 лет) – время посещения детского сада. Для этого периода характерно первое физиологическое вытяжение, постепенно выпадают молочные зубы и начинается рост постоянных зубов. Иммунная защита достигает определенное зрелости. Усложняется характер игр, они приобретают абстрактный характер, совершенствуются тонкие координированные движения. Прослеживаются индивидуальные интересы и увлечения в зависимости от пола ребенка. Формируется самолюбие. Младший школьный период (7 – 12) – четкий половой диморфизм физического развития. Быстро развиваются сложнейшие координационные движения мелких мышц, благодаря чему возможно письмо. Формируются школьные болезни. Старший школьный период ( 12 – 17-18) - начало пубертата (начало для юношей и бурное развитие для девушек). Происходит пубертатный ростовой скачок. Это период развития сознательности, гражданственности и нравственности. Для этого возраста характерно нарушение физического и полового развития, неустойчивость вегетативной регуляции с возникновением тяжелых расстройств сосудистого тонуса, распространено нарушение питания и заболевания жкт. Критические периоды детства: Период новорожденности – синтез собственных антител начинается с 10 недели жизни ребенка. Дети рождаются с материнскими иммуноглобулинами, но к 2-3 месяцам они иссякают. Период разрушения материнских антител (4- 6 месяцев) – повышается частота заболеваний бронхо-легочной системы (ОРВИ, бронхиты), а также острые гастроэнтериты. Период имплантации бластоцисты в эндометрий, период формирования плаценты Период полового созревания (старший школьный возраст) – происходит скачок роста в сочетании с уменьшением массы лимфоидных органов, снижение числа иммуноглобулинов Е, начало воздействия алкоголя, табака, наркотиков. 2) Основные закономерности и законы роста детей. Понятие акселерации и ретардации развития. Факторы их определяющие. Законы роста детей. - замедление скорости роста с возрастом: наивысшие темпы роста относятся к периоду внутриутробного развития, в постнатальном периоде – к первым месяцам жизни, затем к первому году, в пубертате. - неравномерность изменений скорости роста (гетерохрония) – первый скачок роста у мальчиков в 4-5,5 лет, у девочек в 6 лет; второй скачок роста у мальчиков в 13-15 лет, у девочек в 10- 11-12 лет; далее рост замедляется и прекращается у мальчиков в 18-20 лет, у девочек к 17-18 годам. Период первой полноты - с 1-го по 4-й год жизни; Период первого вытягивания – с 5-го по 7-й год жизни; период второй полноты – с 8-го по 10-й год жизни; период второго вытягивания с 11 – 15 лет. - краниокаудальный градиент роста: после рождения дистальные сегменты тела растут с большей скоростью и опережают рост верхних или проксимальных сегментов (во внутриутробном периоде быстрее растут части тела расположенные ближе к голове и сама голова). - чередование направлений роста: каждая отдельная кость и скелет в целом растут последовательно, сменяя фазы роста в длину и толщину (период округления 1-3-4 года «колобки»; период вытягивания 8-10 лет; весной и летом – в длину, зимой и осенью в ширину рост идет). - половая специфичность темпов роста. - ассиметрия роста: при сложившейся право – или леворукости ребенка изменение роста и некоторе его опережение всегда происходит на стороне доминирующей руки (те части тела, что используются раньше и больше в работе, быстрее растут). - закон канализирующего роста – рост ребенка в нормальных условиях относительно устойчив (т.е идет с постоянной скоростью) – возможен возврат к заданной генетической программе роста и развития, если они были временно остановлены патологическим состоянием. - закон органной специфичности (каждая ткань или орган имеют свои календарь роста, т.е развитие происходит неравномерно; на первом году жизни идет интенсивный рост ЦНС, глаз, внутреннего уха; лимфатическая система развивается в период от 1- 12 лет). - закон суточного и сезонного чередования направлений роста (преобладание роста в ночные часы суток и летние месяцы года). - наличие критических периодов стимуляции. Акселерация (бывает эпохальная и внутригрупповая) – это процесс ускоренного темпа развития ребенка по сравнению с прошлыми поколениями. На 1-3 года раньше происходит смена зубов, окостенение скелета, формирование вторичных половых признаков, увеличение среднего роста, удлинение репродуктивного периода у женщин за счет раннего наступления половой зрелости, а также позднего наступления менопаузы. Факторы, определяющие акселерацию: комплекс средовых воздействий, влияющих на индивидуальное развитие человека в процессе реализации его наследственной программы. Особенно велика роль качественного изменения диеты, достижений медицины, иммунизации населения, последствий хозяйственной деятельности человека, урбанизации, также имеет место смешение населения планеты Земля (эффект гетерозиса), многие ученые связывают ускорение темпов роста с циклической солнечной активностью. Ретардация – это задержка физического развития и формирования функциональных систем организма детей и подростков. 3) Физическое развитие. Факторы, определяющие рост и развитие детей. Методы и способы оценки физического развития. Физическое развитие – это динамический процесс формирования комплекса морфофункциональных свойств организма, который определяет запас его физических сил, а также это процесс изменения размеров тела, телосложения, внешнего облика, мышечной силы и работоспособности детского организма. Факторы, определяющие рост и развитие детей – можно разделить на три группы: генетические, средовые и трудноклассифицируемые. - Генетические факторы: влияние наследственности в целом сказывается на росте ребенка после 2х лет жизни. Выделяют два периода, когда корреляции между ростом родителей и детей наиболее значимы. Это возраст от 2 – 9 лет, когда сказывается действие одной группы генов (первый семейный фактор), и возраст от 13 – 18 лет, когда регуляция роста зависит от второй группы генов (второй семейный фактор). Наследственные факторы главным образом определяют темп, возможный предел роста ребенка при оптимальных условиях жизни и воспитания. Рост ребенка, обусловленный этими факторами, опосредован через эндокринную систему, белки-стимуляторы и рецепторы к ним – прежде всего это гормон роста. Главными факторами, регулирующими рост плода, являются маточный кровоток и плацентарная перфузия (гипоталамогипофизарная система, по-видимому, не влияет на эти процессы, так как при анэнцефалии рост плода не нарушается). Тиреоидные гормоны нужны для формирования нейронов и глиальных клеток головного мозга. В постнатальный период эндокринная стимуляция и регуляция принимают весьма существенное значение. Гормонами, способствующими росту, являются СТГ, тиреоидные и инсулин, андрогены. СТГ стимулирует хондрогенез через инсулиноподобные факторы 1,2,3 (ранее назывались соматоподобные факторы; роль СТГ мало сказывается в возрасте до 2-3 лет и особенно важна в период с 3 до 11 лет. Тиреоидные гормоны влияют на остеогенез. Наибольший ростовой эффект определяется в первые 5 лет жизни, а затем в препубертатном и пубертатном периодах. Андрогены – усиливают развитие мышечной ткани, энхондральное окостенение и хондропластический рост кости. Влияют на закрытие эпифизарных зон роста и таким образом способствуют его прекращению. - Средовые факторы: среди средовых факторов наиболее важным является питание, далее следует двигательная активность, достаточность сна и эмоциональное состояние ребенка. Также сюда можно включить острые и хронические заболевания и климато-географические условия, уровень урбанизации, фактор светового дня, интенсивность обучения. - Неклассифицируемые факторы – это порядковый номер беременности и родов, срок наступления родов, масса ребенка к моменту рождения, возраст матери и в меньшей степени возраст отца, сезон рождения ребенка. Методы и способы оценки физического развития ребенка. К методам исследования физического развития детей относят соматометрический, соматоскопический и физиометрический (вспоминаем гигиену). К методам оценки относят такие, как, например, комплексный, который состоит из оценки биологического возраста ребенка по совокупности признаков (рост, погодовые прибавки роста, количество постоянных зубов, развитие вторичных половых признаков и менархе у девочек), далее проводим оценку морфофизиологических признаков при помощи шкал регрессии и таблиц сигмальных отклонений. Для оценки можно использовать метод центилей. Существуют индивидуализирующий метод оценки и генерализующий (это на всякий пожарный), также не забываем индексы. Также определяют гармоничность развития по разности коридоров центильных таблиц; определяют соматотип по сумме номеров коридоров центильных шкал, полученных данных длины, массы тела и окружности грудной клетки. При сумме баллов до 10 – микросоматотип, при сумме от 10 -16 – мезосоматотип, при сумме от 16 – 21 – макросоматотип. Также есть классификация морфологических типов, основанная на соответствии массы росту тела: при нормальной длине тела (25-75 центиль) выделяют нормосомию, пахисомию (избыточная масса тела при нормальном росте), лептосомию (дефицит массы тела при нормальном росте); при избыточной массе тела (75- 97 центиль) выделяют гиперсомию (избыточная, но соответствующая данной длине масса тела), макросомия (нормальная масса тела при избыточной длине), макролептосомия (дефицит массы тела при избыточной длине); при недостаточной длине тела (25 – 3 центили) выделяют микросомию (избыточная, но соответствующая данной длине масса тела), микропахисомию (избыточная масса тела). За пределами 2 и 97 центилей находится «зона патологии». ⃰ Скорость роста во в/у периоде с 8 по 25 неделю максимальна, с 34 недели снижается. ⃰ Интенсивные темпы роста происходят на первом году жизни. ⃰ За первый год ребенок вырастает на 25 см, за второй год на 12 – 13 см, за 3 год на 7 – 8 см – что отражает закон неуклонного торможения энергии роста. ⃰ Длина тела новорожденного колеблется в пределах от 46 – 56 см (мальчики в среднем – 50,7 см, девочки – 50,2 см). ⃰ Прибавки роста до года: 1 квартал – 9 см (по 3 см каждый месяц). 2 квартал – 7,5 см (по 2,5 см в месяц). 3 квартал – 4 – 6 см (по 1,5 – 2 см в месяц). 4 квартал – 3 см (по 1 см в месяц). ⃰ Ежеквартальные, ежемесячные и ежедневные прибавки массы тела на первом году жизни: 1 квартал (ежедневно по 25 граммов, ежемесячно по 750 граммов, за квартал – 2250 граммов). 2 квартал (ежедневно – 23 грамма, ежемесячно – 700 граммов, за квартал – 2100 граммов). 3 квартал (ежедневно – 18 граммов, ежемесячно – 550 граммов, за квартал – 1600 граммов). 4 квартал (ежедневно – 12 граммов, ежемесячно – 350 граммов, за квартал – 1050 граммов). ⃰ Окружность головы у новорожденного – 34 – 36 см; на первом году жизни – 46 – 47 см; в 5 лет – 50 – 51 см. Окружность грудной клетки у новорожденного – 32 – 34 см; к 4 месяцам показатели окружности головы и груди сравниваются; в 1 год – 48 см. Эмпирические формулы для расчета антропометрических данных у детей первого года жизни: длина тела 6-ти месячного ребенка = 66 см, на каждый месяц недостающий вычитается по 2,5 см, на каждый месяц свыше 6 прибавляется по 1,5 см. масса тела в 6 месяцев = 8200, на каждый месяц до 6 вычитается по 800 граммов, на каждый месяц после 6 прибавляется по 400 граммов. Окружность груди в 6 месяцев = 45 см, на каждый недостающий месяц вычитается по 2 см, на каждый месяц свыше 6 прибавляется по 0,5 см. Окружность головы в 6 месяцев = 43 см, на каждый месяц до 6 вычитается по 1,5 см, на каждый месяц свыше 6 прибавляется по 0,5 см. Эмпирические формулы для расчета антропометрических данных у детей старше 1 года: длина тела от 1 – 6 лет (в 4 года = 100 см, на каждый год недостающий вычитается 8 см, на каждый год свыше 4 прибавляется по 7 см). длина тела свыше 6 лет (длина тела в 8 лет = 130 см, на каждый год недостающий вычитается по 7 см, на каждый год свыше 8 прибавляется по 5 см). масса тела от 1 – 12 лет (масса тела ребенка в 5 лет = 19 кг, на каждый год до 5 вычитается 2 кг, на каждый год свыше 5 прибавляется 3 кг). масса тела свыше 12 лет (определяется по формуле 5 ⃰ n – 20 кг, где n – возраст в годах). окружность груди – у ребенка 10 лет = 63 см, на каждый год до 10 лет вычитается по 2 см, на каждый год свыше 10 прибавляется по 3 см. окружность головы – в 5 лет = 50 см, на каждый год до 5 лет вычитается по 1 см, на каждый год свыше 5 лет прибавляется по 0,6 см. 4) Биологический возраст. Показатели биологической зрелости детей в различные возрастные периоды. Клиническое значение. Биологический возраст (возраст развития) – это степень морфологического и функционального развития организма. Он определяется совокупностью обменных, структурных, функциональных, регуляторных особенностей и приспособительных возможностей индивида. Введение этого понятия связано с тем, что календарный возраст не является достаточным критерием состояния здоровья и трудоспособности человека. Оценка состояния здоровья методом определения биологического возраста отражает влияние на организм внешних условий и наличие или отсутствие патологических изменений (т.е отражает темпы индивидуального роста, развития и старения организма). Показатели биологической зрелости детей в различные возрастные периоды: ⃰ У детей раннего возраста о биологическом возрасте можно судить по развитию и исчезновению основных рефлексов новорожденных, формированию двигательных навыков, появлению молочных зубов. ⃰ В дошкольном возрасте важным признаком зрелости является появление постоянных зубов (зубной возраст): кальцинироваться молочные зубы начинают на 4-6 месяце внутриутробного развития; примерно к 6 месяцу первого года жизни прорезываются первые молочные зубы – обычно центральные резцы. К 2 годам прорезываются все молочные зубы, а в возрасте 6 лет начинают прорезываться первые коренные моляры. Сейчас стали применять метод определения зубного возраста при помощи использования стадий формирования зубов по рентгенограммам челюстей (определяется степень кальцификации, количество вторичного дентина и цемента, ведется подсчет числа ежегодных кольцевых отложений цемента. ⃰ У детей подросткового возраста маркерами биологического возраста могут быть признаки или стадии полового созревания (время и последовательность появления вторичных половых признаков). ⃰ Первым признаком полового созревания у мальчиков следует считать увеличение яичек. В среднем это происходит в 11-12 лет (объем тестикул определяется при помощи орхидометра). Рост яичек обусловлен пролиферацией сперматогенного эпителия семенных канальцев, а также увеличением числа клеток Лейдига и Сертоли, продуцирующих андрогены. Параллельно происходит увеличение предстательной железы и полового члена, появление складчатости и пигментация мошонки и пениса. Наблюдаются изменения гортани, начинается рост волос на теле. События пубертата мальчиков идут в такой последовательности: рост яичек→ рост пениса→ увеличение гортани→ лобковое оволосение→ подмышечное оволосение→ скачок роста→ рост волос на теле и лице. Первые эякуляции начинаются через год после увеличения пениса. ⃰ У девочек первым признаком начала пубертата является увеличение яичников (свидетельством увеличения может служить высокая концентрация в моче эстрогенов). Первым наружным признаком наступления пубертата является увеличение молочных желез, предшествующее ростовому скачку. Начинается в 9-13 лет и заканчивается в 12-18 (по Tanner, 1978). Параллельно с увеличением молочных желез начинается рост матки и влагалища, а затем, как правило, лобковое оволосение. Наиболее важным признаком пубертата является появление менархе, обычно после ростового скачка. ⃰ Удобными ориентирами для прослеживания биологического возраста могут быть эволюция гемоглобинов периферической крови, цитометрическая формула лейкоцитов, становление альфаритма на ЭЭГ. Клиническое значение – исходя из определения биологического возраста можно заключить, что знание и точное определение его дает врачу-клиницисту полную и достоверную картину состояния здоровья ребенка. Любые серьезные нарушения в последовательности появления тех или иных признаков биологической зрелости сразу же настораживает врача и заставляет его принимать более глубокие диагностические методы в решении вопроса о том, что же происходит с ребенком. 5) Семиотика нарушений роста и развития детей (гипотрофия, паратрофия, гипостатура, гипоплазия, ожирение, гигантизм, нанизм). Гипотрофия – хроническое расстройство питания с дефицитом массы тела у детей 1,5 – 2 лет жизни. Выделяют степени гипотрофии: 1 степень – дефицит массы тела =11-20%; 2 степень – дефицит массы тела = 21- 30%; 3 степень – дефицит массы тела больше 31%. Паратрофия – хроничесчкое расстройство питания детей 1-го года жизни, которое характеризуется увеличением массы тела по сравнению с нормативными данными на 10% и больше. Выделяют также три степени паратрофии: 1 степень - избыток массы тела на 11 – 20%; 2 степень – избыток массы тела на 21 – 30%; 3 степень – избыток массы тела на 31% и больше. По центильным таблицам этот показатель выходит за пределы 6 коридора. Гипостатура – это отставание роста и массы тела у детей первого года жизни (низкие показатели длины и массы тела с относительно стабильными прибавками антропометрических показателей). Ожирение - это избыток массы тела у ребенка после года. Выделяют следующие степени ожирения (в зависимости от превышения массы тела): ⃰ 1 степень – 10 – 29% ⃰ 2 степень – 30 – 49% ⃰ 3 степень – 50 – 99% ⃰ 4 степень – 100% и больше. Нанизм (карликовость) – состояние проявляющееся в задержке роста, недостаточным развитием мышц, бесплодием, сухой морщинистой бледной кожей, избыточным отложением жира на груди и низким артериальным давлением (отставание длины тела ребенка от долженствующей более чем на 3 сигмы). Существует понятие субнанизм – отставание в росте тела от 2,5 – 3 сигм. Гигантизм (гипофизарный вследствие аденомы гипофиза) – характеризуется очень высоким ростом, нескладностью телосложения, повышенной утомляемостью, пониженной сопротивляемостью к болезням. На рентгенограмме видно увеличение размеров турецкого седла и деструкция его стенок (опережение длины тела от долженствующей более чем на 3 сигмы). Субгигантизм – опережение на 2,5 – 3 сигмы. Гипоплазия – стабильные прибавки антропометрических показателей при низких значениях длины тела, как правило, конституционально обусловлены. 6) Понятие пола. Этапы его формирования. Виды пола. Изо - , гетеросексуальность. Сроки, темпы и последовательность полового созревания мальчиков и девочек. Критерии диагностики синдрома задержки полового развития. Синдром преждевременного полового созревания. Оценка полового развития. Пол – это совокупность морфофункциональных и физиологических особенностей, по которым производится специфическое разделение на мальчиков и девочек, позволяющее осуществлять половое размножение и комбинирование в потомках наследственных задатков родителей. Виды пола. 1) Генетический пол – определяется хромосомным набором сперматозоида и формируется в момент оплодотворения с образованием зиготы. 2) Гонадный – определяется группой детерминированных факторов, способствующих превращению индифферентной гонады в тестикулу (около 7 недели) или в яичник (8 – 9 неделя внутриутробного развития). 3) Гормональный – определяется типом гонады и спектром гормонов, которые она продуцирует. 4) Соматический (фенотип) – формируется под влиянием половых гормонов на 20 неделе гестации. Определяется у новорожденных по строению наружных половых органов. Начиная с пубертата по особенностям вторичных половых признаков. 5) Психологический (самосознание) - формируется внутриутробно под действием половых гормонов на ЦНС. Окончательно формируется к 3м годам под влиянием воспитания и среды. 6)Паспортный (гражданский, акушерский) – пол, присваеваемый после рождения на основании строения наружных половых органов. 7) Социальный - половая идентификация ребенка со стороны окружения. Этапы формирования пола: Хромосомный – слияние гамет (зигота потенциально бисексуальна). Гонадный – формирование гонад (зачаточные гонады состоят из коркового и мозгового слоя; выбор направления развития коркового или мозгового вещества определяется белком H-Y – антигеном. Он кодируется аутосомным геном, который в свою очередь находится под контролем гена, расположенного в Y – хромосоме. Этот белок должен подействовать не позднее 6 – 10 недели эмбриогенеза, тогда из мозгового слоя будет развиваться семенник, если белка нет или он подействовал позже развивается яичник). ⃰ Внутренний генитальный пол – дифференцировка внутренних гениталий или формирование внутреннего генитального пола происходит на 10 – 12 неделе гестации из индифферентных мезонефральных и парамезонефральных протоков. ⃰ Наружный генитальный пол – его формирование происходит с 12 – 20 неделю внутриутробного развития путем дифференцировки мочеполового синуса и полового бугорка, причем у плода женского пола этот процесс идет независимо от состояния гонад, в то время как у плода мужского пола только при достаточной активности эмбриональных яичек. Фенотипический – формирование половых органов (сформированные половые железы вырабатывают гормоны – эстрогены или андрогены, под влиянием которых формируется тот или иной фенотип – развиваются вторичные половые признаки) – формирование наружного и внутреннего генитального пола определяют состояние морфологического пола или фенотипа. Изосексуальность – полное совпадение генетического, гонадного, соматического и психологического пола при условии адекватного полового самосознания. При аномальном формировании пола или отсутствии этого единства используют термин «гетеросексуальность» или «интерсексуальность». Половое развитие мальчиков. По срокам начала пубертата выделяют раннее (10 – 12 лет), среднее (12 – 14 лет), позднее (14 – 16 лет). По темпам формирования вторичных половых признаков выделяют быстрое (за 3 – 4 года), среднее (за 4 – 5 лет), медленное (за 5 – 6 лет) – всё это является вариантом индивидуальной нормы. Наиболее ранний признак начала пубертата – увеличение яичек, обусловленное ростом семенных канальцев, клеток Лейдига и Сертоли. В основном рост яичек заканчивается к 17 – 18 годам, хотя возможно их незначительное увеличение до 20 – 25 лет. Одновременно с ростом яичек растут их придатки, семенные пузырьки и предстательная железа. Рост наружных половых органов (появление складчатости мошонки, увеличение ее объема, пигментация, увеличение размеров полового члена) – начинается через 0,5 – 1,5 года после увеличения яичек. Повышение надпочечниковых андрогенов ведет к появлению волос на лобке, которые имеют вначале женский тип, а с 16 – 17 лет переходят в мужской. На фоне максимальной скорости полового созревания происходит пубертатное ускорение линейного роста, нарастание мышечной массы, изменение архитектоники скелета. В этот же период можно выявить физиологическую юношескую гинекомастию. О завершении пубертата свидетельствуют первые эякуляции и регулярные поллюции ( обычно 14 – 15 лет). Половое развитие девочек. У девочек как вариант индивидуальной нормы сроков начала пубертата выделяют раннее (9 – 11 лет), среднее ( 11 – 13 лет), позднее (13 – 15 лет). По темпам формирования вторичных половых признаков выделяют быстрое (за 2 – 3 года), среднее (за 3 – 4 года), медленное (за 4 – 5 лет). Самый первый признак начинающегося пубертата у девочек – увеличение молочных желез. Этот период совпадает с началом роста яичников, бурным ростом и развитием половых путей, матки. Рост молочных желез опережает появление лобкового оволосения. На этапе начинающегося подмышечного оволосения, как правило, появляются первые менструации (менархе). Формирование правильных овуляторных циклов происходит между первым и вторым годами после менархе. Пубертатный скачок роста как один из признаков пубертата начинается вскоре после появления лобкового оволосения и достигает максимума в год, предшествующий началу менструаций. Оценка полового развития. В нашей стране для оценки полового развития детей используются стандартные таблицы полового созревания, где данные половой формулы ребенка, учитывающие наличие и выраженность вторичных половых признаков сравниваются со средневозрастными показателями. Примером могут служить таблицы стандартов полового развития, предложенные М.В. Максимовой, где для конкретного возраста подростка дана не только физиологическая вариабельность «половых формул», но и суммарная балльная оценка выраженности вторичных половых признаков (также на практике используются таблицы Таннера). Критерии диагностики синдрома задержки полового развития (запаздывание появления вторичных половых признаков более чем на 2 года по сравнению со средним значением). Синдром задержки полового развития диагностируется у подростков при отсутствии вторичных половых признаков после 13,5 лет и у девочек при отсутствии менструаций к 15 годам и старше. Клинически и патогенетически – это гетерогенная группа нарушений развития репродуктивной системы. Можно выделить три основных механизма, лежащих в основе задержки полового развития: позднее созревание гипоталамо – гипофизарно – гонадной системы; позднее созревание рецепторов половых клеток, взаимодействующих с гонадотропинами; низкая чувствительность тканей наружных половых органов к воздействию половых гормонов. Причины задержки полового развития: ⃰ Патология беременности и родов ⃰ Неблагоприятные условия раннего развития ребенка ⃰ Голодание, ожирение ⃰ Хронические соматические и инфекционные заболевания ⃰ Эндокринопатии ⃰ Поражения ЦНС (задержка полового развития может идти как параллельно с задержкой физического, психического созревания, так и дисгармонично с расхождением в темпах роста и развития). Не стоит забывать о возможности наличия конституционально обусловленного «замедленного пубертата (даже есть код в МКБ-10). В таком случае, как правило, дети заметно отстают от сверстников и в физическом развитии, но в дальнейшем как рост, так и половое созревание проходят нормально. Синдром преждевременного полового созревания. Обширная группа заболеваний, различных по этиологии, патогенезу, клиническим проявлениям и прогнозу, которые объединяет появление одного или ряда вторичных половых признаков, обусловленных воздействием половых гормонов на организм раньше физиологического пубертата. В клинике к диагностике подобного состояния прибегают при появлении вторичных половых признаков у мальчиков до 9,5 – 10 лет, у девочек – до 8 – 9 лет или появление менархе до 10 лет. Выделяют: 1) Истинное ППР – все его формы, в основе которых лежит повышенная продукция гонадотропных и соответственно гонадных гормонов. Всегда идет по изосексуальному типу. 2) Церебральное ППР – опухоли, последствия антенатальной патологии, нейроинфекции, черепномозговые травмы. Например, ППР, связанное с гиперфункцией гипофиза. 3) Идиопатическое (конституциональное) ППР – чаще регистрируют у девочек. Под влиянием повышенной продукции гонадотропинов соматическая половозрелость может возникать очень рано. 7) Понятие «здоровье». Основные составляющие здоровья ребенка. Главной ценностью и основным содержанием здоровья ребенка является сохранение потенциала здоровья для последующей жизни, а не сиюминутное состояние благополучия. Здоровье человека – это совокупность свойств его организма, семьи, окружения, воспитания и обучения, обеспечивающих: - отсутствие хронических заболеваний и значимых аномалий развития, а также донозологических синдромов и состояний риска. - соответствующий возрасту уровень физического, нервно – психического, развития, воспитания и обучения. - оптимальный темп онтогенеза, гарантирующий активное долголетие. - относительную редкость и легкое течение острых инфекционных заболеваний. - благоприятную среду обитания. - адекватность психологической защиты, поддержки и социальной адаптации, для ребенка – оптимальный уровень мер стимуляции. Основные составляющие здоровья ребенка: в первую очередь это соматическое здоровье ( должный и соответствующий возрасту уровень физического, нервно-психического развития; отсутствие заболеваний или их транзиторный характер; сохранность физиологических функций и механизмов жизнедеятельности; отсутствие ограничений для основных направлений профессиональной ориентации, физической активности или спорта – т.е достаточный уровень двигательной активности). интеллектуальное и психическое здоровье (наличие устойчивой потребности в знаниях и впечатлениях; способность успешно учиться и получать образование, а также умение применять полученные знания; способность к адекватному поведению и сотрудничеству в группе или коллективе). духовное здоровье (сформированность круга устойчивых привязанностей; доброжелательное отношение к людям, к жизни и достоинству каждой человеческой личности; уважение к труду и продуктам человеческого труда, истории и культурному наследию человечества). Нервно-психическое развитие детей. 1) Анатомические, морфологические и функциональные особенности нервной системы у детей. Нервная система закладывается в конце 2-й недели внутриутробного развития, когда возникает медуллярная пластинка, переходящая затем в нервную трубку, которая отделяется от эктодермы. Клетки нервной трубки разделяются на 2 группы – нейробласты и спонгиобласты. Из первой начинают развиваться нейроны, из второй - клетки глии и эпендимы. Каудальная часть нервной трубки дает начало спинному мозгу, оральный же конец образует два мозговых пузыря – средний и задний. Задний, в сою очередь, подразделяется еще на два пузыря. В итоге возникает передний, средний и ромбовидный мозг. Передний мозг, делясь спереди, дает начало образованию коры больших полушарий, а из неразделенной части образуется промежуточный мозг – диэнцефалон. Деление ромбовидного мозга дает начало образованию заднего мозга, переходящего спереди в средний, и миелэнцефалона, переходящего в спинной мозг. Из промежуточного мозга возникает таламус, гипоталамус с входящими в него зрительным перекрестом, сосцевидными телами и серым бугром, метаталамус (наружное коленчатое тело), и эпиталамус (шишковидная железа), задняя спайка, ножка эпифиза. Средний мозг образует четверохолмия и ножки мозга, мозжечок и мост мозга. Задний и продолговатый мозг образуются из заднего мозгового пузыря. Критическим периодом формирования нервной системы можно считать время с 10 – 18 неделю, так как это время наибольшей интенсивности деления нервных клеток. К моменту рождения ребенка сформировано только 25% клеток, к 6 месячному возрасту их уже будет 66%, а к году – 90 – 95%. Развитие коры головного мозга наиболее интенсивно происходит в последние месяцы внутриутробного развития и в первые месяцы после рождения, однако полное развитие клеточных структур больших полушарий завершается только к 10 – 12 годам жизни. Параллельно с процессами роста и дифференцировки с 4-го месяца внутриутробного развития начинаются процессы миелинизации проводящих путей. С наибольшей интенсивностью миелинизируются проводящие пути спинного и продолговатого мозга. В целом миелинизация завершается к 3 – 5 годам постнатального развития. Развитие нервных путей и окончаний во внутриутробном периоде и после рождения идет центростремительно и в цефалокаудальном направлении, поэтому и первые рефлекторные реакции формируются в той же последовательности. Аналогичным образом в цефалокаудальном направлении развивается и дифференцировка нервно – мышечных синапсов. Ее завершение приходится на последние недели внутриутробного развития. Незавершенность миелинизации нервных волокон определяет относительно низкую скорость проведения возбуждения по ним. Созревание проводимости достигается к 10 – 12 годам. По мере развития головного мозга в нем уменьшается количество воды, увеличивается содержание белков относительно нуклеиновых кислот, увеличивается содержание липопротеидов при постепенном уменьшении концентрации нуклеопротеидов. Масса мозга новорожденного равно 10% от массы его тела, в то время как у взрослых она составляет только 2 – 5% от массы тела. Крупные борозды и извилины выражены очень хорошо, но имеют малую глубину. Мелких борозд мало, они появляются только в первые годы жизни. Слабо развит мозжечок (малая толщина, размеры, боковые желудочки относительно велики и растянуты). Длина спинного мозга увеличивается несколько медленнее, чем рост позвоночника, поэтому нижний конец с возрастом перемещается кверху. Шейное и поясничное утолщения не определяются и начинают контурироваться после 3 лет жизни. 2) Оценка нервно-психического развития детей первого года жизни. Нервно-психическое развитие – это совершенствование, качественное изменение интеллектуальных и двигательных умений ребенка, основанное на совокупности врожденных качеств и имеющее результатом более адекватное взаимодействие ребенка с внешней средой. По классификации психомоторного развития выделяют четыре этапа формирования психики ребенка: соматовегетативный (первые 2 года жизни). Психомоторный (с 3 до 6 лет). этап формирования стабильного эмоционального фона (7 – 10 лет). Аффективно – идеаторный этап (с 11 – 12 лет). ⃰ оматовегетативный этап: период неонатальный (первый месяц С жизни ребенка) – статика новорожденного представлена внутриутробной позой (тонус сгибателей в конечностях повышен - физиологический гипертонус). Руки согнуты во всех суставах, пальцы сжаты в кулачок и приведены к туловищу, ноги согнуты и слегка отведены в бедрах. Моторика носит рефлекторно – стереотипный характ.,нецеленаправленна, атезоподобна, что зависит от доминирования таламопаллидарной системы. Кора головного мозга в качестве органа, регулирующего взаимоотношения организма с внешней средой, практически неактивна. Свойственная этому возрасту быстрая иррадиация возбуждения приводит к тому, что любое раздражение вызывает распространенное возбуждение всей коры, ведущее к охранительному (запредельному) торможению, и, как следствие, ко сну. Поэтому более 4/5 суток новорожденный спит, что обеспечивает надежную охрану незрелой нервной системы от избытка раздражающих влияний внешней среды. Реакция на окружающий мир определяется безусловными пищевыми (сосательный, хоботковый, Куссмауля, Бабкина), защитными (Моро, конъюктивальный, Пейпера) и ориентировочными (тонические рефлексы – шейный ассиметричный, шейный симметричный, лабиринтный). Изменения окружающей среды новорожденный воспринимает через достаточно развитые тактильный, вестибулярный, вкусовой анализаторы. Из эмоций доминируют отрицательные. В течение первого месяца появляются слуховое и зрительное сосредоточение – замирание, изменение ритма дыхания в ответ на слабые звуки и кратковременная фиксация взгляда на лице наблюдателя, ярком предмете, а затем и слежение за движущимся в горизонтальном направлении предмете. В это время формируются первые условно – рефлекторные связи, носящие примитивный характер – пищевой условный рефлекс (первые недели жизни) на основе тактильных и лабиринтных раздражителей. Формируются первые связи между отдельными анализаторами (сосание сопровождается затормаживанием двигательной активности, попадание в рот горького вызывает прекращение сосания и так далее). Появляется первая осознанная улыбка в ответ на зрительный или слуховой раздражитель. Крик приобретает эмоциональные оттенки, позволяющие дифференцировать источник раздражения. Второй период (1 – 3 месяцы жизни) – в это время ребенок учится способности держать голову, что повышает его возможности в познавании мира. Увеличивается время активного бодрствования (сон составляет около 16 – 18 часов в сутки). Происходит совершенствование условно – рефлекторных связей. Сохраняется высокий тонус сгибателей конечностей, но он менее выражен в верхних конечностях, а к концу периода тонус сгибателей и разгибателей верхних конечностей уравновешивается, что создает условия для активных целенаправленных действий рук и дифференцирования их движений. Начинают постепенно исчезать в краниокаудальном направлении безусловные рефлексы. Формируется верхний рефлекс Ландау, что позволяет в положении на животе фиксировать взглядом и изучать различные предметы, а также, за счет опоры ладоней на горизонтальную поверхность, получить дополнительную информацию о предметах окружающего мира. Ребенок может переворачиваться со спины на бок за счет появления цепных туловищных реакций. Формируется комплекс оживления(эмоционально положительная реакция) в ответ на ласковый голос, вид человека – усиление общей двигательной активности, блеск в глазах, улыбка, смех, гуление. Формируется функциональная система «глаз – предмет – рука» - ребенок всем телом тянется к игрушке, пытаясь ее схватить и ощупать. Появляется согласованное движение рук. Ощупывает пеленку, распашонку, колени, живот и окружающие предметы. Третий период (4 – 6-й месяцы) – полное исчезновение физиологического гипертонуса, что позволяет ребенку принимать любую позу и свободно пользоваться конечностями. Закрепляется система «глаз – предмет – рука» ребенок осознанно тянется за предметом, хватает его, рассматривает, тянет в рот. Формируется ручная умелость. В начале периода хватание происходит путем наложения всей ладони на предмет («обезьянье» хватание). К Концу периода появляется противопоставление большого пальца остальным. Руки могут двигаться независимо друг от друга (одной рукой может размахивать игрушкой, а игрушку в другой руке может тянуть в рот, перекладывать предметы из одной руки в другую). Исчезают безусловные рефлексы (остается только рефлекс Бабинского). Может передвигаться, переставляя руки и подтягиваясь на животе. Формируется произвольная опора (при поддержке за подмышки стоит, опираясь на всю стопу). Появляются любимые и нелюбимые игрушки. С удовольствием смотрит в зеркало, реагируя на свое изображение. Положительные эмоции сопровождаются длительным, певучим, мелодично окрашенным гулением. Четвертый период (второе полугодие) – переход от сидячего положения к стоянию, а затем и к ходьбе. Усложняется характер манипулирования предметами – от свободного перекладывания из руки в руку до подражания («причесывание», «умывание лица», «перелистывание страниц»). Появляется условный рефлекс хватания – берет все, что попадет в руку. В это время уже четко выявляется центральная роль коры головного мозга как решающего регулирующего фактора быстрой адаптации организма к изменениям окружающей среды, легкости образования условных рефлексов. Формируется вторая сигнальная система, от гуления ребенок переходит к повторению слогов, а затем к произношению простых слов с повторяющимися слогами. Развивается сенсорная речь (понимание речи). Ребенок показывает части тела, знакомые предметы. Появляются первые компоненты социальной адаптации ребенка – попытки, удерживая ложку, самостоятельно есть или, удерживая чашку, пить. Методы оценки психо – моторного развития детей первого года жизни. Психомоторное развитие обязательно учитывается при оценке состояния здоровья детей первых шести лет жизни, так как в это время имеется весьма прочная связь взаимообусловленности и взаимоиндукции между психическим и моторным развитием. Изолированное нарушение моторного развития на ранних этапах может так или иначе отразиться на психическом развитии и наоборот. В комплексной оценке психо – моторного развития пользуются выделением двух уровней – психического и моторного развития. В психическом развитии выделяют подуровень развития речи и подуровень социальной адаптации. В моторном развитии различают подуровень общей моторной деятельности и подуровень ручной умелости. В заключении указывается соответствие психо – моторного развития возрасту, или наоборот, его задержка или опережение; уточняется по каким подуровням и на сколько возрастных интервалов имеется задержка или опережение психо – моторного развития. Оценка психо – моторного развития эмпирическим методом. Метод заключается в определении наличия у ребенка минимального количества навыков, характеризующих каждый подуровень оценки в данном возрасте. Моторное развитие предусматривает способность ребенка ко 2ому месяцу жизни хорошо держать голову, к 4 – 5 месяцам – переворачиваться, к 7 – 8 месяцу – самостоятельно садиться, к 10 месяцам – вставать, к 1 году – ходить. Развитие тонкой моторики определяется к 4 месяцам способностью ребенка к ощупыванию предметов. К 7 месяцам ребенок удерживает предметы «ладонным» захватом, к 10 месяцам – «ножницеобразным» (наличие противопоставления большого пальца), а к году «щипковым» захватом. Развитие речи: в первые 6 месяцев жизни это вокализация, когда ребенок спонтанно издает звуки (1 – 3 месяцы), затем гуление, когда ребенок тянет отчетливо гласные звуки (2 – 4 месяцы), затем лепет – произношение согласных звуков разной тональности (3 – 5 месяцы). К году практически полностью формируется понимание речи. В социальном развитии обращают внимание на время появления осознанной улыбки (к 1,5 месяцам), «комплекса оживления» (к 3 – 4 месяцам). Также оценивают возраст появления примитивных игр – «ладушки», «сорока – ворона» (к 8 месяцам). Оценка психо – моторного развития табличным методом. Это основной метод оценки психомоторного развития детей. Основан на сравнении навыков и умений детей с таблично структурированным перечнем. В Санкт – Петербурге наиболее широко используются показатели нервно – психического развития, разработанные В.Н. Самариной. Психо – моторное развитие соответствует возрасту, если ребенок на первом году жизни выполняет не менее 4 заданий, на втором году – не менее пяти, на 4 году – не менее 8 заданий возрастного минимума. Дети старшего возраста должны выполнять не менее половины из предложенных заданий по каждой группе показателей. В случае определения задержки психо – моторного развития ребенок обязательно должен быть проконсультирован врачом – специалистом. Новорожденный: р⃰ ефлексы новорожденного вызываются все, симметричны (пожизненные безусловные автоматизмы можно разделить на рефлексы со слизистых оболочек – корнеальный, конъюктивальный, глоточный, небный, анальный; кожные рефлексы – верхний, средний, нижний брюшные, кремастерный, подошвенный; сухожильные рефлексы – нижнечелюстной, сгибательно – локтевой, коленный, ахиллов; надкостничные – надбровный, пястно – лучевой, реберно – абдоминальный, лобковый; суставные рефлексы – Лери, Майера). В практике врача-педиатра используются следующие рефлексы: - корнеальный (при дотрагивании ваткой до роговой оболочки происходит смыкание век). - конъюктивальный (при прикосновении ваткой к склере происходит смыкание век). - глоточный (при прикосновении шпателем к задней стенке глотки – позывы на рвоту и общая двигательная реакция). - небный рефлекс (при прикосновении к мягкому небу шпателем, возникает его сокращение и приподнимание). - брюшные. - кремастерный (в ответ на штриховое раздражение кожи внутренней поверхности бедра в его верхней части происходит сокращение мышцы, поднимающей яичко. - сгибательно – локтевой - коленный - ахиллов - подошвенный Особое внимание уделяется исследованию безусловнорефлекторной деятельности новорожденных и детей грудного возраста: - рефлексы со стороны глаз – мигания. Ослепления (Пейпера), «заходящего солнца». - со стороны лица – сосания, поисковый (Куссмауля), хоботковый. - со стороны рук – верхний хватательный, Робинсона, ладонно – рото – головной (Бабкина), объятия (Моро). - со стороны туловища – Галанта, Переза. - со стороны ног – нижний хватательный, опоры, автоматической ходьбы, Бабинского. - рефлексы положения – плавания, ползания (Бауэра), асимметричный шейный тонический (Магнуса – Клейма), симметричный шейный тонический, тонический лабиринтный, цепные симметричные рефлексы, реакции равновесия. По систематизации безусловных рефлексов по уровню их вызывания можно выделить: - сегментарные двигательные автоматизмы, обеспечивающиеся сегментами мозгового ствола (оральные автоматизмы). Рефлексы Бабкина, Куссмауля, хоботковый, сосательный. - сегментарные двигательные автоматизмы, обеспечивающиеся сегментами спинного мозга (спинальные автоматизмы) – рефлексы опоры, автоматической ходьбы, Бауэра, защитный, верхний и нижний хватательный, Робинсона, Бабинского, Галанта, Переза, Моро. - надсегментарные позо – тонические автоматизмы, обеспечивающиеся центрами продолговатого мозга (миелэнцефалические позотонические автоматизмы) – рефлексы Магнуса – Клейма, симметричный шейный тонический, тонический лабиринтный. - надсегментарные позотонические автоматизмы, обеспечивающиеся центрами среднего мозга (мезэнцефальные позотонические автоматизмы) – цепные симметричные рефлексы, Ландау, рефлексы равновесия. В практике врача-педиатра наиболее часто используется исследование следующих рефлексов новорожденных и грудных детей: - Рефлекс Моро: ребенка, находящегося на руках у врача, резко опускают на 20 см, затем приподнимают до исходного положения (в ответ на эти действия ребенок отводит руки в стороны и разгибает пальцы – иногда с тремором – это первая фаза, затем возвращает руки в исходное положение, как бы обхватывая себя – это 2 фаза рефлекса). Угасает к 4 – 5 месяцам жизни. - Асимметричный шейный тонический рефлекс (Магнуса – Клейма): при повороте головы лежащего на спине ребенка (нижняя челюсть доводится до плеча) происходит разгибание конечностей, к которым обращено лицо, и сгибание противоположных (поза стрелка из лука). Угасает к 2 мес. жизни. - Симметричный тонический шейный рефлекс: при пассивном сгибании головы ребенку, лежащему на спине, происходит повышение тонуса сгибателей в руках и разгибателей в ногах. Угасает к 2 мес.жизни. - Лабиринтный тонический рефлекс: у ребенка, лежащего на спине, повышен тонус в разгибателях шей, спины, конечностей. При повороте ребенка на живот отмечается увеличение тонуса сгибателей шей, спины, конечностей. Угасает к 2 мес.жизни. - Поисковый (ориентировочно – пищевой, искательный, Куссмауля): поглаживание пальцем в области угла рта (не прикасаясь к губам) вызывает опускание угла рта и поворот головы в сторону раздражителя. Рефлекс угасает к 3 – 4 мес жизни. - Ладонно – ротовой рефлекс (Бабкина): надавливание на область ладони (около тенаров) вызывает открывание рта и сгибание головы. Исчезает к 2 – 3 мес жизни. - Хоботковый рефлекс: быстрый легкий удар пальцем по губам вызывает вытягивание губ хоботком. Исчезает к 2 – 3 мес жизни. - Верхний хватательный: схватывание и удержание пальцев, вложенных в ладони ребенка. Иногда ребенок настолько сильно обхватывает пальцы врача, что можно еще проверить рефлекс Робинсона – приподнять его вверх. Рефлекс угасает к 3 – 4 месяцам жизни. - Нижний хватательный (Веркома): при надавливании пальцем на подошву в области 2 – 3 пальцев происходит подошвенное сгибание пальцев. Угасает к 3 – 4-му месяцу жизни. - Рефлекс Кёрнига: у лежащего на спине ребенка с ногой, согнутой в коленном и тазобедренном суставах под углом 90 градусов, нельзя полностью разогнуть ногу в коленном суставе. Рефлекс угасает к 3 – 4-му месяцу жизни. - Рефлекс Бабинского: при штриховом раздражении подошвы по наружному краю стопы в направлении от пятки к пальцам происходит тыльное разгибание большого пальца и подошвенное сгибание (или веерообразное расхождение) остальных пальцев. Рефлекс должен угаснуть к моменту самостоятельного стояния и ходьбы ребенка. - Рефлекс ползания (Бауэра): ребенка выкладывают на живот. При прикладывании к подошвам ладони ребенок начинает отталкиваться от нее ногами. Угасает к 4 месяцам жизни. - Рефлекс опоры: поставленный на опору и удерживаемый за подмышки ребенок выпрямляет туловище и стоит на полусогнутых ногах на полной стопе. Угасает к 1,5 месяцам жизни. - Рефлекс автоматической ходьбы: при наклоне вперед у ребенка, поставленного на опору и удерживаемого за подмышки, появляются шаговые движения. Угасает к 1,5 месяцам. - Туловищная выпрямительная реакция: при соприкосновении стоп ребенка, лежащего на животе с опорой на ладонь врача, наблюдается выпрямление головы. Формируются с конца 1-го месяца жизни. - Верхний рефлекс Ландау: ребенок в положении на животе поднимает голову, верхнюю часть туловища, опираясь руками на поверхность. Формируется с 4-го месяца жизни. - Нижний рефлекс Ландау: ребенок в положении на животе разгибает и приподнимает ноги. Формируется с 5 – 6-го месяца жизни. С ⃰ имметричный гипертонус мышц-сгибателей, преодолеваемый при пассивных движениях. Ж ⃰ мурится и беспокоится при ярком свете, короткое нистагмоидное слежение за предметом. Р⃰ едкие атетоидные движения, червеобразные движения пальцев кисти, редкий спонтанный симптом веера на стопе (симптом Бабинского). 1 месяц: п⃰ лавно следит за движущимся предметом, удерживает предмет в поле зрения. П ⃰ рислушивается, на голос взрослого изменяет или прекращает плач, при общении со взрослыми издает тихие гортанные звуки, редкие улыбки при общении со взрослыми. К ⃰ ратковременно начинает удерживать голову лежа на животе. 2 месяц: в⃰ се безусловные рефлексы новорожденного вызываются, симметричны, но Нерезко выражены и непостоянны. Д ⃰ лительно удерживает предмет в поле зрения. Ищет источник звука поворотом головы. Лежа на животе длительно удерживает голову, хорошо удерживает голову в вертикальном положении. Начальное гуление, быстро отвечает улыбкой при общение со взрослыми. 3 месяц: у⃰ гасают рефлексы новорожденного, в том числе и автоматической ходьбы, исчезает реакция выпрямления туловища при опоре на ноги. П ⃰ лавно следит и длительно сосредотачивает взгляд на неподвижном предмете. О ⃰ пора на предплечья лежа на животе, опора на полусогнутые ноги, Первые направленные движения руки к игрушке, отводит руки до плеча. Формируется комплекс оживления, певучее гуление. 4 месяц: И ⃰ счезают рефлексы новорожденного, кроме Кёрнига и Моро. Исчезает физиологический гипертонус с верхних конечностей. Ч ⃰ етко локализует источник звука в пространстве поворотом головы. З⃰ ахватывает, ощупывает, рассматривает и перекладывает игрушку. П ⃰ евучее продолжительное гуление, начинает смеяться в голос. К ⃰ омплекс оживления при эмоциональном общении со взрослым. Узнает мать, радуется ее появлению. 5 месяц: и⃰ счезают все физиологические рефлексы новорожденного, кроме сосательного. Р⃰ овно стоит при поддержке, переворачивается со спины на живот. Лежа на животе опирается на ладони выпрямленных рук. П ⃰ олный объем движений руки, берет игрушку из рук взрослого. Захватывает игрушку двумя руками, тянет в рот. П ⃰ родолжительно певуче гулит, смех хныканье. А ⃰ декватная реакция оживления или страха, различает близких и чужих, строгий и ласковый тон. 6 месяцев: п⃰ оявляется лепет; ест с ложки, снимая пищу губами; начинает пить из чашки. Ф ⃰ ормируется активное внимание; при подтягивании за руки сгибает голову вперед, садится. Поворачивается на спину. Перекладывает игрушку в руках. 7 месяцев: с⃰ идит, опираясь на руки. Ползает на животе. Х ⃰ орошо пьет из чашки, которую держит взрослый. Н ⃰ а вопрос «где»? повсюду разыскивает предмет. Подолгу активно лепечет. 8 месяцев: у⃰ знает и различает близких людей на фотографии. С ⃰ идит без опоры, ползает на четвереньках. У опоры встает на колени, переступает, ложится. П ⃰ о просьбе взрослого выполняет «ладушки», «дай ручку». Использует интонационно выразительный лепет как средство общения. С ⃰ ам держит сухарик, яблоко и грызет его. П ⃰ ростое подражание игре – вынимает, стучит, катает. 9 месяцев: п⃰ ереступает, ухватившись за опору или при поддержке за обе руки. Берет мелкие предметы двумя пальцами. З⃰ нает свое имя, на просьбу «дай», «принеси» отыскивает и приносит предмет. Л ⃰ епет с богатым разнообразием звукосочетаний. Интонационно-выразительная имитация фразы. С ⃰ покойно относится к высаживанию на горшок. О ⃰ бщается с помощью жестов и подражает в действиях другому ребенку. 10 месяцев: с⃰ тоит и ходит у опоры, придерживаясь одной рукой. Входит на невысокую лестницу и сходит с нее. П ⃰ оказывает части тела другого человека. П ⃰ овторяет за взрослым новые слоги. Произносит первые лепетные слова «Ма-ма», «тя-тя», «ба-ба». Г⃰ олосом сигнализирует о биологических нуждах. Любит играть в компании других детей. 11 месяцев: у⃰ веренно, самостоятельно стоит, ходит слегка придерживаясь за опору. Делает несколько шагов без опоры. С ⃰ кладывает пирамидку из широких колец, любит играть в кубики. П ⃰ онимает первые обобщения – машинки, куклы, кубики, мячики. Показывает части своего тела. У ⃰ величивается запас лепетных слов. Р⃰ еакция торможения при слове «нельзя». Избирательно относится к разным детям. 12 месяцев: с⃰ амостоятельно ходит без поддержки. Выполняет простые поручения. П ⃰ о назначению использует расческу. Собирает пирамидку с небольшими отверстиями. Н ⃰ а картинке правильно показывает знакомые предметы и героев. П ⃰ роизносит 8 – 10 облегченных слов. Пользуется словами для коммуникации «дай», «на». Оценка психомоторного развития центильным методом. Центильный метод позволяет более точно оценить психомоторное развитие ребенка, так как он учитывает вариабельность появления тех или иных навыков. За рубежом используют в качестве скрининг – теста DDST. Ряд параметров допустимо оценивать со слов родителей. Заключение по психомоторному развитию выносится по способности ребенка выполнять задания, характерные для его возраста. При этом каждому из подуровней исследователь должен получить не менее трех выполненных и трех невыполненных заданий, ближайших к возрасту ребенка. Если он не справился с заданием, которое выполняют 90% его здоровых сверстников, то ответ расценивается как негативный, если же выполняет задание, которое доступно менее чем 25% здоровых сверстников, то ответ расценивается как ответ с «опережением». 3) Показатели нервно – психического развития детей от 1 года до 3 лет. Методы оценки нервно – психического развития детей старше года. Напомню, что выделяют 4 уровня формирования психики у детей, и первый из них – соматовегетативный, охватывающий период первых двух лет жизни ребенка. На втором году жизни ребенок переходит от неуклюжего вертикального положения к локомоторному контролю высокой степени. Учится самостоятельно ходить, спускаться и подниматься по лестнице приставным шагом, перешагивать через препятствия, бегать, пинать мяч ногой. Может собирать пирамиду из двух, затем трех, шести кубиков, сложить и разложить матрешку, уложить кубики в коробку. Начинает пользоваться карандашом и бумагой – произвольно выписывает замысловатые каракули и даже копирует вертикальные линии. Словарный запас увеличивается от 10 слов к 1 году до 300 слов к 2-м годам. Хорошо понимает смысл целых предложений. Активно подражает действиям взрослых. Требует словесно еду и питье, самостоятельно ест, частично раздевается и одевается с помощью взрослого. Психомоторный этап (3 – 6-й годы жизни): ребенок способен перешагивать через препятствия, ходить по лестнице чередующимся шагом, бегать, прыгать. Появляется способность к целенаправленным рисункам, что учитывается в определении школьной зрелости по тесту Керна – Ирасека. Резко возрастает роль второй сигнальной системы – речь становится средством познания. Возникает понимание слова «Я», может назвать полностью свое имя, возраст, пол. Начинает использовать в речи падежи и глагольные времена. Появляются многословные фразы, придаточные предложения с союзами и местоимениями, монологи. Период вопросов «Почему»? Способность к полному уходу за собой, к активной помощи взрослым по дому. Этап формирования стабильного эмоционального фона (7 – 10 лет): ребенок в состоянии выполнять сложные, координированные движения (приседать на носках с закрытыми глазами, прыгать на месте последовательно по несколько прыжков на каждой ноге одновременно вытянув руки и растопырив пальцы, стоять на линии с закрытыми глазами, поймать теннисный мячик одной рукой). Появляются стабильные эмоциональные привязанности, эстетические представления, развиваются те или иные наклонности. Начинает формироваться чувство долга, необходимости завершения начатого дела. Появляются признаки полового диморфизма и с ним специфические, эмоционально нагруженные чувства, осознание половой принадлежности и корректировка отношений с окружающими. Аффективно – идеаторный этап (с 11 – 12 лет): завершается морфологическое и функциональное созревание нервной системы. Формируются абстрактно – логические конструкции, ценностные установки, идеаторные образы. Начинается половое созревание и связанные с ним поведенческие особенности взаимоотношений со сверстниками. Формируется независимость от родителей, семьи. Ребенок психологически индивидуализируется, что вызывает кризисные реакции в семье. Методы оценки психо – моторного развития детей старше года. Эмпирический метод: к 2 годам ребенок при подъеме по ступенькам пользуется приставным, а к 3 годам - чередующимся шагом. К 4 годам появляется способность сдерживать свое движение по команде, к 5 годам – хорошая координация движений рук и ног при ходьбе. К 6 годам может подпрыгивать на месте, чередуя ноги. К 2 годам ребенок рисует каракули, к 3 способен перерисовать круг, к 4 годам – нарисовать сюжетную картинку, правильно удерживая карандаш. К 5 годам хорошо ловит подпрыгивающий мяч, к 6 годам – легко пользуется ножницами, вырезая различные фигуры. К 2 годам появляются двусловные предложения, к 3 – многословные фразы. К 4 годам четко произносит все звуки (за исключением С-З, Ш-Ч, Л, Р). К 5 годам у ребенка плавная, хорошо структурированная речь. В 1 год держит в руке ложку, в 1,5 – неплохо ест самостоятельно твердую пищу, в 2 года частично, а в 3 самостоятельно снимает и надевает одежду, в 4 года чистит зубы, умывается, в 5 лет правильно пользуется предметами домашнего обихода, в 6 лет активно поддерживает установленный порядок дома. В 3 года ролевая игра, в 4 – конструирование, в 5 лет сюжетная игра. Табличный метод: 1⃰ год 3 месяца – быстро расширяется запас понимаемых слов. Может самостоятельно есть ложкой густую пищу. Произносит отдельные слова в лепете. Повторяет заученные ранее действия: раздевает куклу, кормит ее, катает машину. Длительно ходит, наклоняется, приседает, поворачивается, пятится. 1⃰ год 6 месяцев – может обобщать предметы по существенным признакам. Использует облегченные и полные слова в сильной заинтересованности. Самостоятельно ест ложкой жидкую пищу, перешагивает препятствия приставным шагом, ориентируется в 4-х контрастных формах: шарик, кубик, кирпич, пирамидка и т.д 1⃰ год 9 месяцев – понимает несложный рассказ по картинке, отвечает на простые вопросы. Обозначает действия словами, пользуясь двусловными предложениями. Может из кубиков построить домик, ворота, скамью. Частично одевается с помощью взрослого: надевает шапку, колготки. 2⃰ года – употребляет трехсловные предложения с прилагательными и местоимениями. Подбирает по образцу и просьбе 3 – 4 контрастных цвета. Перешагивает препятствия выстой 15 – 20 см чередующимся шагом. Частично самостоятельно одевается. 2⃰ года 6 месяцев – в речи использует предложения с придаточными. Начинает задавать вопросы «Где»?, «Когда»?. Начинает пользоваться карандашом, рисунок отсутствует. Полностью сам одевается, кроме застегивания пуговиц и шнуровки обуви. Умеет самостоятельно аккуратно есть. Правильно держит ложку. Подбирает по образцу предметы основных геометрических форм и цветов. Усложняются сюжетные игры с логической последовательностью действий (кормит, купает, одевает куклу). 3⃰ года – часто использует в речи сложноподчиненные и сложносочиненные предложения. Часто задает вопросы «Почему»?, «Где»?, «Когда»?, «Зачем»?. Появляются элементы ролевой игры, элементарные рисунки, начинает лепить простые фигуры из пластилина. Правильно показывает и называет 4 основных цвета и основные геометрические фигуры. Кожа, подкожно – жировая клетчатка. 1) Кожа и ее придатки. АФО. Роль кожи и ее придатков в защите организма ребенка от воздействия неблагоприятных факторов окружающей среды. Кожа, как известно, состоит из двух слоев: эпидермиса и дермы. Эпидермис в ранней стадии внутриутробного развития состоит из одного слоя полигональных клеток, а между 5-й и 7-й неделями приобретает двухслойную структуру. Закладывается кожа на 5 неделе внутриутробного развития, на 3 месяце эпителий становится многослойным, и к концу 4-го месяца эпидермис представлен базальным слоем, шиповатым и роговым. На 3 месяце внутриутробного развития закладываются зачатки ногтей, волос и желез кожи. Кожа является индикатором возраста внутриутробного развития. Так, борозды на коже подошв появляются на 32 – 34 неделе в верхней части подошвы и идут поперечно. Около 37 недели борозды занимают 2/3 площади стопы. К 40-й неделе вся стопа исчерчена бороздами. Пушковые волосы (лануго) примерно с 20й недели покрывают все тело плода и примерно с 33 недели они начинают исчезать, сначала с лица, затем с туловища и конечностей. К 40-й неделе лануго остаются в области лопаток, а к 42 исчезают полностью. Толщина эпидермиса у новорожденных и детей раннего возраста на различных участках тела колеблется от 0,15 – 0,25 мм, в то время как у взрослого – от 0,25 – 0, 36 мм. Наибольшие особенности из всех слоев эпидермиса у детей имеют базальный, зернистый и роговой. ⃰ Базальный слой выражен хорошо и представлен двумя видами клеток: базальными и меланоцитами. Вследствие того, что в последних недостаточно вырабатывается меланина, кожа у новорожденных светлая. ⃰ Зернистый слой выражен слабо, чем объясняется значительная прозрачность кожи, а также ее розовый цвет. В клетках зернистого слоя отсутствует кератогиалин – вещество, придающее коже белую окраску. ⃰ Роговой слой тонок и, в отличие от такого у взрослых, состоит из 2 – 3 рядов ороговевших клеток, которые содержат больше воды, что создает впечатление большей толщины этого слоя. Граница между эпидермисом и дермой неровная, извилистая. Изза слабого развития разделяющей их базальной мембраны при заболеваниях эпидермис легко отделяется от дермы, чем объясняется возможное возникновение эпидермолиза – легкое образование пузырей в местах давления, на слизистых оболочках, а также при инфекциях (стрепто – и стафилодермии). Поверхность кожи новорожденного покрыта секретом с рН, близким к нейтральному – 6,3 – 5,8, но в течение первого месяца жизни величина рН снижается до 3,8, что сопровождается существенным увеличением бактерицидности кожи. Дерма новорожденных, в отличие от дермы взрослых, содержит в своем составе больше клеток (у взрослых волокнистая структура с малым числом клеточных элементов) и только к 6 годам гистологическое строение дермы приближается к таковому у взрослых, хотя коллагеновые волокна еще тонкие, а эластические слаборазвиты. Придатки кожи развиваются из первичных эпителиальных зародышевых клеток. Ногти появляются на 10 неделе внутриутробного развития и представляют собой измененный эпидермис – без участия зернистого и стекловидного слоев. Зачатки, из которых образуются волосы и сальные железы, возникают на 5 – 7-й неделе внутриутробного развития и представляют собой продукт дифференциации клеток базального слоя эпидермиса. Роль кожи и придатков. 1)Защитная роль (высокая прочность и способность выдерживать растяжение, давление и сжатие) – у детей, к сожалению, эта функция выражена слабее (высокая ранимость, инфицируемость, которые связаны с недостаточной кератинизацией рогового слоя, его тонкостью, а также незрелостью местного иммунитета. Кожа детей суше. Чем у взрослых, имеет выраженную склонность к шелушению из-за физиологического паракератоза и более слабого функционирования железистого аппарата) - объясняют появление различной «сочной» сыпи при детских инфекциях и других заболеваниях. 2)Кожа – орган дыхания, так как интенсивность кожного дыхания у детей очень велика (в 8 раз сильнее, чем у взрослого). 3)Регуляция температуры тела и водно – электролитного баланса (около 80% теплоотдачи) – у новорожденных и детей первых месяцев жизни несовершенна, что связано с большей поверхностью тела, хорошо развитой сетью сосудов, но неустоявшейся регуляцией и управлением кровотоком в коже. В связи с этим дети расположены к перегреванию и к переохлаждению. 4)Резорбционная функция кожи у детей повышена - на этом основано противопоказание к использованию некоторых веществ в мазях, кремах, пастах. 5)Кожа – орган чувств, так как в ней находятся разнообразные рецепторы, воспринимающие раздражения извне, поэтому она играет исключительную роль в процессе приспособления новорожденного к условиям внешней среды. Почти все рефлексы новорожденного вызываются прикосновением к его коже. 6) Регуляция обмена веществ: кожа является местом образования ферментов, биологически активных веществ и витамина D. Придатки кожи. 1) Потовые железы – появляются на 8 неделе, в первую очередь на ладонях и подошвах. К рождению недоразвитыми оказываются выводные протоки, с чем связано несовершенство потоотделения. Формирование выводных протоков потовых желез полностью заканчивается после 7 лет. 2) Сальные железы – полностью оформляются и начинают функционировать на 7 месяце ВУР. 3) Про лануго писал выше. Рост волос в первые 2 года замедлен, далее ускоряются. 4)Ногти у доношенного ребенка достигают окончаний дистальной фаланги и являются одним из критериев зрелости. 2) Cемиотика поражений кожи и ее придатков. Патологические изменения окраски кожи: бледность, гиперемия, цианоз, желтушность, гиперпигментация, депигментация. У только что родившегося ребенка цвет кожи цианотичный, через несколько часов формируется «физиологический катар кожи», а в первые 2-3-10 дней – физиологическая желтуха, максимум которой приходится на 7 – 10 день жизни. - Бледность может быть обусловлена изменением тонуса сосудов, снижением концентрации гемоглобина и эритроцитов в единице объема периферической крови, острым ревматизмом, хроническими заболеваниями легких, органов пищеварения, хроническими интоксикациям, кровотечениями, гипотиреозом, шоком, сердечно – сосудистыми заболеваниями (врожденные и приобретенные пороки сердца и магистральных сосудов), онкологическими заболеваниями. - Цианоз возникает при повышении в крови концентрации восстановленного гемоглобина, метгемоглобина и сульфгемоглобина (например, врожденная метгемоглобинемия, обусловленная патологичеким изменением ферментных систем эритроцитов или наличием гемоглобина М). Обструктивные процессы в дыхательных путях врожденного и приобретенного генеза (врожденная атрезия хоан, макроглоссия, кисты гортани, врожденное отсутствие хрящевых колец в трахее, врожденный стеноз трахеи; закупорка воздухоносных путей слизью, заглоточный абсцесс, двусторонний парез голосовых складок, судорожный спазм гортани, острый ларинготрахеит различного происхождения, отек гортани, инородное тело в гортани, трахее, бронхах, новообразования в гортани и трахее, острый бронхиолит, врожденное и приобретенное увеличение щитовидной железы, кисты средостения, увеличение лимфатических узлов, расположенных по ходу воздухоносных путей (туберкулез, саркоидоз, лимфогранулематоз, лимфосаркома). Снижение легочной вентиляции из-за муковисцидоза, бронхиальной астмы с хронической эмфиземой, фиброза легочной ткани в результате продуктивного воспаления или при отравлении бериллием, дыхательный дистресс синдром у новорожденных, ателектаз легких, аспирационные пневмонии, отек легких, пневмоторакс, экссудативные плевриты, эмпиема плевры. Также цианоз возможен при врожденных пороках сердца полная транспозиция магистральных сосудов, атрезия трехстворчатых клапанов с рудиментарным правым желудочком, атрезия легочной артерии при наличии дефекта межжелудочковой перегородки, атрезия аорты. - Желтушность возникает из-за повышенной концентрации билирубина в крови и сочетается с желтушным окрашиванием слизистых оболочек. (у новорожденных между 2-м и 5м днем после рождения появляется желтушное окрашивание кожи, сохраняющееся 5 – 7 дней. У недоношенных желтуха более интенсивна и держится 4 -6 недель; если желтуха у новорожденного длится более 14 дней необходимо выяснять причину такого состояния, возможно имеет место врожденное нарушение функции печени – врожденная негемолитическая желтуха типа Криглера – Найяра, хроническя идиопатиеческая желтуха Дабина – Джонсона). Желтуха наблюдается при инфекционном гепатите, инфекционном мононуклеозе, при сифилитическом поражении печени, лептоспирозе, сепсисе, токсоплазмозе, амебиазе, циррозе печени, при отравлениях. Обязательным проявлением желтухи сопровождаются обструктивные процессы в желчных ходах. Развитие желтухи у детей первых часов и дней жизни характерно для врожденной атрезии внепеченочных протоков и внутрипеченочных желчных ходов. - Гиперемия бывает физиологическая и патологическая. Последняя возникает при лихорадке, системной красной волчанке, атопическом дерматите. - Пигментация может сопровождать такие заболевания как хронические гемолитические и гипопластические анемии, при ревматоидном артрите, дерматомиозите, СКВ и склеродермии, болезни Аддисона (хроническая недостаточность коры надпочечников) – характеризуется появлением коричневых пятен на коже, особенно в области половых органов, шеи, сосков, белой линии живота. После некоторых инфекционных экзантем (корь) на коже туловища, там где сыпь была наиболее интенсивной, появляются множественные темные пятна различной величины. - Сыпи бывают гиперемические (пятно, розеола, крупнопятнистая, эритема), геморрагические (петехии, пурпура, экхимозы), пигментные (родимые пятна – невусы). Также сыпи делят на инфекционные (везикулопустулез, эпидермическая пузырчатка, эксфолиативный дерматит Риттера) и неинфекционные (аллергические при атопическом дерматите, потнице, опрелости; склерема и склеродерма). Первичные элементы сыпи делятся на полостные (пузырек, пузырь, гнойничок) и бесполостные (пятно, папула, узел, волдырь, бугорок). Морфологические элементы кожи можно разделить на первичные (пятно, папула, бугорок, узел, волдырь, пузырь, пузырек, гнойничок) и вторичные (чешуйка, рубец, корочка, язва, эрозия, гиперпигментация, депигментация, лихенификация, атрофия). Также сыпи делят на кожные (экзантемы) и сыпи на слизистых – энантемы. - Пятно – изменение цвета ограниченного участка кожи, не возвышается над кожей. - Геморрагия – разновидность пятна, возникающая при кровоизлиянии в кожу в результате деструкции сосудов. Точечные кровоизлияния – петехии, множественные геморрагии – пурпура (они свидетельствуют о нарушениях в тромбоцитарном звене гемостаза). Кровоизлияния неправильной формы более 5 мм называются экхимозами. - Папула – элемент сыпи, возвышающийся над уровнем кожи. - Бугорок – образуются в результате скопления в дерме специфического воспалительного инфильтрата. Наиболее характерны для лейшманиоза кожного, лепры, туберкулеза, третичного сифилиса и позднего врожденного сифилиса. - Узел – бесполостное глубокое уходящее в глубь кожи уплотнение, часто выступающее над уровнем кожи. Образуется в результате скопления инфильтрата в ПЖК. - Волдырь – островоспалительный, несколько возвышающийся над уровнем кожи бесполостной элемент сыпи. Возникает в результате ограниченного отека сосочкового слоя кожи и одновременно расширения капилляров. Характерно для аллергических заболеваний. - Пузырек – полостной элемент, представляет собой отслойку эпидермиса, заполненную прозрачным, мутным или кровянистым содержимым. Могут ссыхаться и давать корочку. Характерны для герпетической и энтеровирусной инфекции, эризепилоида и ящура. В случае скопления в пузырьке большого количества лейкоцитов формируется гнойничок – пустула. - Пузырь – полостной элемент до 5 см диаметром, расположенный в верхних слоях эпидермиса и под эпидермисом. Содержимое может быть серозным, кровянистым, гнойным. Наблюдается при буллезной форме рожи, иногда при ветряной оспе, термических ожогах. Вторичные элементы сыпи формируются в результате эволюции первичных элементов сыпи - Гиперпигментация – изменение окраски кожи в результате увеличения содержания в ней меланина или гемосидерина. - Депигментация - Чешуйка - Эрозия (в результате вскрытия пузырька, пузыря, гнойничка, мацерации кожи) - Язва – глубокий дефект кожи, достигающий дермы, ПЖК, фасции, мышц, костей. Возникает в результате распада бугорка, узла). - Ссадина – нарушение целостности кожи, возникающее в результате расчесов, царапин, поврежедений. - Трещины, надрывы – линейное повреждение кожи в виде ее разрыва, возникающее в результате чрезмерной сухости из-за потери эластичности при воспалительной инфильтрации или перерастяжении кожи. - Корка - Рубец – возникает на месте язв. - Лихенификация – очаг усиленного рисунка кожи, сопровождающийся ее уплотнением и утолщением, гиперпигментацией, сухостью. Семиотика поражений придатков кожи. 1) Поражение ногтей: грибком (ногти мутные, ломкие, с трещинами и ямками); также ногти могут поражаться при заболеваниях органов дыхания и нервно-трофических нарушениях (симптом «часовых стекол» - активация на фоне гипоксии развития соединительной ткани при длительных заболеваниях сердечно-сосудистой и дыхательной систем; симптом «желтых ногтей» - возникает в результате перенесенных заболеваний дыхательных путей: рост ногтей замедляется, появляется их желтое окрашивание и поперечная исчерченность). Лейконихия – появление внутри ногтя белых пятен или линий в результате травм или дистрофии при тяжелых хронических соматических заболеваниях. Койлонихии - ложкообразные вдавления ногтей, сочетающиеся с их исчерченностью при дефиците железа иди хрома. Онихогрифоз – когтистые ногти. 2) Поражение волос: общее облысение (алопеция) может быть врожденным или возникать при нарушениях питания, анемиях, хронических интоксикациях, гиповитаминозах, отравлениях, гипотиреозе. Очаговое облысение возникает при сифилисе, грибковом поражении волос. Выраженное облысение затылка у детей 1-го полугодия жизни наблюдают при рахите, перинатальной энцефалопатии. Гипертрихоз может быть обусловлен генетически или связан с такими заболеваниями, как туберкулез, ювенильный ревматоидный артрит, неспецифический язвенный колит). Чрезмерное оволосение у девочек с ростом волос на лице (гирсутизм) возникает при эндокринопатиях, связанных с гиперандрогенией. Редкие, сухие, жесткие волосы на голове – важный диагностический признак гипотиреоза. Тусклый цвет волос, их сухость и расщепление на концах могут быть проявлением дистрофии, дефицита витаминов и микроэлементов. 3) Подкожно-жировая клетчатка. АФО. Роль ПЖК в обеспечении обменных процессов и защиты организма ребенка. Понятие эйтрофии и нормотрофии. До 14 недели внутриутробного развития на месте будущей жировой ткани обнаруживаются только островки рыхлой соединительной ткани из аморфного основного вещества и волокон. Образование жировой ткани начинается с 14 – 20 недели внутриутробного развития на ограниченных участках головы и шеи, затем она формируется на туловище и позднее на верхних и нижних конечностях (начало формирования жировой ткани отмечается после достижения плодом массы 125 г, а полное завершение ее клеточной дифференцировки и зон распространения происходит уже при массе плода 625 г – 2 триместр беременности является критическим периодом формирования жировой ткани). У новорожденных и грудных детей ПЖК отличается рядом особенностей: - адипоциты мелкие и имеют ядра, со временем жировые клетки увеличиваются, а ядра наоборот уменьшаются. - отношение ПЖК у детей 1 года к массе тела относительно больше, чем у взрослых, что объясняет округлые формы тела детей. - в грудной и брюшной полости, в забрюшинном пространстве скопления жировой клетчатки почти отсутствуют; они появляются только к 5 – 7 годам и в основном в период полового созревания – этим объясняется легкая смещаемость внутренних органов. - сохранение в ПЖК участков ткани эмбрионального характера, обладающей как жиронакапливающей, так и кровеобразующей функцией. - наличие скоплений бурой жировой ткани, которая интенсивно дифференцируется и накапливается, начиная с 13-й недели внутриутробного развития. Клетки бурой жировой ткани имеют много жировых вакуолей, митохондрий и отличаются малыми размерами. Наибольшие скопления находятся в заднешейной области, вокруг щитовидной и вилочковой желез, в подмышечной области, супраилеоцекальной зоне и вокруг почек. Основной функцией бурой жировой ткани является так называемый несократительный термогенез. К рождению ПЖК более развита на лице, конечностях, груди, спине (в этих областях жировой слой достигает максимального развития к 6-й неделе, на животе – 4 – 6-му месяцу. Роль ПЖК. 1) Защитная (жировые футляры вокруг внутренних органов). 2) Стабилизация положения внутренних органов, сосудов и нервных стволов. 3) Теплоизоляционная в купе с термогенезом. 4)Поддержание постоянной температуры тела вместе с сосудами кожи и потовыми железами. 5) Энергетическая. Эйтрофия (Г.Н Сперанский, А.Ф. Тур) характеризуется: - оптимальными темпами физического развития, адекватным возрасту психомоторным развитием. - наличием чистой, розовой кожи без признаков гиповитаминоза. - хорошим тургором тканей и тонусом мышц. - соответствующим возрасту развитием скелета, отсутствием признаков рахита. - отсутствием патологических изменений внутренних органов (по данным физикального, лабораторного и инструментального обследования). - хорошей резистентностью организма (редкие заболевания в анамнезе). Нормотрофия – как и эйтрофия, распространяется на детей до 1го года жизни, но предусматривает состояние, при котором нарастание длины и массы тела не выходит за рамки физиологических соотношений (состояние нормального питания ребенка грудного возраста). 4) Семиотика поражения ПЖК. Отеки – избыточное накопление жидкости в тканях и серозных полостях организма. Наблюдаются при нарушении механизмов, регулирующих водно-солевой обмен (активация РААС, снижение онкотического давления плазмы, нарушение сосудистой проницаемости). Снижение онкотического давления плазмы наблюдается при гипопротеинемии, которая может быть следствием недостаточного поступления белка в организм (недостаточное и несбалансированное питание), нарушения пищеварения и всасывания продуктов питания (синдром мальабсорции), нарушения синтеза альбумина (заболевания печени), а также потери белков с мочой (при поражении нефрона) и через кишечник. Также отеки наблюдаются при заболеваниях сердца (ХСН). Склередема – особый вид отека, сопровождающийся выраженным его уплотнением. Отмечается у недоношенных и ослабленных детей в первые 3 – 4 дня жизни. Вначале на ограниченном участке появляется припухлость, кожа бледная, затем плотная на ощупь, при надавливании на нее остается ямка. Развитию склередемы способствуют охлаждение, истощение, обезвоживание, нарушение обмена веществ. Склерема – очень тяжелое заболевание, характеризующееся значительным диффузным уплотнением кожи и ПЖК. На коже голеней, лица и бедер, затем на ягодицах появляются участки бледности и синюшно-красного оттенка. Процесс может распространяться на всю поверхность тела, за исключением ладоней, стоп и половых органов. Кожа холодная, сухая, не собирается в складку, на месте надавливания ямок не остается. Движения резко ограничены, состояние ребенка тяжелое, температура тела снижена до 35 градусов, аппетита нет, частота пульса и дыхания снижены. Липоматоз – множественное отложение жира в виде диффузного или опухолевидного разрастания жировой ткани, обусловленное нарушением обмена веществ. Костно – мышечная система. 1) Костная ткань. АФО. Этапы перемоделирования костной ткани. Форма черепа в норме и при патологии. Роднички, сроки закрытия, их характеристика в норме и при патологии. Возрастные изменения формы грудной клетки. ⃰ ормирование скелета внутриутробно начинается на 5 – 8-й Ф неделе гестации (позднее, чем формирование других органов и систем), а окончательная структура кости формируется уже после рождения. Кости туловища и конечностей в своем развитии проходят три стадии: перепончатую, хрящевую и костную (кости свода черепа, лицевые и диафизы ключиц, нижняя челюсть формируются, минуя хрящевую стадию). Первые ядра окостенения появляются уже внутриутробно (к моменту рождения диафизы трубчатых костей уже представлены костью). Окостенение эпифизов начинается либо непосредственно перед рождением, либо уже после (большинство эпифизов, все губчатые кости кисти и часть губчатых костей стопы состоят только из хрящевой ткани). К рождению отмечаются точки окостенения в центральных участках смежных эпифизов бедренной и большеберцовой костей, таранной, пяточной и кубовидных костях, в телах всех позвонков и их дугах. Этапы перемоделирования костной ткани: - 1 этап представляет собой интенсивный анаболический процесс, в течение которого создается белковая основа костной ткани – матрикс, представленный на 90 – 95% коллагеном. Для этого процесса необходимо нормальное обеспечение ребенка белком, витаминами А, К, С, группы В. Гормонами, регулирующими процесс образования матрикса, являются тироксин, инсулиноподобные факторы роста, активированные гормоном роста гипофиза, инсулин, а в более поздние периоды роста – андрогены. - 2 этап: происходит формирование центров кристаллизации гидроксиапатита с последующей минерализацией остеоида. Для этого этапа важно обеспечение организма кальцием, фосфором и другими микроэлементами, а также витамином D. Гормонамимодуляторами этой фазы являются паратгормон, обеспечивающий приток кальция, и тирокальцитонин щитовидной железы, регулирующий его переход в костный матрикс. - 3 этап: процессы перемоделирования и постоянного самообновления кости, которые регулируются паращитовидными железами и зависят от обеспеченности нутриентами и витаминами с ведущим значением витамина D. ⃰ остная ткань детей содержит большое количество воды и К органических веществ и меньше – минеральных веществ ( у плода и новорожденного костная ткань имеет волокнистопучковое строение, к 3 – 4 годам пластинчатое; процессы образования и рассасывания костей происходят более энергично, быстрая регенерация после переломов; более толстая надкостница, особенно ее внутренний слой, что обусловливает высокую частоту поднадкостничных переломов по типу зеленой ветки; кости у ребенка податливы, эластичны при давлении и сгибании, имеют меньшую хрупкость). Для поддержания гомеостаза костная ткань служит источником микроэлементов и подвергается резорбции. Рост костей происходит благодаря хорошему их кровоснабжению (за счет хрящевой ткани, которая расположена между окостеневшим эпифизом и метафизом; замещение эпифизарной пластинки костной ткани завершается в 16 – 24 года, эпифизы срастаются с диафизами и рост кости в длину прекращается; рост костей в толщину происходит за счет надкостницы). Трубчатые кости заполнены красным костным мозгом; в метафизарных зонах роста костей имеются очень богатое кровообращение и замедленный ток крови в результате чего в этих местах у детей первого года жизни нередко возникает метафизарный остеомиелит; в 2 – 3 года остеомиелит чаще бывает эпифизарным. Закладка суставов начинается на 4 – 6-й неделе внутриутробного развития между хрящевыми концами будущих костей, когда уплотняется мезенхима, которая, рассасываясь, образует щель – полость будущего сустава, а сливаясь с надхрящницей, дает начало суставной капсуле, которая у новорожденных туго натянута, большинство связок еще не сформировано (наиболее активно развитие суставов и связок происходит в возрасте до 2 – 3 лет в связи с нарастанием двигательной активности. Окончательное формирование суставных поверхностей, капсул и связок завершается к 13 – 16 годам. Череп. Свод черепа первоначально представлен в форме перепончатого образования, покрывающего сверху головной мозг, а затем, минуя стадию хряща, постепенно замещается костной тканью (это время характеризуется появлением костных ядер, возникающих в виде островков в той или иной кости – 2 – 3 месяц ВУР; затем эти островки сливаются между собой, но к моменту рождения между костями остаются участки перепончатого черепа в виде узких полос и более широких пространств – родничков). На черепе новорожденного различают 6 родничков: два парных и два непарных. - передний большой родничок имеет форму ромба, сохраняется до 2 лет и к концу 2-го года окостеневает. - задний родничок имеет треугольную форму, располагается у места присоединения сагиттального шва к лямбдовидному. Окостеневает в начале первого года жизни. - парный клиновидный родничок залегает в переднем отделе боковых поверхностей черепа, между лобной и теменной костями спереди и сверху и большим крылом клиновидной кости и чешуйчатой частью височной кости снизу. Закрывается вскоре после рождения, иногда к концу ВУР. - сосцевидный родничок расположен позади клиновидного, у места соединения затылочной чешуи, теменной кости и сосцевидного отростка височной кости, окостеневает также, как и клиновидный. Патологические формы черепа обычно развиваются вследствие перенесенного рахита, при врожденном сифилисе, патологической ломкости костей. У новорожденных деформация черепа может быть связана с родовой травмой и выражаться черепицеобразным наложением костей друг на друга, вдавлением или выпячиванием в результате поднадкостничного кровоизлияния, мозговой грыжи. В связи со значительными изменениями черепа во время родов и сразу после рождения судить об окончательной форме черепа ранее 3 – 6 месяцев нецелесообразно. К основным патологическим формам черепа относят следующие: - скафоцефалия (ладьевидный череп) – килевидная форма в результате раннего окостенения стреловидного шва. - тригоноцефалия (треугольный череп) – формируется в результате первичной гипоплазии лобной части мозга или преждевременного заращения лобного шва, на месте которого пальпируется лобный гребешок. - плагиоцефалия (косой череп) – асимметрия из-за одностороннего преждевременного заращения затылочного или коронарного шва. Чаще формируется при укладывании ребенка на один бок. - акроцефалия (башенный череп) – коническая форма головы в связи с преждевременным заращением венечного и лямбдовидного швов, при этом череп дольше растет вверх в области большого родничка. Позвонки и позвоночный столб. Изначально закладывается 38 позвонков из клеток мезенхимы, окружающих хорду и нервную трубку. У новорожденного столб состоит из 33 – 34 позвонков. Окостенение позвонков начинается на 8-й неделе ВУР (в конце 2-го месяца ВУР позвонки имеют два ядра окостенения в дуге и одно в теле). В течение первого года жизни ядра дуги позвонков срастаются, а в возрасте 3 – 6 лет происходит сращение ядер дуги с ядром тела позвонка. Позвоночный столб первые 2 года интенсивно растет, до 16 лет происходит замедление роста и после 16 снова активный рост. Позвоночник новорожденного лишен физиологических изгибов и по мере развития двигательных умений развиваются и изгибы позвоночника. Шейный изгиб формируется после того, как ребенок учится держать голову, грудной изгиб устанавливается в 6 – 7 месяцев, когда ребенок начинает сидеть, но окончательно он закрепляется только в 6 – 7 лет. Поясничный лордоз становится заметным в 9 – 12 месяцев, а окончательно формируется в школьные годы. Грудная клетка, ребра и грудина. Грудная клетка новорожденного широкая и короткая, имеет форму цилиндра или усеченного конуса. Ребра расположены горизонтально, под прямым углом к позвоночнику в положении вдоха (это ограничивает ее подвижность и затрудняет расправление легких). Когда ребенок начинает ходить происходить физиологическое опущение ребер, растет поперечный диаметр. К 3 годам передне-задний и поперечный размеры грудной клетки уравниваются, угол наклона ребер увеличивается, реберное дыхание становится эффективным. К школьному возрасту грудная клетка уплощается, в зависимости от типа телосложения начинает формироваться одна из ее форм: коническая, плоская или цилиндрическая. К 12 годам грудная клетка приходит в состояние максимального выдоха и только к 17 – 20 годам грудная клетка приобретает окончательную форму. Мезенхимальная ткань, а позже хрящевая, располагаясь между мышечными сегментами, формирует ребра. Передние концы 9 верхних хрящевых ребер расширяются и на каждой стороне сливаются в хрящевые полоски, в дальнейшем образуя рукоятку, тело и мечевидный отросток грудины. Окостенение ребер начинается с 2-го месяца внутриутробного развития, перихондрально, а несколько позже энхондрально. У новорожденного грудина состоит из 4 – 5 отдельных костей, соединенных между собой прослойками хрящевой ткани. В возрасте 17 – 18 лет начинается их сращение и полное окостенение грудины заканчивается к 30 – 35 годам. Точка окостенения в головке ребра появляется в 15 – 25 лет, а срастается с телом головка в 18 – 25 лет. - нормостеническая грудная клетка: переднее-задние размеры находятся в правильном соотношении с боковыми, над - и подключичные ямки умеренно выражены, ребра в боковых отделах имеют умеренно косое направление, лопатки неплотно прилегают к грудной клетке, эпигастральный угол прямой. - астенический тип: грудная клетка удлинена за счет уменьшения передне-заднего и бокового размеров, над – и подключичные ямки западают, ребра приобретают более вертикальное положение, лопатки отстают от грудной клетки, мышцы плечевого пояса развиты слабо, эпигастральный угол острый. - гиперстенический тип: грудная клетка укорочена, переднезадние размеры приближаются к боковым, надключичные ямки сглажены, ребра приобретают горизонтальное положение, лопатки плотно прилегают к грудной клетке, эпигастральный угол тупой. Тазовая кость. Развивается из трех первичных точек окостенения и нескольких добавочных точек. Первичные точки окостенения образуют подвздошную кость (3 месяц ВУР), седалищную (4 месяц ВУР) и лобковую (5 месяц ВУР). В области ацетабулюм все три кости соединяются хрящевыми прослойками, в которых появляются в возрасте 16 – 18 лет добавочные точки окостенения, сращение которых происходит в возрасте 20 – 25 лет. Кости таза у детей относительно малы, форма таза напоминает воронку. Наиболее интенсивно кости таза растут в первые 6 лет жизни, а у девочек дополнительно в пубертатном периоде. Отличия таза мальчиков от таза девочек становятся заметными в возрасте уже 9 лет (таз мальчиков более высокий и узкий). Изменение формы таза происходит под действием веса тела, органов брюшной полости, под воздействием мышц и влиянием половых гормонов. АФО развития зубов. Закладка и образование зубных зачатков начинается на 6 – 7 неделе ВУР с погружения эпителия ротовой полости в подлежащую мезенхиму в виде зубной пластинки с мелкими эпителиальными выпячиваниями -зачатками молочных зубов (10 снизу и столько же сверху). На 17 – 20 неделе клетки зубной пластинки формируют второй эпителиальный зачаток, располагающийся позади зачатка молочного зуба, из которого будет развиваться постоянный зуб. С 18 недели начинается минерализация зубных фолликулов. Началу прорезывания зубов предшествует слюнотечение. Молочные зубы начинают прорезываться с 6 – 7 месяцев жизни и длится до 2 – 2,5 лет жизни ребенка. 2) Определение костного возраста, его значение. Костный возраст является общепринятым и достоверным критерием степени биологического развития как в пренатальный период жизни, так и во все последующие периоды постнатального онтогенеза. Его основным показателем является стадия оссификации скелета, свойственная данному хронологическому возрасту, а также срокам синостозирования (слиянию эпифизов с метафизами). В качестве модели для изучения процессов оссификации предложена кисть левой руки (при помощи рентгена). Сроки появления рентгенологических признаков центров оссификации костей запястья: - головчатая кость (2 – 3 месяца) - крючковидная (2 – 3 месяца) - трехгранная ( 1 год 9 месяцев – 2 года 6 месяцев) - полулунная (2 г 10 мес – 3 г 6 мес) - многоугольная (3г. 6 мес. – 5 лет 6 мес) - трапециевидная (3 года 7 мес – 5 лет 9 мес) - ладьевидная (4 года 3 мес – 5 лет 6 мес) - гороховидная (10 лет 6 мес – 11 лет) ⃰ здорового новорожденного диафизы трубчатых костей, У дистальный эпифиз берцовой и проксимальный эпифиз малоберцовой кости уже представлены костной тканью, в то время как подавляющее большинство эпифизов, все губчатые кости кисти и часть губчатых костей стопы состоят их хрящевой ткани. ⃰В оценке биологической зрелости костной ткани у ребенка 1-го года жизни большое значение имеет состояние швов и родничков черепа. Стреловидный, венечный и затылочный швы начинают закрываться с 3 – 4 месячного возраста. Задний, или малый родничок, открыт у 25% новорожденных и закрывается не позднее 4 – 8 недели жизни. Передний родничок имеет размеры 3х3см до 1,5х2 см и закрывается к 9 – 18 месяцам жизни. 3) Семиотика поражения костной ткани. Разбор семиотических проявлений поражения костной системы целесообразно проводить в порядке проведения осмотра. ⃰При осмотре черепа обращают внимание на его размеры и форму, которые были описаны выше; оценивают состояние швов и родничков (их размеры, форму, напряжение, состояние костного края родничков; оценивают возраст их закрытия; измеряют сантиметровой лентой окружность головы и, зная норму в тои или ином возрасте, делают вывод о макроцефалии или микроцефалии). ⃰Далее производят осмотр грудной клетки в результате чего делают вывод о форме ее (килеобразная, бочкообразная, паралитическая, отмечают наличие или отсутствие сердечного горба, его степень; измеряют окружность грудной клетки). При пальпации грудной клетки отмечают наличие или отсутствие болезненности по ходу межреберий и ребер, определяют симптом рахитических четок) ⃰Производится оценка осанки для выявления ее нарушений, таких как сутулость ( увеличение грудного кифоза с одновременным уменьшением поясничного лордоза), круглая спина (значительное увеличение грудного кифоза и отсутствие поясничного лордоза), кругловогнутая спина (увеличение всех физиологических изгибов позвоночника), плоская спина (уменьшение всех физиологических изгибов, в первую очередь поясничного лордоза, и уменьшение угла наклона таза), плосковогнутая спина (уменьшение грудного кифоза при нормальном или увеличенном поясничном лордозе) ⃰Определяют наличие искривлений позвоночника – отклонение его во фронтальной плоскости, сопровождающееся нарушением соотношения позвонков относительно друг друга (сколиоз), который может приводить к значимым изменениям не только со стороны костно – мышечной системы, но и со стороны внутренних органов. ⃰При осмотре конечностей определяют их форму (нормальная, варусная, вальгусная), оценивают симметричность плеч, треугольников талии (просвет между внутренней поверхностью опущенных рук и туловищем с вершиной на уровне талии), делают заключение о симметричности бедер. При осмотре сбоку определяют выступание лопаток, при осмотре со спины определяют симметричность углов лопаток, ось пяток (вальгусная или нет). При пальпации костей конечностей можно определить их болезненность, деформация и утолщения. Можно определить утолщения в области эпифизов лучевой кости «браслеты». При пальпации в области диафизов фаланг пальцев можно обнаружить утолщения («нити жемчуга»). Также целесообразно провести плантографию. «Конская стопа» - стопа с подъемом пятки и опущением переднего отдела, развивается вследствие контрактуры ахиллова сухожилия. Возможны варусная и вальгусная деформация стопы. Обязательно обращают внимание на характер походки ребенка. - анталгическая походка: быстрый перенос массы тела с больной ноги на здоровую при поражении нижнего отдела позвоночника или суставов ноги. При болезненности в области пятки ребенок встает на носок, при поражении середины стопы – на латеральную поверхность. Поражение передних отделов стопы сопровождается наклоном вперед, укорочением шага. - «утиная походка» - формируется при двустороннем поражении тазобедренного сустава. ⃰Далее производят обследование суставов путем осмотра, пальпации и измерения их. При осмотре выясняют форму суставов и ее изменения. При пальпации определяют болезненность суставов, производят оценку пассивных движений в суставах и активных движений (угломером измеряют амплитуду движений в суставе). ⃰Исследование подвижности позвоночника производят по 4 направлениям: вперед, назад, влево и вправо. В норме при наклоне вперед и разогнутых коленях ребенок должен достать пол кончиками пальцев, если это не удается, фиксируют расстояние от кончика среднего пальца до пола. Также можно произвести пробу Шобера (находят проекцию остистого отростка пятого поясничного позвонка и отмечают ее точкой, затем от нее на расстоянии 6 – 10 см ставят еще одну точку, после чего ребенок делает наклон вперед, и расстояние между отмеченными точками измеряют снова уже в положении наклона на 50%. При нормальной подвижности поясничного отдела оно должно возрасти. Равномерное ограничение подвижности во всех направлениях свойственно началу анкилозирующего спондилита, избирательное ограничение в одном – двух направлениях – признак спондилодисплазии. Способность положить ладони на пол при наклоне вперед расценивается как повышение подвижности позвоночника. 4) Синдромы поражения костной ткани. Синдром остеоидной гиперплазии и остеомаляции, их клиническое значение. К синдромам поражения костной ткани относят суставной синдром, синдром остеоидной гиперплазии и остеомаляции. ⃰ уставной синдром – синдром, включающий в себя признаки С поражения сустава (боль в области сустава или при движении, по механизму возникновения выделяют механические и воспалительные боли; припухлость в области сустава, возникающая за счет выпота в его полость в результате поражения синовиальной оболочки или отека мягких тканей, может носить приходящий характер и называется дефигурацией; стойкое изменение формы сустава за счет костных разрастаний, деструкции концевых отделов костей, повреждении связочного аппарата называется деформацией; ограничение функции сустава при его пассивных или активных движениях в результате патологического процесса носит название анкилоза; повышение температуры кожи над суставом и ее гиперемия). ⃰ индром остеомаляции – размягчение костной ткани. С Характеризуется следующими симптомами (размягчение краев родничка, деформация черепа в виде уплощения затылочной кости, краниотабес – размягчение чешуи затылочной кости, Ообразная или Х-образная деформация нижних конечностей, ладьевидная форма грудной клетки, Гаррисонова борозда – видимое вдавление грудной клетки по линии прикрепления диафрагмы) Причины остеомаляции: сниженная концентрация фосфора и кальция во внеклеточной жидкости в результате недостаточности поступления витамина D с пищей, нарушения его всасывания в кишечнике, заболеваний печени и почек, приводящих к нарушению метаболизма витамина D, а также в результате приема некоторых медикаментов, например, глюкокортикоидов). ⃰ индром остеоидной гиперплазии – увеличение лобных бугров С («олимпийский лоб»), увеличение теменных бугров и формирование ягодицеобразного черепа, утолщения в месте перехода костной ткани в хрящевую: на ребрах симптом «четок», в области запястий – симптом «браслетов» и в области межфаланговых суставов пальцев кисти – симптом «нитей жемчуга». Классический синдром проявляется целым симптомокомплексом, в который помимо вышеназванных симптомов входят задержка физического развития, деформация черепа и грудной клетки (включая развернутую апертуру, гипотония мышц передней брюшной стенки, искривлением конечностей, плоскостопием. 5) Врожденные и приобретенные деформации грудной клетки, конечностей и позвоночника. ⃰ врожденных деформациях грудной клетки я писал выше, здесь О отмечу только приобретенные деформации грудной клетки, в которые включают искривления грудины и/или ребер, возникшие в результате каких-либо внешних воздействий по типу травм, воспалительных заболеваний, оперативных вмешательств (осложнения после торакопластики по поводу той или иной врожденной деформации, кардилогических вмешательств, резекции легкого). Деформации грудной клетки могут быть следствием перенесенных гнойных заболеваний органов грудной полости или грудной стенки (как правило это запущенные воспалительные процессы, вызванные патогенными для человека микроорганизмами; при этом на пораженной стороне отмечается резкое уменьшение окружности грудной клетки, сужение межреберных промежутков и сколиотическое искривление грудного отдела позвоночника. ⃰В раннем возрасте в роли этиологического фактора также может выступать рахит (при этом удлиняется передне – задний размер грудной клетки, нижняя часть ее вытягивается, а грудина выступает вперед в виде киля. ⃰С изменением состава костей в результате вымывания из них кальция связана такая патология, как сирингомиелия, которая обусловливает формирование ладьевидной грудной клетки. Кости в этом случае становятся менее жесткими и довольно легко подвергаются деформации – у больных в верхней и средне третьей части грудины образуется вдавление. Не стоит забывать и о сколиозе, который также ведет к изменению формы грудной клетки. Врожденные и приобретенные деформации конечностей. Выделяют врожденные ампутации (эктромелия, гемимелия) – полное или частичное отсутствие конечностей, частичное недоразвитие дистальных отделов конечностей или проксимальных частей. Выделяют так называемые амниотические перетяжки – врожденные деформации конечностей в виде поперечных борозд различной глубины, возникшие вследствие сдавления тяжами амниона. Могут встречаться на различном уровне, наиболее частой локализацией является область пальцев кистей и стоп. Также к деформациям приводит нарушение роста конечностей – укорочение или избыточный рост пропорционально всей конечности или ее сегмента. Существуют врожденные ложные суставы – проявляются грубой деформацией конечности, наличием патологической подвижности и нарушением функции. Врожденная косорукость – тяжелая деформация верхних конечностей, характеризующаяся прочным развитием связок и сухожилий мышц кисти и предплечья. Кроме того эта патология может быть связана с отсутствием или недоразвитием дистального отдела лучевой кости и искривлением локтевой кости. Врожденный синостоз костей предплечья – редкий порок развития, характеризующийся костным сращением или плотным фиброзным соединением обеих костей предплечья в проксимальном отделе. При этой патологии ребенок не может произвести ротационные движения, без которых невозможно выполнить естественных для человека движений, необходимых для обслуживания себя и контакта с окружающими предметами. Врожденный вывих лучевой кости – недоразвитая головка луча может быть вывихнута кзади или кпереди, рука согнута в локтевом суставе, ограничены сгибание и супинация. Хронический подвывих кисти – характеризуется смещением кисти кнутри и в сторону локтевой или лучевой кости. Врожденные и приобретенные деформации позвоночника – это деформации, определяющиеся аномалиями развития позвоночника, видом и их локализацией. - Врожденные деформации позвоночника разделяются на три вида пороков, каждый из которых подразделяется на формы пороков. Нарушение формирования позвонков (нейтральные – аплазия половины дуги, гипоплазия тела и дуги; сколиозогенные – аплазия половины тела и дуги, так называемый боковой полупозвонок; кифозогенные – задние полупозвонки). Нарушение слияния позвонков (симметричное нарушение слияния позвонка, отсутствие слияния дуги). Нарушение сегментации позвонков и ребер. - Приобретенные деформации позвоночника (сколиоз, кифоз, кифосколиоз) в основном классифицируются по локализации и степени. По локализации (шейногрудные, грудные, грудопоясничные, поясничные, поясничнокрестцовые). По степни деформации (первой, второй, третьей и четвертой степени). 6) Мышечная ткань. АФО мышечной системы. ⃰ ышечная система начинает закладываться уже с 5-ой недели М ВУР. До 8 недели ВУР будущие мышцы представлены только синцитием из премиобластов, с 10-ой по 20-ую недели это уже первоначальные волокна – муотубы, а с 18-ой по 26-ую неделю – зрелые миоциты, способные выполнять свои функции. Параллельно развивается неврологическое обеспечение, и уже в 11 – 14 недель можно говорить о сформированных спинальных рефлекторных дугах. Первыми развиваются медленные мышечные волокна, в скоплениях клеток которых содержится гораздо больше кровеносных капилляров на 1 грамм мышечной ткани, больше миоглобина и выше активность ферментов аэробного окисления. Медленные волокна развиваются первыми потому, что они обеспечивают поддержание внутриутробной позы плода, который тем самым занимает минимальный объем в полости матки. ⃰Масса мышц по отношению к массе тела у детей значительно меньше, чем у взрослых (у новорожденного она составляет 23,3%, у ребенка 8-ми лет – уже 27, 7%, 15 лет – 32,6%, а у взрослого – 44,2%). Общий прирост мышечной ткани в процессе постнатального развития 37 кратен, в то время как масса скелета увеличивается только в 27 раз. Ни одна другая ткань не дает такого прироста после рождения, поэтому даже в чисто количественном отношении рост и развитие ребенка прежде всего выражаются и внешне представляются как мышечное или телесно – мышечное развитие. ⃰Распределение мышечной ткани новорожденного отличается от такового у детей других возрастных групп и взрослых. Основная ее масса приходится на мышцы туловища, в то время как в другие периоды – на мышцы конечностей. Особенностью мышц новорожденных является повышенный тонус сгибателей. ⃰С возрастом изменяется гистологическая структура мышечной ткани: происходит утолщение миофибрилл, а параллельно с ростом миофибрилл идет формирование соединительно-тканного каркаса мышц – эндомизия и перимизия, которые достигают окончательной степени дифференцировки к 8 – 10 годам. ⃰Рецепторный аппарат мышц сформирован уже к рождению ребенка. Веретена-проприорецепторы активно функционируют еще во ВУР, в последующие годы происходит только их перераспределение – они концентрируются в тех участках, которые испытывают наибольшее растяжение. Двигательные нервные окончания, появляясь еще на ранних этапах ВУР, к моменту рождения построены по эмбриональному типу. В первые месяцы и годы жизни продолжается увеличение количества терминальных ветвлений и площади нервных окончаний. В функциональном отношении мышцы ребенка имеют ряд особенностей: - повышенная чувствительность к ацетилхолину. - значительное снижение чувствительности к электрическому току. - во ВУР мышцы отличаются низкой возбудимостью и производят лишь 3 – 4 сокращения в секунду. С возрастом число сокращений доходит до 60 – 80 в секунду. Постепенно формируется тетанус. Биохимический состав мышц у детей: - содержание миофибриллярных белков мышечной ткани новорожденных в 2 раза меньше их содержания у детей старшего возраста и у взрослых. - наличие фетальной формы миоглобина, обладающей сниженной АТФ-азной и относительно высокой холинэстеразной активностью. По мере роста эти особенности сглаживаются, а фетальный миоглобин исчезает. - закономерно увеличивается содержание саркоплазматических белков и уменьшается с возрастом количество гликогена, молочной кислоты и нуклеиновых кислот относительно массы мышечной ткани. Существенно снижается и содержание воды. Развитие мышц идет неравномерно: сначала развиваются крупные мышцы плеча, предплечья, позднее – мышцы кисти. До 6 лет тонкая работа пальцами детям не удается, а в 6 – 7 лет ребенок уже успешно может заниматься лепкой, плетением. В этом возрасте возможно обучение детей письму. В возрасте 2 – 4 лет усиленно растут большие ягодичные мышцы и длинные мышцы спины, но до 7 лет у детей недостаточно развиты остальные мышцы ног, поэтому они плохо переносят длительную нагрузку. Мышцы, обеспечивающие вертикальное положение тела, наиболее интенсивно растут после 7 лет, особенно у подростков. У новорожденных слабо развита мимическая и жевательная мускулатура, которая заметно укрепляется после прорезывания зубов. Купол диафрагмы у новорожденных располагается выше, более выпуклый, сухожильный центр занимает относительно малую площадь. У новорожденных также слабо развиты мышцы, апоневрозы и фасции живота, что обусловливает выпуклую форму передней брюшной стенки, сохраняющуюся до 3 – 5 лет. Пупочное кольцо еще не сформировано, поэтому часты пупочные грыжи. В 8 – 9 лет укрепляются связки, усиливается развитие мышц и отмечается значительное увеличение их объема. В конце периода полового созревания происходит рост мышц не только рук, но и спины, плечевого пояса и ног. У мальчиков в возрасте 14 – 16 лет наблюдается почти 2-х кратное увеличение массы мышц и их силы. После 15 лет развиваются мелкие мышцы совершенствуется точность и координация мелких движений. Развитие физических качеств: - активное изменение силы мышц происходит после 6 – 7 лет и до 9 – 11, что объясняется быстрыми темпами совершенствования нервной регуляции произвольной мышечной деятельности, а также изменениями биохимического состава и гистологической структуры мышц. В 6 – 7 лет значительно развивается сила мышц, сгибающих туловище, бедро и осуществляющих подошвенное сгибание стопы. В 9 – 11 лет наибольшими становятся показатели силы мышц, разгибающих туловище, бедро и осуществляющих подошвенное разгибание стопы. - выносливость увеличивается с возрастом. Наибольший ее прирост приходится на 7 – 10 лет. - быстрота движений – тесно связана с подвижностью и уравновешенностью процессов возбуждения и торможения и зависит от степени функционального развития нервных центров, что определяет скорость передачи нервного возбуждения от нейронов к мышечным единицам. 7) Семиотика нарушений мышечной системы. ⃰ зменение мышечного тонуса проявляется в виде гипотонии, И что может быть связано с патологией НС, гипокалиемией или гипокальциемией. Снижение тонуса мышц приводит к нарушению осанки, переразгибанию в суставах, увеличению живота, искривлениям позвоночника. Гипертонус может быть связан со спастичностью или ригидностью мышц. Мышечная спастичность – сопротивление движению только в начале пассивного сгибания и разгибания, затем препятствие как бы уменьшается (феномен «складного ножа»). Она возникает при перерыве центрального влияния на клетки переднего рога спинного мозга и растормаживании сегментарного рефлекторного аппарата. Мышечная ригидность - гипертонус постоянен или нарастает при повторении движений (феномен «зубчатого колеса»), конечность застывает в той позе, которую ей придают, - пластический тонус (возникает при поражении экстрапирамидной системы). Состояние, при котором гипотония чередуются с гипертонией, называют мышечной дистонией. В этом случае при покое выражена мышечная гипотония, при попытке активно выполнить какое-либо движение, при положительных и отрицательных эмоциях мышечный тонус резко нарастает. ⃰ зменение объема мышечной массы – гипотрофия и И гипертрофия мышц, а также асимметрия мышц. Гипотрофия возникает при длительном бездействии мышц и нарушениях нервно-мышечной передачи импульса у детей, ведущих малоподвижный образ жизни, при длительной иммобилизации, дистрофии, обусловленной нарушениями питания, хроническими соматическими заболеваниями, патологией нервной системы, поражениями суставов. Крайняя степень слабого развития мышц – атрофия – характеризуется резким уменьшением массы мышечной ткани, при котором брюшко мышц по своей толщине и консистенции становится похоже на сухожилие. Гипертрофия – выявляется у спортсменов или как результат повышенной нагрузки. Асимметрия мышечной массы предполагает неодинаковую степень развития одноименных групп мышц. ⃰ нижение мышечной силы может наблюдаться не только при С поражении непосредственно мышц, но и быть следствием интоксикации, нарушения водно-электролитного баланса, патологии суставов, нервной и эндокринной систем. 8) Физическое воспитание детей в различные возрастные периоды. Нормальному развитию детей и подростков способствуют физические упражнения и занятия спортом. Физическая нагрузка является универсальным общим стимулятором развития и здоровья в любом возрастном периоде детства. Дети должны находиться в движении от 4 до 4,5 часов в сутки, в том числе 1,5 часов должно быть отведено упражнениям такой интенсивности, которые создают ЧСС около 170 ударов/минуту. Занятия тем или иным видом спорта, то есть выбор, зависят в первую очередь от того, что движения человека развиваются в онтогенезе на протяжении длительного времени и проходят ряд последовательных этапов, начиная от рефлекторных движений новорожденного до координированной произвольной активности. Основу развития движений человека составляет созревание ЦНС, которое заключается в постепенном переходу от филогенетически древних уровней регуляции к эволюционно более молодым и совершенным. Возраст начала занятий видами спорта - с 7 – 8 лет (спортивная и художественная гимнастика, горные виды лыжного спорта, фигурное катание на коньках). - с 9 лет (занятия на батуте, биатлон, лыжное двоеборье, прыжки с трамплина, шахматы). - с 10 лет (волейбол, баскетбол, борьба, академическая гребля, футбол, хоккей, занятия ручным мяч). - с 11 лет (гребля на байдарках, конькобежный спорт, легкая атлетика, санный спорт, стрелковый спорт). - с 12 лет (бокс, велоспорт). - с 13 лет (тяжелая атлетика). - с 14 лет (стендовая стрельба). Дыхательная система. 1) Этапы формирования дыхательной системы. Созревание сурфактанта. Механизм первого вдоха. ⃰ К концу 3-й – в начале 4-й недели ВУР появляется выпячивание стенки передней кишки, из которого формируется гортань, трахея, бронхи и легкие. Это выпячивание быстро растет, на каудальном конце появляется колбовидное расширение, которое на 4-й неделе делится на правую и левую части (будущие правое и левое легкое) – эмбриональная стадия. С 5-й по 16-ю неделю ВУР начинается псевдогландулярная стадия развития, во время которой происходит формирование бронхиального дерева вплоть до терминальных бронхиол (респираторных). На каждой легочной «почке» появляются шаровидные выступы, соответствующие долям легкого (3 справа и 2 слева). На концах выпячиваний за счет дихотомического деления образуются новые выпячивания, которые снова делятся. К 6-й неделе появляются разветвления бронхов 2-го порядка, к 7-й неделе появляются сегментарные бронхи, а к 8-й неделе – и субсегментарные. Мезенхима, покрывающая зачаток легкого, дает начало соединительно – тканным образованиям, гладкой мускулатуре дыхательной системы, хрящевым пластинкам бронхов и сосудам. Развитие хрящей гортани происходит из 2 – 3 жаберных дуг. На третьей стадии – каналикулярной, которая продолжается с 16-й по 24-ю неделю гестации, на фоне активной дифференцировки всех воздухоносных путей появляются респираторные бронхиолы, то есть на этой стадии намечается ацинус – газообменная часть бронхиального дерева – образуются терминальные альвеолярные ходы и мешочки. Воздухоносные пути принимают вид трубочек на поверхности эпителия появляются мерцательные реснички, начинается активная секреция бронхиальных желез. В этот период происходит активное сосудообразование, за счет чего в дальнейшем будет осуществляться как дыхательная, так и трофическая циркуляция. К середине 5-го месяца гестации начинает функционировать как замкнутая система малый круг кровообращения. Появление респираторных бронхиол на каналикулярной стадии находит свое дальнейшее развитие альвеолярная, или стадия терминальных мешочков (с 24 недели гестации до рождения). Именно на этой стадии начинается активное формирование и дифференцировка респираторного отдела будущих легких. На конце респираторных бронхиол появляются дистальные расширения – мешочки, последующие генерации которых приводят к формированию терминальных мешочков. Считается, что респираторный отдел легкого при рождении ребенка представлен 20 – 24 миллионами воздушных полостей, преимущественно терминальными мешочками. Истинные альвеолы у новорожденного занимают не более 1/8 общей площади легочной паренхимы; активное их образование происходит после рождения, на альвеолярной стадии развития дыхательной системы, которая продолжается до 7 – 8 лет, сначала только из терминальных мешочков, которые дают начало альвеолярным ходам и четырем альвеолярным мешочкам, каждый из которых формирует генерацию альвеол. Позже альвеолы образуются путем сегментации из уже образованных альвеол, альвеолярных ходов, респираторных и терминальных бронхиол, которые трансформируются в респираторные. Количество альвеол интенсивно увеличивается в первые 4 месяца. К 7 – 8 годам завершается формирование респираторной зоны легких и к 8 годам ребенок имеет 200 – 600 миллионов ацинусов. Дальнейшее увеличение дыхательной поверхности легких происходит за счет увеличения диаметра альвеол, которое заканчивается с завершением роста грудной клетки. Центральная регуляция дыхания имеет сложные механизмы: в процессе онтогенеза первым включается филогенетически более древний уровень ЦНС – центр гаспс – бульбарный отдел ретикулярной формации ствола мозга, обеспечивающий внутриутробные дыхательные движения плода и первые дыхательные движения новорожденного. Это дыхание регулируется лишь изменением содержания в крови кислорода. Позже формируется центр апнеус (метэнцефалический отдел), обеспечивающий апнейстическое дыхание (вызывает длительный инспираторный спазм), оказывающее большую роль в пневматизации легких в раннем неонатальном периоде. Последним формируется пневмотаксический центр (мезэнцефальный отдел ЦНС), осуществляющий регуляцию дыхания на протяжении всей постнатальной жизни. ⃰ интез сурфактанта начинается с 22 – 24 недели гестации и С прогрессивно увеличивается к рождению. На первых порах этот процесс чувствителен к гипоксии, гипотермии и ацидозу и лишь с 32 – 36 недели гестации начинается синтезироваться фермент фосфохолинтрансфераза, которая переключает синтез сурфактанта на взрослый, холиновый, тип. Механизм первого вдоха. В период родов нарушается трансплацентарное кровообращение, а при пережатии пуповины у новорожденного происходит его полное прекращение, что вызывает значительное снижение парциального давления кислорода, повышение парциального давления углекислого газа и снижение рН. В связи с этим возникает импульс от рецепторов аорты и сонной артерии к дыхательному центру, а также изменение параметров среды вокруг самого дыхательного центра. Наряду с этим имеет значение раздражение рецепторов кожи (резкое изменение температуры и влажности вследствие перехода от внутриутробного окружения к пребыванию в атмосфере является дополнительным импульсом для дыхательного центра). Сокращение диафрагмы создает отрицательное внутригрудное давление, что облегчает вхождение воздуха в дыхательные пути. Более значительное сопротивление вдыхаемому воздуху оказывают поверхностное натяжение в альвеолах и вязкость жидкости, находящейся в легких. При нормальном расправлении легких жидкость быстро всасывается лимфатическими и кровеносными капиллярами (в норме отрицательное внутригрудное давление = 80 см.вод.ст., а объем вдыхаемого воздуха при первом вдохе = более 80 мл, что значительно выше остаточного объема). 2) АФО верхних, средних и нижних дыхательных путей. Связь с возрастными особенностями патологических состояний. Нос: как и вся лицевая часть черепа у новорожденных мал. Узость просвета носовых ходов (около 1мм), нежность слизистой оболочки, богатство сосудами способствуют тому, что даже при небольшой отечности слизистой возникают «непроходимость» носа и выраженные расстройства дыхания. Высокое расположение надгортанника и гортани – ребенок не может дышать через рот. Явления ринита очень часто сопровождаются конъюктивитом – широкий и короткий носослезный канал, а также недоразвитие его клапанов. Плохое развитие кавернозной части подслизистой носа до 8 – 9 лет объясняет редкость носовых кровотечений. До 4 лет нет нижнего носового хода. Придаточные пазухи носа: к моменту рождения практически отсутствуют (полностью развиваются к 7 – 15 годам), что объясняет редкость развития синуситов в первые годы жизни (гайморовы пазухи визуализируются в 1 год, решетчатые пазухи в 2, клиновидные с 6 – 7 лет, лобные с 7 лет). Глотка: узкая и короткая. Слабое развитие лимофоидного кольца Пирогова – Вальдейра, поэтому лакунарные и фолликулярные ангины в этом возрасте – крайняя редкость, но дефект аденоидной системы глотки создает возможность генерализованного течения респираторных инфекций в грудном возрасте. Роль недостаточно развитых миндалин выполняют лимфатические узлы в рыхлой соединительной ткани заглоточного пространства, поэтому нередко в ответ на инфекцию возникают заглоточные абсцессы. После 1 года лимфо – эпителиальное кольцо гипертрофируется и достигает максимума к 4 – 5 годам, продолжается до 7 – 8 лет. Узлы заглоточного пространства атрофируются. Фарингиты и риниты у детей грудного возраста могут осложняться отитами, так как относительно низко располагается глоточное отверстие евстахиевой трубы, она имеет широкий просвет и неполное прикрытие устья. Гортань: и надгортанник расположены на уровне первого шейного позвонка, окончательное положение устанавливается после 7 лет. Мягкость хрящей гортани может обусловливать инспираторный стридор – дыхательный шум характера «петушиного крика» или «куриного кудахтанья», возникающий за счет колебаний надгортанника при прохождении воздуха. Малая длина истинных голосовых связок обусловливает высокий голос у детей. Особенно интенсивно гортань растет на первом году жизни и в пубертате. Половые различия начинают проявляться с 3 – 10 лет с появления угла между пластинками щитовидного хряща, в 12 лет с удлинения истинных голосовых связок. Очень важно знать о стенозе гортани, который обусловлен узостью просвета гортани, богатством слизистой кровеносными сосудами и богатством подслизистой лимфоидной тканью (голосовая щель остается узкой до 6 – 7 лет. Трахея: широкая и высокорасположенная (бифуркация трахеи на первом году жизни находится на уровне 3 – 4 грудных позвонков, с 2 – 6 лет – на уровне 4 – 5, а с 12 лет, как у взролых – на уровне 5 – 6 грудных позвонков). Представлена мягкими хрящевыми полукольцами, соединенными сзади фиброзной перепонкой. Мягкость хрящевого каркаса способствует легкой сдавливаемости, смещаемости трахеи с развитием стенотических явлений. Недостаточное развитие слизистых желез и сухость слизистой создают благоприятную среду для инфекционных агентов. У детей 1-го года жизни угол отхождения главных бронхов от трахеи меньше, чем у взрослых, одинаков слева и справа, поэтому инородные тела попадают с одинаковой частотой в оба бронха, тогда как в старшем возрасте – чаще в правый. Бронхи: мягкость хрящей (плохое развитие мышечных и эластических волокон), что предрасполагает к легкости их сдавления и развития ателектазов, также этому способствует прекрасное кровоснабжение слизистой бронхов; важная анатомическая особенность – узость бронхов и уменьшение их просвета при минимальных воспалительных изменениях за счет хорошей васкуляризации слизистой являются основными предпосылками для возникновения частых обструктивных состояний у детей раннего возраста (то есть при нарушении процессов аэродинамики в первую очередь страдает акт выдоха, так как он является пассивным. Легкие: к моменту рождения ацинусы находятся лишь в начальной стадии альвеолизации. Богатство рыхлой соединительной тканью, лимфатическими и кровеносными сосудами, что в совокупности снижает диффузионную способность легких, а при патологических состояниях способствует отеку и генерализации инфекции в легких. Богатство коллагеновыми волокнами объясняет меньшую «растяжимость» легкого (так называемую ригидность) по сравнению со взрослыми и соответственно большую механическую работу, затрачиваемую на вентиляцию. Бедность эластическими волокнами предрасполагает с одной стороны к эмфиземе, с другой к ателектазированию. В раннем детском возрасте анатомически бронхолегочные сегменты оказываются более обособленными по сравнению со взрослыми, поскольку между ними имеются широкие прослойки рыхлой соединительной ткани, а также отсутствуют межацинарные сообщения (поры Кона) – с одной стороны это препятствует распространению воспаления на территорию соседнего сегмента (склонность в первые годы к локально – сегментарным пневмониям), с другой стороны, благоприятствует развитию ателектазов. Функциональные особенности легких в ВУР заключается в их бездействии, они заполнены внутрилегочной жидкостью (ультрафильтрат фетальной крови, частично – секрет слизистой трахеи и бронхов), однако дыхательные движения начинаются на 13-й неделе ВУР (при закрытой голосовой щели). Создающееся отрицательное внутригрудное давление играет роль присасывающего насоса к правому сердцу, ускоряя кругооборот объема крови, проходящего через плаценту. Особенности физиологии акта дыхания, способствующие пневматизации легких и препятствующие их спадению на выдохе: - дыхательные движения типа гаспс – судорожный глубокий вдох и затрудненный выдох. - апнейстический характер дыхания (вызывает длительный инспираторный спазм). На фоне инспираторных «вспышек» за счет дыханий гаспс и апнеус в легких возникают воздушные ловушки, способствующие расправлению легких. На это направлено высокое экспираторное сопротивление дыхательных путей. По мере расправления легких апнейстическое дыхание сменяется на пневмотаксическое с частотой 40 – 50 в минуту. При этом физиологичным для детей первых месяц жизни является периодический характер дыхания: смена дыхательных движений более высокой амплитуды дыхательными движениями более низкой амплитуды, либо дыхательной паузы. Также дыхательная система детей имеет малые дыхательные объемы, однако потребность в кислороде у детей на 1 кг массы тела в 2 раза выше, чем у взрослого, в связи с более интенсивным обменом веществ. Подобное противоречие сопровождается высокой частотой дыхания и поэтому минутный объем дыхания на 1 кг массы тела в первые три года жизни оказывается почти в 2 раза выше, чем у взрослых. Малые дыхательные объемы обусловливают поверхностное дыхание. У новорожденных и детей раннего возраста – диафрагмальный тип дыхания. Меньшая диффузионная способность легких. Большую потребность в кислороде ребенок компенсирует за счет большого минутного объема, а новорожденный – и за счет большего содержания гемоглобина и его кислород-связывающей способности (высокий уровень фетального гемоглобина). 3) Cемиотика поражения органов дыхания у детей. Болевой синдром при поражении дыхательной системы связан с раздражением болевых рецепторов и появляется при поражении тех отделов дыхательной системы, которые их содержат. Это носоглотка, глотка, трахея и плевра. Необходимо понять локализацию болевого синдрома, который может локализоваться в горле (эквивалент – першение), за грудиной, в боку. Боль в горле, особенно при глотании, зачастую связана с поражением лимфоидной ткани. Загрудинные боли, возникающие при кашле, чаще всего связаны с вовлечением в процесс трахеи, а боли в боку – с поражением плевры. Возможны болевые ощущения в шее, например, при воспалении лимфоузлов – подчелюстных, шейных). Также определяют характер болевого синдрома, например, тупая диффузная боль в боку, как правило является висцеральной и свидетельствует о вовлечении в процесс плевры. Поверхностная боль за грудиной, особенно связанная с кашлем ребенка, свидетельствует в пользу поражения трахеи. Боль может быть постоянной или периодической, вызываемой, например, кашлем, форсированным вдохом, чиханием, пальпацией межреберий, при определении эластичности грудной клетки, при перкуторном исследовании. Иррадиация боли может отмечаться в верхние отделы живота, шею, то есть по ходу диафрагмального нерва при поражении диафрагмальной плевры. Кашель – патогномоничный признак поражения дыхательной системы. Эта защитная реакция может вызываться в ответ на раздражение слизистой дыхательных путей запахами, пыльцой, пылью – в таком случае он связан с поражением носоглотки и мелких бронхов. Кашель может быть симптомом таких заболеваний, как туберкулез, рак легкого. Кашель сопровождает инфекционные заболевания носоглотки, гортани, трахеи, нижних дыхательных путей, легочной ткани. Кашель может наблюдаться при увеличении внутригрудных и средостенных лимфоузлов, также при заболеваниях нервной системы. При поражении гортани характерен «сиплый» кашель, сухой и грубый, при поражении трахеи – глухой как в бочку, часто болезненный. Кашель при поражении носоглотки чаще всего ночной (горизонтальное положение облегчает стекание слизи к трахее), малопродуктивный. При бронхите кашель сначала сухой, потом становится влажным. При бронхиальной астме кашель обычно с тягучей мокротой. При пневмониях кашель сначала сухой, потом становится влажным. Битональный кашель – спастический кашель, имеющий грубый основной тон и музыкальный высокий второй тон, возникает от раздражения кашлевой зоны бифуркации трахеи увеличенными лимфатическими узлами или опухолями средостения и наблюдается при туберкулезе, лимфогранулематозе, лимфосаркоме, лейкозе. Насморк – чаще всего связан с инфекцией (при вирусном поражении отмечается слизистое выделяемое, при бактериальном – гнойное). Также он может быть связан с аллергической реакцией (отмечается обильными, неудержимыми прозрачными выделениями, к которым присоединяется чихание, зуд, раздражение глаз). Геморрагическое выделяемое может отмечаться при травме слизистой носа (при попадании инородного тела). Насморк может протекать остро (до 3-х месяцев) или хронически. Насморк опасен тем, что возможен переход инфекции на нижележащие отделы дыхательного тракта, также в полость среднего уха и в придаточные пазухи носа. Также необходимо помнить, что выделения из носа, похожие на таковые при насморке, могут быть проявлением серьезной травмы головного мозга. Нарушения голоса: гнусавый оттенок голоса бывает при длительном поражении носоглотки (ринит, аденоиды), а может развиться при заглоточном абсцессе, парезе небной занавески. Осиплость голоса, вплоть до афонии, - один из признаков поражения гортани. Монотонный крик возникает у детей при увеличении внутричерепного давления. Расстройство дыхания (диспное): тахипное – высокая окружающая температура, усиленная мышечная работа, возбуждение, лихорадка, заболевания легких, поражение дыхательной мускулатуры, заболевания сердца, анемия. Брадипное – обструкция или инородное тело в дыхательных путях, сдавление трахеи извне, поражение почек (при коме вследствие уремии), поражение поджелудочной железы, нарушение КОС, отравление. Нарушение соотношения вдох/выдох: инспираторная одышка – внутригрудное давление падает ниже атмосферного, что выражается втяжением межреберий, яремной ямки, над, - и подключичных областей, эпигастрия, напряжение крыльев носа (инспираторная одышка связана с поражением верхних дыхательных путей). При экспираторной одышке – внутригрудное давление превышает атмосферное, поэтому межреберные промежутки уплощаются и даже могут выбухать, заметны втяжение подреберий, связанное с усиленным сокращением мышц живота, а также уплощение нижних межреберных промежутков вследствие сокращения внутренних межреберных мышц при усиленном выдохе (экспираторная одышка связана с поражением мелких бронхов, бронхиол). Форма грудной клетки: эмфизематозная грудная клетка говорит о длительно сохраняющемся нарушении бронхиальной проходимости. Паралитическая грудная клетка (уменьшение всех размеров, атрофия дыхательных мышц, резкий наклон мышц книзу, острый надчревный угол, отставание лопаток) свидетельствует о хронических бронхолегочных процессах. Нарушение экскурсии грудной клетки (асимметричность участия в акте дыхания; снижение подвижности нижнего края) – говорит о поражении легочной ткани, плевры, когда из дыхательного акта выключается большой участок легкого. Снижение подвижности легочного края говорит о потере эластичности, сморщивании, воспалении или отеке легочной ткани, спайках между листками плевры. Голосовое дрожание: тотальное усиление его может быть вызвано уплотнением легочной ткани, тонкой грудной стенкой, недостатком развития ПЖК, мышечного слоя. Локальное усиление отмечается в начальной стадии инфильтративного процесса, при фиброзном изменении легочной ткани. Тотальное ослабление голосового дрожания может быть вызвано толстой грудной стенкой, повышением воздушности легочной ткани. Локальное ослабление голосового дрожания связано с закупоркой бронха (ателектаз легкого) или оттеснением бронхов от грудной стенки (при экссудате в полости плевры, пневмотораксе, опухоли плевры). Изменения перкуторного тона: укорочение перкуторного звука возникает при уменьшении воздушности легочной ткани (инфильтрация, отек альвеол и межальвеолярных перегородок, кровоизлияние в легочную ткань, отек легких, спадение легочной ткани вследствие ателектаза, сдавление легочной ткани плевральной жидкостью). Озвончение перкуторного тона возникает при увеличении воздушности легких (каверна при туберкулезе легких, абсцесс, распад опухоли, киста, диафрагмальная грыжа, пневмоторакс). Аускультативная картина: жесткое дыхание (выдох почти равен вдоху) – связано чаще всего с уменьшением просвета дыхательных путей, уплотнением их стенок. Локально выслушиваемое жесткое дыхание говорит в пользу инфильтрации легочной ткани. У детей до 5 – 7 лет в тотально выслушивается жесткое дыхание , которое при отсутствии других признаков патологии именуется пуэрильным. Бронхиальное дыхание (выдох больше вдоха) – определяется при наличии дренирования воспалительного инфильтрата с воздушной полостью и определяется над зоной инфильтрата, то есть локально. Хрипы – сухие и влажные (бронхиты, бронхиолиты, пневмонии). Крепитация – образуется при разлипании альвеол (выслушивается на высоте вдоха) и отмечается в первые 1 – 3 дня и в посделние дни стадии инфильтрации легочной ткани. Шум трения плевры – при поражении плевры. Проводные хрипы – выслушиваются при поражении носоглотки (выслушиваются на вдохе и на выдохе, одинаковость выслушивания по всем полям легких. Бронхофония – аускультативный аналог голосового дрожания (в норме отрицательный). 4) Синдромы поражения органов дыхания у детей (синдром крупа, синдром бронхита, синдром бронхиолита, синдром пневмонии, синдром плеврита и дыхательной недостаточности). Синдром крупа: шумное дыхание, раздувание крыльев носа при вдохе, инспираторная одышка (втяжение межреберий, яремной ямки, над и подключичных ямок, мечевидного отростка на вдохе). Синдром бронхита: основной симптом – кашель, который в начале заболевания сухой, затем влажный с отхождением слизисто – гнойной мокроты. При перкуссии звук не изменен. При аускультации – разнотембровые сухие и преимущественно мелкопузырчатые влажные хрипы (незвучные). Синдром пневмонии: большая часть пневмоний связана с бронхогенной инфекцией, поэтому в анамнезе будет указание на перенесенную вирусную инфекцию. На 3 – 7 день усиливается температура, появляются вялость, снижается аппетит, усиливается периоральный цианоз, выявляется одышка смешанного характера. При перкуссии можно уловить участок притупления перкуторного тона над областью вероятной пневмонической инфильтрации. Для собственно пневмонии характерны мелкопузырчатые влажные хрипы высокой звучности. Рентгенологически выявляется наличие очагов уплотнения легочной ткани. Синдром плеврита: сухой кашель, боли в груди, усиливающиеся при дыхании и кашле, уменьшение экскурсий груди на стороне поражения плевры. Притупление очень незначительно при сухом плеврите и явно выражено при экссудативном. Дыхание и хрипы над зоной притупления не выслушиваются. Синдром дыхательной недостаточности: выделяют 4 степени 1 степень: в покое нет либо выражены незначительно клинические проявления, но при легкой физической нагрузке появляются умеренная одышка, периоральный цианоз и тахикардия, МОД увеличен. 2 степень: в покое отмечается умеренная одышка, тахикардия, бледность кожи и периоральный цианоз 3 степень: дыхание резко учащено, наблюдается цианоз с землистым оттенком, липкий пот. Дыхание поверхностное, артериальное давление снижено, резерв дыхания падает до 0. 4 степень: гипоксемическая кома, сознание отсутствует. Дыхание аритмичное, периодическое, поверхностное, общий цианоз, набухание шейных вен, гипотензия. 5) Методы исследования дыхательной системы. Спирография – метод исследования внешнего дыхания – производится аппаратом с замкнутой циркуляцией воздуха и графической регистрацией легочных объемов и легочной вентиляции. Проводится в спокойном состоянии, натощак. Используют у детей 5 лет и старше. По данным спирограммы вычисляют сумму величин дыхательных движений (по вдоху и выдоху), определяют среднюю величину и делают пересчет в миллилитры в соответствии с масштабом шкалы спирографа (определяют резервный объем вдоха, жизненную емкость легких, минутный объем дыхания = ЧД х глубину дыхния, максимальную вентиляцию легких, резерв дыхания = МВЛ – МОД, поглощение кислорода по уровню наклона спирограммы, выделение углекислого газа – определяется на спирографах закрытого типа). Пневмотахометрия – метод, позволяющий судить о сопротивлении воздушному потоку, состоянии бронхиальной проводимости. Испытуемый производит максимально быстрый выдох в трубку прибора после предварительного глубокого вдоха. Замер производят 3 – 4 раза, берут наибольшее значение. Пикфлоуметрия – исследование максимальной скорости воздушной струи при форсированном выдохе, или определение максимальной объемной скорости выдоха. Пациент делает глубокий вдох и затем максимально быстрый полный выдох в трубку-мундштук прибора. Динамика пикфлоуметрии объективно отражает состояние проходимости периферических бронхов и может быть использована и для диагностики обструкции бронхов, для выбора средств лекарственной терапии бронхоспазма. При помощи регулярно проводимой пикфлоуметрии можно судить о состоянии вегетативной регуляции тонуса бронхов или о так называемой лабильности бронхов. Исследование мокроты: определяют общее количество, выделенное за сутки, общий вид (серозный, гнойный, кровянистый). Для исследования берут утреннюю мокроту. При микроскопическом исследовании в норме находят лейкоциты, эритроциты, клетки плоского эпителия и тяжи слизи. При заболеваниях легких можно обнаружить ряд образований, имеющих диагностическое значение. Эластические волокна встречаются в мокроте при распаде легочной ткани (туберкулез, абсцесс). Кристаллы Шарко – Лейдена – представляют собой бесцветные остроконечные блестящие ромбы, состоящие из белка, высвобождающегося при распаде эозинофилов (встречаются при бронхиальной астме). Спирали Куршмана – слизистые, спиралевидно закрученные образования (встречаются при астматических бронхитах и астме). Также можно обнаружить клетки опухоли, кристаллы гематоидина, друзы актиномицета, эхинококка. Также производят посев мокроты на микобактерии туберкулеза, пневмококк, стрептококк, стафилококк, грибы. Исследование плевральной жидкости: жидкость в плевральной полости может быть воспалительной (экссудат) и невоспалительной (транссудат). Для экссудата характерны относительная плотность более 1,015, содержание белка более 2 – 3 % и положительная реакция Ривальты (помутнение жидкости при добавлении слабого раствора уксусной кислоты). Также находят нейтрофилов при острых инфекциях, лимфоциты при туберкулезе. Их число превышает 2000 в 1 мкл. В транссудате белка меньше 30г/л, число лейкоцитов меньше 2000 в 1 мкл, преобладают мононуклеары. Исследование газов крови: в настоящее время является наиболее точным определение парциального давления кислорода и углекислого газа в крови по микрометоду Аструпа. Исследование производят в капиллярной крови. Наряду с газами крови определяют КОС в динамике заболевания. Оксигемография – ее принцип основан на фотоэлектрическом измерении поглощения света. Просвечивают участок ткани, свет, пройдя через ткань, попадает на фотоэлемент. Освещенность его зависит от изменения степени насыщения крови кислородом. По отклонению стрелки электроизмерительной части прибора определяют содержание оксигемоглобина в процентах. Проба с задержкой дыхания (проба Штанге) – определяют время, в течение которого не изменяется насыщение крови кислородом (изоксемическая фаза), степень снижения насыщения и время от окончания задержки дыхания до подъема насыщения (изоксемическая фаза дает возможность узнать об интенсивности окислительных процессов в организме). Проба с физической нагрузкой – 10 – 20 приседаний у здоровых детей не приводят к снижению насыщения крови кислородом. Проба с вдыханием кислорода – у здоровых детей при переключении с дыхания воздухом на дыхание кислородом происходит увеличение насыщения на 2 – 4% в течение 2 – 3 минут. Более значительное и медленное повышение насыщения указывает на неравномерность вентиляции легких. Рентгенологические методы исследования: здоровая легочная ткань почти не задерживает рентгеновских лучей. Легкие на снимке представлены в виде двух светлых полей, покрытых своеобразной сеткой, состоящей из тени сосудов, крупных и средних бронхов, у корня легких выражена сильнее к периферии заметно уменьшается. Мелкие бронхи определяются только при патологическом уплотнении их стенок. Усиление прозрачности легочных полей наиболее показательно для эмфиземы (бронхиальная астма). При пневмотораксе область, занятая газовым пузырем, определяется по яркому просветлению легочного поля и отсутствию легочного рисунка. На этом фоне определяется поджатое легкое. Органы средостения смещаются в здоровую сторону. Четкое, хорошо очерченное просветление округлой формы указывает на очаговую буллезную эмфизему, каверну, опорожнившийся абсцесс. Значительное снижении прозрачности легких в виде сплошного равномерного затемнения отмечается при крупозной пневмонии доли или отдельных сегментов легкого. Томография – метод послойной рентгенографии. Флюорография – метод исследования с фотографированием рентгеновского изображения на узкой пленке специальной приставкой. Эндоскопические методы исследования: передняя, средняя и задняя риноскопия, исследование нижней части глотки специальными шпателями (прямая ларингоскопия) и гортани при помощи гортанного зеркала – ларингоскопа. Бронхоскопия, или трахеобронхоскопия – метод исследования трахеи и бронхов с помощью бронхоскопа. При этом возможно взятие части ткани для гистологического исследования, удаление инородных тел, отсасывание содержимого бронхов, промывание их и непосредственное введение лекарственных средств. Cердечно – сосудистая система. 1) Этапы формирования сердца и сосудов во ВУП. Механизм и сроки закрытия основных фетальных путей кровообращения после рождения ребенка. Уже на второй неделе ВУР закладываются две концентрические трубки – внутренняя эндокардиальная и наружная, дающая начало миокарду, соединительно – тканным элементам и эпикарду. На 3-й неделе сердечная трубка разделяется на венозный и артериальный стволы, представленные желудочком (стадия двухкамерного сердца) – в это время появляются первые редкие сокращения желудочка благодаря автоматизму (22 день). В течение 6-й недели происходит разделение предсердий на правое и левое, а также их перемещение вверх и вправо. Желудочек оказывается каудально расположенным. К концу 2 месяца желудочек делится перегородкой и сердце становится четырехкамерным, в то же время разделяются аорта и легочная артерия, соединенные боталловым протоком. Интенсивное развитие сердца происходит на 3 месяце ВУР, когда формируются СА и АВ – узлы (ЧСС в этом периоде 30/мин). Следующий этап – формирование плацентарного кровообращения. Так как между правой и левой частями сердца и основных магистральных сосудов существует связь, то нагрузка, предъявляемая различным отделам сердца практически одинакова, в результате чего мышечная ткань левых и правых отделов развивается в одинаковой степени. ЧСС в период ВУР = 125 – 130/мин. Первый и второй тоны при аускультации одинаковы, интервалы между ними равны (эмбриокардия). У детей преобладает рассыпной тип кровоснабжения сердца. Также у детей имеется низкая дифференцировка мышечной ткани сердца (тонкие неразделенные миофибриллы, бедность соединительной тканью; слабо выражена продольная фибриллярность и поперечная исчерченность; ядра представлены в большом количестве, но они мелкие, малодифференцированные). Сроки закрытия фетальных путей кровообращения - овальное окно закрывается по закону гидростатического неравновесия – понижение давления в правых отделах сердца приводит к тому, что клапан над овальным окном прижимается к межпредсердной перегородке и в связи с этим прекращается ток крови. Анатомическое закрытие к году. - закрытие артериального протока происходит к 2 неделям – 2 месяцам (функциональное закрытие). 2) АФО сердца и сосудов в различные возрастные периоды. Критические периоды развития ССС. ⃰ Внутриутробное наличие внутрисердечных коммуникаций (овальное окно, Боталлов проток). Сердце работает на один круг кровообращения, что дает возможность адекватного развития плода даже при наличии некоторых врожденных пороков развития. ⃰ Закрытие внутрисердечных коммуникаций после первого вдоха новорожденного, что дает необходимость обеспечения работы сердца на 2 круга кровообращения. При плохом расправлении легких, гипоксии возникают предпосылки для более позднего закрытия или незакрытия Боталлова протока. ⃰ При рождении равномерное развитие мышц правых и левых отделов сердца с последующей рабочей постнатальной гипертрофией левых отделов сердца (В ВУР одинаковая нагрузка на правые и левые отделы сердца и преобладание нагрузки на левые отделы после рождения. Особенности ЭКГ детей раннего возраста – гипертрофия правых отделов сердца по сравнению с ЭКГ взрослых. ⃰ Относительно большая масса мышц сердца, тем более выраженная, чем младше ребенок, что обусловливает необходимость выполнения большой работы на 1 кг массы тела для обеспечения оптимального развития. Сердце занимает больший объем в грудной клетке. ⃰ Рассыпной тип кровообращения сердца у детей младшего возраста – обеспечение повышенного кровоснабжения сердечной мышцы (у детей кране редко наблюдается ишемия миокарда, одновременно возможно быстрое распространение патологического процесса; быстрая репарация при повреждении сердечной мышцы). ⃰Малый сердечный выброс с ограниченными возможностями его увеличения в раннем детском возрасте (при воздействии неблагоприятных факторов – легкое развитие сердечной недостаточности). Большая скорость кровотока – создание оптимальных условий для тканевого питания. ⃰Преобладание симпатических влияний на сердце до 3 лет (высокая ЧСС для поддержания высокого минутного объема) – более частый пульс. Наличие аритмий в деятельности сердца, особенно в период ростовых сдвигов из-за относительно долгого становления взаимобаланса вегетативной нервной системы (частое появление вегетозависимых аритмий). ⃰Сердце имеет шарообразную форму, верхушка образована двумя желудочками, но уже к 6 месяцам только левым, проекция верхушки у новорожденного находится в 4 межреберье, с возрастом смещается. ⃰С возрастом происходит нарастание массы сердца: к 8 месяцам удвоение, к 3 годам – утроение, к 5 годам в 4 раза, к 6 годам в 1раз, а затем увеличение сердца замедляется. Рост сердца с максимальной скоростью идет в первые 2 года, с 12 – 14 лет и с 17 – 20 лет. ⃰С 3 – 8 лет происходит окончательная тканевая дифференцировка, обогащение соединительной тканью, дальнейшее утолщение мышечных волокон, идет интенсивная редукция мышечных волокон в стволе сердца, появляется фибриллярность, разрастается соединительная ткань. ⃰В возрасте 10 лет происходит интенсивный рост всех элементов с заметным увеличением количества соединительной ткани и эластических волокон, появляются вкрапления жира. ⃰Кровеносные сосуды новорожденных тонкостенные, в них недостаточно развиты мышечные и эластические волокна. Просвет артерий относительно широк, отношение просвета вен и артерий приблизительно 1: 1. Так как вены растут быстрее артерий, то к 16 годам их просвет в 2 раза становится больше просвета артерий. С ростом артерий утолщается мышечный слой и соединительнотканная основа. Наиболее интенсивно растет интима. П ⃰ араллельно с ростом сердца происходит увеличение размеров магистральных сосудов, но темп их роста более медленный. ⃰Пульс новорожденных аритмичен, характеризуется неодинаковой продолжительностью и неравномерностью отдельных пульсовых волн и промежутков между ними. Пульс у детей частый. ⃰С возрастом происходит увеличение ударного и минутного объема кровообращения (в течение первого года МОК увеличивается в 4 раза, к 7 годам – в 10 раз, к 15 годам – в 24 раза). Сердечный индекс с возрастом снижается, что совпадает со снижением основного обмена, снижается также ОПСС (урежение пульса и возникновение дыхательной аритмии говорит о созревании ССС). Критические периоды развития ССС - первые 3 месяца развития эмбриона (в это время уже сформированы основные структуры сердца и оно выполняет свою работу по обеспечению организма кровью). - время формирования проводящей системы сердца, формирование потенциала покоя кардиомиоцитов (у кардиомиоцитов детей меньшая плотность натриевых каналов, высокая пропускная способность мембраны для калия). - период становления вегетативной регуляции деятельности сердца 9 (у детей преобладают симпатические влияния; при включении парасимпатики наблюдаются признаки электрической нестабильности миокарда и тенденция к удлинению интервала Q – Т. - период становления половой функции (пубертат). 3) Семиотика поражения ССС. При внешнем осмотре обращают внимание на цвет кожных покровов, так как для поражения ССС наибольшее значение имеет цианоз. Различают периферический и центральный. Периферический цианоз – на кончиках пальцев рук и ног, вокруг рта – отражает замедленный кровоток в капиллярах. Центральный цианоз – появляется при падении парциального давления кислорода ниже 75 – 85% и может быть обусловлен как нарушением газообмена в легких, так и смешением артериальной крови при врожденных пороках сердца. Более редкой причиной цианоза может быть появление в крови измененных форм гемоглобина. При длительности гипоксии с раннего возраста могут появляться утолщения концевых фаланг пальцев и виде «барабанных палочек». Для дифференциации цианоза при врожденных пороках от легочной патологии или перинатальной энцефалопатии выполняют гипероксический тест – вдыхание 100% кислорода, после у которого у пациента с легочной патологией и перинатальной энцефалопатией степень цианоза существенно уменьшается, а у больных с врожденными пороками не изменяется. При застое в системе верхней полой вены может отмечаться одутловатость лица и одновременно набухание вен шеи. У детей раннего возраста наблюдается контурирование вен тыла кисти, что у здоровых детей до 6 – 7 лет практически не наблюдается. При осмотре шеи можно выявить пульсацию сонных артерий («пляска каротид») – аортальная недостаточность. При осмотре грудной клетки можно обнаружить сердечный горб, который выявляется чаще всего при врожденных пороках сердца. Обнаружение сердечного толчка при пальпации говорит о гипертрофии и дилятации правого желудочка. При осмотре можно выявить отеки в области нижних конечностей, мошонки и крестца. Это свидетельствует о недостаточности по большому кругу кровообращения. При сборе анамнеза болезни на патологию ССС явно указывают такие признаки как слабость, повышенная утомляемость при физической нагрузке. Грудной ребенок быстро перестает сосать грудь, тяжело и часто дышит, затем снова берет грудь и после нескольких сосательных движений снова оставляет ее. Одышка, повышенная утомляемость, изменение аппетита, похудание и замедление роста – наиболее типичные признаки недостаточности кровообращения у детей. Хаара повторные и длительные бронхолегочные заболевания, связанные с переполнением малого круга, которое отмечается при врожденных пороках сердца. Дети с нарушениями ритма сердца при поражении проводящей системы могут внезапно терять сознание. Дети старшего возраста могут жаловаться на боли в области сердца. При непосредственном обследовании ребенка обязательно необходимо оценить физическое развитие (отставание в росте, диспропорция верхней и нижней половин тела, особенно «атлетический» плечевой пояс при отстающих в росте нижних конечностях и слаборазвитом тазе, может навести на коарктацию аорты). Бледная окраска кожи характерна для недостаточности клапанов, но особенно характерна бледность для стенозов. При пальпации можно определить эпигастральную пульсацию, кошачье мурдыканье, венный пульс печени, сочетающийся с положительным венным пульсом вен шеи (симптом Плеша). При перкуссии возможно определить смещение границ относительной сердечной тупости. При аускультации возможно определить тоны сердца, которые у детей отличаются большей звучностью и ясностью. 3 тон определяется нал областью верхушки сердца и в зоне абсолютной тупости после глубокого вдоха и после небольшой физической нагрузки. Шумы: - венозное жужжание или журчание – продолжительный, несколько дующий шум на основании сердца, нередко сразу под ключицами; изменяется в связи с положением головы, при положении лежа полностью исчезает. Связан с движением крови в магистральных венах, подходящих к сердцу. - шум транспульмонального ускорения – в области клапана легочного ствола, мягкий систолический шум изгнания или шлюза во второе межреберье слева. - шум вибрации серда – короткий низкотембровый систолический шум – гудение вдоль левого края грудины. Шумы, обусловленные изменениями мышечного тонуса (выслушиваются над верхушкой сердца и в 3-4 межреберье, около левого края грудины. Шумы приобретенных и врожденных пороков сердца (при врожденных пороках характерны систолические шумы различной громкости, локализующиеся в области сброса или распространяющиеся по области сердца). 4) Семиотика изменения пульса. Асимметричность пульса – как правило связана с нарушением прохождения крови по одной из подключичных артерий – неспецифический аортоаортит (болезнь Такаясу), облитерирующий эндоартериит, тромбоэмболии, реже – сдавление подключичной артерии увеличенным левым предсердием (симптом Попова), опухоль средостения. Нарушение ритма пульсовых ударов – в случаях, когда резко уменьшается сердечный выброс при отдельных сокращениях, часть из них не проводится на периферию, и при одновременном выслушивании сердца и пальпации пульса возникает разница в числе сокращений – дефицит пульса. Наполнение и напряжение пульса – связаны с величиной сердечного выброса и уровнем артериального давления. Отсутствие или резкое снижение силы пульсации на нижних конечностях чаще всего говорит о низком давлении в брюшной аорте (коарктация аорты). 5) Семиотика нарушения артериального давления. У детей наибольшее внимание уделяется состояниям, при которых АД повышено (необходимо установить возможную связь с нарушением водно-солевого обмена, который обусловлен работой почек – так что обследуем почки, собираем мочу и анализируем – больше не знаю, что написать). Если давление на руках больше, чем на ногах, и если ослаблен пульс на артериях нижних конечностях можно думать о коарктации аорты. 6) Функциональные и органические шумы. Диагностика, дифференциальная диагностика. Органические шумы – связаны с изменением стенок, отверстий или клапанов сердца (шумы при приобретенных и врожденных пороках сердца, при воспалении эндокарда и звуковые феномены типа щелчков, экстратонов и шумов пролабирования стоворок клапанов. Бывают регургитационные (при недостаточности митрального клапана – выслушивается на верхушке сердца, сопровождается ослаблением 1 тона и акцентацией 2 тона на ЛА, проводится в подмышечную ямку; недостаточность трехстворчатого клапана – такая же картина только другое место выслушивания; дефект межжелудочковой перегородки – грубый, пилящий шум, который выслушивается в 3 – 4 межреберье). Бывают стенотические (аортальный стеноз – выслушивается в 2 межреберье слева по краю грудины, иррадиирует с током крови на все крупные артерии, грубый, пилящий, нарастающий; стеноз легочной артерии - такая же картина, но другая точка). Органические диастолические шумы (митральный стеноз – протодиастолический шум, сопровождающийся усилением 1 тона, акцентом и расщеплением 2 тона на ЛА и тоном открытия митрального клапана; диастолический шум на основании мечевидного отростка говорит о стенозе трехстворчатого клапана; аортальная недостаточность). Функциональные шумы – шумы, не связанные с повреждением клапанов сердца. Им свойственна малая интенсивность, систолический характер и изменения их при смене положения тела, физической нагрузке, лабильность во времени (физиологическое и эмоциональное напряжение, лихорадки, анемии, понижение тонуса сосочковых мышц, сухожилий хорды и створки митрального и трехстворчатого клапана). 7) Синдромы поражения ССС (синдром миокардита, синдром эндокардита, синдром перикардита, синдром панкардита, синдром недостаточности кровообращения, синдром сердечной недостаточности). Синдром миокардита: наиболее часто возникают миокардиты при ревматизме, а также при энтеровирусной инфекции, дифтерии. Наиболее тяжело протекают миокардиты у новорожденных и детей первых недель жизни, так как в этих случаях происходит быстрое поражение сердца с развитием кардиомегалии, сердечной недостаточности, которая может сочетаться с поражением НС – так называемые энцефаломиокардиты новорожденных. У детей первого года отмечается учащенное дыхание, беспокойный крик. Кожа бледная, конечности холодные на ощупь с цианотическим оттенком кожи. Кожа на животе и пояснице пастозная, у мальчиков отекает мошонка. Над легкими выслушиваются мелкопузырчатые хрипы, характерные для недостаточности кровообращения. При исследовании сердца отмечается значительное расширение границ относительной тупости, приглушение тонов сердца, особенно1, учащение сердечных сокращений. При аускультации выслушивается систолический шум в области верхушки или в точке Боткина, непродолжительный, малоиррадиирующий. У детей старшего возраста наблюдаются очаговые миокардиты, при которых симптоматика гораздо более скудна и недостаточности кровообращения, как правило, не бывает. Дети жалуются на слабость, головокружение, ощущение перебоев в работе сердца, боли в области сердца. Границы сердца не расширены. При аускультации – выслушивается третий тон (ритм галопа). ПИЩЕВАРИТЕЛЬНАЯ СИСТЕМА 1. Этапы формирования органов ЖКТ во внутриутробном периоде. https://photos.app.goo.gl/NzaTkSrEJWSK7DVV6 2. Анатомо-физиологические особенности органов ЖКТ. https://photos.app.goo.gl/x9zwcsVTnywrbUYFA 3. Семиотика поражения органов ЖКТ. https://photos.app.goo.gl/cMGdtEi9DxUUnMha8 4. Семиотика изменения стула. https://photos.app.goo.gl/XKvdW6XAgS7K6f6K9 5. Синдромы поражения ЖКТ (синдром эзофагита, халазия, ахалазия кардии, синдром острого и хронического гастрита, синдром хронического гастродуоденита, синдром энтерита, синдром колита, синдром панкреатита, синдром поражения гепато-билиарной системы). Копрологические синдромы. https://photos.app.goo.gl/u25d57KbiNq1f6W89 6. Методы диагностики поражений органов ЖКТ (эндоскопические методы исследования - ФЭГДС, колоноскопия, ректороманоскопия; УЗИ; рентгенологические методы – контрастирование с барием, томография; суточная pH-метрия; оценка биохимичесого анализа крови; исследование на хеликобактериоз, водородный тест). МОЧЕВЫДЕЛИТЕЛЬНАЯ СИСТЕМА 1. Этапы формирования органов мочеобразования и мочеотделения во внутриутробном периоде. Развитие почки человека проходит 3 этапа с некоторым наслоением их друг на друга. Вначале формируется головная почка — предпочка, которая у эмбриона человека появляется на 3-ей неделе. Пронефрос сменяется мезонефросом — первичной почкой, появление которой относится к середине 4-ой недели внутриутробного существования эмбриона. Этот орган снабжается кровью из аорты большим количеством мелких артериальных веточек, достигает полного развития в период от 4ой до 9-ой недели, выполняет экскреторную функцию. Мезонефрос на 3-ем месяце подвергается обратному развитию. У эмбриона длиной 5-6 мм можно обнаружить метанефрос (постоянную почку) — дивертикул, в котором можно различить: почечное тельце (гломерула), капсулу, извитой каналец 1 -го порядка, петлю Генле, извитой каналец 2-го порядка, собирающие канальцы, лоханку с большими и малыми чашечками, мочеточник. В период метанефроса формируется основная часть мозгового и коркового слоев, образуются новые нефроны, благодаря чему происходит утолщение коркового слоя дефинитивной почки. К моменту рождения в каждой почке содержится не менее миллиона клубочков и почечных канальцев. После рождения новые клубочки могут образовываться только у недоношенных детей. По мере внутриутробного и внеутробного развития почки имеют тенденцию спускаться вниз. https://photos.app.goo.gl/wtBbxeAi2AqdbMTKA 2. Анатомо-физиологические особенности органов мочеобразования и мочеотделения (почек, мочеточников, мочевого пузыря, их клиническое значение). https://photos.app.goo.gl/oMZqJCh3YK5FBBABA 3. Семиотика нарушений системы мочеобразования и мочеотделения. Основные ренальные и экстраренальные проявления. Экстраренальные – отеки, изменения АД, нарушение гемостаза, интоксикация. Ренальные – нарушения мочеобразования, нарушения мочевыделения. Дети: чаще двусторонний характер, даже при одностороннем поражении почек, боли в области поясницы. 1. Мочевой синдром. Цвет мочи становиться: • коричнево-красным (типа «мясных помоев») при гематурии; • очень светлым (как вода) при полиурии разного генеза, в том числе при хронической почечной недостаточности, так как урохромы не выделяются; • насыщенным, желто-коричневым (как «крепкий чай») при олигурии, с пеной («пиво с желтой пеной») при большом содержании в ней желчных пигментов у детей с заболеваниями печени или у новорожденных за счет гемолиза-эритроцитов; • темно-коричневым при состояниях, вызывающих повышенный распад белков (лихорадка, тяжелые инфекции, гипертиреоз). Содержание в моче некоторых лекарственных веществ также меняет её окраску: ацетилсалициловая кислота, амидопирин окрашивают мочу в розово-красный цвет, фурадонин, фурагин, рифампицин – в оранжевый, трихопол – в темно-коричневый, хлорохин – в ярко-жёлтый. Желтая окраска мочи может наблюдаться при приеме с пищей каротина, розовая – при употреблении свеклы. Помутнение мочи возникает при наличии в ней большого количества форменных элементов крови, слущенного эпителия, солей, слизи, капелек жира. Сгустки свежей крови появляются в моче при остром воспалительном процессе в мочевом пузыре, мелкие кровяные сгустки – при опухолях почек. Запах. Моча приобретает аммиачный запах вследствие бактериально- аммиачного брожения при обструктивных уропатиях, фруктовый запах («гниющих яблок») – при наличии в ней кетоновых тел, например при тяжелых формах сахарного диабета. Реакция мочи становится щелочной при хронических инфекциях мочевых путей (особенно при нарушении пассажа и застаивании инфицированной мочи), рвоте, почечном канальцевом ацидозе, а также при пищевом рационе, богатом фруктами и овощами, но бедном белком. Увеличение кислотности мочи наблюдается при сахарном диабете, почечной недостаточности, туберкулёзе почек и др. Кислая моча способствует образованию уратных камней, щелочная – фосфатных и оксалатно-кальциевых. Мочевой синдром, представленный чаще всего лейкоцитурией, гематурией и протеинурией, является, как правило, первым признаком нефро- или уропатии. Лейкоцитурия – обнаружение в моче большого количества лейкоцитов. Она является основным симптомом микробно воспалительного процесса в мочевых путях (пиелонефрит, цистит, уретрит) и поражения тубулоинтерстициальной ткани почек. В первом случае лейкоцитурия имеет нейтрофильный характер. О почечном её происхождении свидетельствует лейкоциты с измененной формой (клетки Штернгеймера- Мальбина), активные лейкоциты (клетки с признаками броуновского движения в цитоплазме) и лейкоцитарные цилиндры. Во втором случае (при гломерулонефритах, наследственном и интерстиальном нефритах) лейкоцитурия имеет мононуклеарный характер, т.е. в мочевом осадке преобладают лимфоциты и моноциты. Источником лейкоцитурии, которую в этом случае можно назвать ложной, служат также микробновоспалительные заболевания наружных половых органов (вульвовагиниты, баланопоститы и др.). Эозинофилы появляются в моче при аллергических заболеваниях. Бактериурия (наличие в моче бактерий) наряду с лейкоцитурией свидетельствует об инфекции мочевых путей. Наиболее часто в посеве мочи обнаруживают кишечную палочку, разнообразные штаммы протея, синегнойную палочку и другие грамотрицательные микроорганизмы, иногда грамположительную флору. Эпитеальные клетки могут попадать в мочу из различных участков мочевой, а также половой системы. Появление клеток переходного эпителия характерно для воспалительного процесса в лоханках и мочевом пузыре, клеток призматического эпителия почечных канальцев – для острых и хронических патологических процессов в почках (гломерулонефриты, волчаночный нефрит и др.), лихорадочных состояний, интоксикацией, инфекционных заболеваний. У новорожденных и девочек пубертатного возраста иногда обнаруживают в моче клетки ороговевающего эпителия, которые появляются под влиянием эстрогенов. Гематурия – наличие в моче более 3 эритроцитов в роле зрения в утренней порции или более 1000 в пробе по Нечипоренко. Она является признаком поражения клубочков почек, сосудов, реже тубулоинтерстициальной ткани и встречается при гломелуронефрите, IgA – нефропатии, наследственном, интерстиальном, вторичных нефритах, дизметаболической нефропатии, аномалиях почечных сосудов, геморрагических циститах, пиелонефритах, мочекаменной болезни, гемолитикоуремическом синдроме, туберкулёзе, опухолях почек. Выраженность гематурии бывает различной. Если её обнаруживают только при микроскопии мочевого осадка, то это микрогематурия, если микроскопически (цвет мочи становится бурым, она может иметь вид «мясных помоев» или даже «черного кофе» за счет превращения гемоглобина в солянокислый гематин) – это макрогематурия. Последняя чаще всего наблюдается при остром гломерулонефрите, геморрагическом васкулите, геморрагическом цистите. Протеинурия - обнаружение белка в моче (более 100 мг в сутки). Она появляется при повреждении базальной мембраны капилляров клубочков, приводящем к повышению её проницаемости, при нарушении функциональной способности проксимальных канальцев реабсорбировать плазменные белки. Цилиндрурия – наличие в моче цилиндров (белковых и клеточных образования канальцевого происхождения). Различают гиалиновые, зернистые и восковидные цилиндры. Обнаружение двух последних видов свидетельствует о серьезном поражении почек. Кристаллурия - появление кристаллов соли (уратов, оксалатов, фосфатов) в моче. Изолированная кристаллурия может выявляться у здоровых детей вследствие особенностей диеты, недостаточного употребления жидкости или повышенной ее экстраренальной потери при физической нагрузке, в жаркий сезон. Кристаллурия, сочетающаяся с изменениями мочевого осадка, чаще с гематурией, характерна для дизметаболической нефропатии с мочекаменной болезни. Глюкозурия – обнаружение сахара в моче – наблюдается у детей при сахарном диабете, генетической и приобретенной патологии канальцев. Кетонурия – наличие в моче кетоновых тел (ацетон, ацетоуксусная и бета-оксимасляная кислоты) – отмечается при расстройствах обмена, возникающих при частой рвоте, на фоне лихорадки или голодания. Она также может быть симптомом сахарного диабета. Почечная недостаточность проявляется азотемией - накоплением в крови продуктов азотистого метаболизма: креатинина, мочевины, а также изменениями кислотно-основного состояния, вводно-электролитного баланса, т.е. нарушением гомеостатических функций. Изменения относительной плотности мочи отражают нарушение способности почек концентрировать и разводить мочу. Гипостенурия – максимальная относительная плотность мочи составляет 1008 и ниже. В большинстве случаев она сопровождает полиурию и отмечается при тех же физиологических и патологических состояниях. Сочетание гипостенурии с полиурией и никтурией – характерный признак функциональной недостаточности почек. Изостенурия – колебание относительной плотности мочи в пределах 1010-1012, т.е. она равна относительной плотности безбелкового фильтрата плазмы. Изостенурия развивается при выраженном нефросклерозе, являющемся конечной стадией многих хронических заболеваний почек. Высокая плотность мочи (1030 и более) наблюдается при ограничении питья, высокой температуры окружающего воздуха, сахарном диабете. 2. Болевой синдром встречается часто. Это связано со своеобразием кровоснабжения почек, наличием чрезвычайно разветвленной сети вегетативных сплетений в почечной ткани, обилием нервных стволиков в капсуле почки. В основе болевого синдрома лежит напряжение почечной капсулы или растяжение и раздражение лоханки. При переходе патологического процесса за пределы почки боль может вызываться сдавлением или раздражением рецепторов околопочечной ткани. Боли в животе, реже в поясничной области, иногда иррадиирующие по ходу мочеточников, тупые или приступообразные, характерны для пиелонефрита. Они могут сопутствовать макрогематурии при гломерулонефрите, мочекаменной болезни. Острые боли возникают в животе при тромбозе почечных сосудов. Боли в поясничной области, боковых отделах живота, иррадиирующее в паховую область и половые органы, внезапные, режущего характера, возникают при почечной колике. Боли тупого характера и чувство тяжести в поясничной области или подреберье свойственны гидро- и пионефрозам, опухоли почек. Боли в надлобковой области обусловлены заболеваниями мочевого пузыря. Острые боли возникают при цистите, камнях мочевого пузыря, усиливаются во время мочеиспускания. Резкие боли появляются при острой задержке мочеиспускания, вызванной стриктурой или камнем мочеиспускательного канала. 3. Дизурический синдром – нарушение акта мочеиспускания (частые, болезненные мочеиспускания, недержание или неудержание мочи, задержка мочеиспускания). Появление их связано с воспалительными изменениями слизистой оболочки мочевого пузыря в нижних мочевых путей, с поражением различных участков нервного пути от периферических центров головного мозга с пороками развития мочевыводящей и половой системы. Олигурия – (уменьшение диуреза до 20-30% от нормы) или анурия (около 6-7% от нормы) возникает в результате снижения или полного прекращения образования мочи почками из-за падения клубочковой фильтрации, нервно-рефлекторного спазма или препятствия к оттоку в нижних мочевых путях. Чаще всего эти симптомы отражают развитие острой почечной недостаточности (ОПН). Олигурия может наблюдаться также при недостаточном приеме жидкости, лихорадочных заболеваниях вследствие потери жидкости с дыханием, при рвоте, поносе, обильном потоотделении. У новорожденных при анурии, продолжающееся более 48 часов, необходимо исключать пороки развития органов мочевой системы: двухстороннюю агенезию, поликистоз почек, обструктивную нефропатию и др. Полиурия – увеличение суточного диуреза в 1,5 раза и более по сравнению с нормой. В физиологических условиях полиурия является следствием чрезмерного употребления жидкости (полидипсия), охлаждения организма. Выявляется у больных с сахарным диабетом, хронической почечной недостаточностью (ХПН), ОПН (в диуритичесчкой фазе, у ренконвалесцентов), после лихорадочных состояний, при схождении отеков. Никтурия – преобладание ночного диуреза над дневным свидетельствует об удлинении времени работы почек вследствие падения их функции. Учащенные мочеиспускания малыми порциями – «каплями» (полакурия) свойственны инфекциям нижних отделов мочевых путей, нейрогенной дисфункции мочевого пузыря. В первом случае мочеиспускания могут быть болезненными, иногда в конце их рези усиливаются (например, при остром цистите). Боли во время мочеиспускания в поясничной области и в одной из половин живота, острые или тупые, рецидивирующие – признак пузырномочеточникового рефлюкса. Недержание мочи (моча выделяется без позыва к мочеиспусканию) и неудержание мочи (у ребёнка есть позыв к мочеиспусканию, но он не в состоянии удержать мочу) возникают при хронических запущенных циститах, гиперрефлекторной форме нейрогенной дисфункции мочевого пузыря, повреждении спинного мозга, эктопии устьев мочеточника в уретру, влагалище, экстрофии мочевого пузыря, пузырно-ректальном и уретроректальном свищах. Энурез – (ночное недержание мочи) отмечается при органическом поражении нервной системы, а также при пороках развития и воспалительных заболеваниях мочевой системы. Задержка мочеиспускания (ишурия). Острая ишурия возникает при парафимозе, камнях уретры, полном травматическом разрыве уретры. Хроническая ишурия, при которой наблюдаются запаздывание мочеиспускания, выполнение его в несколько этапов, прерывистость струи, характерна для гипорефлекторной формы нейрогенной дисфункции мочевого пузыря, уретрогидронефроза, пузырно-мочеточникового рефлюкса. 4. Экстраренальными проявлениями заболеваний мочевой системы часто являются отёчный и гипертензионный синдромы. Отечный синдром развиваются вследствие гипопротеинемии, гипернатриемии, диффузного повышения проницаемости стенок каппиляров, иногда из-за задержки выделения мочи (например, при шоке, кровопотере, так как при гиповолемии снижается кровообращение в почках). Отеки характерны для острого и хронического гломерулонефрита, амилоидоза почек, нефротического синдрома другого генеза. Гипертензионный синдром почечного происхождения является результатом задержки натрия и воды, приводящим к гиперволемии, повышенной деятельности прессорной системы (ренин-ангиотензин-альдостероновой и симпатико-адреналовой) и снижения функции депрессорной системы. Она отмечается при врожденной гипоплазии, вторичном сморщивании почек, гломерунефритах, сужении крупных почечных артерий. Острый гломерулонефрит и обострение хронического нередко сопровождаются почечной эклампсией вследствие спазма сосудов головного мозга и его отека, что проявляется клоникотоническими судорогами с наличием короткого периода предвестников и почти всегда сопровождается повышением артериального давления. Диспепсический синдром - наблюдаются при остром пиелонефрите, особенно у детей раннего возраста, почечной недостаточности. 4. Синдромы нарушений системы мочеобразования и мочеотделения (синдром гломерулонефрита, синдром пиелонефрита, синдром острой и хронической почечной недостаточности) https://photos.app.goo.gl/HJvSYUuAvUGgKw988 5. Методы исследования системы мочеобразования и мочеотделения функции почек (лабораторные, функциональные, бактериологические, ультразвуковые, рентгенологические, эндоскопические, радиоизотопные, пункционная биопсия, ангиография) https://photos.app.goo.gl/6yiPWquG2aBuMDuF8 ОРГАНЫ КРОВЕТВОРЕНИЯ 1. Этапы формирования органов кроветворения во внутриутробном периоде. Эмбриональное кроветворение. Кроветворение после рождения. https://photos.app.goo.gl/9KXk7ZC727V9coHH7 https://photos.app.goo.gl/5K1zsViE6sSCLiv9A 2. Эволюция эритрона в постнатальном периоде. Фетальный гемоглобин и его динамика после рождения. https://photos.app.goo.gl/b1wACog3cusZjvgz9 https://photos.app.goo.gl/VbD2fgDSmvQpujg7A 3. Семиотика поражения системы органов кроветворения. https://photos.app.goo.gl/tAMCKmVofDtdyrMo8 4. Синдромы поражения системы органов кроветворения (сидеропенический синдром, синдром анемии, синдром лейкоцитоза, синдром лейкопении, геморрагический синдром). https://photos.app.goo.gl/219ek1Xze9cn5V3E8 5. Методы исследования системы органов кроветворения (лабораторные, биохимические, инструментальные, ультразвуковые, рентгенологические, пункционная биопсия) https://photos.app.goo.gl/CZLZVcj6J1wk1wFm8 ДИЕТЕТИКА ЗДОРОВЫХ ДЕТЕЙ 1. Преимущества естественного вскармливания. https://photos.app.goo.gl/VmoWA4iG6NKStGsH8 2. Состав молозива, переходного и зрелого молока https://photos.app.goo.gl/chzkQ4a5rExXtL1B7 https://photos.app.goo.gl/CHo2k7EPxNmkLcYRA https://photos.app.goo.gl/HxEbTaKfs7UbBVGG7 3. Грудное молоко, его количественный и качественный состав. Биологическое значение компонентов грудного молока для развития ребёнка. https://photos.app.goo.gl/HxEbTaKfs7UbBVGG7 4. Определение понятия рационального вскармливания и его разновидности. Терминология ВОЗ. Рациональное вскармливание – вскармливание, обеспечивающее необходимый баланс питательных веществ, витаминов и минералов, осуществляемое по определенному режиму. Для ребенка рациональным вскармливанием является естественное вскармливание: Исключительно грудное Преимущественно грудное (до 30г или 100мл) частично грудное (>30г или 100мл) https://photos.app.goo.gl/nRXnbUG7XKSRe7VBA 5. Десять принципов успешного грудного вскармливания для матери и ребёнка. Десять принципов успешного грудного вскармливания для матери и ребёнка. 1) Строго придерживаться установленных правил грудного вскармливание и регулярно доводить эти правила до сведения медицинского персонала и рожениц 2) Обучать медицинский персонал необходимым навыкам для осуществления гр.вскрмл. 3) Информировать всех беременных женщин о преимуществах и технике гр.вскрмл 4) Помогать матерям начинать гр.вскрмл в теч.первого получаса после родов. ТОЛЬКО ЗДОРОВЫХ 5) Показывать матерям (мля, личным примером что ли?) как кормить грудью и как сохранить лактацию, даже если они временно отделены от своих детей. 6) Не давать новорожденным никакой другой пищи или питья кроме грудного молока, за исключением случаев, обусловленных медицинскими показаниями. 7) Практиковать круглосуточное нахождение новорождённых с матерями рядом в одной палате 8) Поощрять грудное вскармливание по требованию, а не по расписанию 9) Не давать новорожденным, находящимся на грудном вскармливании, никаких успокаивающих средств и устройств имитирующих материнскую грудь (соски и т.д.) 10) Поощрять организацию групп поддержки грудного вскармливания и направлять матерей в эти группы после выписки из родильного дома или больницы. 6. Первое прикладывание ребёнка к груди. Техника, его значение, тактика врача. https://photos.app.goo.gl/FsbSN2BnrbqdieeSA 7. Вскармливание новорожденного ребенка. https://photos.app.goo.gl/9QmwSkjiTTVZKCbW7 8. Вскармливание ребенка первого года жизни. https://photos.app.goo.gl/9QmwSkjiTTVZKCbW7 9. Потребность детей в основных пищевых ингредиентах. https://photos.app.goo.gl/77tCSsAs5h6TNsK17 Потребность в белке детей грудного возраста, находящихся на естественном вскармливании, после введения прикорма увеличивается и составляет у детей от 6 до 12 месяцев – 2,9 г/кг в сутки. Потребность в жирах во втором полугодии жизни несколько уменьшается и составляет 5,5 г/кг в сутки. Потребность в углеводах сохраняется на прежних цифрах – 13 г/ кг в сутки. Энергетическая потребность несколько меньше – 110 ккал/кг в сутки. После введения прикорма, для детей, находящихся на естественном вскармливании, соотношение между белками, жирами и углеводами составляет 1:2:4, которое обеспечивает сбалансированное питание ребенка первого года жизни. 10. Питание кормящей женщины. https://photos.app.goo.gl/CC7m8hSt3MWB85479 11. Понятие прикорма. Признаки готовности ребёнка к введению прикорма. Техника введения прикорма. Этапы и последовательность введения прикорма на 1-м году жизни. https://photos.app.goo.gl/ie3MZXuhwcZ2fR4K6 12. Причины и формы гипогалактии. Понятие докорма. Техника введения докорма. https://photos.app.goo.gl/d4rMi9gve9sb9fmk6 13. Смешанное и искусственное вскармливание ребенка. https://photos.app.goo.gl/aGgwYGjXU2SCePMW7 14. Классификация смесей для смешанного и искусственного вскармливания детей 1-го года жизни, их особенности, критерии выбора. https://photos.app.goo.gl/343uX3VuYdZtnKxB7 15. Современные принципы рационального питания детей старше года. Энергетическая ценность Важнейшим показателем потребности в пище у детей являются энергозатраты. В связи с высокой интенсивностью обменных процессов у них повышен основной обмен - по сравнению с взрослыми в 1,2 -2 раза. В виду активной мышечной деятельности энергозатраты в детском возрасте значительно повышены. Суточная потребность детей в энергии с возрастом существенно меняется и составляет на I кг массы тела: в возрасте 1-2 года 100-90 ккал, от 2 до 5 лет - 90-80 ккал, от 6 до 9 лет - 80-70 ккал. Начиная с 10-летнего возраста, энергозатраты мальчиков и девочек различаются. Из общего количества расходуемой энергии на рост и развитие ребенка тратится 10-15%. Энергетическая ценность суточного рациона должна быть обеспечена за счет белков на 14%, жиров 30% и углеводов 56%. В питании детей соотношение белков жиров и углеводов (г) в младшем возрасте должно быть равно 1:1:3, а в старшем возрасте 1:1:4. Белки. Потребность в белке в детском возрасте повышена. Белки необходимы в основном для роста и развития организма. При этом потребность в белках тем больше, чем меньше возраст детей. Общая потребность в белке в возрасте от 1 года до 3 лет составляет 4 г/кг, от 3 до 7 лет – 3,5- 4 г/кг, от 8 до 10 лет – 3 г/кг,. 11 лет и старше 2,5-2 г/кг. Удельный вес животных белков для детей первого года равен 80-10% (за счет белка материнского молока), затем постепенно снижается и в возрасте от 1 до 6 лет составляет 65-70%, а с 7 лет – не менее 60% от общего количества белка в сутки. Потребностям детского организма в наибольшей степени соответствует молочный белок, поэтому молоко следует рассматривать как обязательный, не подлежащий замене продукт отмечается повышенная потребность в незаменимых аминокислотах детского питания. Для детей дошкольного возраста рекомендуется 600-700 мл молока, для школьников 400-500 мл в сутки. В детском возрасте, обеспечивающих процессы роста и развития организма. К таким «факторам роста» относятся лизин, триптофан и гистидин. У детей до 3-х лет гистидин не синтезируется в организме в достаточном количестве, поэтому должен поступать с пищей. В наиболее благоприятных соотношениях для усвоения эти аминокислоты находятся в белках мяса, рыбы, яиц, орехах. Кроме того, яйца являются поставщиком биологически активного белка вителлина, который находится в соединении с лецитином. Вителлин служит материалом для построения центральной нервной системы, в том числе клеток головного мозга. Жиры. Вместе с жирами ребенок получает жирорастворимые витамины А, D, Е, которые обеспечивают нормальный рост, необходимый уровень обмена веществ, укрепляют здоровье детей. С жирами поступают такие биологически важные вещества, как фосфатиды, способствующие лучшему обмену жиров и, обладающие липотропным действием. Недостаток жира в детском питании ослабляет пластические процессы и иммунитет. Отрицательно влияет на детский организм избыток жиров - нарушается обмен веществ, ухудшается усвоение белка, отмечается расстройство пищеварения, нарастает избыточная масса тела и формируется ожирение. Рекомендуется вводить в рацион ребенка количество жира, равное количеству белка. Для нормального роста необходимо в питании детей предусмотреть достаточное количество полиненасыщенных жирных кислот. Практическим источником их являются растительные масла, которые вводятся в рацион начиная с 1-1,5 лет в количестве 5-10% от общего содержания жира. В детском питании должны применяться нерафинированные растительные масла в натуральном виде в составе салатов, винегретов и др., а также для жарения, но без длительного и повторного нагревания. Из животных жиров лучшим для детей является сливочное коровье масло. Оно содержит витамины А, Д, фосфолипиды, ненасыщенные жирные кислоты и хорошо усваивается. Углеводы в питании детей являются основным энергетическим материалом. Быстрый рост детей связан с большим потреблением энергии для синтетических процессов, особенно синтеза белка. Кроме того, детям свойственна большая подвижность и, следовательно, значительный расход энергии. В питании детей предпочтение отдается легкоусвояемым углеводам, источником которых служат фрукты, ягоды и их соки, поставляющие глюкозу и фруктозу, легко и быстро используемые в детском организме для гликогенообразования. Существенным источником легкоусвояемых углеводов служит молоко, содержащее молочный сахар лактозу. Необходимо включать кондитерские изделия, печенье, варенье, конфеты и др., количество которых должно быть в пределах физиологических потребностей. Простые сахара (моно- и дисахара) должны составлять 1/3 от всех углеводов в суточном рационе питания детей, остальные 2/3 должны быть представлены крахмалом. Излишек легкоусвояемых углеводов отрицательно влияет на детский организм, т.к. приводит к снижению иммунитета, кариесу зубов, избыточной массе тела, понижению аппетита, гнойничковым заболеваниям, усилению возбудимости центральной нервной системы, аллергическим заболеваниям и т.д. Потребность в витаминах у детей в связи с процессами роста повышена. Особое значение в детском питании имеют витамины, влияющие на рост. К ним относятся главным образом витамины А, Д и С. Витамин А является общепризнанным фактором роста. Он влияет на интенсивность роста скелета, на деятельность эндокринных желез, особенно гипофиза, который нормализует процессы роста. Витамин А поддерживает нормальное состояние зрения, покровных тканей и их защитных свойств. Потребность в витамине А удовлетворяется как за счет самого витамина А, так и за счет провитамина каротина. Витамин D особенно необходим при интенсивном росте и формировании скелета. Он регулирует фосфорно-кальциевый обмен, способствуя нормальному костеобразованию. При недостатке витамина D и ультрафиолетового облучения у детей возникает рахит – заболевание, при котором нарушается плотность костной ткани, наблюдается преобладание хрящевых элементов. При рахите изменения затрагивают также кости черепа, ног и грудной клетки. Однако при избыточном потреблении витамина D у детей может возникнуть состояние гипервитаминоза, сопровождающегося снижением массы тела, отложением солей кальция в печени, почках и стенках сосудов. Источники витамина D - продукты животного происхождения яйца, печень, молоко, сливочное масло, рыбий жир. Витамин С должен быть обязательным компонентом пищевого рациона детей. Он обладает большим многообразием свойств: принимает участие в окислительно-восстановительных процессах, в обмене белков, жиров, углеводов, повышает сопротивляемость организма инфекциям. Наибольшее его количество содержится в шиповнике, черной смородине, болгарском перце, петрушке, укропе. Минеральные вещества. Значение их в детском питании заключается в том, что они участвуют в пластических процессах, служат материалом для формирования скелета, мышечной и других тканей, входят в состав гормонов, нервной ткани, в том числе клеток головного мозга. Наибольшая роль в питании детей отводится кальцию, фосфору, железу, магнию. Кальций. Дети нуждаются в повышенных количествах кальция. Источниками кальция могут служить молоко и молочные продукты, яичный желток, орехи, бобы, мясо, овсяная крупа, фрукты. На величину усвоения кальция в организме оказывает влияние соотношение его с фосфором как в суточном рационе в целом, так и в отдельных приемах пищи. Наиболее приемлемое соотношение кальция и фосфора для детей 1:1. Фосфор участвует в процессах обмена белков, жиров, углеводов, около 60% его входит в состав костной ткани. Увеличивается потребность в фосфоре при физической нагрузке и при недостаточном поступлении белков с пищей. Хорошо усваивается фосфор из продуктов животного происхождения (молоко и молочные продукты, мясо, рыба, яйца), значительно хуже из растительных продуктов (бобовые и злаковые), в которых фосфор находится в виде фитина. Потребность детей в фосфоре в пересчете на 1 кг массы в 1,5 раза выше, чем у взрослых. В питании детей серьезной проблемой является обеспечение достаточного количества минеральных элементов, участвующих в кроветворении (железо, медь, марганец, кобальт). Так, главный продукт детского питания молоко содержит недостаточное количество железа и меди. Реальным источником железа в раннем детском возрасте служат яичный желток, творог, овсяная каша, фруктовые соки, а в последующем - мясо, овощи, картофель, хлеб и др. При недостаточном поступлении меди железо не в состоянии обеспечить кроветворение. Медь превращает поступающее с пищей железо в органически связанную форму. Потребность меди у детей повышена. Большую роль в кроветворении играют марганец и кобальт. Так, кобальт в присутствии меди и железа способствует образованию эритроцитов. Марганец участвует не только в кроветворении, но и в процессах костеобразования. Потребность детей в марганце повышена и составляет 0,2-0,3 мг на I кг массы тела. Режим питания является одним из условий рационального питания детей. Чем моложе ребенок, тем чаще он должен питаться. В дошкольном возрасте кратность приема пищи должна быть не менее 5 раз в течение дня, в школьном возрасте рекомендуется 4-х разовое питание. При 4-х разовом питании рекомендуется: на завтрак - 20%, 2-й завтрак или полдник - 20%, обед - 35%, ужин - 25% от суточного рациона. При 5-ти разовом питании распределение суточного рациона должно быть следующим: 1-й завтрак - 20-25%, 2-й завтрак 15%, обед - 25-30%, полдник - 15%, ужин - 20-25%. ЭНДОКРИННАЯ СИСТЕМА 1. Этапы формирования органов эндокринной системы (гипофиз, щитовидная железа, паращитовидная железа, надпочечники, поджелудочная железа, половые железы) и их анатомо-физиологические особенности). https://photos.app.goo.gl/oc2qmfHag2kgVdkV7 2. Семиотика поражения органов эндокринной системы. Причиной эндокринных болезней может явиться ряд факторов: травмы, инфекционные болезни, местные расстройства кровообращения, неправильное питание, опухоли, наследственная предрасположенность, процессы аутоиммунизации, поражения ЦНС, нарушения в эмбриогенезе и др. При поражении гипоталамо-гипофизарной системы у детей возникают задержка или ускорение роста, ожирение, гирсутизм, дистрофия половой системы, стрии на коже, гипертония, остеопороз, истощение, нарушение роста волос и зубов, инфантилизм, прогерия и др. Нарушение гормонообразовательной или гормоновыделительной функции гипофиза приводит к ряду заболеваний. Например, избыточная продукция соматотропного гормона приводит к развитию гигантизма, или акромегалии, недостаточность этого же гормона – к гипофизарной карликовости. Нарушение образования или выделения гонадотропных гормонов вызывает гипогонадизм, или преждевременное половое созревание. Избыточная продукция АКТГ формирует картину болезни Иценко—Кушинга, недостаточность гормонов передней доли гипофиза приводит к развитию гипофизарной кахексии, а задней доли – к несахарному диабету. При поражении щитовидной железы со снижением её функции происходит снижение секреции гормонов щитовидной железы, что приводит к развитию гипотиреоза. Основные клинические проявления гипотиреоза следующие: сухость кожи, слизистый отек, снижение рефлексов, адинамия, снижение аппетита, запоры, уменьшение потоотделения, непереносимость холода, снижение интеллекта, отставание роста, низкий тембр голоса. Особенно тяжело протекает врожденный гипотиреоз. При недостаточности поступления с пищей йода, который входит в состав гормонов щитовидной железы, развивается эндемический зоб. Если функция железы повышена и отмечаются повышенная секреция и выброс гормонов щитовидной железы, как при диффузном токсическом зобе, то наблюдаются повышение сухожильных рефлексов, тремор, похудание, тахикардия, пучеглазие, зоб, гипергидроз и другие симптомы. Паращитовидные железы регулируют процессы обызвествления и декальцификации в костях. При врожденном гипопаратиреозе нарушается формирование костей, повышаются вегетативная лабильность и возбудимость (пилороспазм, диарея, тахикардия), могут развиться судороги и ларингоспазм, требующие неотложной помощи. Гиперпаратиреоз сопровождается выраженной мышечной слабостью, запорами, болями в костях, переломами костей, при этом в костях образуются кисты, а в мягких тканях – кальцификаты. При поражении надпочечников и снижении их функции развивается астения, наблюдаются желудочно-кишечные расстройства (понос, тошнота, рвота, анорексия, боли в животе), кожные покровы темнеют и становятся бронзовой окраски, особенно в складках и местах трения кожи. При внезапном уменьшении или прекращении секреции гормонов корой надпочечников развивается острая надпочечниковая недостаточность. Хроническая недостаточность коры надпочечников, или аддисонова болезнь, у детей бывает редко и развивается преимущественно после 10 лет. Если функция надпочечников повышена, то наблюдаются ожирение, гипертония, гипертрихоз, задержка роста, преждевременное половое развитие. При врожденном генетическом нарушении работы коры надпочечников возникает адреногенитальный синдром (АГС). При этом нарушается синтез кортизола. По принципу обратной связи возрастает образование АКТГ, и усиливается синтез предшественников кортизола, из которых образуются андрогены (сильные - тестостерон, слабые - ДЭА, ДЭА-сульфат, андростендион). АГС сопровождается нарушениями дифференцировки пола, неправильным развитием половых органов, преждевременным половым развитием, массо-ростовые показатели опережают возраст, но при этом зоны роста закрываются быстро. Такие люди в зрелом возрасте бывают низкорослыми, у девочек бывают низкий голос, гирсутизм. Функция надпочечников нарушается также при гормональноактивных опухолях желез (альдостероме, глюкостероме, андростероме, кортикоэстроме). Симптоматика заболеваний при этом обусловливается продуцирующим опухолевой тканью гормоном. Также при поражении надпочечников развиваются такие заболевания, как первичный гиперальдостеронизм, гипоальдостеронизм, феохромоцитома. Нарушения функции поджелудочной железы приводят к таким заболеваниям, как сахарный диабет, а опухолевые поражения поджелудочной железы приводят к глюкогономе, инсулиноме, соматостатиноме, гастриноме, липоме, опухолям поджелудочной железы с карциноидным синдромом и др. Сахарный диабет – хронически протекающее заболевание, обусловленное абсолютной или относительной инсулиновой недостаточностью, ведущей к нарушению всех видов обмена и прежде всего углеводного. В структуре эндокринных заболеваний детского возраста сахарный диабет является самым распространенным заболеванием. Сахарный диабет у детей составляет 2–5 % от общего числа больных с этой патологией. У большинства детей он является генетически обусловленным заболеванием. Наследование возможно по рецессивному и по доминантному типу. Наследственное предрасположение имеется у 11–60 % детей. Генетические дефекты, ведущие к развитию болезни у детей, различны: неполноценность синтеза, освобождения и разрушения инсулина; повышенная резистентность к инсулину инсулинозависимых тканей; нейтрализация инсулина вследствие мутации гена-регулятора, обусловливающего высокое содержание инсулиновых антагонистов. Значение в этиологии сахарного диабета у детей имеют переедание, способствующее снижению толерантности к глюкозе, инфекционные заболевания, психические и физические травмы, вакцинация. Сахарный диабет встречается во всех периодах детства, но чаще всего в периоды наиболее интенсивного роста ребенка. Основными симптомами сахарного диабета являются жажда (полидипсия), похудание при повышенном аппетите, полиурия, сухость кожи и слизистых, слабость, зуд кожи, на щеках – диабетический румянец, при ухудшении состояния присоединяются головная боль, тошнота, рвота, боли в животе, запах ацетона изо рта, нарушение функций ЦНС, утрата сознания (кома). При повышенной выработке инсулина возникает гиперинсулинизм. Это состояние проявляется резким чувством голода, слабостью, головной болью, тремором рук, сонливостью, при неоказании помощи далее нарушается зрение, утрачивается сознание, возникают судороги (наступает гипогликемическая кома). При нарушении развития половых органов можно при осмотре увидеть их неопределенное (интерсексуальное) состояние либо наличие аномалий строения. К аномалиям, свойственным мальчикам, относится следующее. 1. Гипоспадия – нижняя расщелина уретры. При этом часто отмечается искривление полового члена и расположение отверстия уретры на любом уровне от нижней поверхности головки до промежности. 2. Эписпадия – верхняя расщелина уретры. При этом отмечается искривление полового члена, подтягивание его вверх и втягивание в окружающие ткани. 3. Гипоплазия полового члена (микропенис) – резкое укорочение полового члена с его общей длиной у новорожденного менее 1 см. Может сочетаться с другими пороками. 4. Фимоз – врожденное сужение крайней плоти, не допускающее обнажения головки. 5. Парафимоз – ущемление головки крайней плотью, осложнение фимоза. 6. Агенезия яичек по типу анорхии (их отсутствия) или монорхии (наличия одного яичка). 7. Крипторхизм – задержка при опускании в мошонку яичка на его естественном пути. Различают паховый и абдоминальный крипторхизм. У новорожденных он часто связан с задержкой внутриутробного развития, незрелостью или недоношенностью. 8. Водянка яичка – скопление жидкости между наружным и внутренним листками собственной оболочки яичка. К аномалиям, свойственным девочкам, относятся агенезия, гипоплазия или гипертрофия клитора, сращения малых или больших половых губ, заращение девственной плевы, расщепление клитора, аплазия половых губ и девственной плевы. 3. Основные синдромы поражения органов эндокринной системы (гипер- и гипофункции желез) ИММУННАЯ СИСТЕМА 1. Этапы формирования органов иммунной системы, их анатомо-физиологические особенности. Роль иммунной системы в защите организма ребенка. https://photos.app.goo.gl/FgrBKYR669DdCDfK8 2. Семиотика и синдромы поражения органов иммунной системы (синдром гипо-, гиперплазии лимфоидной ткани, синдром гипо-, гиперплазии тимуса).