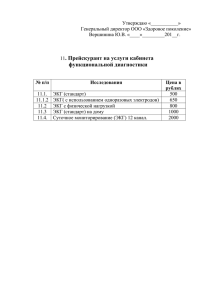
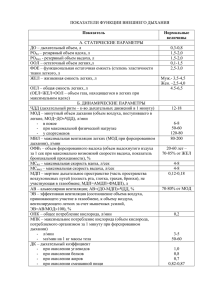
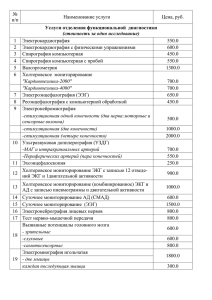
Содержание 1. Введение 2.1. Спирометрия: определение, показания, противопоказания, методика исследования. 2.2. Спирометрия: интерпретация результатов исследования. 3.1. СМАД: показания, недостатки, методика исследования. 3.2. СМАД: интерпретация результатов исследование, формирование заключения. 4.1. Суточное мониторирование ЭКГ: определение, методика исследования, внутрибольничный мониторинг. 4.2. Суточное мониторирование ЭКГ: анализ результатов. 5. Список литературы 1 1. Введение Функциональная диагностика – это отрасль медицины, которая занимается диагностикой заболеваний органов и систем организма и оценкой их функциональных возможностей с помощью инструментальных методов исследования. Современные, высокоинформативные и безопасные методы диагностики, профессионализм, индивидуальный подход ко всем категориям пациентов, включая детей и беременных, обеспечат быстрое и качественное обследование по следующим методикам: А) Спирометрия; Б) Суточное мониторирование артериального давления; В) Суточное мониторирование ЭКГ. В данной работе хотелось бы более подробно рассказать о каждом из вышеперечисленных методов. 2 2.1.Спирометрия: определение, показания, противопоказания, методика исследования. ОПРЕДЕЛЕНИЕ Спирометрия представляет собой неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров ПОКАЗАНИЯ: Диагностика: 1) установление причины респираторных жалоб больного, клинических симптомов либо отклонений в лабораторных показателях; 2) оценка влияния болезни на легочную функцию; 3) скрининг популяций людей с высоким риском легочных заболеваний; 4) предоперационная оценка риска; 5) оценка прогноза заболевания; 6) оценка функционального состояния перед участием пациента в программах с физическими нагрузками высокого уровня. Наблюдение: 1) оценка эффективности лечебных мероприятий; 2) мониторирование течения заболевания с нарушением легочной функции; 3) наблюдение за популяциями лиц, подвергающихся воздействию неблагоприятных факторов; 5 4) мониторирование побочных эффектов лекарств с известной способностью вызывать повреждения легких. Экспертная оценка нетрудоспособности: 1) обследование больного перед началом реабилитации; 2) оценка рисков как части экспертной оценки нетрудоспособности; 3) экспертная оценка состояния здоровья по другим юридическим поводам. Общественное здоровье: 1) эпидемиологические исследования; 2) расчет должных значений спирометрических показателей; 3) клинические исследования. ПРОТИВОПОКАЗАНИЯ Спирометрия не имеет абсолютных противопоказаний, но маневр форсированного выдоха следует выполнять с осторожностью: 1) у больных с развившимся пневмотораксом и в течение 2 нед после его разрешения; 2) в первые 2 недели после развития инфаркта миокарда, после офтальмологических и полостных операций; 3) при выраженном продолжающемся кровохарканье; 4) при тяжелой бронхиальной астме. МЕТОДИКА Объем легких можно измерить двумя способами. В первом случае непосредственно измеряется объем вдыхаемого или выдыхаемого воздуха и время. Строится график зависимости объема легких от времени - кривая объем–время (спирограмма). В другом случае измеряется поток и время, а объем рассчитывают, умножая поток на время. Строится график зависимости объемной скорости потока от объема легких - кривая поток–объем. Таким образом, обе кривые отражают одинаковые параметры: интегральное выражение скорости воздушного потока дает объем, который, в свою очередь, можно представить как функцию времени. И наоборот, объем выдыхаемого воздуха можно дифференцировать относительно времени, чтобы определить скорость потока. Представление результатов спирометрии в виде кривой поток–объем является наиболее простым для интерпретации и наиболее информативным. Спирометрическое исследование можно проводить при спокойном и при форсированном дыхании. При 3 спокойном дыхании необходимо оценить паттерн дыхания, определить жизненную емкость легких (ЖЕЛ) и ее составляющие: резервный объем выдоха (РОвыд) и емкость вдоха (Евд). ЖЕЛ – максимальный объем воздуха, который можно вдохнуть или выдохнуть - является основным показателем, получаемым при спирометрии на фоне спокойного дыхания. Измерение ЖЕЛ может быть проведено одним из нижеследующих способов: 1. ЖЕЛ вдоха (ЖЕЛвд): измерение производится пациенту в расслабленном состоянии без излишней спешки, но в то же время проводящему исследование не следует умышленно сдерживать пациента. После полного выдоха делается максимально глубокий вдох. 2. ЖЕЛ выдоха (ЖЕЛвыд): измерение производится в аналогичной манере из состояния максимально глубокого вдоха до полного выдоха. 3. Двустадийная ЖЕЛ: ЖЕЛ определяется в два этапа как сумма емкости вдоха и резервного объема выдоха. Для определения жизненной емкости легких рекомендуется измерять ЖЕЛвд; если же это невозможно, то в качестве альтернативы может быть использован показатель ЖЕЛвыд. Двустадийная ЖЕЛ не рекомендуется для рутинного использования; однако ее определение иногда может быть полезным при обследовании больных с тяжелой одышкой. С помощью маневра форсированного выдоха измеряют форсированную жизненную емкость легких (ФЖЕЛ) и показатели объемной скорости воздушного потока. Измерение ФЖЕЛ может быть проведено различными способами (максимальный вдох делается после спокойного или после полного выдоха, перед форсированным выдохом делается или нет пауза). Но предшествующий маневру ФЖЕЛ вдох оказывает существенное влияние на экспираторные скоростные показатели, поэтому для получения максимальных результатов исследования мы рекомендуем после спокойного выдоха делать максимально глубокий вдох и сразу же после этого без паузы выдохнуть весь воздух с максимальным усилием. Пауза на высоте вдоха может вызвать «стрессовое расслабление» со снижением эластической тяги и увеличением растяжимости дыхательных путей, что ведет к уменьшению скорости выдоха. Маневр ФЖЕЛ можно разделить на 3 этапа: максимальный вдох, форсированный выдох и продолжение выдоха до конца исследования. Рекомендуется, чтобы исследователь сначала продемонстрировал пациенту правильное выполнение маневра. Все исследования легочной функции выполняются с носовым зажимом либо зажатием ноздрей пальцами, загубник спирометра следует плотно обхватить губами и зубами. После максимально глубокого вдоха (от уровня функциональной остаточной емкости) пациент должен сделать мощный выдох с максимальным усилием, продолжая его до полного опорожнения легких. Во время маневра рекомендуется словами и жестами поощрять пациента делать максимально мощный выдох и продолжать его максимально долго. В то же время следует внимательно наблюдать за пациентом во избежание нежелательных явлений, связанных с резким и глубоким выдохом (например, синкопальных состояний). Одновременно необходимо следить за графическим отражением результатов теста на дисплее спирометра, что позволяет визуально оценить качественность маневра. Если пациент жалуется на головокружение или другое ухудшение самочувствия, следует сделать паузу до исчезновения нежелательных явлений или прекратить исследование. Уменьшение усилия при форсированном выдохе приводит к завышению спирометрических показателей и неправильной интерпретации результатов исследования. 4 2.2.Спирометрия: интерпретация результатов исследования. Интерпретация результатов спирометрии строится на анализе основных спирометрических параметров (ОФВ1, ЖЕЛ, ОФВ1/ЖЕЛ). Обструктивные вентиляционные нарушения Наиболее частое показание к проведению спирометрического исследования – выявление обструкции дыхательных путей и оценка ее выраженности. Обструктивный тип вентиляционных нарушений характеризуется снижением соотношения ОФВ1/ФЖЕЛ при нормальной ФЖЕЛ. Патофизиологической основной снижения максимального экспираторного потока при 13 бронхиальной обструкции является повышение сопротивления дыхательных путей, однако при недостаточном усилии, приложенном пациентом во время выполнения маневра ФЖЕЛ, максимальный экспираторный поток также будет снижен. Дифференцировать эти ситуации можно при количественной оценке усилия пациента, измерив плевральное давление (с помощью внутрипищеводного баллона) или компрессионный объем при проведении бодиплетизмографии. Ранними признаками обструктивных нарушений вентиляции у пациентов без клинических проявлений, возможно, могут служить изменение формы экспираторной кривой поток-объем и снижение скоростных показателей, измеренных при низких легочных объемах во время теста ФЖЕЛ (СОС25-75, МОС50, МОС75), однако в настоящее время не существует убедительных доказательств существования таких корреляционных связей. Более того, значительная вариабельность показателей затрудняет интерпретацию индивидуальных отклонений от должных значений. При обструктивных нарушениях происходит снижение экспираторных потоков, и кривая пациента располагается под должной кривой. Кроме того, обычное линейное снижение скорости потока на кривой поток-объем нарушается, ее нисходящее колено приобретает вогнутую форму. Нарушение линейности нижней половины кривой потокобъем является характерной чертой обструктивных нарушений вентиляции и предполагает наличие бронхиальной обструкции, даже когда ФЖЕЛ и ОФВ1 не выходят за пределы нормальных значений. Выраженность изменений формы кривой зависит как от тяжести обструктивных нарушений, так и от нозологической формы. Причиной этого чаще всего является сужение просвета дыхательных путей при бронхиальной астме, ХОБЛ, эмфиземе, муковисцидозе, сдавление крупных бронхов и трахеи опухолью извне, стенозирование эндофитно растущей опухолью, рубцовой тканью, инородным телом. При подозрении на бронхиальную астму следует провести бронходилатационный тест, а при необходимости - бронхоконстрикторный тест. Для оценки выраженности эмфиземы следует исследовать общую емкость легких и диффузионную способность легких. Особое внимание следует уделить синхронному снижению ОФВ1 и ФЖЕЛ, при котором отношение ОФВ1/ФЖЕЛ остается нормальным или почти нормальным. Такие изменения спирограммы чаще всего наблюдаются, если пациент делает вдох или выдох не полностью или если поток настолько медленный, что для выдыхания всего воздуха из легких требуется слишком большая продолжительность выдоха. В таком случае дистальный отдел кривой поток-объем будет вогнутым (МОС75 снижена). Измерение ЖЕЛ (инспираторной или экспираторной) поможет более точно оценить отношение ОФВ1 к максимальному объему легких. Другая возможная причина одновременного снижения ОФВ1 и ФЖЕЛ - коллапс мелких дыхательных путей в начале выдоха. Если такие изменения наблюдаются при выполнении маневра с максимальным усилием, достоверный прирост ОФВ1 после ингаляции бронхолитика подтвердит наличие экспираторного коллапса. Достоверное увеличение ОФВ1, ФЖЕЛ или обоих параметров после ингаляции бронхолитика свидетельствует об обратимости обструктивных 5 нарушений. Обструкция верхних дыхательных путей. Форма максимальной кривой потокобъем существенно отличается от должной при обструкции верхних дыхательных путей. Своеобразная форма кривой поток-объем при поражениях верхних дыхательных путей обусловлена различным воздействием динамических факторов на экстра- и интраторакальные дыхательные пути. На экстраторакальные дыхательные пути влияет атмосферное давление, на интраторакальные – внутриплевральное. Разница между внешним давлением (атмосферным или плевральным) и давлением внутри дыхательных путей называется трансмуральным давлением. Положительное трансмуральное давление создает компрессию и уменьшает просвет дыхательных путей. Наоборот, отрицательное трансмуральное давление поддерживает дыхательные пути открытыми, увеличивая их просвет. Если обструкция возникает только во время вдоха либо выдоха, она считается переменной. Если воздушные потоки снижены во время обеих фаз дыхания, обструкция называется фиксированной. Переменная экстраторакальная обструкция (например, при параличе голосовых связок, увеличении щитовидной железы) вызывает избирательное ограничение воздушного потока при вдохе. Во время выдоха давление внутри дыхательных путей увеличивается и превышает атмосферное, воздействующее на зону поражения снаружи, поэтому экспираторный поток 14 меняется мало. Во время вдоха наблюдается обратная картина: атмосферное давление значительно превышает давление в дыхательных путях, что приводит к снижению инспираторных потоков. Изменения инспираторных потоков хорошо видны на кривой поток–объем. При переменной интраторакальной обструкции (например, при опухоли нижнего отдела трахеи (ниже яремной ямки грудины), трахеомаляции, гранулематозе Вегенера или редицивирующем полихондрите) высокое внутриплевральное давление во время форсированного выдоха превышает давление в дыхательных путях, что приводит к выраженному сужению их просвета с критическим снижением экспираторных потоков. Инспираторные потоки могут мало меняться, если плевральное давление более отрицательное, чем давление в дыхательных путях. При фиксированной обструкции (например, при опухолях на любом уровне верхних дыхательных путей или параличе голосовых связок с фиксированным стенозом, рубцовых стриктурах) инспираторные и экспираторные потоки нарушаются почти в одинаковой степени. Локализация поражения не имеет значения, поскольку размеры трахеи при этом не зависят от давления внутри и снаружи дыхательных путей. Для характеристики вышеуказанных поражений верхних дыхательных путей используются различные показатели, например, соотношение инспираторных и экспираторных потоков на уровне 50% жизненной емкости (МОС50вд/МОС50выд, в норме это соотношение приблизительно равно 1,5). Это соотношение наиболее значительно меняется при переменной экстраторакальной обструкции и неспецифично для другой патологии. При подозрении на изолированную обструкцию верхних дыхательных путей следует подтвердить диагноз эндоскопически или рентгенологически. Классификация тяжести обструктивных вентиляционных нарушений. Для оценки тяжести обструктивных нарушений в большинстве случаев используют степень отклонения ОФВ1 от должного значения. Эту классификацию не применяют у пациентов с обструкцией верхних дыхательных путей, когда даже слабо выраженная обструкция может быть опасна для жизни. (Легкие >70% Умеренные 60 – 69% Среднетяжелые 50 – 59% Тяжелые 35 – 49% 15 Крайне тяжелые < 35%) Рестриктивные вентиляционные нарушения Рестриктивные нарушения вентиляции обусловлены процессами, снижающими растяжимость легких и, следовательно, ограничивающими наполнение легких воздухом. В начале развития патологических нарушений, когда объем легких еще не снижен, скоростные показатели и отношение 6 ОФВ1/ФЖЕЛ могут увеличиваться вследствие того, что паренхима легких оказывает большее растягивающее действие на дыхательные пути: просвет бронхов увеличивается относительно объема легких. При прогрессировании заболевания происходит уменьшение воздушности легочной ткани. Это проявляется снижением ЖЕЛ, кривая поток-объем становится высокой и узкой. Пиковая объемная скорость обычно остается нормальной, после пика наблюдается быстрое линейное снижение потока. Форма кривой может и не меняться, а представлять собой пропорционально уменьшенную копию должной кривой, как, например, при пневмонэктомии. Рестриктивные нарушения могут встречаться при интерстициальных заболеваниях легких, обширной воспалительной инфильтрации легочной ткани, гипоплазии и ателектазах легкого, после резекции легочной ткани. При подозрении на интерстициальные заболевания легких следует измерить диффузионную способность легких и общую емкость легких. К рестрикции также может приводить и внелегочная патология, например, поражение грудного отдела позвоночника, ребер, дыхательной мускулатуры; высокое стояние диафрагмы, что делает невозможным выполнение глубокого полноценного вдоха; нарушение регуляции дыхания при угнетении дыхательного центра наркотическими препаратами или его повреждении опухолью, кровоизлиянием. При подозрении на мышечную слабость как причину рестрикции следует измерить силу дыхательных мышц. Кроме того, у больных с выраженной мышечной слабостью ФЖЕЛ, измеренная в вертикальном положении и в положении лежа, будет существенно различаться из-за воздействия гравитации на органы брюшной полости. В норме ФЖЕЛ в положении лежа на 5-10% меньше, чем в положении сидя. При выраженной диафрагмальной дисфункции эта разница превышает 30%. Для диагностики рестриктивных нарушений недостаточно спирометрического исследования, а следует выполнить бодиплетизмографию и измерить легочные объемы. Смешанные вентиляционные нарушения Смешанные нарушения легочной вентиляции развиваются при сужении просвета дыхательных путей на фоне уменьшения легочных объемов. При этом спирометрия будет регистрировать одновременное снижение ФЖЕЛ, ОФВ1 и ОФВ1/ФЖЕЛ. Для уточнения характера функциональных нарушений необходимо выполнять бодиплетизмографию с измерением легочных объемов. 7 3.1. Суточное мониторирование АД: показания, недостатки, методика исследования. Суточное мониторирование артериального давления используется в качестве дополнительного метода обследования пациентов, особенно с артериальной гипертензией. В настоящее время методика находит всё большее признание у врачей, т.к. результаты СМАД позволяют уточнить диагноз и тактику ведения пациентов, оценить степень сердечно - сосудистого риска. Для получения максимальной информации требуется соблюдение ряда рекомендаций по подготовке, технологии проведения, редактированию и оценки данных, формированию заключений. ПОКАЗАНИЯ: 1. Подозрение на «гипертензию белого халата» у больных с низким риском сердечно сосудистых заболеваний; 2. Уточнение диагноза в случаях пограничного повышения АД; 3. Выявление ночной артериальной гипертензии; 4. Определение суточного ритма АД; 5. Недостаточность вегетативной нервной системы; 6. Резистентная к медикаментозному лечению артериальная гипертензия; 7. Скрытая артериальная гипертензия; 8. Выбор и оценка эффективности лечения антигипертензивными препаратами; 9. Выявление особенностей артериальной гипертензии и необходимости её лечения у пожилых пациентов, пациентов сахарным диабетом; 10. Диагностика артериальной гипертензии у беременных; 11. Диагностика гипотензии. НЕДОСТАТКИ: 1. Возможный эмоциональный и физический дискомфорт во время исследования (особенно в ночные часы); 2. Продолжительность исследования (24 часа), дающая информацию об уровне АД лишь в течение одного дня, возможно «нехарактерного» для данного пациента; 3. Недостоверность полученных данных при использовании приборов, не прошедших клиническое тестирование на соответствие международным стандартам точности (протоколы, разработанные «Association for 13 the Advancement of Medical Instrumentation» (AAMI, США) и «British Hypertensive Society» (BHS, Англия), ESH 2001; 4. Неточность измерений АД при выраженных нарушениях ритма (частая экстрасистолия и фибрилляция предсердий). МЕТОДИКА ПРОВЕДЕНИЯ Методика суточного мониторирования включает следующие этапы: 1. Установка прибора; 2. Обязательное проведение контрольных измерений; 3. Устный инструктаж пациента; 4. Ввод в компьютер полученных данных с последующей их обработкой с помощью статистических и графических методов; 5. Анализ результатов. 8 3.2. Суточное мониторирование АД: интерпретация результатов исследования, формирование заключения. Для оценки СМАД чаще используют усредненные величины систолического, диастолического, среднего, пульсового АД и ЧСС за сутки, день, ночь и почасовые. Оценка суточного (циркадианного) ритма колебаний артериального давления является важной составляющей СМАД – единственного неинвазивного метода, позволяющего оценить различие АД во время работы и сна. Динамика АД в течение суток имеют некоторые закономерности. Самый высокий уровень обнаруживается в утренние часы (между 6-ю и 12-ю часами), второй менее выраженный вечерний подъём АД наблюдается около 19 часов. Минимум АД регистрируется в интервале от 0 до 4 часов, после чего наблюдается постепенное его повышение. С практической точки зрения наибольший интерес представляет оценка различий между дневным и ночным АД - степень ночного снижения (СНС) или суточный индекс (СИ). Суточный индекс рассчитывается отдельно для систолического и диастолического АД по формуле: СИ =100% x (АД д – АД н)/АД д) где АДд – среднее АД в период бодрствования, АДн – среднее АД в период сна. Оптимальное значение суточного индекса 10-20%. Для количественной оценки времени, в течение которого регистрируется повышенное АД, используются показатели «нагрузки давлением»: индекс времени, индекс измерений, индекс площади гипертонии. Индекс времени (ИВ) – процент времени, в течение которого АД превышает пороговый уровень. Индекс измерений (ИИ) – процент измерений от их общего количества, при которых величины АД выходят за пороговый уровень. Индекс площади (ИП) вычисляется как площадь фигуры, ограниченной сверху кривой АД, снизу – линией порговых значений АД. В соответствии с рекомендациями Американского гипертонического общества у здоровых лиц верхние значения ИВ одинаковы для дневного и ночного времени и не превышают 15 %. Значения ИВ до 30% считаютcя возможно повышенными, при ИВ более 30% говорят о несомненном повышении АД. При индексе времени более 50% (днем и/или ночью) говорят о стабильной артериальной гипертензии. По данным E. O'Brien (1993) и J. Staessen (1996) у здоровых людей ИВ систолического АД < 20% днём и < 10 % ночью, ИВ диастолического АД < 15% днём и < 10 %, за сутки индекс времени для систолического и диастолического АД менее 25%. Вариабельность артериального давления – среднеквадратическое отклонение значений АД (систолического и диастолического) от среднего за день и ночь у пациентов с мягкой и умеренной формами АГ. Предпочтительно анализировать дневную и ночную, но не среднесуточную вариабельность АД. Критические значения вариабельности для систолического АД в и дневные, и в ночные часы составляют 15 мм рт. ст, для диастолического АД 14 мм. рт. ст. днем и 12 мм рт. ст. ночью. Вариабельность считают повышенной при превышении хотя бы одного из 4 критических значений. Пульсовое давление рассчитывается как разность между уровнями систолического и диастолического АД. Важность оценки уровня АД в ранние утренние часы обусловлена тем, что в этот период времени происходит наибольшее число инфарктов миокарда, мозговых инсультов, нарушений ритма, приводящих к внезапной смерти. Для оценки динамики АД в утреннее время (от 4 до 10 часов) используют расчёт абсолютной величины подъёма АД и скорости 9 подъёма АД. Величину утреннего подъёма (УП) определяют как разницу между максимальным и минимальным значением АД. Время утреннего подъёма находят по разнице времени максимального и минимального давления. Более важную информацию дает скорость утреннего подъёма АД – отношение величины УП к времени подъёма АД. ФОРМИРОВАНИЕ ЗАКЛЮЧЕНИЯ Усреднённые показатели величин АД (среднедневные, средненочные), полученные при проведении СМАД, оценивают с учетом представленных выше градаций как нормальные, предположительно повышенные величины, мягкая или умеренная, или тяжёлая артериальная гипертензия. Если среднедневные и средненочные значения АД совпадают по градации, то суточный профиль можно охарактеризовать в целом как: 1. Нормотензивный; 2. Пограничный; 3. Гипертензивный; 4. Гипотензивный. При разнонаправленных изменениях средних значений в дневные и/или ночные часы необходимо отдельно выделить дневной и/или ночной тип (нормотензивный, пограничный, гипертензивный или гипотензивный). Отдельно необходимо указать гемодинамический вариант артериальной гипертензии: 1. Систолический; 2. Диастолический; 3. Смешанный. Например, суточный профиль артериального давления соответствует пограничной систолодиастолической артериальной гипертензии. Если среднедневные и средненочные значения АД не совпадают по градации и гемодинамическому варианту, то их необходимо описать отдельно (например, мягкая систолодиастолическая артериальная гипертензия в дневные часы, ночью – пограничная систолодиастолическая артериальная гипертензия). Следует отметить вариант течения артериальной гипертензии - лабильная или стабильная, ориентируясь на индекс времени (более 50% днём и/или ночью). При нормальных значениях средних величин АД и повышенных значениях индекса времени, нужно указать возможную причину, время возникновения избыточно повышенного или пониженного ситуационного АД. Отдельно описывается степень ночного снижения АД (достаточная, недостаточная, повышенная, устойчивое повышение ночного АД) с обязательным указанием качества сна. Состояние утренней динамики АД (величина и скорость утреннего подъёма АД) оценивается по гемодинамическому варианту - систолический, диастолический или систолодиастолический подъём или нормальные показатели. Вариабельность артериального давления может быть нормальной, умеренно повышенной, если увеличены 1-2 норматива, и увеличенной, если превышены 3-4 норматива. 26 Максимальные и минимальные значения АД описываются как кратковременные (3 и более измерений в интервале до 2 часов) или длительные (более 2 часов), указывается связь этих изменений с физической или эмоциональной нагрузкой, отдыхом, сном, приёмом пищи или лекарственных препаратов, самочувствием пациента. При формировании итогового заключения желательно сформировать клинико-функциональную интерпретацию полученных в результате СМАД данных. Наиболее корректные и полные заключения приведены в методических руководствах А.Н. Рогозы с соавторами. В системе суточного мониторирования АД «Валента» используется шаблоны заключений рекомендованные именно этими авторами. Клинический диагноз АГ ставится с учетом результатов данного метода, анамнеза, лабораторных данных и последующей оценки суммарного сердечно сосудистого риска. 10 4.1. Суточное мониторирование ЭКГ: определение, методика исследования, внутрибольничный мониторинг. ОПРЕДЕЛЕНИЕ Классическое название метода в России – холтеровское мониторирование, используется для методики непрерывной записи электрокардиограммы (ЭКГ) на твердотельный носитель или магнитную ленту (практически не используется сегодня в современных системах) в нескольких отведениях ЭКГ, в условиях свободной активности пациента, с последующей дешифровкой в режиме off line на специальных дешифраторах. МЕТОДИКА ИССЛЕДОВАНИЯ Все компоненты исследования: регистраторы или мониторы (это синонимы), количество отведений, расположение и цветовая индикация 11 электродов, возможности анализа ритма сердца на дешифраторах, могут значительно варьироваться по набору опций и дизайну у различных производителей, но неизменной остается базовая часть методики: регистрация ЭКГ в 2-3 отведениях продолжительностью от 18 до 24 часов в условиях свободной активности пациента (или у стационарного больного). По показаниям, техническим возможностям или обстоятельствам могут использоваться более короткие или длительные периоды записи (например: только ночь, период специфической активности в спорте, многодневное мониторирование, технические причины и т.д.). В этом случае следует указать в финальном протоколе продолжительность записи, показания или причины изменения стандартных установок. Производители могут включать в свои приборы различные дополнительные опции оценки ЭКГ и ритма сердца (анализ вариабельности ритма сердца, автоматические опции оценки интервала QT, анализ поздних потенциалов предсердий и желудочков, пневмограммы или других параметров). Расширение базового ХМ за счет дополнительных опций, продолжительности записи более 24 часов для регистрации редко возникающих симптомов, увеличение отведений регистрации для точности топической диагностики аритмий или ишемических изменений, увеличение каналов для одновременной с ЭКГ регистрации других биометрических параметров называются полифункциональным мониторированием. ВНУТРИБОЛЬНИЧНЫЙ МОНИТОРИНГ Больничный мониторинг (у кровати или телеметрия) необходим только тогда, когда пациент имеет высокий риск опасной для жизни аритмии. ЭКГ мониторинг в течение нескольких дней может иметь значение у пациентов с клиническими данными или отклонениями ЭКГ, предполагающими аритмичный обморок, особенно если мониторинг применен сразу после обморока. Хотя, при таких обстоятельствах, диагностический результат мониторинга ЭКГ может быть не выше 16%, он оправдан возможностью максимально быстро зарегистрировать и отреагировать на внезапно развившуюся жизнеугрожающую аритмию. Новым направлением является телемониторинг ЭКГ, который позволяет контролировать ЭКГ больного дистанционно в режиме on line в радиусе действия системы, как во внутрибольничных условиях, так и более широко. Особенно активно удаленный телеметрический мониторинг ЭКГ реализуется в имплантируемых антиаритмических устройствах, у больных с сердечной недостаточностью и других группах 11 4.2. Суточное мониторирование ЭКГ: анализ результатов. Оценка результатов ХМ начинается с анализа ЧСС. При ХМ необходимо 22 выделять среднесуточные параметры ЧСС, средние значения дневной и ночной ЧСС или RR интервалов, примеры максимальной и минимальной ЧСС (возможно отдельно в дневное и ночное время). Использование ХМ для документирования ишемических изменений миокарда по изменениям сегмента ST впервые было предпринято еще в первых исследованиях Холтера. Однако корректная интерпретация изменений сегмента ST остается актуальной проблемой до сегодняшнего дня. Хотя выявление ишемии с использованием только компьютерного алгоритма может быть полезным, часто обнаруживается, что оно некорректно по сравнению с таковой у опытного специалиста. Перепроверка данных является обязательной. Ишемия диагностируется как последовательность изменений ЭКГ, включающих в себя горизонтальную или косонисходящую депрессию сегмента ST ≥0.1 мВ с постепенным началом и окончанием, которая длится как минимум 1 минуту. Каждый эпизод преходящей ишемии должен быть отделен от других эпизодов периодом минимальной длительностью в 1 минуту, во время которого сегмент ST возвращается к исходному уровню (правило 1х1х1). Международное руководство по предупреждению ВСС рекомендует оценку интервала QT при ХМ, как показание 1А Класса к проведению ХМ в группах риска по развитию жизнеугрожающих сердечных аритмий. Однако, что именно брать за стандарт для измерения QT является предметом активных дискуссий и исследований. На ЭКГ покоя основным клиническим стандартом является расчет корригированного интервала QT (QTс) по формуле Базетта (QT/корень квадратный из предшествующего RR интервала), реже 31 используется формула Фредеричиа (QT/корень кубический из предшествующего RR интервала). Анализ вариабельности интервалов R-R используется сегодня во всех серийных системах ХМ и обычно называется вариабельностью ритма сердца (ВРС). Традиционно считается, что изменения сердечного цикла от сокращения к сокращению отражают баланс между симпатическими и парасимпатическими влияниями на сердце. Определение ВРС проводится как среди больных с различными соматическими заболеваниями, так и широко используется в физиологических исследованиях. При ХМ возможно применение многих методов оценки ВРС, но основными из них являются временной (time-domain) и спектральный (frequency domain) методы. 12 5. Список литературы 1. НАЦИОНАЛЬНЫЕ РОССИЙСКИЕ РЕКОМЕНДАЦИИ ПО ПРИМЕНЕНИЮ МЕТОДИКИ ХОЛТЕРОВСКОГО МОНИТОРИРОВАНИЯ В КЛИНИЧЕСКОЙ ПРАКТИКЕ, Председатель: проф. Макаров Л.М. (Москва). Рабочая группа по подготовке текста Рекомендаций: к.м.н. Комолятова В. Н. (Москва), проф. Куприянова О. О. (Москва), к.м.н. Первова Е. В. (Москва), проф. Рябыкина Г. В. (Москва), проф. Соболев А. В. (Москва), проф. Тихоненко В. М. (Санкт-Петербург), д.м.н. Туров А. Н. (Новосибирск), проф. Шубик Ю. В. (Санкт-Петербург)., 2014г. 2. Cуточное мониторирование артериального давления. Пособие для врачей, ГОУ ДПО СПб МАПО 122 Клиническая больница г. Санкт-Петербурга ООО «Компания Нео», 2010г. 3. ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ИСПОЛЬЗОВАНИЮ МЕТОДА СПИРОМЕТРИИ, 2013г. 13