Осложнения лапароскопической холецистэктомии
реклама
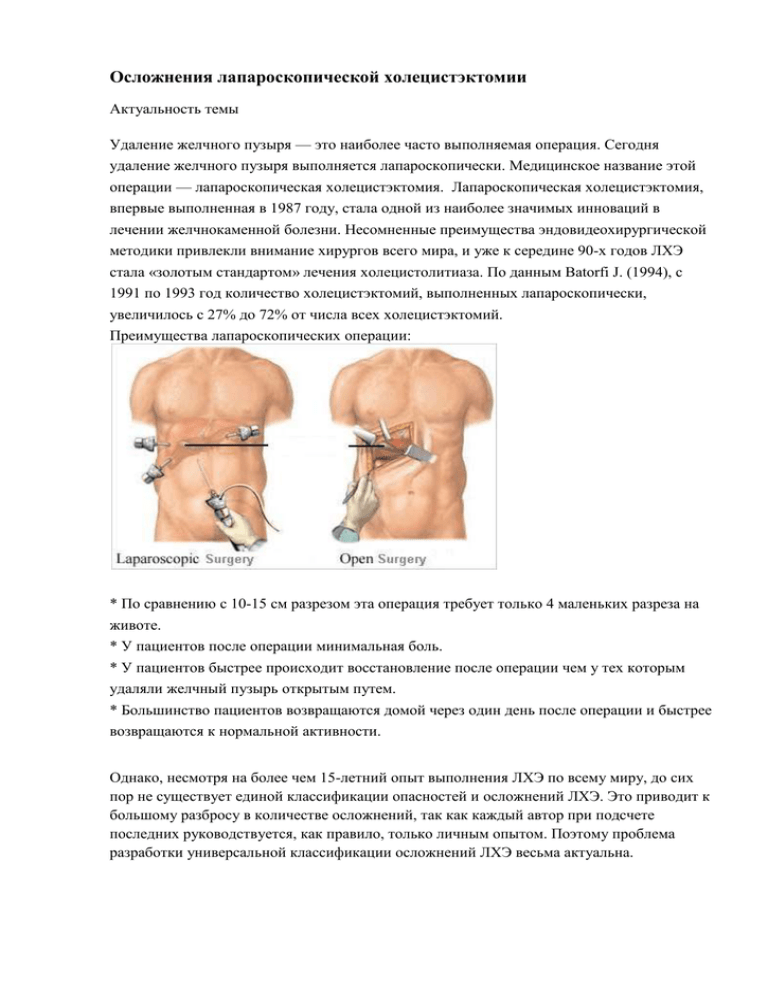
Осложнения лапароскопической холецистэктомии Актуальность темы Удаление желчного пузыря — это наиболее часто выполняемая операция. Сегодня удаление желчного пузыря выполняется лапароскопически. Медицинское название этой операции — лапароскопическая холецистэктомия. Лапароскопическая холецистэктомия, впервые выполненная в 1987 году, стала одной из наиболее значимых инноваций в лечении желчнокаменной болезни. Несомненные преимущества эндовидеохирургической методики привлекли внимание хирургов всего мира, и уже к середине 90-х годов ЛХЭ стала «золотым стандартом» лечения холецистолитиаза. По данным Batorfi J. (1994), с 1991 по 1993 год количество холецистэктомий, выполненных лапароскопически, увеличилось с 27% до 72% от числа всех холецистэктомий. Преимущества лапароскопических операции: * По сравнению с 10-15 см разрезом эта операция требует только 4 маленьких разреза на животе. * У пациентов после операции минимальная боль. * У пациентов быстрее происходит восстановление после операции чем у тех которым удаляли желчный пузырь открытым путем. * Большинство пациентов возвращаются домой через один день после операции и быстрее возвращаются к нормальной активности. Однако, несмотря на более чем 15-летний опыт выполнения ЛХЭ по всему миру, до сих пор не существует единой классификации опасностей и осложнений ЛХЭ. Это приводит к большому разбросу в количестве осложнений, так как каждый автор при подсчете последних руководствуется, как правило, только личным опытом. Поэтому проблема разработки универсальной классификации осложнений ЛХЭ весьма актуальна. Осложнения: 1. Желчеистечение - одно из наиболее серьезных осложнений, возникающих после удаления желчного пузыря. Внедрение лапароскопической техники, к сожалению, не избавляет больных от опасности этого осложнения. Частота желчеистечения после лапароскопической холецистэктомии, по данным литературы, составляет 0,5-1,6 %. Возможными источниками желчеистечения могут быть инфильтративно-измененное ложе желчного пузыря, несостоятельная культя пузырного протока, а также травмированные внепеченочные желчные протоки. В зависимости от источника, как правило, различаются темп и тяжесть желчеистечения. Диагностика данного осложнения при наличии контрольного дренажа брюшной полости не представляет сложности. Клиническая картина, а также использование для уточнения диагноза неинвазивных (УЗИ и КТ) и инвазивных (РХПГ, ЧЧХГ) методов диагностики позволяют выявить причину данного осложнения. Наконец, в ряде случаев окончательный диагноз и источник желчеистечения могут быть установлены при релапароскопии. В зависимости от находок различаются и способы коррекции данного осложнения. Желчеистечение из ложа пузыря (при отсутствии желчной гипертензии), как правило, прекращается самостоятельно. Реже возникает необходимость в выполнении релапароскопии для клипирования источника желчеистечения или ушивания ложа желчного пузыря и обязательного наружного дренирования желчных путей. 2. Термическое повреждение. Второй по распространенности тип крупных повреждений билиарной системы связан с избыточной электрокоагуляцией, вызывающей образование стриктур желчных протоков. Это может произойти при неоправданном использовании электрокоагуляции во время первичной мобилизации пузырного протока. Пересечение протоков и сосудов в этой области нельзя проводить с помощью электрокоагулятора, так как распространение термальной энергии на протоки может привести к катастрофическим результатам. Термическое повреждение влечет за собой коагуляцию и нарушение кровоснабжения тонких протоков нормальной билиарной системы, имеющих маленький калибр. Кровоснабжение может быть нарушено и в связи с аномальным кровоснабжением, которое особенно повышает риск повреждения. Эти повреждения могут быть диагностированы через недели и месяцы после операции, и реконструкция их очень сложна. 3. При несостоятельности культи пузырного протока - также выполняют релапароскопию, культю клипируют, подпеченочное пространство дренируют. Оперативные вмешательства при повреждениях внепеченочных желчных протоков различаются в зависимости от размеров дефекта. В связи с этим может быть выполнено ушивание дефекта на Т-образном дренаже, а при полном пересечении магистральных протоков операцией выбора общепризнана гепатикоеюностомия на транспеченочном сменном дренаже. 4. После лапароскопической холецистэктомии внутрибрюшное кровотечение развивается в 0,2-0,8 % случаев. Основным его источником, как правило, служит ложе желчного пузыря, реже пузырная артерия при соскальзывании с нее клипсы. При подозрении на кровотечение показана релапароскопия с целью достижения гемостаза. 5. Возникновение подпеченочных и поддиафрагмальных абсцессов отмечается в 0,181,9 % случаев, а основными причинами являются травматическое удаление желчного пузыря и отказ или неадекватное дренирование брюшной полости. Типичная клиническая картина и данные УЗИ облегчают диагностику, а лапароскопическая санация и адекватное дренирование брюшной полости позволяют устранить данное осложнение. 6. Число воспалительных изменений со стороны раны брюшной стенки при лапароскопической холецистэктомии остается значительным - 0,6-6 %. Профилактика данного осложнения состоит в предупреждении перфорации желчного пузыря при его диссекции, а также в использовании различных приспособлений для эвакуации желчного пузыря из брюшной полости. 7. Камни, выпавшие из желчного пузыря. Камни могут выпасть из желчного пузыря во время диссекции его от ложа или при извлечении желчного пузыря из брюшной полости. Попадание камней в брюшную полость обычно не вызывает осложнений, но описаны подпеченочные и внутрибрюшные абсцессы, обусловленные такими камнями. В этих случаях требуются лапаротомия, удаление камней и дренирование абсцесса. Существуют сообщения о миграции камней в ткань печени, желудочно-кишечный тракт, а также через диафрагму в ткань легкого, что вызвало выделение камней с мокротой и холелиторею. Соответствующая антибиотикотерапия, аспирация желчи и орошение брюшной полости в случае наличия оставшихся в брюшной полости камней приводят к тому, что послеоперационный период не отличается от такового при отсутствии перфорации желчного пузыря. Методы, позволяющие избежать повреждений желчных протоков Четкая, незатрудненная визуализация воронки треугольника Кало. Хорошая краниальная ретракция дна пузыря, ретракция воронки книзу и латерально. Диссекция жировой (ареолярной) ткани от воронки по направлению к общему желчному протоку и никогда наоборот. Абсолютная визуализация соустья пузырного протока и желчного пузыря, освобожденных от других тканей. Холангиография для подтверждения анатомии и исключения другой патологии. Добавочные (аномальные) протоки встречаются редко. Проток, который шире, чем стандартная клипса, является общим желчным протоком, за исключением случаев, когда не доказано другое мнение. Нельзя вслепую применять клипирование или электрокоагуляцию для остановки кровотечения. Часто для очистки операционного поля и оптимизации обзора необходимо применять орошение. Рутинно применяют от шести до восьми клипс, если необходимо большее их количество, надо провести конверсию в открытую операцию. Задайте себе вопрос, ведь, возможно, если вам приходится проводить конверсию в открытую операцию, то это значит, что вы должны это сделать.





