Критические состояния у хирургических больных
advertisement

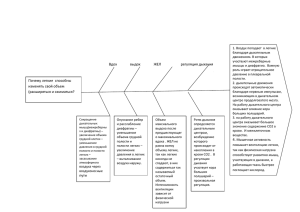
(некардиогенный отёк лёгких, «мокрое лёгкое», «тяжёлое лёгкое», «шоковое лёгкое») - это острая дыхательная недостаточность, возникающая при острых повреждениях легких различной этиологии и характеризующаяся некардиогенным (интерстициальным и альвеолярным) отеком легких, нарушениями внешнего дыхания и гипоксией. Пневмонии(бактериальные, вирусные, грибковые и другой этиологии); Сепсис; Шок (септический, анафилактический и др.), длительно протекающий и резко выраженный; ДВС - синдром (острое и подострое течение); Аспирация рвотных масс, воды (при утоплении); Травмы грудной клетки и синдром длительного сдавления; Ингаляция токсичных газов и ирритантов (хлора, Тяжелые метаболические нарушения (диабетический окислов азота, аммиака, чистого кислорода –кислородная интоксикация) ; Эмболия легочной артерии (жировая, воздушная и тд.); кетоацидоз, уремия); Аутоиммунные заболевания – СКВ Длительное пребывание на большой высоте Массивные гемотрансфузии, при которых развиваются множественные микротромбоэмболии в сосудистом русле легких. Венозная перегрузка жидкостью (коллоидными и солевыми р-рами, плазмой, плазмозаменителями, жировыми эмульсиями); Острый геморрагический панкреонекроз. Ферментная интоксикация, вызывающая нарушение синтеза сурфактанта. Фермент лецитиназа интенсивно разрушает сурфактант, что приводит к развитию альвеолярных ателектазов, облитерирующих альвеолитов. Этиологические факторы Скопление активированных Лейкоцитов и тромбоцитов Протеолити чес-кие ферменты Повреждени е эндотелия Повышен -ная сосудиста я проницаемость Простаг ландин ы Токсичн ые кислоро д-ные радикал ы Поврежд е-ние альвеоло ци-тов 2 типа Тромбоксан Микротромбоз ыв микроци ркулятор ном русле Лейкотриен ы Спазм и повышен ие давления в легочных капилляр ах Снижени е синтеза сурфакта нта Отек легких, гиповентиляция, микроателектазы, нарушение диффузии O2 и CO2 ОРДС развивается в течение времени от нескольких часов до 3 суток от начала воздействия этиологического фактора. Различают три патоморфологических фазы ОРДС: Острую Подострую Хроническую Острая фаза: Длится 2-5 суток и характеризуется развитием интерстициального, а затем альвеолярного отека легких. В отечной жидкости содержатся белок, эритроциты, лейкоциты. Поражение легочных капилляров и выраженное повреждение альвеолярного эпителия 1 и 2 типов нарушение синтеза сурфактанта микроателектазы. Подострая фаза: харатеризуется интерстициальным и бронхоальвеолярным воспалением. Хроническая фаза: Это фаза развития фиброзирующего альвеолита. В альвеолярно-капиллярной базальной мембране разрастается соединительная ткань, мембрана резко утолщается, уплощается. Наблюдается выраженная пролиферация фибробластов и усиленный синтез коллагена(его кол-во в 2-3 раза). Выраженный интерстициальный фиброз может сформироваться уже через 2-3 недели. В хр. фазе наблюдаются также изменения в сосудистом русле легких – запустевание сосудов, развитие микротромбозов. В конечном итоге развиваются хроническая легочная гипертензия и хр. дыхательная недостаточность. 1 период: Скрытый или период воздействия этиологического фактора. Он продолжается около 24 часов после воздействия этиологического фактора. В этом периоде происходят патогенетические и патофизиологические изменения, но они не имеют никаких клинических и рентгенологических проявлений. Однако часто наблюдается тахипноэ (ЧД более 20 в минуту). Это период начальных изменений. Развивается в 1-2 сутки от начала действия этиологического фактора. Симптомы: умеренно выраженная одышка, тахикардия. Аускультативно: жесткое везикулярное дыхание и рассеянные сухие хрипы. На рентгенограммах легких: усиление сосудистого рисунка, преимущественно в периферических отделах. Это признаки начинающегося интерстициального отека легких. Норма или умеренное снижение PaO2. Развернутый или период выраженных клинических проявлений. Характеризуется выраженной симптоматикой острой дыхательной недостаточности. Симптомы: выраженная одышка, в дыхании участвует вспомогательная мускулатура, хорошо видно раздувание крылев носа и втягивание межреберных промежутков, выраженный диффузный цианоз. Снижение АД. Аускультация сердца: тахикардия и приглушенные сердечные тоны. При перкуссии легких: притупление перкуторного звука, больше в задненижних отделах. Аускультативно: жесткое дыхание, могут прослушиваться сухие хрипы. Появление влажных хрипов и крепитации указывает на появление жидкости в альвеолах (альвеолярный отек легких) На рентгенограмме легких: выраженный интерстициальный отек легких, а также двусторонние инфильтративные тени неправильной облаковидной формы, сливающиеся с корнями легких и друг с другом. Значительное падение PaO2 (менее50мм.рт.ст, несмотря на ингаляцию кислорода) Терминальный период. Характеризуется выраженным прогрессированием дыхательной недостаточности, развитием выраженной артериальной гипоксемии и гиперкапнии, метаболического ацидоза, формированием острого легочного сердца вследствие нарастающей легочной гипертензии. Основные клинические симптомы этого периода: Выраженная одышка и цианоз; Профузная потливость; Тахикардия, глухость серд. тонов, аритмия; Резкое падение АД вплоть до коллапса Кашель с отделением пенистой мокроты розового цвета; Большое кол-во влажных хрипов разного калибра в легких, обильная крепитация (признаки альвеолярного отека легких); Развитие признаков нарастающей легочной гипертензии и синдрома острого легочного сердца ( расщепление и акцент 2 тона на легочной артерии; ЭКГ-признаки – высокие остроконечные зубцы P в отведениях 2, 3, avF, V1-2; выраженное отклонение электрической оси сердца вправо; рентгенологические признаки повышение давления в легочной артерии, выбухание ее конуса); Развитие полиорганной недостаточности (нарушение функции почек, нарушение функции печени, повышения содержания в крови аланинаминотрансферазы, фруктозо-1фосфатальдолазы, лактатдегидрогеназы; нарушение функции головного мозга в виде заторможенности, головных болей, головокружения, возможность признаки нарушения мозгового кровообращения). Нарушение дыхания (выраженная одышка); Большая работа дыхания, нарастающая ригидность грудной клетки; Клиническая картина нарастающего отека легких; Типичная рентгенологическая картина (усиление легочного рисунка, интерстициальный отек легких); Артериальная гипоксемия (обычно PaO2 меньше 50мм.рт.ст.) и гиперкапния; Гипертензия в малом круге кровообращения (давление в легочной артерии более 30/15 мм.рт.ст.); ОАК, ОАМ ЭКГ Рентгенография легких Исследование кислотно-щелочного равновесия Исследование газового состава крови: определение PaO2, PaCO2 диффузные множественные, двусторонние инфильтративные тени неправильной, облаковидной формы и довольно высокой плотности на фоне усиления сосудистого рисунка, преимущественно в периферических отделах легкого появление картины “матового стекла”интенсивное мелкоточечное затемнение легочных полей довольно часто может наблюдаться небольшой плевральный выпот. Рентгенограмма грудной клетки в прямой проекции в горизонтальном положении. Умеренное снижение пневматизации легких, различимы воздушные бронхограммы, границы сердца чёткие РДС. Рентгенограмма в прямой проекции, в горизонтальном положении. Верхние доли легких и средняя доля справа неоднородно слабоинтенсивно затемнены, корни легких расширены, не структурны. Сосудисто-интерстициальный рисунок легких деформирован, усилен, размыт. Тень средостения с нечётким контуром, протекционно смещена влево за счёт подворота. РДС. Рентгенограмма грудной клетки в прямой проекции, в горизонтальном положении. Интенсивное мелкоточечное затемнение легочных полей - с-м "матового стекла", на фоне которого не дифференцируется тень средостения. Визуализируются линейные просветления, обусловленные заполненными воздухом бронхами - "воздушная бронхограмма". I. 1. На первый план выходит терапия причинного заболевания (пневмонии, перитонита, панкреонекрозу) 2. Оксигенотерапия и респираторная поддержка больного: « Безопасная ИВЛ » 1. Ограниченный ДО: макс.объем вдоха - не более 6- 8 мл/кг ! 2. Ограниченное пиковое давление на вдохе: макс.менее 35см вод.ст! 3. Ограниченные частота дыхания и скорость пикового инспираторного потока во избежании избыточного расхода сурфактанта и его неравномерного распределения в легких. 4. «Синхронизация» естественного и искусственного дыхания с помощью седативных средств и миорелаксантов, но не гипервентиляцией ! 5. Применение ( в тяжелых случаях!) положительного давления в конце выдоха ПДКВ ( PEEP) : не более 6-8 cм вод.ст. II. «Безопасная гипоксия» 1. Fi O2 - не более 0,6. 2. РаО2 - не ниже 55 мм.рт.ст., т.к. при этом SаО2 - не ниже 90% III. «Допустимая гиперкапния» Постепенное увеличение РаСО2 до 60-70 мм.рт.ст. – допустимо. 3. Активная кинетотерапия: обязательно поворачивать больного на живот (противопоказанием может быть гемодинамическая нестабильность, а также тяжелая черепно-мозговая травма, переломы позвоночника, костей таза). За сутки переворачивать не меньше 2 раз по 4 – 6 часов. Если нет возможности переворачивать больного на живот, обязательные повороты на стороны с изменением положения тела не реже чем через 2 ч. 4. Введения искусственного сурфактанта. Методология применения Сурфактанта: * Раннее начало сурфактант -терапии; * Болюсное эндобронхиальное введение, (возможно введение интратрахеальное и ингаляционное - менее эффективно). Экзогенный сурфактант активирует: 1. Расправление ателектазированных участков легких и коллабированных нижних дыхательних путей; 2. Фагоцитоз альвеолярных макрофагов; 3. Мукоцилиарный транспорт и санацию бронхиол; 4. Синтез собственного сурфактанта; 5. Местный иммунитет 5. Противовоспалительная терапия: глюкокортикоиды в первые стадии ОРДС не показанны и ухудшают результаты лечения, только при позднем ОРДС (пролиферативна стадия) показаны небольшие дозы (метилпреднизолона 2–3 мг/кг на сутки); нестероидные противовоспалительные средства не показаны. 6. После выведения из шока - рестриктивный режим внутривенных инфузий (минимум жидкости внутривенно), поддерживать баланс жидкости за счет ентерального (желудочного или интенстинального) питания. 7. Антиоксиданты и антигипоксанты. 8. Диуретические препараты не показаны (если нет признаков гиперволемии). 9. Антибиотикотерапия с учетом бактериологического анализа содержания дыхательных путей и чувствительности к ним микрофлоры. 10. Ингаляции бета2-адреноагонистов. Длительность лечения в отделении интенсивной терапии: От 10 суток до 1 – 2 месяцев. Критерии качества лечения Перевод больных на самостоятельное дыхание, нормализация РаО2/FiO2 (> 300 мм рт.ст.), РаСО2, % шунтирования в легких - < 10%. - это остро развивающаяся сосудистая недостаточность, которая в первую очередь характеризуется падением сосудистого тонуса, а также относительным уменьшением объема циркулирующей крови. Может возникнуть на фоне любой инфекции (вирусная, бактериальная), интоксикации (особенно при сочетании с обезвоживанием), при гипо - и гипергликемических состояниях, надпочечниковой недостаточности, пневмонии, отравлениях, в терминальной стадии любого заболевания, также может возникнуть ортостатический и эмоциональный коллапс. Слабость Жажда Озноб Вялость Заторможенность,сопор Бледность кожных покровов, мраморный рисунок,цианоз губ Холодный липкий пот Низкая температура Пульс учащен,тахикардия Снижено АД Дыхание учащенное, поверхностное Тоны сердца громкие, хлопающие Необходимо срочно уложить больного в горизонтальное положение на спине со слегка согнутой в дорсальном направлении головой, освободить от одежды, обеспечить приток свежего воздуха, обложить теплыми (но не горячими) грелками. Целесообразен легкий массаж живота. Конечности следует растереть разведенным этиловым спиртом. Вводят 0,1% раствор адреналина подкожно от 0,2 до 1 мл, 5% раствор эфедрина гидрохлорида - 0,2-0,5 мл. Возможно применение 0,1% раствора норадреналина, 1 мл которого разводят в 250 мл 5% раствора глюкозы и вводят внутривенно капельно со скоростью 50-60 капель в 1 минуту, под контролем АД. Мезатон - 1% раствор вводят подкожно в дозе от 0,3 до 1 мл в зависимости от возраста. В случаях с уменьшением объема циркулирующей крови показана трансфузия плазмозамещающих растворов (реополиглюкин, изотонический раствор хлорида натрия) в среднем до 20 мл/кг в течение 24 часов, преднизолон - 1-2 мг/(кг. сут) внутривенно или внутримышечно. Метаболический ацидоз устраняют введением 4% раствора гидрокарбоната натрия. Госпитализация после оказания первой помощи в отделение реанимации и интенсивной терапии. Синдром брюшной полости (СБП) - это полиорганная недостаточность, обусловленная повышением внутрибрюшного давления (ВБД). Английское название CБП - Abdominal Compartment Syndrome (compartment отделение, отсек). В англоязычной литературе внутрибрюшную гипертензию (ВБГintraabdominal hypertension) рассматривают отдельно от СБП, потому что она не всегда приводит к его развитию. 1. Послеоперационные: А. Кровотечение (напр., после операций на аорте) Б. Лапаротомия со стягиванием брюшной стенки во время ушивания В. Перитонит или абсцесс брюшной полости Г. Послеоперационный отек внутренних органов Д. Пневмоперитонеум во время лапароскопии Е. Послеоперационный илеус Ж. Острое расширение желудка 2. Посттравматические: А. Внешнее сдавление военным противошоковым костюмом Б. Ожоги и политравма В. Посттравматическое внутрибрюшное или забрюшинное кровотечение Г. Отек внутренних органов после массивной инфузионной терапии 3. Как осложнение внутренних болезней: А. Перитонеальный диализ, осложненный перитонитом Б. Массивная инфузионная терапия (напр., септического шока) В. Декомпенсированный асцит при циррозе Г. Острый панкреатит Д. Острая кишечная непроходимость Е. Разрыв аневризмы брюшной аорты Предрасполагающие факторы: A. Гипотермия < 330С Б. Ацидоз (рН < 7,2) В. Скорость трансфузии эритромассы > 10-20 Ед/сутки Г. Коагулопатия Д. Сепсис любой этиологии Чаще всего синдром следует за серьезной травмой живота, внутрибрюшным или забрюшинным кровотечением, некротизирующим панкреатитом, перитонитом, операциями на брюшной аорте. Вот типичная последовательность событий при СБП: обширная травма живота с внутрибрюшным кровотечением, ишемией внутренних органов и шоком - массивная инфузионная терапия - реперфузионный отек внутренних органов и коагулопатия - внутрибрюшное скопление жидкости и/или крови - ВБГ - СБП. Рост давления в замкнутой полости зависит от эластических свойств ее стенок и объема ее содержимого. Растяжимость брюшной стенки уменьшается по мере увеличения содержимого живота (кровотечение, отек кишечника, скопление газов, жидкости и т.д.), и ВБД возрастает непропорционально резко в ответ на одинаковый прирост объема. Кроме того, растяжимость брюшной стенки определяется развитием эндоабдоминальной фасции, мышц живота, подкожного жирового слоя. Немалую роль играет напряжение брюшного пресса при боли и возбуждении больного. Сердечно - сосудистая система Рост давления в брюшной полости замедляет кровоток по нижней полой вене и уменьшает венозный возврат. Кроме того, высокое ВБД оттесняет диафрагму вверх и увеличивает среднее внутригрудное давление (ВГД), которое передается на сердце и сосуды. Повышенное ВГД уменьшает градиент давлений на миокард и ограничивает диастолическое заполнение желудочков. Сердечный выброс (СВ) снижается, несмотря на компенсаторную тахикардию. Общее периферическое сопротивление сосудов (ОПСС) растет по мере увеличения ВБД. Артериальное давление (АД) у больных СБП может быть разным: повышенным, пониженным или неизмененным. Разумеется, в терминальной стадии заболевания оно снижается. Лимфоток по грудному протоку страдает пропорционально ВБГ и полностью прекращается по достижении ВБД 30 см Н20. Высокое ВБД оттесняет купол диафрагмы в грудную полость. ВГД увеличивается, функциональная остаточная емкость (ФОЕ) и другие легочные объемы уменьшаются, подлежащие к диафрагме альвеолы коллабируются, приводя к ателектазам. Ухудшаются вентиляционноперфузионные отношения, растет легочный шунт. В стремлении поддержать минутную вентиляцию, диафрагма развивает чрезмерные усилия против высокого ВБД. Гипоксемия и респираторный ацидоз - обычные спутники СБП. ВБГ сокращает почечный кровоток и скорость клубочковой фильтрации. Предположительно, олигурия начинается при ВБД>10-15 мм Hg, анурия - при ВБД > 30 мм Hg. Возможные механизмы развития почечной недостаточности (ПН) повышение почечного сосудистого сопротивления, компрессия почечных вен, повышение уровня антидиуретического гормона, ренина и альдостерона, снижение СВ. ВБД 15 мм Hg сокращает кровоток во всех органах живота и забрюшинного пространства за исключением надпочечников. Кровообращение в брюшной полости начинает зависеть от разницы между средним артериальным и внутрибрюшным давлением. Эта разница называется перфузионным давлением брюшной полости и, как полагают, именно ее величина в конечном итоге определяет ишемию внутренних органов. Первым страдает желудочно-кишечный тракт (ЖКТ). Ацидоз и отек слизистой кишки вследствие ВБГ возникает раньше, чем проявится клинически определимый СБП. Печеночный артериальный кровоток сокращается, когда ВБД больше10 мм рт.ст., а портальный только по достижении 20 мм рт.ст. Измерение внутрибрюшного давления. Полагают, что нормальная величина ВБД зависит от индекса массы тела и колеблется около нуля. ВБД можно измерить в любом отделе живота - в самой полости, матке, нижней полой вене, прямой кишке, желудке или мочевом пузыре. Измеряют прямым и непрямым методами. Определение ВБД во время лапароскопии - пример прямого измерения. К непрямым методам относятся измерения ВБД в системе нижней полой вены и органах брюшной полости. Однако наибольшую популярность заслужило измерение ВБД в мочевом пузыре. Хорошо растяжимая стенка мочевого пузыря служит пассивным проводником ВБД, если объем жидкости в пузыре не превышает 50-100 мл. Для измерения необходим катетер Фолея, тройники, система от капельницы (капилляр), линейка или манометр с трансдуцером. Пациент лежит на спине. В мочевой пузырь через катетер Фолея с раздутым баллоном вводится 80-100 мл физиологического раствора (обычно через дополнительный, аспирационный порт катетера). Затем катетер перекрывается зажимом дистальнее места измерения, и к нему с помощью тройника или толстой иглы присоединяется обычная система от капельницы. За нулевую отметку принимается верхний край лонного сочленения. Асептические условия обязательны. Четыре степени внутрибрюшной гипертензии (ВБГ) 1-я степень: ВБГ 10-15 мм рт ст 2-я степень: ВБГ 15-25 мм рт ст 3-я степень: ВБГ 25-35 мм рт ст 4-я степень: ВБГ > 35 мм рт ст Единственно эффективным методом лечения, который выполняется экстренно после диагностики СБП, является хирургическая декомпрессия брюшной полости, причем по жизненным показаниям даже рекомендуют выполнять ее в палате интенсивной терапии. После лапаротомной декомпрессии или сильном подозрении на СБП в послеоперационном периоде фасция не ушивается. Выполняется ее временная пластика специальными абсорбирующими сетками или заплатами (Gore-Tex, Marlex, Prolene и т.д.) c целью увеличить размер брюшной полости и уменьшить ВБД. Вовремя выполненная декомпрессия сразу приводит к нормализации гемодинамики, внутригрудного давления и диуреза. Прогнозируемые осложнения декомпресии: гипотония, асистолия, тромбоэмболия легочной артерии (ТЭЛА). ВБД выше 15 мм Hg вызывает рост пикового и среднего альвеолярного давления во время объемной вентиляции, больному начинают РП в режимах, рекомендуемых для СОПЛ. Оксигенация артериальной крови (PaO2) во время ИВЛ у больных с СОПЛ пропорциональна концентрации кислорода в смеси (FiO2) и среднему альвеолярному (PAср) или внутригрудному давлению Известно, что FiO2 >0,6 и/или PAср>32 см Н2О повреждают здоровую ткань легких. Поэтому современная тактика ИВЛ у этих больных требует не только нормализации газового состава крови, но и выбора максимально щадящего режима поддержки. PАср, например, предпочтительнее повышать за счет увеличения положительного давления в конце выдоха (ПДКВ). Инфузионная терапия Она необходима для коррекции ОЦК, особенно перед декомпрессией. Рекомендуется инфузия кристаллоидных растворов, особенно перед лапаротомией. Следует отметить, что инфузионная терапия для коррекции гиповолемии полезна и необходима только на первых этапах лечения перед подготовкой больного к операции. Если декомпрессия не выполняется, массивные инфузии усиливают отек ишемизированного кишечника и еще больше увеличивают ВБГ Диурез восстанавливается после декомпрессии и мало поддается консервативным мероприятиям. Спасибо за внимание!