Слайд 1 - Кафедра Педиатрии №1 и неонатологии
advertisement

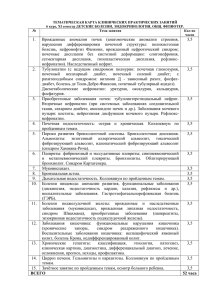
Харьковский национальный медицинский университет Кафедра педиатрии №1 и неонатологии Экология и воспитание здорового ребенка, часто и длительно болеющие дети.Иммунодефицитные состояния у детей. Лектор: доцент Тельнова Лариса Григорьевна Группы ксенобиотиков / по V Wagner, M Wagnerova, 2008/ I группа -продукты полного и частичного сгорания органического топлива - угля, природного газа, нефтепродуктов (бензин). Такими продуктами могут быть летучая зола, сажа (углерод с примесями серы и тяжёлых металлов), простые продукты окисления - токсические радикалы и перекиси, окислы азота, сернистый газ, окись углерода, углекислый газ, сложные полициклические соединения, образующиеся при неполном сгорании углеводородов (бенз (а) пирены, бензантрацены, холантрены); ІІ группа -продукты химической промышленности: бензол, фенолы, ксилол, аммиак, формальдегид, многочисленные отходы производства пластмасс, резиновой, лакокрасочной индустрии, нефтеперерабатывающей промышленности; различные теплоносители; ІІІ группа - продукты бытовой и сельскохозяйственной химии. Это множество различных пестицидов (главным образом хлорорганические, фосфорорганические, карбаматные и другие соединения), отходы сельскохозяйственного производства, удобрения, детергенты (моющие средства), синтетические ткани и краски, органические растворители для химической чистки. Наконец, это пищевые добавки, применяемые для консервации, окраски продуктов питания или для придания им необходимых вкусовых качеств, а также косметические средства; IV группа — тяжелые металлы (свинец, ртуть, кобальт, мышьяк, хром и др.), поступающие в биосферу при сгорании органического топлива или с заводов, выплавляющих эти металлы. V группа — неорганическая пыль (силикаты, асбест, частицы углерода); VI группа — биологические поллютанты, растительные аллергены, микроскопические грибы и микотоксины, микробы, вирусы, паразиты Основные клинические формы экопатологии у детей 1. Синдром экологической дезадаптации или общей экогенной сенсибилизации, в том числе синдром нездоровых зданий, синдром напряжения утомления, синдром ирритации дыхательных путей Утомляемость, усталость, гиподинамия. Функциональные отклонения ЦНС, сердечнососудистой системы, желудочно-кишечного тракта, желчевыводящих путей. Вегетативная дистония, сердечные аритмии, невротические реакции. Патология ЛОР-органов, анемизация. Замедление темпов физического и интеллектуального развития. Проявление ранее скрытых пороков развития. Повторные ОРВИ, бронхиты II. Синдром химической гиперчувствительности, а том числе псевдоаллергия, вторичный иммунодефицит, невротические состояния. Синдром низкодозовой (радиационной) гиперчувствительности Синдром раздражения слизистой оболочки дыхательных путей, недостаточность местного иммунитета, повторные респираторные инфекции, бронхиты, пневмонии, респираторные аллергозы, аутоаллергические заболевания, проявления гиперчувствительности замедленного типа, псевдоаллергия. Лимфоаденопатии, патология ЛОР-органов, анемии, аномалии поведения, невротические реакции. Признаки гиперчувствительности к конкретным химическим III. Хроническая ксеногенная интоксикация Токсические энцефалопатии, нефропатии, гепатопатии, остеопатии, анемии. Токсическое воздействие на иммунную систему. Накопление ксентобиотиков в организме IV Хронические болезни Формирование хронических болезней разных классов — воспалительных, атипично протекающих, резистентных к проводимой терапии и с высоким риском инвалидизации V Особые, социально Проявления доминантно значимые болезни, наследуемых болезней у детей клисостояния и последствия нически здоровых родителей (новые генные мутации), большинство хромосомных болезней, большинство врожденных пороков, опухоли, канцерогенез, репродуктивные потери (бесплодие, андрогения у девушек), МЕХАНИЗМЫ ДЕЙСТВИЯ КСЕНОБИОТИКОВ МУТАГЕННОЕ МЕМБРАНОТОКСИЧЕСКОЕ ФЕРМЕНТОТОКСИЧЕСКОЕ ИММУНОЛОГИЧЕСКАЯ НЕДОСТАТОЧНОСТЬ, ВЫЗЫВАЕМАЯ КСЕНОБИОТИЛАМИ I. Нарушение созревания и пролиферации тимоцитов, дисплазия и атрофия вилочковой железы, гипоплазия лимфоидных органов характерны для реакции плода, новорожденных, детей грудного возраста на хлорированные циклические диоксины, свинец, кадмий. ІІ. Иммуносупрессия вследствие соматических мутаций и нарушения репарации ДНК в лимфоцитах возникает под влиянием алкилирующих агентов, бензола, озона, тяжелых металлов. III. Образование цитотоксических антител к лимфоцитам вызывают ароматические амины, анилин. Подавление продукции и секреции интерферона и интерлейкинов обуславливают галогенизированные ароматические соединения, озон. ІV,V. Угнетение функций В-лимфоцитов и продукции антител свойственно реакции зрелой иммунной системы на хлорированные диоксины. VI Снижение иммунобиологической реактивности, связанное с дефектами в системе компонентов, вызывают главным образом тяжелые металлы. VII Недостаточность функции макрофагов, местного иммунитета, легких, кишечника, мочевой системы развивается под влиянием токсических радикалов О2, окислов азота, сернистого газа, пыли. Установлена общая онтогенетическая закономерность иммунотоксических реакций: влияние многих ксенобиотиков в раннем онтогенезе ведет к нарушению функции вилочковой железы и Тсистемы лимфоцитов, тогда как их действие на зрелую иммунную систему нарушает функцию В-лимфоцитов и синтез антител. У плода и новорожденного это действие сравнивается с тимэктомией, у взрослых — с вариабельной гипогаммаглобулинемией. КЛИНИКО-АНАМНЕСТИЧЕСКИЕ ПРИЗНАКИ, ПОЗВОЛЯЮЩИЕ ЗАПОДОЗРИТЬ У РЕБЁНКА ИММУНОДЕФИЦИТ 1. Рецидивирующие бактериально-вирусные инфекции, которые характеризуются: а) хроническим течением; б) неполным выздоровлением; в) неустойчивыми, непродолжительными ремиссиями; г) рефрактерностью к традиционному лечению; д) необычным возбудителем (условно-патогенная флора с пониженной вирулентностью, с множественной устойчивостью к антибиотикам, оппортунистические инфекции). 2. Пол, возраст, наличие кровных родственников с иммунодефицитом. 3.Необычные реакции на БЦЖ и живые вирусные вакцины. 4. Данные физиологического обследования; а) недостаточность или задержка развития; б) снижение массы тела; в) хроническая диарея; г) субфебрилитет; д) органомегалия; е) увеличение, недоразвитие или полное отсутствие лимфатических узлов, миндалин, тимуса; ж) дерматиты, кожные абсцессы; з) кандидоз слизистой оболочки полости рта, и) нарушение развития лицевого отдели черепа; к) врожденные пороки сердца; л) низкий рост (карликовость); м) атаксия; н)телеангиэктазии; о) повышенная утомляемость; п) утолщение концевых фаланг пальцев рук. 5. Ятрогенные вмешательства а) химиотерапия, б) спленэктомия; в) облучение. 6. Длительный физический и/или психо-эмоциональный стресс. 7. Аллергия, 8. Аутоиммунные заболевания. 9. опухоль. Рис 92. Этапы развития (I—IV) Т- и В-систем иммунитета с уровнями реализация возможных генетических дефектов. С — стволовая клетка T — тклетки Классификация основных первичных иммунодефицитов I. ИДС с преимущественным нарушением гуморального звена имунной системы. 1. Болезнь Брутона. 2. Гипер Ig M-синдром. 3. Селективный дефицит субклассов IgG (с дефицитом LgA или без). 4. Общая вариабельная иммунная недостаточность (ОВИН). 5. Селективная недостаточность IgA. 6. Траиэиторная младенческая гипогаммаглобулинемия. II. ИДС с преимущественным нарушем клеточного эвена иммунной системы. 1. Лимфоцитариая дмсгенезия (синдром Незедбфа, французский тип ИД). 2. Синдром Ди Джорджи. 3. Хронический слизистокожный кандидоз. III. Комбинированные ИДС. 1. Ретикулярная дисгенезия. 2. Швейцарский тип ТКИД. 3. Х-сцепленный ТКИД. 4. Недостаточность аденозиндезаминазы. 5. Недостаточность пуриннуклеозидфосфорилазы. 6. Синдром «голых» лимфоцитов. 7. Синдром Вискотта-Олдрича. 8. Синдром Луи-Бвр, атаксия-телеангиэктазия. IV. ИДС с преимущественным нарушением в системе фагоцитоза. 1. Синдром Чедиака-Хигаси. 2. Синдром Джоба, гипер LgE-синдром. 3. Хроническая гранулематозная болезнь. V. ИДС с нарушением в системе комплемента. ПРИЧИНЫ РАЗВИТИЯ ВТОРИЧНЫХ ИММУНОДЕФИЦИТОВ (по Г.Н.Драннику, 2010 г.) 1. 2. 3. 4. Протозойные инвазии и гельминтозы (малярия, токсоплазмоз, лейшманиоз, трихинеллез, аскаридоз и т.д.). Бактериальные инфекции: стафилококковая, пневмококковая, менингококковая, туберкулез и др. Вирусные инфекции: а) острые - корь, краснуха, грипп, эпидемический паротит, ветряная оспа, острые вирусные гепатиты и др.; б) персистирующие - СПИД, хронические гепатиты В и С. герпетические инфекции (HSV, CMV, EBV, HZV), подострый склерозирующий панэнцефалит и др.; в) врожденные цитомегалия, краснуха, токсоплазмоз и другие инфекции TORCHкомплекса. Нарушения питания: белково-энергетичеекая недостаточность, дефицит микроэлементов (Zn, Cu, Fe), витаминов- ретинола (А), ас корбиновой кислоты (С), альфа-токоферола (Е), фолиевой кислоты, истощение, кахексия, потеря белка через кишечник, почки, врожденные нарушения метаболизма, ожирение и др. 5. 6. 7. 8. 9. 10. 11. Злокачественные новообразования, особенно лимфопролиферативные. Аутоиммунные заболевания. Состояния, приводящие к потере иммунокомпетентных клеток и иммуноглобулинов (кровотечения, лимфоррея, ожоги, нефрит). Экзогенные и эндогенные интоксикации (отравления, тиреотоксикоз, декомпенсированный сахарный диабет). Иммунодефицит после различных воздействий: а)физических (ионизирующее излучение, СВЧ и др.); б) химических (иммумосупрессоры, химиотерапия, кортикостероиды, наркотики, гербициды, пестициды и др.). Нарушение нейрогормональной регуляции: стрессовые воздействия (психические и тяжелые физические травмы, операции, физические, в том числе спортивные перегрузки и др.). "Естественные" иммунодефициты - ранний детский возраст (период новорожденности, когда снижен иммунный ответ, но уровень иммуноглобулинов нормальный за счет антител, полученных трансплацентарно от матери, в 3-6 мес"физиологическая" гипогаммаглобулинемия), старческий возраст, беременность. ЛЕЧЕНИЕ ИДС АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ ПЕРВИЧНЫХ ФОРМ ИДС ОТЛИЧАЕТСЯ РЯДОМ ОСОБЕННОСТЕЙ: а) ОНА ДОЛЖНА БЫТЬ ДЛИТЕЛЬНОЙ, СРОКИ ОТМЕНЫ ПРЕПАРАТОВ ОПРЕДЕЛЯЮТСЯ ИНДИВИДУАЛЬНО, НО ВСЕГДА НА 7-10 ДНЕЙ ПРЕВЫШАЮТ ПЕРИОД КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ ОБОСТРЕНИЯ ОЧАГОВ ХРОНИЧЕСКОЙ ИНФЕКЦИИ; » б) ИСПОЛЬЗУЮТСЯ ВОЗРАСТНЫЕ ИЛИ МАКСИМАЛЬНО ДОПУСТИМЫЕ ДОЗЫ АНТИБАКТЕРИАЛЬНЫХ ПРЕПАРАТОВ; в) ПРИ ОТСУТСТВИИ ВЫРАЖЕННОГО ПОЛОЖИТЕЛЬНОГО ЭФФЕКТА ОТ ПРИМЕНЕНИЯ ИЗБРАННОГО ПРЕПАРАТА В ТЕЧЕНИЕ 5 ДНЕЙ ЕГО ЗАМЕНЯЮТ ПРЕПАРАТОМ ДРУГОЙ ГРУППЫ; г) РЕКОМЕНДУЕТСЯ ПАРЕНТЕРАЛЬНОЕ ВВЕДЕНИЕ ПРЕПАРАТА, ПРЕИМУЩЕСТВО ОТДАЕТСЯ ВНУТРИВЕННОМУ МЕТОДУ ПРИМЕНЕНИЯ АНТИБИОТИКОВ; д) ОДНОВРЕМЕННО С АНТИБИОТИКАМИ ПОКАЗАНЫ ПРОТИВОГРИБКОВЫЕ ПРЕПАРАТЫ. Методы иммунокоррекции при иммунодефицитных состояниях: 1. Иммунная инженерия (трансплантация органов и тканей иммунной системы: костного мозга, клеток иммунной системы, эмбриональной печени и селезёнки человека, тимуса, комплекса тимус-грудина и др.); введение специфических высокотитрованных гаммаглобулинов, поливалентных иммуноглобулинов и иммуноглобулинов отдельных способов; сорбционные методы: гемосорбция, аффинная сорбция, иммуносорбция). 2. Коррекция гормонами и медиаторами иммунной системы (тимические гормональные факторы, миелопептидазы, цитокины типа интерферона, факторы переноса интерлейкинов). 3. Фармакологическая коррекция-вакцины, эндотоксины, синтетические препараты (изопринозин, диуцифон, полианионы и др.) Выписка из истории болезни ребенка Я., 4,5 мес. Ребенок переведен из детской инфекционной больницы, где находился в течение 5 дней с диагнозом энтероколита, инфицированной экземы. Жалобы при поступлении в ОДКБ на повышение t до 38 оС, сухость кожных покровов, пятнисто-папулезную сыпь на лице, туловище, зудящую с участками мокнутия, кровоточащих трещин. Анамнез болезни. Болеет с периода новорожденности, когда на 10 день после выписки из роддома повысилась t до субфебрильных цифр, сохранялось мокнутие пупка. После перевода на искусственное вскармливание на 2 месяце жизни появились сухость кожных покровов, папулезная сыпь на туловище. В возрасте 4-х месяцев у ребенка стала повышаться t до 38, отмечались 3 фурункула на волосистой части головы. После назначения антибиотиков высыпания на коже усилились, появилась диарея. Анамнез жизни. Ребенок от 2 доношенной беременности, протекавшей с гестозом, масса при рождении 2800,0. К груди приложен на 3 сутки, сосал неохотно. На грудном вскармливании до 1 месяца, в массе прибавлял плохо по 500,0. Не привит. Мать – 32г., здорова; отец – 30 лет, в анамнезе холодовая аллергия. Сестре 6 лет, страдает аллергическим дерматитом. При поступлении в ОДКБ состояние ребенка тяжелое. Кожные покровы сухие с корочками на лице, участками мокнутий, кровоточащих трещин, пятнисто-папулезной сыпи. Отмечалась гиперплазия периферических лимфоузлов, гепатолиенальный синдром. В динамике состояние ребенка ухудшалось за счет развития септического процесса с двусторонней пневмонией, энтероколита, абсцесса ягодичной области, ДВС-синдрома. На 10 день пребывания в клинике наступила смерть. ребенок Я., 4,5 мес. Обследования. 1. В клиническом анализе крови: анемия (эр. -2,9*1012/л, Hb – 80 г/л); тромбоцитопения (90*10 9/л); лейкопения (3*10 9/л); нейтрофилез со сдвигом в лево до 15% палочкоядерных нейтрофилов; ускоренная СОЭ до 25 мм/час. 2. В иммунограмме снижение уровня Т и В- лимфоцитов (Т лимфоциты 23% (N 55-80%), B лимфоциты 4% (N 10-15%); также снижение концентрации иммуноглобулинов в крови: Ig G – 3.1г/л (N 6,8-7,5 г/л), Ig M – 0,5 г/л (N 1,051,3 г/л), Ig A – 0,5 г/л (N 0,74-0,82 г/л). 3. При бактериологичеком исследовании выделено: - из крови St. Aureus; из мокроты – синегнойная палочка, Proteus vulgaris, грибы рода Кандида; из кожи - Proteus vulgaris; из абсцесса – Klebsiella. Клинический диагноз: Первичное иммунодефицитное состояние (с-м Вискотта- Олдрича). Сепсис, септикопиемическая форма с двусторонней очаговосливной пневмонией, энтероколитом, абсцессом ягодичной области, микробной экземой. Гипотрофия 2 ст. Лечение 1. Массивная антибактериальная терапия 2. Десенсибилизирующая терапия 3. Иммунотерапия: антистафилококковый гаммаглобулин, антистафилококковая плазма, нативная, свежезамороженная плазма, лейкоцитарная плазма. Гемосорбция, энтеросорбция. 4. Посиндромная терапия. Патологоанатомический диагноз: первичный иммунодефицит с экземой: гипоплазия тимуса, недостаточность В зависимых зон в лимфатических узлах, отсутствие лимфоидных фолликулов в кишечнике. Осложненная инфицированная экзема. Сепсис (микробногрибковая ассоциация). Гнойно- некротический энцефалит. Пиелит. Двусторонняя серозно-десквамативная, частью гнойная пневмония, деструктивно-некротический бронхит. Абсцесс левой ягодицы. Клинико-морфологическая характеристика первичного иммунодефицита ближе всего соответствует синдрому ВискоттаОлдрича. В костном мозге отмечено малое количество мегакариоцитов. Выписка из истории болезни ребенка Сергея С., 2 лет 8 месяцев. Клинический диагноз: болезнь Брутона (врожденная агаммаглобулинемия). Хроническая пневмония. Фаза обострения по типу 2-х сторонней сливной пневмонии с бронхоэктазами слева, стафилококковой этиологии, септическое течение, ДН 2-3, СН 2-3. Синдром Лайела. Микрокардиодистрофия. Гематогенный остеомиелит левой плечевой кости, фаза репарации. Вторичная анемия токсикоинфекционного генеза. Дистрофия 2-3 степени. Находился на лечении в ОДКБ с 21 по 23 августа 1976 года. Умер 23.08.1976 в 22.00. Доставлен машиной скорой помощи из областного кож-вен. диспансера в тяжелом состоянии с жалобами на повышение температуры до 39, выраженный влажный кашель с отхождением обильного количества мокроты, затрудненное дыхание, наличие на коже туловища, крупных с серозно-геморрагических содержимым, пузырей, часть из которых вскрылись. Из анамнеза заболевания: Мать считает ребенка больным с 10 августа 1976 года, когда у мальчика на правой ягодице появился фурункул. Участковый педиатр рекомендовал местное лечение синтомициновой эмульсией, после применения которой у ребенка отмечалась обширная гиперемия ягодиц и крупных пузырей с серозным содержимым. 18.08.76г. на 7-й день заболевания ребенок был направлен в областной кожно-венерологический диспансер, откуда в этот же день был переведен в 22-ю инфекционную больницу с подозрением на рожистое воспаление. Инфекционый диагноз рожистого воспаления был исключен, и 20.08.76г. ребенок был вновь переведен в областной кожно-венерологический диспансер с диагнозом токсический дерматит в связи со значительным ухудшением общего состояния. Ребенок направлен в ОДКБ. Из анамнеза жизни: Ребенок от 1-ой нормально протекавшей беременности и родов, вес при рождении 2800г., рост 50 см. До 8 месячного возраста находился на грудном вскармливании. Известно, что с 3 месячного возраста ребенок часто болеет пневмониями и простудными заболеваниями: в 3 мес. – пневмония, лечился в стационаре в течение 35 дней, в 6 месяцев – пневмония, лечился в стационаре 8 дней, в 9 мес – пневмония, лечился 15 дней, в 12 мес – пневмония, лечился 8 дней, в 1 год и 1,5 мес – в течение 41 дня находился в детском соматическом отделении ОДКБ по поводу острой вирусной респираторно-синтициальной инфекции, двусторонней мелкоочаговой слева сливной пневмонии. При обследовании в ОДКБ по данным протеинограммы сыворотки крови у ребенка было обнаружено полное отсутствие гамма-глобулиновой фракции при общем белке сывортки крови – 6,2 г% (N=6,5 – 8,5г%). У ребенка была заподозрена наследственная агаммаглобулинемия и начато на фоне комплексной антибактериальной этиотропное лечение с применением противостафилококкового и противокоревого гамма – глобулина, нативной плазмы и гемотрансфузий. В процессе лечение ребенок получил 12 инъекций гамма – глобулина, 5 плазмо- и 4 гемотрансфузии, после чего в протеинограмме появились гаммаглобулины, при выписке – 7,2% (N=12,8 – 19,2%). Был выписан домой в удовлетворительном состоянии с рекомендациями продолжать заместительную терапию гамма-глобулином. В возрасте 1,5 года вновь перенес пневмонияю лечился в ОДКБ, в мае – июне 1976 года находился на лечении в детском хирургическом отделении ОДКБ№1 больницы по поводу острого остеомиелита левого плеча. Родители ребенка здоровы. Status praesens objectivus: Общее состояние в момент поступления крайне тяжелое, выражена дыхательная недостаточность и явления интоксикации. Кожа ягодиц, промежности, мошонки, нижней кисти живота и небольших участков груди и задней поверхности туловища лишена эпидермиса, ярко гиперемирована, имеются учаски некроза и мацерации. Движения в конечностях болезненные, самостоятельно не может сидеть. Перкуторно над легочными полями перкуторный звук с коробочным оттенком, справа ниже угла лопатки укорочение перкуторного звука. При аускультации – дыхание жесткое, слева выслушивается большое количество сухих хрипов различной высоты и тембра. Одышка по смешанному типу с втяжением уступчивых мест грудной клетки, частота дыхания 48 в минуту. Границы сердца расширены влево на 1,0 см, при аускультации тоны сердца значительно учащены, приглушены, пульс слабого наполнения, частотой 150 в минуту. На приеме был поставлен диагноз: Синдром Лайела, обострение хронической пневмонии по типу двусторонней мелкоочаговой пневмонии справа сливной. Учитывая тяжесть состояния ребенка, больной был помещен в палату интенсивной терапии, где была начата массивная антибактериальная терапия инфузионная терапия (плазма, гемодез, глюкоза, р-ры электролитов) При лабораторном обследовании: Клиничесикй анализ крови – Л – 28,6000, Э – 2%, нейтрофилы п/я – 4%, нейтрофилы с/я – 59%, лимфоциты – 28%, моноциты – 7%, СОЭ – 20 мм/ч. Анализ мочи – без особенностей. Рентгенография органов грудной клетки – отмечается пневмоническая инфильтрация соотвественно верхних сегментов правого и базальных сегментов левого легкого. Границы сердца расширены в поперечнике. Несмотря на проводимую терапию, 23.08.76г. в 21.50 у ребенка отмечалась остановка сердечной деятельности, реанимационные мероприятия казались неэффективными. Выписка из истории болезни ребенка М., 1г.1 мес Ребенок наблюдается в ОДКБ с 7 месяцев с диагнозом: Врожденное иммунодефицитное состояние. Хронический гранулематоз. Из анамнеза жизни и болезни известно, что ребенок родился от 1 доношенной беременности с угрозой прерывания в 28 недель, с массой 1800 г., ростом 46см. Болеет с периода новорожденности, когда в 6 дневном возрасте получил противокоревой гамма-глобулин и появилась эритематозная сыпь. В возрасте 5,5 мес. перенес пневмонию, после чего кожные изменения усилились, по поводу чего в 7 мес. поступил в ОДКБ. После назначения антигистаминных препаратов сыпь уменьшилась. Однако в 9 мес. состояние ухудшилось, началась генерализация процесса по всему телу с образованием больших язв на лице, ягодицах, чередующихся с большими пустулами с гнойным содержимым с трансформацией во флегмону. Находился на лечении в хирургическом отделении ОДКБ № 1 с флегмоной подбородка, щек, переносицы. Из крови выделялся золотистый стафилококк, проведено исследование биоптата из элементов сыпи, где отмечено наличие капиллярного васкулита. Ребенок был направлен на консультацию в институт педиатрии АМН СССР с диагнозом: сепсис, септикопиемическая форма; многоморфная экссудативная эритема. В институте педиатрии выявлено: 1. Значительное обеднение стернального пунктата клеточными элементами. 2. Функциональное истощение нейтрофилов крови 3. Резкое снижение завершенного фагоцитоза Поставлен диагноз: Врожденный иммунодефицит клеточногранулецитарного ряда. Гипопластическая анемия. Экссудативная эритема на фоне высоких иммунных комплексов. Начато лечение преднизолоном, на фоне чего сохранялся гепатолиенальный синдром, анемия, однако сыпь уменьшилась. На фоне отмены гормонов состояние девочки ухудшилось: обострился кожный процесс, присоединилась пневмония, в связи с чем ребенок в возрасте 1 года 1 месяца снова поступил в ОДКБ. При поступлении состояние ребенка тяжелое, t – 38 оС, на коже туловища и лица определяются папулы, эритематозные пятна в большом количестве. Отмечались признаки дыхательной недостаточности. Обследование: - В клиническом анализе крови: анемия (эр. 2,98*1012/л, Hb – 96 г/л,); лейкоцитопения (4,0*109/л) - Спонтанный НСТ-тест – 4% (N 8-12%) - Повышение количества иммуноглобулинов крови, показатели клеточного звена иммунитета в норме. Назначена массивная антибактериальная терапия, преднизолон, десенсибилизирющие препараты. Ребенок выписан с улучшением состояния. Выписка из истории болезни ребенка Сергея, 8 лет. Диагноз: врожденный (наследственный) иммунодефицит по системе комплемента, рецидивирующий ангионевротический отек, поливалентная аллергия. Ребенок Сергей, 8 лет, поступил в пульмонологическое отделение ОДКБ с диагнозом отек Квинке, генерализованная форма крапивницы. Из анамнеза болезни известно, что мальчик болеет в течение 8 лет, когда у него отмечался аллергический диатез, затем частые аллергические реакции на укусы насекомых и связанные с приемом пищи, реакции типа отека Квинке. Лечился и обследовался в ОДКБ№1 по поводу рецидивирующего отека Квинке, получал десенсибилизирующую терапию. В периоде ремиссии проводилось тестирование со стандартными аллергенами. Пищевые пробы: Яйцо+, рыба++, молоко+, мандарин++, яблоко+, помидор -, морковь++, буряк-, картофель+, капуста+, хурма++, гранат+++, виноград+++ Бактериальные: кишечная палочка-, стафиликокк+, стрептококк-. Пыльцевые: рожь-, одуванчик++, полынь+, подсолнух++, кукуруза+ Бытовые: дом. пыль-, библиотечная пыль-, перо подушки++, шерсть кошки++, шерсть собаки++, шерсть овцы+. Из анамнеза жизни известно: мальчик от 1 беременности, 1 родов, в срок, с нормальной массой. Наследственность – у дедушки по линии матери отмечались аллергические заболевания, мать мальчика умерла вследствие отека гортани. При поступлении у мальчика были жалобы на периодические отеки под глазами, отеки мошонки, рук. При поступлении состояние удовлетворительное. Мальчик правильного телосложения, пониженного питания, астеничен. В области правого предплечья появился отек, возвышающийся над уровнем нормальной кожи, плотный при пальпации, ямок после надавливания не оставалось. Отек механически (болезненных ощущений не отмечалось) ограничивал объем движений в локтевом суставе. При этом со стороны внутренних органов патологии не выявлено. В области отека отмечалась едва уловимое повышение температуры, причем гиперемии не было. Отек постепенно сошел в течение недели. В соматическом статусе за этот период изменений не выявлено. В клиническом анализе крови – эозинофилия до 12%. Титр комплемена снижен до 3. В анализе крови на иммуноглобулины отмечалось снижение Ig A и Ig M более чем в 2 раза. С заместительной целью для восполнения фактора – ингтбитора С1 были произведены инфузии свежезамороженной и нативной плазмы в/в капельно по 150 мл и 100 мл соотвественно. В результате обследования с учетом данного анамнеза болезни и жизни был поставлен диагноз: врожденный иммунодефицит по системе комплемента, рецидивирующий ангионевротический отек. После заместительной терапии общее состояние ребенка оставалось прежним. Отмечалась положительная динамика в анализах крови: повысился уровень Ig A и Ig M, а также титр комплемента повысился до 15 ед. В последующем периоде больной продолжал удовлетворительном состоянии при достигнутой терапию и в в течении заболевания ремиссии выписан под наблюдение участкового врача. Рекомендовано углубленное иммунологическое обследование в ОДКБ через 1,5-2 месяца.