МИЕЛОПРОЛИФЕРАТИВНЫЕ ОПУХОЛИ
реклама

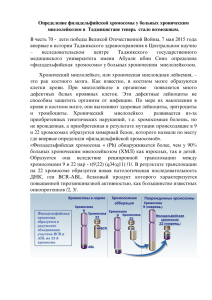
МИЕЛОПРОЛИФЕРАТИВНЫЕ ОПУХОЛИ Под этим собирательным названием понимается группа опухолей системы крови - хронических лейкозов, которые возникают на уровне ранних предшественников миелопоэза, все потомство которых гранулоциты, моноциты, эрит-рокариоциты, мегакариоциты (но не лимфоциты) принадлежат к опухолевому клону. Вместе с тем при этих лейкозах в большинстве случаев безграничная пролиферация касается преимущественно какого-нибудь одного или двух ростков, хотя при некоторых заболеваниях этой группы отмечается и трехростковая пролиферация (в таких случаях говорят о панмиелозе). Основным заболеванием в этой группе лейкозов являются хронический миелолейкоз, суб-лейкемический миелоз, эритремия, хронический моноцитарный лейкоз. Они, в свою очередь, подразделяются на ряд форм, близких по патогенезу и клиническим проявлениям. хронический миелолейкоз Хронический миелолейкоз (ХМЛ) является наиболее хорошо изученной молекулярной моделью лейкоза. Это опухоль, которая возникает из ранних клеток-предшественниц миелопоэза, дифференцирующихся до зрелых форм. Клеточный субстрат лейкоза представляют преимущественно гранулоциты, в основном нейтрофилы. Заболевание закономерно проходит 2 стадии: развернутую доброкачественную (моноклоновую) и терминальную злокачественную (поликлоновую). Эпидемиология. Заболеваемость ХМЛ приблизительно одинакова во всем мире - 1,0-1,5 на 100 000 человек в год, что составляет 7-15% среди всех лейкозов взрослых. Мужчины болеют несколько чаще, чем женщины. Он редко встречается у лиц моложе 20 лет; средний возраст - 40-50 лет. У детей составляет 1,5-3% всех детских лейкозов. Цитогенетика. Форма с филадельфийской (Ph) хромосомой ХМЛ первая опухоль, при которой выявлена постоянная приобретенная хромосомная аномалия - Рп-хромосома. Филадельфийская хромосома выявляется в 95% случаев ХМЛ. Она присутствует почти во всех клетках-предшественницах гранулоцитар-ного ряда, а также в гранулоцитах, моноцитах, эритрокариоцитах и мегакариоцитах. В 80-е годы появились сообщения о наличии Рп-хромосомы в отдельных В- и Т-лимфоцитах [Schur, 1990, Martin, 1994]. Истинной начальной стадии ХМЛ, когда только небольшая часть клеток костного мозга оказалась бы с Ph-хромосомой, а значительный процент составляли бы клетки без с Phхромосомы, практически обнаружить не удается. Имеются лишь единичные сообщения [Флейшман Е.В., Волкова М.А.,1970; Brandt et al., 1976; Wayne, 1979] и собственные наблюдения [Домрачева Е.В., неопубликованные данные] о подобном малом содержании лейкозных клеток в костном мозге больных ХМЛ. Следовательно, болезнь, как правило, диагностируется на стадии тотальной генерализации опухоли по костному мозгу с обширной пролифе- рацией опухолевых клеток в селезенке, а часто и в печени, т.е. в развернутой хронической стадии. Попытка выделить начальную стадию по клиническим признакам (самочувствие больных, уровень лейкоцитоза, размеры селезенки) оказывается несостоятельной из-за ненадежности этих показателей и отсутствия их связи с прогнозом. Несмотря на то, что, казалось бы, лейкозными являются все три ростка костного мозга, безграничный рост в развернутой стадии ХМЛ, как правило, касается только одного ростка - гранулоцитарного. Реже бывает и повышенная продукция мегакариоци-тов. Развернутая стадия ХМЛ характеризуется моноклональностью миелоидных клеток, элементы нормального кроветворения практически вытеснены: процент клеток с Ph-хромосомой в костном мозге составляет около 98100 [Пяткин Е.К., 1967; Флейшман Е.В., 1973]. Однако через несколько лет хромосомный анализ обнаружит единичные анеуплоидные клетки (чаще гипердиплоидные), которые могут стать источником новых субклонов, начинающих терминальную стадию процесса. Ph-хромосома во всех новых кариологических клеточных вариантах всегда сохраняется [Юргутис Р.П., 1968; Lielleyman et al., 1978]. Значительно реже встречаются случаи ХМЛ с частичным, иногда значительным сохранением нормального кроветворения, а клетки с Ph-хромосомой составляют не более 20-50%. Такой процесс развивается сравнительно медленно, с медленным нарастанием лейкоцитоза [Домрачева Е.В.]. Эффекты интер-феронотерапии заставили выделять в развернутой хронической стадии раннюю хроническую - первые 12 месяцев болезни - и позднюю хроническую - до терминальной. Картина крови в развернутой стадии характеризуется нейтрофильным лейкоцитозом, со сдвигом до миелоцитов и промиелоцитов, которые представлены единицами процентов. Красная кровь в начале болезни существенно не меняется; иногда в крови присутствуют единичные эритрокариоциты. Количество тромбоцитов в отдельных случаях может быть снижено, чаще оно нормально. В 20-30% случаев с самого начала отмечается тромбоцитоз, который может достигать высоких цифр: 1500-2000x109/л и более. Без лечения лейкоцитоз неуклонно растет, количество тромбоцитов либо стабильно, либо медленно увеличивается. Костный мозг в развернутой стадии очень богат клеточными элементами. В трепанате костного мозга отмечается почти полное вытеснение жира преимущественно гранулоцитарными клетками. При высоком тромбоцитозе много ме-гакариоцитов. В мазке костного мозга преобладают гранулоциты: соотношение лейко/эритро достигает 10:1, 20:1 и более в результате увеличения гранулоцитов. Морфология клеток крови и костного мозга в развернутой стадии существенно не отличается от нормы, лишь в гранулоцитах обычно бывает скудность зернистости. Патологический характер созревания клеток гранулоцитарного ростка в развернутой стадии хронического миелолейкоза проявляется изменением содержания азурофильных и специфических гранул, иногда их отсутствием, низким содержанием миелопероксидазы в промиелоци-тах, миелоцитах и в зрелых нейтрофилах [Kass, 1982], в ряде случаев присутствием в гранулоцитах наряду с ферментами гранулоцитарного ряда ферментов моноцитарного ряда [Тихонова Л.Ю., 1981]. Снижение содержания ЩФ в зрелых нейтрофилах (иногда до нуля) является специфическим признаком ХМЛ. В лейкоцитарной формуле, кроме омоложения состава гранулоцитов, может быть увеличен процент базофилов или эозинофилов, редко и тех и других одновременно ("базофильно-эозинофильная ассоциация"). Кроме того, в крови могут быть единичные бластные клетки, без признаков атипизма. Культуральное изучение ХМЛ показало ряд свойственных ему регуляторных нарушений [Broxmeyer et al., 1978]. При ХМЛ очень высок уровень гистамина в сыворотке; он выше, чем при любой другой форме хронического лейкоза, происходящего из клетки-предшественницы миелопоэза [Gingold, 1978]. Одна из особенностей ХМЛ - повышенное содержание витамина В12 в сыворотке крови и высокая витамин В12-связывающая способность сыворотки. Это повышенное содержание витамина В12 в сыворотке объясняют высоким уровнем транскобаламина I, одного из транспортных белков, который секретируют клетки гранулоци-тарного ряда. В пунктате увеличенной селезенки в развернутой стадии обнаруживается преобладание миелоидных клеток [Дульцин М.С., 1965]. Патологическая анатомия развернутой стадии ХМЛ характеризуется разрастанием миело-идной ткани в костном мозге с почти полным вытеснением жира в плоских костях, появлением костномозгового кроветворения в трубчатых костях (эпифиз, диафиз), разрастанием миело-идной ткани в селезенке, печени. Везде есть трехростковая пролиферация, резко преобладает гранулоцитарный росток. В костном мозге обычно несколько увеличено содержание мега-кариоцитов; они встречаются и в селезенке. Лимфатические узлы в развернутой стадии болезни обычно не поражены лейкозным процессом. В отдельных случаях в костном мозге может развиваться миелофиброз, однако это чаще бывает после длительной терапии миелоса-ном. Терапия миелосаном довольно быстро приводит женщин к аменорее;' отмечаются гипоплазия матки, атрофия ее слизистой оболочки, гипоплазия яичников. Кожа больных, особенно женщин, длительно принимавших миелосан, имеет серовато-коричневый оттенок (выраженная меланодермия). Как следствие длительной терапии миелосаном возможен пневмосклероз. Клинически начальную стадию болезни определить не удается. Первым симптомом является нейтрофильный лейкоцитоз со сдвигом до миелоцитов и промиелоцитов при нормальном самочувствии больного. С нарастанием лейкоцитоза возникают потливость, слабость, повышенная утомляемость. Эти признаки обычно появляются уже при лейкоцитозе, превышающем 20-30x109/л. Правда, приходилось наблюдать больных, которые и при уровне лейкоцитов выше 200x109/л не отмечали каких-либо неприятных ощущений, но это бывает редко. Иногда первыми симптомами служат тяжесть и небольшая боль в левом подреберье в связи с увеличением селезенки. В прошлом ХМЛ называли "селезеночной лейкемией" (термин Вирхо-ва), подчеркивая тем самым важнейший симптом болезни - спленомегалию. Современная ранняя диагностика лейкоза показала, что увеличение селезенки (при компьютерной томографии или эхолокации) есть почти всегда, но нередко многие месяцы и годы ее пальпировать не удается. В основе спленомегалии лежит миелоидная метаплазия в селезенке. В развернутой стадии ХМЛ, в первую очередь, отмечается астенический синдром (слабость, утомляемость и т.п.), обусловленный повышенным клеточным распадом, который в отдельных случаях может сопровождаться ростом содержания мочевой кислоты в крови (гиперури-кемия), появлением камней в почках, но может быть обусловлен и особенностями продукции гранулоцитов, например гистаминемией. При очень высоком лейкоцитозе, достигающем 500x109/л и более, возможно нарушение кровообращения в первую очередь в головном мозге в связи со стазами лейкоцитов (в желудочно-кишечном траке такие стазы могут осложниться кровотечением в связи с последующим развитием ДВС-синдрома). В последние десятилетия в связи с успехами химиотерапии с подобными уровнями лейкоцитов при хроническом миелолейкозе встречаться почти не приходится. В развернутой стадии процесса выраженной анемии обычно нет. Также нечасто в этой стадии процесса наблюдается и тромбоцитопения. Генез этих цитопениче-ских ситуаций не ясен. Наименее вероятен цитолиз, так как ретикулоцитоза, увеличения числа эритрокариоцитов в костном мозге, повышения билирубина в крови или появления гемоси-дерина в моче при этом не наблюдается. Если цитостатическая терапия не проводится, то болезнь постепенно прогрессирует: нарастает лейкоцитоз, увеличиваются селезенка, печень, ухудшается самочувствие (слабость, утомляемость, потливость). Спонтанное течение хронического миелолей-коза без цитостатического лечения в последние годы практически не наблюдается. Нелеченные больные с огромной селезенкой и высоким лейкоцитозом встречаются редко. Постепенно процесс прогрессирует. Это выражается в медленном, но неуклонном увеличении селезенки, в постепенном нарастании лейкоцитоза, требующего увеличения дозы цито-статиков, в некотором снижении показателей красной крови и тромбоцитов. Нередко в течение хронического миелолей-коза выявляется промежуточная (переходная, стадия акселерации), клинически характеризующаяся снижением эффективности ранее используемых препаратов, ростом лейкоцитоза, увеличением в формуле миелоцитов и промие-лоцитов ("миелоцитарная деформация формулы"). В этот период хромосомный анализ выявляет появление Ph-позитивных анеуплоидных -клеток, которые начинают образовывать субклон - 2-3 одинаковых типа анеуплоидии. Строго говоря, эта переходная стадия начинает формироваться с самого начала болезни, но ее выраженность нарастает постепенно, именно поэтому радикальные методы лечения требуют раннего начала. На каком-то непредсказуемом этапе монотонно развивающаяся добро- качественная опухоль превращается в опухоль поликлоновую, злокачественную, т.е. процесс вступает в терминальную стадию. Клинически это проявляется внезапным изменением всей картины болезни: либо начинает быстро расти селезенка и в ней появляются инфаркты, либо без видимой причины повышается температура, либо появляются сильные боли в костях, либо развиваются плотные очаги саркомного роста в лимфатических узлах и т.п. Эти проявления болезни связаны с возникновением новых мутантных субклонов в рамках основного опухолевого клона, не способных к дифференцировке, но непрерывно пролиферирующих, вытесняющих исходный дифференцирующийся клон клеток. Изредка болезнь дебютирует с терминальной стадии. Развитие терминальной стадии меняет всю клиническую и гематологическую картину болезни. Какого-либо одного обязательного симптома терминальной стадии нет, равно как нет и обязательных сочетаний признаков. Она характеризуется качественными изменениями процесса. Становятся яркими признаки опухолевой прогрессии, отсутствовавшие прежде. Обычно наступает тромбоцитопения, в ряде случаев наблюдается глубокая лейкопения, а бластоза крови еще нет. Чаще бластозу предшествует своеобразная деформация лейкоцитарной формулы - процент сегментов и палочкоядерных нейтрофилов уменьшается, но увеличивается процент миелоцитов, промиелоци-тов и бластных клеток (составляющих по-прежнему единицы процентов). Гематологические изменения в терминальной стадии чаще проявляются властным кризом. Какого-то определенного уровня бластов, несомненно соответствующего терминальной стадии, нет: в очень редких случаях и в развернутой стадии содержание их может быть 5-10% и даже 15% процентов (собственное наблюдение) и сохраняться на протяжении ряда лет без какихлибо признаков изменения качества болезни. Властный криз характеризуется нарастанием содержания бластов в костном мозге и крови. Морфология их в терминальной стадии меняется по сравнению с той, что была в развернутой стадии: появляются атипичные формы с широкой цитоплазмой, с неправильными контурами ядра и цитоплазмы. Морфология клеток при бластном кризе отличается большим разнообразием. Они могут быть преимущественно миелобластными или лимфобластными, или миеломонобластными, или межобластными, или эритробластными (картина острого эритромиелоза), или мегакариобластными. Цитохимический анализ, как правило, позволяет идентифицировать бласт-ные клетки, которыми представлен криз. Властные клетки могут содержать ферменты ранних стадий созревания гранулоцитарного ряда и одновременно ферменты моноцитарного ряда, что свидетельствует об их принадлежности к раннему потомству колониеобразующей клетки культуры (КОЕ-ГМ) до ее дифференци-ровки на миелобласты и монобласты [Тихонова Л.Ю., 1981]. Эритробластическую природу бластного криза можно подтвердить и морфологически, и с помощью сочетания цитогенетическо-го анализа с цитохимическим (окраска на сиде-робласты). Вместе с бластными клетками, имеющими четкие цитохимические признаки родоначальников того или иного ряда, в крови и костном мозге находят и недифференцируемые бластные элементы. Наряду с теми случаями, когда бластный криз проходит несколько морфологических этапов, дифференцируясь из миелобластного в морфологически недифференцируемый, есть и такие, когда уже при первом появлении в терминальной стадии бластные клетки оказываются морфологически и цитохимически неиденти-фицируемыми. Именно морфологически и цитохимически неидентифицируемые бласты дали основание для трактовки соответствующих случаев бласт-ного криза как криза лимфобластоидного. Культивирование подобных лейкозных клеток в агаре и в диффузионной камере позволило установить, что в большом проценте случаев такие неидентифицируемые бласты растут в агаре и отвечают на CSF как миелоидные клетки или даже дифференцируются до более зрелых клеток гранулоцитарного ряда [Алмазов В.А., Афанасьев Б. В., 1978]. В терминальной стадии иногда резко возрастает процент базофилов; они представлены преимущественно зрелыми формами или молодыми вплоть до бластных форм с зернистостью, как у базофилов. Довольно редким вариантом является моноцитарный криз - появление и нарастание числа зрелых, молодых и атипичных моноцитов в крови и костном мозге. В связи с нарушением костномозговых барьеров в терминальной стадии обнаруживают в крови осколки ядер мегакариоцитов (в развернутой стадии они появляются крайне редко, лишь при очень высоком уровне тромбоцитов) и много эритрокариоцитов - миелемия. Важнейшим элементом терминальной стадии независимо от ее морфологической картины является угнетение нормального кроветворения. Именно гранулоцитопения, тромбоцитопения и анемия непосредственно отягощают состояние больных. В ряде случаев начало ее сопровождается быстрым увеличением селезенки. Ее пункция обнаруживает высокий процент бластов. Если имеется диссоциация между бластозом в селезенке и костном мозге, где содержание бластов может быть и нормальным, то обсуждаются показания к спленэктомии. В крови при этом может быть высокий бластоз результате выхода этих клеток из селезенки. Нередко симптомом терминальной стадии становится увеличение печени с развитием в ней омоложенной миелоидной ткани. Одно из проявлений терминальной стадии -возникновение лейкемидов в коже. Как правило они представлены бластными клетками, однако встречаются (довольно редко) лейкемиды и из более зрелых гранулоцитов - промиелоцитов, миелоцитов, вплоть до сегментоядерных. Лейкемиды кожи выглядят слегка приподнимающимися над поверхностью пятнами коричневатого или розового цвета (лейкемиды из зрелых мие-лоидных клеток не меняют цвет кожи). Лейкемиды обычно плотной консистенции, на ощупь безболезненны. Само по себе появление лейкемидов уже определяет терминальную стадию, так как отражает появление нового субклона клеток, лишенных тканевой специфичности. Вместе с тем, зрелоклеточные лейкемиды могут долго не трансформироваться в бластные, эта трансформация вообще не обязатель- на. Появившиеся в одном месте бластные лейкемиды склонны к метастазированию по коже, а затем и в другие органы и системы. В последнее время в связи с продлением жизни больных в терминальной стадии стала сравнительно часто встречаться нейролейке-мия, клинически ни чем не отличающаяся от таковой при острых лейкозах. Другим очагом роста клеток являются лимфатические узлы, где развиваются солидные опухоли типа сарком, в клетках которых (бла-стах) обнаружена Ph-хромосома. Появление саркомного лимфатического узла при ХМЛ всегда означает наступление терминальной стадии. Очаги саркомного роста в этой стадии хронического миелолейкоза могут возникать в любом органе, вызывая нарушения его функции, а также в костной ткани. Когда терминальная стадия начинается с развития бластов вне костного мозга, в ряде случаев удается подавить этот какое-то время локальный процесс или химиотерапией, или лучевой терапией, или спленэктомией (при изолированной локализации бластов в селезенке) и получить ремиссию, иногда длительную. Однако это не означает, что опухолевая прогрессия при ХМЛ связана с селезенкой. Важнейшим и ранним признаком терминальной стадии и приближающегося бластного криза является развитие рефрактерности к цитостати-кам. Нередко в начале они снижают количество лейкоцитов, однако остается увеличенной или даже растет селезенка или печень. В этом случае уже появляется разнокачественность лейкоцитов: одни подавляются цитостатиком, другие к нему рефрактерны. Такая своеобразная "парциальная" рефрактерность к тому или иному препарату иногда развивается до отчетливых признаков бластного криза. В 90% случаев в терминальной стадии ХМЛ обнаруживается анеуплоидия; преобладают гипердиплоидные клоны. Терминальная стадия ХМЛ характеризуется повышенной мутабельно-стью лейкозных клеток, в частности, обусловленной мутацией гена Р53, в норме, отправляющего мутировавшие клетки в апоптоз. В клетках развернутой стадии ХМЛ ген Р53 функционирует нормально. Поэтому возникающие в лейкозном (Ph-позитивном) клоне мутации не могут привести к появлению субклона, т.к. мутировавшие клетки гибнут. По-видимому, сама по себе терминальная стадия со всеми своими особенностями является следствием мутации в родоначальной лейкозной клетке гена Р53 (или функционально сходных генов, в норме контролирующих нормальный митоз, отправляющих в апоптоз - "убивающих" мутантные клетки). Формы ХМЛ. Следует выделить ХМЛ с Ph-хромосомой у лиц старше 60 лет. Нередко он развивается медленно, больные живут долго. Неблагоприятный прогноз имеет ХМЛ с Ph-хромосомой, протекающий с тенденцией к тромбоцитопении уже в развернутой стадии или с высоким содержанием миелоцитов или базо-фильных клеток в периферической крови (при умеренном повышении уровня лейкоцитов). Форма ХМЛ без Ph-хромосомы встречается у детей и взрослых больных [Whang-Peng, 1968, Bousser, 1973]. Она отлича- ется неблагоприятным течением и малой средней продолжительностью жизни больных. ХМЛ у детей подразделяют на 2 формы -инфантильную, которая преобладает у детей моложе 3 лет, и ювенильную, встречающуюся чаще после 5 лет. Инфантильная форма ХМЛ отличается от ХМЛ взрослых рядом особенностей: отсутствует Ph-хромосома, хотя возможны иные неспецифические хромосомные аномалии, в эритроцитах значительно повышено содержание фетального гемоглобина: его уровень достигает 100% (при норме менее 2%). В крови при инфантильной форме ХМЛ отмечаются тенденция к тромбоцитопении уже в развернутой стадии болезни, нередко моноци-тоз и эритрокариоцитоз, повышение процента незрелых форм. В сыворотке и моче нередко увеличено, содержание лизоцима. В клинической картине при инфантильной форме наблюдаются лимфаденопатия, тогда как селезенка нередко лишь умеренно увеличена, высыпания на лице, повышается восприимчивость к инфекции. Инфантильная форма ХМЛ течет неблагоприятно, средняя продолжительность жизни не превышает 8 месяцев. Ювенильная форма характеризуется наличием Ph-хромосомы в миелоидных клетках; она мало отличается от ХМЛ взрослых, хотя у детей и при этой форме нередко в развернутой стадии обнаруживаются лимфаденопатия и увеличение не только селезенки, но и печени. Лечение хронического миелолейкоза Принципы лечения больных с вновь выявленным ХМЛ значительно изменились за последние 10 лет. До начала 80-х годов миелосан был наиболее широко используемым препаратом в лечении ХМЛ. В 60-70 % случаев удавалось добиться нормализации клеточного состава крови. Лечение позволяло уменьшить массу опухоли, улучшить качество жизни, однако её продолжительность обычно ограничивалась 3-4,5 годами. Миелосан вызывает ряд серьезных побочных эффектов, таких, как быстрое развитие климакса, легочный и костномозговой фиброз, развитие гиперпигментации, длительные миелосупрессии. В последние годы миелосан уступает место гидроксимочевине (гидреа, ли-талир) как препарату, обладающему наименьшим числом побочных эффектов. Назначение гидреа предпочтительно у молодых больных, которые являются кандидатами на трансплантацию костного - мозга (предшествующее лечение миелосаном ухудшает результаты ТКМ). Препарат обеспечивает нормализацию клеточного состава крови в 70-80 % случаев в развернутой стадии. Однако это псевдоремиссии, поскольку Ph-хромосома обнаруживается более, чем в 90 % метафаз. Монотерапия гидреа обеспечивает эффективный контроль заболевания, вызывает меньше побочных эффектов, чем миелосан, способствует увеличению длительности жизни. Эффективность лечения гидреа уступает эффективности IN Fa, и достоверно превышает эффект миелосанотерапии. Медиана продолжительности жизни на фоне интерфе-ронотерапии 66 месяцев, гидроксимочевиной -56, миелосаном - 45 [Helmann et al., 1994]. Доза гидреа определяется с учетом лейкоцитоза и веса больного. При лейкоцитозе более 100хЮ9/л препарат назначается в дозе 50 мг/кг массы тела ежедневно. В дальнейшем при снижении количества лейкоцитов в крови дозу гидреа уменьшают: при лейкоцитозе 40-100x109/л назначают 40 мг/кг ежедневно, при лейкоцитозе 20-40x109/л - 30 мг/кг ежедневно, при лейкоцитозе 15-20x109/л - 20 мг/кг ежедневно, при уровне лейкоцитов 5-15x109/л 20мг/кг ежедневно. Прием препарата должен быть регулярным, так как при его отмене уровень лейкоцитов вновь быстро увеличивается. Исходя из предпосылки сохранения минимальной опухолевой массы, количество лейкоцитов в крови целесообразно поддерживать на уровне 3-7x109/л; при этом целесообразно продолжать поддерживающее лечение гидреа в дозе 10 мг/кг ежедневно (т.е. 1-2 капсулы в день). Аллогенная ТКМ является методом, позволяющим добиваться излечения. В неконтролируемых исследованиях сообщается о длительной «безсобытийной» выживаемости у больных ХМЛ, получивших аллогенную ТКМ от HLA-идентичного донора. Пока еще остается высокой вероятность ранней летальности от осложнений ТКМ, которая составляет 20-40 %; у 15 % пациентов развивается рецидив. Как правило возраст больных ХМЛ, подлежащих ТКМ, не превышает 45-50 лет. Поскольку у 70% пациентов нет гистосовместимого донора, то только у 12-20% может быть проведена аллогенная ТКМ. Выбор метода лечения в ранней хронической стадии ХМЛ производится непосредственно после установления диагноза. В настоящее время имеется два метода лечения, которые способствуют значительному увеличению продолжительности жизни больных. Это аллогенная ТКМ и терапия препаратами INFcc. Рандомизированных исследований по сравнительной эффективности этих двух методов нет. Алгоритм выбора лечебной тактики ХМЛ складывается из анализа преимуществ, которые обеспечивает аллогенная ТКМ и возможных осложнений, обусловливающих раннюю летальность. Результаты 5 летней выживаемости при этих двух методах лечения существенно не отличаются и составляют 60-70 % (при проведении химиотерапии 5летняя выживаемость составляет 20-30 %). Результаты 10 летней выживаемости после ТКМ