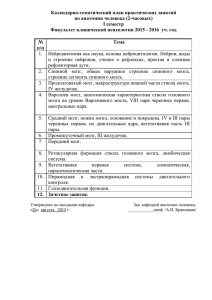
БИЛЕТ 1. 1. Глубокие рефлексы: уровни замыкания их дуг в
реклама

БИЛЕТ 1. 1. Глубокие рефлексы: уровни замыкания их дуг в сегменах спинного мозга. Правильно ли название "сухожильные и периостальные" рефлекс. В клинической практике рефлексы разделяют по месту расположения рецепторов на поверхностные (кожные, со слизистых оболочек) и глубокие (рефлексы на растяжение мышц). Было установлено, что сухожильные рефлексы (глубокие рефлексы) по своей природе идентичны рефлексам на растяжение. При ударе молоточком происходит растяжение не только сухожилия, ног и самой мышцы. Именно в ответ на растяжение возникает рефлекс. Удлинение мышечного волокна на несколько микрон достаточно для его вызывания. Если растяжение медленное, то рефлекс принимает тонический характер. В настоящее время назрела необходимость принимать "сухожильные" рефлексы как одну из разновидностей рефлексов на растяжение. То же относится к так называемым периостальным, или надкостничным рефлексам. Эти рефлекы воспроизводятся одной и той же сегментарной дугой, состоящей из двух нейронов клетки спинального ганглия и альфа - мотонейрона. Основным возбудителем "сухожильного" рефлекса, по современным представлениям, является растяжение мышечных веретен. Такое растяжение приводит к раздражению находящегося в сумке веретена спиралевидного рецептора клетки спинального ганглия. Поэтому такие рефлексы следует называть не сухожильными, а миостатическими, или глубокими. При образовании рефлекса на растяжение мышцы происходит сопряженное действие альфа- и гамма - нейронов передних рогов спинного мозга. Под влиянием супрасегментарных приводов гамма - нейроны могут приводить в действие интрафузальные сократительные элементы, чем облечается образование рефлекса. 2. Рассеянный склероз: патогенез, клиника, лечение Рассеянный, или множественный, склероз - демиелинизирующее заболевание, характеризующееся признаками многоочагового поражения нервной системы и волнообразным течением. Рассеянный склероз относят к медленным инфекциям, когда вирус внедряется в нервную систему, латентно в ней персистирует и проявляет себя через длительный инкубационный период. Патогенез: По предположению ученых, экзогенный повреждающий агент проникает в ЦНС при наличии генетической предрасположенности и неполноценности системы иммунитета. Внедряясь в клетки олигодецдроглии миелино- вой оболочки, он вызывает дезинтеграцию миелина, извращает синтез нуклеиновых кислот собственных глиальных клеток. Вероятно, имеет значение Нервные болезни и генетическая неполноценность олигодендроглии, выполняющей специфическую миелинообразующую функцию. Образующие новые белки приобретают свойства АГ, к которым вырабатываются специфические AT в основном против собственного миелина. Образующие AT могут также воздействовать на неповрежденную нервную ткань и поддерживать процесс демие- линизации. Развивается аутоаллергическая реакция, которая приводит к разрушению миелина, сосудистовоспалительным и пролиферативным изменениям в мезенхимальной ткани, глии и к формированию бляшек рассеянного склероза. При этом происходит аллергическая перестройка всего организма и множественные поражения нервной системы. У больных характерное нарушение гормональной активности надпочечников. В течении выделяют фазы: На первых стадиях - аутоаллергия, на более поздних - извращение защитных иммунных механизмов, что проявляется стойким иммунодефицитом. Клиника. Заболевают преимущественно в 1 6 - 3 5 лет. Начало заболевания обычно медленное, незаметное, но иногда рассеянный склероз возникает остро и проявляется сразу множественной неврологической симптоматикой. Наиболее часто первыми признаками являются поражения зрительного нерва: ощущение нечеткости изображения, преходящая слепота, снижение остроты зрения, скотомы. Могут быть глоазодвигательные расстройства, непостоянные пирамидные симптомы, мозжечковыми нарушениями, расстройствами чувствительности в конечностях. У женщин - нарушение менструального цикла, у мужчин импотенция. Характерным ранним, но не обязательным признаком является снижение брюшных рефлексов. С течением времени появляются новые симптомы. На поздних стадиях - психопатологические изменения: эмоциональная неустойчивость, эйфория или депрессия, раздражительность, вялость, снижение интелекта вплоть до деменции. Различают клинические формы: церебральную, цереброспинальную, спинальную, мозжечковую, оптическую и стволовую с характерными поражениями для каждой формы. Наиболее часто встречается цереброспинальная. Лечение. Включает воздействие на природу заболевания, иммунологическую реактивность организма, нейроаллергические реакции, улучшение обменных процессов микроциркуляции в нервной системе и симптоматическое. При обострении или неуклонном прогрессировании показаны кортикостероиды: дексаметазон, преднизолон. Анаболические стероиды - феноболин. Десенсибимлизирующие средства: димедрол, тавегил, супрастин, антибимфоци- тарный глобулин. Антибиотикотерапия при наличии каких - то общеинфекционных признаков. Ответы на экзаменационные вопросы В начале заболевания - средства, повышающие уровень защитных неспецифических факторов и стимулирующие синтез эндогенного интерферона (пирогенал) интерферон. Препараты, влияющие на тканевой обмен - аминокислоты, витамины группы В, ноотропил, АТФ, никотиновая кислота. В стадии ремиссии - гамма - глобулин, дробные переливания крови и заменителей, препараты тимуса. Проводится симптоматическое лечение. 3. Псевдогипертрофический тип мышечной дистрофии Дюшена. Патогенез, клиника, диагностика, генетика, лечение Псевдогипертрофический тип Дюшена (тазово - бедренный тип, восходящий, рецессивный, сцепленный с Х-хромосомой). Болезнь начинается от 1 года до 5. Характерно: ребенок плохо бегает, часто падает, трудно вставать, трудно подниматься по лестнице, у ребенка несоизмеримо большие икры, пораженные мышцы больших размеров за счет жирового и соединительно - тканного перерождения. На поздней стадии псевдогипертрофия заменяется атрофией. Страдают позже мышцы живота и мышцы плечевого пояса. Уже в очень поздней фазе - страдают мимические мышцы. Мышечные контрактуры (m.ileopsoas, сгибателей плеч) затем ретракция -> суставные контрактуры. Рано исчезают глубокие рефлексы. Характерен моторный хабитус больного. Ребенок ходит на носочках, в перевалку, животом вперед, крыловидные лопатки, если его положить, то больной встает по Говарсу. Страдает миокард (изменения на ЭКГ), деменция, но не сильная. Слабый иммунитет, следовательно, идет присоединение инфекции. Генетика. Болезнь передается как гемофилия. Болеют только мужчины, передается женщинами. Риск рождения больных мальчиков 50% если женщина гетерозиготна, а мужчина здоров. По статистике примерно 300 больных мужчин на 10 млн. населения. Один больной на 3.500 новорожденных мужчин. Много спонтанных мутаций (9*10 5). Клиника По типу Беккера. Преимущественно страдает m.ileopsoas & m.guadriceps. Менее выражены контрактуры. Больные обездвиживаются значительно позже. По статистике 1 мужчина на 30 тыс. новорожденных. Тип Эмели-Дрейфа. Раннее появление контрактур разгибателей шеи, икроножных мышц. Часто сочетается со слепотой на красно - зеленый свет. Нервные болезни Исследования. Проводят анализ первичной структуры ДНК с помощью зонда. В результате наличия ДНК - комплементарное™ зонд синтезирует гены. Это исследование позволяет осуществить пренатальная диагностика. В 1986 году Гофман изучили молекулярную структуру сублокуса и его молекулярный смысл. В 1988 год - изучили молекулярный синтез и открыли структуру дис- трофина. Предложили методы диагностики наличия или отсутствия дистрофии по AT. Если дистрофина менее 3% - тип Дюшена, более 20% - легкая степень типа Беккера. Женщины заболевают только при наличии синдрома Тернера - Шерешевского + Дюшена. Лечение мышечных дистрофий. 1. Блокторы Са - каналов: верапамил, нифедипин. 2. Альфа - токоферол - блокирует все действия Са. 3. Коэнзим Q10. 4. Кофеин, теуфиллин. 5. Блокаторы фосфодиэстеразы (алопуринол 300 мг в течение 1 года). 6. Нейротрофические факторы: рекомбинантный гормон роста, инсулиноподобный фактор роста. 7. Использование генов. В организм вводят чистые гены непосредственно в мышцы или вводят нормальные ДНК через липосомы. 8. Миобласты. БИЛЕТ 2. 1. Симпатическая иннервация глаза. Синдром Бернара - Горнера, локализация очага поражения. Глаз иннервируется как симпатическими, так и парасимпатическими волокнами. Тела симпатических нейронов расположены в боковых рогах С4 и Т4 спинного мозга. Аксоны этих клеток в составе передних корешков выходят из позвоночного канала и в виде соединительной ветви проникают в первые грудной и нижний шейные узлы симпатического ствола (часто эти узлы объединены в узел, под названием звездчатый). Волокна, не прерываясь, проходят через него и через средний шейный узел и заканчиваются у клеток верхнего шейного симпатического узла. Петганглионарные (постсинаптические) волокна оплетают стенку внутренней сонной артерии, по которой попадают в полость черепа, а затем по глазной артерии достигают глазницы и заканчиваются в гладкой мышце с радиально расположенными волокнами - m.dilatator pupillae, при сокращеОтветы на экзаменационные вопросы нии которой происходит расширение зрачка. Кроме того, симпатические волокна контактируют с мышцей, расширяющей глазную щель и с гладкими мышцами клетчатки глазницы. При выключении импульсов, идущих по симпатическим волокнам на любом уровне от спинного мозга до глазного яблока, возникает на своей стороне триада симптомов: сужение зрачка (миоз) вследствие паралича дилятатора, сужение глазной щели (птоз) в результате поражения m.tarsalis, западение глазного яблока (энофтальм) вследствие пареза гладких мышечных волокон ретробульбарной клетчатки. Эта триада симптомов обозначается как синдром Клода - Бернара - Горне- ра. Наиболее часто она возникает при поражении бокового рога спинного мозга (опухоль, размягчение, кровоизлияние) в зоне сегментов С8-Ть звездчатого или верхнешейного симпатического узла, например, при блокаде узла 0,25% - 0,5% раствором новокаина (15-30 мл), при сдавлении опухолью верхушки легкого и т.п., при повреждении стенки внутренней сонной или глазной артерии. 2. Клещевой энцефалит: этиология, клиника, лечение, профилактика Этиология. Заболевание вызывается фильтрующимся нейротропным вирусом клещевого энцефалита. Весенне - летняя сезонность заболевания обусловлена биологией клещей, появляющихся в это время в больших количествах. Вирус попадает в организм через укус клеща или алиментарно при употреблении зараженных молочных продуктов. Вирус проникает в ЦНС вследствие гематогенной диссеминации и виремии. Вирус обнаруживается в ткани мозга через 2-3 дня после укуса, а максимальная его концентрация уже к 4-му дню. В первые дни болезни вирус может быть выделен из крови и цереброспинальной жидкости. Инкубационный период при укусе клеща 8- 20 дней, при алиментарном способе заражения - 4-7 дней. Клиника. При всех клинических формах заболевание начинается остро, с подъема температуры до 39-40 С и выше, озноба, сильной головной боли, повторной рвоты. Характерны ломящие боли в пояснице, икрах, мышечные и корешковые боли. В более редких случаях имеется продромальный период, во время которого больные жалуются на недомогание, общую слабость, умеренную головную боль. В первые дни отмечается гиперемия кожи. ЖК - расстройства, реже катаральные явления. Самая высокая температура на 2-е сутки и остается высокой 5-8 дней. Обычно температурная кривая двугорбая с интервалами между подъемами в 2-5 суток. Второй подъем температуры соответствует проникновению вирусов в ЦНС и развитию неврологических симптомов. Нервные болезни В первые дни болезни выражены общемозговые симптомы, расстройства сознания вплоть до комы, менингиальные симптомы (общая гиперестезия, ригидность шейных мышц, симптомы Кернига и Брудзинского), психические расстройства. Неврологическая симптоматика заболевания разнообразна и в зависимости от преобладания и выраженности тех или иных симптомов выделяют следующие клинические формы с соответствующей симпиоматикой: полиоэнцефаломиелитическую, полиомиелитическую, менингеальную, менингоэнцефалитическую, энцефапитическую, стертую, полирадикулоневритическую. Лечение. Вирус весьма чувствителен к интерферону. Применяют также симптоматическое лечение. После перенесенного заболевания или латентной инфекции остается пожизненный иммунитет. В сыворотке крови сохраняются вируснейтрализующие AT. Профилактика. Мероприятия по борьбе с клещами и иммунизация населения. Уничтожение клещей и грызунов в эндемических очагах, применяется специальная одежда для предупреждения укусов клещей. Для вакцинации применяют тканевую культуральную вакцину. Иммунизация проводится троекратно с последующей ревакцинацией через 4-12 мес. 3. Лице-лопаточно-плечевой тип мышечной дистрофии. Клиника, диагностика, генетика Миопатии в природе известны давно. Чайс Белл (англ.) впервые описал в 1850 году миопатии. Как нозоологическую форму описал миопатии Дюшенн, он их разделил на первичные и вторичные. В России Рольд назвал это заболевание мышечной сухоткой. В 1968 году признан термин миопатия - группа синдромов, при которой поражается сама мышца, а нервы интактны. 1. Лице-лопаточно-плечевая форма. Болезнь начинается от 1 года до 10 лет. У родителей может болезнь развиться позднее, чем у детей. Начинается заболевание с атрофии мышечной мускулатуры. Характерно, что верхняя губа висит над нижней. В 15-16 лет - генерализация процесса, переход на плечевой пояс. Постепенно нисходящий вариант. Лице-лопаточно-конечностный - более тяжелый вариант. 2. Конечностно - поясничная форма. Страдает квадрицепс, иде опсоас. Поражаются мышцы живота. Наследование по аутосомно - рецессивному типу (болезнь от здоровых родителей проявляется в гомозиготе). 25% детей больны. Болеют и мужчины и женщины. Число спонтанных мутаций 3*105"6. Ответы на экзаменационные вопросы 3. поздний дистальный тип. Атрофия тенора. Болезнь начинается после 40 лет. Позднее страдают мышцы ног. В неклассическом случае атрофия плечевого пояса. Наследование по аутосомно-доминантному типу. 4. другие типы. Аутосомно-рецессивный тип - в 30 - 40 лет, начинается с ног. Глазной тип начинается с птоза, глаза двигаются плохо (офтальмоплегия) дальше процесс спускается ниже. Может быть, дисфагия (бульбарный паралич) - > бульбарный тип. Генетика. Аутосомно-доминантный тип наследования, то есть болезнь проявляется в гетерозиготе в 50% независимо от пола. Пенетрантность 100%. Экспрессивность гена очень варьирует. Частота заболевания 20 человек на 1 млн. жителей, в Европе 1 больной на 20 тысяч жителей. 5*105"7 - спонтанная мутация. Более позднее начало у родителей. Ген открыт в 1990 году. 4q35. В 1994 году состоялся конфесс в Японии по поводу найденного фрагмента ДНК. Лечение мышечных дистрофий. 1. Блокаторы Са - каналов: верапамил, нифедипин. 5 2. Альфа - токоферол - блокирует все действия Са. 3. Коэнзим Q10. 4. Кофеин, теуфиллин. Нервные1 болезни 5. Блокаторы фосфодиэстеразы (алопуринол 300 мг в течение года). 6. Нейротрофические факторы: - рекомбинантный гормон роста, инсулиноподобный фактор роста. 7. Использование генов. В организм вводят чистые гены непосредственно в мышцы или вводят нормальные ДНК через липосомы. 8. Миобласты. БИЛЕТ 3 1. Виды атаксии, их основные симптомы. Характеристика двигательных расстройств при поражении премоторных отделов лобных долей. При нарушении согласованности действия мышечных групп - агони- стов (непосредственно осуществляющих движение), антагонистов, синерги- стов, движения утрачивают слаженность плавность, соразмерность и часто не достигают цели. Мышечная сила у такого больного остается достаточной, у него нет парезов, следовательно, функция корково - мышечного пути сохранена. Такая форма беспорядочного движения называется атаксией. Виды атаксий: 1. Сенситивная атаксия, связана с поражением мышечно - короковых путей, то есть с расстройством функции двигательного анализатора. Наблюдается нарушение координации движения в верхних и нижних конечностях. Наращение пяточно коленочной пробы, .понижение мышечного тонуса мышц-сгибателей, неустойчивость в позе Ромберга, неуверенная походка. Характерны нарушения глубокой чувствительости. 2. Мозжечковая атаксия - связана с поражением мозжечковых систем. а) статико - моторная атаксня - при поражении червя мозжечка расстраиваются в основном стояние и ходьба. Наблюдается асинэргия или диссинергия (по пробе Бабинского). б) динамическая атаксия - нарушается выполнение различных произвольных движений конечностями. Этот вид атаксии зависит в основном от поражения полушарий мозжечка. Для определения используют пробы: пальце носувую, пяточно - коленочную, проба на соразмерность движений (пронаторная проба кистями - на стороне поражения мозжечка отмечается избыточная ротация кисти - дисметрия; указательная проба - больной 2 пальцем стремится попасть в молоточек, который перемещают в различных направлениях, расстройство речи брадилалия, изменение почерка, ниста- гам. Координация движений нарушается при страдании лобной и височной долей и их проводников. В таких случаях расстраиваются ходьба и стояние, туловище отклоняется кзади и в сторону, противоположную очагу. Выявляется мимо попадание в руке и ноге (гемиатаксия). При таком виде нарушения наблюдаются и другае признаки поражения соответствующих долей больших полушарий. 6 Ответы на экзаменационные вопросы 2. Полиневриты: этиология, клиника, лечение. Полирадикулоневрит Гийен - Барре. Полиневриты, полирадикулоневропатии - множественные поражения периферических нервов, проявляющиеся периферическими параличами, нарушениями чувствительности, трофическими и вегетативно - сосудистыми расстройствами преимущественно в дистальных отделах конечностей. В основе полиневритов лежат чаще токсические, обменные, ишемические и механические факторы, приводящие к развитию изменений соединительно - тканного интерстиция, миелиновой оболочки, осевого цилиндра. Даже в тех случаях, когда причиной полиневропатии бывают инфекции, в нервах обнаруживаются не столько явления воспаления, сколько нейроаллергии. В основе болезненного процесса лежит не воспалительный, а дистрофический процесс. Если наряду с периферифескими нервами в процесс вовлекаются и корешки спинного мозга, то такое заболевание называют полирадикуло- невропатией. Этиология. Причинами полиневропатий являются разнообразные интоксикации: алкоголь, препараты мышьяка, свинец, ртуть, таллий, ортокрезилфосфат, сульфокарбонат. Медикаментозные полиневропатии развиваются при лечении эметином, висмутом, солями золота, сульфаниламидами, изониазидом, имипрамином, антибиотиками. Полиневропатии бывают при вирусных и бактериальных инфекциях, при коллагенозах, после введения сывороток и вакцин, при авитаминозе, злокачественных новообразованиях (рак, лимфогранулематоз, лейкозы), при заболеваниях внутренних органов (печень, почки, поджелудочная железа), эндокринных желез (диабет, гипер- и гипотиреоз, гиперкортицизм), при генетических ферментных дефектах (порфирия). Полираликулоневрит Гийен-Барре. Чаще болезнь развивается после предшествующей острой инфекции, возможно заболевание вызывается фильтрующимся вирусом, может быть имеет место аллергическая природа заболевания. Заболевание рассматривается как аутоиммунное с деструкцией ткани, вторичной по отношению к клеточным иммунным реакциям. Обнаруживаются воспалительные инфильтраты в периферических нервах, а также корешках, сочетающиеся с сегментарной димиелинизацией. Клиника. Заболевание начинается с появления общей слабости, повышения температуры, болей в конечностях. Появляются парестезии в дистальных отделах рук и ног. Главное - мышечная слабость в конечностях. Moiyr возникать слабость лицевых мышц, поражения других черепных нервов и вегетативные нарушения. Выражены особенно - похолодание дистальных отделов конечностей, акроцианоз, явления гипергидроза, ломкость ногтей. Типична белково - клеточная диссоциация в цереброспинальной жидкости. Уровень белка достигает 3-5 г/л. Высокие цифры белка как при люмбальной, так и при окципитальной пункции. Цитоз не более 10 моно- нуклеарных клеток в 1 мкл. Заболевание развивается в течение 2-4 недель, затем стабилизация и улучшение. Лечение, Специфической терапии нет. Используют глюкокортикоиды, антигистаминные препараты (димедрол, супрастин), витамины В, прозерин по 1 мл 0,05% раствора подкожно. Плазмаферез. При ЖЕЛ менее 50% - ИВЛ. При выраженной артериальной гипертонии и тахикардии - антагонисты Са (коринфар) и бета-адреноблокаторы (пропранолол). Необходима смена положения больного в постели каждые 1-2 часа. При восстановлении - ЛФК. 3. Конечностно-поясничный тип мышечной дистрофии. Клиника, диагностика, генетика. См. билет 2 вопрос 3 7 БИЛЕТ 4. 1. Альтернирующие параличи при поражении ствола головного мозга (Вебера, Мийара-Гублера, Джексона). Нервные болезни Через мозговой ствол проходят импульсы по всем афферентным и эфферентным путям к полушариям большого мозга и мозжечка. К стволу относятся средний мозг (пластинка крыши среднего мозга) и задний (мост мозга и продолговатый мозг). Поражение всего - поперечника мозгового ствола несовместимо с жизнью. В клинической практике приходится встречать больных с очагом поражения в одной половине ствола (правой или левой). Почти всегда при этом вовлекается ядро или корешок какого - либо из черепных нервов. Выключение двигательного ядра или аксонов его клеток вызывает периферический паралич соответствующих мышц. Кроме того, такой очаг обычно повреждает проходящие по соседству пучки волокон (пирамидный, спинно - таламический, бульботаламический). Возникает паралич черепного нерва на стороне очага, гемигелегии или гемианестезия на противоположной. Такое сочетание неврологических расстройств получило название "альтернирующий синдром" и позволяет установить поражение мозгового ствола, а поражение черепного нерва определяет уровень очага. Ответы на экзаменационные вопросы Средний мозг и симптомы его поражения: при поражении ядер или корешков глазодвигательного нерва развивается наружная, внутренняя или тотальная офтальмоплегия; блокового нерва - сходящееся косоглазие, диплопия при взгляде вниз, вертикальный нистагм, дискоординация движений глазных яблок, офтальмоплегия, горизонтальный нистагм, синдром. Готна- геля (нарушение равновесия, слуха, паралич глазодвигательных мышц, хореические гиперкинезы), парезы и параличи конечностей, мозжечковые расстройства, децеребрационная ригидность. Синдром Вебера: периферический паралич глазодвигательного нерва на стороне очага и гемипарез (гемиплегия) - на противоположной. Очаг располагается в основании ножки мозга и нарушает пирамидный пучок и волокна глазодвигательного нерва. Синдром Мийара-Гублера-Жюбле: периферический паралич мимических мышц на стороне очага и гемиплегия на противоположной стороне. Очаг располагается в основании нижней части моста мозга, страдают ядро лицевого нерва и пирамидный пучок. Продолговатый мозг и синдромы его поражения включают симптомы нарушения функции ядер и корешков IX, X, XII пары черепных нервов, нижней оливы, спинно - таламического тракта, ядер тонкого и клиновидного пучков, пирамидной и нисходящих экстрапирамвдных систем, нисходящих симпатических волокон к цилиоспинальному центру, заднего и переднего спинномозжечковых путей. Основной альтернирующий синдром следующий. Синдром Джексона: периферический паралич мышц языка на стороне очага и центральный паралич противоположных конечностей возникает при поражении одной пирамиды продолговатого мозга и корешка XII пары черепных нервов. Сюда же относятся бульбарный и псевдобульбарный параличи. 2. Спинная сухотка: клиника, патогенез, лечение Относится к наиболее позднему (четвертому) периоду сифилиса. В настоящее время встречается очень редко. Обычно развивается через 15 - 25 лет после заражения. Клиника. Характерны чувтствительные расстройства: сегментарные парестезии, корешковая гипестезия и гиперестезия, боли. Боли при спинной сухотке (табесе) своеобразны и могут быть первым проявлением болезни. Они имеют стреляющий, пронзающий характер, локализуются в нижних конечностях, появляются внезапно, молниеносно, протекают пароксизмально. Довольно рано снижаются, а затем утрачиваются сухожильные рефлексы на нижних конечностях (сначала исчезают коленные, потом ахолловы). Кожные рефлексы остаются живыми, к типичным проявлениям относится снижение или полное выпадение глубокой чувствительности. Раньше всего страдает вибрационное чувство, затем снижается мышечно - суставная чувствительность. Расстройства чувствительности выражены больше в нижних конечностях. Снижение мышечно - суставного чувства ведет к сенситивной атаксии, 8 развивающейся паралельно нарастанию чувствительных нарушений. Первым признаком развивающейся атаксии является затруднение при ходьбе в темноте, при отсутствии контроля со стороны зрения. Походка делается неуверенной, шаткой. К характерным симптомам табеса относятся мышечная гипотония, больше в ногах, расстройства тазовых органов. К частым ранним и характерным симптомам табеса относятся зрачковые расстройства: миоз, анизокория, изменения формы зрачков, вялость зрачковой реакции на свет, синдром Аргайля - Роберсона, Наблюдается поражение 2, 3, 6 и 8 пар черепных нервов, первичная табетическая атрофия зрительных нервов. Трофические нарушения - похудание, истончение кожи, прободающие язвы стоп, безболезненные артропатии, выпадения волос, зубов. Табетические кризы: приступы болей во внутренних органах, сопровождающиеся нарушением их функций. Лечение. Препаратами йода и висмута. В первые 2-4 недели йодид калия (3% раствор по 1 столовой ложке 3-4 раза в день). Затем висмутом: бийохинол, бисмоверол под контролем анализов мочи для своевременного выявления висмутовой нефропатии. Пенициллинотерапия 200 тыс ЕД каждые 3 часа. Затем опять висмуттерапия. После перерыва в 1-2 месяца - повторный курс. Витамины и поливитамины (Вп в крупных дозах), АТФ, биогенные стимуляторы, сосудистые препараты - никотиновая кислота, прозерин. Пироге- нал. Курорты с серными и родоновыми источниками. 3. Офтальмоплегический тип мышечной дистрофии. Клиника, диагностика, генетика Миопатии в природе известны давно. Чайс Белл (англ.) впервые описал в 1850 году миопатии. Как нозоологическую форму описал миопатии Дюшенн, он их разделил на первичные и вторичные. В России Рольд назвал это заболевание мышечной сухоткой. В 1968 году признан термин миопатия - группа синдромов, при которой поражается сама мышца, а нервы интактны. Исследования. Проводят анализ первичной структуры ДНК с помощью зонда. В результате наличия ДНК - комплементарное™ зонд синтезирует гены. Это исследование позволяет осуществить пренатальная диагностика. В 1986 году Гофман изучили молекулярную структуру сублокуса и его молекулярный смысл. Ответы на экзаменационные вопросы 1988 год - изучили молекулярный синтез и открыли структуру дистро- фина. Предложили методы диагностики наличия или отсутствия дистрофии по AT. Офтальмоплегический тип. Глазной тип - начинается с птоза, глаза двигаются плохо (офтальмоплегия) дальше процесс спускается ниже. Может быть дисфагия (бульварный паралич) -> бульварный тип. БИЛЕТ 5. 1. Закон эксцентрического расположения длинных проводников спинно-таламического тракта и его топико-диагностическое значение. Соотношение сегментов спинного мозга и тел позвонков Волокна второго нейрона проводников болевой и температурной чувствительности образуют пучок, проходящий через весь спинной мозг и мозговой ствол заканчивается в вентролатеральном ядре таламуса. По месту начала (спинной мозг) и окончания (вентролатеральные ядра таламуса) этот путь получил название спинно - таламического. Волокна в этом пучке распределены своеобразно. От дерматомов, расположенных ниже, волокна ложатся в пучки снаружи, а от расположенных более высоко - внутри. В результате на высоте верхнешейных сегментов спинно - тала- мическом пучке наиболее латерально располагаются волокна от нижней конечности, медиальнее - от туловища, еще более внутри - от верхней конечности. Такая закономерность расположения длинных проводников, или зокон эксцентрического расположения длинных проводников, имеет значение для топической диагностики; особенно это 9 относится к диагностике спинальных опухолей. При экстрамедуллярной опухоли зона расстройства поверхностной чувствительности начинается с дистальных отделов нижней конечности, а при дальнейшем росте опухоли она распространяется вверх (восходящий тип нарушения чувствительности). При интрамедуллярной опухоли зона расстройства чувствительности, наоборот, распространяется сверху вниз (нисходящий тип расстройства чувствительности). 2. Сирингомиелия, сиренгобульбия. Клиника, лечение Сирингомиелия - хроническое прогрессирующее заболевание нервной системы, характеризующееся разрастанием глии и образованием полостей в спинном мозге. Если патологический процесс не ограничивается спинным мозгом, а переходит на мозговой ствол, говорят о сиренгобульбии. Нервные болезни Этиология. Основной причиной является порок эмбрионального развития спинного мозга с деффектом заращения шва на месте, где происходит смыкание обеих половин медуллярной трубки. Это приводит к незаращению центрального канала. Клиника. Заболевают в возрасте 1 5 - 4 0 лет. Обычно первым симптомом является утрата болевой и температурной чувствительности на руках, что ведет к травмам и ожогам. Чувствительные расстройства обнаруживаются в виде "куртки" или "полукуртки". Часто в руке и в области плечевого пояса отмечаются боли, парестезии, онемение, ощущение зябкости, жжения. Боли обычно тупые. Выраженные вегетативные расстройства в области верхней конечности и туловища: цианоз, мраморность кожи, гипергидроз, ассимет- рия потоотделения, стойкий красный дермографизм, отек кисти, длительно не заживающие язвы, нарушение трофики и ломкость ногтей, депигментации кожи. Двигательные расстройства: атрофические парезы верхних конечностей со снижением рефлексов. Заболевание медленно прогрессирует. В клинике сирингобульбии наиболее характерными симптомами являются диссоциированные расстройства чувствительности на лице по сегментарному типу (снижение чувствительности в латеральных отделах лица). Головокружение. Нистагм, статическая атаксия из - за поражения вестибулярных ядер в стволе мозга. Часто вовлекаются адра 9, 10, 12 пар черепных нервов с нарушением артикуляции, фонации, глотания, атрофией языка. Изредка страдает лицевой нерв. Диагностика. На основе клинических данных. На основе диссоциированных расстройств чувствительности в виде "куртки" или "полукуртки", атрофическо- го пареза верхних конечностей, сегментарных вегетативных и трофических нарушений, синдрома Горнера, кифосколиоза, артропатий, хронического прогрессирующего течения. Важно наличие дизрафического статуса (кифосколиоз, добавочные ядра, синдактилия, шестипалость, незаращение дужек шейных и поясничных позвонков, элементы акромегалии, неправильное расположение молочных желез и добавочные соски, неодинаковый цвет радужек и пр. При R - исследовании - аномалии развития краниовер- тебральной области. Лечение. Симптоматическое: прозерин, дибазол, витамины группы В, нейролептики, антидепрессанты, массаж, ЛФК. При гидромиелии показано опорожнение полости. Ответы на экзаменационные вопросы 3. Метаболические митохондриальные миопатии: липоидозы (дефицит карнитина, карнитиновая миопа- тия). Патогенез, клиника, диагностика, лечение, генетика Митохондриальные миопатии. В ликворе и крови много молочной кислоты и ПВК, в митохондриях включение. Нарушения транспорта - в митохондриях уменьшение активности ферментов: дефицит глютарал - коэнзим К, дегидрогеназы. Жалобы: повышение утомляемости, болезненность в мышцах, возникающая во время или после физической нагрузки, мышечная сила снижена, иногда увеличивается поясничный лордоз. Гистохимические методы: При окраске гематоксилином - эозином - вакуумная миопатия, Суданом - много жира в мышечных волокнах. ПРИЧИНА. 10 1. Карнитин снижен. Его 3 - 4% или его нет. Карнитин синтезируется в печени, поступает в мышцы. Болезнь, однако, излечима. Назначают: 1) 0,1 г на 1 кг веса карнитин от 3 до 8 г в сутки. 2) Преднизолон, который активирует фосфолипазы и липазы. 3) Карнитин + преднизолон 20 мг вместе. 2. При дефиците карнитинпальмитилтрансферазы: миоглобинурия, слабость, карнитин нормальный или снижен, снижение фермента КПТ - 2 снижен. Заболевание неизлечимо. 3. Дефицит глютарал КоА - дегидрогеназы: много жира в мышцах, - мало карнитина. Для диагностики используют спектрографию. Лечение: рибофлавин по 100 мг в сутки. 4. Нарушение синтеза цитохром - С - оксидазы - может быть прогрессирующая офтальмопатия. 5. Нарушение синтеза KoQ. Лечение: KoQ - 110. 6. Дефицит цитохрома-в. При ЯМР спектрограмма показывает нарушение коэффициента PCr/Pi. Лечение: Витамин КЗ 40 мг 3 раза в день. Аскорбиновая кислота 1 г в день. Комплексное лечение: витамин В1 300 мг в сутки, витамин В6, рибофлавин, аскорбиновая кислота, карнитин, преднизолон, коэнзим Q- 10. Гликогенозы. Известно 7 видов гликогенозов. Для гликогенозов характерно: дефицит мышечной фосфорилазы (аутосомно доминантный, болезнь Мак - Ардля), боли в мышцах, они увеличиваютя в размерах, утомляемость, спазм кистей, мышечная слабость в течение нескольких часов, ПВК и молочная кислота увеличены. Лечить нечем, однако: изадрин активирует аденидатциклазу, но это мало помогает. 11 БИЛЕТ 6. 1. Симптомы поражения конского хвоста спинного мозга Синдром поражения конского хвоста (Ьд - Sv) характеризуется жестокой корешковой болью и анестезией в нижних конечностях, крестцовой и ягодичной областях, области промежности, периферическим параличом нижних конечностей с Нервные болезни угасанием коленных, ахолловых и подошвенных рефлексов, нарушением функции тазовых органов с истинным недержанием мочи и кала, импотенцией. При опухолях (невриномах) корешков конского хвоста наблюдается обострение болей в вертикальном положении больного (симптом.корешковых болей положения симптом Денди - Раздольского). Дифференциальная диагностика интра- или экстрамедуллярного поражения определяется по характеру процесса развития неврологических расстройств (нисходящий или восходящий тип нарушения). 2. Дифференциальная диагностика характера мозгового инсульта: геморрагического и ишемического Геморрагический инсульт. Возникает как правило вечером и днем, обычно после волнения или сильного переутомления. Иногда ему предшествуют "приливы" к лицу, головная боль, видение предметов в красном цвете. Начальные симптомы: головная боль, рвота, расстройство сознания, учащение дыхания, брадишш тахикардия, гемиплегия или гемипарез. Может быть кома, сопор или оглушение. Глазное дно - кровоизлияния в сетчатку. Кровь - увел СОЭ, лейкоцитоз, сдвиг влево. Кровь в ликворе, изменение биопотенциалов при ЭЭГ. КТ - повышение плотности паренхимы. Ишемический инсульт. Развивается в любое время суток. Постепенное нарастание неврологической симптоматики. При эмболии симптомы мгновенные. Характерная черта преобладание очаговых симптомов над общемозговыми. Симптомы определяются локализацией процесса, пораженным сосудом и условиями коллатерального кровдтока. Ликвор прозрачный. Повышение агрегации тромбоцитов. ЭЭГ межполушарная ассиметрия и фокус патологической активности. УЗ - ангиография - наличие окклюзии и стенозы. КТ - снижение плотности паренхимы. Сканирование - изменение радиоактивности в области инфаркта. 3. Конгенетальные миопатии: особенности клиники, течения, патоморфологии Ребенок поздно начинает приобретать двигательные навыки. Во всех мышцах слабость. Может быть деформация скелета. Все они имеют характерные изменения в мышцах, болезнь центрального стержня. В мышечном волокне имеется дырка, как стержень. Слабость мышц 3 балла. Параличей нет. В мышечных клетках уменьшается активность всех ферментов, нарушаются митохондрии. Могут быть различные фенотипы с поражением мышц лица. Ген сцеплен с геном злокачественной гипертермии (эти патологии могут быть вместе или по отдельности, но тогда есть проявления другой патологии). - миотубулярная миопатия (центронуклеарная). Вокруг ядра - зона некроза. - митохондриальная миопатия. Митохондрия имеет свою ДНК, которая отличается от ядерной. Если есть мутация митохондриальных генов, то нарушается синтез какого-то белка. Митохондриальные гены в большинстве своем находятся под контролем ядерных генов. Таким образом, мутации могут быть связаны с ядерной ДНК (тогда наследование идет по законам Менделя), а если мутация в ми- тохондриальной ДНК, то наследование по женской линии, так как сперматозоид содержит митохондрии в хвосте, а он отваливается. Митохондриальная энцефаломиопатия Классификация митохондриальных миопатий. Прогрессирующая офтальмоплегия, сочетание с бульварным параличом и слабостью рук и ног, лицелопаточноплечевая с поражением гладких мышц, поражение всех мышц. Классификация энцефаломиопатии. 1. Синдром Кер - Соера: наружная офтальмоплегия, пигментная дегенерация сетчатки, кардиопатия, мозжечковая атаксия. 122. Синдром MELAST. Диагностика. Окраска мышечных волокон на окислительные энзимы. Обнаруживаются разорванные мышечные волокна. В крови и ликворе увеличивается молочная кислота. При электронной микроскопии определяется измененная структура митохондрий. Ответы на экзаменационные вопросы Биохимическая классификация. - болезни возникающие в результате нарушения транспорта субстрата в митохондрии для окисления (миопатии, связанные с нарушением глютаралкоэнзим-А-дегидрогеназы). - миопатии. связанные с нарушением утилизации энергии. - миопатии, связанные с генетически обусловленным нарушением синтеза энзимов. 13 БИЛЕТ 7. 1. Спинно - мозговая жидкость, нормальный состав, изменения ее при менингитах и опухолях. Различие понятий менингит и менингизм Нервные болезни заболевание давление мм рт.ст 1. норма 70 - 200 2. опухоль до 600 мозга 3. менингит то же цвет концентрация количество клеток 109/л белка г/л концентрация глюкозы ммоль/л бесцветная 0,15 - 0,45 0 - 5 2,8 - 4,2 бесцветная или более 0,6 норма норма ксантохромная бесцветная или норма или плеоцитоз норма мутная более 0,6 Менингит - воспаление облочек головного и спинного мозга. Различают лептоменингит - воспаление мягкой и паутинной мозговых оболочек и пахименингит - воспаление твердой мозговой оболочки. В клинике под термином менингит подразумевают воспаление мягких мозговых оболочек. При исследовании спинно - мозговой жидкости один только вид помутнения ее заставляет подумать о менингите. При подсчете клеточных элементов выявляется плеоцитоз, характерно увеличение белка за счет глобулинов. 2. Эпидемический энцефалит, острая и хроническая стадия. Паркинсонизм, его патогенез и лечение Или эпидемический летаргический энцефалит Экономо. Возбудитель до настоящего времени не обнаружен. Заболевание малоконтагиозно. Клинически делится на две стадии - острую и хроническую. Патогенез. Характерно поражение базальных ядер и мозгового ствола. Страдают в основном клеточные элементы. Имеются выраженные воспалительные изменения: периваскулярная мононуклеарная и плазматическая в виде муфт инфильтрация, пролиферация. В хронической стадии изменения в черном веществе и бледном шаре, где отмечаются необратимые дистрофические изменения ганглиозных клеток, на месте которых формируются глиозные рубцы. Клиника. В острой стадии: темература до 38° - 39° С, умеренная головная боль, рвота, мышечные боли, чувство разбитости. Лихорадочный период 2 недели. Появляется неврологическая симптоматика: нарушения сна (патологическая сонливость). Поражение крупно- и мелкоклеточных ядер глазодвигательных, реже отводящих нервов: птоз, диплопия, анизокория, паралич взора, отсутствие реакции зрачков на конвергенцию и аккомодацию при живой реакции на свет (обратный синдром Аргайля Робертсона). Жалобы на затуманивание зрения. Острая стадия иногда заканчивается выздоровлением. 30% детальна. Для хронической стадии характерна экстрапирамидная симптоматика. Основное проявление - синдром паркинсонизма. Характерны бледность и замедленность движений, амимия, монотонная, невнятная, маловыразительная речь, склонность к сохранению принятой позы, выпадение содружественных движений, парадоксальные кинезии. Потеря интереса к окружающим, назойливость. Тонус мышц диффузно повышен по пластическому типу (экстрапирамидная ригидность). Гиперкинезы: мелкоразмашистый тремор рук, блефароспазм, судороги взора. Секреторные и вазомоторные нарушения: гиперсаливация, сальность кожи, гипергидроз. Прогноз неблагоприятный, симптомы паркинсонизма нарастают. Смерть наступает обычно от интеркуррентных заболеваний или истощения. Лечение. Симптоматическое: десенсибилизирующие средства (димедрол, супра- стин, хлорид Са, гормоны), дегидратирующие, противосудорожные, жаропонижающие препараты. Холинолитики (беллазон, комбипарк, дипразии). Для лечения паркинсонизма может быть оперативное вмешательство с целью воздействовать механически, химически или электрически на бледный шар, хотя это малоэффективно при энцефалите. 3. Принципы лечения мышечных дистрофий и метаболических 14 миопатий 1. Блокаторы Са - каналов - верапамил, - нифедипин. 2. Альфа - токоферол - блокирует все действия Са. 3. Коэнзим Q10. 4. Кофеин, теуфиллин. 5. Блокаторы фосфодиэстеразы (алопуринол 300 мг в течение 1 года). 6. Нейротрофические факторы: - рекомбинантный гормон роста, инсулиноподобный фактор роста. Ответы на экзаменационные вопросы 7. Использование генов. В организм вводят чистые гены непосредственно в мышцы или вводят нормальные ДНК через липосомы. 8. Миобласты. Классификация черепно - мозговых травм. 1. 18 век: а) сотрясения (сейчас выделяют 3 степени), б) ушиб, в) сдавление. 2. 70 - е годы: открытые закрытые U JJ U ушиб головного мозга сотрясение иUU со сдавлением О без сдавления uиО степени тяжести: а) легкая. б) средняя. в) тяжелая: имеет форшэтрапцрамвдга, дданцефапыш, шанцЁфальная, кеэенця^нпьш-буньбарная. БИЛЕТ 8. 1. Расстройства функции мозжечка. Характеристика речевых нарушений и тремора при поражении мозжечка и паркинсонизме Многие симптомы расстройства мозжечковой функции связаны с нарушением реципрокной иннервации мышц антагонистов. Поэтому при нарушении согласованных действий мышц - антагонистов, синергистов движения утрачивают слаженность, точность, плавность, соразмерность и часто не достигают цели. При этом мышечная сила больного не изменена. Такая форма беспорядочных движений называется атаксией. Двигательные расстройства, связанные с поражением мозжечковых систем называются мозжечковыми атаксиями, при которых в основном расстраиваются стояние и ходьба при статиколокомоторных атаксиях и выполнение различных произвольных движений конечностями при поражениях полушарий мозжечка при динамической атаксии. Расстройство речи - в результате инкоординации речедвигательной мускулатуры речь больного становится замедленной (брадилалия), теряет плавность, вместе с тем она становится взрывчатой, ударения ставятся не на нужных словах - скандирующая речь. При поражениях мозжечка встречаются следующие виды гиперкинезов: 1) тремор, возникающий при произвольных целенаправленных движениях и усиливающийся при достижении конечной цели; 2) миоклонии - быстрые клонические подергивания мышц или их отдельных пучков. Возникновение произвольного тремора при поражении мозжечка объясняют разделением во времени двух фаз произвольного движения. Для выполнения плавного, слитного произвольного движения требуется одновременное поступление к передним рогам спинного мозга пирамидного и мозжечкового импульсов. Под влиянием пирамидных импульсов возникает двигательный акт и одновременно поступающие мозжечковые импульсы вносят поправку на инерцию. При поражении мозжечка мозжечковые импульсы запаздывают, слитное выполнение обеих фаз произвольного движения, наблюдающееся в норме, расстраивается, противодвижение под влиянием мозжечковых импульсов запаздывает и возникает движение с отдачами, называемое с интенционным тремором. Появление мозжечкового тремора связывают с вовлечением в процесс систем зубчатого ядра. 15 Наоборот при паркинсонизме тренер исчезает при активных движениях. 2. Инфекционная хорея: клиника, лечение Проявляется при ревматизме у детей, чаще у девочек, в холодное время, после ангины или гриппа. Наблюдаются поражение сосудов мозга (фиброз и гиалиноз), Нервные болезни повышение проницаемости сосудистых стенок, нарушение питания и некрозы мозговой ткани. Воспалительные и дегенеративные изменения преобладают в стриатуме (скорлупа, хвостатое тело) и люи- совом теле, и области верхних ножек мозжечка. Дети становятся капризными, раздражительными, жалуются на головную боль, боли в ногах, иногда наблюдается бессонниоца. Появляется излишняя жестикуляция и гримассы, дети усиленно размахивают руками при ходьбе, делают причудливые движения пальцами. Речь становится толчкообразной. Хореатические движения бывают беспорядочными, возникают то в руке, то в ноге, то а голове, то в туловище. Подергивания усиливаются при волнении и исчезают во сне. Наблюдается частое мигание, затруднение глотания, жевания, походки. Хореатический гиперкинез сочетается с застыванием голени в положении разгибания (симптом Гордона). Температура субфебрильная. При малой хорее обычно бывает ревмокардит. В крови лейкоцитоз и лимфоцитоз. Лечение. Бета-блокаторы, блокаторы Са-каналов, нейролептики, глюкокорти- коиды, витамины группы В, транквилизатры. 3. Методы выявления гетерозиготного носительства при мышечных дистрофиях Помогают в диагностике электрофизиологические методы (особенно дня выявления гетерозигот). Игольчатая электромиография. Скорость проведения по нервам. См.также билет 15 вопрос 3. БИЛЕТ 9. 1. Симптомы поперечного поражения спинного мозга на различных уровнях: верхнем шейном, шейного и поясничного утолщения, грудном Синдром поражения верхних шейных сегментов (С1-С5): спастическая тетраплегия грудиноключично - сосцевидных, трапециевидных мышц (XI) пара и диафрагмы, утрата всех видов чувствительности ниже уровня поражения, нарушение мочеиспускания и дефекации по центральному типу. При разрушении сегмента Ci выявляется диссоциированная анестезия на лице в задних дерматорах Зельдера (выключение нижних отделов ядра тройничного нерва). Синдром поражения шейного утолщения (Cg-T]): периферический паралич верхних конечностей и спастический паралич нижних конечностей, утрата всех видов чувствительности с уровня пораженного сешента, расстройство функции тазовых органов по центральному типу, двусторонний синдром Клода Барнара Горнера (птоз, миоз, энофтальм). Синдром поражения грудных сегментов (ТГТ]2): спастическая нижняя параплегия, утрата всех видов чувствительности ниже уровня поражения, центральное расстройство функции тазовых органов, выраженные вегетативно трофические нарушения в нижней половине туловища и нижних конечностях. Синдром поражения поясничного утолщения (L1-S2): вялая нижняя параплегия, параанастезия на нижних конечностях и в области промежности, центральное расстройство функции тазовых органов. 2. Эпилептический статус и его лечение Эпилептический статус - грозное осложнение органических поражений головного мозга. Оно заключается в частых, иногда непрерывно следующих друг за другом эпилептических припадков. В случае неэффективности лечения развивается кома с летальным исходом. Условия для хирургического вмешательства при часто повторяющихся припадках неблагоприятны. В дооперационном периоде необходимо добиться ликвидации эпилептического статуса и оперировать больного после выхода из этого тяжелого состояния, связанного с резко выраженным отеком мозга и легочными осложнениями. Консервативное лечение включает: 16 а) противосудорожную терапию; б) дегидратационные средства для уменьшения отека мозга; в) противовоспалительные средства с целью профилактики легочных осложнений и при подозрении на мозговой очаг при инфекционном процессе; г) симптоматическое лечение при сердечно - сосудистых и дыхательных расстройствах; Ответы на экзаменационные вопросы д) общеукрепляющеее лечение. Схема лечения: 1. Спинномозговая пункция при отсутствии противопоказаний и при наличии ликворной гипертензии извлекают 20 мл. ликвора, что имеет диагностическое и лечебное значение. В случае временного эффекта этого ме- раприятия извлечение ликвора целесообразно повторить через сутки. 2. Каждые 3-3.5 часа попеременно назначают: в/в (вводить медленно) 2 мл. 0.5% раствора седуксена на 20 мл. 40% раствора глюкозы; внутрь 0.1 г. люминала; 50 мл. 4% раствора хлоргидрата в клизме; 1-2% раствор гексе- нала или тиопентала Na до 1 мл в/в (медленно). Эти препараты в различных сочетаниях назначают 3-6 раз в сутки на протяжении всего периода эпи - статуса и в течении 1-2 суток после его прекращения. Одновременно проводят дегидратационную, противовоспалительную и общеукрепляющую терапию. В промежутках между припадками - кормление высококалорийной пищей. При неэффективности мероприятий - длительная ИВЛ (0.5 - 3 суток). 3. Прогрессивная спинная мышечная дистрофия (болезнь Вердника - Гоффмана). Клиника, диагностика, лечение. Неврогенные атрофии. Могут быть спинальные и невральные. Спинальные атрофии: 1. Генетически обусловленные. 2. Конгенитальные. 3. Инфекционные полиомиелиты. 4. Травматические процессы. 5. Амиотрофии неясной этиологии. 6. Карциноматозные нейромиопатии. Детские типы спинальных атрофии наиболее злокачественные. Атрофии Верднике-Гофмана. Существует 3 формы, отличающиеся временем появления первых клинических симптомов и темпами течения миодистрофических процессов. 1. При врожденной форме дети рождаются с вялыми парезами. С первых дней снижение или отсутствие сухожильных рефлексов, гипотония. Ранние бульварные расстройства, костно - суставные деформации. 2. Ранняя детская форма - первые признаки болезни во втором полугодии жизни. Исход летальный к 15 годам. 3. Поздняя форма. Первые признаки в 1.5-2.5 лет. Заболевание начинается незаметно. Дети становятся неловкими, неуклюжими, вялыми. Появляются бульварные симптомы - фибриляция и атрофия языка, снижение глоточного и небного рефлексов. Деформация грудной клетки. Нарушение ходьбы в 10-12 лет. Летальный исход в 25 лет. Генетика. Локализация - в пятой хромосоме 11 локус длинного плеча. Наследуется по аутосомно - рецессивному типу. Опасно при кровном браке, из - за встречи гетерозиготных носителей патологических генов. Диагностика. На основании данных генеалогического анализа, осоюенностей клиники (раннее начало, наличие диффузных атрофий с преимущественной локализацией в проксимальных группах мышц, бульбарных симптомов и др.), результатах электромиографии и морфологии скелетных мышц, выявляющих денерционный характер изменений. БИЛЕТ 10. 1. Нейрон и значение его составных частей. Дуга коленного рефлекса: число нейронов, где расположен рецептор, принцип его действия 17 Основной структурно - функциональной единицей нервной системы является нейрон (нейроцит). В зависимости от числа отростков различают мультиполярные, биполярные и униполярные нейроны. Большинство нейронов ЦНС биполяные, они имеют один аксон и большое количество дихотомически делящихся дендритов. Функция дендритов заключается в проведении импульса по направлению к телу клетки (афферентно) от ее рецептивных областей. Нервные болезни Аксон проводит импульсы эфферентно от клеточного тела и дентри- тов. При описании аксона и дендритов исходят из возможности проведения импульсов только в одном направлении - закон динамической поляризации нейрона. Одностороннее проведение характерно только для синапсов. По нервному волокну импульсы могут распространяться в обоих направлениях. Тело клетки выполняет функцию трофического центра. Нервные клетки обладают способностью воспринимать, проводить и передавать нервные импульсы. Коленный рефлекс вызывается при ударе неврологическим молоточком по lig.patellae. В сокращается четырехглавая мышца бедра и происходит разгибание нижней конечности в коленном суставе. Дуга этого безусловного рефлекса состоит из двух нейронов. Она замыкается на уровне L2-L4. Тело первого нейрона - клетка спинно-мозгового ганглия, а второй - двигательной клеткой, (мотонейрона) переднего рога спинного мозга. Дендрит первого нейрона заканчивается рецептором. Аксон входит в состав заднего корешка, это волокно доходит до мотонейрона переднего рога и через синапс переключается на него. Аксон мотонейрона входит в состав переднего корешка, затем соответствующего двигательного нерва и заканчивается двигательной бляшкой в мышце. 2. Полимиозиты, клиника, диагностика, лечение Одним из вариантов полимиозитов является дерматомиозит, сопровождающийся изменениями кожи. Страдают главным образом скелетные мышцы, в меньшей степени - миокард и гладкие мышцы. Ранние проявления - миозит шеи и плечевого пояса. Голова при этом опущена вниз, наблюдается согбенное положение туловища. Мышцы становятся тестоватыми, затем твердыми, постепенно развивается фиброзный миозит и в конце концов атрофия. Больные жалуются на. мышечную слабость. В результате гипоми- мии на лице плаксивое выражение. Висцеральные симптомы обусловлены миокардитом и поражение гладких мышц пищевода, гортани, глотки, диафрагмы, кишечника, сфинктеров. Нередко развивается диплопия. Реже страдают легкие, печень, селезенка, почки, иногда ЦНС и ПНС. При острой форме температура 39-40 град. Диагностика. Лейкоцитоз со сдвигом влево (в поздней стадии - лейкопения), эози- нофилия, моноцитоз, лимфоцнтопения, ускорение СОЭ. На коже эритемы винно-красного цвета и отеки на различных участках кожи. Большое значение в диагностике имеет высокий уровень креатина в моче (до 0,2 - 1,2 г). Помогают электромиография и гистологическое исследование мышц (отечность, нарушение поперечной исчерченности, вакуолизация, гомогенизация и гиалинизация мышечных волокон, лимфоци- тарная инфильтрация со склерозом). Лечение. Глюкокортикостероиды в сочетании с анаболическими стероидами, антиметаболитами, АТФ, кокарбоксилазой, витамином Е. 3. Перонеальная мышечная атрофия (болезнь ШаркоМари-Тузо). Клиника, диагностика, лечение, генетика Неврогенные атрофии. Могут быть спинальные и невральные. I. Спинальные атрофии: 1. Генетически обусловленные. 2. Конгенитальные. 3. Инфекционные полиомиелиты. 4. Травматические процессы. 5. Амиотрофии неясной этиологии. 6. Карциноматозные нейромиопатии. II. Перанеальная спинальная (невральная) атрофия. Болезнь Шарко-Мари. Периферический тип мышечной сухотки. Описал В.К.Рот. Различают 3 варианта: 181. Невральный 1А. 2. Невральный 1Б (наиболее тяжелая форма). 3. Спинальный. Наследственная мотонейронная невропатия 1А и 1Б начинается от 8- 15 лет. Клиника. 5 спазм и болезненность в икрах, деформация стоп, больной спотыкается, трудно ходить, большой палец стопы смотрит вверх, поражаются мышцы тыла и Ответы на экзаменационные вопросы подошвы стопы. Процесс переходит на голень, вовлекаются икроножные мышцы - "ноги аиста", появляется степаж, куриная походка, рано исчезает ахиллов рефлекс, развивается атрофия мышц тенора и гипотенора - появляется трудность в выполнении мелкой работы, рано исчезают глубокие рефлексы. Больные живут до преклонного возраста со всеми перечисленными патологиями. Может быть тремор, гипертрофия нервных стволов. Диагностика. Электромиография: демиелинизация, снижение скорости проведения возбуждения по нервам, луковичные образования в нервах. х Больные всегда проявляются в гетерозиготе. Пенетрантность гена неполная - 30% 1Б - lq 21 - 23. При 1А форме - выраженность симптомов меньше. Локализован ген в 17 хромосоме. При спинальном типе процесс начинается с мышц голени. Протекает более доброкачественно. Известен ген болезни: в 1 р 35 (1 хромосома, короткое плечо 35 ло- кус). Страдает по статистике 200 человек из 1 млн. БИЛЕТ 11. 1. Зрачковые рефлексы, дуга рефлекса на свет, синдром Аргайля Робертсона. Методика исследования Формирование зрительных ощущений и зрачковых реакций начинается с момента воздействия света на сетчатку, в которой заложена цепочка из трех периферических нейронов зрительного пути. 1 нейрон - палочки и колбочки, 2 нейрон - биполярные клетки, третий - ганглиозные клетки, которые сходны с нейронами коры большого мозга. Совокупного аксонов ганглиозных клеток образуют зрительный нерв. После прохождения canalis opticus рядом с турецким седлом волокна делают частичный перекрест. Дальнейший участок называется зрительным трактом. 4 нейрон располагается в латеральном коленчатом теле и в таламусе. Аксоны 4 нейрона идут в затылочную кору, где образуют зрительную лучистость. Корковая зона располагается в области верхнего и нижнего краев шпорной борозды на медиальной поверхности затылочной доли (поле 17). Верхний край этой борозды принадлежит клину (cuneus), нижний - язычной извилине (gyrus lingualis). Проводники от верхней половины сетчатки заканчиваются в клине, а от нижней - в язычной извилине. Для проверки реакции зрачков на свет проводят карманным фонариком. При этом регистрируется степень и устойчивость сужения зрачка. Таким же способом проверяется содружественная реакция зрачка на свет. Реакция зрачков на конвергенцию с аккомоданией проверяют одновременно на обоих глазах. Больной должен смотреть вдоль, затем на прибли- »жающийся по средней линии палец; в это время глазные яблоки конвергируют, происходит аккомодация хрусталика и зрачки сужаются. В момент дивергенции зрачки расширяются. В норме зрачки живо реагируют на свет и на конвергенцию с аккомодацией. При ослаблении или отсутствии прямой и содружественной реакции на свет поражается глазодвигательный нерв. Если нарушена прямая реакция на свет, а содружественная этого же глазного яблока сохраняется, поражена афферентная часть рефлекторной дуги (n.opticus). При отсутствии реакции зрачков на свет, сохранности их реакции на конвергенцию с аккомодацией говорят о синдроме Аргайля - Робертсона. Часто при этом наблюдается также анизокория и неправильная форма зрачка с фестончатостью краев. Этот синдром патогномоничен для сифилитического поражения нервной системы. 2. Эпидемический цереброспинальный менингит, 19 эпидемиология, клиника, лечение. Дозы и сочетания препаратов, применяемых для профилактики и лечения Этиология и эпидемиология. Вызывается Грам (-) диплококком - менингококком Вейкксельбаума. Заболевание передается капельным и контактным путем через предметы, бывшие в болезни употреблении у больного. Входные ворота - слизистая оболочка зеваНервные и носоглотки. Менингококки проникают в оболочки головного и спинного мозга гематогенным путем. Источником инфекции служат не только больные, но и здоровые кокконосители. Наиболее часто заболевают менингитом зимой и весной. Спорадические заболевания наблюдаются в любое время года. Клиника. Инкубационный период 1-5 дней. Начало острое: сильный озноб, температура до 39-40°С. Сильные головные боли с тошнотой и многократной рвотой. Возможны бред, психомоторное возбуждение, судороги, бессознательное состояние. В первые часы оболочечные симптомы (ригидность шейных мышц, симптом Кернига). Сухожильные рефлексы повышены, брюшные снижены. При тяжелом течении рефлекс Бабинскош, поражение черепных нервов. На 2-5 день - герпетические высыпания на губах геморрагического характера. Цереброспинальная жидкость мутная, гнойная, вытекает под давлением. Нейтрофильный плеоцитоз, повышение белка, понижение сахара и хлоридов. В мазках цереброспинальной жидкости менингококк. Гиперлейкоцитоз крови, повышение СОЭ. Профилактика. Изоляция больного, дезинфекция помещения, обследование контактирующих и их карантин на 10 дней. Лечение. Специфическая и симптоматическая терапия. Специфическое лечение: для взрослых в дозе 24 - 32 млн ЕД в сутки в 6 - 8 приемов в/м 7 - 1 0 дней. Санация цереброспинальной жидкости. Внутривенное ведение натриевой соли бензинпенициллина 4 - 1 2 млн ЕД в сутки. При колибациллярных менингитах - морфоциклин, левомицетин, канамицуин. При синегнойнопалочковых менингитах - полимиксин - М. Цефалоспорины 60 мг/кг/сут и пр. При гиповолемии - изотонические растворы (хлорид натрия, глюкозу, раствор Рингера). Для купирования судорог в/в седуксен 4 - 6 мл 0,5%. Литические смеси (аминазин, промедол, димедрол). 3. Псевдомиопатическая проксимальная спинальная мышечная атрофия (болезнь Кугельберга - Веландер). Клиника, диагностика, генетика, лечение Частота заболевания не установлена. Наследуется по аутосомно - доминантному, аутосомно - рецессивному, рецессивному, сцепленному с X хромосомой типу. Патоморфология. Недоразвитие и дегенерация передних рогов спинного мозга, демиели- низация передних корешков, дегенерация двигательных ядер 9, 10, 12 черепных нервов. В скелетных мышцах - сочетанные изменения как при нейрогенных амиотрофиях (пучковая атрофия мышечных волокон) и первичных миодистрофий. Клиника. Первые признаки в 4-8 лет. В начале болезни: мышечная утомляемость в ногах при физ. нагрузке. Увеличенные икроножные мышцы. Атрофии первоначально локализуются в проксимальных группах мышц нижних конечностей, тазового пояса, бедер и всегда симметричны - ограничение двигательных функций ног. Атрофии нарастают. Снижается мышечный тонус проксимальных групп мышц. Угасают сухожильные рефлексы. Характерны фасцикуляция мышц, фибрилляции языка, мелкий тремор пальцев. Заболевание медленно прогрессирует. 20 Диагностика. На основании данных генеалогического анализа (аутосомно - рецессивный, аутосомно - доминантный, рецессивный, сцепленный с X - хромосомой тип наследования), особенностями клиники, результатов электромиографии и морфологии скелетных мышц, выявляющих дегенерационный характер изменений. Ответы на экзаменационные вопросы БИЛЕТ 12. 1. Центральные извилины мозга, симптомы их поражения Центральные параличи и парезы возникают при локализации патологических очагов в предцентральной извилине. Соматическое представительство двигательных функций примерно соответствует таковому для кожной чувствительности в постцентральной извилине. Из - за большой протяженности предцентральной извилины очашвые патологические процессы (сосудистые, опухолевые, травматические) обычно поражают ее не всю, а частично. Локализация патологического очага на наружной поверхности вызывает преимущественно парез верхней конечности, мимической мускулатуры и языка (лингвофациобрахиальный парез), а на медиальной поверхности извилины - преимущественно парез стопы (центральный монопарез). 2. Неврологические симптомы шейного остеохондроза: мышечные, дистрофические, плечелопаточный периартроз, корешковый синдром позвоночной артерии В большинстве случаев осложнения являются следствием воздействия одного или двух остеофитов либо мягких прорузий диска. В зависимости от этиологического фактора, локализации патологического процесса и стадии заболевания различают следующие клинические проявления шейного остеохондроза: 1. Боли в области шеи вследствие раздражения связочного аппарата позвоночника (включая и межпозвоночный диск). 2. Шейно-плечевые боли симпатического характера. 3. Корешковый синдром с возникновением жгучих, тянущих или типичных острых радикулярных болей в задней части шеи, в субьокципи- тальной и межлопаточной областях, в предплечье с иррадиацией по верхним конечностям и в пальцы кисти. 4. Нейродистрофические нарушения (периартрит плечевого сустава, синдром передней десничной мышцы, нейроваскулярная дистрофия верхней конечности). 5. Кардиалгический синдром (боли в области сердца). 6. Синдром поражения позвоночной артерии и ее симпатического сплетения (задний шейный симпатический синдром и расстройства, являющиеся следствием недостаточности кровоснабжения стволовых отделов мозга), проявляющийся головокружением, шумом и звоном в ушах, мозжечковыми нарушениями, слабостью в конечностях, которые чаще возникают в положениии гиперэкстезии и исчезают при срединном положении шеи. 7. Шейная миелопатия дискогенной этиологии, проявляющаяся прогрессированием спастико - атонического верхнего парапареза и спастического нижнего парапареза. 3. Спинальная атаксия (болезнь Фридрейха). Клиника, диагностика, патогенез, лечение, генетика Наследственные атаксии. Развиваются расстройства координации движения, появляется шаткость походки. Причины: 1. Поражения мозжечка. 2. Поражение задних корешков. 3. Поражение периферических нервов. Клинические синдромы: Гены плейотропные, то есть гены с множеством эффектов. Ромберг впервые описал tardus dorsalis. Дюшен описал моторную атаксию. Это сифилитические поражения спинного мозга. Спинальные атаксии: 1. Болезнь Фридрейха, 2. Болезнь Штромпеля (спинно - церебеллярный). 21 3. Болезнь Менделя (преимущественно церебеллярный). 4. Атаксия П.Мари. Болезнь Фридрейха. Нервные болезни Начинается в детстве - в 10 - 15 лет, но может и во взрослом состоянии. Отмечается шаткость походки. 5 синдромов: 1. Синдром нарушения координации движений. Причина - повреждение задних канатиков. Проявляется в гримасничаньи, атаксии. 2. Синдром двигательных расстройств. Атрофия мышц голени, мелких мышц стопы. Поражаются III и VI пары черепно - мозговых нервов, а также часто - XII и II пары. 3. Синдром костных деформаций: - кифоз, - сколиоз, - стопа Фридрейха (высокий свод, экстензия основных фаланг пальцев стопы и флексия концевых фаланг). 4. Синдром нарушения чувствительности. Нарушается глубокая чувствительность. Страдают И и VIII пары черепно - мозговых нервов. 5. Синдром психических нарушений. Рециссивное наследование. Риск болезни 25% независимо от пола. При болезни Фридрейха нарушается 2 фермента: липолийдегидрогеназа. Дефицит фермента приводит к накоплению глютамата. Нарушение превращения КоА. Нарушается синтез ацетилхолина. Лечение. Патогенетическое лечение: коэнзим Q - тиотропин - релизинг - гормон, рибофлавин, корнитин, аскорбиновая кислота. Симптоматическая терапия, (для лечения атаксии): обзидан, карбомозепин, амантадин. Лечебная физкультура, массаж. БИЛЕТ 13. 1. Внутренняя капсула: симптомы поражения. Клиническая картина гемиплегии Внутренняя капсула представляет собой слой белого вещества между чечевице образным ядром, с одной стороны, и головкой хвостатого ядра и таламусом - с другой. Во внутренней капсуле различают переднюю и заднюю ножки и колено. Переднюю ножку составляют аксоны клеток, в основном лобной доли, идущие к ядрам моста мозга и к мозжечку (лобно - мосто - мозжечковый путь). При их выключении наблюдаются расстройства координации движений и позы тела, больной не может стоять и ходить - лобная атаксия. Передние две трети задней ножки внутренней капсулы образованы пирамидным трактом, в колене проходит корво - ядерный путь. Разрушение этих проводников приводит к центральному параличу противоположных конечностей, нижней мимической мускулатуры и половины языка (гемиплегия). Задняя треть задней ножки внутренней капсулы состоит из аксонов клеток таламуса, проводящих импульсы всех видов чувствительности к коре мозга и подкорковым образованиям. При выключении этих проводников утрачивается чувствительность на противоположной стороне (гемианестезия). При капсулярной гемиплегии имеются все признаки поражения центрального двигательного нейрона: спастичность мускулатуры, повышение глубоких рефлексов, исчезновение поверхностных рефлексов, появление стопных и кистевых патологических рефлексов. Характерна поза Вернике - Манна (согнутые верхние конечности, нижняя конечность выпрямлена и при ходьбе производит обводящие двежения). При остром периоде поражения внутренней ка,псулы мышечный тонус и глубокие рефлексы оказываются наоборот сниженными. Это используется в диагностике для выявления гемиплегии у больных в коматозном состоянии. Если у лежащего на спине больного согнуть верхние конечности в локтевых суставах и одновременно опустить их, то первым опустится предплечье на стороне гемиплегии (из - за более низкого мышечного тонуса). По этой же причине на стороне паралича нижняя конечность более ротирована кнаружи. 2. 22Дискогенный пояснично-крестцовый радикулит и радикуломиелоишемия, патогенез, клиника. Современные представления о патогенезе параличей мышц ног и нарушения функции тазовых органов при грыжах диска Радикулит - воспаление в нервной системе. Составляет 1 - 5% воспалительных процессов нервной системы. Раньше считали возбудителем бледную спирохету. 1/4 длины туловища обеспечивают межпозвоночные диски. Первыми у человека стареют опорно - двигательный аппарат и нервная система. Пролапс диска - часть фиброзного кольца выходит наружу. Если смещение ядра задне - боковое, то может быть сдавление корешков. Причины болевого синдрома. 1. Структурные или механические нарушения. 2. Метаболические нарушения. 3. Новообразования. 4. Отраженные боли. Структурные нарушения. Пролапс межпозвоночного диска, спондилоз, спондиломестоз, переломы позвоночника (отростков позвонков), остеохондроз = кифоз рабочих подростков = болезнь Шаермана - May, спинальный стеноз. Грыжа диска - если смещается пульпозное ядро вперед или назад. При смещении грыжи в тело позвонка с его частичным разрушением - грыжа Шморля. Спондилез - уменьшается расстояние между позвонками, краевые разрастания, уменьшение подвижности в пределах сегмента. Спинальный стеноз - сужение пространства, в котором проходит спинной мозг и кровоснабжающих его сосудов . Может развиться миелоишемия. Спондилолистоз - смещение позвонка - это ортопедическая проблема. При этом необходимо ограничить физические нагрузки. Возникает упорный болевой синдром. При большой величине спондилолистоза единственный выход для больного - операция. Болезнь Бехтерева - фиброзирующий спондилоартрит. Симптом нитки - при дыхании больной не может разорвать нитку на грудной клетке. Старческий кифоз. Все это дегенеративно - структурные заболевания, приводящие к болевому синдрому и нарушению ЦНС. Клиника пояснично-крестцового радикулита. 1. Болевой синдром - наиболее яркий. Стадийность можно выявить не у всех больных. Происходит изменение состояния мышц, люмбаго - прострел в поясницу, резкая боль в спине при разгибании. Возникает режущая или колющая боль. Человек принимает вынужденное положение. ПродолОтветы на экзаменационные вопросы жается от нескольких часов до нескольких дней. В дальнейшем люмбалгия. Механизмы возникновения болей: а) дисфиксационный - в неудобном положении возникает боль (часто при спондилолистозе). б) мышечно-дистоническая боль по причине увеличения мышечного тонуса, в) дисшемическая боль - возникает в покое, часто после сна. г) воспалительная боль: пульсирующая, уменьшается после приема противовоспалительных средств. 2. Синдром чувствительных расстройств. 3. Нарушение рефлексов: коленный рефлекс на уровне L2-L4 спинного мозга, уменьшается ахиллов рефлекс на уровне С]. 4. Синдром трофических нарушений: изменение кожной температуры, которое подтвеждается термографией, сухость кожи, уменьшение температуры конечностей, гиперпигментация, шелушение, выпадение волос. 5. Нарушение статики и динамики позвоночника: напряжение длинных мышц спины, офаничение подвижности позвоночника, тест Шоу - Бера для определения подвижности (в норме расстояние увеличивается на 4 и более см). Симптомы. Jlacera - появляется боль в поясничной области при подъеме прямой ноги лежа. Положительный симптом при поражении нижних корешков L5- Ci, L4. Нири голову пытаются приблизить к груди. Кашлевой симптом - увеличивается боль при кашле. Если страдают Lj и L2 корешки приходится дифференцировать с хирургической и гинекологической патологией, так как боль иррадиирует в паховую область. При грыже диска у больных более выраженные двигательные расстройства. За счет сдавления возникает страдание стопы - хлопающая стопа. Это нарушение на уровне L4. Общее правило: при наличие стойкого длительного симптома к хирургам надо направлять, если болевой синдром держится более 4 месяцев. При иррадиации страдают рефлексы и мышечный тонус. При шейных радикулитах бсши иррадиируют в лопатку, плечеакромиальный сустав. Выраженные нейроди- строфические изменения. 23 При повреждении поясничного утолщения (L1-S2 на уровне 10 - 12 грудных и 1 поясничного позвонков) возникают периферический паралич нижних конечностей, анестезия промежности и ног (книзу от пупартовой связки), выпадает кремастерный рефлекс. При тяжелых поражениях развивается синдром острого живота, паралитическая непроходимость кишечника, вазомоторно - трофическая гематурия. 24 3. Мозжечковые атаксии (болезнь П.Мари, оливо-понто-церебеллярная дегенерация). Нервные болезни Клиника, диагностика, лечение, генетика Мозжечковая атаксия П.Мари - наследственное дегенеративное заболевание с преимущественным поражением мозжечка и его проводящих путей. Тип наследования аутосомно - доминантный. Возникает заболевание в возрасте 20 лет и старше. Клиника. Характерно нарушение функций мозжечка и его связей. Наблюдаются атаксия при выполнении координаторных проб, нарушение походки, скандированная речь, интенционное дрожание, нистагм. Мозжечковые симптомы сочетаются с умеренными или выраженными признаками пирамидной недостаточности (повышение сухожильных и периостальных рефлексов, клонусы стоп), а иногда со зрительными и глазодвигательными нарушениями (косоглазие, птоз, снижение остроты и сужение полей зрения, недостаточность конвергенции). Характерным признаком является в различной степени выраженное снижение интеллекта. Диагностика. Дифференциальный диагноз ставится с атаксией Фридрейха. Диагностика основывается на клинике заболевания. Лечение. Симптоматическое. Оливо-понто-церебелярные дегенерации. Группа наследственных заболеваний нервной системы, характеризующаяся дегенеративными изменениями нейронов мозжечка, ядер нижних олив и моста мозга, в ряде случаев - ядер черепных нервов каудальной группы. Заболевания отличаются типом наследования и различным сочетанием клинических симптомов. 5 типов: 1. Оливопонтоцеребеллярная дегенерация Менделя. Наследуется по аутосомно - доминантному типу. Клиника: симптомы поражения мозжечка (атаксия, мышечная гипотония, скандированная речь с дизартрией, интенционное дрожание) ядер каудальных черепных нервов (дизартрия, дисфа- гия), подкорковых ганглиев (гиперкинезы). 2. Оливопонтоцеребеллярная дегенерация Фиклера -Винклера. Наследуется по аутосомно - рецессивному типу. Клиника: симптомы поражения мозжечка, преимущественно атаксией в конечностях. Чувствительность и сухожильные рефлексы не изменены. Парезов нет. 3. Оливопонтоцеребеллярная дегенерация с ретинальной дегенерацией. Наследуется по аутосомно - доминантному типу. Возникает у молодых. Вместе с мозжечковыми и экстрапирамидными симптомами - снижение остроты зрения. 4.Оливопонтоцеребеллярная дегенерация Шута - Хайкмана. Наследуется по аутосомно - доминантному типу. Проявляется рано. Мозжечковые поражения и поражение ядер VII, IX, X и XII пар черепных нервов (паралич лицевого нерва, бульбарные симптомы). И задних канатиков спинного мозга (расстройства мышечно - суставного чувства и вибрационной чувствительности). 5. Оливопонтоцеребеллярная дегенерация с деменцией, офтальмоплегией и экстрапирамидными нарушениями. Наследование аутосомно - доминантное. Характеризуется деменцией, прогрессирующей офтальмоплегией, экстрапирамидными и мозжечковыми симптомами. Лечение. Симптоматическое. Курсы неспецифического общеукрепляющего лечения, массаж, лечебную физкультуру. БИЛЕТ 14. 1. Бульварный и псевдобульбарный параличи Характерной особенностью ствола мозга является скопление на небольшом пространстве ядер черепных нервов, особенно это относится к ядрам V, IX, X, и XII пар в продолговатом мозге. Эти ядра поражаются при сравнительно небольших размерах 25 патологического очага, что приводит к развитию паралича периферического типа 9, 10, и 12 пар нервов (паралич языка, глотки, гортани). Клинически это выражается расстройствами глотания (дисфагия), утратой звучности голоса (афония), носовым оттенком речи (назолалия), нарушением членораздельного произношения звуков (дизартрия). Данный комплекс патологических признаков получил название бульбарного паралича. Иногда страдает половина поперечника продолговатого мозга. В результате помимо поражения ядер черепных нервов на стороне очага, перерыв пирамидального пучка приводит к развитию гемиплегии на противоположной стороне (альтернирующая гемиплегия). Двусторонний альтернирующий паралич 9, 10 и 12 пар черепных нервов несовместим с жизнью. Расстройства глотания, фонации или артикуляции появляются и при очагах в обоих полушариях головного мозга, когда разрушаются центральные нейроны к языкоглоточным, блуждающим и подъязычным парам черепных нервов. Такие параличи называют псевдобульбарными. Возникают они при нарушении функций корково - ядерных частей пирамидной системы. Двустороннее поражение корково - ядерных пучков сопровождается появлением патологических рефлексов орального автоматизма. Наблюдается положительный хоботковый рефлекс. Иногда хоботковое выпячивание губ вперед получается не от удара, а лишь от приближения молоточка ко рту больного дистантно - оральный рефлекс. Штриховое раздражение Нервные болезни кожи ладони над возвышением большого пальца (рефлекс Маринеску - Радовича) сопровождается подтягиванием кверху кожи подбородка. Прикосновение ваткой к роговой оболочке вызывает сокращение мышц подбородка или движения нижней челюсти в противоположную сторону. Одним из ранних признаков двустороннего поражения центральных или периферических мотонейронов артикуляционной мускулатуры является дизартрия, которая может возникнуть при выключении как афферентных, так и эфферентных систем. Обычны жалобы больных на заплетание языка, отсутствие четкости, смазанность и невнятность речи. В синдром псевдобульбарного паралича входят, помимо дизартрии, также расстройства глотания и фонации. При этом постоянно выявляются симптомы орального автоматизма. 2. Фокальная эпилепсия, причины возникновения. Проявления фокальных припадков при различной локализации эпилептогенного очага Причины. Интоксикации, аутоинтоксикации, абсцессы мозга, воспалительные гранулемы, менингиты, энцефалиты, арахноидиты, арахноидальные кисты, сосудистые расстройства. Предвестники симптоматической эпилепсии. Общие судорожные припадки при симптоматической эпилепсии часто начинаются с фокальной ауры. К сенсорной ауре относят разнообразные нарушения со стороны органов чувств. Зрительная аура, возникающая при поражении затылочной доли, обычно проявляется видением ярких искр, блестящих шаров, лент, ярко - красным окрашиванием окружающих предметов (простые зрительные галлюцинации) или в виде образов каких - то лиц, отдельных частей тела, фигур (сложные зрительные галлюцинации). Меняются размеры предметов. Иногда выпадают поля зрения (гемианопсия), возможна полная потеря зрения (амавроз). При обонятельной ауре (височная эпилепсия) больных преследует "дурной запах", часто в сочетании с вкусовыми галлюцинациями (вкус крови, горечь металла). Слуховая аура характеризуется появлением различных звуков: шума, треска, шелеста, музыки, криков. Для психической ауры (при поражении теменно височной области) типичны переживания страха, ужаса или блаженства, радости. Вегетативная аура проявляется изменениями функционального состояния внутренних органов: сердцебиением, болями за грудиной, усиленной перистальтикой кишечника, позывами на мочеиспускание и дефекацию, болями в эпигастрии, тошнотой, слюнотечением, удушьем, ознобом. Моторная аура (при поражении сенсомоторной области) выражается в различного рода двигательных автоматизмах: запрокидывание или поворот головы и глаз в сторону, сосательные и жевательные движения. Фокальные корковые припадки обычно протекают часто при неизмененном сознании 26 Ответы на экзаменационные вопросы и, как правило, бывают односторонними. Нередко наблюдаются одновременно как фокальные, так и судорожные припадки. 3. Принципы лечения наследственных атаксий 1. Патогенетическое лечение, например при спастической параплегии Штрюмпеля: коэнзим Q тиотропин - релизинг - гормон, рибофлавин, кор- нитин, аскорбиновая кислота. 2. Симптоматическая терапия (для лечения атаксии): обзидан, карбо- мозепин, амантадин. 3. Общеукрепляющие препараты, улучшающие кровоток, витамины, лечебная физкультура, массаж. 4. Хирургическое лечение (коррекция деформации стопы Фридрейха). БИЛЕТ 15. 1. Особенности иннервации мимической мускулатуры центральными и периферическими двигательными нейронами. Периферический паралич мимических мышц Лицевой нерв является смешанным нервом. В его составе есть двигательные, парасимпатические и чувствительные волокна, последние два вида волокон выделяют как промежуточный нерв. Двигательная часть лицевого нерва обеспечивает иннервацию всех мимических мышц лица, мышц ушной раковины, черепа, заднего брюшка двубрюшной мышцы, стремянной мышцы и подкожной мышцы шеи. Эта система состоит из двух нейронов. Центральный нейрон представлен клетками коры нижней трети прецентральной извилины, аксоны которых в составе корково - ядерного пути направляются в мост мозга к ядру лицевого нерва противоположной стороны. Часть аксонов идет к ядру своей стороны, где оканчивается лишь на периферических нейронах, иннервирую- щих мышцы верхней части лица. Периферические двигательные нейроны представлены клетками ядра лицевого нерва, расположенного в дне 4 желудочка мозга. Аксоны периферических нейронов формируют корешок лицевого нерва, который выходит из моста мозга совместно с корешком промежуточного нерва между задним краем моста и оливой продолговатого мозга. Далее оба нерва идут в лицевой канал в коленце образуется коленце - gangl.geniculi. Выходя из канала вступает в околоушную слюнную железу. В лицевом канале от лицевого нерва, отходят большой каменистый нерв, стремянный нерв и барабанная струна. При поражении двигательной части лицевого нерва развивается периферический паралич лицевой мускулатуры - так называемая прозоплегия. Возникает ассиметрия лица. Пораженная половна лица неподвижна, мас- кобразна, сглаживаются складки лба и носогубная складка, глазная щель расширяется, глаз не закрывается, опускается угол рта. Слезотечение. Снижение роговичного и надбровного рефлекса. При поражении корково-ядерного пути возникает, паралич лицевых мышц лишь в нижней половине лица на противоположной от очага поражения стороне. Нередко на этой стороне возникает и гемиплегия (или ге- мипарез). Особенности паралича объясняются тем, что часть ядра лицевого нерва, которая имеет отношение к иннервации мышц верхней половины лица, получает двустороенюю корковую иннервацию, а остальная - одностороннюю. 2. Полиемиелит, эпидемиология, профилактика, лечение. Полиомиелит (детский-паралич) - острое инфекционное заболевание, обусловленное вирусом с тропностью к передним рогам спинного мозга и двигательным ядрам ствола мозга, деструкция которых вызывает паралич мышц и атрофию. Эпидемиология. Чаще встречаются спорадические заболевания, но в прошлом возникали эпидемии. Число здоровых носителей и абортивных случаев, когда выздоровление наступило до развития параличей, значительно превосходит число больных в 27 паралитической стадии. Именно здоровые носители и абортивные случаи основные распространители заболевания, хотя можно заразиться и от больного в паралитической стадии. Основные пути передачи инфекции - личные контакты и фекальное загрязнение пищи. Этим объясняется сезонность с максимальной Нервные болезни заболеваемостью поздним летом и ранней осенью. В возрасте 5 лет восприимчивость резко снижается. Инкубационный период 7- 14 дней, но может длиться до 5 недель. Клиника. Наблюдаются 4 типа реакции на вирус полиомиелита: 1) Развитие иммунитета при отсутствии симптомов заболевания (субклиническая или неявная инфекция); 2) Симптомы в стадии виремии, носящие характер общей умеренной инфекции без вовлечения в процесс нервной системы (абортивные случаи); 3) Наличие у многих больных (до 75% в период эпидемии) лихорадки, головной боли, недомогания; могут быть менингеальные явления, плеоцитоз в ликворе. Параличи не развиваются; 4) Развитие параличей (в редких случаях). Профилактика. Так как секрет, моча, кал могут содержать вирус, больного рекомендуется изолировать не менее чем на 6 недель. В фекалиях вирус через 3 недели обнаруживается у 50% больных и через 5 - 6 недель - у 25%. Детей в домах, где есть больной следует изолировать от других детей на 3 недели после изоляции больного. Современная иммунизация - более успешная мера ограничения распространения эпидемий. Вакцина С е й б и н а ( 1 - 2 капли на кусочке сахара) создает иммунитет на 3 года и более. 3. Значение электронейромиографии и новых неинвазивных методов исследования в диагностике нервно - мышечных заболеваний Электромиография - метод регистрации биоэлектрической активности мышц, позволяющий определить состояние нервно - мышечной системы. Метод применяется у больных с различными двигательными нарушениями для определения степени и распространения поражения. Электронейромиографии - комплексный метод, в основе которого лежит применение электрической стимуляции периферического нерва с последующим изучением вызванных потенциалов иннервируемой мышцы (стимуляционная электромиография) и нерва (стимуляционная электроней- рография). Вызванные потенциалы мышцы. М - ответ - суммарный синхронный разряд двигательных единиц мышцы при ее электрическом раздражении. Н - ответ - моносинаптический рефлекторный ответ мышцы при электрическом раздражении чувствительных нервных волокон наибольшего диаметра с использованием подпорого- вого для двигательных аксонов стимула. Отношение максимальных амплитуд Н и М - ответов характеризует уровень рефлекторной возбудимости альфа - мотонейронов данной мышцы и в норме колеблется от 0,25 до 0,75. При поражении пирамидного пути амплитуда Н - рефлекса и отношение Н/М увеличивается. Н - рефлекс может появляться в мелких мышцах кистей и стоп. При поражении периферических мотонейронов и их отростков амплитуда Н - рефлекса и отношение Н/М снижается, при глубокой денер- вации Н - рефлекс исчезает. Ритмическая стимуляция периферического нерва производится для выявления нарушения нервно - мышечной проводимости, миастенической реакции. Показания к исследованию и диагностическое значение. Электромиография позволяет установить изменение мышечного тонуса и нарушения движений. Она может быть применена для характеристики мышечной активности и ранней диагностики поражений нервной и мышечной систем, когда клинические симптомы не выражены. ЭМГ - исследования позволяют объективизировать наличие болевого синдрома, динамику процесса. 28 БИЛЕТ 16. 1. Симптомы поражения лицевого нерва на различных уровнях в фаллопиевом канале Поражение нерва в лицевом канале до его коленца выше отхождения большого Нервные болезни каменистого нерва приводит одновременно с мимическим параличом к сухости глаза, расстройству вкуса и гиперкаузии. Если нерв поражается после отхождения большого каменистого и стремянного нервов, но выше отхождения барабанной струны, то определяются мимический паралич, слезотечение и расстройства вкуса. При поражении 7 пары в костном канале ниже отхождения барабанной струны или при выходе из шилосос- цевидиого отверстия возникает лишь мимический паралич со слезотечени-j ем. Наиболее часто встречается поражение лицевого нерва на выходе лицевого канала и после выхода из черепа. Возможно двустороннее поражение лицевого нерва, причем даже рецидивирующее. 2. Субарахноидальная геморрагия, причины возникновения, клиника, лечение. Сроки постельного режима для больных Нередко наблюдаются при черепно - мозговой травме в результате разрыва сосудов, мягкой - мозговой оболочки, вен, впадающих в синусы, ij внутрикорковых сосудов, особенно при ушибах мозга, реже - в связи с, разрывом сосудов и синусов твердой мозговой оболочки. Клиника. Ранний период характеризуется явлениями раздражения коры головного мозга (эпилептические припадки, психомоторное возбуждение), менинге альными и радикулярными симптомами. Клиника развивается остро или постепенно. Здесь больные жалуются на головную боль, боли в спине. Ло' кализация боли зависит от топики поражения оболочек: чаще боли преоб] ладают в затылочной или теменной области с иррадиацией в глаза. Чаете бывают корешковые боли в позвоночнике. Чаще субарахноидальное крово| излияние проявляется остро, без предвестников, сразу после травмы: pe3Kai головная боль, ранние менингеальные симптомы, психомоторное возбужде1 ние, бред, расстройство ориентировки, эйфория. Возбуждение сменяете] оглушенностью. Реакция у больного в бессознательном состоянии р/н( раздражение сохраняется. При субарахноидальном кровоизлиянии на ocHq вании мозга: птоз, косоглазие, двоение в глазах, реакция зрачков на све] часто падает. Сухожильные рефлексы вначале оживлены, потом падают Пульс замедлен. Гипертермия. Давление цереброспинальной жидкост! обычно повышено, в ней обнаруживается примесь крови. Прогноз благе! приятный, если остановить кровотечение или их рецидивы. Лечение. Средства, повышающие свертываемость крови: хлорид Са (10% по 3-5 столовых ложек или 10 мл в/в), глюконат Са (по 0,5 г 3-4 раза в день внутрь или 10 мл 10% раствора в/в или в/м), викасол (1 мл 1% р-ра в/м), а также препараты, угнетающие фибринолитическую активность крови, например аминокапроновую кислоту (10-15 г ежедневно). При возбуждении диазепам, аминазин. Показаны повторные люмбальные пункции, салуретики и глицерол. 3. Хорея Хантингтона. Клиника, диагностика, патогенез, лечение, генетика Это хроническое прогрессирующее наследственно - дегенеративное заболевание, характеризующееся нарастающим хореическим гиперкинезом и деменцией. Генетика. Заболевание наследственное. Тип наследования аутосомно - доминантный с высокой пенетрантностью (80 - 85%). Мутантный ген локализуется в 4 хромосоме. Патоморфология. Обнаруживается атрофия мозга. В подкорковых ганглиях, преимущественно в скорлупе и хвостатом ядре, определяются грубые дегенеративные изменения мелких и крупных клеток, уменьшение их числа, разрастание глиальных элементов. Клиника. 29 Заболевают в 30 лет. Вначале могут быть интелектуальные расстройства, в дальнейшем постепенно развивается деменция. Одновременно появляются хореические гиперкинезы: быстрые, неритмичные, беспорядочные движения в различных группах мышц. Затруднение движений затруднено и сопровождается рядом ненужных движений. Но вначале болезни больные могут сознательно подавлять гиперкинез. Речь затруднена. Гипотонус мышц. Парезов нет. Заболевание прогрессирует. Диагностика. На ЭКГ диффузные изменения биоэлектрической активности мозга. Пневмоэнцефалография выявляет расширение желудочков и так называемое вдавление таламуса, если заболевание связано с поражением его мелких клеток. При КТ - признаки атрофии коры головного мозга. В диагностике имеет значение наследственный характер болезни, выявление других очаговыхНервные поражений мозга, болезни характер течения заболевания, изменения цереброспинальной жидкости. Лечение. Для подавления гиперкинеза - антагонисты допамина - препараты фенотиазинового ряда - трифтазин (7,5-10 мг/сут) в сочетании с транквилизаторами, допегитом, резерпином. БИЛЕТ 17. 1. Тройничный нерв. Периферический и сегментарный типы нарушения чувствительности на лице Тройничный нерв - главный чувствительный нерв лица и ротовой полости, но в его составе есть и двигательные волокна для жевательных мышц. Чувствительная часть образована цепью из трех нейронов. Клетки первых нейронов расположены в полулунном узле тройничного нерва, расположенном на передней поверхности пирамиды височной кости между листами твердой мозговой оболочки. Дендриты этих клеток идут к коже лица и к областям, иннервируемым ветвями тройничного нерва. Клетки вторых нейронов проходят через мост мозга, продолговатый мозг и два верхних шейных сегмента спинного мозга. В ядре имеется соматотопиче- ское представительство. В оральной части ядра представлена область лица, наиболее близко расположенная к средней его линии, и наоборот, в кау- дальной части наиболее удаленные области. Поэтому при поражениях ядра на различных уровнях моста, продолговатого мозга и шейного отдела зоны расстройства чувствительности не соответствует распределению в коже ветвей тройничного нерва, а носят сегментарный характер. Если поражаются каудальные части ядра, возникает анестезия в форме полосы на боковой поверхности лица от лба к уху и подбородку. Волокна вторых нейронов идут на противоположную сторону и направляются в таламус. От клеток таламуса начинаются третьи нейроны системы тройничного нерва, аксоны которых направляются к клеткам коры мозга и оканчиваются в нижних отделах постцентральной и прецентраль- ной извилин. Поражение ядра спинномозгового пути тройничного нерва проявляется расстройствами чувствительности по сегментарному типу. При периферическом типе нарушения чувствительности происходит поражение ветвей тройничного нерва (глазного нерва, верхнечелюстного нерва, нижнечелюстного нерва) и в зависимости какой нерв поражен и зоны его иннервации будут характерные расстройства чувствительности на лице. 30 2. Коматозное состояние при церебральных инсультах. Как определить гемиплегию, другие признаки поражения головного мозга у больных в коматозном состоянии. Дополнительные методы исследования Инсульт - это острое нарушение мозгового кровообращения. Он может быть геморрагическим и ишемическим. К геморрагическому относятся кровоизлияния в вещество мозга и под оболочки, к ишемическому - тром- ботические, эмболические Ответы на экзаменационные вопросы и нетромботические образования. Кома - наиболее глубокое выключение сознания, при котором угасают как условные, так и безусловные рефлексы (за исключением дыхания и сердечной деятельности). Нередко выявляются патологические стопные рефлексы (рефлекс Бабинского). Состояние выключения сознания возникает при нарушении функции ретикулярной формации ствола мозга (выключение активирующих систем), при травме головного мозга, церебральных инсультах, тяжелых интоксикациях. При остром периоде поражения внутренней капсулы мышечный тонус и глубокие рефлексы оказываются сниженными. Это используется в диагностике для выявления гемиплегии у больных в коматозном состоянии. Если у лежащего на спине больного согнуть верхние конечности в локтевых суставах и одновременно опустить их, то первым опустится предплечье на стороне гемиплегии (из - за более низкого мышечного тонуса). По этой же причине на стороне паралича нижняя конечность более ротирована кнаружи. 3. Гепатолентикулярная дегенерация (болезнь Коновалова - Уилсона). Клиника, диагностика, патогенез, лечение, генетика Гепатолентикулярная дегенерация (гепатоцеребральная дистрофия, болезнь Вильсона-Коновалова) хроническое прогрессирующее наследственно-дегенеративное заболевание, характеризующееся сочетанным поражением подкорковых узлов ЦНС и печени. Заболевание наследственное, наследование аутосомно-рецессивное. Ведущий патогенетический признак - генетически обусловленное нарушение синтеза белка церуллоплазмина, входящего в состав альфа 2 - глобулинов, транспортирующего медь. Патоморфология. Во внутренних органах и глазах определяются дегенеративные изменения, наиболее выраженные в подкорковых ядрах. Дистрофия нервных клеток с очаговыми размягчениями, образованием микрокист и разрастанием глии. Цирроз печени. Клиника. Симптомы поражения ЦНС и внутренних органов. У больных нарастает мышечная ригидность, разнообразные гиперкинезы, псевдобульбарные симптомы, прогрессирующее снижение интелекта, изменения со стороны печени и радужной оболочки. Ведущий - синдром экстрипирамидных нарушений - ригидность мышц туловища, конечностей, лица, глотки, нарушение походки, глотания и речи. Гиперкинезы: тремор, атетоз, торсионная дистония. В зависимости от выраженности и сочетания клинических проявлений, возраста начала заболевания и степени поражения выделяют 4 формы: 1) ранняя ригидноаритмогиперкинетическая форма; 2) дрожательно - ригидная и дрожательная формы; 3) экстрапирамидно - корковая форма; 4) абдоминальная форма. Диагностика. На основе клиники. В сыворотке крови снижение содержания церуллоплазмина, гипопротеинемия, гипераминоацидурия, повышение аммиака в крови, изменение печеночных проб, анемия, тромбоцитопения. Роговичное кольцо Кайзера - Флейшера - отложение пигмента с медью по периферии роговой оболочки. 31 Лечение. Выведение из организма избытка меди - тиоловые препараты (унитиол 5 мл 5% в/м ежедневно по 25 инъекций 2 курса в год, Д - пеницилламин 0,45 - 2 г/сут). Препарат принимают всю жизнь. Препараты, улучшающие функцию печени. Диета с офаничением продуктов, богатых медью, животных жиров и белков. Витамины и углеводы в избытке. БИЛЕТ 18. 1. Проводниковые и сегментарные расстройства болевой и температурной чувствительности при поражениях спинного мозга Патологический процесс (травма, воспаление, опухоль) частоНервные приводят к болезни поперечному поражению спинного мозга. Афферентные проводники в таком случае могут быть прерваны. Все виды чувствительности ниже уровня поражения оказываются расстроенными (спинальный тип проводникового расстройства чувствительности). Такое распределение нарушений чувствительности в клинике называют параанестезией. При этом у больного страдают и эфферентные системы, в частности пирамидный пучок, развивается паралич нижних конечностей - нижняя спастическая параплегия. При проведении топической диагностики следует помнить об особенности перехода спинно - таламических волокон в спинном мозге с одной стороны на другую. В связи с этим верхнюю границу очага необходимо переместить на 1 - 2 сегмента вверх и в данном случае считать ее находящейся на уровне Тд или Tg. Определение границы очага имеет важное значение в локализации опухоли, когда решается вопрос об уровне проведения операции. Следует учитывать то обстоятельство, что имеется несовпадение сегментов спинного мозга и позвонков, которое в нижнем грудном и поясничном отделах составляет уже 3-4 позвонка. При поражениии одной половины поперечного среза спинного мозга на стороне очага расстраивается суставно - мышечное чувство (выключается задний канатик), наступает спастический паралич нижней конечности (перерыв перекрещенного пирамидного пучка). На стороне, противоположной очагу, происходит выпадение болевой и температурной чувствительности по проводниковому типу (повреждается спинно - талами- ческий тракт в боковом канатике). Такую клиническую картину называют параличом Броун-Секара. Проводниковые расстройства чувствительности встречаются и при патологических очагах в задних канатиках. При этом утрачиваются суставно мышечное и вибрационное чувство на стороне очага (выключение пучков тонкого и клиновидного). Иногда выпадает и тактильная чувствительность. Выключение задних канатиков наблюдается при сухотке спинного мозга, или недостаточности витамина В12 или при миелоишемии, что проявляется сенситивной атаксией и парастезиями. Сегментарный тип расстройства чувствительности. Происходит при повреждении заднего рога и передней белой спайки спинного мозга. В заднем роге располагаются тела вторых нейронов пути, проводящего импульса болевой и температурной чувствительности от соответствующих дерматомов. Если задний рог разрушается на протяжении нескольких сегментов, в соответствующих дерматомах своей стороны происходит выпадение болевой и температурной чувствительности. Тактильная и глубокая чувствительность сохраняется, ее проводники оказываются вне зоны очага, и, войдя в краевую зону Лиссауэра, они сразу же направляются в задний канатик. Такой вид расстройства чувствительности называют диссоциированной анестезией. При поражении передней спайки спинного мозга также развивается диссоциированная анестезия, в этом случае в нескольких дерматомах на обеих сторонах. При локализации очага в передней спайке спинного мозга на уровне нижнешейных и грудных сегментов расстройства чувствительности развиваются в виде "куртки" - спинальный, сегментарный тип. Это встречается при сириншмиелии, при сосудистых заболеваниях, при интрамедуллярных опухолях. 2. Опоясывающий лишай. Клиника, диагностика, лечение Это своеобразные высыпания на коже или слизистых оболочках в виде сгруппированных пузырьков на эритематозно - отечном основании, распространяющихся в зоне сегментарной иннервации. Опоясывающий лишай (герпес) вызывается вирусом ветряной оспы. Чаще возникает у пожилых, но может встречаться в любом возрасте. Поражаются один или рядом расположенных спинно - мозговых ганглиев и задних корешков. Первое место принадлежит грудной области, на втором - глазная ветвь тройничного нерва. Кроме узлов, в процесс вовлекаются соответствующие задние корешки, оболочки мозга и даже само 32 вещество мозга. Клиника. Болезнь начинается внезапно, остро, без предвестников. Характерны общеинфекционные симптомы: недомогание, головная боль, незначительное повышение температуры, желудочно - кишечные расстройства, но бывает эти что симптомы мало выражены. Этот период длится 2-3 дня. Затем возникают резкие невралгические боли в зоне иннервации пораженных узлов и корешков. Боль резко выраженная, жгучая, постоянного характера, может быть зуд. Затем развивается гиперемия кожи и через 1-2 дня появляется группа папул, окруженных красным ободком. Папулы заполняются серозной жидкостью. Спустя 3-4 дня пузырьки становятся гнойными и корочками желто-бурого цвета. После их отделения остаются пигментные рубчики, которые потом исчезают. При поражении узла тройничного пузырьки локализуются Ответы нанерва экзаменационные вопросы на лице в зоне иннервации его ветвей, в основном первой. Заболевание длится 3-6 недель и проходит бесследно. Но у пожилых нередко возникает постгерпетическая невралгия. Если пузырьки на роговице, может развиться кератит с последующей слепотой. Лечение. Применяют дезоксирибонуклезу, анальгетики, аспирин, а при необходимости наркотики в сочетании с нейролептиками, антигистаминными препаратами, барбитуратами. Для защиты эрозий от вторичной инфекции используют мази с антибиотиками. При осложнении - ГКС. При развитии постгерпетической невралгии - рентгенотерапия. В острой стадии и при невралгии - транквилизаторы, карбамазепин, антидепрессанты (амитриптилин) в сочетании с анальгетиками. 33 Ответы на экзаменационные вопросы 3. Генетика болезни Паркинсона Дж. Паркинсон описал впервые в XVIII веке. Поздние формы часто идут с корковой деменцией. Наследуется по аутосомно - доминантному типу, существует теория мультиполигенной болезни (то есть не наследуется по закону Менделя). Другая теория - болезнь вообще не наследственная, проводились исследования на однояйцевых близнецах, конкордантность очень низкая). Причина: дефицит, нет дофамина в стриоингральном комплексе. Лечение. Агонисты дофамина: бромкриптин, перганид, юмакс, элдопа. БИЛЕТ 19. 1. Периферический двигательный нейрон и периферический паралич. Клинические проявления Эффекторные отделы произвольных двигательных систем представлены многими анатомическими образованиями. Самый прямой путь от коры до периферии состоит из двух нервных клеток. Тело первого нейрона находится в коре прецентральной извилины. Его принято называть центральным (верхним) двигательным нейроном. Его акеон направляется для образования синапса со вторым - периферическим (нижним) двигательным нейроном. Сумма элементов периферических нейронов составляет двигательную эффекторную часть сегментарного аппарата мозгового ствола или спинного мозга. Для паралича, зависящего от поражения периферического мотонейрона, характерны понижение мышечного тонуса, понижение или полное исчезновение глубоких рефлексов, появление атрофии мышц. Такой симпто- мокомплекс носит название вялого, или атрофического паралича. Гипотрофия мышцы возникает постепенно, амиотрофия становится заметной через 2 - 3 недели после начала заболевания. Легче обнаружить одностороннее уменьшение. Для объективного подтверждения измеряют конечность на определенном уровне по окружности сантиметровой лентой. Следует помнить, что окружность левых конечностей и у здоровых (правшей) несколько меньше. При периферическом параличе изменяется электровозбудимость мышц и нервов, а также электромиографическая характеристика, иногда повышается механическая возбудимость мышц (в ответ на удар молоточком мышца сокращается). В атрофичных мышцах можно наблюдать быстрые ритмичные сокращения волокон или их пучков. Для установления топического диагноза в пределах периферического двигательного нейрона (тело клетки, передний корешок, сплетение, периферический нерв) следует руководствоваться схемой сегментарной и невральной инервации. 2. Ишемический мозговой инсульт: факторы риска, классификация, причины возникновения, источники коллаптерального кровоснабжения, лечение, понятие о тромботическом и нетромботическом размягчении Инсульт - острое нарушение мозгового кровообращения. К факторам риска относятся: 1) Генетическая предрасположенность к сосудистым заболеваниям и нарушениям мозгового кровотока. 2) Гиперлииидемия; 3) Артериальная гипртония; 4) Гипергликемия; 5) Ожирение; 6) Низкая физическая активность. 7) Курение; 8) Возраст; 9) Стрессы и др. Патогенез. 34 Ишемический нетромботический инсульт возникает по механизму сосудисто мозговой недостаточности, когда критическое снижение мозгового кровотока наступает вследствие нарушения общей гемодинамики или срыва саморегуляции мозгового кровотока при наличии стеноза, окклюзии или патологической извитости мозговых сосудов. Ишемический тромботический инсульт развивается в результате тромбоза, которому предшествуют патологические изменения стенки артерий (разрастание интимы, изъязвление, атероматозные бляшки), повышение коагулирующей активности и вязкости крови, падение АД, замедление мозгового кровотока. Ишемический эмболический инсульт возникает при закупорке эмболом мозговой артерии. Ответы на экзаменационные вопросы В результате развиваются некротические изменения мозговой ткани - инфаркты (чаще белые). Клиника. Может развиваться в любое время суток. Характерно постепенное нарастание неврологических симптомов может быть ундулирующего характера. В 1/3 случаев мгновенная симптоматика. Это характерно для эмболии. Острое развитие ишемического инсульта может наблюдаться при тромбозе интракраниальной части внутренней сонной артерии или при острой закупорке крупной интрацеребральной артерии и проявляется сочетанием очаговых симптомов с выраженной общемозговой симптоматикой, Очаговые симптомы определяются локализацией мозгового инфаркта, пораженным сосудом и условиями коллатерального кровообращения. Лечение. Направлено на улучшение кровоснабжения мозга. Для этого необходимы нормализация сердечной деятельности и АД, увеличение притока крови к мозгу, улучшение коллатерального кровообращения, нормализация свертываемости и реологических свойств крови, повышение резистентности мозговой ткани к гипоксии и улучшение метаболизма в мозге. Вазоактивные препараты (кавинтон, стугерон). Улучшение венозного кровотока (кокарбоксилаза, диэтифен). Гемоделюция (полиглюкин, реополиглюкин). Антикоагулянты (гепарин). Улучшение микроциркуляции (трентал). Пирацетам. 3. Миастении, клиника, диагностика, патогенез, лечение Миастения, астенический бульварный паралич характеризуется выраженной слабостью и утомляемостью мышц. При этом заболевании поражается двигательный аппарат в области мионеврального синапса. В процесс может вовлекаться любая мышца тела, однако имеется тенденция к преимущественному поражению мышц лица, губ, глаз, языка, глотки и шеи. Клиника. У больных миастенией может наступать резкое ухудшение состояния в виде криза с генерализованной мышечной слабостью, глазодвигательными и бульварными симптомами (афония, дизартрия, дисфагия), нарушениями дыхания, психомоторными возбуждениями, сменяющимся вялостью, а также вегетативными растройствами. При этом развивается острая гипоксия головного мозга (расстройство сознания). Возможен летальный исход. Неотложная помощь и лечение. При миастеническом кризе, возникающем в результате недостаточной дозы антихсшинэстеразных средств при лечении миастении, срочно вводят прозерин в/в 0,5 - 1 мл 0,05% раствора и в/м по 2 - 3 мл через 2 - 3 часа. Оксазил может быть введен в свечах. Применяют также 5% раствор эфедрина подкожно, препараты калия в/в. При необходимости - интубацию или трахеостомию, ИВЛ. Искусственое кормление. Основные методы патогенетического лечения миастении - тимэктомия, рентгенотерапия и гормональная терапия. Кортикостероиды: преднизолона по 100 мг через день до значительного улучшения состояния, оставляют поддерживающую дозу. 35 БИЛЕТ 20. 1. Пирамидная система, симптомы ее поражения Совокупность всех центральных двигательных нейронов называют пирамидной системой. Тело первого нейрона, самого прямого (двухнейронного) пути от коры до периферии и состоящего из двух нервных клеток, находится в коре прецентральной извилины. Его принято называть центральным двигательным нейроном. Его аксон направляется для образования синапса со вторым Нервные болезни периферическим двигательным нейроном. В плане филогенеза пирамидная система - молодое образование, наиболее развитое у человека. Под пирамидной системой подразумевают комплекс нервных клеток с их аксонами, посредством которых образуется связь коры с сегментарным аппаратом. Пирамидная система посредством сегментарного аппарата и мышц приводит программу ЦНС в действие. При повторном выполнении программы произвольные движения становятся стереотипными и могут превращаться в автоматические, переключаясь с пирамидной системы на экстрапирамидную. Клетки с аксонами, посредством которых осуществляется связь коры с сегментарным аппаратом располагаются в V слое прецентральной извилины и в парацентральной дольке и называются клетками Беца. Клетки эти соматически распределены. Находящиеся в верхнем отделе прецентральной извилины и в парацентральной дольке клетки иннервируют нижнюю конечность туловища, в средней ее части - верхнюю конечность, в нижней части - лицо, язык, глотку, гортань, жевательные мышцы. Все волокна от клеток составляют лучистый венец, направляясь вниз и кнутри. Затем они собираются в пучок (части внутренней капсулы) —> далее волокна идут на основание ножек мозга. В пределах мозгового ствола часть волокон переходит на противоположную сторону, после чего образуют синапсы с нейронами двигательных ядер соответствующих черепных нервов. И таким образом обеспечивается двусторонняя корковая иннервация для глазодвигательных, жевательных мышц, для верхних мимических, глотки и гортани. Перешедшая на другую сторону большая часть волокон спускается вниз в боковом канатике спинного мозга, формируя латеральный пирамидный пучок. Оставшаяся часть (20%) остается на своей стороне и идет вниз в переднем канатике (прямой пирамидный пучок). На всем протяжении волокон в спинном мозге они отдают волокна к сегментарному аппарату (к альфа - мотонейронам передних рогов и вставочным мотонейронам). Симптомы поражения: 1) повышение тонуса сгибателей и пронаторов - появление позы Вернике-Манна; 2) симптом складного ножа; 3) патологические пирамидные рефлексы (для руки: рефлекс Россолимовендеровича, для ноги - рефлекс Бабинского (имеется в норме у детей до 2,5 лет из-за недомиелинизации пирамидной системы)). Таким образом, имеются гипертония, гиперрефлексия, появление патологических пирамидных рефлексов. 2. Невралгия и неврит тройничного нерва. Антиневралгические лекарства и препараты Невралгия тройничного нерва - хроническое заболевание, основным симптомом которого являются приступообразные боли в зоне иннервации одной, двух, или же всех ветвей этого нерва, достигающие часто резко выраженной степени. Нередко во время приступа на больной стороне лица наблюдаются вегетативные симптомы в виде потливости, покраснения, отечности, слезотечения, гиперсаливации, а иногда судорожным подергиванием лицевой мускулатуры с клоническим ее сокращением. В период между приступами боли отсутствуют, либо слабые. Но раздражение определенной корковой зоны вызывает новый приступ, поэтому больной остерегается вызывать раздражение этой зоны. Если удается выявить патологический процесс в мозге, полости черепа или в близлежащих тканях, раздражающий нерв, говорят о симптоматической невралгии тройничного нерва как проявление опухоли, воспалительного процесса придаточных пазух носа, заболеваний зубов и пр. Если же этиологический фактор не удается 36 выявить - это идеопатическая форма невралгии. Лечение. Противосудорожные препараты (карбамазепин 0,2 г 1 - 2 раза/сут, постепенно увеличивая дозу, для усиления действия последнего - антигиста- минные димедрол 1% 1 мл. Показаны спазмолитики и сосудорасширяющие. Физиотерапия: ионогальванизация с новокаином, амидопирином, диадина- мические токи, ультрафонофорез и гидрокортизоном. Ответы на экзаменационные вопросы 3. Особенности рецессивного, сцепленного с Х-хромосомой наследования Обычно пораженными являются мужчины, а для редких Х-сцепленных заболеваний это справедливо почти всегда. Все их фенотипически здоровые дочери являются гетерозиготными носительницами. Среди сыновей гетерозиготных матерей соотношение пораженных и непораженных 1 : 1 . Строго говоря, передача признака от пораженных дедов через здоровых матерей пораженным внукам не может служить вполне убедительным доказательством локализации гена в Х-хромосоме. Аналогичные рассуждения справедливы и в случае аутосомиого гена, проявление которого ограничено мужским полом. Решающим является тот факт, что все сыновья пораженных мужчин здоровы. Однако этот критерий не подходит, когда заболевание настолько тяжелое, что больные не могут иметь детей. Примеры заболеваний: Синдром Леша-Нихана - аномалия метаболизма пуринов - тяжелая гиперурикемия, неврологические расстройства их стремление к самоповреждению; гемофилия. БИЛЕТ 21. 1. Поражение половины поперечника спинного мозга. Синдром Броун Секара На стороне поражения развивается центральный паралич и происходит выключение глубокой чувствительности (поражение пирамидного тракта в боковом канатике и тонкого и клиновидного пучков - в заднем), расстройство всех видов чувствительности по сегментарному типу, периферический парез мышц соответствующего миотома, вегетативно - трофические расстройства на стороне очага, проводниковая диссоциированная анестезия на противоположной стороне очага, проводниковая анестезия на противоположной стороне (разрушение спинно таламического пучка в боковом канатике) на 2 - 3 сегмента ниже очага поражения. Синдром Броун - Секара встречается при частичных ранениях спинного мозга, экстрамедуллярных опухолях, изредка - при ишемических спинальных инсультах (нарушение кровообращения в сулькокомиссуральной артерии, снабжающей одну половину поперечного среза спинного мозга, задний канатик остается незатронутым - ишемический синдром Броун - Секара). Поражение вентральной половины поперечника спинного мозга характеризуется параличом нижних или верхних конечностей, проводниковой диссоциированной параанестезией, нарушением функции тазовых органов. Этот синдром обычно развивается при ишемическом спинальном инсульте в бассейне передней спинальной артерии (синдром Преображенского). 2. Боковой амиотрофический склероз. Клиника, лечение, прогноз БАС - это хроническое прогрессирующее заболевание нервной системы, характеризующееся поражением двигательных нейронов головного и спинного мозга, дегенерацией корково - спинномозговых и корково - ядерных волокон. Проявляется сочетанием центральных и периферических параличей (парезов) мышц конечностей и туловища, а также расстройствами двигательных функций тройничного, языкоглоточного, блуждающего и подъязычного нервов. 37 Этиология заболевания неизвестна. Предполагается, что вызывается вирусом и протекает по типу медленной инфекции, о чем свидетельствуют некоторые аутоиммунные нарушения (миелинотоксические AT в крови). Некоторые формы имеют наследственный характер (распространены на Марианских островах). Морфологические изменения локализуются в боковых канатиках и передних рогах спинного мозга. Микроскопически в передних рогах - дегенеративные изменения в нейронах, их гибель, пролиферация астроцитарной глии. Поражаются также обычно ядра 5, 7, 10, 11 и 12 пар черепных нервов. Происходит Ответы на экзаменационные вопросы демиелинизация пирамидных пучков. Клиника. Наблюдаются симптомы поражения центрального и периферического двигательных нейронов. Появляются атрофии и парезы мышц дистальных сегментов рук, фибрилляции и фасцикуляция в них. Парезы и атрофии прогрессируют и захватывают мышцы плечевого пояса, спины, грудной клетки. Парезы и атрофии обычно симметричные. Признаки поражения боковых канатиков: высокие сухожильные и периостальные рефлексы, расширение их рефлексогенных зон. Повышение мышечного тонуса в паретических зонах. При прогрессировании - парез нижних конечностей, с высокими сухожильными и периостальными рефлексами, высоким мышечным тонусом. Поражение ядер черепных нервов: расстройства глотания, фонации, артикуляции, ограничения движений языка. Отвисание мягкого неба, исчезновение глоточного рефлекса, поперхивание при еде, поражение жевательной и мимической мускулатуры. Существует несколько форм: шейно - грудная, пояснично - крестцовая, бульварная, церебральная. С соответствующей симптоматикой. Диагностика и дифференциальный диагноз основывается на сочетании симптомов центрального и периферического пареза в верхних конечностях, бульварных симптомах, отсутствии нарушений чувствительности, координации, функций тазовых органов, патологических изменений в цереброспинальной жидкости, неуклонно прогрессирующем течении заболевания. Важное значение имеет электромиография и ЯМРТ. Лечение. В основном симптоматическое. Витамины группы В, Е, АТФ, ноотро- пы, церебролизин, анаболики (ретаболил). Для улучшения нервномышечной проводимости назначают дибазол, прозерин и пр. Прогноз неблагоприятен. Смерть наступает вследствие паралича дыхательного центра, интеркуррентных инфекций, истощения через 2 - 1 0 лет в зависимости от формы. 3. Особенности аутосомно-доминантного наследования Характерной особенностью ряда доминантных генов является изменчивость их проявления (экспрессивность), а также наличие или отсутствие их действия на фенотип, то есть изменчивость в степени выражения (пенетрантность). В случае непроявления гена, возникают так называемые проскакивающие поколения. В следующих поколениях признак вновь проявляется. Степень проявления признака может широко варьировать. Проявление мутантных свойств может зависеть от возраста. Классическим примером является наследование хореи Гентингтона, болезни нервной системы с медленно развивающимся нарушением умственных способностей, которая зависит от действия одного доминантного гена и проявляется на разных этапах онтогенеза. Как правило, действие отдельного доминантного гена не ограничивается каким либо одним признаком, оно имеет комплексный характер. Поэтому в случае таких поражений говорят о синдроме действия гена или о синдроме болезни. БИЛЕТ 22. 1. Синдром Паркинсонизма и экстрапирамидный гиперкинез Экстрапирамидная система включает клеточные группы коры больших полушарий, подкорковые ганглии, в стволе мозга черную субстанцию, красные ядра, пластинку крыши среднего мозга, ядра медиального продольного пучка, ретикулярную формацию, мозжечок, гамма - мотонейроны спинного мозга и др. 67 Паркинсонизм. Для этого синдрома характерна монотонная тихая речь (бридилалия) и малая двигательная активность. Лицо гипомимично, взгляд неподвижен, мигание редкое. Туловище наклонено вперед, несколько согнуты руки в локтевых суставах, прижаты к туловищу. Медленные движения - паркинсо- ническое "топтание на месте". Ходит мелкими шажками, иногда больной на ходу начинает двигаться все быстрее и быстрее и не может остановиться и даже падает. Характерна мышечная ригидность. Ответы на экзаменационные Вегетативные расстройства - вопросы сальность лица, шелушение кожи, гиперсаливация. Характерным для паркинсонизма является исчезновение всех его проявлений в период сна. Экстрапирамидные гиперкинезы. Гиперкинезы - автоматические насильственные чрезмерные движения, мешающие выполнению произвольных двигательных актов. Различают такие виды гиперкинезов: тремор, миоклонию, хореический гиперкинез, атетоз, торсионную дистонию и др. Гиперкинезы возникают при поражении разных отделов экстрапирамидной системы (в основном стриарной системы). 2. Неврит лицевого нерва: патогенез, клиника, лечение Наиболее частой причиной развития поражений лицевого нерва является инфекция. Провоцирующим фактором может быть охлаждение. Имеют значение травмы, нарушения артериального кровообращения при гипертонической болезни, атеросклероз сосудов мозга и др. Отмечено избирательное поражение лицевого нерва при нарушении кровообращения в позвоночной артерии. Иногда поражение лицевого нерва возникает как осложнение отита, паротита, воспалительных и других процессов на основании мозга. Понтинная форма полиомиелита проявляется клиникой неврита лицевого нерва. В стоматологической практике может резко возникнуть паралич лицевого нерва при обезболивании нижнего альвеолярного нерва. Имеют значение пищевые интоксикации, аутоинтоксикации при беременности. Клиника. В основном характеризуется остро развившимся параличом или парезом мимической мускулатуры. В начале заболевания могут проявляться легкие или умеренные боли и парестезии в области уха и сосцевидного отростка. Обычно боли возникают одновременно или за 1 - 2 дня развития двигательных расстройств. Боли характерны для поражения лицевого нерва до отхождения барабанной струны. Реже боли возникают спустя 2 - 5 дней после развития паралича мимической мускулатуры и держатся 1 - 3 недели. Клиническая картина неврита лицевого нерва зависит от уровня поражения. При ядерном поражении, возникающем при понтинной форме полиомиелита, у больных развиваются лишь явления пареза или паралича мимической мускулатуры. При поражении корешка лицевого нерва в области выхода его из мозгового ствола клиническая картина неврита сочетается с симптомами поражения VIII черепного нерва. Поражение лицевого нерва в костном канале до отхождения большого поверхностного каменистого нерва, кроме паралича мимической мускулатуры, приводит к уменьшению слезотечения вплоть до сухотки глаза (ксерофтальмия) и сопровождается расстройством вкуса, слюноотделения, гиперакузией. Поражение этого нерва до отхождения стремянного нерва дает ту же симптоматику, но вместо сухотки глаза повышается слезотечение; если же лицевой нерв поражается ниже отхождения стремянного нерва, то гиперакузия не наблюдается. В случаях, когда лицевой нерв поражается в месте выхода из шило- сосцевидного отверстия, преобладают двигательные расстройства. Лечение. В первую очередь назначают противоспалительную и противоотечную, спазмолитические и сосудорасширяющие средства. Показаны большие дозы никотиновой кислоты в/в. При болевом синдроме - анальгетики. Глюкокортикоиды. Дальнейшие лечебные мероприятия должны быть направлены на ускорение регенерации пораженных нервных волокон и восстановление проводимости сохранившихся, предупреждение атрофии мимических мышц, профилактику контрактур, УВЧ, парафиновые, озокеритовые и грязевые апликации на здоровую и пораженную стороны лица. При необходимости назначают вещества, влияющие на тканевой обмен: 39 дианабол, неробол, феноболин, улучшающие обмен веществ (белковый и кальциевый). Витамины В. Лечебную гимнастику. 3. Особенности аутосомно-рецессивного наследования При аутосомно-рецессивном типе наследования оба родителя больного ребенка имеют по одному мутантному из двух аллельных генов (гетерозиготное состояние). Родители при этом практически здоровы. Половина половых клеток каждого больного несет мутантный ген и половина - немутантный (здоровый) ген. При слияний половых клеток возможны 4 варианта: 1) Оба гена мутантны - ребенок болен (гомозиготное состояние); 2) Оба гена немутантны - ребенок здоров; 3) Мутантный ген матери и немутантный ген отца - ребенок здоров, но Нервные болезни является гетерозиготным носителем. Мутантный ген отца и немутантный ген матери - результат тот же. В итоге при аутосомно - рецессивном типе наследования 25% детей больны, 25% детей здоровы и 50% также не больны, но являются гетерозиготными носителями мутантнош гена так же, как и их родители. БИЛЕТ 23. 1. Глазодвигательный нерв: анатомия, физиология, патология Иннервирует наружные мышцы глаза (за исключением наружной прямой и верхней косой), мышцу поднимающую верхнее веко; мышцу, суживающую зрачок и ресничную мышцу, которая регулирует конфигурацию хрусталика, что позволяет приспосабливаться глазу к близкому и дальнему видению. Система III пары состоит из двух нейронов. Центральный представлен клетками коры прецентральной извилины, аксоны которых в составе корково-ядерного пути подходят к ядрам глазодвигательного нерва как своей, так и противоположной стороны. Разнообразие выполняемых функций осуществляется с помощью 5 ядер для иннервации правого и левого глаза. Они расположены в ножках мозга на уровне верхних холмиков крыши среднего мозга и являются периферическими нейронами глазодвигательного нерва. От двух крупноклеточных ядер волокна идут к наружным мышцам глаза на свою и частично противоположную сторону. Волокна, иннервирующие мышцу, поднимающую верхнее веко, идут от ядра одноименной и противоположной стороны. От двух мелкоклеточных добавочных ядер парасимпатические волокна направляются к мышце, суживающей зрачок, своей и противоположной стороны. Этим обеспечивается содружественная реакция зрачков на свет, а также реакция на конвергенцию; сужение зрачка при одновременном сокращении прямых внутренних мышц обоих глаз. От заднего центрального непарного ядра (тоже парасимпатического) волокна направляются к ресничной мышце, регулирующей степень выпуклости хрусталика. Волокна периферического двигательного нейрона глазодвигательного нерва начинаются из клеток указанных выше ядер и выходят из ножек мозга на их медиальной поверхности, затем прободают твердую мозговую оболочку и далее следуют в наружной стенке пещеристого синуса. Из черепа глазодвигательный нерв выходит через верхнюю глазничную щель и входит в орбиту. Симптомы поражения. Нарушение иннервации отдельных наружных мышц глаза обусловлено поражением той или иной части крупноклеточного ядра, паралич всех мышц глаза связан с поражением самого ствола нерва. Важным клиническим признаком, позволяющим отличать поражение ядра и самого нерва, является состояние иннервации мышцы, поднимающей верхнее веко, и внутренней прямой мышцы глаза. Клетки, от которых идут волокна к мышце, поднимающей верхнее веко, расположены глубже остальных клеток ядра, а волокна, идушие к этой мышце в самом нерве, расположены наиболее поверхностно. Волокна, иннервирующие внутреннюю прямую мышцу глаза идут в стволе противоположного нерва. Поэтому при поражении ствола глазодвигательного нерва первыми поражаются волокна, иннервирующие мышцу, поднимающую верхнее веко. Развивается слабость этой мышцы или полный паралич, и больной может либо только частично открыть глаз или совсем его не открывает. При ядерном поражении мышца, поднимающая верхнее веко, поражается одной из последних. В случае ядерного поражения страдают все наружные мышцы на стороне поражения, за исключением внутренней прямой (поэтому развивается расходящееся косоглазие). Если страдает только крупноклеточное ядро, поражаются наружные мышцы глаза, - наружная офтальмоплегия. Так как при поражении ядра процесс локализуется в ножке мозга, то при этом нередко в патологический процесс вовлекается пирамидный путь и 40 спиноталамиче- ского пути, возникает альтернирующий синдром Вебера, волокна то есть лоражение 3 пары с одной стороны и гемиплегия на противоположной стороне. При поражении ствола нерва наружная офтальмоплегия дополняется симптомами внутренней офтальмоплегии: вследствие паралича мышцы, суживающей зрачок, возникает расширение зрачка (мидриаз), нарушается его реакция на свет и аккомодацию. Зрачки разной величины - анизокория. 2. Вторичные гнойные менингиты: возбудитель, очаги инфекции в организме, клиника. Гематоэнцефалический барьер и его значение в лечебной практике Гнойныена менингиты. Ответы экзаменационные вопросы 1. Первичные - воспалительные процессы в оболочках. 2. Вторичные - первоначально гнойный процесс в каком - либо органе —> попадание возбудителя в спинной мозг. Возбудители: кокки (менинго-, стрепто-, стафило-, лептоспиры, палочки). В 80% случаев пневмонический стрептококк. Грам(-) микроорганизмы: кишечная палочка, стрептококки, псевдомоны. Патологическая анатомия. Изменения в паутинной оболочке - мутные, отечные, отложения фибрина. на 7 е сутки - формирование гноя, поражения влагалища черепно - мозговых нервов (невриты). У детей и подростков - эпидуральный выпот требует дополнительного и часто нейрохирургического лечения. Могут быть инфекционные тромбозы синусов. Механизм. При воспалительных процессах - Н, Pg в ликворе --> нарушения гематоэнцефалического барьера —> резко увеличивается проницаемость --> увеличение белка, воды --> клеточный отек (вазогенный) —> увеличение внутричерепного давления, увеличение мозгового кровотока на первых этапах, увеличение трофики, может уменьшаться кровоток --> цитотокси- ческий отек - еще более резкое увеличение внутричерепного давления, увеличение помутнения сознания. Менингококковая инфекция. Диплококк быстро погибает во внешней среде. Сейчас более 50% всех гнойных менингитов-эпидемиологический цереброспинальный менингит как осложнение менингококкового насморка. Инкубационный период 8-10 дней. Основная форма инфекции - бациллоносительство (10-30% - назофа- рингиты). Клиника. Характерно относительно острое начало: головная боль, повышение температуры, сыпь на несколько часов, на 3 - 4 сутки герпетические высыпания на слизистых, потеря аппетита, запоры. Может быть молниеносная форма (острое набухание мозга) - часто у детей. Надпочечниковая недостаточность. Диагностика. 1. Менингеальный синдром. 2. Забор носоглоточной слизи. 67 3. Люмбальная пункция: мутная, гнойная, под высоким давлением пробирка в теплой воде и в термостат (1-1,5 суток). Б/х - цитоз, белок, сахар. Цитоз неотрофильный плейоцитоз. Лечение. Общий принцип - подбирать антибиотики, проникающие через гематоэнцефалический барьер и хорошо действующие на данный вид возбудителя. Ответы1.наПенициллин экзаменационные вопросы (К-соль). 200 - 300 тыс ЕД на 1 кг массы тела через 4 часа (детям через 2 - 3 часа). 2. Сульфаниламидные препараты. 3. Полусинтетический пенициллин. Лечение не менее 10 дней. Критерии отмены антибиотиков: клиническая поправка, нормализация ликвора - уменьшение цитоза до 100/3, при этом преобладает ЛФ. Вторичный менингит. Кортикостероиды. Дексаметазон через 6 часов 15 мг/кг веса для уменьшения внутричерепного давления - диуретики. Ампициллин - внутривенно 100 мг однократно 300 мг на 1 кг веса в день. Хлорамфеникол - 75 мг/кг в день (3-6 лет) старше 100 мг/кг в день на 4 приема. 3-е поколение цефалоспоринов. При менингококковых инфекциях - пенициллины, при пневмококковых - пенициллины 3-го поколения, при стрептококковой - пенициллины + ампициллин. Если возбудитель не установлен: - дети - ампициллин + хлорамфеникол, цефалоспорины 3 - г о поколения, - взрослые - пенициллины или 3 поколение цефалоспоринов, - старики - 3 поколение цефалоспоринов + ампициллины. При вторичных менингитах необходима интенсивная терапия и быстрая ликвидация очага воспаления, без этого лечение невозможно. Чаще дают осложнения (абцессы, тромбы). Абцесс может быть острым, хроническим труднораспознаваемые отогенные, остеомиелиты, тяжелые пневмонии, с поражением иммунной системы. Отогенный - абцесс мосто - мозжечковой симптоматики, височной доли. Характерен грубый нистагм. При поражении левой височной доли - нарушение речи, правой - очень трудно перкутировать, из - за резкой болезненности. Одонтогенный может поражать любые доли. Абцесс - локальное, но неограниченное воспаление. Затем идет инкапсулирование. При активном лечении возможно излечение без оперативного вмешательства. При синусовом тромбозе - тромболитическая терапия, антиагре- ганты. Интракаротидное введение препарата - надрез в области a.temporalis superfieialis, затем в области развилки общей сонной артерии. Реополиглюкин, гепарин, антибиотики. 3. Пренатальная диагностика наследственных болезней нервномышечной системы Пренатальная диагностика основана на амниоцентезе во второй трети беременности. Благодаря этой процедуре можно получить культуру эмбриональных амниотических клеток и ворсинок хориона и с ее помощью осуществлять цитогенетические и биохимические исследования генотипа эмбриона, определять пол и диагностировать различные внутриутробные нарушения. Стало известно, что дефекты нервной трубки связаны с увеличением содержания альфа - фетопротеина в амниотической жидкости. Показания: 1) Возраст женщины: для исключения синдрома Дауна и другие хромосомные аберрации; 2) предшествующий анеусомик (предшествующий ребенок с аномалиями); 3) риск для дефектов, сцепленных с Х-хромосомой; 4) синдром фрагильной Х-хромосомы - синдром общей умственной отсталости; 5) врожденные ошибки метаболизма - анализ ферментных систем клеток плода; 6) дефекты нервной трубки. 42 БИЛЕТ 24. 1. Зрительный анализатор: проводящие пути, виды гемианопсии Формирование зрительных ощущений и зрачковых реакций начинается с момента воздействие света на сетчатку, в которой заложена цепочка из трех периферических нейронов зрительного пути. 1 нейрон - палочки и колбочки,'L нейрон - биполярные клетки, третий - ганглиозные клетки, которые сходны с нейронами коры большого мозга. Совокупного аксонов ганглиозных клеток образуют зрительный нерв. После прохождения canalis opticus рядом с турецким седлом волокна делают частичный перекрест. Дальнейший участок называется зрительным трактом. 4 нейрон располагается в латеральном коленчатом теле и в Ответы на экзаменационные таламусе. Аксоны 4 нейрона идутвопросы в затылочную кору, где образуют зрительную лучистость. Корковая зона располагается в области верхнего и нижнего краев шпорной борозды на медиальной поверхности затылочной доли (поле 17). Верхний край этой борозды принадлежит клину (cuneus), нижний - язычной извилине (gyrus lingualis). Проводники от верхней половины сетчатки заканчиваются в клине, а от нижней - в язычной извилине. Выпадение одной половины поля зрения называют гемианопсией. В области перекреста зрительных нервов патологический процесс может разрушить только центральные ее отделы, где проходят перекрещивающиеся волокна от внутренних (носовых) половин сетчатки - выпадают височные половины полей зрения - битемпоральная гемианопсия. Реже наблюдается повреждение только наружных участков перекреста зрительных нервов. У таких больных выключаются проводники от наружных половин сетчатки обоих глаз, что приводит к выпадению носовых (внутренних) половин полей зрения - биназальная гемианопсия. Это две разновидности разноименной гемианопсии. Поражение зрительного тракта и наружного коленчатого тела вызывает одностороннюю (гомонимную) гемианопсию. Такая же анопсия возникает и при выключении зрительных проводников зрительной лучистости в области внутренней капсулы или в глубине теменно - височно - затылочной доли (центральная гемианопсия). При избирательном поражении глубинных отделов теменной доли или cuneus затылочной доли выключаются проводники от верхних квадрантов соответствующих половин сетчатки, что вызывает нижнеквадрантную гемианопсию. При поражении височной доли или gyrus Iingualis появляется верхнеквадрантная гемианопсия. 2. Сосудистые поражения спинного мозга: патогенез, клиника, лечение. Синдром Преображенского Артериовенозные аневризмы (мальформация) спинного мозга обычно клинически проявляется вначале болевым корешковым синдромом различной выраженнности как следствие сдавления корешков аневризмой или расположенными вблизи сосудами. В дальнейшем развивается сдавление спинного мозга (нередко ремиттирующего типа), с блокадой субарахнои- дального пространства. Иногда возникают субарахноидальные кровоизлияния. Хирургическое лечение сосудистых поражений спинного мозга, в первую очередь располагающихся на задней поверхности его артериовенозных аневризм, стало возможным только с появлением селективной спинальной ангиографии через мелкие межкостные или люмбальные сосуды. В них проводят специальный катетер, что после введения контрастного вещества позволяет видеть все приводящие и отводящие от аневризмы сосуды. Сосуды перевязывают, клипируют или коагулируют. После обескровливания аневризмы, ее иссекают не повреждая спинного мозга. Синдром Преображенского. Поражение вентральной половины поперечника спинного мозга характеризуется параличом нижних или верхних конечностей, проводниковой диссоциированной параанестезией, нарушением функции тазовых огранов. Этот синдром обычно развивается при ишемическом спинальном инсульте в бассейне передней спинальной артерии. 67 3. Генетическая гетерогенность наследственных болезней (миодистрофии, сцепленной с Х-хромосомой, перонеальная мышечная атрофия Шарко-Мари-Тузо, гликогеноза, митохондриальной миопатии) В клинической генетике сталкиваются, что сходные или идентичные фенотипы часто обусловлены разными генотипами, поэтому в настоящее время больных разделили на мелкие более однородные группы. При мышечных дистрофиях имеется общая тенденция к медленной мышечной болезни дегенерации, что приводит к обездвиживанию пораженных и Нервные к смерти. Часто больные отличаются возрастом начала заболевания, местом расположения первого признака мышечной слабости, скорости нарастания симтомов. Поэтому были построены классификации мышечных дистрофий: 1) X - сцепленные мышечные дистрофии (Дюшена, Беккера и др.); 2) Аутосомно - доминантная (плече - лопаточно - лицевая форма); 3) Аутосомно - рецессивные. Аналогичную картину можно провести с перонеальной мышечной атрофией Шарко-Мари-периферический тип мышечной сухотки (Различают 3 варианта: 1. Невральный 1А. 2. Невральный 1Б. (наиболее тяжелая форма) 3. Спинальный. Наследственная мотонейронная невропатия 1А и 1 Б), гликогеноза (7 видов) и митохондриальной миопатией. БИЛЕТ 25. 1. Дегенерация и регенерация периферического нервного волокна При повреждении нервов наблюдаются двигательные, чувствительные, вазомоторные, секреторные и трофические расстройства в разнообразных сочетаниях. Они могут быть сгруппированы в следующие синдромы: 1. Синдром полного нарушения проводимости нерва (синдром полного перерыва), который проявляется полным выпадением функции нерва. При этом отсутствуют боли спонтанные и при давлении на нервный ствол ниже уровня повреждения; сосудистые и трофические нарушения невелики. 2. Синдром раздражения, проявляется самопроизвольными болями различной интенсивности и развитием вегетативных и трофических расстройств. 3. Синдром сдавления нерва, проявляющийся: а) быстрым прогрессированием симптомов раздражения и выпадения при гематоме или отеке, неправильном наложении гипсовой повязки, или бурным инфекционным процессом; б) медленным развитием этой симптоматики при сдавлении рубцом. 4. Синдром частичного нарушения проводимости нерва - сочетание различных компонентов других симптомов. 5. Синдром регенерации, определяемый на основании анализа динамики симптомов на протяжении от 1 месяца после повреждения до нескольких лет. Этот синдром характеризуется медленно прогрессирующим, обычно частичным восстановлением двигательной и чувствительной функции нерва; одним из наиболее ранних признаков регенерации являются парестезии (ощущение ползания мурашек) в зоне анестезии, что указывает на прорастание молодых аксонов. 2. Туберкулезный менингит. Особенности развития заболевания и состава спинно-мозговой жидкости. Лекарственные препараты и их сочетания Туберкулезный менингит чаще встречается у подростков и детей. Всегда вторичный, развивается как осложнение туберкулеза другого органа с последующей гематогенной диссеминацией и поражением мозговых оболочек. Патоморфология. В самом начале болезни поражаются оболочки преимущественно основания мозга, эпиндима 111 и IV желудочков и сосудистые сплетения. Наблюдаются как экссудативные, так и пролиферативные изменения. Клиника. Начало подострое с периодом продромы. У взрослых - повышенная утомляемость, головные боли, анорексия, бледность, потливость, слабость, изменение характера, психические расстройства, сонливость. Температура 44 субфебрильная, беспричинная рвота. Продромальный период 2 - 3 недели. Затем незначительно выраженные оболочечные симптомы (ригидность шейных мышц, симптом Кернига и пр.). Рано появляются признаки поражения 111 и IV пар черепных нервов в виде нерезкого двоения, небольшого птоза век и косоглазия. Наиболее типично подострое течение и переход от продромальных явлений к периоду оболочечных симптомов осуществляется постепенно. Диагноз ставится на основании анамнеза. Решающее исследование - анализ спинно - мозговой жидкости. Ликворное давление повышено. Жидкость прозрачная Ответы на экзаменационные вопросы или слегка опалесцирующая. Лимфоцитарный плеоцитоз до 600 - 800*10б/л, повышение содержания белка до 2 - 3 г/л. Снижение содержания сахара до 0,15 - 0,3 г/л и хлоридов до 5 г/л. Типично выпадение в цереброспинальной жидкости (при сохранении ее в пробирке в течение 1 2 - 2 4 часов) нежной фибриновой паутинообразной сеточки. Мико- бактерии обнаруживаются в 2/3 случаев. В крови повышение СОЭ и лейкоцитоз. Лечение. Сочетания препаратов: 1. Изониазил 5 - 1 0 мг/кг, стрептомицин 1 г/сут (в первые 2 мес), этамбутол (15 - 30 мкг/кг в сут). 2. Комбинация перечисленного с рифампицином. 3. Для усиления бактерицидного эффекта: пирозинамид 20 - 35 мг/кг в сочетании с изониазидом и рифампицином. 4. ПАСК до 12 г/сут, стрептомицин и фтивазид. Кортикостероиды. 3. Моногенные и полигенные болезни. Роль генотипа и среды в развитии наследственных болезней. Близнецовый метод Генотип - совокупность наследственных задатков, которыми обладает организм. Фенотип - совокупность свойств и признаков организма, которые являются результатами взаимодействия генотипа особи и окружающей среды. Наличие в популяции разных аллелей и их рекомбинантов ведет к появлению генетического полиморфизма, то есть к фенотипической наследственной изменчивости. К генетическому полиморфизму относят все случаи высокой изменчивости. Фенотипический полиморфизм может быть обусловлен факторами внешней среды и опирается на преимущества гетерозиготных особей или адаптивно перестраивает генетический состав популяции в ответ на сезонные смены условий в местах их обитания. Пример полиморфизма из - за более высокой жизнеспособности гетерозигот - сер- повидноклеточная анемия. Близнецовый метод. В основе метода лежит тот факт, что монозиготные близнецы развиваются из одной зиготы. Отсюда следует, что генетически они должны быть идентичными. Фенотипические различия между МЗ близнецами объясняются средовыми причинами. Здесь среда понимается в самом широком смысле: все, что не связано с генами. Следовательно, чтобы определить, детерминирован ли признак генетическими факторами и в какой его изменчивость может быть модифицирована средой, необходимо измерить степень сходства МЗ близнецов. Поскольку считается, что ДЗ близнецы так же, как монозиготные, развиваются в одинаковых условиях, но имеют лишь половину общих по происхождению генов, их используют в качестве подходящего контроля. 45 БИЛЕТ 26. 1. Афазии: моторная, сенсорная, амнестическая Афазия - центральное нарушение уже сформировавшейся речи, то есть расстройство речи, при котором частично или полностью утрачивается возможность пользоваться словами для выражения мыслей и общения с окружающими при сохранности функции артикуляционного аппарата и слуха, достаточной для восприятия элементарных речевых звуков. Виды афазии: Ответы на экзаменационные вопросы 1. Моторная афазия - характеризуется нарушением всех компонентов экспрессивной речи: спонтанная речь невозможна. Больной произности только сохранившиеся в памяти единичные слова или слоги, повторяя их. Понимание отдельных фраз и заданий в письменной форме сохранено. Больной может замечать ошибки в неправильно построенных фразах. Моторная афазия наблюдается при поражении задних отделов нижней лобной извилины (эрна Брока) левого полушария. При неполном разрушении этой зоны речь возможна, но она мало понятна, замедленна, с поисками нужных слов, лишена выразительности, произносимые слова искажены, отмечаются парафазии (перестановка слогов) и вербальная (замена, перестановка слов), нарушено правильное грамматическое построение фраз. 2. Сенсорная афазия (Вернике) характеризуется нарушением понимания речи как окружающих лиц, так и своей, то есть нарушается слуховой гнозис. Элементарное восприятие звука у больного сохранено, а фонематическое нарушено (смысловой и различительный признак языка). Больной говорит быстро и много, его речь непонятна для окружающих, отмечается много парафазий. Наблюдается частое повторение одних и тех же слов и слогов. 3. При поражении нижних и задних отделов теменной и височной областей возможно развитие амнестической афазии. Она характеризуется забыванием названия предметов, имен. Больной не может назвать предмет, хотя хорошо определяет его назначение. 2. Острый серозный менингит: этиология, клиника, лечение Острый серозный менингит вызывается различными вирусами, наиболее часто вирусом эпидемического паротита и энтеровирусами. Известны также острый лимфоцитарный хориоменингит, гриппозные менингиты, парагриппозные, аденовирусные и др. Рассмотрим острый серозный менингит на примере лимфоцитарчого хориоменингита. Возбудитель фильтрующийся вирус. Основной резервуар - серые домовые мыши, выделяющие возбудителя с носовой слизью, мочой и калом. Заболевание чаще спорадическое, но бывают и эпидемические вспышки. Клиника. Инкубационный период от 6 до 13 дней. Возможен продромальный период (разбитость, слабость, катаральное воспаление ВДП) --> повышение температуры до 39 - 40 град.С —> сильный оболоченный синдром: сильные головные боли, повторная рвота, помрачение сознания. В первые дни - преходящие парезы глазных и мимических мышц. Цереброспинальная жидкость прозрачная, давление повышено, плеоцитоз в несколько сотен клеток в 1 мкл, обычно смешанный (преобладают лимфоциты). Белок, сахар и хлориды в норме. Лечение. Направленное воздействие на вирион, находящийся в стадии активного размножения и лишенный защитной оболочки, ферментами, расщепляющими нуклеиновую кислоту вируса и тормозящими его дальнейшую репликацию. Ферменты назначают с учетом структуры вируса. Рибонуклеазу применяют для лечения РНК - содержащих вирусов (эпидемический паротит, энтеровирусы, гриппа, парагриппа). Дезоксирибонуклеаза при лечении ДНК - содержащих вирусов (герпес простой, аденовирусы). Десенсибилизирующая терапия: за 30 мин до введения нуклеаз - введение димедрола, пи- польфен, супрастин, хлорид Са. Нуклеазы из расчета 0,5 мг на 1 кг веса. Взрослым по 30 мг 6 раз в день. Продолжительность курса 10 - 14 дней (до 2 дней после нормализации температуры). Повторные люмбальные пункции, препараты снижающие отек мозга и оболочек. Симптоматические средства: анальгетики, седативные препараты, снотворные, витамины, общеукрепляющие. 67 3. Генотип и фенотип, генокопии, генетическая гетерогенность и фенокопии, полиморфизм наследственных болезней. Экспрессивность и пенетрантность мутантного гена. Генотип - совокупность наследственных задатков, которыми обладает организм. Фенотип - совокупность свойств и признаков организма, которые являются результатами взаимодействия генотипа особи и окружающей среды. Наличие популяции разных аллелей и их рекомбинантов ведет к появлению болезни генетического полиморфизма, то есть к фенотипической Нервные наследственной изменчивости. К генетическому полиморфизму относят все случаи высокой изменчивости. Фенотипический полиморфизм может быть обусловлен факторами внешней среды и опирается на преимущества гетерозиготных особей или адаптивно перестраивает генетический состав популяции в ответ на сезонные смены условий в местах их обитания. Пример полиморфизма из - за более высокой жизнеспособности гетерозигот - сер- повидноклеточная анемия. Проявление действия мутантного гена имеет определенные характеристики. Один и тот же мутантный ген у разных организмов может проявить свой эффект по - разному. Это обусловлено генотипом данного организма и условиями внешней среды, при которых протекает его онтогенез. Фенотипическое проявление гена может варьировать по степени выраженности признака. Это явление называют экспрессивностью. Один и тот же мутантный признак может проявляться у одних и не проявляется у других особей родственной группы. Это явление пенетрантности. Пенетрантность измеряется по проценту особей в популяции, имеющей мутантный фенотип. БИЛЕТ 27. 1. Кистевые и стопные патологические знаки. Методика их исследования Патологичекие рефлексы являются важными признаками поражения центрального двигательного нейрона. Патологичекие рефлексы на нижних конечностях подразделяют на разгибательные и сгибательные. Среди разгибательных наиболее ценен рефлекс Бабинского. Он бывает в норме до 2,5 лет до полной миелинизации пирамидной системы и становится патологическим только после этого возраста: в ответ на интенсивное штриховое раздражение наружной части подошвенной поверхности стопы происходит медленное тоническое разгибание 1 пальца, часто это совпадает с веерообразным расхождением остальных пальцев. Рефлекс Оппенгейма - разгибание 1 пальца стопы в ответ на проведение с нажимом по передней поверхности голени вдоль внутреннего края большеберцовой кости сверху вниз. В норме должно быть сгибание пальцев. Рефлекс Россолимо - быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев. Патологичекие рефлексы на верхних конечностях: Рефлекс Россолимо-Вендеровича - сгибание дистальной фаланги 1 пальца кисти при коротком ударе по дистальным фалангам слегка согнутых в суставах 2 - 5 пальцев. Рефлекс Бехтерева - быстрое кивательное движение 2 - 5 пальцев при ударе молоточком по тылу кисти в области 2 - 4 пястных костей. Рефлекс Жуковского - сгибание 2 - 5 пальцев в ответ на удар молоточком по ладонной поверхности кисти в области 3 - 4 пястных костей. Ч 61 64 2 . Ишемический мозговой инсульт. Варианты клиники при ишемии в разных сосудистых бассейнах, лечение См. билет 19 вопрос 2 Нервные болезни 3. Митохондриальная болезнь, особенности генетики Митохондриальные миопатии. В ликворе и крови много молочной кислоты и ПВК, в митохондриях - включение. Нарушения транспорта - в митохондриях уменьшение активности ферментов: дефицит глютарал - коэнзим К, дегидрогеназы. Жалобы: повышение утомляемости, болезненность в мышцах, возникающая во время или после физической нагрузки, мышечная сила снижена, иногда увеличивается поясничный лордоз. Гистохимические методы: При окраске гематоксилином - эозином - вакуумная миопатия, Суданом - много жира в мышечных волокнах. Причина. 1. Карнитин снижен. Его 3 - 4% или его нет. Карнитин синтезируется в печени, поступает в мышцы. Болезнь, однако, излечима. Назначают: 1) 0,1 г на 1 кг веса карнитин от 3 до 8 г в сутки. 2) Преднизолон, который активирует фосфолипазы и липазы. 3) Карнитин + преднизолон 20 мг вместе. 2. При дефиците карнитинпальмитилтрансферазы: миоглобинурия, слабость, карнитин нормальный или снижен, снижение фермента КПТ - 2 снижен. Заболевание неизлечимо. 3. Дефицит глютарал КоА - дегидрогеназы: много жира в мышцах, - мало карнитина. Для диагностики используют спектрографию. Лечение: рибофлавин по 100 мг в сутки. 4. Нарушение синтеза цитохром - С - оксидазы - может быть прогрессирующая офтальмопатия. 5. Нарушение синтеза KoQ. Лечение: KoQ - 110. 6. Дефицит цитохрома-в. При ЯМР спектрограмма показывает нарушение коэффициента PCr/Pi. Лечение: Витамин КЗ 40 мг 3 раза в день. Аскорбиновая кислота 1 г в день. Комплексное лечение: витамин В] 300 мг в сутки, витамин Bg, рибофлавин, аскорбиновая кислота, карнитин, преднизолон, коэнзим Q- 10. Митохондриальная миопатия. Митохондрия имеет свою ДНК, которая отличается от ядерной. Если есть мутация митохондриальных генов, то нарушается синтез какого-то белка. Митохондриальные гены в большинстве своем находятся под контролем ядерных генов. Таким образом, мутации могут быть связаны с ядерной ДНК (тогда наследование идет по законам Менделя), а если мутация в ми- тохондриальной ДНК, то наследование по женской линии, так как сперматозоид содержит митохондрии в хвосте, а он отваливается. Митохондриальная энцефаломиопатия. Классификация митохондриальных миопатий. Прогрессирующая офтальмоплегия, сочетание с бульбарным параличом и слабостью рук и ног, лицелопаточноплечевая с поражением гладких мышц, поражение всех мышц. Классификация энцефаломиопатии. 1. Синдром Кер-Соера: наружная офтальмоплегия, пигментная дегенерация сетчатки, кардиопатия, мозжечковая атаксия. 2. Синдром MELAST. Диагностика. Окраска мышечных волокон на окислительные энзимы. Обнаруживаются разорванные мышечные волокна. В крови и ликворе увеличивается молочная кислота. При электронной микроскопии определяется измененная структура митохондрий. Биохимическая классификация. 68 Болезни возникающие в результате нарушения транспорта субстрата в митохондрии для окисления (миопатии, связанные с нарушением глютаралкоэнзим - А - дегидрогеназы). - Миопатии. связанные с нарушением утилизации энергии. - Миопатии, связанные с генетически обусловленным нарушением синтеза энзимов. БИЛЕТ 28. 1. Артериальные бассейны кровоснабжения головного мозга, зоны кровоснабжения передней, задней и средней мозговых артерий Ответы на экзаменационные вопросы Кровоснабжение осуществляется парными внутренними сонными (a.carotis interna) и позвоночными (a.vertebralis) артериями. Внутренняя сонная артерия берет начало от общей сонной, а позвоночная - от подключичной артерии. В полости черепа внутренняя сонная артерия отдает глазную артерию (a.ophthalmica) и разделяется на переднюю и среднюю мозговые артерии (a.cerebri anterior et media) от мозговой части внутренней сонной артерии отходят также задняя соединительная артерия и передняя ворсинчатая артерия. Позвоночные артерии отдав ряд ветвей к спинному мозгу .твердой мозговой оболочке и задние нижние мозжечковые артерии, соединяются, образуя базиллярную артерию. Базиллярная артерия посылает ряд ветвей к мозжечку, мосту и лабиринту и разделяется на две задние мозговые артерии (a.cerebri posterior). Передняя мозговая артерия дает ветвь к перегородочной области, глазничные ветви, перикаллезную артерию, лобные ветви, теменные ветви. Средняя мозговая артерия дает ветви глазничные, лобные, теменные, затылочные, височные, стриарные ветви. Задняя мозговая артерия дает ветви височные, теменно затылочную, затылочные. На основании мозга над турецким седлом, вокруг участка, ограниченного зрительным перекрестом, серым бугром и сосцевидными телами, образуется артериальный круг большого мозга. Он связывает в общую систему две внутренние сонные артерии с позвоночно - базилярной артериальной системой. Артериальный круг действует как мозговой анастомоз при стенозе или закупорке одной из крупных артерий. Кровоснабжение отдельных участков мозга зависит от закономерностей микроциркуляции и распределения капилляров. Венозная кровь от коры большого мозга и прилежащего белого вещества направляется по венам к верхнелатеральной, медиальной и нижней поверхностям полушария, где формируется венозная анастомозная сеть. Кровь оттекает по поверхностным мозговым венам в венозные синусы твердой мозговой оболочки. Из глубоких отделов полушарий большого мозга, включая базальные ядра, таламус, гипоталамус, сосудистые сплетения желудочков и ряда поверхностных образований основания мозга, венозный отток совершается в систему глубоких мозговых вен. Через большую мозговую вену кровь из этих образований поступает в прямой венозный синус. 2. Опухоли задней черепной ямки. Классификация, методы диагностики, лечебная тактика Среди опухолей задней черепной ямки опухоли мозжечка занимают первое место, затем следуют невриномы слухового нерва, опухоли IV желудочка и другой локализации. Опухоли мозжечка и желудочка проявляются следующими признаками: 1) прогрессирование мозжечковых и мозжечково - вестибулярных симптомов, связанных с локальным поражением мозжечковой ткани. Это мозжечковая гипотония, расстройства координации движений в конечностях, нарушения статики и походки (атаксия при сидении, стоянии и ходьбе); 2) стволовой синдром в результате сдавления ствола на уровне задней черепной ямки: рвота, нистагм, симптомы поражения ядер ствола (IX - X) с затруднением глотания и поперхиванием, бульварной речью и т.д. 3) нарушением функции черепных нервов, расположенных в задней черепной ямке; 69 4) повышение внутричерепного давления вследствие гидроцефалии. Для врача наиболее важны: а) повышение внутричерепного давления, б) дислокационные синдромы. Хирургическое лечение заключается в первую очередь в декомпрессии задней черепной ямки с удалением заднего края большого затылочного отверстия и дужки Ответы на аэкзаменационные атланта, далее полному повопросы - возможности удалению опухоли. Из доброкачественных опухолей здесь характерны астроцитомы, ангиоретикулемы. Из злокачественных - медуллобластомы, эпендимомы. Менигиомы задней черепной ямки - лечение - тотальное или ограниченное удаление узла. Невриномы слухового нерва - лечение - тотальное удаление опухоли. Опухоли мозгового ствола - глиомы (спонгиобластомы, астроцитомы), саркомы, метастазы рака. Внутристволовые опухоли проявляются клиникой поражения ядер и проводящих систем мозга. 1) опухоли среднего мозга - альтернирующий синдром Вебера (поражение глазодвигательного нерва на стороне опухоли в сочетании с парезом или параличом конечностей й поражением лицевого и подъязычного нерва); 2) опухоли варолиева моста - поражение его половины (альтернирующий синдром с поражением V, VI, VII нервов на стороне опухоли и гемипареза на противоположной стороне); 3) опухоли продолговатого мозга - поражение черепных нервов VIII - XII пар, двигательных, чувствительных и мозжечковых путей и жизненно важных центров (дыхания). 3. Спастическая параплегия Штрюмпеля. Клиника, диагностика, генетика Это хроническое прогрессирующее наследственно - дегенеративное заболевание нервной системы, характеризующееся двусторонним поражением пирамидных путей в боковых и передних канатиках спинного мозга. Отмечается семейная предрасположенность. Этиология и патогенез. Заболевание наследственное передается по аутосомно - доминантному типу, реже по аутосомно - рецессивному типу и сцепленному с полом (X- хромосомой). Патогенез дегенерации и первичный биохимический дефект неизвестны. Клиника Развивается постепенно. Проявляется во втором десятилетии жизни. Возникают скованность в ногах и быстрая утомляемость при ходьбе. Развивается спастическая походка, изменения стоп по типу "стопы Фридрейха", сухожильные и мышечные контрактуры, особенно в голеностопах. При обследовании: повышение сухожильных рефлексов, рано проявляются патологические рефлексы сгибательной и разгибательной групп (Бабинского, Оппенгейма, Россолимо, Гордона, Шеффера, Бехтерева - Менделя), клонусы стоп, коленных чашечек. Кожные рефлексы чаще сохраняются, функции тазовых органов не нарушены. Расстройства чувствительности нарушены. Интеллект сохранен. Нередко начинают страдать верхние конечности. Иногда присоединяются симптомы поражения зрительных и глазодвигательных нервов, нистагм, дизартрия, атаксия и интенционное дрожание. Диф.диагноз. Со спинальной формой рассеянного склероза, БАС, опухолей спинного мозга и других патологических процессов, вызывающих компрессию спинного мозга. Течение и прогноз. Течение медленно прогрессирующее. Чем ранее оно возникает, тем оно злокачественнее по течению. Лечение. Симптоматическое. Препараты, снижающие мышечный тонус: мидо- калм, баклофен, изопротан (скугамил), транквилизаторы; седуксен, нозе- пам. Физиотерапевтические электропроцедуры и парафиновые аппликации на мышцы нижних конечностей. Точечный массаж, иглотерапия, лечебная физкультура. Витамины группы В, метаболические препараты: ноотропил, церебролизин, аминокислоты, АТФ, никошпан. 70 БИЛЕТ 29. 1. Проводники болевой и температурной чувствительности Первый нейрон представлен нервной клеткой спинномозгового ганглия. Периферический отросток этой клетки в составе спинномозгового нерва, сплетения, периферического нервного волокна идет к соответствующему дерматому (дерматомом называют зону иннеовации кожи от одного спинномозгового ганглия и соответствующего сегмента спинного мозга). Аксоны клеток спинномозгового ганглия образуют спинномозговой нерв и задний корешок. В основании заднего рога образуется синапс со вторым нейроном. Клетки второго нейрона составляют собственные ядра - колонки нервных клеток вдоль спинного мозга. До синапса аксон первого нейрона отдает ветвь для соответствующего сегментарного рефлекса. Ответы на экзаменационные вопросы Аксон второго нейрона затем переходит через переднюю спайку на противоположную сторону в боковой канатик, однако переход осуществляется косо и вверх на 1 - 2 сегмента выше, что имеет значение при определении уровня поражения спинного мозга. Далее аксон второго нейрона идет вверх и заканчи- вется в таламусе в вентролатеральном его ядре. Этот путь имеет название спинно таламического. Аксоны третьего нейрона начинаются в клетках дорсовентрального ядра таламуса, они направляются к заднему бедру внутренней сутки, где занимают положение позади пирамидного пучка, образуя таламокорковый пучок. Затем волокна этого пучка веерообразно расходятся и достигают коры (постцентральной и прецентральной извилины). Итак, особенностями проводников болевой и температурной чувствительности являются трехнейронное строение, перекрещенность их волокон (раздражение от правой половины тела воспринимается левым полушарием и наоборот), совершение перекреста аксонами второго нейрона на протя- жениии 1 - 2 вышележащих сегментов спинного мозга. 2. Кровоизлияние в мозг: патогенез, клиника, лечение. Основные отличия от лечения ишемического инсульта Кровоизлияния возникают вследствие разрыва внутримозговых сосудов в момент травмы и острого нарушения мозгового кровообращения по типу диапедеза, часто в сочетании с субдуральными и эпидуральными гематомами и контузионными очагами в мозге. Травматические кровоизлияния в мозг проявляются чаще острым развитием коматозного состояния и выраженными стволовыми нарушениями. В других случаях на фоне оглушенности выявляются грубые очаговые симптомы. Нередко возникают тяжелые затруднения при ограничении атеросклеротического инсульта от травматического кровоизлияния у лиц пожилого возраста с атеросклеротически измененными сосудами. Внутримозговые кровоизлияния протекают тяжело и нередко с неблагоприятным исходом. Лечение. Оперативное вмешательство показано при внутримозговых гематомах, локализующихся в полушариях мозга и мозжечке. При ишемическом инсульте производят удаление размягченного участка мозговой ткани, а при кровоизлиянии - удаляют пункцией жидкую часть крови и в зависимости от состояния больного сгустки крови внутри гематомы. Лечение геморрагического инсульта направлено на: 1) ликвидацию отека мозга и понижение внутричерепного давления; 2) снижение АД при его повышении; 3) повышение коагулирующих свойств крови и уменьшение проницаемости сосудистых стенок; 4) нормализацию витальных и вегетативных функций. Лечение ишемического инсульта направлено на улучшение кровоснабжения мозга (нормализация СС - деятельности и АД, увеличение притока крови к мозгу улучшение коллатерального кровообращения, нормализация свертываемости и реологических свойств крови, повышение резистентности мозговой ткани к гипоксии и улучшение метаболизма в мозге. Миастенический криз: клиника, неотложная помощь. Миастения, астенический бульварный паралич характеризуется выраженной слабостью и утомляемостью мышц. При этом заболевании поражается двигательный аппарат в области мионеврального синапса. В процесс может вовлекаться любая мышца тела, однако имеется тенденция к преимущественному поражению мышц лица, губ, глаз, языка, глотки и шеи. 71 Клиника. У больных миастенией может наступать резкое ухудшение состояния в виде криза с генерализованной мышечной слабостью, глазодвигательными и бульварными симптомами (афония, дизартрия, дисфагия), нарушениями дыхания, психомоторными возбуждениями, сменяющимся вялостью, а также вегетативными растройствами. При этом развивается острая гипоксия головного мозга (расстройство сознания). Возможен летальный исход. Неотложная помощь и лечение. См. билет 19 вопрос 3. Нервные болезни БИЛЕТ 30. 1. Проводники глубокой чувствительности. Методика ее исследования. Первый этап проводников представлен клеткой спинно-мозгового ганглия. Его ветвь, играющая роль дендрита, идет на периферию и заканчивается в спиралевидном рецепторе сухожилия. Аксон спинно-мозгового ганглия вступает в задний канатик своей стороны, отдает ветвь для образования дуги сегментарного рефлекса, затем поднимается вверх до продолговатого мозга. Совокупность этих восходящих волокон образует тонкий и клиновидный пучки. Тела вторых нейронов расположены в ядре Голля и ядре клиновидного пучка. Аксоны вторых нейронов образуют новый пучок, который переходит на противоположную сторону около нижних олив продолговатого мозга. После перекреста этот комплекс волокон принимает восходящее направление, в мосту мозга к нему присоединяются волокна болевой и температурной чувствительности. Тело третьего нейрона располагается в таламусе, его волокна идут к коре мозга. Это таламокорковый тракт. Аксоны третьего нейрона заканчиваются в постцентральной и прецентральной извилинах. Ответы на экзаменационные вопросы 2. Невростения. Истерия, особенности истерического паралича. Различия между истерическими и эпилептическими припадками Неврастения - невроз, характеризующийся сочетанием повышенной возбудимости с раздражительной слабостью, повышенной истощаемостью, расстройствами функции вегетативной нервной системы. Для клиники неврастении характерны: 1) диффузная головная боль к концу дня; 2) головокружение; 3) СС - симптомы: сердцебиение, сжимание, покалывания сердца; 4) снижение работоспособности; 5) повышенная раздражительность; 6) оживление сухожильных рефлексов, тремор рук и вен выраженный дермографизм, повышенный пиломоторный рефлекс, тахикардия. Истерия - невроз, который проявляется демонстративными эмоциональными реакциями (слезы, смех, крик), судорожными гиперкинезами, преходящими параличами, потерей чувствительности, глухотой, слепотой, потерей сознания, галлюцинациями. Чаще заболевание начинается истерическим пароксизмом, после переживаний, ссор. Вначале появляются сердцебиения, чувство недостатка воздуха, подкатыванием "клубка к горлу". Больной падает, появляются судороги, чаще тонического характера, но могут быть клонические и тонико - клонические. Во время припадка лицо больного краснеет или бледнеет, но ни синюшным или багрово - синюшным, как при эпилепсии оно не бывает никогда. Глаза закрыты, при попытке их открыть, больной еще больше их зажмуривает. Иногда больные рвут на себе одежду, бьются головой об пол. Судорожному припадку нередко предшествует смех или плач. Припадков не бывает у спящего. Обычно при падении не бывает ушибов или прикуса языка. Больной о припадке помнит. Не бывает непроизвольного мочеиспускания, отсутствует сон после припадка. 3. Метаболические миопатии, гликогенозы (болезнь Мак-Ардля) Известно 7 видов гликогенозов. 72Для гликогенозов характерно: дефицит мышечной фосфорилазы (аутосомно доминантный, болезнь Мак-Ардля), боли в мышцах, они уве- личиваютя в размерах, утомляемость, спазм кистей, мышечная слабость в течение нескольких часов, ПВК и молочная кислота увеличены. Лечить нечем, однако: изадрин активирует аденидатциклазу, но это мало помогает. 73