6-курс лечебное дело раб прог гематалогия
реклама
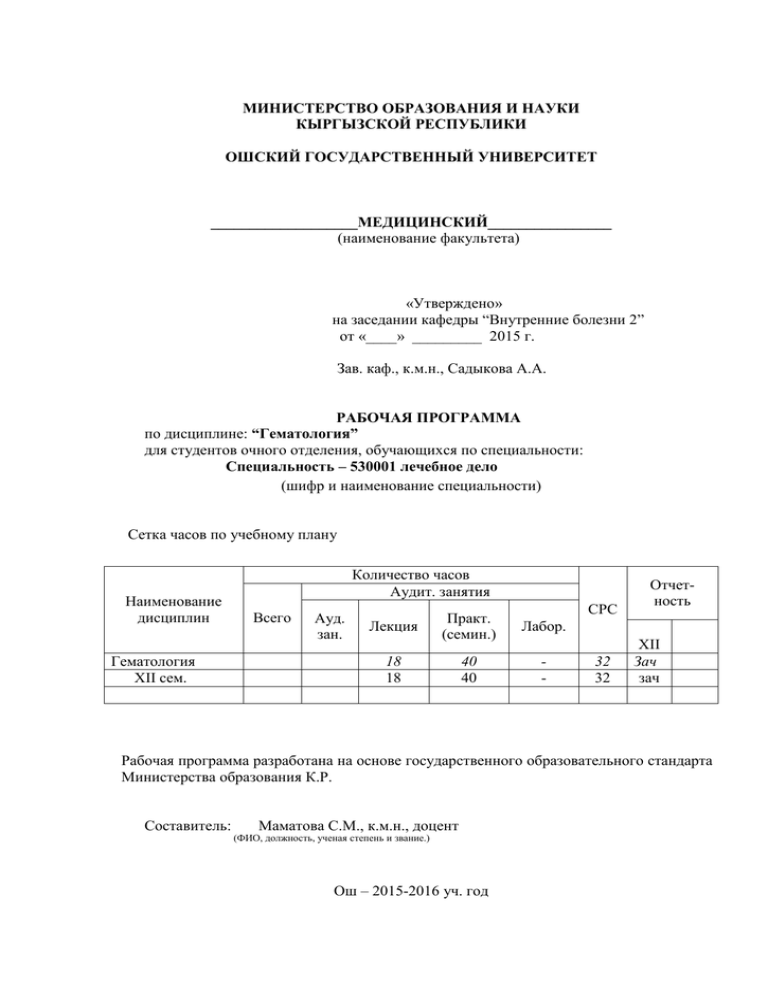
МИНИСТЕРСТВО ОБРАЗОВАНИЯ И НАУКИ КЫРГЫЗСКОЙ РЕСПУБЛИКИ ОШСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ ___________________МЕДИЦИНСКИЙ________________ (наименование факультета) «Утверждено» на заседании кафедры “Внутренние болезни 2” от «____» _________ 2015 г. Зав. каф., к.м.н., Садыкова А.А. РАБОЧАЯ ПРОГРАММА по дисциплине: “Гематология” для студентов очного отделения, обучающихся по специальности: Специальность – 530001 лечебное дело (шифр и наименование специальности) Сетка часов по учебному плану Наименование дисциплин Гематология XII сем. Количество часов Аудит. занятия Всего Ауд. зан. Лекция СРС Практ. (семин.) Лабор. 40 40 - 18 18 32 32 Отчетность XII Зач зач Рабочая программа разработана на основе государственного образовательного стандарта Министерства образования К.Р. Составитель: Маматова С.М., к.м.н., доцент (ФИО, должность, ученая степень и звание.) Ош – 2015-2016 уч. год МИНИСТЕРСВО ОБРАЗОВАНИЯ И НАУКИ КЫРГЫЗСКОЙ РЕСПУБЛИКИ ОШСКИЙ ГОСУДАРТВЕННЫЙ УНИВЕРСИТЕТ МЕДИЦИНСКИЙ ФАКУЛЬТЕТ КАФЕДРА «ВНУТРЕННИЕ БОЛЕЗНИ 2» «УТВЕРЖДАЮ» Декан медицинского факультета _______ «____»___________2015г проф. Арстанбеков М.А. «РАССМОТРЕНО» на заседании кафедры «Внутренние болезни 2» протокол № ____ от «____» ____ 2015г и.о., зав. кафедрой _______ к.м.н., Садыкова А.А. «УТВЕРЖДЕНО» на ученом совете факультета №____ «___» _______ 2015 «СОГЛАСОВАНО» с УМО председатель УМС ______ ст. преподаватель Шукуров С.Н. РАБОЧАЯ ПРОГРАММА по дисциплине: “Гематология ” для студентов очного отделения, обучающихся по специальности: Специальность – 560001 Лечебное дело (шифр и наименование специальности) Курс – 6 Семестр- 12 Всего часов- 90 Лекции-18 Практических- 40 Самостоятельная работа студентов – 32 Форма отчетности – зачет Ош – 2015-2016 уч. год ПОЯСНИТЕЛЬНАЯ ЗАПИСКА В настоящее время важнейшими задачами Кыргызского здравоохранения является повышение качества медицинской помощи населению, подготовка и воспитание специалистов на уровне современных достижений науки и требований практики. Создание учебной программы стимулировалось требованиями и предложениями, представленными кафедрами специализированных медицинских дисциплин. В результате возникла стратегия интеграции целей и задач обучения, был составлен учебный план, увязывающий преподавание как по «вертикали» (между смежными курсами), так и по «горизонтали» (между предметами одного курса). Это позволило избежать нерациональной потери учебного времени, связанной с дублированием, достигнуть более разумного перераспределения некоторых тем, изучаемых на профильных кафедрах. Настоящая программа рассчитана на 40 часов практических занятий и18 часов лекций. Основной целью программы является обучение студентов клиническим основам гематологии. Задачи дисциплины: - изучение различных вариантов течения основных нозологических форм болезней, в том числе у лиц старческого возраста и ослабленных больных; - изучение относительно редко встречающихся форм болезней; - овладение студентами основ дифференциального диагноза вариантов течения болезни и их дифференцированной терапии; - освоение методов оценки неотложных состояний, их лечения и профилактики. В соответствии с учебным планом кафедры терапевтических дисциплин с курсом эндокринологии медицинского факультета Ош ГУ. Факультет Лечебный Семестр Всего часов Лекционные Практичес СРС кие Итоговый контроль 90 18 40 Зачет XII сем. 32 ПЕРЕЧЕНЬ ЗНАНИЙ И ПРАКТИЧЕСКИХ НАВЫКОВ, КОТОРЫМИ ДОЛЖЕН ОВЛАДЕТЬ СТУДЕНТ Студент должен знать: - современную схему кроветворения; -нормальные показатели периферической крови и костного мозга; - показатели первичного и вторичного гемостаза; - основные методы исследования в гематологии; - правила опухолевой прогрессии гемобластозов; - критерии диагностики острых и хронических лейкозов; - принципы терапии острых и хронических лейкозов; - критерии диагностики анемии и их дифференциальную диагностику; - принципы лечения анемий; - клинические синдромы геморрагических диатезов; - основы профилактики и терапии геморрагических диатезов; - диагностику и лечение ДВС-синдрома. Студент должен уметь: • выполнять минимум практических навыков для обследования больных с заболеваниями крови; • определить группу крови по системе АВО и Рп и выполнять биологическую пробу; • морфологически распознавать нормальные клетки крови и костного мозга; • морфологически различать бластные и другие опухолевые клетки при лейкозах; • цитохимически диагностировать варианты острых и хронических лейкозов; • правильно определять тактику лечения при лейкозах; • проводить амбулаторную терапию хронических лейкозов; • осуществлять своевременную диагностику и неотложную терапию миелотоксического агранулоцитоза и цитостатической болезни; • интерпретировать лейкемоидные реакции; • дифференцировать лимфаденопатии и спленомегалии; • дифференцировать цитопенические состояния; • интерпретировать гемостазиограмму; • знать базисную антикоагулянтную терапию геморрагического васкулита; • определить показания к лечебному плазмаферезу при геморрагических диатезах и ДВСсиндроме; • уточнить показания к заготовке донорского тромбоконцентрата; • оказать неотложную помощь при осложнениях в ходе заготовки донорского тромбоконцентрата и проведения сеансов лечебноых плазма-и цитаферезов; • оказать неотложную помощь при гемотрансфузионных осложнениях; • назначить амбулаторное и стационарное лечение больных с анемией; • правильно интерпретировать серологические пробы при гемолитических анемиях; • основные принципы горноклиматического лечения при депрессии кроветворения (апластическая анемия, пароксизмальная ночная гемоглобинурия, идиопатическая тромбоцитопеническая пурпура). МЕТОДЫ ОБСЛЕДОВАНИЯ БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ СИСТЕМЫ КРОВИ Расспрос. Боли в горле, костях, правом и левом подреберьях, их характер. Кровоточивость. Кровотечения из носа, десен, желудочно-кишечного тракта, матки и других органов. Кожный зуд. Лихорадка. Роль интоксикаций (соли тяжелых металлов, инсектициды, хлорамфеникол, амидопирин, бутадион, сульфаниламиды), лучевых поражений и наследственности в развитии заболеваний крови. Осмотр. Изменения цвета кожи и слизистых оболочек. Увеличение регионарных лимфоузлов. Кровоподтеки, петехии. Пальпация. Пальпация поверхностно расположенных лимфатических желез и лимфоузлов забрюшинной области, их размеры, консистенция, подвижность, спаянность с кожей, с окружающими тканями и между собой, состояние и цвет кожи над ними. Пальпация селезенки и печени, их консистенция, характер поверхности, края, болезненность. Перкуссия. Перкуторное определение размеров селезёнки и печени по Курлову. Болезненность костей при их покалачивании. Аускультация. Выслушивание шума трения брюшины над областью селезенки. Лабораторные и инструментальные методы исследования. Общий клинический анализ крови: определение числа эритроцитов, ретикулоцитов, тромбоцитов и лейкоцитов. Лейкоцитарная формула. СОЭ. Эритроцитоз. Лейкоцитоз и лейкопения. Лейкемоидные реакции. Знакомство с основными методами исследования первичного и вторичного гемостаза. Понятие о пункции костного мозга, трепанобиопсии, биопсии лимфоузла. Основные клинические синдромы: анемический, гемолитический, сидеропенический при различных формах анемий. Геморрагический синдром при геморрагических диатезах, лейкозах и анемиях. Гиперпластический, интоксикационный, геморрагический, анемический, болевой синдромы и синдром нейролейкоза при лейкемиях. Место в системе дисциплин по специальности Дисциплина “Гематология” относится к циклу гуманитарных дисциплин, которая является базисным для лечащих врачей. Гематология включает самостоятельную работу студентов (под руководством преподавателя) у постели больного, в диагностических кабинетах и лабораториях, в палате интенсивной терапии. Предусматривается приобретение студентами практических навыков в оценке ряда дополнительных методов обследования больных (общие анализы крови, мочи, ЭКГ и другие). Таким образом, не имея хорошие знания этого предмета, трудно выпустить хорошего врача – клинициста. Изучение данной дисциплины базируется на следующих дисциплинах: физиологии, патологической физиологии, анатомии человека, патологической анатомии человека, хирургической болезни, пропедтерапии и т.д. Основные положения дисциплины должны быть использованы в дальнейшем при изучении дисциплин по внутренним болезням на 6 курсе, поликлинической терапии и во всех многих клинических дисциплинах. 1. Нормальное кроветворение. Основные методы исследования в гематологии. Курация больных. Железодефицитные состояния (латентный дефицит железа и железодефицитная анемия). 2. Апластическая анемия. В12-(фолиево)-дефицитная анемия. РКС 3 РКС 2 МШ 2 МШ 3. Острая постгеморрагическая анемия 4. Наследственные и приобретенные гемолитические анемии. Серодиагностика гемолитические анемии. 4 МШ 2 3 5. Талассемии 7.Тромбоцитопения. Классификация. Аутоиммунная тромбоцитопеническая пурпура. 8. Гемофилии. МШ 2 МШ РКС, МШ 2 3 МШ 2 9. Дифференциальная геморрагических диатезов. 10. Пароксизмальная гемоглобинурия диагностика Т, С, СЗ Т, С, СЗ Т, С, СЗ Т, С, СЗ Р Т, С, СЗ Р 4 6. Гемостаз, компоненты и методы исследования гемостаза. Классификация геморрагического синдрома. Геморрагический васкулит Формы контроля СРС Практ. Занятия Наименование разделов дисциплины (модулей) и тем Лекции Ауд занят Используемые образовательн ые технологии 4. Тематический план дисциплины МШ 3 Т, С, СЗ Т, С, СЗ Т, С, СЗ Т, С, СЗ Т, С, СЗ ночная Р 4 11. Дизагрегационные тромбоцитопатии МШ Т, С, СЗ РКС Т, С, СЗ 4 Модуль №1 12. Гемобластозы. Лейкозы. Классификация. Острые лейкозы. Теория опухолевой прогрессии. 2 2 РКС 16. Дифференциальная диагностика и лечение острых лейкозов. 17. Серповидно-клеточная анемия 18. Хронический миелоидный лейкоз. 4 МШ, РКС 3 2 МШ 19. Эритремия. Дифференциальная диагностика эритремий вторичных эритроцитозов 20. Хронический лимфоцитарный лейкоз. 2 МШ 2 3 21. Множественная миелома МШ 2 22. Наследственная геморрагическая телеангиэктазия 23. Лейкемоидные реакции. Дифференциальная диагностика хронического миелолейкоза. 24. Цитостатическая болезнь. Миелотоксический агранулоцитоз. 25. Лимфогрануломатоз 26. Синдром диссеминированного внутрисосудистого свертывания в клинике внутренних болезней 27. Лимфосаркомы 28. Дифференциальный диагноз лимфаденопатий и спленомегалии. 4 РКС, МШ 3 МШ 2 2 4 МШ 2 3 4 2 2 18 40 МШ, РКС Модуль №2 32 Т, С, СЗ Р Т, С, СЗ Т, С, СЗ Т, С, СЗ Т, С, СЗ Р Т, С, СЗ Т, С, СЗ Р Т, С, СЗ Р Т, С, СЗ Технологическая карта по предмету «Гематология» на 2013-2014 учебный год для студентов 6 курса специальности «лечебное дело» Итого модулей 16 ч. 5 б. К2=5+10+5+10=30б. 10б 40б К3=40б Рейтинг 22 ч. 10 б. зачет 12 ч. 5 б. Руб. контр СРС Руб. контр СРС Практик Лекция 6ч 18 ч. 16ч 5 б. 10 б. 5 б. 10б К1=5+10+5+10=30б. Практик 32 2 модуль (50 ч., 30 б.) Ауд. часы Лекция 18 40 Баллы 1 модуль (40 ч., 30 б.) Ауд. часы СРС 58 Практ. (семин.) Ауд. занятия 90 Лекция Всего часов XII семестр К=К1+К2+ К3=100б Тематический план лекций № Наименование темы Часы 1 Современная схема кроветворения. Анемии. Классификация. Железодефицитные состояния. Апластическая и вит. В12-(фолиево)дефицитная анемия. 2 2 Гемолитические анемии. Классификация. Наследственный микросфероцитоз. Приобретенные гемолитические анемии. 2 Гемостаз. Основные механизмы. Классификация геморрагического синдрома. Геморрагический васкулит. Тромбоцитопеническая пурпура. Гемофилии. Дифференциальная диагностика геморрагических диатезов Гемобластозы. Лейкозы. Классификация. Острые лейкозы. Теория опухолевой прогрессии. Дифференциальная диагностика и лечение острых лейкозов острых острых лейкозов Хронический миелоидный лейкоз. Эритремия. Дифференциальная диагностика эритремий вторичных эритроцитозов. 2 3 4 5 2 2 Хронический лимфоцитарный лейкоз. Множественная миелома. Лейкемоидные реакции. Дифференциальная диагностика хронического миелолейкоза 2 7 Цитостатическая болезнь. Миелотоксический агранулоцитоз. 2 8 Синдром диссеминированного внутрисосудистого свертывания в клинике внутренних болезней. 2 6 9 Дифференциальная диагностика лимфаденопатий и спленомегалий 2 ВСЕГО 18часов Лекция №1 Тема: Современная схема кроветворения. Анемии. Классификация. Железодефицитные состояния. Апластическая и вит. В12-(фолиево)-дефицитная анемия. Цель занятия: должен знать схему кроветворения. Научить студентов выделять основные симптомы и синдромы при гематологических заболеваниях. Этиологию, патогенез, классификацию и клинические проявления железодефицитной анемии (ЖДА). определение, этиологию, патогенез, классификацию, клинические проявления и диагностические критерии апластических анемий, витамин В12-(фолиево)-дефицитной анемии. Студент должен уметь: на основании жалоб, анамнеза, физикального обследования выявлять у больного ЖДА. составить план лабораторного и инструментального обследования и выявлять диагностические критерии апластической, вит В12-(фолиево)дефицитной анемии. А также назначить адекватную терапию для конкретного больного. Время проведения: 2 академических часа (90минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: - Схема кроветворения. - Морфология и функция клеток периферической крови. - Развернутый анализ крови и коагулограмма. - Различие между стернальным пунктатом и трепанатом подвздошной кости и показание к их назначению. - Значение морфологического метода исследования в диагностике гематологических заболеваний (анализ крови, стернальной пунктат, трепанат подвздошной кости, цитохимическое исследование клеток костного мозга). - Деонтологические особенности при работе с больными гематологическими заболеваниями. - Определение группы крови и Rh фактора. - Определение ЖДА. - Этиология ЖДА. - Патогенез ЖДА. - Классификация ЖДА. - Клиническая картина ЖДА. - Обмен железа в организме. - Базальный уровень потери железа из организма. - Диагностика ЖДА. - Лечение ЖДА. - Этиология и патогенез вит. В12-(фолиево) –дефицитной, апластических анемий. Материалы к лекции плакат мультимедиа Литература Основная: [1,3,5]. Дополнительная: [3,4] Лекция №2 Тема: Гемолитические анемии. Классификация. Наследственный микросфероцитоз. Приобретенные гемолитические анемии. Цель занятия: студент должен знать: определение, этиопатогенез, классификацию, клинические проявления, диагностические критерии и принципы лечения гемолитических анемий. Студент должен уметь: на основании жалоб, анамнеза, физикальных методов обследования обнаружить у больного гемолитическую анемию и назначить адекватную терапию. Время проведения: 2 академических часа (90минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Какие наследственные гемолитические анемии вы знаете? 2.Какие клинические синдромы характерны для наследственного микросфероцитоза? 3Какова гемограмма при наследственном микросфероцитозе? 4Какие приобретенные гемолитические анемии вы знаете? 5Какова гемограмма и миелограмма при аутоиммунной гемолитической анемии? 6.Профилактика гемолитических анемий. Материалы к лекции плакат мультимедиа Литература Основная: [1, 3,10]. Дополнительная: [4,7] Лекция №3 Тема: Гемостаз. Основные механизмы. Классификация геморрагического синдрома. Геморрагический васкулит. Тромбоцитопеническая пурпура. Гемофилии. Дифференциальная диагностика геморрагических диатезов Цель занятия: студенты должны знать: этиологию, патогенез, классификацию, клиническую картину, диагностические критерии и принципы лечения геморрагического васкулита. Студент должен уметь: на основании жалоб, анамнеза, физикальных методов обследования обнаружить у больного геморрагический васкулит и назначить адекватную терапию. Время проведения: 2 академических часа (90минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Какие типы кровоточивости имеются? 2.Чем проявляется суставной, абдоминальный синдром при геморрагическом васкулите? 3.Чем проявляется кожный синдром при геморрагическом васкулите? 4.Какова диета при геморрагическом васкулите? 5.Основное базисное лечение геморрагического васкулита. 6.Что такое лечебный плазмоферез. Материалы к лекции плакат мультимедиа Литература Основная: [1, 4,13]. Дополнительная: [1,6,7] Лекция №4 Тема: Гемобластозы. Лейкозы. Классификация. Острые лейкозы. Теория опухолевой прогрессии. Дифференциальная диагностика и лечение острых лейкозов Цель занятия: студенты должны знать этиологию, патогенез, классификацию, клиническую картину, диагностические критерии . Студенты должны уметь: своевременно диагностировать гемобластозы. Время проведения: 2 академических часа (90минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Чем проявляется гиперпластический,некротический синдром при остром лейкозе? 2.Гемограмма и миелограмма при остром лейкозе. 3.Чем проявляется нейролейкемия? 4.Профилактика нейролейкемии. 5.Как вы понимаете выражение «лейкемическое зияние». 6.Прогноз при острых лейкозах. Материалы к лекции плакат мультимедиа Литература Основная: [1, 2, 12]. Дополнительная: [2,4] Лекция №5 Тема: Хронический миелоидный лейкоз. Эритремия. Дифференциальная диагностика эритремий вторичных эритроцитозов. Цель занятия: студенты должны знать определение, этиологию, патогенез, классификацию, клиническую картину, диагностические критерии и принципы лечения хронического лейкоза. Студенты должны уметь: составить план лабораторного и инструментального обследования в целях подтверждения диагноза и интерпретировать полученные результаты. Время проведения: 2 академических часа (90 минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Каковы обьективные признаки хронического миелолейкоза? 2.Что такое эозинофильно-базофильная ассоциация? 3.Чем характеризуется миелограмма при ХМЛ? 4.Что такое плеторический синдром при эритремии? 5.Миелограмма и гемограмма при эритремии. 6.Методика кровопускания при эритремии. Материалы к лекции плакат мультимедиа Литература Основная: [1, 4,6]. Дополнительная: [3,5] Лекция №6 Тема: Хронический лимфоцитарный лейкоз. Множественная миелома. Лейкемоидные реакции. Дифференциальная диагностика хронического миелолейкоза Цель занятия: студенты должны знать этиологию, патогенез, классификацию, клинические проявления, диагностические критерии и принципы лечения хронического лимфолейкоз. Этиологию, патогенез, классификацию, клинические проявления, диагностические критерии и принципы лечения миеломной болезни. Студенты должны уметь: на основании жалоб, анализа, физикального обследования выявлять у больного изучаемое на данном занятии заболевание. Составить план комплексного обследования больного с целью установления диагноза, оценить результаты лабораторных и инструментальных исследований. Время проведения: 2 академических часа (90 минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: Перечислите формы ХЛЛ. Каковы миелограмма и гемограмма при ХЛЛ. При каком лейкозе встречаются тени Боткина-Гумпрехта ? Что представляют собой тени Боткина-Гумпрехта ? Принципы лечения Осложнения полихимиотерапии. Перечислите клинические синдромы при ММ. Каковы гемограмма и миелограмма при ММ. Какие методы программной полихимиотерапии применяются при ММ? Осложнения при ММ. Перечислите общие и отличительные признаки при ХМЛ и миелофиброзе. Перечислите отличие лейкемоидной реакции от ХМЛ. Как диагностировать лейкемоидные реакции? Исход лейкемоидных реакций. Материалы к лекции плакат мультимедиа Литература Основная: [1, 6, 9]. Дополнительная: [1,3,5] Лекция №7 Тема: Цитостатическая болезнь. Миелотоксический агранулоцитоз. Цель занятия: изучить основные клинические варианты агранулоцитарного синдрома, патогенез, клинику и лечение цитостатический болезни. Время проведения: 2 академических часа (90 минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Перечислите причины цитостатической болезни и миелотоксического агранулоцитоза. 2.Какие клинические синдромы характерны при этих болезнях? 3.Гемограмма при миелотоксическом агранулоцитозе. 4.Перечислите методы лечения. 5.Лечение некротической энтеропатии. Материалы к лекции плакат мультимедиа Литература Основная: [1, 2, 5]. Дополнительная: [1,4,5] Лекция №8 Тема: Синдром диссеминированного внутрисосудистого свертывания в клинике внутренних болезней. Цель занятия: изучить распространенность, основные этиологические факторы и основные механизмы патогенеза ДВС синдрома, выделить основные клинические симптомы и синдромы сопровождающие эту патологию, изучить основные лабораторные методы диагностики, а также методы лечения. Подробно разобрать проблемы трансфузиологии. Время проведения: 2 академических часа (90 минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Что такое ДВС? 2.Чем проявляется гиперкоагуляционная фаза ДВС? 3.Чем проявляется гипокоагуляционная фаза ДВС? 4.Гемограмма при ДВС. 5.Перечислите методы лечения. Материалы к лекции плакат мультимедиа Литература Основная: [1, 2, 9]. Дополнительная: [3,5] Лекция №9 Тема: Дифференциальная диагностика лимфаденопатий и спленомегалий Цель занятия: студенты должны знать: уметь проводить дифференциальный диагноз лимфоаденопатий и спленомегалии. Время проведения: 2 академических часа (90 минут) План лекции: 10 минут – перекличка 80 минут – изложение темы Контрольные вопросы: 1.Перечислите отличительные признаки туберкулеза лимфоузлов. 2.Отличительные признаки инфекционного мононуклеоза. 3.Перечислите общее и отличие спленомегалии при лейкозах и хронических гепатитах, гемолитических анемиях. Материалы к лекции плакат мультимедиа Литература Основная: [1, 2,6]. Дополнительная: [2,3,5] 7. Содержание практических (семинарских) занятий Тематический план практических занятий по предмету «Гематология» для студентов 6-курса медицинского факультета ОшГУ на 2012-2013 учебный год. Темы № 1 Нормальное кроветворение. Основные методы исследования в гематологии. Курация больных. Железодефицитные состояния (латентный дефицит железа и железодефицитная анемия) 2 Апластическая анемия. В12- (фолиево)- дефицитная анемия 3 Наследственные и приобретенные гемолитические анемии. Серодиагностика гемолитических анемий. 4 Немостаз, компоненты и методы исследования гемостаза. Классификация геморрагического синдрома. Геморрагический васкулит. 5 Тромбоцитопения. Классификация. Аутоиммунная тромбоцитопеническая пурпура. 6 Гемофилии 7 Дифференциальная диагностика геморрагических диатезов Модуль №1 8 Гемобластозы. Лейкозы. Классификация. Острые лейкозы. Теория опухолевой прогрессии 9 Хронический миелоидный лейкоз 10 Эритремия. Дифференциальная диагностика эритремий вторичных эритроцитозов. 11 Хронический лимфацитарный лейкоз 12 Множественная миелома 13 Лейкемоидные реакции. Дифференциальная диагностика хронического миелолейкоза. 14 Цитостатическая болезнь. Миелотоксический агранулоцитоз 15 Синдром диссеминированного внутрисосудистого свертывания в клинике внутренних болезней. 16 Дифференциальный диагноз лимфоаденопатий и спленомегалии Модуль №2 Зачет итого Часы 3 2 3 2 3 2 3 2 3 2 3 2 3 2 3 2 40 ч Практическое занятие №1 Тема: Нормальное кроветворение. Основные методы исследования в гематологии. Курация больных. Железодефицитные состояния (латентный дефицит железа и железодефицитная анемия). Цель: Знать схему кроветворения. Научить студентов выделять основные симптомы и синдромы при гематологических заболеваниях. Студент должен знать: Этиологию, патогенез, классификацию и клинические проявления железодефицитной анемии (ЖДА). Студент должен уметь: на основании жалоб, анамнеза, физикального обследования выявлять у больного ЖДА. Время проведения: 3 академических часа (130 минут) План занятия: 1.Проверка присутствия студентов и сообщения занятия – 5мин. 2.Проверка готовности студентов – 45 мин. 3.Разбор неясных вопросов – 15 мин. 4.Тестовый контроль – 15мин. 5. Разбор больных – 45мин 6. Домашнее задание с пояснениями – 5мин Основные вопросы: 1.Схема кроветворения. 2.Морфология и функция клеток периферической крови. 3.Развернутый анализ крови и коагулограмма. 4.Различие между стернальным пунктатом и трепанатом подвздошной кости и показание к их назначению. 5.Значение морфологического метода исследования в диагностике гематологических заболеваний (анализ крови, стернальной пунктат, трепанат подвздошной кости, цитохимическое исследование клеток костного мозга). 6.Деонтологические особенности при работе с больными гематологическими заболеваниями. 7.Определение группы крови и Rh фактора. 8.Определение ЖДА. 9.Этиология ЖДА. 10.Патогенез ЖДА. 11.Классификация ЖДА. 12.Клиническая картина ЖДА. 13.Лабораторная диагностика 14.Лечение ЖДА. Краткое содержание темы: 1. Пренатальный гемопоэз. Кроветворная ткань (ретикулярная строма очагов гемопоэза, а также эндотелий кровеносных сосудов) происходит из клеток мезенхимы эмбриона. Центральная фигура всех гематологических ростков – стволовая кроветворная клетка (СКК). 2. Постнатальный гемопоэз. К моменту рождения кроветворение происходит в большинстве костей, в особенности трубчатых. Постепенно кроветворная функция красного мозга в большинстве костей угасает, к 18 годам кроветворения происходит только в телах позвонков, рёбрах, грудине, костях черепа и таза. Б. Гемопоэтический гомеостаз. Из СКК развиваются так называемые полустволовые клетки (допустим также термин детерминированные полипотентные клетки – предшественники, например, КОЕ – ГЭММ – колониеобразующая единица гранулоцитов, эритроцитов, моноцитов, мегакариоцитов). Следующая генерация – унипотентные предшественники всех форменных элементов (эритроидный для эритроцитов, миелоидные для 3 типов зернистых лейкоцитов, фагоцитарные для нейтрофильных лейкоцитов и моноцитов, тромбоцитарный для мегакариоцитов, лимфоидные для Т- и В-лимфоцитов). На практике СКК, полустволовые клетки и унипотентные предшественники все вместе именуют стволовыми клетками. Из унипотентных предшественников формируются все названные ростки. Каждый из ростков – обновляющаяся клеточная популяция, имеющая собственную стволовую клетку (унипотентный предшественник, функция – камбиальный резерв ростка), клетки-предшественники (бласты, функции – пролиферация и специфическая дифференцировка) и зрелые формы (циркуляция в крови и за пределами сосудистой системы (некоторые типы клеток), выполнение специфических функций). Важны и такие свойства обновляющихся клеточных популяций, как относительно короткий срок циркуляции в крови зрелых форм (120 дней для эритроцитов, 8-10 дней для тромбоцитов, 3 сутки для моноцитов, 6-7 ч для нейтрофилов) и регуляция состава популяции (например, при помощи поэтинов (эритропоэтин, тромбопоэтин), колониестимулирующих факторов (гранулоцитов и макрофагов), интерлейкинов (особенно ИЛ1 и ИЛЗ)). Факторы гемопоэза. Для нормального кроветворения необходимо множество факторов и условий. Среди них: а. СКК, полустволовые клетки, унипотентные предшественники б. стромальное микроокружение в. специфические факторы роста (например, поэтины, колониестимулирующие фактор г. вещества, обеспечивающие метаболические потребности (железо, витамин В12, фолиевая кислота, аминокислоты). Оценка гемопоэза. В клинической практике для оценки гемопоэтического гомеостаза обычно делают полный анализ периферической крови. Количественные изменения в содержании зрелой формы каждого ростка создают необходимость дифференцировать их генез (дефект образования или избыточное разрушение). Например, для оценки пополнения пула эритроцитов служит содержание ретикулоцитов, вычисление ретикулоцитарного индекса (РИ), а для нейтрофильных лейкоцитов, эритроцитов и тромбоцитов – исследование костного мозга. При патологии красной крови изменяют эритроцитарные индексы, либо определяемые с помощью автоматизированных счётчиков, либо вычисляемые после изучения окрашенных мазков крови. Расчёт производят на основании показателей Ht, концентрации Hb и числа эритроцитов. ССтернальная пункция и трепанобиопсия Морфологическое исследование костного мозга проводят с целью верификации диагноза и количественной оценки функции костномозгового кроветворения у больных с различными формами гемобластазов, анемиями и некоторыми другими заболеваниями, а также для контроля за эффективностью терапии. Исследование костномозгового пунктата в этом отношении является несравненно более информативным, чем определение морфологического состава периферической крови. Используются два способа получения материала: 1) стернальная пункция и 2) трепанобиопсия гребешка подвздошной кости. Последний метод более точен, поскольку получаемые срезы костного мозга полностью сохраняют архитектонику органа, позволяют оценить диффузный или очаговый характер изменений в нем, изучить соотношение кроветворной и жировой ткани, выявить атипичные клетки и т. п. Аспирация костного мозга при стернальной пункции так или иначе нарушает структуру костного мозга и не исключает примешивание к пунктату периферической крови. В то же время следует учитывать, что процедура стернальной пункции более проста в техническом отношении и обычно не требует участия хирурга. Трепанобиопсию костного мозга целесообразно использовать в качестве основного метода исследования для диагностики алейкемических форм лейкозов, эритремии, миелофиброза и других миелопролиферативных и лимфопролиферативных заболеваний, при гипо-и апластических анемиях или в случае получения сомнительных или неясных результатов пунктата костного мозга. Стернальную пункцию проводят в процедурном кабинете с соблюдением всех правил асептики и антисептики. Пункцию проводят короткой толстостенной стерильной иглой Кассирского, имеющей предохранительный щиток, который не допускает слишком глубокого проникновения иглы и повреждения органов средостения (рис. 7.4). После обработки кожи и обычной местной анестезии кожи, подкожной клетчатки и надкостницы прокалывают мягкие ткани над телом грудины на уровне II–III межреберья. Щитокограничитель устанавливают на расстоянии 5 мм от поверхности кожи и прокалывают наружную пластину грудины. При этом рука ощущает своеобразный провал иглы. Вынув мандрен, к игле присоединяют 10–20-граммовый шприц и насасывают в него около 0,5–1,0 мл костного мозга. Содержимое шприца переносят на предметное стекло и приготавливают мазки, которые фиксируют и окрашивают по Романовскому-Гимзе. При необходимости клетки костномозгового пунктата могут быть окрашены другими методами. Рис. Игла И.А.Кассирского Железодефицитная анемия – это широко распространенное заболевание, характеризующееся снижением количества железа в организме (в сыворотке крови, в костном мозге, в тканях и депо), в результате чего нарушается образование гемоглобина, возникает гипохромная анемия и трофические расстройства в тканях. Причины железодефицитной анемии Хроническая потеря крови: - донорство Кровопотери из желудочно–кишечного тракта. - глистные инвазии ( прежде всего анкилостомидоза) Маточные кровопотери. Нарушение всасывание железа. Повышенная потребность, повышенный расход железа: - беременности и лактации; - период интенсивного роста у девушек. Алиментарная недостаточность у пациентов с низким социально – экономическим уровнем жизни, недостаточное поступление железа в основном за счет нехватки местных продуктов. Диагностические критерии железодефицитной анемии Клинические критерии: анемия (бледность кожи и слизистых, тахикардия, общая слабость, головокружение, одышка при физической нагрузке, функциональный систолический шум); проявление тканевого дефицита железа: сухость кожи, ломкость и выпадение волос; ломкость, искривление, поперечная исчерченность ногтей, извращение вкуса и обоняния, атрофические изменения слизистых желудочно-кишечного тракта-заеды, глоссит, эзофагит, гипоацидный гастрит, слабость детрузора мочевого пузыря; положительный эффект терапии препаратами железа при условии воздействия на причину анемии. Лабораторные критерии: гипохромная анемия (снижение уровня Хроническая потеря крови: - донорство Кровопотери из желудочно–кишечного тракта. - глистные инвазии ( прежде всего анкилостомидоза) Маточные кровопотери. Нарушение всасывание железа. Повышенная потребность, повышенный расход железа: - беременности и лактации; - период интенсивного роста у девушек. Алиментарная недостаточность у пациентов с низким социально – экономическим уровнем жизни, недостаточное поступление железа в основном за счет нехватки местных продуктов. Диагностические критерии железодефицитной анемии Клинические критерии: анемия (бледность кожи и слизистых, тахикардия, общая слабость, головокружение, одышка при физической нагрузке, функциональный систолический шум); проявление тканевого дефицита железа: сухость кожи, ломкость и выпадение волос; ломкость, искривление, поперечная исчерченность ногтей, извращение вкуса и обоняния, атрофические изменения слизистых желудочно-кишечного тракта-заеды, глоссит, эзофагит, гипоацидный гастрит, слабость детрузора мочевого пузыря; положительный эффект терапии препаратами железа при условии воздействия на причину анемии. Лабораторные критерии: гемоглобина, эритроцитов, цветового показателя); снижение уровня сывороточного железа < 12,5 ммоль/л у мужчин, <11 ммоль/л у женщин. микроцитоз, пойкилоцитоз; снижения числа сидеробластов в костном мозге. Лечение Лечение проводят препаратами двухвалентного железа (например, сульфата) из расчета 300 мг/сутки. Тестовые вопросы: 1.Мужчина 30 лет. Проведен анализ крови. Укажите отклоняющиеся от нормы показатели: а)эозинофилы -4%; б)моноциты-5%; в)нейтрофилы-60%; г)палочкоядерные нейтрофилы-15%; д)базофилы-0,5%. 2.К основным методам обследования при заболеваниях крови относится: а)эндолюмбальная пункция, б)плевральная пункция, в)стернальная пункция, г)спирография ,д)все перечисленное неверно. 3.В каком случае при переливании крови может возникнуть опасность для реципиента? а)Rh + реципиенту перелить Rh + кровь, б) Rh + реципиенту перелить Rh – кровь, в)Rh – реципиенту перелить Rh + кровь, г)Rh – реципиенту перелить Rh – кровь. 4.Женщина 42 лет с язвенной болезнью 12-перстной кишки жалуется на слабость, головокружение, одышку, сердцебиение при физической нагрузке. Однократно был стул черного цвета. Объективно: кожа и видимые слизистые бледные. Тоны сердца приглушены, систолический шум на верхушке, ЧСС - 102 в мин. Болезненность в эпигастрии. В крови: эр-2,6 млн., Нв-70 г/л, ЦП-0,8, лейк-3,8 тыс. Какая анемия НАИБОЛЕЕ вероятно развилась на фоне осложнения язвенной болезни? а) В12-дефицитная в) гипопластическая г) железодефицитная д) болезнь Маркиафавы-Микели е) аутоиммунная гемолитическая 5.Для какого заболевания НАИБОЛЕЕ характерны: гипохромия, микроцитоз, низкий уровень ферритина, сывороточного железа и положительный ответ на терапию препаратами железа в течение 1 месяца? а) талассемии в) В12-дефицитной анемии г) железодефицитной анемии д) фолиеводефицитной анемии е) болезни Минковского-Шоффара 6.Ранним критерием эффективности лечения анемии препаратами железа является: а) снижение общей железосвязывающей способности в) увеличение количества ретикулоцитов в сыворотке крови г) повышение насыщения трансферрина железом д) увеличение цветового показателя е) увеличение гемоглобина в сыворотке крови 7.Лечебная доза железа составляет: а) 60-80 мг в) 40-60 мг г) 220-300 мг д) 80-100 мг е) 120-200 мг 8.Гипохромный характер анемии наиболее характерен для: а) В12-дефицитной анемии в) апластической анемии г) аутоиммунной анемии д) фолиеводефицитной анемии е) железодефицитной анемии 9.Выберите вещество, тормозящее всасывание железа: а) сорбит в) аскорбиновая кислота г) фруктоза д) антациды е) алкоголь 10.Больная, 18 лет. В анамнезе: менструации с 12 лет, обильные, по 5 – 6 дней, кожа бледная. В крови: Нв – 75 г/л, эр – 2,8х1012/л, цп. – 0,67, железо сыворотки 8 ммоль /л, лейк – 6х10 9/л, формула без особенностей. Выберите наиболее правильную терапию: а) переливание эритроцитарной массы в) фолиевая кислота 3 раза per os г) сульфат железа 100мг 2 раза per os д) декстран железа 100 мг внутривенно е) сульфат железа 30 мг 2 раза per os 11.Больной Д., 34 лет жалуется на слабость, головокружение, сердцебиение, чувство нехватки воздуха. Страдает геморроем в течение 2 лет. Объективно: бледность кожи и слизистых, койлонихии. Тоны приглушены, систолический шум на верхушке. ЧСС 119 уд/мин. В крови: эр-2,7 млн., Нв-82 г/л, ЦП-0,75, лейк-4,8 тыс., тромб-200 тыс. СОЭ-17 мм/ч, анизоцитоз, пойкилоцитоз. Сывороточное железо-6,4 мкмоль/л. Назначение какого из перечисленных препаратов является НАИБОЛЕЕ ЦЕЛЕСООБРАЗНЫМ? а) сорбифера перорально в) преднизолона перорально г) феррум-лека внутривенно д) десферала внутримышечно е) эритроцитарной массы внутривенно Ситуационная задача №1 Больная Н., 30 лет жалуется на слабость, одышку, сердцебиение, меноррагии в последние полгода. Объективно: кожа и слизистые бледные, поперечная исчерченность ногтей, койлонихии. Систолический шум на верхушке, тахикардия. В крови: эр-2,8 млн., Нв-72 г/л, ЦП-0,77, лейк-4,2 тыс., тромб-192 тыс. СОЭ-16 мм/ч, анизоцитоз, пойкилоцитоз. В миелограмме сидеробластов-12%. Железо сыворотки-4,2ммоль/л 1.Ваш диагноз? 2.Нуждается ли в консультации других специалистов? 3.Какова тактика лечения? Контрольные вопросы. 1.Перечислите функции клеток крови. 2.Клетки крови в норме. 3.Что такое стернальная пункция? 4.Что такое трепанобиопсия? 5.Как проводится цитохимическое исследование клеток костного мозга? 6.Какова распространенность ЖДА? 7.Что такое анемический синдром? 8.Что такое сидеропенический синдром? 9.Перечислите лабораторные критерии диагностики ЖДА? 10.Каковы принципы лечения ЖДА? Материалы к занятию: 1.Больные, истории болезни. 2.Плакаты. 3.Гемограммы. 4.Миелограммы. Домашнее задание для студентов: 1. Методика выполнения стернальной пункции, трепанобиопсии. 2. Этиопатогенез вит В12-(фолиево)-дефицитной анемии. . 3. Клинические синдромы при вит В12-(фолиево)-дефицитной анемии. . 4.Методы лабораторной диагностики 5.Принцип лечения. Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №2 Тема: В12-(фолиево)-дефицитная анемия. Апластическая анемия Цель занятия: Студент должен знать: определение, этиологию, патогенез, классификацию, клинические проявления и диагностические критерии апластических анемий, витамин В12-(фолиево)-дефицитной анемии, Студент должен уметь: составить план лабораторного и инструментального обследования и выявлять диагностические критерии апластической, вит В12-(фолиево)дефицитной анемии. А также назначить адекватную терапию для конкретного больного. Время проведения: 2 академических часа (90минут). 5-минут – перекличка 15минут – устный опрос 30минут - опрос больного по данной теме, разбор истории болезни. 20минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию: 1.Определение. 2.Классификация. 3.Этиология и патогенез вит. В12-(фолиево) –дефицитной, апластических анемий. 4.Клиническая картина . 5.Диагностика 6.Основные принципы лечения. 7. Методика выполнения стернальной пункции, трепанобиопсии. Краткое содержание Витамин В12-дефицитная анемия-анемия, связанная с нарушением синтеза ДНК и РНК, характеризующаяся мегалобластическим типом кроветворения, внутрикостномозговым разрушением эритрокариоцитов, панцитопенией с гиперхромной анемией, атрофией слизистой оболочки желудочно-кишечного тракта и фуникулярным миелозом. Диагностические критерии В12 дефицитной анемии Клинические критерии: анемический синдром; поражение желудочно-кишечного тракта; поражение нервной системы – фуникулярный миелоз. Лабораторные критерии: гиперхромная анемия (снижения уровня гемоглобина, эритроцитов, повышение цветного показателя); макроцитоз; признаки нарушения созревания ядра: тельца Жолли, кольца Кебота, гиперсегментация нейтрофилов; наличие мегалобластов в пунктате костного мозга, увеличение размеров клеток миелоидного ряда; лейкопения, тромбоцитопения. Лечение Лечение больных В12 дефицитной анемией проводится витамином В12 подкожно или внутримышечно ежедневно по одной ампуле 500мкг в течение 4-6 нед. Показателем ФОЛИЕВО-ДЕФИЦИТНАЯ АНЕМИЯ Фолиево-дефицитная анемия – это анемия, связанным с дефицитом фолиевой кислоты, характеризующаяся появлением в костном мозге мегалобластов, внутрикостномозговым разрушением эритрокариоцитов, панцитопенией, макроцитозом и гиперхромией эритроцитов. Причины В основном развивается у алкоголиков, беременных, у детей грудного возраста и у лиц, в рационе питания которых недостаточно зеленых овощей и фруктов. Диагностические критерии фолиево-дефицитной анемии Клинические критерии: анемия с бледно-желтушным окрашиванием кожи и слизистых; наличие в анамнезе хронического алкоголизма, голодания, приема противосудорожных препаратов, фенобарбитала, у детей – недоношенность, вскармливание козьим молоком; отсутствие атрофического гастрита, гистаминоупорной ахилии, как при В12-дефиците. 4) в отличие от В12-дефицитной анемии, у больных с фолиево-дефицитной анемией отсутствуют признаки фуникулярного миелоза. Лабораторные критерии: гиперхромная анемия; макроцитоз; тромбоцитопения, лейкопения; наличие мегалобластов в костномозговом пунктате; снижение содержания фолиевой кислоты: в сыворотке – менее 3 мг/мл, в эритроцитах – менее 100 мг/мл (микробиологический метод). Лечение Фолиевая кислота в дозе 1 мг/сутки внутрь в период обострения и в течение всего периода беременности и кормления. АПЛАСТИЧЕСКАЯ АНЕМИЯ Апластическая анемия – самостоятельное заболевание крови, проявляющееся панцитопенией в периферической крови в сочетании со снижением костномозгового кроветворения без признаков гемобластоза. Клиническая картина депрессии кроветворения складывается из следующих синдромов: - анемический синдром - геморрагический синдром - инфекционные осложнения Картина крови Панцитопения: - нормохромная анемия - ретикулоцитопения - тромбоцитопения - лейкопения - гранулоцитопения - относительный лимфоцитоз - ускоренное СОЭ - повышено железо и эритропоэтин сыворотки крови Исследование стернального пунктата (миелограмма). При АА панцитопения сочетается с гипоплазией костного мозга, выявляемой с помощью стернальной пункции и трепанобиопсии Картина крови Панцитопения: - нормохромная анемия - ретикулоцитопения - тромбоцитопения - лейкопения - гранулоцитопения - относительный лимфоцитоз - ускоренное СОЭ - повышено железо и эритропоэтин сыворотки крови Исследование стернального пунктата (миелограмма). При АА панцитопения сочетается с гипоплазией костного мозга, выявляемой с помощью стернальной пункции и трепанобиопсии Компонентная терапия 1.Эритроцитарная масса 2.Тромбоцитарная масса 3. Гормональная терапия 4. Иммуносупрессивная терапия 5.Трансплантация костного мозга (ТКМ) Тесты: 1. Каковы изменения костного мозга при В12-дефицитной анемии? а. преобладание лимфоцитов; б. нормобласический тип кроветворения; в. уменьшение количества мегакарицитов; г. мегалобластоз. 2.Мужчина, 70 лет, поступил с жалобами на слабость, зябкость ног, парастезии. В анамнезе-7 лет назад была резекция желудка. В крови: Нв- 70 г/л, эритроциты 2,0∙1012/л, ЦП- 1,2, лейк- 3,0∙109/л, тромбоциты- 140∙109/л. В чем причина развития данной анемии: A) Дефицит железа B) Дефицит гастромукопротеина C) Дефицит фолиевой кислоты D) Дефицит эритропоэтина E) Дефицит соляной кислоты 3.Характерным признаком В-12 дефицитной анемии в общем анализе крови является: A) Лейкоцитоз B) Макроцитоз C) Тромбоцитоз D) Анизоцитоз E) Пойкилоцитоз 4.Выберите клинический синдром наиболее характерный для В12-дефицитной анемии: A) Спленомегалия B) Желтуха C) Фуникулярный миелоз D) Ангулярный стоматит E) Лимфоаденопатия 5.Для миелограммы больного с В12-дефицитной анемией НАИБОЛЕЕ ХАРАКТЕРНА картина: A) опустошенного костного мозга B) неизмененного костного мозга C) гиперплазии всех ростков кроветворения D) мегалобластического типа кроветворения E) нормобластического типа кроветворения с раздражением эритроидного ростка 6.У больного Г., 68 лет в анализе крови: эр-3,1 млн., Нв-93 г/л, ЦП-1,1, лейк-3,8 тыс., тромб-120 тыс, ретикулоциты – 0,4%, СОЭ-14 мм/ч, полисегментированность нейтрофилов. Какая тактика ведения больного является НАИБОЛЕЕ ЦЕЛЕСООБРАЗНОЙ? A) введение десферала B) назначение витамина В12 C) назначение препаратов железа D) введение тромбоцитарной массы E) введение свежезамороженной плазмы 7.Какой показатель наиболее характерен для апластической анемии? 1. снижение цветового показателя; 2. нейтрофилез в периферической крови; 3. микросфероцитоз; 4. панцитопения 8.Выберите инфекционные агенты, наиболее часто вызывающие развитие апластической анемии: а) Staphylococcus aureus в) Streptococcus haemolyticus г) Палочка Фридлендера д) Hepatitis С virus е) Chlamidia trachomatis 9.Для какой анемии НАИБОЛЕЕ ХАРАКТЕРНЫ перечисленные изменения: эритроциты 1,8 млн., Нв - 36 г/л, ЦП – 0,9; лейкоциты – 1,6 тыс., тромбоциты – 5,0 тыс.? а) апластической в) гемолитической г) B12- дефицитной д) железодефицитной е) сидероахрестической Ситуационная задача №1: Больная С., 60 лет жалуется на слабость, боли в эпигастрии, неустойчивый стул. Объективно: кожа и видимые слизистые бледные с субиктеричным оттенком. Лицо одутловато. Язык "лакированный". Печень, селезенка умеренно увеличены. В крови: эр-2,6 млн., Нв104 г/л, ЦП-1,2 лейк-2,7 тыс., тромб-115 тыс. СОЭ-30 мм/ч, макроцитоз, полисегментированность нейтрофилов. Билирубин-38,5 мкмоль/л. Миелограмма: мегалобластический тип кроветворения. Вопросы: 1.Поставьте диагноз и обоснуйте. 2.Какие необходимы дополнительные методы обследования? 3.Ваша тактика лечения. Ситуационная задача №2: Больная Е. 24 года поступила с жалобами на слабость, головокружение, одышку при незначительной физической нагрузке, кровоточивость десен, носа, меноррагия по 12-15 дней, синяки на теле, болезненность при глотании, повышение температуры тела до 380 С. Из анамнеза: считает себя больной в течение 3 месяцев, когда после ОРВИ лечилась в стационаре по поводу пневмонии, получила большое количество лекарств, названия которых не помнит. В течении последних 2-х месяцев стала отмечать кровоточивость десен, появление синяков на теле, потемнение мочи, возобновление кашля с кровохарканьем. Об-но: состояние средней тяжести. Кожные покровы бледные с желтушным оттенком, имеются множественные подкожные кровоподтёки. Видимые слизистые бледные. Периферические лимфоузлы не увеличены. В легких везикулярное дыхание, хрипов нет. Тоны сердца приглушены, тахикардия, систолический шум во всех точках. АД 110/70 мм рт.ст. ЧСС 98 уд. в мин. Язык обложен беловатым налетом. Печень и селезенка не пальпируется. Диурез адекватный. Отеков нет. ОАК: эр. 1,1х10*12/л, Нв 36 г/л, ЦП 0,9 г/л, лейк. 2,1х10*9/л, эоз. 5%, п.я.5%, с.я. 41%, лимф. 48%, моноц. 1%, ретикулоциты 0,2%, тромбоциты 18х10*9/л, СОЭ 43 мм/ч. ОАМ: уд. вес 1016, белок 0,033 г/л, БАК: билирубин общ. 22 ммоль/л, непрямой - 3 ммоль/л, АСТ 0,4. Сывороточное железо 24 ммоль/л. Миелограмма: снижена общая клеточность костного мозга. Угнетены все 3 ростка кроветворения. В пунктате большое количество эритронормобластов. ВОПРОСЫ: 1. Выделите ведущий синдром (симптом). 2. Обоснуйте клинический диагноз. 3. Назначьте необходимое лечение. Контрольные вопросы: 1.Чем проявляется синдром поражения ЖКТ и синдром фуникулярного миелоза при вит.В12-дефицитной анемии? 2.Какова гемограмма при вит.В12-(фолиево)-дефицитной анемии? 3.Какие лекарства применяются при лечении вит.В12-(фолиево)-дефицитной анемии? 4.Какие лекарственные препараты при длительном применении приводят к апластической анемии? 5.Какие синдромы характерны для апластической анемии? 6.Лабораторные критерии диагностики апластической анемии. 7.Что такое гемокомпонентная терапия при апластической анемии? Материалы к занятию: 1.Больные по теме. Истории болезни. 2.Плакаты. 3.Ситуационные карты-задачи. 4.Гемограммы. 5.Миелограммы. Домашнее задание для студентов: 1.Какие наследственные гемолитические анемии вы знаете? 2.Какие клинические синдромы характерны для наследственного микросфероцитоза? 3.Какова гемограмма при наследственном микросфероцитозе? 4.Какие приобретенные гемолитические анемии вы знаете? 5.Какова гемограмма и миелограмма при аутоиммунной гемолитической анемии? 6.Профилактика гемолитических анемий. Основная литература: Основная: [1,2,3,6]. Дополнительная: [2,6] Практическое занятие №3 Тема: Наследственные и приобретенные гемолитические анемии. Серодиагностика гемолитических анемий. Цель занятия: Студент должен знать: определение, этиопатогенез, классификацию, клинические проявления, диагностические критерии и принципы лечения гемолитических анемий. Студент должен уметь: на основании жалоб, анамнеза, физикальных методов обследования обнаружить у больного гемолитическую анемию и назначить адекватную терапию. Время проведения: 3 академических часа (130 минут) План занятия: 1.Проверка присутствия студентов и сообщения занятия – 5мин. 2.Проверка готовности студентов – 45 мин. 3.Разбор неясных вопросов – 15 мин. 4.Тестовый контроль – 15мин. 5. Разбор больных – 45мин 6. Домашнее задание с пояснениями – 5мин Вопросы к занятию: 1.Определение. 2.Этиология и патогенез гемолитических анемий. 3.Классификация гемолитических анемий. 4.Клинические проявления. 5.Диагностические критерии гемолитических анемий. 6.Принципы лечения больных с гемолитической анемией. Краткое содержание темы: Гемолитические анемии – группа анемий, характеризующихся синдромом гемолиза – повышенным разрушением эритроцитов. Наследственный микросфероцитоз (болезнь Минковского-Шоффара) – аутосомно-доминантно-наследуемое заболевание, связанное с деффектом белков мембраны – (спектрина) эритроцитов, в результате чего нарушается ее проницаемость, поступает избыточное количество натрия и воды, в результате чего эритроциты приобретают сферическую форму. Наследование. Микросфероцитоз наследуется по доминантному типу аутосомно. В большинстве случаев у одного из родителей удается обнаружить микросфероцитоз. Патогенез. В основе нарушений при микросфероцитозе лежит дефект структуры мембраны эритроцитов. Большую роль в разрушении эритроцитов играет селезенка. После 2-3кратного прохождения через селезенку эритроцит подвергается лизису и фагоцитозу. Интенсивный гемолиз приводит к анемии, гипоксии органов и тканей, гиперплазии красного кроветворного ростка в костном мозге, выбросу в периферическую кровь молодых форм эритрокариоцитов, повышенному образованию желчных пигментов. Диагностические критерии Диагностические критерии наследственной микросфероцитарной анемии: Клиническая триада. - гемолитическая желтуха (без кожного зуда, с преимущественно неконъюгированной гипербилирубинемией); - спленомегалия; - анемия (обычно нормохромная) 2. Гематологическая триада: - ретикулоцитоз в периферической крови; - микросфероцитоз эритроцитоз; - снижение осмотической стойкости эритроцитов. 3. Гиперплазия красного кроветворного ростка костного мозга по данным миелограммы. 4. Повышение содержания железа в крови. 5. Генетические стигмы (соматические аномалии). 6. Укорочение продолжительности жизни и эритроцитов (по данным теста с радиоактивным хромом, выполнение теста не является обязательным). 7. Эффективность спленэктомии. Лечение Основным методом лечения микросфероцитоза является спленэктомия. ПРИОБРЕТЕННЫЕ ГЕМОЛИТИЧЕСКИЕ АНЕМИИ Под аутоиммунной гемолитической анемией понимают такую форму иммунной гемолитической анемии, при которой антитела вырабатываются против собственного неизмененного антигена (эритроцита). Этиология Этиология идиопатической формы аутоиммунной гемолитической анемии до сих пор остается неизвестной: - срыв иммунологической толерантности (ареактивности) к собственному антигену (собственным эритроцитам); - возможна роль инфекции и лекарственных препаратов в развитии аутоиммунной гемолитической анемии. Причины, вызывающие симптоматическую аутоиммунную гемолитическую анемию, представлены выше. Патогенез Патогенез заболевания заключается в продукции антиэритроцитарных аутоантител с последующим иммунным гемолизом эритроцитов. Иммунная система пациента теряет толерантность к его собственным эритроцитам, они становятся аутоантигенами и к ним начинают продуцироваться антитела. Развитию этих процессов способствует нарушение кооперации иммунных клеток – снижение активности Т-лимфоцитов-супрессоров, растормаживание вследствие этого активности Т-лимфоцитов-хелперов. Клинические критерии: 1.Анемический синдром. 2.Гемолитический синдром. Клиническая картина. Начало заболевания, может быть различным: от острейшего(начало с гемолитического криза) до постепенного присоединения признаков анемического и гемолитического синдрома Анемический синдром: бледность, головокружение, одышка, увеличение сердца, систолический шум на верхушке и в пятой точке, тахикардия. Гемолитический синдром: желтушность кожных покровов, склер и слизистых оболочек; увеличение печени(у 58%),увеличение селезенки(у 75%),она увеличивается сильнее при хроническом течении заболевания, моча темного цвета крепко заваренного чая или пива. Картина крови: - снижение уровня гемоглобина и эритроцитов; ретикулоцитоз менее выражен, чем при наследственном микрсфероцитозе; - нормохромия эритроцитов; - обнаруживается микросфероцитоз - увеличение СОЭ - снижение осмотической стойкости эритроцитов - количество лейкоцитов обычно повышено, наиболее выраженный лейкоцитоз наблюдается во время гемолитического криза, отмечается сдвиг лейкоцитарной формулы влево. - Возможно иммунная тромбоцитопения (не у всех больных). Биохимический анализ крови - гипербилирубинемия за счет непрямой фракции - наблюдается диспротеинемия (снижение содержания альбумина и значительное повышение у-глобулинов) - повышение сывороточного железа Общий анализ мочи - уробилинурия, что обусловливает темный цвет мочи Общий анализ кала - стеркобилин в кале Серологическая диагностика -положительная прямая реакция Кумбса. С помощью реакции Кумбса выявляются антиэритроцитарные антитела. Костный мозг (миелограмма) - определяется гиперплазия красного кроветворного ростка костного мозга. Узи - увеличение печени, селезенки, иногда камни в желчном пузыре Лечение Средством выбора при лечении аутоиммунной гемолитической анемии являются глюкокортикоидные гормоны, которые практически всегда прекращают или уменьшают гемолиз. Необходимым условием гормональной терапии является достаточная дозировка и длительность. В острой фазе назначают преднизолон в больших дозах -60 -80 мг/сут (из расчета 1 мг/кг массы) или эквивалентные дозы других глюкокортикоидов. После наступления ремиссии доза преднизолона постепенно уменьшается. Поддерживающая доза составляет 5-10 мг /сут. Лечение проводится на протяжение 2-3 месяцев, до исчезновения всех признаков гемолиза и негативации пробы Кумбса. Гемотрансфузии у больных аутоиммунной гемолитической анемией следует проводить только по жизненным показаниям (резкое падение гемоглобина, сопорозное состояние). Рекомендуется специально подбирать доноров, чьи эритроциты дают отрицательную пробу Кумбса. Тесты: 1.Для болезни Минковского-Шоффара характерно: а)микросфероцитоз в)нормоцитоз г)пойкилоцитоз д)макроцитоз е)шизоцитоз 2.Для купирования гемолитического криза применяют: а)миелосан в)витамин В12 г)преднизолон д)феррамид е)фолиевую кислоту 3.Основной метод лечения больных наследственным микросфероцитозом: а)эритроцитарная масса в)глюкокортикоиды г)цитостатики д)спленэктомия е)препараты железа 4.Клинические проявления синдрома гемолиза: а)желтуха, сопровождающаяся кожным зудом в)желтуха, не сопровождающаяся кожным зудом г)шафранно-желтый оттенок кожи д)грязно-зеленый оттенок кожи е)геморрагические высыпания на коже 5.Пациентка Д., 38 лет госпитализирована с анемией неясного генеза. В крови: Нв- 42 г/л, ретикулоцитоз 90%0, лейкоциты-7,8·109/л, тромбоциты-360·109/л. Какой диагноз является наиболее вероятным: а) Апластическая анемия в) Тиреопривная анемия г) Миелодиспластический синдром д) Гемолитическая анемия е) Идиопатический миелофиброз 6.У пациентки П., 20 лет с гемолитической анемией в мазке крови микросфероциты, ЛДГ повышена, уровень свободного гемоглобина и гемосидерина в моче в норме. Проба Кумбса положительная. Почему поставлен диагноз аутоиммунной геолитической анемии: а) потому что молодой возраст в) потому что повышен уровень ЛДГ с) потому что эритроциты имеют форму микросфероцитов д) потому что нет гемоглобинурии е) потому что положительная проба Кумбса 7.Желтуха, спленомегалия, камни в желчном пузыре, нормохромная анемия, снижение осмотической резистентности эритроцитов НАИБОЛЕЕ ХАРАКТЕРНЫ для: а) талассемии в) В12-дефицитной анемии г) болезни Маркиафавы-Микели д) болезни Минковского-Шоффара е) аутоиммунной гемолитической анемии Задача Больной К., 17 лет жалуется на слабость, головокружение, сердцебиение, желтуху, потемнение мочи. У отца больного периодически появляется желтуха в течение 18 лет. Объективно: кожа желтушная, селезенка выступает на 4 см из-под реберного края. В крови: эр-3,0 млн., Нв-92 г/л, ЦП-0,9, лейк-8,4 тыс., тромб-205 тыс., ретикулоциты-8%, СОЭ-29 мм/ч. Общий билирубин-60,8 мкмоль/л, непрямой – 40,0 мкмоль/л, толщина эритроцитов-2,9 мкм, микросфероциты-35%. 1.Какой Ваш диагноз? 2.Какие дополнительные методы обследования необходимы? 3.Ваша тактика лечения. Контрольные вопросы: 1.Какие наследственные гемолитические анемии вы знаете? 2.Какие клинические синдромы характерны для наследственного микросфероцитоза? 3Какова гемограмма при наследственном микросфероцитозе? 4Какие приобретенные гемолитические анемии вы знаете? 5Какова гемограмма и миелограмма при аутоиммунной гемолитической анемии? 6.Профилактика гемолитических анемий. Материалы к занятию: 1.Больные по теме. Истории болезни. 2.Гемограммы. 3.Ситуационные карты-задачи. 4. Миелограммы Домашнее задание для студентов: 1.Функционально-структурные компоненты гемостаза 2.Тромбоциты и их роль в механизмах гемостаза 3.Что такое коагуляционный гемостаз Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №4 Тема: Гемостаз, компоненты и методы исследования гемостаза. Классификация геморрагического синдрома. Геморрагический васкулит. Цель занятия: Студенты должны знать: этиологию, патогенез, классификацию, клиническую картину, диагностические критерии и принципы лечения геморрагического васкулита. Студент должен уметь: на основании жалоб, анамнеза, физикальных методов обследования обнаружить у больного геморрагический васкулит и назначить адекватную терапию. Время проведения: 2 академических часа (90 минут) План занятия: 1.Проверка присутствия студентов и сообщения занятия – 5мин. 2.Проверка готовности студентов – 25мин. 3.Разбор неясных вопросов – 10мин. 4.Тестовый контроль – 15мин. 5. Разбор больных – 30 мин 6. Домашнее задание с пояснениями – 5мин Вопросы к занятию: 1.Функционально-структурные компоненты гемостаза 2.Тромбоциты и их роль в механизмах гемостаза 3.Что такое коагуляционный гемостаз.Различие в патогенезе, клинических проявлениях и терапевтических подходах нарушений в системах плазменного и тромбоцитарнососудистого гемостаза. 4.Различие в патогенезе, клинических проявлениях в системах плазменного и тромбоцитарно-сосудистого гемостаза. 5.Изменения лабораторных показателей и терапевтическая тактика при различных типах геморрагических диатезов, показание к переливанию компонентов крови и плазмозаменителей. Краткое содержание темы: Физиологические механизмы гемокоагуляции и гемостаза Сохранение агрегатного состояния крови обеспечивается тремя функционально различными системами, составляющими единую биологическую систему свертывания крови: свертывающей — образующей тромб; противосвертывающей (антикоагулянтной) — препятствующей образованию тромба; фибринолитической - растворяющей уже образовавшийся тромб. Весь сложный процесс гемокоагуляции и гемостаза реализуется посредством взаимодействия многочисленных факторов свертывания и фибринолиза, элементов сосудистой стенки и тромбоцитов, находящихся в физиологических условиях в состоянии динамического равновесия под регулирующим влиянием эндокринной и центральной нервной системы. Система свертывания крови и фибринолиза, или гемокоагуляции и гемостаза, со всеми регулирующими ее механизмами называется системой РАСК (регуляции агрегатного состояния крови). Свертывающая система крови Выделяют два основных механизма гемокоагуляции и гемостаза: сосудистотромбоцитарный (первичный гемостаз) и коагуляционное тпромбообразование (вторичный гемостаз). Первичный гемостаз осуществляется главным образом в сосудах системы микроциркуляции и играет важнейшую роль в остановке кровотечения. Его основными этапами являются: - адгезия (прилипание к поврежденному эндотелию сосуда) тромбоцитов; - агрегация (склеивание) тромбоцитов и выход из них ("реакция высвобождения из тромбоцитов") биологически активных веществ (адреналина, гистамина, серотонина и др.), обусловливающих образование первичного гемостатического тромба. Активируют первичный гемостаз повреждения и заболевания эндотелия сосудов, вазоконстрикция, ацидоз, замедление кровотока, увеличение вязкости крови, адреналин, тромбин и др. Следует отметить, что перечисленные процессы и вещества являются патогенетическими составляющими любого критического состояния. Поэтому активация начального звена свертывания крови закономерна при развитии любого критического состояния. Ингибиторами первичного гемостаза являются вещества, блокирующие реакцию "высвобождения из тромбоцитов". К ним относятся ацетилсалициловая кислота, бутадиен, курантил, дипразин, папаверин, производные ксантина, нитраты (нитроглицерин и др.), низкомолекулярные декстраны (реополиглюкин), ПДФ (продукты деградации фибрина). Последние образуются при генерализованном вторичном патологическом фибринолизе. Вторичный гемостаз осуществляется преимущественно в крупных артериях и венах путем взаимодействия и активации плазменных и тромбоцитарных факторов свертывания крови. Среди многочисленных (их более 20) плазменных факторов свертывания крови главнейшая роль в процессе коагуляции принадлежит крупномолекулярным белкам — фибриногену (фактор I) и протромбину (фактор II). Однако пусковым моментом любой коагуляции, в том числе и синдрома ДВС, является тромбопластин (фактор III). Это протеолитический фермент, способный превращать протромбин в тромбин. Тромбопластина, как активного коагуляционного фактора, нет ни в крови, ни в тканях. В неактивном же состоянии он содержится во многих органах (плацента, молочная железа, матка, поджелудочная железа, легкие, предстательная железа, головной мозг). Активируется тканевый тромбопластин ионами кальция и VII фактором свертывания крови (внешний путь образования протромбокиназы). Провоцируют активацию тромбопластина опухолевые процессы, повреждения тканей, где содержится неактивный тромбопластин. Ионы кальция (IV фактор) принимают участие практически во всех фазах свертывания крови. Многие факторы свертывания крови образуются в печени. Тромбоцитарные факторы являются ускорителями всех фаз процесса свертывания крови. Среди них следует отметить тромбопластический фактор 3, который, взаимодействуя с плазменными факторами VIII, IX, X и XI, активирует образование тромбопластина по внутреннему пути (кровяного тромбопластина). Таким образом, весь каскад свертывания состоит из внешних и внутренних процессов, идущих по общему пути, и завершается образованием окончательного тромба. Затем идет процесс уплотнения (ретракции) сгустка. На этом заканчивается действие непосредственно свертывающей системы. Антикоагулянтная система Ингибиторы ферментативной коагуляции (антикоагулянты) представлены в основном антитромбинами. Самым мощным физиологическим антикоагулянтом является антитромбин III— а2-глобулин, постоянно содержащийся в плазме в количестве 2 г/л и обеспечивающий 5075 % общей антитромбиновой активности плазмы. Антитромбин III является плазменным кофактором другого естественного антикоагулянта — гепарина, который проявляет свою антикоагулянтную активность только в присутствии антитромбина III. Гепарин — серосодержащий мукополисахарид с молекулярной массой 17 000, образуется тучными клетками печени, эндотелием сосудов, клетками РЭС. Обладает высокой и разносторонней биологической активностью. Он активирует антитромбин III, значительно ускоряя все проявления его ингибирующего действия. Главный эффект активированного гепарином антитромбина III заключается в блокаде тромбина. Кроме того, гепарин нарушает синтез кровяного тромбопластина, одномоментно препятствуя выделению серотонина. Отсюда -сосудорасширяющий эффект гепарина, особенно выраженный в отношении коронарных и почечных сосудов. Гепарин тормозит превращение фибриногена в фибрин и уменьшает действие липидов на свертывание крови. В малых дозах гепарин активирует фибринолиз, в больших дозах — тормозит его. Помимо прямого антикоагулянтного действия гепарин дает противовоспалительный, противоаллергический, анальгетический, антигистаминный эффекты, является антиагрегантом тромбоцитов, улучшает микроциркуляцию и реологические характеристики крови, уменьшает ишемию тканей, оказывает антигипоксическое действие. Все эти качества гепарина обусловили широкое применение его в практике интенсивной терапии неотложных состояний. Фибринолитическая система Фибринолизин — активный протеолитический фермент, осуществляющий лизис фибрина. Образуется из неактивного предшественника — профибринолизина, постоянно циркулирующего в крови в небольшом количестве. Активация профибринолизина идет под влиянием малых доз образовавшегося фибринолизина или специфических активаторов — фибринокиназ. Фибринокиназы содержатся в различных тканях и жидкостях организма надпочечниках, щитовидной железе, матке, яичниках, поджелудочной железе (трипсин), легких, предстательной железе и моче (урокиназа). Выходят же они из тканей при различных патологических процессах (например, при гипоксии, ацидозе). Представителем бактериальных фибринокиназ является стрептокиназа. К ингибиторам фибринолиза относятся антифибринокиназы (эпсилон-аминокапроновая кислота [АКК], ингибиторы протеаз, альбумин) и антифибринолизины (тромбоциты, плевральный экссудат, сперма, плазма, сыворотка крови). В физиологических условиях фибринолитическая система лизирует только излишки образовавшегося фибрина. В условиях же патологии, при лавинообразном ускорении свертывания крови внутри сосудов (синдроме ДВС) лизируется не только фибрин, но и фибриноген; развивается патологический фибринолиз, являющийся одной из причин коагулопатического кровотечения. Тесты: 1. К методам исследования сосудисто-тромбоцитарного гемостаза относятся: а) определение активированного частичного тромбопластинового времени (АЧТВ); в)определение тромбинового времени; г) время кровотечения ; д) определение протромбинового времени; е) определение уровня фибриногена 2.Больная 34 лет отмечает боли в голеностопных суставах, их припухлость, а также появление мелкоточечной сыпи вокруг суставов и на голенях. Печень и селезенка не увеличены. Тромбоциты – 180х10/л, время кровотечения – 4 минут, ретракция кровяного сгустка не изменена, протромбиновый индекс – 90%, АЧТВ – 45 с, фибриноген – 5 г/л. В моче: белок – 0,1%, эр. – 50 в п.зр. Каков механизм кровоточивости? а)нарушение внутреннего механизма свертывания крови; в) тромбоцитопения; г) нарушение внешнего механизма свертывания; д) патология сосудистой стенки; е)гипофибриногенемия. 3.Все перечисленные состояния нарушают функции тромбоцитов, КРОМЕ: а)уремии; в)гемофилии А; г)употребление аспирина; д)болезни фон Виллебранда. 4.Какой диагностический тест не входит в первичную диагностику нарушения гемостаза? а) время свертывания; в) количество тромбоцитов; г)количественное определение плазменных факторов свертывания; д) определение ЧТВ; е) скорость кровотечения. 5.Больной Ш., 65 лет поступил с жалобами на боли в животе, кишечное кровотечение. Поиски злокачественного новообразования не дали результатов. В крови: лейкоцитоз, ускорение СОЭ, повышение фибриногена, альфа-2 и гамма-глобулинов, фактора Виллебранда. На ЭКГ - гипоксия миокарда. После проведения диагностической лапаротомии развилась атония и динамическая непроходимость кишечника. Какое из перечисленных лечебных мероприятий НАИБОЛЕЕ ЦЕЛЕСООБРАЗНО?а)введение тромболитиков; в)назначение антибиотиков;г)применение преднизолона д)введение свежезамороженной плазмы;Е) использование аминокапроновой кислоты. Задача: У больного 20 лет – мелкоточечная сыпь на коже груди, конечностей, слизистой полсти рта. Печень и селезенка не увеличены. Нв – 120г/л, эр. – 3,8х10/Іл, цв.пок. – 0,94, л – 5,1х10/л, формула не изменена, тромбоциты – единичные в препарате, СОЭ – 20 мм/час. Время кровотечения – 30 минут, ретракция кровяного сгустка нарушена, протромбиновый индекс - 90%, АЧТВ – 45 с, фибриноген – 5,6 г/л. 1.Ваш предварительный диагноз. 2. Каков патогенетический механизм кровоточивости? 3.Какие дообследования необходимы? Контрольные вопросы: 1.Какие типы кровоточивости имеются? 2.Каковы функции эндотелия сосудов? 3.Что относится к основным физиологическим антикоагулянтам? Материалы к занятию: 1.Больные и истории болезни 2.Гемограммы,общий анализ мочи. 3.Карты-задачи 4.Тесты. Домашнее задание для студентов: 1.Чем проявляется геморрагический синдром при идиопатической тромбоцитопенической пурпуре? 2.Гемограмма при тромбоцитопенической пурпуре. 3.Базисный препарат при лечении ИТП, расчет дозы. 4.Возможные осложнения при лечении преднизолоном, Основная литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №5 Тема: Тромбоцитопения. Классификация. Аутоиммунная тромбоцитопеническая пурпура Цель занятия: Изучить распространенность, основные этиологические факторы и основные механизмы патогенеза геморрагических диатезов. Знать клиническую картину, диагностику и лечение аутоиммунной тромбоцитопенической пурпуры и гемофилии. Студент должен уметь: на основании жалоб, анамнеза, объективных данных и лабораторных методов обследования выставить диагноз аутоиммунная тромбоцитопеническая пурпура и назначить адекватную терапию. Время проведения: 3 академических часа (130 минут) План занятия: 1.Проверка присутствия студентов и сообщения занятия – 5мин. 2.Проверка готовности студентов – 45 мин. 3.Разбор неясных вопросов – 15 мин. 4.Тестовый контроль – 15мин. 5. Разбор больных – 45мин 6. Домашнее задание с пояснениями – 5мин Вопросы к занятию: 1.Тромбоцитопении (аутоиммунные, изоиммунные, трансиммунные, гетероиммунные). 2.Определение, патогенез. Роль селезенки в развитии тромбоцитопенической пурпуры. 3.Клиническая картина и диагностика. 4.Лечение. Горноклиматическое лечение. 5.Аутоиммунная тромбоцитопения у беременных. Краткое содержание темы: ИДИОПАТИЧЕСКАЯ ТРОМБОЦИТОПЕНИЧЕСКАЯ ПУРПУРА. Идиопатическая тромбоцитопеническая пурпура (ИТП) – геморрагический диатез, обусловленный укорочением продолжительности жизни тромбоцитов и снижением их количества в результате разрушения антитромбоцитарными антителами. Патогенез. У больных ИТП основной механизм тромбоцитопении – повышенный распад тромбоцитов в органах ретикуло – эндотелиальной системы (РЭС) (в основном в селезенке и печени) под влиянием циркулирующих антител или комплекса антиген – антитело (Macchi et al., 1996; Brighton et al., 1996). Клиническая картина Основным проявлением болезни являются геморрагический синдром: синяки и/или петехии на коже и видимых слизистых; мелкоточечные высыпания, чаще на нижних конечностях; кровоточивость десен; кровотечения: носовые, маточные, желудочно-кишечные, почечные; кровоизлияния в сетчатку глаза и головной мозг. Лабораторная диагностика При исследовании периферической крови регистрируется снижение числа тромбоцитов, иногда вплоть до полного исчезновения.. В костном мозге у большинства больных увеличено количество мегакариоцитов, с преобладанием любых форм, иногда оно остается в пределах нормы (N – 51,8-216,2 х109/л). требанопиопсии у большинства пациентов обнаруживается нормальное соотношение между жиром и кроветворной тканью, а количество мегакариоцитов обычно увеличено. Лечение - глюкокортикоидные препараты; - спленэктомия; - иммунодепрессивная терапия; - сеансы лечебного плазмафереза; - введения внутривенного иммуноглобулина; - введения антирезус – D – сыворотки; - горноклиматическое лечение. ТЕСТЫ: 1.Женщина 32 лет жалуется на длительное кровотечение после экстракции зуба, которое после остановки не возобновлялось. В анамнезе носовые кровотечения. Объективно: петехии и экхимозы на передней поверхности туловища и нижних конечностей. В крови: эр-2,9 тыс., Нв-77 г/л, ЦП-0,8, лейк-4,2 тыс., пал-3, сегм-70, лимф-26, мон-1, тромб-28 тыс. СОЭ-17 мм/ч. Длительность кровотечения-24 мин, время свертывания-4 мин. В миелограмме не обнаружены мегакариоциты. Какой из перечисленных диагнозов НАИБОЛЕЕ вероятен? а) гемофилия в) острый лейкоз г) апластическая анемия д) болезнь Рандю-Ослера е) аутоиммунная тромбоцитопеническая пурпура 2.В клинической картине аутоиммунной идиопатической тромбоцитопенической пурпуры и симптоматической тромбоцитопении многие клинические проявления являются общими. Наличие какого из перечисленных признаков свидетельствует о симптоматической тромбоцитопенической пурпуре: а) Обильные и длительные менструации в) Отсутствие выраженной лейкопении и анемии г) Генерализованная лимфоаденопатия д) Отсутствие спленомегалии е) Петехиально-синячковая геморрагическая сыпь на кож 3.Патогенез идиопатической тромбоцитопении обусловлен: а) Недостаточным образованием тромбоцитов в) Повышенным потреблением тромбоцитов г) Разрушением тромбоцитов антителами д) Наследственным нарушением образования тромбоцитопоэтинов е) Механической травмой тромбоцитов вследствие увеличения селезенки. 4.У больной 25 лет впервые появились множественные спонтанные подкожные кровоизлияния, носовые кровотечения. По органам без особенностей. Симптомы жгута, щипка положительные, в крови тромбоциты 8∙109/л, гемоглобин – 100 г/л. Выберите наиболее верную тактику терапии: а) Преднизолон 1 мг/кг в сутки per os в) Винкристин 2 мг 1 раз в неделю внутривенно г) Спленэктомия д) Переливание тромбоцитов е) Трансплантация костного мозга 5.Все последующие утверждения в отношении больных с идиопатической тромбоцитопенической пурпурой верны, кроме: а)число мегакариоцитов в костном мозге обычно увеличивается; в)повышается содержание ассоциированного с тромбоцитами IgG; г)обычно имеется спленомегалия и цитопения; д)спленэктомия может быть эффективным лечением. 6. В лечении аутоиммунной тромбоцитопении могут быть использованы все перечисленные ниже методы кроме: а)тромбоцитная масса; в) пероральный прием глюкокортикоидов; г) спленэктомия; д)иммунодепрессивная химиотерапия; Е. плазмоферез ЗАДАЧА Больная И., 21 год поступила в клинику с жалобами на слабость, головную боль, носовые кровотечения и кровотечения из десен, кровавую рвоту и черный дегтеобразный стул, появление синяков на туловище, руках, ногах. Из анамнеза: считает себя больной в течении месяца, когда появились носовые и десневые кровотечения, слабость, Не лечилась. За неделю до обращения к врачу упала, после чего появилась кровавая рвота, черный стул, усилилась головная боль, стали нарастать слабость, кровотечение из носа и десен, в связи с чем была направлена участковым врачом в стационар. Об-но: Состояние средней тяжести. Нормостенического типа телосложения. Сознание ясное. Кожные покровы и видимые слизистые бледной окраски, петехиальносинячковая сыпь на коже туловища, руках и ногах, на языке множественные мелкоточечные геморрагии. Лимфоузлы не увеличены. В легких везикулярное дыхание, хрипов нет. Границы сердца не увеличены. Тоны сердца приглушены, ритм правильный, систолический шум во всех точках. АД 110/70 мм рт.ст. ЧСС 84 уд. в мин. Язык обложен белым налетом. Живот мягкий, слегка болезнен в подвздошных областях и эпигастральной области. Печень и селезенка не увеличена. Стул дегтеобразный, оформленный. Мочеиспускание не нарушено. Отеков нет. ОАК: эр. 2,4х10*12/л, Нв 76 г/л, ЦП 0,75, лейк. 4,5х10*9/л, СОЭ 28 мм/ч. Лейкоформула: п.я.- 2%, с.я. - 56%, эоз. - 5%, лим. - 34%, мон. - 3%, тромб. 8х10*9/л, анизоцитоз, пойкилоцитоз, шизоцитоз. ОАМ: уд. вес 1019, белок 0,033%, лейк. 2-4 в п/з, эрит. 15-20 в п/з, цилиндры единичные в п/з, оксалаты в неб. кол-ве. Время свертывания 7 мин. Миелограмма: общая клеточность в целом не нарушена. Гиперплазия мегакариоцитарного ростка. Большое количество гигантских мегакариоцитов. Отсутствие венчика из тромбоцитов вокруг мегакариоцита. ВОПРОСЫ: 1. Выделите ведущий синдром (симптом). 2. Обоснуйте клинический диагноз. 3. Назначьте необходимое лечение. Контрольные вопросы: 1.Чем проявляется геморрагический синдром при идиопатической тромбоцитопенической пурпуре? 2.Гемограмма при тромбоцитопенической пурпуре. 3.Базисный препарат при лечении ИТП, расчет дозы. 4.Возможные осложнения при лечении преднизолоном, 5.Показание к спленэктомии при ИТП. Материалы к занятию: 1.Больные и истории болезни 2.Плакаты. 3.Тесты, задачи 4.Гемограммы. Домашнее задание для студентов: 1.Какой тип кровоточивости характерен для гемофилии? 2.Каковы клинические проявления гемофилии? 3.Перечислите осложнения после переливания компонентов крови. Литература: Основная: [5,8,10,15,16]. Дополнительная: [4,5] Практическое занятие №6 Тема: Гемофилии. Цель занятия: Изучить наследование гемофилии. Знать клиническую картину, диагностику и лечение гемофилии. Студент должен уметь: Обследовать больного (сбор анамнеза, внешний осмотр). Учитывая жалобы, анамнез, данные физикального осмотра дифференцировать геморрагические диатезы. Уметь выставлять диагноз гемофилии. Время проведения: 2 академических часа (90минут) 5-минут – перекличка 20минут – устный опрос 20минут - опрос больного по данной теме 10минут - разбор истории болезни. 15минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию: 1.Гемофилии А,В,С- наследование. Патогенез 2.Классификация. 3.Клиническая картина. 4.Дифф. диагностика гемофилии. 5.Тактика лечения. Показание к заместительной терапии. 6.Диспансерное наблюдение. Краткое содержание темы: ГЕМОФИЛИЯ А. Это наиболее часто встречающаяся наследственная коагулопатия обусловлена дефицитом фактора VIII (антигемофильного глобулина) и является единственной среди них формой с рецессивным, сцепленным с X- хромосомой наследованием. Наследование. Локализующийся в X-хромосоме ген гемофилии передается от больного гемофилией всем его дочерям, в связи с чем они неизбежно становятся передатчицами заболевания, а все сыновья больного остаются здоровыми, так как получают свою единственную X-хромосому от здоровой матери.У женщин-кондукторов гемофилии половина сыновей имеет шансы родиться больными (поскольку есть равная вероятность получить от матери патологическую или нормальную X-хромосому), а половина дочерей – стать передатчицами болезни. Клиническая картина. В клинической картине характерным является гематомный тип кровоточивости. Гемофилия тяжелой формы – кровоточивость появляется уже на первом году жизни ребенка.В последующем наблюдаются продолжительные кровотечения при прорезывании и смене молочных зубов, носовые кровотечения, обширные синяки на теле после незначительных травм. Самыми характерными и постоянными признаками являются кровоизлияния в суставы-гемартрозы.). Диагностика 1. Гематомный тип кровоточивости. 2. Анамнестические данные. 3. Удлинение времени свертывания по Ли – Уайту в норме 5 – 10 мин. 4. Гипокоагуляция в тестах: парциальное тромбопластиновое время с кефалином; аутокоагуляционный тест. 5. Снижение фактора VIII или IX. 6. Тромбиновое, протромбиновое время в норме, тромбоциты в норме, длительность кровотечения в норме. Лечение Основной метод лечения гемофилии А – заместительная терапия. Наиболее эффективны – криопреципитат , антигемофильная плазма, свежезамороженная плазма. ТЕСТЫ: 1. Юноша 18 лет жалуется на острую боль в коленном суставе, повышение температуры. Болеет с детства. Объективно: сустав отечен, кожа над ним гиперемирована, горячая на ощупь, движения ограничены. В крови: эр-3,9 млн., Нв-94 г/л, ЦП-0,7, СОЭ-16 мм/ч, АКТ29 мин, время свертывания-25 мин. Рентгенография сустава: сустав деформирован, суставные поверхности уплощены, выражен остеопороз, надколенник частично разрушен, эпифизы узурированы. Назначение какой из перечисленных лекарственных групп является НАИБОЛЕЕ целесообразным? а) антикоагулянтов в) криопреципитата г) глюкокортикоидов д) хондропротекторов е) нестероидных противовоспалительных средств 2.Пациент, 18 лет страдает кровоточивостью с раннего детства: кровотечения после выпадения зубов, гематомы после ушибов. Поступил с клиникой острого гемаатроза правого коленного сустава. Ваш диагноз: а) Гемофилия в) Тромбоцитопатия г) Геморрагический васкулит д) Болезнь Рандю-Ослера е) Болезнь Виллебранда 3.Какому уровню VIII фактора плазмы НАИБОЛЕЕ ВЕРОЯТНО соответствует клиника тяжелой гемофилии с гемартрозами, глубокими гематомами? а) 0-2% в) 3-5% г) 6-20% д) 21-50% е) 51-200% 4. Выберите тип кровоточивости, характерный для гемофилии: а) Гематомный в) Синячковый г) Смешанный д) Васкулитно-пурпурный е) Ангиоматозный 5.Наиболее эффективным методом купирования кровотечения при гемофилии является назначение: а) тромбопластина; в) криопреципитата; г)Е – аминокапроновой кислоты; д)Глюкокортикоидов; е) Плазмозаменителей. ЗАДАЧА: Больной Ч., 17 лет жалуется на появление обширных кровоподтеков на теле,острую боль в коленном суставе, повышение температуры. Болеет с детства. Объективно: сустав отечен, кожа над ним гиперемирована, горяча на ощупь, движения ограничены. В крови: эр3,6млн., Нв-90 г/л, ЦП-0,7, СОЭ-16 мм/ч, время свертывания-25 мин. ВОПРОСЫ: 1.Ваш диагноз. 2.Какие дообследования необходимы? 3.Ваша тактика лечения. Контрольные вопросы: 1.Какой тип кровоточивости характерен для гемофилии? 2.Каковы клинические проявления гемофилии? 3.Перечислите осложнения после переливания компонентов крови. Домашнее задание для студентов: 1.Что такое первичный гемостаз? 2.Внутренний механизм вторичного гемостаза. 3.Внешний механизм вторичного гемостаза. 4.С чем связано кровоточивость при дизагрегационной тромбоцитопатии? Материалы к занятию: 1.Больные и истории болезни 2.Плакаты. 3.Карты-задачи Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №7 Тема: Дифференциальная диагностика геморрагических диатезов. Цель занятия: студент должен знать клинико-лабораторные проявления геморрагических диатезов. Студент должен уметь: Обследовать больного (сбор анамнеза, внешний осмотр, проведение перкуссии и аускультации внутренних органов). Использовать данные физикального, инструментального, лабораторных данных для постановки диагноза. Учитывая жалобы, анамнез, данные физикального осмотра дифференцировать геморрагические диатезы. Используя лабораторные данные выставлять диагноз. Время проведения: 3 академических часа (130 минут) План занятия: 1.Проверка присутствия студентов и сообщения занятия – 5мин. 2.Проверка готовности студентов – 45 мин. 3.Разбор неясных вопросов – 15 мин. 4.Тестовый контроль – 15мин. 5. Разбор больных – 45мин 6. Домашнее задание с пояснениями – 5мин Вопросы к занятию: 1.Первичный и вторичный гемостаз. 2.Истерические мазки геморрагического синдрома. 3.Дизагрегационные тромбоцитопатии. 4.Дифференциальный диагноз при гемобластозах. Краткое содержание темы: Выделяют два основных механизма гемокоагуляции и гемостаза: сосудистотромбоцитарный (первичный гемостаз) и коагуляционное тромбообразование (вторичный гемостаз). Первичный гемостаз осуществляется главным образом в сосудах системы микроциркуляции и играет важнейшую роль в остановке кровотечения. Его основными этапами являются: - адгезия (прилипание к поврежденному эндотелию сосуда) тромбоцитов; - агрегация (склеивание) тромбоцитов и выход из них ("реакция высвобождения из тромбоцитов") биологически активных веществ (адреналина, гистамина, серотонина и др.), обусловливающих образование первичного гемостатического тромба. Активируют первичный гемостаз повреждения и заболевания эндотелия сосудов, вазоконстрикция, ацидоз, замедление кровотока, увеличение вязкости крови, адреналин, тромбин и др. Следует отметить, что перечисленные процессы и вещества являются патогенетическими составляющими любого критического состояния. Поэтому активация начального звена свертывания крови закономерна при развитии любого критического состояния. Ингибиторами первичного гемостаза являются вещества, блокирующие реакцию "высвобождения из тромбоцитов". К ним относятся ацетилсалициловая кислота, бутадиен, курантил, дипразин, папаверин, производные ксантина, нитраты (нитроглицерин и др.), низкомолекулярные декстраны (реополиглюкин), ПДФ (продукты деградации фибрина). Последние образуются при генерализованном вторичном патологическом фибринолизе. Вторичный гемостаз осуществляется преимущественно в крупных артериях и венах путем взаимодействия и активации плазменных и тромбоцитарных факторов свертывания крови. Среди многочисленных (их более 20) плазменных факторов свертывания крови главнейшая роль в процессе коагуляции принадлежит крупномолекулярным белкам — фибриногену (фактор I) и протромбину (фактор II). Однако пусковым моментом любой коагуляции, в том числе и синдрома ДВС, является тромбопластин (фактор III). Это протеолитический фермент, способный превращать протромбин в тромбин. Тромбопластина, как активного коагуляционного фактора, нет ни в крови, ни в тканях. В неактивном же состоянии он содержится во многих органах (плацента, молочная железа, матка, поджелудочная железа, легкие, предстательная железа, головной мозг). Активируется тканевый тромбопластин ионами кальция и VII фактором свертывания крови (внешний путь образования протромбокиназы). Провоцируют активацию тромбопластина опухолевые процессы, повреждения тканей, где содержится неактивный тромбопластин. Ионы кальция (IV фактор) принимают участие практически во всех фазах свертывания крови. Многие факторы свертывания крови образуются в печени. Тромбоцитарные факторы являются ускорителями всех фаз процесса свертывания крови. Среди них следует отметить тромбопластический фактор 3, который, взаимодействуя с плазменными факторами VIII, IX, X и XI, активирует образование тромбопластина по внутреннему пути (кровяного тромбопластина). Таким образом, весь каскад свертывания состоит из внешних и внутренних процессов, идущих по общему пути, и завершается образованием окончательного тромба. Затем идет процесс уплотнения (ретракции) сгустка. -геморрагическая На этом заканчивается действие непосредственно свертывающей системы. Имитационная кровоточивость (синдром Мюнхгаузена) – человек может произвольно воспроизводить у себя весьма тяжелый геморрагический синдром. Демонстрируют кровоточивости ,проявляющуюся синякми, гематомами, носовыми ижелудочнокишечными кровотечениями и др.Так проходят годы, если на запутанном диагностическом пути не встанет опытный врач, который догадается, что это истерия.Такие больные вызывали у себя кровоточивость физическими воздействияминащипывали до больших синяков кожу, травмировали слизистую оболочку носа,рта , горла, влагалища острыми предметами. Появился другой, более трудный тип синдрома Мюнхгаузена – воспроизведение кровоточивости путем приема внутрь антикоагулянтов(варфарин и др.),иногда вместе с препаратами, нарушающими агрегационную функцию тромбоцитов (ацетилсалициловая кислота, бутадион и др.) Лечение: викасол, в тяжелых случаях свежезамороженная плазма. В остальном кровоточивость купируется по общим правилам. Тромбоцитопатии нарушения гемостаза обусловленные качественной неполноценностью и дисфункцией кровяных пластинок. Это группа распространенных заболеваний и синдромов, с которым связаны большинство геморрагий петехиально-синячкового типа, меноррагий неясного генеза, десневых и носовых кровотечений и т.д. Распознавание и дифференцировка тромбоцитопатий базируются на комплексном исследовании микроциркуляторного гемостаза,адгезивно-агрегационной и коагуляционной функции кровяных пластинок, оценке содержания в них и реакции освобождения тромбоцитарных факторов и гранул, определении числа, размера, морфологии и ряда других свойств этих клеток, а также мегакариоцитов. Тесты: 1. Пациентка, 40 лет. Жалобы на появление сыпи на ногах, боли в коленных суставах. При осмотре на нижних конечностях папулезносыпь, при надавливании не исчезает. t=37,2. При обследовании: в крови- тромбоциты 260∙109/л, отмечается увеличение фактора Виллебранда, время кровотечения, свертывания не изменены. Выберите наиболее правильную тактику терапии: а) гепарин 5 000 ЕД 4 раза подкожно в) преднизолон 100 мг в сутки per os с) цефазолин 1г 2 раза внутривенно д) азатиоприн 100 мг в сутки per os е) гемостатическая губка на область высыпаний 2. У больной 25 лет впервые появились множественные спонтанные подкожные кровоизлияния, носовые кровотечения. По органам без особенностей. Симптомы жгута, щипка положительные, в крови тромбоциты 8∙109/л, гемоглобин – 100 г/л. Выберите наиболее верную тактику терапии: а) преднизолон 1 мг/кг в сутки per os в) винкристин 2 мг 1 раз в неделю внутривенно с) спленэктомия д) переливание тромбоцитов е) трансплантация костного мозга 3.Какой диагностический тест не входит в первичную диагностику нарушения гемостаза? а)время свертывания; б)количество тромбоцитов;в)количественное определение плазм енных факторов свертывания; г)определение ЧТВ; д)скорость кровотечения. 4.У больного 20 лет – мелкоточечная сыпь на коже груди, конечностей, слизистой полсти рта. Печень и селезенка не увеличены. Нв – 120г/л, эр. – 3,8х10/Іл, цв.пок. – 0,94, л – 5,1х10/л, формула не изменена, тромбоциты – единичные в препарате, СОЭ – 20 мм/час. Время кровотечения – 30 минут, ретракция кровяного сгустка нарушена, протромбиновый индекс - 90%, АЧТВ – 45 с, фибриноген – 5,6 г/л. Каков патогенетический механизм кровоточивости? а)нарушение внутреннего механизма свертывания; в) тромбоцитопения; г) нарушение внешнего механизма свертывания; д) тромбоцитопатия; е) острый фибринолиз. Контрольные вопросы: 1.Что такое первичный гемостаз? 2.Внутренний механизм вторичного гемостаза. 3.Внешний механизм вторичного гемостаза. 4.С чем связано кровоточивость при дизагрегационной тромбоцитопатии? Материалы к занятию: 1.Больные и истории болезни. 2.Гемограммы, миелограммы. 3.Карты-задачи. 5.Тесты. Домашнее задание для студентов: 1.Чем проявляется гиперпластический, некротический синдром при остром лейкозе? 2.Гемограмма и миелограмма при остром лейкозе. 3.Чем проявляется нейролейкемия? Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №8 Тема: Гемобластозы. Лейкозы. Классификация. Острые лейкозы. Теория опухолевой прогрессии. Дифференциальная диагностика и лечение острых лейкозов. Цель занятия: С учетом этиологии, патогенеза, клинических проявлений и морфологических изменений кроветворной системы научиться методам ранней диагностики острых лейкозов, постановке индивидуального клинического диагноза, проведению дифференциальной диагностики, прогнозированию клинического течения заболевания. Студент должен уметь: Обследовать больного (сбор анамнеза, внешний осмотр, проведение перкуссии и аускультации внутренних органов). Использовать данные физикального, инструментального, рентгенологического исследования, лабораторных данных для постановки диагноза. Учитывая жалобы, анамнез, данные физикального осмотра выделять основные клинические синдромы острого лейкоза. Используя показатели периферической крови, миелограммы, цитохимического исследования выставить форму острого лейкоза, стадию заболевания, оценить прогноз для конкретного пациента. Время проведения: 2 академических часа (90минут) 5-минут – перекличка 20минут – устный опрос 20минут - опрос больного по данной теме 10минут - разбор истории болезни. 15минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию: 1. Методику выполнения стернальной пункции, трепанобиопсии. 2.Нормальный клинический анализ крови. 3.Этиопатогенез острого лейкоза. 4.Современную классификацию острого лейкоза. 5. Критерии постановки диагноза острого лейкоза. 6. Особенность клинической картины различных форм острого лейкоза. 4. Клинические синдромы острых лейкозов. 6. Лабораторная диагностика острых лейкозов. 7. Цитохимическое исследование клеток костного мозга 8. Дифференциальная диагностика с лейкемоидными реакциями 9. Особенностью лейкемоидных реакций 10. Дифференциальная диагностика с апластической анемией и агранулоцитозом. 11. Дифференциальная диагностика острого эритромиелоза и мегалобластной анемии. 12. Принцип лечения. Краткое содержание темы: Лейкоз (лейкемия, белокровие, рак крови) – злокачественное новообразование кроветворной ткани исходящие из костного мозга, патологическим субстратом которого являются лейкозные бластные клетки. Этиология лейкозов неизвестна. В настоящее время наиболее доказанной и достоверной считается теория бластоматозной (опухолевой) природы лейкозов. Ионизирующая радиация может ускорить развитие лейкозов у животных и людей, длительный профессиональный контакт с бензолом, летучими органическими растворителями (шоферы, работники обувной, кожевенной промышленности). Клиническая картина острого лейкоза складывается из 5 основных синдромов: Гиперпластический. Геморрагический Анемический. Интоксикационный. Некротический. Лабораторная диагностика. Если бластные клетки выходят в кровь, то развивается «лейкемическое зияние». Если бластные клетки еще не обрели способность к выходу из костного мозга, то их много в костном мозге. Тесты: 1.Основной критерий диагностики острого лейкоза в общем анализе крови: а) панцитопения в) лейкоцитоз с) базофильно-эозинофильная ассоциация д) бластемия е) клетки Боткина – Гумпрехта 2. Мужчина 28 лет лечился в течение 3-х недель по поводу стоматита без эффекта при нарастающей слабости, потливости. Объективно: температура тела 38,8˚, кожные покровы бледные, влажные. Гиперплазия десен, язвенно-некротический стоматит. Подчелюстные лимфоузлы увеличены, безболезненны. В крови: эр-3,0 млн., Нв-95 г/л, ЦП - 0,95, лейк14,5 тыс., бласты-32%, пал-1%, сегм-39%, лимф-20%, мон-8%, тромб-90 тыс. СОЭ-54 мм/ч. Цитохимическое исследование: реакция на гликоген положительна, на миелопероксидазу – отрицательная. Какой из перечисленных диагнозов НАИБОЛЕЕ вероятен? а) острый монобластный лейкоз в) острый миелобластный лейкоз г) острый лимфобластный лейкоз д) острый малопроцентный лейкоз е) острый недифференцируемый лейкоз 3.Юноша 19 лет жалуется на кровоточивость десен, боли в горле, слабость. Объективно: температура тела 39˚. Кожные покровы бледные, множественные петехии и экхимозы. На миндалинах - некротический налет. Подчелюстные лимфоузлы увеличены. Печень, селезенка выступают из-под края реберной дуги на 2 см. В крови: эр-2,5 млн., Нв-75 г/л, ЦП-0,9 лейк-29 тыс., бласты-98%, сегм-2%, тромб-28 тыс., СОЭ-66 мм/ч. Цитохимия: реакция на миелопероксидазу положительна. Какой из перечисленных показателей НАИБОЛЕЕ информативен для уточнения диагноза? а) анемия в) бластемия г) лейкоцитоз д) ускорение СОЭ е) тромбоцитопения 4.Пациент 46 лет, поступил с жалобами на кровоточивость десен, появление петехий, общую слабость. В крови: В крови: Нв- 50 г/л, эритроциты 2,0∙1012/л, лейкоциты1,0∙109/л, тромбоциты- 20∙109/л. Выберите наиболее подходящий метод обследования: а) Исследование костного мозга в) Исследование уровня витамина В12 г) Исследование печени и селезенки д) Исследование ферритина е) Исследование ретикулоцитов 5.Больной Ж., 23 лет, страдающий острым лейкозом, жалуется на нарастающую слабость, носовые кровотечения, повышение температуры тела до 38єС, появившиеся после ОРВИ. Объективно: кожа бледная, петехиально-пятнистые высыпания на животе и бедрах. Тоны сердца приглушены, ЧСС 110 в мин. Селезенка выступает из-под реберной дуги на 3 см, безболезненная. В миелограмме 10% бластных клеток. Какой из перечисленных критериев НАИБОЛЕЕ ВЕРОЯТНО позволяет судить о полной ремиссии заболевания? а) нормализация уровня гемоглобина крови в) отсутствие бластемии в периферической крови г) наличие в миелограмме не более 5% бластных клеток д) наличие в миелограмме не более 10% бластных клеток е) признаки лейкемической инфильтрации не более чем в одном органе ЗАДАЧА Больная Е., 17 лет, поступила в клинику с жалобами на снижение аппетита, одышку, сердцебиение, головокружение, потемнение в глазах, геморрагические выделения из половых путей в течении 15 дней , язвочки на слизистых оболочках в полости рта, болезненность при глотании. Считает себя больной в течении 15 дней, последнее время отмечает боли в костях. Об-но: Общее состояние тяжелое. Температура тела - 39,5 С. Пониженного питания. Кожные покровы бледные лимфоузлы не увеличены Границы сердца не расширены.Тоны сердца приглушены, тахикардия, систолический шум на верхушке. АД 90/50 мм рт.ст. ЧСС 98 уд. в мин. Живот мягкий, увеличен в объеме, болезнен в эпигастральной области, правом подреберье. Печень увеличена, выступает на 1-1,5 см из под края реберной дуги. Селезенка пальпируется, выступает на 2 см из под края реберной дуги, безболезненная. Стул склонен к запорам. Мочевыделение не нарушено. ОАК: эр. 2,3х10*12/л, Нв 75 г/л, лейк. 81х10*9/л, бласты 62%, с.я. 27%, лимфоциты 11%, тромбоциты 30х10*9/л, СОЭ 48 мм/ч. Миелограмма: костный мозг богат недифференцированными элементами 74%. Сегментоядерные нейтрофилы 6 %, лимфоциты 13%, эритронормобластов 7% . Мегакариоциты в малом количестве с нарушением созревания. БАК: билирубин 21 моль/л, непрямой - 3 ммоль/л, прямой 17 ммоль/л. ОАМ:уд.вес 1014,белок 0,033%. Цитохимический анализ: миелопероксидаза, липиды-отрицательны, гликогенположителен. ВОПРОСЫ: 1. Выделите ведущий синдром (симптом). 2. Обоснуйте клинический диагноз. 3. Назначьте необходимое лечение. Контрольные вопросы: 1.Чем проявляется гиперпластический, некротический синдром при остром лейкозе? 2.Гемограмма и миелограмма при остром лейкозе. 3.Чем проявляется нейролейкемия? 4.Что такое программная полихимиотерапия «7+3». 5.Перечислите осложнения полихимиотерапии. 6.Что такое сопроводительная терапия при острых лейкозах? 7.Профилактика нейролейкемии. Материалы к занятию: 1.Больные и истории болезни 2.Гемограммы, миелограммы 3.Карты-задачи 4.Тесты. Домашнее задание для студентов: 1.Каковы обьективные признаки хронического миелолейкоза? 2.Что такое эозинофильно-базофильная ассоциация? 3.Чем характеризуется миелограмма при ХМЛ? Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №9 Тема: Хронический миелоидный лейкоз (ХМ). Цель занятия: Студенты должны знать определение, этиологию, патогенез, классификацию, клиническую картину, диагностические критерии и принципы лечения хронического лейкоза. Студенты должны уметь составить план лабораторного и инструментального обследования в целях подтверждения диагноза и интерпретировать полученные результаты. Время проведения: 3 академических часа (130 минут) План занятия: 1.Проверка присутствия студентов и сообщения занятия – 5мин. 2.Проверка готовности студентов – 45 мин. 3.Разбор неясных вопросов – 15 мин. 4.Тестовый контроль – 15мин. 5. Разбор больных – 45мин 6. Домашнее задание с пояснениями – 5мин Вопросы к занятию 1.Определение ХМЛ 2.Классификация ХМЛ 3.Этиология и патогенез ХМЛ 4.Диагностика ХМЛ 5.Основные принципы лечения 6.Клинические проявления Краткое содержание темы: Хронический миелоидный лейкоз – это опухоль, исходящая из клеток предшественников миелопоэза, характеризующаяся миелоидной метаплазией костного мозга, субстратом опухоли которой являются клетки миелоидного ряда. Наиболее характерной цитогенетической особенностью является наличие филадельфийской хромосомы. Она обнаруживается у 90-97% больных. Классификация. Клинические варианты: - типичный хронический миелоидный лейкоз (с филадельфийской хромосомой); - атипичный хронический миелоидный лейкоз (без филадельфийской хромосомы); - хронический миелоидный лейкоз у детей. Фазы клинического течения: -начальная фаза; -хроническая стабильная фаза; -фаза акселерации; -фаза бластного криза. Клинические критерии Гепатоспленомегалия А. Субьективные проявления: - тяжесть в подреберьях (иногда боли); - общая слабость. Б. Объективные признаки: - увеличение селезенки; - увеличение печени. Критерии лабораторной диагностики: - стойкое повышение числа лейкоцитов > 20 10 9/л с наличием незрелых клеток миелоидного ряда преобладание незрелых клеток миелоидного ряда в стернальном пунктате; - обнаружение Ph1 – позитивных метафаз при цитогенетическом исследовании препаратов костного мозга; - миелоидная инфильтрация в гистологических препаратах костного мозга ; - снижения уровня щелочной фосфатазы; - иммунологическое фенотипирование бластных клеток. Принципы терапии Лечение хронической фазы Категория низкого риска: - миелосан (2 мг в табл.), - гидреа-литалир (гидроксикарбалид) (500 мг в капсулах), - 6-меркаптопурин (50 мг в табл.) по 100 мг в день в виде 10 дневных курсов, добавляется к одному из режимов монотерапии, при наличии единичных бластов в гемограмме. С введением в практику иматиниба терапия хронического миелоза стала в основном амбулаторной. Лечение фазы акселерации «7+3» /семидневный курс/; - цитозар 1-7 дни по 25 мг х 4 раза в сутки п/кожно; - рубомицин 5,6,7 дни 60-40-20 мг в/венно; Тесты: 1. Выделите картину крови, НАИБОЛЕЕ характерную для хронического миелолейкоза: A) панцитопения B) анемия, лейкоцитоз с присутствием бластных форм C) анемия, гиперлейкоцитоз, абсолютный лимоцитоз D) лейкоцитоз, нейтрофилез со сдвигом до палочкоядерных E) анемия, лейкоцитоз со сдвигом до миелоцитов, промиелоцитов 2.Один из перечисленных признаков не характерен для развернутой стадии хронического миелолейкоза: а)нейтрофильный лейкоцитоз; б)увеличение количества базофилов; в)увеличение периферических лимфоузлов; г)увеличение количества эозинофилов; д)увеличение селезенки. 3.У больных хроническим миелолейкозом из осложнений реже всего наблюдается: а)вторичная ипфекция; б)инфаркт селезенки; в)кровотечения; г)асцит; д)тромбозы. 4.При цитогенетическом анализе филадельфийскую хромосому обнаруживают при: а)остром лейкозе; б)хроническом миелолейкозе; в)хроническом лимфолейкозе; г)миеломной болезни; д)эритремии. 5.К диагностическим признакам ХМЛ относят все нижеперечисленные, кроме: а)спленомегалии; б)лейкоцитоза; в) наличия « филадельфийской хромосомы»; г)лейкемического провала; д)геморрагического синдрома. 6.При хроническом миелолейкозе встречаются все симптомы,кроме: а)отсутствие созревающих форм (миелоциты) в периферической крови, б)гиперурикемия, в)гепатомегалия г)спленомегалия, д)миелосан является средством выбора ЗАДАЧА: У больного А., 36 лет, при осмотре спленомегалия. В гемограмме: лейкоциты 78∙109/л; лейкоцитарная формула: промиелоциты 3%, миелоциты 8%, метамиелоциты 12%, палочкоядерные нейтрофилы 21%, сегментоядерные нейтрофилы – 41%, базофилы – 3%, эозинофилы – 6%, лимфоциты – 6%. Тромбоциты – 784∙109/л, гемоглобин – 114 г/л, костный мозг гиперклеточный, увеличено содержание миелокариоцитов и мегакариоцитов, определяются все элементы гранулоцитарного ряда. 1.Ваш диагноз 2.Какое дообследование необходимо? 3.Ваша тактика лечения. Контрольные вопросы: 1.Каковы обьективные признаки хронического миелолейкоза? 2.Что такое эозинофильно-базофильная ассоциация? 3.Чем характеризуется миелограмма при ХМЛ? Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Гемограмм, миелограммы. 4Ситуационная задача. 5.Тесты. Домашнее задание для студентов: 1.Что такое плеторический синдром при эритремии? 2.Миелограмма и гемограмма при эритремии. 3.Методика кровопускания при эритремии. Литература: Основная: [2, 5, 7,9]. Дополнительная: [2,3,5] Практическое занятие №10 Тема: Эритремия. Дифференциальная диагностика эритремий вторичных эритроцитозов. Цель занятия: Студенты должны знать определение, этиологию, патогенез, классификацию, клиническую картину, диагностические критерии и принципы лечения эритремии. Студенты должны уметь на основании клинико-лабораторных данных выставить диагноз. Составить план лабораторного и инструментального обследования в целях подтверждения диагноза и интерпретировать полученные результаты Время проведения: 2 академических часа (90минут) 5-минут – перекличка 20минут – устный опр 20минут - опрос больного по данной теме 10минут - разбор истории болезни. 15минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию 1.Определение эритремии. 2.Стадии эритремии. 3.Клиническая картина эритремии. 4.Диагностика и дифференциальная диагностика эритремий вторичных эритроцитозов эритремии. 5.Лечебная программа при эритремии. Краткое содержание темы: Хроническая эритремия- это опухоль с поражением клеток предшественниц миелопоэза с неограниченной пролиферацией, дифференциацией по 4 росткам, преимущественно по красному, проявляющаяся плеторическим синдромом. Этиология и патогенез Причины эритремии не известны. Эритремия является клональным заболеванием, возникающим вследствие поражения клетки- предшественницы миелопоэза, которая приобретает в последующем способность к неограниченной пролиферации и дифференциации преимущественно в направлении эритроцитов, а далее также - гранулоцитов и мегакариоцитов. Клинические критерии: Плеторический синдром Субъективные проявления: - тяжесть в голове; - острые боли в кончиках пальцев. - слабость; Объективные признаки: - эритроцианоз кожных покровов; - спленомегалия; - артериальная гипертензия; - некрозы пальцев; - тромбофлебит; - кровотечения после экстракции зубов. Критерии лабораторной диагностики: - трехростковая гиперплазия по данным трепанобиопсии; - увеличение массы циркулирующих эритроцитов (МЦЭ); - тромбоцитоз 400*109 л, тромбоциты крупных размеров; - увеличение содержания щелочной фосфатазы нейтрофилов; Дифференциальная диагностика эритремий вторичных эритроцитозов эритремии. Вторичные абсолютные эритроцитозы (вследствие повышенного образования эритропоэтинов). При генерализованной тканевой гипоксии (гипоксические, компенсаторные): а) с артериальной гипоксемией: “высотная” болезнь, хронические обструктивные заболевания легких, врожденные “синие” пороки сердца, артериовенозные соустья, синдром Пиквика, карбоксигемоглобинемия (преимущественно вследствие курения табака); б) без артериальной гипоксемии: гемоглобинопатии с повышенным средством к кислороду, дефицит 2, 3-дифосфоглицерата в эритроцитах. При опухолях (паранеопластические, дисрегуляторные): гипернефроидный рак почек, гемангиобластома мозжечка, гепатома, миома матки, опухоли (или гиперплазии) коркового и мозгового слоев надпочечников, аденома и киста гипофиза, маскулинизирующие опухоли яичников. При локальной ишемии почек (дисрегуляторные): кисты почек (солитарные или множественные), гидронефроз, отторжение почечного трансплантата, стеноз почечных артерий. Вторичные относительные, гемоконцентрационные эритроцитозы: cтресс-эритроцитоз, синдром Гайсбека, псевдополицитемия и др. Относительные эритроцитозы обычно возникают у мужчин пикнической конституции, имеющих избыточную массу тела, артериальную гипертонию и неврастению, а также у постоянно принимающих диуретики. Курение является достоверной причиной вторичного абсолютного эритроцитоза, связанного с повышением содержания в крови окиси углерода до 11% при норме 1,0-1,5% (Smith, Landay, 1978). Для дифференцировки эритремии и эритроцитозов предлагают исследовать эритропоэтины, количество которых при эритремии снижено, а при эритроцитозах увеличено Принципы терапии: - сеансы эритроцитафереза по 450-500 мл через день; - имифос 500 мг внутримышечно или внутривенно на 10 мл изотонического раствора хлорида натрия; -миелосан 4-6мг в сутки, 2-3 недели; -аллопуринол по 0,1-3раза в сутки; -ацетилсалициловая кислота 0,3-3раза в день; -преднизолон в терминальной стадии; -переливание эритроцитарной массы в терминальной стадии; -гидреа 40мг/кг внутрь, применяется в зависимости от показателей лейкоцитов, тромбоцитов и гемоглобина. Тесты: 1. Женщина 53 лет жалуется на колющие боли в области сердца, покалывание в пальцах стоп, кожный зуд, нарастающую слабость. Объективно: кожа гиперемирована. Тоны сердца приглушены, ритм правильный, ЧСС 74 уд/мин, АД-180/110 мм рт. ст. Селезенка выступает из-под края реберной дуги на 4 см, безболезненная. В крови: эр-6,9 млн., Нв-198 г/л, ЦП-0,9, лейк-11,3 тыс., пал-7%, сегм-60%, эоз-4%, лимф-25%, мон-4%, тромб-480 тыс., СОЭ-1 мм/ч. Какой из перечисленных диагнозов НАИБОЛЕЕ вероятен? A) эритремия B) синдром Пиквика C) гемоглобинопатия D) артериальная гипертензия E) относительный гемоконцентрационный эритроцитоз 2.У больного 40 лет в крови обнаружен Нв-180 г/л. При обследовании масса циркулирующих эритроцитов повышен. На УЗИ площадь селезенки 40 см 2, в трепанобиоптате картины панмиелоза нет. Выберите признак, наиболее четко исключающий наличие эритремии: A) Молодой возраст пациентки B) Уровень гемоглобина менее 200 г/л C) Повышение массы циркулирующих эритроцитов D) Отсутствие спленомегалии на УЗИ E) Отсутствие картины панмиелоза в трепанобиоптате 3.Женщина 40 лет, давность заболевания 3 года, выражен плеторический синдром, отсутствие сосудистых осложнений. На УЗИ площадь селезенки 56 см2. Выберите наиболее подходящий вариант терапии: A) Кровопускание B) Спленэктомия C) Трансплантация костного мозга D) Цитостатическая терапия E) Диспансерное наблюдение без назначения терапии 4.Общим признаком вторичных эритроцитозов и эритремии является повышение уровня гемоглобина. Какой из перечисленных признаков свидетельствует в пользу эритроцитоза: A) Нормальный уровень эритропоэтина B) Наличие спленомегалии C) Наличие лейкоцитоза, тромбоцитоза в крови D) Снижение парциального содержания кислорода E) Высокий уровень щелочной фосфатазы в нейтрофилах ЗАДАЧА Больной 54 лет, поступил с жалобами на периодически появляющиеся сильные головные боли, шум в ушах, головокружение, давящие боли за грудиной, жгущие боли в кончиках пальцев рук. Из анамнеза: в течение 3-х лет отмечает постоянное высокое АД (около 200/120 мм рт.ст.). Дважды получал стационарное лечение в неврологическом отделении по поводу динамического нарушения мозгового кровообращения. По рекомендации лечащего врача постоянно принимает дезагреганты и диуретики, несмотря на это АД не снижается ниже 170/100 мм рт.ст. Об-но: состояние средней тяжести. Повышенного питания, при росте 175 см весит 126 кг. Лицо ярко гиперемировано. Кожа и видимые слизистые оболочки вишнево-красного цвета. Склеры инъецированы. В легких ослабленное везикулярное дыхание, хрипов нет. Отмечается резко расширение границы сердца влево. Тоны сердца приглушены, ритм правильный, акцент II тона на аорте. АД 200/120 мм рт.ст. ЧСС 80 уд. в мин. Язык обложен белым налетом. Живот мягкий, безболезненный, увеличенный в размере. Печень увеличена на 2 см. Селезенка занимает левую половину живота, мягкая, однородная, безболезненная. Стул оформлен. Диурез адекватный.. ОАК: эр. 6,2х10*12/л, Нв - 184 г/л, Ht 53,7%, лейк. 9,9х10*9/л, СОЭ 1 мм/ч, тромб. 689х10*9/л. Лейкоформула: п.я. 2%, с.я. 62%, лимф. 33%, моноц. 3%. Объем циркулирующих эритроцитов 39 мг/кг, уровень эритропоэтина в сыворотке 94 ед. ОАМ: белок 0,033 г/л, эр. 1-2-3 в п/з, лейк. 2-4-6 в п/з. Миелограмма: гиперклеточность костного мозга. Определяется трехростковая гиперплазия. Гранулоциты и мегокариоцитарный ряд без особенностей. Сывороточное железо 15 мкмоль/л. Активность щелочной фосфотазы нейтрофилов 110 ед. ВОПРОСЫ: 1. Выделите ведущий синдром (симптом). 2. Обоснуйте клинический диагноз. 3. Назначьте необходимое лечение. Контрольные вопросы: 1.Что такое плеторический синдром при эритремии? 2.Миелограмма и гемограмма при эритремии. 3.Методика кровопускания при эритремии. Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Гемограмм, миелограммы. 4.Ситуационные карты-задачи 5.Тесты. Литература: Основная: [6, 9, 10, 12]. Дополнительная: [1,4, 5] Практическое занятие №15 Тема: Хронический лимфоцитарный лейкоз. Цель занятия: Студенты должны знать этиологию, патогенез, классификацию, клинические проявления, диагностические критерии и принципы лечения хронического лимфолейкоза. Студенты должны уметь составить план комплексного обследования больного с целью установления диагноза, оценить результаты лабораторных и инструментальных исследований, должны уметь на основании жалоб, анализа, физикального обследования выявлять у больного изучаемое на данном занятии заболевание Время: 2 академических часа (90 минут) 5-минут – перекличка 25минут – устный опрос 20минут - опрос больного по данной теме 10минут - разбор истории болезни. 10минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию 1.Определение 2.Классификация ХЛЛ 3.Этиология и патогенез ХЛЛ 4.Клинические проявления 5.Диагностика ХЛЛ 6.Лечение ХЛЛ Краткое содержание темы ХРОНИЧЕСКИЙ ЛИМФОЦИТАРНЫЙ ЛЕЙКОЗ. Хронический лимфоцитарный лейкоз- это опухоль, характеризующаяся лимфоидной метаплазией костного мозга, при котором субстратом опухоли являются зрелые лимфоциты. Клинические критерии: Гиперпластический синдром. А. Субъективные проявления: - тяжесть в подреберьях. Б.Объективные признаки: - лимфаденопатия; - гепатомегалия; - спленомегалия. Синдром иммунодефицита А. Субъективные проявления: - частые простуды Б. Объективные признаки: - пневмонии: - хронический пиелонефрит: - опоясывающий лишай. 3. Интоксикационный синдром. А.Субъективные признаки: - выраженная потливость; - повышение температуры тела. Б. Объективные признаки: - влажность кожных покровов; - снижение веса. Критерии лабораторной диагностики: - стойкое увеличение числа лейкоцитов за счет абсолютного лимфоцитоза. - преобладание зрелых лимфоцитов в стернальном пупктате (более 30%): - лимфоидная метаплазия в гистологических препаратах костного мозга и лимфатических узлов; - тени Боткина-Гумпрехта. Лечение. Полихимиотерапия (ПХТ); - монотерапия хлорбутином, - Лейкеран 5-10 мг/сут внутрь до суммарной дозы 200-300 мг; - Циклофосфан (эндоксан) 400 мг в/в - при прогрессирующей, опухолевой, пролимфоцитарной формах – СНОР ,СОР терапия; - циклофосфан 750 мг/м2 в 1-й день, в/венно; - адриабластин 50 мг/м2 в 1-й день, в/венно; - онковин 1,4 мг/м2 в 1-й день, в/венно; - преднизолон 100 мг/м2 внутрь в течение 5 дней. Тесты: 1. Больной 58 лет обратился к врачу с жалобами на повышение температуры, потливость, общую слабость. При осмотре увеличение подключичных, подмышечных лимфоузлов, безболезные подвижные, умеренная спленомегалия. В крови: Нв-80 г/л, лейк-72х109/л, тр110х 109/л, в формуле-лимфоцитоз 79%. Выберите наиболее верный диагноз. A) Хронический миелолейкоз B) Острый лейкоз C) Хронический лимфолейкоз D) Лейкемоидная реакция E) Идиопатический миелофиброз 2.При хроническом лимфолейкозе характерным изменением в гемограмме является: A) Лейкемический провал B) Базофильно-эозинофильная ассоциация C) Тени Боткина-Гумпрехта D) Эритроцитоз E) Ускоренное СОЭ 3.Больной 26 лет поступил с жалобами на слабость, кровоточивость десен, носовые кровотечения. При осмотре- увеличение шейных, подмышечных лимфоузлов, умеренная спленомегалия. В крови: бластные клетки- 47%, сегментоядерные-29%, лимфоциты-18%, моноциты-6%. Проведены цитохимические реакции. Поставлен диагноз острого лимфобластного лейкоза (ОЛЛ). Объясните, почему поставлен этот вариант лейкоза: A) Потому что у молодых часто бывает ОЛЛ B) Потому что имеется увеличение лимфоузлов C) Потому что выражен геморрагический синдром D) Потому что в крови 47% бластных клеток E) Потому что положительная рекция на гликоген 9.Для хронического лимфолейкоза справедливо: а)наиболее частой причиной анемии является дефицит железа; б)в начальном периоде с большим постоянством выявляется эозинофильнобазофильная ассоциация; в)в развитии болезни большую роль играет наследственная предрасположенность; г)средством выбора является миелосан; д)все перечисленное верно. 10.Что представляют собой тени Боткина-Гумпрехта? : а)разрушенные монобласты; б)нейтрофилы фагоцитировавшие ядерную субстанцию; в)разрушенные ядра лимфоцитов; г)миелокариоциты; д)лимфобласты. Задача Больной Ж. 61 г., поступил с жалобами на резкую слабость, ночную потливость, снижение аппетита, похудание, увеличение подчелюстных лимфатических узлов до размера ореха. Считает себя больным в течение месяца, когда появились вышеперечисленные жалобы. Со слов больного полгода назад получил санаторно-курортное лечение, после чего больному рекомендовали отдых, полноценное питание и регулярное наблюдение у лечащего врача. Об-но: состояние средней тяжести, пониженного питания. Кожные покровы бледные с желтушным оттенком. Пальпируются увеличенные до размеров грецкого ореха шейные, подчелюстные, заушные, подмышечные лимфатические узлы, мягкой эластичной консистенции, подвижные, безболезненные, не спайные между собой и окружающими тканями. В легких везикулярное дыхание, хрипов нет. Тоны сердца приглушены, ритм правильный. АД 130/80 мм рт.ст. ЧСС 80 уд. в мин. Язык чистый, влажный. Живот мягкий, слегка болезненный в правом подреберье. Печень увеличена, выступает на 2 см из под края реберной дуги. Селезенка выступает на 3 см из-под левой реберной дуги, эластичная, поверхность гладкая, ровная. Стул без особенностей. Отеков нет. ОАК: эр. 4,1х10*12/л, Нв 123 г/л, лейк. 152х10*9/л, эоз. 1%, п.я. 1%, с.я. 14%, лимф. 78%, мон. 1%, ретикул. 6%, тромб. 150х10*9/л, СОЭ 27 мм/ч. При осмотре мазков периферической крови преобладают малые узкоплазменнные формы, в большом количестве обнаруживаются тени Боткина-Гумпрехта. УЗИ органов брюшной полости: гепатоспленомегалия. S селезенки 70 кв.см. Миелограмма: костный мозг богат лимфоидных элементов 64,2% (лимфобласты 3,5%, пролимфоциты 8%, остальные зрелые лимфоциты), другие бластные клетки 1,8%, гранулоцитов 23%, эритронормобластов 7% . Мегакариоциты в достаточном количестве. ОАМ: уд. вес 1016, белок 0,033 г/л, эр. 4-5 в п/з. ВОПРОСЫ: 1. Выделите ведущий синдром (симптом). 2. Обоснуйте клинический диагноз. 3. Назначьте необходимое лечение. Контрольные вопросы: 1.Перечислите клинические синдромы при ХЛЛ, ММ. 2.Каковы гемограмма и миелограмма при ХЛЛ, ММ. 3.Какие методы программной полихимиотерапии применяются при ХЛЛ, ММ? 4.Осложнения при ХЛЛ, ММ. 5.Осложнения полихимиотерапии. Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Гемограммы, миелограммы. 4.Ситуационные карты-задачи 5.Тесты Литература: Основная: [1, 3, 5, 7, 8]. Дополнительная: [1, 3,4] Практическое занятие №16 Тема: Множественная миелома. Цель занятия: Студенты должны знать этиологию, патогенез, классификацию, клинические проявления, диагностические критерии и принципы лечения миеломной болезни. Студенты должны уметь составить план комплексного обследования больного с целью установления диагноза, оценить результаты лабораторных и инструментальных исследований, должны уметь на основании жалоб, анализа, физикального обследования выявлять у больного изучаемое на данном занятии заболевание Время: 2академических часа (90 минут) 5-минут – перекличка 25минут – устный опрос 20минут - опрос больного по данной теме 10минут - разбор истории болезни. 10минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию 1.Определение 2.Классификация миеломной болезни 3.Этиология и патогенез МБ 4.Клинические синдромы 5.Диагностика и дифференциальная диагностика миеломной болезни 6.Лечение миеломной болезни МНОЖЕСТВЕННАЯ МИЕЛОМА Множественная миелома – это опухоль, характеризующаяся пролиферацией злокачественных плазматических (миеломных) клеток с продукцией патологических иммуноглобулинов с поражением костей, костного мозга, почек, с нарушением микроциркуляции и гемостаза. Клинические критерии Костномозговой синдром А. Субъективные проявления: - боли в костях. Б. Объективные признаки: - патологические переломы; - сильные боли при поколачивании костей - ограничение движения из-за болей. II. Висцеральные поражения: А. субъективные поражения: - боли и тяжесть подреберьях. Б. Объективные признаки: - гепатомегалия; - спленомегалия. III. Синдром белковой патологии А. Субъективные проявления: Б. Объективные признаки: - олигоурия; - анурия. IV. Синдром недостаточности антител А. Субъективные проявления: - частые инфекции, осложнения. Б. Объективные признаки: - бактериальные инфекционные осложнения дыхательных и мочевыводящих путей. V. Синдром повышенной вязкости. А. Субъективные проявления: - головные боли; - головокружение; - парестезии. Б. Объективные признаки: - кровоточивость слизистых оболочек; - геморрагическая ретинопатия; - синдром Рейно; - гангрена дистальных отделов конечностей; - парапротеинемическая кома. VI. Периферическая сенсорная нейропатия А. Субъективные проявления: - парестезии. Б. Объективные признаки: - нарушение тактильной чувствительности; - нарушение болевой чувствительности. Гиперкальциемия А. Субъективные проявления - тошнота, рвота; - сонливость. Б. Объективные признаки: - потеря ориентации; - психотические эпизоды; - сопорозное состояние. Критерии лабораторной диагностики: - плазмоклеточная инфильтрация костного мозга (плазматических клеток > 10%); - моноклональная Jд –патия (сывороточный М-компонент и/или белок Бенс-Джонса в моче). - общий анализ мочи – выявление белка Бенс-Джонса. -гиперкальциемия,повышение концентрации креатинина,мочевины,ЛДГ; Принципы терапии Пролонгированная терапия МР: - алкеран (мельфалан), 10 мг в день внутрь, - преднизолон 60 мг в день внутрь (7-10 дней), В. Полихимиотерапия AVMP Адриабластин – 50 мг в/в в 1-й день Винкристин – 1,5-2,0 мг в/в в 1-й и 9-й дни. Алкеран (мельфалан) – 20 мг в день внутрь с 1-го по 4-й день Преднизолон – 60 мг/м2 внутрь с 1-го по 4-й день с последующим снижением по 10 мг в день до отмены. ТЕСТЫ: 1.Если у больного суточная протеинурия более 3,5г., белок Бенс-Джонса в анализах мочи, гиперпротеинемия,, то следует думать о: а)нефротическом синдроме; б)хроническом лимфолейкозе; в)миеломной болезни; г)мароглобулинемии Вальденстрема; д)все перечисленное неверно. 2.Синдром повышенной вязкости при миеломной болезни характеризуется: а)кровоточивостью слизистых оболочек; б)протеинурией; в)дислипидемией; г)все верно; д)все неверно. 3.Морфологическим субстратом миеломы явлюется:а)миелоциты; б)меланоциты; в)М-белок; г)плазмоциты; д)остеобласты. 4.Множественную миелому характеризует все нижеперечисленное, кроме:а)относится к группе парапротеинемических гемобластозов; б)синтез М-белка; в)поражение почек; г)гиперкальциемия; д)наличие в крови макроглобулинов. 5.Осложнениями миеломной болезни является все нижеперечисленные состояния,кроме:а)процессов остеолиза; б)почечной недостаточности; в)сердечной недостаточности; г)инфекций; д)повышения вязкости крови. 6.Выберите клинический синдром наиболее характерный для множественной миеломы: A) Лимфоаденопатия B) Спленомагалия C) Патологические переломы D) Эритромелалгии E) Лихорадка Контрольные вопросы: 1.Перечислите клинические синдромы при ММ. 2.Каковы гемограмма и миелограмма при ММ. 3.Какие методы программной полихимиотерапии применяются при ММ? 4.Осложнения полихимиотерапии. Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Гемограммы, миелограммы. 4.Тесты Литература: Основная: [2, 5, 7, 9]. Дополнительная: [2,3,5] Практическое занятие №17 Тема: Лейкемоидные реакции. Дифференциальная диагностика хронического миелолейкоза. Цель занятия: Студенты должны знать: научиться ставить диагноз хронический миелолейкоз и дифференцировать его от лейкемоидных реакций миелоидного типа и от миелофиброза (остеомиелосклероз) Время: 3 академических часа (120 минут) 5-минут – перекличка 30минут – устный опр 20минут - опрос больного по данной теме 20минут - разбор истории болезни. 25минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию: 1.Что такое лейкемоидные реакции? 2.Дифф. диагностика хронического миелолейкоза и лейкемоидных реакций миелоидного типа. 3.Лейкемоидные реакции при сепсисе, инфекционных и опухолевых заболеваниях. Краткое содержание темы: Лейкемоидные реакции – это патологические изменения в анализе периферической крови, сходные с картиной крови при лейкозах, но не являющиеся проявлением пролиферации злокачественных бластных клеток. Этиология различна и определяется этиологией тог заболевания, которое привело к реактивному изменению состава периферической крови. Патогенез лейкемоидных реакций также различен в зависимости от основного заболевания. Характерной особенностью лейкемоидных реакций является обратное их развитие, нормализация периферической крови после устранения этиологического фактора или стабилизацииосновного патологического процесса, вызвавшего развитие лейкемоидной реакции. Различают ЛР следующих типов:1.Лимфоцитарные.2.Моноцитарные. 3.Миелоидные: нейтрофильные, эозинофильные Часто встречается нейтрофильные лейкемоидные реакции, сопровождается лейкоцитозом, увеличением палочкоядерных нейтрофилов, могут появиться миелоциты, промиелоциты, появляется токсическая зернистость нейтрофилов Признаки Общее состояние больнго Нейтрофильная лекемойдная реакция Миелопролиферативные заболевания Зменения количества лейкоцитов и лейкоцитарной формулы совпадают со значительным ухудшением общего Для большинства ЛР не характернасостояния больного. Значительный лейкоцитоз и сдвиг лейкоцитарной формулы появляются еще при вполне удовлетворительном общем состоянии больного. Спленомегалия Для большинства ЛР не характерна, однако при ряде случаев наблюдается (при сепсисе, некоторых инфекционных заболеваниях), при этом спленомегалия умеренная, Морфологические консистенция селезенки мягкая. изменения нейтрофилов: Токсическая зернистость Миелограмма Общая клеточность Возможность нормализации гемограммы характерна У большинства нормальна, иногда умеренно повышена После устранения причины лейкемоидной реакции наступает нормализация гемограммы Спленомегалия наблюдается в 100% случаев, селезенка очень велика, консистенция плотная. Не характерна ХМЛ значительно повышена Улучшение или нормализация гемограммы возможны только после лечения цитостатическими средствами. Тесты: 1. У больного А., 36 лет, при осмотре спленомегалия. В гемограмме: лейкоциты 78∙109/л; лейкоцитарная формула: промиелоциты 3%, миелоциты 8%, метамиелоциты 12%, палочкоядерные нейтрофилы 21%, сегментоядерные нейтрофилы – 41%, базофилы – 3%, эозинофилы – 6%, лимфоциты – 6%. Тромбоциты – 784∙109/л, гемоглобин – 114 г/л, костный мозг гиперклеточный, увеличено содержание миелокариоцитов и мегакариоцитов, определяются все элементы гранулоцитарного ряда. Выберите следующий этап обследования: A) Гистологическое исследование селезенки B) Гистологическое исследование костного мозга C) Цитогенетическое исследование крови D) Иммунофенотипирование крови E) Цитохимическое исследование крови 2.Один из перечисленных признаков не характерен для развернутой стадии хронического миелолейкоза: а)нейтрофильный лейкоцитоз; б)увеличение количества базофилов; в)увеличение периферических лимфоузлов; г)увеличение количества эозинофилов; д)увеличение селезенки. 3.У больных хроническим миелолейкозом из осложнений реже всего наблюдается: а)вторичная ипфекция; б)инфаркт селезенки; в)кровотечения; г)асцит; д)тромбозы. 4.При цитогенетическом анализе филадельфийскую хромосому обнаруживают при: а)остром лейкозе; б)хроническом миелолейкозе; в)хроническом лимфолейкозе; г)миеломной болезни; д)эритремии. 5.К диагностическим признакам ХМЛ относят все нижеперечисленные, кроме: а)спленомегалии; б)лейкоцитоза; в) наличия « филадельфийской хромосомы»; г)лейкемического провала; д)геморрагического синдрома. Контрольные вопросы: 1.Перечислите типы лейкемоидных реакций 2.Перечислите отличие лейкемоидной реакции от ХМЛ. 3.Как диагностировать лейкемоидные реакции? 4.Исход лейкемоидных реакций. Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Гемограммы и миелограммы. 4.Ситуационные карты-задачи 5.Тесты Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №18 Тема: Цитостатическая болезнь. Миелотоксический агранулоцитоз. Цель занятия: Изучить основные клинические варианты агранулоцитарного синдрома, патогенез, клинику и лечение цитостатический болезни. Время: 2 академических часа (80 минут) 5-минут – перекличка 15минут – устный опрос 20минут - опрос больного по данной теме, разбор истории болезни. 20минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию. 1.Определение цитостатической болезни. 2.Этиология. 3.Патогенез. 4.Клинические проявления . 5.Лабораторная диагностика. 6.Лечение и профилактика инфекционных осложнений. 7.Терапия компонентами крови. Краткое содержание темы: Агранулоцитозы-группа патологических состояний,характеризующихся лейкопенией менее 1000 в 1 мкл,нейтропенией 750 в 1мкл,что обусловливает повышенную восприимчивость к бактериальным и грибковым инфекциям. ПРИОБРЕТЕННЫЕ АГРАНУЛОЦИТОЗЫ Этиология и патогенез Агранулоцитоз,как правило, представляет собой синдром какого-либо общего заболевания.Чаще наблюдают миелотоксический и иммунный агранулоцитозы. Миелотоксический агранулоцитоз возникает при воздействии экзогенных факторов(например ионизирующая радиация,цитостатики)и сочетается с анемией,тромбоцитопенией. Иммунный агранулоцитоз обусловлен действием аутоантител,уже имеющихся в организме (например при системной красной волчанке),или синтезирующихся после приема лекарственных средств,оказавщихся гаптенами. Клиническая картина. -инфекционные процессы,обусловленные иммунодефицитом:интоксикация,лихорадка с ознобом,слабость;инфицированные язвы на слизистых оболочках и коже;пневмонии; -лимфопролиферативный синдром: лимфаденопатия,увеличение печени и селезенки; Гаптеновый агранулоцитоз – нередко смертельная ситуация,когда принятый препарат – гаптен через серию иммунных реакций становится причиной критического минимума гранулоцитов – в периферической крови полностью отсутствуют нейтрофилы, а в костном мозге остаются их предшественники.Гаптены – небольшие молекулы, сами по себе не обладающие антигенными свойствами, но действующие как эпитопы, т.е. взаимодействующие с антигенсвязывающим центром АТ или рецепторами Тлимфоцитов.Связываясь с белками организма,гаптены становятся антигенами,вызывающими образование АТ.Гаптеновый агранулоцитоз может развиться при применении диакарба,амидопирина,ацетилсалициловой кислоты,барбитуратов,изониазида,бутадиона,индометацина,сульфаниламидов и др. Лечение Больных срочно госпитализируют и помещают в изолятор. -необходимо создать асептические условия:проводят ультрафиолетовое обдучение воздуха в палате, при контакте с больным надевают маски,шапочки,бахилы -больному необходимо соблюдать строгую диету(исключают острые,жирные,жаренные,соленные блюда,молочные продукты ).При развитии у больного первых признаков дисфункции ЖКТ его переводят на парентеральное питание; -назначают антибиотики широкого спектра действия,противогрибковые препараты,проводят декантоминацию кишечника -глюкокортикоиды назначают только при аутоиммунном агранулоцитозе.Доза преднизолона составляет 100мг в сутки.После нормализации содержания гранулоцитов в крови препарат постепенно отменяют.При гаптеновом агранулоцитозе глюкокортикоиды противопоказаны. -незамедлительная госпитализация больного агранулоцитозом-залог успеха терапии. Тесты: 1. У больной А., 53 лет на фоне лечения абсцесса голени метициллином повысилась температура до 400, появились боли в горле, афты. В крови: эр-4,2 млн., Нв-132 г/л, лейк2,1 тыс., сегм-6%, лимф-94%, тромб-180 тыс., СОЭ-46 мм/ч. В миелограмме: клетки *109/л гранулоцитарного ряда отсутствуют. После отмены метициллина и проведения противовоспалительной терапии к концу 1-й недели в крови появились плазматические клетки, единичные миелоциты, моноциты. Какой из перечисленных диагнозов НАИБОЛЕЕ ВЕРОЯТЕН? A) острый лейкоз B) гаптеновый агранулоцитоз C) аллергическая реакция на метициллин D) лейкемоидная реакция миелоидного типа E) развернутая стадия хронического миелолейкоза 2.Для агранулоцитоза характерно: а)снижение лейкоцитов менее 1,0 б)интоксикационный синдром; в)тромбоцитоз; г)некротическая энтеропатия; д)в миелограмме резкое уменьшение или полное исчезновение гранулоцитов. 3.При обследовании больного с агранулоцитозом показаны: а) пункция костного мозга; б) белковые фракции; в) тест на антинейтрофильные АТ; г) тест на лейкоцитарную щелочную фосфатазу. Задача Больная 35 лет страдает диффузно-токсическим зобом . Принимала мерказолил длительно без контроля врача. В результате чего у больной развился интоксикационный синдром, некротическая ангина, снижение числа лейкоцитов менее 1,0 *109/л : а)Ваш диагноз б)Какие методы обследования необходимы? в)Назначьте лечение. ; Контрольные вопросы: 1.Перечислите причины цитостатической болезни и миелотоксического агранулоцитоза. 2.Какие клинические синдромы характерны при этих болезнях? 3.Гемограмма при миелотоксическом агранулоцитозе. 4.Перечислите методы лечения. 5.Лечение некротической энтеропатии. Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Гемограммы, миелограммы. 4.Ситуационные карты-задачи 5.Тесты Литература: Основная: [6, 8, 9, 12,14]. Дополнительная: [4,5] Практическое занятие №19 Тема: Синдром диссеминированного внутрисосудистого свертывания в клинике внутренних болезней. Цель: Изучить распространенность, основные этиологические факторы и основные механизмы патогенеза ДВС синдрома, выделить основные клинические симптомы и синдромы сопровождающие эту патологию, изучить основные лабораторные методы диагностики, а также методы лечения. Подробно разобрать проблемы трансфузиологии. Время: 3 академических часа (120 минут) 5-минут – перекличка 30минут – устный опр 20минут - опрос больного по данной теме 20минут - разбор истории болезни. 25минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию 1.Определение. Этиология. 2.Патогенез 3.Клинические проявления, основные признаки органных поражений –системы дыхания, ЦНС и др. 4.Изменения лабораторных показателей. 5.Терапевтический подход нарушений в системах плазменного и тромбоцитарно сосудистого гемостаза. 6.Терапевтическая тактика при различных типах геморрагических диатезов. 7.Показание к переливанию компонентов крови и плазмозаменителей. Краткое содержание Диссеминированное внутрисосудистое свертывание крови (коагулопатия потребления, синдром дефибринирования , внутрисосудистое свертывание с вторичным фибринолизом, тромбогеморрагическое нарушение потребления) – это сложной неспецифический патологический процесс, в основе которого лежит дессеминированное и обширное отложение фибрина в мелких кровеносных сосудах, ведущее к блокаде микроциркуляции, тромбозам, геморрагиям, тканевому ацидозу и глубокому повреждению и гипоксии тканей с нарушениям функций жизненно-важных органов. Этиология акушерские осложнения инфекционные заболевания новообразования (рак предстательной, поджелудочной и молочной желез, легкого, яичника, желудка) а также острый промиелоцитарный лейкоз сосудистые нарушения аллергические реакции на лекарства массивные гемотрансфузии- синдром гомологичной крови метаболические нарушения и д. 1.Фаза гиперкоагуляции 2. Фаза гипокоагуляции Следует отметить, что при ряде хронических заболеваний и патологических состояний появляется гиперкоагуляционный синдром, который характеризуется признаками повышенной готовности к свертыванию крови, но отсутствием тромбозов в венозной, артериальной системе и в микроциркуляторном русле. Отсутствие тромбозов связанно с компенсацией противосвертывающих механизов. Гиперкоагуяционная фаза ДВС – синдрома характеризуется повышенным потреблением факторов свертывания, тромбоцитов ,фибриногена, антикоагулянтов (АТ-Ш, протеина С) и компонентов фибринолитической системы, в результате чего в сосудистом русле появляются множественные тромбозы. Для гипокоагуяционной фазы характерны геморрагический синдром и лабораторные маркеры потребления, признаки гипокоагуяции. Клиника ДВС –синдрома состоит из симптомов основного заболевания и признаков нарушения гемостаза, тромбозов и геморрагий, гиповолемии и анемии, изменений в органах и метаболический нарушений. «Органами –мишенями» при ДВС –синдроме является легкие – острая дыхательная недостаточнось (шоковое легкое) почки - острая почечная недостаточность печень – острая печеночная недостаточность надпочечники – острая надпочечниковая недостаточность головной мозг – нарушение церебральной циркуляции Лабораторная диагностика Гиперкоагуляционная фаза характеризуется образованием сгустка в игле и тромба в пробирке положительными этаноловой и протамин - сульфатной тестами фрагментацией эритроцитов в мазках крови (более 5%) и др. Гипокоаглуяционная фазы характеризуется Для острого ДВС – синдрома характерна тромбоцитопения, что связанно с их уходом в агрегаты и микротромбы – тромбоцитопения потребления. Фрагментация эритроцитов является важным диагностических признаком большинства ДВС – синдромов и характеризуются всеми клиническими проявлениями внутрисосудистого гемолиза (повышение уровня непрямого билирубина, ретикулоцитоз, анемия, гемоглобинурия и т.д.) Лечение А. Терапия основного заболевания, спровоцировавшего развитие ДВС Б. Трансфузионная терапия. Массивные вливания свежезамороженной плазмы (СЗП) до 1 литра а при кровотечениях – до 3 литров в сутки, а также введение кровезаменителей, декстрана, кристаллоидов, реополиглюкина, альбумина. 2. 6 -8 доз тромбоцитарной массы 3. Переливание эритроцитарной массы необходимо осуществлять только при объеме острой кровопотери более 1л. В. Лечение острого ДВС - синдром Гиперкоагуляционная фаза: гепарин свежезамороженной плазмы антибиотикотерапии противошоковых мероприятий Тесты: 1. У женщины 24 лет после родов внезапно появилась лихорадка, озноб, проливной пот. В анамнезе раннее отхождение околоплодных вод с неприятным запахом. В крови: анемия, лейкоцитоз со сдвигом влево, ускорение СОЭ, повышенная спонтанная агрегация тромбоцитов, положительный этаноловый тест. На 4-й день появились петехиальные высыпания на коже, развилось маточное кровотечение. В крови: тромбоцитопения, гипофибриногенемия, свертывание в эфовом тесте удлинено. Какой из перечисленных диагнозов НАИБОЛЕЕ вероятен? а) ДВС-синдром в) острый лейкоз г) болезнь Шенлейна-Геноха д) тромбоцитопеническая пурпура е) тромботическая тромбоцитопеническая пурпура 2.Для какого заболевания НАИБОЛЕЕ характерна следующая картина: гемокоагуляционный шок, нарушения гемостаза, геморрагический синдром, блокада микроциркуляции в органах с их дисфункцией и дистрофией, острая почечная недостаточность, нарушения церебральной циркуляции? а) гемофилии в) ДВС-синдрома г) болезни Верльгофа д) болезни Виллебранда е) болезни Рандю-Ослера 3. Мужчина 38 лет поступил с ожогами III степени. При осмотре выраженная бледность кожных покровов. ЧСС-120 в мин, АД-80/50 мм рт. ст. На 2-е сутки появились носовые кровотечения, кровоподтеки и подкожные гематомы, олигурия. В крови: эр-5,6 млн, лейк12,4 тыс, тромб-102 тыс, гематокрит-58%, этаноловый тест отрицательный, фибриноген1,2 г/л. Свертывание в эфовом тесте удлинено, креатинин-160 мкмоль/л. В моче: протеинурия, микрогематурия. Какой из перечисленных диагнозов НАИБОЛЕЕ вероятен? а) гемофилия в) ДВС-синдром г) геморрагический васкулит д) хронический гломерулонефрит е) аутоиммунная тромбоцитопеническая пурпура 4. Девушка 27 лет находится на стационарном лечении по поводу тотальной пневмонии правого легкого. На шестой день состояние пациентки резко ухудшилось, появились кровоизлияния в склеры, обширная петехиальная сыпь на нижних и верхних конечностях, передней поверхности грудной клетки. В крови: лейк-21 тыс., токсическая зернистость нейтрофилов, тромб-80 тыс., СОЭ - 36 мм/час. Исследование системы гемостаза: тромбиновое время-10 сек, АПТВ-35 сек, фибриноген-8,0 г/л, этаноловый и протаминсульфатный тесты положительны. ПДФ-0,4 г/л, антитромбин III-60%. Какое из перечисленных осложнений НАИБОЛЕЕ вероятно развилось у пациентки? а) ДВС-синдром в) инфекционно-токсический шок г) острая почечная недостаточность д) острая дыхательная недостаточность е) тромботическая тромоцитопеническая пурпура 5.Для какого заболевания НАИБОЛЕЕ ХАРАКТЕРНА следующая картина: гемокоагуляционный шок, нарушения гемостаза, геморрагический синдром, блокада микроциркуляции в органах с их дисфункцией и дистрофией, острая почечная недостаточность, нарушения церебральной циркуляции? а) гемофилии в) ДВС-синдрома г) болезни Верльгофа д) болезни Виллебранда е) болезни Рандю-Ослера 6.При лечении ДВС-синдрома НАИБОЛЕЕ ВЕРОЯТНО ПРОТИВОПОКАЗАН препарат: а) гепарин в) трентал г) контрикал д) аминокапроновая кислота е) свежезамороженная плазма 7. При лечении ДВС-синдрома в III стадии НАИМЕНЕЕ ЦЕЛЕСООБРАЗНО применение: а) гепарина б)дицинона в)контрикала Задача У больной М., 24 лет после родов внезапно появилась лихорадка, озноб, проливной пот. В анамнезе раннее отхождение околоплодных вод с неприятным запахом. В крови: анемия, лейкоцитоз со сдвигом влево, ускорение СОЭ, повышенная спонтанная агрегация тромбоцитов, положительный этаноловый тест. На 4-й день появились петехиальные высыпания на коже, развилось маточное кровотечение. В крови: тромбоцитопения, гипофибриногенемия. 1.Какой диагноз НАИБОЛЕЕ ВЕРОЯТЕН? 2.Ваша тактика лечения. Контрольные вопросы: 1.Что такое ДВС? 2.Чем проявляется гиперкоагуляционная фаза ДВС? 3.Чем проявляется гипокоагуляционная фаза ДВС? 4.Гемограмма при ДВС. 5.Перечислите методы лечения. Материалы к занятию: 1.Больные. 2.Истории болезни. 3.Плакаты. 4.Ситуационные карты-задачи 5.Тесты Основная литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Практическое занятие №20 Тема: Дифференциальный диагноз лимфаденопатий и спленомегалии. Цель занятия: Студенты должны уметь проводить дифференциальный диагноз лимфоаденопатий и спленомегалии на основании клинико- лабораторных данных. Время: 2 академических часа (80 минут) 5-минут – перекличка 15минут – устный опрос 20минут - опрос больного по данной теме, разбор истории болезни. 20минут - решение карт задач и тестов 10 минут - контрольные вопросы 10 минут - подведение, разбор непонятных вопросов, выставление оценок по5-ти балльной системе, домашнее задание с пояснениями Вопросы к занятию 1.Дифф. диагностика с туберкулезом лимфоузлов. 2.С инфекционным мононуклеозом. 3.С болезнью кошачьей царапины. 4.С инфильтрацией лимфатических узлов опухолевыми клетками 5.Дифф. диагностика спленомегалии при лейкозах, хронических гепатитах и циррозах печени, при гемолитических анемиях, малярии. Краткое содержание Лимфаденопатии Причины увеличение перифирические лимфад-х узлов: • • Лимфаденопатии увеличение ЛУ может быть результатом лимфаденита (воспаление ЛУ, на фоне инфекции) и лимфаденопатии(системное увеличение лимфатических узлов, не связанное с воспалением). Большую группу составляют неспецифические лимфадениты. В их этиологии большое значение имеют кокки, хотя воспалительный процесс может вызываться другими бактериями или вирусами. Большое значение в диагностике имеют анамнез: наличие инфицированной раны, кариозных зубов, хр. тонзиллита, бронхита, укуса насекомого и т.д. Появление увеличенного ЛУ может быть связано: • • • • с гематологическим, инфекционным, онкологическим заболеванием или СПИДом. Лимфаденопатия развивается при многих заболеваниях, сопровождается гиперфункцией иммунной системы. При лимфаденопатиях различного генеза лимфатические узлы обычно безболезненны. Диагноз и дифф. Диагноз основан на: анамнестических данных, клинике(характерное расположение увеличенных лимфатических узлов, их консистенции, наличие болезненности); компьютерной томографии, которую проводят с целью установления увеличения внутригрудных и внутрибрюшных лимфатических узлов; биопсия увеличенного лимфоузла при подозрении на опухоль. Болезнь кошачьих царапин. Переносчиком являются домашние кошки. Поражение кожи сопровождается увеличением лимфоузлов, чаще подмышечных, шейных, они подвижные и безболезненные.Сопровождается повышением температуры тела, симптомами интоксикации. Возможно увеличение печени и селезенки.Длительность заболевания 2-3 недель, лимфаденопатия может сохраняться в течение нескольких месяцев. Инфекционный мононуклеоз. Это клинический синдром , для которого характерны повышение температуры тела, фарингит, лимфаденопатия, спленомегалия и атипичный лимфоцитоз. Диагностика инфекционного мононуклеоза осуществляется на основании следующих основных положений: наличие выраженного синдрома интоксикации; лихорадка;ангина,фарингит в сочетании с петехиальной сыпью на небе; полилимфоаденопатия; увеличение печени и селезенки; поражение нервной системы в виде энцефалита, менингита; положительные серологические тесты, подтверждающие инфекционный мононуклеоз. Спленомегалия устанавливается на основании пальпируемости органа. Спленомегалия с измененными биохимическими показателями крови:снижение протромбина, холестерина, изменены белковые фракции, снижено лейкоциты и тромбоциты. Это может быть следствием прежде всего цирроза или гепатита. Спленомегалия при ретикулоцитозе прежде всего требует решить вопрос о гемолитическом синдроме Тесты: 1.У больного спленомегалия, желтушность кожи, ретикулоцитоз, увеличение непрямого билирубина, анемия. Ваш предположительный диагноз: а)цирроз печени, б)гемолитическая анемия, в)хронический гепатит, г)инфекционный мононуклеоз. 2. С целью выяснения причин лимфаденопатии нужно сделать: а)развернутый анализ крови, б)рентгенография органов грудной клетки, в)УЗИ органов брюшной полости, забрюшинного пространства, г)все верно, д)все неверно. 3. К функциям селезенки относят все нижеперечисленное, кроме: а)удаление бактерий из кровотока, б)синтез Ig в)сиптез стимулирующих фагоцитоз гуморальных факторов, г)синтез эритропоэтина, д)фагоцитоз. Контрольные вопросы: 1.Перечислите отличительные признаки туберкулеза лимфоузлов. 2.Отличительные признаки инфекционного мононуклеоза. 3.Перечислите общее и отличие спленомегалии при лейкозах и хронических гепатитах, гемолитических анемиях. Материалы к занятию: Больные. Истории болезни. Гемограммы, миелограммы. Ситуационные карты-задачи Тесты Литература: Основная: [1,2,3,15,16]. Дополнительная: [2,3,5] Тематический план CРС 1.Острая постгеморрагическая анемия 2.Талассемии 3.Пароксизмальная ночная гемоглобинурия 4.Дизагрегационные тромбоцитопатии 5.Серповидно-клеточная анемия 6.Наследственная геморрагическая телеангиэктазия 7.Лимфогрануломатоз 8.Лимфосаркомы СРС №1: Острая постгеморрагическая анемия Вопросы к занятию: 1.Определение острой массивной кровопотери 2.Патогенез 3.Клиническая картина 4.Трансфузионная терапия острой массивной кровопотери 5.Особенности переливания компонентов крови Тесты: 1.Острой массивной кровопотерей, требующей трансфузионной терапии, следует считать кровотечение, сопровождающееся: а)падением систолического АД, появлением резкой слабости; б)спадение периферических вен, одышки; в)уменьшение почасового диуреза; г)все верно; д)все неверно. 2.Вследствие массивной кровопотери в организме развиваются патологические явления, важнейщими из которых являются: а)уменьшение ОЦК; б)падение АД с развитием стойкой гипотонии,гипоксии; в)развитие ДВС-синдрома,появление признаков органной недостаточности; г)все верно; д)все неверно. 3.В трансфузионной терапии при острой массивной кровопотере используются:а)солевые растворы; б)коллоиды(альбумин, желатины, декстраны); в)компоненты крови – СЗП, эритроциты, тромбоциты, криопреципитат); г)все верно. Контрольные вопросы: 1.функционирование системы свертывания крови 2.Чем проявляется клинически кровотечение из желудка и двенадцатиперстной кишки? 3.Чем проявляется клинически острая и хроническая кровопотеря? 4.Показание к переливанию эритроцитов 5.показание к переливанию Свежезамороженной плазмы 6.Показание к переливанию тромбоцитов Контроль СРС - реферат СРС №2 Тема: Талассемии 1.Определение 2.Патогенез 3.Классификация 4.Клиническая картина 5.Лабораторная и инструментальная диагностика 6.Дифференциальная диагностика 7.Лечение. 8.Течение и прогноз Тесты: 1.Талассемии обусловлены: а) укорочением или отсутствием одной из цепей Hb; б)снижением средней продолжительности жизни эритроцитов; в)дефицитом поступления цианокобаламина; г)уменьшением запасов железа. 2.Специфическим признаком большой талассемии не является: а)артрит голеностопных суставов, часто подагрический; б)деформация черепа; в)изменение прикуса,г)седловидный нос, д)брадикадия. 3.Характерным признаком малой талассемии является: а)непродолжительные приступы синовита крупных суставов без повышения температуры тела и развития деформаций; б)симметричные язвы голеней; в)синдактилия; г)все верно. Контрольные вопросы: 1.Что такое талассемия? 2.Типы талассемии 3.Каковы специфические признаки большой талассемии? 4.Характерный признак малой талассемии 5.Миелограмма и трепанобиоптат при талассемии. Контроль СРС - реферат СРС №3 Тема: Серповидно-клеточная анемия Вопросы к занятию: 1.Определение 2.Патогенез 3.Клиническая картина 5.Лабораторная и инструментальная диагностика 6.Дифференциальная диагностика 7.Лечение. 8.Течение и прогноз; Тесты: 1.Наличие HbS указывает на: а)серповидно-клеточную анемию; б)сидеробластную анемию; в)отравление угарным газом; г)все неверно. 2.Для серповидно-клеточной анемии характерно все нижеперечисленное, кроме: а)развития выраженной анемии в течение первых 2мес жизни; б)спленомегалии; в)увеличение печени; г)умеренная желтуха 3.В мазке периферической крови при серповидно-клеточной анемии можно выявить: а)эритроциты в форме серпа; б)мишеневидные эритроциты; в)полихромазия; г)все верно; д)все неверно. Контрольные вопросы: 1.Что такое серповидно-клеточная анемия? 2.Каковы признаки гемолиза? 3.Каковы результаты периферического мазка? 4.Результаты пункции костного мозга 5.Лечение гемолитического криза. Контроль СРС - реферат СРС №4 Тема: Пароксизмальная ночная гемоглобинурия Вопросы к занятию: 1.Определение 2.Патогенез 3.Клиническая картина 4.Дифференциальная диагностика 5.Лечение 6.Прогноз Тесты: 1.При болезни Маркиафавы-Микели наблюдается: а)гемоглобинурия; б)гемосидеринурия, в)новышение свободного гемоглобина плазмы; г)все верно; д)все неверно. 2.В клинической картине болезни Маркиафавы-Микели характерно все перечисленное ,за исключением: а)приступы болей в животе; б)желтизна склер; в)тромбозы периферических сосудов; г) непродолжительные приступы синовита крупных суставов. 3.В лечении болезни Маркиафавы-Микели применяют все, за исключением: а)переливание отмытых эритроцитов; б)анаболические гормоны; в) витамин Е, г)переливание СЗП. Контрольные вопросы: 1.Что такое болезнь Маркиафавы-Микели? 2.Картина крови 3.Что выявляют при исследовании костного мозга? 4.Показание к переливанию отмытых эритроцитов Контроль СРС - реферат СРС №5. Тема: Тромбоцитопатии Контрольные вопросы: 1.Определение 2.Классификация 3.Клинические проявления 4.Лечение. Тесты: 1.Какой диагностический тест не входит в первичную диагностику нарушения гемостаза? а)время свертывания; б)количество тромбоцитов; в)количественное определение плазменных факторов свертывания г)определение ЧТВ. 2.Тромбоцитопатии это заболевание обусловленное: а)уменьшением количества тромбоцитов; б)качественной неполноценностью тромбоцитов; в)появлением в крови антител к тромбоцитам; г)все верно. 3.Все перечисленные состояния нарушает функции тромбоцитов, кроме: а)уремии; б)употребление аспирина; в)гемофилии А; г)болезни фон Виллебранда. Контроль СРС - реферат СРС №6 Тема: Наследственная геморрагическая телеангиэктазия Контрольные вопросы: 1.Этиология и патогенез 2.Клиническая картина и диагностика 3.Лечение 4.Профилактика 5.Прогноз Тесты: 1. Для наследственной геморрагической телеангиэктазии характерно: а)наследственная геморрагическая вазопатия с очаговым истончением стенок и расширением просвета микрососудов; б)неполноценный локальный гемостаз из-за недоразвития субэндотелия и крайне малого содержания в нем коллагена; в)наследуется по аутосомно-доминантному типу; г)все верно. Вопросы к занятию: 1.Чем обусловлена кровоточивость при наследственной геморрагической телеангиэктазии? 2.Какими симптомами проявляется? 3.Лабораторная диагностика. 4.Какие методы терапии применяют? Контроль СРС - реферат СРС №7. Тема: Лимфогрануломатоз. Вопросы к занятию: 1.Определение 2.Этиология и патогенез 3.Классификация 4.Клиническая картина и диагностика 5.Лабораторные и инструментальные исследования 6.Дифференциальная диагностика 7.Лечение 8.Прогноз Контрольные вопросы: 1.Что такое лимфогрануломатоз? 2.Стадии и клинические проявления лимфогрануломатоза. 3.Главный морфологический признак. 4.Схемы лечения. Тесты: 1.Болезнь Ходжкена сопровождают все перечисленные осложнения химиотерапии, кроме: а)тошноты,рвоты; б)бесплодия; в)гипотиреоза; г)микроангиопатической гемолитической анемии; д)острого лейкоза. 2.К гистологическим вариантам лимфогрануломатоза относят все нижеперечисленные, кроме: а)плазмоцитомного; б)лимфоидного истощения; в)нодулярного склероза; г)смешанно-клеточного; д)лимфогистиоцитарного. 3.Показаниями к монохимиотерапии лимфогрануломатоза могут быть все перечисленные состояния, кроме: а)почечная недостаточность у больного лимфогрануломатозом III2А стадии; б)возраст больного 76 лет; в)изолированное поражение селезенки; г)длительная цитостатическая болезнь Контроль СРС - реферат СРС №8. Тема: Тромботическая тромбоцитопеническая пурпура Вопросы к занятию: 1.Клиническая картина. 2.Картина крови. 3.Диагностика 4.Лечение Тесты: 1.Все нижеприведенные утверждения, касающиеся тромботической тромбоцитопенической пурпуры верны, кроме: а)основная причина тромбоцитопении – повышенное разрушение тромбоцитов; б)высокая концентрация аномального белка – производного фактора фон Виллебранда; в)фрагментированные эритроциты; г)гемолитическая желтуха; д)ишемическое поражение органов Контроль СРС - реферат Методические рекомендации по разработке рабочей программы К методам интерактивного обучения относятся те, которые способствуют вовлечению в активный процесс получения и переработки знаний, например: лекциявизуализация (ЛВ), проблемная лекция (ПЛ), мини-лекция (МЛ), лекция – прессконференция (ЛПК), занятие – конференция (ЗК), тренинг (Тр), дебаты (Д), мозговой штурм (МШ), мастер-класс (МК), «круглый стол» (КС), активизация творческой деятельности (АТД), развитие критического мышления через чтение и письмо (КМ), регламентированная дискуссия (РД), дискуссия типа форум (Ф), деловая и ролевая учебная игра (ДИ, РИ), метод малых групп (МГ), занятия с использованием тренажёров, имитаторов (ТИ), компьютерная симуляция (КСим), использование компьютерных обучающих программ (КОП), интерактивных атласов (ИА), разбор клинических случаев (РКС), подготовка и защита истории болезни (ИБ), посещение врачебных конференции, консилиумов (ВК), участие в научно-практических конференциях (НПК), съездах, симпозиумах (Сим), учебно-исследовательская работа студента (УИРС), проведение предметных олимпиад (О), подготовка письменных аналитических работ (АР), подготовка и защита рефератов (Р), проектная технология (ПТ), экскурсии (Э), подготовка и защита курсовых работ (Курс), дистанционные образовательные технологии (ДОТ), Тесты (Т), приглашение специалиста (ПС), выступление в роли обучающего (РО), разработка проекта (РП), решение ситуационных задач (СЗ), презентации с использованием различных вспомогательных средств (През): интерактивная доска (ИД), раздаточные материалы (РМ), видеофильмы (В), слайды (С), мультимедийная презентация (МП), задания на самостоятельной работы, IT-метод (IT), работа в команде (РК), Case-study (метод конкретных ситуаций), поисковый метод (ПМ), исследовательский метод (ИМ) и др. Интерактивные методы: пробуждают у обучающихся интерес; поощряют активное участие каждого в учебном процессе; обращаются к чувствам каждого обучающегося; способствуют эффективному усвоению учебного материала; оказывают многоплановое воздействие на обучающихся; осуществляют обратную связь (ответная реакция аудитории); формируют у обучающихся мнения и отношения; формируют жизненные навыки; способствуют изменению поведения Критерии оценки знаний студентов на экзамене и зачете. Выставление оценок на экзаменах и зачетах осуществляется на основе принципов объективности, справедливости, всестороннего анализа качества знаний студентов, и других положений, способствующих повышению надежности оценки знаний обучающихся и устранению субъективных факторов. В соответствии с действующими нормативными актами и рекомендациями Министерства образования и науки КР устанавливаются следующие критерии выставления оценок на экзаменах по гуманитарным, естественным, техническим и другим дисциплинам: - оценка "отлично" выставляется студенту, который обнаружил на экзамене всестороннее, систематическое и глубокое знание учебно-программного материала, умение свободно выполнять задания, предусмотренные программой, который усвоил основную литературу и ознакомился с дополнительной литературой, рекомендованной программой. Как правило, оценка "отлично" выставляется студентам, усвоившим взаимосвязь основных понятий дисциплины и их значений для приобретаемой профессии, проявившим творческие способности в понимании, изложении и использовании учебнопрограммного материала; - оценка "хорошо" выставляется студенту, который на экзамене обнаружил полное знание учебно-программного материала, успешно выполнил предусмотренные в программе задания, усвоил основную литературу, рекомендованную в программе. Как правило, оценка "хорошо" выставляется студентам, показавшим систематический характер знаний по дисциплине и способным к их самостоятельному выполнению и обновлению в ходе дальнейшей учебной работы и профессиональной деятельности; - оценка "удовлетворительно" выставляется студенту, обнаружившему знание основного учебного материала в объеме, необходимом для дальнейшей учебы и предстоящей работы по профессии, справляющемуся с выполнением заданий, предусмотренных программой, который ознакомился с основной литературой, рекомендованной программой. Как правило, оценка "удовлетворительно" выставляется студентам, допустившим погрешности в ответе на экзамене и при выполнении экзаменационных заданий, но обладающим необходимыми знаниями для их устранения под руководством преподавателя; - оценка "неудовлетворительно" выставляется студенту, обнаружившему пробелы в знаниях основного учебно-программного материала, допустившему принципиальные ошибки в выполнении предусмотренных программой заданий, не ознакомившемуся с основной литературой, предусмотренной программой, и не овладевшему базовыми знаниями, предусмотренными по данной дисциплине и определенными соответствующей программой курса (перечень основных знаний и умений, которыми должны овладеть студенты, является обязательным элементом рабочей программы курса). В тех случаях, когда по некоторым дисциплинам учебного плана установлен зачет, отметка "зачтено" выставляется студенту, если его ответы или результаты выполненных заданий соответствуют, по крайней мере, критериям удовлетворительной оценки. Отметка "не зачтено" выставляется студенту, не выполнившему программу практических и семинарских занятий, а также не выполнившему лабораторные, расчетнографические и художественно-графических работы по дисциплинам, предусматривающим данную форму отчетности. Также оценка "не зачтено" выставляется студенту, который при проведении зачета в виде устного опроса дал ответы, не соответствующие, как минимум, критериям удовлетворительной оценки теоретического курса. Рекомендуемая литература: Основная литература: 1.Ворбьев А.И. Руководство по гематологии.М.Медицина.2003. 2.Волкова М.А. Клиническая онкогематология.М. Медицина.2001. 3.Файнштейн Ф.И. Болезни системы крови.М.Медицина.1985. 4.Баркаган З.С. Геморрагические заболевания и синдромы.М.Медицина.1988. 5.Чертков И.Л.,Воробьев А.И. Современная схема кроветворения.М.Медицина.1977. 6.Ковалева Л.Г.Острые лейкозы.М.Медицина.1990. 7.ГавриловЩ.К.Депрессии кроветворения.Москва.1987. 8.Миррахимов М.М., Раимжанов А.Р. Горноклиматическое лечение гипопластической анемии.Метод.рекомен.Фрунзе.1988. 9. Раимжанов А.Р. Апластическая анемия и горный климат. Бишкек. АО «Учкун».2002. 10.Романова А.Ф., Выговская Я.И, Логинский В.Е. и др.Справочник по гематологии. Ростов-на-Дону. «Феникс».2000. 11.Шиффман Ф.Дж. Патофизиология крови. М.Перевод с англ. под ред. проф. Жибурта Е.Б., проф.Токарева Ю.Н.2000. 12.Харрисон Т.Р. Внутренние болезни.1994. 13.Терапевтический справочник Вашингтонского Университета под ред. М. Вудли, А.Уэлан.1995 14.Camitta В.М. What is definition of cure for aplastic anemia. Acta Haematol. 2000. Дополнительная литература: 1.Баркаган З.С., Момот А.П. Основы диагностики нарушений гемостаза. М. «Ньюдиамед-АО».1999. 2. Баркаган З.С Очерки антитромботической фармакопрофилактики терапии. М. «Ньюдиамед-АО».2000. 3. Баркаган З.С., Момот А.П. Диагностика и контролируемая терапия нарушений гемостаза. М. «Ньюдиамед-АО».2001 4.Козинец Г.И. Исследование системы крови в клинической практике. Москва. «Триада-X».1998. 5.Абдулкадыров К.М., Бессмельцев С.С., Рукавицин О.А. Хронический миелолейкоз. Санк-Петербург. «Спец. литература»,1998.




