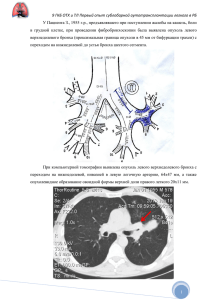
Разрыв легкого
реклама

Разрыв легкого. РАЗРЫВ ЛЕГКОГО (Ruptura pulmonis). При простом ушибе грудной клетки редко наблюдается повреждение легкого в виде его разрыва. Чаще разрыв плевры и легкого наблюдается при тяжелых переломах ребер. Переломы ребер, вызвавшие ранение легкого, обычно бывают следствием тяжелой травмы (автомобильная катастрофа, падение с высоты и т. п.). Тяжесть состояния больного зависит от глубины ранения и локализации его. Чем дальше ранение от корня легкого (периферическое ранение легочной паренхимы), тем менее тяжелой клинической картиной сопровождается ранение легкого. Это обстоятельство объясняется тем, что в периферических участках легкого происходит ранение мелких бронхов и сосудов. Такая травма не сопровождается тяжелым расстройством кардиопульмональной системы. В противоположность этому ранение легочной паренхимы в области корня легкого сопровождается тяжелыми клиническими проявлениями. Кровохаркание - первый диагностический признак, указывающий на повреждение легкого. Вытекание изо рта крови струйкой указывает на угрожающий характер кровотечения, и врач должен заподозрить возможность ранения крупного сосуда в паренхиме легкого. В большинстве же случаев небольшое кровохаркание, обычно наблюдаемое при кашле, в последующие часы и дни уменьшается и исчезает. При ранении легкого имеется и гемопневмоторакс. Перкуссия и аускультация подтверждают это предположение. Клиническая картина зависит от тяжести повреждения (локализация и глубина поражения легочной паренхимы). Нельзя не обратить внимания на то, что тяжесть состояния пострадавшего не соответствует состоянию больного, имеющего простой перелом ребра. Больной находится в беспокойном состоянии. Пульс частый. Мучительный болезненный кашель с примесью крови. При дыхании большой щадит пораженную половину грудной клетки. Цианоз, резкая одышка и подкожная эмфизема. Все это, несомненно, свидетельствует о повреждении легочной паренхимы. Динамическое наблюдение в течение ближайших двух часов дает основание врачу судить о степени разрыва и необходимости оперативного вмешательства. Неотложная помощь. В большинстве случаев удается консервативными мероприятиями лечить больных, у которых разрыв легочной паренхимы локализуется в периферических долях легкого. Применение кровоостанавливающих средств (хлористый кальций, желатина, переливание крови - 100 мл - с гемостатической целью) нередко дают положительный эффект. Повторные плевральные разгрузочные пункции с удалением крови и воздуха и введением антибиотиков дают хороший эффект. Ухудшение состояния пострадавшего (нарастание одышки, цианоза, усиление наружного кровотечения), несмотря на проводимые медикаментозные мероприятия, заставляет ставить вопрос об оперативном вмешательстве на поврежденной паренхиме легкого. Предпочтительнее оперировать на легком под общим обезболиванием, применяя эфирнокислородный наркоз интратрахеальным методом. Однако операция может производиться и под местной новокаиновой анестезией. Желательно тщательно производить анестезию кожи, подкожной клетчатки, линии разреза и специально анестезировать медиастинальную плевру, грудобрюшной нерв и корень легкого. Прежде чем войти в плевральную полость, хирург производит обработку бензином, спиртом и йодом места будущего операционного разреза. Наиболее целесообразно для выполнения нетложной операции при ранении легкого, предпринимаемой по поводу легочного кровотечения и нарастающего пневмоторакса, избрать операционный разрез переднебоковой с рассечением у грудины одного-двух хрящей. Разрез производится на уровне наружной раны, начиная по средней аксиллярной линии. Далее разрез проходит по межреберному промежутку и оканчивается у грудины с перерезкой 1-2 хрящей. После обкладывания краев раны салфетками вставляется ранорас-ширитель, и хирург имеет достаточных размеров рану, чтобы тщательно осмотреть раненое легкое. Прежде чем манипулировать на легком, рекомендуется анестезировать медиастинальную плевру и корень легкого. После освобождения плевральной полости от крови удается определить, повреждены ли межреберные артерии или внутренняя сосковая артерия. В случае ранения их перевязка производится на протяжении. После анестезии корня легкого рука оператора, введенная в плевральную полость, пальпирует легочную паренхиму. Без большого труда удается обнаружить раненый участок легкого по следующим признакам. Нормальная легочная ткань пушиста на ощупь, при реэкспансии легкого она увеличивается в объеме и не поопускяет воздуха наружу. Поврежденная легочная паренхима лишена всех перечисленных признаков. Особенно выделяется поврежденная ткань легкого просачиванием, а при ранении долевого бронха выхождением со свистом воздуха из раненого бронха в плевральную полость. Локализация ранения легочной паренхимы (периферическая или ближе к корню легкого), тяжесть ранения (поверхностное или глубокое), характер кровотечения и ранения бронха, возможность в последующем осложнений со стороны плевры и легких (эмпиема плевры, абсцесс и гангрена легкого) - все эти ингредиенты должны быть тщательно взвешены хирургом во время операции при осмотре раненого легкого, прежде чем он решится на то или другое хирургическое мероприятие. Совершенно естественно, что при всем этом анализе состояние потерпевшего на операционном столе должно быть решающим в вопросе объема и характера хирургического вмешательства на раненом легком. Следует оговориться, что при вскрытии плевральной полости при ранении легкого вряд ли хирург может встретиться с кровотечением из легочной артерии, из верхней или из нижней легочной вены. Эти сосуды такого крупного калибра, что пострадавшие обычно умирают еще до оказания им нетложной помощи. Кровотечение из ран легких чаще бывает из субсегментарных артерий и вен, реже из сегментарных сосудов. В этих случаях хирург, найдя источник кровотечения, должен учесть характер и размер раны легочной паренхимы При отсутствии значительных разрушений производится наложение швов на рану легкого. Если удается, необходимо отдельно захватить и перевязать кровоточащий сосуд. В противном случае накладывают двухрядный шов на рану легкого, используя тонкие шелковые нити, избегая прокалывания и захватывания бронхов. При наличии тяжелых, ранений легочной паренхимы с размозжением ее вокруг раны показана клиновидная резекция доли легкого. Она может быть осуществлена в верхней, средней и в нижней доле. Прежде чем наложить мягкий клемм на здоровый участок легочной паренхимы, определяют границу здорового и раненого участка легочной паренхимы. Мягкий клемм накладывается проксимально на здоровый участок легкого. Под клеимом проводится непрерывный шелковый шов, после чего дистальный (поврежденный) участок легкого срезается скальпелем и удаляется. Снимается мягкий клемм с проксимального (здорового) участка легкого и накладывается второй ряд прерывистых шелковых швов поверх первого, ранее наложенного непрерывного шва. Под углом к первому наложенному мягкому клемму накладывается второй клемм-и точно так же иссекается поврежденный учагток легочной паренхимы с наложением на край здоровой легочной паренхимы двухрядных шелковых швов. На оставшиеся участки легкого после клиновидной резекции накладывают швы с целью их сближения, и для предупреждения их расхождения некоторые авторы предлагают на оперированные участки легкого накладывать выкроенный лоскут париетальной плевры. Может случиться, что рана находится у корня легкого и одновременно имеет место ранение сегментарного сосуда и бронха. Такая ситуация требует производства лобэктомии. Производство ее связано с анатомической перевязкой сегментарных артерий доли, перевязкой верхней или нижней легочной вены (в зависимости от локализации ранения) и ушивания долевого бронха. Все эти существенные ингредиенты, входящие в производство анатомической лобэктомии, не под силу каждому хирургу. Поэтому в таких редких случаях можно ограничиться прошиванием и перевязкой сосудов и одновременно наложить два-три шелковых шва на раненый вскрытый бронх. Целесообразно поверх бронха ушить легочную паренхиму. Эти последние швы должны быть наложены аккуратно и неглубоко с тем, чтобы не компримировать просвет бронха. Последующее течение процесса покажет, достаточными были эти мероприятия или потребуется анатомическая лобэктомия, производство которой должно йыть поручено более опытному хирургу. После остановки кровотечения, ушивания бронха или клиновидной резекции легкого рана ушивается послойно с введением дренажа в плевральную полость на 24—48 часов. В течение 5 суток в плевральную полость вводятся антибиотики (пенициллин и стрептомицин). Раненый должен находиться в постели в полусидячем положении. Дача увлажненного кислорода, введение сердечных и наркотических средств в послеоперационном периоде крайне необходимы. Врач внимательно следит за состоянием раненого (температура, пульс, перкуссионные и аускультативные данные). Оценке состояния раненого помогает рентгеноскопия и рентгенография.