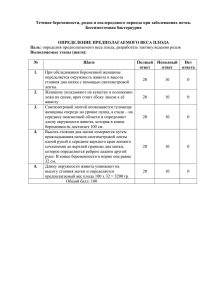
Задача 4 - Учебно-методические комплексы Ташкентской
реклама

МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ УЗБЕКИСТАН ЦЕНТР РАЗВИТИЯ МЕДИЦИНСКОГО ОБРАЗОВАНИЯ ТАШКЕНТСКАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ Акушерство и гинекология Учебно-методическое пособие для преподователей и студентов IV курса стоматологического факультета медицинских ВУЗов Ташкент-2011 Составители: Рецензенты: Анатомия и физиология женских половых органов. Нормальный менструальный цикл и его нарушения. Комплексные методы диагностики беременности. Методы обследования беременных и рожениц. Роды. Течение родов. Биомеханизм родов. Влияние экстрагенитальных заболеваний на течение беременности и родов, и их влияние на развитие плода (анемия, ССЗ, заболевания почек). Заболевания полости рта и беременность. Гипертензивный синдром. Неспецифические и специфические воспалительные заболевания женских половых органов. Основные вопросы этиопатогенеза. Доброкачественные опухоли женских половых органов. Классификация. Основные заболевания шейки матки. Клиника. Диагностика. Принципы лечения. Профилактика и реабилитация. Современные методы контрацепции. Тема: Анатомия и физиология женских половых органов. Нормальный менструальный цикл и его нарушения. 1.Место проведения занятия, оснащение - кафедра акушерства и гинекологии,аудитория -муляж органов малого таза, женский таз кукла плода; -гинекологический тренажер: имитатор родов; -стандартные модели беременности; -классические модели родов; -муляж «ZОЕ»; -наборы слайдов по темам дисциплины; -методы работы в малых группах: метод инцидента, «круглого стола», разрешения проблем, «ручка на середине стола», «пчелиный рой» и др.; -обучение и контроль практическим навыкам по системе ОСКЭ (объективный структурированный клинический экзамен). -видеодвойка.ТВ; -персональный компьютер (Pentium-III-IV); -комплект слайдов с типичными состояниями при ультразвуковом сканировании беременных и гинекологических больных; -комплект видеожурналов “VJOG” (США), освещающих современные достижения в диагностике и лечении акушерских и гинекологических патологий; -комплект видео и кинофильмов с демонстрацией типичных акушерских и гинекологических манипуляций . -учебные компьютерные программы; -обучающие и тестирующие мультимедиасистемы; -использование электронной почты и INTERNET; -деловые игры и ситуационные задачи; -центр по обучению практическим навыкам -отделения и лаборатории родильного комплекса -женский таз,сантиметровая лента,,стетоскоп. -пошаговые инструкции проведения исследований: общий осмотр беременной, измерение окружности живота, высота дна матки, размеров плода и таза, приемы наружного акушерского исследования, аускультация, двуручное брюшно-стеночное влагалищное исследование. -варианты кардиотокограмм; -снимки УЗИ матки в различные сроки беременности; 2. Продолжительность изучения темы Количество часов - 5 3. Цель занятия - обучить знаниям, навыкам антенатального ухода беременных с низким риском, выявление (распознование) беременности с высоким риском - продемонстрировать и обучить специальным методам исследования (осмотр, измерение окружности живота, высота дна матки, размеров плода и таза, приемы наружного акушерского исследования, аускультация, двуручное брюшностеночное влагалищное исследование); - дать понятие об оценке состояния плода; - ознакомление с системой опроса с учётом акушерского анамнеза; - ознакомление со специальными и дополнительными методами исследования; - сформировать понятие о принципах гигиены беременной; - сформировать понятие о физио-психопрофилактической подготовке беременных к родам на основе знаний физиологических изменений в организме беременных; - ознакомить и обучить определению беременности на ранних и поздних сроках беременности; Задачи Студент должен знать: -Важность дородового ухода, цели дородового ухода -Основные принципы дородового ухода, основанные на наилучших доказательствах -Какие анализы нужно проводить в процессе дородового ухода -Новый график посещений поликлиники беременной женщины - Рекомендуемые процедуры планового осмотра беременной -О скрининге на выявление пороков развития плода - Об определении акушерского риска -на чём основываются методы оценки состояния плода; -роль дородового наблюдения в профилактике акушерских осложнений; Студент должен уметь: Диагностировать беременность. Проводить плановый осмотр беременной. Проводить мониторинг роста плода, подсчет шевелений плода. Составлять гравидограмму. Давать рекомендации по питанию и уходу за беременной, профилактический прием фолатов, железа и йода. Подготовить беременную к партнерским родам, проводить наружный осмотр беременной матки методом Леапольда-Левицкого,наружных половых органов, аускультацию сердцебиения плода, пальпировать части плода, определять приблизительную массу плода. 4. Мотивация Обучение студентов основам акушерства и гинекологии на базе знания, полученных ими на предыдущих курсах, принципам обследования беременных и рожениц, гинекологических больных, методам профилактики и первой помощи, диагностики, неотложных состояний, наиболее часто встречающихся в акушерской и гинекологической практике. Изучение данной темы необходимо для того, чтобы студенты могли ориентироваться при дальнейшем изучении курса по акушерству и гинекологии, без знания данной темы они не могут освоить дальнейший курс акушерства и гинекологии. 5. Межпредметные и внутрипредметные связи Для успешного изучения дисциплины студенты должны иметь хороший уровень знаний по следующим предметам: нормальная и топографическая анатомия, физиология, патофизиология, гистология, патологическая анатомия, микробиология с эпидемиологией, терапия и хирургия, анестезиология и реаниматология, дерматовенерология, клиническая фармакология, эндокринология, детские болезни. Полученные в ходе занятия знания будут использованы при прохождении ими циклов по эндокринологии, терапии, хирургии, патологическому акушерству, гинекологии, гигиены, педиатрии и др. 6.Содержание занятия 6.1. Теоретическая часть «… Важно помнить, что, как и математика с её всемирными законами, принадлежащими всему человечеству, медицина также имеет собственные всемирные закономерности. Осознание этих закономерностей позволяет с высокой эффективностью оказывать медицинскую помощь вне зависимости от национальной и расовой принадлежности врачей и их пациентов…» Существуют две модели оказания перинатальной помощи. Традиционная: Мать и дитя воспринимаются как пациенты Разные этапы родов проводятся в разных помещениях Уход за ребенком проводится в отдельной палате Запрещено посещение родственниками Отцов только информируют о ходе родов Ориентированная на семью: Мать, младенец и медработники – члены одной команды Роды от начала до конца проходят в одном помещении Уход за матерью и ребенком осуществляется в одной палате Родственники привлекаются к уходу за матерью и ребенком Отец принимает участие в родах Надлежащие технологии в перинатальном уходе Роль женщины в принятии всех важных решений Гравидограмма, используемая при беременности и партограмма - при родах Партнеру разрешается находиться в родовой комнате Свободный выбор позиции в родах Исключение необоснованных процедур Ранний и неограниченный контакт «кожа к коже» Профилактика гипотермии новорожденного Эффективная реанимация новорожденного Грудное вскармливание по требованию и совместное пребывание Правильное мытье рук медперсоналом как наилучший способ профилактики инфекции Рациональное использование лекарственных средств Принципы эффективного перинатального ухода Беременность не должна рассматриваться как болезнь, роды не должны считаться проблемой, а новорожденные – больными Более 85% всех беременностей не нуждаются во вмешательствах со стороны медиков, следовательно, простое наблюдение, эмоциональная и психологическая поддержка должны считаться нормальным уходом Мать и отец по природе должны ухаживать за новорожденным Надлежащие перинатальные технологии Включают не только новые эффективные технологии, но и также отказ от ненужных, а иногда и вредных вмешательств, таких как рутинная катетеризация, лёд на низ живота, рутинные антенатальные обследования (для скрининга), клизма, бритье промежности, неоправданная эпизиотомия, нерациональное использование антибиотиков, профилактика и т.д. Основы новой модели дородового ухода, разработанной ВОЗ *Четыре качественных посещения женской консультации достаточны для того, чтобы обеспечить хороший перинатальный исход. Большее число посещений женской консультации не повышает качество ухода *Многие женщины не хотят посещать женскую консультацию чаще, чем это необходимо *Слишком частые посещения женской консультации приводят к напрасной трате ограниченных ресурсов, которые можно использовать более эффективно *Во время беременности женщин чаще ведет акушерка или терапевт, а не специалист, и это не влияет на перинатальный исход Дородовый уход Цель дородового ухода: -здоровье будущего ребенка -Обеспечить поддержку и сопровождение беременной женщине и ее партнеру или семье, в освоении родительских ролей -Это означает, что медицинские работники должны не только обеспечивать уход, но и обучать Роль медицинских работников в СВП и семейных поликлиниках. Предпринимать меры, направленные на укрепление здоровья и профилактику заболеваний Обеспечивать необходимое лечение Действовать согласованно с другими медицинскими работниками, например, предоставляющими специализированный уход и дородовое обучение Обучить женщину навыкам заботы о ее здоровье Быть поддерживающим лицом: выслушивать потребности женщины и обсуждать любые тревоги, которые она или ее семья испытывает по поводу беременности, родов или послеродового периода Рекомендуемые процедуры планового осмотра Измерение кровяного давления Анализ мочи Динамическое измерение высоты стояния дна матки Осмотр ног для диагностики варикозного расширения вен и отеков Определение резус-фактора Анализ крови (группа крови, уровень гемоглобина) Одноразовое ультразвуковое исследование (на 18-20 неделе), чтобы определить возможные патологические состояния плода Определение индекса массы тела (ИМТ) во время первого визита Мониторинг роста плода Во время каждого посещения поликлиники беременным женщинам необходимо предлагать проведение оценки размера плода, чтобы выявить слишком маленький или слишком большой плод для соответствующего гестационного возраста. Высота стояния дна матки должна измеряться и отмечаться на гравидограмме во время каждого посещения женской консультации. Рекомендуемые обследования - Rh – принадлежность партнеров - На наличие инфекций: ВИЧ, сифилис, токсоплазмоз, гепатиты В и С, краснуха, туберкулез - При выявлении экстрагенитальной патологии – направление к профильным специалистам - При наличии факторов риска генетической патологии – направление на генетическое консультирование и обследование родительской пары Опрос беременной производится по определенному плану. Тщательно и правильно собранный анамнез играет важную роль в выявлении состояний угрожающих здоровью женщины и ее ребенка, заболеваний и так называемых факторов риска. Для этого необходимо уточнить социальные, бытовые, производственные условия, генетические факторы (родственный брак и его последствия, мертворождения), профессиональные вредности и привычки и т. д. 1. Следует обратить внимание на возраст женщины. У юных первобеременных моложе 18 лет и старше 30 лет, а также у пожилых женщин часто возникают осложнения беременности и родов по сравнению с женщинами среднего репродуктивного возраста. Перенесенные заболевания как рахит, туберкулез костей, остеомиелит, детские инфекционные заболевания, гинекологические заболевания, заболевания внутренних органов и систем, а также наследственные заболевания (психические, болезни крови), венерические заболевания, как гонорея, сифилис, СПИД и др., вредные привычки (курение), тяжелый физический труд и вредные факторы производства (вибрация, шум, химикаты, лучи, могут иметь влияние на лечение и исход беременности и родов. Менструальная функция во многом определяет состояние здоровья женщин. Следует выяснить время установления менархе, длительность, тип менструации, нарушение ее цикличности в связи с половой жизнью. Важно уточнить дату последней менструации. Половая жизнь: с какого возраста, применение противозачаточных средств. Акушерский анамнез включает данные о детородной функции. Надо выяснить количество беременностей и родов, течение и исход предыдущих беременностей, родов, гемотрансфузии, оперативные вмешательства при родах, течение послеродового периода, судьбу рожденных детей (живые, мертворожденные, умершие). Следует обратить внимание на течение настоящей беременности, наличие отеков, рвоты, головных болей, болей в животе, одышку, слюнотечение и т. д., обращение к врачу, посещение женской консультации, методы лечения этих состояний. Объективные методы обследования. 1. Осмотр: кожные покровы, видимые слизистые, телосложение, рост, вес, мышцы, особенности брюшного пресса подкожно-жировой слой, рубцы беременности, отеки, варикозно расширенные вены и др. 2. Исследование состояний сердечно-сосудистой, дыхательной, пищеварительной, мочевыделительной и других систем по общепринятой методике, включая исследования крови, мочи, и других биохимических, аппаратных методов исследования по показаниям. Специальное акушерское обследование состоит из наружного и внутреннего акушерского исследования. Измерение и пальпация живота.Наружные акушерские методы обследования беременных следующие: 1. Осмотр 2. Измерение таза 3. Акушерские наружные приемы 4. Выслушивание сердцебиения плода. Осмотр дает врачу возможность получить данные, которые могут повлиять на дальнейшее ведение беременности и родов. Так, маленький рост или слишком крупные размеры женщины, отвислый или остроконечный живот дают основание предполагать у нее наличие узкого таза. На изменение формы таза указывает строение скелета, симметричность, искривления позвоночника, кифоз, сколиоз и др. Изменение формы поясничного ромба указывает на деформацию таза. При осмотре обращают внимание на цвет кожных покровов, отеки, форму живота, молочные железы, степень развития, пигментация ареол, формы сосков, чувствительность их, выделение молозива. После осмотра производится измерение окружности живота и высоты стояния дна матки сантиметровой лентой для определения срока беременности. Затем приступают к определению размеров большого таза, размеры выхода, угол наклонения таза, индекс Соловьева. Пальпация — это основной метод наружного акушерского обследования. Оно производится в положении на спине с ногами согнутыми в тазобедренных и коленных суставах, тем самым снижая напряжение мышц брюшной стенки. Начинают пальпацию живота с определения состояния эластичности брюшной стенки. (расхождение мышц, грыжи). Затем определяют величину матки, функциональное ее состояние (тонус). Установление наличия беременности чрезвычайно важно, поскольку определяет своевременную адекватную тактику ведения пациенток. Определение факта беременности имеет большое значение не только у женщин репродуктивного возраста, но и у пациенток климактерического периода, у девочек до наступления менархе, когда при нерегулярных менструациях или при их отсутствии не исключается возможность наступления беременности. Ранняя диагностика беременности очень важна не только для акушеров-гинекологов, но и для врачей различных специальностей, так как гормональные, физиологические и анатомические изменения, сопровождающие беременность, могут существенно влиять на течение экстрагенитальных заболеваний Диагностика беременности, особенно в ранние сроки, иногда представляет определенные трудности. Некоторые эндокринные заболевания, стрессы, а также прием фармакологических препаратов могут имитировать состояние беременности, вводя в заблуждение и женщину, и врача. В связи с беременностью происходит перестройка функций всех органов и систем женщины, что сказывается на ее самочувствии (субъективный характер) и сопровождается объективно определяемыми изменениями. Наиболее характерные признаки беременности могут быть по значимости для диагностики разделены на три группы: сомнительные, вероятные и достоверные. Наиболее достоверным и применяемым широко методом диагностики беременности является экспресс или лабораторная диагностика наличия хорионического гонадотропина (ХГ) в моче женщины. Предположительные (сомнительные) признаки беременности. К этим признакам относятся различного рода субъективные ощущения. Тошнота, рвота, особенно по утрам, изменение аппетита (отвращение к мясу, рыбе и др.). Изменение обонятельных ощущений (отвращение к духам, табачному дыму и др.). Нарушения функции нервной системы: недомогание, раздражительность, сонливость, неустойчивость настроения, головокружение и др. Пигментация кожи на лице, по белой линии живота, в области сосков, появление полос беременности Учащение мочеиспускания. Увеличение объема живота, ощущение нагрубания молочных желез. Вероятные признаки беременности. К данной группе относят объективные признаки, определяемые в половых органах, молочных железах, положительные биологические иммунологические тесты на беременность. Прекращение менструаций (аменорея) у здоровой женщины репродуктивного возраста. Увеличение молочных желез, их напряженность, появление молозива из открывающихся на соске молочных ходов при надавливании на молочные железы (у первобеременных). Синюшность (цианоз) слизистой оболочки влагалища и шейки матки. Изменение величины, формы и консистенции матки. Из признаков, указывающих на изменение формы и консистенции матки в связи с беременностью, важнейшими являются следующие: 1. Увеличение матки. Определяется, начиная с 5—6-й недели беременности: матка увеличивается в переднезаднем размере (становится шарообразной), позднее — и в поперечном размере. К концу 2-го месяца беременности размеры матки соответствуют размерам гусиного яйца, в конце 3-го — дно матки находится на уровне или несколько выше симфиза. 2. Симптом Горвица — Гегара. Беременная матка при исследовании мягкая, размягчение особенно выражено в области перешейка. Пальцы обеих рук при двуручном исследовании соприкасаются в области перешейка почти без сопротивления. Признак характерен для ранних сроков беременности и четко определяется через 6—8 нед от начала последней менструации. 3. Признак Снегирева. Для беременной матки характерна изменчивость консистенции. Мягкая беременная матка под влиянием механического раздражения во время двуручного исследования уплотняется и сокращается. После прекращения раздражения матка вновь приобретает мягкую консистенцию. 4. Признак Пискачека. Для ранних сроков беременности характерна асимметрия матки, обусловленная куполообразным выпячиванием правого или левого ее угла, что соответствует месту имплантации плодного яйца. По мере роста плодного яйца эта асимметрия постепенно исчезает 5. Признак Губарева и Гауса. Указывает на легкую подвижность шейки матки в ранние сроки беременности, что связано со значительным размягчением перешейка. 6. Признак Гентера. Вследствие размягчения перешейка в ранние сроки беременности возникают перегиб матки кпереди и гребневидное утолщение на передней поверхности матки по средней линии. Однако это утолщение определяется не всегда Вероятные признаки беременности выявляют следующим образом: а) путем пальпации молочных желез и выдавливания молозива; б) при осмотре наружных половых органов и слизистой оболочки входа во влагалище; в) при исследовании с помощью зеркал; г) путем влагалищного и двуручного влагалищно-абдоминального исследования. Осмотр наружных половых органов производят в стерильных резиновых перчатках на гинекологическом кресле или кушетке; женщина лежит на спине, ноги согнуты в тазобедренных и коленных суставах и разведены; под крестец подкладывают валик. Наружные половые органы обрабатывают одним из антисептических растворов. Большие и малые половые губы разводят II и I пальцами левой руки и осматривают слизистую оболочки входа по влагалище. Исследования с помощью зеркал. После осмотра наружных половых органов и слизистой оболочки входа по влагалище приступают к исследованию с помощью влагалищных зеркал. Данный метод исследования позволяет выявить цианоз шейки матки и слизистой оболочки влагалища, а также заболевания шейки матки и влагалища. Можно пользоваться створчатыми и ложкообразными зеркалами. Створчатое зеркало вводят до свода влагалища в сомкнутом виде, затем створки раскрывают, и шейка матки становится доступной для осмотра. Стенки влагалища осматривают при постепенном выведении зеркала из влагалища. После осмотра шейки матки и стенок влагалища зеркала извлекают и приступают к влагалищному исследованию. Влагалищное (пальцевое) исследование беременной. Пальцами левой руки раздвигают большие и малые половые губы; пальцы правой руки (II и III) вводят во влагалище, I палец отводится кверху, IV и V — прижаты к ладони, упираясь в промежность. Исследуется состояние мышц тазового дна, стенок влагалища (складчатость, растяжимость, разрыхление), сводов влагалища, шейки матки (длина, форма, консистенция) и наружного зева шейки матки (закрыт, открыт, форма круглая или щелевидная). Двуручное (бимануальное) исследование беременной. После пальпации шейки матки приступают к двуручному исследованию. Пальцами левой руки бережно надавливают на брюшную стенку по направлению к полости малого таза навстречу пальцам правой руки, находящимся в переднем своде влагалища. Сближая пальцы обеих исследующих рук, пальпируют тело матки и определяют ее положение, форму, величину и консистенцию, после чего приступают к исследованию маточных труб и яичников. Для этого пальцы обеих рук постепенно перемещают от угла матки к боковым стенкам таза. Для определения вместимости и формы таза исследуют внутреннюю поверхность костей таза, крестцовой впадины, боковых стенок таза и симфиза. Достоверные, или несомненные, признаки беременности — это признаки, появляющиеся во второй половине беременности и свидетельствующие о наличии плода в полости матки. 1.Пальпирующиеся части плода. Во второй половине беременности при пальпации живота определяются головка, спинка и мелкие части (конечности) плода; чем больше срок беременности, тем лучше прощупываются части плода. 2.Ясно слышимые сердечные тоны плода. С помощью акушерского стетоскопа сердечные тоны плода выслушиваются с начала второй половине беременности в виде ритмичных ударов, повторяющихся 120—140 раз в минуту. Иногда удаётся уловить сердцебиение плода с 18—19 нед беременности. Регистрация сердечных сокращений плода возможна и в более ранние сроки с помощью эхокардиографии (через 48 дней после первого дня последней менструации) и эхографии (с 5—6 нед беременности). 3.Движения плода, ощущаемые врачом при обследовании беременной. Движения плода обычно определяются во второй половине беременности. (Сами беременные ощущают движение плода — первородящие с 20-й недели, а повторнородящие с 18-ой недели, но эти ощущения к достоверным признакам беременности не относятся, так как они могут быть ошибочными – женщина может принять за движения плода перистальтику кишечника.) Наиболее достоверную информацию при диагностике беременности получают при ультразвуковом исследовании (УЗИ). При трансабдоминальном сканировании наличие беременности можно установить с 4-5 нед, а при трансвагинальной эхографии - на 1-1.5 нед. раньше . в ранний сроки диагноз беременности устанавливают на основание определения в полости матки плодного яйца, желточного мешка, эмбриона и его сердечных сокращений , в более позднее сроки- благодаря визуализации плода (или плодов при многоплодной беременности) . Распознавания беременности требует всестороннего обследования пациентки: лишь тщательно собрав анамнез , выслушав субъективное жалобы, произведя осмотр и пальпацию живота, молочных желез, исследование наружных и внутренних половых органов, врач может на основании всей суммы предположительных и вероятных признаков поставить диагноз беременности . Кроме того , в сомнительных случаях наличии беременности уточняют при УЗИ ( достоверный признак) . Диагноз беременности является точным даже при наличии только одного достоверного признака. После установления факта наличия беременности необходимо провести тщательное обследование пациентки. Измерение. При обследовании беременной, помимо определения ее роста, строения таза (его размеров и формы), необходимо измерять окружность живота и высоту стояния дна матки. При этом пользуются тазомером и сантиметровой лентой. Измерение живота. Определяют сантиметровой лентой наибольшую его окружность на уровне пупка (в конце беременности она обычно равна 90—100 см). Окружность живота больше 100 см обычно наблюдается при многоводии, многоплодии, крупном плоде, поперечном положении плода и ожирении. Затем измеряют высоту стояния дна матки над лонным сочленением. В последние 2—3 нед беременности эта высота равна} 36—37 см, а к началу родов, когда дно матки опускается, — 34—35 см. Высоту стояния дна матки над лонным сочленением можно определить и таэомером, с помощью которого может быть также определен и размер головки плода. Пальпация живота является одним из основных методов акушерского исследования. Он производится и в положении беременной на спине с ногами, согнутыми н тазобедренных и коленных суставах. Этим устраняется напряжение брюшной стенки и облегчается прошупывание органов брюшной полости, особенно матки и расположенного в ней плода. Врач садится справа от беременной лицом к ней. Пальпацию живота начинают с определения состояния и эластичности брюшной стенки, состояния прямых мышц живота (нет ли их расхождения, грыжевых выпячиваний и пр.). Анатомическое и особенно функционально состояние брюшной стенки играет большую роль в нормальном течении родов. Затем переходят к определению величины матки, ее функциональной: состояния (тонус, напряжение при исследовании и пр.) и положения плода в полости матки. Выяснение положения плода в полости матки имеет исключительное значение для ведения беременности и родов. При исследовании беременных и рожениц определяют членорасположение, положение, позицию, вид, предлежание плода. Членорасположение плода ( habitus) — отношение его конечностей к головке и туловищу. При типичном нормальном членорасположении туловище согнуто, головка наклонена к грудной клетке, ножки согнуты в тазобедренных и коленных суставах и прижаты к животу, ручки скрещены на грудной клетке. При нормальном сгибательном типе членорасположения плод имеет форму овоида, длина которого при доношенной беременности равна в среднем 25—26 см. Широкая часть овоида (тазовый конец плода) располагается в дне матки, узкая часть (затылок) обращена ко входу в малый таз. Движения плода приводят к кратковременному изменению положения конечностей, но не нарушают характерного членорасположения. Нарушение типичного членорасположения (разгибание головки др.) встречается в 1—2 % родов и затрудняет их течение. Положение плода (citus ) — отношение продольной оси плода к продольной оси (длиннику) матки. Различают следующие положения: продольное (citus longitudinalis) — продольная ось плода и продольная ось матки совпадают, ось плода — линия, проходящая от затылка до ягодиц; поперечное (citus transverses) — продольная ось плода пересекает продольную ось матки под прямым углом; А косое (citus obliquus) — продольная ось плода образует с продольной осью матки острый угол. Продольное положение плода является нормальным, оно бывает в 99,5 % всех родов. Поперечное и косое положения патологические, встречаются в 0,5 % родов. При поперечном и косом положениях возникают непреодолимые препятствия для рождения плода. Позиция плода (positio) — отношение спинки, плода к правой или левой стороне матки. Различают две позиции: первую и вторую. При первой позиции спинка плода обращена к левой стороны матки, при второй - к правой. Первая позиция встречается чаще, чем вторая. Что объясняется поворотам матки левой стороной кпереди. Спинка плода не всегда обращена вправо или влево, она обычно несколько повернута кпереди или кзади, поэтому различают вид позиции. Вид позиции (visus) - отношение спинки плода к передней или задней стенке матки. Если спинка обращена кпереди, говорят о переднем виде позиции, если кзади - о заднем виде. Предлежание плода (praesentatio) - отношение крупной части плода (головки или ягодиц) ко входу в малый таз. Если над входом в таз матери находится головка плода предлежание головное, если тазовый конец - предлежание тазовое. Головное предлежание встречается 96 % родов, тазовое - в 3,5 %. При поперечных и косых положениях плода позиция определяется не по спинке, а по головке: головка слева первая позиция, справа - вторая позиция. Предлежащей частью (pars praevia) называется та часть плода, которая расположена у входа в малый таз и первой проходит через родовой путь. При головном предлежании ко входу в малый таз могут быть обращены затылок (затылочное предлежание), темя (переднелобное), лоб (лобное). личико (лицевое предлежание) плода. Типичным является затылочное предлежание (сгибательный тип). При переднеголовном, лобном и лицевом предлежаниях головка находится в различной степени разгибания. Разгибательный тип предлежания встречается в 1 % всех продольных положении плода. При тазовом предлежании ко входу в таз матери могут быть обращены ягодицы плода (чистое ягодичное предлежание), ножки плода (ножное предлежание), ягодицы вместе с ножками (смешанное ягодично-ножное предлежание). При пальпации живота пользуются так называемыми наружными приемами акушерского исследования (приемы Леопольда). Леопольд (1891 ) ввел, пальпацию живота и предложил типичные приемы пальпации, получившие всеобщее признание. Первый прием наружного акушерского исследования Цель его - определить высоту стояния дна матки и часть плода, находящуюся в ее дне. Методика исследования. Ладонные поверхности обеих рук располагают на матке таким образом, чтобы они плотно охватывали се дно с прилегающими областями углов матки, а пальцы были обращены ногтевыми фалангами друг к другу. Чаше всего в конце беременности (в 96 % случаев) а дне матки определяются ягодицы. Обычно отличить их от головки нетрудно по менее выраженной округлости и сферичности, меньшей плотности и менее гладкой поверхности . Первый наружный прием акушерского исследования даёт возможность судить о сроке беременности (по высоте стояния дна матки), о положении плода (если одна из крупных его частей в дне матки - значит, имеется продольное положение) и о предлежании (если в дне матки ягодицы - значит предлежащей частью является головка). Второй прием наружного акушерского исследования Цель его - определить позицию плода, о которой судят по месту нахождения спинки и мелких частей плода (ручек, ножек). Методика исследования. Руки спускают со дна матки на правую и левую ее стороны до уровня пупка и ниже. Бережно надавливая ладонями и пальцами обеих рук на боковые стенки матки, определяют, в какую сторону обращены спинка и мелкие части плода. Спинка при этом распознается по ее широкой и изогнутой поверхности. При надавливании на крупную часть, находящуюся в дне матки, в сторону лона туловище плода сгибается, вследствие чего спинка становится более доступной для исследования. Мелкие части плода определяются с противоположной стороны в виде мелких, подвижных бугров. У многорожавших женщин вследствие дряблости брюшной стенки и мускулатуры матки мелкие части плода прощупываются легче. Иногда их движение видно на глаз. Пальпаторно обнаруживаемая флюктуация в матке при больших размерах живота свидетельствует о многоводии. По тому, в какую сторону обращена спинка плода, распознается его позиция: спинка влево - первая позиция, спинка вправо - вторая позиция. Если при этом исследовании удалось ощутить движение мелких частей плода, можно считать, что плод жив. Третий прием наружного акушерского исследования. Цель его - определить характер предлежащей части и ее отношение к малому тазу. Методика исследования. Одной, обычно правой, рукой охватывают предлежащую часть, после чего осторожно производят движения этой рукой вправо и влево. Этот прием позволяет определить, характер предлежащей части (головка или ягодицы), отношение предлежащей части ко входу в малый таз (если она подвижна, то находится над входом в таз, если же неподвижна, то во входе в таз или в более глубоких отделах малого таза). Четвертый, прием наружного акушерского исследования. Цель его — определить предлежащую часть (головка или ягодицы), место нахождения предлежащей части (над входом в малый таз, во входе или глубже, где именно), в каком положении находится предлежащая головка (в согнутом или разогнутом). Методика исследования. Исследующий становится лицом к ногам беременной или роженицы и кладет руки плашмя по обе стороны нижнего отдела матки. Пальцами обеих рук обращенными к входу в таз, он осторожно и медленно проникает между предлежащей частью и боковыми отделами входа в таз и пальпирует доступные участки предлежащей части. В случае, если предлежащая часть подвижна над входом в таз, пальцы обеих рук почти целиком могут быть подведены под нее, особенно у многорожавших женщин. При этом определяется также наличие или отсутствие симптома баллотирования, характерного для головки. Для этого кисти обеих исследующих рук плотно прижимают ладонными поверхностями к боковым отделам головки; затем правой рукой производят толчок в области правой половины головки. При этом головка отталкивается влево и передает толчок противоположной — левой руке (простое баллотирование). После этого, быстро возвращаясь в исходное положение, головка сообщает иногда толчок правой руке (двойное баллотирование). При головном предлежании следует стремиться получить представление о размерах головки и плотности костей черепа, о месте нахождения затылка, лба и подбородка, а также об их отношении друг к другу (характер предлежания). С помощью четвертого приема можно определить наличие или отсутствие угла между затылком и спинкой плода (чем выше подбородок при фиксированной во входе головке, тем яснее выражено сгибание и тем более сглажен угол между затылком и спинкой, и наоборот, чем ниже расположен подбородок, тем сильнее разогнута головка), позицию и вид плода — по тому, куда обращены затылок, лоб, подбородок. При головном предлежании необходимо также определить, в какой полости таза расположена головка своим большим сегментом. Степень вставления головки плода в малый таз рекомендуется определять следующим образом. Проникнув при четвертом наружном приеме акушерского исследования пальцами обеих рук возможно глубже в таз м надавливая на головку, производят скользящее по ней движение в направлении к себе, при высоком стоянии головки плода, когда она подвижна над входом, можно при наружном исследовании подвести под нес пальцы обеих рук и даже отодвинуть ее от входа. Если при этом пальцы рук расходятся, головка находится во входе в малый таз малым сегментом. Если скользящие по головки кисти рук сходятся, то головка либо расположена большим сегментом во входе, либо прошла через вход и опустилась в более глубокие отделы (плоскости) таза Если же головка плода настолько глубоко проникает в полость малого таза, что полностью выполняет ее, то обычно прощупать головку наружными приемами уже не удается. Аускультация. Выслушивание живота беременной и роженицы производится обычно акушерским стетоскопом. Акушерский стетоскоп отличается от обычного широкой воронкой, которая прикладывается к обнаженному животу женщины. При аускультации живота определяются сердечные тоны плода. Кроме того, можно уловить другие звуки, исходящие из организма матери; биение брюшной аорты, совпадающие с пульсом женщины; "дующие" маточные шумы, которые возникают в крупных кровеносных сосудах, проходящих в боковых стенках матки (совпадают с пульсом женщины); неритмичные кишечные шумы. К звуковым явлениям, исходящим от плода, относятся сердечные тоны плода шум сосудов пуповины, глухие неритмичные толчкообразные движения плода. Аускультацию производят главным образом для определения сердечных тонов плода, которые служат достоверным признаком беременности. Путем выслушивания сердечных тонов также выясняют состояние плода, что имеет особо важное значение во время родов. Сердечные тоны плода прослушиваются стетоскопом сначала второй половины беременности (реже с 18-20 нед) и с каждым месяцем становятся отчетливее. Сердечные тоны плода прослушиваются в той стороне живота, куда обращена спинка плода, ближе к головке. Только при предлежаниях сердцебиение плода отчетливее выслушивается со стороны его грудной клетки. Это связано с тем, что при лицевом предлежании головка максимально разогнута и грудка прилегает к стенке матки ближе, чем спинка При затылочном предлежании сердцебиение хорошо прослушивается слева — при первой позиции, справа — при второй. При тазовом предлежании сердцебиение выслушивается на уровне или выше пупка. При поперечных положениях сердцебиение прослушивается на уровне пупка ближе к головке плода. При многоплодной беременности сердцебиение плодов обычно выслушивается отчетливо в разных отделах матки. Во время родов при опускании головки плода в полость таза и ее рождении сердцебиение лучше прослушивается ближе к симфизу, почти по средней линии живота. Самым достоверным методом определения жизни и смерти плода является УЗИ. оценка жизнедеятельности эмбриона в ранее сроки основывается на регистрации его сердечной деятельности и двигательной активности, определение сердечной деятельности эмбриона (пульсации сердца) возможно с 3-4 нед. Сердечную деятельность плода в ранних сроках удается выслушать у 100 % - после 8-й недели беременности. Используют и другие методы определения характера сердечных тонов плода: фонокардиография и кардиотокография Для определения срока родов к первому дню последней менструации прибавляют 280 дней, т.е. 10 акушерских, или 9 календарных месяцев. Обычно расчет срока родов производят проще: от даты первого дня последней менструации отсчитывают назад три календарных месяца и прибавляют 7 дней. Например, если последняя менструация началась 2 октября, то, отсчитав назад 3 месяца ( 2 сентября , 2 августа и 2 июня) и прибавив 7 дней, определяют ожидаемую дату родов- 9 июля; если последнее менструация началась 20 мая, то предполагаемый срок родов 27 февраля и.т.д. Предлагаемый срок родов можно вычислить по овуляции: от первого дня ожидавшейся, но не наступавшей менструации отсчитывают назад 14-16 дней и к найденной дате прибавляют 273-274 дня. При определении срока родов учитывают так же время первого шевеления плода к дате первого шевеления прибавляют 5 акушерских месяцев у повторнобеременных и получают предполагаемый срок родов. Однако, следует помнить, что этот признак имеет лишь вспомогательное значения . Подготовка к родам Обеспечение конфиденциальности и партнерской поддержки в родах возможны только в индивидуальном родильном зале. Индивидуальное помещение для родов предупреждает перекрестное инфицирование. С началом родов каждая женщина поступает в палату, где и родится ребенок. Поэтому нет необходимости использовать предродовые палаты. Помещение для родов должно быть чистым, и не обязательно стерильным. После каждых родов кровать и пол должны быть вымыты с мылом или другим подходящим моющим средством. Помещение для родов должно быть хорошо освещенным, чтобы было удобно наблюдать за ребенком. Помещение для родов должно быть подготовлено для партнерских родов. Обстановка должна как можно больше напоминать домашнюю и обеспечивать чувство комфорта (например, шторы, плакаты или украшения на стенах, музыка, пластиковые цветы и т.п.). Также необходимо иметь стулья для родственников. На каждых родах должен присутствовать квалифицированный медперсонал, владеющий необходимыми навыками в особенности акушерка. Оснащение, необходимое для каждых родов. В каждом помещении для родов должны быть в наличии базовое оборудование и необходимые медикаменты. Часы с секундной стрелкой необходимы для того, чтобы точно заметить время рождения ребенка и время начала реанимации, если она проводится. В помещении для родов должно быть как можно приспособлений, которые дают возможность матери самой выбрать позицию для родов (напр., надувной мяч для расслабления, шведская стенка или турник, на котором женщина может повиснуть, и т.д.) Чистый стол с источником лучистого тепла является обязательным условием для оказания помощи ребенку в теплых условиях. Также обязательны детские шапочка, носочки, теплые пеленки, одеяло и электронный или ртутный термометр для измерения температуры ребенка. Теплые полотенца для обсушивания ребенка, теплые пеленки (в случае отсутствия шапочки ими можно покрыть голову ребенка), оснащение для отсасывания слизи (катетер или груша), набор для пережатия/пересечения пуповины, необходимые медикаменты (препараты для реанимации, витамин K, мазь для обработки глаз), а также оборудование для реанимации (мешок и маски разных размеров) должны быть подготовлены заранее и быть в наличие для каждых родов. Некоторое оборудование, например, инкубатор или кроватка с подогревом, необязательны в каждом родильном зале, но должны находиться неподалеку. ИСПОЛЬЗОВАНИЕ МЕТОДА «ПАУТИНА» Шаги: 1.Предварительно студентам дается время для подготовки вопросов по пройденному занятию. 2.Участники сидят по кругу. 3.Одному из участников дается моток ниток и он задает свой подготовленный вопрос(на который сам должен знать полный ответ), удерживая конец нити и перебрасывая моток любому студенту. 4.Студент, получивший моток, отвечает на вопрос (при этом участник, задавший его, комментирует ответ) и передает эстафету вопроса дальше. Участники продолжают задавать вопросы и отвечать на них, пока все не окажутся в паутине. 5.Как только все студенты закончат задавать вопросы, студент, державший моток, возвращает его участнику, от которого получил вопрос, при этом задавая свой вопрос и т.д., до полного «разматывания» клубка. Примечание: Предупредить студентов, что следует быть внимательными к каждому ответу, поскольку они не знают, кому бросят моток. ИСПОЛЬЗОВАНИЕ МЕТОДА «ГОРЯЧАЯ КАРТОШКА» Шаги: 1.Предварительно педагог подготавливает вопросы по тематике (минимум по 2-3 вопроса на каждого студента). 2. Участники сидят по кругу. 3. Педагог отворачивается, и участники начинают быстро передавать друг другу по очереди инсценированную «горячую картошку», чтобы она не смогла обжечь руки. 4. В это время педагог поворачивается и говорит: «СТОП!». 5. После этого у кого оказывается «горячая картошка», отвечает на вопрос педагога, а остальные участники могут дополнять. 6. После того как участник ответит на вопрос, педагог опять отворачивается и участники продолжают быстро передавать друг другу дальше по очереди инсценированную «горячую картошку», до тех пор, пока педагог не повернётся и не скажет: «СТОП!». 7. Таким образом, игра длится до тех пор, пока участники не ответят на все вопросы. 6.2. Аналитическая часть Ситуационные задачи: 1. В поликлинику обратилась женщина 23 лет с жалобами на тошноту. Последняя менструация 5 недель назад. Диагноз? Дополнительные методы диагностики? Ответ: Беременность. Анализ на ХГ, УЗИ матки 2. В женскую консультацию обратилась первобеременная с жалобами на слабое шевеление плода. Дно матки между пупком и мечевидным отростком. Сердцебиение плода глухое ритмичное, на ногах отеки. Срок беременности 35-36 недель. Прибавка в весе 10 кг. Какой метод исследования наиболее информативен в данной ситуации? Ответ: УЗИ - исследование. 3. При наружном акушерском исследовании беременной дно матки расположено на середине расстояния между пупком и мечевидным отростком. ОЖ – 95 см, ВДМ – 34 см. Положение плода продольное, II позиция, предлежат ягодички плода над входом в малый таз. Где выслушивается сердцебиение плода? Ответ: Справа выше пупка. 4. При наружном акушерском исследовании беременной дно матки расположено на середине расстояния между пупком и мечевидным отростком. ОЖ – 92 см, ВДМ – 31 см. Положение плода продольное, I позиция, предлежит головка плода над входом в малый таз. Сердцебиение плода ясное, ритмичное, 140 ударов в минуту слева ниже пупка . Каков предположительный срок беременности? Предполагаемый вес плода? Ответ: 32 недели. 2800,0 ±200,0* 5. Роженица находится в родах 12 часов. Влагалищное исследование : Открытие маточное зева полное, плодного пузыря нет. Предлежит головка , занимает верхнюю половину крестцовой впадины и лона. Стреловидный шов в левом косом размере таза, малый родничок справа спереди , большой – слева кзади . Какое положение, вид, позиция? Ответ: продольное положение, I позиция, передний вид. Практическая часть Наружный акушерский осмотр по методу Леопольда -Левицкого Цель: Наружный акушерский осмотр по методу Леопольда -Левицкого Выполняемые этапы(ступени): № Мероприятия Не выполнил Полностью (0 баллов) прравильно выполнил (20 баллов) 20 1. Врач объясняет беременной, что будет делатьУкладываем беременную на кушетку, на спину Врач подходит с правой стороны к беременной 0 2. 1 приём – обе ладони руки кладёт плашмя на живот беременной и определяет высоту стояния дна матки, а так же находящую там часть плода 2 приём - обе ладони руки кладёт по бокам живота и определяет вид и позицию плода 3 приём – врач кладёт правую руку на нижний сегмент матки, производит «балотацию», тем самым, определяя предлежащую часть плода 4 приём – врач встаёт лицом к ногам беременной, ладони рук кладёт на предлежащую часть плода, и определяет степень вставления головки плода в полость таза. Если пальцы рук между предлежащей частью плода и входом в таз не соприкасаются между собой, то она вошла в полость таза. А если соприкасаются, то предлежащая часть ещё не вошла в полость таза. 0 20 0 20 0 20 0 20 3. 4. 5. Всего 0 7.Формы контроля знаний, навыков и умений 100 -устный; -письменный; -тестирование; -решение ситуационных задач; -демонстрация освоенных практических навыков. 8.Критерии оценки текущего контроля № Успеваемость Оценка Уровень знаний студента в% 1 96-100% Отлично Полный правильный ответ на вопросы по «5» этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Подводит итого и принимает решения, творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает обоснованные решения и подводит итоги, анализирует. История болезни, партограмму заполняет правильно. 2 91-95% Отлично «5» 3 86-90% Отлично «5» 4 81-85% Хорошо «4» Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 1 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 1-2 неточности в ответе. Самостоятельно анализирует, Неточности при решении ситуационных задач, но при правильном подходе. Активно участвует в интерактивных играх, принимает правильные решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 2-3 неточности, ошибки. Применяет на практике, понимает суть вопроса, рассказывает уверенно, имеет точные представления. Ситуационные задачи решены правильно, но обоснование ответа недостаточно полно. Активно участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой, неточности в описание. 5 76-80% Хорошо «4» 6 71-75% Хорошо «4» 7 66-70% Удовлетворител ьно «3» 8 61-65% Удовлетворител ьно «3» Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенезу, классификации, клинику данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно. Имеет точные представления. Активно участвует в интерактивных играх. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, неточности в описание. Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенез данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно, имеет точные представления. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. Правильный ответ на половину поставленных вопросов. Студент знает этиологию заболевания, но не полностью перечисляет классификации, клинику данного заболевания, путается в лечении и профилактики. Понимает суть вопроса, рассказывает уверенно, имеет точные представления только по отдельным вопросам темы. Ситуационные задачи решены верно, но нет обоснования ответа. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. Правильный ответ на половину поставленных вопросов. Ошибки в этиологии, патогенезе, плохо разбирается и путается в лечении и профилактики данного заболевания. Рассказывает неуверенно, имеет точные представления только по отдельным вопросам темы. Допускает ошибки при решении ситуационных задач. История болезни и партограмму заполняет с ошибками. 9 55-60% Удовлетворител ьно «3» 10 50-54% Неудовлетворит ельно «2» 11 46-49% Неудовлетворит ельно «2» 12 41-45% Неудовлетворит ельно «2» 13 36-40% Неудовлетворит ельно «2» Ответ с ошибками на половину поставленных вопросов. Студент делает ошибки в этиологии данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Рассказывает неуверенно имеет частичное представления по теме. Ситуационные задачи решены неверно. История болезни и партограмму заполняет с ошибками. Правильный ответ на 1/3 поставленных вопросов. Студент не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Правильный ответ на 1/4 поставленных вопросов. Студент не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Освещение 1/5 поставленных вопросов с ошибками. Студент не знает этиологию данного заболевания, практически не разбирается и в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Более половина история болезни и партограмму заполняет с ошибками. Освещение 1/10 части вопросов при неверном подходе. Не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Боле половина история болезни и партограмму 14 № 31-35% заполняет с грубыми ошибками. На вопросы не дает ответов. Не знает и не разбирается в других вопросах касающейся данной болезни. Не умеет заполнять и описать историю болезни и партограмму. 9.Хронологическая карта занятия Этапы занятия Формы занятия Продолжительность в (мин) Неудовлетворит ельно «2» 1 Вводное слово преподавателя (обоснование темы) 2 Обсуждение темы практического занятия, Опрос , оценка исходных знаний студентов с объяснение использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры, слайды, видеофильмы и др.) 3 Подведение итогов обсуждения 4 Предоставление студентам задания для выполнения практической части занятия. Дача объяснения и примечания для выполнения задачи. Самостоятельная курация 5 Усвоение практических навыков студентом с История помощью преподавателя (курация болезни, тематического больного) деловые игры клинические ситуационные задачи 6 Анализ результатов лабораторных , Работа с инструментальных исследований тематического клиническими больного , дифференциальная диагностика , лабораторным составление плана лечения и оздоровления, инструментами выписывание рецептов и т.д 7 Обсуждение степени достижения цели занятия Устный опрос на освоенных теоретических знаний и по ,тест, дискуссии, результатам практической работы студента, и с обсуждение учётом этого оценка деятельности группы результатов практической работы 8 Заключение преподавателя по данному Информация, занятию. Оценка знаний студентов по 100 вопросы для балльной системе и её оглашение. Дача задания самостоятельной на следующее занятие (комплект вопросов) подготовки. 10. Контрольные вопросы. 5 120 10 30 45 30 50 10 1.Какие признаки беременности являются сомнительными, вероятными и достоверными? 2.Укажите симптомы, связанные с изменениями в ЖКТ. 3.Какие участки являются наиболее выраженной пигментации при беременности? 4.Перечислите симптомы, свидетельствующие о функциональных расстройствах центральной нервной системы. 5.Что такое «полосы беременных» или стрии? 6.К какой группе признаков беременности относится прекращение месячных? 7.С чем связано размягчение матки при беременности? 8.С какого срока беременности увеличение матки становится заметным при бимануальном исследовании? 9.Как изменяется форма матки при появлении беременности? 10.Какова величина матки в восемь недель беременности? 11.В чём заключается признак Гегара? 12.В чем заключается признак Пискачека? 13.В чём заключается признак Снегирёва? 14.Кто описал признак, заключающийся в определении при бимануальном исследовании гребневидного выступа, расположенного на передней поверхности матки по средней линии? 15.В чём заключается второй признак Гентера? 16.В чём состоит ценность предположительных и вероятных признаков беременности? 17.Какой гормон выявляют биологические и иммунологические реакции на беременность? 18.Укажите методы обнаружения сердцебиения плода. 19.С какого срока беременная ощущает движения плода? 20.В чём недостаток достоверных признаков беременности? 21.Сколько достоверных признаков надо выявить, чтобы диагностировать беременность? 11.Рекомендуемая литература Основная 1. Айламазян Э.К. «Акушерство» - С.Пб., 2002. 2. Жаббарова Ю.К. , Аюпова Ф.М. – Акушерлик , Тошкент , 2009 й. 3. Чернуха Е.А. «Родовой блок» – М., 1991. 4. Серов В.Н., Стрижаков А.Н., Маркин С.А. «Руководство по практическому акушерству», 1997. 5. Нисвандер К., Эванс А. «Акушерство» Справочник Калифорнийского университета. (Перевод с англ.) // М., 1999. Дополнительная 13. Практические навыки по акушерству и гинекологии/ Метод.пособие//Ташкент 2008. Тема: Организация и структура работы акушерско-гинекологического стационара. Принципы безопасного материнства. Современные представления о профилактике внутрибольничной инфекции. Клиническая анатомия женских половых органов. Родовые пути, плод как объект родов 1.Место проведения занятия, оснащение - кафедра акушерства и гинекологии, аудитория; -муляж органов малого таза,кукла плода,женский таз: -гинекологический тренажер: имитатор родов; -стандартные модели беременности; -классические модели родов; -муляж «ZОЕ»; -наборы слайдов по темам дисциплины; -методы работы в малых группах: метод инцидента, «круглого стола», разрешения проблем, «ручка на середине стола», «пчелиный рой» и др.; -обучение и контроль практическим навыкам по системе OСКЭ (объективный структурированный клинический экзамен). -видеодвойка,ТВ; -персональный компьютер (Pentium-III); -комплект слайдов с типичными состояниями при ультразвуковом сканировании беременных и гинекологических больных; -комплект видеожурналов “VJOG” (США), освещающих современные достижения в диагностике и лечении акушерских и гинекологических патологий; -комплект видео- и кинофильмов с демонстрацией типичных акушерских и гинекологических манипуляций и операций. -учебные компьютерные программы; -обучающие и тестирующие мультимедиасистемы; -использование электронной почты и INTERNET; -деловые игры и ситуационные задачи; -видеофильм «Принципы соблюдения эпидемиологического режима в родильном стационаре»; -слайды (структура акушерского комплекса, анатомия женских половых органов); -комплект тестовых заданий. -список отделений акушерского стационара; -структура работы в отделениях акушерского стационара (функциональное значение каждого отделения); -иллюстрации анатомии женских половых органов (связочный аппарат и мышцы тазового дна,кровоснабжение, иннервация и т.д.); -схематическое изображение плоскостей малого таза с указанием косого, прямого и поперечного размеров; -размеры головки и туловища плода; -изображение формы пояснично-крестцового ромба у женщины с нормальными размерами таза. -центр по обучению практическим навыкам -отделения и лаборатории родильного комплекса. 2. Продолжительность изучения темы Количество часов – 5. 3. Цель занятия -рассмотреть принципы организации работы акушерского стационара; -изучить санитарно-эпидемиологический режим в родильных комплексах (структура родильного комплекса, особенности работы); -ознакомить с работой отделений; -ознакомить с медицинской документацией (история родов,партограмма, обменная карта); -рассмотреть принципы безопасного материнства; -изучить современные представления о профилактике внутрибольничной инфекции; -изучить схему сбора анамнеза у беременных, рожениц и родильниц; -обсудить клиническую анатомию женских половых органов с акушерской точки зрения (анатомические единицы образующие родовой канал, отделы костного таза, плоскости и размеры плоскостей малого таза, угол наклона и проводная ось таза, отличие таза женского от мужского); -изучить особенности плода с акушерской точки зрения (размеры головки плода, плечиков и ягодичек доношенного плода); -изучить акушерскую терминологию, характер расположения плода в матке и варианты различных расположений. Задачи Студент должен знать: -принципы организации работы акушерского стационара; -основы санитарно-эпидемиологического режима в родильных комплексах; -принципы работы приёмного, физиологического, обсервационного, детского отделений; -прнципы безопасного материнства; -современные представления о профилактике внутриутробной инфекции; -клиническую анатомию женских половых органов; -структурные составляющие родовые пути; -особенности нормального членорасположения плода; -размеры туловища, головки плода. Студент должен уметь: Проводить физио-психопрофилактическую подготовку беременной к родам, проводить наружный осмотр беременной матки методом Леапольда-Левицкого, диагностировать ранние и поздние сроки беременности, собирать анамнез у беременной женщины, проводить осмотр беременной, в том числе наружных половых органов, пальпировать части плода и определять приблизительную массу плода. 4.Мотивация Обучение студентов основам акушерства и гинекологии на базе знания, полученных ими на предыдущих курсах, принципам обследования беременных и рожениц, гинекологических больных, методам профилактики и первой помощи, диагностики, неотложных состояний, наиболее часто встречающихся в акушерской и гинекологической практике. Изучение данной темы необходимо для того, чтобы студенты могли ориентироваться при дальнейшем изучении курса по акушерству и гинекологии, без знания данной темы они не могут освоить дальнейший курс акушерства и гинекологии. 5.Межпредметные и внутрипредметные связи Для успешного изучения дисциплины студенты должны иметь хороший уровень знаний по следующим предметам: нормальная и топографическая анатомия, физиология, патофизиология, гистология, патологическая анатомия, микробиология с эпидемиологией, терапия и хирургия, анестезиология и реаниматология, дерматовенерология, клиническая фармакология, эндокринология, детские болезни. Полученные в ходе занятия знания будут использованы при прохождении ими циклов по эндокринологии, терапии, хирургии, патологическому акушерству, гинекологии, гигиены, педиатрии и др. 6.Содержание занятия 6.1. Теоретическая часть Предмет акушерства и гинекологии Гинекология – это наука о женщине, о женском организме. Название происходит от сочетания греческих слов: gyne- женщина, logos- наука. Гинекология состоит из двух крупных частей: акушерства и собственно гинекологии. Акушерство (от французского слова - ассаucher man рожать, роды.) изучает состояние всего женского организма в период зачатия, беременности, родов и послеродового периода. Гинекология в узком смысле изучает женский половой аппарат, его физиологию и патологию вне беременности. Главное задача акушерство - это профилактика перехода физиологического состояния беременности в патологию. Тип акушерско-гинекологических учреждений, их основные задачи. Организация работы акушерского стационара. Санитарно-эпидемиологический режим в родильных комплексах (структура родильного комплекса, особенности работы). Санитарно-просветительная работа. Знакомство с работой отделений. Организация специализированных отделений для лечения беременных с различными заболеваниями, перинатальных центров для выхаживания недоношенных детей, областных родильных домов, специализированных санаториев и домов отдыха для беременных, усиление работы по санитарному просвещению и санитарному воспитанию населения в области охраны материнства и детства, организация сельских врачебных пунктов, профилактика заболеваемости среди подростков, подготовка девушек к семейной жизни и многие другие проблемы репродуктивного здоровья. Структура родильных комплексов и организация работы в них строится по единому принципу в соответствии с международными стандартами на основании 500 приказа Минздрава РУз. В составе родильного комплекса имеются следующие структурные подразделения: стационар, лечебно – диагностические подразделения и административно – хозяйственная часть. Родильный стационар в своей структуре имеет: приёмно – смотровое отделение; отделение патологии беременности (30-35% от общего числа акушерских коек); I акушерское отделение (25-30% от общего числа акушерских коек); II акушерское отделение (25-30% от общего числа акушерских коек); отделение реанимации и интенсивной терапии беременных, рожениц и родильниц; отделение реанимации и интенсивной терапии новорожденных; гинекологическое отделение (15-20% от общего числа коек акушерского комплекса); стерилизационное и лабораторное отделения. Приёмно – смотровое отделение состоит из приёмной части, смотровой и санитарного пропускника. Здесь акушер-гинеколог или акушерка собирает анамнез, проводит объективное обследование. Оценивает состояние беременной, производит измерение температуры тела, осмотр кожных покровов, зева, сосчитывает пульс, измеряет артериальное давление на обеих руках и знакомятся с обменной картой беременной. Отделение патологии беременности предназначено для оказания квалифицированной медицинской помощи беременным, как с акушерской, так и с экстрагенитальной патологией. Акушерское отделение I и II идентичные и предназначены для принятия родов и ведения послеродового периода. В отделение реанимации и интенсивной терапии беременных, рожениц и родильниц и отделение реанимации и интенсивной терапии новорожденных оказывается экстренная помощь и интенсивная терапия. Гинекологическое отделение предназначено для оказания квалифицированной медицинской помощи беременным до 20 нед. беременности и небеременным женщинам с воспалительными заболеваниями половых органов, бесплодием и др. Строгое соблюдение всех правил асептики и антисептики имеет исключительно важное значение в акушерской практике. Программа «Безопасное материнство» Инициатива «Безопасное материнство» началась в 1987 г. Это международная программа, которая направлена на медработников, оказывающих медицинскую помощь женщинам во время беременности, родов и после родов. Эта инициатива была предпринята с целью стимулирования усилий медицинского сообщества для снижения материнской смертности в два раза до 2000 г. Было решено продолжить эту инициативу, но под другим названием – «Обеспечение безопасного материнства», потому что не было достигнуто показателей, которые планировались в программе. Безопасное материнство означает не только профилактику заболевания и смертности , оно также предполагает заботу о матери и ребенке. В это понятие входит физическое, умственное и социальное благополучие женщины до родов, во время и после родов, что должно обеспечить рождение ребенка и здоровое детство, которая соответствует Конституции ВОЗ(1948г) , которая определяет здоровье, как «состояние полного физического, умственного и социального благополучия, а не только отсутствие болезни и немощи» Принципы «Безопасного материнства» Обеспечение антенатального ухода для каждой беременной женщины является главной ответственностью семьи, в которой живет эта женщина. Женщина нуждается в поддержке своей семьи и общества во время беременности, родов, послеродового периода, а также во время лактации, особенно, если у нее имеются трудности. Для обеспечения такого ухода семье необходима информация, навыки и мотивация, чтобы обеспечить внедрение и поддержание любой новой практики. Такой подход нуждается также в социальной и финансовой поддержке общества. Более того, ему необходима поддержка от системы здравоохранения путем организации надлежащих, деликатных и дружественных служб, которые предоставляют полный набор услуг материнского и перинатального ухода, принимая во внимание физические, эмоциональные и психосоциальные потребности женщин и новорожденных. Целевые мероприятия для матерей и детей Медработники могут предвидеть, избежать или решить множество неожиданных, а иногда и опасных проблем, которые могут произойти во время родов, таким образом, снижая уровень материнской смертности до очень низких показателей. Однако медработники также нуждаются в поддержке, которую можно обеспечить только в больнице, когда они видят, что их знаний и имеющегося оборудования недостаточно для устранения осложнений при родах. Все женщины нуждаются в уходе первичного уровня, а специализированная помощь необходима только в отдельных случаях. В тоже время, эти два вида ухода (первичная и специализированная помощь) должны работать вместе, одновременно обеспечивая эффективные комплексные услуги. Во многих странах послеродовый уход предоставляется даже реже, чем уход во время родов. Это чрезвычайно важная сфера, где существует много возможностей для улучшения ситуации. СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О ПРОФИЛАКТИКЕ ВНУТРИБОЛЬНИЧНОЙ ИНФЕКЦИИ Внутрибольничные инфекции можно также классифицировать как эндемические или эпидемические. Больше распространены эндемические инфекции. Для эпидемических инфекций характерны вспышки, которые определяются как необычное повышение частоты случаев инфицирования. Внутрибольничные инфекции распространены по всему миру, как в развитых странах, так и в странах с ограниченными ресурсами. Инфицирование в лечебных учреждениях – это одна из главных причин смертности и повышения уровня заболеваемости у пациентов, находящихся на стационарном лечении. Это серьезная проблема, как для самих пациентов, так и для системы здравоохранения в целом. Внутрибольничные инфекции: источники и передача Бактерии, вызывающие внутрибольничные инфекции, могут передаваться различными путями: 1. Постоянная или транзитная флора пациентов (эндогенная инфекция). Бактерии, присутствующие в нормальной флоре, вызывают инфекцию, потому что выходят за пределы естественной среды обитания (например, мочевыводящих путей), вследствие повреждения тканей (рана) или неправильного назначения антибиотиков, провоцирующего избыточный рост числа бактерий. Например, Грам-отрицательные бактерии из пищеварительного тракта часто становятся причиной инфицирования хирургических ран после хирургических операций, проводимых на брюшной полости, или инфицирования мочевыделительного тракта у катетеризированных пациентов. 2. Флора, полученная от другого пациента или медицинского работника (экзогенная перекрестная инфекция). Бактерии передаются от пациента к пациенту: Путем прямого контакта (руки, разбрызгивания слюны или других телесных жидкостей), Воздушно-капельным путем (капли влаги или пыль, переносящие бактерии от инфицированного пациента), Через медицинских работников, инфицированных в процесссе ухода за пациентами (руки, нос, горло, одежда), которые становятся временными или постоянными носителями инфекции, впоследствии передавая бактерии другим пациентам в ходе прямого контакта при уходе, Через предметы, зараженые пациентом (включая оборудование), руки персонала, посетителей или другие предметы окружающей среды (т.е. вода, другие жидкости или пища). 3. Флора, полученная из окружающей среды лечебного учреждения (эндемическая или эпидемическая экзогенная инфекция окружающей среды). Несколько типов микроорганизмов хорошо выживают в окружающей среде лечебного учреждения: В воде, влажных местах и иногда на стерильных продуктах или дезинфектантах (Pseudomonas, Acinetobacter, Mycobacterium) На белье, оборудовании и предметах ухода. Правильная уборка обычно ограничивает риск выживания бактерий, поскольку для жизнедеятельности большинства микроорганизмов требуется влажность или высокая температура, а также питательные вещества В пище В тонкодисперсной пыли и капельках мокроты, выделяемой во время речи и кашля (если размер бактерии меньше, чем 10 μм в диаметре, она сохраняется в воздухе несколько часов и может попадать в дыхательные пути подобно мелкодисперсной пыли) Внутрибольничные инфекции: источники и передача Люди являются главным источником, главным переносчиком и реципиентом микроорганизмов, становясь новым источником инфекции. Внутрибольничные инфекции: профилактика Профилактика внутрибольничных инфекций требует интегрированной программы и ее мониторинга, включающей следующие ключевые компоненты: Ограничение передачи микроорганизмов от пациента пациенту в процессе ухода за ними: - Мытье рук и использование перчаток; - Соблюдение правил асептики; - Изоляционные меры; - Стерилизация и дезинфекция; - Стирка белья Контроль наличия инфекции в окружающей среде Защита пациентов: рациональное использование антимикробных препаратов, питание, вакцинация Внутрибольничные инфекции: профилактика За инфекционный контроль ответственны все медицинские работники — врачи, медицинские сестры, терапевты, фармацевты, технический персонал и другие Гигиена рук: важность Все бактерии, которые могут быть обнаружены на руках, можно разделить на две категории: транзиторные и резидентные. Резидентная флора, та, которая населяет более глубокие слои кожи, труднее поддается удалению. Помимо этого, существует меньшая вероятность того, что резидентная флора (например, стафилококковые инфекции и дифтериеподобные бактерии) приведет к возникновению внутрибольничных инфекций. Транзиторная флора, та, которая населяет верхние слои кожи, легче удаляется посредством рутинного мытья рук. Медицинские работники часто приобретают ее во время непосредственного контакта с пациентами или зараженными поверхностями, находящимися в непосредственной близости от пациента. Руки медицинского персонала является основным компонентом в передаче внутрибольничных инфекций. Передача внутрибольничных инфекций может быть сведена к минимуму посредством соблюдения надлежащей гигиены рук. Техника мытья рук Руки необходимо дезинфицировать перед непосредственным контактом с пациентом и после любого действия или контакта, которое может инфицировать руки, в том числе после снятия перчаток. В то же время, моющие средства и гели на спиртовой основе представляют практичную альтернативу мылу и воде, спирт сам по себе не является очищающим средством. Грязные или потенциально Контаминированные микроорганизмами руки нужно тщательно вымыть с мылом и теплой водой, а затем вытереть насухо. Подготовка рук повышает эффективность дезинфицирования. Недостаточное высушивание может привести к повторному инфицированию рук, которые только что были вымыты. Влажные поверхности более эффективно способствуют переносу микроорганизмов, чем сухие; кроме того, если не вытереть руки насухо, кожа более подвержена повреждениям. Для вытирания рук нужно использовать одноразовые бумажные полотенца высокого качества. Полотенца должны находиться возле умывальников в настенных контейнерах. Ограничение посещений родственниками Эффективность практики ограничения посещений не доказана.Многие медицинские учреждения обосновывают запрет или ограничение посещений возможностью инфицирования, несмотря на то, что исследования, проводимые в параллельных и ретроспективных контрольных группах, не выявили отрицательного влияния посещений на уровень бактериальной контаминации новорожденных. Использование масок и шапочек От ношения шапочек и масок нужно отказаться, а фартуки и халаты носить только тем, кто не хочет запачкать свою собственную одежду при контакте с ребенком. Медицинский персонал должен использовать специальные или стерильные медицинские халаты, когда вожможно выделение крови или других биологических жидкостей, а также в случае проведения инвазивных манипуляций или процедур Защита пациента: медицинский персонал надевает маски в операционной комнате, при контакте с пациентами с угнетенным иммунитетом, при процедурах, связанных с проникновением в полости тела. В этих случаях достаточно использования хирургической маски. Защита медицинского персонала: медицинские работники должны носить маски во время контактов с пациентами с инфекциями, передающимися воздушнокапельным путем, или во время проведения бронхоскопии или других подобных осмотров. В этом случае рекомендуется высокоэффективная маска. Пациенты с инфекциями, передающимися воздушно-капельным путем, должны носить хирургические маски при нахождении за пределами изолятора. Ультрафиолетовое излучение В качестве дополнительной меры очищения воздуха, ультрафиолетовое излучение (УФИ) эффективно для снижения передачи переносимых по воздуху бактерий и вирусных инфекций в больницах (палаты и коридоры), военных казармах, школьных помещениях, но оно оказывает минимальное инактивирующее воздействие на грибковые споры. В учреждениях здравоохранения используются УФ-лампы двух типов – с направленным и ненаправленным излучением. Регулярное обслуживание системы УФ-излучения очень важно. Обычно такое обслуживание состоит в очищении ламп от пыли и замены старых ламп по мере необходимости. Трубки УФ-излучения следует заменять и чистить согласно инструкции производителя. Персонал медицинских учреждений, использующих системы УФ-дезинфекции помещений, должен проходить обучение по следующим вопросам: 1. базовые принципы работы УФ-систем (механизм и ограничения). 2. потенциальная опасность чрезмерного УФ-облучения. 3. потенциальная светочувствительность, связанная с определенными медицинскими состояниями или использованием определенных медикаментов. 4. важность обслуживания и ведения записей. Пациентов и посетителей медицинских учреждений, где используются УФ-системы, следует проинформировать о целях их использования и предупредить о потенциальных опасностях и мерах предосторожности. Применение дезинфектантов. Эффективность рутинного применения дезинфектантов не доказана. Доказано, что бактериальная контаминация поверхности пола возвращается к исходному уровню через 2 часа после мытья, вне зависимости от того, проводилось оно с применением дезинфектанта или без него. Вместо распыления дезинфектантов рекомендуется использовать тщательное мытье и механическую уборку. Строение женского таза. Половые и возрастные различия таза. Таз с акушерской точки зрения (размеры, плоскости, наклонение). Наружные половые органы, строение, функции. Внутренние половые органы (матка, трубы, яичники), строение и функция. Топография тазовых органов женщины. Мышцы, связки, клетчатка, брюшина, кровеносная, лимфатическая системы, иннервация половых органов. Женская половая система состоит из внутренних половых органов, расположенных в полости малого таза, и наружных половых органов, находящиеся вне костного таза. К внутренним половым органам относится: матка, яичники, маточные трубы и влагалище. Наружные половые органы включают: лобок, большие и малые половые губы, преддверие влагалища и клитор. Влагалище – vagina, colpos, трубчатый, мышечно - эластический орган, имеет складчатость, ее стенки образуют своды — передний, задний, правый, левый. Матка uterus имеет грушевидную форму, состоит из трех частей (тело, перешеек, шейка), вес 50100,0 длина 8 см, имеет три слоя: слизистый - endometrium, мышечный - myometrium, серозный - perimetrium. С боков от матки располагаются маточные трубы (tubae uterinae). Яичники - ovaria парная женская половая железа, размерами 4 X 2 X 2 см, вес 6-8 г, состоит из коркового (расположены фолликулы) и мозгового слоев. II. Таз - pelvis костный канал, скрепленный сочленениями, внутри которого располагаются половые и соседние в ними органы. Таз в акушерстве имеет большое значение, т. к. он является родовым каналом и по нему продвигается плод. Таз состоит из четырех костей: двух безымянных, крестца и копчика. Безымянная кость состоит из трех костей: повздошной (os ileum), седалищной (os ischii), лонной (os pubis), которые соединяются в области вертложной впадины (acetabulum). Подвздошная кость это верхний отдел безымянной кости - заканчивается гребнем повздошной кости (crista iliaca). Она спереди и сзади заканчивается двумя выступами передневерхняя повздошная ость- spina iliaca nor superior, передненижней - spina itlaca anrerior posterior, задневерхней повздошной остью —spina iliaca inferior superior и задненижней подвздошной остью — spina iliaca posterior inferior. Нa внутренней поверхности повздошной кости, в области перехода крыла в тело располагается гребневидный выступ, дугообразная, безымянная линия — llnia innominata, идушая к крестцу и к верхнему краю лонной дуги. Седалищная кость имеет тело, образующее вертлужную впадину и две ветви: верхнюю и нижнюю, верхняя ветвь идет от тела книзу и заканчивается седалищным бугром — tuber ischii. На задней нижней ветви этой кости имеется выступ — spina ischii, нижняя ветвь идет кпереди и кверху и соединяется с нижней ветвью лонной кости. Лонная кости, имеет треугольную форму и состоит из тела и двух ветвей: верхней и нижней. Тело составляет часть вертлужной впадины, ветви соединяются друг с другом лонным сочленением симфизом (symphisis). Крестцовая кость состоит из 5-6 позвонков, соединенных в одну. Передняя поверхность вогнута, задняя выпуклая. На месте соединения I крестцового и V поясничного позвонка образуется выступ — крестцовый мыс (promontorium). Вeрхушка соединяется с копчиком посредством подвижного сустава. Таз женский от мужского имеет отличия глубина, тонкость, емкость. Таз имеет важное значение в родах и является проводным путем, по которому во время родов продвигается плод. Различают большой и малый таз границами между ними является спереди — верхний край симфиза, с боков - безымянные линии, промонториум. Большой таз граничит спереди - брюшная стенка, сзади-позвоночный столб, с боков крылья повздошных костей.. Размеры большого таза. 1.distantio spinarum 25—26 см расстояние между отдаленными точками spina iliaca anterior superior. 2.distantio cristarum 28 — 29 см, отдаленные точки гребней повздошных костей. 3. distant о trochanterica — 31 —32 см отдаленные точки trochanter major. 4. Conjugata externa 20-21 см, от верхнего угла поясничного ромба и верхне-наружного края симфиза. 5. Conjugata lateralis — боковая коньюгата — от spina iliaca anterior superior до spina iliaca posterior superior — той же стороны — равен 14— 15 см. 6. Conjugata obliqva - от spina iliaca anterior superior до spina iliaca posterior superior — противоположной стороны равен 17 — 18 см. В малом тазу различают 4 плоскости. 1. Плоскость входа в малый таз. Границы: спереди — верхний край лонного сочленения, с боков linea innominata, сзади — мыс — promontorium. Размеры: прямой называется истинной коньюгатой— conjugata vera — расстояние от верхневнутреннего края лонной дуги до мыса = 11 см, поперечный — отдаленные точки linea innominata 13 см, косые правый и левый равны 12 см, расстояние от крестцовоподвздошного сочленения до повздошнолонного бугра. 2. Плоскость широкой части. Границы: спереди — середина лонного сочленения, сзади сочленение 2-го и 3-го крестцовых позвонков, с боков внутренняя пластинка — fossa acetabulum Размеры: прямой от середины лонного сочленения до сочленения 2-го и 3-го крестцового позвонка 12,5 см, поперечный отдаленные центры вертлужных впадин -12,5 см. 3. Плоскость узкой части. Границы: спереди — нижний край лонной дуги, с боков — ости седалищных костей, сзади — крестцово-копчиковое сочленение. Размеры: прямой — от нижнего края лонной дуги до крестцово-копчикового сочленения 11,5 см поперечный— отдаленные точки внутренней поверхности седалищных бугров tuber ischia — 11,0 см. 4. Плоскость выхода из малого таза. Границы: спереди — нижний край лонного сочленения, сзади — копчик, с боков — седалищные бугры. Размеры: прямой от нижнего края симфиза до верхушки копчика — 9,5 см поперечный — отдаленные точки седалищных бугров — 11 см. При проведении линии через центры всех прямых размеров образуется проводная ось таза, имеющая форму рыболовного крючка. При обследовании женщин следует производить следующие измерения: 1. Размеров большого таза. 2. Размеров выхода малого таза. 3. Окружность лучезапястного сустава — индекс Соловьева 14- 16 см. 4. Высота лона = 4 - 5 см. 5. Диагональной коньюгаты = 13 см, 6. Наружной коныогаты = 20 - 21 см. 7. Ромб Михаэлиса - продольный размер -11см, поперечный-10,5-11 см. 8. Лонного угла — равен 90 — 100°. 9. Окружность таза = 80 — 90 см. 10. Угол наклонения таза — отношение плоскости входа в малый таз к горизонтальной плоскости. Тазовое дно. Выход из костного таза закрыт плотной мышечно-фасциальной пластинкой, которая называется тазовым дном. Система этих мышц и фасций называется diaphragma pelvis. Передние отделы диафрагмы фиксированы к лонным костям, задние к копчику при помощи lig. sacrotuberosita, по бокам—к fascia obturatoria. Тазовое дно состоит из трех слоев. 1. Наружный слой из следующих мышц. а) m. sphincter ani externus б) m. bulbocaver nosus (constrictor cunni) в) m transversus perinei superficialis г) m. ischio — cavernosus 2. Слой, образующий тазовую диафрагму, состоит в основном из фасциальной ткани, в толще которой заключены m. transversus perinei profundus 3. Глубокий мышечный слой, который закрывает снизу таз. Это m. levator ani, состоящий из m. pubococcygeus, т. ileiococcygeus, т. ischiococcygeus. Края т. pubococcugens с обеих сторон обхватывают rectum и образуют hiatus genitalia, через который кроме rectum проходит спереди влагалище и мочеиспускательный канал. Во время родов тазовое дно претерпевает большие изменения, участвует в изгнании плода, образуя канал, иногда повреждается. Плод как объект родов При изучении плода, как объекта родов, в первую очередь следует обратить внимание на его головку, как наиболее крупную часть, на швы и роднички, на их значение в родах. Следует знать основные акушерские понятия: членорасположение, позиция, вид, предлежащая часть, проводная точка, вставление. Головка зрелого плода состоит из 2-х неравных частей — черепной и лицевой. Череп образован из лобных — os frontalis, теменных— os parietalis, височных— os temporalis и затылочных — os occipitalis костей, которые соединены между собой при помощи швов и родничков. На головке имеются следующие швы: лобный шов- sutura frontalis между лобными костями; стреловидный или сагитальный— sutura sagitalis— между теменными костями; венечный — sutura coronaria между теменными и лобными костями; лямбдовидный (sutura lambdoi-dea) — между теменными и затылочными костями. Роднички на головке следующие: а)большой родничок fonticulus major расположен между задними частями лобных и передними частями обеих теменных костей, представляет собой соединительнотканную пластинку ромбовидной формы. б)малый родничок — fonticulus minor имеет треугольную форму, находится между задними частями обеих теменных и затылочной костей. Роднички соединяют стреловидный шов. в)боковые роднички— fonticulus lateralia Швы и роднички во время родов смещаются и заходят друг на друга, сжимаясь в одном направлении, увеличиваются в другом, что называют конфигурацией. По ним врач распознает положение головки в малом тазу и следит за механизмом родов. На головке различают следующие размеры и соответствующие им окружности. 1.Прямой —d. frontoocclpitalls: от переносицы до наиболее выступающей точки затылка- 12 см, окружность-circumferentia frontooccipitalis 34см. Большой косой - d. mentooccipitalis - от подбородка до затылка- 13 см окружность — circ. mentooccipltalis - 42 см Малый косой - d. suboccipito-bregmaticus от подзатылочной ямки до середины большого родничка-9,5см, окружность- circ. suboccipito-bregmaticus - 32 см. Вертикальный — d. sublingva bregmaticus от середины большого родничка до подзатылочной кости = 9,5 см, окружность circ. sublingva-bregmaticus 32 — 33 см. Большой поперечный — d. biparietalis отдаленные точки теменных бугров = 9,5 см. Малый поперечный — d. bifemporalis между висками =8 см. На плоде определяют поперечный размер плечевого пояса = 12 см, окружность 35-36 см, поперечный размер ягодичек – 9-9,5 см, окружность 27-18 см, измеряют рост новорожденного, в среднем 50-53 см, массу- в среднем 3500,0. ИСПОЛЬЗОВАНИЕ МЕТОДА «ПАУТИНА» Шаги: 1.Предварительно студентам дается время для подготовки вопросов по пройденному занятию. 2.Участники сидят по кругу. 3.Одному из участников дается моток ниток и он задает свой подготовленный вопрос(на который сам должен знать полный ответ), удерживая конец нити и перебрасывая моток любому студенту. 4.Студент, получивший моток, отвечает на вопрос (при этом участник, задавший его, комментирует ответ) и передает эстафету вопроса дальше. Участники продолжают задавать вопросы и отвечать на них, пока все не окажутся в паутине. 5.Как только все студенты закончат задавать вопросы, студент, державший моток, возвращает его участнику, от которого получил вопрос, при этом задавая свой вопрос и т.д., до полного «разматывания» клубка. Примечание: Предупредить студентов, что следует быть внимательными к каждому ответу, поскольку они не знают, кому бросят моток. ИСПОЛЬЗОВАНИЕ МЕТОДА «РУЧКА НА СЕРЕДИНЕ СТОЛА» Шаги: 1.Предварительно педагог подготавливает вопросы по тематике (минимум по 2-3 вопроса на каждого студента). 2. Участники сидят по кругу. 3. На середину стола кладётся ручка. 4. Один из участников вращает ручку. 5. После того как ручка остановится, участник на кого показывает ручка, отвечает на вопрос педагога, а остальные участники могут дополнять. 6. После того как участник ответит на вопрос, он же вращает ручку для следующей игры. 7. Таким образом, игра длится до тех пор, пока участники не ответят на все вопросы. 6.2. Аналитическая часть Ситуационные задачи: 1. При наружном акушерском исследовании беременной дно матки расположено на середине расстояния между пупком и мечевидным отростком. ОЖ – 92 см, ВДМ – 31 см. Положение плода продольное, I позиция, предлежит головка плода над входом в малый таз. Сердцебиение плода ясное, ритмичное, 140 ударов в минуту слева ниже пупка . Каков предположительный срок беременности? Каков предполагаемый вес плода? Ответ: 32 недели. Предполагаемый вес плода 2800,0 ±200,0. 2. Первобеременная 30 лет доношенной беременностью. Сердцебиение плода ясное 136 уд. в мин. Схватки продолжаются 3 часа. Дородовое излитие вод (безводный промежуток составил 12 часов). Температура 37,8º С. Гнойные выделения из влагалища. В какое отделение госпитализировать женщину? Ответ: В родильное отделение. 3. Повторнобеременная. Срок беременности 12 нед. На фоне ноющих болей внизу живота и в области поясницы появились мажущие кровянистые выделения. В какое отделение госпитализировать женщину? Ответ: В гинекологическое отделение. 4. К врачу женской консультации обратилась первобеременная при сроке беременности 37 недель. На учете по беременности не состояла. Жалобы на тяжесть в подложечной области, рвоту однократную, головную боль. АД – 150/100 мм рт. столба. Тактика врача женской консультации? Ответ: Магнезиальная терапия и срочная госпитализация в родильный комплекс. 5. Поступила женщина 32 лет с 40 недельным сроком беременности. При осмотре: живот увеличен за счет беременной матки. ОЖ-100см, высота дна матки-33см. На дне матки пальпируется объемная мягкая часть плода, в правой половине - обширная равномерная площадка, в левой - мелкие части, в нижнем сегменте матки - округлая, плотная часть плода с четкими контурами, подвижная над входом в малый таз. Сердцебиение плода ясное, ритмичное, 140 уд/мин, выслушивается справа ниже пупка. Предполагаемый вес плода? Ответ: 3300,0 ±200,0. 6.Беременная 16 лет поступила в родильный дом для решения вопроса о методе родоразрешения. Беременность первая, протекала без осложнений. Срок беременности 41 — 42 недели. При объективном исследовании: предполагаемая масса плода 4200 г, размеры таза 23-26-29-18 см, предлежание головное. При влагалищном исследовании: Шейка матки длиной 2,5 см, плотная, отклонена кзади, наружный зев закрыт. Диагноз? В какое отделение госпитализировать женщину? Ответ: Беременность I. 41-42нед. В16лет. Крупный плод. Общеравномерносужен- ный таз II степени. Госпитализировать в родильное отделение. Практическая часть Определение внутриутробного веса плода. Цель: Определение внутриутробного веса плода. Выполняемые этапы (ступени): № Мероприятия Не выполнил Полностью (0 баллов) правильно выполнил (20 баллов) 1. Врач объясняет беременной, что будет делать 0 20 2. Укладываем беременную на кушетку, на 0 20 спину 3. Врач встаёт лицом к ней 0 20 4. С помощью сантиметровой ленты врач 0 20 измеряет окружность живота и высоту стояния дна матки 5. Полученные две величины умножаем друг на 0 20 друга. 100х32=3200 гр. Всего 0 100 7.Формы контроля знаний, навыков и умений -устный; -письменный; -тестирование; -решение ситуационных задач; -демонстрация освоенных практических навыков. 8.Критерии оценки текущего контроля № Успевае Оценка Уровень знаний студента мость в% 1 96100% Отлично «5» 2 91-95% Отлично «5» 3 86-90% Отлично «5» 4 81-85% Хорошо «4» 5 76-80% Хорошо «4» Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Подводит итого и принимает решения, творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает обоснованные решения и подводит итоги, анализирует. История болезни, партограмму заполняет правильно. Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 1 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 1-2 неточности в ответе. Самостоятельно анализирует, Неточности при решении ситуационных задач, но при правильном подходе. Активно участвует в интерактивных играх, принимает правильные решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 2-3 неточности, ошибки. Применяет на практике, понимает суть вопроса, рассказывает уверенно, имеет точные представления. Ситуационные задачи решены правильно, но обоснование ответа недостаточно полно. Активно участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой, неточности в описание. Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенезу, классификации, клинику данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно. Имеет точные представления. Активно участвует в интерактивных играх. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, неточности в описание. 6 71-75% Хорошо «4» 7 66-70% Удовлетвор ительно «3» 8 61-65% Удовлетвор ительно «3» 9 55-60% Удовлетвор ительно «3» 10 50-54% Неудовлетв орительно «2» 11 46-49% Неудовлетв орительно «2» 12 41-45% Неудовлетв орительно «2» Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенез данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно, имеет точные представления. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. Правильный ответ на половину поставленных вопросов. Студент знает этиологию заболевания, но не полностью перечисляет классификации, клинику данного заболевания, путается в лечении и профилактики. Понимает суть вопроса, рассказывает уверенно, имеет точные представления только по отдельным вопросам темы. Ситуационные задачи решены верно, но нет обоснования ответа. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. Правильный ответ на половину поставленных вопросов. Ошибки в этиологии, патогенезе, плохо разбирается и путается в лечении и профилактики данного заболевания. Рассказывает неуверенно, имеет точные представления только по отдельным вопросам темы. Допускает ошибки при решении ситуационных задач. История болезни и партограмму заполняет с ошибками. Ответ с ошибками на половину поставленных вопросов. Студент делает ошибки в этиологии данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Рассказывает неуверенно имеет частичное представления по теме. Ситуационные задачи решены неверно. История болезни и партограмму заполняет с ошибками. Правильный ответ на 1/3 поставленных вопросов. Студент не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Правильный ответ на 1/4 поставленных вопросов. Студент не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Освещение 1/5 поставленных вопросов с ошибками. Студент не знает этиологию данного заболевания, практически не разбирается и в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Более половина история болезни и партограмму заполняет с 13 36-40% 14 31-35% № ошибками. Неудовлетв Освещение 1/10 части вопросов при неверном подходе. орительно Не знает этиологию данного заболевания, плохо «2» разбирается и путается в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Боле половина история болезни и партограмму заполняет с грубыми ошибками. Неудовлетв На вопросы не дает ответов. Не знает и не разбирается в орительно других вопросах касающейся данной болезни. Не умеет «2» заполнять и описать историю болезни и партограмму. 9.Хронологическая карта занятия Этапы занятия Формы занятия Продолжительность в (мин) 1 Вводное слово преподавателя (обоснование темы) 2 Обсуждение темы практического занятия, Опрос , оценка исходных знаний студентов с объяснение использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры, слайды, видеофильмы и др.) 3 Подведение итогов обсуждения 4 Предоставление студентам задания для выполнения практической части занятия. Дача объяснения и примечания для выполнения задачи. Самостоятельная курация 5 Усвоение практических навыков студентом с История помощью преподавателя (курация болезни, тематического больного) деловые игры клинические ситуационные задачи 6 Анализ результатов лабораторных , Работа с инструментальных исследований тематического клиническими больного, дифференциальная диагностика, лабораторным составление плана лечения и оздоровления, инструментами выписывание рецептов и т.д 7 Обсуждение степени достижения цели занятия Устный опрос на освоенных теоретических знаний и по ,тест, дискуссии, результатам практической работы студента, и с обсуждение учётом этого оценка деятельности группы результатов практической 5 120 10 30 45 30 50 работы 8 Заключение преподавателя по данному Информация, 10 занятию. Оценка знаний студентов по 100 вопросы для балльной системе и её оглашение. Дача задания самостоятельной на следующее занятие (комплект вопросов) подготовки. 10. Контрольные вопросы 1.Какие отделения существуют в акушерских комплексах? 2.По каким критериям решают вопрос о госпитализации? 3.Какую роль выполняет отделение патологии беременности? 4.Перечень выполняемых работ в приёмном отделении. 5.Какие особенности акушерства диктуют строгое соблюдение санитарноэпидемиологического режима? 6.Назовите 4 фактора, определяющих исход родов при правильном положении плода. 7.Что входит в понятие «родовые пути»? 8.Что входит в понятие «мягкие родовые пути»? 9.Кости и сочленения таза. 10.На какие 2 отдела делится таз? 11.Размеры нормального таза. 12.Костные границы пояснично-крестцового ромба. 13.Формы пояснично-крестцового ромба у женщины с нормальными размерами таза. 14.Чему равен угол наклонения таза? 15.Что такое истинная конъюгата? 16.Указать границы плоскости широкой, узкой части малого таза. 17.Указать размеры плоскости широкой, узкой части полости и выхода малого таза. 18.Что называется проводной осью таза? 19. Из каких костей состоит мозговая часть головки плода? 20. Какие швы различают на головке плода? 21. Перечислите роднички головки плода? 22. Между какими точками проводится измерение следующих размеров головки: малый косой размер, большой косой размер, прямой размер, вертикальный? 23. Что называется конфигурацией головки? 24. Перечислите мышцы тазового дна. 11. Рекомендуемая литература Основная 1. Руководство по эффективной перинатальной помощи и уходу ( ЭПУ). 2. Айламазян Э.К. «Акушерство» - С.Пб., 2002. 3. Савельева Г.М., Серов В.Н. Акушерский стационар. – М., 2002. 4. Нисвандер К., Эванс А. «Акушерство» Справочник Калифорнийского университета. (Перевод с англ.) // М., 1999. Дополнительная 7. Приказ МЗ № 500 « О реорганизации работы родильных комплексов по повышению эффективности перинатальной помощи и профилактике внутрибольничных инфекций» 8.Справочник по акушерству и гинекологии / Под редакц. Г.М. Савельевой, 2006. 12.« Акушерство» Учебное пособие под редакцией проф. И. З. Закирова Самарқанд, 1992. 17.Практические навыки по акушерству и гинекологии/ Метод.пособие//Ташкент 2008. Выжидательное ведение третьего периода родов Бдительное наблюдение Без использования утеротонических препаратов Без потягивания за пуповину или надавливания на матку Ожидание самостоятельного рождения плаценты или использование дополнительного груза, или стимуляции сосков На сегоднящней день принято активное ведение третьего периода родов: Введение окситоцина (10 МЕ в/м) или другого препарата, вызывающего сокращения матки, в первую минуту после рождения ребенка Рождение плаценты путём контролируемой тракции за пуповину Массаж матки после рождения плаценты Преимущества активного ведения третьего периода родов по сравнению с выжидательным Уменьшение общей кровопотери Снижение случаев послеродовой кровопотери объемом свыше 500 мл Снижение случаев послеродовой кровопотери объемом свыше 1000 мл Уменьшение общей продолжительности третьего периода родов Уменьшение случаев низкого уровня гемоглобина у родильниц, необходимости в послеродовом переливании крови и терапевтическом введении окситоцина Признаки отделения плаценты : 1. Признак Шредера – матка после рождения плода находится на уровне пупка, отклоняется вправо и вверх 2. Признак Альфельда – плацента опускается в нижний сегмент или влагалище и удлиняется пуповина. 3. Признак Кюстнера -Чукалова – не связана с маткой и не втягивается в родовые пути при надавливании ребром ладони над лоном. 4. Признак Довженко – втягивание пуповины при глубоком дыхании. 5. Признак Штрассмана – колебательное движение крови в плаценте при покалачивании по матке при неотделившейся плаценте передаются в пуповину. 6. Признак Клейна - при натуживании или надавливании на дно матки пуповина выходит и не возвращается обратно в половую щель при прекращении давления. Для того, чтобы определить, что плацента отделилась, достаточно использовать 2-3 признака. Если плацента отделилась, то сразу же приступают к ее выделению. Прежде чем выделить послед, необходимо опорожнить мочевой пузырь, затем предлагают женщине потужиться. Под действием брюшного давления отделившаяся плацента обычно легко рождается. Если этот способ оказался безуспешным, то прибегают к выделению последа наружными приемами. Способы выделения отделившегося последа : 1. Способ Абуладзе – производят бережный массаж матки, чтобы она сократилась. Затем обеими руками захватывают брюшную стенку в продольную складку и предлагают женщине потужиться. Отделившийся послед при этом легко рождается благодаря значительному повышению внутрибрюшинного давления . 2. Способ Гентера – дно матки выводят на среднюю линию , врач становится сбоку от роженицы лицом к ее нога , кисти рук сжаты в кулаки, кладут тыльными поверхностями основных фаланг на дно матки в области трубных углов и постепенно надавливают на дно матки в направлении книзу и кнутри. При этом способе выделения последа женщина не должна тужиться . 3. Способ Креде -Лазаревича – как наиболее травматичный и болезненный, к нему прибегают после безуспешного проведения первых двух способов. Техника выполнения следующая: матку выводят в среднее положение, легким массажем стараются заставить ее сократиться и затем дно матки охватывают рукой так, чтобы большой палец находился на передней стенке матки, ладонь в дне, оставшиеся 4 пальца по задней поверхности матки. После этого производят выжимание последа. Послед обычно рождается целиком, но иногда оболочки задерживаются в матке. В этом случае родившуюся плаценту берут в руки и медленно вращают в одном направлении. При этом происходит скручивание оболочек , что способствует их отслоению от стенок матки и выведению наружу без обрыва . Существует другой способ (сп . Гентера ), после рождения последа роженице предлагают опереться на ступни и поднять таз. При этом плацента свисает вниз и своей тяжестью способствует отслоению и выведению оболочек. После рождения плаценты начинается ранний послеродовой период , который длится 24 часа . Послед после рождения осматривают (целость оболочек и материнской поверхности), тщательно осматривают края плаценты, затем осматривают оболочки – для этого переворачивают послед плодовой оболочкой, обращая внимание на целость сосудов, т .к . наличие добавочных сосудов говорит о добавочной дольке, которая осталась в полости матки. В этом случае необходимо произвести ручное обследование полости матки, т .к . может возникнуть кровотечение в раннем или позднем послеродовом периоде. Осмотр родовых путей: шейка, промежность, матка. БУМ! Цель: Развлечение, концентрация. Средства: Стулья. Примерное время: 10 минут. Шаги: 1. Все участники садятся в круг Они должны считать громко вслух по очереди. Каждый, чье число кратно трем (3-6-9-12 и т.д.) или заканчивается на цифру 3 (13-2333 и т.д.) должен сказать «БУМ» вместо номера. Следующий игрок должен продолжить нормальный счет. Пример: первый человек говорит «раз», следующий говорит «два», игрок, который должен был сказать «три», вместо этого говорит «БУМ!», следующий «четыре» и т.д. 2. Игрок, который забыл сказать «БУМ!» или допустил ошибку в числе, следующим за «БУМ!», выбывает из игры. 3. Числа должны называться быстро, если игрок слишком долго думает (более 5 секунд), он также выбывает из игры. 4. Оставшиеся два игрока считаются победителями. Примечание: Игру можно усложнить, используя кратность большим числам или комбинируя кратность трем и кратность пяти. Затем перейдите к использованию поговорок, характерных для каждой страны: Использование поговорок, характерных для каждой страны. Цели: Развлечение, концентрация. Средства: Флипкарты, фломастеры, конверты, стулья. Примерное время: 10 минут. Шаги: 1. В начале недели в качестве разминки разделите участников на группы по тричетыре человека. Попросите каждую группу записать по несколько поговорок, часто употребляемых в их стране. Через 5-7 минут предложите участникам зачитать их поговорки. Во время чтения преподаватель должен следить за тем, чтобы вся группа понимала каждую поговорку. Сохраните этот перечень для другой разминке на этой неделе. Запишите каждую поговорку на отдельном листе бумаги и положите в отдельный конверт. 2. Через несколько дней (на третий или четвертый день недели) разделите участников на две группы и расположите их в противоположных концах комнаты. 3. Попросите одного представителя от каждой группы выйти на середину комнаты и вручите по конверту с поговоркой. Представители должны прочитать (молча) поговорку из своего конверта и возвратится к своим группам. 4. Представитель каждой группы должен молча нарисовать картинку, описывающую полученную поговорку. Рисунки не должны содержать слов или даже части слов. 5. Каждая группа должна попытаться угадать поговорку, нарисованную ее представителем. Группа, первой отгадавшая представленную ей поговорку получает одно очко. 6. После того, как одна группа разгадала свою поговорку, обе группы снова посылают своих новых представителей на середину комнаты за конвертами с поговорками, и игра продолжается в том же порядке. Мероприятие должно продолжаться около 10 минут или пока все поговорки не будут отгаданы. Побеждает группа с большим числом очков. 6.3.Практическая часть ОПРЕДЕЛЕНИЕ СРОКОВ РОДОВ Цель: Определение сроков родов Выполняемые этапы(ступени): № Мероприятия Не выполнил Полностью (0 баллов) правильно выполнил (20 баллов) 1. По первому дню последней менструации (по 0 20 Негеле): от этой даты отсчитывают назад 3 календарных месяцев и прибавляют 7 дня 2. По овуляции: к первому дню последней 0 20 менструации прибавляют 14 дней (срок предполагаемой овуляции и зачатия) и затем прибавляют 280±7 дней. 3. По первому шевелению плода: к дате первого 0 20 шевеления плода у первобеременных прибавляют 20 недель, у повторнобеременных – 22-23 недель 4. По дате первой явки к врачу: в раннем сроке 0 20 беременности к этой дате прибавляют к установленному сроку гестации недостающие недели до 40 и получают дату родов 5. По объективным данным: на момент осмотра 0 20 устанавливают срок беременности и, прибавляя недостающие недели до 40, определяют дату родов Всего 0 100 7.Формы контроля знаний, навыков и умений -устный; -писменный; -тестирование; -решение ситуационных задач; -демонстрация освоенных практических навыков. № 8.Критерии оценки текущего контроля Оценка Уровень знаний студента 1 Успеваемость в% 96-100% 2 91-95% Отлично «5» 3 86-90% Отлично «5» Отлично «5» Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Подводит итого и принимает решения, творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает обоснованные решения и подводит итоги, анализирует. История болезни, партограмму заполняет правильно. Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 1 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 1-2 неточности в ответе. Самостоятельно анализирует, Неточности при решении ситуационных задач, но при правильном подходе. Активно участвует в интерактивных играх, принимает правильные решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой. 4 81-85% Хорошо «4» 5 76-80% Хорошо «4» 6 71-75% Хорошо «4» Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 2-3 неточности, ошибки. Применяет на практике, понимает суть вопроса, рассказывает уверенно, имеет точные представления. Ситуационные задачи решены правильно, но обоснование ответа недостаточно полно. Активно участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой, неточности в описание. Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенезу, классификации, клинику данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно. Имеет точные представления. Активно участвует в интерактивных играх. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, неточности в описание. Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенез данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно, имеет точные представления. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. 7 66-70% Удовлетворител ьно «3» 8 61-65% Удовлетворител ьно «3» 9 55-60% Удовлетворител ьно «3» 10 50-54% Неудовлетворит ельно «2» 11 46-49% Неудовлетворит ельно «2» Правильный ответ на половину поставленных вопросов. Студент знает этиологию заболевания, но не полностью перечисляет классификации, клинику данного заболевания, путается в лечении и профилактики. Понимает суть вопроса, рассказывает уверенно, имеет точные представления только по отдельным вопросам темы. Ситуационные задачи решены верно, но нет обоснования ответа. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. Правильный ответ на половину поставленных вопросов. Ошибки в этиологии, патогенезе, плохо разбирается и путается в лечении и профилактики данного заболевания. Рассказывает неуверенно, имеет точные представления только по отдельным вопросам темы. Допускает ошибки при решении ситуационных задач. История болезни и партограмму заполняет с ошибками. Ответ с ошибками на половину поставленных вопросов. Студент делает ошибки в этиологии данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Рассказывает неуверенно имеет частичное представления по теме. Ситуационные задачи решены неверно. История болезни и партограмму заполняет с ошибками. Правильный ответ на 1/3 поставленных вопросов. Студент не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Правильный ответ на 1/4 поставленных вопросов. Студент не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с 12 13 14 № ошибками. Освещение 1/5 поставленных вопросов с ошибками. Студент не знает этиологию данного заболевания, практически не разбирается и в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Более половина история болезни и партограмму заполняет с ошибками. 36-40% Неудовлетворит Освещение 1/10 части вопросов при ельно «2» неверном подходе. Не знает этиологию данного заболевания, плохо разбирается и путается в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Боле половина история болезни и партограмму заполняет с грубыми ошибками. 31-35% Неудовлетворит На вопросы не дает ответов. Не знает и ельно «2» не разбирается в других вопросах касающейся данной болезни. Не умеет заполнять и описать историю болезни и партограмму. 9.Хронологическая карта занятия Этапы занятия Формы занятия Продолжительность в (мин) 41-45% Неудовлетворит ельно «2» 1 Вводное слово преподавателя (обоснование темы) 2 Обсуждение темы практического занятия , Опрос , оценка исходных знаний студентов с объяснение использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры , слайды , видеофильмы и др.) 3 Подведение итогов обсуждения 4 Предоставление студентам задания для выполнения практической части занятия . Дача объяснения и примечания для выполнения задачи. Самостоятельная курация 5 Усвоение практических навыков студентом с История помощью преподавателя (курация болезни, 5 120 10 30 45 тематического больного) деловые игры клинические ситуационные задачи 6 Анализ результатов лабораторных , Работа с 30 инструментальных исследований тематического клиническими больного , дифференциальная диагностика , лабораторным составление плана лечения и оздоровления, инструментами выписывание рецептов и т.д 7 Обсуждение степени достижения цели занятия Устный опрос 50 на освоенных теоретических знаний и по ,тест, дискуссии, результатам практической работы студента, и с обсуждение учётом этого оценка деятельности группы результатов практической работы 8 Заключение преподавателя по данному занятию Информация, 10 . Оценка знаний студентов по 100 балльной вопросы для системе и её оглашение. Дача задания на самостоятельной следующее занятие (комплект вопросов) подготовки. 10.Контрольные вопросы 1.Плоскости малого таза, их размеры? 2.Размеры головки плода. 3.Проводная линия таза. 4.Проводная, или ведущая, точка. 5.Определение биомеханизма родов. 6.Биомеханизм родов при переднем виде затылочного предлежания. 7.Что такое периоды родов? 8.Что такое контракция, ретракция и дистракция миометрия? 9.Особенности раскрытия шейки матки у первородящих и повторнородящих. 10.Что такое пояс внутреннего соприкосновения? 11.Что такое передние и задние околоплодные воды? 12.Назовите основные методы обезбаливания родов. 13.Перечислите основные параметры, характеризующие потуги. 14.Укажите среднюю продолжительность II периода родов у первородящих и повторнородящих. 15.Укажите способы определения положения головки в малом тазу во II периоде родов. 16.Перечислите принципы ручного пособия при рождении плода. 17.Признаки отделения последа 18.Способы отделения последа 19.Оценка состояния новорожденного по Апгар 20.Физиологическая кровопотеря в родах. 11.Рекомендуемая литература Основная 1. Жаббарова Ю.К. , Аюпова Ф.М. – Акушерлик , Тошкент , 2009 й. 2. Айламазян Э.К. «Акушерство» - С.Пб., 2002. Дополнительная 3. Кулаков В.И. и соавт. «Руководство по безопасному материнству», 1998. 4.Учебное пособие по освоению практических навыков хирургического профиля/Под редакцией проф. Аталиева А.Е.,проф. Бабаджанова Б.Д. Тошкент 2003. С102-115 5.Практические навыки по акушерству и гинекологии/ Метод.пособие//Ташкент 2008. Тема: Течение беременности, родов и послеродового периода при заболеваниях почек и анемии. Бессимптомная бактериурия 1.Место проведения занятия, оснащение - кафедра акушерства и гинекологии,аудитория -муляж органов малого таза,кукла плода; -гинекологический тренажер: имитатор родов; -стандартные модели беременности; -классические модели родов; -муляж «ZОЕ»; -наборы слайдов по темам дисциплины; -методы работы в малых группах: метод инцидента, «круглого стола», разрешения проблем, «ручка на середине стола», «пчелиный рой» и др.; -обучение и контроль практическим навыкам по системе ОСКЭ (объективный структурированный клинический экзамен). -видеодвойка,ТВ; -персональный компьютер (Pentium-III); -комплект слайдов с типичными состояниями при ультразвуковом сканировании беременных и гинекологических больных; -комплект видеожурналов “VJOG” (США), освещающих современные достижения в диагностике и лечении акушерских и гинекологических патологий; -комплект видео и кинофильмов с демонстрацией типичных акушерских и гинекологических манипуляций и операций. -учебный видеофильм «Дефицит железа у беременных и родильниц-современные аспекты диагностики и лечения»; -учебные компьютерные программы; -обучающие и тестирующие мультимедиасистемы; -использование электронной почты и INTERNET; -деловые игры и ситуационные задачи; -центр по обучению практическим навыкам -отделения и лаборатории родильного комплекса -женский таз,тазомер,сантиметровая лента,стетоскоп,комплект тестовых заданий; -родильный зал -комплект тестовых заданий. -фантом с куклой. - раздаточный материал, включающий таблицы классификации заболеваний почек и анемии,схемы лечения, перечень антибактериальных средств, антианемических средств и к ним анотации, показания к госпитализации, варианты развернутых анализов крови и мочи. Слайдоскоп, слайды, прототип истории болезни беременной с данной патологией, комплект тестовых заданий. 2. Продолжительность изучения темы Количество часов- 5 ч 3. Цель занятия рассмотреть классификацию анемии; изучить этиологию железодефицитной анемии; проанализировать влияние анемии на плод, течение беременности, родов и послеродового периода; изучить принципы лечения беременных с анемией и тактику ведения беременности и родов у женщин с анемией; изучить принципы профилактики анемии у женщин фертильного возраста; рассмотреть классификацию патологии почек; проанализировать влияние патологии почек на плод, течение беременности, родов и послеродового периода; изучить принципы лечения беременных с анемией и тактику ведения беременности и родов у женщин с анемией; рассмотреть принципы профилактики осложнений при беременности и послеродового периода при патологии почек. Задачи Студент должен знать: - особенности строения мочеполовой системы женщин и влияние на них развитие беременности; - классификация заболеваний почек и анемии; -методы клинических и лабораторных исследований (анализы крови, мочи, пробу Нечипоренко, Зимницкого, гемостазиограмма, УЗД, кардиомониторное исследование и др.), фармакологические препараты, применяемые в терапии заболевания почек и анемии; -освоить этапы ведения беременности, родов и послеродового периода. Студент должен уметь: -обследовать беременную с заболеваниями почек и анемией, по данным лабораторных исследований и по клиническим проявлениям; -оценить активность патологического процесса, знать возможные осложнения во время беременности и родов; -уметь назначить обследование и лечение при данных патологиях; - правильно выбрать тактику родоразрешения. 4. Мотивация Одними из самых распространённых соматических заболеваний, встречающиеся во время беременности, являются анемия и пиелонефрит. Анемия является краевой патологией Центральной Азии, её встречаемость в некоторых регионах доходит до 78%, зачастую анемия является осложнением хронических заболеваний почек. Непосредственная связь этих заболеваний просматривается во взаимосвязанных процессах выработки эритропоэтина почками. Актуальность данных патологий трактуется большим количеством грозных осложнений, таких как невынашивание беременности, кровотечения, инфицирование плода, занимающих одно из первых мест в структуре материнской и перинатальной смертности. Своевременная диагностика и коррекция является одно их первостепенных этапов лечебной помощи, которая возложена на врача первого звена. 5. Межпредметные и внутрипредметные связи Преподавание данной темы базируется на знаниях студентами основ анатомии, топографической анатомии, гистологии, нормальной и патологической физиологии, эндокринологии и микробиологии. Полученные в ходе занятия будут использованы при прохождении ими эндокринологии, терапии, хирургии, патологического акушерства, гинекологии, гематологии, гигиены, педиатрии. Важность изучения данной патологии в расширенном масштабе, совместно со смежными специальностями, объясняется вовлечением в патологический процесс всех жизненно важных органов беременной, а также даже благополучный исход беременности требует дальнейшей реабилитационной терапии в условиях семейной поликлинике. 6. Содержание занятия 6.1Теоретическая часть Беременность и бессимптомная бактериурия Бессимптомная бактериурия- бактериурия, количественно соответствующая истинной (более 100000 бактерий в 1 мл мочи) минимум в двух пробах при отсутствии клинической картины инфекции. Бессимптомную бактериурию выявляют у 6% (2-11%) беременных в зависимости от их социально-экономического положения. Этиология В основном при бессимптомном бактериурии обнаруживают Esherichia coli. Реже выделяют других представителей семейства Еnterobacteriaceae а также Staphilococcus epidermidis, Staphilococcus saprophiticus. Диагностика К обязательным методам обследования при диспансерном наблюдении, которые следует проводить ежемесячно всем беременным, относят клинический и биохимический анализы крови и мочи, бактериологическое исследование мочи, УЗИ почек и плода. Проведение курсов антибактериальной терапии способствует снижению риска развития гнойных форм острого пиелонефрита , гипотрофии плода и преждевременных родов, которые отмечают более чем у 30% беременных с нелеченной бактериурией. Клиническая картина Бессимптомная бактериурия не имеет существенного клинического значения. В подавляющем больщинстве случаев бактериурию у беременных можно диагностировать при первом визите к врачу в ранние сроки беременности , лищь в 1% случаев бактериурия развивается в более поздние сроки. Осложнения гестации: -угроза прерывания беременности; -анемия беременных; -гипертензивные состояния беременноси; -угроза преждевременных родов; -плацентарная недостаточность; -ЗВРП; -гибель плода. Лечение Основные препараты для лечения бессимптомной бактерурии при беременности: Амоксициллин по 250-500мг 3 раза в сутки в течение 3 суток. Амоксициллин – клавулановая кислота по 375-625 мг 2-3 раза в сутки. Канефрон Н по 1таблетки 2 раза в сутки в течение 14 дней. Заболевания почек при беременности занимают второе место после сердечно-сосудистых заболеваний. Среди инфекционных на втором месте после ОРЗ. Наиболее часто встречается пиелонефрит (20%), гломерулонефрит (0,1 – 0,2%), мочекаменная болезнь (0,1- 0,2%). Во время беременности пиелонефрит встречается у 48% женщин, в послеродовом периоде 35%, в родах 17%. Возникновению пиелонефрита (ПН) способствуют гормональные изменения, свойственные беременности, сдавление мочеточников растущей маткой, наличие очагов инфекции в организме (ангина, кариозные зубы, фурункулез и др.). Под влиянием прогестерона, продуцируемого плацентой, наблюдается расслабление гладкой мускулатуры кишечника, мочевого пузыря и мочеточников. Наблюдается склонность к запорам и значительное замедление пассажа мочи. Отмечаются расширение, удлинение, искривление мочеточников с перегибами и петлеобразованием, увеличение полости лоханок. Нарушается уродинамика верхних мочевыводящих путей и кровообращение в почках. В этих условиях создается благоприятный фон для распространения инфекции восходящим путем из уретры, мочевого пузыря по субэпителиальному слою ткани в почечные лоханки. Известно распространение инфекции лимфогенным и гематогенным путем из очага воспаления в миндалинах, зубах, половых органах, желчном пузыре и пр. Всякое препятствие оттоку мочи усугубляет развитие инфекции мочевых путей - камни, аномалии развития, перегибы мочеточника и т.д. К развитию гестационного ПН предрасполагают благоприятные условия для активации латентно протекающей инфекции в почках: нарушения уродинамики верхних мочевых путей и гемодинамики в почках ухудшают выведение из почек инфекционных агентов, попавших в нее гематогенно. В то же время дизурия, нарушение функции мочевого пузыря, увеличение его объема в результате снижения тонуса, ухудшает эвакуацию мочи из верхних мочевых путей, что способствует ее задержке и развитию воспаления в почках. Патологический процесс развивается в интерстициальной ткани почки и завершается ее склерозированием, сдавливанием почечных канальцев, при этом рано нарушается концентрационная способность почек. На этом фоне может развиться почечная гипертензия, которая наблюдается у 20% беременных с ПН. При злокачественном течении артериальной гипертензии развивается сморщенная почка и хроническая почечная недостаточность. Инфицирование стенки мочеточника нарушает его перистальтику, приводит к стазу мочи. Инфекция в почечных лоханках способствует образованию камней, травмирующих эпителий мочевыводящих путей. Образуется порочный круг - на фоне беременности снижается эвакуация мочи, способствуя развитию инфекции, а инфекция мочевых путей усугубляет стаз и тяжесть патологического процесса. Возбудителями ПН у беременных часто являются условно-патогенные микроорганизмы. Кишечная палочка высевается у 36-88% беременных и вызывает склероз почечных лоханок, околопочечной клетчатки и капсулы почек. Протей (5-20%) своими ферментами расщепляет белки и мочевину с образованием аммиака и других веществ, которые повреждают клетки эпителия почек и мочеточников. Эта инфекция вызывает образование камней и имеет рецидивирующее течение. Из мочи беременных высевают также клебсиеллу, энтерококк и др. Однако чаще всего возбудителями ПН являются грамотрицательные микроорганизмы - стрептококки групп D и B, стафилококки и микрококки. Воспаление в почках могут вызывать также Candida, Myсoplasma hominis, Ureаplasma urealyticum, Trichomonas vaginalis, анаэробные бактерии. Как правило, при свежем процессе находят, одного возбудителя, а при длительно существующем несколько. Сроки возникновения пиелонефрита. При беременности на 23-28 неделе (максимальный подъем кортикостероидов). На 32-34 неделе, когда матка достигает максимума в размерах 39-40 недель - головка прижата к входу в малый таз. После родов - 2-5 сутки, 10-12 сутки. Клиническая картина: Различают острый и хронический ПН. Появление или обострение ПН чаще происходит в 22-28 недель беременности, когда резко возрастают уровни половых и кортикостероидных гормонов. Этот период является критическим для беременных, больных ПН. Острый ПН: начинается с повышения температуры до 38-40o С, озноба, головной боли, боли в конечностях. Выраженные признаки интоксикации сопровождаются болями в пояснице, усиливающимися при дыхании, иррадиацией по ходу мочеточников, в паховую область, бедро, половые губы. Симптом Пастернацкого положительный. При присоединении цистита появляется учащенное болезненное мочеиспускание. В ряде случаев отмечается повышение температуры до субфебрильных цифр без озноба. Боль в пояснице появляется только на 2-3 день, сначала двусторонняя, затем - с одной стороны, чаще справа. Это связывают со сдавлением мочеточника правой яичниковой веной, варикозно расширяющейся во время беременности. Она находится в одном тесном соединительнотканном футляре с мочеточником. Выделяют интерстициальную, серозную и гнойную формы ПН. Последняя подразделяется на апостематозный нефрит, карбункул и абсцесс почки. Если развивается гнойный ПН, интоксикация сопровождается тахикардией (до 120-140 уд/мин), головной болью, слабостью, адинамией, иктеричностью склер, тошнотой, рвотой. В 25% наблюдений присоединяются симптомы бактериальнотоксического шока с падением артериального давления, резкой бледностью, акроцианозом, спутанностью сознания. При тяжелом течении ПН появляются признаки почечно-печеночной недостаточности с азотемией, выраженной желтухой. При распространении процесса на паранефральную клетчатку появляется симптом напряжения мышц передней брюшной стенки, болезненность в подреберье и напряжение мышц поясничной области. Дифференциальный диагноз. С острым аппендицитом, острым холециститом, колитом, почечной или печеночной коликой, общие инфекционные заболевания. Со стороны акушерства: угроза преждевременных родов, преждевременная отслойка нормальной расположенной плаценты, эмболия околоплодными водами, хорионамнионит, эндометрит, миометроэндометрит, аднексит. Хронический ПН :начинается, как правило, в детстве. Длительный период ремиссии способствует несерьезному отношению к заболеванию. Обострения бывают связаны с гормональными сдвигами (пубертатный период, замужество, беременность, роды). Вне обострения больные чувствуют себя хорошо, иногда появляются неотчетливые жалобы на недомогание, головную боль, тупую боль в пояснице. У 5-10% беременных встречается бессимптомная бактериурия без каких-либо признаков воспаления мочевыводящих путей ни в настоящем, ни до беременности. У 40% женщин она переходит в клинически выраженный ПН. Иногда бессимптомная бактериурия расценивается как предстадия ПН. Пиелонефрит неблагоприятно влияет на течение беременности и состояние плода. Преэклампсия присоединяется не менее чем у 40% больных ПН, особенно хроническим. Невынашивание у них достигает 30% за счет преждевременных родов. Перинатальная смертность составляет 25-50%. У новорожденных находят признаки внутриутробного инфицирования, они более подвержены послеродовым гнойно-септическим заболеваниям. Некоторые дети рождаются с врожденным везикулезом, однако ни у одного из новорожденных не выявлен врожденный ПН. При наличии почечной гипертензии гораздо чаще возникают осложнения беременности, незрелость детей и перинатальная смертность. Лабораторная диагностика: Кровь. При остром процессе высокий лейкоцитоз со сдвигом влево, ускорение СОЭ, снижение гемоглобина. В биохимическом анализе крови - гипоальбуминемия. В тяжелых случаях повышены креатинин и мочевина. При хроническом процесс - снижение гемоглобина, так как почки участвуют в эритрпоэзе, так как вырабатыают гуморальный фактор - эритропоэтин. На фоне невысокого лейкоцитоза и повышенной СОЭ. Моча. Проба Зимницкого - гипопротенурия, никтурия. Общий анализ мочи - щелочная реакция, осадок мочи - лейкоцитоурия ( верхняя граница нормы - 6-8 в поле зрения), отсутствие цилиндров, лейкоцитурия (пиурия). Редко при закупокре мочеточников с одной стороны могут отсутствовать выделение гноя и моча не содержит лейкоциты. Проба Нечипоренко, Аддиса-Каковского, Амбурже - количественное определение форменных элементов. Проба Нечипоренко - норма для беременных: лейкоциты 4000, цилиндры 100, эритроциты 2000. Исследование мочи на бактериурию проводится только в бактериологической лаборатории. Бактериурия истинная - выделение возбудителя в монокультуре ( то есть одного) в количестве 0.1 млн и более клеток в нескольких анализах мочи. Бактериологическое исследование позволяет выявить выделение возбудителя, степень бактериурии, позволяет провести антидиаграмму. Метод трудоемкий, поэтому существуют и другие более легкие ориентировочные методы: бактериоскопия микроскопия мазка осадка мочи. Если 10 бактерий в полез зрения - то соответствует 0.1 млн/мл. При фазово-контрастной микроскопии - 1 микроб соответствует 0.1 млн/мл.; химические экспресс-методы: точность 80-85%. Нужны для отбора пациентов для более точного исследования: нитрит-тесты, ТТХ-тест, каталазу-тест. Эти вещества маркируют биохимический состав, изменяя свой цвет. При лабораторном исследовании можно выявить значительную бактериурию , которая не сопровождается клиническими проявлениями - это так называемая бессимптомная бактериурия - значимая бактериурия при отсутствии клинических проявлений пиелонефрита и при отсутствии других лабораторных изменений ( не изменена проба Зимницкого и др.). бессимптомная бактериурия может быть расценена как стадия перехода острого пиелонефрита в хронический или завершение или начало острого процесса. Но может существовать долго - большинство считают ее в таком случае проявлением хронического пиелонефрита. Бессимптомную бактериурию следует считать одной из фор пиелонефрита до тех пор пока это диагноз не будет достоверно отвергнут (различные пробы вплоть до биопсии почек). УЗИ. При рутинном исследовании беременной наравне с УЗИ матки, плаценты и т.п. всегда производят осмотр почек. Признаки поражения - изменение толщины чашенолоханочной системы, расширение ЧЛС. Ведение беременности и родов: В зависимости от формы ПН выделено 3 степени риска по возникновению осложнений во время беременности и родов. 1 степень риска - неосложненный пиелонефрит, возникший во время беременности впервые. 2 степень риска - хронический пиелонефрит возникший до беременности. 3 степень риска - хронический пиелонефрит до беременности с азотемией, гипертонией. Пиелонефрит единственной почки. При 1-2 ст. Можно разрешить беременность, при этом женщина должна находится на диспансерном учете у уролога-нефролога и акушера-гинеколога, а также проходить регулярный контроль мочи: каждые 2 недели общий анализ мочи, а в период с 22-28 недель ежедневно. При 3 ст. Беременность противопоказана так как состояние почек угрожает здоровью и жизни женщины и плода. Госпитализация показана: при возникновении осложнений беременности; при обострении ПН на любом сроке беременности - в специализированный стационар; в критические сроки (22-28 нед) для обследования и определения функционального состояния почек; при выявлении гипоксии или гипотрофии плода. Наиболее благоприятный исход беременности наблюдается при остром ПН, возникшем во время беременности с хорошим эффектом от лечения. При возникновении показаний для урологической операции сначала проводят операцию, а потом решают вопрос о сохранении беременности. Прерывание беременности не улучшает течения гнойного процесса в почке. Лечение должно быть направлено на восстановление функции почек. Особое внимание надо уделять профилактике осложнений беременности у женщин, страдающих ПН, следить за динамикой артериального давления, массы тела, тонусом матки, состоянием плода, проводить профилактику невынашивания беременности. Тактика ведения женщин с пиелонефритом существующего до беременности. При первом обращении женщин с пиелонефритом надо ее госпитализировать в плановом порядке - во время которой должен быть уточнен диагноз ( поставить форму). Вторая госпитализация показана при обострении. Третья госпитализация показана при появлении осложнений беременности - преэклампсия, гипоксия плода, гипотрофия. Лечение: проводится обязательно в условиях стационара. Принципы лечения ПН: Увеличение пассажа мочи Ликвидация застоя мочи Интенсивное выведение микробов и их токсинов Санация мочевыводящих путей - антибиотики и уросептики Спазмолитики Мочегонные травы Коленно-локтевое положение Витаминизированная диета Принципы антибактериальной терапии Бактериологическое исследование мочи с определением чувствительности к антибиотикам Безопасность для матери и плода Высокая эффективность Цели антибактериальной терапии: Быстрое купирование симптомов Восстановление трудоспособности Предупреждение осложнений со стороны матери и плода Профилактика рецидивов Безопасность антибиотиков для лечения ИМП у беременных (FDA) В первом триместре антибиотиками выбора являются препараты группу пенициллина и цефалоспорины, поскольку высока опасность тератогенного действия. После 15 недель возможности значительно возрастают. Антибиотики пенициллинового ряда: ампициллин, ампиокс, амоксиклав, карбенициллин, бактокс - менее токсичны, используются на протяжении всей беременности. Со второго триместра: группа макролидов - эритромицин, олеандомицин, сульфаниламидные препараты - уросульфан, этазол. Производные 8-оксихинолинов - 5НОК, нитроксилин, неграм (налидиксовая кислота)- сочетание препаратов налидиксовой кислоты неблагоприятно с нитрофуранами так как ведет к снижению бактериостатического эффекта, нитрофураны (фурадонин, фурагин, фурозолидон) лучше всего фурагин так как меньше всего раздражает слизистую желудка, другие препараты этого ряда чаще приводят к тошноте и рвоте. Противопоканы : стрептомичин, левомицетин (приводит к функциональной незрелости печени плода, лейкопении и гипопластической анемии), тетрациклин (оказывает вредное влияние на костную систему и закладку зубов, дети имеют зубы желтого цвета), сульфаниламидне препараты пролонгированого дейвтвия (бисептол 480, бактрин действуют на красный кровяной росток). Средства, действующие на макроорганизм.. Для улучшения оттока мочи – спазмолитики, десенсибилизирующие средства. Инфузионная терапия при тяжелых состояниях (физ. раствор, глюкоза, гидрокарбонат натрия, реополиглюкин, полиионные растворы. Общий объем вводимой жидкости 2.5 - 3 л). Если есть сочетание с преэклампсией, то объем жидкости до 1 л. Дополнительные методы лечения: Растительные средства - улучшают отток мочи и дезинфицируют мочу: толокнянка, брусничный лист, листья березы, плоды шиповника, кукурузные рыльца, плоды черемухи, ягоды земляники, рябины, семена тыквы, клюквенный морс (содержит бензоат натрия, котораый в печени преобразуется в гиппуровую кислоту которая обладает дезинфицирующим действием). Препарат комбинированного действия растительного происхождения, которые не вызывают побочных реакций и не влияют на плод. В последнее время в урологической практике применяется растительный препарат Канефрон. Он оказывает антисептическое, противовоспалительное, спазмолитическое, антибактериальное, диуретическое действие, уменьшает проницаемость капилляров почек, что соответствует патогенезу развития патологического процесса в почках при ПН. Лекарственные растения, входящие в канефрон (золототысячник, любисток, розмарин), содержат активные вещества (фенолкарбоновые кислоты, горечи, эфирные масла, фталиды, флавоноиды), обеспечивающие многопрофильность воздействия препарата на организм. Диета: без ограничения соли и жидкости. С лечебно-профилактической целью женщина должна принимать позиционную терапиюколенно-локтевое положение по 5 минут несколько раз в течение дня. Показания к прерывание беременности: сочетании пиелонефрита с тяжелыми формами преэклампсии отсутствие эффекта от проводимого лечения острая почечная недостаточность гипоксия плода Прерывание можно произвести путем родовозбуждения. Кесарево сечение допустимо только по строгим акушерским показаниям, предпочтительно без вскрытия брюшной полости (экстраперитонеальным путем) во избежание тяжелых септических осложнений в послеоперационном периоде. Родоразрешение у больных ПН предпочтительно через естественные родовые пути . Широко используются спазмолитики и анальгетики, даже при наличии нефростомы возможны самопроизвольные роды. Пиелонефрит неблагоприятно влияет на течение беременности и состояние плода. Преэклампсия присоединяется не менее чем у 40% больных ПН, особенно хроническим. Невынашивание у них достигает 30% за счет преждевременных родов. Перинатальная смертность составляет 25-50%. У новорожденных находят признаки внутриутробного инфицирования, они более подвержены послеродовым гнойно-септическим заболеваниям. Некоторые дети рождаются с врожденным везикулезом, однако ни у одного из новорожденных не выявлен врожденный ПН. При наличии почечной гипертензии гораздо чаще возникают осложнения беременности, незрелость детей и перинатальная смертность У 20% женщин после перенесенного гестационного пиелонефрита функция почек остается сниженной. Обострение заболевания наблюдается на 4-й и 12-14 день (критические сроки). Необходимо провести обследование, профилактику обострения ПН до выписки из роддома. В дальнейшем - наблюдение уролога. Обострение во время родов происходит в результате окклюзии мочеточников, поэтому во время родов назначают спазмолитики обязательно. Опасности в послеродовом периоде. В первые дни после родов не восстанавливается до конца измененная мочевыделительная система и присоединяются те же изменения, которые произошли в родах. Роды: головка всегда травмирует - приводит к отеку слизистой, мелкоточечным кровоизлияниям. Нарушенная функция слизистой оболочки мочевого пузыря и уретры. Характерно отсутствие позывов на мочеиспускание ( на первые сутки). Все это приводит к нарушению самоочищающих механизмов мочевого пузыря (фагоцитоз). Если изменения не глубокие, то через 3 дня бактериурия исчезает. Если изменения глубокие, то при попадании микробов в мочевой пузырь дается толчок к обострению или возникновению нового заболевания. Лечение после родов должно проводится в течение 2-3 недель. Рекомендовано обязательное раннее вставание с постели, что способствует лучшему оттоку мочи. Лечение проводится теми же препаратами, но надо отказаться от эритромицина (имеет очень высокую концентрацию в молоке), но появляется возможность использовать сульфаниламиды пролонгированного действия. Критерии выздоровления - 2-3 нормальных анализа мочи. После выписки поставить на учет к урологу, наблюдать в течение 3-5 лет. Женщинам с пиелонефритом противопоказаны гормональные контрацептивы так как они создают условия для обострения. АНЕМИЯ БЕРЕМЕННЫХ Проблема анемий беременных остается актуальной как для всего мира, так и для Узбекистана, в связи с неуклонным ростом данной патологии среди беременных. В структуре заболеваемости беременных железодефицитная анемия (ЖДА) занимает второе место после патологии щитовидной железы . Под анемией беременных понимают ряд анемических состояний, характеризующихся уменьшением количества эритроцитов и снижением содержания гемоглобина в единице объема крови, возникающих во время беременности, осложняющих ее течение и обычно прекращающихся при завершении или прерывании беременности. Физиологически протекающая беременность обычно сопровождается снижением концентрации гемоглобина вследствие увеличения объема циркулирующей крови и ее компонентов. Минимальные значения концентрации гемоглобина и гематокрита отмечаются в 32–34 недели беременности. В эти сроки их среднее значение у женщин не получавших препараты железа, составляют 105–110 г/л и 32–34 л/л соответственно. Предполагается, что гемодилюция способствует нормальному течению беременности, улучшению маточно-плацентарного кровообращения и, вероятно, служит компенсаторным механизмом кровопотери в родах. При нормальном течении беременности все перечисленные изменения носят компенсированный характер и не выходят за пределы “коридора физиологических изменений”. Анемия довольно часто сопровождает хронические заболевания (пиелонефрит, ревматоидный артрит, системная красная волчанка, инфекционный эндокардит, остеомиелит и туберкулез) и наблюдается у 35–72% беременных с признаками воспалительного процесса в почках. Основные аспекты этиопатогенеза: Одним из незаменимых важнейших микроэлементов является железо, необходимое для нормального функционирования многих биологических систем. Общеизвестно, что при участии железа в организме человека осуществляются практически все метаболические процессы, оно выполняет ферментативные функции, обеспечивая жизнедеятельность каждой клетки . Около 30% от общего содержания железа в организме откладывается в депо. Ферропротеинами, депонирующими железо в нетоксичной и физиологически доступной форме, являются ферритин и гемосидерин, которые представляют собой соединение молекул белка апоферритина с большим количеством атомов железа. Основным транспортным железосодержащим белком плазмы является трансферрин, относящийся к β–глобулинам. Выделяют совокупность факторов риска у женщин из группы резерва родов по развитию ЖДА в период гестации. По данным Смирновой Л.А. (2002) готовность к анемии в ранние сроки беременности установлена у 51,6% женщин с нормальным уровнем гемоглобина, в том числе 34,5% имеют предлатентный, а 19,5% – латентный дефицит железа. Согласно данным Касабулатова Н.М. (2003) почти у половины всех женщин к началу беременности резервы железа недостаточны. Патологическим фоном для развития ЖДА в прегравидарном периоде могут быть : 1. хронические кровопотери эндометриоз; миома матки; использование внутриматочных контрацептивов; дисфункциональные маточные кровотечения; гинекологические заболевания, сопровождающиеся внешним или внутренним кровотечением; обильные и длительные менструации; многократные беременности и роды (более трех) с интервалом менее двух лет; многоплодие; беременность, наступающая на фоне лактации; искусственные и самопроизвольные аборты, предшествовавшие данной беременности; заболевания желудочно-кишечного тракта (язвенная болезнь желудка и двенадцатиперстной кишки, эрозивный гастрит, дивертикулы различных отделов кишечника, геморрой, неспецифический язвенный колит); геморрагический диатез; носовые кровотечения 2. алиментарный дефицит железа Чаще всего этот вид дефицита железа встречается в странах с низким экономическим уровнем. Наиболее полно всасывается гемовое железо, то есть входящее в состав гема миоглобина и гемоглобина, поскольку его биодоступность оптимальна и не требует предварительных условий: гемовый комплекс абсорбируется клетками слизистой тонкого кишечника целиком. Оно содержится в нежирных сортах мяса, рыбы, птицы. Поглощение железа из различных продуктов животного происхождения варьирует от 6% до 22%. Фитаты, фосфаты и аскорбиновая кислота не влияют на всасывание гемового железа Из растительной пищи усваивается около 1% железа (негемовое железо). Условием всасывания негемового железа являются его предварительный перевод в растворимую форму и восстановление до двухвалентного состояния. Незначительная абсорбция из растительных продуктов связана с присутствием в них фитатов. Аскорбиновая кислота, цистеин способствует всасыванию негемового железа. При этом витамин С не только восстанавливает трехвалентное железо в двухвалентное, но и образует в ним хелатное соединение, хорошо растворимое при низких значениях рН .Усвоение данного микроэлемента снижается при употреблении: 1. кофе, чая, 2. яиц (фосфаты). 3. жиров (сало, масло сливочное и растительное), 4. соевого протеина, 5. молочных продуктов (содержат кальций), кофе. 3. дефицит железа в связи с повышенной потребностью в нем в период роста и созревания повышение потребности в железе в связи с интенсивным ростом органов и тканей; при менархе на фоне нерационального питания, при занятии спортом в связи с увеличением мышечной массы, потерями железа с потом при тренировках, снижением всасывания железа при длительных физических перегрузках 4. повышенная потребность в железе у больных В12-дефицитной анемией Может наблюдаться на фоне лечения витамином В12, что объясняется интенсификацией нормобластического кроветворения и использование для этих целей большого количества железа. 5. резорбционная недостаточность железа Этот вид ЖДА обусловлен снижением зоны всасывания железа при гастритах дуоденитах, энтеритах, резекции желудка и обширных участков тонкого кишечника. 6. нарушение транспорта железа врожденная гипо- и атрансферринемия; гипопротеинемия различного генеза (нефротический синдром, нарушение белковообразовательной функции печени при циррозах, тяжелых гепатитах, синдром мальабсорбции); появление АТ к трансферрину и его рецепторам. Потребность в железе в первом триместре близка к норме, во II –увеличивается до 3 мг, в III – до 3,5–4 мг в сутки. В период внутриутробной жизни плод все необходимое железо получает из организма матери, преимущественно из запасного фонда, а после исчерпания запасов необходимое плоду железо поступает из гемоглобина женщины, что приводит к анемии. По данным ВОЗ (1998) на беременность организм женщины тратит около 1000 мг железа : 300 мг передается плоду (процесс, происходящий на протяжении всей беременности, но наиболее активно – начиная с 28–32 недели гестации). Недостаточное поступление микроэлемента в организм плода наблюдается при осложнениях беременности, сопровождающихся нарушением маточно-плацентарного кровотока. При этом выраженность плацентарной недостаточности коррелирует со степенью железодефицита. 50 мг требуется на развитие плаценты 450 мг расходуется на увеличение массы циркулирующих эритроцитов беременной, 240 мг составляет базальная потеря железа (с потом и калом – 0,8 мг/сут, со слущивающимся эпителием кожи – 0,1 мг/сут, с мочой – 0,1 мг/сут, итого 1 мг/сутки) 150–200 мг расходуется на кровопотерю в родах (из расчета 2–2,5 мл крови содержит 1 мг железа); при лактации расходуется дополнительно еще 50–100 мг железа. Экономия за счет отсутствия менструации составляет 300–400 мг. У абсолютно здоровой женщины с запасами железа 600 мг и более эти физиологические потери полностью покрываются из запасного фонда и за счет железа, поступающего с пищей. При наличии прегравидарного латентного дефицита железа на фоне беременности развивается ЖДА. Истинная ЖДА обусловлена иммунологическими реакциями гемоиммунной системы, угнетающей эритропоэз в костном мозге . Наряду с ЖДА выделяют перераспределительный дефицит железа, или анемию при хронических заболеваниях. Такие анемии развиваются при наличии обширных очагов инфекции, в том числе в женской половой сфере, в период реконвалесценции после инфекционных заболеваний, при острых и хронических инфекционно-воспалительных заболеваниях легких, почек, мочевыводящей системы. Железоперераспределительные анемии занимают второе место по частоте среди всех анемий после ЖДА . Анемия при хронических заболеваниях имеет постоянные признаки: всегда вторична; возникает на фоне длительного воспалительного процесса; тяжесть зависит от величины очага воспаления; отмечается рефрактерность к лечению препаратами железа. Данный вид анемии ассоциируется с дефектной реутилизацией железа, при которой макрофаги не способны освобождать железо, полученное путем фагоцитоза эритроцитов, в циркулирующий пул. Исследованиями последних лет установлено, что при воспалении, индуцированном инфекцией, железо становится малодоступным для эритроидных предшественников из-за дефицита трансферрина и трансформации значительной части железа в неутилизируемые запасы гемосидерина. Следствием этого является наблюдаемый подъем ферритина в сыворотке крови, что позволяет рассматривать ферритин как белок острой фазы. При железоперераспределительной анемии нет истинного дефицита железа в организме, оно накапливается в депо в виде ферритина и гемосидерина в клетках макрофагальной системы . Микроорганизмы, внедрившись в организм, потребляют в первую очередь сывороточное железо, которое образует непрочные связи с глобулинами сыворотки крови. С одной стороны, его высокое содержание в сыворотке крови активизирует вирулентность внедренного микроорганизма, а с другой – низкое количество железа снижает биологические и гуморальные факторы защиты организма. Диагносика: Наиболее часто в клинической практике используют для диагностики ЖДА показатели периферической крови. Согласно критериям ВОЗ (2001) ЖДА констатируют по концентрации гемоглобина менее 120 г/л у женщин фертильного возраста и менее 110 г/л у беременных женщин и по количеству эритроцитов менее 3,5•10¹²/л. ЖДА беременных на фоне проведения ферропрофилактики диагностируется при снижении уровня гемоглобина в первом триместре менее 110 г/л, во втором и третьем менее 105 г/л. Классификация тяжести анемии беременных по уровню гемоглобина: Легкая степень – от 109–91 г/л, средняя степень – от 90 до 71 г/л, тяжелая степень– 70 г/л и ниже. Диагностировать скрытый дефицит железа на основании картины периферической крови практически невозможно. Поэтому важнейшее место в определении насыщенности организма железом принадлежит специфическим биохимическим методам. Наиболее адекватно и достаточно полно состояние запасного железа в организме отражает уровень сывороточного ферритина (СФ) в крови. Концентрация СФ 1 мкг/л соответствует 8 мг депонированного железа в организме. На основании определения уровня данного белка в сыворотке крови можно установить латентный дефицит железа в организме женщины, что способствует ранней профилактике развития ЖДА в период гестации. По данным ВОЗ (2001) ЖДА у беременных диагностируется при снижении уровня СФ ниже 15 мкг/л. Современные методы диагностики позволяют выявить три стадии обеднения организма железом. Первоначально уменьшаются запасы железа в печени, селезенке, костном мозге, что получает отражение в снижении уровня СФ в крови . Это происходит без выраженных внешних нарушений, но фактически является гипосидерозом, или преданемическим состоянием (сидеропения). Поступление железа для гемопоэза не снижается, и уровень гемоглобина находится в пределах нормальных величин . При таком положении ясно, что для того, чтобы гипосидероз выявился клинически, нужен лишь небольшой толчок. Первая стадия железодефицитных состояний определяется только с помощью специальных, не предназначенных для внедрения в повседневную практику, инструментально-лабораторных исследований тканевых запасов железа. Следующей стадией железодефицита является латентный дефицит железа, который развивается на фоне “обеднения” тканевых запасов железа и характеризуется как полным истощением микроэлемента в депо, так и транспортного пула. Регистрируется уровень СФ менее 12–15 мкг/л. На этой стадии отмечается компенсаторное усиление всасывания железа в кишечнике и повышение уровня мукозного и плазменного трансферрина. При этом скорость синтеза гемоглобина, его общее содержание и насыщение эритроцитов гемоглобином не изменены . Необходимо отметить, что латентный дефицит железа всегда предшествует ЖДА, причем он может протекать длительно без анемии, обуславливая персистирующий сидеропенический синдром . В дальнейшем истощенные депо организма не способны обеспечить эритропоэтическую функцию костного мозга и значительно снижается содержание СЖ в крови, синтез гемоглобина, развивается железодефицитная анемия и последующие тканевые нарушения. Одним из критериев диагностики железодефицитных состояний на современном этапе развития медицины является определение уровня эритропоэтина, как показателя эффективности эритропоэза. Так, снижение концентрации гемоглобина в крови стимулирует выработку данного гормона. Кроме того, выделяют неадекватную реакцию эритропоэтина на анемию, особенно у больных со средней и тяжелой степенью дефицита железа, которая проявляется ослаблением зависимости его уровня в крови от концентрации гемоглобина или гематокрита. При выявлении повышенного уровня эритропоэтина на ранних сроках беременности в сыворотке у пациенток может служить доклиническим маркером возможности развития ЖДА в поздние сроки гестации. Показатели уровня эритропоэтина как при воспалении, так и при ЖДА однотипные и указывают на активацию эритропоэза. Клиника ЖДА: Клиническая картина ЖДА складывается из двух основных синдромов: сидеропенического и общеанемического . Сидеропенический синдром обусловлен тканевым дефицитом железа, снижением активности железосодержащих ферментов и проявляется трофическими нарушениями: заеды в углах рта глоссит – характеризуется ощущением боли, распирания в области языка, покраснением его кончика, а в дальнейшем атрофией сосочков воспаление красной каймы губ дистрофические изменения кожи и ее придатков (сухость и бледность кожи, преждевременные морщины, ломкость ногтей и волос, койлонихии, возникновение мелких трещин) сидеропеническая дисфагия, обусловленная атрофией слизистой пищевода, угнетением секреции, что приводит к затрудненному болезненному глотанию плотной пищи. вследствие обеднение миоглобинового фонда железа и ферментов тканевого дыхания развивается мышечная слабость, не соответствующая степени анемии, возникает слабость физиологических сфинктеров, недержание мочи при смехе и кашле, императивные позывы на мочеиспускание. извращение вкуса (появляется желание съесть несъедобные предметы – мел, зубной порошок, уголь, глину, песок, сырое тесто, фарш) извращение обоняния (влечение к запахам бензина, керосина, ацетона, лака, красок, сырости), что вероятно связано с уменьшением содержания железа в substancia nigra головного мозга. синдром «синих» склер (нарушение гидроксилирования пролина и лизина, а затем синтез коллагена в склере, она истончается и через нее просвечивается сосудистая оболочка глаза). «сидеропенический субфебрилитет выраженная предрасположенность к ОРВИ и др. инфекционно-воспалительным процессам, хронизации инфекции, что обусловлено нарушением функции лейкоцитов и ослаблением иммунной системы. Вышеописанные симптомы могут возникать как на фоне анемии, так и без нее, в виде латентного дефицита железа. При снижении уровня гемоглобина и эритроцитов проявляет себя общеанемический синдром: бледность, легкая желтизна рук и носогубного треугольника вследствие нарушения обмена каротина при дефиците железа (средней и тяжелой степени ЖДА) одышка, тахикардия, иногда аритмии, обморочные состояния (особенно при быстром переходе из горизонтального в вертикальное положение) систолический шум на верхушке сердца и в точке проекции легочной артерии, глухость тонов сердца. сердцебиение, боли в груди миокардиодистрофия, возникающая на фоне латентного дефицита железа и ЖДА, создает в родах предпосылки для возникновения сердечно – сосудистой недостаточности, когда нагрузка на сердце резко возрастает повышенная утомляемость тканевая гипоксия также приводит к слабости, головокружению, мельканию «мушек» перед глазами, сонливости днем и бессоннице ночью, нарушению концентрации внимания, снижению памяти, работоспособности, раздражительности, плаксивости вследствие плохого кровообращения кожи больные гиперчувствительны к холоду. иногда отмечается тяжесть в эпигастральной области, ухудшение аппетита, тошнота, метеоризм повышение проницаемости мелких сосудов приводит к отечности лица по утрам, пастозности голеней гипопротеинемия, возникает только при тяжелой степени анемии гипоальбуминемия наклонность к артериальной гипотензии Выраженность жалоб зависит от адаптации к анемии. К тому же больные часто свыкаются со своим недомоганием, объясняют его переутомлением на работе, психоэмоциональными перегрузками. Следует отметить, что дефицит железа способствует усиленной абсорбции свинца в ЖКТ, а, следовательно, хронической свинцовой интоксикации. Повышенное содержание свинца в организме матери и плода может вызвать серьезные нефрологические, гематологические или неврологические нарушения. Особенности течения беременности, родов, послеродового периода : В настоящее время общепризнанно, что ЖДА беременных является тем патологическим фоном, который способствует развитию самых разнообразных осложнений беременности и родов. Железодефицит усугубляет нарушения витаминного обмена, приводит к дисбалансу морфофункциональных и метаболических процессов в организме, что еще больше осложняет течение и исход беременности. Осложнения беременности, родов, послеродового периода и периода адаптации новорожденных пропорциональны тяжести ЖДА и наиболее характерны: угрожающие преждевременные роды (65%) хроническая внутриутробная гипоксия плода (30%) хроническая фето–плацентарная недостаточность (30%) Преэклампсии (25%) несвоевременное излитие околоплодных вод (39%) слабость родовой деятельности (34%) патологическая кровопотеря в родах (15%) анемия родильниц (27%) послеродовые гнойно – септические осложнения (7–12%) анемия новорожденных (17%) нарушение периода адаптации (24%) Дисциркуляторные и дистрофические изменения в миометрии при дефиците железа, нарушение нейромышечной передачи приводят к нарушению сократительной деятельности миометрия и способствуют развитию преждевременной отслойки нормально расположенной плаценты; возможны длительные роды или быстрые и стремительные. Истинные ЖДА беременных могут сопровождаться нарушением коагуляционных свойств крови, что приводит к увеличению кровопотери в родах и гипотоническим кровотечениям у 10% женщин, находящимся в прямой зависимости от степени тяжести анемии и превышающим среднестатистические показатели в 3–4 раза. В 8–12% случаев послеродовый период осложняется гнойно-септическими заболеваниями, субинволюцией матки. Многие исследования выявили положительную корреляцию между тяжестью анемии и степенью выраженности нарушений лактационной функции, причем наблюдаются как количественные, так и качественные изменения грудного молока при железодефиците. Неблагоприятное влияние оказывает ЖДА и на состояние плода, способствуя развитию синдрома задержки развития плода, хронической внутриутробной гипоксии плода. Снижение адаптации плода в раннем неонатальном периоде регистрируется в 51,4% случаев. Ряд авторов установил, что даже последующее введение препаратов железа в организм новорожденного, мать которого перенесла в период беременности ЖДА, не приводит к накоплению ионов железа в структурах головного мозга для полноценной функциональной активности железосодержащих ферментов, что в дальнейшем может сказаться на психомоторном развитии ребенка. У новорожденных от матерей с ЖДА на 4-е сутки отмечались достоверно более низкие показатели гемоглобина и количества эритроцитов в крови, по сравнению с показателями у новорожденных от матерей с другой экстрагенитальной патологией Лечение ЖДА: Лечение ЖДА определяется степенью ее тяжести, наличием сопутствующих экстрагенитальных заболеваний и осложнений беременности. Целью терапии железодефицитных состояний является устранение дефицита железа и восстановление его запасов. Добиться этого можно только при устранении причины, лежащей в основе ЖДА и одновременном возмещении дефицита железа в организме. Для рациональной ферротерапии необходимо придерживаться основных принципов : Принцип первый - обязательное введение препаратов, содержащих солевое железо. В настоящее время существуют многочисленные и убедительные данные, свидетельствующие о том, что покрытие дефицита железа в организме с помощью только диетической коррекции невозможно, вследствие ограничения всасывания микроэлемента из пищи в желудочно-кишечном тракте. Предел всасывания данного микроэлемента в кишечнике составляет 2–2,5 мг. При выборе пищевого рациона, как одного из составляющих компонентов комплексной терапии ЖДА, следует ориентироваться не на общее содержание железа в продуктах, а на форму, в которой оно представлено. Наиболее полно всасывается гемическое железо, поскольку его биодоступность оптимальна. Из растительной пищи усваивается около 1% железа. Из ферропрепаратов поступление железа в организм в 10–15 раз больше Второй принцип – этапность и достаточная длительность ферротерапии. Лечение ЖДА состоит из двух этапов: купирование анемии и восполнение депо. Первый этап длится от начала терапии до нормализации уровня гемоглобина и занимает обычно около 4-6 недель. При этом доза препарата должна соответствовать тяжести ЖДА, так как железо является прооксидантом и способствует активации ПОЛ. Второй этап- «терапия насыщения» проводят 2-3 месяца в дозе 30-60 мг по элементарному железу (ЭЖ) в день. Таким образом, полный двухэтапный курс лечения ЖДА занимает от 3 до 5 месяцев Третий принцип – правильный расчет суточной дозы. В основе такого расчета лежит показатель ЭЖ. Лечебная суточная доза для пациента 70-80 кг веса от 100 мг до 200 мг ЭЖ. По рекомендации ВОЗ Оптимальная доза составляет 120 мг в сутки. В настоящее время применяют препараты, содержащие двухвалентное железо, так как оно значительно лучше всасывается в кишечнике, преимущественно перорально. Терапевтический эффект наступает несколько позже после приема пероральных препаратов, чем вводимых внутривенно или внутримышечно, но побочные свойства последних встречаются значительно чаще и протекают тяжелее. Одновременный прием витамина С улучшает абсорбцию железа, образуя с ним хелатное соединение, хорошо растворимое при низких значениях рН и уменьшает проявления побочных эффектов. В то же время отмечено, что длительное назначение только препаратов железа, способствует вытеснению важных для здоровья микроэлементов, таких как йод, никель, марганец, кобальт, из организма. Лучшее всасывание отмечается натощак, поэтому рекомендуется прием препаратов железа за 30 минут до еды, однако при таком приеме могут возникать побочные эффекты: поносы, тошнота, боли в эпигастральной области, вздутие живота, металлический привкус во рту, головная боль. Выраженность указанных явлений тем сильнее, чем больше остается в кишечнике невсосавшегося железа, т.е. чем активнее абсорбция, тем лучше переносимость препарата. У некоторых больных появляются запоры на фоне ферротерапии. Это объясняется тем, что железо связывает сероводород кишечника, который является биологическим стимулятором перестальтики. Побочные эффекты значительно меньше у препаратов с замедленным высвобождением ионов металла, и у препаратов, которые содержат различные добавки, такие как витамин С (в дозе 0,1–0,3 г), глюкоза, янтарная кислота, мукопротеаза, последняя оказывает маскирующий эффект на ионы железа и предохраняет слизистую от воспаления. Улучшает переносимость прием препаратов железа через 1-2 часа после еды. Во время еды препараты железа принимать не рекомендуется, поскольку это уменьшает всасывание в 10 раз. Аскорбиновая кислота входит в состав ряда ферропрепаратов: тардиферона, ферроплекса, сорбифера. Фолиевая кислота вводится в препараты для профилактики патологии нервной трубки у плода в первой половине беременности, для профилактики гипотрофии плода во второй половине: гино-тардиферон, фефол, макрофер. Из общих рекомендаций по применению препаратов железа следует отметить следующие: таблетки, капсулы надо глотать целиком, не разжевывая, не сочетать прием препарата с доксициклином, альмагелем, кальцийсодержащими препаратами, не запивать молоком, кефиром, чаем, кофе; допустимо запивать осветленными (без мякоти) соками. В ряде случаев лечение пероральными препаратами железа неэффективно, что может быть обусловлено: продолжающейся кровопотерей неправильным приемом или неадекватной дозой препарата неправильным диагнозом (анемия хронических заболеваний, талассемия, сидеробластная анемия) комбинированным дефицитом (чаще всего – железа и витамина В12) нарушением всасывания Показания к назначению парентеральных препаратов: 1. непереносимости пероральных препаратов железа, 2. необходимость быстрого восполнения запасов железа (тяжелая ЖДА, послеоперационный период, последние недели беременности, повторные кровотечения при геморрагических заболеваниях) 3. заболевания ЖКТ (язвенная болезнь желудка и двенадцатиперстной кишки, неспецифический язвенный колит) 4. нарушение всасывания (синдром мальабсорбции, энтерит, хронический панкреатит, после обширной резекции тонкой кишки или резекции желудка). Препараты железа, применяемые парентерально: «Фербитол» – водный раствор железо-сорбитолового комплекса, ампула 2 мл содержит 100 мг, вводиться в/мышечно, по 1 ампуле в сутки. «Феррум-Лек» – содержит трехосновное железо в виде комплекса с мальтозой, выпускается в ампулах по 2 мл (для в/мышечного введения) и 5 мл (для в/венного), вводится в 10,0 мл 0,9% растворе хлорида натрия в/мышечно через день; в/вено по схеме:1-й день – 2,5 мл, 2-й – 5 мл. 3-й – 10 мл, далее 2 раза в неделю по 10 мл медленно. «Ферковен» - железа сахарат, кобальта глюконат и раствор углеводов, ампула 5 мл содержит 20 мг железа и 0,09 мг кобальта, вводится в/венно, ежедневно 10 – 15 дней, первые два дня по 2 мл, затем по 5 мл. «Венофер»- ампула 5 мл, вводиться в/в на физиологическом растворе по 1 ампуле в сутки. «Космофер»- ампула 2 мл, вводиться в/в на физиологическом растворе по 1 ампуле в сутки. «Сорбифер» по 1 таб 2 раза в сутки per os. «Гемофер» по 1 таб 2 раза в сутки per os. «Тотема» по 1 ампуле 1 раз в сутки per os. Количество парентерального препарата железа, необходимого на курс лечения, рассчитывается по формуле: Fe+ (мг) = (Hb нормальный ― Hb больного) х масса тела (кг) х 0,221 + 1000 Ампулы = Fe+ /100 Ампулы = масса (кг) х (166,7 – Hb,г/л) х 0,004 Препараты железа системного действия оказывают рад побочных эффектов, которые развиваются у 20% пациенток: раздражение тканей в месте введения боли и инфильтраты в местах инъекции (при в/мышечном введении) боли в области сердца тахикардия аллергические реакции рвота коллапс гемосидероз печени флебиты (при в/венном введении) артралгии миалгии При применении этих препаратов обязателен контроль СЖ. Парентеральное введение препаратов железа противопоказано при гемохроматозе, артериальной гипертензии II и III степени, коронарной недостаточности, заболеваниях печени. При ЖДА терапия должна носить патогенетический характер и наряду с восполнением дефицита железа, способствовать коррекции метаболических нарушений, нормализации гемодинамики, а также участвовать в лечении сопутствующих осложнений гестационного процесса. Нарушение одного или нескольких звеньев механизма АОЗ при развитии гипоксии у больных с ЖДА может приводить к дестабилизации мембран клетки и развитию в них реакций свободнорадикального окисления в ответ на введение некоторых лекарств. Это, в свою очередь, может ускорять разрушение эритроцитов и способствовать нарастанию тяжести анемии. В основе воздействия на патогенетические звенья лежит применение антиоксидантного комплекса и антигипоксантов (актовегин, витаминноминеральный комплекс для беременных «Сана-Сол», аскорбиновая кислота, витамин Е). Выявлено, что прием препаратов железа беременными с анемией при наличии увеличения количества эритроцитов и гемоглобина в общем анализе крови достоверно приводит к возрастанию числа инфекционных заболеваний, прежде всего урогенитального тракта (повышается риск развития пиелонефрита и кольпитов) . Малая эффективность при лечении препаратами железа анемии хронического заболевания связана с отложением железосодержащих ферментов в очагах воспаления, кровоизлияний и вокруг них, а также наличия этих пигментов в крови артерий и пуповины, в макрофагах. Некоторые авторы связывают низкую эффективность лечения анемии беременных препаратами железа с развитием плацентарной недостаточности, которая еще больше усугубляет процессы ПОЛ, а повышенное количество недоокисленного железа негативно влияет на гемопоэз . В комплексную терапию анемии на фоне обострения пиелонефрита целесообразно включить гипербарическую оксигенацию. Последующее проведение ферротерапии восполняет возможный скрытый дефицит железа. Новым препаратом для лечения анемий в настоящее время является препарат рекомбинантного эритропоэтина. Ряд авторов придерживается мнения, что рутинное назначение препаратов железа может способствовать повышению вязкости крови и приводит к нарушениям плацентарного кровообращения, увеличению массы плода и возникновению преждевременных родов. Уровень гемоглобина в крови выше нормальных величин (более 144г/л) проявляет себя как признак осложнения беременности, а не как показатель адекватного насыщения организма железом, вследствие того, что препараты железа не могут повышать концентрацию гемоглобина выше оптимальной, необходимой для поддержания доставки кислорода в ткани Ведение беременных с высоким риском анемии и пиелонефрита на амбулаторном этапе: Женщинам, планирующим беременность, рекомендуется провести клиническое обследование, которое включает осмотр терапевта, уролога, отоларинголога, стоматолога, обследование на инфекции, передающиеся половым путем, для выявления скрытого очага инфекции в организме. Необходимым компонентом прегравидарной подготовки женщин с высоким риском развития анемии и пиелонефрита следует считать определение уровня ферритина в сыворотке крови, как показателя, наиболее адекватно и достаточно полно характеризующего состояние запасного железа в организме человека, иммунной системы и с последующей коррекцией выявленных нарушений, включающей санацию очагов инфекции на фоне антиоксидантной терапии. При постановке женщины на учет по поводу беременности для профилактики развития анемии, пиелонефрита беременных и связанных с ними осложнений на всех уровнях оказания медицинской помощи должны быть проведены следующие мероприятия: 1) Тщательный сбор анамнеза и выявление групп риска по развитию: Анемии беременных. Высокий риск развития данной патологии возможен при наличии в анамнезе миомы матки, эндометриоза, дисфункциональных маточных кровотечений, при обильных и длительных менструациях, использовании внутриматочных контрацептивов, при высоком паритете родов, наступлении беременности с перерывом менее 2-х лет и на фоне лактации. Следует учитывать также заболевания желудочно-кишечного тракта, геморрагический диатез и носовые кровотечения. Пиелонефрита беременных. Высокий риск развития данной патологии наблюдается при наличии цистита и хронического пиелонефрита в анамнезе, особенно с частыми рецидивами, инфекции почек при предыдущих беременностях, при бессимптомной бактериурии, патологических изменениях в анализах мочи. 2) Проведение целенаправленного анализа жалоб и оценка клинической картины для выявления следующих состояний: сидеропенического синдрома общеанемического синдрома 3) Выполнение необходимых лабораторных исследований: a) общий анализ крови b) биохимический анализ крови (сывороточный ферритин, билирубин, мочевина, общий белок, АСТ, АЛТ,электролиты) c) общий анализ мочи d) анализ мочи по Нечипоренко, e) посев мочи на флору и чувствительность к антибиотикам по показаниям f) ультразвуковое исследование почек по показаниям У беременных при развитии анемии в сочетании с пиелонефритом рекомендуется: 1. Диагностические мероприятия 1.1.На ранних сроках беременности определить уровень сывороточного ферритина и характер течения воспалительного процесса в почках. 1.2. В сроки 26 – 28 недель гестации рекомендуется: общий анализ крови с определением уровня гемоглобина; биохимический анализ крови (сывороточный ферритин, белок, глюкоза, мочевина, креатинин, билирубин); общий анализ мочи; анализ мочи по Нечипоренко; консультация уролога, терапевта, стоматолога, отоларинголога; ультразвуковое исследование почек по показаниям; исследование влагалищных мазков для своевременного выявления урогенитальной инфекции. 2. Лечебные мероприятия 2.1.При выявлении активной или латентно текущей инфекции почек и мочевыводящих путей при беременности назначение препаратов железа не требуется при уровне сывороточного ферритина более 20 мкг/л. Цель терапии: санация очагов инфекции с использованием ступенчатой антибактериальной терапии, растительных уросептиков (канефрон, толокнянка, брусничный лист), коррекцией гемокоагуляционных, антиоксидантных и иммунных нарушений. После купирования воспалительного процесса необходимо определить уровень сывороточного ферритина. В случае скрытого дефицита железа (уровень сывороточного ферритина менее 20 мкг/л) требуется проведение ферротерапии в дозе 120 мг по элементарному железу в сутки в течение 5-6 недель. 2.2. При выявлении уровня гемоглобина менее 110 г/л у женщин с высоким риском развития пиелонефрита при беременности нормальные показатели сывороточного ферритина, более 20 мкг/л, указывают на необходимость более глубокого обследования пациенки с целью выявления латентно текущего воспалительного процесса в организме, с последующим (по показаниям) проведением антибактериальной терапии и применением антиоксидантов (витамин Е по 100-150 мг в день, аскорутин по 1 таблетке 3 раза в день в течение 10-14 дней, витаминно-минеральный комплекс для беременных и кормящих женщин «Сана-Сол» по 1 таблетке 2 раза в день), которые способствуют более эффективной санации очагов инфекции, за счет связывания продуктов перекисного окисления липидов и повышения антиоксидантного статуса организма. 2.3.Беременные с острым пиелонефритом относятся в группу высокого риска по развитию плацентарной недостаточности и анемии, что требует одновременного комплексного лечения. Для нормализации нарушенных функций организма и материнско-плодовых взаимоотношений рекомендуется использовать: 1. курантил по 25 мг 3 раза в день в течение 10-14 дней, 2. метаболическую терапию (актовегин по 200 мг в сутки внутрь, при наличии дневного стационара по 5,0 мл на 250 мл 5% раствора глюкозы через день № 5-7 внутривенно с последующим переходом на пероральный прием препарата по 200 мг в сутки в течение 3-4 недель, оротат калия по 0,5 г 3 раза в день, метионин по 0,25 г 3 раза в день внутрь). 3. Для нормализации структуры и функции мембран показано применение хофитола по 2 таблетки 3 раза в сутки перед едой в течение 3-4 недель. Профилактическое лечение плацентарной недостаточности при пиелонефрите и анемии беременных назначается до 12 недель, до 20-22 недель и в 30-32 недель беременности. 2.4. Уровень гемоглобина менее 110 г/л и сывороточного ферритина менее 20 мкг/л у беременных женщин расцениваем как железодефицитную анемию. Назначается: ферротерапия в дозе 120 мг по элементарному железу в течение 3–4-х недель с последующим переходом на профилактическую дозу 30 – 40 мг в течение 4-х недель фолиевая кислота 400 мкг в сутки курантил по 0,025 г 3 раза в день в течение 14 дней витаминно-минеральный комплекс для беременных («Сана-Сол» по 1 таблетке 2 раза в день, «Гравитус» по 1 таблетке в день, «Матерна» по 1 таблетке в день) 2.5. У беременных со скрытым дефицитом железа при уровне гемоглобина более 110 г/л и сывороточного ферритина менее 20 мкг/л для профилактики развития анемии назначаются: препараты железа в дозе 100 мг по элементарному железу в течение 3 – 4 недель фолиевая кислота по 400 мкг в сутки аскорутин по 1 таблетке 3 раза в день в течение 14 дней витаминно-минеральный комплекс для беременных и кормящих женщин («Сана-Сол», «Матерна», «Гравитус») После лечения – контроль уровня сывороточного ферритина и гемоглобина. 2.6. Снижение уровня гемоглобина менее 70 г/л и гематокрита менее 20% расценивают как тяжелую степень анемии, осложняющей беременность. Переливание эритроцитарной массы проводят только по жизненным показаниям, при этом учитывается срок беременности, общее состояние и гемодинамические показатели больной (для быстрой ликвидации гипоксии плода и матери накануне родов). Целью гемотрансфузии является не повышение уровня гемоглобина до нормы, а улучшение состояния больной. Показания для гемотрансфузии: 1. анемия тяжелой степени 2. анемия средней степени при отсутствии эффекта от лечения 3. нарушение гемодинамики (тахикардия, гипотония) 4. сочетание тяжелой и среднетяжелой степени анемии с преэклампсией 5. кровотечения на фоне анемии Альтернативой гемотрансфузии при тяжелой железодефицитной анемии, резистентности к монотерапии препаратами железа является применение человеческого рекомбинантного эритропоэтина (эритростим, эпрекс, элрекс) для внутривенного и подкожного введения, разрешенного к клиническому применению у беременных и родильниц. 2.7. Критерии адекватности проводимого лечения: 1. подъем уровня ретикулоцитов на 5–8-й день лечения (данный критерий не может быть использован при изначально повышенном уровне ретикулоцитов на фоне хронической кровопотери) 2. подъем уровня гемоглобина к 3-й недели и нормализация на 5–8 неделе лечения. 3. нормализация уровня сывороточного ферритина (более 20 мкг/л) 4. улучшение общего состояния беременной Заключение: Оценка гематологических показателей у беременных женщин, включающая определение уровня сывороточного ферритина, позволяет дифференцировать железодефицитную анемию и анемию хронического заболевания, что делает возможным индивидуальный подход к терапии и профилактике анемии беременных. Сочетание экстрагенитальной патологии, такой как анемия и пиелонефрит беременных, требует дифференцированного подхода к терапии и профилактике данных осложнений беременности. Дифференцированный подход к назначению препаратов железа способствует снижению частоты обострения пиелонефрита беременных в период гестации и в родах, восприимчивости к острым респираторным вирусным инфекциям, а также снижению частоты таких осложнений беременности, как угроза прерывания беременности, ранние гестозы, хроническая внутриутробная гипоксия плода, развитие слабости родовой деятельности в родах, способствует улучшению состояния новорожденных. Индивидуальный подход при назначении железозаместительной терапии основывается на оценке состояния запасов железа в организме беременной женщины и приводит к отказу от рутинного назначения ферротерапии всем беременным без учета индивидуальных особенностей. Своевременное выявление и предупреждение в прегравидарном периоде анемических состояний, более полный охват беременных женщин в группах риска по выявлению данной патологии и эффективное рациональное лечение при сочетании анемии с хроническими очагами инфекции у будущей матери позволит снизить частоту осложнений беременности, родов и перинатальной патологии. ИСПОЛЬЗОВАНИЕ МЕТОДА «ПАУТИНА» Шаги: 1.Предварительно студентам пройденному занятию. 2.Участники сидят по кругу. дается время для подготовки вопросов по 3.Одному из участников дается моток ниток, и он задает свой подготовленный вопрос(на который сам должен знать полный ответ),удерживая конец нити и перебрасывая моток любому студенту. 4.Студент,получивщий моток, отвечает на вопрос(при этом участник, задавший его, комментирует ответ) и передает эстафету вопроса дальше. Участники продолжают задавать вопросы и отвечать на них, пока все не окажутся в паутине. 5.Как только все студенты закончат задавать вопросы, студент державший моток, возвращает его участнику, от которого получил вопрос, при этом задавая свой вопрос и т.д., до полного «разматывания» клубка. Примечание: Предупредить студентов, что следует быть внимательными к каждому ответу, поскольку они не знают, кому бросят моток. ИСПОЛЬЗОВАНИЕ МЕТОДА «ЧЁРНЫЙ ЯЩИК» Метод предусматривает совместную деятельность и активное участие в занятиях каждого студента, преподаватель работает со всей группой. Каждый студент достает из « чёрного ящика» неизвестный препарат, краткая аннатация которого написана на карточках.( Варианты аннотаций прилагаются). Студенты должны определить этот препарат, подробно обосновав свой ответ. На обдумывание студенту даётся 3 минуты. Затем ответы обсуждаются, даётся дополнение по фармакодинамике, фармакокинетике препарата. Данная методика способствует развитию речи студента, формирования основ критического мышления, т.к. в этом случае студент учится отстаивать своё мнение, анализировать ответы согруппников- участников этого конкурса. Варианты аннотаций: 1.Определить препарат: Препарат, железа трёхвалентного в виде комплекса с мальтозой, стимулирует эритропоэз. Выпускается в виде таблеток и ампулах для парентерального введения. (феррум-лек- амп. по 2мл) 2.Определить препарат: Антибиотик, относящийся к группе пенициллинов, разрешённый к применению при пиелонефрите беременных . Выпускается в таблетках и флаконах для в/м введения. ( Бактокс 0.5 и 1 г.) 3. Определить препарат: Антибиотик, относящийся к группе пенициллинов сочетанных с клавулановой кислотой, разрешённый к применению при пиелонефрите беременных . Выпускается в таблетках и флаконах для в/в введения. ( Амоксиклав 0.6 и 1,2 г.) 4. Определить препарат: Антибиотик, относящийся к группе цефалоспоринов третьего поколения, разрешённый к применению при пиелонефрите беременных . Выпускается во флаконах для в/в и в/м введения. ( Цефтриаксон 1,0 г.) 5. Определить препарат: Препарат на основе растительных лекарственных трав, обладающий антибактериальным и уросептическим свойством, разрешённый к применению при пиелонефрите беременных . Выпускается в таблетках. ( Канефрон) 6. Определить препарат: Антибиотик, относящийся к группе производных оксихинолина, разрешённый к применению при пиелонефрите беременных во 2-3 триместре, обладающий также небольшим противогрибковым свойством. Выпускается в таблетках. (Нитроксолин син. 5- нок) 6.2Аналитическая часть Ситуационные задачи: 1. Первобеременная 27 лет, срок беременности 28-29 недель обратилась в СВП с жалобами на боли в пояснице больше справа, озноб, повышение температуры до 38Матка в нормотонусе, положение плода продольное, предлежит головка, сердцебиение плода ясное ритмичное 145 уд. в мин. Выделений из половых путей нет. Симптом Пастернацкого положительный справа. Отеков нет. А/Д 120/80. В моче большое количество лейкоцитов. Диагноз? Тактика врача СВП. Ответ: Диагноз: Беременность1 28-29 недель. Острый пиелонефрит Тактика: Срочно госпитализировать в стационар. 2. Повторнобеременная 30 лет, срок беременности 32 недели доставлена машиной скорой помощи в стационар с жалобами на боли в пояснице больше слева, озноб, повышение течении 3 дней, в анамнезе хронический пиелонефрит. Матка в нормотонусе, положение плода продольное, предлежит головка, сердцебиение плода приглушенное ритмичное 155 уд. в мин. Выделений из половых путей нет. Симптом Пастернацкого резко положительный слева, слабо положительный справа. А/Д 120/80. Анализ крови: гемоглобин 92 г/л, в моче большое количество лейкоцитов. Диагноз? Ваша тактика. Какие возможнве осложнения? Ответ: Диагноз: Беременность2 32 недели. Хронический пиелонефрит в стадии обострения. Анемия 1 ст. Тактика: Срочно госпитализировать в отделение интенсивной терапии. Начать терапию включающую: антибиотики группы пенициллина или цефалоспорины, уросептики, спазмолитики, десенсебилизирующую и дезинтоксикационную терапию, а также параллельное лечение анемии парентеральными препаратами. Возможные осложнения: сепсис, почечная недостаточность, внутриутробное инфицирование, фето-плацентарная недостаточность, гипоксия плода, прерывание беременности. 3.В родильный зал поступила повторнородящая 38 недель в первом периоде родов. Из анамнеза в течении 2х дней дома отмечала боли в пояснице области, повышение анамнезе хронический пиелонефрит. Матка в нормотонусе, положение плода продольное, предлежит головка, сердцебиение плода приглушенное ритмичное 150 уд. в мин. Пастернацкого положительный с 2х сторон. А/Д 110/70. в моче большое количество лейкоцитов, белка нет. Диагноз? Ваша тактика. Какие возможные осложнения в родах и послеродовом периоде? Ответ: Диагноз: Беременность2 38 недели. Роды 2 1 период родов. Хронический пиелонефрит в стадии обострения. Тактика: Роды вести консервативно, на фоне антибактериальной терапии, спазмолитиков, десенсебилизирующей и дезинтоксикационной терапии, а также вести мониторинг за состоянием плода . Возможные осложнения: септический шок, почечная недостаточность, внутриутробное инфицирование, ПОНРП, гипоксия плода. В раннем послеродовом периоде кровотечение. В позднем послеродовом периоде субинволюция матки, эндометрит, сепсис. 4. Первобеременная 20 лет, срок беременности 28 недель обратилась в СВП с жалобами на повышенную утомляемость, слабость, головокружение, мельканию «мушек» перед глазами, сонливость днем и бессоннице ночью, снижению работоспособности, раздражительности, плаксивости. При осмотре отмечается бледность кожных покровов, легкая желтизна рук и носогубного треугольника, одышка, тахикардия, иногда аритмии, систолический шум на верхушке сердца и в точке проекции легочной артерии, глухость тонов сердца. А/Д 100/60мм рт ст пульс 78-88 уд/ мин. Т 36,6. Анализ крови: гемоглобин 70г/л. Диагноз? Тактика врача СВП. Какие возможные акушерские осложнения? Ответ: Диагноз: Беременность1 28 недель. Анемия тяж степени. Тактика: Срочно госпитализировать в стационар. В стационаре- дообследовать, уточнить причины и вид анемии, вести беременную совместно с гематологом. В терапию включаются ферропрепараты парантерального введения, витаминотерапия, антиоксидантная и антигипоксическая терапия. Возможные акушерские осложнения: фето-плацентарная недостаточность, ПОНРП, внутриутробная гипоксия плода и гипотрофия, прерывание беременности. 5. Первобеременная 22 лет, срок беременности 19 недель обратилась в СВП с жалобами на слабость, головокружение, снижению работоспособности. При осмотре состояние удовлетворительное, отмечается бледность кожных покровов, А/Д 110/70мм рт ст пульс 76 уд/ мин. Т 36,6. Анализ крови: гемоглобин 98г/л. Диагноз? Тактика врача СВП. Ответ: Диагноз: Беременность1 19 недель. Анемия 1ст. Тактика: Возможно амбулаторное лечение. Необходимо рекомендовать ферропрепараты перорального введения, витаминотерапия, диета, соблюдать режим дня, снижение рабочих нагрузок. 6.3Практическая часть Определение внутриутробного веса плода. Цел: Формирование у студента навыка определения приблизительного веса плода Выполняемые этапы(ступени): № Мероприятия Не выполнил Полностью (0 баллов) Правильно Выполнил (20 баллов) 1. Для выполнения данного навыка необходимы: 0 20 кушетка для осмотра беременной, сантиметровая лента. 2. Беременной объясняется суть данной манипуляции 0 20 3. Беременная укладывается на кушетку в положении 0 20 «на спине» 4. Сантиметровой лентой на уровне пупка 0 20 определяется окружность живота (например: 96см). Сантиметровой лентой от уровня лона до уровня дна матки определяется высота матки (например: 37см) 5. Две полученные величины перемножаются и 0 20 определяется приблизительный вес плода в граммах +/- 100-200гр, в зависимости от толщины передней брюшной стенки. (например: 96* 37см= 3360гр) Всего 0 100 7.Формы контроля знаний,навыков и умений -устный; -писменный; -тестирование; -решение ситуационных задач; -демонстрация освоенных практических навыков. 8.Критерии оценки текущего контроля № Успевае Оценка Уровень знаний студента мость в% 1 96100% Отлично «5» 2 91-95% Отлично «5» 3 86-90% Отлично «5» 4 81-85% Хорошо «4» 5 76-80% Хорошо «4» 6 71-75% Хорошо «4» Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Подводит итого и принимает решения, творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает обоснованные решения и подводит итоги, анализирует. История болезни, партограмму заполняет правильно. Полный правильный ответ на вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания. Творчески мыслит, самостоятельно анализирует, Ситуационные задачи решает правильно, с творческим подходом, с полным обоснованием ответа. Активно, творчески участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 1 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 1-2 неточности в ответе. Самостоятельно анализирует, Неточности при решении ситуационных задач, но при правильном подходе. Активно участвует в интерактивных играх, принимает правильные решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой. Поставленные вопросы по этиологии, патогенезу, классификации, клиники, диагностики, лечении и профилактики данного заболевания освещены полностью, но есть 2-3 неточности, ошибки. Применяет на практике, понимает суть вопроса, рассказывает уверенно, имеет точные представления. Ситуационные задачи решены правильно, но обоснование ответа недостаточно полно. Активно участвует в интерактивных играх, правильно принимает решения. История болезни, партограмму заполняет с 2-3 грамматической ошибкой, неточности в описание. Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенезу, классификации, клинику данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно. Имеет точные представления. Активно участвует в интерактивных играх. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, неточности в описание. Правильное, но неполное освещение вопроса. Студент знает этиологию, патогенез данного заболевания, но не полностью разбирается диагностики, лечении и профилактики данного заболевания. Понимает суть вопроса, рассказывает уверенно, имеет точные представления. На ситуационные задачи дает неполные решения. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. 7 66-70% 8 61-65% 9 55-60% 10 50-54% 11 46-49% 12 41-45% 13 36-40% 14 31-35% Удовлетвор Правильный ответ на половину поставленных вопросов. ительно Студент знает этиологию заболевания, но не полностью «3» перечисляет классификации, клинику данного заболевания, путается в лечении и профилактики. Понимает суть вопроса, рассказывает уверенно, имеет точные представления только по отдельным вопросам темы. Ситуационные задачи решены верно, но нет обоснования ответа. История болезни, партограмму заполняет с 3-4 грамматической ошибкой, 3-4 ошибки в описание. Удовлетвор Правильный ответ на половину поставленных вопросов. ительно Ошибки в этиологии, патогенезе, плохо разбирается и «3» путается в лечении и профилактики данного заболевания. Рассказывает неуверенно, имеет точные представления только по отдельным вопросам темы. Допускает ошибки при решении ситуационных задач. История болезни и партограмму заполняет с ошибками. Удовлетвор Ответ с ошибками на половину поставленных вопросов. ительно Студент делает ошибки в этиологии данного заболевания, «3» плохо разбирается и путается в других вопросах касающейся данной болезни. Рассказывает неуверенно имеет частичное представления по теме. Ситуационные задачи решены неверно. История болезни и партограмму заполняет с ошибками. Неудовлетв Правильный ответ на 1/3 поставленных вопросов. Студент не орительно знает этиологию данного заболевания, плохо разбирается и «2» путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Неудовлетв Правильный ответ на 1/4 поставленных вопросов. Студент не орительно знает этиологию данного заболевания, плохо разбирается и «2» путается в других вопросах касающейся данной болезни. Ситуационные задачи решены неверно при правильном подходе. История болезни и партограмму заполняет с ошибками. Неудовлетв Освещение 1/5 поставленных вопросов с ошибками. Студент орительно не знает этиологию данного заболевания, практически не «2» разбирается и в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Более половина история болезни и партограмму заполняет с ошибками. Неудовлетв Освещение 1/10 части вопросов при неверном подходе. Не орительно знает этиологию данного заболевания, плохо разбирается и «2» путается в других вопросах касающейся данной болезни. Дает неполные и частично неправильные ответы на вопросы по классификации, клиники данного заболевания. Ситуационные задачи решены неверно при правильном подходе. Боле половина история болезни и партограмму заполняет с грубыми ошибками. Неудовлетв На вопросы не дает ответов. Не знает и не разбирается в орительно «2» № других вопросах касающейся данной болезни. Не умеет заполнять и описать историю болезни и партограмму. 9.Хронологическая карта занятия Этапы занятия Формы занятия Продолжительность в (мин) 1 Вводное слово преподавателя (обоснование 5 темы) 2 Обсуждение темы практического занятия , Опрос , 120 оценка исходных знаний студентов с объяснение использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры , слайды , видеофильмы и др.) 3 Подведение итогов обсуждения 10 4 Предоставление студентам задания для 30 выполнения практической части занятия . Дача объяснения и примечания для выполнения задачи. Самостоятельная курация 5 Усвоение практических навыков студентом с История 45 помощью преподавателя (курация болезни, тематического больного) деловые игры клинические ситуационные задачи 6 Анализ результатов лабораторных , Работа с 30 инструментальных исследований тематического клиническими больного , дифференциальная диагностика , лабораторным составление плана лечения и оздоровления, инструментами выписывание рецептов и т.д 7 Обсуждение степени достижения цели занятия Устный опрос 50 на освоенных теоретических знаний и по ,тест, дискуссии, результатам практической работы студента, и с обсуждение учётом этого оценка деятельности группы результатов практической работы 8 Заключение преподавателя по данному занятию Информация, 10 . Оценка знаний студентов по 100 балльной вопросы для системе и её оглашение. Дача задания на самостоятельной следующее занятие (комплект вопросов) подготовки. 10.Контрольные вопросы 1. Перечислить предрасполагающие факторы в развитии почечной патологии у беременных? 2. Течение беременности при пиелонефрите. 3. Лечение пиелонефрита при беременности. 4. Акушерская тактика при пиелонефрите. 5. Перечислить предрасполагающие факторы развития анемии у беременных. 6. Что такое бессимптомная бактериурия? 7. Этиология,диагностика,лечения бессимптомной бактериурии? 8. Назовите классификацию анемии беременных. 9. Диагностика анемии беременных. 10.Перечислите основные принципы лечение анемии беременных. 11. Перечислите препараты железа перорального применения. 12. Перечислите препараты железа парентерального применения. 13.Назовите возможные осложнения беременности при анемии. 14.Прогноз для плода и новорожденного при беременности, осложненной анемией и заболеваниями почек. 11.Рекомендуемая литература Основная 1. Приказ МЗ РУз № 425 « О внедрении современных технологий по повышению эффективности оказания помощи беременным в учреждениях первичной медикосанитарной помощи Республики Узбекистан» 2. Айламазян Э.К. «Акушерство» - С.Пб., 2002. 3. Савельева Г.М. . «Акушерство» - С.Пб., 2000г 4. Джаббарова Ю.К. Профилактика и лечение железодефицитной анемиии у беременных. // Т., 1990. 5. Мордухович А.С., Джаббарова Ю.К., Пахомова Ж.Е. Взаимоотношения матери и плода при железодефицитной анемии. // Т., 1991. 6. Беременность и роды у женщин с заболеваниями сердца: Учеб.-метод. пособие / БелМАПО; Бел.гос.мед.ун-т; Сост. С.Л. Воскресенский, Т.Д. Тябут, А.Г. Мрочек, А.Н. Барсуков. – Минск, 2004. – 66 с. Дополнительная 7. Нисвандер К., Эванс А. «Акушерство» Справочник Калифорнийского университета. (Перевод с англ.) // М., 1999. 8. С.Н.Калинина. Роль Канефрона в лечении острого серозного пиелонефрита и в профилактике его гнойных осложнений 9. Ю.А. Пытель , А.В. Амосов. Растительный препарат Канефрон в урологической практике. Лечащий врач, 6 1999, 38-9 10. Активность эритропоэтина у беременных с анемией и привычным невынашиванием / В.А. Бурлев, В.М. Сидельникова, Е.Н. Коноводова и др. // Пробл. репродукции. – 2001. – Т.7, № 4. – С. 44–47. 11.Герасимович Г.И. Пиелонефрит беременных // Здравоохранение. – 2000. – № 4. – С. 30– 34. 12.Диагностика болезней внутренних органов: В 4 т. / Под ред. А.Н. Окорокова. – М.: Мед. лит., 2001. – Т. 24.Диагностика болезней системы крови. – 512 с. Тема: Воспалительные заболевания специфической и неспецифической этиологии. Диагностика и профилактика инфекций и заболеваний, передаваемых половым путём (гонорея, хламидии, ВИЧ, трихомониаз, ЦМВ и др.) Клиника, диагностика и лечение. Профилактика и реабилитация женщин. 1. Место проведения занятия, оснащение - на базе кафедры акушерства и гинекологии расположенной в учебно-методическом Центре репродуктивного здоровья 3 клиники ТМА. (поликлиника, гинекологическое и абортное отделение, операционный блок) - база родильного комплекса при ТАПОиЧ, родильный комплекс №4, родильный комплекс №6 - Необходимое оборудование: 1. Больные по теме 2. Гинекологические инструменты 3. Клинико-лабораторные данные анализов 4. Таблицы 5. Истории болезни 6. Фантомы и муляжи 7. Видеофильмы 8. Интернет 2. Продолжительность изучения темы Количество часов - 6,3 3. Цель занятия Научить студентов будущих ВОП проводить профилактические мероприятия, санитарному просвещению населения, своевременной и правильной диагностике и лечению ЗППП Выработать знания и навыки по санитарному просвещению населения Сформировать знания по ранней и правильной диагностике ЗППП Выработать знания по правильной интерпретации данных лабораторного исследования при ЗППП Ознакомить с принципами профилактики ЗППП Сформировать знания по осуществлению мероприятий по половому воспитанию, гигиене половой жизни, здоровому материнству 4. Задачи Студент должен знать: Об основных заболеваниях передаваемых половым путем О методах диагностики ЗППП О методах лечения ЗППП О методах профилактики ЗППП Студент должен уметь: Провести клиническое обследование женщин с ЗППП использованием лабораторных и инструментальных методов исследования Диагностировать ЗППП Оформлять индивидуальные карты больных Интерпретировать результаты лабораторных и инструментальных методов исследования Проводить консультирование по профилактике ЗППП 4. Мотивация В структуре гинекологической заболеваемости воспалительные заболевания половых органов занимают первое место. Больные воспалительными заболеваниями половых органов составляют 60-65% гинекологических больных, из них 20-30% нуждаются в стационарном лечении. Одним из неблагоприятных последствий этой категории заболеваний является бесплодие. Своевременная диагностика, рациональное лечение и реабилитация позволяют восстановить все специфические функции женского организма. 5. Межпредметные и внутрипредметные связи Преподавание данной темы базируется на знании студентами основ анатомии, гистологии, нормальной и патологической физиологии. Полученные в ходе занятия знания будут использованы при прохождении ими эндокринологических дисциплин, терапии, хирургии, гематологии и других клинических дисциплин. 6. Содержание занятия 6.1 Теоретическая часть Этиология Неспецифическое воспаление зависит от нарушения количественного соотношения бактериальных видов ассоциированной условно-патогенной микрофлоры влагалища, её строгая эстрогенозависимость: доминирующая роль различных лактобацилл, из транзиторных микроорганизмов – эпидермальный стафилококк, коринобактерии, бактероиды и др. Специфическое воспаление возможно при решающем значении таких микроорганизмов, как гонококк, трихомонада, грибы рода Candida, урогенитальные вирусы, уреоплазмы, микоплазмы, хламидии и др. Патогенез Микст-инфекция является серьёзной проблемой, т.к. в этом случае увеличивается патогенность каждого из возбудителей. В таких ситуациях воспаление вызывает выраженную реакцию со стороны тканей, сопровождающуюся повреждением эпителия, деструкцией и дисплазией. Классификация 1. По виду возбудителя: Специфические Неспецифические (септической этиологии) 2. По локализации: Заболевания нижнего отдела половых органов: вульвит, бартолинит, кольпит, эндоцервицит Заболевания верхнего отдела половых органов: эндометрит, сальпингит, пельвиоперитонит, параметрит 3. По клиническому течению: Острые Подострые Хронические Латентные Клиника Клинические проявления воспалительного процесса различны, зависят от нозологической формы заболевания, от этиологического фактора. В клинике заболеваний нижнего отдела половых органов преобладают симптомы локальных нарушений (зуд, жжение, патологические бели, гиперемия, отёк, реже – боли). Клиническая картина заболеваний верхнего отдела полового аппарата более разнообразна и характеризуется как общими (лихорадка, интоксикация, воспалительные изменения крови, так и локальными (болезненность, увеличение матки, придатков; различные по характеру бели; перитонеальные симптомы и др.) симптомами. В клинической картине присутствуют в разной степени выраженности: 1. Синдром локальных воспалительных изменений 2. Воспалительно-интоксикационный синдром 3. Синдром иммунных нарушений 4. Синдром нарушения функции смежных органов 5. Синдром нарушения менструальной функции Диагностика ЗППП. Клинико-объективные методы обследования: необходимо обращать внимание на сбор анамнеза, наличие признаков ЗППП, связанных с субъективными ощущениями женщины, объективными изменениями в половой сфере женщин и достоверные признаки, определяемые различными методами гинекологического обследования. Лабораторно- диагностические методы: Такие методы исследования как бактериоскопические, бактериологические, определение в крови антител на ту или иную инфекцию дают возможность диагностировать ЗППП Бактериоскопические и бактериологические методы диагностики позволяют достоверно поставить диагноз ЗППП Виды лечения 1.Консервативное: -этиотропное -детоксикационное -антигистаминное -иммунокорректирующее 2.Хирургическое: объём операции зависит от распространённости деструктивного процесса, причины возникновения очага инфекции (гнойного тубоовариального образования, не поддающегося консервативному лечению эндометрита, сальпингоофорита, пельвиоперитонита и др.) сопутствующей патологии гениталий, возраста больной. Необратимый характер морфологических изменений при гнойных тубоовариальных образованиях, глубина и тяжесть деструктивного процесса, наличие полиорганных нарушений ведут к тому, что единственным рациональным методом нарушений является хирургический. Хирургическое лечение должно основываться на органосохраняющих принципах, но с радикальным удалением основного очага инфекции. У каждой конкретной больной выбор времени и объёма операции должны быть индивидуальными и оптимальными. Показания к хирургическому лечению при гнойных тубоовариальных опухолях: 1. Гнойные тубоовариальные образования, не поддающиеся консервативной терапии (т.е. сохраняются боль, лихорадка выше 38’C, нечёткие контуры, свидетельствующие о вовлечении в процесс смежных органов). 2. Тенденция к генерализации (параметрит, пельвиоперитонит и распространение зоны раздражения брюшины выше гипогастрия). 3. Наличие осложнений - угроза перфорации и перфорация пиосальпинкса, пиовара, тубоовариального абсцесса с развитием перитонита - сепсис - параметрит - пузырно-придатковые, кишечно-придатковые и брюшностеночно-придатковые свищи - внутрибрюшные абсцессы: межкишечный, поддиафрагмальный, подпечёночный 4. Гнойные тубоовариальные образования в пре- и постменопаузе 5. Сочетание гнойной инфекции половых органов с доброкачественными опухолями матки и придатков Этапы реабилитации 1. Купирование острого процесса этиотропным лечением 2.Восстановление гормонального гемостоаза 3.Восстановление репродуктивной функции Используемые на данном занятии новые педагогические технологии: Интерактивная игра: «Кот в мешке» Для работы необходимо: 1. Наборы вариантов вопросов 2. Номерки для жеребьёвки по числу студентов в группе 3. Чистые листы бумаги, ручки Ход работы: 1. Все студенты группы жеребьёвкой делятся на малые группы по 3 студента в подгруппе 2. Каждая подгруппа садится за отдельный стол, готовит чистый лист бумаги ручку 3. На листе пишется дата, номер группы, факультет, Ф.И. студентов-участников подгруппы 4. Один из участников подгруппы подходит к преподавателю и берёт из конверта вариант вопросов, для каждой подгруппы – отдельный вариант, но уровень сложности для всех подгрупп примерно одинаковый 5. Студенты переписывают на лист свои вопросы и засекают время 15 мин. На выполнение работы 6. Малые группы в своём кругу обсуждают задание, записывают ответ, по возможности аккуратно 7. Преподаватель обязан строго следить, чтобы студенты не списывали и не общались с другими подгруппами 8. По окончании 15 мин. листы ответов собираются 9. преподаватель в течение занятия проверяет правильность, полноту и аккуратность выполнения задания 10. Всем участникам малой группы выставляется одинаковый балл Максимально – 0,8 балла 0,8 – 0,7 «5» 0,6 – 0,4 «4» 0,4 – 0,1 «3» 0 – «2» 11. На листе ответов преподаватель ставит балл и подпись 12. Полученный студентами балл учитывается при выставлении текущего итога занятия в качестве оценки за теоретическую часть 13. В нижней свободной части журнала делается отметка о проведении данной деловой игры, староста ставит подпись 14. Работы студентов сохраняются преподавателем Интерактивная игра: «Слабое звено» Для работы необходимо: 1.Набор вопросов, распечатанных на отдельных листках 2.Лист бумаги со списком группы для ведения протокола игры 3 Секундомер Ход работы: 1. Игру проводит педагог и помощник из числа студентов – счётчик 2. Счётчик на листе пишет дату, номер группы, факультет, название деловой игры и список студентов группы 3. Преподаватель задаёт вопросы студентам последовательно из набора вопросов 4. Студент должен за 5 секунд дать ответ 5. Преподаватель словом «правильно» или «неверно» оценивает ответ, если «неверно», то сам даёт правильный ответ 6. Счётчик ставит напротив фамилии студента «+» или «-», в зависимости от правильности ответа 7. Студенты проходят, таким образом, 2 тура вопросов 8. Поле 2–х туров вопросов игра приостанавливается и студенты, которые получили 2 минуса выбывают из игры, как «слабое звено» 9. Игра продолжается по новому кругу с оставшимися студентами. Снова им предлагается один новый тур вопросов и вновь отсеиваются студенты, у которых в сумме с первыми турами получилось 2 минуса 10. Тур за туром отбирается самый сильный участник игры, который ответил на большее число вопросов 11. На листе против каждой фамилии преподаватель регистрирует – кто в каком туре выбыл и стал «слабым звеном» 12. Игра оценивается максимально в 0,8 баллов. Студенты, выбывшие после первых 2-х туров ответов, получают 0 баллов. После 3 тура ответов – 0,2 балла, После 4 тура ответов - 0,4 балла, После 5 тура ответов - 0,6 баллов. Самый сильный участник получает 0,8 баллов 13. Полученный студентами балл учитывается при выставлении оценки за текущее занятие 14. В нижней свободной части журнала делается отметка о проведении данной деловой игры, староста ставит подпись 15. Протокол игры сохраняется 6.2 Аналитическая часть Ситуационные задачи: Задача 1 В гинекологическое отделение из инфекционной больницы доставлена больная 28 лет с жалобами на боли в нижних отделах живота, рвоту, озноб. В связи с многократным жидким стулом была госпитализирована в инфекционную больницу. С целью контрацепции 3 года назад была введена ВМС. В течение последних трёх лет у гинеколога не наблюдалась. Объективно: пульс 90 в мин. АД 110/60 мм. рт. ст. ЧД 18 в мин. Язык обложен беловатым налётом, суховат. Живот несколько вздут, болезненный при глубокой пальпации во всех отделах, в гипо- и мезогастральной области положительные симптомы раздрожения брюшины. Влагалищное исследование: влагалище свободное. Шейка матки цилиндрической формы, наружные зев щелевидный, в зеве – «усики» ВМС. Из цервикального канала – обильные гноевидные выделения. Тело матки округлой формы, несколько больше нормы, мягковатое, болезненное. Справа и позади шейки определяется резко болезненное образование мягкой консистенции с нечёткими контурами размером 8,5 х 6,5 х 6,0 см. Задний свод укорочен. Параметрии без инфильтратов. При влагалищном исследовании непроизвольный жидкий стул. Ректальное исследование: ампула прямой кишки свободная, слизистая подвижная. Через переднюю стенку кишки пальпируется образование с нечёткими контурами размером 8,5 х 6,5 х 6,0 см, находящееся в позадиматочном пространстве. На передней стенке кишки пальпируется дефект до 0,5 см. в диаметре. На перчатке – гной. Вопросы: 1. Ваш предварительный диагноз и его обоснование 2. План обследования 3. Лечебная тактика 4. Показано ли хирургическое лечение, если да, в каком объёме 5. Какие осложнения во внутриматочной контрацепции Вы знаете, их профилактика Задача 2 Женщина 22 лет обратилась с жалобами на острые боли в нижних отделах живота, рези при мочеиспускании, обильные гноевидные бели. Половой жизнью живёт с 16 лет вне брака, нерегулярно, от беременности не предохраняется. Последнее половое сношение было 10 дней тому назад. Менструальная функция не нарушена. Названные симптомы появились на 3-й день менструации, которая вчера закончилась. Объективно: кожа бледноватая, температура 38,2 С. Пульс 100 в минуту. Язык обложен белым налётом, сухой. Живот резко болезненный во всех отделах, умеренно вздут, в нижних отделах, больше справа положительный симптом Щёткина-Блюмберга. При гинекологическом обследовании: круговая эрозия шейки матки, обильные гноевидные выделения. При влагалищном исследовании смещение за шейку резко болезненно, матка не увеличена, слабо болезненна, придатки с обеих сторон не увеличены, но пальпация их резко болезненна. Своды свободные. Общий анализ крови: гемоглобин 148г/л лейкоцитов16,2 х109/л, п – 4, с – 69, м – 6, л – 21. Гематокрит 41%. СОЭ 12мм/ч. Вопросы: 1. Ваш предполагаемый диагноз, его обоснование 2. Возможные причины возникновения заболевания 3. 4. 5. 6. 7. Показаны ли пациентке дополнительные исследования, если да, какие С чем необходимо проводить дифференциальный диагноз Оцените данные общего анализа крови План лечения Возможные осложнения Задача 3 Больная 42 лет поступила в хирургическое отделение с жалобами на боль внизу живота, тошноту, рвоту. Заболела 3 дня тому назад, была температура 37,5 С0, дома применяла грелку, но боли не успокаивались. В день поступления в стационар установлено: состояние средней тяжести, пульс 110, АД 110/70, температура 38С0, окраска кожных покровов нормальная, имеется ожирение 3 степени. Живот при пальпации болезненный больше в правой подвздошной области, симптомы раздражения брюшины положительные. Однако хирурги решили больную показать гинекологу. Выяснено, что женщина в прошлом перенесла воспаление придатков, но в течение 5 лет не считала себя гинекологически больной. Последняя менструация была 2 недели назад в срок. При влагалищном исследовании: в зеркалах слизистая нормальной окраски, шейка матки цилиндрическая, зев закрыт, при смещении шейки матки отмечается резкая болезненность, задний и правый своды несколько нависают, при надавливании отмечается болезненность, тело матки чётко не контурируется, но создаётся впечатление, что, она отклонена влево и кзади. При пальпации правых придатков отмечается болезненность больше, чем левых. Из-за болезненности и толщины брюшной стенки определить величину придатков не удаётся. Выделения, умеренные бели. Вопросы: 1. Ваш предполагаемый диагноз, его обоснование 2. Возможные причины возникновения заболевания 3. Показаны ли пациентке дополнительные исследования, если да, какие 4. С чем необходимо проводить дифференциальный диагноз 5. План лечения 6. Возможные осложнения 6.3 Практическая часть Выполнение задания по практическим навыкам с пошаговым исполнением и оценка этих навыков: 1. Провести исследование в зеркалах 2. Производить влагалищное бимануальное исследование 3. Провести взятие мазков из трёх точек 4. Провести взятие анализа на бактериологический посев и определение чувствительности к антибиотикам 5. Анализ на TORCH инфекцию (ПЦР, ИФА методы исследования) интерпретация анализов 7.Формы контроля знаний, навыков, умений Устный Письменный Решение ситуационных задач Демонстрация освоенных практических навыков 8. Критерии оценки текущего контроля № Успеваемость (%) и баллах в Оценка 1. 96-100 2. 91-95 Отлично «5» Уровень знания студента Подводит итоги и принимает решения Творчески мыслит Самостоятельно анализирует Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Творчески мыслит Самостоятельно анализирует Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть 3. 86-90 4. 81-85 5. 76-80 Хорошо «4» вопроса Знает, рассказывает уверенно Имеет точные представления Самостоятельно анализирует Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Проявляет высокую активность, 6. 71-75 7. 66-70 8. 61-65 Удовлетворительно «3» творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Понимает суть вопроса Правильно решает ситуационные задачи,но не может обосновать ответ Знает, рассказывает уверенно Имеет точные представления по отдельным вопросам темы Допускает ошибки при решении ситуационных задач Знает, рассказывает не уверенно Имеет точные представления по отдельным 9. 55-60 10. 54 и ниже № 1 2 3 4 5 6 7 Неудовлетворительно «2» вопросам темы Знает, рассказывает не уверенно Имеет частичные представления Не имеет точные представления Не знает 9. Хронологическая карта занятия Этапы занятия Формы занятия Вводное слово преподавателя (обоснование темы) Обсуждение темы практического занятия, оценка исходных знаний студентов с использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры, слайлы, видеофильмы и др.) Подведение итогов обсуждения Предоставление студентам наглядных пособий (компьютерные программы, схемы, алгоритм действий, и др.) и дача пояснений к ним Самостоятельная работа студентов по усвоению практических навыков Выяснение степени достижения цели занятия на основании освоенных теоретических знаний и по результатам практической работы и с учётом этого оценка деятельности группы Заключение преподавателя по данному занятию. Оценка знаний студентов по 100 балльной системе и её оглашение. Дача задания на следующие занятие (комплект вопросов) Опрос, объяснение Продолжит. в мин. 324 4 60 5 50 Работа на фантомах и муляжах, просмотр фильма по теме занятия Устный опрос, письменный опрос, тесты, проверка результатов практической работы, дискуссия обсуждение Информация, вопросы для самостоятельной подготовки 11. Контрольные вопросы 100 100 20 Перечислите заболевания передаваемые половым путем? Какие методы исследования необходимы в постановке ЗППП? Каковы осложнения заболеваний передаваемых половым путём? Каковы принципы лечения ЗППП? Что относиться к НВЗ нижнего отдела гениталий? Что относиться к СВЗ нижнего отдела гениталий? Современный подход к лечению TORCH – инфекций? Какие методы обследования должна пройти пара (женщина и мужчина) при бесплодии? 9. Какие виды бесплодия вы знаете? 1. 2. 3. 4. 5. 6. 7. 8. 11. Рекомендуемая литература Основная литература 1. Гинекология. Бодяжина В.И., Жмакин К.Н. 1997 2. Акушерство и гинекология под редакцией Савельевой Г.М., Сичиновой Л.К. перевод с английского М., 1997 3. Родовой блок. Чернуха Е.А. М., 1999. 4. Клинические рекомендации. Акушерство и гинекология. Выпуск 2. Под редакцией Кулакова В.И., М., 2006 5.Гнойная гинекология. Краснопольский В.И., Буянова С.А., Щукина Н.А., М., 2001 Дополнительная литература 6. Неотложная помощь при экстремальных состояниях в гинекологии. Айламазян Э.К., Рябцева И.Т. С-Петербург, 1992 7. Справочник по Акушерству и Гинекологии М. 1996 8. Атлас оперативной гинекологии М. 1996 9. Практическая гинекология Кулакова В. М.2001. 10. Оперативная лапароскопия в гинекологии. Стрижаков А.Н., Давыдов А.И., М., 1995 Тема: Доброкачественные и злокачественные опухоли яичников 1. Место проведения занятия, оснащение - на базе кафедры акушерства и гинекологии расположенной в учебно-методическом Центре репродуктивного здоровья 3 клиники ТМА. (поликлиника, гинекологическое и абортное отделение, операционный блок) - база родильного комплекса при ТАПОиЧ, родильный комплекс №4, родильный комплекс №6 - Необходимое оборудование: 6. Больные по теме 7. Стетоскоп, тазомер, сантиметровая лента 8. Клинико-лабораторные данные анализов 9. Таблицы 10. Истории болезни 6. Фантомы и муляжи 7. Видеофильмы 8. Интернет 2. Продолжительность изучения темы Количество часов - 6,3 3. Цель занятия Обучить студентов будущих ВОП самостоятельному ведению женщин и беременных с доброкачественными опухолями яичников Сформировать знания по особенностям клинического течения, методам лечения, прогнозу и профилактике патологии у женщин с доброкачественными заболеваниями женщин половых органов (доброкачественные опухоли яичников) Выработать навыки по сопоставлению индивидуальных планов обследования с доброкачественными заболеваниями женских половых органов Выработать знания и навыки по диагностике, дифференциальной диагностике, принципами своевременной госпитализации женщин с доброкачественными опухолями женских половых органов Выработать знания и навыки по профилактике и типам реабилитации женщин с доброкачественными опухолями женских половых органов после оперативного лечения Выработать навыки по интерпретации основных лабораторных и инструментальных методов обследования в диагностике опухолей Студент должен знать: Этиопатогенез, клинику доброкачественных опухолей женских половых органов Осложнения доброкачественных опухолей женских половых органов Критерии консервативного и стационарного лечения женщин с доброкачественными заболеваниями женских половых органов Критерии консервативного и стационарного лечения женщин с доброкачественными заболеваниями женских половых органов Студент должен уметь: Провести клиническое обследование женщин с опухолями яичников использованием лабораторных и инструментальных методов исследования Диагностировать опухоли Оформлять индивидуальные карты больных Интерпретировать результаты лабораторных и инструментальных методов исследования Проводить консультирование по профилактике опухолей яичников 4. Мотивация В последнее время отмечается повышение заболеваемости опухолями яичников, в частности злокачественными опухолям. Выявляемость составляет 75% у больных с III стадией, т.е. уже запущенной процесс. Основной проблемой злокачественных кистом яичников является ранняя выявляемость, ранняя диагностика и выявление больных в 1 и 2 стадиях заболевания. ВОП должен хорошо ориентироваться в данной нозологии с целью cнижения процента злокачественных образований и смертности женщин в репродуктивном возрасте, снижения случаев осложнений у женщин с доброкачественными опухолями женских половых органов, для решения вопроса о диспансерном наблюдении за женщинами с доброкачественными опухолями яичников, решения вопросов об оперативном или консервативном методах терапии и дальнейших этапах реабилитации после оперативного лечения. ВОП должен уметь диагностировать данную патологию, при необходимости, направлять пациенток на обследование для решения вопроса о выборе метода терапии. 5. Межпредметные и внутрипредметные связи Преподавание данной темы базируется на знании студентами основ анатомии, гистологии, нормальной и патологической физиологии. Полученные в ходе занятия знания будут использованы при прохождении ими эндокринологических дисциплин, терапии, хирургии, гематологии и других клинических дисциплин. 6. Содержание занятия 6.1 Теоретическая часть Опухоли яичников. Классификация Классификация: кисты и кистомы. Весь мир и онкологи выделяют только опухоли яичников. Любое образование в области придатков матки они расценивают как опухоль яичников. На практике всегда встает вопрос: киста или кистома? Любые кисты, не только яичников, это ретенционные образования. Ретенционные образования увеличиваются в объеме (растут) за счет накопления жидкости. Таким образом, происходит растяжение капсулы. Кисты яичников: фолликулярные кисты - это доброкачественные, ретенционные образования. Здесь нет опухолевого роста. Она увеличивается за счет накопления секрета - фолликулярной жидкости (6-8 см в диаметре). Очень часто фолликулярные опухоли встречаются у женщин с нарушением менструального цикла и воспалением придатков. На фоне воспалительного процесса у большинства женщин возникают поликистозные яичники. Параовариальные кисты. Располагаются между листками широкой связки. Возникают, как правило, на фоне хронического воспалительного процесса. На операции мы видим нормальный яичник, а рядом с ним между листками широкой связки тонкостенное образование размерами 0,5-1 см. Лютеиновые кисты. Причинами являются воспалительный процесс и нарушения менструального цикла. При наличии ановуляторного, лопнушевого фолликула развивается желтое тело. В силу определенных условий - воспаление, нарушение менструального цикла, гипоталамо-гипофизарные нарушения - развивается так называемое большое желтое тело, которое превращается в кисту желтого тела. Они очень часто подвергаются разрыву. Когда женщина поступают с диагнозом апоплексия яичника, это как правило связано с небольшой кистой желтого тела. Кисты желтого тела обычно бывают так же небольших размеров: 4-6 см. особенностью является то, что нет полости с накоплением жидкости. Киста повторяет строение желтого тела. Очень часто там имеют место кровоизлияния. Окончательное установление - киста или кистома - дает гистологическое исследование. Если вы видите молодую женщину и определяете у нее опухолевидное образование, кончено вы ставите диагноз: кистома, потому что вы не можете точно сказать, что это. Косвенные признаки (благоприятные) подтверждающие, что это кистома: молодой возраст, у женщин с хроническими воспалительным процессом и нарушением менструального цикла. При УЗИ киста тонкостенная, когда мы говорим о фолликулярной и параовариальной, заполнена жидкостью. Внутренняя выстелка кист гладкая, нет никаких разростаний. При бимануальном исследовании киста подвижная, безболезненная. За кистой мы можем наблюдать 2-3 месяца (2-3 менст. цикла), обязательно смотрим женщину до и после менст цикла. Если это функциональная киста или большой суперовуляторный фолликул по типу фолликулярной кисты, то после менструации это образование уменьшается. Через 2-3 месяца необходимо определиться и одновременно производиться подготовка к операции, т.к все образования области придатков матки лечатся оперативным путем. Если киста не уменьшается в течение 2-3 менст циклов надо готовиться к операции. Существует эндоскопическое лечение. Женщин с тонкостенными образованиями надо направлять она лапороскопическую органосохраняющую операцию - удаление только кисты или резекцию яичника в пределах здоровых тканей. Кистомы яичников. Увеличивается образование в яичниках не за счет накопления секрета, а за счет размножения опухолевых клеток (бластоматозный рост). Этот рост может быть разный и поэтому кистомы классифицируются не доброкачественные, потенциально злокачественные и злокачественные. Только после гистологического заключения можно сказать какая это опухоль и точно определить какой объем операции необходимо выполнять. Патогенез. Мы не знаем причин вызывающих опухоли яичников. Поэтому лечение заключается только в удалении опухоли. Но все таки определенные моменты и звенья патогенеза известны. В первую очередь это гормонозависимая терапия. Определяется изменение гипоталамогипофизарной функции - преобладание гормонов гипофиза (ФСГ, ЛГ) в сторону гиперэстрогении. Роль гиперэстрогении и роль гормональных изменений при опухолях яичников подтверждается следующими моментами: признаки гиперэстрогении у женщин с опухолями яичников - нарушения менст цикла и дисфункциональные маточные кровотечения по типу ановуляторных . женщины, страдающие гиперпластическими процессами в эндометрии могут быть гормонпродуцирующие опухоли яичников, с которыми связаны кровотечения в постменопаузе. К группе риска также относят женщин с уже имеющимся опрециями по поводу опухоли яичников, но то были или кисты или доброкачественные кистомы. Генетическая предрасположенность. Яичники относят к гормонпродущирующим органам. Выделяют такое понятие как первично-множественные опухоли. Понятие и группа первично-множественных опухолей доказывает аспекты патогенеза о гормональной природе возникновения опухолей яичников. Опухоль может одновременно возникать в молочной железе, яичнике, эндометрии и толстой кишке. Все перечисленные опухоли этих органов имеют гормональную природу, они гормонозависимые. Опухоли могут либо синхронно развиваться (мол жел + яичн), либо не синхронно. Женщины с опухолями молочной железы требуют динамического наблюдения у гинеколога, т.к возможно появление метахронно развивающихся опухолей яичников. При подозрении на опухоль все вышеперечисленные органы должны быть обследованы. Вирусная теория Исследования опухолей, особенно это относиться к серозным опухолям яичников, обнаружили вирус папилломы человека и вирус герпеса II серотипа. Это так называемые онкогенные вирусы. Так же вызывают опухоли шейки матки. Говоря об опухолях яичников нельзя забывать о высокой нервно-психической нагрузке стрессе. Стресс всегда связан с гормональной активностью. Стрессовые факторы играют определенную роль как индуцирующие факторы развития опухолей. Большая роль принадлежит генетическим факторам - наследственности. Особенно высока вероятность развития опухоли у сестер-двойняшек. Имеет значение, как протекали беременность, роды. Диагностика. Самое главное это бимануальное исследование. УЗИ является вспомогательным методом диагностики. Справа, слева или спереди от матки будет определяться образование определенных размеров, подвижное или неподвижное за счет наличия или отсутствия спаечного процесса, болезненное или б\б. Дальнейшие исследования служат для уточнения диагноза. УЗИ (вагинальный датчик): можно заподозрить что опухоль с косвенными признаками малигнизации. Капсула опухоли утолщена, внутри имеются разрастания, опухоль плотная, солидная. То все относительные признаки. КТ и ЯМР. Дают возможность уточнить диагноз и посмотреть имеют ли место метастазы в региональные л\узлы. ЦИТО- и ГИСТОлогическая диагностика. Смыв из дугласова пространства. Уже при 1 ст определяются опухолевые клетки под асцитической жидкостью. Этот метод не очень точны. Более точный метод - ПУНКЦИОНАЯ БИОПСИЯ. Проводится под контролем УЗИ. Так как игла очень тонкая мы не получаем ткань, а имеем цитологическое исследование. Более важным является гистологическое исследование, которое можно провести только после получения операционного материала. Исследование операционного материала является заключительным. Во время операции осматривается внутренняя капсула, т.к злокачественный опухолевый рост начинается внутренней капсулы. Немаловажное значение имеют опухолевые маркеры. Это определенные белковые субстанции, которые появляются в организме при наличии опухоли. Опухолевые маркеры не всегда будут иметь место. Единственный идеальный, универсальный опухолевый маркер - хориогонический гонадотропин. Определяется при трофобластической болезни у всех больных. Другие маркеры не являются универсальными. Их значение велико в плане мониторинга, наблюдения за больными страдающими опухолями яичников. Бывают при вида опухолевых маркеров: плацентарный антиген. В единицах хорионического гонадотропина. Определяется не только при трофобластической болезни. Может быть хориокарцинома яичника. Плацентарный лактоген и бетта-гликопротеид определяются не только при трофобластической болезни и опухолях яичников, но и опухолях шейки матки и матки. Онкопетальные антигены: Раково-эмбриональный антиген, альфа-фетопротеин. Альфа-фетопротеин определяют у беременных, если имеются уродства плода. Может так же определяться у женщин со злокачественными опухолями яичников. Онколетальные антигены могут также встречаться при опухолях кишечника, печени. Метаболические опухолевые маркеры: изменения уровня, продукции ферментов, простогландинов при наличии опухоли яичников. Антиген, ассоциированный с карциномой яичника (SA 125). Он наиболее часто используется и исследуется. Определяется у 70% больных страдающих опухолями яичников. Так же определяется при опухолях желудка, тонкой кишки, шейки матки. Если после операции опухолевые маркеры не определяются, значит, операция выполнена радикально, если через какой-то промежуток времени стали определяться опухолевые маркеры, то вероятен рецидив или метастазы. Клиника. Никакой четкой симптоматики нет. Поэтому и женщины поступают уже нередко с определенными изменениями, вплоть до 3 стадии заболевания. Клиника появляется, когда идет осложнения опухоли: перекрут, кровоизлияния, разрыв капсулы. Стадии заболевания Опухоль ограничена яичниками, капсула интактна, но уже при 1-й стадии имеются опухолевые клетки. Особенность опухолей яичников - раннее появление асцита. Опухоль распространяется на один или оба яичника и ограничена областью малого таза. Определяются региональные метастазы в л\узлах (парааортальные). Прорастание близлежащих органов и отдаленные метастазы. Почему так рано появляется асцит? Сальник является жировой тканью, а метаболизм жировой ткани происходит с высвобождением жидкости. В 20% случаев определяются ранние метастазы в сальник. Нарушаются его процессы выделения и способствуют накоплению асцитической жидкости в брюшной полости. Отсюда и оперативное лечение - экстирпация матки с придатками и удаление большого сальника. В гистологическую классификацию входят 46 гистотипов опухоли. Это связано с большим количеством гистологических компонентов в яичнике, из которых может развиваться опухоль. Опухоль может развиваться из самой нормальной ткани яичников: из стенки артерий и вен, из нервов, из яйцеклетки, фолликула. Гранулезные клетки продуцируют эстрогены. Существуют гранулезно-клеточные опухоли. Интерстициальные клетки вокруг фолликулов, особенно атретических могут являться родоначальниками опухолевого роста. Кубический эпителий, покрывающий яичники. В яичниках кроме нормальных тканей имеют место эмбриональные остатки, которые тоже могут являться родоначальниками опухолевого роста. Это, прежде всего различные мозговые тяжи в области ворот яичника, остатки первичной почки (Вольфова канала). Также причинами опухолей могут быть постнатальные гетеротопии. Ярким представителем является эндометриоидные гетеротопии. Особенностью эндометриоидных опухолей является то что эти опухоли имеют рецепторы к эстрогенам и прогестерону и таким образом комплекс терапевтических мероприятий при этих опухолях расширен, т.е возможна гормональная терапия. Эпителиальные опухоли. Серозные опухоли. Вызываются онковирусами. Встречаются в основном в возрасте 48-50 лет. Эти опухоли всегда сопровождаются спаечным процессом. Существует 3 патологии, при которых всегда присутствует спаечный процесс. Это воспалительный, онкологический процесс и эндометриоз. Эпителий выстилающий, эти опухоли напоминает эпителий труб или кубический эпителий яичников. Муцинозные опухоли. Встречаются в 15% случаев. Это гигантские опухоли. Если опухоль гигантских размеров, то как правило она будет муцинозная. Имеет мелкоячеистое строение и все эти полости заполнены муцином. Часто сопровождается псевдомиксомой брюшины (небольшие полости, содержащие слизь на париетальной и висцеральной брюшине). Муцинозные опухоли часто бывают доброкачественные. Эндометриоидные опухоли. Это тоже эпителиальные опухоли. Их еще называют шоколадные кисты. Шоколадные кисты стоят отдельно в отдельно в классификации. Шоколадные кисты - это кистомы. Увеличение этих кистом происходит за счет накопления крови. Эндометриоидные опухоли - это истинные опухоли, которые могут быть злокачественными. Как правило, они могут сопровождаться выражнейшим спаечным процессом. Страдают, как правило, молодые женщины в возрасте 45 лет. Свелоклеточные (мезонекроидные) опухоли. Развиваются из эмбриональных остатков. Они односторонние, мелкокистозные, состоят из светлых клеток, которые содержат лейкоген. Опухоль Бреннера. Эти опухоли встречаются нечасто. Бывают различных размеров, как правило, небольшие, плотной консистенции. При гистологическом исследовании выглядят как зернышки коже. Опухоль Бреннера является, хотя не всегда гормон продуцирующей (продуцируют эстрогены). Редко озлокачествляются. У женщин могут быть маточные кровотечения, обусловленные гиперплазией эндометрия. Женщины с опухолью Бреннера включаются в группу риска по возможному развитию рака эндометрия. Они часто являются опухолью опухоли. Например, опухоль Бреннера может возникать в муцинозной кистоме. В клинике - признаки гиперплазии. II. Гормонпродуцирующие опухоли. Это вторая по гистотипу группа опухолей, после эпителиальных, стромы полового тяжа. 1. Гранулезо-кистозные опухоли. Развиваются из нормальных компонентов яичников, клеток гранулезной ткани. Гранулезные клетки вырабатывают эстрогены. Таким образом, гранулезно-клеточные опухоли продуцируют эстрогены. Встречаются довольно редко, в 2% случаев. Встречаются у детей, подростков, женщин старого возраста. Бывают небольших размеров. Опухоль, как правило, солидного, плотного строения. На разрезе желтого цвета. Нет полости с жидкостью. Клиника. Если это девочка, то у нее будут признаки преждевременного полового развития. Если это женщина в постменопаузном периоде, то у нее появятся признаки эстрогении: кровотечение, женщина прекрасно выглядит (курение приводит к гипоэстрогении). 2. Андробластомы. Это андрогенпродуцирующие опухоли. Как правило, небольшие по размеру, односторонние. У женщины имеют место признаки верилизации: гирутизм (рост волос по мужскому типу), огрубение голоса, прыщи, себорея и жирные волосы, атрофия половых органов и молочных желез. Опухоли плотные, на разрезе оранжевого цвета. Сначала появляются признаки дефеминации, а затем маскулинизации. 3. Текомы. Это текоклеточные опухоли. Это группа теком-фибром - плотная, односторонняя опухоль. Как правило, они не бывают гормонпродуцирующими. Нередко сопровождаются триадой симптомов (триада Лейца): опухоль яичников, асцит, гидроторакс (полисерозит). Опухоль доброкачественная. III. Герминогенные опухоли Развиваются из остатков недифференцированных гонад, которые располагаются в области ворот яичников. Представителем герминогенных опухолей является дисгерминома. Особенностью дисгерменомы является то, что это односторонняя опухоль, на разрезе серого цвета. Встречается у молодых, особенно часто в детском возрасте. Наличие этой опухоли сочетается с инфантилизмом. Эта опухоль не гормонально-активная. Это единственная опухоль, которая чувствительна к лучевой терапии. Тератомы. Различают зрелые и незрелые тератомы. Зрелая тератома - это дермоидная кистома яичника. На разрезе содержит дифференцированные ткани (волосы, хрящи). Как правило, не озлокачествляются (1%), односторонняя, встречаются в молодом возрасте, располагаются в переднем своде влагалища. Незрелая тератома обладает злокачественным течением и часто озлокачествляется, метастазирует. Метастатические опухоли. Это опухоль Крупенберга. Представляет собой двухстороннее образование, диаметром 8-10 см. опухоли плотные, бугристые, имеют ячеистое строение, на разрезе ячейки содержат слизь ("пчелиные соты"). Являются результатом метастазирования рака желудка, кишечника и поджелудочной железы. Лечение только оперативное. Строго дифференцированный подход. Если киста, то ограничиваемся китэктомией. Если большая опухоль, на гистологии выявлена доброкачественная опухоль, женщина молодая, ограничиваемся аднексэктомией. Если это злокачественная опухоль, то независимо от возраста делается экстирпация матки с придатками и удалением большого сальника. 5-тилетняя выживаемость наименьшая по сравнению с раком матки и шейки матки. Удаление сальника обусловлено тем, что 18% ранних метастазов появляется в сальнике. Химиотерапия. Проводится, если больной не операбелен. На первом месте стоят препараты платины. Это, как правило однодневные курсы. Этих курсов 6-8. Тяжело переносятся больными. При эндометриоидных кистах используется гормональная терапия. (ОПК, депопровера). Лучевая терапия дистанционная используется в запущенных стадиях. Эффективна при дисгерменоме. Сейчас разрабатывается препараты путем вытяжки из коры дерева, это препарат коксол. Он включается в комплексную полихимиотерапию повышает ее эффективность. Ранее делались операции "second look". На операции смотрели, на сколько успешно была проведена химиотерапия. Сейчас мы имеем опухолевые маркеры, которые позволяют проводить мониторинг за результатами полихимиотерапии. Лапороскопия трудновыполнима, т.к обширный спаечные процесс. Используемые на данном занятии новые педагогические технологии: Интерактивная игра: «Кот в мешке» Для работы необходимо: 1. Наборы вариантов вопросов 2. Номерки для жеребьёвки по числу студентов в группе 3. Чистые листы бумаги, ручки Ход работы: 12. Все студенты группы жеребьёвкой делятся на малые группы по 3 студента в подгруппе 13. Каждая подгруппа садится за отдельный стол, готовит чистый лист бумаги ручку 14. На листе пишется дата, номер группы, факультет, Ф.И. студентов-участников подгруппы 15. Один из участников подгруппы подходит к преподавателю и берёт из конверта вариант вопросов, для каждой подгруппы – отдельный вариант, но уровень сложности для всех подгрупп примерно одинаковый 16. Студенты переписывают на лист свои вопросы и засекают время 15 мин. На выполнение работы 17. Малые группы в своём кругу обсуждают задание, записывают ответ, по возможности аккуратно 18. Преподаватель обязан строго следить, чтобы студенты не списывали и не общались с другими подгруппами 19. По окончании 15 мин. листы ответов собираются 20. преподаватель в течение занятия проверяет правильность, полноту и аккуратность выполнения задания 21. Всем участникам малой группы выставляется одинаковый балл Максимально – 0,8 балла 0,8 – 0,7 «5» 0,6 – 0,4 «4» 0,4 – 0,1 «3» 0 – «2» 11. На листе ответов преподаватель ставит балл и подпись 12. Полученный студентами балл учитывается при выставлении текущего итога занятия в качестве оценки за теоретическую часть 13. В нижней свободной части журнала делается отметка о проведении данной деловой игры, староста ставит подпись 14. Работы студентов сохраняются преподавателем Интерактивная игра: «Слабое звено» Для работы необходимо: 1.Набор вопросов, распечатанных на отдельных листках 2.Лист бумаги со списком группы для ведения протокола игры 3 Секундомер Ход работы: 16. Игру проводит педагог и помощник из числа студентов – счётчик 17. Счётчик на листе пишет дату, номер группы, факультет, название деловой игры и список студентов группы 18. Преподаватель задаёт вопросы студентам последовательно из набора вопросов 19. Студент должен за 5 секунд дать ответ 20. Преподаватель словом «правильно» или «неверно» оценивает ответ, если «неверно», то сам даёт правильный ответ 21. Счётчик ставит напротив фамилии студента «+» или «-», в зависимости от правильности ответа 22. Студенты проходят, таким образом, 2 тура вопросов 23. Поле 2–х туров вопросов игра приостанавливается и студенты, которые получили 2 минуса выбывают из игры, как «слабое звено» 24. Игра продолжается по новому кругу с оставшимися студентами. Снова им предлагается один новый тур вопросов и вновь отсеиваются студенты, у которых в сумме с первыми турами получилось 2 минуса 25. Тур за туром отбирается самый сильный участник игры, который ответил на большее число вопросов 26. На листе против каждой фамилии преподаватель регистрирует – кто в каком туре выбыл и стал «слабым звеном» 27. Игра оценивается максимально в 0,8 баллов. Студенты, выбывшие после первых 2х туров ответов, получают 0 баллов. После 3 тура ответов – 0,2 балла, После 4 тура ответов - 0,4 балла, После 5 тура ответов - 0,6 баллов. Самый сильный участник получает 0,8 баллов 28. Полученный студентами балл учитывается при выставлении оценки за текущее занятие 29. 30. В нижней свободной части журнала делается отметка о проведении данной деловой игры, староста ставит подпись Протокол игры сохраняется Интерактивная игра: «Пчелиный рой» Для работы необходимо: 1.Набор вариантов заданий и ситуационных задач, распечатанных на отдельных листках 2.Номерки для жеребьёвки по числу студентов в каждой группе 3 Чистые листы бумаги, ручки Ход работы: Все студенты жеребьёвкой делятся на 3 группы по 4 студента в каждой Каждая группа садится за отдельный стол, готовит лист бумаги, ручку На листе пишется дата, номер группы, факультет, фамилия и имя участников данной группы и название деловой игры Один из студентов каждой группы переписывает на листе задание Все студенты группы обсуждают задание, и один из них записывает его решение На решение отводится 15 мин. Преподаватель наблюдает за ходом игры По истечению времени работы сдаются преподавателю Все участники игры обсуждают результаты, выбирают наиболее правильное решение, за которое ставится максимальный балл На обсуждение отводится 15 мин. Студенты получают за ответы баллы из рейтинга теоретической части занятия Группа, давшая наиболее правильный ответ получает 100% рейтинга, за 2-е место – 85,9% рейтинга, за 3-е место – 70,9%. На листе ответов преподаватель ставит баллы и подпись Полученный студентами балл учитывается при выставлении оценки за текущее занятие В свободной нижней части журнала делается отметка о проведении данной деловой игры, староста ставит подпись Работы студентов сохраняются 6.2 Аналитическая часть Ситуационные задачи: Задача 1 У девочки 4-х лет из половых путей периодически появляются кровянистые выделения. Общее состояние удовлетворительное. При осмотре обращает внимание увеличение и нагрубание молочных желёз. Живот мягкий безболезненный. При ректоабдоминальном исследовании в малом тазу пальпируется плотноватое образование. 6х5х8 см, ограниченно подвижное, безболезненное. Вопрсы: 6. Ваш предварительный диагноз (Синдром тазовых болей. Гормонопродуцирующая опухоль яичников.) 7. План обследования (УЗИ органов малого таза) 8. Лечебная тактика (Оперативное лечение) Задача 2 18-летняя девушка направлена в гинекологическое отделение для проведения лечения. Жалоб не предъявляет. Отклонений от нормального развития нет. При исследовании через прямую кишку: матка маленькая, подвижная, болезненная, левые придатки не изменены, справа и спереди от матки пальпируется опухолевидное образование неравномерной консистенции, подвижное, чувствительное при исследовании, размерами 6х8х8 см. Вопросы: 1. Ваш предварительный диагноз (Синдром тазовых болей. Киста яичника.) 2. План обследования (УЗИ органов малого таза) 3. Лечебная тактика (Оперативное лечение) Задача 3 Больная 48 лет поступила в терапевтическое отделение с жалобами на общую слабость, недомогание, похудание, тошноту, изжогу, периодически возникающие боли в эпигастрии. При консультации гинеколога в области малого таза обнаружены две опухоли, расположенные с обеих сторон неизменённой матки, бугристые, подвижные, безболезненные. Вопросы: 1. Ваш предварительный диагноз (Синдром тазовых болей. Опухали яичников.) 2. План обследования (УЗИ органов малого таза, фиброгастродуоденоскопия) 3. Лечебная тактика (Консультация и дальнейшее наблюдение у онколога) Задача 4 У женщины 36 лет при профилактическом осмотре выявлены двусторонние опухали яичников, размером 6х 8х8 см и 6х6х6 тугоэластической консистенции, чувствительные при пальпации, подвижные. Матка обычных размеров в антефлексио-верзио. Никаких жалоб больная не предъявляет. Вопросы: 1. Ваш предварительный диагноз (Синдром тазовых болей. Опухали яичников.) 2. План обследования (УЗИ органов малого таза, консультация онколога) 3. Лечебная тактика (Оперативное лечение) Задача 5 При гинекологическом обследовании больной 36 лет обнаружено: шейка матки цилиндрическая, чистая. Тело матки не увеличено, подвижно, безболезненно. Правые придатки не пальпируются, слева от матки определяется опухоль величиной 6-7 см, с гладкой поверхностью, тугоэластической консистенции, подвижная безболезненная. Своды глубокие. Выделения слизистые. Вопросы: 1. Ваш предварительный диагноз (Синдром тазовых болей. Киста яичника.) 2. План обследования (УЗИ органов малого таза.) 3. Лечебная тактика (Оперативное лечение) 6.3 Практическая часть Выполнение задания по практическим навыкам с пошаговым исполнением и оценка этих навыков: 6. Провести исследование в зеркалах 7. Производить влагалищное бимануальное исследование 8. Провести взятие мазков из трёх точек 9. Провести взятие анализа на бактериологический чувствительности к антибиотикам посев и определение 7.Формы контроля знаний, навыков, умений Устный Письменный Решение ситуационных задач Демонстрация освоенных практических навыков 8. Критерии оценки текущего контроля № Успеваемость (%) и баллах в Оценка 1. 96-100 2. 91-95 Отлично «5» Уровень знания студента Подводит итоги и принимает решения Творчески мыслит Самостоятельно анализирует Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Творчески мыслит Самостоятельно анализирует Применяет на практике Проявляет высокую активность, творческий подход 3. 86-90 4. 81-85 при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Самостоятельно анализирует Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Применяет на практике Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа 5. 76-80 6. 71-75 7. 66-70 Хорошо «4» Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Проявляет высокую активность, творческий подход при проведении интерактивных игр Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Правильно решает ситуационные задачи с полным обоснованием ответа Понимает суть вопроса Знает, рассказывает уверенно Имеет точные представления Понимает суть вопроса Правильно решает ситуационные задачи,но не может обосновать ответ Знает, рассказывает уверенно Имеет точные представления по отдельным вопросам темы 8. 61-65 9. 55-60 10. 54 и ниже № 1 2 3 4 5 6 Удовлетворительно «3» Неудовлетворительно «2» Допускает ошибки при решении ситуационных задач Знает, рассказывает не уверенно Имеет точные представления по отдельным вопросам темы Знает, рассказывает не уверенно Имеет частичные представления Не имеет точные представления Не знает 9. Хронологическая карта занятия Этапы занятия Формы занятия Вводное слово преподавателя (обоснование темы) Обсуждение темы практического занятия, оценка исходных знаний студентов с использованием новых педагогических технологий (малые группы, ситуационные задачи, деловые игры, слайлы, видеофильмы и др.) Подведение итогов обсуждения Предоставление студентам наглядных пособий (компьютерные программы, схемы, алгоритм действий, и др.) и дача пояснений к ним Самостоятельная работа студентов по усвоению практических навыков Выяснение степени достижения цели занятия на основании освоенных теоретических знаний и по результатам практической работы и с учётом этого оценка Опрос, объяснение Продолжит. в мин. 324 4 60 5 50 Работа на фантомах и муляжах, просмотр фильма по теме занятия Устный опрос, письменный опрос, тесты, проверка результатов практической работы, 100 100 7 деятельности группы Заключение преподавателя по данному занятию. Оценка знаний студентов по 100 балльной системе и её оглашение. Дача задания на следующие занятие (комплект вопросов) дискуссия обсуждение Информация, вопросы для самостоятельной подготовки 20 22. Контрольные вопросы 10. Классификация опухолей яичников. 11. Какие методы исследования необходимы при постановке диагноза? 12. С какими заболеваниями нужно проводить дифференциальный диагноз? 13. Каковы принципы лечения опухолей яичников? 14. Какие принципы хирургического лечения опухолей яичников наиболее актуальны в наше время? 6. Какие методы исследования при опухолях яичников? 7. Показания к оперативному вмешательству? 8. Отличие кисты от кистомы? 11. Рекомендуемая литература Основная литература 1. Гинекология. Бодяжина В.И., Жмакин К.Н. 1997 2. Акушерство и гинекология под редакцией Савельевой Г.М., Сичиновой Л.К. перевод с английского М., 1997 3. Клинические рекомендации. Акушерство и гинекология. Выпуск 2. Под редакцией Кулакова В.И., М., 2006 4. Гнойная гинекология. Краснопольский В.И., Буянова С.А., Щукина Н.А., М., 2001 Дополнительная литература 1. Справочник по Акушерству и Гинекологии М. 1996 2. Атлас оперативной гинекологии М. 1996 3. Практическая гинекология Кулакова В. М.2001.