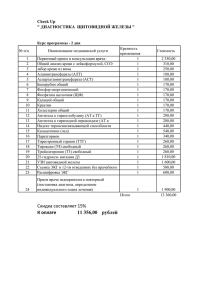
Сборник клинических лабораторных исследований за 2015 год
реклама

УЗ «ГРОДНЕНСКАЯ ОБЛАСТНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА» ОТДЕЛЕНИЕ КЛИНИЧЕСКОЙ ЛАБОРАТОРНОЙ ДИАГНОСТИКИ КЛИНИЧЕСКИЕ ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ М.В.Ершова, О.А. Рудинская, И.Л.Парай, Ю.В.Петельский, Р.А.Анисим, О.Н.Бородавко, И.А.Курстак, Н.Н.Чернова, О.А.Максимова Гродно, 2015 УЗ «Гродненская областная клиническая больница» М.В.Ершова, О.А. Рудинская, И.Л.Парай, Ю.В.Петельский, Р.А.Анисим, О.Н.Бородавко,И.А.Курстак, Н.Н.Чернова, О.А.Максимова Рекомендации по клиническим лабораторным исследованиям используемых в клинике, правилам взятия, доставки, хранения и исследования биологического материала, клинико-диагностическое значение методов исследования. Гродно, 2015 год. Рекомендации разработаны сотрудниками УЗ «Гродненская областная клиническая больница». Рекомендации предназначены для учреждений здравоохранения г.Гродно и Гродненской области, врачей лабораторной диагностики, врачей-клиницистов. Рецензент: доктор медицинских наук, профессор, заведующий кафедры клинической лабораторной диагностики, аллергологии и иммкнологии ГрГМУ С.А.Ляликов. УЗ «Гродненская областная клиническая больница», Гродно, 2015 2 Современная медицина немыслима без развитой диагностической базы. УЗ «ГОКБ» проводит лабораторные обследования пациентов, которые осуществляются на базе собственной клинико-диагностической лаборатории, использующей для диагностики высококачественное оборудование и реагенты. Клинико-диагностическая лаборатория – это Широчайший спектр лабораторных исследований; Новейшие тест-системы ведущих мировых производителей; Современное уникальное оборудование; Полная компьютеризация и автоматизация процесса; быстрота выполнения исследований – срок выполнения большинства исследований – 1 рабочий день; Эффективная система внутреннего и внешнего контроля качества; Высокий профессиональный уровень специалистов; Точность, надежность и достоверность результатов; Сочетание высокого качества и доступных цен; Полная конфиденциальность (конфиденциальность личной медицинской информации). Лабораторные исследования: общеклинические исследования полный биохимический спектр исследований исследование гормонального статуса организма аллергодиагностика диагностика паразитарных заболеваний иследование системы гемостаза изосерологичесие исследования определение онкомаркеров диагностика инфекций диагностика аутоиммунных заболеваний Клинико-диагностическая лаборатория УЗ «ГОКБ» является ведущим диагностическим центром Гродно и Гродненской области. В научных разработках лаборатория сотрудничает с учеными Гродненского медицинского университета, Национальной академии наук Беларуси, Белорусского государственного университета и многими научноисследовательскими институтами ближнего и дальнего зарубежья (НИИ «Пульмонологии и фтизиатрии», ГУО «БелМАПО», УО «Гродненский государственный университет им. Я. Купалы», ГУ «НПЦ «Институт фармакологии и биохимии НАН Беларуси», Клиническая больница им. Паул Стадынь (Рига, Латвия), Белостоцкий центр онкологии, Познаньский онкологический центр и др.). Спектр выполняемых методик в клинико-диагностической лаборатории достаточно широк и постоянно пополняется новыми методами исследования. 3 Отделение клинической лабораторной диагностики УЗ «ГОКБ» Беларусь, 230017, г. Гродно, БЛК,52; тел. (0152) 41-84-16 e-mail: [email protected] Перечень лабораторий Лаборатория общеклинических методов исследования Лаборатория клинической биохимии Лаборатория гематологии Лаборатория клинической микробиологии Лаборатория молекулярной биологии (ПЦР – лаборатория) Лаборатория неотложного анализа Лаборатория клинической иммунологии и аллергологии Лаборатория гемостаза Лаборатория иммуногистохимического анализа Лаборатория иммуноферментного анализа Областной контрольный центр по контролю качества лабораторных методов исследования КРАТКИЙ ПЕРЕЧЕНЬ ИССЛЕДОВАНИЙ ВЫПОЛНЯЕМЫХ В КДЛ УЗ «ГОКБ» Гематологические исследования: общий анализ крови (лейкоциты, эритроциты, гемоглобин, цветной показатель, тромбоциты, лейкоцитарная формула) общий анализ крови посредством автоматического гематологического анализатора (от 12 до 30 параметров из 20 мкл капиллярной крови) полный спектр исследований по гематологии (подсчет миелограммы, сидероцитов, ретикулоцитов, сидеробластов, цитохимия костного мозга) Общеклинические методы исследования: исследование мочи, анализ мочи по Нечипоренко, по Зимницкому, проба Реберга и др. исследование цереброспинальной жидкости (ликвора) исследование мокроты, исследование транссудатов и экссудатов, выпотных жидкостей, желчи, желудочного сока паразитологические исследования (аскаридоз, энтеробиоз, лямблиоз и др.) исследование простатического секрета, эякулята с подсчетом спермограммы, микроскопия влагалищных мазков Серологические исследования: определение группы крови и резус-фактора (швейцарская технология на гель-картах) прямая и непрямая пробы Кумбса определение аутоантител при заболеваниях соединительной ткани (системная красная волчанка (СКВ), LE-клетки) Микробиологические исследования: выделение и типирование возбудителя инфекции (360 микроорганизмов) определение чувствительности микрофлоры к антибактериальным препаратам, посев крови, мочи на стерильность, контроль стерильности материала и т.д. 4 Коагулологические исследования (исследование гемостаза): определение протромбинового времени, ПТИ, МНО, Д-димеров, АЧТВ, фибриногена, волчаночного антикоагулянта, антитромбин III и др. Биохимические исследования: определение общего белка и его фракций, определение альбумина, мочевины, креатинина, альфа-амилазы, билирубина и его фракций, холестерола, альфа-холестерола, определение фракций липопротеидов, гамма-глютамилтранспептидазы, аспартатаминотрансферазы, аланинаминотрансферазы, креатинкиназы, креатинкиназы-МВ, тропонина I, миоглобина, лактатдегидрогеназы, щелочной фосфатазы, холинэстеразы определение калия, натрия, кальция, хлора, меди, железа, магния, определение глюкозы, лактата, определение кислотно-щелочного состояния (газового состава крови, рН) определение иммуноглобулинов A, M, G, легкие цепи каппа/лямбда, компонентов комплемента С3, С4 электрофорез белков для диагностики множественной миеломы Исследования методом полимеразной цепной реакции (ПЦР - анализ): гепатиты В, С (в качественном и количественном форматах) вирус Эпштейн-Барра, цитомегаловирус, вирус герпеса1,2,6 типов, вирус краснухи, токсоплазма - качественно и количественно выявление ДНК вируса папилломы человека высокого канцерогенного риска с генотипированием (12 генотипов), определение вирусной нагрузки ИППП (хламидии, уреаплазма, микоплазма, гарднерелла, трихомонада гонококк, и др.) Опухолевые маркеры: AFP (Альфафетопротеин) - в гинекологии один из основных маркёров состояния плода при мониторинге беременности. В онкологии - маркёр первичного рака печени PSA –онкомаркер рака предстательной железы CA 125- основной маркёр рака яичников и его метастазов HE4 - опухолевый маркер, рекомендованный для комплексной диагностики эпителиального рака яичников и мониторинга ранее диагностированного рака яичников ROMA - расчетный алгоритм, основанный на соотношении уровня маркеров СА125 и HE4, который позволяет оценить статистическую вероятность наличия рака яичников при наличии образования в малом тазу CA 15-3-опухолевый маркёр, использующийся при мониторинге течения и оценке эффективности терапии карциномы молочной железы CA 19-9-маркёр карциномы поджелудочной железы, заболевания желудка, прямой и сигмовидной кишки Cyfra-21-1 - маркёр немелкоклеточного рака лёгких CEA - маркёр опухолей и их метастазов Гормональный статус: полный спектр гормональных исследований (гормоны щитовидной железы, гипофизарно-надпочечниковой системы, оценка гормональной регуляции обмена кальция и фосфора 5 оценка репродуктивной функции и мониторинг беременности диагностика диабета Иммуноферментые исследования (маркеры аутоиммунных заболеваний) системная красная волчанка: антиядерные антитела (ANA), Анти-дсДНК, Анти-ссДНК, антитела к кардиолипинам, антитела к в2-гликопротеину 1, антителаSSA\SSB; ревматоидный артрит: антитела к цитрулиновому пептиду (АССР), антителак ревматоидному фактору; антифосфолипидный синдром: антиядерные антитела (ANA), антитела к кардиолипинам, антитела к в2-гликопротеину 1, волчаночный антикоагулянт; системная склеродермия: антитела к Scl-70, антиядерные антитела (ANA); системные васкулиты: антитела к протеиназе и миелопероксидазе; полимиозит/дерматомиозит: антитела к протеиназе и миелопероксидазе Иммунологические исследования ИММУНОГРАММА - общий иммуноглобулин E, иммуноглобулины А, M и G, определение функциональной активности Т- и В-лимфоцитов, определение фагоцитарной активности лейкоцитов; иммуноглобулины классов А, M,G и Е; фагоцитоз Аллергологические исследования определение общего иммуноглобулина Е определение широкого спектра специфических иммуноглобулинов класса Е (к пищевым, бытовым, профессиональным аллергенам, аллергенам пыльцы растений, к химическим соединениям и медицинским препаратам) Иммуногистохимические исследования определение рецепторов опухолевых клеток определение этрогеновых и прогестероновых рецепторов 1. Порядок приема и регистрации проб для исследования из отделений УЗ «ГОКБ»: Материал для исследования в плановом режиме из отделений УЗ «ГОКБ» принимается в рабочие дни с 730 до 930, в субботу - 800 до 1300. Пациентам стационара забор крови для исследования производится в процедурных кабинетах отделений с 730 до 900. Пациентам областной поликлиники забор крови производится в 303 кабинете (процедурном) поликлиники в рабочие дни с 700 до 1300. 2. Порядок идентификации проб: Пробирки или иные емкости с биологическим материалом, поступающие в лабораторию, должны быть обязательно промаркированы и сопровождаться соответствующими направлениями (бланками). Информация на бланке и материале должны совпадать. Обязательно заполнение всех граф на направлении: - Ф.И.О. пациента - Дату, время забора материала и указание локализации, откуда получен образец 6 - Клиническое отделение (код учреждения и отделения) отправившее материал - Фамилия врача направившего материал - Клинический диагноз 3. Порядок подготовки пациента к исследованию, забор и хранение материала для исследований. 3.1 Правила подготовки к сдаче крови Аналитическая процедура начинается с момента принятия решения о проведении лабораторного исследования с диагностической целью и состоит из целого ряда этапов, которые ведут к получению достоверного результата. Важное условие для лабораторных исследований – сдача крови натощак. Это означает, что промежуток между последним приемом пищи и взятием крови должен составлять 12 часов. Необходимо за 1–2 дня до любого исследования исключить из рациона питания жирное, жареное и алкоголь. При исследованиях гормонального статуса женщинам репродуктивного возраста (примерно с 12–13 лет и до наступления климактерического периода) следует обратить особое внимание на необходимость строго придерживаться рекомендаций лечащего врача о дне менструального цикла, в который необходимо сдать кровь. На результаты исследований может влиять прием лекарственных препаратов (например, антибиотиков, иммуносупрессивных, химиотерапевтических, гормональных препаратов, антикоагулянтов и других). За исключением тяжелых пациентов, кровь у пациентов должна браться в положении сидя. 3.2 Правила подготовки к сдаче мочи Общий анализ мочи. Перед сбором мочи следует провести гигиенический туалет наружных половых органов. Собирается только утренняя порция мочи сразу после сна. В лабораторию сдается 100 мл в чистой посуде. Анализ мочи по Нечипоренко. Проводится туалет наружных половых органов, как и перед общим анализом мочи, после чего собирается средняя порция первой утренней мочи в чистую посуду объемом 100 мл. Анализ мочи по Зимницкому (суточная моча). Первая утренняя порция мочи удаляется. В дальнейшем в течение суток каждую порцию мочи и первую утреннюю порцию следующего дня необходимо собирать в 8 чистых емкостей каждые 3 часа и хранить в холодильнике (+4 – +8 °С). Параллельно со сбором мочи необходимо вести учет количества потребленной жидкости для определения соотношений. 3.3. Правила подготовки к взятию материала из урогенитального тракта Перед сдачей анализа в течение трех суток не принимать алкоголь и воздержаться от половой жизни. За два часа до забора материала постараться не мочиться. Исключить применение лекарственных препаратов местного назначения. За две недели необходимо прекратить прием антибиотиков, если дан-ный вид лечения имел место. 7 3.4. Правила подготовки к анализу на спермограмму Перед исследованием желательно воздержаться от половой жизни в течение трех суток, не употреблять алкоголь и не курить; Исключить тепловое воздействие на область половых органов в течение суток 3.5. Взятие биоматериала из носоглотки и ротовой полости Для анализа биоматериала из ротовой полости и носоглотки непосредственно перед забором нельзя употреблять пищу, пить, полоскать рот и горло, чистить зубы 3.6. Взятие биоматериала из дыхательных путей Необходимо помнить: мокрота – патологическое отделяемое органов дыхания, это: всегда патологический материал всегда заразный материал это выделения из дыхательных путей, которые образуются при воспалительных процессах в дыхательной системе, и всегда получаются при хорошем кашлевом толчке. Мокроту для исследования лучше брать утреннюю, свежую, по возможности до еды и после туалета полости рта (чистка зубов и полоскание кипяченой водой, – если на бактериологический посев). Собирают в чистую, с пробками, посуду, доставляют в лабораторию (в течение 1-2 часов) – исследуют в тот же день. 4. Режим выполнения исследований: 4.1. плановые исследования: это все исследования, назначенные накануне, и материал, для которых поступает в лабораторию утром. Время выполнения исследований – 6-8 часов, в отдельных случаях требуется более длительная аналитическая процедура. 4.2. экстренные исследования: это все исследования, назначенные в реальном времени, и материал, для которых поступает в экспресс-лабораторию незамедлительно (круглосуточно). Время выполнения исследования от 10 до 50 минут. 4.3. исследования на платной основе: все биохимические исследования, гормональный статус, клинические исследования, гемостазиограмма, иммунохимические исследования выполняются день в день, при доставке биоматериала в лабораторию до 13.00. Молекулярно-биологические исследования, аллергологический и иммунологический статус, исследования методом ПЦР выполняются в течение 3-5 рабочих дней. 5. Формулировка результатов исследований: Значения концентрации формулируются в единицах массы (г, кг) или в единицах количества (моль, миллимоль и т.д.) в отношении к объему (л, дл). Активность ферментов формулируется в международных единицах, либо в условных единицах, специально оговоренных для каждого анализа и метода. Выведение вещества с мочой выражается обычно относительно 24 часов, иногда в пересчете на единицу массы выводимого креатинина. Единицы и их кратности: 8 г – грамм – единица массы, 10-3 кг моль – единица количества вещества. Определяется количеством граммов, соответствующих его молекулярной (атомной) массе. Мин – минута – основная единица времени в традиционных единицах. с – секунда – единица времени в системе СИ л – литр – единица объема в системе СИ дл – децилитр = 100 мл МЕ (IU) – международные единицы активности ферментов, соответствуют такому количеству фермента, которое катализирует превращение 1 ммоль субстрата за 1 минуту при определенной температуре ЕД – удельная (для каждого анализа и метода) единица активности фермента. Деци – д = 10-1;Милли – м = 10-3; Микро –мк = 10-6; нано – н = 10-9;пико–п =1012; фемто–ф =10-15 6. Референсные значения. Референсное значение – это интервал сравнения или диапазон нормальных значений определяемого показателя у здоровых лиц. По этим значениям можно судить, на сколько изменены показатели исследуемого аналита в организме, а следовательно, судить о патологическом или допустимом изменении этих показателей. Референсные значения выведены в клинико-диагностической лаборатории УЗ «ГОКБ». Референсное значение имеет нормальное распределение, примерно в 95% значений параметра в популяции. Из оставшихся 5% половина будет больше, а половина меньше пограничных значений этой области. 7. Достоверность исследований. Анализы и исследования, выполняемые в КДЛ УЗ «ГОКБ», контролируются путем внутрилабораторного, межлабораторного и республиканского контроля качества, проводимого Областным и Республиканским центром контроля качества. 9 ГЕМАТОЛОГИЧЕСКИЙ АНАЛИЗ Материал для исследования: венозная или капилярная кровь. Кровь берется с ЭДТА. Автоматические методы анализа клеток крови. Гемограммой называют профиль исследований, состоящий из определения количества лейкоцитов, эритроцитов, гематокритной величины и концентрации гемоглобина. Автоматизация в гематологии предлагает новый подход к дифференцированию лейкоцитов. В большинстве случаев отклонения лейкоцитарной формулы от нормального распределения требуют дополнительного исследования мазка крови под микроскопом. На основе анализа тысяч клеток гематологические анализаторы способны представлять данные в виде гистограмм – распределений клеток по размерам. Большинство анализаторов представляет в виде гистограмм распределение по размерам тромбоцитов, лейкоцитов и эритроцитов. В настоящее время для проведения гематологических исследований в клинико-диагностических лабораториях РБ используется значительное количество различных гематологических анализаторов. Автоматизация гематологических исследований позволяет повысить производительность труда в лаборатории и точность результатов, получить дополнительные параметры, дающие новую диагностическую информацию. Современные приборы – высокотехнологические гематологические анализаторы, позволяющие проводить развернутый анализ крови, включая полную дифференцировку лейкоцитов по 5 параметрам (нейтрофилы, эозинофилы, базофилы, моноциты и лимфоциты), гистограммы распределения лейкоцитов, эритроцитов и тромбоцитов по объему, скетограммы. 1. Общий анализ крови: Оцениваются основные параметры: эритроциты, гемоглобин, тромбоциты, лейкоциты, цветовой показатель, СОЭ, лейкоцитарная формула. Исследование рекомендуется производить утром натощак. Не рекомендуется брать кровь после физической или умственной нагрузки, применения каких-либо медикаментов, особенно при внутривенном или внутримышечном введении их, воздействия рентгеновских лучей и после физиотерапевтических процедур. Повторные исследования необходимо производить в одно и то же время, так как морфологический состав крови подвержен суточным колебаниям. Гемоглобин (HGB). Норма: Дети 1 – вый месяц: 135-165 г/л 1 –вый год: 110-140 г/л 2 – 12 лет: 119-155 г/л Взрослые Мужчины: 140-180 г/л Женщины: 115-160 г/л Клинико-диагностическое значение: Повышение: обезвоживание, эритремии Снижение: анемии, гипергидратация Эритроциты (RBC). Норма: мужчины - 4,0-5,1 х 10-12/л, женщины - 3,7-4,7 х 10-12/л Клинико-диагностическое значение: 10 Увеличение Реактивные эритроцитозы, вызванные дефицитом кислорода в тканях (легочное сердце; пороки сердца; эмфизема легких) или вызванные избыточным образованием эритропоэтинов (поликистоз почек, новообразования, болезнь и синдром Кушинга), дегидратация - Уменьшение Острая кровопотеря Гипергидратация Анемия * В менопаузе уровень гемоглобина и эритроцитов у женщин может приближаться к нормам красной крови у мужчин Лейкоциты (WBC). Норма: 4,0-9,0 х 10-9/л Клинико-диагностическое значение: Повышение Инфекции, воспалительные состояния, лейкозы, травмы , уремия Снижение Токсические поражения или действие ионизирующего излучения метастазы в костный мозг, гиперспленизм , миелодиспластический синдром, сепсис, анафилактический шок, коллагенозы Лейкоцитарная формула. Норма: Нейтрофилы палочкоядерные 1-6% Нейтрофилы сегментоядерные 45-70% Эозинофилы 1-5% Лимфоциты 18-40% Базофилы 0-1% Моноциты 3-8% Клинико-диагностическое значение: Сдвиг влево: (в крови метамиелоциты, миелоциты) Острые инфекционные заболевания Ацидоз и коматозные заболевания Физическое напряжение Сдвиг влево с омоложением: (в крови метамиелоциты, промиелоциты, миелобласты, эритробласты) хронические лейкозы: эритролейкоз, миелофиброз, злокачественных новообразований, острые лейкозы Сдвиг вправо: (в крови гиперсегментированные гранулоциты) мегалобластная анемия болезни почек и печени состояние после переливания крови Нейтрофилы: Нейтрофилия Нейтропения 11 миелоциты, метастазы - инфекции: бактериальные, грибковые, спирохетные, некоторые вирусные, риккетсиозные, паразитарные - воспалительный процесс: ревматизм, ревматоидный артрит, ишемический некроз, подагра, повышенная чувствительность к лекарствам, курение - интоксикации: сахарный диабет, уремия, эклампсия, некроз печеночных клеток - болезни крови, состояние после спленэктомии, кровотечения, хронический идиопатический лейкоцитоз, злокачественные опухоли - психическое и эмоциональное возбуждение, кортикостероиды, адреналин, литий, эндотоксины, гистамин, гепарин, ацетилхолин, яды насекомых, свинец, ртуть, этиленгликоль, наперстянка, углекислый газ - инфекции: бактериальные, вирусные, риккетсиозные, протозойные, изнуряющие инфекции любого типа - болезни крови: апластические анемии, острый лейкоз, идиопатическая нейтропения, гиперспленизм, мегалобластная анемия, анемия вследствие понижения функции костного мозга, железодефицитная анемия - анафилактический шок, гипотиреоз, тиреотоксикоз, цирроз печени, периодическая нейтропения - влияние лекарственных препаратов: обезболивающие средства, транквилизаторы, циклические антидепресанты, сульфаниламиды, антитиреоидные препараты, противосудорожные средства, антигистаминные, противомикробные и др. Эозинофилы. - Эозинофилия аллергические заболевания, кожные болезни, паразитарные инвазии, болезни крови злокачественные опухоли легочная инфильтрация облучение узелковый периартериит некоторые отравления идиопатическая эозинофилия, врожденная эозинофилия влияние лекарственных препаратов: аминосалициловая кислота, хлорпропамид, имипрамин, пенициллин, сульфаниламиды и др. - Эозинопения большинство пиогенных инфекций роды, эклампсия «агрессивные» оперативные вмешательства шок влияние лекарственных препаратов: кортикотропин, адреналин, глюкокортикоиды, никотиновая кислота, никотинамид Базофилы. Базофилия - хронический миелолейкоз истинная полицитемия ветряная оспа реакция гиперчувствительности на пищу нефроз хронические гемолитические анемии язвенный колит лимфогранулематоз состояние после спленэктомии влияние лекарственных препаратов: эстрогены, антитиреоидные препараты, дезипрамин - Базопения гипертиреоз овуляция беременность стресс острые инфекции синдром Кушинга Лимфоциты. Лимфоцитоз Лимфопения 12 - инфекционный мононуклеоз инфекционный лимфоцитоз инфекционный гепатит коклюш бруцеллез туберкулез сифилис острый и хронический лимфолейкоз болезни тяжелых цепей влияние лекарственных препаратов: аминосалициловая кислота, галоперидол, наркотические анальгетики, фенитонин, отравления свинцом, тетрахлорэтаном - острые инфекции миллиарный туберкулез потеря лимфы через кишечник лимфогранулематоз апластическая анемия почечная недостаточность рак иммунодефицитные состояния влияние лекарственных препаратов: кортикотропин, глюкокортикоиды, литий, никотиновая кислота Моноциты. - Моноцитоз подострый септический эндокардит,инфекции гранулематозы,язвенный колит острый моноцитарный лейкоз миеломоноцитарный лейкоз, миеломная болезнь лимфогранулематоз апластическая анемия коллагенозы, влияние лекарственных препаратов - Моноцитопения поражение костного мозга после лечения глюкокортикостероидами при инфекциях с нейтропенией Тромбоциты (PLT). Норма: 150-400 х 10-9/л Клинико-диагностическое значение: - Увеличение Миелопролиферативные синдромы Хронические воспалительные заболевания Злокачественные новообразования Кровотечения Состояние после спленэктомии Острый гемолиз Уменьшение Тромбоцитопении, вызванные снижением образования тромбоцитов: наследственные; Приобретенные: апластическая анемия; метастазы новообразований в костный мозг; лейкозы; вирусные инфекции; почечная недостаточность. Тромбоцитопении, вызванные повышенным разрушением тромбоцитов: инфекции; ВИЧ-инфекции; ДВС-синдром; гиперспленизм; гемодиализ; кровотечение СОЭ (скорость оседания эритроцитов). Норма: Новорожденные Младенцы (до 6 мес.) Женщины (до 60 лет) 0-2 мм/ч 12-17 мм/ч До 12 мм/ч Мужчины (до 60 лет) Женщины (старше 60 лет) Мужчины (старше 60 лет) До 8 мм/ч До 20 мм/ч До 15 мм/ч Клинико-диагностическое значение: Ускорение Замедление 13 - - Беременность, послеродовый период, менструации Воспалительные состояния: острые и хронические инфекции, воспаление легких, ревматизм, инфаркт миокарда, сифилис, туберкулез, травмы, переломы костей, шок, операционные вмешательства, коллагенозы, отравления хим. соединениями Анемии Гипер и гипофункции щитовидной железы Нефротический синдром Злокачественные гранулемы Моноклональные гаммапатии: миелома, макроглобулинемия Вальденстрема, иммунопролиферативные заболевания Гиперфибриногенемия Гиперхолестеринемия Влияние лекарственных препаратов: морфин, декстран, метилдофа, витамин А - - - Хроническая недостаточность кровообращения Эритремия и реактивные эритроцитозы Гипофибриногенем ия 2. Расчетные индексы. Гематокрит (HCT). Норма: мужчины 40-48%; женщины 36-42% Гематокритная величина дает представление о соответствии между объемами плазмы и форменных элементов крови, главным образом эритроцитов. В современных гематологических анализаторах показатель гематокрита является расчетным (вторичным) параметром, выводимым из количества эритроцитов и их объема. Клинико-диагностическое значение: - - Повышение Эритроцитозы: хронические заболевания легких, высотная болезнь, поликистоз почек, новообразования почек, сопровождающиеся усиленным образованием эритропоэтина Состояние уменьшения ОЦК: перитонит, ожоговая болезнь Дегидратация: профузный понос, неукротимая рвота, диабет, чрезмерное потоотделение Снижение - Анемии Гипергидратация Состояние увеличенного объема циркулирующей плазмы: беременность, гиперпротеинемии Средний объем эритроцита (MCV, mean corpuscular volume). Общий объем эритроцитов в определенном объеме крови MCV = Число эритроцитов в том же объеме Величина MCV выражается в фемтолитрах (1 фл = 1 мкм3). Возраст Новорожденные MCV, фл 106-128 1-я неделя 100-112 6 месяцев 77-78 1 год 4-5 лет 6-10 лет Взрослые 77-79 80 и более 80 Ж: 87±5 М: 87±2 Нормальные показатели MCV могут сопровождать ранние стадии железодефицитных, сидеробластных и мегалобластных анемий, анемии при заболеваниях почек, эндокринных нарушениях, острые постгеморрагические анемии, наследственный микросфероцитоз, анемии при лейкозах, апластические анемии, белковую недостаточность, смешанную недостаточность питания. 14 MCV менее 80фл оценивается как микроцитоз и наблюдается при железодефицитных анемиях, талассемии, сидеробластных анемиях, анемиях при хронических инфекциях, злокачественных опухолях, системных заболеваниях, гемоглобинопатиях MCV более 95 фл – макроцитоз. Характерен для мегалобластных, апластических, тяжелых гемолитических анемиях, МДС, при лейкозах, на фоне лечения цитостатическими препаратами. Интерпретировать индекс MCV необходимо в комплексе с другими показателями крови. Ложное снижение MCV наблюдается при гипергликемии (более 20 ммоль/л). Содержание гемоглобина в эритроците (MCH, mean corpuscular hemoglobin). MCH – расчетный показатель, определяется прибором по формуле: HGB г/л MCH = RBC х 1012/л MCH - характеризует среднее содержание гемоглобина в отдельном эритроците в пикограммах (пг). На основании величины MCH выделяют гипо-, гипер- и нормохромные анемии. Клиническая оценка этого показателя проводится в комплексе с другими. MCH в пределах нормы наблюдается при апластических анемиях, лейкозах, МДС, анемиях при заболеваниях почек, эндокринных нарушениях, белковой недостаточности. Снижение – характерно для выраженной железодефицитной анемии, талассемии, сидеробластной анемии, анемии при злокачественных опухолях, хронических инфекциях, системных заболеваниях и др. Высокий уровень MCH наблюдается при мегалобластных анемиях, МДС, лейкозах, тяжелых гемолитических анемиях, лечении цитостатиками. Средняя концентрация гемоглобина в эритроците (MCHC, mean corpuscular hemoglobin concentration). MCHC – количество граммов гемоглобина в 100 мл эритроцитов (отношение веса к объему эритроцитов). HGB г/л MCHC = HCТ MCHC – наиболее стабильный показатель, т.к. предельная нагрузка эритроцитов гемоглобином равна 36 г/100 мл при нормальном объеме клетки. Этот параметр может быть использован как индикатор ошибки при подготовке пробы к анализу или в процессе работы прибора. Увеличение свидетельствует о технических погрешностях (неточное определение HGB, HCT, MCV). Снижение MCHC свидетельствует о нарушении синтеза гемоглобина и сопровождает железодефицитные, сидеробластные анемии, талассемию, полиэтиологические микроцитарно-гипохромные анемии при хронических инфекциях, онкологических и системных заболеваниях. Коэффициент анизотропии эритроцитов (RDW, red cell distribution width). Отражает различия в объеме эритроцитов, т.е. степень анизоцитоза. Этот показатель дает количественную оценку разброса эритроцитов по объему, поэтому RDV в пределах нормы (11,5-14,5%) свидетельствует о наличии в данной 15 пробе лишь гомогенной по объему популяции эритроцитов (нормо-, микро- или макроцитов). RDW более 15,0% указывает на присутсвие гетерогенных по объему клеток ( микро-, нормо-, макро- и шизоцитов). В связи с вышесказанным, RDW необходимо оценивать только параллельно с анализом гистограммы эритроцитов и морфологическим исследованием мазка крови. Эритроцитарная гистограмма – графическое распределение эритроцитов по объему в результате анализа нескольких тысяч частиц объемом от 40фл до 240 фл. Эритроцитарные гистограммы четко показывают наличие микроцитов, макроцитов или смешанной популяции эритроцитов, наглядно демонстрируют положительную динамику при лечении анемий. Рисунок эритроцитарной гистограммы может изменятся при наличии в исследуемой крови большого количества шизоцитов, макротромбоцитов, агглютинатов эритроцитов или тромбоцитов, малых лимфоцитов. Плато справа от пика о присутствии значительного количества фрагментов эритроцитов, макроформ тромбоцитов или агрегатов тромбоцитов. Дополнительный пик за счет элементов более 140 фл чаще всего связан с наличием эритроцитарных агглютининов. При хроническом лимфолейкозе с преобладанием малых лимфоцитов на эритроцитарной гистограмме появляется дополнительный пик в области приблизительно 200 фл. Таким образом, комплексная интерпретация всех показателей красной крови, представляемых современными гематологическими анализаторами, дает богатую информацию для диагностики нарушений эритропоэза, контроля за терапией, оценки степени тяжести патологии. В настоящее время отсутствуют строго опрепделенные референсные показатели пенриферической крови и костного мозга. Наиболее оптимальными из них являются нормы, разработанные и предложенные для внедрения в практическое здравоохранение сотрудниками БелМАПО (РБ): женщины Лейкоциты (WBC) Эритроциты (RBC) Гемоглобин (HGB) Гематокрит (HCT) MCV MCH MCHC RDW Тромбоциты (PLT) Ретикулоциты Палочкоядерные гранулоциты Сегментоядерные гранулоциты Эозинофилы Базофилы Лимфоциты Моноциты СОЭ Мужчины 4,0-9,0 · 109/л 3,7-4,7 · 1012/л 120-140 г/дл 33-46% 4,0-5,1 · 1012/л 130-170 г/л 38-49% 78-98 фл 27-37 пг 30-36 г/дл 11,5-14,5% 150-400 · 109/л 0,3-1,2% 1-6% (0,04-0,30) · 109/л 45-70% (2,0-5,5) · 109/л 1-5% (0,04-0,35) · 109/л 0-1% (0-0,09) · 109/л 18-40% (1,2-3,5) · 109/л 2-9% (0,08-0,60) · 109/л 2-15 мм/ч 1-10 мм/ч 16 3. Влияние лекарственных препаратов на результаты исследования. Амидопирин Андрогены Атропин Ацетилсалицилов ая кислота Адреналин Барбитураты Бутадион Витамины А,К Индометацин Кортикостероиды Левомицетин Метронидазол Миелосан Пенициллин Сульфаниламиды Фуросемид Гемоглобин - + - Гематокрит Эритроциты + + + + - + - Лейкоциты - Тромбоциты СОЭ - + - - + + + - - - - - - + + - - СИСТЕМА ГЕМОСТАЗА (КОАГУЛОГРАММА) Гемостаз – это многокомпонентная система организма, обеспечивающая целостность сосудистой стенки, сохранение жидкого состояния крови, предупреждение и остановку кровотечений. Система гемостаза автономна, обладает саморегуляцией. Однако, ее деятельность зависит также от состояния центральной и периферической нервной систем, активности коры надпочечников и их мозгового слоя, функций половых желез, содержания в крови и тканях простагландинов, кининов, биогенных аминов. Коагулограмма (син.: гемостазиограмма) представляет собой набор показателей крови, характеризующих ее способность к свертыванию. Свертываемость крови — одна из многих защитных функций, поддерживающих нормальную жизнедеятельность организма. Оценивать коагулограмму, которая бывает скрининговой и расширенной (углубленной), следует совместно с общим анализом крови, включающим определение числа тромбоцитов, эритроцитов, гемоглобина, гематокрита. Все показатели коагулограммы являются ориентировочными. Если выявлена патология при скрининговом исследовании, проводят его расширенный вариант, который может включать оценку факторов свертываемости крови. Ускорение свертываемости, так называемая гиперкоагуляция, ведет к повышенному тромбообразованию, что чревато развитием тромбозов и тромбэмболий. Снижение же свертываемости, или гипокоагуляция, несет опасность развития неконтролируемых кровотечений. Взятие крови. Для коагулологических исследований нужна венозная кровь. Капиллярная кровь имеет ограниченное значение как диагностический материал. Взятие крови для коагулологических исследований должно быть приурочено ко времени исследования, чтобы свести до минимума время хранения проб. Исследование следует проводить у пациентов, отдохнувших не менее 15 17 минут после незначительной физической нагрузки. Во время венепункции длительность венозного стаза должна быть не более 1 минуты, а сила сдавления ниже диастолического давления крови. В неотложных ситуациях, когда невозможно взятие крови из периферической вены, можно использовать кровь, полученную из центрального (подключичного) катетера: следует удалить первые 10-15 мл крови, а затем забрать кровь на коагулологические исследования. Такой способ забора применим только в тех случаях, когда в катетер не вводится гепарин. Материалом для коагулологических исследований является плазма. Для её получения необходимо использовать цитрат натрия. Обязательным является соблюдение соотношения плазмы крови и антикоагулянта, которое при гематокритной величине в пределах 45-50% составляет 9:1. Уменьшение количества антикоагулянта по отношению к плазме может спровоцировать свертывание крови и невозможность исследования плазмы. Большее количество антикоагулянта по отношению к плазме может вызвать увеличение протромбинового и активированного частичного тромбопластинового времени. Такая ситуация может возникнуть, когда в приготовленную заранее пробирку с цитратом набрано мало крови, а также при состояниях, сопровождающихся увеличением гематокрита свыше 55% (эритроцитоз, обезвоживание В течение 30-40 мин от момента взятия кровь следует отцентрифугировать. Исследование должно быть выполнено тотчас после центрифугирования. Если это невозможно, плазму можно хранить при температуре +4˚ не более 2-х часов. Для определения ПТВ (у пациентов получающих пероральные антикоагулянты, детей) и АЧТВ (мониторинг гепаринотерапии) можно использовать цитратную капиллярную кровь. Прокол должен быть достаточно глубоким, чтобы кровь свободно вытекала: выдавливание крови из пальца недопустимо. В течение 10-15 с необходимо набрать требуемое количество крови в капилляр, удерживая его в горизонтальном положении. Полученную кровь следует смешать с цитратом натрия (9:1) во время или сразу после забора. Лабораторные методы диагностики нарушений сосудистого компонента свертывания. Эти нарушения связаны с повышением проницаемости и уменьшением эластичности сосудов, приводя к повышенной чувствительности к повреждениям. Основой правильно установленного диагноза является подробно собранный анамнез и тщательно выполненные клинические исследования. Тесты, подтверждающие недостаточность функции сосудов, трудны для выполнения и интерпретации. Единственным объективным тестом является оценка времени кровотечения в модификации по Айве. Изучение резистентности капилляров (проба щипка, проба жгута) является малоспецифичным тестом. Время кровотечения. Время кровотечения (ВК) – это время от момента прокалывания кожи до момента прекращения выделения крови. Этот тест позволяет оценить перцичный (капиллярно-тромбоцитарный) гемостаз in vivo. Референтные величины: 2-7 минут. 18 Интерпретация результатов: ВК увеличено при первичных и вторичных тромбоцитопениях (менее 100х10 9/л), врожденных и приобретенных тромбоцитопатиях: лейкозах, уремии, опухолях печени, некоторых инфекционных заболеваниях, болезни Виллебранда, гипофибриногенемии, применения аспирина, С-гиповитаминозе. Уменьшение ВК обусловлено повышенной спастической способностью капилляров или является следствием технической ошибки при выполнении метода. С целью устранения погрешности при выполнении этого теста применяется модификация по Айви. Исследование количества и функциональных свойств тромбоцитов. Тестами, позволяющими оценить тромбоцитарный гемостаз, являются: Подсчет числа тромбоцитов в периферической крови Исследование агрегационной способности тромбоцитов Причины тромбоцитопений и тромбоцитозов. Тромбоцитопения Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) Иммунные тромбоцитопении Спленомегалия, портальная гипертензия Гемолитико-уремический синдром Тромботическая тромбоцитопеническая пурпура (болезнь Мошковица) ДВС-синдром Системная красная волчанка Вирусные инфекции Пароксизмальная ночная гемоглобинурия, Болезни накопления: Гоше, Нимана-Пика, Апластическая анемия Миелодиспластический синдром В12-фолиеводефицитная анемия Цирроз печени и опухоли печени Гемобластозы, опухолевые метастазы в костный мозг Лучевая, цитостатическая терапия, Массивные гемотрансфузии, Экстракорпоральное кровообращение Септицемия Тромбоцитоз ПЕРВИЧНЫЙ Эссенциальный тромбоцитоз (тромбоцитемия) Миелопролиферативные заболевания: - эритремия (истинная полицитемия) - хронический миелолейкоз - сублейкемический миелоз (миелофиброз с миелоидной метаплазией) ВТОРИЧНЫЙ Острая кровопотеря Железодефицитная анемия Гемолитический криз Новообразования Двухмесячный период после спленэктомии Двухнедельный период после оперативных мешательств После интенсивной физической нагрузки Воспалительные процессы: - ревматизм, ревматоидный артрит, туберкулез, остеомиелит В случае увеличение количества тромбоцитов следует вести динамическое наблюдение и попытаться установить причину возникновения тромбоцитоза. При нарастании тромбоцитоза неясного генеза нужно дополнительно выполнить пункционную биопсию костного мозга. Увеличение времени кровотечения при нормальном содержании тромбоцитов может свидетельствовать о нарушении функции тромбоцитов, что необходимо подтвердить выполнением тестов, позволяющих оценить функциональные свойства тромбоцитов. Если скрининговые методы указывают на нарушение функции тромбоцитов, необходимо выполнить специальные тесты с учетом диеты и лекарственных препаратов, принимаемых пациентом (отмена лекарств за 7-10 суток перед исследованием: глюкокортикостероидов, аспирина и других нестероидных противовоспалительных средств, адреноблокаторов, блокаторов 19 кальциевых каналов, дезагрегантов: пентоксифиллина, папаверина, теофиллина, дипиридамола, тиклопидина, антибиотиков: пенициллина, карбенициллина). Время свертывания крови (ВСК) по Ли-Уайту. ВСК характеризует преимущественно I фазу свертывания крови и зависит от активации фактора XII при его контакте со стеклянной поверхностью пробирки до превращения растворимого фибриногена в нерастворимый фибрин. Материал для исследования: венозная кровь. Принцип: время от момента внесения в пробирку крови до момента ее свертывания. Референтные величины. ВСК, измеренное в стеклянных пробирках, варьирует от 5 до 11 минут. На результат оказывают влияние такие факторы, как температура окружающей среды (при 37 градусах -–5-7 мин, при 20-25 градусах – 6-11 мин), диаметр пробирок и сорт стекла, из которого они сделаны. Интерпретация результатов. К удлинению ВСК приводят заболевания со значительным дефицитом факторов VIII, IX, XI (менее 5%) и факторов V, X (510%), высокие дозы гепарина, циркулирующие антикоагулянты. При врожденной или приобретенной афибриногенемии кровь вообще не свертывается. Уменьшение ВСК отмечается при гиперкоагуляции, тромбофилии, а также состояниях, сопровождающихся большим выделением тканевого тромбопластина – обширные травматические или операционные повреждения, ожоги, сепсис. На результат ВСК может влиять способ забора крови и техника выполнения самого исследования. Трудности при венепункции, слишком медленный ток крови, примесь даже небольшого количества тканевого тромбопластина к вытекающей крови (активация внешнего пути) может приводить к укорочению времени свертывания и плохой повторяемости результатов исследования. ВСК является малочувствительным тестом. Его увеличение наблюдается при дефиците факторов свертывания, составляющем 1-5% нормы, тогда как надежный гемостаз обеспечивается концентрацией факторов свыше 20-30%. ВСК часто используется для контроля лечения гепарином. Преимущество этого метода состоит в том, что для выполнения исследования не требуется дополнительная аппаратура и реагенты. Недостатком является низкая стандартизация метода, поэтому его нельзя рекомендовать для практической коагулологии, а следует выполнять у постели больного в качестве ориентировочного теста. СКРИНИНГОВЫЕ ТЕСТЫ КОАГУЛОГРАММЫ Скрининговые тесты позволяют исследовать активацию ряда реакций каскада гемостаза. Нормальные результаты этих тестов позволяют исключить нарушения системы гемостаза. Отклонения от нормальных результатов одного или нескольких тестов, могут подсказать направление поиска патологии. Кроме того, скрининговые тесты используют контроля антикоагулянтной терапии. 1. Протромбиновое время (ПТВ, РТ) с расчетом протромбинового соотношения (ПО) 2. Протромбиновое время (ПТВ, РТ) с расчетом международного нормализованного отношения (МНО, INR) 20 3. Активированное частичное (парциальное) тромбопластиновое время – каолинкефалиновое время (АЧТВ, АРТТ) с расчетом «Ratio» 4. Тромбиновое время с расчетом «Ratio» 5. Концентрация фибриногена 6. Количество тромбоцитов Протромбиновое время (ПТВ, РТ). Определение ПТВ проводится для оценки активности факторов внешнего пути процесса свертывания крови. Характеризует активность факторов II (протромбин), V (проакцелерин), VII (проконвертин), X (Стюарта-Провера). Увеличение протромбинового времени - Врожденный дефицит факторов II,V,VII, Х - Хронические болезни паренхимы печени - Дисфибриногенемия - Дефицит витамина К - Гипофибриногенемия - Лечение антикоагулянтами - ДВС-синдром - Нарушения полимеризации фибриногена - Наличие ингибиторов факторов свертывания (гепарин, продукты деградации фибрина) Укорочение протромбинового времени - Тромбоз, состояние гиперкоагуляции - Повышенная активность фактора VII (травма, некроз) - Повышенная свертываемость у беременных и в период родов Активированное частичное тромбопластиновое время (АЧТВ, АРТТ). АЧТВ является одним из самых информативных скрининговых тестов, характеризует внутренний путь процесса свертывания крови. Зависит от содержания в плазме факторов II, V, VIII, IX, X, XI, XII, фибриногена и не зависит от количества тромбоцитов и факторов ХIII, VII АЧТВ является одним из основных тестов для контроля за лечением нефракционированным (стандартным) гепарином. Терапевтический диапазон АЧТВ у больных, получающих гепаринотерапию, находится в пределах 1,5-3кратного увеличения. В связи с тем, что на результат теста могут влиять такие факторы, как время забора крови, промежуток времени до исследования, тип используемых реагентов и аппаратуры, каждая лаборатория должна установить свои референтные величины в отношении результатов лечения. Клинико-диагностическое значение АЧТВ. АЧТВ в норме Врожденные или приобретенные нарушения сосудистотромбоцитарного гемостаза Дефицит факторов VII, XIII Удлинение АЧТВ Врожденный или приобретенный дефицит факторов внутренненго пути (прекалликреина, кининогена, XII, XI, IX, VIII:K) Дефицит факторов X, V, II Легкий дефицит (до 4050%) факторов внутреннего пути свертывания Болезнь Виллебранда, присутствие ингибиторов свертывания (гепарина) 21 Укорочение АЧТВ Состояния гиперкоагуляции Тромбозы, тромбоэмболические осложнения Неправильный забор крови Тромбиновое время (ТВ, ТТ). ТВ – характеризует конечный этап процесса свертывания крови – превращение фибриногена в фибрин под действием тромбина. Определяют, если ПВ и АЧТВ выше нормальных значений Удлинение тромбинового времени (ТВ) наблюдается при: аномалии фибриногена (гипофибриногенемия, дисфибриногенемия); антикоагулянтной терапии гепарином или прямыми ингибиторами тромбина наличии патологических ингибиторов полимеризации фибрина ( продуктов деградации фибриногена/фибрина, аномальных антикоагулянтов (миеломных белков) снижение концентрации фибриногена менее 0,5 г/л (врожденная или приобретенная а/гипофибриногенемия) Фибриноген. Фибриноген — по международной номенклатуре фактор I свертывающей системы плазмы. Фибриноген является важным фактором риска появления тромбозов, относится к белкам острой фазы, его концентрация повышается в плазме при инфекциях, травмах, стрессах. Рост концентрации фибриногена в плазме даже в пределах референсных значений коррелирует с увеличением риска осложнений сердечно-сосудистых заболеваний. Клинико-диагностическое значение: - - Повышение концентрации Физиологическое: менструация, беременность Болезни почек: острый и хронический пиелонефрит, гломерулонефрит Реакции острой фазы: лихорадка, воспалительные и некротические процессы, инфекционные болезни, травмы, ожоги, обширные хирургические вмешательства Коллагенозы, лучевая болезнь, инфаркт миокарда, рак легкого - - Снижение концентрации Болезни печени на стадии печеночноклеточной недостаточности, острая желтая атрофия печени, цирроз печени, наследственный дефицит фибриногена, ДВС-синдром, состояние после кровотечения, травмы, ожога Заболевания, сопровождающиеся поражением костного мозга (лейкозы, метастазы опухолей в костный мозг), лекарства: фенобарбитал, стрептокиназа, урокиназа УГЛУБЛЕННЫЕ ТЕСТЫ КОАГУЛОГРАММЫ Углубленный этап обследования включает: 1. Определение D-димеров 2. Определение антитромбина III 3. Определение протеинов С и S 4. Определениеплазминогена 5. Определение фактора Виллебранда 6. Определение волчаночного антикоагулянта 7. Определение антигемофильных факторов (VIII, IX, XI) и других факторов системы гемостаза 8. Определение фактора Лейдена 9. Определение других необходимых для уточнения диагноза тестов 22 D-димер – продукты лизиса фибрина, образуются в процессе расщепления стабильного фибрина плазмином. Количественное определение D-димеров имеет высокое диагностическое значение, поскольку позволяет определять выраженность совокупности как внутрисосудистого свертывания крови, так и фибринолиза, отслеживать эффективность антитромботической терапии. Повышенный уровень D-димера обнаруживается при многочисленных состояниях, связанных с активацией коагуляции (синдром диссеминированного внутрисосудистого свёртывания крови, тромбоз глубоких вен, лёгочная тромбоэмболия, массивные повреждения тканей или хирургические операции, сердечная недостаточность, инфекции, воспаления, неопластические состояния). Несмотря на ограниченную специфичность теста, определение D-димера имеет преимущества по сравнению с измерением других маркёров коагуляции и фибринолиза, так как D-димер образуется только при условии, что имеют место оба эти процесса. Так, уровень D-димера не меняется при первичном фибринолизе, дисфибриногенемиях. На концентрацию D-димера в крови влияют такие факторы как величина тромба, время от начала клинических проявлений до назначения антикоагулянтной терапии, приём антикоагулянтов, на фоне которых уровень Dдимера постепенно снижается, тромболитическая терапия, которая вызывает повышение уровня D-димера. У беременных женщин, начиная с ранних сроков беременности, уровень Dдимера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 - 4 раза выше исходного уровня. Значительно более высокие показатели D-димера отмечаются у женщин с осложнённым течением беременности (с гестозом, преэклампсией), а также у беременных, больных диабетом, заболеваниями почек. Повышение уровня D-димера установлено у лиц старше 80 лет. Антитромбин III (Ат III, плазменный антитромбин) – один из важнейших антикоагулянтов системы гемостаза, блокирует основные факторы свертывающего каскада образования протромбиназы и тромбина. Его определение используется для диагностики ДВС-синдрома, гематогенных тромбофилий, а так же для контроля за лечением этих состояний с использованием гепарина и препаратов крови. При самостоятельном воздействии инактивация тромбина протекает медленно, по нарастающей. При наличии гепарина процесс инактивации развёртывается очень быстро. В случае значительного снижения уровня АТ III гепарин почти не оказывает своего антикоагулянтного действия. АТ III также принимает активное участие в инактивации факторов VIIA, IXA, XA, XIA, XIIA. При ряде вариантов наследственной тромбофилии, в процессе развития острого ДВС-синдрома, при лечении L-аспарагиназой, поздних гестозах, приеме эстрогенов, противозачаточных средств, тяжелых поражениях печени активность антитромбина III в плазме часто снижается. Снижение может наблюдаться и при длительном применении больших доз гепарина. 23 Протеин С – один из наиболее важных физиологических ингибиторов свёртывания. В активной форме он расщепляет и инактивирует факторы свёртывания VIIIa и Va (но не фактор V Лейдена). Определение активности протеина С показано в следующих случаях: выявление наследственно обусловленной или приобретенной недостаточности протеина С, для проведения мониторинга заместительной терапии концентратами протеина С в случае его наследственного дефицита. Наследственный дефицит протеина С может приводить к тяжелым тромбозам. (тромбофилии). Показана информативность тестирования протеина С в прогностических целях в септических состояниях (характеризуются повышенным потреблением, разрушением и нарушением синтеза протеина С). Уровень активности протеина С < 40%, а также снижение более чем на 10% за 1 день при сепсисе коррелирует с неблагоприятным прогнозом. Протеин S – ко-фактор активированного протеина С, усиливающий его антикоагулянтное и профибринолотическое действие. Это витамин К – зависимый белок, синтезирующийся в печени. В плазме крови он присутствует в двух формах – свободной и связанной с C4-BP (комплемента C4b - связывающим белком). Биологическую активность проявляет только свободная форма, связанная форма функционально неактивна, поэтому определение свободной формы более информативно. Содержание протеина S зависит от пола, гормонального фона, меняется с возрастом. Дефицит свободного протеина S может быть врождённым или приобретённым. Снижение содержания протеина S в плазме характерно для тромбофилии обусловленной нарушением синтеза это белка. Симптоматические формы дефицита протеина S характерны для К-витаминной недостаточности, действия непрямых антикоагулянтов, тяжелых поражений печени, острого ДВС-синдрома. Плазминоген – основной компонент плазминовой (фибринолитической) системы крови, профермент протеолитического фермента плазмина. Уровень плазминогена исследуют при ДВС-синдроме, тромбозах, тромбоэмболиях, инфаркте миокарда, осложненной беременности,а также для контроля за лечением тромболитическими препаратами. Концентрация плазминогена в крови может снижаться при заболевании печени, почек, лечении активаторами фибринолиза. Потребление плазминогена наблюдается при ДВС-синдроме. Повышается – при злокачественныз заболеваниях, туберкулезе легких, лучевой терапии. Значительная часть ошибочных диагнозов может быть устранена при достаточном учете клинических проявления заболевания, тщательном сопоставлении его симптоматики и лабораторных показателей. Следует обратить внимание на практическую бесполезность однотипного исследования какой-либо стандартной коагулограммы у пациентов с разными видами патологии. При таком подходе обеспечивается действительно необходимая, более оперативная и экономичная диагностика. 24 Референтные значения показателей гемостаза (у взрослых). Время крвотечения (ВК) по Айви Число тромбоцитов Время свертывания крови (ВСК) по Ли-Уайту Активированное частичное тромбопластиновое время (АЧТВ) Протромбиновое время (ПТВ) Протромбиновый индекс (ПТИ) Тромбиновое время (ТВ) Фибриноген Продукты деградации фибрина (ПДФ) Антитромбин III (AT III) Плазминоген Протеин С, S 2-7 мин 150-400 х 109/л 5-11 мин 30-45 сек 11-17 сек * 80-120% 14-16 сек 1,8-3,5 г/л < 10 мкг/мл 80-120% 80-120% 60-140% * - зависит от используемого тромбопластина Коагулологический стандарт: 13 АЧТВ, сек. 43 Протромбиновый индекс (ф.II, V, VII, X) 0,5 7 – 11 (20-25 для гепарина) 28 – 43 (60 для гепарина) 0,7 – 1,1 Зона гиперкоагуляции 6 28 1,1 Антитромбин III, % 120 Протеин С Протеин S Ретракция, % Спонтанный фибринолиз, % 28 20 10 - 20 9 80 – 135 (40-80 для тромболизиса) 0.1-0.3 мг/л >0,3 МНО (INR) Этаноловая проба Антикоагу лянты Пределы нормы 0,9 – 1,3 (2,5-4,5 для непрямых антикоагулянтов) 2–4 (0,7-1,2 для тромболизиса) 80 – 120% (80-90 для гепарина) 70-140% 65-140% 33 - 43 Фибриноген, г/л Посткоагуля ционная фаза Зона гипокоагуляции Аутокоагулограмма (8-я минута), сек. III фаза фибрин о образов ание II фаза тромбино генез I фаза протромби назообразо вание Тесты ↑ 1,5 - Плазминоген, % D-димеры 25 ↓ 4 + 80 48 АНАЛИЗ ЦЕРЕБРОСПИНАЛЬНОЙ ЖИДКОСТИ Но рма физ-кие свойства Бесцветная, прозрачная цитоз плотность белок глюкоза 0-5 лимфоцит 7-10 клеток/3 мкл 1006-1007 г/мл 0,2-0,3 г/л 2,8-3,9 ммоль/л хлорид ы 120-130 ммоль/л примечание Реакция Панди может быть слабо положительной Клинико-диагностическое значение: Прозрачность: - помутнение отмечается при гнойных менингитах, при прорыве абсцесса в подпаутинное пространство. - Появление мутности в течение суток характерно для туберкулезных и серозных менингитов. Цвет: - ксантохромия (желтая, желто-зеленая, желто-серая, желто-бурая) появляется при желтухах, опухолях мозга, кистах. - Красный цвет бывает при попадании неизмененной крови (эритрохромия) в ликвор в результате травмы, кровоизлияния. - Темно-вишневый или темно-бурый цвет бывает при гематомах и в жидкостях из кист. Плотность: - увеличение плотности до 1012 – 1015 г/мл происходит при воспалении мозговых оболочек, травмах мозга. - Снижение плотности отмечается при гидроцефалии Цитоз – количество клеток в ликворе - незначительный плеоцитоз при сифилисе, специфическом менингите, арахноидите, энцефалите, эпилепсии, опухоли, травме позвоночника и головного мозга - массивный плеоцитоз отмечается при острых гнойных менингитах, абсцессах - лимфоцитарный плеоцитоз отмечается в послеоперационном периоде при нейрохирургических операциях, хроническом воспалении оболочек мозга - нейтрофилы неизмененные бывают при попадании свежей крови в ликвор при операциях на мозге, при остром воспалении мозга - измененные – при затухании воспаления - эозинофилы встречаются при субарахноидальных кровоизлияниях, токсических, туберкулезных, эпидемических менингитах опухолях, цистицеркозе головного мозга - эпителиальные клетки определяются при новообразованиях оболочек, иногда – при воспалительном процессе Белок: - увеличивается при менингитах, полиомиелите, нарушениях гемодинамики, после операций на мозг, травмы мозга с субарахноидальным кровоизлиянием, опухоли мозга. Глюкоза: - увеличивается при энцефалитах, опухолях, сахарном диабете. Резко уменьшается при туберкулезном и менингококковых менингитах Хлориды: 26 - увеличиваются при опухолях мозга, абсцессах, уремии, нефрите и др. - уменьшается при туберкулезном менингите. ВЫПОТНЫЕ ЖИДКОСТИ Плотность: - транссудат 1002-1015 - экссудат 1015-1025 Белок: - транссудат 5-25 г/л - экссудат 30-50 г/л (в гнойных до 80 г/л) Эритроциты: - появляются при травме, злокачественных новообразованиях полостей, но могут появляться после повреждения сосудов при пункции («путевые» эритроциты) Лейкоциты: - нейтрофилы обнаруживаются при проникновении инфекции в серозную полость (в транссудатах до 15-20 в поле зрения, в экссудатах в большом количестве) - эозинофилы – при аллергических реакциях, туберкулезе, злокачественных новообразованиях. - лимфоциты – в значительном количестве появляются при туберкулезе и хроническом лимфолейкозе. АНАЛИЗ КАЛА НА СКРЫТУЮ КРОВЬ Клинико-диагностическое значение: - кровь (эритроциты) выявляются при колите с изъязвлениями, геморрое, полипах, трещинах прямой кишки. «Скрытая» кровь – при язвенной болезни желудка и 12 – перстной кишки, при злокачественных новообразованиях желудка и кишечника. ОБЩИЙ АНАЛИЗ МОЧИ Цвет: нормальный цвет мочи – янтарно-желтый, соломенно-желтый. Изменение цвета мочи может быть результатом выделения красящих соединений, образующихся под воздействием компонентов рациона питания, принимаемых лекарств, контрастных средств. Прозрачность: - моча здорового человека прозрачна или слегка опалесцирует. - помутнение мочи может быть результатом наличия в моче эритроцитов, лейкоцитов, эпителия, бактерий, жировых капель, выпадения в осадок солей и зависит от концентрации соли, рН, и температуры хранения мочи. Удельная плотность: - зависит от количества выделенных органических соединений (мочевины, глюкозы) и электролитов –Cl, Na и К, а так же – от количества выделяемой воды. Норма: 1018-1030 г/л Увеличение плотности >1030 Снижение плотности <1015 27 - глюкоза в моче - белок (в больших количествах) - лекарства и/или их метаболиты - состояния, сопровождающиеся олигоурией - почечный диабет (не вырабатывается вазопрессин) - хроническая почечная недостаточность - острое поражение почечных канальцев - период схождения отеков, обильный прием жидкости рН: Нормальные величины рН 5-7 (слабокислая, нейтральная реакция) Колебания рН обусловлены составом питания: - мясная диета обуславливает кислую реакцию мочи - растительная и молочная диета – щелочную РН >7 - метаболический и дыхательный алкалоз - ХПН, канальцевый ацидоз - гиперкалиемия, ингибиторы карбоангидразы РН <5 - метаболический и дыхательный ацидоз -гипокалиемия - обезвоживание, лихорадка Белок: В нормальной моче отсутствует. - протеинурия разделяется на преренальную (связана с усиленным распадом белка тканей), ренальную (обусловлена патологией почек) и постренальную (при патологии мочевыводящих путей). - Протеинурия: альбуминурия ортостатическая; диабетическая нефропатия; синдром раздавливания; ОПН; острая желтая атрофия печени; жировое перерождение печени, обусловленное беременностью; недостаточность кровообращения. Для физиологической протеинурии характерно содержание белка ниже, чем 0,3 г/л. Глюкоза: В норме отсутствует. - глюкозурия является проявлением повышенной концентрации глюкозы в крови - превышен почечный порог при гипергликемии (9-10 ммоль/л), алиментарная глюкозурия; почечная глюкозурия при патологии почек (нарушена реабсорбция), демпинг синдром после гастрэктомии; сахарный диабет; беременность, черепно-мозговая травма; сепсис. Билирубин: В норме содержится минимальное количество билирубина (7-20 мкг/кг/24 ч), которое не обнаруживается обычными качественными пробами. - увеличение выделения билирубина с мочой наблюдается при: механической желтухе; вирусном гепатите; циррозе печени; метастазах в печень. Уробилиноген: Верхняя граница нормы – 17 мкмоль/л (10 мг/л) - увеличение: повышение катаболизма гемоглобина, увеличение образования уробилиногена в ЖКТ и при инфекции в биллиарной системе, нарушение функции печени. Кетоновые тела: В норме – 0,3 ммоль/л 28 - кетонурия: сахарный диабет (некомпенсированный)4 прекоматозное состояние, церебральная кома; длительное голодание (рвота, предоперационный и послеоперационный периоды, бессознательное состояние); тяжелая лихорадка, алкогольная интоксикация; гиперинсулинизм; наркоз; диета, богатая жирами; гиперкатехолемия, при инфекционных заболеваниях (скарлатина, грипп, туберкулезный менингит, тиф); безуглеводная диета; токсикоз беременных; гипертиреоз; болезнь Кушинга; акромегалия; тяжелая анемия; после инъекции адреналина; свинцовая интоксикация. Лейкоциты: В норме в осадке мочи у взрослых встречаются единичные лейкоциты в поле зрения. - лейкоцитурия: острый и хронический пиелонефрит; гломерулонефрит; простатит; цистит; уретрит; камни в мочеточнике Кровь: Физиологическая микрогематурия составляет до 3 эритроцитов/мкл мочи. Гематурия: выше 5 эритроцитов/мкл мочи – патологический признак. Причины: - геморрагические диатезы - гломерулонефрит - пиелонефрит - мочекаменная болезнь - инфекции мочевого тракта (цистит, урогенитальный туберкулез) - опухоли - травмы почек и мочевыводящих путей - системная красная волчанка Гемоглобинурия и миоглобинурия. Гемоглобинурия является результатом внутрисосудистого, внутрипочечного, мочевого лизиса эритроцитов. Миоглобинурия возникает при повреждении и некрозе мышц, когда концентрация миоглобина в плазме превышает 9-12 мкмоль/л. Причины: Тяжелая гемолитическая анемия Сепсис Тяжелая физическая нагрузка Повреждения мышц Тяжелые отравления Ожоги Инфаркт миокарда Прогрессирующие миопатии Микроскопия мочевого осадка: Элементы Плоский эпителий (уретра) Переходный эпителий Лейкоциты Нормы Единичные в поле зрения Единичный в поле зрения До 4 х 10-6 /л мочи (До 4000 в 1 мл мочи) подсчет по Нечипоренко Диагностическое значение Воспаление уретры мужчин Цистит, пиелит, пиелонефрит Пиелонефрит, гломерулонефрит 29 Эритроциты Цилиндры гиалиновые Зернистые, восковидные, эпителиальные До 1 х 10-6 /л мочи (До 1000 в 1 мл мочи) подсчет по Нечипоренко До 20000 в 1 л мочи (20 в 1 мл) Острый и хронический гломерулонефрит, ХПН, травма мочевого пузыря, почек, почечно-каменная болезнь, туберкулез почек, передозировка сульфаниламидов Появляются при глубоких поражениях почек Анализ мочи по Нечипоренко. Норма: - лейкоциты до 2-4 х 10-6/л - эритроциты до 1 х 10-6/л - цилиндры до 0,02 в 1 мл Анализ мочи по Зимницкому. - суточный диурез – 50-80% от выпитой жидкости - дневной диурез – 2/3 суточного - ночной диурез – 1/3 суточного колебания количества мочи в отдельных порциях от 50 до 400 мл и относительной плотности – от 1003 до 1028 БИОХИМИЧЕСКИЙ АНАЛИЗ Альбумин, сыворотка. Норма: 35-50 г/л Клинико-диагностическое значение: Повышение Обезвоживание влияние лекарственных препаратов: ампициллин, гепарин Снижение концентрации пониженный синтез белка: недоедание, нарушение всасывания повышенная потеря альбумина: болезни печени почечный синдром; болезни ЖКТ; ожоги; кровотечения; выпот(экссудат) повышенный распад альбумина; сепсис, лихорадка; травмы, новообразования, гипергидратация влияние лекарственных препаратов: эстрогены, пероральные контрацептивы, пенициллин, сульфаниламиды, ацетилсалициловая кислота Белок общий, сыворотка. Норма: дети до 2 лет – 56-75 г/л; дети свыше 2 лет – 60-80 г/л; взрослые – 60-85 г/л Клинико-диагностическое значение: Повышение концентрации Снижение концентрации 30 острые и хронические инфекции парапротеинемические гемобластозы аутоиммунные болезни, миеломная болезнь болезнь тяжелых цепей болезнь Вальденстрема саркоидоз, лимфогранулематоз активный хронический гепатит обезвоживание - пониженный синтез белка, недоедание, нарушение всасывания, энтериты, колиты, болезни печени, длительное лечение кортикостероидами нефротический синдром, гломерулонефрит, сахарный диабет, асцит, экссудаты, транссудаты, кровотечения, ожоги, физическое напряжение повышенный распад белка: тиреотоксикоз, длительные лихорадочные состояния, травмы, опухоли гипергидратация Фракции сыворотки крови. Норма: (агароза) альбумин 52-65%; 35-50 г/л альфа-1 глобулин 2-4,5%; 1-3 г/л альфа-2 глобулин 10-15%; 6-9 г/л бета глобулин 6-13%; 4-9 г/л гамма глобулин 10-19%; 6-13 г/л Клинико-диагностическое значение: - в силу различной подвижности в электрическом поле белки при электрофорезе в агарном геле, разделяются на 5 главных фракций, каждая из которых (за исключением альбумина) состоит в свою очередь из многочисленных индивидуальных белков. Типы протеинограмм: № 1 2 3 4 5 6 7 8 9 10 Тип протеинограммы Острый воспалительный процесс Хроническое воспаление Нефротический синдром Злокачественные новообразования Гепатит Цирроз печени Обтурационная желтуха Бета-глобулиновые плазмоцитомы Гамма-глобулиновые плазмоцитомы Альфа-2 глобулиновые плазмоцитомы Альбумин =,=,=,- Альфа1 + =,+ = + = = = - - - Глобулины Альфа-2 Бета Гамма + + + + = =,+ - = = + + =,+ + =,+ + - = + =,+ + + =,+ + + - - - снижение; + увеличение; = норма Для оценки протеинограмм используют коофициенты отношений: А/Г (альбумин/глобулины, А/суммарная фракция альфа-1 и альфа-2-глобулинов: А/(альфа-1 + альфа-2), а также А/альфа-2, А/(альфа-2 + гамма-глобулины). Альбумин-глобулиновое соотношение (А/Г – коэффициент, составляющий в норме 1,2-1,8) снижается при хронических диффузных поражениях печени (гепатите и циррозе), инфекционных заболеваниях, пневмонии, плеврите, эндокардите, туберкулезе, воспалительных процессах различной локализации, а также при злокачественных новообразованиях, плазмоцитоме, амилоидозе. Коэффициент А/(альфа-1 + альфа-2), составляющий в норме 6,1-3,9, является весьма информативным и адекватным тестом оценки активности 31 воспалительного процесса. При умеренных, выраженных и резких изменениях воспалительного характера в бронхолегочной системе величина этого соотношения уменьшается соответственно до значений: 3,8-2,8; 2,7-2,0; ниже 2,0. Билирубин общий, сыворотка. Норма: взрослые 3,0-20,5 мкмоль/л. Клинико-диагностическое значение: повышение концентрации: - гемолитические гипербилирубинемии, анемии, талассемия, обширные гематомы. - Паренхиматозные гипербилирубинемии, острые и диффузные заболевания печени, синдром Жильбера, лекарственные отравления, болезнь Вильсона - Печеночные гипербилирубинемии, желчекаменная болезнь, гельминтозы, новообразования поджелудочной железы. Влияние лекарственных препаратов: Препараты вызывающие холестаз: - пенициллин - сульфаниламиды - имипрамин - никотиновая кислота - фенотеазины - эритромицин Препараты вызывающие гемолиз эритроцитов: - противоопухолевые - левомицетин - тетрациклин - пенициллин - сульфаниламиды - ненаркотические анальгетики и Противовоспалительные Препараты вызывающие повреждение гепатоцитов: - левомицетин - этанол (в избытке) - папаверин - нестероидные противовоспалительные Билирубин прямой, сыворотка. Норма: 1-7,5 мкмоль/л Клинико-диагностическое значение: - повышение концентрации: острый вирусный гепатит, холангит, метастатические поражения печени, инфекционный мононуклеоз, цирроз печени, первичный рак печени, механическая желтуха, лимфогранулематоз. Глюкоза, сыворотка. Норма: взрослые 3,9-5,5 (6,2) ммоль/л; дети 3,9-5,8 ммоль/л Клинико-диагностическое значение: Повышение концентрации Снижение концентрации 32 сахарный диабет нарушения толерантности к глюкозе - болезнь и синдром Кушинга - гигантизм и акромегалия - острый или хронический панкреатит - рак поджелудочной железы - феохромоцитома - тиреотоксикоз - - передозировка инсулина и пероральных противодиабетических препаратов недостаточность гипофиза надпочечников токсические повреждения печени гиперинсулинизм врожденные заболевания после гастрэктомии влияние лекарственных препаратов: анаболические стероиды (у больных диабетом); антигистаминные препараты; этанол; ацетилсалициловая кислота (в токсичных дозах) Креатинин, сыворотка. Норма: мужчины – 53-115 мкмоль/л; женщины – 44-97 мкмоль/л; дети до года – 18-35 мкмоль/л; старше 1 года – 27-62 мкмоль/л; подростки – 44-88 мкмоль/л. Клинико-диагностическое значение: - - Повышение концентрации акромегалия, почечная недостаточность, отравление органическими и неорганическими веществами механические, операционные, массивные поражения мышц: синдром длительного сдавливания; лучевая болезнь - Снижение концентрации голодание, кортикостероиды, влияние лекарственных препаратов; нефротоксические препараты: нестероидные противовоспалительные, гентамицин, стрептомицин, неомицин, амикацин, эритромицины, пенициллины. Клиренс эндогенного креатинина. Норма: мужчины – 117+-20 мл/мин; женщины –и 108+-20 мл/мин. Клинико-диагностическое значение: Увеличение клиренса нефропатия, беременность, гипертоническая болезнь, ожоги, отравления СО, гиперкатаболические состояния, влияние лекарственных препаратов (фуросемид, метилпреднизолон) Уменьшение клиренса почечная недостаточность, снижение почечного кровотока, эклампсия, влияние лекарственных препаратов: (тиазидные диуретики, триамтерен, диазоксид, нефротоксичные препараты) Мочевина, сыворотка. Норма: 2,5-8,3 ммоль/л Клинико-диагностическое значение: повышение концентрации: увеличенное образование: белковое питание, чрезмерный катаболизм белка при физической работе и высокой температуре, инфекционные и воспалительные заболевания. Уменьшенное выведение с мочой: обезвоживание, сердечно-сосудистая декомпенсация, ретенционная почечная и внепочечная азотемия. Влияние лекарственных препаратов: нефротоксичные лекарственные препрараты. Мочевая кислота, сыворотка. Норма: мужчины – 0,21-0,42 ммоль/л; женщины – 0,15-0,34 ммоль/л; дети – 0,12-0,32 ммоль/л. Клинико-диагностическое значение: Повышение концентрации 33 Снижение Повыш. образование: подагра, лечение цитостатиками, тканевая гипоксия, лейкозы, сильное повреждение тканей Пониж. выведение с мочой: почечная недостаточность, повышенная реабсорбция и/или пониженная секреция, салицилаты (в малых колическтвах), отравление свинцом, органические кислоты, алкоголизм, тиазидовые диурентики сниженная канальцевая реабсорбция влияние лекарственных препаратов: кортикотропин Холестерин, сыворотка. Норма: до 5,2 ммоль/л; повышенные значения >6,5 ммоль/л. Клинико-диагностическое значение: Повышение концентрации первичные гиперлипидемии: семейные вторичные гиперлипидемии: внепеченочные желтухи, гепатит, первичный биллиарный цирроз печени, болезни почек, поджелудочной железы, сахарный диабет, гипофункция щитовидной железы, дефицит соматотропного гормона, ожирение, беременность, лекарства (андрогены, кортикостероиды, сульфаниламиды, тиазидные диуретики) - Понижение концентрации цирроз печени в поздней стадии острая дистрофия печени инфекции связанные с повреждением печени голодание, сепсис гиперфункция щитовидной железы мегалобластическая анемия талассемия Холестерин липопротеидов высокой плотности (ЛПВП) Норма содержания в крови: более 1,42 ммоль/л Холестерин липопротеинов низкой плотности (ЛПНП) Норма содержания в крови: до 2,59 ммоль/л Триглицериды, сыворотка. Норма: мужчины – 0,45-1,82 ммоль/л; женщины – 0,30-1,52 ммоль/л Клинико-диагностическое значение: Повышение концентрации первичные гиперлипидемии вторичные гиперлипидемии: тучность, алкогольный билиарный цирроз печени, сахарный диабет, гипофункция щитовидной железы, нефротический синдпром, панкреатит, пероральные противозачаточные средства, подагра блокаторы: тиазидовые диуретики, беременность. Снижение концентрации Гиполипопротеидемия гипертиреоз синдром мальабсорбции влияние лекарственных препаратов, аскорбиновая кислота, гепарин. Аланинаминотрансфераза (АЛТ), сыворотка. Норма: 5,0-42,0 IU/L Клинико-диагностическое значение: - Повышение активности: вирусный гепатит, холестазы, шок, инфекционный мононуклеоз, лечение большими дозами салицилатов, токсическое повреждение печени, цирроз печени, осложненный инфаркт миокарда, первичный недостаток карнитина, влияние лекарственных препаратов (гепатотоксичные и вызывающие холестаз – умеренное увеличение). Аспартатаминотрансфераза (АСТ), сыворотка. Норма: 5,0-37,0 IU/L Клинико-диагностическое значение: 34 - повышение активности: инфаркт миокарда, тромбоз легочной артерии, вирусный гепатит, цирроз печени, холангит, острое алкогольное отравление, мышечные дистрофии, влияние лекарственных препаратов (гепатотоксические и вызывающие холестаз), острый ревмокардит, тяжелый приступ стенокардии, токсическое повреждение печени, инфекционный мононуклеоз, гемолитический синдром, острый панкреатит. Альфа-амилаза. Панкреатическая амилаза. Диастаза Норма альфа-амилазы в крови 18-80 Ед/л. Норма амилазы в моче (диастаза) — от 0 до 380 Ед/л. Повышение активности острый, хронический панкреатит (воспаление поджелудочной железы) киста поджелудочной железы, камень, опухоль в протоке поджелудочной железы эпидемический паротит острый перитонит сахарный диабет заболевания желчных путей (холецистит) почечная недостаточность. Снижение активности Некроз поджелудочной железы Болезни печени Тиреотоксикоз Инфаркт миокарда Лактатдегидрогеназа (ЛДГ). Норма: взрослые до 450 Ед/л Повышение активности заболевания печени (вирусный и токсический гепатит, желтуха, цирроз печени) инфаркт миокарда и инфаркте легкого заболевания кровеносной системы (анемия, острый лейкоз) травмы скелетных мышц, атрофии острый панкреатит заболевания почек (гломерулонефрит, пиелонефрит) злокачественные опухоли различных органов гипоксия (недостаточное снабжение кислородом тканей: кровотечение, сердечная недостаточность, дыхательная недостаточность, анемия). Креатинкиназа. Норма: мужчины – до 174 Ед/л, женщины – до 156 Ед/л Повышение активности инфаркт миокарда миокардит миокардиодистрофия сердечная недостаточность тахикардия столбняк гипотиреоз алкогольный делирий (белая горячка) заболевания центральной нервной системы (шизофрения, маниакально-депрессивный психоз, эпилепсия, черепно-мозговые травмы) злокачественные опухоли (рак мочевого пузыря, молочной железы, кишечника, легкого, матки, простаты, печени). 35 Креатинкиназа-МВ фракция (КК-МВ) Норма: 0-24 Ед/л Повышение активности Повышение КК МВ у больных с ОИМ является высокоспецифичным и высокочувствительным признаком ОИМ Воспалительные, дистрофические и некротические процессы в скелетной мускулатуре (миопатиии, дерматомиозиты, полимиозиты, алкогольная миопатия). Кардиохирургические операции с применением экстракорпорального кровообращения. Обширные травмы мышц, в том числе 4, обусловленные хирургическим вмешательством. Шок, острая гипоксия. Интенсивная физическая нагрузка (марафонский бег, подъем штанги, напряженные тренировки). Гипотермия и гипертермия, в том числе злокачественная. Некоторые онкологические заболевания (рабдомиосаркома, овариальная карцинома, рак предстательной железы, рак матки, рак ободочной кишки, рак легких). Передозировка или длительное применение некоторых лекарственных препаратов (теофиллин, амитриптилин, изопротеренол, салициллаты). Активность кардиомаркеров при инфаркте миокарда Щелочная фосфатаза (ЩФ). Норма (ориентировочная): до 306 Ед/л Клинико-диагностическое значение: Повышение активности Заболевания костной системы: остеодистрофии, метастазы и первичные опухоли костной ткани. Обструктивные заболевания печени и желчевыводящих путей. Первичный рак почек. Инфекционный мононуклеоз (первая неделя заболевания). 36 Снижение активности Рахит Цитомегаловирусная инфекция Рахит Гамма-глутамилтранспептидаза(ГГТП). Норма: взрослые до 50 Ед/л Повышение активности камни в желчном пузыре острый вирусный и хронический гепатит токсическое поражение печени острый и хронический панкреатит алкоголизм заболевания поджелудочной железы (панкреатит, сахарный диабет) гипертиреоз (гиперфункция щитовидной железы) обострение хронического гломерулонефрита и пиелонефрита рак поджелудочной железы рак простаты рак печени. Снижение активности Гипотиреоз Декомпенсированный цирроз печени Фруктозамин (ФА). Норма: 205 — 285 мкмоль/л Повышение концентрации сахарный диабет почечная недостаточность гипотиреоз повышенный IgA. Снижение концентрации гипоальбуминемия (нефротический синдром) гипертиреоз диабетическая нефропатия. Кальций общий, сыворотка. Норма: 2,0-2,6 ммоль/л Клинико-диагностическое значение: Повышение концентрации - первичная гиперфункция паращитовидных желез - злокачественные опухоли с поражением и без поражения костей - туберкулез костей - акромегалия - интоксикация витамином Д - рвота - саркоидоз Снижение концентрации - гипопаратиреоз - острый панкреатит - синдром мальабсорбции - поражение почечных канальцев - цирроз печени - ХПН - синдром Иценко-Кушинга Кальций, моча. Норма: 2,5-8,0 ммоль/сут. Клинико-диагностическое значение: - Повышение выделения гиперкальцемия, связанная со злокачественными новообразованиями остеопороз первичная гиперфункция паращитовидных желез саркоидоз диуретики (пусковой эффект): фуросемид, этакриновая кислота, хлорид аммония, витамин Д, соли кальция, кортикостероиды 37 - Уменьшение выделения рахит, остеомаляция гипокальцурия тиазидовые диуретики (постоянное применение), бикарбонаты, эстрогены, неомицин, пероральные контрацептивы Калий, моча. Норма: 25-100 ммоль/сут Клинико-диагностическое значение: Повышение выделения К действие стероидных гормонов болезни почек, диуретики метаболический ацидоз голодание влияние лекарственных препаратов: кортикостероиды, пенициллин, сульфаты, диуретики Снижение выделения К болезни почек с олигоурией сердечная недостаточность с олигоурией недостаточность коры надпочечников хронический дефицит калия влияние лекарственных препаратов: средства для наркоза, диазоксид, адреналин Калий, сыворотка. Норма: 3,2-5,6 ммоль/л Клинико-диагностическое значение: Повышение концентрации Шок, повреждение тканей, голодание (распад белка), некомпенсированный сахарный диабет, тканевая гипоксия, метаболический или дыхательный ацидоз, острая почечная недостаточность, недостаточность коры надпочечников, лечение индометацином, каптоприплом влияние лекарственных препаратов: амилорид, аминокапроновая кислота, противоопухолевые препараты, гепарин, пенициллин (калиевая соль), триамтерен, солевые растворы Снижение концентрации длительная рвота, понос, метаболический ацидоз (чаще при сахарномдиабете), первичный гиперальдостеронизм, синдром Фанкони, диуретики, после введения инсулина, лечение тестостероном, повышенный синтез белков метаболический алкалоз влияние лекарственных препаратов: амфотерезин, кортикостероиды, диуретики (кроме калий сберегающих), глюкоза, салицилаты Натрий, сыворотка. Норма: 135-150 ммоль/л Клинико-диагностическое значение: - - - Повышение концентрации хронический гломерулонефрит гипертонические дегидратации (снижение поступления воды, потеря воды через почки, кожу, легкие, ЖКТ) несахарный диабет избыток натрия в организме (повышенное поступление натрия, пониженное выведение при почечной недостаточности) андрогены, кортикостероиды, эстрогены, бикарбонат натрия, резерпин - - - Снижение концентрации гипофункция коры надпочесников диабетический ацидоз сахарный диабет муковисцидоз недостаток натрия в организме (потеря натрия через почки, кожу, ЖКТ, пониженное поступление натрия) гипотоническая гипергидратация (повышенное парентеральное поступление жидкости, уменьшение выведения воды) диуретики, гепарин, вазопрессин Натрий, моча. Норма: 40-220 ммоль/сут. Клинико-диагностическое значение: Повышение выделения Уменьшение выделения 38 - чрезмерное поступление натрия с пищей первичная и вторичная гипофункция коры надпочечников лечение диуретиками водное отравление пониженная секреция вазопрессина, гепарин, никотиновая кислота, тетрациклины - внепочечная потеря натрия послеоперационные состояния первичный и вторичный гиперальдостеронизм прием стероидных гормонов почечная недостаточность кортикостероиды, адреналин, диазоксид Хлориды, сыворотка Норма: 95-110 ммоль/л Клинико-диагностическое значение: Повышение Обезвоживание, избыточное парентеральное введение NaCl гипервентиляция кортикостероиды, диазоксид, эстрогены - триамтерен - тиазидные диуретики - Снижение гиповентиляция желудочная гиперсекреция длительная рвота профузный понос выход содержимого тонкой кишки через фистулу диабетический кетоацидоз почечная недостаточность лактатацидоз заболевания надпочечников бикарбонаты кортикостероиды, диуретики, слабительные Фосфор, сыворотка. Норма: дети – 1,13-1,45 ммоль/л, взрослые – 0,80-1,60 ммоль/л Клинико-диагностическое значение: - Повышение миеломная болезнь остеолизис миелолейкоз избыток витамина Д почечная недостаточность гипопаратиреоз акромегалия хронический энтероколит (3 степени), осложненный остеопорозом диабетический кетоацидоз острый дыхательный ацидоз андрогены, магниевая недостаточность гидрохлортиазид, тетрациклин, фуросемид - Снижение парентеральное питание синдром мальабсорбции гиперпаратиреоз, гиперинсулинизм остеомаляция острый алкоголизм длительное применение препаратов алюминия рахит, дефицит витамина Д нарушенная функция проксимальных канальцев гипокалиемия лечение диуретиками, кортикостероидами глюкоза,аминокислоты обезболивающие, противосудорожные препараты, адреналин Ревмофактор, сыворотка Норма: до 8,0 Ед/л Клинико-диагностическое значение - повышение: - ревматоидный артрит, - полимиозит, дерматомиозит - цирроз печени - злокачественные новообразования - болезни легких (саркоидоз, фиброз) 39 - системная красная волчанка - инфекционные заболевания (бактериальный эндокардит, туберкулез, сифилис), вирусные заболевания (краснуха, корь, грипп, гепатит). (40%) С-реактивный белок, сыворотка. Норма: до 6,0 Ед Клинико-диагностическое значение: - ревматические заболевания - заболевания желудочно-кишечного тракта - рак - инфаркт миокарда - сепсис новорожденных - туберкулез - менингит - послеоперационные осложнения Железо, сыворотка Норма: у взрослых мужчин – от 11,3 до 31,6 мкмоль/л; у взрослых женщин – от 9,0 до 30,4 мкмоль/л железа. - Повышение гемохроматоз отравление препаратами железа гемолитическая анемия гипо- и апластическая анемия витамин В12 и В6- и фолиеводефицитная анемия талассемия нефрит заболевание печени (острый и хронический гепатит) острая лейкемия отравление свинцом - Снижение железодефицитная анемия авитаминоз В12 острые и хронические инфекционные заболевания опухоли (острый и хронический лейкоз, миелома) острые и хронические кровопотери заболевания желудка и кишечника гипотиреоз хронические заболевания печени (гепатит, цирроз). ПОЛИМЕРАЗНАЯ ЦЕПНАЯ РЕАКЦИЯ В настоящее время все большее внимание уделяется лабораторному методу исследования, основанному на использовании полимеразной цепной реакции. ПЦР-диагностика (полимеразная цепная реакция) — высокоточный метод диагностики многочисленных инфекций, который основывается на исследовании генетического материала человека (ДНК и РНК). В зависимости от цели исследования используются кровь, слюна, мокрота, выделения половых органов и прочее биологические материалы. Часто бывает, что различные по своей природе вирусы могу вызывать одинаковые симптомы заболевания. ПЦР-диагностика позволяет определить наличие возбудителя, даже при минимальном содержании его штаммов в биологическом материале, а в отдельных случаях, выявляет даже единичные клетки вирусов или бактерий. 40 В настоящее время ПЦР-диагностика позволяет выявлять все известные современной медицине вирусные заболевания. В том числе даже те, которые могут годами «жить» в организме человека и не проявлять себя, ожидая наиболее комфортных условий для своей «работы». Диагностика «растущих» длительное время возбудителей особенно актуальна в гинекологии и урологии. ИНСТРУКЦИЯ ПО ЗАБОРУ МАТЕРИАЛА ДЛЯ ИССЛЕДОВАНИЙ МЕТОДОМ ПЦР. КРОВЬ. Забор крови проводится натощак из локтевой вены одноразовой иглой (диаметр 0,8-1,1 мм) в одноразовый шприц объемом 5 мл или специальную вакуумную систему типа Venoject (с ЭДТА). При заборе в шприц кровь из него аккуратно (без образования пены) переносится в одноразовую пробирку с антикоагулянтом (6% раствор ЭДТА в соотношении 1:19 или 3,8% раствор цитрата натрия в соотношении 1:9). Запрещается использовать гепарин в качестве антикоагулянта. Пробирка закрывается пробкой и переворачивается несколько раз (для перемешивания с антикоагулянтом). Пробирку с кровью до исследования хранят в холодильнике при +4°С. Максимальный срок хранения: при исследовании на вирусные гепатиты до 2 суток, при исследовании на другие инфекции до 5 часов (при +4˚С, или 1 мес. при -20˚С). Пробирки для забора крови предоставляются лабораторией. МОЧА. Для анализа отбирается первая порция утренней мочи в количестве 10-50 мл в специальный флакон или пробирку без консервирующего раствора. Максимальный срок хранения отобранного материала 1 сутки в холодильнике при температуре +4°С или 1 мес. при -20˚С. Флаконы предоставляются в лаборатории. СЛЮНА. Перед забором слюны производится трехкратное полоскание полости рта физиологическим раствором. Забор слюны производится в одноразовые пробирки в количестве 3-5 мл. Материал необходимо отбирать непосредственно перед исследованием и немедленно доставлять в лабораторию. При невозможности быстрой доставки материал замораживают при –20°С. Последующая транспортировка осуществляется в замороженном виде (в термосе со льдом). Пробирки получают в лаборатории. МАЗОК ИЗ РОТОГЛОТКИ. Мазок материала производится рабочей частью стерильного одноразового аппликатора с задней стенки глотки и крипт миндалин. После забора материала аппликатор помещают в стерильную одноразовую пробирку. Максимальный срок хранения материала 1 сутки в холодильнике при температуре +4°С или 1 мес. при -20˚С. Пробирки получают в лаборатории. МОКРОТА И ПЛЕВРАЛЬНЫЙ ВЫПОТ. 41 Материал отбирают в специальные флаконы в количестве 5-10 мл. Максимальный срок хранения материала 1 сутки в холодильнике при температуре +4°С или 1 мес. при -20˚С. Пробирки получают в лаборатории. БИОПСИЙНЫЙ МАТЕРИАЛ. Материал помещают в сухую одноразовую пробирку типа Eppendorf. Максимальный срок хранения материала 1 сутки в холодильнике при температуре +4°С или 1 мес. при -20˚С. Пробирки получают в лаборатории. СИНОВИАЛЬНАЯ ЖИДКОСТЬ. Забор материала производится одноразовым шприцом в количестве 1 мл. отобранный материал помещают в сухую одноразовую пробирку типа Eppendorf. Максимальный срок хранения материала 1 сутки в холодильнике при температуре +4°С или 1 мес. при -20˚С. Пробирки получают в лаборатории. ЗАБОР МАТЕРИАЛА ДЛЯ АНАЛИЗА НА УРОГЕНИТАЛЬНЫЕ ИНФЕКЦИИ. Забор материала у женщин. Соскоб (мазок) Забор материала производится из трех различных точек: цервикальный канал, задний свод влагалища, уретра. При необходимости материал для исследования берется из генитальных язв (исследование на HSV-I/II, Haemophilus ducrei). Забор производится универсальным зондом или ложкой Фолькмана. Если соскоб взят универсальным зондом, рабочая часть зонда, содержащая исследуемый материал, отрезается или обламывается и помещается в одноразовую пробирку типа Eppendorf с консервирующим раствором. Если забор материала производится ложкой Фолькмана, рабочая часть инструмента споласкивается в консервирующем растворе, содержащимся в одноразовой пробирке Eppendorf. Максимальный срок хранения материала 1 сутки в холодильнике при температуре +4°С или 1 мес. при -20˚С. Пробирки и зонды получают в лаборатории. Забор материала у мужчин. Соскоб (мазок). Забор материала производится универсальным зондом из уретры. При необходимости материал для исследования берется из генитальных язв. Рабочая часть зонда, содержащая исследуемый материал, отрезается или обламывается и помещается в одноразовую пробирку Eppendorf с консервирующим раствором. Максимальный срок храненияя материала 1 сутки в холодильнике пари +4°С или 1 мес. при -20˚С. Пробирки и зонды получают в лаборатории. Сок предстательной железы. После окончания массажа предстательной железы сок в количестве 0,5-1,0 мл собирают в сухую пробирку типа Eppendorf. При невозможности получить сок, сразу после массажа собирают первую порцию мочи (в которой содержится сок предстательной железы) в количестве 10 мл (правила забора мочи смотри выше). Максимальный срок хранения материала 1 сутки в холодильнике при +4°С или 1 мес. при -20˚С. Пробирки получают в лаборатории. 42 МИКРОБИОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ Приведены общие требования, предъявляемые к биологическим материалам, направляемым для исследования в бактериологическую лабораторию; описаны правила взятия клинических образцов при разных формах инфекционной патологии. По каждой группе инфекций даны рекомендации по трактовке результатов микробиологических исследований соответствующих материалов. Взятие и транспортировка биологического материала является начальным и одним из самых ответственных этапов этиологической диагностики инфекций. Нарушение правил взятия биологического материала, получение нерепрезентативных клинических образцов, неправильная и несвоевременная их доставка в лабораторию – все это снижает достоверность результатов бактериологического исследования, приводит к неправильному выбору антибактериальной терапии, что в конечном итоге наносит вред больному и увеличивает неоправданные материальные затраты лечебного учреждения. Предварительное бактериоскопическое исследование позволяет оценить качество биологического материала и своевременно информировать клиницистов о необходимости повторного получения более пригодных образцов для бактериологического исследования. Получение биологического материала должно проводится в соответствии с разработанными бактериологической лабораторией и согласованными с клиническими отделениями методическими рекомендациями, а врачи-бактериологи обязаны регулярно проводить инструктаж клиницистов и медицинских сестер клинических подразделений. Общие правила получения биологического материала: биологический материал целесообразно получать до начала антимикробной терапии; материалы для бактериологического исследования берут непосредственно из очага инфекции или исследуют клинически значимый биологический материал; необходимо соблюдать асептику, избегать контаминации биологического материала посторонней микрофлорой; для взятия отделяемого из раны, мазков со слизистых оболочек, из глаза, уха, носа, зева, цервикального канала, влагалища, анального отверстия следует использовать стерильные ватные тампоны. Для крови, гноя, спинномозговой жидкости и экссудатов используют стерильные шприцы и специализированные транспортные средства; для мокроты, мочи и каластерильные плотно закрывающиеся небьющиеся контейнеры; количество материала должно быть достаточным для проведения исследования; нативный материал доставляют в лабораторию в максимально короткие сроки (для большинства образцов не позднее 1,5-2ч. после их получения). Допускается хранение материала в холодильнике при 4С (это не относится к биологическому материалу, полученному из стерильных в норме локусов: ликвору, крови, внутрисуставной и плевральной жидкости!). при 43 использовании транспортных сред биологический материал можно хранить в течении 24-48ч; жидкий биологический материал можно транспортировать непосредственно в шприце, на кончик которого надет стерильный колпачок или загнутая под углом игла; для исследования на анаэробную инфекцию, биологический материал необходимо помещать в анаэробные условия. Для жидких образцов (кровь, гной, экссудат, жидкость из стерильных полостей) используют специальные флаконы с жидкой питательной средой, заполненные газовой смесью определенного состава, куда из шприца уколом иглы через резиновую плотно завальцованную крышку вносят материал. Можно использовать анаэробные коммерческие тампоны с транспортной средой; к материалу прилагают сопроводительный документ (направление), где указывают наименование, источник и метод получения биологического материала, дату и время его взятия; Ф.И.О, пол и возраст больного; наименование учреждения, отделения, № палаты; предполагаемый диагноз инфекционной патологии и предшествующую антибактериальную терапию; фамилию и подпись врача, направлявшего материал для проведения бактериологического исследования. Особенности хранения и транспортировки образцов для скрининга некоторых групп микроорганизмов. Actinomuces spp. Важно соблюдать обычные меры предосторожности при взятии материала для исследования на анаэробы. Если в материале присутствуют гранулы, их переносят стерильной петлей или пинцетом на предметное стекло и аккуратно раздавливают. Приготовленный препарат окрашивают по Грамму, затем проводят бактериоскопию под малым увеличением для обнаружения фрагментов нитей из палочковидных и кокковидных грамположительных структур. Раздавленные гранулы также могут быть засеяны на соответствующую питательную среду. Clostridium spp. Исследование на С.difficile и определение ее токсинов проводится только при жидком характере стула. Транспортные среды не используются. Посев следует производить в течении 2ч. после взятия материала. При невозможности проведения исследования в указанные сроки образцы могут быть помещены в анаэробные условия (транспортные среды для анаэробов). Кал для исследования на С.difficile можно хранить при температуре 5С до 2 дней, для исследования на цитотоксины – при 5С до 3 дней или при – 70С более длительное время (не следует хранить образцы при 20С, из-за значительного снижения цитотоксинов). Выделение некоторых других видов клостридий (С.tetani и C.botulinum) требует более сложных методических подходов. Campulobacter spp. Образец кала исследуют в течении не более 1ч. После его получения. Возможно проведение бактериологического исследования материала, полученного с помощью ректального тампона. При невозможности доставки биологического материала в лабораторию в течении 2ч. или при получении материала с помощью ректального тампона используют щелочную пептонную воду с тиогликолем и цистином. Также возможно использование коммерческих 44 транспортных сред, таких как модифицированная среда Стюарта или среда CaruBlair. Образцы в транспортных средах хранят при температуре 4С. Helicobacter spp. (H. Pylori). Редко выделяется при бактериологическом исследовании кала. Для бактериологического исследования используют образцы, полученные при биопсии желудка. Поскольку H. Pylori. Высоко чувствителен к высыханию, необходимо или в течении 2ч. Проводить посев биологического материала, или использовать транспортные средства, содержащие 20% глицерол или среду Стюарта. Corunebacterium diphtheriae. Материалом для исследования служат мазки из очагов воспаления в ротоглотке. Также материалом для бактериологического исследования могут служить дифтеритические пленки. Тампоны доставляются в лабораторию не позднее 3ч. После взятия материала. При невозможности своевременной доставки бакматериала в бактериологическую лабораторию рекомендуется проводить посев материала на чашке с питательной средой или использовать транспортную среду с теллуритом. При доставке бакматериала на дальние расстояния можно использовать тампоны, предварительно смоченные 5% раствором глицерина. В осеннее-зимнее время года засеянный на чашке Петри или в транспортную среду материал доставляют в сумке с грелками. При невозможности немедленной доставки используют полужидкую транспортную среду, например Amies. Listeria monocutogenes. Легко выделяется из стерильных в норме образцов (кровь, спинномозговая жидкость, плацента). Посев образцов на среды должен проводиться сразу же после получения и культивироваться при 35С или храниться при 4С не более 48ч. Neisseria meningitides. Чрезвычайно термолабильна, поэтому образцы немедленно доставляются в лабораторию, избегая чрезмерного перегрева и особенно охлаждения. Ликвор можно хранить в течении нескольких часов в термостате при 37С или в термосе, в котором его доставляют на исследование Neisseria gonorrhoeae. Материалом для бактериологического исследования служат отделяемое из цервикального канала и уретры у мужчин. Для взятия материала используют специальный тампон из дакрона или вискозы, так как альгинат кальция может быть для гонококков токсичным. Нежелательно использовать хлопковых тампонов, так как ворсинки хлопка могут содержать жирные кислоты и ингибировать рост гонококков. Хлопковые тампоны и тампоны, содержащие альгинат кальция, могут быть использованы только для инокулирования материала на селективную среду после взятия материала. Среду предварительно согревают, а засеянные чашки помещают в СО2-анаэростаты или специальные пластиковые пакеты и транспортируют в лабораторию. Peptosteptococcus spp. Высоко чувствительны к действию кислорода, поэтому биоматериал необходимо доставить в лабораторию в течении 1ч. или использовать специальные анаэробные транспортные среды. Streptostreptococcus pneumoniae. Подвержен спонтанному аутолизу и гибели при хранении биоматериала в холодильнике или задержке сроков проведения исследования. Salmonella spp. Shigella spp. Yersinia enterocolitica. Исследуют свежий кал в течение 1ч. после получения пробы, либо применяют транспортную среду. КРОВЬ 45 Общие правила медперсоналу необходимо соблюдать меры индивидуальной защиты, предусмотренные при работе с потенциально контагиозными материалами (обязательно использование резиновых перчаток); не следует брать из сосудистых катетеров, кроме случаев, когда предполагается катетер-ассоциированная инфекция; При остро возникшем септическом состоянии исследуют 2-3 образца крови, полученных раздельными венепункциями с интервалом 30 мин. (лучше в период подъема температуры, а не на высоте лихорадки). При подостром течении инфекции кровь исследуют в 1-й день трехкратно с интервалом 1520 мин, а через 24 часа проводят еще 3 исследования крови. Если в предшествующие 1-2 недели больному проводилась антимикробная терапия, кровь исследуют 2 раза в сутки в течение 3 дней. При лихорадке неясного генеза кровь исследуют 2 раза в течение 1 часа, затем по той же схеме через 24 и 36 часов (дальнейшее увеличение числа посевов существенно не влияет на результативность анализа); кожу над пунктированной веной тщательно обрабатывают 70% этиловым спиртом, затем 1-2% настойкой йода в течение 30с. (обработку кожи проводят спиралеобразными движениями по направлению от центра предстоящей инъекции к периферии). Дают высохнуть обработанному участку кожи, затем, не пальпируя вену повторно, производят венепункцию, после чего вновь обрабатывают участок 70% этиловым спиртом для удаления избытка йода и предотвращения раздражения кожи. При аллергической реакции на йод кожу дважды обрабатывают 70% этиловым спиртом; посев крови осуществляется во флаконы с питательной средой (используются разные основы, предназначенные для предпочтительного культивирования аэробных или анаэробных микроорганизмов), желательно содержащую 0,025-0,05% сульфополианитолсульфоната натрия (SPS), за исключением случаев подозрения на менингококцемию или гонококцемию (SPS ингибирует рост некоторых штаммов Neisseria). Перед использованием флаконов визуально определяют прозрачность среды, так как любое помутнение свидетельствует об их непригодности; непосредственно перед посевом крови резиновую пробку флакона дезинфицируют 70% этиловым спиртом и настойкой йода, дают подсохнуть обработанной поверхности, затем прокалывают пробку флакона иглой (шприца, системы вакутайнер) и производят посев крови. Флаконы маркируют и до транспортировки в лабораторию содержат в термостате или при комнатной температуре (не в холодильнике!); при отсутствии в отделении флаконов для гемокультур в исключительных случаях допускается использование 20-миллилитрового шприца с иглами. В шприц предварительно набирают 0,5-0,7 мл. Стерильного гепарина, заменяют иглу и затем пунктируют вену. Набирают 10-15мл. крови, перемешивают ее с гепарином осторожным покачиванием шприца (иглу с него не снимают) и в этом же шприце с согнутой у основания иглой (или надетым на нее стерильным колпачком) немедленно отправляют в лабораторию; 46 при подозрении на катетер- ассоциированную инфекцию исследуют сосудистый катетер. В асептических условиях отрезают его дистальный (внутрисосудистый) конец около 5 см. длинной, помещают в стерильный контейнер (пробирку) и немедленно доставляют в лабораторию. Важно не допустить высыхания образцов. Трактовка результатов. Посев крови инкубируют не менее 7 дней и ежедневно контролируют наличие роста микробов. При получении гемокультуры результаты оцениваются в зависимости от вида бактерий и скорости их роста. Однократное выделение коагулазоотрицательных стафилококков, коринебактерий, пропионибактерий, Bacillus spp., негемолитических (за исключением группы D) и зеленящих стрептококков следует соотносить с клиническими данными (вероятнее всего в данном случае имеет место контаминация) и при необходимости повторить исследование. При продолжительной бактериемии у больных с инфекционным эндокардитом (ИЭ) эффективность выделения гемокультуры при трехкратном посеве крови достигает 95%. При исследовании крови необходимо использовать флаконы со средой, поддерживающей рост большинства бактерий, в том числе со сложными питательными потребностями. Если при исследовании внутрисосудистого катетера на кровяном агаре появляется рост более 15 колоний бактерий, то их можно рассматривать в качестве этиологического агента катетер- ассоциированной инфекции. При сравнении посевов двух порций крови, взятых из катетера и из периферической вены и засеянных количественным методом, получение роста колоний из катетера, повышающего в 5-10 раз число колоний при посеве венозной крови, свидетельствует о наличии инфекции кровотока, связанной с катетером. Многократные посевы крови существенно повышают вероятность выделения гемокультуры. ЛИКВОР Общие правила взятие материала производит врач до начала антибактериальной терапии. Место пункции обрабатывают антисептиком (обычно йод-содержащим) и 70% этиловым спиртом. Игла с мандреном вводят между поясничными позвонками-L3-L4, L4-L5 или пояснично-кресцовыми- L5-S1. достигнув субарахноидального пространства, удаляют мандрен, и ликвор появляется на конце иглы; медленно набирают ликвор в стерильные герметично закрывающиеся пробирки. Обычно используют 3 пробирки для микробиологического, клинического и биохимического анализов. Для микробиологического анализа присылают 2-ю пробирку или пробирку с самым мутным содержимым в объеме от 1мл (для исследования на аэробные бактерии) до 2мл (для исследования на грибы и микобактерии) и более (для исследования на анаэробы); ликвор немедленно доставляют в лабораторию, где его сразу подвергают анализу. При невозможности своевременной доставки его сохраняют при 47 37С в течении нескольких часов. Необходимо избегать охлаждения ликвора, поэтому для его пересылки используют любую упаковку, где поддерживается температура около 37С. Такой температурный режим необходим в связи с тем, что охлаждение ликвора ниже 30С ведет к гибели менингококков. Трактовка результатов Бактериальные менингиты чаще вызываются аэробами, поэтому при рутинных исследованиях поиск анаэробов не производят. Основными возбудителями менингита у взрослых является: S. pneumoniae (30-50%), N. meningitides (10-30%), Staphylococcus spp. (5-15%), грамположительные бактерии кишечной группы(1-10%) Staphylococcus spp. (5%), Listeria monocytogenes (5%), H. influenzae (1-3%); у детей младшего возраста-H. influenzae (1-3%); у детей младшего возраста- H. Influenzae, тип b (48%), S. pneumoniae (15%), N. meningitides (серогруппв А, реже В и С); у новорожденных-стрептококки группы В или D,E.coli, L. monocytogenes. Выделенные из ликвора микроорганизм, не входящие в разряд обычных возбудителей острого менингита, соотносят с клиническими данными и характером первичного источника инфекции (при вторичном менингите). Неоценимую помощь для клиницистов оказывает микроскопическое исследование мазков ликвора, окрашенных по Грамму. Данные исследования позволяют в кратчайшие сроки дать предварительную информацию лечащему врачу о возможном возбудителе, а так же правильно интерпретировать полученные результаты бактериологического исследования. ЖИДКОСТЬ ИЗ СТЕРИЛЬНЫХ В НОРМЕ ПОЛОСТЕЙ Общие правила исследуют суставную, плевральную, перитонеальную и перикардиальную жидкость. Чрескожную пункцию и аспирацию жидкости производит врач. Кожу в области пункции обрабатывают 70% этиловым спиртом, а затем 1-3% раствором йода, который после завершения процедуры удаляют 70% этиловым спиртом для предотвращения ожогов кожи; попавшие в шприц пузырьки воздуха удаляют и помещают жидкость в анаэробную транспортную систему или отправляют ее в шприце, предварительно сняв (или изгнав) иглу и надев на канюлю шприца защитный стерильный колпачок. Избыток жидкости или гной транспортируют в стерильных контейнерах с завинчивающейся крышкой; при достаточном количестве жидкости можно производить посев во флаконы со средой для гемокультур в объемном соотношении 1:5-1:10. однако при этом становится невозможной прямая бактериоскопия материала, а сроки идентификации удлиняются на сутки в сравнении с изолятами, выделенными при первичных посевах на плотные среды; минимальный объем жидкости для выделения бактерий-1-5мл, для выделения грибов или микобактерий – желательно не менее 10мл; взятие материала тампоном не предохраняет анаэробы от воздействия кислорода воздуха, не позволяет приготовить качественный препарат для микроскопии, не гарантирует выделение культуры при незначительном количестве микробов в образце. Не рекомендуется использовать антикоагулянты (цитрат, этилендиаминтетрауксусную кислоту), 48 подавляющие рост некоторых видов бактерий (при необходимости лучше использовать гепарин). Трактовка результатов Выделение в низких концентрациях бактерий, представляющих нормальную микрофлору кожи, затрудняет интерпретацию результатов. Вероятность этиологической значимости условно-патогенной микрофлоры значительно выше у пациентов с фактором риска: наличие различного рода протезов, проведение иммуносупрессивной терапии, сопутствующие хронические заболевания. МАТЕРИАЛЫ ПРИ ИНФЕКЦИЯХ ВЕРХНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ Общие правила Образцы из зева исследуют при тонзиллофарингите для выделения -гемолитического стрептококка группы А (БГСА). При наличии специфического анамнеза проводят исследование для исключения гонококковой этиологии фарингита, в этом случае материал помещают в транспортную среду, содержащую уголь и доставляют в бактериологическую лабораторию не позднее чем через 12 часов от момента взятия; материал берут натощак или через 2ч после еды стерильным ватным тампоном. Аккуратно прижимая язык шпателем, вводят тампон между дужками миндалин и язычком, не касаясь губ, щек, языка и язычка; стерильным тампоном собирают материал с задней поверхности глотки, миндалин и участков воспаления или изъязвления слизистой и доставляют его в лабораторию, используя при необходимости транспортную среду. Мазки из носа данное исследование обычно проводят для выявления носительства MRSA (метициллинорезистентных штаммов S.aureus); вводят тампон в носовой ход до упора на уровне носовой раковины (расстояние около 2,5см) вращательными движениями собирают материал со слизистой носа. Повторяют процедуру в другом носовом ходе; материал доставляют в лабораторию в транспортной среде. Аспират из придаточных пазух исследуют при бактериальных синуситах; материал отсылают в лабораторию в анаэробной транспортной среде или непосредственно в шприце; не рекомендуется исследовать промывную жидкость и мазки из носоглотки, так как образцы контаминируются нормальной микрофлорой верхних дыхательных путей, что не позволяет правильно трактовать результаты анализа. Жидкость при тимпаноцентезе исследуют при среднем отите в случаях, если первичная терапия оказалась безуспешной или если тимпаноцентез проводился как лечебная процедура; очищают наружный слуховой проход слабым раствором детергента, после прокола барабанной перепонки врач-отолоринголог шприцем собирают жидкость и помещает ее в стерильный контейнер или отправляет в лабораторию в шприце с загнутой иглой или с защитным колпачком. При 49 невозможности своевременной доставки целесообразно использовать транспортную среду; при самопроизвольной перфорации барабанной перепонки экссудат собирают стерильным тампоном, используя слуховое зрение. Однако в этом случае высока вероятность контаминации биологического материала эндогенной микрофлорой. Материал при воспалении наружного уха обрабатывают кожу 70% этиловым спиртом и промывают стерильным изотоническим раствором хлорида натрия (физраствором); материал очага берут стерильным ватным тампоном. Трактовка результатов При скрининговых исследованиях на определенный вид бактерий (S.pyogenes, MRSA, N.meningitidis, C.diphtheriae) результат может либо положительным, либо отрицательным. При синуситах наиболее частыми возбудителями являются S.pneumoniae, H.influenzae, а также анаэробы, S.aureus, M.catarrhalis, при среднем отитеS.pneumoniae, H.influenzae, M.catarrhalis, S.pyogenes, S.aureus. При наружном отите интерпретацию клинической значимости проводят с учетом вида и титра выделенного микроорганизма, а также его повторного выделения из последующих образцов. МАТЕРИАЛ ПРИ ИНФЕКЦИЯХ НИЖНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ Исследуют мокроту, транстранхеальный аспират, материал, полученный с помощью защищенных щеток, лаважную жидкость, плевральный экссудат, пунктат инфильтрата или абсцесса легкого, биоптат легочной ткани, кровь, сыворотку крови (при серодиагностике пневмоний, вызванных «атипичными» микроорганизмами). Наиболее информативно изучение бронхиального секрета, полученного инвазивными методами, однако их применение связано с техническими сложностями и требует высокой квалификации медперсонала. Мокрота является наиболее доступным для исследования материалом, но по надежности результатов уступает инвазивным методом, так как в большей степени подвержена котаминации мокрофлорой верхних дыхательных путей (ВДП) и ротоглотки. Общие правила Мокрота исследуют свободно откашливаемую мокроту, утреннюю порцию, натощак. Пациент предварительно должен почистить зубы, десны, язык, слизистую оболочку щек зубной щеткой и прополоскать рот водой. Если мокрота отделяется плохо, накануне пациенту дают отхаркивающие средства или проводят ингаляцию физиологическим раствором. мокроту собирают в стерильную посуду с завинчивающейся крышкой; сроки доставки мокроты в лабораторию не должны превышать 1,5-2ч от момента ее получения (допускается хранение в холодильнике, но не более 6 часов), так как задержка ведет к аутолизу S.pneumoniae, а за счет размножения бактерий-контаминантов меняется истинное соотношение микрофлоры бронхиального секрета; 50 предварительные результаты (по данным микроскопии мазков, окрашенных по Грамму) получают в тот же день; окончательные (посев и определение чувствительности к антибиотикам) – на 3-4-й день; при наличии в мокроте более 10 эпителиальных клеток в поле зрения и менее 25 полиморфно-ядерных лейкоцитов (ПЯЛ) при малом увеличении микроскопа (объектив 10) высока вероятность контаминации образца содержимым полости рта (слюной), поэтому дальнейшее исследование такого материала (посев) нецелесообразно, а материал необходимо взять повторно; желательно проводить посев количественным методом для определения диагностических титров микрофлоры. Трахеобронхиальные смывы специальным шприцем в трахею вводят около 10мл стерильного физраствора и собирают откашливаемый смыв в стерильную посуду. Бронхиальные смывы, в том числе вблизи очага воспаления, могут быть сделаны с помощью бронхоскопа; недостатком является часто очень значительное разведение трахеобронхиального содержимого, что снижает возможность выделения бактерий, а концентрация их падает примерно в 100 раз по сравнению с мокротой. Браш-биопсия получают из глубины бронхов с помощью защищенной щеточки, что предохраняет материал от контаминации флорой ВДП и позволяет производить исследование на анаэробы. Пунктат инфильтрата или абсцесса получают при трансторакальной пункции под рентгенологическим контролем Плевральная жидкость кожу перед пункцией обрабатывают 70% этиловым спиртом, а затем спиртовой настойкой йода. После прокола жидкость собирают шприцем в стерильную пробирку и незамедлительно отправляют в лабораторию. допускается посев плевральной жидкости (по 5мл) в аэробные и анаэробные флаконы, используемые для исследования крови. Трактат результата Интерпретацию результата проводят с учетом потенциальных этиологических агентов при данной инфекции, а также региональных эпидемиологических данных о возбудителях данной инфекции. Потенциальными этиологически значимыми возбудителями являются; при внебольничной пневмонии: S.pneumoniae, H.influenzae, M.catarrhalis, S.pyogenes, S.aureus, L.рneumophila и K.рneumoniae (у лиц, злоупотребляющих алкоголем), при пневмонии у пациентов с иммунодефицитом – представители семейства Enterobacteriaceae, Pseudomonas spp. и другие грамотрицательные неферментирующие бактерии, S. aureus и S.pneumoniae. Изоляты из бронхиального секрета, полученными инвазивным методом, расцениваются как экологически значимые. Выделение из крови пневмотропных 51 патогенов (S.pneumoniae, H.influenzae) безусловно свидетельствует об этиологии бронхолегочной инфекции. Выделение микроорганизмов из мокроты в концентрации 106 КОЕ/мл (из бронхиальных смывов 104 КОЕ/мл) считается диагностически значимым (при условии соблюдения правил взятия мокроты). Однако этот показатель не является абсолютным, так как на фоне адекватной антибактериальной терапии количество бактерий в мокроте снижается, а при нарушении микробиоценоза ВДП, наоборот, может возрастать концентрация колонизирующей микрофлоры. Наиболее часто ВДП колонизируются грамотрицательными бактериями кишечной группы, S.aureus зеленящими стрептококками и Candida spp. При исследовании мокроты бактериоскопия мазков является обязательной, так как позволяет судить о качества взятия мокроты и, во многих случаях, сделать заключение о предполагаемой этиологии. МАТЕРИАЛ ПРИ РАНЕВОЙ ИНФЕКЦИИ Общие правила в большинстве случаев исследуют пораженные ткани и аспираты, получаемые с помощью шприца. Взятие материала производит врач во время операции или перевязки; поверхность кожи вокруг раны обрабатывают ватным тампоном, смоченным 70% этиловым спиртом или другим антисептиком. Стерильной марлевой салфеткой удаляют детриты и гной; материал берут двумя стерильными ватными тампонами (один -для бактериоскопии, другой для посева; для исследования на анаэробы используют дополнительный тампон) круговыми вращательными движениями от центра к периферии пораженного участка (во время взятия материала не касаются окружающих рану тканей, кожи, слизистых и др.) и немедленно доставляют в лабораторию. Для предотвращения высыхания биологического образца лучше использовать транспортные среды; при взятии кусочков ткани их помещают в стерильные емкости (пробирки и другие плотно закрывающиеся сосуды), содержащие небольшое количество стерильного физиологического раствора. Использование транспортных сред допустимо лишь в исключительных случаях. Материал поверхностных ран. после дезинфекции поверхности раны и высыхания дезинфектанта врач с помощью шприца получает аспират из глубины раны; если имеется везикулажидкость и клетки у основания дефекта; если аспират получать не удается, подкожно вводят стерильный физиологический раствор и повторяют попытку. Биоптат с ожоговой поверхности. поверхность раны дезинфицируют и берут образец с помощью пункционной биопсии (3-4мм) для количественного исследования. Язвы и узелковые утолщения. пораженную область кожи дезинфицируют, удаляют поверхностный слой и делают соскоб со дна язвы или узелкового утолщения; если имеется экссудат, его собирают шприцем или стерильным тампоном. 52 Раны после укусов. гнойное содержимое из раны получают шприцем после надреза, дренирования или поверхностной обработки инфицированной раны; при свежих укусах бактериологическое исследование не проводят, так как в этот период трудно выделить этиологически значимых микроорганизм. Кости. материал получают при оперативном вмешательстве. Образец помещают в стерильный контейнер без формалина и других консервантов; для предотвращения высыхания образца в контейнер может быть добавлен стерильный физиологический раствор. Глубокие раны или абсцессы. поверхность раны дезинфицируют 70% спиртом, а затем йодным раствором (1-2% настойка йода). Материал берут из глубины, избегая его контаминации поверхностной микрофлорой раны; при получении материала во время оперативного вмешательства для бактериологического исследования направляют также ткани стенки абсцесса. Аспират мягких тканей. после дезинфекции кожи берут наиболее глубоко расположенные участки патологической ткани, и транспортируют их в стерильных контейнерах без формалина. Трактовка результатов. При выделении условных патогенов следует исключить возможную контаминацию биологического материала микроорганизмами с поверхности кожи, особенно при использовании тампонов. При выделении смешанных культур предпочтение следует отдавать микроорганизмам, выделенным в большей концентрации и обладающим потенциально более высокой вирулентностью. ЖЕЛЧЬ ПРИ ИНФЕКЦИЯХ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ. Общие правила желчь собирают при зондировании в процедурном кабинете отдельно при порциях А, В и С в три стерильные пробирки, либо во время оперативного вмешательства с помощью шприца в одну пробирку; полученные порции желчи доставляют в лабораторию не позднее 1-2 ч от момента получения, следя за тем, чтобы пробирки находились в строго вертикальном положении. Трактовка результата В норме желчь стерильна, но при ее инфицировании в 70-80% случаев высевают E.coli, Enterococcus spp., несколько реже Klebsiella spp., Enterobacter spp., а также Salmonella (при транзиторном и хроническом бактерионосительстве). Из анаэробов выделяют Clostridium perfringens, Peptostreptococcus spp. (в 10-20% случаев желчнокаменной болезни). Возможно одновременное выделение аэробных и анаэробных микроорганизмов. Наиболее достоверным является исследование желчи, полученной во время оперативного вмешательства. При дуоденальном зондировании возможна контаминация желчи 53 микрофлорой ротовой полости и верхних отделов пищеварительного тракта, в частности стафилококками и стрептококками. Необходимо проводится количественное определение каждого вида бактерий в 1мл желчи, так как по степени микробного обсеменения можно судить о локализации воспалительного процесса и более объективно оценивать его динамику при повторных исследованиях. Выделение S, aureus в значительных количествах может свидетельствовать о наличии абсцесса печени или поддиафрагмального абсцесса. Обнаружение в дуоденальном содержимом нейссерий и дрожжеподобных грибов свидетельствует о контаминации желчи микрофлорой ротовой полости. МОЧА ПРИ ИНФЕКЦИЯХ МОЧЕВЫВОДЯЩИХ ПУТЕЙ (МВП) Общие правила концентрация бактерий в мочевом пузыре возрастает). Не следует принуждать пациента к приему жидкости для форсирования диуреза, так как происходит разбавление и снижение числа бактерий; исследуют утреннюю среднюю порцию свободно выпущенной мочи (за ночь для сбора мочи используют стерильные емкости. Нельзя собирать мочу из мочеприемника или судна; перед взятием мочи проводят тщательный туалет наружных половых органов с мылом и кипяченой водой во избежание излишней ее контаминации при мочеиспускании нормальной микрофлорой промежности; доставка мочи в лабораторию должна осуществляться в максимально короткие сроки. Посев следует проводить не позднее 2ч после взятия материала либо в течение 8ч при условии хранения в холодильнике. (При 4С число бактерий в моче обычно остается стабильным в пределах 24ч); взятие мочи следует повторить, если нет условий для ее хранения в холодильнике и с момента взятия образца прошло более 2 часов, в противном случае результаты анализа могут быть недостоверными; недопустимо бактериологическое исследование мочи, собранной в течении суток; не рекомендуется исследовать мочу, полученную при наличии постоянного катетера; при проведении скрининговых исследований на туберкулез, мочу (в объеме не менее 20 мл) исследуют в течение 3 последовательных дней. Трактовка результатов Диагностическим титром бактериурии обычно считают 105КОЕ\мл, однако трактовка результатов зависит от вида выделенного микроорганизма, способа взятия материала и наличия симптомов заболевания. Этиология и диагностические титры бактериурии при разных формах инфекций МВП имеют различия. Дифтероиды, лактобактерии, зеленящие стрептококки, смешанные культуры расценивают как контаминанты. Инфекций МВП, как правило, вызываются одним микроорганизмом, значительно реже двумя- при хронической инфекции. Наличие трех и более видов микроорганизмов в больших количествах определенно указывает на контаминацию во время сбора мочи или на ее неправильное хранение. 54 Материалы при инфекциях урогенитального тракта Основные правила взятия материала у женщин Амниотическая жидкость жидкость собирают через катетер, либо аспирируют при кесаревом сечении, либо пунктируют плодный пузырь. Уретра материал собирают не ранее, чем через 1ч после мочеиспускания; отделяемое из уретры собирают стерильным ватным тампоном; если отделяемое получить не удается, наружное отверстие уретры обмывают мылом и ополаскивают кипяченой водой. Вводят в уретру тонкий стерильный «уретральный» тампон на глубину 2-4см, аккуратно вращают его в течении 2с, вынимают, помещают в соответствующую транспортную среду и доставляют в лабораторию. Вульва, преддверие влагалища материал берут стерильным ватным тампоном; при воспалении бартолиниевых желез производят их пункцию. Влагалище материал берут до проведения манипуляционных исследований; после введения зеркала и подъемника во влагалище материала собирают стерильным ватным тампоном с заднего свода или с патологически измененных участков. Цервикальный канал обнажают шейку матки с помощью зеркала и влагалищную ее часть тщательно обрабатывают ватным тампоном, смоченным стерильным физиологическим раствором или стерильной водой; тонкий стерильный ватный тампон осторожно вводят в цервикальный канал, не касаясь стенок влагалища, и берут материал; для бактериологического исследования можно использовать соскоб слизистой, полученной при диагностическом выскабливании стенок цервикального канала. Матка используют специальные инструменты; материал из шприца помещают в стерильную пробирку. Придатки матки материал из очага инфекции (гной, экссудат, кусочки ткани) получают при оперативном вмешательстве или при диагностической пункции опухолевидных образований, проводимой через влагалищные своды. Приготовление мазка для микроскопии Помимо взятия материала на посеве врач-гинеколог готовит мазки для микроскопии (не менее двух- для окраски по Грамму и специальными методами), используя отдельные стерильные тампоны или стерильные гинекологические инструменты. предметные стекла, предназначенные для приготовления мазков, маркируют; материал равномерно распределяют на предметном стекле осторожными движениями, избегая грубого втирания и резких штриховых движений инструментом; 55 мазки высушивают при комнатной температуре, покрывают чистым предметным стеклом или помещают его в чашку Петри и отправляют в лабораторию; не допускается хранение влажного мазка между двумя стеклами. Трактовка результатов Обнаружение в амниотической жидкости любых микроорганизмов в монокультуре является этиологически значимым. При этом особое значение имеют: Streptococcus agalactiae и S.puogenes, L.monocutogenes, Capnocutophaga spp., E.colli, Gardnerella vaginalis, H.influenzae, H.parainfluenzae, N.gonorrhoeae. При исследовании материала из протоков бартолиниевой железы и абсцессов обнаружение ассоциации микроорганизмов из представителей нормальной микрофлоры при отсутствии в мазках по Грамму лейкоцитов и наличии большого числа эпителиальных клеток свидетельствует о некачественном образце. При выделении микроорганизмов в монокультуре учитывают количество (скудный, значительный, массивный рост) и особое внимание уделяют S.aureus, N.gonorrhoeae, E.colli, стрептококкам, G.vaginalis, H.influenzae. Для выявления C.trachomatis и U.urealuticum, необходимы специальные исследования. При исследовании биологических материалов из цервикального канала и матки выделение ассоциации нормальных представителей вагинальной микрофлоры при отсутствии лейкоцитов свидетельствует о контаминации образца. Выделение монокультуры при наличии лейкоцитов в мазках по Грамму является этиологически значимым. Обязательным является исследование на наличие гонококков. При необходимости проводят специальные исследования на выявление хломидийной, туберкулезной и герпетической инфекции. При эндометрите этиологическими агентами могут быть Enterococcus spp., S.agalactiae, S.puogenes, L.monocutogenes, Capnocutophaga spp., E.colli, Gardnerella vaginalis, H.influenzae, N.gonorrhoeae, Klebsiella spp. и другие аэробные грамотрицательные бактерии (при этом имеет значение выделение монокультуры в значительном количестве и наличие лейкоцитов в мазках по Грамму), а также грам (+) и грам (–) неспорообразующие анаэробы. У женщин, использующих внутриматочные средства контрацепции, а также с иммунодефицитными состояниями возрастает роль актиномицетов. Для обнаружения Chlamudia trachomatis проводят специальное исследование. При сальпингитах, воспалительных заболеваниях органов малого таза могут иметь значение Enterococcus spp., S.aureus, S.agalactiae, (и другие стрептококки), E.colli, H.influenzae, G.vaginalis, N.gonorrhoeae, Bacteroides spp., Prevotella spp., актиномицеты (при иммунодефицитах), C.trachomatis. В материалах из уретры обнаружение ассоциации аэробных микроорганизмов из представителей нормальной микрофлоры кожи, фекалий, влагалища при отсутствии в мазках по Грамму лейкоцитов свидетельствует о контаминации образца. При уретре чаще встречается N.gonorrhoeae, C.trachomatis и E.colli. При исследовании материала из влагалища большое значение приобретает сопоставление результатов посева с окраской мазков по Грамму. Обнаружение морфологически разных микроорганизмов, в том числе G.vaginalis, при отсутствии лейкоцитов и наличии большого количества эпителиальных клеток, отражает нормальную микрофлору влагалища. Обнаружение в мазке из 56 влагалища так называемых «ключевых клеток» вместе с грамотрицательными короткими и изогнутыми палочками и коккобацилами при отсутствии или крайне незначительном наличии лактобацилл позволяет в случае соответствующей клинической картины диагностировать бактериальный вагиноз. Выявление при вульвовагините большого количества дрожжеподобных грибов даже при наличии смешанных аэробных бактериальных культур позволяет диагностировать кандидозную инфекцию. L. monocutogenes может быть выделена из половых путей в послеродовом периоде при наличии листериозной инфекции. Обнаружение в отделяемом из влагалища Capnocutophaga spp., в чистой культуре или в преобладающем количестве в смешанной культуре при наличии лейкоцитов в мазке, окрашенном по Грамму, является этиологически значимым. Для определения трихомонадной и гонококковой этиологии вагинита проводят соответствующие целенаправленные исследования. Общие правила взятия материала у мужчин: материал собирают не ранее 2 часов после мочеиспускания; вводят в уретру тонкий стерильный ватный тампон на глубину 2-4см, вынимают, помещают в транспортную среду и доставляют в лабораторию. Простата: проводят массаж простаты через прямую кишку; материал собирают в стерильную пробирку или стерильным ватным тампоном; для получения более достоверных результатов можно дополнить это исследование бактериологическим исследованием мочи, полученный перед и сразу после массажа простаты, что позволит выявить источник инфекции. Основным методом лабораторной диагностики простатита, позволяющим определить локализацию очага инфекции, является метод Meares и Stameu: исследованию подвергают первую порцию мочи, среднюю порцию мочи, секрет простаты и порцию мочи, полученные после массажа предстательной железы (так называемые 4-стаканная проба); при наличии симптомов острого простатита массаж простаты не проводят. Придатки яичек Материал собирают путем аспирации с помощью шприца и иглы. Язва полового члена Очищают поверхность язвы тампоном, смоченным физраствором; проводят соскоб язвы до появления серозной жидкости. Стерильной салфеткой удаляют жидкость и органические наслоения (следует избегать кровоточивости); надавливают у основания язвы до появления прозрачной жидкости, аспирируют ее шприцем с тонкой иглой, закрывают иглу защитным колпачком и транспортируют в лабораторию. Трактовка результатов Обнаружение в материале из уретры представителей микрофлоры кожи в чистой или смешанной культуру свидетельствует о контаминации образца. диагностическим является обнаружение в образцах из уретры и простаты при скрининговых исследованиях N. gonorrhoeae, C. trachomatis и, возможно, U. 57 urealuticum. Заслуживает внимания выделения из уретры грам(-) аэробных бактерий в чистой культуре (особенно E. colli, у гососексуалистов), H. influenzae и H. parainfuenzae. При эпидидимите, абсцессах выделение представителей нормальной микрофлоры при отсутствии лейкоцитов и наличии эпителиальных клеток в мазках, окрашенных по Грамму, диагностической ценности не представляет. Важным является обнаружение в чистой культуре грам(-) бактерий, включая Pseudomonas spp. Другие бактериальные изоляты заслуживают внимания, если при микроскопии мазков, окрашенных по Грамму, выявлены лейкоциты. Материал при исследовании на анаэробы Общие показания к обследованию сепсис неясной этиологии; гангрена, абсцессы, флегмона; перитонит; экссудативный плеврит; нагноение ран с подозрением на анаэробную инфекцию; гнойный артрит. Исследуемые материалы: кровь, плевральная, перитоненетальная и синовиальная жидкости; гной из абсцессов и других закрытых полостей. Если объем гноя превышает 2мл, то в пробирке под резиновой пробкой сохраняются относительно анаэробные условия в течение нескольких часов; материалы из глубоких отделов свища (после очистки и асептической обработки наружного отверстия) и ран. Если нет возможности использовать метод аспирации шприцем, материал берут стерильным ватным тампоном, который помещают в анаэробную транспортную среду сохранения и до транспортировки в лабораторию содержат при комнатной температуре; фрагменты костной и мышечной тканей размером 11см, взятые из глубокого очага воспаления во время операции (если сроки доставки материала в лабораторию превышают 15-20мин, фрагменты тканей погружают в небольшой объем стерильного физиологического раствора). Не подлежит исследованию на анаэробы: отделяемое поверхности ран и язв; мазки из зева, носа и ротовой полости; мазки из влагалища и цервикального канала; мокрота и бронхиальный смывы; моча (кроме мочи, полученной пункцией мочевого пузыря); содержимое желудка, тонкого и толстого кишечника; фекалии (за исключением предполагаемой Clostridium difficile – ассоциированной диареи). Таким образом, клиницисту следует помнить, что качество микробиологической диагностики зависит не только от выбранного метода исследования и его характеристик, но и от соблюдения всех правил преаналитического этапа исследования, (взятие, транспортировка клинического материала, правила его хранения), а также от знаний и квалификаций специалиста, проводящего оценку и интерпретацию результатов исследования на 58 постаналитическом этапе. Улучшение работы специалистов, ответственных за выполнение данных этапов исследования, является одной из наиболее перспективных возможностей повышения качества микробиологического обследования пациентов в целом. Кроме того, необходимо учитывать, что наряду с общими принципами исследования биологических проб существуют специфические особенности анализа различных видов клинического материала и выделения микроорганизмов, что требует глубоких знаний как микробиологов, так и клиницистов в этой области. ГОРМОНАЛЬНЫЙ СПЕКТР 1. ГОРМОНЫ РЕПРОДУКТИВНОЙ СИСТЕМЫ Фолликулостимулирующий гормон (ФСГ) – гонадотропный гормон. Секретируется передней долей гипофиза. Биологическая роль заключается в стимуляции роста примордиальных фолликулов, образования фолликулярной жидкости, образования рецепторов к лютеотропному гормону на мембране гранулезных клеток. У мужчин ФСГ стимулирует сперматогенез (низкий уровень гонадотропных гормонов может вызвать азооспермию). Показания к определению содержания фолликулостимулирующего гормона (ФСГ) в крови: Для мужчин диагностика гипоталамо-гипофизарногонадных нарушений; генетические заболевания с хромосомными аберрациями (синдром Клайнфельтера); определение тестикулярной дисфункции, синдром феминизации яичек. Для женщин диагностика гипоталамо-гипофизарногонадных дисфункций; поликистоз яичников; нарушения менструального цикла; аменорея; определение фаз менструального цикла в ходе диагностики бесплодия, оценки синдрома менопаузы. Клинико-диагностическое значение: Повышенный уровень первичный гипогонадизм (у мужчин); гипергонадотропный гипогонадизм (у женщин): синдром истощения яичников; семинома; синдром Клайнфельтера; синдром Шерешевского-Тернера; эктопические опухоли; ранняя гиперфункция гипофиза; кастрация. Сниженный уровень вторичная (гипоталамическая) аменорея; первичная гипофункция гипофиза; гипофизарный нанизм; синдром Шихана; болезнь Симмондса; синдром Денни-Марфана; гиперпролактинемия. Лютеинизирующий гормон (ЛГ) - гонадотропный гормон. Секретируется передней долей гипофиза. ЛГ и ФСГ регулируют и стимулируют рост и функционирование половых желез (яичников и яичек). Эти два гормона вырабатываются гонадотропными клетками передней доли гипофиза, откуда они попадают в кровь, а оттуда в половые железы. В яичниках гонадотропные гормоны стимулируют рост и созревание фолликулов, формирование и эволюцию желтого тела, соответственно синтез и секрецию эстрогенов и прогестерона. У 59 мужчин ЛГ стимулирует деятельность клеток Лейдига яичек, поэтому называется также гормоном, стимулирующим интерстициальные клетки. Показания к определению содержания фолликулостимулирующего гормона (ЛГ) в крови: Для мужчин диагностика гипоталамус-гипофизгонадотропных нарушений, эктопическая секреция ЛГ новообразованиями. Для женщин диагностика гипоталамус-гипофизгонадотропной дисфункции, поликистоза яичников (синдром Штейна-Левенталя), аменореи, врожденных заболеваний с хромосомными аберрациями (синдром Тернера), диагностика и лечение бесплодия, климактерического синдрома. Клинико-диагностическое значение: Повышенный уровень дисфункция гипофиза; первичный гипогонадизм (у мужчин); аменорея; синдром Штейна-Левенталя. Сниженный уровень нарушение функции гипофиза или гипоталамуса; атрофия гонад у мужчин после воспаления яичек, свинки, гонореи, бруцеллеза; задержка роста и полового созревания. Пролактин – гормон передней доли гипофиза, стимулирует рост и развитие молочных желез, стимуляция лактогенеза и галактопоэза. Секреция пролактина имеет циркадный ритм: повышается утром и снижается к вечеру. Гиперпролактинемия у мужчин и женщин является главной причиной нарушения фертильности. Кроме того, концентрация пролактина как опухолевого маркера оценивается при ракеп молочной железы и опухолях гипофиза. Клинико-диагностическое значение: Повышенный уровень пролактинпродуцирующие опухоли гипофиза; гипофункция щитовидной железы (первичный гипотиреоз); нарушение менструации и бесплодие у женщин; импотенция у мужчин; прием эстрогенов, контрцептивов. Сниженный уровень удаление гипофиза; синдром Шихана (апоплексия гипофиза); прием тироксина; гипергликемия. Эстрадиол - наиболее активный эстрогенный (женский) половой стероидный гормон. Синтезируется в клетках фолликулов, в плаценте и в сетчатой зоне коры надпочечников под влиянием фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ) и пролактина и обуславливает менструальный цикл. Циркулирует в крови, в основном, в комплексе с секс-стероидсвязывающим глобулином. Содержание эстрадиола в крови зависит от фазы цикла и характеризуется двухфазным увеличением: в фолликулярной фазе нарастает, достигая максимума 60 перед овуляцией; в лютеиновой фазе - снижается, достигая второго максимума в середине этой фазы. Показания к определению уровня эстрадиола: диагностика нарушения менструального цикла и фертильности у взрослых женщин (в сочетании с определением гонадотропинов!); аменорея и олигоменорея; ановуляция; гипогонадизм; нарушение полового созревания; дисциркуляторные маточные кровотечения; остеопороз у женщин; гирсутизм; бесплодие; предменструальный синдром; бактериальный вагиноз; оценка функционирования фетоплацентарного комплекса на ранних сроках беременности; признаки феминизации у мужчин. Прогестерон - является стероидным гормоном, который вырабатывается клетками желтого тела яичника и плацентой в период беременности. Вызывает изменения в эндометрии, подготавливая его к имплантации зародыша; способствует сохранению беременности, подавляя активность гладкой мускулатуры матки; стимулирует развитие концевых секреторных отделов молочных желез. Клинико-диагностическое значение: Повышенный уровень беременность; опухоли надпочечников и яичек; опухоли и киста яичника; пузырный занос; прием прогестерона и др.. Сниженный уровень различные формы первичной и вторичной аменореи; угроза прерывания беременности эндокринного генеза; прием эстрадиола, контрцептивов; плацентарная недостаточность. Тестостерон - основной андрогенный гормон у мужчин, его синтез осуществляется в клетках Лейдига яичек. Секрецию тестостерона контролирует лютеинизирующий гормон LH, вырабатываемый гипофизом и регулируется путем отрицательной обратной связи гипоталамусом и гипофизом. Большинство циркулирующего тестостерона связано с глобулин-связывающим половые гормоны (SHBG = глобулин связывающий половые гормоны). Клинико-диагностическое значение: Повышенный уровень Сниженный уровень 61 Болезнь и синдром Иценко-Кушинга. Адреногенитальный синдром (женщины). Тестостерон-продуцирующие опухоли яичек (мужчины). Хромосомный набор XYY (мужчины). Вирилизирующая опухоль яичников (женщины). Снижение уровня сексстероидсвязывающего глобулина (SHBG). Нарушение продукции гонадотропных гормонов гипофиза (в т.ч. гиперпролактинемия). Прием глюкокортикоидов. Недостаточность надпочечников. Гипогонадизм. Хронический простатит (мужчины). Ожирение (мужчины). Кортизол - является наиболее важным глюкокортикостероидом, вырабатывается пучковой зоной коры надпочечников. Наиболее важные физиологические эффекты кортизола — это увеличение уровня глюкозы в крови (за счет стимуляции глюконеогенеза), а также противовоспалительное и иммуносупрессивное действие. Синтез и секреция кортизола регулируется отрицательной обратной связью гипоталамо-гипофизарнокортикосупраренального аппарата. Клинико-диагностическое значение: Повышенный уровень аденома или рак надпочечников аденома гипофиза синдром Иценко-Кушинга синдром поликистозных яичников гипотиреоз ожирение гипогликемия депрессия СПИД (у взрослых) цирроз печени некомпенсированный сахарный диабет. Сниженный уровень недостаточность гипофиза недостаточность коры надпочечников болезнь Аддисона состояние после приема глюкокортикоидов адреногенитальный синдром. цирроз печени гепатит резкое снижение веса. 2. ГОРМОНЫ ЩИТОВИДНОЙ ЖЕЛЕЗЫ Высокая специфичность и чувствительность, информативность и широкая доступность, возможность использования в качестве экспресс-анализа сделали гормонодиагностику одним из важнейших методов обследования при фактически любых заболеваниях щитовидной железы. Тироксин общий (Т4 общий, ТТ4) - является основным гормоном, секретируемым щитовидной железой; играет важную роль в общем обмене веществ и влияет на гипоталамо-гипофизарную регуляторную систему щитовидной железы. Только свободный тироксин обладает биологической активностью. Клинико-диагностическое значение: Повышенный уровень Сниженный уровень 62 гипертиреоз (автономная аденома, Базедова болезнь); острый тиреоидит; опухоль гипофиза; лечение тироксином; прием эстрогеов, йодсодержащих препаратов; беременность гипофункция щитовидной железы (микседема); вторичный (гипофизарный) гипотиреоз; артифициальный тиреотоксикоз вследствие самоназначения Т4; значительный дефицит йода; синдром Иценко-Кушинга Тироксин свободный (Т4 свободный, FТ4) – основная фракция циркулирующего в крови активного тироксина, составляет 0,3% от общего тироксина. Большая часть циркулирующего тироксина связана с транспортными белками (ТСГ-тироксин связывающий глобулин, преальбумин и альбумин). Остаток гормонов свободно циркулирует в виде FT4 (свободного тироксина), биологически активной формы. Клинико-диагностическое значение: Повышенный уровень гипертиреоз ; острый тиреоидит; опухоль гипофиза; лечение L-тироксином; прием эстрогенов, героина и др.; беременность; ожирение. Сниженный уровень гипофункция щитовидной железы; рак щитовидной железы; резекция щитовидной железы; повышенная потеря белка с мочой или через ЖКТ; синдром Иценко-Кушинга; значительный дефицит йода Трийодтиронин свободный (Т3 свободный, FT3) – составляет 0,3% от общего трийодтиронина, обеспечивает весь спектр метаболической активности (Метаболическая активность FT3 в пять раз выше активности FT4). Клинико-диагностическое значение: Повышенный уровень тиреотоксикоз; изолированный Т3-токсикоз; недостаток йода; послеродовая дисфункция щитовидной железы; хориокарцинома; прием эстрогенов, пероральных контрацептивов, метадиона, героина Сниженный уровень гипофункция щитовидной железы; тяжелая нетиреоидная патология, включая соматические и психические заболевания; период выздоровления после тяжелых заболеваний; острый и подострый тиреоидит; низкобелковая диета; прием андрогенов, салицилатов, больших доз пропранолола, рентгеновских йодконтрастных средств Трийодтиронин общий (Т3 общий, ТТ3) - отвечает за действия гормонов щитовидной железы в отношении различных органов-мишеней. Большая часть гормонов T3 образуется вне щитовидной железы, особенно в печени путем ферментативного отщепления йода в положении — гормона Т4. По этой причине концентрация T3 в сыворотке отражает в большей мере функциональное состояние периферических тканей, чем секреторная деятельность щитовидной железы. Клинико-диагностическое значение: 63 Повышенный уровень токсический зоб; изолированный Т3-токсикоз; тиреоидиты; тиреотоксическая аденома щитовидной железы; Т4-резистентный гипотиреоз; синдром резистентности к тиреоидным гормонам; ТТГ-независимый тиротоксикоз; послеродовая дисфункция щитовидной железы; хориокарцинома; миеломы с высоким уровнем IgG; нефротический синдром; хронические заболевания печени; нарастание массы тела; системные заболевания соединительной ткани; гемодиализ Сниженный уровень синдром эутиреоидного больного; некомпенсированная первичная надпочечниковая недостаточность; хронические заболевания печени; тяжелая нетиреоидальная патология, включая соматические и психические заболевания; период выздоровления после тяжелых заболеваний; первичный, вторичный, третичный гипотиреоз; артифициальный тиреотоксикоз вследствие самоназначения Т4; низкобелковая диета Тиреотропный гормон (ТТГ, TSH) оказывает стимулирующее влияние на все этапы биосинтеза гормонов щитовидной железы. Так, он усиливает транспорт иодидов, их окисление в йод и органификацию, а так же собственный биосинтез гормонов и выведение их в кровь. Показаниями к назначению определения в крови содержания ТТГ являются: - подтверждение диагноза и дифференцировка форм центрального и периферического гипо- или гипертиреоза (ТРГ-тест); - подозрение на аутоиммунный тиреоидит и рак щитовидной железы (в динамике заболевания). Повышение гипотиреоз тяжелые психические заболевания недостаточность функции надпочечников различные опухоли (опухоль гипофиза и др.). Снижение гипертиреоз травма гипофиза снижение функции гипофиза. *При беременности ТТГ — высокий — норма. Кроме того, повышенный ТТГ может возникать как следствие физической нагрузки и приема некоторых медицинских препаратов (противосудорожных средств, рентгеноконтрастных средств и др.) Тиреоглобулин (ТГ, Tg) - гликопротеин, входящий в состав коллоида фолликулов щитовидной железы. Повышение содержания в крови ТГ отражает нарушение целостности гемато-фолликулярного барьера и наблюдается при заболеваниях протекающих с нарушением структуры железы. Показаниями к определению тиреоглобулина (ТГ) являются: раннее выявление рецидивов и метастазов высокодифференцированного рака щитовидной железы у оперированных больных (содержание ТГ около 600 нг/мл); оценка эффективности радиойодтерапии метастазов рака щитовидной железы (по убыли его содержания в крови до нормальных значений); определение тяжести 64 тиреотоксикоза (содержание ТГ может достигать 250-400 нг/мл) и контроль эффективности его лечения. Тироксин-связывающий глобулин (ТСГ) - является белком, синтезируемым печенью и специфически связывающим Т4 и Т3. В несвязанной форме (свободными) остаются в крови лишь 0,04 % Т4 и 0,4-0,5 % Т3 (так называемые свободные фракции этих гормонов).В норме около 80 мкг/л Т4 связано с ТСГ. Определение тироксинсвязывающего глобулина (ТСГ) необходимо проводить: - с целью выявления наследственных аномалий синтеза ТСГ, что может явиться причиной гипотиреоза; - для определения соотношения Т4/ТСГ (в норме 3-7), которое позволяет проводить дифференциацию между гипотиреозом (<3) и гипертиреозом (>7). Временное повышение в крови концентрации ТСГ возможно под влиянием эстрогенов при беременности или при терапии эстрогенами, что, однако, клинически сопровождается эутиреозом. Низкий уровень ТСГ может наблюдаться при циррозе печени, нефрозе, терапии андрогенами. Антитела к тиреоглобулину (АТ-ТГ, At Tg) - вырабатываются в случае длительного контакта содержимого фолликулов с кровью и могут быть использованы для диагностики аутоиммунных тиреоидных заболеваний: - тиреоидита Хашимото - идиопатической микседемы - диффузного токсического зоба Антитела к пероксидазе щитовидной железы (АТПО, ATPO) - антитела к ферменту клеток щитовидной железы, который участвует в синтезе тиреоидных гормонов. Наиболее чувствительный тест для обнаружения аутоиммунного заболевания щитовидной железы. Обычно их появление является первым "сигналом", который наблюдается в ходе развивающегося гипотиреоза вследствие тиреоидита Хашимото (95%). АТПО обнаруживаются у 85% пациентов с болезнью Грейвса. Обнаружение АТПО во время беременности говорит о риске развития у матери послеродового тиреоидита и возможном влиянии на развитие ребенка. 3. ГОРМОНЫ ГИПОФИЗА Соматотропный гормон (соматотропин, СТГ) - гормон, вырабатываемый гипофизом и являющийся одним из ключевых регуляторов процессов роста и развития человека. Нормальная концентрация соматотропного гормона в крови особенно важна для детей от рождения до полового созревания, так как в этот период он способствует правильному росту костей. Клинико-диагностическое значение: Повышенный уровень Сниженный уровень 65 Гипофизарный гигантизм; Ацидофильная аденома гипофиза (акромегалия); Эктопическая секреция (опухоли желудка, островков поджелудочной железы, околощитовидных желез, легкого); Карликовость Лэрона (дефект рецепторов к СТГ); Хроническая почечная недостаточность; Некомпенсированный сахарный диабет; Гипогликемия: Голодание: Алкоголизм. Гипофизарный нанизм; Гипопитуитаризм; Гиперфункция коры надпочечников (синдром Иценко-Кушинга); Ятрогенные воздействия: радиотерапия, химиотерапия, операционные вмешательства; Факторы, вызывающие гипергликемию. Адренокортикотропный гормон (АКТГ) - полипептидный гормон, вырабатывается передней долей гипофиза. Важнейший регулятор синтеза и выделения гормонов коры надпочечников. Выделение гормона подчиняется выраженному суточному ритму. В 6-8 часов концентрация максимальна, в 21-22 часа — минимальна. Клинико-диагностическое значение: Повышенный уровень Первичный гипокортицизм Болезнь Иценко-Кушинга с одновременным увеличениекм кортизола и 17-ОКС Опухоль и гиперплазия передней доли гипофиза Врожденная гиперплазия надпочечников Стресс Сниженный уровень Вторичная недостаточность надпочечников Опухоли надпочечников 66 ДИНАМИКА ЛАБОРАТОРНЫХ ПОКАЗАТЕЛЕЙ ПРИ РАЗЛИЧНЫХ ЭНДОКРИННЫХ ЗАБОЛЕВАНИЯХ Гипотиреоз ТТГ СТ4 Гипертиреоз ТТГ СТ3 Гигантизм СТГ Акромегалия СТГ Диэнцефально-гипофизарная кахексия и послеродовый ФСГ ЛГ СТГ АКТГ гипопитуитаризм Болезнь Иценко-Кушинга АКТГ кортизол СТГ ТТГ Гипофизарный нанизм СТГ АКТГ ТТГ ФСГ ЛГ ФСГ ЛГ тестостерон эстрадиол Адипозогенитальная прогестерон АКТГ кортизол ТТГ СТ3 дистрофия СТ3 Болезнь Аддисона АКТГ кортизол Вторичная недостаточность АКТГ кортизол коры надпочечников Синдром Иценко-Кушинга кортизол АКТГ Врожденная дисфункция 17ОП коры надпочечников Андрогенпродуцирующие тестостерон ФСГ ЛГ опухоли коры надпочечников Феминизирующие опухоли эстрадиол коры надпочечников Гипогонадизм мужской – тестостерон ФСГ ЛГ эстрадиол прогестерон первичный центральный: тестостерон ФСГ ЛГ Преждевременное половое ФСГ ЛГ созревание: тестостерон Синдром поликистозных ЛГ/ФСГ тестостерон эстрадиол N яичников Персистенция желтого тела ЛГ прогестерон Дисциркуляторное маточное ЛГ эстрадиол прогестерон кровотечение Первичная гипофункция ФСГ эстрадиол яичников Фолликулома эстрадиол Текома эстрадиол тестостерон Арренобластома тестостерон ФСГ ЛГ Лютеома тестостерон N ФСГ N ЛГ Макулинобластома тестостерон 67 АЛЛЕРГОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ Аллергия — это необычная повышенная чувствительность к различным веществам, которые у большинства людей не вызывают болезненных реакций. Как правило, врагами становятся домашняя пыль, пыльца растений, плесень, шерсть домашних животных, некоторые виды пищевых продуктов и т.д. Эти агенты становятся аллергенами и возникает аллергия. Аллергены — чужеродные вещества, которые, поступая в организм, становятся основной причиной аллергических реакций. Последние десятилетия XX века характеризуются значительным ростом частоты аллергических заболеваний. Распространенность аллергии напоминает эпидемию, за последние 20 лет она увеличилась в 3-4 раза и охватывает в разных странах мира от 10 до 30% населения, причем заболевание часто протекает в тяжелой, необычной форме. Это связано с усилением аллергенной нагрузки на человека. И если XX век был веком сердечно-сосудистых заболеваний, то XXI по прогнозам Всемирной организации здравоохранения станет веком аллергии. Большинство исследователей прогнозируют дальнейший рост частоты аллергических болезней, в том числе и у детей, что диктует поиск новых путей решения проблемы, в частности применения современных аллергологических исследований. Перечень специфических иммуноглобулинов Е, определяемых в клиникодиагностической лаборатории УЗ «ГОКБ»: Животные/Animal: - Кошка (эпителий) - Собака (эпителий) - Волнистый попугайчик (перья) - Морская свинка (эпителий) - Гусь(перо) - Овца (эпителий) - Кролик (эпителий) - Хомяк (эпителий) - Канарейка (перо) Пищевые аллергены/Foods: - Яичный белок, желток - Коровье молоко - Треска - Рис - Помидоры - Свинина - Картофель - Ржаная мука - Глютен (глиадин) - Манная крупа - Говядина - Апельсин - Мандарин - Лимон - Лосось - Клубника - Яблоко - Яичный желток - Бананы - Персик - Мясо индейки - Мясо курицы - Овсяная мука - Пшеничная мука - Сельдь - Соевые бобы Клещи/Mites - Dermatophagoides pteronyssinus - Dermatophagoides farinae - Dermatophagoides Miroceras - Acarus siro Анестетики для стоматологии - новокаин/прокаин - лидокаин/ксилокаин - ультракаин/артикаин - убистезин - бензокаин - прилокаин/цитанест 68 - септонест - скандонест - тетракаин/декаин Плесени (смеси) - Penicillium notatum - Cladosporium herbarum - Aspergillus fumigatus - Alternaria tenuis - Mucor spinosus - раннецветущие - Позднецветущие - Ежа сборная - Овсяница луговая - Многолетняя рожь - Тимофеевка - Мятлик луговой - Овес - Пшеница - Ячмень - Кукуруза - Лисохвост луговой Деревья (смеси) Травы (смеси) Перья (смеси) - Гусиное перо - Куриное перо - Утиное перо Ингаляционная панель (смеси) - Эпителий собаки - Тимофеевка - Рожь - Береза - Полынь - Dermatophagoides pteronissinus - Aspergillus fumigatus - Dermatophagoides farinae - Mucor spinosus - Эпителий кошки Гельминты - Аскарида - Эхинококк - Токсокара Лекарственные аллергены - Цефалоспорин - Амоксициллин - Эритромицин - Ципрофлоксацин - Доксициклин - Метронидазол - Ацетилсалициливая кислота - Диклофенак - Анальгин - Тиопентал - L-тироксин - Каптоприл Металлы - никель - хром - золото - кобальт Консерванты - этилпарабен (этиловый эфир пгидроксибензойной кислоты) - бензойная кислота - метабисульфит натрия - метилпарабен (метиловый эфир пгидроксибензойной кислоты) Профессиональные аллергены - формальдегид - латекс - хлорамин - канифоль - хлопок (обработанный) - хлопок (необработанный) - пыль от молотьбы - лен - нейлон - табачная пыль - пыль от молотьбы пшеницы Насекомые, яды - яд пчелы медоносной - осиный яд 69 - комар обыкновенный ИММУНОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ Иммунитет – биологическое явление, включающее совокупность реакций взаимодействия между системой иммунитета организма и биологически активными – антигенами, в том числе микроорганизмами. Это взаимодействие может приводить к следующим проявлениям – феноменам иммунитета: - невосприимчивости организма к возбудителям инфекций; - неотвечаемости, толерантности к антигенам; - гиперчувствительности, аллергии на антигены-аллергены; - аутоотвечаемости и аутоиммунным реакциям; - иммунологической памяти – способности отвечать усиленной и быстрой реакцией на повторный контакт с тем же антигеном. Основные системы, непосредственно участвующие в индукции и реализации иммунных реакций. Система Основные места Факторы и клетки участвующие в локализации иммунных реакциях реагирующих клеток Клетки Факторы, и факторов медиаторы Лимфоидная Центральные (тимус, Лимфоциты Т- и Медиаторы костный мозг) и В-типов, их повышенной перефирические субпопуляции, чувствительности (лимфатические нуль-лимфоциты, замедленного узлы, миндалины, плазматические типа (ПЧЗТ)пейеровы бляшки, клетки, ЕК лимфокины, другие лимфоидные интерлейкины, образования, кровь) иммуноглобулины лимфоидные органы и др. Мононуклеарн Кровь, лимфоидные Моноциты кови, Монокины, ых фагоцитов органы, кожа и макрофаги тканей интерлейкины, другие органы и и органов, клетки ФНО, ткани Лангенгарса и др. простагландины, ферменты, комплемент, интерферон идр. Комплемента Кровь Факторы комплемента Гранулоцитов Кровь, костный мозг Нейтрофилы, Медиаторы эозинофилы, ПЧНТ, ферменты базофилы идр. Тромбоцитов Кровь, костный мозг, Тромбоциты, Медиаторы ПЧНТ селезенка мегакариоциты и др. Методы оценки иммунного статуса (ОИС) применяют в клинике с целью постановке диагноза, контроля и оценки эффективности терапии, обоснования и выбора средств профилактики заболеваний. Естественно, что эти методы наиболее значимы в тех случаях, когда болезнь имеет иммунологические механизмы, т.е. при различных видах иммунопатологии. Поэтому ОИС используется для: а) диагностики иммунодефицитов (ИД); б) выявления 70 аллергических и аутоиммунных заболевании; в) HLA -типирования, подбора доноров при пересадках тканей и мониторинга кризов отторжения аллотрасплантатов; г) выявления опухолей; д) выявления причин конфликтов «мать-плод» и нарушений репродукции; е) характеристики фенотипа лейкоцитов при миело- и лимфопролиферативных заболеваниях; ж) диагностики инфекционных заболеваний. Показатели ОИС, характеризующие разные виды патологии, значительно отличаются. Эти отличия определяются целями ОИС, природой патологического процесса, участием в нем различных клеток систем иммунитета (СИ). При выявлении нарушений даются рекомендации по их нормализации. Консультации проводятся специалистами клинической иммунологии. Иммунологическая реактивность в широком смысле есть функциональная активность системы иммунитета, реагирующей как единая функциональная единица в ответ на антигенный стимул или другой фактор, изменяющий ее гомеостаз. Представление о ней может дать совокупность показателей, характеризующих состояние основных частей системы иммунитета. Для характеристики клеток СИ широко используют: 1) определение общего их количества по наличию маркеров на поверхности (антигены, рецепторы и др.); 2) оценку их функции по выработке цитокинов, медиаторов и других продуктов in vitro: 3) выявление специфических продуктов этих клеток в крови, различных биологических жидкостях и тканях. ИНТЕРПРЕТАЦИЯ ИММУНОГРАММЫ В КЛИНИКЕ Прежде чем рассмотреть проблемы интерпретации иммунограммы, ответим на вопрос, который часто задают врачи: сколько показателей должно быть в иммунограмме для получения высокого эффекта от ее использования? Это вопрос отнюдь не праздный, ибо на сегодняшнем уровне методологии иммунограмма может включать сотни самых разнообразных показателей. ОСНОВНЫЕ ПРАВИЛА ИНТЕРПРЕТАЦИИ ИММУНОГРАММЫ: 1. Комплексный анализ иммунограммы более информативен чем оценка каждого показателя в отдельности 2. Полноценный анализ иммунограммы можно проводить лишь в комплексе с оценкой клинической картины у данного пациента. 3. Реальную информацию в иммунограмме несут только сильные сдвиги показателей; слабые сдвиги лишь позволяют повысить уверенность а правильности сделанного заключения. 4. Анализ иммунограммы в динамике всегда более информативен как в диагностическом, так и в прогностическом отношении, нежели однократно полученная иммунограмм. 5. В подавляющем большинстве случаев анализ иммунограммы дает возможность делать ориентировочные, а не безусловные выводы диагностического и прогностического характера. 6. Для диагностической и прогностической оценки иммунограммы важнейшее значение имеют индивидуальные показатели нормы данного пациента. 71 7. Первостепенную практическую значимость в иммунограмме имеют соотношения разных популяций и субпопуляций ИКК, а не их абсолютные значения. 8. Несоответствие сдвигов показателей иммунограммы клинической картине течения заболевания свидетельствует о тяжелом, неблагоприятном развитии процесса. Отсутствие сдвигов иммунограммы при наличии клинической картины воспалительного процесса должно трактоваться как атипичность реакции иммунной системы и является отягощающим признаком течения процесса. Содержание иммуноглобулинов в сыворотке крови и секретах. Сыворотка IgG* IgA IgM IgE (МЕ/мл) У взрослых 10,8+-2,4 2,05+-0,54 1,15+-0,42 101,5+-20,7 У детей: - новорожденные 12+-1,8 0,02+-0,03 0,18+-0,05 0+-1,5 - 6 месяцев 4,27+-1,86 0,28+-0,18 0,43+-0,17 0,9+-28 - 1 год 6,01+-2,19 0,37+-0,18 0,54+-0,28 1,1+-10,2 - 2 года 7,62+-2,4 0,50+-0,2 0,58+-0,23 13,7+-14,7 - 9 лет 9,2+-2,5 1,2+-0,4 0,65+-0,25 25+-16,7 Секреты (мг на 100 мл): - молозиво 10 1234 61 - слюна после 0,036 3,9 0,043 стимуляции (из околоушных желез) Общая слюна: - взрослых 4,86 30,4 0,55 - новорожденных 3,5 2,8 0,24 Содержимое 34 75 70 подвздошной кишки Семенная жидкость 510 116 90 Спинномозговая 0,2-0,7 жидкость * IgG1 – 60-66%, IgG2 – 20-30%, IgG3 – 5-8%, IgG4 4-5%. ДИАГНОСТИКА АУТОИММУННЫХ ЗАБОЛЕВАНИЙ Аутоиммунные заболевания - заболевания, в патогенезе которых ведущую роль играют аутореактивные лимфоциты, которые распознают антигены собственного организма как чужеродные и запускают патологические процессы, характеризующиеся деструкцией клеток-мишеней и тканей-мишеней, а также нарушением их функций (как снижением, так и усилением) и, как правило, развитием хронического воспаления. Эффекторные процессы аутоиммунных заболеваний реализуются через гуморальные (аутоантитела) и/или клеточные (аутореактивные клоны лимфоцитов) иммунные реакции. Гиперпродукция провоспалительных цитокинов сопровождает практически все аутоиммунные заболевания. 72 Антитела к экстрагируемым ядерным антигенам (Anti-ENA) - (ENAскрин) - это гетерогенная группа аутоантител, взаимодействующих с различными белками, относящимися к рибонуклеопротеинам. Наибольшее значение имеют Sm, RNP, SS-A, SS-B, Scl-70 и Jo-1 антигены. ENA-скрин – это исследование, позволяющее выявить в сыворотке крови какие-либо антитела к цитоплазматическим и ядерным антигенам. Антитела к экстрагируемому ядерному антигену являются клинико-лабораторным маркером различных системных заболеваний соединительной ткани и используются для их диагностики и контроля за их лечением (системная красная волчанкА, синдром Шегрена, системная склеродермия, полимиозит/дерматомиозит, смешанное заболевание соединительной ткани). Антитела к ядерным антигенам (Anti-ANA) - показатель системных заболеваний соединительной ткани. Представляют собой группу аутоантител к белкам и другим компонентам, находящимся в ядрах клеток. Антинуклеарные антитела выявляются у более чем 90% больных с диффузными заболеваниями соединительной ткани (СКВ, системный склероз, смешанное заболевание соединительной ткани, синдром Шегрена). Показания: Диагностика и дифференциальная диагностика коллагенозов (особенно системной красной волчанки). Бесплодие и невынашивание беременности Антитела к циклическому цитруллинсодержащему пептиду (АЦЦП, АССР) - в настоящее время один из самых информативных маркеров раннего ревматоидного артрита. АЦЦП относятся преимущественно к классу IgG и обнаруживаются в крови на самых ранних стадиях заболевания ревматоидным артритом (за 1-2 года до появления первых симптомов). Тест используют: Для диагностики ревматоидного артрита на очень ранней стадии (длительность болезни < 6 мес.) и на ранней стадии (длительность болезни 6 мес. – 1 год). Для диагностики серонегативных форм ревматоидного артрита (когда тест на ревматоидный фактор отрицательный). Для дифференциальной диагностики ревматоидного артрита и других аутоиммунных заболеваний с суставным синдромом. Чтобы оценить риск развития деструкции суставов у пациентов с ранним ревматоидным артритом. Антитела к Jo-1 – антигену - аутоантитела к данному белку являются диагностически значимыми при миозите (полимиозит/дерматомиозит) Антитела к фосфолипидам Антифосфолипидный синдром является одной из причин привычного невынашивания беременности. Среди пациенток с привычным невынашиванием беременности антифосфолипидный синдром встречается в 27-64%, причем без проведения лечения гибель эмбриона (плода) наблюдается у 90-95% женщин, 73 имеющих аутоантитела к фосфолипидам. Частота АФС повышается на 15% с каждым следующим выкидышем. Таким образом, АФС является не только причиной, но и осложнением привычного невынашивания беременности. Фосфолипиды являются важной составляющей всех биологических мембран, поэтому появление антифосфолипидных антител (антикардиолипины IgG и IgM) может расстроить функцию клеток, стать причиной развития воспалительной реакции, вызвать нарушения свертывания крови. Результатом действия антифосфолипидных антител является частое развитие у больных с антифосфолипидным синдромом различных патологических состояний: - поражение кровеносных сосудов малого и среднего калибра с нарушениями микроциркуляции крови в коже и органах (как следствие этого нарушение мозгового кровообращения); - наклонность к развитию рецидивирующих микро- и макротромбозов вен и артерий различной локализации; - возникновение различных форм акушерской патологии, привычного невынашивания беременности из-за нарушений васкуляризации плаценты и ее ложа с развитием фетоплацентарной недостаточности; разнообразные неврологические, сердечно-сосудистые, гематологические нарушения. Антитела к кардиолипину В клинической практике иммуноферментное определение антител к кардиолипину является одним из наиболее ценных и стандартизированных тестов для диагностики АФС. Антитела к кардиолипину являются основной фракцией АФЛ. Эти АТ обнаруживаются при различных аутоиммунными заболеваниями. Их присутствие у пациентов с СКВ ассоциируется с развитием тромбозов и тромоцитопений. Антитела к кардиолипину обнаруживаются в сыворотке примерно у 60% пациентов с СКВ. При беременности при тромбоэмболических повреждениях трофобласта и плаценты возможны гибель плода, выкидыш, отслойка плаценты, гипотрофия и гипоксия плода. Титр антител к кардиолипинам обычно максимально повышается непосредственно перед развитием тромбоза и несколько снижается сразу после его возникновения, что свидетельствует об их потреблении в процесс коагуляции. Увеличение титра анти-карлиолипиновых антител при развитии клинической картины тромбоза служит основой для постановки диагноза антифосфолипидного синдрома. Антитела к nRNP/Sm – антигену - антитела, образующиеся к этим антигенам наиболее специфичны для смешанных заболеваний соединительной ткани - т.е. при наличии симптомов склеродермии, ревматоидного артрита, СКВ, полимиозита (около 95% случаев) и в меньшей степени для СКВ (до 30% случаев). Антитела к Scl-70 – антигену - антитела на данный белок наиболее специфичны при системной склеродермии (до 70% случаев). 74 Антитела к SS-A (Ro) – антигену - антитела на них обнаруживаются, чаще, при системной склеродермии (60 % случаев), синдроме Шегрена (до 70% случаев) и при СКВ (до 30% случаев). Считается, что если данные антитела обнаруживаются в крови у беременных, то это является показателем риска увеличения возникновения неонатального волчаночноподобного синдрома у новорожденного ребенка (неонатальный люпус-синдром). Данные антитела матери проходят через плаценту и вызывают поражение плода, приводящие к гемолитической анемии и тромбоцитопении. К тяжелым последствиям относят поражение проводящей системы сердца ребенка (вплоть до постоянной кардиостимуляции). Отмечено, что у женщин у которых во время беременности был выявлен значительный титр данных антител, без явных клинических признаков, в дальнейшем развивается какое либо аутоиммунное заболевание, включая СКВ. Антитела к SS-B (La) – антигену - антитела к ним выявляются до 60% случаев при синдроме Шегрена и в 15% случаев при СКВ. Антитела к двухцепочечной геномной ДНК (ds-DNA) - антитела к двухцепочечной ДНК (анти-dsDNA) относятся к группе антинуклеарных антител, то есть аутоантител, направленных организмом против компонентов собственных ядер. В то время как антинуклеарные антитела характерны для многих болезней из группы диффузных заболеваний соединительной ткани, анти-dsDNA считаются специфичными для системной красной волчанки (СКВ). Обнаружение анти-dsDNA является одним из критериев постановки диагноза «СКВ». Практически не определяются при ревматоидном артрите и склеродермии. Исследование назначается: При симптомах системной красной волчанки: лихорадке, поражении кожи (эритема-бабочка или красные высыпания на лице, предплечьях, груди), артралгии/артрите, пневмоните, перикардите, эпилепсии, поражении почек; при выявлении в сыворотке антинуклеарных антител, особенно если получен гомогенный или зернистый (крапчатый) тип иммунофлуоресцентного свечения ядра; регулярно, каждые 3-6 месяцев, при легкой степени тяжести СКВ или чаще при отсутствии контроля за болезнью. Антитела к одноцепочечной ДНК (ss-DNA) - антитела обнаруживаются как при ревматических заболеваниях, так и при других соматических и инфекционных заболеваниях. Однако наибольшая частота выявления повышенного уровня этих антител наблюдается при СКВ и склеродермии, особенно при активных и злокачественных формах. Перечень заболеваний при которых могут выявляться антитела к односпиральной ДНК: системная красная волчанка, системная склеродермия, ревматоидный артрит, дерматомиозит, хронический активный гепатит, лекарственных волчаночный синдром, вызванный прокаиномидом, гидралазином, изониазидом, триметадионом, метилдофой, фенотиазинами. 75 Скрининг васкулитов (антитела к PR3 и МРО) - серологические маркеры первичных системных васкулитов. Определение анти-PR3 в качестве скринингового теста позволяет увеличить выявляемость гранулематоза Вегенера, особенно на ранней стадии болезни, у больных с лимитированной и атипичными формами заболевания или перекрестными антигенными синдромами, а также помогает верифицировать диагноз. MPO классифицируется как важнейший маркер такого тяжелого заболевания, как быстро прогрессирующий нефрит. Кроме того, они встречаются у 70-80% пациентов с серьезным повреждением почек. Данные антитела встречаются при синдроме Чарга-Стросса, микроскопического полиартрита и других васкулитов. В2-микроглобулин - низкомолекулярный белок поверхностных антигенов клеточных ядер. Присутствие его в сыворотке крови обусловлено процессами деградации и репарации отдельных элементов клеток. Определение B2-микроглобулина необходимо для мониторинга лечения гемобластозов, миеломы, контроля активации лимфоцитов при трансплантации почки. Концентрация B2-микроглобулина в крови повышается при почечной недостаточности, острых вирусных инфекциях, иммунодефицитах, в том числе ВИЧ-инфекции, аутоиммунных заболеваниях, гемобластозах (B-клеточных), миеломе, острых лейкозах и лимфомах с поражением ЦНС. Антитела к глиадину (Ig G, A) – используют для диагностики целиакии. Повышение значений: Глютен-чувствительная энтеропатия (целиакия). Иногда - другие варианты синдрома малабсорбции (болезнь Крона, язвенный колит, дефицит галактозидазы, постинфекционная малабсорбция), заболевания соединительной ткани (ревматоидный артрит, синдром Шегрена, системный склероз и др.). Интерстициальные заболевания легких (гиперчувствительные пневмониты, идиопатическиие фиброзирующие альвеолиты, фибротические стадии саркоидоза и пр.). ОПУХОЛЕВЫЕ МАРКЕРЫ В настоящее время измерение уровней опухолевых маркеров широко используется в диагностике, лечении и при наблюдении за состоянием онкологических больных. Опухолевые маркеры – это вещества, образующиеся в связи с измененным метаболизмом злокачественно трансформированной клетки, а потому при возникновении опухоли их уровни повышаются. Определение опухолевых маркеров проводят в гистологическом материале или биологических жидкостях (гормональные опухолевые маркеры). Анализ крови на онкомаркеры позволяет выявить особые вещества, которые вырабатывает сама опухоль. Для успешного лечения онкологических 76 заболеваний одно из самых важных условий — это ранняя диагностика. Исследование крови на онкомаркеры играет в этом ведущую роль. Исследование крови на онкомаркеры (ОМ) - это важная, но лишь часть комплекса диагностических мероприятий. Только по результату данного лабораторного исследования диагноз поставить нельзя. ОМ дают возможность судить о первичной локализации опухоли, дифференцировать доброкачественные и злокачественные новообразования. Степень повышения концентрации многих ОМ помогает определить стадию процесса. Некоторые виды тестов позволяют прогнозировать течение заболевания, например рака молочной железы. Агрессивная, быстро растущая опухоль, с множественными метастазами дает очень высокий уровень ОМ в сыворотке, что свидетельствует о неблагоприятном прогнозе. Самые ответственные сферы применения анализа на ОМ — оценка эффективности терапии и мониторинг состояния пациента. Тесты показывают радикальность операции, какие виды и схемы лечения дали наилучший результат, констатируют ремиссию или выявляют рецидив еще до клинических признаков. Для проведения исследования берется кровь из вены, натощак, через 8 часов после последнего приема пищи. Для пациентов, получивших радикальное (противоопухолевое) лечение, рекомендуется проведение анализа каждые 3–4 месяца. Материально-техническая база клинико-диагностической лаборатории включает современное высокопроизводительное автоматизированное лабораторное оборудование (иммунохимические анализаторы Архитект i1000, компании Abbott, США; Аксесс, компании Beckman Coulter, США). Используем только оригинальную реагентику, что гарантирует качество и стабильные результаты исследований. Срок выполнения анализа – 1 рабочий день. ОПУХОЛЕВЫЕ МАРКЕРЫ И ИХ КЛИНИЧЕСКОЕ ЗНАЧЕНИЕ Идеальный опухолевый маркер должен удовлетворять следующим критериям: - Продуцироваться только злокачественными клетками - Являться органоспецифичным - Появляться в высоких концентрациях в биологических жидкостях - Его концентрация должна коррелировать с размером опухоли - Его концентрация должна коррелировать со стадией заболевания - Его концентрация должна коррелировать с прогнозом - Его концентрация должна коррелировать с эффектом лечения - Он должен позволять проводить диагностику всей опухолевой ткани. Маркер, отвечающий всем перечисленным выше требованиям, до настоящего времени не обнаружен. В настоящее время известно более 200 соединений, относящихся к опухолевым маркерам, и их количество постоянно растет. 77 ПРОСТАТ-СПЕЦИФИЧЕСКИЙ АНТИГЕН ОБЩИЙ (ПСА ОБЩИЙ) ПРОСТАТ-СПЕЦИФИЧЕСКИЙ АНТИГЕН (свободная фракция) Референтные значения в лаборатории УЗ «ГОКБ» < 4 ng/ml ПСА присутствует в здоровой, чрезмерно развитой и трансформированной ткани простаты. Это самый специфичный и чувствительный антиген, позволяющий диагностировать рак предстательной железы. Для исследования берут кровь до биопсии, удаления или массажа простаты, т.к. механическое раздражение железы может вызывать повышение уровня ПСА, сохраняющееся до 3-х недель. ПСА играет важную роль и в мониторинге рака предстательной железы на различных этапах рака: наблюдение, установление оптимальной терапии, оценка прогноза и оценка эффективности лечения (хирургического, гормонального). Процентное содержание свободного ПСА выражается как отношение свободного ПСА к общему ПСА, выраженное в процентах (%). Обязательно эти два теста проводятся с одной и той же пробирки в одном биологическом материале. Расчет абсолютных значений проводится автоматизировано с использованием математических формул. Основные показания к назначению анализа: доброкачественные и злокачественные заболевания предстательной железы. РАКОВО-ЭМБРИОНАЛЬНЫЙ АНТИГЕН (РЭА) Референтные значения в лаборатории УЗ «ГОКБ» < 5 ng/ml Значительное увеличение концентрации РЭА наблюдается при различных злокачественных новообразованиях (рак толстой кишки, поджелудочной железы, желудка, легких, молочной железы, шейки матки, яичников). Основные показания к назначению анализа: рак прямой кишки, молочной железы, рак легких, рак желудка и поджелудочной железы, рак яичников. АЛЬФА1-ФЕТОПРОТЕИН Референтные значения в лаборатории УЗ «ГОКБ» 0.89 – 8.78 ng/ml В гинекологии один из основных маркёров состояния плода при мониторинге беременности. В онкологии - маркёр первичного рака печени. Основные показания к назначению анализа: для раннего выявления гепатоцеллюлярной карциномы; контроль лечения пациентов с герминативными опухолями или с гепатоцеллюлярной карциномой мониторинг состояния больных с циррозом печени для раннего выявления рака печени; мониторинг состояния пациентов с высоким риском герминативных опухолей (крипторхизм, монозиготные близнецы, один из которых имеет рак яичек). 78 ОНКОМАРКЕР ЯИЧНИКОВ (СА -125) Референтные значения в лаборатории УЗ «ГОКБ» 0 – 35 ng/ml Основной маркер рака яичников и его метастазов. Основные показания к назначению анализа: диагностика с последующим мониторингом при раке яичников; аденокацинома поджелудочной железы. У пациентов с существующей наследственностью в анамнезе в отношении рака яичников или рака молочной железы, рекомендуется проводить определение CA-125 каждые 6 месяцев, вместе с ежегодным трансвагинальным ультразвуковым исследованием с целью раннего обнаружения рака яичников. ОНКОМАРКЕР HE4 Референтные значения в лаборатории УЗ «ГОКБ» • • Пременопауза <70 pmol /ml Постменопауза <140 pmol /ml Повышенная продукция НЕ4 выявлена при раке яичника и эндометрия. При изучении многочисленных известных маркеров рака яичников именно НЕ4 продемонстрировал наибольшую чувствительность для эпителиального рака яичников, особенно на ранней стадии заболевания. Основные показания к назначению анализа: диагностика рака яичника (эпителиальный); мониторинг эффективности терапии при инвазивном эпителиальном раке яичников; доброкачественные заболевания яичников; рак молочной железы; рак эндометрия. Имеющиеся данные свидетельствуют о том, что сочетанное определение двух маркеров (НЕ4 и СА125) обладает более точным диагностическим значением для выявления эпителиального РЯ, чем любой из маркеров в отдельности или другие комбинации. Поэтому для оценки риска рака яичника у женщин в пре- и постклимактерический период разработан алгоритм ROMA (Risk of Ovarian Malignancy Algorithm, риск наличия злокачественной опухоли яичника) . ИНДЕКС ROMA (RISK OF OVARIAN MALIGNANCY ALGORITHM, РИСК НАЛИЧИЯ ЗЛОКАЧЕСТВЕННОЙ ОПУХОЛИ ЯИЧНИКА) Референтные значения НЕ4+СА 125: 1. Пременопауза: ROMA < 11,4% - низкий риск обнаружения эпителиального рака яичника ROMA ≥ 11,4% - высокий риск обнаружения эпителиального рака яичника 2. Постменопауза: ROMA < 29,9% - низкий риск обнаружения эпителиального рака яичника ROMA ≥ 29,9% - высокий риск обнаружения эпителиального рака яичника 79 ОНКОМАРКЕР МОЛОЧНОЙ ЖЕЛЕЗЫ (СА 15-3) Референтные значения в лаборатории УЗ «ГОКБ» 0 – 31,3 U/ml Опухолевый маркёр, использующийся при мониторинге течения и оценке эффективности терапии карциномы молочной железы. При рецидивах или метастазах рост концентрации СА 15-3 может опережать появление клинических симптомов на 6 - 9 месяцев. Основные показания к назначению анализа: мониторинг течения заболевания, обнаружение ранних рецидивов, метастазов и эффективности лечения карциномы молочной железы; дифференциальная диагностика рака молочной железы и доброкачественной (гормональной) мастопатии. ОНКОМАРКЕР ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ, ЖЕЛЧНОГО ПУЗЫРЯ (СА 19-9) Референтные значения в лаборатории УЗ «ГОКБ» 0 – 37 U/ml Маркёр карциномы поджелудочной железы. Повышенный уровень этого маркёра является плохим прогностическим признаком у больных раком толстой и прямой кишки. Величина повышения не связана с массой опухоли, но тест может быть использован для слежения за ходом болезни. Данный показатель позволяет оценить наличие метастазов. Основные показания к назначению анализа: мониторинг течения заболевания, доклиническая диагностика метастазирования и оценка эффективности проводимой терапии карциномы поджелудочной железы; наблюдение за пациентами с возможным рецидивом рака желудка — в сочетании с РЭА (раково-эмбриональным антигеном); диагностика рака желчного пузыря или желчных путей, первичный рак печени, колоректальный рак. ОНКОМАРКЕР CYFRA СА 21-1 Референтные значения в лаборатории УЗ «ГОКБ» 0 - 2,8 ng/ml Является наиболее чувствительным маркером у пациентов с раком легких, отличным от других видов мелкоклеточного рака (немелкоклеточный рак легкого). Основные показания к назначению анализа: немелкоклеточный рак легких, дифференциальная диагностика образований в легких неизвестного происхождения, терапевтический контроль и мониторинг динамики заболеваний при раке легкого НМРЛ, мониторинг динамики заболевания у пациентов с раком мочевого пузыря. 80 АНТИГЕН ПЛОСКОКЛЕТОЧНОЙ КАРЦИНОМЫ (SCC) Референтные значения в лаборатории УЗ «ГОКБ» 0 – 1.5 ng/ml Маркер плоскоклеточного рака, локализованного в шейке матки, вульве, легком, пищеводе и в области головы и шеи. Основные показания к назначению анализа: рак шейки матки, плоскоклеточный рак легких, карцинома области головы и шеи, рак пищевода, опухоли мочеполовой системы. ТАБЛИЦА КОМБИНАЦИИ ОПУХОЛЕВЫХ МАРКЕРОВ Комбинация отдельных опухолевых маркеров согласно предлагаемому виду злокачественного заболевания Вид заболевания Главный Рак желудка РЭА (СЕА) Рак прямой и сигмовидной кишки РЭА (СЕА), СА 19-9 Рак поджелудочной железы СА 19-9 Рак желчного пузыря и желчных путей СА 19-9 Метастазы в печени СА 19-9, РЭА, АФП Рак молочной железы СА 15-3 Хорионэпителиома бета-ХГЧ Пузырный занос бета-ХГЧ Тератома АФП, бета-ХГЧ Рак яичника СА 125, НЕ 4, индекс ROMA Рак тела матки СА 125, СIFRA 21-1 Рак шейки матки SCC, СIFRA 21-1 Рак мочевого пузыря РЭА (CEA), СIFRA 21-1 Рак легких СIFRA 21-1, РЭА (CEA) Рак яичка АФП, бета-ХГЧ Рак простаты ПСА, своб. ПСА Лейкоз В2-микроглобулин Злокачественная лимфома В2-микроглобулин Множественная миелома В2-микроглобулин 81