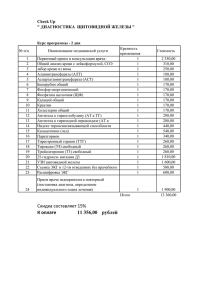
Тестовые задания к итоговому контролю по специальности
реклама

ТЕСТОВЫЕ ЗАДАНИЯ ДЛЯ ИТОГОВОЙ АТТЕСТАЦИИ ОРДИНАТОРОВ ПО СПЕЦИАЛЬНОСТИ ЭНДОКРИНОЛОГИЯ 1. СОЦИАЛЬНАЯ ГИГИЕНА И ОРГАНИЗАЦИЯ ЗО 001. В определение общественного здоровья, принятое ВОЗ, входят элементы: А) физическое, социальное и психологическое благополучие; Б) возможность трудовой деятельности; В) наличие или отсутствие болезней; Г) наличие благоустроенного жилища;* Д) наличие оплачиваемого отпуска. 002. Общественное здоровье характеризуют следующие показатели: А) 1 трудовая деятельность населения;* Б) 2. состояние заболеваемости психическими болезнями;* В) инвалидность;* Г) демографические показатели; Д) общая заболеваемость. 003. Наиболее значимое влияние на сохранение и укрепление здоровья населения оказывают следующие факторы: А) экология окружающей среды; Б) качество и доступность медицинской помощи; В) безопасность условий труда; Г) уровень культуры населения;* Д) сбалансированность питания. 004. Национальная система социальной зашиты населения включает в себя: А) социальное обеспечение в случае стойкой утраты трудоспособности;* Б) доступная медицинская помощь; В) социальное обеспечение в случае временной утраты трудоспособности;* Г) благотворительность: Д) обязательное медицинское страхование. 005. Субъектами медицинского страхования являются: А) страховая организация * Б) органы управления здравоохранением* В) поликлиника* Г) гражданин* Д) любое медицинское учреждение* 006. Средства обязательного медицинского страхования на территории области формируются за счет: А) средств местной администрации 1 Б) средств частных и коммерческих предприятий и учреждений В) 3. средств граждан Г) средств государственных предприятий и учреждений* Д) благотворительных фондов 007. Правовой базой обязательного медицинского страхования являются документы: А) Конституция РФ; Б) Закон РФ "О медицинском страховании граждан";* В) Закон РФ "О санитарно-эпидемиологическом благополучии населения" Г) Дополнения и изменения к Закону РФ "О медицинском страховании граждан" * Д) Основы законодательства об охране здоровья граждан. 008. К лицензированию медицинского учреждения относятся: А) определение видов медицинской помощи, осуществляемых в ЛПУ* Б) выдача больничных документов на право заниматься определенным видом лечебно-профилактической деятельности в системе медицинского страхования В) определение объема медицинской помощи, осуществляемых в Л ПУ* Г) определение соответствия качества медицинской помощи установленным стандартам Д) оценка степени квалификации медицинского персонала 009. Основными задачами поликлиники являются: А) 1. медицинская помощь больным на дому Б) лечебно-диагностическое обслуживание населения В) организация работы по пропаганде здорового образа жизни Г) экспертиза временной нетрудоспособности* Д) 5.Диспансерное наблюдение определенных групп больных. 010. Основными обязанностями поликлинического эндокринолога и диабетолога при оказании лечебно-профилактической помощи населению являются: А) оказание своевременной эндокринологической помощи* Б) проведение экспертизы временной нетрудоспособности* В) диспансерное наблюдение больных* Г) транспортировка госпитализируемых больных Д) профилактические осмотры населения 011. Задачи стационарной медицинской помощи населению включают следующие действия: А) круглосуточное медицинское наблюдение за больными* Б) квалифицированное диагностическое обследование* 2 В) проведение лечебных мероприятий по восстановлению здоровья и трудоспособности* Г) проведение профилактических мероприятий Д) санаторно-курортное лечение 012. Основанием допуска к медицинской деятельности являются следующие документы: А) диплом об окончании высшего или средне-специального медицинского учреждения* Б) лицензия В) сертификат специалиста* Г) свидетельство об окончании курсов о повышении квалификации Д) наличие ученой степени. 013. Квалификационная категория, присвоенная врачу эндокринологу (диабетологу) на основании приказа органа здравоохранения действительна в течение: А) 1 года Б) 2 лет В) З лет Г) 5 лет* Д) 10 лет. 014. Сертификат врача эндокринолога (диабетолога) действителен в течение: А) 1 года Б) 2 лет В) З лет Г) 5 лет* Д) 10 лет. 015. Медицинская этика это… А) наука, помогающая вырабатывать у врача способность к нравственной ориентации в сложных ситуациях; Б) наука, рассматривающая вопросы врачебного гуманизма; В) наука, рассматривающая проблемы долга, чести и достоинства медицинских работников; Г) специфическое проявление общей этики в деятельности врача* Д) наука, требующая высоких морально-деловых и социальных качеств врача. 016. Соблюдение врачебной тайны необходимо для: А) защиты внутреннего мира человека и его автономии Б) охраны от манипуляций со стороны внешних сил В) защиты социальных и экономических интересов личности Г) создания основы доверительности и откровенности взаимоотношений 3 "врач-пациент"* Д) поддержания престижа медицинской профессии. 017. Предметом изучения медицинской статистики является: А) выявление и установление зависимости между уровнем здоровья и факторами окружающей среды Б) данные о сети и деятельности учреждений здравоохранения В) достоверность результатов клинических и экспериментальных исследований Г) здоровье населения* 018. Статистическими измерителями общественного здоровья населения являются: А) заболеваемость* Б) инвалидность* В) трудовая активность* Г) рождаемость Д) смертность. 019. Уровнем достоверности в медицинских статистических исследованиях являются вероятность изучаемого признака, равная: А) 1 . 68%, Б) 2. 74% В) 3. 85% Г) 4. 90 %.* 020. К показателям, определяющим эффективность диспансеризации относятся: А) среднее число больных, состоящих на диспансерном наблюдении Б) показатель частоты рецидивов В) полнота охвата диспансерным наблюдением Г) показатель систематичности наблюдений* Д) заболеваемость с временной утратой трудоспособности у состоящих на диспансерном наблюдении @ЭНДОКРИННЫЕ АСПЕКТЫ ПАТОЛОГИИ КОСТНОЙ ТКАНИ 001. Классификация остеопороза основана на элементах: А) этиологии* Б) патогенеза В) симптоматики Г) распространенности процесса Д) стадии развития заболевания. 002. При исследовании гормонального статуса у больных, страдающих 4 остеомаляцией, наиболее целесообразно исследование: А) кальцитонина Б) ПТГ В) гастрина и гормона роста* Г) витамина ДЗ Д) эстрадиола и гонадотропинов. 003. Диагностическим признаком остеомаляции является: А) повышенная прозрачность костной ткани Б) наличие лоозеровских зон перестройки* В) наличие грыж Шморля Г) пониженная прозрачность костной ткани Д) наличие патологических переломов 004. В патогенезе развития первичного остеопороза решающее значение имеет: А) прекращение овариальной функции в менопаузе Б) снижение физической активности в возрасте старше 60 лет В) снижение овариальной функции в течение жизни; Г) нарушение функции гомеостаза кальция Д) генетическая предрасположенность и исходная плотность костной ткани* 005. При рентгенологическом обследовании выявляется: А) понижение прозрачности костной ткани Б) признаки субпериостальной резорбции В) снижение высоты тел позвонков* Г) повышение отложения солей Д) гиперостоз костей черепа. больных остеопорозом 006. В профилактике инволюционного остеопороза наиболее рациональным является: А) прием препаратов кальция с момента становления менопаузы Б) прием препаратов витамина Д В) увеличение двигательной активности в сочетании с приемом препаратов витамина Д и кальция* Г) назначение эсторогенсодержаших препаратов Д) диета с низким содержанием белка 007. Снижение костной плотности может отмечаться при приеме следующих медикаментов: А) диуретики* Б) препараты витамина Д В) аспирин Г) антибактериальные препараты 5 Д) интерфероны 008. При лабораторном обследовании больных, страдающих остеомаляцией, может быть обнаружено: А) повышение уровня экскреции оксипролина* Б) повышение уровня кальция и фосфора в крови В) повышение уровня общего белка и диспротеинемия Г) лейкоцитоз Д) понижение соотношения Са/креатинин. 009. Точкой приложения антирезорбтивной терапии являются: А) остеобласты Б) остеокласты* В) остеоциты Г) костная матрица Д) остеоиды 010. Раньше всего костная плотность снижается в следующих участках скелета: А) позвоночник* Б) тазобедренный сустав В) голень Г) предплечье Д) крестец @ЭНДОКРИННЫЕ АСПЕКТЫ ПАТОЛОГИИ КОСТНОЙ ТКАНИ 001. При исследовании гормонального статуса у больных, страдающих инволюционным остеопорозом, наиболее целесообразно определение: А) паратиреоидного гормона* Б) остеокальцина* В) витамин Д* Г) пролактина Д) эстрадиола и гонадотропинов. 002. Для клинических проявлений остеопороза в менопаузе характерно следующее: А) снижение роста до 10-12см* Б) болевой синдром с преимущественным поражением позвоночного столба* В) изменение походки* Г) искривление позвоночного столба* Д) деформация грудной клетки* 003. К первичному остеопорозу относятся: 6 А) постменопаузальный остеопороз* Б) идиопатический ювенильный остеопороз* В) сенильный остеопороз* Г) «стероидный» остеопороз Д) ятрогенный остеопороз 004. При дифференциальной диагностике остеопении должны быть учтены следующие состояния: А) остепороз* Б) остеомаляция* В) гиперпаратиреоз* Г) миеломная болезнь* Д) тиреотоксикоз* 005. Для идиопатического остеопороза взрослых характерно следующее: А) болевой синдром* Б) компрессионные переломы позвоночника* В) искривление позвоночного столба* Г) снижение функции гонад Д) уменьшение роста на 10-12см 006. В определение понятия «остеопения» входят: А) остеопороз* Б) остеомаляция* В) остеолиз* Г) остеоартроз Д) ревматоидный полиартрит 007. Маркерами ремоделироапния кости являются: А) щелочная фосфатаза* Б) С-терминальный телопептид В) остеокальцин* Г) пиридинолин Д) оксипролин в моче 008. Антирезобтивным эффектом обладают следующие препараты: А) бифосфонаты* Б) флавоноиды* В) кальцитонин* Г) препараты кальция Д) препараты витамина Д 009. Факторами риска развития остеопороза у женщин являются: А) менопауза* Б) крупное телосложение* 7 В) гинекологические операции в анамнезе* Г) избыточный вес Д) длительный прием антибиотиков 010. Для клинических проявлений остеомаляиии характерно: А) деформация грудной клетки* Б) искривление конечностей* В) пораженный болевой синдром* Г) наличие патологических переломов Д) наличие грыж Шморля 011. Остеобласт является предшественником: А) остеокласта Б) преостеокласта В) преостеобласта Г) остеоиита* Д) хондроцита 012. В процентном соотношении количество белка коллагена-1 в кости здорового человека составляет: А) 85-90%* Б) 80-85% В) 10-15% Г) 1-5% Д) 0,1-0,5% 013. Среднее количество кальция в организме человека — это: А) 500г Б) 750г В) 1000г * Г) 1500г Д) 2000г 014. Процент содержания кальция в скелете составляет: А) 10% Б) 90% В) 99% * Г) 80% Д) 50% 015. В процентном отношении количество принятого кальция в сутки составляет: 8 А) 100%* Б) 50% В) 20% Г) 10% Д) 5)5% 016. Часть усвоенного кальция, выделяющаяся с мочой, составляет: А) 1%* Б) 2% В) 10% Г) 20% Д) 50% 017. Повышение уровня кальция в крови приводит к: А) снижению секреции ПТГ* Б) повышению ТТГ В) повышению Т4 Г) повышению ТЗ Д) снижению АКТГ 018. Основной биологический эффект кальцитонина — это: А) ингибирование остеобластов* Б) ингибирование остеокластов В) синтез ПТГ Г) синтез остеоцитов Д) ингибирование витамина Д. 019. ПТГ регулирует: А) выход кальция и фосфора из кости* Б) реабсорбцию кальция и фосфора из гломерулярного фильтрата* В) синтез в почках 1,25-дигидроксивитаминаД* Г) синтез инсулина Д) синтез ТТГ 020. Снижение костной плотности чаще всего отмечается при: А) сахарном диабете* Б) ревматоидном артрите* В) хронической почечной недостаточности* Г) ожирении Д) хронических неспецифических заболеваниях легких @ ЗАБОЛЕВАНИЯ ГИПОТАЛАМО-ГИПОФИЗАРНОЙ СИСТЕМЫ 001. Причиной летального исхода у пациентов с акромегалией может быть: А) ночное апноэ* 9 Б) сахарный диабет В) сердечная недостаточность* Г) гипергликемия Д) гипогликемия 002. В клинической картине акромегалии могут наблюдаться изменения со стороны ЦНС: А) синдром карпального канала* Б) головные боли* В) парастезии* Г) миопатический синдром* Д) нарушения высшей нервной деятельности — апатия, вялость, сонливость* 003. Секрецию соматотропного гормона подавляет: А) глюкогон Б) эстрогены В) серотонин Г) 4)соматостатин* Д) соматомедины 004. Нарушения углеводного обмена — диабет при акромегалии может коррегироваться: А) инсулинотерапией Б) приемом амарила В) диетой с пониженным содержанием углеводов Г) специфической терапией основного заболевания* Д) приемом сиофора 005. У пациентов больных акромегалией при нарушении зрения показано следующее: А) хирургическое лечение* Б) )лучевая терапия В) применение препарата парлодел Г) сочетанная лучевая и медикаментозная терапия Д) сочетание хирургической и лучевой терапии. 006. При пробе с инсулином, проведенной в активной стадии акромегалии, через 30 мин. отмечается: А) умеренное повышение уровня СТГ Б) чрезмерное повышение уровня СТГ* В) умеренное снижение уровня СТГ Г) значительное снижение уровня СТГ Д) отсутствие изменений уровня СТГ 10 007. Опухоль, секретирующая СТГ может локализоваться … А) в поджелудочной железе Б) в гипофизе* В) в яичниках Г) в гипоталамусе* Д) в средостении 008. Дерматологическими проявлениями следующие: А) гипергидроз и жирная себорея* Б) гирсутизм* В) akantosis nigricans* Г) повышение сосудистого рисунка кожи Д) сглаженность носогубных складок акромегалии могут быть 009. Причинами сердечной недостаточности при акромегалии могут быть: А) задержка натрия и воды* Б) кардиомегалия* В) артериальная гипертензия* Г) нарушение ритма сердечной деятельности Д) артериальная гипотензия 010. Явными рентгенологическими признаками акромегалии являются: А) гиперостоз внутренней пластины лобной кости* Б) гипертрофический остеопороз костей черепа* В) пневматизация лицевых костей черепа* Г) истончение передних и задних клиновидных отростка Д) остеопороз поясничных позвонков 011. Абсолютными показаниями для проведения хирургического лечения пациентов с акромегалией являются: А) нарушение зрения* Б) макроаденома* В) злокачественная опухоль* Г) микроаденома Д) отсутствие эффекта от лучевой терапии 012. Причинами предоперационной подготовки препаратами группы аналогов соматостатина являются: А) отсутствие эффекта от предыдущей терапии* Б) уменьшение размеров аденомы* В) изменение консистенции аденомы* Г) улучшение соматического статуса Д) психологическая подготовка 11 013. Причинами развития акромегалии могут быть: А) первичная патология гипоталамуса* Б) первичная патология гипофиза* В) 3.СТГ-секретируюшая опухоль внегипофизарной локализации* Г) патологии костно-мышечной системы Д) пролактинома 014. Для гипоталамонезависимой формы («гипофизарной») акромегалии характерно: А) отсутствие чувствительности к тиролиберину* Б) наличие признаков активации гипоталамической области по данным ЭЭГисследования В) в анамнезе травмы черепа, психические травмы* Г) выраженная чувствительность к тиролиберину Д) небольшие размеры опухоли гипофиза 015. Несахарный диабет чаще всего характеризуется: А) полиурией* Б) полидипсией* В) гипоосмоляльностью мочи* Г) гипергликемией Д) гипосмоляльностью плазмы 016. Лабораторными маркерами несахарного диабета являются: А) повышение объема выделяемой мочи* Б) повышение удельного веса мочи В) снижение удельного веса мочи* Г) снижение объема мочи Д) бактериурия 017. Развитие несахарного диабета обусловлено: А) дефицитом АДГ* Б) резистентностью к действию АДГ* В) разрушением АДГ в крови под действием плацентарных ферментов* Г) мутацией гена рецептора АДГ* Д) генетическими дефектами синтеза препро АДГ* 018. Несахарный диабет у маленьких детей проявляется: А) полидипсией* Б) никтурией В) диареей* Г) анурией Д) гипогликемией 12 019. Наиболее вероятным этиологическим фактором болезни Кушинга является: А) опухоль гипофиза* Б) черепно-мозговая травма В) нейроинфекция Г) опухоль надпочечника Д) опухоль легкого Иценко- 020. Для эктопического АКТГ-синдрома характерно: А) положительная большая проба с дексаметазоном Б) повышение экскреции 17-ОКС (проба с метопироном) В) равномерное ожирение Г) очень высокий уровень АКТГ* Д) гиперкалиемия 021. Причиной болезни Иценко-Кушинга является: А) пролактинома Б) опухоль яичников В) кортикостерома Г) базофильная аденома гипофиза* Д) тиреотропинома 022. Типичными проявлениями повышенной продукции глюкокортикоидов являются: А) похудание Б) стрии на коже* В) артериальная гипотония Г) повышенная влажность кожных покровов Д) снижение глюкозы в крови 023. Синдром Нельсона проявляется: А) низким уровнем АКТГ в крови Б) повышенной влажностью кожных покровов В) туберкулезом надпочечников Г) высоким уровнем кортизола в крови Д) хронической надпочечниковой недостаточностью* 024. Участие центрального механизма в развитии болезни Иценко-Кушинга заключается в: А) нарушении ритма секреции АКТГ и кортизола* Б) повышении пролактина* В) снижении СТГ* Г) снижении ТТГ* Д) снижении гонадотропинов* 13 025. Особенностями нарушений углеводного обмена при болез-ИценкоКушинга являются: А) склонность к кетоаиидозу Б) инсулинорезистентность* В) необходимость инсулинотерапии Г) эффективность сахароснижающих таблетированных средств* Д) гипогликемические состояния 026. Для болезни Иценко-Кушинга характерно: А) тонкая, сухая кожа* Б) избыточное отложение жира в области шеи, туловища, живота, В) лица в виде «полнолуния»* Г) наличие «климактерического горбика»* Д) уменьшение в объеме молочных желез Е) повышенная влажность кожных покровов 026. Артериальная гипертензия при болезни Иценко-Кушин, обусловлена: А) нарушением центральных механизмов регуляции сосудистого тонуса гипотензии* Б) повышением функции коры надпочечников* В) вторичным альдостеронизмом* Г) снижением выделения ренина Д) 5.стенозом почечной артерии 027. В клиническом анализе крови при болезни Иценко-Кушига отмечаются: А) тромбоцитопения Б) снижение гемоглобина и лимфоцитоз В) лейкоцитопения Г) полицитемия* Д) эозинофилия и гранулоцитопения 028. Для болезни Иценко-Кушинга наиболее характерно: А) гиперкалиемия Б) гипонатриемия В) гиперкальциемия Г) гипокалиемия* Д) увеличение активности шелочной фосфатазы 029. Наиболее частыми костными изменениями болезни Иценко-Кушинга являются: А) деформация и перелом костей* Б) остеопороз* В) задержка роста в детском возрасте* Г) ускорение дифференцировки и роста скелета Д) гиперостоз 14 030. При тяжелой форме болезни Иценко-Кушинга отмечается: А) равномерное распределение подкожного жирового слоя Б) патологические переломы костей* В) транзиторная артериальная гипертензия Г) усиление дифференцировки и роста скелета Д) сохраненный меструальный цикл. 031. Осложнением болезни Иценко-Кушинга является: А) 1)гипотензия Б) 2)гипотермия В) 3)прогрессирующее похудание Г) 4)тромбоцитопения Д) 5)почечная недостаточность* 032.Отрицательный результат большой пробы с дексаметазоном А) болезнь Иценко-Кушинга* Б) аденоматоз коры надпочечников В) глюкостерому Г) эктопический АКТГ-синдром Д) кортикостерому 033. Дифференциальный диагноз болезни Иценко-Кушинга проводят со следующими заболеваниями: А) хронический пиелонефрит Б) хроническая надпочечниковая недостаточность В) синдром истощенных яичников Г) хронический алкоголизм* Д) гипотиреоз 034. Ремиссия болезни Иценко-Кушинга после лучевой терапии наступает через: А) 1 — 2 месяца Б) 3 — 4 месяца В) 5 — 6 месяцев Г) 7 — 8 месяцев* Д) более, чем через 1 год. 035. Показанием для адреналэктомии при болезни Ииенко-Кушинга является: А) неэффективность консервативной терапии* Б) прогрессирующее похудание В) высокий уровень кортизола в крови Г) гипокалиемический алкалоз Д) 5)электролитно-стероидная кардиопатия 15 036. При болезни Иценко-Кушинга наименее эффективна: А) терапия хлодитаном Б) терапия парлоделом* В) комбинированная терапия парлоделом и хлодитаном Г) терапия мамомитом Д) терапия оримитеном 037. Терапевтический эффект хлодитана заключается: А) в деструкции коры надпочечников* Б) в подавлении секреции кортиколиберина В) в подавлении секреции АКТГ Г) в подавлении фермента 11-В-гидроксилазы Д) в подавлении фермента 17-а-гидроксилазы 038. Наиболее эффективно при болезни Иценко-Кушинга: А) облучение межуточно-гипофизарной области * Б) хирургическая аденомэктомия В) применение блокаторов гипоталамо-гипофизарной систем Г) удаление одного или двух надпочечников Д) аутотрансплантация коры надпочечника 039. При синдроме Симмондса отмечается А) повышение секреции ТТГ Б) повышение секреции ФСГ В) повышение секреции ЛГ Г) снижение секреции АКТГ Д) повышение секреции АКТГ* 040. Расстройства пищеварения при синдроме Симмондса проявляются: А) повышением аппетита Б) повышением желудочной секреции В) усилением моторики желудочно-кишечного тракта Г) атонией кишечника* Д) повышением внешнесекреторной функции поджелудочной железы 041. Изменения эндокринной системы при заключаются в поражении следующих органов: А) околощитовидных желез Б) щитовидной железы* В) слюнных желез Г) молочных желез Д) бартоллиниевой железы синдроме Симмондса 042. Для диагностики синдрома Шиена важно обращать внимание на наличие 16 следующих изменений: А) гиперкортицизм; Б) гипертиреоз В) гипокортицизм* Г) сохранность вторичных половых признаков Д) снижение уровня общего холестерина 043. Гипофизарная кома при синдроме Симмондса сопровождается А) прогрессирующим гипокортицизмом и гипотиреозом* Б) прогрессирующим гиперкортцизмом В) тиреотоксическим кризом Г) гипернатриемией и гипергликемией Д) гипертермии и гипервозбудимости 044. Для дифференциальной диагностики почечной формы несахарного диабета и диабета центрального генеза необходимо: А) Назначение пробного курса лечения препаратами минералокортикоидов Б) Проба с сухоедением* В) Пробное назначение адиуретина Г) Проведение водной нагрузки Д) Исследование функции почек @ ЗАБОЛЕВАНИЯ НАДПОЧЕЧНИКОВ 001. Глюкостерома — гормонально активная опухоль коры надпочечника, в основном продуцирующая А) андрогены Б) 2)альдостерон В) эстрогены Г) глюкокортикоиды* Д) адреналин 002. Кортикоэстрома — опухоль коры надпочечников, продуцирующая в основном А) андрогены Б) эстрогены* В) альдостерон Г) глюкокортикоиды Д) адреналин 003. Андростерома — гормонально-активная опухоль коры надпочечников, продуцирующая в основном А) андрогены* Б) эстрогены В) альдостерон 17 Г) глюкокортикоиды Д) адреналин 004. Феохромоцитома — гормонально-активная опухоль, продуцирующая А) адреналин, норадреналин и дофамин* Б) эстрон и B-эстрадиол В) кортизол и кортизон Г) альдостерон и 17 — ОКС Д) андостерон и тестостерон 005. Причинами развития хронической недостаточности коры надпочечников могут быть А) аутоиммунное поражение надпочечников Б) туберкулез В) опухоли или метастазы рака в надпочечники Г) кровоизлияния в надпочечники или тромбоз сосудов надпочечников Д) все перечисленное* 006. Синдром Шмидта проявляется сочетанием А) идиопатической Аддисоновой болезни и сахарного диабета Б) аддисоновой болезни и скрытого аутоиммунного тиреоидита* В) аддисоновой болезни и несахарного диабета Г) аддисоновой болезни и снижением когнитивных функций Д) аддисоновой болезнью и снижением зрения 007. Аддисонический криз проявляется А) резкой дегидратацией, коллапсом, острой сердечно — сосудистой недостаточностью, нарушением функций почек, гипотермией * Б) отеками, сердечной недостаточностью В) гипергликемией Г) гипертонией, нарушением функций почек, отеками Д) возбуждением, гипертермией, гипертензией 007. Синдром Ватерхауза-Фридерихсена развивается преимущественно А) в период сениума Б) в возрасте 20-45 лет В) в пубертатном периоде Г) у новорожденных и рожениц* Д) 5)в период менопаузы 008. Криз при феохромацитоме характеризуется А) возбуждением, беспричинным страхом, гипертермией, кожных покровов* Б) ступором, гипотермией, гипотензией В) гипертермией, эйфорией, гиперемией бледностью 18 Г) 4)сопором Д) возбуждением, гипертермией, гиперемией, гиперактивностью тремором 009. Повышение уровня артериального давления у больных феохромацитомой в отличии пациентов с гипертензивной болезнью купируется А) B-блокаторами Б) нитратами В) ингибиторами АПФ Г) а - адреноблокаторами* Д) блокаторами кальциевых каналов 010. Терапия феохромацитомы заключается в А) консервативном лечение кризов Б) лучевой терапии В) химиотерапии Г) оперативном удаление опухоли* Д) наблюдении 011. Для первичного альдостеронизма в отличие от вторичного характерно А) гипретония* Б) протеинурия, щелочная реакция мочи, полиурия, полидипсия* В) ЭКГ изменения — удлиннения интервала Q-Т, появление зубца U, сегмент S-T ниже изолинии* Г) генерализованные отеки Д) гипонатриурия, повышенная экскреция альдостерона с мочей 012. Для вторичного альдостеронизма в отличие от первичного характерно А) гипертония Б) генерализованные отеки* В) протеинурия, щелочная реакция мочи, полиурия, полидипсия Г) гипонатриурия, повышенная секреция альдостерона с мочой* Д) ЭКГ-изменения - удлинения интервала Q-T,появление зубца U,сегмент ST ниже изолинии. 013. Кардиальными проявлениями синдрома Конна являются А) гипертензия, особенно повышен уровень диастолического давления* Б) кардиалгии без иррадиации болей* В) уменьшение пульсового давления* Г) ЭКГ изменения — удлиннения интервала Q-Т появление зубца U, сегмент S-Т ниже изолинии, зубец Т уплощенный или распознается ниже изолинии* Д) при аускультации — приглушение тонов сердца, акцент II тона над аортой, систолический шум на верхушке* 19 014. Развитию генерализованных отеков при вторичном альдостеронизме способствуют: А) повышение активности ренин-ангиотензиновой системы* Б) повышение в крови уровня антидиуретического гормона* В) повышение проницаемости капилляров* Г) склероз почечных артериол Д) никтурия 015. Осложнениями первичного альдостеронизма являются А) гипокалиемический паралич сердца* Б) гипертонический криз В) гипотонический криз* Г) инфаркт миокарда Д) отечный синдром 016. Пигментация кожи у больных Аддисоновой болезнью особенно выражена на: А) открытых участках тела (лицо, ладони, складки тыльной стороны кистей и стоп) * Б) участки подвергающиеся трению (подмышечные и паховая области, колени и др.)* В) участки пост операционных рубцов* Г) места естественной пигментации (соски молочных и грудных желез, половые органы)* Д) слизистые оболочки (губы, десны, язык и др.) * 017. Проявлениями болезни Аддисона являются: А) гиперпигментация кожи* Б) боли в животе (Аддисонические желудочно-кишечные кровотечения)* В) гипотония* Г) гипертония Д) кардиалгия 018. Терапия легкой формы первичной надпочечниковой недостаточности заключается в назначении: А) 1. диеты с достаточным содержанием белков, жиров и углеводов, а также солей натрия, витаминов, особенно С и В и обедненную солями калия* Б) введение хлорида натрия до 10 мг* В) аскорбиновой кислоты* Г) диеты с достаточным содержанием белков, жиров и углеводов, а также солей натрия, витаминов, особенно С и В и обогащеную солями калия Д) кортизон 019. При средней и тяжелой надпочечниковой недостаточности 20 означают: А) заместительную терапию глюко — и минералкортикоидами* Б) аскорбиновую кислоту и анаболические стероиды В) никотиновую кислоту* Г) спиронолактон, верошпирон; Д) оперативное лечение. 020. Острая недостаточность коры надпочечников отличается от аддисонического криза следующим: А) быстрым нарастанием симптоматики (в течение нескольких часов, реже 12 дней)* Б) внезапным, молниеностным течением В) постепенным нарастанием симптоматики* Г) бессимптомным течением* Д) наличием латентного периода (2 недели) с последующим быстрым нарастанием симптоматики 021. Феохромацитома локализуется: А) мозговом веществе надпочечника* Б) корковом веществе надпочечника* В) параганглия по ходу брюшной аорты* Г) средостенье Д) в костях 022. Развитию гипертонического криза у пациентов с феохромоцитомой способствуют: А) эмоциональное перенапряжение* Б) обильная пища* В) неудобное положение тела* Г) пальпация опухоли* Д) без видимых причин* 023. Для верификации феохромацитомы используется определение: А) содержания винил-миндальной кислоты в моче* Б) содержание адреналина в суточной моче* В) содержание норадреналина в суточной моче* Г) содержание альдостерона Д) содержание кортизола 024. Для МЭН 1 характерно: А) гиперплазия или опухолевое перерождение паращитовидных желез* Б) гиперплазия островков поджелудочной железы* В) аденома гипофиза* Г) феохромацитома Д) медулярная карцинома щитовидной железы 21 025. Для МЭН 2 характерно: А) медулярный рак щитовидной железы* Б) феохромацитома* В) опухоли паращитовидных желез* Г) аденома гипофиза Д) гиперплазия островков поджелудочной железы 026. Для синдрома Сиппла характерно: А) медулярный рак щитовидной железы* Б) феохромацитома* В) первичный гиперпаратиреоз* Г) аденома гипофиза Д) гастринома 027. Для синдрома Горлина характерно: А) медулярный рак щитовидной железы* Б) феохромаиитома* В) первичный гиперпаратиреоз* Г) невриномы слизистых оболочек и неиропатии* Д) патологические изменения скелета (марфанойдная внешность, искривление позвоночника и грудной клетки, конская стопа и др.)* @ ЗАБОЛЕВАНИЯ ОСТРОВКОВОГО АППАРАТА ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ 001. Нарушению толерантности к глюкозе соответствуют концентрации глюкозы в капиллярной крови (ммоль/л): А) натощак < 6,7 через 2 часа > 7,8 и < 11,1 Б) натощак < 6,0 через 2 часа > 6,1 и < 7,0 В) натощак < 6,1 через 2 часа > 7,2 и < 11,1* Г) натощак < 6,1 через 2 часа > 7,8 и < 11,1; 5 следующие 002. Патологические показатели теста толерантности к глюкозе могут наблюдаться при: А) инфекции, лихорадке* Б) заболевании желудочно-кишечного тракта с нарушением васывания* В) поражении печеночной паренхимы* Г) синдроме Нонена (Нунана) Д) синдроме Клайнфельтера 003. Нарушению глюкозы натощак соответствует гликемия капиллярной крови (ммоль/л): А) 3,3-5,5 Б) < 5,5 и > 6,2 22 В) > 6,0 и < 7,0 Г) >5,6 и < 6,1* Д) < 5,8 и > 6,0 004. Определение гликозилированного гемоглобина при сахарном диабете позволяет врачу провести: А) оценку среднего уровня гликемии за 1-3 недели Б) оценку эффективности проводимой в течение 2-3 месяцев сахароснижающей терапии* В) выявление гестационного диабета Г) необходимую коррекцию лечебных мероприятий* Д) оценку уровня глюкозы в крови лишь за короткий период времени (не более 2-3 дней) 005. Наиболее ценным методом для лабораторной диагностики сахарного диабета является: А) определение посталиментарной гликемии Б) исследование содержания глюкозы в ушной сере В) определение фруктозамина Г) определение гликемии натощак* Д) определение гликированного гемоглобина 006. При массовом обследовании населения с целью выявления сахарного диабета следует использовать: А) тестирующие полоски (глюкотест, тесттайп, биофан и др.) Б) исследование гликемии через 2 часа после нагрузки глюкозой В) сочетание укороченного СТГ с определением сахара в крови Г) определение гликемии только натощак* Д) определение гликированного гемоглобина 007 . Диагноз сахарный диабет может быть установлен при уровне глюкозы капиллярной крови: А) > 6,0 ммоль/л Б) > 5,6 ммоль/л В) < 6,0 ммоль/л Г) >6,1 ммоль/л* Д) >5,8 ммоль/л 008. Уровень инсулина в сыворотке крови чаще всего бывает: А) снижен при сахарном диабете 1типа* Б) повышен при сахарном диабете 2 типа* В) снижен в I фазу стимулированной секреции (при пробах с глюкозой) при сахарном диабете 2 типа* Г) значительно снижен при сахарном диабете 2 типа Д) повышен после стимуляции глюкозой при сахарном диабете 1 типа 23 009. На показатели диагностических тестов оказывают влияние: А) прием глюкокортикоидов, гипотиазида, салицилатов* Б) возраст больного* В) характер пробы, взятой для исследования (капиллярная, венозная) Г) метод исследования сахара крови; Д) физическая активность 010. Глюкозурия может быть следствием: А) почечного диабета* Б) беременности* В) заболевания почек (пиелонефрита, хронического нефрита, нефроза)* Г) хронического гепатита* Д) гипотиреоза 011Самоконтроль при сахарном диабете включает: А) определение гликемии* Б) определение глюкозурии, кетонурии* В) ведение журнала регистрации результатов анализов* Г) контроль за массой тела и АД* Д) высокая степень комплаентности* 012. Овощи и фрукты содержат: А) витамины* Б) микро- и макроэлементы* В) клетчатку* Г) сорбит Д) ксилит 013. Фруктоза, содержащаяся во фруктах и ягодах, способствуйет А) образованию гликогена* Б) повышению мукополисахаридов в крови В) обладает антикетогенным действием* Г) не обладает гипохолестеринемическим эффектом Д) ухудшению течения диабетической ангиопатии 014. Добавление в рацион пищевой клетчатки способствует: А) снижению базальной и постпрандиальной гипергликемии * Б) уменьшению содержания холестерина и триглицеридов в сыворотке крови* В) нормализации функции кишечника* Г) отсутствию влияния на эндогенный синтез витаминов Д) повышению АД 015. Заменители сахара (ксилит, сорбит, фруктоза, маннит) обладают: 24 А) антикетогенным действием* Б) гипогликемизируюшим действием В) желчегонным действием* Г) способностью уменьшать содержание сахара в моче Д) способностью улучшать сердечную деятельность 016. Абсолютными показаниями для инсулинотерапии являются: А) обострение ишемическои болезни сердца Б) кетоацидоз, диабетическая кома* В) хронический пиелонефрит Г) беременность и роды* Д) отсутствие эффекта от диетотерапии 017. Аллергические реакции на введение инсулина проявляются: А) уртикарной генерализованной сыпью* Б) появлением на месте введения инсулина гиперемии, уплотнения* В) желудочно-кишечными проявлениями* Г) гипогликемией Д) гипергликемией 018. При наличии аллергии на инсулин следует рекомендовать: А) антигистаминную терапию* Б) нагревание флакона с инсулином при температуре 60° С в течение часа* В) кортикостероидную терапию* Г) увеличение дозы вводимого инсулина Д) уменьшение дозы вводимого инсулина 019. Возникновение постинъекционных инсулиновых липодистрофий обусловлено: А) качеством препаратов инсулина* Б) отсутствием воспалительной реакции в ответ на механическое разрушение В) клеток аутоиммунным процессом Г) введением охлажденного инсулина* Д) декомпенсацией сахарного диабета Е) попаданием инсулиновой иглы в сосуд 020. К осложнениям, вызываемым введением инсулина, относятся: А) нарушение аккомодации* Б) отеки* В) гипогликемии* Г) аллергические реакции* Д) липодистрофии* 021. Нарушение зрения при инсулинотерапии может проявляться А) изменением рефракции, обусловленной изменением кривизны 25 хрусталика* Б) развитием выраженного хемоза В) кратковременной потерей зрения из-за развития гипогликемии* Г) развитием блефарита Д) возникновением временной миопии при снижении сахара крови 022. К развитию гипогликемии могут привести: А) нарушение режима питания* Б) повышение физической активности* В) стрессовые ситуации* Г) прием алкоголя Д) передозировка инсулина 023. Гипогликемия способствует: А) прогрессированию микроангиопатий* Б) развитию свежих ретинальных кровоизлияний* В) жировой инфильтрации печени* Г) развитию цирроза печени или нарушению мозгового кровообращения Д) развитию инсулинорезистентности 024. Гипогликемические реакции устраняются: А) в — адреноблокаторами Б) внутривенным вливанием глюкозы* В) внутримышечной инъекцией кломифена Г) внутримышечной инъекцией глюкагона* Д) употреблением алкоголя 025. Синдром хронической передозировки проявляется: А) лабильным течением диабета* Б) частыми гипогликемическими реакциями* В) прибавкой в весе* Г) потерей в весе Д) сухостью кожи инсулина клинически 026. Механизм действия сахароснижающих сульфаниламидных препаратов включает: А) уменьшение числа тканевых рецепторов инсулина Б) стимуляцию секреции инсулина бета-клетками поджелудочной железы* В) увеличение продукции глюкагона Г) увеличение чувствительности инсулинозависимых тканей к эндогенному инсулину* Д) уменьшение абсорбции глюкозы в кишечнике 027. Показанием для назначения сахароснижающих сульфаниламидов 26 является: А) сахарный диабет 2 типа* Б) инсулинорезистентность* В) стероидный диабет* Г) сахарный диабет 1 типа Д) нарушенная толерантность к глюкозе 028. Абсолютными противопоказаниями для назначения сахароснижающих препаратов сульфанилмочевины являются: А) кетоацидоз* Б) беременность, роды, лактация* В) заболевание крови (лейкопения, тромбоцитопения)* Г) диабетическая нефропатия III стадии* Д) цирроз печени* ответы 1,2,3,4,5 029. Сахароснижающее одновременное применение: А) алкоголя* Б) анаприлина* В) мочегонных препаратов* Г) аспирина Д) сальбутамола действие сульфаниламидов усиливает 030. Побочные эффекты сульфаниламидов включают: А) желудочно-кишечные проявления* Б) аллергические реакции* В) токсические нарушения функции печени* Г) потерю массы тела Д) повышение тромбоцитов, лейкоцитов 031. В наименьшем проценте выделяются через почки сульфаниламидные препараты: А) хлорпропамид Б) гликлазид В) глибенкламид Г) глюренорм* Д) минидиаб 032. Механизм сахароснижающего эффекта бигуанидов включает: А) стимуляцию секреции инсулина В-клетками Б) повышение утилизации глюкозы мышечной тканью* В) увеличение активации глюконеогенеза Г) потенцирование инсулинового действия* Д) повышение глюкозы в печени 27 033. Отсутствием противопоказания для применения бигуанидов является: А) кетоацидоз Б) хронические заболевания, сопровождающиеся тканевой гипоксии В) беременность Г) умеренная лейкопения* Д) диабетическая нефропатия П-Ш стадии 034 Побочный эффект бигуанидов включает: А) молочнокислый ацидоз* Б) аллергические кожные реакции* В) диспепсические реакции* Г) гипогликемические реакции Д) повышение аппетита 035 Сахароснижающим эффектом обладают: А) арфазетин* Б) одуванчик лекарственный* В) листья черники* Г) листья розы Д) чайные листья 036. Дозированные физические упражнения при сахарном способствуют: А) снижению уровня гликемии* Б) снижению дозы вводимого инсулина* В) повышению чувствительности организма к инсулину* Г) снижению риска возникновения сердечных заболеваний* Д) снижению массы тела* 037. К препаратам, ослабляющим сульфапрепаратов, относятся: А) кортикостероиды* Б) аллопуринол В) адреномиметики* Г) бутадион Д) ингибиторы МАО сахароснижающее диабете действие 038. Противопоказанием для назначения бигуанидов является: А) беременность* Б) умеренная лейкопения В) кетоацидоз* Г) ожирение Д) инсулинорезистентность 28 039. Бигуаниды способствуют: А) преодолению инсулинорезистентности* Б) улучшению транспорта глюкозы внутрь клетки* В) подавлению печеночного глюконеогенеза* Г) уменьшению гликогенеза и гликолиза Д) увеличению препрандиальной гликемии на 30% 040. К бигуанидам относятся: А) глюкофаж* Б) гликвидон В) диботин* Г) глимепирид Д) глибеноз 041. Расширение показаний для сохранения беременности у больных сахарным диабетом стало возможным, благодаря: А) режиму многократных инъекций инсулина Б) планированию беременности* В) дозированной физической активности Г) идеальной компенсации процессов метаболизма до наступления беременности* Д) самоконтролю глюкозы во время беременности 042. К группе риска по гестационному диабету относятся женщины, имеющие: А) гестаиионный диабет в период предыдущей беременности* Б) рождение предыдущего ребенка весом менее 3-х кг В) неблагоприятный акушерский анамнез* Г) возраст 20-25 лет Д) ИМТ 20-25 кг/м2 043. Возможными противопоказаниями для сохранения беременности у больного сахарным диабетом являются: А) тяжелая нефропатия* Б) пролиферативная ретинопатия* В) кетоацитоз в начале беременности* Г) молодой возраст Д) непролиферативная ретинопатия 044. Беременным женщинам, имеющим факторы риска по гестационному диабету, скриннинговый тест на выявление нарушения углеводного обмена проводится: А) на 2-4 неделе беременности Б) на 5-8 неделе беременности 29 В) на 9-12 неделе беременности Г) при первом обращении* Д) на 20-24 неделе беременности 045. Беременным женщинам, не имеющим в анамнезе факторе риска по гестационному диабету, скриннинговый тест проводится: А) на 1-6 неделе гестации Б) на 7-13 неделе гестации В) на 14-23 неделе гестации Г) на 24-28 неделе гестации* Д) на 29-35 неделе гестации* 046. В развитии симптома дыхательной недостаточности плодов играют роль: А) гиперинсулинемия плода* Б) недостаточная продукция легочной тканью сурфактанта* В) снижение активности кортизола на ферменты, участвующие в синтезе лецитина* Г) повышение активности СГГ Д) снижение продукции АКТГ 047. В качестве гипотензивной терапии у больных сахарным диабетом во время беременности можно применять: А) ингибиторы АПФ Б) селективный в-адреноблокаторы* В) блокаторы АТ-реиепторов Г) метилдопа* Д) антагонисты кальция 048. Гормональная деятельность плаценты может способствовать: А) нарушению толерантности к углеводам у женшин* Б) почечной глюкозурии* В) нарушению развития плода* Г) снижению липидов Д) снижению кетоновых тел 049. Беременность при сахарном диабете может осложниться: А) угрозой прерывания беременности на ранних сроках* Б) поздним токсикозом* В) многоводием-* Г) гибелью плода* Д) фетопатией* 050. Прерывание беременности при сахарном диабете на ранних сроках может быть обусловлено: 30 А) декомпенсацией сахарного диабета* Б) кетоаиидозом* В) урогенитальной инфекцией* Г) недостаточной функцией плаценты* Д) предшествующей беременности дисфункцией яичников* 051. Поздний токсикоз беременных у больных диабетом проявА) выраженной нефропатией* Б) нарастанием отеков* В) почечной недостаточностью* Г) нормогликемией Д) гипотензией 052. Многоводие при сахарном диабете способствует: А) утяжелению течения беременности* Б) повышению активности хорионического гонадотропина В) повышению угрозы гибели плода* Г) увеличению гиперпродуиируюшей функции плаценты Д) гипоинсулинемии 053. Большая масса тела ребенка при диабете обусловлена: А) снижением уровня плацентарного лактогена Б) гиперинсулинизмом плода* В) снижением уровня АКТГ Г) избыточного количества глюкозы, проникающей через плацентарный барьер* Д) снижением липогенеза 054. Диабетическая фетопатия характеризуется: А) большой массой тела рожденного ребенка* Б) множественными пороками развития плода* В) осложнением течения периода новорожденности (частые респираторные нарушения)* Г) угрозой для жизни ребенка во время родов (асфиксия, трая головы, туловища, гипоксия, гипогликемия)* Д) перинатальной смертностью* 055. Особенности течения сахарного диабета у беременных женщин проявляются: А) ухудшением течения сахарного диабета до 20 недели гестации Б) ухудшением течения диабета с 16-20-й недели беременноести (возрастание потребности в инсулине, склонность к кетоацидозу)* В) повышенной потребности в инсулине в первой половине беременности Г) более стабильным течением диабета, начиная с 35-36-й недели беременности (уменьшение потребности в инсулине)* 31 Д) повышением потребности в инсулине течение первой недели после родов. 056. Беременным женщинам с нарушением толерантности ки леводам назначают: А) бигуаниды Б) диету с полным исключением легко усваиваемых углеводов* В) пероральные сахароснижаюшие препараты I генерации Г) инсулинотерапию* Д) пероральные сахароснижаюшие препараты II генерации 057. Потребность в инсулине у беременных женщин с диабета изменяется в зависимости от сроков беременности следующим образом: А) значительно повышается впервые 34-недели беременности Б) возрастает на 20-24-й неделе беременности* В) снижается на 20-24-й неделе Г) обычно снижается на 35-36-й неделе* Д) в течение первой недели после родов остается такой же, как и до беременности 058. Показаниями для досрочного прерывания беременности консервативным путем является: А) поздний токсикоз беременности, плохо поддающийся терапии* Б) нарастающее многоводие* В) нарушение жизнедеятельности плода* Г) неудовлетворительный контроль глюкозы Д) незначительное нарастание признаков диабетической нефропатии. 059. Показанием для досрочного прерывания беременности оперативным путем является: А) нарастание симптомов ретинопатии (свежие множественные ровоизлияния)* Б) тазовое предлежание плода В) нарастания симптомов диабетической нефропатии с развитием почечной недостаточности* Г) НЬА1с выше 14 ммоль/л Д) нарастание многоводия 060. Критериями компенсации сахарного диабета при беременности являются: А) отсутствие жалоб* Б) отсутствие гипогликемических состояний и кетоацидоза* В) сохранения трудоспособности* Г) гликемия после еды (через 1 час) не выше 7,8 ммоль/л* Д) гликемия перед каждым приемом пиши не выше 5,5 ммоль/л* 32 061 Профилактика диабетической фетопатии включает: А) наблюдение больных сахарным диабетом детородного возраста с целью заблаговременного выявления противопоказаний к деторождению* Б) достижение полной компенсации сахарного диабета на всех сроках беременности* В) выявление и лечение соматической патологии и осложнений беременности* Г) удовлетворительная компенсация сахарного диабета до наступления беременности Д) применение контрацептивов I генерации до наступления беременности с целью достижения идеального контроля глюкозы 062. В быстром прогрессировании атеросклероза у больных сахарным диабетом играют роль: А) эндогенная или экзогенная гиперинсулинемия* Б) нарушение липидного обмена* В) снижение липолитической активности сосудистой стенки* Г) прогрессирующее ожирение* Д) повышение агрегации тромбоцитов на субэндотелиальном уровне* 063.Факторами риска атеросклероза при сахарном диабете являются: А) возраст* Б) гиперлипидемия* В) артериальная гипертония* Г) ожирение* Д) снижение физической активности* 064. Особенностями клинического течения инфаркта миокар у больных с сахарным диабетом являются: А) возникновение распространенных инфарктов* Б) явления сердечной недостаточности* В) часто наблюдаемые тромбоэмболические осложнения* Г) отсутствие повторных инфарктов Д) типичная клиника инфарктов с выраженным болевым синдромом 065. Этиологическими факторами абсолютного гиперинсулинизма являются: А) доброкачественная или злокачественная опухоль бета-клеток панкреатических островков* Б) гиперплазия бета-клеток панкреатических островков * В) доброкачественная или злокачественная опухоль из бета-клеток эктопированной островковой ткани поджелудочной железы* Г) неврогенная анорексия Д) цирроз печени 066. Признаками безболевого инфаркта миокарда может быть обусловлена: 33 А) внезапное возникновение сердечной недостаточности* Б) развитие отека легких* В) нарушение сердечного ритма* Г) снижение гликемии Д) бронхоспазм 067. Патология сердца при сахарном диабете может быть обусроятен при развитии: А) коронарным атеросклерозом* Б) диабетической микроангиопатией* В) миокардиолистрофией* Г) гидроперикардом Д) гиперкалиемнческим миокардитом на фоне кетоацидоза 068. Стенокардия при сахарном диабете нередко протекает атиично, проявляясь: А) потливостью* Б) слабостью* В) сердцебиением* Г) одышкой* Д) отсутствием боли 069. Для больных диабетом с ишемической стопой характерно: А) онемение, чувство холода в ногах* Б) парестезии* В) периодические судороги в мышцах* Г) перемежающаяся хромота* Д) сильные боли в конечностях* 070. Особенности лечения больных диабетом с атеросклерозом, инфарктом миокарда, ишемической болезнью сердца — это: А) максимально возможная компенсация сахарного диабета* Б) борьба с ожирением, нормализация массы тела* В) устранение гипертензии и гиперлипидемии* Г) хроническая передозировка инсулина Д) инсулинотерапия как основной вид компенсации диабета 2 типа 071. При лечении острого инфаркта миокарда у больного сахарным диабетом 2 типа, получающего сахароснижающий сульфаниламидный препарат, при гликемии выше 16 ммоль/л назначают: А) сульфаниламидный сахароснижающий препарат из другой группы 2. комбинированную терапию: малые дозы короткого инсулина в Б) 2-4 инъекциях и 1-2 таблетки сульфаниламидного препарата В) комбинированную терапию инсулином и бигуанидами 34 Г) малые дозы простого инсулина в 3-4 инъекциях* Д) бигуаниды 072. Неблагоприятный прогноз сахарного диабета наиболее вероятен при развитии: А) диабетических коматозных состояний* Б) инфаркта миокарда или нарушения мозгового кровообращения* В) диабетической гангрены* Г) гестационного диабета Д) инсулинорезистентности 073. Этиологическими факторами развития гиперлактацидемической ческой комы у больных диабетом являются: А) лечение бигуанидами* Б) инфаркт миокарда* В) гипоксия, обусловленная анемией, шоком, кровотечением* Г) лечение сульфаниламидами Д) язвенная болезнь я 074. Умеренный молочнокислый ацидоз может наблюдаться у практически здоровых людей при: А) физической нагрузке* Б) введение пирувата и бикарбоната* В) введение инсулина или адреналина* Г) длительного покоя Д) введение половых гормонов 075. Значительное увеличение молочной кислоты соотношения лактат/пируват может наблюдаться при: А) лечение сульфаниламидами Б) сахарном диабете* В) лечение ксеникалом Г) тканевой гипоксии* Д) голодании с увеличением 076. Клиническая симптоматика гиперлактацидемической комы проявляется: А) тошнотой, рвотой Б) олигурией вплоть до анурии* В) дыханием Куссмауля, одышкой* Г) выраженной артериальной гипертензией* Д) повышением температуры тела 077. Для гиперлактацидемической комы характерно: А) повышение в крови молочной кислоты* Б) повышение уровня бикарбонатов, резервной щелочности и крови 35 В) отсутствие гиперкетонемии и кетонурии* Г) снижение коэффициента лактат/пируват Д) высокая гипергликемия и глюкозурия 078. Гиперлактацидемическую кому следует дифференцировать с: А) почечной недостаточностью* Б) печеночной недостаточностью* В) медикаментозный лактацидозом* Г) язвенной болезнью Д) язвенным колитом 079. Лечение гиперлактацидемической комы включает: А) внутривенное введение 2-5% раствора бикарбоната под контролем рН крови и уровня калия в крови* Б) введение сердечных, сосудорасширяющих средств* В) оксигенотерапию* Г) введение больших доз инсулина Д) внутривенное введение адреналина гидрохлорида 080. Патогенез симптомов гиперосмолярной комы обусловлен: А) абсолютным или относительным дефицитом инсулина* Б) активацией процесса гликолиза и глюкогенеза в печени* В) гипернатриемией* Г) гиперволемией. 081. Клиническая симптоматика гиперосмолярной комы проявляется: А) гипертензией Б) признаками дегидратации* В) отсутствием различных неврологических нарушений Г) нарушением функций сердечно-сосудистой системы* Д) брадикардией 082. Ведущими признаками гиперосмолярной коме являются: А) высокая гипергликемия* Б) гипонатриемия В) повышение осмолярности крови* Г) гипохлоремия Д) гиперкалиемия биохимических нарушений при 083. В отличие от кетоацидотической комы при гиперосмолярной наблюдается: А) дыхание Куссмауля Б) запах ацетона изо рта В) ацетонурия 36 Г) неврологическая симптоматика* Д) нормальный уровень сахара в крови 084. Лечение гиперосмолярной комы заключается в назначении А) 0,45% раствора хлористого натрия* Б) хлористого калия* В) инсулинотерапии* Г) гипертонических растворов Д) 20% раствора хлористого натрия 085. Профилактические мероприятия при гиперосмолярной коме включают: А) профилактику отека мозга* Б) избежания сердечно-сосудистой недостаточности* В) профилактику возможных тромбоэмболии и тромбозов* Г) профилактику гиповолемического шока* Д) профилактику инсульта* 086. Гипогликемическая кома при сахарном диабете может развиваться вследствие: А) передозировки вводимого инсулина* Б) недостаточного приема белков В) недостаточного приема углеводов при введении обычной дозы инсулина* Г) недостаточный прием жиров Д) ухудшения функции сердечно-сосудистой системы 087. Гипогликемическая кома характеризуется: А) быстрым развитием коматозного состояния* Б) понижением температуры тела* В) тахикардией* Г) 4.медленным развитием комы Д) 5.отсутствием тонических или клонических судорог 088. Начальная симптоматика тяжелой гипогликемии может проявлятся: А) возбуждением, агрессивностью больных диабетом* Б) спутанным сознанием* В) повышением сухожильных и периостальных рефлексов* Г) повышения тонуса мыши* Д) положительным симптомом Бабинского* 089. Наличие гипогликемической комы в отличие от кетоацидотической подтверждают на основании: А) быстрого внезапного развития тяжелого состояния* Б) ровного дыхания* В) нормального или повышенного тонуса глазных яблок и скелетных мышц* Г) нормального ИЛИ повышенного содержания холестерина 37 Д) сниженного артериального давления 090. Профилактические мероприятия с целью предупреждения развития гипогликемической комы включают: А) строгое соблюдение больным диабетом режима питания и инсулинотерапии* Б) самоконтроль ацетонурии В) знание больным симптомов гипогликемии и приема легкоусвояемых углеводов в случае их появления* Г) постоянный самоконтроль АД Д) осторожность при назначении препаратов, стимулирующих всасывание глюкозы 091. При гипогликемической коме проводят: А) струйное внутривенное введени 40% раствора глюкозы (40-100 мл)* Б) внутривенное капельное введение 5-10% раствора глюкозы* В) подкожное внутривенное или внутримышечное введение 1мг люкагона* Г) внутривенное введение 0,45% раствора глюкозы Д) внутривенное введение раствора Рингера 092. Наиболее характерный признак нарушения липидного обмена при сахарном диабете: А) повышение уровня общего холестерина Б) повышение уровня трнглицеридов* В) повышение уровня Л ПНП (липопротеидов низкой плотности) Г) снижение содержания свободных жирных кислот Д) снижения уровня билирубина 093. Наиболее характерный морфологический признак диабетической микроангиопатии: А) утолщение базальной мембраны капилляров* Б) лимфоидная инфильтрация эндотелия В) отложение избыточного количества РАS-положительных веществ в гладкомышечных клетках артерий Г) дегенеративные изменения соединительной ткани; Д) истончения базальной мембраны капилляров. 094. Окислительный стресс — это: А) утолщение базальной мембраны капилляров Б) накопление гликозаминогликанов в эндотелии сосудов В) повреждение эндотелия сосудов свободными радикалами* Г) избыточная адгезия тромбоцитов к стенке сосудов Д) спазмирование сосудов под действием вазоактивных веществ 38 095. Хроническая гипергликемия приводит к: А) снижению вязкости крови Б) замедлению процессов неферментативного гликозилирования белков В) повышению активности полиолового пути утилизации глюкозы* Г) повышению активности эндогенных антиоксидантных систем Д) избыточному образования оксида азота (N0) в эндотелиальных клетках. 096. Атеросклеротические изменения при сахарном диабете реже выявляются в сосудах: А) коронарных Б) селезенки* В) почек Г) нижних конечностей Д) головного мозга всего 097. Наиболее часто при сахарном диабете в печени можно обнаружить: А) хронический гепатит Б) первичный рак печени В) цирроз печени Г) жировую инфильтрацию печени* Д) белковую дистрофию печени 098. Наиболее адекватно долгосрочную компенсацию сахарноного диабета отражают: А) уровень глюкозы натощак и через 2 часа после еды; Б) показатели липидного обмена В) уровень гликозилированного гемоглобина* Г) суточный гликемический профиль в 6-8 точках; Д) уровень глюкозы в 3 часа ночи 099. Риск развития сахарного диабета 2 типа повышен у: А) людей, часто болеющих вирусными инфекциями Б) женщин, родивших ребенка массой более 4,5 кг* В) людей, в возрасте до 1 года получавших коровье молоко Г) людей с ожирением* Д) людей с гиперхолестеринемией 100. Липоидный некробиоз характеризуется: А) появлением на коже красно-фиолетовых узелков* Б) округлой формой и плотной консистенцией узелков* В) склонностью узелков к периферическому росту* Г) более частой локализацией поражений на коже головы и шеи Д) отсутствием склонности к изъязвлению очагов 101. Кожные проявления при сахарном диабете 1 типа характеризуются 39 наличием: А) диабетического пузыря* Б) фурункулеза, карбункулеза* В) диабетической эпидермофитии* Г) витилиго* Д) липоидного некробиоза* 102. Наиболее опасное проявление диабетической автономной кардиопатии: А) непостоянная тахикардия Б) безболевая ишемия миокарда* В) фиксированный сердечный ритм Г) ортостатическая гипотензия Д) постоянная тахикардия 103. Маркером диабетической ретинопатии при офтальмоскопии является: А) извитость сосудов на глазном дне Б) микроаневризмы* В) мелкоточечные кровоизлияния Г) твердые экссудаты Д) ватные очаги 104. Классификация диабетической ретинопатии по Е. Соher и М.Роrta А) две стадии Б) три стадии* В) четыре стадии Г) пять стадий Д) шесть стадий 105. Для непролиферативной диабетической ретинопатии характерны симптомы: А) кровоизлияния* Б) микроаневризмы* В) дилатаиия и окклюзия капилляров* Г) удвоение вен Д) интраретинальные микрососудистые аномалии 106. Для препролиферативной диабетической ретинопатии характерны симптомы: А) кровоизлияния* Б) «ватные» очаги* В) интраретинальные микрососудистые аномалии* Г) микроаневризмы* Д) аномалии артерий* 40 107. Основными причинами слепоты при сахарном диабете являются: А) диабетическая макулопатия* Б) аномалии артерий и вен В) пролиферативная ретинопатия* Г) ватные очаги Д) интраретинальные микрососудистые аномалии 108. Пролиферативная диабетическая ретинопатия характеризуется: А) наличием новообразованных сосудов на поверхности сетчатки* Б) обильным разрастанием соединительной ткани на сетчатке* В) может осложняться отслойкой сетчатки* Г) внезапным развитием в течение 5 первых лет сахарного диабе-при плохом контроле заболевания Д) является фактором риска для развития катаракты 109. Безотлагательное проведение лазерной фотокоагуляции необходимо при: А) периферической форме неоваскуляризации сетчатки Б) макулярном отеке* В) обширном разрастании соединительной ткани на поверхности сетчатки Г) центральной форме неоваскуляризации сетчатки* Д) образовании эпиретинальных мембран 110. Наиболее эффективный метод лечения ретинопатии: А) лазерная фотокоагуляция Б) назначение ангиопротекторов В) 3)склеротерапия Г) нормализация гликемического контроля* Д) назначение рассасывающих препаратов непролиферативной 111. При сахарном диабете 2 типа первый осмотр глазного дна необходимо проводить: А) не позднее, чем через 2 года после диагностики заболевания Б) у всех пациентов — сразу после выявления сахарного диабета 2 типа * В) не позднее, чем через 1 год после диагностики заболевания Г) не позднее, чем через 6 месяцев после выявления сахарного диабета 2 типа Д) у лиц с повышенным АД — сразу после выявления сахарного диабета 2 типа, у остальных пациентов — не позднее, чем через 2 года после диагностики заболевания 112. К уменьшению летальности при инфаркте миокард фоне сахарного диабета 2 типа приводит: А) назначение инсулинотерапии при гликемии выше 13 ммоль/л 41 Б) безотлагательный перевод всех пациентов на инсулинотерапию* В) перевод пациентов на препараты из группы производных сульфанилмочевины; Г) назначение комбинированной терапии производными сульфанилмочевины и метформином Д) назначение комбинированной терапии инсулином и пероральными сахароснижаюшим препаратом. 113. Что является доминирующим в клинической картине инсулиномы: А) гипергликемия и гиперинсулинемия Б) гипогликемия и инсулинорезистентность В) гиперинсулинемия и инсулинорезистентность Г) гипогликемия и гиперинсулинемия* Д) гиперинсулинемия 114. Гастринома-опухоль,развивающаяся из клеток панкреатических островков,можетлокализоваться: А) желудке* Б) двенадцатиперстной кишке* В) поджелудочной железе* Г) желчных протоках Д) портальной вене 115. К. системным эффектам соматостатиномы относятся следующие: А) торможение секреции инсулина* Б) торможение секреции панкреатических ферментов* В) снижение секреции соляной кислоты в желудке* Г) избыточная секреция соматостатина* Д) сокращение желчного пузыря* 116. При диабетическом кетоацидозе инфузионную терапию проводят с внутривенным введением: А) изотонического раствора хлорида натрия* Б) 5% раствора глюкозы; В) гипотонического (0,45%) раствора хлорида натрия; Г) реополиглюкина Д) гемодеза 117. При лечении диабетической комы начальная доза инсулина короткого действия для внутривенного введения на 1 кг массы тела составляет: А) 100 ед/час Б) 50 ед/час В) 25 ед/час Г) 2-4 ед/час 42 Д) 0,1-0,2 ед/час* 118. Чтобы ввести 1 литр физиологического раствора за 2 часа скорость его введения должна составлять: А) 160 капель/мин* Б) 100 капель/мин В) 80 капель/мин Г) 40 капель/мин Д) 20 капель/мин 119. В первые сутки лечения диабетической комы при отсутствии сердечно-сосудистой патологии следует вводить жидкость в объеме, равном: А) 5% массы тела Б) 4-6 л* В) 2 л Г) 1л Д) 50 мл/кг массы тела 120. В первые 6 часов выведения больного из диабетической комы обычно вводят жидкость в количестве: А) 50% суточного объема* Б) 30% суточного объема В) 25% суточного объема Г) 10% суточного объема Д) 5% суточного объема. 121.Для сахарного диабета I типа характерно: А) острое начало заболевания* Б) склонность к кетоацидозу* В) снижение уровня инсулина в сыворотке крови* Г) инсулинорезистентность Д) снижение потребности в инсулине на фоне интеркуррентных заболеваний 122. Развитию сахарного диабета способствуют: А) генетическая предрасположенность* Б) факторы окружающей среды* В) иммунологическая активация* Г) прогрессивная деструкция бета-клеток* Д) ранние метаболические нарушения* 123. Для развития сахарного диабета 1 типа характерны следующие иммунологические нарушения: А) воспалительноя реакция* Б) инфильтрация лейкоцитов вокруг бета-клеток* В) преобладание активированных Т-лимфоцитов* 43 Г) наличие активированных Т-лимфоцитов* Д) наличие антител к глютамат де карбоксилазе* 124. Пусковыми факторами для развития сахарного диабета 1 А) цитотоксические вирусы* Б) цитотоксические химические агенты* В) половые гормоны* Г) продукты, сделанные на основе коровьего молока* Д) свободные кислородные радикалы* 125. Составляющими факторами интегрального показателя гликемии — НЬА1с являются: А) гликемия до еды* Б) поступление глюкозы с пищей* В) продукция глюкозы печенью* Г) секреция инсулина* Д) чувствительность к инсулину на уровне печени и периферических тканей* 126. Клинические признаки мягкой и умеренной нейрогликопении — это: А) нарушение интеллектуальной активности* Б) нарушения познавательных функций* В) трудности в концентрации внимания* Г) снижение психоневрологических навыков* Д) нарушения координации и сна* 127. Развитию гипогликемии способствуют: А) слишком большая доза инсулина* Б) слишком низкое потребление глюкозы с пишей* В) усиленная утилизация глюкозы* Г) повышенная чувствительность тканей к инсулину* Д) нарушение гормональной контррегуляции* 128. В гормональной контррегуляции уровня глюкозы участвуют: А) инсулин* Б) глюкагон* В) адреналин* Г) гормон роста* Д) кортизол* 129. К вегетативным симптомам гипогликемии относятся: А) дрожь* Б) сердцебиение* В) раздражительность* Г) чувство голода* Д) потливость* 44 130 Клиническими симптомами нейрогликопении являются: А) заторможенность* Б) усталость* В) слабость* Г) затрудненная речь* Д) нарушение координации* 131. На абсорбцию инсулина влияют: А) место инъекции* Б) глубина инъекции* В) вид и доза инсулина* Г) физические упражнения* Д) разогревание места инъекции* 132. Обязательными элементами интенсивной инсулинотерапии являются: А) многокомпонентный режим инъекций инсулина* Б) баланс между поступлением пищи, физической активностью и дозой инсулина* В) ежедневный самоконтроль уровня глюкозы* Г) обучение больных* Д) система эффективного контроля* 133. Маркерами относительного риска развития сахарного диабета 1 типа являются: А) наличие диабета у родственников* Б) молекулярно-генетические* В) наследственные синдромы* Г) пубертатный период* Д) другие аутоиммунные заболевания* 134. Перспективы профилактики сахарного диабета 1 типа связаны с: А) устранение молекул, вызывающих аутоиммунную агрессию* Б) связывание свободных кислородных радикалов* В) обеспечение функционального покоя бета-клеток поджелудочной железы* Г) иммуносупрессия/иммуномодуляция* Д) вакцинация* 135. Установленными дефектами секреции инсулина при сахарном диабете 2 типа являются: А) нарушение ранней фазы в секреции инсулина в ответ на внутривенное введение глюкозы* Б) снижение или отсутствие секреции инсулина в ответ на прием* В) отсутствие возврата к базальному уровню между приемами пищи* 45 Г) нарушение пульсового характера секреции инсулина* Д) гиперинсулинемия* 136. Уменьшение количества рецепторов к инсулину характерно для: А) ожирения* Б) сахарного диабета 2 типа* В) акромегалии* Г) болезни Иценко-Кушинга* Д) терапии глюкокортикоидами* 137. Наиболее частые причины инсулинорезистентности — это: А) контринсулярные гормоны* Б) антитела к инсулину* В) антитела к рецепторам инсулина* Г) измененные молекулы инсулина* Д) измененная структура рецептора инсулина* 138. Факторы, наиболее тесно связанные с инсулинорезистентнюстью — это: А) генотип* Б) возраст* В) масса тела* Г) физическая активность* Д) артериальная гипертензия* 139. Повышение уровня гликированного ведет к увеличению риска развития: А) смерти, связанной с диабетом* Б) инфаркта миокарда* В) заболеваний периферических сосудов* Г) микрососудистых заболеваний* Д) необходимости экстракции катаракты* гемиглобина на 1% 140. При лечении сахарного диабета 2 типа используются: А) препараты сульфонилмочевины; Б) бигуаниды* В) прандиальные регуляторы* Г) тиозолидиндионы* Д) ингибиторы альфа-глюкозидазы* 141. Факторами, ограничивающими наши возможности в дос тижении хорошего гликемического контроля при сахарном диабете 2 типа, являются: А) патогенез до конца не ясен* Б) пожилой возраст* В) ожирение* 46 Г) наличие осложнений* Д) хроническое течение и прогрессивное уменьшение функции бета-клеток* 142. Укажите наиболее важные требования к препаратам лечения сахарного диабета 2 типа: А) эффективный и долгосрочный гликемический контроль* Б) гибкость навстречу личным — индивидуальным потребностям* В) регуляция секреции инсулина, адекватная гипергликемии* Г) отсутствие прибавки в весе* Д) низкий процент гипогликемии* для 143. Для улучшения постпрандиальной гликемии у больных сахарным диабетом 2 типа используются следующие диетологичес кие методы: А) снижение потребления углеводов* Б) дробный прием углеводов* В) потребление углеводов согласно 24-часовому профилю глюкозы* Г) потребление клетчатки* Д) потребление продуктов с низким гликемическим индексом* 144. Для улучшения постпрандиальной харным диабетом 2 типа используются ческие методы: А) ингибиторы альфа-глюкозидазы* Б) мети глин иды* В) инсулин лизпро* Г) глюкагоноподобный пептид-1* Д) аэрозольный инсулин* 145. Нежелательными эффектами диабета 2 типа являются: А) прибавка массы тела* Б) усиление чувства голода В) увеличение задержки натрия* Г) гиперинсулинемия* Д) усиление риска развития гипогликемии* гликемии следующие у больных фармакологи инсулинотерапии сахарного 146. Артериальная гипертония может быть следствием: А) комбинированного воздействия генетических и средовых фак-оров: метаболический вариант АГ* Б) воздействия одного из факторов: моногенные формы* В) гиперфункции симпатической нервной системы* Г) дисфункции эндотелия* Д) уменьшениения числа нефронов и фильтрационной 47 147. Гиперинсулинемия способствует повышения уровня АД посредством: А) повышения активности симпато - адреналовой системы* Б) повышения реабсорбции натрия в проксимальных канальцах* В) усиления пролиферации гладкомышечных клеток сосудов* Г) блокада активности Na- К АТ Фазы и Ca –Mg-АТ Фазы* Д) снижению чувствительности сосудистой стенки к вазодиляторному действию инсулина* 148. Мероприятиями, направленными на сниженияАД у больных сахарным диабетом 2 типа, являются: А) ограничение потребления соли до 2г в сутки* Б) снижение избыточной массы тела* В) физическая активность* Г) контроль гликемии* Д) прекращения курения* 148. В качестве критерия диагностики и эффективности ле«ц| ния артериальной гипертонии следует использовать: А) уровень систолического АД Б) уровень диастолического АД В) уровень пульсового АД Г) уровни систолического и диастолического АД* Д) уровень ночного снижения АД 149. Наиболее часто встречающиеся типы кривых АД по резуль, татам суточного мониторирования у пациентов с сахарным диабето», 2 типа — это: А) «диппер» — снижение ночного давления составляет 10-20% Б) «найт-пикер» — снижение ночного давления отсутствует* В) регистрируется утренний подъем АД Г) «нон-диппер» — снижение ночного давления менее 10%* Д) «овер-диппер» — степень снижения ночного давления более 20% 150. Оптимальный уровень АД в «период бодрствования»: А) менее 120\70 мм.рт.ст Б) менее 135\85 мм.рт.ст В) менее 160\90 мм.рт.ст Г) менее 140\90 мм.рт.ст* Д) менее 150\90 мм.рт.ст 151. Оптимальный уровень АД в «период сна»: А) менее 140\90 мм.рт.ст Б) менее 160\90 мм.рт.ст В) менее 135\85 мм.рт.ст Г) менее 120\70 мм.рт.ст* Д) менее 150\90 мм.рт.ст 48 152. Препаратами, способными при длительном применении вызвать нарушение толерантности к глюкозе, являются: А) фуросемид* Б) гипотиазид В) урегид Г) индопамид Д) ренитек 153. Симптомами соматостатиномы являются: А) похудение* Б) диспепсия* В) сахарный диабет* Г) анемия* Д) стеаторея* 154. К органам-мишеням при артериальной гипертонии относятся: А) сердце* Б) головной мозг* В) почки* Г) сетчатка глаза* Д) периферические сосуды* 155. Сочетание нарушений углеводного обмена и артериальной гипертонии наиболее характерно для: А) тиреотоксикоза* Б) кортикостеромы* В) альдостеромы* Г) болезни Ииенко-Кушинга* Д) акромегалии* 156. Повышение АД может отмечаться при применении следующих лекарственных препаратов: А) гормональные контрацептивы* Б) аноректики центрального действия* В) глюкокортикоиды* Г) нитраты Д) сердечные гликозиды 157. К фармакологическим эффектам агонистов I,-имидазолиновых рецепторов относятся: А) увеличение секреции инсулина* Б) повышение тонуса блуждающего нерва* В) снижение активности симпатической нервной системы* Г) уменьшение липолиза 49 Д) увеличение высвобождения катехоламинов 158. Основными диагностическими критериями инсулиномы являются: А) приступы спонтанной гипогликемии натощак или после физической нагрузки* Б) гликемия менее 1,7 ммоль/л* В) купирование приступа введением глюкозы* Г) прибавка в весе Д) дислипидемия. 159. Целевой уровень АД у пациентов с сахарным диабетом и артериальной гипертонией — это: А) АД Р 140\90 мм.рт.ст Б) АД Р130\80 мм.рт.ст* В) АД Р 160\90мм.рт.ст. Г) АД Р120\80 мм.рт.ст Д) АД Р125\75 мм.рт.ст. 160. Среди пациентов с сахарным диабетом 2 типа распространенность артериальной гипертонии составляет: А) 100% Б) более 80% В) более 50%* Г) более 30% Д) более 15%. 161. Первая помощь при легкой гипогликемии у больного сахарным диабетом включает: А) прием легкоусвояемых (простых) углеводов в количестве 1 -2 ХЕ* Б) в/в струйное введение 40% раствора глюкозы в количестве 20 - 100 мл В) в/в капельное введение 5% раствора глюкозы Г) п/к введение 1 мл глюкагона Д) п/к введение раствора адреналина 162. Препаратами выбора при лечении артериальной гипертонии у больных сахарным диабетом являются: А) игибиторы АПФ* Б) В-блокаторы В) диуретики Г) сердечные гликозиды Д) нитраты 163. Препаратом, маскирующим гипогликемию, является: А) периндоприл Б) нифедипин 50 В) бисопролол* Г) индопамид Д) клофеллин 164. Показанием к назначению В-адреноблокаторов для лечения артериальной гипертонии у больных сахарным диабетом является: А) сочетание артериальной гипертонии с застойной сердечной недостаточ н остью Б) сочетание артериальной гипертонии с обструктивными заболеваниями бронхов В) сочетание артериальной гипертонии с заболеваниями периферических артерий Г) трансмуральный инфаркт миокарда в анамнезе* Д) сочетание артериальной гипертонии и выраженной дислипидемии 165. Часто встречающимся побочным эффектом ингибиторов АПФ является: А) тахикардия Б) отек лодыжек В) сухой кашель* Г) замедление АV-проводимости Д) вазомоторный ринит 166. Нефропротективным действием обладают: А) ингибиторы АПФ* Б) 2)диуретики В) В-адреноблокаторы Г) а-адреноблокаторы Д) прямые вазодилататоры. 167. У больного с диабетической нефропатией без повышения артериального давления эналаприл назначается в суточной дозе: А) 5 мг Б) 2,5 мг* В) 10 мг Г) 20 мг Д) 40 мг. 168. Микроальбуминурия — это экскреция альбумина с мочой в количестве: А) менее 30 мг/сут. Б) 20 - 200 мг/сут. В) 30-300 мг/сут.* Г) более 300 мг/сут.; Д) более 3 г/сут. 51 @ ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ 001. Согласно классификации ВОЗ для II степени зоба характерно: А) визуальное увеличение щитовидной железы* Б) пальпаторное увеличение щитовидной железы В) зоб, изменяющий конфигурацию шеи Г) щитовидная железа, не определяемая при осмотре шеи Д) каждая доля равна I фаланге большого пальца пациента 002. Нарушения функции почек при тиреотоксикозе могут проявляться: А) нарушением реабсорбции кальция и фосфора* Б) протеинурией В) усилением фильтрационной способности почек Г) нарушением почечного кровотока Д) нарушением концентрационной функции 003. При проведении пробы с трийодтиронином для токсического зоба характерно: А) снижение поглощения радиоактивного йода щитовидной железой (на 50%) Б) 2) отсутствие угнетения поглощения радиоактивного йода щитовидной железой* В) 3) угнетение поглощения радиоактивного йода щитовидной железой (на 60% и >) Г) повышение поглощения йода щитовидной железой на 30%; Д) повышение поглощения йода щитовидной железой на 50% и > 004. При проведении пробы с тиролиберином для диффузного токсического зоба характерно: А) нормальный ответ секреции ТТГ на введение тиролиберина Б) отсутствие повышения уровня ТТГ* В) повышение уровня ТТГ на 50% и> Г) снижение уровня ТТГ на 50% и> Д) снижение уровня ТТГ на 30%. 005. Наибольшей информативностью на наличие аутоиммунного процесса в щитовидной железе является определение: А) антител ктиреоглобулину Б) антител к микросомальной фракции* В) антител к клеткам щитовидной железы Г) иммуноглобулинов Д) антител ко второму коллоидному антигену. 52 006. При тиреотоксикозе средней тяжести первоначальная доза мерказолила в сутки составляет: А) 30-40 мг* Б) 20 мг В) 10 мг Г) 5 мг Д) 2,5 мг 007. Длительность терапии мерказолилом тиреотоксикоза составляет не менее: А) 2-3 мес Б) 4-6 мес В) 7- 11 мес Г) 12-18 мес* Д) 19-24 мес 008. Механизм действия радиоактивного йода при диффузном токсическом зобе обусловлен: А) воздействием на клетки фолликулярного эпителия с замещением их соединительной тканью* Б) воздействием на аутоиммунный процесс в щитовидной железе В) блокированием поступления йода в щитовидную железу Г) торможением превращения тироксина в трийодтиронин Д) блокированием ТТГ. 009. Подготовка больных с тиреотоксикозом к радиойодтерапии включает: А) достижение эутиреоидного состояния до назначения радиоактивного йода* Б) лечение на фоне тиреотоксикоза В) лечение на фоне достижения гипотиреоза Г) лечение на фоне бета-адреноблокаторов Д) лечение радиоактивным йодом при любой функции щитовидной железы 010. Особенностью функциональной активности тиреотоксической аденомы является: А) секреция тироксина автономна, не зависит от секреции ТТГ* Б) секреция тироксина зависит от секреции ТТГ В) секреция трийодтиронина зависит от секреции ТТГ Г) аденома, не подавляет продукцию ТТГ Д) снижение функции остальной ткани щитовидной железы не происходит 011. Для тиреотоксической аденомы характерно: А) отрицательная проба с подавлением Т 3* Б) положительная проба с подавлением Т 3 В) положительная проба с тиролиберином 53 Г) определение большого количества тиреостимулируюших антител Д) умеренное увеличение тиреостимулируюших антител 012. Третичный гипотиреоз обусловлен: А) аденомой гипофиза Б) синдромом Симмондса — Шиена В) недостатком введения в организм йода Г) первичным поражением гипоталамических центров, секретируюших тиролиберин* Д) радиационным повреждением щитовидной железы. 013.Патогенез первичного гипотиреоза обусловлен: А) уменьшением массы железистой ткани щитовидной уменьшением синтеза тиреоидных гормонов* Б) уменьшением секреции ТТГ В) уменьшением синтеза тиролиберина Г) увеличением массы железистой ткани щитовидной железы Д) уменьшением секреции тиролиберина железы с 014. При вторичном гипотиреозе имеет место: А) уменьшение секреции ТТГ* Б) увеличение секреции ТТГ В) увеличение секреции тиролиберина Г) снижение секреииитиролиберина Д) снижение синтеза тиреоидных гормонов из-за недостатка йода в организме 015. Патогенез третичного гипотиреоза обусловлен: А) уменьшением синтеза тиролиберина* Б) аутоиммунным процессом в щитовидной железе В) увеличением секреции ТТГ Г) секрецией биологически неактивного ТТГ Д) увеличением синтеза тиролиберина 016. При третичном гипотиреозе выявляют: А) снижение базального уровня тиролиберина* Б) повышение уровня тиролиберина В) увеличение уровня ТТГ Г) увеличение пролактина Д) увеличение основного обмена 017. Препаратом выбора для заместительной терапии гипотиреоза является: А) тиреоидин Б) тиреотом В) тирекомб 54 Г) Л-тироксин* Д) трийодтиронин. 018. Трудовой прогноз больных с гипотиреозом зависит от: А) степени тяжести гипотиреоза* Б) механизма происхождения (первичный, вторичный, третичный) В) уровней ТТГ, Т4иТ,в крови Г) дозировки тиреоидных препаратов Д) уровней холестерина, основного обмена 019. Тяжелой степени зобной эндемии соответствует содержание йода в воде: А) 1-2 мкг/л* Б) 2-3 мкг/л В) 3-4 мкг/л Г) 4-5 мкг/л Д) более 5 мкг/л 020. Наименее активными тиреоидными препаратами являются: А) тиреотом* Б) тирекомб В) л-тироксин- 100 Г) галатирон Д) трийодтиронин 021. При исследовании теста поглощения I 131 щитовидной железой максимальное повышение I 131 наблюдается при эндемическом зобе: А) через 2 часа Б) через 4 часа В) через 24 часа* Г) равномерно повышено через 2-4 и 24 часа Д) равномерно снижено через 2-4 и 24 часа 022. В йоддефицитной местности лечебную дозу йода необходимо назначить: А) беременной с нормальными размерами щитовидной железы Б) при диффузном увеличении щитовидной железы II степени и эутиреозе* В) при диффузном увеличении щитовидной железы II степени и субклиническом гипотиреозе Г) при узловом зобе и эутиреозе Д) при многоузловом зобе больших размеров и эутиреозе 023. В лечении эндемического зоба предпочтительнее: А) препараты йода; Б) препараты тиреоидных гормонов В) глюкокортикоиды; Г) сочетание препаратов йода и тиреоидных гормонов* 55 Д) радиоактивный йод 024. Для профилактики эндемического зоба предпочтительнее: А) препараты йода (солевые и масляные)* Б) глюкокортикоиды В) В-блокаторы Г) витамины Д) 5)анаболики. 025. Наиболее часто при остром тиреоидите выявляют: А) стафило- и стрептококки* Б) риккетсии В) вирусы Г) грибы Д) простейшие 026. В патогенезе острого тиреоидита играет роль: А) генетическая предрасположенность Б) нарушение механизмов иммунологической зашиты В) дефицит йода Г) проникновение инфекции в щитовидную железу* Д) травма щитовидной железы 027. Патоморфологическим изменением в тканях щитовидной железы при остром тиреоидите является: А) фиброз, гиалиноз Б) инфильтрация полиморфоядерными лимфоцитами* В) инфильтрация лимфоцитами, многоядерные клетки Гюртле — Ашкенази Г) метаплазия клеток фолликулярного эпителия Д) прорастание окружающих тканей, поражение регионарных лимфоузлов 028. Функция щитовидной железы при остром тиреоидите, как правило: А) повышена Б) понижена В) не нарушена* Г) меняется в соответствии с фазой заболевания Д) характеризуется, как дистиреоз 029. Наиболее информативным методом исследования щитовидной железы при остром тиреоидите является: А) осмотр Б) пальпация В) УЗИ с пункционной биопсией* Г) латеральная рентгенография шеи Д) аускультация щитовидной железы 56 030. Продолжительность острого тиреоидита составляет: А) 4-6 месяцев Б) 1-2 месяца В) десятилетия Г) 5-7 дней* Д) 1.5-2 года 031. Исходом острого тиреоидита, как правило, является: А) гипотиреоз Б) выздоровление* В) переход в хронческое течение Г) подострый тироидит Д) узлообразование в щитовидной железе. 032. Диспансерное наблюдение для острого тиреоидита: А) требуется Б) не требуется* В) в течение 6 месяцев Г) в течение 2 лет Д) пожизненно. 033. Подострыйтиреоидит (тиреоидитДе Кервена) могут вызвать: А) стафилококки, стрептококки Б) вирусы В) грибы* Г) простейшие Д) риккетсии 034. Предрасполагают к развитию подострого тиреоидита антигены НLА: А) В8 Б) В15 В) В35; DR 5* Г) А7 Д) DR3/DR4 035. Особенностью эндемического зоба у детей и подростков является: А) преобладание диффузного увеличения щитовидной железы* Б) узловые формы зоба В) сочетание зоба с эндокринной офтальмопатией Г) присутствие субклинического гипотиреоза Д) самопроизвольное излечение во взрослом возрасте. 036. Осложнениями острого тиреоидита являются: А) гнойный медиастинит* 57 Б) тромбоз вен шеи* В) флегмона шеи, аспирационная пневмония* Г) туберкулез Д) экзема шеи 037. Острый тиреоидит диагностируется на основании: А) острого начала заболевания с высокой температурой* Б) воспаления в области щитовидной железы, иногда с наличием флюктуации* В) нейтрофильного лейкоцитоза со сдвигом влево, увеличением СОЭ* Г) болезненности в области щитовидной железы с иррадиацией в нижнюю челюсть, ухо, затылок* Д) отсутствия изменения функции щитовидной железы* 038. Клиника острого тиреоидита включает: А) острое начало заболевания с высокой температурой до 39-40°С* Б) боль в щитовидной железе, иррадиирующую в челюсти, в ухо, в затылок, усиливающуюся при глотании, движении шеи, пальпации* В) отек, гиперемию кожи и болезненность над пораженным участком щитовидной железы* Г) флюктуацию* Д) увеличение и болезненность регионарных лимфоузлов* 039. Видами профилактики эндемического зоба являются: А) государственная профилактика — применение йодированной соли* Б) групповая профилактика, специфическая профилактика* В) индивидуальная профилактика* Г) фторирование воды Д) добавление селена в рацион. 040. Для эндемического зоба наиболее характерен уровень ТТГ: А) нормальный Б) нормальный или повышенный В) повышенный Г) нормальный или сниженный* Д) сниженный 041. Для субклинического гипотиреоза характерно: А) небольшое повышение ТТГ* Б) нормальный или слегка повышенный уровень свободного Т 3* В) повышение поглощения I 131 более 50% через 24 часа* Г) нормальный уровень свободногоТ4* Д) нормальный уровень общего Т4* 042. Дифференциальный диагноз узлового эндемического зоба проводится с: 58 А) узловым спорадическим зобом* Б) узловой формой аутоиммунного тиреоидита* В) раком щитовидной железы* Г) токсической аденомой щитовидной железы* Д) кистой шеи* 043. Осложнениями эндемического зоба больших размеров, являющимися показаниями к оперативному лечению зоба, являются: А) сдавление пищевода* Б) сдавление трахеи* В) сдавление сосудисто-нервного пучка шеи* Г) неприятные ощущения при глотании Д) слабость, быстрая утомляемость 044. Признаками сдавления органов шеи являются: А) затрудненное дыхание* Б) сердцебиение* В) неприятные ощущения при глотании* Г) чувство комка в горле* Д) охриплость голоса* 045. Для эндемического зоба больших размеров характерно: А) диффузное увеличение щитовидной железы* Б) многоузловые формы зоба* В) одиночный узел в щитовидной железе* Г) смешанный зоб* Д) конгломератный зоб* 046. Дифференциальный диагноз острого тиреоидита проводят: А) с подострым тиреоидитом* Б) с кровоизлиянием в щитовидную железу* В) с медиастинитом* Г) с саркомой, карциномой щитовидной железы* Д) с флегмоной шеи* 047. Лечение острого тиреоидита включает: А) антибиотики широкого спектра, особенно влияющие на кокковую флору* Б) сульфаниламиды* В) компрессы* Г) вскрытие абсцесса, дренаж, удаление нагноившейся доли* Д) физиотерапию* 048. Причиной острого бактериального тиреоидита является: А) ангина, тонзиллит* Б) пневмония* 59 В) синусит, отит* Г) любая острая или хроническая инфекция* Д) сепсис* 049. Болезнь Грейвса у пожилых пациентов проявляется следующим: 1. застойной сердечной недостаточностью 2. апатичным состоянием 3. наличием «масок» тиреотоксикоза 4. манифестацией заболевания нарушением сердечного ритма* 5. мышечной слабостью 352. Для клиники эндемического зоба наиболее характерными жалобами являются: 1. слабость* 2. быстрая утомляемость* 3. нарушения памяти* 4. сухость кожи, выпадение волос* 5. прибавка веса, запоры* 353. Для тиреоидной гиперплазии 1-Н степени в детском возрасте характерно: 1. лабильность пульса* 2.лабильность кровяного давления* 3. склонность к инфекциям* 4. отставание в половом развитии* 5. задержка роста* 354. В патогенезе подострого тиреоидита играет роль: 1. генетические и иммунные нарушения, приводящие к развитию гранулематозного тиреоидита* 2. проникновение вирусной инфекции в щитовидную железу* 3. развитие негнойного воспаления щитовидной железы с нарушением функции* 4. наличие болевого синдрома* 5. повышение СОЭ до 60-80 мм/час* 355. Наблюдаются следующие клинические варианты течения подострого тиреоидита: 1. фульминантная форма* 2. пролонгированная форма* 3. псевдобазедовидная форма* 4. псевдонеопластическая форма * 5. молниеносная форма * 356. Для подострого тиреоидита характерно: 1. острое начало заболевания через 3-6 недель после перенесенного вирусного заболевания* 60 2. повышение температуры тела от субфебрильной до высокой * 3. появление резкой болезненности в области щитовидной железы, иррациирующеи в затылочную и височную области, нижнюю челюсть * 4. увеличение и уплотнение щитовидной железы, болезненность ее при пальпации, симптомы тиреотоксикоза * 5. увеличение СОЭ до 60-80 мм/час при практически нормальной формуле крови * 357. Различают следующие стадии подострого тиреоидита: 1. раннюю (тиреотоксическую) * 2. переходную (эутиреоидную) * 3. промежуточную (стадию временного гипотиреоза) и восстановительную (нормализация функции) * 4. отсутствие стадий 5. рецидив подострого тиреоидита 358. Лабораторными показателями при подостром тиреоидите являются: 1. значительное увеличение СОЭ при нормальной формуле крови * 2. отсутствие поглощения I 131 щитовидной железой при клинике тиреотоксикоза * 3. повышение Т3, Т4, снижение ТТГ на ранней стадии заболевания * 4. повышение уровня холестерина 5. снижение уровня калия 359. Дифференциальный диагноз подострого тиреоидита проводят с: 1. острым тиреоидитом * 2. кровоизлиянием в щитовидную железу * 3. аутоиммунным тиреоидитом * 4. перихондритом * 5. неопластическим процессом в щитовидной железе * 360. Для патоморфологии эндемического зоба характерно: 1. паренхиматозный зоб (диффузный) * 2. паренхиматозный зоб (узловой или смешанный) * 3. коллоидный зоб с тенденцией к кистообразованию * 4. микрофолликулярный зоб * 5. макрофолликулярный зоб * 361. Пути проникновения инфекции в щитовидную железу: 1. гематогенныйи * 2. лимфогенный * 3. контактный * 4. нейрогенный 5. воздушно-капельный Инструкция: (№№ 06.061-06.113). Выберите правильный ответ: 362. Продолжительность подострого тиреоидита обычно составляет: 1) 5-7 дней 61 2) 1-2 месяца 3) 1.5-2 года 4) 4-6 месяцев* 5) десятилетия. 363. Исходом подострого тиреоидита является: 1)гипотиреоз 2) выздоровление* 3) переход в хроническое течение 4) атрофия щитовидной железы 5) диффузный фиброз щитовидной железы 364. Длительность наблюдения при подостром тиреоидите: 1) 2 месяца 2) 6 месяцев 3) 1 года * 4) 2 года 5) пожизненное 365. Гистологически аутоиммунный тиреоидит характеризуется 1) фиброзом 2) инфильрацией лимфоцитами * 3) гигантоклеточными гранулемами 4) инфильтрацией полиморфоядерньши лейкоцитами 5) накоплением коллоида. 366. Атрофическая форма аутоиммунного тиреоидита ассоциируется с антигенами НLА: 1) DR3 2 )А27;' 3) А 3. 4) В 8 * Д) BW 35 367. Гипертрофическая форма аутоиммунного тиреоидита ассоциируется с антигенами НЬА: 1) DR 3 2) DR 5 3) А 3 4) В8: * 5) ВW35 368. Аутоиммунный тиреоидит является: 1) системным аутоиммунным заболеванием 2) органоспецифическим аутоиммунным заболеванием * 3) смешанным аутоиммунным заболеванием 62 4), иммунодефицито 5) иммунопролиферативным заболеванием 369. При аутоиммунном тиреоидите наиболее часто встречаются антитела к: 1) тиреоглобулину 2) тиреопероксидазе* 3) рецептору ТТГ 4) ретробульбарной клетчатке 5) островковым клеткам поджелудочной железы 370. Рак щитовидной железы при аутоиммунном тиреоидите: 1) встречается часто 2) встречается редко 3) не встречается 4) встречается в 20% случаев* 5) встречается в 5% случаев 371. При пальпации щитовидной железы для аутоиммунного тиреоидита характерно: 1) гладкая эластическая консистенция 2) неравномерная плотность * 3) каменистая плотность 4) болезненность 5) очаг флюктуации 372. При сцинтиграфии для аутоиммунного тиреоидита характерно: 1) «холодный» узел 2) «горячий» узел 3) отсутствие поглощения радиофармпрепарата 4) неравномерное поглощение радиофармпрепарата* 5) повышенное поглощение радиофармпрепарата 373. Исследование теста захвата с 1-131 щитовидной железой рекомендуется для диагностики: 1) узлового зоба 2) многоузлового зоба 3) диффузного токсического зоба 4) хронического аутоиммунного тиреоидита 5) подострого гранулематозного тиреоидита* 374. В лечение аутоиммунного тиреоидита чаще всего используют: 1) иммуномодуляторы; 2) иммуномодуляторы + глюкокортикоиды 3) глюкокортикоиды + препараты тиреоидных гормонов 4) препараты тиреоидных гормонов * 63 5) глюкокортикоиды + иммуномодуляторы + препараты, коррегирующие функцию щитовидной железы 375. Синонимом фиброзного тиреоидита является: 1) тиреоидит Хасимото 2) тиреоидит Де-Кервена 3) зоб Риделя * 4) аутоиммунный тиреоидит 5) специфический тиреоидит 376. Гистологически зоб Риделя характеризуется: 1) фиброзом с прорастанием капсулы щитовидной железы, сосудов и нервов 2) гигантоклеточными гранулемами * 3) инфильтрацией полиморфноядерными лейкоцитами * 4) прорастанием капсулы щитовидной железы, лимфатических и кровеносных сосудов, спаянностью с кожей * 5) инфильтрацией лимфоцитами, плазматическими клетками, клетками Гюртле 377. При фиброзном тиреоидите щитовидная железа пальпаторно: 1) плотная и болезненная 2) плотная и безболезненная * 3) плотная и болезненная на ограниченном участке 4) флюктуирует 5) горячая на ощупь. 378. Наиболее частым исходом фиброзного тиреоидита является: 1) субклинический гипотиреоз 2) клинический гипотиреоз * 3) эутиреоз 4) Т3-тиреотоксикоз 5) хаситоксикоз 379. Лечение фиброзного тиреоидита: 1) консервативное 2) хирургическое * 3) физиотерапевтическое 4) рентгенотерапия 5) лазеротерапия 380. К группе риска по радиационному тиреоидиту относятся лица, в организм которых поступил: 1) I 131 * 2) стронций 3) цезий 64 4)уран 5) полоний 381. В отдаленном периоде после облучения щитовидной железы наиболее вероятно развитие: 1) струмы Лангганса 2) зоба Хасимото 3) рака щитовидной железы * 4) первичного гипотиреоза 5) зоба Риделя 382. Для профилактики радиационного тиреоидита необходимо назначить: 1) мерказолил 2) тиамазол 3)пропицил 4) йодистый калий * 5) перхаорат калия 383.Наиболее часто медуллярный рак щитовидной железы встречается: 1) у родственников больных медуллярным раком щитовидной железы; 2) при наборе антигенов гистосовместимости НLА В 35 3) при наборе антигенов гистосовместимости НLА DR 3 4) при наборе антигенов гистосовместимости НLA DR 4 * 5) при наборе антигенов гистосовместимости НLА DR5 384. При распространенном раке щитовидной железы наиболее часто отмечается: 1) нормальный уровень ТТГ 2) сниженный уровень ТТГ 3) повышенный уровень ТТГ * 4) повышенный уровень тиреоглобулина 5) сниженный уровень тиреоглобулина 385. Фактором риска развития злокачественных новообразований в щитовидной железе является: 1) радиационное повреждение щитовидной железы * 2) йодная недостаточность 3) избыток фтора в воде 4) подострый тиреоидит 5) аутоиммунный тиреоидит 386. Источником развития медуллярного рака щитовидной железы являются: 1) А-клетки — фолликулярные * 2) В-клетки — клетки Ашкенази 3) С-клетки — парафолликулярные 65 4) клетки Гюртля 5) клетки плоскоклеточного эпителия 387. Ааутоиммунный тиреоидит у подростков наиболее часто сопровождается: 1) эутиреозом 2) тиреотоксикозом 3) субклиническим гипотиреозом * 4) офтальмопатией 5) лимфоаденопатией. 388.Наиболее редкой причиной тиреотоксикоза является: 1) токсическая аденома щитовидной железы 2) хронический лимфоцитарный тиреоидит 3) подострый гранулематозный тиреоидит 4) многоузловой зоб 5) тиреотропинома * 389. Для диагностики тиреотоксикоза первостепенное значение имеет определение в крови концентрации: 1) общего Т4 и свободного Т4 2) свободного Т4 и свободного ТЗ 3) свободного ТЗ и ТТГ 4) ТТГ и свободного Т4 * 5) ТТГ и антител к пероксидазе тиреоцитов 390. При диффузном токсическом зобе контроль тиреостатической терапии проводится по уровню в крови: 1) ТТГ 2) свободного ТЗ 3) свободного Т4* 4) антител к тиреоглобулину 5) антител к тиреопероксидазе 391. Главный симптом тиреотоксикоза: 1) диффузный гипергидроз 2) наджелудочковая тахикардия * 3) мерцательная аритмия 4) мышечная слабость 5) потеря в весе 392. При тиреотоксической стадии подострого гранулематозного тиреоидита назначают: 1) антибиотики и аспирин 2) аспирин и мерказолил 66 3) мерказолил и бета-адреноблокаторы 4) бета-адреноблокаторы и глюкокортикоиды* 5) глюкокортикоиды и мерказолил 393. Суточная потребность взрослого человека в йоде: 1) 50 мкг 2) 100 мкг 3) 200 мкг * 4) 300 мкг 5) 500 мкг 393.У беременной с повышенным уровнем общего ТЗ и обшего Т4 прежде всего необходимо провести: 1) определение ТТГ 2) определение свободных ТЗ и Т4 3) УЗИ щитовидной железы * 4) радиоизотопную сцинциграфию щитовидной железы 5) исследование интатиреоидного йода 395. Для диагностики рака щитовидной железы наиболее информативна: 1) эхотомография 2) радиоизотопная сцинтиграфия 3) компьютерная томография 4) пункционная биопсия * 5) термография 396. Наиболее достоверный показатель ремиссии диффузного токсического зоба — это: 1) нормальный уровень свободных ТЗ и Т4 2) нормальный уровень ТТГ 3) нормальный уровень антител к тиреопероксидазе 4) нормальный уровень антител ктиреоглобулину 5) нормальный уровень антител к рецептору ТТГ * 397. Доза левотироксина после операции по поводу папиллярного рака щитовидной железы обычно составляет: 1) 50-75 мкг 2) 75-100 мкг 3) 100-150 мкг 4) 150-200 мкг 5) 200-300 мкг * 398. Повышенный уровень кальцитонина является маркером: 1) токсической аденомы щитовидной железы; 2) папиллярного рака 67 3) фолликулярного рака 4) медуллярного рака * 5) лимфомы 399. Введение тиреолиберина вызывает усиление секреции: 1) пролактина * 2) АКТГ 3) ФСГ 4) СТГ 5) адреналина 400. Тиреотропин (тиреотропный гормон) вызывает усиление синтеза: 1) тироксина * 2) адреналина 3) норадреналина 4) кортизола 5) тестостерона 401. Синтез тиреотропного гормона усиливается: 1)тиреолиберином * 2) избытком тироксина 3) избытком трийодтиронина 4) дийодтиронином 5) монойодтиронином 402. При избытке тироксина в крови: 1) повышается уровень тиреотропного гормона 2) снижается уровень тиреотропного гормона * 3) не изменяется уровень тиреотропного гормона 4) повышается содержание тиреолиберина 5) не изменяется содержание тиреолиберина 403. Тиреоглобулин является: 1) стероидом 2) липопротеидом 3) гликопротеидом * 4) углеводом 5) витамином 404. Йод всасывается в организме в виде йодида в: 1) желудке 2) полости рта 3) толстом кишечнике 4) тонком кишечнике * 5) дыхательных путях 68 405. Исходным продуктом для синтеза тиреоидных гормонов является: 1) фенилаланин 2) тирозин * 3) валин 4) лейцин 5)оксипролин 406. Тиреоидные гормоны связываются в крови с: 1) тироксинсвязывающим глобулином и преальбумином 2)транскортином 3) трансферрином 4) орозомукоидом 5) метионином * 407. По биологическим эффектам трийодтиронин активнее тироксина: 1) в 2 раза 2) в 3 раза 3) в 4-5 раз * 4) в 10 раз 5) в 20 раз 408. Избыток тиреоидных гормонов вызывает: 1) усиление синтеза белков 2) не изменяет обмен белков 3) усиление катаболизма белков * 4) усиление синтеза липидов 5) не изменяет обмен липидов 409. Парафолликулярные клетки синтезируют: 1) тиреокальцитонин * 2) тироксин 3)трийодтиронин 4) реверсивный трийодтиронин 5) тиреоглобулин (С-клетки) щитовидной железы 410. Кальцитонин (тиреокальцитонин): 1) снижает кальций крови * 2) повышает кальций крови 3) повышает активность щелочной фосфатазы 4) повышает экскрецию гидроксипролина с мочой 5) повышает фосфор крови 411. При обследовании щитовидной железы минимальную лучевую нагрузку 69 дает: 1) ангиография сосудов щитовидной железы 2) компьютерная томография 3) лимфография 4) УЗИ щитовидной железы * 5) радиоизотопная сиинтиграфии с Тс-99 412. Наиболее высокое содержание в крови антител к микросомальному антигену отмечается при: 1) диффузном токсическом зобе 2) аутоиммунном тиреоидите * 3) подостром тиреоидите 4) тиреотоксической аденоме 5) раке щитовидной железы 413. Для проведения пробы с нагрузкой трийодтиронином используют дозу: 1) 50 мкг 2) 60 мкг 3) 80 мкг 4) 100 мкг * 5) 200 мкг. 414. Пробу с тиреолиберином используют для диагностики: 1)гипотиреоза * 2) диффузного токсического зоба 3) тиреотоксической аденомы 4) тиреотропиномы 5) соматотропиномы 415. Дифференциальный диагноз подострого тиреоидита проводят с: 1. острым тиреоидитом * 2. кровоизлиянием в щитовидную железу * 3. аутоиммунным тиреоидитом * 4. перихондритом * 5. респираторной вирусной инфекцией * 416. Синоним «аутоиммунного тиреоидита» это: 1. аутоиммунный зоб * 2. зоб Хасимото* 3. лимфоцитарный тиреоидит* 4. гранулематозный тиреоидит 5. зоб Риделя 416. Большими диагностическими признаками аутоиммунного тиреоидита являются: 70 1. первичный гипотиреоз* 2. наличие антител к ткани щитовидной железы* 3. ультразвуковые признаки аутоиммунной патологии * 4. тиреотоксикоз в анамнезе 5. плотная и увеличенная щитовидная железа при пальпации 417. Левотироксин при аутоиммунном тиреоидите назначают с целью: 1. иммунокоррекции 2. иммуносупрессии 3. профилактики гипотиреоза 4. лечения гипотиреоза* 5. профилактики узлообразования в щитовидной железе 418. Глюкокортикоиды при аутоиммунном тиреоидите назначают с целью: 1. иммунокоррекции 2. лечения претибеальной микседемы* 3. уменьшения уровня тиреоидных антител 4. лечения эндокринной офтальмопатии * 5. лечения тиреотоксикоза 419. В зоне йоддефицита прием профилактических доз йода противопоказан при: 1. узловом зобе 2. аутоиммунном тиреоидите 3. гипотиреозе 4. аллергической реакции на йод* 5. нормальных размерах щитовидной железы 420. Аутоиммунный тиреоидит сочетается с: 1. ревматоидным артритом* 2. гемолитической аутоиммунной анемией* 3. миастенией* 4. офтальмопатией* 6. витилиго* 421. Радиоизотопная сцинтиграфия щитовидной железы рекомендована при: 1. рецидиве зоба и/или тиреотоксикоза после операции* 2. наличии опухоли на шее, подозрительной на опухоль щитовидной железы* 3. оценке радикальности операции экстирпации шитовидной железы по поводу рака* 4. зобе больших размеров 5. хаситоксикозе 422. При обнаружении диффузного увеличения щитовидной железы необходимо рекомендовать: 71 1. 2. 3. 4. 5. исследование антител к тиреопероксидазе и тиреоглобуллину* исследование ТТГ и Т4 * УЗИ щитовидной железы* радиоизотопную сцинтиграфию шитовидной железы пункционную биопсию шитовидной железы 423. Аутоиммунный тиреоидит диагностируется, если: 1. уровень антител к тиреопероксидазе значительно повышен* 2. уровень ТТГ более 5,0 мкМЕ/мл* 3. при УЗИ шитовидной железы эхогенность значительно снижена* 4. объем щитовидной железы у женщин менее 8 мл 5. объем шитовидной железы у женщин более 18 мл 424. Для аутоиммунного тиреоидита наиболее характерно: 1. ТТГ повышен, Т4 снижен* 2. ТТГ снижен, Т4 повышен 3. ТТГ повышен, Т4 в норме* 4. ТТГ и Т4 в норме 5.ТТГ и Т4 снижены 425 Для лечения аутоиммунного тиреоидита применяют: 1. плазмоферез 2. иммуномодуляторы 3. глюкокортикоиды 4. препараты тиреоидных гормонов * 5.препараты йода 426. Для коррекции функции шитовидной железы применяют: 1. мерказолил * 2. пропииил* 3. левотироксин* 4. калия йодид 5. преднизолон 427. При наличии диффузного увеличения щитовидной железы поданным пальпации и/или увеличения ее объема при УЗИ прежде всего необходимо: 1. исключить аутоиммунный тиреоидит 2. назначить йодомарин 100 мкг в сутки на 6 месяцев* 3. назначить йодомарин 200 мкг в сутки на 6 месяцев 4. назначить левотироксин в дозе 1,6-1,8 мкг/кг массы тела на 6 месяцев* 5. назначить левотироксин в дозе 2,6-3 мкг/кг массы тела на 6 месяцев 428. Назначение тиреоидных препаратов при эутиреозе целесообразно, если: 1. в доле щитовидной железы обнаружен узел более 2 см в диаметре* 2. объем щитовидной железы нормальный, а уровень антител к 72 тиреоглобуллину значительно повышен 3. объем щитовидной железы более 18 мл у женщин* 4. в анамнезе резекция доли щитовидной железы в связи с узловым коллоидным зобом 5. при УЗИ обнаружено несколько узловых образований менее 1 см в диаметре 429. Хирургическое лечение аутоиммунного тиреоидита показано при: 1. больших размерах зоба с признаками сдавления органов шеи* 2. метаплазии тиреоидного эпителия* 3. наличие узловых образований более 3 см в диаметре* 1. алопеции 2. миастении 430. Показанием к хирургическому лечению фиброзного тиреоидита является: 1. сдавление трахеи с нарушением дыхания* 2. расстройства кровообращения в области шеи* 3. ускорение роста плотной щитовидной железы, спаянной с окружающими тканями* 4. тяжелый тиреотоксикоз* 5. тяжелый гипотиреоз 431. Превращение Т4 в ТЗ блокируют: 1) глюкокортикоиды* 2) пропранолол * 3) пропицил * 4) мерказолил 5) конкор 432. Для тиреотоксического криза характерны: 1. тахикардия и мерцание предсердий* 2. гипертермия* 3. артериальная гипертония* 4. гипергидроз* 5. высокий уровень ТЗ и Т4* 433. При эндокринной офтальмопатии наиболее эффективно: 1. параорбитальное введение глюкокортикоидов 2. прием глюкокортикоидов внутрь* 3. субтотальная резекция щитовидной железы 4. рентгентералия области орбит* 5. плазмоферез 434. Тиреотоксикоз имеет нетипичные проявления при: 73 1. 2. 3. 4. 5. тиреотоксической аденоме* подостром тиреоидите* тиреотропиноме* апатетическом тиреотоксикозе тиреоидите Хасимото 435. Для диагностики вторичного гипотиреоза необходимо исследовать: 1. свободный Т4* 2. пробу с тиреолиберином* 3. ТТГ* 4. антитела к тиреопероксидазе и тиреоглобуллину 5. тиреоглобулин 436. «Холодный узел» на сканограмме у пациента с эутиреозом может быть при: 1) кисте щитовидной железы* 2) очаговом подостром тиреоидите* 3) раке щитовидной железы* 4) аденоме паращитовидной железы 5) компенсированной токсической аденоме 437. Повышенное содержание общего Т4 при нормальном уровне ТТГ у пациентки с эутиреозом может быть обусловлено: 1) беременностью* 2) хроническим гепатитом 3) приемом гормональных контрацептивов* 4) субклиничеекмм гнпертиреозом 5) приемом левотироксина. 438. Для лечения использовать: 1. Л-тироксин* 2. тиреотом* 3. эутирокс* 4. трийодтиронин 5. лиотиронин пожилых пациентов с гипотиреозом безопаснее 439. Для субклинического тиреотоксикоза характерно: 1. повышение уровня ТЗ или Т4 2. понижение уровня ТТГ* 3. повышение уровня тиреоглобулина 4. снижение ответа ТТГ на тиреолиберин * 5. повышение ответа ТТГ на тиреолиберин 440. Отсутствие захвата радиоактивного йода или технеция щитовидной железой характерно для: 74 1. 2. 3. 4. 5. аплазии щитовидной железы* ранней стадии подострого тиреоидита* передозировки препаратов тиреоидных гормонов* блокады щитовидной железы фармакологическими дозами йода* струмы яичников* 441. Для тиреотоксической аденомы характерны: 1. возраст больного старше 40 лет* 2. тахисистолическая форма мерцания предсердий* 3. сердечная недостаточность* 4. частая желудочковая экстрасистолия 5. претибиальная микседема 442. Через плацентарный барьер от матери к плоду проникают: 1. мерказолил* 2. тиреоидные гормоны 3. тиреостимулируюшие иммуноглобулины* 4. ТТГ 5. тиролиберин 443. В лечении начальной фазы подостроготиреоидита используют: 1. бета-адреноблокаторы* 2. антибиотики* 3. глкжокортикоиды* 4. тиреостатнки 5. десенсибилизирующие средства 444. В лечении острого гнойного тиреоидита используют: 1. антибиотики* 2. тиреостатики 3. оперативное вмешательство* 4. глюкокортикоиды 5. плазмоферез 445. Резистентность периферических тканей к тиреоидным гормонам характеризуется: 1. признаками гипертиреоза 2. признаками гипотиреоза* 3. увеличением уровня ТТГ 4. увеличением уровня Т 4* 6. снижением уровня ТТГ 446. Для гипотиреоидной миопатии характерны: 1. уплотнение и болезненность скелетных мышц* 2. туннельный синдром* 75 3. повышение уровня КФК* 4. проксимальная миопатия 5. гипокальциемия 447. Для лечения тиреотоксического криза используются: 1. глюкокортикоиды* 2. пропранолол* 3. тиреостатики* 4. раствор Люголя* 5. физиологический раствор* 448. Показания к назначению глюкокортикоидов токсическом зобе — это: 1. офтальмопатия* 2. претибиальная микседема 3. относительная надпочечниковая недостаточность* 4. высокий уровень тиреоидных антител 5. рецидив тиреотоксикоза при диффузном 449. Хирургическое лечение токсического зоба показано при: 1. больших размерах зоба* 2. узловых формах зоба* 3. рецидиве тиреотоксикоза после консервативного лечения* 4. беременности 5. сопутствующей язвенной болезни желудка 450. На метастазы папиллярного рака после тиреоидэктомии указывает: 1. увеличение уровня кальиитонина 2. увеличение уровня антител к тиреопероксидазе 3. субфебрильная температура тела 4. увеличение уровня тиреоглобулина* 5. увеличение уровня ТТГ 451. К факторам риска для рака щитовидной железы относятся: 1. рентгеновское облучение шеи в анамнезе* 2. семейные случаи рака щитовидной железы* 3. воздействие радиации* 4. узловой зоб* 5. многоузловой зоб* 452. Субклинический тиреотоксикоз чаще выявляется при: 1. передозировке препаратов тиреоидных гормонов 2. кисте щитовидной железы больших размеров 3. диффузном зобе 4. многоузловом зобе* 76 5. вегето-сосудистойдистонии @ЗАБОЛЕВАНИЯ ОКОЛОЩИТОВИДНЫХ ЖЕЛЕЗ Инструкция:(№№ 07.01-07.05) Выбрать один наиболее правильный ответ: 453. Дефицит паратгормона характеризуется наличием: 1) тонических судорог* 2) повышенной температуры 3)диареи 4) жажды 5) повышенной судорожной активности головного мозга (ЭЭГ) 454. Псевдогипопаратиреоз характеризуется: 1) сниженным уровнем паратгормона 2) повышенным уровнем паратгормона 3) нормальным уровнем паратгормона* 4) повышенным уровнем кальция в крови 5) увеличенной экскрецией кальция с мочой 455. При повышении кальция в сыворотке крови на ЭКГ отмечается: 1) укорочение интервала ОТ (КТ)* 2) повышение зубца Т 3) патологический зубец Q 4) патологический зубец U 5) удлинение РО 456. Для первичного гиперпаратиреоза характерно: 1) снижение кальция в сыворотке крови 2) повышение кальция в сыворотке крови* 3) повышение фософора в сыворотке крови 4) снижение фосфора, выделяемого почками 5) снижение активности щелочной фосфатазы 457. При сканировании радиофармпрепарат: 1) селен-метионин* 2) технеций 3) 1-131 4) 1-131-19-холестерол 5) радиоактивный иттрий паращитовидных желез используют Инструкция (№№ 07.06 — 07.10): Выберите правильный ответ по схем: 458. Для лечения гипопаратиреоза используют перечисленные препараты: 1. рокартрол* 77 2. 1,25 диоксикальциферол (А-10)* 3. тахистин* 4. дегидротахистерол* 5. кальцитриол* 459. Наиболее часто снижается функция парашитовидных желез при следующих состояниях: 1. повреждение 50% и более функционально активной ткани парашитовидных желез (при операции на щитовидной железе)* 2. аутоиммунное повреждение парашитовидных желез* 3. лучевое повреждение парашитовидных желез* 4. удаление аденомы парашитовидной железы* 5. гемохроматоз* 460. Для гиперпаратиреоза характерно перечисленное: 1. повышение активности щелочной фосфатазы* 2. повышенный кальций крови* 3. повышенная экскреция кальция почками* 4. повышенный фосфор крови 5. сниженная экскреция фосфора почками 461. Для диагностики аденомы парашитовидных желез могут быть использованы следующие исследования: 1. субтракционная сцинтиграфия с Т1-204 и Тс-99т* 2. пневмопаратиреоидография* 3. компьютерная томография* 4. сканирование с селен-метионином* 5. термография* 462. Гипопаратиреоз характеризуется перечисленными ками: 1. снижением кальция в сыворотке крови* 2. повышением фосфора в сыворотке крови* 3. снижением экскреции кальция с мочой* 4. повышением выведения фосфора почками 5. повышением кальция в сыворотке крови @ОЖИРЕНИЕ Инструкция (№№ 08.01 —08.07): выберите один правильный ответ: 463. Распространенность ожирения в России составляет: 1) 60% людей трудоспособного возраста 2) 20-30% людей трудоспособного возраста * 3) 40% людей трудоспособного возраста 4) 5% людей трудоспособного возраста 5) 70% людей трудоспособного возраста 78 464. Высокая распространенность ожирения в развитых странах объясняется: 1) наличием сбалансированного регулярного питания 2) недостатком в рационе питания белка 3) избытком жира в рационе питания* 4) недостатком в рационе питания клетчатки 5) недостатком витаминов группы В и Д 465. Вероятность развития ожирения у потомства, при наличии ожирения у обоих родителей составляет: 1) 30-40% 2) 50-60% 3) 70-80% 4) 80-90% 5) 100%* 466. Ожирение редко наблюдается при: 1) адипозо-генитальной дистрофии 2) гипотиреозе 3) болезни Иценко-Кушинга 4) гипокортицизме 5) гипогонадизме* 467. Для эссенииального ожирения характерно: 1) гиперинсулинизм 2) гипоинсулинизм 3) гипопролактинемия* 4) гиперкортииизм 5) снижение секреции СТГ 468. для ожирения характерно: 1) повышение уровня ХС и ТГ* 2) повышение ЛПВП 3) снижение ЛПНП 4) снижение уровня постпрандиальных ТГ 5) снижение уровня СЖК Инструкция: (№№ 08.07 -08.23) выберите правильный ответ по схеме: А) — если правильны ответы 1, 2 и 3; Б) — если правильны ответы 1 и 3; В) — если правильны ответы 2 и 4; Г) — если правильный ответ 4; Д ) — если правильны ответы 1, 2, 3, 4, и 5. 469. При ожирении развиваются следующие сердечно-сосудистые осложнения: 1. повышение артериального давления* 79 2. 3. 4. 5. прогрессирование атеросклероза коронарных сосудов* гипертрофия левого желудочка* слабость синусового узла, брадикардия мерцательная аритмия 470. При ожирении развиваются следующие осложнения со стороны ЖКТ 1. увеличение размеров печени* 2. желчнокаменная болезнь* 3. растяжение желудка* 4. жировая инфильтрация печени* 5. хронический панкреатит* 471. При морбидном ожирении имеют место следующие признаки нарушения функции мочевыделительной системы: 1. повышение уровня креатенина 2. отеки* 3. высокий удельный вес мочи 4. низкий удельный вес мочи* 5. снижение уровня мочевой кислоты 472. При морбидном ожирении имеют место следующие признаки нарушения функции нервной системы: 1. сонливость* 2. ослабление памяти* 3. ослабление памяти* 4. нарушения мозгового кровообращения 5. нистагм 473. Для синдрома Прадера-Вилли характерно: 1. ожирение 2. гипогонадизм* 3. умственная отсталость 4. отсутствие аппетита* 5. чрезмерная физическая активность 474. Для синдрома Морганьи-Стюарта-Мореля характерно: 1. прогрессирующее ожирение* 2. гипотензия* 3. утолщение внутренней пластинки лобной кости* 4. дебильность 5. мышечная слабость 475. Для синдрома Лоренса-Муна-Барде-Бидля характерно: 1. ожирение и гипогонадизм* 2. нарушения менструального цикла 80 3. ожирение и умственная отсталость* 4. гипопаратиреоз 5. нефропатия 476. Для синдрома Альстрема характерно: 1. сахарный диабет 2 типа* 2. ожирение 3. глухота* 4. снижение СТГ 5. снижение гонадотропинои в моче 477. Ожирение часто сочетается со следующими заболеваниями: 1. псориаз* 2. сахарный диабет 2 типа 3. ветилиго* 4. ИБС 5. бронхиальная астма 478. Липидограмма при ожирении характеризуется изменениями: 1. повышение НЭЖК 2. повышение уровня ХС* 3. повышение уровня ТГ 4. повышение уровня ХС ЛПНП и ХС ЛПОНП* 5. снижение уровня ЛПВП следующими 479. При ожирении часто имеют место следующие заболевания эндокринной системы: 1. НТГ или сахарный диабет 2 типа* 2. бесплодие* 3. нарушения менструального цикла* 4. гипокортицизм* 5. гипопаратиреоз* 480. Для лечения ожирения используются следующие препараты: 1. орлиста* 2. сибутрамин* 3. флуоксетин* 4. фенилпропаноламин 5. дексфенфлюрамин 481. Для лечения метаболического синдрома используют: 1. метформин* 2. тормонозаместительную терапию (для женщин)* 3. блокаторы а-гликозидаз* 81 4. блокаторы кишечных и панкреатических липаз* 5. ингибитроы АПФ* 482. Синдром Пиквика характеризуется: 1) морбидным ожирением* 2) гиповентиляиией * 3) сонливостью* 4) гиперхолестеринемией 5) гипертриглицерилемией 483. Хирургическое лечение ожирения включает: 1. липосакцию 2. формирование малого желудочка (вертикальная гастропластика)* 3. миостимуляцию 4. выключение части тонкого кишечника* $. изменение секреции желудочно-кишечных гормонов 484. К вспомогательным хирургическим методам лечения ожирения относятся: 1. гастробулирование* 2. удаление малого сальника 3. наложение на желудок зажима по типу песочных часов * 4. вертикальная гастроплластика 5. лазеротерапия @ЭНДОКРИННЫЕ АСПЕКТЫ ПАТОЛОГИИ ПОЛОВЫХ ЖЕЛЕЗ Инструкция: (№№ 09.01-09.63) Выберите правильный ответ: 485. Основным медикаментозным методом лечения климактерического невроза является: 1) прогестерон или его синтетический аналог 2) заместительная гормональная терапия* 3) большие дозы андрогенов 4) сочетанное назначение эстрогенов и андрогенов 5) нейролептические препараты 486.Основным морфологическим признаком первичных поликистозных яичников является: 1) утолщение и склероз белочной оболочки яичников* 2) гипоплазия тека-клеток 3) гиперплазия стромы яичников 4) гипоплазия эндометрия 5) гиперплазия шлюсных клеток яичника 487. Аменорея с повышенным уровнем гонадотропинов встречается при: А) синдроме Рокитанского-Майера-Кюстера 82 Б) дисгенезии гонад* В) синдроме Каллмана Г) аденоме гипофиза В) неврогенной анорексии 488. Содержание андрогенов в крови отражает концентрация: 1) свободного тестостерона* 2) андростендиона 3) дигидроэпиандростерона-сульфата (ДГЭАС) 4) 17- гидроксипрогестерона 5) общего тестостерона 489. Лютеиновая фаза менструального цикла характеризуется: 1) ростом и развитием фолликулов 2) секрецией прогестерона* 3) низкой базальной температурой 4) секрецией эстрогенов 5) различной продолжительностью 490. При синдроме Штейна-Левенталя показано лечение: 1) андрогенами 2)бромкриптином 3) эстроген-гестагенными препаратами* 4) эстрогенами; 5) заназолом 491. Для синдрома поликистозных яичников наиболее характерно: 1) повышение концентрации ЛГ* Б) повышение уровня ФСГ 3) снижение уровня тестостерона 4) снижение уровня пролактина 5) повышение уровня тиролиберина 492. При консервативной терапии синдрома поликистозных яичников следует применять: 1) эстрогены 2) бромкриптин 3) андрогены 4) даназол* 5) аналоги гонадотропин-рилизинг-гормона. 493. Оптимальным вариантом лечения поликистоза яичников считается: 1) консервативная терапия 2) демедуляция яичников 3) электро - и термокаутеризация яичников 83 4) овариэктомия 5) клиновидная резекция обоих яичников* 494. При поликистозе яичников на фоне надпочечниковой андрогении следует применять: 1) комбинированные эстроген-гестагеновые препараты 2) эстрогены 3)золадекс 4) даназол 5) глюкокортикоиды* 495. Укажите гормон, секреция которого ингибируется при высокой концентрации в крови эстрогенов: 1) прогестерон 2) АКТГ 3) ФСГ* 4) Л Г 5) ингибин 496. Основным методом лечения поликистоза яичников гипоталамического генеза является: 1) применение регуляторов обмена нейромедиаторов 2) операция на яичниках 3) комбинированное лечение (оперативное, консервативное) 4) диетотерапия* 5) эстроген-гестагенные препараты 497. Гинекомастия — это: 1) увеличение ткани молочной железы у женщин 2) наличие пальпируемой ткаци грудной железы у мужчин* 3) замещение ткани грудной железы на жировую у женщин 4) деформация молочных желез у женщин 5) замещение ткани грудной железы на жировую у мужчин Инструкция: (№№ 09.14 —09.24). Выберите правильный ответ по схеме: А) — если правильны ответы 1, 2 и 3; Б)— если правильны ответы 1 и 2; В) — если правильны ответы 2 и 4; Г)- если правильный ответ 4; Д)— если правильны ответы 1, 2, 3, 4 и 5. 497. Развитию гинекомастии у мужчин могут способствовать: 1. анаболические стероиды* 2. нифедипин* 3. кремы, в состав которых входят эстрогены* 4. наркотики (марихуана, героин и др.)* 84 5. верапамил* 498. Обязательными прявлениями синдрома Шерешевского-Тернера являются: 1. отсутствие гонад* 2. замещение гонад соединительнотканными тяжами* 3. гипоплазия матки* 4. удвоение мочеточников 5. окклюзия почечных артерии 499. Внешние проявления синдрома Шерешевского-Тернера следующие: 1. низкорослость при пропорциональном телосложении* 2. короткая шея, с возможными кожными складками, идущими от головы к плечам — голова сфинкса* 3. широкая бочковидная грудная клетка* 4. низкорослость и не пропорциональное телосложение 5. пальцы в виде «барабанных палочек» 500. Лабораторными маркерами синдрома Шерешевского - Тернера являются: 1. повышение уровня гонадотропных гормонов* 2. снижение уровня эстрогенов* 3. повышение уровня гормона роста* 4. нормальный уровень экскреции 17-КС и 17 — ОКС с мочой* 5. усиленное выделение с мочой гонадотропинов* 501 Клиническими прояачения синдрома Клайнфельтера являются: 1. недоразвитость половых органов* 2. гинекомастия* 3. бесплодие* 4. низкорослость 5. пропорциональное телосложение 502. Офтальмологическими проявлениями синдрома Клайнфельтера являются: 1. двусторонний эпикантус* 2. точечное помутнение капсулы хрусталика* 3. колобома радужки* 4. катаракта* 5. диплопия 503. Для синдрома Штейна — Левенталя наиболее характерны: 1. опсоменорея* 2. ановуляционные менструальные циклы* 3. бесплодие 85 4. гипсутизм* 5. гиперплазия и гипертрофия овариальной стромы* 504. Синдром Каллмена характеризуется: 1.гипогонадизмом* 2. аносмией* 3. бесплодием* 4. евнухоидизмом* 5. крппторхизмом* 505. Для синдрома Шиена характерно: 1. гипокортииизм* 2. гипогонадизм* 3. гипотиреоз* 4. гипертиреоз 5. ожирение 506. Развитие синдрома Шиена обусловлено: 1. гипоксией гипофиза* 2. некрозом гипофиза* 3. инфарктом гипофиза* 4. поражением гипоталамуса 5. аутоиммунным поражением надпочечников 507. При синдроме Шиена необходимо назначить: 1. половые гормоны* 2. тиреоидные гормоны* 3. глюкокортикоиды* 4. тиреостатики 5. гормон роста 508. Продолжительность нормального менструального цикла: 1) 28-29 дней 2) 28-40 дней 3) 5-9 дней 4) 21-35 дней* 5) 14-28 дней 509. Продолжительность нормальной менструации: 1) 1-3 дня 2) 2-5 дней 3) 3-7 дней* 4) 5-8 дней 5) 3-10 дней 86 510. Циклическая секреция ЛГ и ФСГ обеспечивается: 1) выбросом гонадотропин-рилизинга гормона один раз в 60-90 мин. 2) механизмом отрицательной и положительной обратной связи со стероидогенезом в яичниках* 3) периодическим увеличением содержания простогландннов в фолликулярной жидкости 4) периодическим выбросом нейротрансмиттеров 5) изменением кровотока в портальной системе гипофиза 511. Гонадолиберин контролирует секрецию: 1) ЛГ и ФСГ* 2) дофамин 3) пролактин 4) норадреналин 5) тиролиберин 512. Время наступления овуляции определяют на основании : 1) пика уровня эстрогенов 2) выброса ФСГ 3) выброса ЛГ* 4) преовуляторного повышения уровня прогестерона 5) пика уровня пролактипа 513. Синтез гонадолиберина осуществляется в: 1) передней доле гипофиза 2) задней доле гипофиза 3) ядрах гипоталамуса* 4) нейронах коры большого мозга 5) в нейронах мозжечка 514. Для стимуляции овуляции применяют: 1) дюфастон 2) дориксазу 3)премарин 4) клостилбегит* 5) фемоден 515. Функциональную пробу сдексометазоном проводят для: 1) выявления гиперэстрогенемии 2) диагностики ановуляции 3) уточнения генеза гиперандрогенемии* 4) диагностики типичной формы дисгенезии гонад 5) выявления неполноценности лютеиновой фазы цикла 516. Основными стероидпродуиирующими тканями яичников являются: 87 А) гранулеза, текальная оболочка* Б) белочная оболочка В) поверхностный эпителий Г) строма Д) гилюсные клетки 517. Причиной приливов жара в менопаузе является: 1) выброс ФСГ 2) выброс Л Г* 3) резкое падение уровня эстрогенов 4) резкое падение уровня прогестерона 5) выброс пролактина. 518. Заместительная терапия эстрогенами наименее всего влияет на: 1) снижение тонуса мышц влагалиша* 2) депрессию 3) атрофический вагинит 4) бессонницу 5) диспареунию 519. На яичниковый генез гиперандрогении с большой вероятностью указывает повышенный уровень: 1) андростендиона* 2)ДГЭА 3) ДГЭА-С 4) 17-гидроксипрогестерона 5) общего тестостерона 520. Действие андрогенов на уровне рецепторов блокирует: 1) 5 альфа-редуктаза; 2) спиронолактон 3) циметидин* 4) преднизолон 5) эстрогены 521. В патофизиологии гирсутизма имеют значение следующие изменения: 1) повышение концентрации общего тестостерона 2) снижение уровня сексстероидсвязывающего глобулина* 3) уменьшение активности 5-альфа-редуктазы 4) повышение уровня прогестерона в крови 5) повышение содержания Л Г 522. Основной опасностью для здоровья в менопаузе является: 1) сердечно-сосудистые заболевания 2) расслабление мыши тазового дна 88 3) рак эндометрия 4)депрессия 5) остеопороз* 523. Для лечения гирсутизма у молодой женщины с нерегулярными менструальными циклами наиболее эффективно: 1) химическая эпиляция 2) выщипывание волос 3)электролизис 4) пероральные контрацептивы* 5) обесцвечивание 524. Для послеродового нейроэндокринного синдрома характерно: 1) быстрое снижение массы тел 2) постоянная гипертензия 3) нарушение менструальной и детородной функции* 4) алопеция 5) нагрубание и болезненность молочных желез 525. Основной причиной недержания мочи в постменопаузе является: 1) снижение содержания эстрагенов 2) уменьшение длины уретры 3) смещение проксимальной части уретры кзади 4) ожирение* 5) сглаживание заднего уретро- везикального угла 526. Климакс у женщин наступает: 1) не ранее 40 лет 2) 38-45 лет 3) 45-55 лет* 4) 55-65 лет 5) после 60 лет 527. Климактерический невроз является признаком: 1) патологического климакса* 2) физиологического климакса 3) вегетососудистой дистонии 4) заболевания ЦНС 5) психастении 528. Климакс у женшин обусловлен: 1) угасанием функции яичников* 2) нарушением функции коры головного мозга 3) нарушением функции надпочечников 4) нарушением функции щитовидной железы 89 5) нарушением функции гипоталомических структур 529. Наиболее характерным симптомом климактерия средней тяжести является: 1) сердцебиение 2) снижение работоспособности 3) головокружение 4) нарушение сна, раздражительность 5) приливы до 20 раз в сутки* 530. Наиболее характерным проявлением климактерия лёгкой формы является: 1) сердцебиение 2) депрессия 3) приливы менее 10 раз в сутки* 4) резкое снижение работоспособности 5) адинамия 531. Наиболее характерным симптомом тяжелого климактерия является: 1) общая слабость 2) частые приливы, сопровождающиеся сердцебиением* 3) вегетативные вестибулярные нарушения 4) покраснение лица 5) гипертония 531. Наиболее вероятным патогенетическим механизмом возникновения климактерических приливов является: 1) увеличение пульсирующего выброса гонадолиберина и повышение уровня ЛГ* 2) гиперплазия эндометрия* 3) относительная гипоэстрогения* 4) изменение обмена катехоламинов 5) нарушение процесса центральной терморегуляции 532. Меноррагия — это: А) ациклические маточные кровотечения Б) циклические маточные кровотечения* В) болезненные и обильные менстуации Г) пре - и постменструальные кровянистые выделения Д) уменьшение продолжительности менструального цикла 533. Метроррагия — это: 1) изменение ритма менстуации 2) увеличение кровопотери во время менструации 3) увеличение продолжительности менструации* 90 4) ациклические маточные кровотечения* 5) урежение менструаций 534. Основным методом остановки дисфункционального маточного кровотечения в пременопаузальном периоде является: А) применение комбинированных эстроген - гестагенных препаратов Б) введение кровоостанавливающих и сокращающих матку средств В) использование андрогенов Г) применение 17- оксипрогестерона капроната (17-ОПК) в непрерывном режиме Д) раздельное диагностическое выскабливание слизистой полости матки и шеечного канала* 535. Наиболее характерными клиническими проявлениями постменопаузального остеопороза являются: 1) уменьшение массы тела 2) гипертензия 3) боли в пояснично-крестиовом и грудном отделах позвоночника* 4) ожирение 5) депрессия 536. Наиболее эффективным методом ранней диагностики стменопаузального остеопороза является: 1) рентгенография поясннчно-крестцового отдела позвоночника 2) моно - и бифотонная абсобииометрия* 3) компьютерная томография 4) ультрозвуковая остеоденситометрия 5) определение уровня кальция и паратиреоидного гормона в крови по- 537. Наиболее эффективным методом лечения постменопаузального остеопороза является: 1) противовоспалительная терапия 2) физиотерапия и ЛФК 3) витаминотерапия 4) гормонотерапия* 5) назначение препаратов ингибиторов остеокластопосредованной костной резорбции 538. Для лечения атрофического кольпита применяют: 1) форматекс; 2) тержинан 3) овестин* 4) полижинакс 5) солковагин 91 539.Климактерический невроз развивается при: 1) нормальном менструальном цикле 2) нарушенном менстуальном цикле 3) стрессовой ситуации 4) менопаузе* 5) ожирении 540. Для заместительной гормональной терапии в климактерическом периоде чаше используют: 1) эстроген-гестагенныс препараты 2) даназол 3) конъюгированные эстрогены в сочетании с медроксипрогесте-рон ацетатом* 4) аналоги гонадотропин-рилизинггормона 5) гестагены 541. К агонистам гонадотронин-рилизинг-гормона относятся: 1) неместран; 2) даназол 3) золадекс* 4) климен 5)премарин 542. Наиболее частой причиной кровянистых выделений из половых путей в постменопаузе является: 1) рак шейки матки 2) рак эндометрия* 3) подслизистая миома матки 4) рак яичников 5) эндометриальный полип 543. Оптимальным сроком клиторотомии у больных с ложным женским гермафродитизмом является: 1) при рождении 2) пубертатный период* 3) 1-й год жизни 4) 2 — 4-й год жизни 5) удаление клитора нецелесообразно 544. Развитию изосексуальных вторичных половых признаков у больных с ложным женским гермафродитизмом (при надпочечниковой форме) способствует: 1) адекватная глюкокортикоидная терапия* 2) терапия эстрогенами 3) терапия андрогенами 92 4) вторичные половые признаки развиаются спонтанно 5) сочетанная терапия плюкокортикоидами и половыми стероидами 545. Наиболее тяжелая клиническая картина гипогонадизма развивается при поражении гонад в период: А) препубертата Б) пубертата В) постпубертата Г) внутриутробный* Д) любой Инструкция (№№ 09.64 -09.70): Выберите правильный ответ по схеме: А) — если правильны ответы 1, 2 и 3; Б) — если правильны ответы 1 и 3; В) — если правильны ответы 2 и 4; Г) — если правильный ответ 4; Д) — если правильны ответы 1, 2, 3, 4 и 5. 546. Тяжелые поражения тестикул или яичников внутриутробно приводят к развитию: 1. тяжелого гипогонадизма 2. сперматогенной дисфункции гонад 3.бесплодию 4. импотенции* 5. гипотиреоза 547. Поражение тестикул на ранних этапах эмбриогенеза может быть причиной: 1. гермафродитизма* 2. анорхизма* 3. тяжелого гипогонадизма* 4. гипоспадии 5. преждевременного полового созревания 548. Для первичного гипогонадизма характерно: 1. снижение уровня половых гормонов* 2. бесплодие* 3. гинекомастия у мужчин* 4. повышение уровня гонадотропных гормонов* 5. евнухоидные пропорции тела* 549. Причиной гипогонадизма у мужчин может быть: 1. избирательное выпадение секреции ЛГ* 2. избирательное выпадение секреции ФСГ* 3. опухоль гипофиза* 4. гемохроматоз 93 5. избыточная продукция АКТГ 550. Характерными признаками синдрома Клайнфельтера являются: 1. евнухоидизм* 2. азооспермия* 3. высокие концентрации ЛГ и ФСГ* 4. анорхизм 5. карликовость 551. У больного с синдромом рактетизуется: 1. некроспермией 2. нормальной спермограммой 3. олигозооспермией 4. азооспермией* 5. олигоастеноспермией Клайнфельтера спермограмма ха- 552. Для синдрома Клайнфельтера характерно: 1. развитие заболевания только у мужчин* 2. положительный половой хроматин* 3. гипогонадизм* 4. низкий коэффициент интеллектуального развития* 5. бесплодие* 94