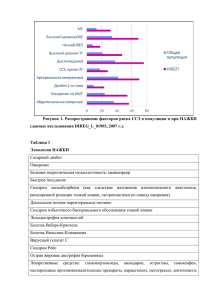
Экзаменационные тесты_4 курс пед_факультетская терапия
реклама

Задания в тестовой форме к экзамену по дисциплине «Факультетская терапия» для студентов 4 курса педиатрического факультета В каждом вопросе нужно выбрать один правильный ответ (выделен жирным шрифтом) 1. Патогенез хронического атрофического гастрита обусловлен: 1. 2. 3. 4. 5. инфицированием Helicobacter pylori рефлюксом дуоденального содержимого появлением антител к париетальным клеткам желудка атеросклеротическим поражением артерий чревного ствола появлением гранулём в подслизистом слое желудка 2. Наиболее частая этиологическая причина хронического гастрита: 1. 2. 3. 4. 5. дуоденально-гастральный рефлюкс Helicobacter pylori наличие антител в клетках слизистой оболочки желудка нарушение диеты злоупотребление алкоголем 3. При проведении эзофагодуоденоскопии у больного с аутоиммунным гастритом выявляются поражения слизистой: 1. 2. 3. 4. 5. тела и дна желудка антрального отдела желудка терминального отдела пищевода начальной части двенадцатиперстной кишки области привратника 4. Для лечения пациента с аутоиммунным хроническим гастритом применяют: 1. 2. 3. 4. 5. ингибиторы протонного насоса глюкокортикоиды ферменты амоксициллин препараты висмута 5. «Золотым стандартом» диагностики язвенной болезни двенадцатиперстной кишки считается: 1. 2. 3. 4. 5. рентгенография желудка с барием клиническая картина заболевания компьютерная томография органов брюшной полости эзофагодуоденоскопия ультразвуковое исследование органов брюшной полости 6. Для язвенной болезни двенадцатиперстной кишки в стадии обострения характерно: 1. 2. 3. 4. 5. боли в эпигастральной области, возникающие через 2. ч после приема пищи, чаще в ночное время боли в эпигастральной области, возникающие при физической нагрузке боли в эпигастральной области, возникающие сразу после еды боли в эпигастральной области, зависящие от положения тела боли в эпигастральной области, колющего характера, не связанные с приёмом пищи 7. Для желудочно-кишечного кровотечения при язвенной болезни двенадцатиперстной кишки характерно: 1. 2. положительный симптом раздражения брюшины резкое усиление болей в эпигастральной области 3. 4. 5. рвота кофейной гущей появление болей в правом подреберье фебрильная лихорадка 8. Для перфорации язвы тела желудка характерно: 1. 2. 3. 4. 5. рвота кофейной гущей симптомы раздражения брюшины ослабление или исчезновение болей в эпигастрии мелена появление изжоги 9. Укажите факторы, способствующие возникновению язвенной болезни двенадцатиперстной кишки: 1. 2. 3. 4. 5. высокий уровень антител к париетальным клеткам желудка гиперсекреция соляной кислоты высокий уровень амилазы в крови ахилия злоупотребление жирной пищей 10.Отметьте осложнения язвенной болезни двенадцатиперстной кишки: 1. 2. 3. 4. 5. кровотечение портальная гипертензия желтуха асцит ахилия 11.Инфицирование Н pylori происходит: 1. 2. 3. 4. 5. половым путем воздушно-капельным путем фекально-оральным путем гематогенным путем лимфогенным путём 12.Выберите основной патогенетический механизм влияния Н pylori на уровень секреции соляной кислоты в желудке: 1. 2. 3. 4. 5. Н pylori разрушает обкладочные клетки желудка и понижает секрецию соляной кислоты Н pylori повышает концентрацию сывороточного гастрина и увеличивает секрецию соляной кислоты Н pylori не изменяет секрецию соляной кислоты, обладая лишь прямым цитолитическим действием на клетки эпителия желудка Н pylori уменьшает уровень соляной кислоты в желудке вследствие образования аммиачного облачка и нейтрализации НСl Н pylori не влияет на секрецию соляной кислоты, так как считается условнопатогенным микроорганизмом 13.Хронический атрофический гастрит возникает вследствие: 1. 2. 3. 4. 5. образования антител к G-клеткам желудка, что уменьшает выработку гастрина и приводит к ахлоргидрии атрофии слизистой желудка у больных с атеросклерозом длительного приема глюкокортикоидов выработки антител к париетальным клеткам желудка, что приводит к атрофии слизистой фундального отдела желудка и снижению концентрации соляной кислоты колонизации Н pylori в антральном отделе желудка 14.Лечение атрофического гастрита включает: 1. назначение эрадикационной терапии Н pylori 2. 3. 4. 5. назначение ингибиторов протонного насоса заместительную терапию секреторной недостаточности желудка назначение неселективных М-холиноблокаторов постоянный приём антацидных препаратов 15.Факторами защиты слизистой оболочки желудка считаются: 1. 2. 3. 4. 5. мукопротеиды и бикарбонаты соляная кислота Н pylori внутренний фактор Касла антитела к париетальным клеткам желудка 16.Назовите препарат, который входит в трехкомпонентную схему эрадикации Н pylori: 1. 2. 3. 4. 5. ванкомици цефазолин кларитромицин канамицин ципрофлоксацин 17.Укажите клинические проявления хронического гастрита в период обострения: 1. 2. 3. 4. 5. цитолитический синдром холестатический синдром синдром портальной гипертензии синдром желудочной диспепсии синдром мальадсорбции 18.Язвенное поражение слизистой оболочки желудка может вызвать прием следующих препаратов: 1. 2. 3. 4. 5. эритромицина алюминия сульфата метронидазола диклофенака амоксициллина 19.Для диагностики инфекции Н pylori применяют все, кроме: 1. 2. 3. 4. 5. уреазного теста серологического теста выделения чистой культуры Н. pylori в биоптате слизистой желудка рентгенографии желудка с барием обнаружения антигенов Н. pylor в кале 20.Клинические проявления, характерные для хронического атрофического гастрита: 1. 2. 3. 4. 5. выраженный болевой синдром в эпигастральной области, возникающий в ночное время изжога, рвота кислым содержимым появление прожилок крови в кале наличие гиперхромной анемии в общем анализе крови положительный симптом раздражения брюшины 21.Хроническим холециститом чаще болеют: 1. 2. 3. 4. 5. мужчины среднего возраста женщины среднего возраста мужчины и женщины среднего возраста пожилые люди дети 22.Проекция желчного пузыря на переднюю брюшную стенку (точка Кера): 1. 2. 3. 4. 5. точка пересечения правого наружного края прямой мышцы живота и нижнего края печени точка пересечения правой срединно-ключичной линии и правой реберной дуги точка пересечения правой срединно-ключичной линии и нижнего края печени точка пересечения правой передней подмышечной линии и правой реберной дуги точка пересечения правой передней подмышечной линии и нижнего края печени 23.Основным этиологическим фактором хронического холецистита считается: 1. 2. 3. 4. 5. малоподвижный образ жизни травма инфекция операционное вмешательство беременность 24.Сокращение желчного пузыря, расслабление сфинктера Одди и выход желчи в двенадцатиперстную кишку вызывает: 1. 2. 3. 4. 5. вазоинтестинальный полипепти инсулин холецистокинин нейротензин ангиотензин 25.Сокращение желчного пузыря, расслабление сфинктера Одди и выход желчи в двенадцатиперстную кишку вызывает: 1. 2. 3. 4. 5. активация позвоночного нерва активация пузырного нерва активация подвздошно-подчревного нерва активация блуждающего нерва активация подчревного нерва 26.Клиническим проявлением хронического холецистита считается следующий синдром: 1. 2. 3. 4. 5. цитолитический гепаторенальный болевой астеновегетативный печеночно-клеточной недостаточности 27.Нарушение составных частей желчи – это: 1. 2. 3. 4. 5. желтуха стаз желчи дискинезия дискриния холедохолитиаз 28.Нарушение последовательности сокращения и расслабления желчных путей системы сфинктеров – это: 1. 2. 3. 4. 5. холангит стаз желчи дискинезия дискриния супернасыщение желчи холестерином 29.Атипичные формы хронического холецистита – это: 1. 2. 3. 4. кардиалгическая, эзофалгическая, гастралгическая кардиалгическая, эзофалгическая, кишечная кардиалгическая, панкреатическая, кишечная кардиалгическая, гепатолгическая, кишечная 5. плевралгическая, эзофалгическая, дуоденальная 30.Клиническим симптомом хронического холецистита считается: 1. 2. 3. 4. 5. симптом Хвостека и Труссо симптом Мейо-Робсона симптом Пастернацкого симптом Георгиевского-Мюсси симптом Щеткина-Блюмберга 31.Лабораторные признаки холестаза: 1. 2. 3. 4. 5. повышение уровней холестерина, прямого билирубина, щелочной фосфатазы, гамма-глутамилтранспептидазы, ЛПНП повышение уровней холестерина, общего и прямого билирубина, гаммаглутамилтранспептидазы повышение уровней общего и прямого билирубина, щелочной фосфатазы, ACT, сукцинатдегидрогеназы повышение уровней общего и прямого билирубина, ACT, АЛТ повышение уровней холестерина, прямого билирубина, щелочной фосфатазы, ЛДГ 32.Основной инструментальный метод диагностики хронического холецистита: 1. 2. 3. 4. 5. эзофагодуоденоскопи дуоденальное зондирование ультразвуковое исследование желчного пузыря и желчевыводящих путей холецистография, холангиография рентгеновская компьютерная томография 33.Рентгенологические исследования (холецистография, холангиография): 1. 2. 3. 4. 5. позволяют выявить нарушения концентрационной и сократительной функции желчного пузыря являются инвазивными методами диагностики позволяют изучить химический состав желчи позволяют оценить выраженность воспалительного процесса являются эндоскопическими методами диагностики 34.Пероральная холецистография противопоказана: 1. 2. 3. 4. 5. при хроническом холецистите в стадии обострения при желчнокаменной болезни в стадии обострения при хронических вирусных гепатитах В и С при идиосинкразии к йоду при непереносимости жирной пищи 35.Проведение эндоскопической ретроградной холангиопанкреатографии при хроническом холецистите показано: 1. 2. 3. 4. 5. при хроническом холецистите без дискинезии при хроническом холецистите с дискинезией по гипермоторному типу при перихолицистите при клинически явной желтухе (уровень общего билирубина выше 51 мкмоль/ л) при хроническом холецистите с дискинезией по гипомоторному типу 36.Холеретики – это: 1. 2. 3. 4. 5. средства, стимулирующие образование желчи средства, усиливающие мышечное сокращение желчного пузыря и способствующие выделению желчи в кишечник средства, назначаемые при гипомоторной дискинезии желчного пузыря средства, назначаемые при воспалительном процессе в желчном пузыре и желчных протоках средства, назначаемые при холангите 37.Холекинетики — это: 1. 2. 3. 4. 5. средства, купирующие болевой синдром средства, стимулирующие образование желчи средства, усиливающие мышечное сокращение желчного пузыря и способствующие выделению желчи в кишечник средства, назначаемые при гипермоторной дискинезии желчного пузыря средства, назначаемые при эмпиеме желчного пузыря 38.Холелитики – это: 1. 2. 3. 4. 5. средства, повышающие синтез холестерина средства, стимулирующие всасывание холестерина в кишечнике средства, снижающие содержание желчных кислот в желчи средства, снижающие содержание фосфолипидов в желчи средства, назначаемые при повышенной литогенности желчи 39.Лечебное дуоденальное зондирование (тюбажи) с ксилитом, сорбитом, магния сульфатом, карловарской солью показаны: 1. 2. 3. 4. 5. при хроническом холецистите с дискинезией по гипермоторному типу при хроническом холецистите с дискинезией по гипомоторному типу при хроническом холецистите без дискинезии при желчнокаменной болезни при холангите 40.При обострении хронического холецистита целесообразно назначение: 1. 2. 3. 4. 5. аналгетиков антиагрегантов β-адреноблокаторов гиполипидемических препаратов антибиотиков 41.α-клетки поджелудочной железы синтезируют: 1. 2. 3. 4. 5. инсулин глюкогон гастрин Панкретический полипептид Вазоактивный интестинальный пептид 42.β-Клетки поджелудочной железы синтезируют: 1. 2. 3. 4. 5. соматостатин секретин инсулин амилазу глюкогон 43.Основным этиологическим фактором хронического панкреатита считается: 1. 2. 3. 4. 5. злоупотребление жирной и острой пищей длительное вынужденное положение сидя злоупотребление сладкой пищей камни в почке камни в желчном пузыре 44.В основе патогенеза хронического панкреатита лежит: 1. 2. 3. 4. 5. ускоренная эвакуация секрета поджелудочной железы недостаток выработки секрета поджелудочной железы инфицирование секрета поджелудочной железы внутриорганная активация панкреатических ферментов повышение концентрации бикарбоната в секрете поджелудочной железы 45.Стеаторея – это: 1. 2. 3. 4. 5. повышенное содержание в кале нейтрального жира повышенное содержание мышечных волокон повышение содержания в кале химотрипсина обнаружение в кале элементов воспаления повышение содержания в кале эластазы 46.Креаторея – это: 1. 2. 3. 4. 5. повышенное содержание в кале нейтрального жира повышенное содержание в кале мышечных волокон повышение содержания в кале липазы остатки непереваренной пищи в кале ахоличный кал 47.Лиентерея – это: 1. 2. 3. 4. 5. повышенное содержание в кале нейтрального жира повышенное содержание мышечных волокон повышенное содержание в кале эластазы повышенное содержание в кале химотрипсина; остатки непереваренной пищи в кале 48.Развитие метеоризма при хроническом панкреатите обусловлено: 1. 2. 3. 4. 5. диареей многократной рвотой гипергликемией сдавлением двенадцатиперстной кишки отечной головкой поджелудочной железы ферментативной недостаточностью поджелудочной железы 49.«Панкреатогенные» гастродуоденальные язвы и эрозии возникают в результате: 1. 2. 3. 4. 5. снижения секреции инсулина снижения уровня бикарбонатов в секрете поджелудочной железы снижения уровня липазы в секрете поджелудочной железы снижения секреции амилазы в секрете поджелудочной железы снижения секреции глюкагона 50.Зона Шоффара — это: 1. 2. 3. 4. 5. кожная гиперестезия в зоне иннервации VIII грудного сегмента слева эпигастральная область мезогастральная область пилородуоденальная зона холедохопанкреатодуоденальная зона 51.В основе гепатопатогенного действия вируса гепатита В лежит: 1. 2. 3. 4. 5. поражение гепатоцитов непосредственно вирусом выраженность иммунного ответа на внедрение вируса стимуляция других инфекционных агентов воздействие на гепатоцит продуктов распада других тканей, поврежденных вирусом стимуляция липогенеза 52.В основе гепатопатогенного действия вируса гепатита С лежит: 1. 2. 3. 4. 5. поражение гепатоцитов непосредственно вирусом изменение антигенной структуры гепатоцита стимуляция других инфекционных агентов воздействие на гепатоцит продуктов распада других тканей, поврежденных вирусом метаболическая идиосинкразия 53.Назовите этиологические факторы аутоиммунного гепатита: 1. 2. 3. 4. 5. поражение эндотелия сосудов печени вирус гепатита В вирус гепатита С не известен прием лекарственных препаратов 54.Для хронического гепатита С характерно: 1. 2. 3. 4. 5. высокий риск хронизации часто ассоциируется с вирусным гепатитом D высокая активность процесса преобладание холестатического синдрома патогенез связан с выраженными иммунными реакциями 55.Для диагностики аутоиммунного гепатита имеет значение: 1. 2. 3. 4. 5. профессиональная группа риска пол и возраст инвазивные вмешательства в прошлом сексуальная ориентация аллергологический анамнез 56.Препаратом выбора при лечении хронического аутоиммунного гепатита считается: 1. 2. 3. 4. 5. α-интерферон рибавирин преднизолон урсодезоксихолевая кислота эссенциале 57.Назовите маркер хронического аутоиммунного гепатита: 1. 2. 3. 4. 5. LE-клетки антитела к гладкой мускулатуре антимитохондриальные антитела антинуклеарные антитела повышение уровня церулоплазмина 58.Группа препаратов, оказывающих дозозависимое гепатотоксическое действие: 1. 2. 3. 4. 5. спазмолитики антибиотики группы тетрациклина нитраты β-адреноблокаторы отхаркивающие средства 59.Степень активности хронического гепатита определяется по 1. 2. 3. 4. 5. степени повышения концентрации билирубина в крови степени повышения концентрации АЛТ и ACT в крови степени повышения концентрации у-глутамилтранспептидазы в крови степени снижения концентрации альбумина в крови степени повышения СОЭ 60.«Золотым стандартом» диагностики активности и стадии хронического гепатита считается: 1. 2. 3. 4. 5. морфологическое исследование биоптата печени определение уровня трансаминаз крови сцинтиграфия печени ультразвуковое исследование печени и селезенки компьютерная томография печени и селезенки 61.«Золотым стандартом» диагностики хронической вирусной инфекции считается: 1. 2. 3. 4. 5. выявление биохимических маркеров цитолиза выявление гипергаммаглобулинемии в крови выявление тканевых и сывороточных маркеров вирусов выявление биохимических маркеров холестаза микробиологическое исследование крови 62.Этиотропная терапия вирусных гепатитов проводится: 1. 2. 3. 4. 5. преднизолон α-интерферон циклофосфамид амоксициллин урсодезоксихолевая кислота 63.Признаками хронического аутоиммунного гепатита являются: 1. 2. 3. 4. 5. преобладание мальчиков пубертатного периода среди больных высокая степень билирубинемии титр антинуклеарных антител менее 1:40 частое сочетание с висцеритами, серозитами частое сочетание с вирусным гепатитом В 64.Лечение хронического аутоиммунного гепатита включает: 1. 2. 3. 4. 5. применение α-интерферона применение преднизолона назначение урсодезоксихолевой кислоты гемотрансфузии прием гепатопротекторов 65.Признаками хронического лекарственного гепатита считаются: 1. 2. 3. 4. 5. связь с прямым гепатотоксическим действием препарата «золотой стандарт» диагностики — сцинтиграфия печени и селезенки частая ассоциация с вирусным гепатитом В связь с прямым повреждением лекарством рецепторного аппарата тканей организма частые заболевания мужчин 66.Принципы лечения хронического лекарственного гепатита включают: 1. 2. 3. 4. 5. устранение этиологического фактора терапию а-интерфероном физиотерапевтическое лечение витамины группы В бальнеотерапию 67.Для лечения хронического алкогольного гепатита применяют: 1. 2. 3. 4. 5. преднизолон α-интерферон фамцикловир ампициллин дезинтоксикационую терапию парентерально 68.Отличительными гистологическими признаками цирроза печени являются: 1. 2. 3. 4. 5. фиброзные септы, узлы-регенераты стеатоз и апоптоз гепатоцитов баллонная и гидропическая дистрофия гепатоцитов многочисленные очаги колликвационного и коагуляционного некроза нейтрофильная инфильтрация холангиол, гиалиновые тельца Маллори 69.Отличие цирроза печени от хронического гепатита: 1. 2. 3. 4. 5. синдром холестаза синдром цитолиза синдром печеночно-клеточной недостаточности синдром портальной гипертензии желтуха 70.К характерным клиническим признакам алкогольной болезни относятся: 1. 2. 3. 4. 5. желтуха, петехии и геморрагии, периферические отеки гепатомегалия, спленомегалия, гинекомастия, желтуха контрактура Дюпюитрена, атрофия яичек, увеличение околоушных желез, атрофия мышц, полиневриты пальмарная эритема, «голова медузы», асцит темная пигментация кожи, дневная сонливость, носовые кровотечения 71.Лабораторными признаками синдрома цитолиза гепатоцитов считаются: 1. 2. 3. 4. 5. повышение уровня холестерина повышение уровня АЛТ, ACT повышение уровня V и VII факторов свертывания крови повышение уровня протромбина снижение содержания прямого билирубина 72.Диагностически значимым иммунологическим тестом при первичном билиарном циррозе является: 1. 2. 3. 4. 5. дефицит α1- антитрипсина высокий титр антимитохондриальных антител высокий титр антинуклеарных антител повышение антител к гладким мышцам высокая концентрация ферритина в крови 73.Для лечения портальной гипертензии целесообразно использование: 1. 2. 3. 4. 5. ингибиторов АПФ и блокаторов рецепторов ангиотензина блокаторов медленных кальциевых каналов диуретиков β-адреномиметиков и холинолитиков β-адреноблокаторов и нитратов 74.К лабораторным признакам синдрома холестаза относятся: 1. 2. 3. 4. 5. повышение уровня АЛТ, ACT, лактатдегидрогеназы (ЛДГ) гипохолестеринемия, прямая гипербилирубинемия гипергаммаглобулинемия, непрямая гипербилирубинем повышение уровня щелочной фосфатазы, γ-глутамилтранспептидазы, повышение уровня прямого билирубина снижение уровня фибриногена, гипохолестеринемия 75.К абсолютным противопоказаниям для проведения биопсии печени относятся: 1. 2. 3. 4. 5. болезнь Вильсона-Коновалова, гемохроматоз пожилой возраст пациента, алкогольная болезнь международное нормализованное отношение >1,3, протромбиновый индекс ˂60 %, тромбоцитопения 60х109 и менее, эхинококкоз печени асцит, варикозно-расширенные вены пищевода наличие системных заболеваний, лейкоза 76.Клиническими проявлениями синдрома портальной гипертензии при циррозе печени являются: 1. 2. 3. 4. желтуха, кожный зуд, петехии, носовые кровотечения инверсия сна, астериксис, раздражительность снижение массы тела, увеличение околоушных желез, телеан-гиоэктазии полиурия, повышенная жажда, гипотония, брадикардия 5. асцит, спленомегалия, варикозно-расширенные вены пищевода, «голова медузы» 77.К клиническим проявлениям печеночной энцефалопатии относятся 1. 2. 3. 4. 5. инверсия сна, раздражительность желтуха, кожный зуд, петехии, носовые кровотечения асцит, спленомегалия, варикозно-расширенные вены пище вода, «голова медузы» снижение массы тела, увеличение околоушных желез, телеан-гиоэктазии полиурия, повышенная жажда, гипотония, брадикардия 78.Для оценки функции печени при циррозе по Child-Pugh используются следующие лабораторные показатели 1. 2. 3. 4. 5. холестерин, щелочная фосфатаза, гамма-глутамилтранспептидаза общий билирубин, альбумин, протромбиновое время печеночные трансаминазы, фибриноген, прямой билирубин гамма-глобулины, α-фетопротеин, щелочная фосфатаза осадочные пробы, ЛДГ, печеночные трансаминазы 79.Клиническими признаками степени тяжести циррозов печени по Child-Pugh являются 1. 2. 3. 4. 5. лихорадка, полиневриты, желтуха спленомегалия, петехии и геморрагии, снижение массы тела гепатомегалия, носовые кровотечения, олигурия асцит, неврологические нарушения, дефицит веса варикозно-расширенные вены пищевода, периферические отеки, асцит 80.К клинико-лабораторным признакам гепато-ренального синдрома при циррозах печени относятся: 1. 2. 3. 4. 5. полиурия, повышение уровня сывороточного креатинина, артериальная гипертензия поллакиурия, никтурия, гиперкалиемия, повышение клубочковой фильтрации протеинурия, лейкоцитурия, снижение уровня мочевины гематурия, цилиндрурия, артериальная гипертензия олигурия, снижение клубочковой фильтрации, повышение уровня креатинина 81.Клиническими проявлениями первичного билиарного цирроза являются: 1. 2. 3. 4. 5. лихорадка, гепатомегалия, спленомегалия, петехии и геморрагии кожный зуд, желтуха, ксантомы и множественные ксантелазмы, остеопороз, диарея, значительная гепатомегалия увеличение околоушных желез, атрофия яичек, контрактура Дюпюитрена артралгии, плохая переносимость жирной пищи, гинекомастия спленомегалия, периферические отеки, атрофия мышц, полинефриты 82.«Золотым стандартом» диагностики цирроза печени считается: 1. 2. 3. 4. 5. ультразвуковое исследование органов брюшной полости компьютерная томография органов брюшной полости сцинтиграфия печени биопсия печени обзорная рентгенография брюшной полости 83.К осложнениям цирроза печени относится: 1. 2. 3. 4. 5. кровотечение из варикозно-расширенных вен пищевода артериальная гипертензия хроническая почечная недостаточность дискинезия желчного пузыря дыхательная недостаточность 84.Показанием к назначению глюкокортикоидов при циррозах печени считается: 1. 2. 3. 4. 5. болезнь Вильсона-Коновалова цирроз печени вирусного генеза в стадии репликации вируса цирроз печени алкогольного генеза в стадии компенсации выраженные иммунные проявления цирроза гемохроматоз 85.Характерным лабораторным признаком рака печени считается: 1. 2. 3. 4. 5. выраженная гипербилирубинемия повышение уровня гамма-глутамилтранспептидазы и щелочной фосфатазы повышение уровня α-фетопротеина выраженный тромбоцитоз повышение протромбинового индекса 86.К основным принципам борьбы с отечно-асцитическим синдромом при циррозах печени относятся: 1. 2. 3. 4. 5. незамедлительное проведение лапароцентеза назначение максимальных доз диуретиков и проведение форсированного диуреза ограничение потребления жидкости и соли, назначение диуретиков под контролем диреза, введение альбумина увеличение поступления пищевого Na+, ограничение потребления жидкости, назначение диуретиков переливание плазмы крови, проведение форсированного диуреза, ограничение потребления жидкости 87. Препаратами, назначение которых патогенетически оправдано при печеночной энцефалопатии, считаются: 1. 2. 3. 4. 5. винпоцетин, фуросемид, аспаркам лактулоза, α-кетоглутаровая кислота, ципрофлоксацин церебролизин, глицин, пирацетам спиронолактон, омепразол, изосорбида динитрат атенолол, ранитидин, урсодезоксихолевая кислота 88.Наиболее физиологичный вариант постоянной электрокардиостимуляции – 1. постоянная чреспищеводная стимуляция предсердий 2. постоянная наружная стимуляция 3. однокамерная 4. двухкамерная 5. высокочастотная 89."Мерцательная аритмия" - это 1. синусовая тахикардия с высокой частотой 2. частые внеочередные сокращения желудочков 3. ритм сокращений предсердий с частотой менее 22 в одну минуту 4. беспорядочное, некоординированное сокращение мышечных волокон предсердий 5. ЭКГ-синдром периодического выпадения зубцов "Р" 90. Препараты, не снижающие проводимость и автоматизм 1. бета-адреноблокаторы 2. ингибиторы ангиотензинпревращающего фермента 3. антагонисты кальция подгруппы верапамила 4. сердечные гликозиды 5. препараты калия 91.Противопоказанием для применения бета-адреноблокаторов является 1. бронхоспастический синдром, брадикардия 2. симпатикоадреналовый криз 3. экстрасистолическая аритмия 4. тахисистолическая форма мерцательной аритмии 5. хроническая сердечная недостаточность в стадии компенсации 92.Основные механизмы возникновения синдром Дресслера 1. тромбообразование в ушке левого предсердия 2. образование инфицированных тромбов на створках клапанов 3. формирование аритмогенного очага в периинфарктной зоне, рецидивирующие желудочковые аритмии 4. аутоиммунные реакции, индуцированные антигенами из некротизированных участков миокарда 5. гиповентиляция заднебазальных отделов легких с развитием пневмонии 93.Введение сердечных гликозидов в ранние сроки инфаркта миокарда опасно ввиду 1. возможного усугубления болевого синдрома 2. провокации опасных аритмий, разрывов миокарда 3. возможного прогрессирование сердечной недостаточности 4. риска развитие острой почечной недостаточности 5. провокации аллергических реакций 94.Морфологические изменения, характерные для гипертонической болезни II стадии 1. гипертрофия левого желудочка 2. гипертрофия правого желудочка 3. недостаточность трикуспидального клапана 4. появление вегетаций на створках аортального клапана 5. истончение межжелудочковой перегородки 95.Структуры сердца, наиболее часто поражаемые при инфекционном эндокардите 1. эндокард предсердий 2. эндокард желудочков 3. эндокард, покрывающий сосочковые мышцы 4. клапаны сердца 5. эндокард и эпикард 96.В основе поражения миокарда при инфекционном эндокардите лежит 1. проникновение инфекции в миокард 2. электролитный дисбаланс 3. гормональный дисбаланс 4. респираторный ацидоз 5. васкулит мелких сосудов 97.Препараты, используемые для купирования болей при остром перикардите 1. антиагреганты 2. нестероидные противовоспалительные препараты и глюкокортикоиды 3. антибиотики 4. спазмолитики, холинолитики 5. нитраты 98.Инструментальный метод, наиболее информативный при экссудативном перикардите 1. велоэргометрия 2. электрокардиография 3. фонокардиография 4. вентрикулосцинтиграфия 5. эхокардиография 99.Наиболее информативный метод диагностики тромбоэмболии легочной артерии 1. эхокардиография 2. спирография 3. пневмотахометрия 4. рентгенография 5. пульмоангиография 100.Отведения ЭКГ, в которых наблюдается элевация сегмента ST при задне-нижней локализации инфаркта миокарда 1. I , aVL 2. V5-V6 3. II, III, aVF 4. V2-V3 5. V4-V5 101.Функциональные возможности больных стабильной стенокардией III функционального класса 1. приступ стенокардии возникает в покое и при минимальной физической нагрузке 2. приступ стенокардии возникает при ходьбе на дистанцию более 200 м и при подъёме более чем на 2 этажа 3. приступ возникает при ходьбе менее чем на 200 м и при подъёме менее чем на 2 этажа, изредка в покое 4. приступ возникает при спортивных нагрузках 5. приступ возникает при значительных эмоциональных нагрузках 102.Место наложения и полярность электродов для II стандартного отведения 1. левая рука (+) - правая рука (-) 2. левая нога (+) - правая рука (-) 3. левая рука (+) - левая нога (-) 4. левая рука (-) - левая нога (+) 5. левая рука (+) - правая нога (-) 103.Источник экстрасистолы, при которой зубец Р имеет ту же форму, что и «нормальный» 1. из проводящей системы предсердий 2. . из синусового узла 3. из атриовентрикулярного узла 4. из левого желудочка 5. из правого желудочка 104.ЭКГ-признаки атриовентрикулярной блокады 1-й степени 1. интервал PQ менее 0,10 сек, комплекс QRS расширен за счет дельта-волны 2. интервал PQ от 0,12 сек до 0,20 сек, ритм синусовый, комплекс QRS не изменен 3. интервал PQ постоянный более 0,20-0,21 сек, комплекс QRS не изменен 4. интервал PQ удлиняется с каждым кардиоциклом с последующими периодическими выпадениями комплексов QRS 5. интервал PQ не определяется; ритм желудочков хаотичный 105.Препараты, повышающие минутный объем сердца 1. бета-адреноблокаторы (бисопролол, метопролол) 2. антагонисты медленных кальциевых каналов (верапамил) 3. нитраты 4. ингибиторы ангиотензинпревращающего фермента. 5. допамин (допмин, дофамин, добутамин) 106.Последовательность подачи импульсов при двухкамерной электрокардиостимуляции 1. от правого предсердия к левому предсердию 2. от правого желудочка к левому желудочку 3. от левого предсердия к правому предсердию 4. от левого желудочка к правому желудочку 5. от предсердий к желудочкам 107.Клинические проявления, наиболее характерные для АВ-блокады III степени 1. бред, галлюцинации 2. бессонница 3. полная амнезия 4. приступы потери сознания (Морганьи-Адамса-Стокса) 5. мутизм 108.Липопротеиды плазмы крови, не являющиеся атерогенными. 1. хиломикроны 2. липопротеиды низкой плотности 3. липопротеиды высокой плотности 4. липопротеиды очень низкой плотности 5. триглицериды 109.Форма стенокардии, при которой наиболее эффективны антагонисты кальция 1. гемодинамическая стенокардия при гипертрофической обструктивной кардиомиопатии 2. симптоматическая стенокардия при системных васкулитах 3. анемическая стенокардия 4. стенокардия напряжения I функционального класса 5. вазоспастическая стенокардия 110.Морфологические изменения в почках при гипертонической болезни – 1. поликистоз 2. 3. 4. 5. нефролитиаз деформация чашечно-лоханочной системы нефроангиосклероз гломерулонефрит 111.Относительная недостаточность митрального клапана - это 1. недостаточность митрального клапана без сердечной недостаточности 2. недостаточность митрального клапана, не проявляющаяся соответствуюшей аускультативной симптоматикой 3. митральная недостаточность, сочетающаяся с митральным стенозом 4. митральная недостаточность, не нарушающая кардиогемодинамику 5. недостаточность митрального клапана за счет чрезмерного растяжения клапанного кольца 112.Признак, заставляющий при митральном стенозе подозревать сопутствующую митральную недостаточность 1. увеличение левого предсердия 2. увеличение фракции выброса левого желудочка 3. увеличение левого желудочка 4. увеличение продолжительности фазы изгнания левого желудочка 5. рентгенологическая картина венозного застоя в легких 113.Наиболее эффективные препараты при стенокардии у больных с аортальным стенозом 1. бета-адреноблокаторы 2. нитраты 3. антагонисты кальция подгруппы верапамила 4. салицилаты 5. препараты 4-аминохинолинового ряда 114.Лечебная тактика при быстром нарастании у больного перикардиального выпота с нарушением кардиогемодинамики 1. усиление диуретической терапии 2. включение в схему лечения глюкокортикоидов 3. следует проводить инфузии с нитратами 4. назначение сердечных гликозидов 5. выполнение перикардиоцентеза 115.У больного астматическим вариантом инфаркта миокарда выслушивается грубый систолический шум. Он может быть обусловлен 1. тампонадой сердца 2. трикуспидальным стенозом 3. отрывом сосочковой мышцы 4. перикардитом 5. разрывом межпредсердной перегородки 116.Локализация инфаркта миокарда при подъеме на ЭКГ сегмента ST в отведениях I, AVL, V1-V3 с депрессией сегмента ST в отведениях III И AVF. 1. 2. 3. 4. 5. передне-перегородочная область левого желудочка боковая стенка левого желудочка заднебазальный инфаркт заднедиафрагмальный инфаркт циркулярный инфаркт миокарда 117.Приступы стенокардии при IV функциональном классе возникают 1. в покое и при минимальной физической нагрузке 2. при ходьбе на дистанцию более 200 м и при подъёме более чем на 2 этажа 3. при ходьбе менее чем на 200 м и при подъёме менее чем на 2 этажа, изредка в покое 4. при спортивных нагрузках 5. при значительных эмоциональных нагрузках 118.Место наложения и полярность электродов для III стандартного отведения 1. левая рука (+) и правая рука (-) 2. левая нога (+) и правая рука (-) 3. левая нога (+) и левая рука (-) 4. левая рука (+) и правая нога (-) 5. левая рука (-) и правая нога (-) 119.ЭКГ-признаки проксимальной атриовентрикулярной блокады II степени (тип Мобитц-I) 1. постепенное удлинение интервала PQ с последующим выпадением комплекса QRS (периодика Венкебаха) 2. выпадения отдельных комплексов QRS при стабильных интервалах РQ 3. интервал РQ не определяется, комплекс QRS нормальный, ритм правильный 4. интервал PQ не определяется, ритм хаотичный 5. зубец Р и комплекс QRS следуют на ЭКГ независимо друг от друга 120.Лекарственные препараты, используемые для урежения ритма при синусовой тахикардии 1. метилксантины (эуфиллин) 2. катехоламины (адренилин) 3. холинолитики (атропин) 4. блокаторы гистаминовых рецепторов (ранитидин) 5. бета-адреноблокаторы (пропранолол, бисопролол) 121.Порок, при котором возникает тон открытия митрального клапана 1. аортальный стеноз 2. недостаточность клапана аорты 3. митральный стеноз 4. митральная недостаточность 5. дефект межпредсердной перегородки 122.Сокращения и ритмы несинусового происхождения называются 1. латентные 2. аберрантные 3. эктопические 4. триггерные 5. постдеполяризационные 123.Камера сердца, в которой наиболее часто образуются тромбы при мерцательной аритмии 1. в левом предсердии (ушко) 2. в правом предсердии (синус Вальсальвы) 3. в левом желудочке (апикальная область) 4. в правом желудочке (трабекулы) 5. тромбы в полостях сердца не образуются 124.Уровень нарушения АВ-проводимости при блокаде типа Мобитц-2 1. на уровне пучка Бахмана 2. на уровне средней трети АВ-узла 3. на уровне пучка Гиса или ниже 4. на уровне волокон Пуркинье 5. блокировано АВ-проведение по пучку Кента 125.Желудочковые экстрасистолы, наиболее опасные возникновением "фатальных" аритмий 1. ранние ("R на Т") и политопные 2. вставочные 3. поздние 4. экстрасистолы I группы по Лауну 5. экстрасистолы II группы по Лауну 126.Порок, который из числа указанных ниже чаще всего имеет ревматическую этиологию 1. подклапанный стеноз аорты 2. трикуспидальная недостаточность 3. митральный стеноз 4. недостаточность пульмонального клапана 5. пролапс митрального клапана 127.Критерии артериальной гипертензии 1 степени 1. 130-139 и /или 85-89 мм рт.ст. 2. 140-159 и /или 90-99 мм рт.ст. 3. 160-179 и /или 100-109 мм рт.ст. 4. 180 и более и /или 110 и более мм рт.ст. 5. 140 и более и/или менее 90 мм рт.ст. 128.Критерии артериальной гипертензии 2 степени 1. 130-139 и /или 85-89 мм рт.ст. 2. 140-159 и /или 90-99 мм рт.ст. 3. 160-179 и /или 100-109 мм рт.ст. 4. 180 и более и /или 110 и более мм рт.ст. 5. 140 и более и/или менее 90 мм рт.ст. 129.Критерии артериальной гипертензии 3 степени 1. 2. 3. 4. 5. 130-139 и /или 85-89 мм рт.ст. 140-159 и /или 90-99 мм рт.ст. 160-179 и /или 100-109 мм рт.ст. 180 и более и /или 110 и более мм рт.ст. 140 и более и/или менее 90 мм рт.ст. 130.Критерии изолированной систолической артериальной гипертензии 1. 130-139 и /или 85-89 мм рт.ст. 2. 140-159 и /или 90-99 мм рт.ст. 3. 160-179 и /или 100-109 мм рт.ст. 4. 180 и более и /или 110 и более мм рт.ст. 5. 140 и более и/или менее 90 мм рт.ст. 131.Стенокардия классифицируется как "впервые возникшая" 1. в течение 1-го дня 2. до купирования впервые возникших болей 3. до 1 недели 4. до 2 месяцев 5. до полугода 132.К кардиоселективным бета-адреноблокаторам из указанных ниже препаратов относится 1. нифедипин (коринфар) 2. дигоксин 3. бисопролол (конкор) 4. пропранолол (анаприлин) 5. дипиридамол (курантил) 133.Место наложения электрода для записи ЭКГ в отведении V2 1. 4 межреберье у правого края грудины 2. 5 межреберье у правого края грудины 3. 4 межреберье у левого края грудины 4. 5 межреберье у левого края грудины 5. 5 межреберье по сосковой линии 134.Признаки атриовентрикулярной блокады II степени, тип Мобитц-2 1. интервал РQ постепенно удлиняется, имеются выпадения комплекса QRS 2. интервал PQ стабильный; после некоторых зубцов Р отсутствуют комплексы QRS 3. интервал PQ не определяется; комплекс QRS нормальный, ритм правильный 4. интервал PQ не определяется, ритм хаотичный 5. зубцы Р и комплексы QRS следуют независимо друг от друга 135.Симптом диастолического"кошачьего мурлыканья" на верхушке может наблюдаться 1. при митральном стенозе 2. при митральной недостаточности 3. при аортальном стенозе 4. при трикуспидальной недостаточности 5. при недостаточности пульмонального клапана 136.Порок сердца, при котором наблюдается чрезмерная пульсация многих артерий 1. недостаточность аортального клапана 2. митральный стеноз 3. недостаточность трехстворчатого клапана 4. аортальный стеноз 5. трикуспидальный стеноз 137.Фаза сердечной деятельности, которой соответствует I тон 1. начало диастолы желудочков 2. начало диастолы предсердий 3. систола желудочков, фаза изометрического сокращения 4. систола желудочков, фаза изгнания 5. начало систолы предсердий 138.Особенности так называемого "нитевидного" пульса 1. пульс очень малого наполнения 2. выраженная неравномерность наполнения пульсовых волн 3. редкий пульс /менее 40 в 1 минуту/ 4. неритмичный 5. с двойной пульсовой волной 139.Как влияет наличие сопутствующей почечной недостаточности на выбор дозы сердечных гликозидов? 1. требуется увеличение дозы 2. требуется уменьшение дозы 3. изменения дозы не требуется 4. ХПН - противопоказание для назначения сердечных гликозидов 5. требуется увеличение дозы с одновременным включением в схему лечения препаратов калия 140.Синусовую брадикардию из указанных ниже препаратов вызывает 1. адреналин 2. эуфиллин 3. атропин 4. пропранолол (анаприлин) 5. гидрокортизон 141.Класс по Лауну, к которому относятся ранние экстрасистолы (вида «R на Т»)? 1. первый 2. второй 3. третий 4. четвертый 5. пятый 142.Синоним термина "блокада типа Мобитц-I 1. синоаурикулярная блокада 2. 3. 4. 5. атриовентрикулярная блокада (I степени) проксимальная АВ-блокада с периодикой Венкебаха (II степени) полная АВ-блокада (III степени) внутрижелудочковая блокада 143.Основная причина стенокардии Принцметала 1. коронароангиоспазм 2. облитерирующий атеросклероз артерий коронарной сети 3. артериальная гипертензия 4. рецидивирующий тромбоз коронарных сосудов 5. анемия 144.При инфаркте миокарда, осложненном желудочковой тахикардией, медикаментозная антиаритмическая терапия не купировала пароксизм. В этой ситуации следует 1. ввести наркотические анальгетики 2. внутривенно струйно ввести раствор нитроглицерина 3. провести чреспищеводную стимуляцию предсердий 4. начать проведение непрямого массажа сердца 5. провести электроимпульсную терапию 145.Этиологический фактор ревматизма 1. зеленящий стафилококк 2. нервный стресс 3. переохлаждение 4. вакцинация 5. бета-гемолитический стрептококк группы А 146.Типичная локализация пристеночного тромбообразования при митральном стенозе 1. в левом предсердии 2. в левом желудочке 3. в правом предсердии 4. в правом желудочке 5. в луковице аорты 147.Основная причина подклапанного аортального стеноза 1. сифилитический мезаортит 2. атеросклероз 3. ревматизм 4. обструктивная гипертрофическая кардиомиопатия 5. миокардит 148.Немедикаментозное воздействие, иногда эффективное при пароксизме тахикардии 1. массаж шейно-воротниковой зоны 2. массаж каротидного синуса 3. горчичники на область сердца 4. точечный массаж в области выхода ветвей тройничного нерва на лице 5. массаж области сердца 149.Изменяется сегмент ST на экг при перикардите 1. 2. 3. 4. 5. изменений не наблюдается сегмент ST становится двухфазным с положительной первой фазой выпуклая книзу депрессия сегмента ST подъем сегмента ST косонисходящая депрессия сегмента ST с переходом в отрицательный зубец Т 150.Тромбы - источники тромбоэмболии легочной артерии чаще всего образуются 1. в системе воротной вены 2. в венах нижних конечностей 3. в ушке левого предсердия 4. на створках митрального клапана 5. на атероматозных бляшках в аорте 151.Наиболее информативный биохимический тест в диагностике инфаркта миокарда 1. щелочная фосфатаза (ЩФ) 2. гамма-глютамилтранспептидаза (ГГТП) 3. тропонин 4. амилаза сыворотки крови 5. диастаза мочи 152.Гипотензивные препараты, блокирующие ангиотензиновые рецепторы 1. ингибиторы ангиотензинпревращающего фермента 2. сартаны 3. бета-адреноблокаторы 4. антагонисты кальция 5. постсинаптические агонисты a2-адрено- и I1-имидазолиновых рецепторов в продолговатом мозге 153.Основные диагностические критерии стабильной стенокардии 1. количество приступов стенокардии в сутки 2. связь болей с положением тела и дыхательными движениями 3. стереотипность («воспроизводимость») болевого синдрома при одной и той же физической нагрузке 4. связь с приемом пищи 5. рефрактерность к антиангинальным препаратам 154.Наиболее информативный метод диагностики стенокардии Принцметала 1. степ-тест, проба Мастера (лестничная проба) 2. Холтеровское мониторирование 3. чреспищеводная кардиостимуляция 4. велоэргометрия 5. проба с введением адреноблокаторов 155.Препарат, входящий в группу антагонистов кальция 1. амлодипин 2. бисопролол 3. лозартан 4. клофелин 5. эналаприл 156.ЭКГ-признаки атриовентрикулярной блокады III степени 1. интервал РQ удлинен, стабилен; выраженная брадикардия 2. интервал РQ не удлинен, стабилен; брадикардия 3. зубец Р и комплекс QRS не связаны друг с другом; брадикардия 4. зубец Р следует сразу за комплексом QRS; брадикардия 5. зубец Р не определяется; брадикардия 157.Заболевания, при которых недостаточность кровообращения первично начинается по правожелудочковому типу 1. митральный стеноз 2. митральная недостаточность 3. пороки аортального клапана 4. пороки трикуспидального клапана 5. заболевания с артериальной гипертензией в большом круге 158.В норме электрический импульс в сердце возникает 1. в левом желудочке 2. в правом желудочке 3. в пучке Гиса 4. в синусно-предсердном узле 5. в атриовентрикулярном узле 159.Зависимость, устанавливаемая законом Старлинга 1. чем выше частота дыхания, тем выше скорость легочного кровотока 2. чем больше давление в аорте, тем чаще ритм сокращений сердца 3. чем больше растяжение мышечных волокон сердца, тем больше сила последующего сокращения 4. при локальной гиповентиляции в легких происходит спазм приносящих легочных артериол 5. при учащении ритма сердца уменьшаются ударный и минутный объемы 160.Как изменяется уровень артериального давления (АД) во время фибрилляции желудочков 1. АД отсутствует 2. АД не более 120/80 мм рт.ст. 3. АД снижено: систолическое АД 60-90мм рт. ст., диастолическое - 40-60 мм рт.ст. 4. АД не меняется, соответствует привычным для больного значениям 5. АД резко повышено, картина гипертонического криза 161.Степень АВ-блокады, при которой наблюдается полная предсердно- диссоциация – 1. 1-й степени 2. проксимальная 2-й степени (Мобитц-1) 3. дистальная 2-й степени (Мобитц-2) 4. 3-й степени 5. 4-й степени 162."Синдром реперфузии" при восстановлении коронарного кровотока в сроки более 6 часов от начала инфаркта миокарда опасен 1. возвратом болевой симптоматики 2. гипотонией и развитием опасных аритмий 3. развитием желтухи 4. прогрессированием сердечной недостаточности 5. тромбоэмболией 163.Сроки, в которые развивается ревматизм после перенесенной стрептококковой инфекции 1. сразу после окончания острого лихорадочного периода 2. через 2-3 дня 3. через 2-3 недели 4. через 2-3 месяца 5. в течение года 164.Нарушение ритма, наиболее типичное для митрального стеноза 1. фибрилляция желудочков 2. трепетание желудочков 3. желудочковая асистолия 4. мерцательная аритмия 5. синусовая брадикардия 165.Расположение точки "J" на ЭКГ (точка перегиба) 1. соответствует концу зубца S 2. соответствует пику зубца R 3. соответствует концу зубца Т 4. соответствует началу зубца Q 5. соответствует концу зубца Q 166.Влияние бета-адреноблокаторов на атриовентрикулярную проводимость 1. повышают 2. угнетают 3. не изменяют 4. повышают внеузловую АВ проводимость (по пучку Кента), не влияя на узловое проведение 5. влияние на проводимость определяется селективностью или неселективностью бета-адреноблокатора 167.Плановую электроимпульсную терапию при аритмиях от гликозидной интоксикации 1. назначают всегда 2. назначают только при аритмиях, не сопровождающихся шоковыми изменениями гемодинамики 3. назначают только после предварительного введения адреналина 4. назначают только при суправентрикулярных аритмиях 5. не назначают 168.Наиболее эффективный метод лечения желудочковой пароксизмальной тахикардии инфаркте миокарда 1. внутривенное введение адреноблокаторов 2. массаж каротидного синуса 3. чреспищеводная стимуляция предсердий 4. проведение срочной электроимпульсной терапии 5. инфузии поляризующей смеси с нитроглицерином 169.Появление преходящей АВ-блокады возможно при инфаркте миокарда 1. передне-перегородочной локализации 2. инфаркте сосочковой мышцы 3. передне-боковом инфаркте 4. высоком боковом инфаркте миокарда 5. заднедиафрагмальном (нижнем) инфаркте 170.Основной причиной смерти больных инфарктом миокарда в острейшей фазе является 1. мерцательная аритмия 2. трепетание предсердий 3. тромбоэмболические осложнения 4. фибриляция желудочков 5. синдром слабости синусового узла 171.Нарушение проводимости - показание для постоянной электрокардиостимуляции 1. ускоренная АВ-проводимость при наличии дополнительных путей проведения (пучок Кента) 2. межпредсердная блокада 3. АВ-блокада 1 степени 4. АВ-блокады, сопровождающиеся приступами Морганьи-Адамса-Стокса (II и III степени) 5. внутрижелудочковые блокады ножек пучка Гиса 172.Основные препараты, применяемые для лечения постинфарктного синдрома Дресслера 1. антибиотики широкого спектра действия 2. глюкокортикоиды 3. фибринолитики 4. сердечные гликозиды 5. витамины 173.Заболевания, наиболее часто приводящие к симптоматической артериальной гипертензии 1. сахарный диабет 2. гипертоническая болезнь 3. заболевания легких 4. заболевания печени 5. заболевания почек 174.Осложнение, часто возникающее у больных с митральным стенозом при тахисистолической форме мерцательной аритмии 1. инфаркт миокарда 2. отек легких 3. кардиогенный шок 4. гипертонический криз 5. отслойка сетчатки 175.Клапанный дефект, наиболее часто формирующийся при инфекционном эндокардите 1. митральный стеноз 2. митральный стеноз в сочетании с митральной недостаточностью 3. аортальная недостаточность 4. трикуспидальный стеноз 5. недостаточность пульмонального клапана 176.Изменение положения сегмента ST при перикардите 1. появляется выпуклая книзу депрессия сегмента ST 2. отмечается косонисходящая депрессия сегмента ST с переходом в отрицательный зубец Т 3. сегмент ST становится двухфазным с положительной первой фазой 4. наблюдается подъем сегмента ST без дискордантности 5. изменений не наблюдается 177.Нерв, часто сдавливающийся при накоплении перикардиального выпота 1. чревный 2. тройничный 3. возвратный 4. блуждающий 5. межреберные нервы 178.Постинфарктный синдром, составной частью которого является перикардит называется 1. синдром Марфана 2. синдром Бадда-Киари 3. синдром Рейно 4. синдром Дресслера 5. синдром Вольффа-Паркинсона-Уайта 179.К поражениям органов-мишений при гипертонической болезни относится 1. гиперхолестеринемия 2. сахарный диабет 3. метаболический синдром 4. гипертрофия левого желудочка, ангиопатия с преимущественным поражением сосудов почек и глаз. 5. жировой гепатоз 180.К ассоциированным клиническим состояниям при гипертонической болезни относятся 1. нарушение толерантности к глюкозе, сахарный диабет 2 типа, метаболический синдром Х 2. гипертрофия правого желудочка, легочная артериальная гипертензия 3. васкулит, синдром диссеминированного внутрисосудистого свертывания 4. церебральные инсульты, ИБС, стенокардия. инфаркт миокарда, заболевания почек (ХПН) 5. атерогенная дислипидемия, гипертриглицеридемия, диспротеинемия 181.К немодифицируемым факторам риска при гипертонической болезни относятся 1. возраст, пол 2. курение 3. дислипидемия 4. нарушенная толерантность к глюкозе 5. ожирение 182.К модифицируемым факторам риска при гипертонической болезни относятся 1. пол 2. гипертрофия левого желудочка 3. курение 4. отягощенный семейный анамнез ранних сердечно-сосудистых заболеваний 5. возраст 183.Определение стенокардии как формы ИБС 1. заболевание, характеризующееся болями в области сердца вследствие воспаления коронарных артерий 2. заболевание, характеризующееся болями в области сердца, воспалением миокарда 3. заболевание, характеризующееся болями в области сердца при транзиторной ишемии миокарда вследствие атеросклероза и/или спазма коронарных артерий 4. заболевание, характеризующееся болью в сердце вследствие тромботической окклюзии коронарных артерий 5. заболевание, характеризующееся болями в области сердца при ишемии миокарда любого происхождения 184.Функциональные возможности больных стабильной стенокардией 1 класса 1. приступ стенокардии возникает при нагрузках высокой интенсивности («спортивных») 2. приступ стенокардии возникает при подъеме по лестнице менее, чем на 1-2 пролета и ходьбе до 200 м 3. приступ стенокардии возникает при ходьбе на расстояние менее 100 м 4. приступ стенокардии возникает при незначительных (бытовых) физических нагрузках 5. приступ стенокардии возникает в покое 185.Наиболее важные ЭКГ-признаки во время теста с нагрузкой у больных стенокардией 1. повышение амплитуды зубца Т 2. 3. 4. 5. инверсия зубца Т сочетание подъема сегмента ST и инверсии зубца Т горизонтальная депрессия сегмента ST более 1 мм появление зубца Q, превышающего 25 процентов от амплитуды зубца R 186.Основные показания к операции аорто-коронарного шунтирования 1. выраженный стеноз основного ствола левой коронарной артерии 2. дистальные стенозы ветвей коронарных артерий по "рассыпному" типу 3. стенокардия Принцметала 4. стенокардия напряжения 1 - 2 функционального класса 5. пароксизмальные нарушения ритма при синдроме WPW 187.Дополнительный (внеузловой) путь атриовентрикулярного проведения 1. пучок Голля 2. пучок Бурдаха 3. пучок Кента 4. волокна Пуркинье 5. пучок Гиса 188.Место наложения и полярность электродов при регистрации i стандартного отведения 1. левая рука (+) и правая рука (-) 2. левая рука (-) и правая рука (+) 3. левая рука (+) и левая нога (-) 4. левая рука (-) и левая нога (+) 5. левая рука (+) и правая нога (-) 189.При фибрилляции желудочков на ЭКГ отмечаются 1. волны F и f, комплексы QRS возникают нерегулярно 2. комплексы QRS отсутствуют; имеются хаотичные волны - низкие, разной ширины и амплитуды 3. определяется "синусоида" с правильными четкими волнами 4. комплекс QRS расширен за счет дельта-волны 5. комплексы QRS деформированы, широкие, возникают преждевременно, с полной компенсаторной паузой 190.У пациента с неосложненным гипертоническим кризом (жалобы на озноб, сердцебиение, панику, артериальное давление 210/120 мм рт ст, частота пульса 100 в минуту) наибольший клинический эффект следует ожидать от применения 1. мочегонных препаратов (фуросемид, гипотиазид, индапамид) 2. антагонистов кальция группы нифедипина (нифедипин, амлодипин) 3. ингибиторов ангиотензинпревращающего фермента (каптоприл, эналаприл) 4. блокаторов рецепторов ангиотензина (лозартан, валсартан) 5. бета-адреноблокаторов (анаприлин, метопролол, бисапролол) 191.У пациента с неосложненным гипертоническим кризом (жалобы на резкую слабость, головную боль, артериальное давление 190/110 мм рт ст, частота пульса 60 в минуту) наибольший клинический эффект следует ожидать от применения 1. нитратов (нитросорбид, моночинкве) 2. антагонистов кальция группы нифедипина (нифедипин, амлодипин) 3. агонистов β2-адренорецепторов (сальбутамол, фенотерол) 4. спазмолитиков (папаверин, дротаверин) 5. бета-адреноблокаторов (анаприлин, метопролол, бисапролол 192.Критерий, позволяющий отличить бронхиальную астму от хронической обструктивной болезни лёгких 1. увеличение жизненной емкости легких + уменьшение остаточного объема легких 2. уменьшение жизненной емкости легких + увеличение остаточного объема легких 3. положительная фармакологическая проба с бета-адреностимулятором 4. увеличение общей емкости легких 5. увеличение индекса Тиффно 193.Термином "бронхоэктаз" обозначается 1. стойкая патологическая дилатация одного или нескольких бронхов, содержащих хрящевую ткань и бронхиальные железы 2. трахеобронхиальный коллапс при кашле 3. врожденное недоразвитие респираторных отделов легких с расширением ацинусов и концевых бронхиол 4. это синоним термина "буллезная эмфизема легких" 5. локальная обтурация бронха опухолью, инородным телом или воспалительным отеком 194.Клинический признак, наиболее характерный для бронхиальной астмы 1. приступы удушья 2. кашель с мокротой в течение 2 лет 3. сухой кашель при вдыхании холодного воздуха 4. одышка при вдыхании воздуха при температуре выше температуры тела человека 5. субфебрилитет 195.Изменения функции внешнего дыхания при бронхиальной обструкции 1. уменьшение остаточного объема легких 2. увеличение жизненной емкости легких 3. снижение объема форсированного односекундного выдоха 4. увеличение объема форсированного односекундного выдоха 5. увеличение пиковой объемной скорости выдоха 196.Патологические изменения, наблюдающиеся в стенках бронхов при бронхоэктазах 1. деструкция эластического и мышечного слоев стенок бронхов с дилатацией 2. кистозная гипоплазия концевых бронхиол 3. десквамация реснитчатого эпителия без деструкции мышечно-эластического каркаса 4. кандидамикоз бронхов 5. стенозирующая железисто-эпителиальная пролиферация эпителия бронхов 197.Изменения в клиническом анализе крови при бронхиальной астме 1. эозинофилия 2. базофилия 3. выраженный сдвиг лейкоцитарной формулы влево 4. значительное ускорение СОЭ 5. ретикулоцитоз 198.Изменения в клиническом анализе мокроты при бронхиальной астме 1. эозинофилия, кристаллы Шарко-Лейдена, спирали Куршмана 2. тельца Жоли и кольца Кебота, 3. большое количество нейтрофилов 4. появление в мокроте эластических волокон 5. большое количество эритроцитов 199.Морфологические изменения, характерные для II стадии крупозной пневмонии 1. интерстициальный отек 2. альвеолярный отек 3. красное опеченение 4. плазматическое пропитывание 5. фиброз легочной ткани 200.Хроническая гнойная интоксикация при бронхоэктатической болезни вызывает в почках 1. камнеобразование 2. склерозирование (формирование первично сморщенной почки) 3. амилоидоз 4. рецидивирующие тромбозы почечных вен 5. паранефриты 201.Типичные изменения в анализе мокроты при атопической бронхиальной астме. 1. эозинофилия 2. лимфоцитоз 3. эритроцитоз 4. большое количество кокковой флоры 5. слизь без клеточного состава 202.Группы антибиотиков, наиболее эффективных при микоплазменной пневмонии. 1. аминопенициллины 2. цефалоспорины 1 поколения 3. аминогликозиды 4. макролиды 5. ингибиторозащищенные бета-лактамные антибиотики 203.Развитие выраженной интоксикации и появление зловонной мокроты с примесью тканевого детрита у легочного больного свидетельствует 1. об анаэробной инфекционной деструкции легких 2. об инфильтративной фазе абсцесса легких 3. о развитии полиорганной недостаточности 4. об осложнении бронхита пневмонией 5. о разрастании грибковой микрофлоры вследствие дисбактериоза 204.Наиболее информативным инструментальным методом обнаружения и оценки распространенности бронхоэктазов является 1. бронхоскопия 2. бронхография 3. комтьютерная томография легких 4. обзорная рентгенография 5. спирография 205.Жизненная емкость легких (ЖЕЛ) это 1. объем спокойного выдоха 2. объем воздуха, остающийся в легких после спокойного выдоха 3. объем максимальной 1-минутной вентиляции 4. объем воздуха, остающийся в легких после максимального выдоха 5. объем максимального выдоха после максимального вдоха 206.Снижение индекса Тиффно ниже 70 процентов свидетельствует о наличии 1. компрессионного ателектаза легких 2. рестриктивных расстройств вентиляции 3. обструктивных вентиляционных нарушений 4. генерализованного нарушения альвеолярно-капиллярной диффузии газов 5. обширного участка инфильтрации (крупозная пневмония) 207."Бронхоальвеолярный лаваж" это 1. баллонная дилятация участка стенозированного бронха 2. заливка лекарственных растворов в бронх во время бронхоскопии 3. заливка в бронх физиологического раствора с последующей аспирацией и изучением клеточного состава и иммунологических характеристик смыва 4. аспирация гнойного содержимого из бронхоэктазов, полостей абсцессов легких 5. позиционный дренаж бронхов 208.Основным критерием постановки диагноза хронического бронхита является 1. бронхит, сопровождающийся легочной артериальной гипертензией 2. бронхит, обусловивший формирование эмфиземы легких 3. бронхит, при котором в легких постоянно выслушиваются хрипы 4. бронхит, стойко нарушающий соотношение рО2 и рСО2 в крови 5. бронхит с кашлем с мокротой на протяжении, по крайней мере, 3 мес. в году в течение более 2 лет 209.Бронхолитическим действием обладают 1. бета-2 агонисты 2. ингибиторы ангиотензинпревращающего фермента 3. бета-адреноблокаторы 4. антигистаминные препараты 5. антихолинэстеразные средства 210.Бронхоспазм способны усилить 1. бета-2 агонисты 2. глюкокортикостероиды 3. бета-адреноблокаторы 4. антигистаминные препараты 5. холинолитики 211.Из перечисленных ниже средств бронхообструкцию вызывают 1. адреномиметики 2. хлорид кальция 3. антагонисты кальция 4. антигистаминные препараты 5. антихолинэстеразные средства 212.Во время сенсибилизации при атопической бронхиальной астме IgE фиксируются на: 1. эозинофилах 2. тромбоцитах 3. плазматических клетках 4. тучных клетках 5. бета-клетках островков Лангерганса 213.Медиатор тучных клеток, вызывающий бронхоспазм при атопической астме 1. адреналин 2. норадреналин 3. дофамин 4. гистамин 5. кортизол 214.Патология, часто ассоциирующаяся с бронхиальной астмой 1. гипертоническая болезнь 2. сахарный диабет 3. язвенная болезнь 12-перстной кишки 4. ринит 5. ишемическая болезнь сердца 215.ЛОР-патология, часто наблюдающаяся при аспириновой бронхиальной астме 1. полипоз носовой полости 2. искривление носовой перегородки 3. атрофия и сухость слизистой 4. слабость Киссельбахова сплетения, частые носовые кровотечения 5. язвенно-некротическая ангина 216.Патология, для которой характерна обратимая бронхиальная обструкция 1. хроническая обструктивная болезнь легких 2. саркоидоз 3. пневмония 4. бронхиальная астма 5. экссудативный плеврит 217.Обструкция обратима, если бронходилатация наблюдается после ингаляции 1. бета-2-агонистов 2. раствора Рингера 3. муколитиков 4. антибиотиков 5. нитроспрея 218.Бронходилатационный тест с сальбутамолом положителен при приросте ОФВ1 на 1. 1-2% 2. 5-10% 3. 15-20% 4. не менее 50% 5. 100% 219.Бронхиальная обструкция выявляется с помощью 1. спирографии 2. бронхоскопии 3. исследования газов крови 4. рентгенографии органов грудной клетки 5. компьютерной томографии 220.Гиперреактивность бронхов выявляется с помощью 1. спирографии 2. бронхоскопии 3. бронходилатационного теста с бета-2-агонистами 4. пробы с бронхоконстрикцией (гистамин, метахолин, физическая нагрузка) 5. дексаметазонового теста 221.Специфическая аллергодиагностика при атопической бронхиальной астме включает 1. спирографию с функциональными пробами 2. бронхоскопию 3. постановку кожных проб и определение специфического иммуноглобулина Е 4. клинический анализ мокроты 5. альвеолярный лаваж с исследованием смывов 222.Для купирования симптомов бронхоспазма при бронхиальной астме используются 1. 2. 3. 4. 5. пролонгированные теофиллины пролонгированные бета-2-агонисты бета-2-агонисты короткого действия ингаляционные глюкокортикостероиды антилейкотриеновые препараты 223.Для поддержания контроля над течением бронхиальной астмы используются 1. антигистаминные препараты 2. ингаляционные глюкокортикостероиды 3. бета-2-агонисты короткого действия 4. антибиотики 5. антихолинэстеразные средства 224.Для поддержания контроля над течением бронхиальной астмы используются 1. антигистаминные препараты 2. бета-2-агонисты длительного действия 3. бета-2-агонисты короткого действия 4. антибиотики 5. ингибиторы протоновой помпы 225.Для купирования симптомов бронхоспазма при бронхиальной астме используются 1. пролонгированные теофиллины 2. пролонгированные бета-2-агонисты 3. бета-2-агонисты короткого действия 4. ингаляционные глюкокортикостероиды 5. антилейкотриеновые препараты 226.Для лечения бронхиальной астмы глюкокортикостероидами приоритетным является 1. внутривенный путь введения 2. внутримышечный путь введения 3. пероральный путь введения 4. ингаляционный путь введения 5. наружный путь введения (мази, кремы, лосьоны) 227.При ингаляции лекарственных веществ чёткая координация вдоха и нажатия на распылитель требуется при использовании 1. дозированных аэрозольных ингаляторов (ДАИ) 2. дозированных аэрозольных ингаляторов активируемых дыханием 3. дозирующих порошковых ингаляторов (ДПИ) 4. ингаляторов типа «soft mist» 5. ингаляторов–нейбулайзеров 228.Теофиллин относится к группе противоастматических препаратов 1. холинолитики 2. холиномиметики 3. адреномиметики 4. адреноблокаторы 5. метилксантины 229.Формотерол и салметерол относятся к группе препаратов 1. холинолитики 2. бета-2-агонисты короткого действия 3. бета-2-агонисты длительного действия 4. глюкокортикостероиды 5. метилксантины 230.Будесонид и флутиказон относятся к группе препаратов 1. холинолитики 2. бета-2-агонисты короткого действия 3. бета-2-агонисты длительного действия 4. ингаляционные глюкокортикостероиды 5. метилксантины 231.Сальбутамол и фенотерол относятся к группе препаратов 1. холинолитики 2. бета-2-агонисты короткого действия 3. бета-2-агонисты длительного действия 4. глюкокортикостероиды 5. метилксантины 232.Основой терапии астматического статуса являются препараты 1. адреномиметики 2. системные глюкокортикоиды в больших дозах 3. большие дозы адреноблокаторов 4. диуретики 5. сердечные гликозиды 233.Схема назначения глюкокортикоидов при обострении бронхиальной астмы 1. постоянная минимальная доза 2. постепенное повышение дозы (1 раз в 3-4 дня) 3. постоянная в течение обострения, с немедленной отменой по достижении ремиссии 4. максимальная доза в начале курса лечения с постепенным (1 раз в 3-4 дня) сокращением дозы до минимальной эффективной 5. глюкокортикоиды противопоказаны при обострении бронхиальной астмы 234.Наиболее часто крупозную пневмонию вызывают: 1. стафилококки 2. стрептококки 3. пневмококки 4. бациллы Коха (БК) 5. микоплазмы 235.Характер мокроты при крупозной пневмонии. 1. 2. 3. 4. 5. зловонная "ржавая" обильная, жидкая, "розовая пена" скудная, густая, стекловидная обильная (полным ртом), гнойная, 236.При появлении экссудативного плеврита при аускультации наблюдается 1. появление шума трения плевры 2. появление патологического бронхиального дыхания 3. ослабление или исчезновение дыхательных шумов 4. увеличение количества влажных хрипов 5. появление пуэрильного дыхания 237.Рентгенологическая картина, характерная для крупозной пневмонии 1. сгущение легочного рисунка ("снежная буря") в нижних отделах 2. диффузное повышение прозрачности легочных полей 3. появление полости распада в легком с уровнем жидкости 4. уплотнение тени корней без изменений легочного рисунка на периферии 5. интенсивное гомогенное затемнение, занимающее долю или целое легкое 238.Рентгенологические изменения, отмечающиеся при интерстициальной пневмонии 1. гомогенное затемнение, захватывающее несколько сегментов или целую долю 2. множественные очаги инфильтрации в субплевральных отделах 3. симметричное увеличение и спаянность прикорневых лимфоузлов 4. двусторонний гидроторакс 5. интерстициальный тип инфильтрации «матовое стекло» 239.Пневмония, при которой наиболее часто поражаются задние сегменты верхних долей 1. интерстициальная 2. параканкрозная 3. аспирационная 4. стафилококковая 5. при васкулитах, обусловленных диффузными заболеваниями соединительной ткани 240.Для пневмонии Фридлендера (вызванной клебсиеллой) наиболее характерно 1. малосимптомное течение 2. невыраженность изменений в клиническом анализе крови 3. некротизирующий характер пневмонии с быстрым образованием полостей 4. пневмония локализуется вдоль по ходу бронхов II-IV порядка 5. хороший эффект глюкокортикоидной терапии 241.Пневмоцистные пневмонии наиболее часто отмечаются при 1. ингаляции раздражающих химических примесей 2. выраженных нарушениях клеточного иммунитета (ВИЧ-инфекция в стадии вторичных заболеваний, после иммунодепрессивной терапии) 3. аскаридозе 4. гриппе 5. аспирации желудочного содержимого 242.При грибковых пневмониях наиболее эффективны 1. пенициллины 2. аминогликозиды 3. цефалоспорины 4. трихопол (метронидазол) 5. амфотерицин В 243.При пневмониях облигатными изменениями являются 1. катаральные изменения верхних дыхательных путей 2. воспалительные изменения плевры 3. экссудация в просвет альвеол 4. воспалительная инфильтрация стенок бронхов 5. бронхоэктазы 244.Ненозокомиальной является пневмония 1. возникшая во внебольничных условиях (вне стационара) 2. возникшая спустя 48 часов и более после госпитализации 3. вызванная атипичными (внутриклеточными) возбудителями 4. возникшая вследствие аспирации рвотных масс 5. возникшая у иммунокомпрометированных лиц 245.Нозокомиальной является пневмония: 1. возникшая во внебольничных условиях (вне стационара) 2. возникшая спустя 48 часов и более после госпитализации 3. вызванная атипичными (внутриклеточными) возбудителями 4. возникшая вследствие аспирации рвотных масс 5. возникшая у иммунокомпрометированных лиц 246.Наиболее частый путь проникновения инфекции пневмонии 1. бронхогенный 2. гематогенный 3. лимфогенный 4. контактный 5. фекально-оральный 247.В течение типичной крупозной пневмонии патоморфологически выделяют фазы 1. инфильтрации, распада, обсеменения 2. некроза и кальцинации 3. экссудации, транссудации, отложение фибрина 4. обструкции, рестрикции, деструкции 5. прилива, серого и красного опеченения, разрешения 248.В течение типичной пневмонии ведущими синдромами являются 1. интоксикация, инфильтрация легочной ткани, дыхательная недостаточность 2. интоксикация, формирование полостей деструкции 3. интоксикация, гидроторакс, образование плевральных спаек 4. интоксикация, синдром бронхиальной обструкции 5. пневмоторакс 249.После опорожнения абсцесса в бронх на рентгенограммах отмечается 1. полость неправильной формы с секвестрами легочной ткани на фоне инфильтрации 2. тонкостенная сухая полость 3. умеренно усиленный легочный рисунок 4. участок гомогенного затемнения 5. появляется полость с горизонтальным уровнем жидкости на фоне инфильтрата 250.При прорыве абсцесса в бронх отходит мокрота 1. пенистая, светлая 2. жидкая, "ржавая" 3. "розовая пена" 4. стекловидная 5. гнойная, трехслойная, часто с прожилками крови 251.При диагностике бронхоэктатической болезни наиболее информативное исследование 1. бронхография 2. обзорная рентгенография 3. определение функции внешнего дыхания 4. ультразвуковое исследование 5. реография 252.При тяжелой дыхательной недостаточности у больного с пневмонией следует 1. усилить антибактериальную терапию 2. увеличить дозы отхаркивающих средств 3. усилить бронхолитическую терапию адреномиметиками 4. наложить трахеостому 5. начать проведение искусственной вентиляции легких 253.Для хронического простого бронхита характерны аускультативные проявления 1. жесткое дыхание 2. дыхание Чейна-Стокса 3. шум трения плевры 4. саккодированное дыхание 5. амфорическое дыхание 254.Ожидаемые изменения в клиническом анализе крови при пневмонии 1. тромбоцитоз 2. 3. 4. 5. снижение гемоглобина и цветового показателя лейкопения «лейкемический провал» лейкоцитоз, ускорение СОЭ, палочкоядерный сдвиг влево 255.Изменения в анализе мокроты при пневмонии 1. повышение количества белка и лейкоцитов 2. спирали Куршмана, кристаллы Шарко-Лейдена 3. эозинофилия 4. кровяные сгустки 5. эластические волокна 256.Показания для фибробронхоскопии и транстрахеальной аспирации 1. неэффективность стартовой антибиотикотерапии 2. отсутствие динамики в инфильтрации легкого более 3 недель на фоне лечения 3. крупозная пневмония 4. пневмония у иммунокомпрометированных пациентов. 5. указанные исследования должны проводиться всем больным с пневмониями 257.К факторам риска аспирационной пневмонии относятся 1. курение 2. бессознательные состояния (при инсульте, травмах, интоксикациях) 3. ВИЧ-инфекция 4. иммуносупрессивная терапия. 5. экологическое неблагополучие окружающей среды 258.Проведение компьютерной томографии легких при пневмонии показано 1. при интерстициальной пневмонии 2. при отсутствии положительного эффекта от стартовой антибиотикотерпии 3. при затяжных или повторных пневмониях одной и той же локализации 4. при аллергических осложнениях антибиотикотерапии 5. при появлении шума трения плевры 259.Критерии, определяющие степень тяжести пневмонии 1. наличие или отсутствие факторов риска 2. выраженность синдромов интоксикации и дыхательное недостаточности 3. наличие ВИЧ-инфекции 4. выраженность кашля и количество выделяемой мокроты 5. эффективность стартовой антибиотикотерапии 260.Кислородная сатурация это 1. степень насыщенности гемоглобина кислородом 2. парциальное давление кислорода в артериальной крови 3. парциальное давление кислорода в венозной крови 4. парциальное давление кислорода в капиллярной крови 5. парциальное давление кислорода в альвеолярном воздухе 261.Для стартовой антибактериальной терапии при нетяжелой пневмонии используются 1. интерфероны 2. аминопенициллины 3. бактериофаги 4. антисептики 5. сульфаниламиды 262.Пикфлоуметрия это 1. метод измерения жизненной емкости легких 2. метод оценки скорости распространения пульсовой волны 3. метод оценки парциального давления газов в крови 4. метод оценки выраженности бронхиальной обструкции 5. метод оценки переносимости пиковых нагрузок 263.Обратимый характер бронхиальной обструкции характерен для 1. хронического простого бронхита 2. хронической обструктивной болезни легких 3. бронхиальной астмы 4. бронхоэктатической болезни 5. эмфиземы легких 264.Особенности болей в грудной клетке при острой плевропневмонии 1. сжимающие, связаны с физическими нагрузками 2. постоянные, усиливаются при натуживании 3. интенсивные загрудинные боли, иррадиирующие в левую руку, надплечье, шею 4. боли ноющие, постоянные, не зависящие от чего-либо 5. интенсивность болей вариабельна, связана с дыханием и положением тела 265.Рентгенологические признаки острой пневмонии 1. затемнение легочной ткани 2. контрастность прикорневого рисунка 3. просветление легочной ткани 4. низкое стояние диафрагмы 5. «сотовое легкое» 266.Под термином «атипичная пневмония» принято подразумевать 1. любую пневмонию верхнедолевой локализации 2. туберкулез легких 3. эозинофильный инфильтрат 4. пневмонию, вызванную легионеллами, хламидиями или микоплазмами 5. пневмонию травматического генеза 267.Нозокомиальной принято называть пневмонию 1. у пациента, ранее никогда не болевшего пневмонией 2. у пациента, заболевшего пневмонией за 48 и более часов до госпитализации 3. у беременной женщины после 20 нед. беременности 4. у пациента, заболевшего пневмонией позднее 48 часов после госпитализации 5. профессиональную, связанную с ингаляцией загрязнений на рабочем месте. 268.Тяжесть хронической обструктивной болезни легких оценивают по данным 1. аускультации легких 2. перкуссии легких 3. исследования функции внешнего дыхания 4. магнитнорезонансная томография органов грудной клетки 5. бронхографии 269.Больному бронхиальной астмой для самоконтроля необходимо иметь свой 1. бодиплетизмограф 2. спирограф 3. пневмотахограф 4. пикфлуометр 5. анализатор газового состава крови. 270.Шум трения плевры при плевритах выслушивается 1. при накоплении транссудата в плевральной полости 2. при накоплении экссудата в плевральной полости 3. при отложении фибрина на листках плевры в отсутствие жидкости 4. при пневмотраксе 5. при гемотораксе 271.При объемном гидротораксе на ретгенограмме органы средостения смещены 1. в сторону локализации выпота 2. в сторону, противоположную месту локализации выпота 3. в область проекции тени сердца 4. кверху от тени выпота 5. книзу от тени выпота 272.При неэффективности аминопенициллинов препаратами выбора при пневмониях являются: 1. фторхинолоны первого поколения 2. цефалоспорины первого поколения 3. аминогликозиды 4. сульфаниламиды 5. макролиды 273.Регистрация объемно-скоростных показателей выполняется при 1. пульсоксиметрии 2. оксигемометрии 3. рентгеноскопии органов грудной клетки 4. спирографии 5. манометрии 274.«Дыхательный объем» - это 1. объем газа, вдыхаемого и выдыхаемого при спокойном дыхании 2. максимальный объем, который можно дополнительно вдохнуть после спокойного вдоха 3. максимальный объем, который можно дополнительно выдохнуть после спокойного выдоха 4. количество воздуха, удаленного из легких за первую секунду выдоха 5. отношение объема форсированного выдоха за первую секунду к форсированной жизненной емкости легких 275.«Резервный объем вдоха» - это 1. объем газа, вдыхаемого и выдыхаемого при спокойном дыхании 2. максимальный объем, который можно дополнительно вдохнуть после спокойного вдоха 3. максимальный объем, который можно дополнительно выдохнуть после спокойного выдоха 4. количество воздуха, удаленного из легких за первую секунду выдоха 5. отношение объема форсированного выдоха за первую секунду к форсированной жизненной емкости легких 276.«Резервный объем выдоха» - это 1. это объем газа, вдыхаемого и выдыхаемого при спокойном дыхании 2. максимальный объем, который можно дополнительно вдохнуть после спокойного вдоха 3. максимальный объем, который можно дополнительно выдохнуть после спокойного выдоха 4. количество воздуха, удаленного из легких за первую секунду выдоха 5. отношение объема форсированного выдоха за первую секунду к форсированной жизненной емкости легких 277.«Объем односекундного форсированного выдоха» - это 1. объем газа, вдыхаемого и выдыхаемого при спокойном дыхании 2. максимальный объем, который можно дополнительно вдохнуть после спокойного вдоха 3. максимальный объем, который можно дополнительно выдохнуть после спокойного выдоха 4. количество воздуха, удаленного из легких за первую секунду выдоха 5. отношение объема форсированного выдоха за первую секунду к форсированной жизненной емкости легких 278.«Индекс Тиффно»- это 1. объем газа, вдыхаемого и выдыхаемого при спокойном дыхании 2. максимальный объем, который можно дополнительно вдохнуть после спокойного вдоха 3. максимальный объем, который можно дополнительно выдохнуть после спокойного выдоха 4. количество воздуха, удаленного из легких за первую секунду выдоха 5. отношение объема форсированного выдоха за первую секунду к форсированной жизненной емкости легких 279.Регистрация объемных скоростей при экспираторном маневре проводится при 1. спирометрии 2. оксигемометрии 3. пневмополиграфии 4. пневмотахографии 5. манометрии 280.Для больных с обострением бронхоэктатической болезни характерен кашель 1. лающий 2. усиливающийся вечером 3. ночной 4. утренний с выделением большого количества гнойной мокроты 5. с выделением "ржавой" мокроты 281.Звук разлипающихся альвеол на высоте вдоха это 1. мелкопузырчатые влажные хрипы 2. шум трения плевры 3. крепитация 4. сухие хрипы 5. бронхофония 282.При эмфиземе легких определяется 1. тупой перкуторный звук 2. коробочный перкуторный звук 3. усиление бронхофонии 4. усиление голосового дрожания 5. ясный легочный звук 283.Перкуторная симптоматика в стадии разгара при крупозной пневмонии 1. тупой перкуторный звук 2. притуплено-тимпанический звук 3. тимпанит 4. ясный легочный звук 5. коробочный звук 284.Аускультативная симптоматика при пневмонии: 1. отсутствие основных и побочных дыхательных шумов 2. саккадированное дыхание 3. выдох удлинен, рассеянные сухие хрипы 4. везикулярное дыхание не изменено, определяется шум трения 5. ослабление везикулярного дыхания, влажные мелкопузырчатые хрипы, крепитация 285.Патологическое бронхиальное дыхание характерно для 1. хронического бронхита 2. 3. 4. 5. эмфиземы легких крупозной пневмонии в стадии разгара гидроторакса пневмоторакса 286.Гломерулонефриты — это иммуновоспалительные заболевания с преимущественным вовлечением 1. клубочков. 2. канальцев. 3. чашечек. 4. vas afference. 5. vas efference. 287.Этиологическим фактором гломерулонефритов может быть 1. тяжелый физический труд. 2. сильный эмоциональный стресс. 3. артериальная гипертензия. 4. стеноз почечной артерии. 5. инфекция. 288.Для нефротического синдрома характерна: 1. гиперпротеинемия. 2. макрогематурия. 3. артериальная гипертензия. 4. протеинурия до 3 г/сут. 5. гиперлипидемия. 289.Для нефритического синдрома характерна: 1. протеинурия до 3 г/сут. 2. протеинурия более 3,5 г/сут. 3. гиперлипидемия. 4. гипопротеинемия. 5. гиперпротеинемия. 290.Почечные отёки появляются в первую очередь на 1. голенях и стопах 2. пояснице. 3. передней брюшной стенке. 4. лице. 5. плечевом поясе. 291.Выберите клинический вариант хронического гломерулонефрита: 1. латентный. 2. фиброзный. 3. капиллярный. 4. быстропрогрессирующий. 5. рецидивирующий. 292.Наиболее частая этиологическая причина острого гломерулонефрита: 1. вирус гепатита С. 2. вирус гепатита В. 3. кишечная палочка. 4. стрептококк. 5. стафилококк. 293.Для острого гломерулонефрита наиболее характерен: 1. 2. 3. 4. 5. нефротический синдром. нефритический синдром. изолированный мочевой синдром. хроническая почечная недостаточность. диспепсический синдром. 294.В анализе мочи при остром гломерулонефрите обнаруживаются: 1. глюкозурия. 2. оксалаты. 3. ураты. 4. эритроциты и их слепки. 5. лейкоциты и их слепки. 295.Выберите клинический вариант хронического гломерулонефрита: 1. стенозируюий 2. гипертонический 3. нефритическй. 4. склеротическй. 5. гнойный 296.Скорость клубочковой фильтрации, при которой развивается хроническая почечная недостаточность,– 1. более 120 мл/мин 2. 100-120 мл/мин. 3. 80-100 мл/мин. 4. 60-80 мл/мин. 5. менее 60 мл/мин. 297.Причины анемии при хронической азотемии: 1. уменьшается синтез витамина D. 2. уменьшается синтез эритропоэтина. 3. уменьшается экскреция электролитов и воды. 4. наблюдается дисфункция тромбоцитов. 5. снижение поступления железа с пищей 298.Мочегонные, прием которых возможен при гломерулонефритах: 1. спиронолактон. 2. маннитол. 3. фуросемид. 4. гидрохлортиазид. 5. ацетазоламид (диакар). 299.Целевое артериальное давление при гломерулонефритах: 1. менее 100/60 мм рт.ст. 2. менее 120/70 мм рт.ст. 3. менее 125/75 мм рт.ст. 4. менее 130/80 мм рт.ст 5. менее 140/90 мм рт.ст. 300.Средством выбора для лечения артериальной гипертензии при хроническом гломерулонефрите считаются: 1. β-адреноблокаторы. 2. а-адреноблокаторы. 3. ингибиторы ангиотензин-превращающего фермента. 4. статины. 5. блокаторы медленных кальциевых каналов. 301.Показатель, свидетельствующий об активности нефрита, – 1. нефротический синдром. 2. гиперпротеинемия. 3. протеинурия до 1 г/сут. 4. нарастание глюкозурии. 5. резкое снижение артериального давления. 302.Показанием для иммуносупрессивной терапии является 1. низкий уровень креатинина при поступлении. 2. стеноз почечной артерии. 3. артериальная гипертензия. 4. персистирующий нефротический синдром. 5. макрогематурия. 303.В качестве иммуносупрессивной терапии гломерулонефритов применяют: 1. антибиотики. 2. глюкокортикоиды. 3. иммуномодуляторы. 4. диуретики. 5. ингибиторы ангиотензин-превращающего фермента. 304.У больного на 15-й день от начала стрептококковой инфекции появились макрогематурия и параорбитальные отеки. Этот эпизод можно расценивать как: 1. острый постстрептококковый гломерулонефрит. 2. обострение хронического гломерулонефрита. 3. быстропрогрессирующий гломерулонефрит. 4. нефротический синдром. 5. мочевой синдром. 305.У больного на 5-й день от начала стрептококковой инфекции появились макрогематурия и параорбитальные отеки. Этот эпизод можно расценивать как: 1. острый постстрептококковый гломерулонефрит. 2. обострение хронического гломерулонефрита. 3. быстропрогрессирующий гломерулонефрит. 4. нефротический синдром. 5. мочевой синдром 306.Основной патогенетический механизм анемии при хронической почечной недостаточности: 1. дефицит железа. 2. дефицит фолиевой кислоты. 3. гемолиз. 4. сидероахрезия. 5. угнетение активности эритроидного ростка костного мозга. 307.Скорость клубочковой фильтрации, характерная для терминальной стадии хронической почечной недостаточности: 1. 80-120 мл/мин 2. 60-80 мл/мин. 3. 40—60 мл/мин 4. 20-40 мл/мин. 5. 10-20 мл/мин. 308.Наиболее характерными желудочно-кишечные нарушениями у больных с хронической почечной недостаточностью являются: 1. изжога 2. уремический гепатит. 3. уремический панкреатит. 4. уремический гастроэнтерит. 5. уремический перитонит. 309.Диуретик, показанный в терминальной стадии хронической почечной недостаточности,– 1. спиронолактон. 2. фуросемид. 3. триамтерен. 4. амилорид. 5. триампур. 310.Наиболее частым возбудителем неосложненных инфекций мочевых путей является: 1. Staphylococcus saprophyticus; 2. Klebsiella spp.; 3. Proteus mirabilis; 4. Proteus vulgaris; 5. Escherichia coli. 311.К характерному изменению мочи при обострении пиелонефрита относится: 1. лейкоцитурия; 2. гематурия; 3. оксалатурия; 4. цилиндрурия; 5. выраженная протеинурия. 312.Уменьшение размеров почек, повышение эхогенности, деформация и расширение чашечно-лоханочной системы, бугристость контуров почки, асимметрия размеров и контуров при ультразвуковом исследовании характерно для 1. острого пиелонефрита; 2. хронического пиелонефрита; 3. хронического гломерулонефрита; 4. смешанного недержания мочи; 5. обструкции мочевых путей. 313.Анемия – это 1. патологическое состояние, характеризующееся снижением тромбоцитов в единице объёма крови 2. патологическое состояние, характеризующееся снижением абсолютного количества лейкоцитов в единице объёма крови 3. патологическое состояние, характеризующееся увеличением гемоглобина и количества эритроцитов в единице объёма крови за счёт их абсолютного увеличения в организме 4. патологическое состояние, характеризующееся снижением гемоглобина и количества эритроцитов в единице объёма крови за счёт их абсолютного уменьшения в организме 314.В норме содержание гемоглобина в крови составляет 1. 120 – 140 (мужчины) и 130 – 160 (женщины) ммоль/л 2. 130 – 160 (мужчины) и 120 – 140 (женщины) г/л 3. 110 – 130 (мужчины) и 100 – 120 (женщины) мг/л 4. не менее 120 мг/л не зависимо от пола 5. не более 120 г/л не зависимо от пола 315.В норме цветовой показатель составляет 1. 0,75 – 0,9% 2. 1,15 – 1,99 3. 0,85 – 1,05 4. 0,85 – 1,05 мл 5. 0,6 – 0,75 316.К анемиям вследствие нарушения кровеобразования относят 1. врожденные гемолитические анемии 2. острую постгеморрагическую анемию 3. В12-(фолиево-дефицитную анемии) 4. серповидноклеточную анемию 5. правильный ответ отсутствует 317.Для анемического синдрома независимо от конкретного вида анемии, характерен признак 1. колонихии, ломкость ногтей 2. одышка и сердцебиения (тахикардия) 3. извращение вкуса 4. похолодание и онемение, парестезии конечностей 5. спленомегалия 318.Для анемического синдрома независимо от конкретного вида анемии, характерен признак 1. колонихии, ломкость ногтей 2. гепатомегалия 3. извращение вкуса 4. бледность кожи и видимых слизистых 5. спленомегалия 319.Для анемического синдрома независимо от конкретного вида анемии, характерен признак 1. колонихии, ломкость ногтей 2. гепатомегалия 3. функциональные систолические шумы в сердце 4. иктеричность кожи и слизистых 5. спленомегалия 320.Основным показателем, отражающим содержание гемоглобина в эритроците является 1. уровень гемоглобина 2. количество эритроцитов в единице объёма крови 3. цветовой показатель 4. уровень СОЭ 5. средний объём эритроцита 321.Для дефицита железа в организме (сидеропенический синдром) характерно 1. головокружения 2. бледность кожи и видимых слизистых 3. одышка и сердцебиения (тахикардия) 4. колонихии 5. функциональные систолические шумы в сердце 322.Для дефицита железа в организме (сидеропенический синдром) характерно 1. увеличение лимфатических узлов 2. бледность кожи и видимых слизистых 3. выпадение волос 4. спленомегалия 5. функциональные систолические шумы в сердце 323.Для дефицита железа в организме (сидеропенический синдром) характерно 1. боли в костях 2. нарушения свертывания 3. одышка и сердцебиения (тахикардия) 4. извращение вкуса 5. функциональные систолические шумы в сердце 324.Причиной геморрагического синдрома при лейкозах может являться 1. тромбоцитопении 2. нарушение венозного и лимфотического оттока 3. лейкоцитоз 4. лейкемоидные реакции 5. лейкопении 325.Геморрагический синдром, обусловленный нарушениями тромбоцитарного гемостаза, характеризуется: 1. наличием мелкоточечных геморрагий (петехий) без воспалительных изменений кожи 2. наличием обширных гематом, гемартрозов; 3. мелкие геморрагии (петехии) на воспалительных изменениях кожи, определяются другие признаки воспаления и аллергии: лихорадка, крапивница 4. внутриполостными кровоизлияниями (в брюшную или в грудную полость) 5. кровотечениями из расширенных вен пищевода 326.Для лейкозов характерен 1. синдром портальной гипертензии 2. гиперпластический синдром (увеличение лимофузлов, селезёнки, печени, возникновение очагов экстрамедуллярного кроветворения – кожные инфильтраты, оссалгии) 3. синдром гиперспленизма (анемия, лейкопения и тромбоцитопения) 4. иктерический синдром 5. синдром артериальной гипертензии 327.Для лейкозов характерен 1. синдром портальной гипертензии 2. иктерический синдром 3. геморрагический синдром 4. синдром гиперспленизма (анемия, лейкопения и тромбоцитопения) 5. синдром артериальной гипертензии 328.Для лейкозов характерен 1. синдром портальной гипертензии 2. болевой синдром в области сердца 3. анемический синдром 4. синдром гиперспленизма (анемия, лейкопения и тромбоцитопения) 5. синдром артериальной гипертензии 329.Для лейкозов характерен 1. синдром иммунодефицита (язвенно-некротические процессы в лёгких, почках, миндалинах) 2. синдром портальной гипертензии 3. болевой синдром в области сердца 4. синдром гиперспленизма (анемия, лейкопения и тромбоцитопения) 5. синдром артериальной гипертензии