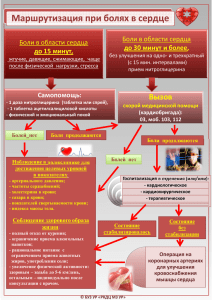
Тема номера: Отдельные воспросы неврологии
реклама

Ме цинский вестник № 27 от 10 июля 2012 г. Тема номера: Отдельные воспросы неврологии Содержание Отдельные вопросы неврологии Главные события в медицинском Di центре 11 июля 2012 года в 18.00 в конференц-зале Медицинского Ди-Стационара состоится конференция совместно с фармацевтической фирмой «Актавис» для врачей кардиологов и терапевтов. Тема «Острый коронарный синдром в практике амбулаторного врача», лектор КМН Лукьянов В.Ю. Дополнительную информацию Вы можете уточнить по телефону: 8(8452) 28-29-43, 28-26-93. 7 и 21 июля 2012 года состоится прием для жителей города Балаково врачами Медицинского Di центра в филиале на ул. Минская, 21. Записаться на консультацию можно по телефону: (8453)62-00-73регистратура Медицинского Di центра в г.Балаково. 14 и 28 июля 2012 года состоится прием для жителей города Балашова врачами Медицинского Di центра в филиале на ул. Софинского, 11. Записаться на консультацию можно по телефону: (84545)4-10-13- регистратура Медицинского Di центра в г.Балашове. 4 Рассеяный склероз В Медицинском Di стационаре стартовала беспрецедентная акция для жителей районных центров, еженедельно ведущие специалисты нашей клиники проводят выездные консультации по гинекологии, хирургии, проктологии, эндокринологии, неврологии, кардиологии, терапии и т.д. 12 июля 2012 года состоится прием хирурга и отоларинголога для жителей г. Красный Кут 18 июля 2012 года состоится прием хирурга для жителей г. Татищево 20 июля 2012 года состоится прием хирурга и уролога для жителей г.Маркс 6 Болезнь Паркинсона 9 Вегето-сосудистая дистония 12 Мигрень Новая программа скидок в сети клиник «Медицинский Di-центр» и «Медицинский Di-стационар» позволит Вам: -получать скидки и бонусы во всех отделениях «Медицинского Di-центра» и «Медицинского Di-стационара», - накапливать бонусы и расплачиваться ими за любые виды медицинской помощи в наших клиниках, - участвовать в программах и акциях, получать подарки и спецпредложения. 13 2 Как получить помощь в Медицинском Di-центре Чтобы стать владельцем карты постоянного клиента, вы можете приобрести ее в любом отделении сети клиник «Медицинский Di-центр», либо при наличии старой карты, бесплатно обменять ее на новую. С 1 июня 2012г. в Медицинском Di центре можно провести анализ ДНК для определения отцовства. Наш Центр является партнером Британской компании «Медикал Геномикс», которая занимает лидирующие позиции в сфере генетических услуг в Соединенном Королевстве Великобритании и Северной Ирландии, странах Европы и странах бывшего СССР. Благодаря использованию новейших методов тестирования ДНК, лаборатории «Медикал Геномикс» проводят самый точный (на сегодняшний день) анализ ДНК на установление отцовства (http://www. dnktest.ru). Проводимый нами анализ на ДНК с целью установления отцовства имеет точность 99,9999%, что на несколько порядков превышает показатели аналогичных анализов, предлагаемых на российском рынке. Стоимость анализа ДНК на установление отцовства в Медицинском Di центре является одной из самых низких на рынке. Тест на отцовство по ДНК (процедура определения или оспаривания отцовства) требует использования образцов ДНК предполагаемого отца и ребенка (образцы ДНК матери ребенка не обязательны, при желании их анализ можно заказать бесплатно).Образцы ДНК могут быть выделены из разных источников. Как правило, российские научные учреждения и медицинские компании для выделения ДНК и проведения теста на установление (оспаривание) отцовства настаивают на получении образца крови из вены. Сложность заключается в том, что данный материал может быть отобран только квалифицированным медицинским работником в больнице или поликлинике. Для многих клиентов (особенно для детей) такой метод не является приемлемым. Медикал Геномикс проводит анализ ДНК на отцовство, используя современные достижения в области молекулярно-генетических технологий. Для исследований используется образец ДНК, получаемый из клеток внутренней поверхности щеки (ротовой или буккальный мазок, забирается с помощью обыкновенной ватной палочки). Данный 5% метод является абсолютно безболезненным, вся процедура занимает около минуты и не требует присутствия медицинского работника. При обращении в нас Центр для установления отцовства требуется минимум формальностей. От Вас нем будет необходим только биологический материал для исследования. Вы можите самостоятельно собрать биоматериал для анализа ДНК и привезти его в наш Центр. Более подробную информацию Вы можете получить, позвонив нам по контактным телефонам. пенсионерам и ветеранам ВОВ на Компьютерную томографию и Магнитно резонансную томографию Каждую субботу и воскресенье 3 Рассеянный склероз Рассеянный склероз или правильнее рассеянный энцефаломиелит - это хроническое прогрессирующее демиелинизирующее заболевание центральной нервной системы. Впервые заболевание описано в 1868 году французским неврологом Жаном Мартеном Шарко. Ранее считалось, что чаще болеют женщины, а критический возраст - 20 – 40 лет, но теперь участились заболевания рассеянным склерозом у мужчин и людей второй половины жизни, людей белой расы, жителей северных районов (Скандинавия, Белоруссия, Санкт-Петербургская область, Карелия). Причины рассеянного склероза Золотцева Наталья Владимировна Врач невролог высшей категории Медицинского Di стационара 4 Основные причины заболевания – вирусы (корь, паротит, герпес, бешенство, краснуха…), которые живут годами в нервных клетках, разрушают клеточный состав, разрушают миелиновые оболочки и заменяют их сформировавшимся чужеродным белком – прионом. Прион проявляется как антиген и организм отвечает на него аутоагрессией – вырабатывает антитела. Таким образом формируется тяжелая аутоиммунная реакция. Собственная иммунная система при рассеянном склерозе постепенно уничтожает нервную систему – белое вещество, воспринимая его за «чуждое». Активируются макрофаги и Т-хелперы, увеличивается проницаемость гемато-энцефалического барьера, увеличивается миграция Т –лимфоцитов, которые и синтезируют противомиелиновые антитела - формируется очаг хронической воспалительной демиелинизации (разрушения или склероза). Такие очаги склероза рассеяны пространственно в головном и спинном мозге, отсюда название заболевания - рассеянный склероз. У одного больного на разных этапах болезни можно обнаружить разные по срокам образования очаги – острые (активный процесс), старые (неактивный процесс), хронические с признаками активации, тени бляшек (возможная ремиелинизация). Помимо белого вещества поражаются и другие ткани: серое вещество (тела нервных клеток) и нервные волокна (внутри миелина). Их поражение происходит по другому механизму: ткани постепенно увядают, убыстренно стареют. И этот процесс постоянен, происходит не только во время обострения. Факторы риска рассеянного склероза Факторами риска можно считать – белую расу, северную страну проживания, нарушенное психоэмоциональное состояние, аутоиммунные заболевания, инфекционно-аллергические заболевания, сосудистые заболевания, наследственную предрасположенность (недостаточность Т-супрессоров, изменение ферментных показателей). Симптомы рассеянного склероза Процесс передачи нервного импульса нарушается при потере миелиновой оболочки нерва. Определяются массивы демиелинизации с поражением осевых цилиндров и формированием розовосерых склеротических бляшек, очагов пролиферации и некроза. Именно поражение осевых цилиндров обеспечивает необратимость неврологического дефекта. Возникнуть демиелинизация может в любом месте, нарушается проведение нервного импульса и возникают разнообразные неврологические нарушения. При рассеянном склерозе обострения сменяются периодами ремиссии. В начальных стадиях при ремиелинизации неврологическая симптоматика может исчезнуть или уменьшится, при обострении, то есть новой демиелинизации – усугубиться или возникнуть новая в зависимости от функциональной значимости пораженного участка нервной системы. Очаги демиелинизации «рассеянны» по всей нервной системе, носят множественный характер. И такие же многоликие симптомы заболевания. В зависимости от зоны локализации поражения возникает соответствующий неврологический дефект. Диапазон симптомов рассеянного склероза достаточно широк: от легкого онемения в руке или пошатывания при ходьбе до энуреза, параличей, слепоты и трудностей при дыхании. Бывает так, что после первого обострения заболевание никак себя не проявляет в течение следующих 10, а то и 20 лет, человек ощущает себя полностью здоровым. Но болезнь в последствие берет своё, снова наступает обострение. Чаще среди симптомов преобладают двигательные нарушения – парезы, параличи, повышение мышечного тонуса, гиперкинезы, зрительные нарушения. Нарушения могут вначале носить преходящий характер, то есть появляться и исчезать. Невролог при осмотре может обнаружить нистагм, двоение, повышение сухожильных рефлексов, анизорефлексию, выпадение брюшных рефлексов, патологические знаки, нарушения координации – статики и динамики, нарушение функции тазовых органов – задержки и недержания мочи, нарушение черепно-мозговых нервов, симптомы вегето-сосудистой дистонии, нарушения психической сферы – неврозоподобные симптомы, астения, эйфория, некритичность, депрессия, чувствительные нарушения, снижение вибрационной чувствительности. Причем все перечисленное может быть в любой комбинации и в виде моно симптома. По степени тяжести выделяют: легкое течение рассеянного склероза – ремиттирующее (с редкими обострениями и длительными ремиссиями), средней тяжести – ремиттирующе-прогрессирующее, тяжелое – прогрессирующее течение (первичное, вторичное). Формы рассеянного склероза в зависимости от преобладающих симптомов – церебральная, спинальная, цереброспинальная, глазная, гиперкинетическая, атипическая. Спровоцировать обострение может любое заболевание, даже ОРВИ, переохлаждение и перегревание, инсоляция, нервно-эмоциональные перегрузки. излишняя тревожность, плохое настроение, депрессия или, наоборот, недооценка своего состояния, неуместная весёлость (эйфория). — Постоянная усталость и утомляемость даже после легкой физической и умственной нагрузки; ощущение «прохождения электрического тока» вниз по позвоночнику при наклоне головы; усугубление уже имеющихся симптомов после чашки горячего чая, тарелки супа, после принятия ванны (симптом «горячей ванны»). Нельзя заранее предугадать, насколько тяжелыми будут проявления болезни у конкретного пациента, как часто будут возникать обострения, и долго ли будут продолжаться ремиссии. Диагностика рассеянного склероза Поскольку специфических симптомов у рассеянного склероза нет, диагностика только инструментальная. Диагноз подтверждается при обнаружении бляшек демиелинизации при магнитно-резонансной томографии. Наиболее достоверно исследование на аппаратах от 1.5 Т с введением контраста. Отсутствие бляшек диагноз не опровергает. Требуется динамическое наблюдение у невролога, осмотры окулиста с проверкой полей зрения и глазного дна. Ведущим остается клиническая картина. Кандидат медицинских наук Врач невролог высшей категории Медицинского Di центра Признаки рассеянного склероза В зависимости от расположения очагов демиелинизации, симптомы рассеянного склероза индивидуальны для каждого пациента. Должны насторожить: — Нарушения чувствительности: покалывание («как отлежала») или онемение в пальцах, руках, ногах или половине тела; нарушение ощущения твердой почвы под ногами («иду, как по матрасу», «как будто ватные подушки под ступнями», «часто теряю тапочек и не замечаю этого»). — Нарушения движения: выраженное напряжение в ногах или в руках (за счет повышения мышечного тонуса), возможны и параличи («снижение мышечной силы в руках и ногах»). — Нарушение координации в теле, пошатывание при ходьбе, неловкость и дрожание в руках и ногах («конечности не слушаются») говорит о поражении мозжечка. — Нарушения зрения: снижение зрения на один глаз вплоть до полной слепоты; черная точка в центре поля зрения; ощущение мутного стекла, пелены перед глазом. Это проявления ретробульбарного неврита (поражение зрительного нерва на участке за глазным яблоком в результате поражения его миелиновой оболочки). — Нарушенное движение глазными яблоками («предметы двоятся») - нистагм. — Нарушение мочеиспускания: недержание мочи («не добегаю до туалета»). — Слабость мышц одной половины лица («лицо перекосило», «глаз не смыкается полностью», «рот съезжает в сторону»); снижение вкусовой чувствительности («жую траву»). Говорят о поражении лицевого нерва. — Эмоциональные нарушения довольно часто развиваются на фоне рассеянного склероза: Ушакова Светлана Александровна Магнитно-резонансная томография – указаны бляшки – очаги демиелинизации Болезнь Марбурга – атипичная злокачественная форма рассеянного склероза, описаны редкие случаи. Характеризуется острым началом у лиц молодого возраста, быстрым прогрессирующим течением без ремиссий. Преимущественно поражается ствол мозга. Выражены двигательные нарушения – геми или тетраплегия, бульбарный синдром – нарушения речи, глотания, дыхания, нарушение глазодвигательных нервов, когнитивных функций, афазий, нарушение сознания вплоть до комы. Очаги демиелинизации имеют массивный и множественный характер. Прогноз, как правило, неблагоприятный. Дифференциальный диагноз проводится практически со всем, опять же из-за многогранности симптомов. Прогрессирование неврологической симптоматики приводит к инвалидизации больного. Существуют специальные шкалы для определения степени тяжести, выраженности двигательных нарушений, парезов, шкала инвалидизации – ЕDSS. Лечение рассеянного склероза Хороший прогностический признак рассеянного склероза – позднее начало заболевания и моносимптомность. Больные с дебютом рассеянного склероза подлежат госпитализации в специализированные центры по лечению рассеянного склероза. Там подбирают схемы лечения, в большинстве центров существуют программы лечения при рандомизированных исследованиях. Все больные должны состоять на диспансерном учете у невролога. Имеет значение состояние психики больного, его социальная адаптация. Лечение назначается индивидуально, в зависимости от стадии и тяжести заболевания. — Гормонотерапия – пульс-терапия большими дозами гормонов (кортикостероиды). Используют большие дозы гормонов в течение 5 дней. Важно как можно раньше начать делать капельницы с этими противовоспалительными и угнетающими иммунитет препаратами, тогда они ускоряют восстановительные процессы и уменьшают продолжительность обострения. Гормоны вводятся коротким курсом, поэтому выраженность их побочных эффектов минимальна, но для подстраховки вместе с ними принимают препараты, защищающие слизистую желудка (ранитидин, омез), препараты калия и магния (аспаркам, панангин), витаминно-минеральные комплексы; — плазмоферез; — цитостатики; — β-интерферроны (ребиф, авонекс). Β-интерферроны - это профилактика обострений заболевания, уменьшения тяжести обострений, торможение активности процесса, продление активной социальной адаптации и трудоспособности; — симптоматическая терапия – антиоксиданты, ноотропы, аминокислоты, витамин Е и группы В, антихолинэстеразные препараты, сосудистая терапия, миорелаксанты, энтеросорбенты. — Для лечения быстро прогрессирующих форм рассеянного склероза применяют иммуносупрессор – митоксантрон. — Иммуномодуляторы: копаксон – предотвращает разрушение миелина, смягчает течение болезни, снижает частоту и тяжесть обострений. — В периоды ремиссии возможно санаторно-курортное лечение, лечебная физкультура, массаж, но с исключением всех тепловых процедур и инсоляции. К сожалению, полностью рассеянный склероз не излечим, можно лишь уменьшить проявления этого заболевания. При адекватном 5 Альберто Ашеро, руководитель этого исследования. Поэтому связь между курением и этой страшной болезнью не вызывает никаких сомнений." Но часто возникает необходимость лекарственной профилактики обострения, если заболевание протекает с тяжелыми симптомами и если обострения случаются очень часто. Используют иммуномодуляторы – препараты, заставляющие иммунную систему правильно работать: бета-интерферон (бетаферон, ребиф, аванекс) и копаксон. Эти препараты применяются в уколах каждый день, через день или реже – в течение многих лет. Прием данных препаратов увеличивает длительность ремиссии, уменьшает симптомы обострений и помогает замедлить прогрессирование рассеянного склероза. Болезнь Паркинсона лечении можно улучшить качество жизни с рассеянным склерозом и продлить периоды ремиссии. Симптоматическое лечение рассеянного склероза При легких обострениях с изолированными чувствительными или эмоциональными расстройствами используют: общеукрепляющие средства, средства, улучшающие кровоснабжение тканей, витамины, антиоксиданты, успокоительные, антидепрессанты при необходимости. Для снятия повышенного мышечного тонуса (спастичности) применяют миорелаксанты (баклосан). Дрожание, неловкость в конечностях снимают клоназепамом, финлепсином. При повышенной утомляемости применяют нейромидин. При нарушениях мочеиспускания – детрузитол, амитриптилин, прозерин. При хронических болях – противоэпилептические препараты (финлепсин, габапентин, лирика), антидепрессанты (амитриптилин, иксел). Депрессию, тревожность, синдром вегетативной дистонии снимают успокоительными средствами, транквилизатора- ми (феназепам), антидепрессантами (амитриптилин, ципрамил, паксил, флуоксетин) Часто при рассеянном склерозе бывает необходим прием препаратов, защищающих нервную ткань от вредных воздействий (нейропротекторов) – церебролизин, кортексин, мексидол, актовегин и др. Рассеянный склероз при беременности Несмотря на коварность заболевания, при беременности обострения рассеянного склероза возникают гораздо реже. Это связано с тем, что иммунная система матери подавляется во избежание агрессивного действия на плод, утихают и аутоиммунные реакции. Если обострение во время беременности всё же произошло, то по возможности стараются избежать назначения кортикостероидов, а лечение проводят с помощью плазмафереза. От профилактики копаксоном и бетаинтерфероном во время беременности стоит отказаться. В первые полгода после родов, наоборот, риск рецидива очень высок и нужно заранее побеспокоиться о профилактическом лечении. Осложнения рассеянного склероза Рассеянный склероз приводит к инвалидности. Чаще это происходит на поздних стадиях заболевания, когда симптомы уже не проходят после стихания обострения. Но иногда с самого начала отмечается очень тяжелое течение болезни с нарушением самостоятельного дыхания и деятельности сердца, в этом случае возможен летальный исход. Профилактика рассеянного склероза Первичной профилактики (напрямую направленной на предотвращения заболевания) не существует. Можно немного уберечь себя от рассеянного склероза или его рецидивов, если исключить любые инфекции, стрессы, травмы, операции, курение. Курение уничтожает нервы Петрова Виктория Юрьевна Врач невролог высшей категории Медицинского Di центра 6 Курение увеличивает вероятность развития рассеянного склероза в несколько раз, показывает совместное исследование американских и норвежских ученых. Ученые из Университета Бергена (Норвегия) и Гардвардского университета (США)показали, что в сигаретном дыме содержатся химические вещества, являющиеся сильными нейротоксинами. Как следствие, у активных курильщиков чаще развиваются болезни нервной системы, в том числе и неизлечимые ( к последним относится рассеянный склероз). "Мы обнаружили, что из 87 обследованных больных, страдающих рассеянным склерозом, 76 процентов в прошлом были активными курильщиками со стажем не менее 15 лет, - рассказал в интервью корреспонденту "ВВС" доктор Нельзя заранее предугадать, кому суждено стать жертвой той или иной болезни. Ей может стать любой из нас, даже самые знаменитые и богатые люди беззащитны перед серьезными недугами. О болезни Паркинсона широко заговорили после того, как ей заболели такие известные люди, как Папа Римский Иоанн Павел II, Майкл Фокс – звезда фильма «Назад в будущее», боксер Моххамед Али… Свое название это заболевание получило по фамилии врача, впервые в XIX веке описавшего симптомы паркинсонизма. С тех пор минули многие десятилетия, но медики продолжают искать способы предупреждения, замедления, преодоления болезни Паркинсона. Общие сведения о болезни Паркинсона Болезнь Паркинсона относится к группе нейродегенеративных заболеваний головного мозга. Причины возникновения болезни по сей день остаются до конца не выясненными, однако можно с уверенностью говорить о наследственной предрасположенности. К основным признакам болезни Паркинсона относятся нарушение координации движений, скованность и замедленность при ходьбе, тремор (дрожание) рук, ног, подбородка. Чаще всего болезнь Паркинсона поражает людей пожилого возраста. Однако в процессе естественного старения отдельные признаки развития паркинсонизма могут постепенно выявляться даже у в целом здорового человека. Это заболевание чаще всего начинает проявляться после 50-60 лет, затем длительно и неуклонно прогрессирует до конца жизни больного. Болезни Паркинсона одинаково подвержены и мужчины, и женщины. Различают две разновидности паркинсонизма: первичную и вторичную. Первичный паркинсонизм, который составляет 80% от всех случаев заболевания этим недугом, представляет собой собственно болезнь Паркинсона. Как правило, ее появление обусловлено наследственными факторами. Вторичный паркинсонизм, по-другому - синдром Паркинсона, развивается на фоне других патологических состояний и заболеваний. Симптомы болезни Паркинсона К основным проявлениям паркинсонизма относят следующие: • движения постепенно становятся замедленными и скованными, как правило, этот процесс начинается с правой руки, вызывая трудности при письме, выполнении бытовых действий, затем переходит на всю правую половину туловища, а с годами захватывает и левую сторону тела • все мышцы постоянно находятся в напряженном состоянии (повышенном тонусе), из-за чего со временем формируется так называемая «поза просителя»: спина сутулая, руки и ноги согнуты в суставах, а также приводит к развитию хронических болей • походка изменяется, становится семенящей и шаркающей; при ходьбе больному особенно Тема номера 11 ноября 2009 года для жителей Саратова и Саратовской Области распахнулись свои двери «Медицинский Di стационар», который является современным и одним из самых оснащенных в технологическом плане лечебным учреждением, отвечающим самым высоким мировым стандартам. Став продолжением поликлинического блока «Медицинского Di центра», стационар позволил создать уникальное клинико-поликлиническое объединение, сосредоточенное в одном месте. В нашем центре Вам предоставляется возможность пройти полное обследование и получить комплексное лечение по любой интересующей Вас проблеме. В Медицинском Di стационаре работают следующие отделения: I. Соматическое отделение В отделении можно пройти лечение по следующим направлениям: Гинекология, урология, терапия, неврология, пульмонология, эндокринология, кардиология, отоларингология, гастроэнтерология, лечение и уход за пожилыми людьми с хроническими заболеваниями. II. Хирургическое отделение Нашими врачами осуществляется операции по всем направлениям с применением лазерных технологий и эндоскопической техники. Проводятся пластические и реконструктивные операции. В лечении онкологических заболеваний применяем безоперационный метод фотодинамической терапии (ФДТ), основанный на излучении полупроводникового лазера и на использовании специальных лекарственных средств природного происхождения. Что позволяет избавить пациента от болей и увеличить продолжительность жизни. Многие специалисты имеют ученые степени и высокую квалификацию. Постоянно проводиться обучение врачей на базе ведущих отечественных и зарубежных профильных клиник. Достаточная оснащенность стационара и высокий уровень подготовки персонала , правильный выбор и соблюдение диагностических и лечебных технологий являются залогом успешного обследования ,лечения и реабилитации каждого пациента. График работы и удобное местонахождение «Медицинского Di стационара» делает визит к нам еще более удобным. В Медицинском Di стационаре работают следующие подразделения: Инструментальная диагностика Ультразвуковые исследования проводятся на аппаратах: Экспертного класса APLIO MX TOSHIBA (Единственный в своем роде в Саратовской области), ALOKA 4000 (Япония), Siemens ACUSON X300 (США) и Vivid 3 (США) Pro – полностью цифровой универсальный программируемый ультразвуковой сканер с расширенными возможностями для исследований сердца и сосудов. Эндоскопические исследования на оборудовании фирмы OLYMPUS, функциональная диагностика: ЭКГ, холтеровское мониторирование, РЭГ, РВГ на оборудовании Schiller. Лабораторная диагностика Лаборатория Медицинского Di стационара оснащена самым современным оборудованием ведущих компаний США, Японии, Европы (аппараты Immulite-2000, Flexor, Sysmex, Амплификатор ROTOR-GENE 6000). Полная автоматизация обработки биологических проб минимизирует вероятность ошибки вследствие «человеческого фактора». Также на базе Медицинского Di стационара можно пройти обследование на магнитно-резонансном томографе MAGFINDER II, который позволяет получить изображение сосудов, мягких тканей без применения контрастных веществ. После обследования вам будет предложено амбулаторное или стационарное лечение. Лучевая диагностика В Медицинском Di стационаре работает компьютерные томографы PQ 5000 (США) TOSHIBA ASTEION VP (Япония). Данные аппараты позволяют проводить широкий спектр исследований современно, безболезненно и безопасно. С их помощью можно исследовать любой орган и систему органов. 7 трудно сделать первый шаг, а затем центр тяжести словно начинает «убегать» от него, заставляя себя догонять, потеря равновесия может приводить к падениям • руки и подбородок больного дрожат, особенно это заметно, когда человек находится в по- кое, а во время движения дрожание, наоборот, проходит • застывание лица, редкое мигание вызывает иллюзию, что больной сердит или вовсе не испытывает эмоций • речь становится невнятной, может возникнуть гиперсаливация (слюнотечение) • мышление замедляется, внимание снижается, однако память и интеллектуальные способности на первых порах сохранятся • примерно у 50% пациентов снижается мотивация, пропадает заинтересованность в окружающем, снижается общий фон настроения, развивается хроническая депрессия • возникают вегетативные и другие сопутствующие нарушения: запоры, нарушение мочеиспускания, импотенция, сальность кожи, волос, снижение обоняния, причем проявиться они могут уже на ранних стадиях болезни По мере своего прогрессирование болезнь Паркинсона у больного последовательно проходит пять стадий: 1. Признаки болезни в правой половине туловища. 2. Распространение симптомов на обе стороны. 3. Появление трудностей при удержании позы во время ходьбы и стояния. 4. Двигательная активность значительно ограничивается, передвижение возможно только с посторонней помощью. 5. Наступление полной обездвиженности, когда больной прикован к постели или инвалидному креслу. Ветрова Галина Иосифовна Врач невролог высшей категории Медицинского Di центра 8 Причины развития болезни Паркинсона Врачи выделяют три основных фактора, которые могут способствовать появлению и прогрессированию болезни Паркинсона: в первую очередь, это возрастные изменения и наследственная предрасположенность, однако болезнь может развиться и под влиянием неблагоприятных условий внешней среды. За тонус (напряженность) мышц человека, сохранение им определенной позы и то, как он контролирует свои движения, отвечают особые центры - базальные ганглии, расположенные в глубинных отделах мозга. Один из базальных ганглиев называют «черная субстанция». Это название ганглий получил из-за содержащегося в нем вещества темного цвета - дофамина. Именно дофамин позволяет центральной нервной системе контролировать движения тела и тонус мышц. Болезнь Паркинсона является дегенеративным заболеванием. Словом «дегенерация» в медицине обозначают увядание, постепенное отмирание. Каждые десять лет жизни человека в процессе естественного старения отмирают 8% клеток, в которых содержится дофамин. Признаки паркинсонизма начинают проявляться, когда таких клеток остается только 20%. У людей, не страдающих болезнью Паркинсона, это происходит в очень престарелом возрасте. Если же у человека обнаруживается болезнь Паркинсона, количество клеток, содержащих дофамин, начинает быстро уменьшаться в гораздо раньше, так как процесс увядания запускается в ускоренном темпе. Развитие болезни Паркинсона обусловлено наследственной предрасположенностью: риск заболеть значительно (примерно вдвое) увеличивается по сравнению со здоровыми генетически не предрасположенными людьми, если близкий родственник страдал болезнью Паркинсона. Роль наследственности проявляется не только в ускорении процессов дегенерации, но и в том, что она способствует их раннему запуску, повышая чувствительность базальных ганглиев к разнообразным внешним факторам: экологически неблагоприятной среде, отравляющим веществам, инфекциям. Заболевания, вызывающие паркинсонизм Вторичный паркинсонизм наиболее часто возникает при следующих патологических состояниях и болезнях: • атеросклероз мозговых артерий, которым влечет за собой развитие энцефалопатии и инсульты • употребление определенных лекарственных препаратов (к примеру, нейролептики при шизофрении) • отравление марганцем, цианидами, этанолом, техническим спиртом, угарным газом и др. • наркомания (употребление эфедрона, содержащего перманганат калия) • наличие у больного других дегенеративных болезней • перенесенный энцефалит • наследственные заболевания • опухоли головного мозга • черепно-мозговые травмы (опасны и часто повторяющиеся легкие травмы головы, например, так называемая "энцефалопатия боксеров") Осложнения при болезни Паркинсона Постепенно прогрессируя, болезнь Паркинсона ведет к выраженным эмоциональным и двигательным нарушениям, которые отрицательно влияют на социальную роль больного, ограничивая возможности его адаптации. Передвижение ограничивается, круг общения и интересов резко сужается, перемещение возможно лишь на незначительные расстояния, часто только с посторонней помощью, выполнение бытовых дел затруднено. Падения, вызванные нарушением равновесия, могут приводить к травмам различной степени тяжести, нарушения мочеиспускания – к инфекциям, а длительная обездвиженность обычно влечет за собой развитие пневмонии, которая обычно и является причиной смерти на пятой стадии болезни Паркинсона. Диагностика заболевания Для того, чтобы был поставлен точный диагноз, необходимо выявить, к какой разновидности относится паркинсонизм у пациента признаки: первичной - собственно болезнь Паркинсона, или вторичной, появляющейся как осложнение других заболеваний. Поэтому врачу важно знать, не было ли в жизни пациента факторов, которые могли привести к развитию вторичного паркинсонизма. К факторам такого рода относятся: 1) выраженный атеросклероз сосудов, вызванный отсутствием контроля за уровнем холестерина в крови 2) артериальная гипертензия 3) употребление наркотиков или прием некоторых лекарств, работа на вредном производстве 4) перенесенные больным инфекции и травмы головы Больной должен обязательно быть осмотрен специалистом-неврологом, так как именно он может отличить начальные проявления заболевания от симптомов других болезней. На следующем этапе проводится индивидуальный подбор лекарств. Назначенные для лечения препараты помогают также убедиться в точности поставленного диагноза: если организм пациента реагирует на типичные противопаркинсонические препараты, значит, у больного действительно болезнь Паркинсона, а не симптоматический паркинсонизм. Если у пациента обнаруживаются нехарактерные для данного заболевания симптомы, а эффективность назначенных препаратов минимальна, пациенту требуется дополнительное обследование. Особенно важно в этом случае пройти магнитно-резонансную (МРТ) или компьютерную (КТ) томографию головного мозга. Лечение болезни Паркинсона Перед лечащим врачом пациента, страдающего болезнью Паркинсона, стоят две основные задачи: приостановить отмирание ганглий, содержащих дофамин, и уменьшить проявление симптомов болезни. Среди ученых до сих пор нет единого мнения о том, можно ли замедлить прогрессирование этой болезни. Однако в любом случае полезными для больного будут являться прием большого количества антиоксидантов (витамин Е) и посильная физическая нагрузка в сочетании с лечебной физкультурой. На ранних стадиях заболевания лекарственные препараты желательно как можно дольше не применять. Их использование целесообразно начать, когда у пациента появляются двигательные ограничения, мешающие ему осуществлять бытовые и профессиональные обязанности. Как правило, для лечения используют: 1) препараты леводопы – наком, мадопар, синемет; 2) препараты амантадина – мидантан, ПК-мерц; 3) ингибиторы моноаминооксидазы – юмекс (селегелин); 4) агонисты дофаминовых рецепторов – бромокриптин (парлодел), проноран, мирапекс; 5) антихолинергические средства – паркопан, акинетон, циклодол; 6) ингибиторы катехол-О-метилтрансферазы – комтан, тасмар. Прием указанных препаратов , как правило, вызывает привыкание. Поэтому дозу препарата для получения стойкого лечебного эффекта нужно постоянно повышать. Это же, в свою очередь, приводит к появлению побочных эффектов. Чтобы избежать эту проблему, нужно придерживаться основного принципа борьбы с болезнью Паркинсона: начинать с мягких низкодозированных препаратов, не спеша повышать дозу, а также комбинировать препараты, которые имеют разные механизмы действия. Причем каждое новое средство добавляется исключительно по необходимости. Препараты леводопы очень эффективны, но применять их следует в последнюю очередь, особенно пациентам, возраст которых не достиг 65 лет. Симптоматическое лечение На устранение отдельных симптомов болезни Паркинсона направлено симптоматическое лечение. Вегетативные нарушения устраняются с помощью мотилиума, слабительных средства, амитриптилина, детрузитола. Депрессия, тревога, нарушения сна, хронические боли снимаются успокоительными средствами и антидепрессантами (амитриптилин, ципрамил, паксил, иксел, золпидем). Поддержать память и внимание больного помогут реминил, кселон, сероквель, клозапин. С назначенным врачом лечение всегда можно сочетать народные средства. Если болезнь еще не застарелая, а сопутствующие расстройства не обнаружили себя, хорошо использовать отвар овса. Стакан зерен, не очищенных от шелухи, нужно высыпать в эмалированную посуду, залить тремя литрами воды и варить в течение часа на слабом огне. Особенно хорошо делать это в духовке. Приготовленный отвар пить вместо воды, причем свою целебность он сохранит двое суток, по истечении которых нужно приготовить новый отвар. Курс лечения составляет три месяца. Полезно также пить два раза в день по трети стакана свежевыжатого вишневого сока, однако противопоказанием к его употреблению являются запоры и повышенная кислотность желудочного сока. Можно три раза в день пить после еды по трети стакана свежего сока из листьев шпината. Готовить его необходимо непосредственно перед употреблением. Эффективно в течение месяца каждый день один раз в день жевать прополис после еды, глотая при этом слюну. Первую половину месяца жуют по два-три грамма ежедневно, а во второй половине курса — по 1-1,5 грамма. При лечении болезни Паркинсона народными средствами широко используют также травяные настои и отвары. Настой люцерны очень действенен, если паркинсонизм возник в результате отравления, болезни печени или гипертонии. Одну столовую ложку собранной во время цветения травы люцерны, хорошо высушенной и измельченной, вечером нужно залить 0,5 литра кипятка и оставить в термосе до утра. Утром настой необходимо процедить, а затем выпить в течение дня, раздели на три равные порции. Каждый день нужно готовить свежий отвар и продолжать его употребление до улучшения состояния больного. Полезен также настой шалфея. Для его приготовления 1 ст.л. измельченной травы вечером нужно залить в термосе 200г. кипятка и настаивать в течение ночи. Утром настой надо процедить, разделить на четыре равные порции и выпить по одной после каждого приема пищи, запивая рисовым отваром ли киселем. Еще один народный способ помощи больным болезнью Паркинсона рекомендует использовать хризантемы. Нужно собрать лепестки цветов и высушить их. Вечером 5 ст.л. лепестков залить в термосе 1 л кипятка, настаивать в течение ночи, утром процедить и пить после еды по одному стакану 4 раза в день. Каждый день настой должен быть свежеприготовленным. Когда симптомы болезни только начали проявляться, эффективно применять следующий настой. Для его приготовления нужно смешать по 1 части измельченного корня валерианы, травы омелы белой, душицы и тысячелистника, залить столовую ложку смеси стаканом кипятка, затем настоять, пока настой не охладится, процедить и пить перед едой по полстакана 3 раза в день. Народные целители также рекомендуют при болезни Паркинсона пить ежедневно понемногу красного вина и употреблять в пищу продукты, богатые кальцием. Вино принимают в малых дозах: от 1 ст.л. до 50 мл, в зависимости от реакции организма на него. Если паркинсонизм появился в результате проблем с кровообращением, полезно есть лимоны и чеснок. Тем, кто перенес инсульт или страдает склерозом сосудов головного мозга, полезны пророщенные зерна пшеницы. Можно также приготовить такой настой: по две части измельченной травы тимьяна ползучего и мелиссы смешиваются с душицей, мятой, омелой и пустырником, взятыми по одной части. Столовую ложку полученной смеси заливают кипятком и настаивают в термосе залить в термосе в течение часа, затем процеживают и пьют по полстакана спустя час после еды два раза в день. Абсолютно безвредна для здоровья следующая смесь: берем по четыре плода шиповника, свежих веточек петрушки и укропа, лавровых листка, 1 чайную ложку черного чая, кожуру одного зеленого яблока, измельчаем и смешиваем, затем высыпаем в термос объемом один литр и заливаем доверху кипятком. Плотно закупориваем и укутываем термос, настаиваем средство 2 часа. Полученный напиток можно пить вместо чая целый день. Каждый день настой должен быть свежим. Курс приема - 45 дней, затем делаем 15-дневный перерыв. Такие курсы с перерывами проводим, пока симптомы болезни не отступят. Вегето-сосудистая дистония – это… Вегето-сосудистая дистония (ВСД) – это полиэтиологический синдром («поли» – много, «этиология» – причина, т.е. развивается по многим причинам), который характеризуется дисфункцией вегетативной (автономной) нервной системы (ВНС) и функциональными (т. е. не органическими) нарушениями со стороны практически всех систем организма (часто это сердечно-сосудистая система). Вегето-сосудистая дистония (ВСД) – это одна из ведущих проблем в настоящее время в медицине. Врачи различных специальностей – терапевты, невропатологи, гинекологи, хирурги и многие другие специалисты ежедневно наблюдают пациентов, у которых проявляются те или иные формы и стадии вегетативно-сосудистой дистонии. Пациенты чаще всего жалуются на головные боли, слабость, головокружение, звон в ушах, обморочные со- 9 стояния, бессонницу ночью и сонливость днем, а также другие симптомы проявления болезненного состояния, которое называется вегетососудистая дистония (ВСД). В общемедицинской практике существуют данные различных специалистов о диагностировании вегетососудистой дистонии (ВСД) у 25-70% всех больных, обращающихся за помощью. ВСД (вегето-сосудистая дистония) – это преимущественно термин, употреблявшийся в Советском Союзе. Современные публикации на постсоветском пространстве используют термин нейроциркуляторная дистония или нейроциркуляторная астения (относящаяся к группе заболеваний F45.3 по МКБ-10). В медицинской англоязычной литературе упоминаются другие названия вегето-сосудистой дистонии, являющиеся синонимами этого состояния: психовегетативный синдром, вегетоневроз, синдром вегетативной дисфункции, Somatoform autonomic dysfunction, neurocirculatory asthenia, neurocirculatory dystonia. Вегето-сосудистая дистония и кардиофобия (Синдром Да Коста) Вегето-сосудистая дистония в медицинской практике часто рассматривается как частный или, напротив, как общий случайкардиофобии или синдрома Да Косты (Da Costa's syndrome). Кардиофобия или Синдром Да Коста (греч. syndrome – сочетание, kardia – сердце, phobos – страх) – это клиническое нарушение, которое характеризуется внезапно возникающими страхами за функционирование собственного сердца (точнее за возможность неправильной работы сердца или остановку). При кардиофобии человека охватывает страх смерти от остановки сердца или инфаркта, поскольку он ощущает боли в сердце, которые, однако, не связаны с органическими нарушениями (сам орган – сердце не поврежден). Причины кардиофобии могут скрываться за нерешенными актуальными жизненными конфликтами, за невыраженными или подавляемыми эмоциями (часто это связано с подавляемой агрессией). Кардиофобия, как и вегето-сосудистая дистония могут являться следствием неразрешенных или «подвисших» отношений или межличностных связей, которые «замалчиваются» и находятся на грани разрыва. Бочкарева Елена Владимировна Врач невролог высшей категории Медицинского Di центра 10 Также кардиофобия (впрочем, как и ВСД) может служить побочным признаком эндогенной депрессии. ВСД – это болезнь? Современные названия ВСД (вегето-сосудистая дистония) или НЦД (нейроциркуляторная дистония) берут свое начало от термина «нейроциркуляторная астения», который впервые употребил в 1918 году американский врач Б.Оппенгеймер. В 1954 году Н.Н.Савицкий (отечественный кардиолог) дифференцировал варианты клинического проявления дисфункций на гипертонический, гипотонический и кардиальный типы, предложив общее название «нейроциркуляторная дистония» (НЦД). После этого термин НЦД получил широкое распространение в научной и клинической среде кардиологов и терапевтов и приобрел синонимичные значения: дисрегуляторная кардиопатия, функциональная кардиопатия, невротический сердечно-сосудистый синдром, невроз сердечно-сосудистой системы. Нейроциркуляторную дистония (НЦД) отражает неустойчивость артериального давления, лабильность пульса, нарушение вегетативной регуляции ритма сердца, являясь лишь частью (хотя и наиболее постоянным компонентом) более общего и лучше систематизированного понятия – вегетативной дистонии. ВСД – это синдром, а не болезнь Точнее говорить не о ВСД, а о СВД (синдром вегетативной дистонии), как о проявлении всех форм расстройства вегетативной регуляции. (Синдром – это комплекс устойчивых признаков расстройства, который встречается при различных болезнях и патологических состояниях). В зависимости от уровня артериального давления (АД) выделяют три типа ВСД по: • гипертоническому типу (характеризуется повышением АД) • гипотоническому типу (характеризуется понижением АД) • смешанному типу (характеризуется периодическими колебаниями АД) Для всех типов ВСД характерны кризы: • При вегето-сосудистой дистонии по гипертоническому типу наблюдаются беспокойство, учащенное сердцебиение, внезапное возбуждение, симптомы панической атаки, повышение артериального давления, похолодание конечностей, озноб. • При вегето-сосудистой дистонии по гипотоническому типу – общая слабость, одышка, тошнота, замирания в работе сердца, потливость, низкое артериальное давление. • При вегето-сосудистой дистонии смешанного типа все вышеперечисленные симптомы проявляются в той или иной мере. Таким образом, ВСД – это синдром, а не болезнь. Вегето-сосудистая дистония – это не самостоятельное заболевание, однако в сочетании с другими патогенными факторами она может способствовать развитию многих заболеваний и патологических состояний, чаще всего имеющих психосоматический компонент (артериальная гипертензия, ишемическая болезнь сердца, бронхиальная астма, язвенная болезнь и др.). Вегетативные сдвиги определяют развитие и течение многих заболеваний детского возраста. В свою очередь, соматические и любые другие заболевания могут усугублять вегетативные нарушения. «Нейроциркуляторная дистония» и «вегето-сосудистая дистония» согласно МКБ-10 включены в понятие «соматоформная дисфункция вегетативной нервной системы». Жалобы, которые предъявляет пациент, как будто бы обусловлены физическим расстройством той системы или органа, которые в основном или полностью на- ходятся под влиянием вегетативной нервной системы (сердечно-сосудистой, желудочно-кишечной, дыхательной системы, сюда частично относится и мочеполовая система). Наиболее частые и яркие примеры относятся к сердечно-сосудистой системе («невроз сердца»), дыхательной системе (психогенная одышка и икота) и желудочнокишечной системе («невроз желудка» и «нервный понос»). Симптомы обычно бывают двух типов, ни один из которых не указывает на физическое расстройство затрагиваемого органа или системы: 1. Первый тип симптомов отражает объективные признаки вегетативного возбуждения, такие как сердцебиение, потение, покраснение и тремор. 2. Второй тип характеризуется более идиосинкратическими (личными, индивидуальными, своеобразными), субъективными и неспецифическими симптомами, такими как ощущения мимолетных болей, жжения, тяжести, напряжения, ощущения раздувания или растяжения. Эти жалобы относятся больным к определенному органу или системе (к которым может относиться и вегетативная симптоматика). Характерная клиническая картина складывается из отчетливого вовлечения вегетативной нервной системы, дополнительных, неспецифических субъективных жалоб и постоянных ссылок больного на определенный орган или систему в качестве причины своего расстройства. У больных с этим расстройством имеются указания на наличие психологического стресса или затруднения и проблемы, которые представляются связанными с расстройством. Тем не менее, у значительной части больных, отвечающих критериям данного расстройства, отягощающие психологические факторы не выявляются. В некоторых случаях могут также присутствовать незначительные нарушения физиологических функций, такие как икота, метеоризм и одышка, но сами по себе они не нарушают основного физиологического функционирования соответствующего органа или системы. Диагностические указания для выявления ВСД Для достоверного диагноза требуются все следующие признаки: 1. симптомы вегетативного возбуждения, такие как сердцебиение, потение, тремор, покраснение, которые имеют хронический характер и причиняют беспокойство 2. дополнительные субъективные симптомы, относящиеся к определенному органу или системе 3. озабоченность и огорчения по поводу возможного серьезного (но часто неопределенного) заболевания этого органа или системы, причем повторные объяснения и разуверения на этот счет врачей остаются бесплодными 4. отсутствуют данные о существенном структурном или функциональном нарушении данного органа или системы Дифференциация ВСД При генерализованном тревожном расстройстве, в отличие от соматоформной дисфункции вегетативной нервной системы, преобладают психологические компоненты вегетативного возбуждения (страх и тревожные предчувствия), а также отсутствует постоянное соотнесение других симптомов к определенному органу или системе. Вегетативные симптомы могут возникать и при соматизированных расстройствах, однако по сравнению с рядом других ощущений они не обладают ни выражен- ностью, ни постоянством и также не приписываются все время к одному органу или системе. Этиологические факторы ВСД Этиология (от греч. aitía — причина и logos—учение, дословно наука или учение о причине) – учение о «причинах» болезней. Этиологические факторы – основания и причины болезней, разнообразные сопутствующие условия, благоприятствующие их возникновению, различные поводы к проявлению болезни. Формированию вегето-сосудистой дистонии во многом способствуют перинатальные поражения ЦНС, приводящие к церебральным сосудистым расстройствам, нарушению ликвородинамики, гидроцефалии, повреждению гипоталамуса и других отделов лимбикоретикулярного комплекса. Повреждение центральных отделов вегетативной нервной системы приводит к эмоциональному дисбалансу, невротическим и психотическим нарушениям у детей, неадекватным реакциям на воздействие стрессовых ситуаций, что также влияет на формирование и течение вегето-сосудистой дистонии. В развитии вегето-сосудистой дистонии очень велика роль различных психотравмирующих воздействий (конфликтные ситуации в семье, школе, семейный алкоголизм, неполные семьи, изолированность ребёнка или чрезмерная опека его родителями), приводящих к психической дезадаптации детей, способствующей реализации и усилению вегетативных расстройств. Не меньшее значение имеют часто повторяющиеся острые эмоциональные перегрузки, хронические стрессы, умственное перенапряжение. К провоцирующим факторам относят разнообразные соматические, эндокринные и неврологические заболевания, аномалии конституции, аллергические состояния, неблагоприятные или резко меняющиеся метеорологические условия, особенности климата, экологическое неблагополучие, нарушения баланса микроэлементов, гиподинамию или чрезмерную физическую нагрузку, гормональную перестройку пубертатного периода, несоблюдение режима питания и т.д. Что запускает ВСД Запускает симптомы ВСД чаще всего эмоциональный стресс. Эмоциональные реакции организма, которые формируются в условиях стресса, доминируют и нарушают психическую адаптацию и эмоциональное равновесие, стабильность и устойчивость человека, «выбивая его из колеи» и привычного жизненного ритма. Эмоциональные реакции имеют два параллельно действующих компонента: • психологический (чувственный тип удовольствия или неудовольствия) • вегетативный, который выполняет биологически необходимую роль энергетического обеспечения целостного поведения Важная роль в обеспечении нормального функционирования вегетативного компонента отводится структуры мозга: гипоталамусу и лимбико-ретикулярному комплексу. К функции гипоталамуса относится безусловно-рефлекторная регуляция кровяного давления, дыхания, деятельности желудочно-кишечного тракта и мочевого пузыря, кроветворения, потоотделения, теплообразования, зрачкового рефлекса, углеводного, жирового обмена и т.д. Универсальным нейрофизиологическим механизмом патогенеза ВСД (запускания ВСД) является нарушение иерархической соподчиненности интегративных церебральных систем, прежде всего лимбико-ретикулярного комплекса. При этом нарушаются взаимоотношения активирующих и тормозных регуляторных компонентов с последующим истощением ретикулярных систем. Клинические проявления ВСД, вне зависимости от этиологии, клинической формы и протекания, определяются сложными симптомокомплексами. Базисным является астенический синдром. До 90% клинических проявлений ВСД составляют пароксизмальные состояния: сосудистые пароксизмы нейрогенного, кардиогенного, ортостатического, церебрального, гипоксического или психогенного типа. Клинические проявления ВСД Обмороки Нейрогенный тип – кратковременные потери сознания (обмороки). Основную роль в их развитии играет снижение артериального давления и брадикардия. Обмороки (кратковременные потери сознания) называются вазодепрессорными. Наблюдаются они чаще всего у молодых людей с повышенной эмоциональной лабильностью. Их развитие проходит под влиянием определенного фактора, обычно одного и того же у каждого конкретного больного. Психоэмоциональные ситуации (неожиданный испуг, вид крови, взволнованность) приводят к таким обморокам обычно у женщин, а болевые ощущения приводят к обморокам чаще у мужчин. Обмороки могут возникать после длительного пребывания в условиях высокой температуры, недостатка свежего воздуха. Усугубляются они состоянием физической или психологической (эмоциональной) усталости. У людей старшего возраста, страдающих атеросклерозом, встречаются синокаротидные обмороки, сопровождающиеся рефлекторным замедлением сердечного ритма и падением артериального давления без развития брадикардии. Встречаются обмороки при глотании, мочеиспускании, кашле. Часто обмороки бывают на следующий день после «хорошего застолья» с употреблением горячительных напитков. Ортостатические обмороки – возникают при быстрой смене горизонтального состояния на вертикальное положение. Этому способствуют венозный застой в ногах, варикозное расширение вен, длительное пребывание в постели. Также к ортостатическим обморокам могут приводить: надпочечниковая недостаточность, сахарный диабет, нефропатии, алкогольная зависимость, перенесенные инфекции, а также длительный прием некоторых препаратов (фенотиазиды, диуретики, антигипертензивные средства, некоторые антидепрессанты, блокаторы кальциевых каналов). Потере сознания при обмороках, обычно предшествует ощущение дурноты, тошноты, звон в ушах, мелькание мушек перед глазами. Возникает слабость, неуверенная походка, больной бледнеет, покрывается потом и физически ощущает чувство приближающейся потери сознания. Потерявший сознание больной очень бледен, кожа холодная, пульс слабый, нитевидный, часто не прослушивается сердцебиение. Возможно непроизвольное мочеиспускание. Длительность обморока обычно от нескольких секунд до 2-3 минут. Может возникать феномен мерцания сознания – больной приходит в себя и через некоторое время вновь и вновь падает в обморок. Мигрень и головокружение При цефалгических пароксизмах основными симптомами являются мигрень и головокружение. Им нередко предшествуют нарушение зрения, тошнота, рвота. Приступы длятся от 5 до 30 минут, а иногда до нескольких часов. Начинаются они, как правило, «среди полного благополучия». Частота этих приступов может быть различной – от нескольких раз в год до ежедневных. Боли в сердце Висцеральные пароксизмы характеризуются разнообразной клинической картиной нарушений сердечной деятельности: нарушения сердечного ритма, артериальная гипертензия или гипотензия. Чаще всего встречаются кардиалгии – болевые ощущения в области сердца, как правило, ноющие, сжимающие, давящие, колющие, иногда сочетающиеся в различных вариантах. Боли возникают в связи с мощным эмоциональным напряжением, сопровождаются ощущением нехватки воздуха, больной боится глубоко дышать. Часто при этом возникает учащенное сердцебиение. Сбои артериального давления При сосудистой дистонии возникающая у больных ВСД гипертензия характеризуется малой эффективностью традиционных гипотензивных препаратов и хорошей – транквилизаторов в сочетании с психотерапией. При сосудистой дистонии характерны: раздражительность, слабость, быстрая утомляемость, нарушение сна, головная боль. Больной постоянно прислушиваются к своему состоянию, перепроверяет свое артериальное давление. При малейшем повышении АД его охватывает тревога и страх развития инсульта. Особенно опасаются больные возникающего онемения в конечностях, принимая его за начинающийся паралич. Дыхание у таких больных затруднено, они стремятся скорее выйти на свежий воздух. Это состояние резко обостряется во время ситуаций, которые вызывают тревогу и страх – экзамены, публичные выступления, полет на самолете, посещение публичных мероприятий. ВСД и панические атаки Вегетативные и смешанные пароксизмы характеризуются полиморфной клинической картиной. К этой группе относятся панические атаки, когда внезапно возникает одышка, сердцебиение, боль за грудиной, удушье, головокружение, «шатающаяся» походка, ощущение нереальности происходящего (все вокруг плывет), иногда страх смерти или страх «сойти с ума». Описание панических атак схоже с описанием симптомов вегето-сосудистой дистонии в период криза (приступов ВСД). Природа же панических атак и обострений ВСД одинакова: в организме в эти моменты наблюдается высокая концентрация адреналина, норадреналина и ацетилхолина. Эти биологически активные вещества являются причиной эмоциональных перегрузок и болей. Именно поэтому пациентам, нуждающимся в лечении панических атак, часто ставят диагноз вегето-сосудистая дистония и назначают лекарственные средства от ВСД, в то время, как людям нужна психологическая помощь. Вегето-сосудистую дистонию и панические атаки легко спутать. Боли при ВСД (особенно характерна для ВСД головная боль) зачастую не нуждаются в лечении лекарственными препаратами, однако их продолжают назначать. Для снижения артериального давления, повышающегося при ВСД по гипертоническому типу, эффективнее не таблетки, а быстрая, профессиональная психологическая или психотерапевтическая помощь. Лечение панических атак и симптомов ВСД, как и лечение фобий, эффективно при комплексном подходе, включающем медикаментозное вмешательство и поддержку со стороны врача, а также поддерживающую немедикаментозную психотерапию и психологическую помощь со стороны специалиста. Зарекомендовали себя и доказали эффективность лечения панических атак, симптомов ВСД и фобий такие методы, как когнитивно-поведенческая терапия и гипнотерапия. 11 Классификация вегето-сосудистой дистонии Общепринятой классификации вегето-сосудистой дистонии не разработано. Однако, при формулировке диагноза учитывают: • этиологические факторы • вариант вегетативных расстройств (ваготонический, симпатикотонический, смешанный) • распространенность вегетативных расстройств (генерализованная, системная или локальная форма) • системы органов, наиболее вовлеченных в патологический процесс • функциональное состояние вегетативной нервной системы • степень тяжести (легкая, средней тяжести, тяжелая) • характер течения (латентный, перманентный, пароксизмальный). Лечение вегето-сосудистой дистонии (ВСД) Вегето-сосудистая дистония – это не самостоятельное заболевание. ВСД – это синдром, не опасный для жизни, однако трудно диагностируемый и требующий комплексного лечения. ВСД находится на «границе» различных недугов человеческого организма и человеческой психики. В основе вегето-сосудистой дистонии лежат различные нарушения: • • • • психологические неврологические кардиологические сосудистые Для лечения вегето-сосудистой дистонии необходим комплексный подход, учитывающий специфику образования симптомов, причины их возникновения, а также индивидуальные характеристики больного, условия его работы и отдыха, а также социальное окружение, в которое он включен. В связи с этим необходимо медицинское обследование, постановка диагноза, с дальнейшим приемом медикаментов и поддерживающей терапии (психологическая помощь или психотерапия). Поскольку основными причинами ВСД являются психологические нарушения, такие как, стрессы, депрессии, неврозы, переутомление, хроническая усталость, то и лечение после купирования симптомов должно быть психологически ориентированным – психологическая помощь или психотерапия. Мигрень Что такое мигрень (головная боль)? Мигрень, или головная боль, является одной из форм сосудистой головной боли. Головная боль при мигрени вызвана вазодилатацией (расширением кровеносных сосудов), а также освобождением химических веществ нервными волокнами, которыми обвиты кровеносные сосуды. Во время приступов мигрени расширяются височные артерии. (Височные артерии - артерии, которые находится на внешней поверхности черепа, прямо под кожей виска) Расширение височной артерии натягивает нервы, которые расположены вокруг артерии, и приводит к тому, что нервы начинают освобождать химические вещества. Химические вещества вызывают воспаление, боль и дальнейшее расширение артерии. Дальнейшее расширение артерии усиливает боль. Приступы мигрени обычно приводят к активации симпатической нервной системы в организме. Симпатическую нервную систему часто характеризуют как часть нервной системы, которая контролирует примитивные реакции на 12 стресс и боль, так называемая ответная "борьба". Повышение активности симпатической нервной в кишечнике вызывает тошноту, рвоту и понос. Симпатическая активность также вызывает задержку опорожнения желудка в тонкий кишечник и, тем самым, препятствует лечению оральными лекарственными препаратами, их поступлению и всасыванию в кишечнике. Нарушения абсорбции пероральных лекарственных препаратов является частой причиной неэффективности принятия препаратов для лечения мигрени и головных болей. Возросшая активность симпатической нервной системы также уменьшает циркуляцию крови, и это приводит к бледности кожи, а также делает холодными руки и ноги. Возросшая симпатическая активность также способствует повышению световой и звуковой чувствительности, а также затуманивает зрение. Мигренью страдает 28 млн. россиян, причем женщины страдают чаще (17%), чем мужчины (6%). Пропущенные рабочие дни и снижение производительности из-за мигрени создают значительное бремя для общественности. Тем не менее, мигрень, по-прежнему, остается в значительной степени «недолеченной» и «недодиагностируемой». Менее половины больных диагностируется врачами. Симптомы головных болей при мигрени Мигрень является хроническим состоянием с периодическими обострениями. Большинство (но не все) приступов мигрени, связано с головными болями. Головные боли при мигрени, как правило, характеризуются активной пульсацией или биением, которое сосредоточено в одном виске. (Иногда боли могут ощущаться во лбу, вокруг глаз или затылке). Боль, как правило, носит односторонний (на одной стороне головы) характер, хотя примерно треть времени боль носит двусторонний характер. Односторонние головные боли, как правило, переходят от одной стороны к другой, от одного приступа к следующему. (В действительности, односторонние головные боли, которые всегда возникают на одной и той же стороне должны предупредить врача о возможности рассмотрения в виде альтернативной причины головной боли, например, опухоли головного мозга). Головная боль при мигрени, как правило, усугубляется повседневной деятельностью, такой как ходьба по лестнице. Тошнота, рвота, диарея, бледность лица, холодные руки, холодные ноги и чувствительность к свету и звуку обычно сопровождают головные боли при мигрени. В результате этого, чувствительные к свету и звуку, страдающие мигренью люди, как правило, предпочитают находиться в тихом, темном помещении во время приступов. Типичный приступ мигрени длится от 4 до 72 часов. По оценкам, 40%-60% атак мигрени предшествуют продромальные (предупреждающие) симптомы, которые могут предшествовать приступу от нескольких часов до нескольких дней. Симптомы могут включать сонливость, раздражительность, усталость, депрессию или эйфорию, зевоту и тягу к сладкой или соленой пище. Пациенты и члены их семей, как правило, знают, что, когда они наблюдают эти предупреждающие симптомы, атака мигрени начинается. По оценкам, 20% головных болей при мигрени связаны с предвещающими эффектами (аурой). Как правило, эти эффекты предшествуют головной боли, хотя иногда они могут происходить одновременно с головной болью. Наиболее распространенными из них являются: 1) мигания, яркие цветные огни, фортификационные спектры, которые, как правило, обычно начинаются в середине визуальной области и прогрессируют по направлению наружу; 2) отверстие (скотома), в поле зрения, также известное как слепое пятно. Некоторые пожилые люди, страдающие мигренью, могут испытывать только визуальные эффекты без головной боли. Менее распространенные эффекты состоят из покалывающих ощущений в руке с одной стороны или колющих ощущений во рту и носу на одной стороне. Другие эффекты включают слуховые галлюцинации и ненормальное восприятие вкусов и запахов. Сложными мигренями являются мигрени, которые сопровождаются неврологическими дисфункциями. Те части тела, которые являются пострадавшими в результате дисфункций, определяются той частью мозга, которая отвечает за головную боль. Вертебробазиллярная мигрень характеризуется сбоями в работе ствола мозга (нижней части мозга, которая отвечает за автоматическую деятельность, как сознание и равновесие). Симптомы вертебро-базиллярной мигрени включают потерю сознания, головокружение (головокружение, в котором окружающая среда представляется, как вращающаяся) и двойное видение. Для гемиплегической мигрени характерны паралич или слабость одной стороны тела, ишемический инсульт. Паралич или слабость, как правило, носят временный характер, но иногда они могут длиться в течение многих дней. Примерно через 24 часа после приступа мигрени, страдающий мигренью может испытывать недостаток энергии, и, возможно, менее сильную головную боль вместе с чувствительностью к свету и звуку. К сожалению, у некоторых пациентов могут наблюдаться рецидивы головной боли в течение этого периода. Диагностика мигрени Головные боли при мигрени, как правило, диагностируются, когда присутствуют описанные выше симптомы. Мигрень может начинаться как в раннем детстве, так и во взрослом возрасте. Хотя мигрень может начаться и после пятидесяти лет, с возрастом другие виды головной боли встречаются чаще. Как правило, генетическую предрасположенность у людей, страдающих мигренью, следует искать в истории семьи. В дополнение к клинической диагностике мигрени, как правило, есть сопровождающая экспертиза. Пациентам с первой головной болью или болью, которая наблюдается сильнее чем когда-либо, или когда имеются существенные изменения в головной боли или такие симптомы, как визуальные, слуховые или сенсорные, могут потребоваться дополнительные исследования. Лечение мигрени без лекарств: Терапией, которая не связана с препаратами, может стать симптоматическое и профилактическое лечение. Использование льда, биологической связи и релаксации - это методы, которые могут быть полезны для остановки приступа мигрени, когда он только начался. Если возможно, сон является лучшим лекарством. Профилактика мигрени включает мотивацию для пациента внести некоторые изменения в свою жизнь. Пациенты должны знать, факторы, которые инициируют мигрень, и которые можно избежать. Они включают прекращение курения, избегание некоторых продуктов, особенно, с высоким содержанием в них тирамина (например, острые сыры), или тех, которые содержат сульфит (например, вина), или нитраты (орехи, прессованное мясо). Вообще, ведение здорового образа жизни, изучение своего рациона питания, потребление достаточного количества жидкости, достаточное количество часов сна могут быть полезными. Иглоукалывание так же может быть предложено и быть полезным в качестве нелекарственной терапии. Лекарственные средства для лечения мигрени: Люди со случайными или умеренными головными болями, которые не мешают повседневной деятельности, как правило, лечат себя продаваемыми без рецепта (не прописанные врачом) болеутоляющими средствами (анальгетиками). Многие безрецептурные анальгетики вполне доступны. Безрецептурные анальгетики, как было сказано, являются безопасными и эффективными для краткосрочной помощи при головной боли (а также мышечной боли, боли при спазмах во время менструального цикла и лихорадки), когда используется в соответствии с инструкциями на их этикетке. Как получить помощь Как получить помощь в медицинском Di-Центре ? Для получения медицинской консультации Вам достаточно обратиться в один из наших филиалов по адресам: Что мы гарантируем? Что Вы встретите, придя в нашу клинику? На что Вы можете рассчитывать, помимо новых технологий и методов диагностики и лечения, искусства или опыта врачей? Мы постарались сформулировать основные принципы нашей работы с Вами. 410002, Саратовская область, г. Саратов, ул. Московская, д. 23. Телефон: +7 (8452) 33 – 82 – 96, +7 (8452) 28-26-93 Телефон Di-центра: +7 (8452) 28-23-66, +7 (8452) 28-24-57 Располагается рядом с основными маршрутами общественного транспорта: угол улиц Московской и Чернышевского 413100, Саратовская область, г. Энгельс, ул. М. Горького, д. 26. Телефон: +7 (8453) 75-98-98 Факс: +7 (8453) 75-92-44 Располагается рядом с основными маршрутами общественного транспорта: проезд автобусами № 284, 284а, 284б, 284к, 246, 248, троллейбусами 8, 12, 14 до остановки “Медицинский Di центр” г. Саратов, Проспект Энтузиастов, дом 34/40 Телефон: +7 (8452) 94-89-85 Саратов, ул. Б. Садовая, дом 98 Телефон: +7 (8452) 56-49-02 г. Саратов, Проспект 50 лет Октября, дом 87 Телефон: +7 (8452) 66-27-65 г. Саратов, Проспект Строителей, дом 19, Телефон: +7 (8452) 45-24-27 г. Балашов, ул. Софинского, дом 11, Телефон: +7 (84545) 4-10-13 г. Балаково, ул. Минская, дом 21 Телефон: +7 (8453) 62-00-73. 1.Высокие этические стандарты Мы уважаем Вас. Это не просто медицинская этика или деонтология. И Вы - не просто пациент, которого мы когда-то поклялись защищать, и не просто - всегда правый клиент, наполняющий кассу. С этой стороны Вас защищает закон. Дело в другом. Вы доверили нам свое здоровье. Вы пришли именно к нам. И мы должны и хотим быть достойными Вашего доверия и выбора. 2.Доказательный уровень медицины Мы не предлагаем Вам никаких сомнительных и недостоверных методов диагностики или лечения. Эффективность всех назначений, которые делаются нашими врачами, доказана научными исследованиями. 3. Объективность диагностики и лечения Вам не будут назначены те методы обследования и лечения, в которых Вы реально не нуждаетесь. Мы не “раскручиваем” и не “разводим” своих пациентов на анализы и лекарства. В этом Вы можете быть уверены. Все методы диагностики и терапии, которые Вам будут предложены, объективно и действительно показаны именно Вам, при Вашей проблеме и при Вашем состоянии здоровья. 4. Приоритет заботы о Вашем здоровье. Наша цель всегда одна - восстановить Ваше здоровье. Задачи, которые Вы ставите перед нами, могут быть разными. Иногда Вам нужно решить одну конкретную проблему, избавиться от заботы о ней. Иногда - Вы просто приходите, чтобы сдать анализ или выполнить какую-то процедуру. Все это Вы получаете. Но мы созданы, учились и живем для того, чтобы помогать и заботиться о Вашем здоровье. Для нас главное - это, а не какая-либо конкретная медицинская услуга, которую Вы можете получить в нашей клинике. Клиника - это не магазин, продающий те или иные методы диагностики и лечения. Мы предложим Вам все, чтобы достичь нашей цели. Мы думаем о Вашем здоровье. 5.Честность и открытость Вы всегда сможете получить полную информацию о медицинских услугах клиники, их стоимости и условиях обследования или лечения. Мы не обещаем больше, чем можем Вам дать и не даем пожизненных или каких-либо подобных гарантий - это делают только шарлатаны. Гарантируем Вам то, что Вы не останетесь с нерешенной проблемой. Сделаем все, чтобы решить ее. Мы несем ответственность за Ваше здоровье. Призываем Вас доверительно и открыто обсуждать с Вашим лечащим врачом все вопросы, связанные с Вашим здоровьем. Это одно из главных условий исцеления любой болезни. Многое из сказанного выше может показаться Вам очевидным и само собой разумеющимся. Да, таким принципам должен следовать любой врач. Мы врачи, и это - наше кредо. Насколько мы верны ему - судить Вам. У нас нет иной меры этому, кроме Вашего доверия. Мы хотим, чтобы Вы нам доверяли. Мы хотим быть Вашими врачами. 13 Нестероидные противовоспалительные препараты (НПВП) – группа анальгетиков, продаваемых без рецепта. Некоторые НПВП можно принимать только по рецепту. По рецепту НПВС, как правило, предписываются для лечения артрита и других воспалительных состояний, таких как бурсит, тендинит и т.д. Различием между безрецептурными анальгетиками и предписанными НПВП может быть объем активного ингредиента, содержащегося в каждой таблетке. НПВС облегчают боль путем уменьшения воспаления, которое приводит к боли (их еще называют, нестероидными противовоспалительными средствами, или НПВП потому, что они отличаются от кортикостероидов, таких, как преднизон, которые также уменьшают воспаление). Кортикостероиды, хотя и эффективны в уменьшении воспаления, но имеют предсказуемые и потенциально серьезные побочные эффекты, особенно тогда, когда используются долгосрочно. НПВП не имеют таких же побочных эффектов, которые имеют кортикостероиды. Аспирин – самый известный НПВП, отличается своим воздействием на тромбоциты. Тромбоциты являются малыми частицами в крови, которые вызывают образование кровяных сгустков. Аспирин предотвращает формирование кровяных сгустков тромбоцитами. Таким образом, аспирин может увеличить кровотечение путем предотвращения коагуляции крови, хотя оно также может использоваться в терапевтических целях предотвращения образования сгустков (как профилактика инфарктов и инсультов). Группа НПВП, относящихся к неаспирину также имеет анти-тромбоцитные последствия, но их действие на тромбоциты не такое длительное, как у аспирина. Поиск эффективных анальгетиков или сочетаний анальгетиков зачастую представляет собой процесс проб и ошибок, потому что люди по-разному реагируют на различные анальгетики. В общем, человек должен использовать анальгетик, который помог ему в прошлом. Это повысит вероятность того, что болеутоляющее будет эффективным и снизит риск побочных эффектов. Есть несколько мер предосторожности, которые должны соблюдаться при применении безрецептурных анальгетиков: - Дети и подростки не должны использовать аспирин для лечения головной боли, при других видах боли или лихорадки, из-за опасности развития тяжелых осложнений, угрожающих жизни неврологических заболеваний, которые могут привести к коме и даже смерти. 14 - Пациентам с нарушениями равновесия, слуха следует избегать употребления аспирина, так как аспирин, может привести к ухудшению этих состояний. - Больные, принимающие разжижители крови (антикоагулянты) не должны принимать аспирин и неаспирин НПВП без контроля врача, потому что они еще больше увеличат риск кровотечения, вызванного более жидкой кровью. - Пациентам с активной язвой желудка и двенадцатиперстной кишки не следует принимать аспирин и неаспирин НПВП, потому что они могут увеличить риск кровотечения из язвы и затруднить лечение язвы. - Пациентам с обостренной стадией заболевания печени не следует принимать аспирин и неаспирин НПВП, потому что их применение может отражаться на функциях почек. Ухудшение функции почек у этих пациентов может привести к быстрому и угрожающему их жизни ухудшению заболевания печени. - Пациенты не должны злоупотреблять безрецептурными или предписанными анальгетиками. Чрезмерное использование анальгетиков может привести к развитию толерантности (рост неэффективности анальгетиков) и рецидиву головных болей (возвращение головной боли, как только эффект от анальгетиков проходит, как правило, в ранние утренние часы). Таким образом, чрезмерное использование анальгетиков может привести к возникновению порочного круга: чем больше анальгетиков принимаешь, тем чаще возникают головные боли, которые уже не отвечают на лечение. Лечение при умеренных и сильных головных болях Лекарства для средней или тяжелой головной боли при мигрени отличаются от безрецептурных анальгетиков. Вместо того чтобы облегчить боль, они прерывают головные боли, противодействуя причине возникновения головной боли, расширению височной артерии. По сути, они вызывают сужение артерий. Примерами таких препаратов являются триптаны и эрготамины. 1) Триптаны Триптаны присоединяются к серотониновым рецепторам на кровеносных сосудах и нервах, и, тем самым, уменьшают воспаление и сужают кровеносные сосуды. Это останавливает головную боль. Традиционно триптаны предусмотрены для средней или тяжелой степени мигрени, если безрецептурные анальгетики и другие простые меры были безрезультатны. Новейшие исследования позволяют предположить, что триптаны могут быть использованы в качестве первого препарата для лечения пациентов, с мигренью, которая является причиной нетрудоспособности. Триптаны должны быть использованы в начале мигрени, до начала боли или, когда боль мягкая. Использование триптанов в начале приступа мигрени повышает их эффективность, уменьшает побочные эффекты, а также снижает вероятность повторения другой головной боли в течение последующих 24 часов. При таком использовании триптанов можно ожидать, что головные боли при мигрени прервутся более чем на 80% в течение 2 часов. 2) Эрготамины Эрготамин, как и триптан, является лекарством, которое прерывает головные боли при мигрени. Примеры эрготаминов включают эрготамин и дигидроэрготамин. Эрготамин, как и триптан, может стать причиной сужения кровеносных сосудов, но эрготамины, как правило, вызывают более сильное сужение сосудов в сердце и других частях тела, чем триптан, и их воздействие на сердце имеет более продолжительный характер, чем у триптана. Таким образом, он не является безопасным, как триптан. Эрготамин также в большей степени может вызвать тошноту и рвоту, чем триптан. Так же эрготамин может привести к длительному сокращению матки и выкидышам у беременных женщин. 3) Мидрин Мидрин используется для того, чтобы прервать напряженность и головные боли во время мигрени. Он представляет собой сочетание изометептена (сужающего кровеносные сосуды), ацетаминофена (обезболивающего) и дихлоралфеназона (мягким обезболивающим). Он является наиболее эффективным, если используется в начале головной боли, однако, в силу своего мощного эффекта сужения кровеносных сосудов, он не должен быть использован у пациентов с повышенным артериальным давлением, заболеваниями почек, глаукомой, атеросклерозом, заболеваниями печени или с ингибиторами моноаминоксидазы. Другие препараты, использующиеся для лечения мигрени и головной боли Лекарства и препараты, содержащие буталбутал, иногда используется для лечения мигрени и головной боли, однако эти лекарства вызывают привыкание и не используются в качестве первоначального лечения. Они иногда используются для пациентов, чьи головные боли не снимаются безрецептурными препаратами, но которые не являются показанием для лечения триптанами, либо в связи с беременностью или риском инфаркта и инсульта. У пациентов с сильной тошнотой может применяться сочетание триптана и лекарств от тошноты. Когда тошнота является достаточно сильной, настолько, что таблетки не действуют, применение внутривенных препаратов, таких как дигидроэрготамин, прохлорперазин и вальпроат приносит облегчение. Предотвращение головных болей и мигрени Есть два пути для предотвращения мигрени и головных болей: 1) не допускать возникновения факторов, которые приводят к головной боли (триггеры мигрени); 2) предотвращения головной боли с помощью лекарств (профилактических препаратов). Ни один из этих путей не является 100% эффективным. В наилучшем случае можно надеяться на то, что частота головных болей снизится. Триггеры мигрени Вызывающими мигрень является любой фактор, который вызывает головную боль у людей, которые склонны к развитию головной боли. Однако, лишь небольшая доля страдающих мигренью четко можно определить триггеры. Примеры триггеров включают: - стрессы, - нарушения сна, - голодание, гормоны, - яркие или мерцающие огни, - запахи, - сигаретный дым, - алкоголь, - сыры, - шоколад, - нитриты, - кофеин. Для некоторых женщин, снижение в крови уровня эстрогена во время наступления менструации является стимулом для мигрени и головной боли. Интервал между воздействием триггера и началом головной боли варьирует от часа до двух дней. Воздействие триггеров не всегда приводит к головной боли. И наоборот, избегая триггеров, нельзя полностью предотвратить головные боли. Страдающие мигренью по-разному реагируют на различные триггеры, и какой-либо один фактор не будет вызывать головную боль у каждого человека, который склонен к мигрени и головной боли. Сон и мигрень Нарушения, такие как лишение сна, слишком долгий сон, плохое качество сна и частые пробуждения ночью могут вызывать мигрень и напряженность, головные боли, в то время как улучшение сна, как было показано, эффективно для снижения частоты приступов мигрени и головных болей. Сон, как сообщается, сокращает продолжительность мигрени и головных болей. Пост и мигрень Пост, возможно, может усилить мигрень и головные боли, вызывая освобождение связанных со стрессом гормонов и снижение уровня сахара в крови. Поэтому, страдающим мигренью следует избегать длительного поста. Яркие огни и мигрень Яркие огни и другие зрительные стимулы высокой интенсивности могут вызывать головные боли у здоровых людей, а также у пациентов с мигренью и головными болями, но пациенты с мигренью, как выяснилось, имеют более низкий, чем обычно порог для света, вы- зывающего боль. Солнечный свет, телевизор и мелькающие огни - все они, как сообщается, вызывают у них мигрени и головные боли. Кофеин и мигрень Кофеин содержится во многих пищевых продуктов (кола, чай, шоколад, кофе) и безрецептурных анальгетиках. Кофеин в небольших дозах может повысить бдительность и энергию, но кофеин в больших дозах может вызвать бессонницу, раздражительность, беспокойство и головные боли. Избыточное использование кофеин-содержащих анальгетиков вызывает рецидив головных болей. Кроме того, лица, которые потребляют высокий уровень кофеина регулярно, в большей степени подвержены развитию головной боли, когда потребление кофеина резко снижается. Шоколад, вино, тирамины, нитриты, аспартам и мигрень Шоколад, как сообщается, может стать причиной мигрени и головной боли, но научные исследования последовательно не демонстрируют связь между потреблением шоколада и головными болями. Красное вино усиливает мигрени и головные боли у некоторых больных мигренью, но не ясно, будут ли белые вина также вызывать головные боли и мигрень. Тирамин (химическое вещество, найденное в сыре, вине, пиве, сухих колбасах и квашеной капусте) может вызвать мигрень и головные боли, но нет никаких доказательств того, что потребление продуктов с низким уровнем тирамина может снизить частоту мигреней. Нитраты и нитриты (химических веществ содержится в хот-догах, ветчине, сосисках, беконе) вызывают головные боли и мигрень. Аспартам, сахара-подсластители и заменители в рационе питания, напитках и закусках, как уже сообщалось, могут вызывать головные боли, когда используются в больших дозах в течение длительного времени. Женские гормоны и мигрень Некоторые женщины, которые страдают от мигреней и головных болей испытывают более сильные головные боли во время менструального периода. Другие женщины страдают мигренью и головными болями только во время менструального периода. Термин "менструальная мигрень" используется, главным образом, для описания мигрени, которые происходят у женщин, которые почти все свои головные боли испытывают от одного до двух дней после их менструального периода. Снижение уровня эстрогенов в начале месячных, по-видимому, являются причиной менструальной мигрени. Снижение уровня эстрогенов также может быть причиной мигрени и головных болей, которые возникают среди принимающих противозачаточные таблетки в течение недели. Что делать, если вы страдаете мигренью? Люди, с мягкой и редкой мигренью, которая не является причиной нетрудоспособности, могут обойтись только лечением безрецептурными анальгетиками. Лицам, которые подвергаются умеренной или тяжелой форме мигрени и головных болей или чьи головные боли не снимаются лекарствами, следует избегать триггеров и рассмотреть некоторые изменения в их жизни. Жизнь, измененная для страдающих мигренью, включает: - Переход в режим сна и пробуждения в одно и то же время каждый день; - Регулярные физические упражнения (ежедневно, если это возможно). Осуществлять их следует даже во время поездок или во время работы. Упражнения помогут улучшить качество сна и уменьшить частоту и тяжесть мигрени и головных болей. Создайте свой режим занятий постепенно. Отсутствие нагрузок, особенно для тех, кто находится не в форме, может привести к мигрени и головным болям. - Не пропускать питание и избегать продолжительного поста. - Преодоление стресса через регулярные физические упражнения и техники расслабления. - Ограничить потребление кофеина до менее двух кофеин-содержащих напитка в день. - Избегайте ярких огней или мигания и носите солнцезащитные очки, если триггеры солнечного света имеют на вас воздействие. - Выявите и избегайте продукты, вызывающие головные боли, заведите дневник питания. Проанализируйте дневник с Вашим врачом. Было бы разумно избегать продуктов, которые постоянно вызывают головные боли и мигрень. Лекарства для профилактики мигрени и головной боли Профилактические препараты - препараты, принимаемые каждый день для уменьшения частоты и продолжительности мигрени и головной боли. Их не следует принимать, когда головная боль уже началась. Есть несколько классов профилактических препаратов: бетаблокаторы, блокаторы кальциевых каналов, трициклические антидепрессанты. Лекарства, применяемые уже давно - пропранолол, бета-блокаторы и амитриптилин, антидепрессанты. При выборе профилактической медицинской помощи для пациента врач обязан учитывать побочные эффекты лекарственных препаратов, взаимодействие их с другими лекарствами и такими сопутствующими состояниями, как диабет, болезни сердца и высокое артериальное давление. Насколько эффективными являются профилактические препараты? Профилактические препараты могут снизить частоту и продолжительность мигрени и головной боли, но нельзя ожидать, что они могут полностью ликвидировать мигрени и головные боли. Успех курса большинства профилактических препаратов составляет около 50%. Успех в деле предотвращения мигрени и головных болей определяется как более чем 50% снижение частоты головной боли. Профилактические препараты, как правило, начинают принимать в низкой дозе, увеличивая её постепенно, с тем, чтобы свести к минимуму побочные эффекты. Люди могут заметить снижение частоты, тяжести и продолжительности их головных болей через 2-3 месяцев после начала лечения. Как надлежащим образом использовать профилактические препараты? - Врач, к которому вы обратились с жалобами на мигрень и головные боли, должен назначить Вам профилактические медикаменты. - Решение о том, какие профилактические лекарства использовать, принимается с учетом побочных эффектов лекарств и медицинских противопоказаниях, которые может иметь пациент. - Пропранолол часто используется, во-первых, при условии, что пациент не имеет астмы, хронической обструктивной болезни легких или болезни сердца. Амитриптилин также используется часто. - Профилактические препараты принимаются в начале в низких дозах и постепенно увеличиваются до более высоких доз, если это необходимо. Это позволяет свести к минимуму побочные эффекты от лекарственных препаратов. Профилактические лекарства должны приниматься каждый день в течение нескольких месяцев и до года. Когда их принятие прекращается, доза должна постепенно сокращаться, а не внезапно. Резкая остановка приема профилактических препаратов может привести к головной боли. - В некоторых случаях может быть необходимым применение более чем одного препарата. 15 Как получить карту? программа скидок в сети клиник «Медицинский и «Медицинский Di-стационар» ЧтобыНовая стать Владельцем карты «Город скидок», Вам необходимо получить бонусную карту и Di-центр» заполнить соответствующую анкету. Для этого нужно сделать покупку на позволитсумму Вам:в любом получать скидки и программы. бонусы воЭта всех отделениях «Медицинского Di-центра» и «Медицинского Di-стационара», определённую из предприятий сумма может различаться в разных предприятиях. бонусы расплачиваться за любые виды медицинской помощи в наших клиниках, участвовать в Либонакапливать Вы можете просто купить и карту в местах продажими предприятий программы. программах и акциях, подарки и спецпредложения. При вручении или продаже картыполучать Вам предоставят анкету, которую необходимо заполнить. стать владельцем картызаполнив постоянного клиента, выwww.gorod-skidok.com. можете приобрести ее в любом отделении сети клиник ТакжеЧтобы стать Владельцем карты Вы можете, веб-анкету на сайте «Медицинский Di-центр», либо при наличии старой карты, бесплатно обменять ее на новую. Карта будет выслана на указанный Вами почтовый адрес. Уточняйте схему работы у администраторов! 16