хирургическое лечение опухолей средостения и центральных
реклама

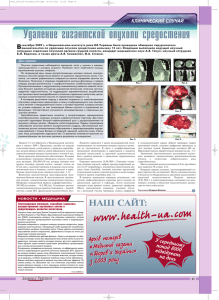
24 Клінічна хірургія. — 2010. — № 10 УДК 616.27+616.24]—006.6—089.12 ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ОПУХОЛЕЙ СРЕДОСТЕНИЯ И ЦЕНТРАЛЬНЫХ ФОРМ РАКА ЛЕГКОГО С ПРИМЕНЕНИЕМ МЕТОДА ИСКУССТВЕННОГО КРОВООБРАЩЕНИЯ В. В. Бойко, А. Г. Краснояружский Институт общей и неотложной хирургии НАМН Украины, г. Харьков SURGICAL TREATMENT OF MEDIASTINAL TUMORS AND CENTRAL FORMS OF PULMONARY CANCER, USING THE METHOD OF ARTIFICIAL BLOOD CIRCULATION V. V. Boyko, А. G. Кrasnoyaruzhskiy РЕФЕРАТ Представлены данные о распространенности опухолей средо стения и центральных форм рака легкого среди населения Ук раины, классификация рака легкого. Описаны методы хирур гической коррекции, применяемые в клинике, которые вклю чают расширенную лимфодиссекцию. Часто осуществление лимфодиссекции невозможно без срединной стернотомии, а манипуляции на магистральных сосудах без применения ме тода искусственного кровообращения. Ключевые слова: рак легкого; опухоли средостения; компрес сионный синдром средостения; билатеральная лимфодиссек ция; срединная стернотомия; искусственное кровообращение. SUMMARY The epidemiological data were presented, concerning the medi astinal tumors and central pulmonary cancer spread among popu lation of Ukraine, and the pulmonary cancer classification. The methods of surgical correction, which are applied in the clinic and include the extended lymph node dissection performance, were depicted. It is frequently impossible to perform the lymph nodes dissection without doing median sternotomy and manipulations on the main vessels without artificial blood circulation using. Кey words: pulmonary cancer; tumors of mediastinum; compres sive syndrome of mediastinum; bilateral lymph node dissection; median sternotomy; artificial blood circulation. К омпрессионный синдром средостения пред ставляет патологическое состояние, возникающее при росте опухолевого узла, сдавливающего жизнен но важные анатомические образования. От преобла дания структуры, подвергшейся компрессии (инва зии), зависят клинические проявления заболевания. Клинические признаки компрессии (инвазии) опухо ли средостения в дыхательные пути существенно за висят от уровня трахеобронхиальной обструкции, стадии заболевания, компенсаторных возможностей организма пациента, наличия сопутствующих забо леваний. Частота выявления опухолей средостения в Украи не увеличивается ежегодно. Так, число пациентов, у которых обнаружены болезнь Ходжкина и неходж кинская лимфома, составляет 3160 в год (1603 муж чин и 1557 женщин), число умерших 1698. Касаясь классификаций, основанных на анализе функцио нальных нарушений, обусловленных опухолями и кистами средостения, прежде всего следует отметить классификацию Р. С. Колесниковой (1965), которая подчеркивала, что функциональные нарушения мо гут возникать при воздействии опухолей на органы грудной полости с хорошо развитыми нервами, в ос новном относящимися к вегетативной нервной сис теме. Автор разделяла все опухоли и кисты средостения на две основные группы: органные и неорганные. В первую группу включены загрудинный и внутригруд ной зоб, опухоли и кисты вилочковой железы, дивер тикулы, кисты перикарда, опухоли сердца, трахеи, главных бронхов, опухоли и кисты пищевода; во вто рую группу — опухоли из соединительной и нервной тканей, тератоидные образования, бронхогенные и энтерогенные кисты. В клинике используем классификацию первич ных опухолей средостения Дедкова — Захаричева. Клінічна хірургія. — 2010. — № 10 1. Злокачественные 2. Доброкачественные: а) из нервной ткани; б) из тканей, смещенных в средостение; в) из соединитель ной ткани; г) из лимфоретикулярной ткани; д) из ви лочковой железы. Первичные опухоли средостения разделяют на злокачественные и доброкачественные, каждая из них включает новообразования в соответствии с их эмбриогенезом. Такое подразделение первичных опухолей средостения на две группы с последующей детализацией каждой из них считаем важным и пра вильным, имеющим большое клиническое значение. Так, выявление морфологических особенностей опу холи и источника, из которого она растет, облегчает не только установление клинико—рентгенологичес кого диагноза, но и выбор хирургического или хи миолучевого лечения [1]. Рак легкого является одной из наиболее частных причин смерти мужчин в возрасте старше 45 лет. Заболеваемость раком легкого в Украине у мужчин составляет 16 183 в год (20,2% всех злокачественных новообразований у мужчин), у женщин — 3344 (4% всех злокачественных новообразований у женщин). Необходимо также отметить чрезвычайно высокую смертность больных обоего пола: от рака легких еже годно умирают 13 187 мужчин и 2398 женщин. В соответствии с классификацией ВОЗ (1981), вы деляют следующие формы рака легкого. 1. Плоскоклеточный (эпидермоидный): а) верете ноклеточный (плоскоклеточный). 2. Мелкоклеточный: а) овсяноклеточный; б) про межуточноклеточный; в) комбинированный овся ноклеточный. 3. Аденокарцинома: а) ацинарная; б) папиллярная; в) бронхиоло—альвеолярный рак; г) солидный рак с образованием муцина. 25 4. Крупноклеточный рак: а) гигантоклеточный; б) светлоклеточный. 5. Железисто—плоскоклеточный рак. 6. Карциноидная опухоль. В наших наблюдениях за период с 1998 по 2008 г. компрессия трахеобронхиального дерева отмечена у 38 больных. Распределение больных основной груп пы и группы сравнения представлено в таблице. В связи с отсутствием полноценной диспансери зации населения актуальной является проблема ока зания хирургической помощи больным по поводу медиастинальных форм рака легкого в стадии T2 — T3 при отсутствии данных об отдаленном метастази ровании, который часто сопровождается компресси онным синдромом средостения. Особенности лока лизации опухолей средостения объясняют причину, по которой их выявление в ранних стадиях затрудне но, и часто окончательный диагноз устанавливали после возникновения компрессионного синдрома средостения, проявлявшегося различными симпто мокомплексами, в зависимости от размеров и степе ни инвазии опухоли средостения. В зависимости от преобладания той или иной структуры, подвергшей ся инвазии, отмечают некоторое разнообразие кли нических проявлений заболевания [2]. В зависимости от преобладания клинического симптома выделяем следующие варианты компрессионного синдрома (классификация В. В. Бойко и соавт., 2009). I Синдром верхней полой вены. II Синдром сдавления трахеи и бронхов. III Синдром сдавления легочных вен и ветвей ле гочной артерии. IV Синдром сдавления дуги аорты и ее ветвей. V Синдром нижней полой вены. VI Синдром сдавления сердца. VII Синдром сдавления нервных сплетений. Распределение больных в зависимости от характеристики компрессии дыхательных путей Характеристика трахеобронхиальной обструкции Уровень обструкции: – трахеальный – бифуркационный – долевой Итого ... Степень инвазии опухоли: – сдавление и смещение трахеи и бронхов – прорастание опухолью серозной оболочки – прорастание опухолью всех оболочек трахеи (бронха) – прорастание опухолью всех оболочек трахеи (бронха) с внутрипросветным ростом Итого ... Число наблюдений в группах основной сравнения всего абс. % абс. % абс. % 12 5 6 23 31 13 16 60 7 3 5 15 18 8 13 39 19 8 11 38 50 21 29 100 9 6 24 16 8 4 21 10 17 10 45 26 5 13 3 8 8 21 3 8 – 3 8 23 60 15 38 100 39 26 Клінічна хірургія. — 2010. — № 10 VIII Комбинированный компрессионный синд ром средостения (поражение 2 анатомических зон и более). Для установления диагноза рака легкого и опухо ли средостения с морфологической верификацией новообразования в клинике применяем бронхоско пию с трансбронхиальной биопсией новообразова ния и видеоторакоскопию с биопсией (см. рисунок). Перед операцией проводим неоадъювантную су перселективную химиотерапию (рентгеноэндоваску лярную химиоэмболизацию опухоли), что способст вует уменьшению размеров и повышению резекта бельности опухолей средостения и медиастинальных форм рака легкого. В связи с развитием хирургической техники, ане стезиологических технологий, в последние годы по казания и противопоказания к хирургическому лече нию опухолей средостения и центральных форм ра ка легких претерпели существенные изменения. Так, ранее при лечении рака легкого считали неоспори мым применение переднебокового, бокового и зад небокового доступов. Заднебоковой доступ использо вали при необходимости широкой мобилизации зад ней поверхности трахеи и ее бифуркации, включая противоположный главный бронх, для выполнения пульмонэктомии с циркулярной резекцией бифурка ции трахеи. Применение переднебокового доступа открывает переднюю поверхность и крупные сосуды корня легкого, он удобен для осуществления право сторонней и левосторонней пульмонэктомии, удале ния верхней и средней долей правого легкого. Боко вой доступ наиболее рационален, так как позволяет Видеоторакоскопическая биопсия опухоли заднего средостения. выполнять различные по объему операции на легких, независимо от локализации и распространенности опухоли; малотравматичен, позволяет мобилизовать практически любое структурное образование легких и средостения, выполнить диссекцию средостенных, бифуркационных, околопищеводных лимфатичес ких узлов, а также интраперикардиально обработать элементы корня легкого на стороне поражения. Радикальные операции по поводу рака легкого включают пульмон— и лобэктомию с лимфодиссек цией, а также их варианты. Показаниями к выполнению типичной пульмо нэктомии считают: поражение долевых бронхов (в том числе промежуточного бронха справа) с вовлече нием в процесс главного бронха при центральном раке; периферический рак с поражением смежной доли на большом протяжении; метастатическое пора жение лимфатических узлов корня легкого; инфильт рацию опухолью сосудов корня легкого [3]. Расширенную пульмонэктомию выполняют при необходимости более широкого удаления клетчатки с лимфатическими узлами переднего и заднего сре достения, включая паратрахеальные и параэзофаге альные, которые выделяют с использованием медиа стинотомного доступа [4]. Показаниями к комбинированной пульмонэкто мии считают распространение опухолевой инфильт рации на главные сосуды корня легкого с вовлечени ем в злокачественный процесс перикарда, по главно му бронху до трахеобронхиального угла или бифур кации трахеи; грудную стенку, верхнюю полую вену, пищевод и диафрагму. После осуществления хирургического доступа следует провести ревизию плевральной полости, лег кого для конкретизации хирургической ситуации. Ус танавливают локализацию опухоли, исключают на личие других опухолевых узлов и других заболева ний, определяют уровень поражения лимфатических коллекторов. При необходимости производят мор фологическую верификацию процесса путем био псии и последующего интраоперационного исследо вания препаратов. Для ревизии лимфатических узлов средостения справа выполняют медиастинотомию от верхней апертуры грудной клетки до легочной связки (плевру вскрывают кпереди от корня легкого и кзади от диафрагмального нерва; передний листок отсепа ровывают до верхней полой вены, задний — до пище вода, при необходимости перевязывают непарную вену). Слева медиастинотомию осуществляют от дуги аорты кпереди от корня легкого до нижней легочной вены, затем до купола плевры. Выполнение медиасти нотомии справа позволяет осуществить ревизию лимфатических узлов корня легкого, верхних трахео бронхиальных, пара— и претрахеальных узлов сре достения; слева — оценить состояние этих групп лим Клінічна хірургія. — 2010. — № 10 фатических узлов слева, а также узлов под дугой аор ты. Обработка элементов корня легкого является важ ным компонентом операций пульмон— и лобэкто мии, поскольку позволяет избежать кровотечения, наиболее полно удалить опухоль, а также поражен ные лимфатические узлы. Сосуды корня легкого об рабатывают путем лигирования (накладывают одну лигатуру с прошиванием) с наложением двух лигатур с последующим пересечением. Считаем необходи мым на крупные сосуды дополнительно накладывать непрерывный шов по линии пересечения с использо ванием атравматичных нитей, что полностью устра няет опасность прорезывания швов и возникновения кровотечения в послеоперационном периоде. В каче стве способа повышения абластичности операции целесообразно вначале обрабатывать легочную вену, однако, с точки зрения уменьшения кровоточивости тканей, первой можно обрабатывать легочную арте рию. Конкретная хирургическая ситуация может потре бовать индивидуализации порядка обработки корня легкого. Следует отметить важность пробного пережатия всех сосудов корня легкого перед их прошиванием и отсечением. При этом оценивают жизнеспособность сохраняющихся тканей, а также регистрируют пока затели гемодинамики, насыщение крови кислородом и давление в правых отделах сердца и легочной арте рии. Эти процедуры позволяют принять адекватное решение в отношении избранного объема пульмон— или лобэктомии, а также других манипуляций, на правленных на снижение риска оперативного вме шательства. Культю бронха обрабатывают с помощью аппара тов УКЛ—40 или УО—40, используют также ручную обработку различными способами. Увеличение числа заболевших раком легкого и с опухолями средостения, поздняя выявляемость дик туют необходимость поиска новых подходов к ком плексному лечению этой патологии. Поскольку хирургический этап является основ ным, его эффективность, на наш взгляд, зависит от радикальности и расширения объема оперативного вмешательства. Однако инвазия опухолью магист ральных сосудов, трахеи, перикарда, с одной сторо ны, и отсутствие технических возможностей, необхо димость мониторинга, использования синтетических протезов, аппаратов искусственного кровообраще ния, с другой стороны, обрекают курабельных боль ных с местно—распространенными опухолями без отдаленных метастазов на паллиативное лечение. Хирургия рака на современном этапе развития медицины — это, в первую очередь, хирургия лимфа тических коллекторов. По нашему мнению, для вы 27 полнения билатеральной лимфодиссекции, а также учитывая высокий риск возникновения кровотече ния, сердечной слабости, поражения опухолью маги стральных сосудов и невысокую резектабельность у больных раком легкого в запущенных стадиях, опти мальным считаем выполнение срединной стерното мии с возможностью применения метода искусствен ного кровообращения. Метод искусственного кровообращения в послед ние годы прочно утвердился в арсенале хирургичес ких технологий при лечении преимущественно забо леваний сердца и магистральных сосудов. Наиболее распространен метод при лечении врожденных и приобретенных пороков сердца, ишемической бо лезни сердца, тромбоэмболии легочной артерии. На ми эта технология адаптирована к хирургии рака лег кого и трахеи. Подключение аппарата искусственно го кровообращения возможно и при использовании трансторакального, и стернотомного доступа. Мы от даем предпочтение стернотомному доступу, так как он позволяет выделить практически любой отдел тра хеи, подлежащий резекции, выполнить операции лоб— и пульмонэктомии с лимфодиссекцией в объе ме Д1 — Д3, включая манипуляции на контралате ральном легком, избежать необходимости примене ния вспомогательного шунт—дыхания. После моби лизации участков легкого или трахеи, подлежащих удалению, осуществления лимфодиссекции с чре сплевральной обработкой элементов корня легкого канюлируют аорту и правое ушко сердца по обще принятой методике. При необходимости можно раз дельно канюлировать верхнюю и нижнюю полые ве ны, что позволяет мобилизовать эти сосуды без угро зы их повреждения. Следует обратить внимание на тщательность ге мостаза на этапе выделения дыхательных путей и лимфодиссекции, поскольку в условиях полной гепа ринизации возможно возникновение значительного кровотечения. Вместе с тем, обязательная инактива ция гепарина протамина сульфатом после операции практически полностью устраняет эту опасность, а незначительное повышение кровоточивости тканей существенно не отражается на показателях гемодина мики, так как излившуюся кровь возвращают в аппа рат искусственного кровообращения, а затем — в си стемный кровоток. Аорту пережимают, вводят кар диоплегический раствор. После налаживания эффек тивного искусственного кровообращения выполня ют основной этап резекции трахеи с пластическим замещением окончатых или циркулярных дефектов предварительно подготовленными трансплантатами. Искусственное кровообращение прекращают, восста навливают самостоятельную работу сердца. Плев ральную полость и средостение дренируют, операци онную рану зашивают. 28 Клінічна хірургія. — 2010. — № 10 ВЫВОДЫ 1. Комплексное лечение опухолей средостения и центральных форм рака легкого включает неоадъю вантную суперселективную химиотерапию и ради кальную хирургическую коррекцию с применением метода искусственного кровообращения. 2. Для выполнения билатеральной лимфодиссек ции и при поражении опухолью магистральных сосу дов, трахеи и других анатомических образований средостения оптимальным методом является средин ная стернотомия. 3. Поздние сроки выявления, анатомические осо бенности, различные формы клинического течения, неудовлетворительные результаты лечения опухолей средостения и центральных форм рака легкого обус ловливают необходимость пересмотра тактики лече ния этой категории больных в пользу расширения показаний к радикальной хирургической коррекции. ЛИТЕРАТУРА 1. Хирургическое лечение злокачественных новообразований ор ганов грудной клетки и брюшной полости в III — IV стадиях с последующей иммунотерапией / В. А. Тарасов, О. И. Киселев, И. В. Львов [и др.] // Торакальная хирургия и частные вопросы онкологии: Сб. тез. науч.—практ. конф. — СПб., 1996. — С. 35 — 36. 2. Duwe B. V. Tumors of the mediastinum / B. V. Duwe, D. H. Sterman, A. I. Musani // Chest. — 2005. — Vol. 128. — P. 2893 — 2909. 3. Бисенков Л. Н. Реализация основных принципов онкологическо го радикализма в лечении больных раком легкого / Л. Н. Бисен ков, С. А. Шалаев // Вопр. онкологии. — 2002. — № 1. — С. 102 — 105. 4. Бисенков Л. Н. Хирургия рака легкого в далеко зашедших стади ях заболевания / Л. Н. Бисенков, С. В. Грищаков, С. А. Шалаев. — СПб.: Гиппократ, 1998. — 384 с.