Эндоскопические методы в лечении и профилактике
реклама
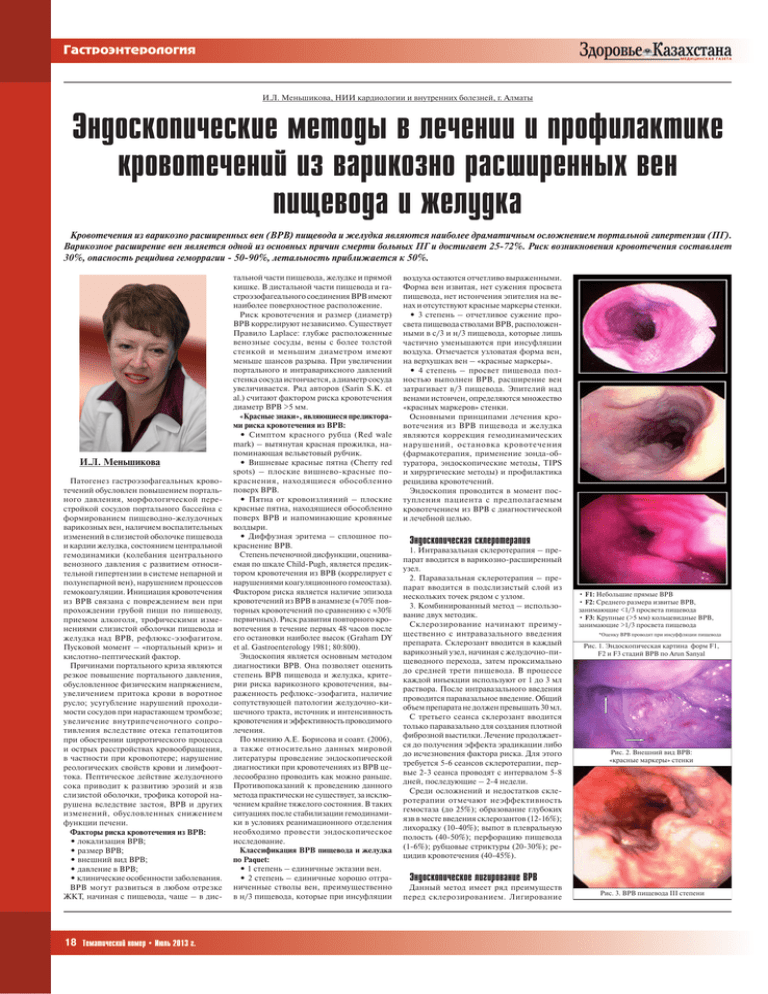
Гастроэнтерология И.Л. Меньшикова, НИИ кардиологии и внутренних болезней, г. Алматы Эндоскопические методы в лечении и профилактике кровотечений из варикозно расширенных вен пищевода и желудка Кровотечения из варикозно расширенных вен (ВРВ) пищевода и желудка являются наиболее драматичным осложнением портальной гипертензии (ПГ). Варикозное расширение вен является одной из основных причин смерти больных ПГ и достигает 25-72%. Риск возникновения кровотечения составляет 30%, опасность рецидива геморрагии - 50-90%, летальность приближается к 50%. И.Л. Меньшикова Патогенез гастроэзофагеальных кровотечений обусловлен повышением портального давления, морфологической перестройкой сосудов портального бассейна с формированием пищеводно-желудочных варикозных вен, наличием воспалительных изменений в слизистой оболочке пищевода и кардии желудка, состоянием центральной гемодинамики (колебания центрального венозного давления с развитием относительной гипертензии в системе непарной и полунепарной вен), нарушением процессов гемокоагуляции. Инициация кровотечения из ВРВ связана с повреждением вен при прохождении грубой пищи по пищеводу, приемом алкоголя, трофическими изменениями слизистой оболочки пищевода и желудка над ВРВ, рефлюкс-эзофагитом. Пусковой момент – «портальный криз» и кислотно-пептический фактор. Причинами портального криза являются резкое повышение портального давления, обусловленное физическим напряжением, увеличением притока крови в воротное русло; усугубление нарушений проходимости сосудов при нарастающем тромбозе; увеличение внутрипеченочного сопротивления вследствие отека гепатоцитов при обострении цирротического процесса и острых расстройствах кровообращения, в частности при кровопотере; нарушение реологических свойств крови и лимфооттока. Пептическое действие желудочного сока приводит к развитию эрозий и язв слизистой оболочки, трофика которой нарушена вследствие застоя, ВРВ и других изменений, обусловленных снижением функции печени. Факторы риска кровотечения из ВРВ: • локализация ВРВ; • размер ВРВ; • внешний вид ВРВ; • давление в ВРВ; • клинические особенности заболевания. ВРВ могут развиться в любом отрезке ЖКТ, начиная с пищевода, чаще – в дис- 18 Тематический номер • Июль 2013 г. тальной части пищевода, желудке и прямой кишке. В дистальной части пищевода и гастроэзофагеального соединения ВРВ имеют наиболее поверхностное расположение. Риск кровотечения и размер (диаметр) ВРВ коррелируют независимо. Существует Правило Laplace: глубже расположенные венозные сосуды, вены с более толстой стенкой и меньшим диаметром имеют меньше шансов разрыва. При увеличении портального и интравариксного давлений стенка сосуда истончается, а диаметр сосуда увеличивается. Ряд авторов (Sarin S.K. et al.) считают фактором риска кровотечения диаметр ВРВ >5 мм. «Красные знаки», являющиеся предикторами риска кровотечения из ВРВ: • Симптом красного рубца (Red wale mark) – вытянутая красная прожилка, напоминающая вельветовый рубчик. • Вишневые красные пятна (Cherry red spots) – плоские вишнево-красные покраснения, находящиеся обособленно поверх ВРВ. • Пятна от кровоизлияний – плоские красные пятна, находящиеся обособленно поверх ВРВ и напоминающие кровяные волдыри. • Диффузная эритема – сплошное покраснение ВРВ. Степень печеночной дисфункции, оцениваемая по шкале Child-Pugh, является предиктором кровотечения из ВРВ (коррелирует с нарушениями коагуляционного гомеостаза). Фактором риска является наличие эпизода кровотечений из ВРВ в анамнезе (≈70% повторных кровотечений по сравнению с ≈30% первичных). Риск развития повторного кровотечения в течение первых 48 часов после его остановки наиболее высок (Graham DY et al. Gastroenterology 1981; 80:800). Эндоскопия является основным методом диагностики ВРВ. Она позволяет оценить степень ВРВ пищевода и желудка, критерии риска варикозного кровотечения, выраженность рефлюкс-эзофагита, наличие сопутствующей патологии желудочно-кишечного тракта, источник и интенсивность кровотечения и эффективность проводимого лечения. По мнению А.Е. Борисова и соавт. (2006), а также относительно данных мировой литературы проведение эндоскопической диагностики при кровотечениях из ВРВ целесообразно проводить как можно раньше. Противопоказаний к проведению данного метода практически не существует, за исключением крайне тяжелого состояния. В таких ситуациях после стабилизации гемодинамики в условиях реанимационного отделения необходимо провести эндоскопическое исследование. Классификация ВРВ пищевода и желудка по Paquet: • 1 степень – единичные эктазии вен. • 2 степень – единичные хорошо отграниченные стволы вен, преимущественно в н/3 пищевода, которые при инсуфляции воздуха остаются отчетливо выраженными. Форма вен извитая, нет сужения просвета пищевода, нет истончения эпителия на венах и отсутствуют красные маркеры стенки. • 3 степень – отчетливое сужение просвета пищевода стволами ВРВ, расположенными в с/3 и н/3 пищевода, которые лишь частично уменьшаются при инсуфляции воздуха. Отмечается узловатая форма вен, на верхушках вен – «красные маркеры». • 4 степень – просвет пищевода полностью выполнен ВРВ, расширение вен затрагивает в/3 пищевода. Эпителий над венами истончен, определяются множество «красных маркеров» стенки. Основными принципами лечения кровотечения из ВРВ пищевода и желудка являются коррекция гемодинамических нарушений, остановка кровотечения (фармакотерапия, применение зонда-обтуратора, эндоскопические методы, TIPS и хирургические методы) и профилактика рецидива кровотечений. Эндоскопия проводится в момент поступления пациента с предполагаемым кровотечением из ВРВ с диагностической и лечебной целью. Эндоскопическая склеротерапия 1. Интравазальная склеротерапия – препарат вводится в варикозно-расширенный узел. 2. Паравазальная склеротерапия – препарат вводится в подслизистый слой из нескольких точек рядом с узлом. 3. Комбинированный метод – использование двух методик. Склерозирование начинают преимущественно с интравазального введения препарата. Склерозант вводится в каждый варикозный узел, начиная с желудочно-пищеводного перехода, затем проксимально до средней трети пищевода. В процессе каждой инъекции используют от 1 до 3 мл раствора. После интравазального введения проводится паравазальное введение. Общий объем препарата не должен превышать 30 мл. С третьего сеанса склерозант вводится только паравазально для создания плотной фиброзной выстилки. Лечение продолжается до получения эффекта эрадикации либо до исчезновения фактора риска. Для этого требуется 5-6 сеансов склеротерапии, первые 2-3 сеанса проводят с интервалом 5-8 дней, последующие – 2-4 недели. Среди осложнений и недостатков склеротерапии отмечают неэффективность гемостаза (до 25%); образование глубоких язв в месте введения склерозантов (12-16%); лихорадку (10-40%); выпот в плевральную полость (40-50%); перфорацию пищевода (1-6%); рубцовые стриктуры (20-30%); рецидив кровотечения (40-45%). • F1: Небольшие прямые ВРВ • F2: Среднего размера извитые ВРВ, занимающие <1/3 просвета пищевода • F3: Крупные (>5 мм) кольцевидные ВРВ, занимающие >1/3 просвета пищевода *Оценку ВРВ проводят при инсуффляции пищевода Рис. 1. Эндоскопическая картина форм F1, F2 и F3 стадий ВРВ по Arun Sanyal Рис. 2. Внешний вид ВРВ: «красные маркеры» стенки Эндоскопическое лигирование ВРВ Данный метод имеет ряд преимуществ перед склерозированием. Лигирование Рис. 3. ВРВ пищевода III степени



