этиология и патогенез буллезной эмфиземы легких
реклама

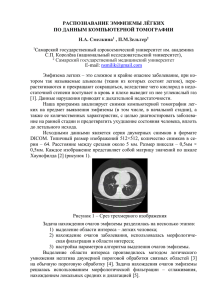
6 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ ГЛАВА 1 ТЕРМИНОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ Развитие знаний о буллезной эмфиземе легких (БЭЛ) охватывает более трех столетий. В 1687 г. C.Bartholinus [6] впервые описал воздушные пузыри в легких. Через сто с лишним лет, в 1819 г., R.Laennec [324, 325] употребил термин «буллезная эмфизема», оценивая найденные им воз­ душные кисты как местное проявление э м ф и з е м ы легких. А уже в 1826 г. A.Devilliers [247] изучил патологическую анатомию буллезных изменений. Терминологическая путаница относительно БЭЛ не решена до по­ следнего времени. В литературе для обозначения этой нозологии встреча­ ется более 20 терминов: булла, блеб, киста, интерстициальная эмфизема, парасептальная эмфизема, иррегулярная или околорубцовая эмфизема, локализованная эмфизема, буллезное легкое, альвеолярные кисты, синд­ ром исчезающего легкого, эмфизематозные буллы, ложные кисты, склероатрофическая эмфизема, прогрессирующая легочная дистрофия и т. д. [173, 206, 261, 475]. Причиной служит различие взглядов на сущность болезни. Так, некоторые авторы применяют термин «буллезная болезнь» [138, 143, 144, 234], так как при буллах в ряде случаев отсутствует диф­ фузная эмфизема легких, а другие [38, 63, 75, 95, 228], считая, что булла сама по себе уже представляет собой локализованную эмфизему, предпо­ читают термин «буллезная эмфизема». По мнению Н.В.Путова, Ю.Н.Левашова [127, 128], эту патологию следует рассматривать среди эмфизем легких, и она характеризуется деструкцией альвеолярных стенок с образованием полостей больше 1 см, которые и называются буллами. Следовательно, болезнь представ­ ляется как буллезная форма эмфиземы легких. В.И. Стручков, В.А. Смоляр выделяют данную патологию как самостоятельную нозологическую форму и называют ее буллезной болезнью [138, 143, 144]. По нашему мнению, этиопатогенетически и клинически возникновение булл необхо­ димо относить к эмфиземе, и наиболее корректным термином заболева­ ния считаем «буллезная эмфизема легких». Следует отметить, что часто встречающийся в зарубежной литерату­ ре термин «блебы» — это те же буллы субплевральной локализации ГЛАВА 1. ТЕРМИНОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ размером до 1 см, а истинные кисты — врожденные воздушные полости в легких [138, 173, 261]. П р и н ц и п и а л ь н ы м отличием буллы от кисты является наличие выстилки стенки последней многослойным эпителием. Наиболее точное определение булл и блебов, которого мы в дальнейшем будем придерживаться, дано на США-симпозиуме (1958). По терминологии CIBA-симпозиума, буллами называют воздушные про­ странства диаметром более 1 см, стенки которых образованы струк­ турными элементами легкого, а скопления воздуха в интерстиции и под плеврой (менее 1 см) получили название пузырей — blebs (англ.). Этиологии БЭЛ посвящена обширная литература. На современном этапе существует ряд теорий, пытающихся объяснить природу возник­ новения буллезной эмфиземы: генетическая, ферментативная, обструктивная, механическая, инфекционная, сосудистая. Развитие буллезной эмфиземы приписывают разным факторам: курению, загрязнению возду­ ха, легочным инфекциям, гендерным и этническим признакам. Если суммировать исследования, направленные на установление п р и ч и н буллезной э м ф и з е м ы , то почти во всех работах наглядно демонстрируется роль курения в развитии хронической обструкции, а впоследствии — и эмфизематозных изменений в легких [194, 297, 334]. Почти все случаи центроацинарной эмфиземы приходятся на долю курящих больных, а панацинарная форма встречается как у курящих, так и у некурящих. Корреляция высокая и для мужчин, и для женщин. В исследованиях, проведенных в ряде стран, установлено, что среди мужчин, выкуривающих больше 20 сигарет в день, эмфизематозные изменения отсутствовали только у 1%, а среди некурящих — у 90%. Также степень болезни высоко коррелирует с количеством выкуренных сигарет за день и находится в прямо пропорциональной зависимости с давностью курения [233, 297, 429]. Длительный анамнез курения (индекс табакокурения — 10-20 и более пачко-лет) является основным фактором риска развития БЭЛ в 90% случаев. Пациенты обычно выкуривают более 20 сигарет в день на протяжении 20 лет и более до момента развития симптомов БЭЛ. Даже пассивное курение является фактором риска (особенно если пассивному курению подвергаются в детстве). У взрослых пассивное курение увели­ чивает риск развития БЭЛ на 10-43%. За ним следуют промышленные и вредные бытовые выбросы в окружающую среду — воздушные поллютанты, газы, химические испарения, продукты сгорания биоорганиче­ ского топлива. Но эмфизематозные изменения могут возникнуть и у некурящих больных. Тем не менее, тяжесть болезни, развившейся у некурящих, за редким исключением, незначительна. При вскрытиях доказана крайне 7 8 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ высокая корреляция между курением и возникновением буллезных изменений в легких [177, 233, 387, 429, 410]. Однако следует подчеркнуть, что индивидуальная восприимчивость организма по отношению к курению крайне разнообразна. Целью большинства последних исследо­ ваний было изучение влияния разных причин на чувствительность организма к курению. В результате этих работ был выявлен ряд факторов риска. Ими являются возраст, пол, респираторные заболевания в детстве, генетические факторы, социальные и экономические условия, профессия и образ жизни, интеркуррентные заболевания, употребление алкоголя, иммунный статус и наследственная реактивность бронхиальной системы [387, 388]. Оказалось, что повышенная реактивность бронхов и иммунный статус играют гораздо большую роль, чем предполагали раньше. К сожалению, наблюдения касались обструктивного синдрома, и поскольку хронический бронхит и буллезная эмфизема относились к этому синдрому и не дифференцировались, то эти факторы автоматически связывали с развитием эмфизематозных изменений в легких. Тем не менее, в настоя­ щее время все выявленные факторы риска не могут быть отнесены к буллезной эмфиземе в полной мере, так как хроническая обструкция еще не означает наличия анатомически выраженной буллезной эмфиземы легких [387, 439]. Дальнейшие исследования этиологии буллезной эмфиземы подтвер­ дили наличие крайне незначительной связи иммуноглобулина Е с ограни­ чением вентиляции, поэтому нельзя расценивать иммунологические факторы как этиологический момент буллезных поражений в легких, и даже если существует такая связь, то для ее подтверждения необходимы всеобъемлющие клинико-экспериментальные исследования [204, 322]. Низкий социально-экономический статус (недостаточное, бедное антиоксидантами, витаминами, белками питание, высокая плотность населения, переохлаждения, вредные привычки) также способствует возникновению и прогрессированию буллезной эмфиземы. Некоторые ученые пытались изучить связь БЭЛ с профессией, но корреляции между родом занятий и степенью эмфизематозных изменений не было найдено [102]. При одинаковых показателях мужчины болеют все же чаще, чем женщины. Незначительное число работ, посвященных исследованию роли этнических факторов в развитии БЭЛ, показало, что их, по всей видимости, не существует [177]. Ученые, придерживающиеся механической теории возникновения булл, опираются на тот факт, что I и II ребра, ввиду их горизонтального расположения и острого края у определенной части людей, травмируют верхушки легких и тем самым вызывают рубцовые изменения, возле которых формируются воздушные пузыри [368, 435]. Некоторые исследо- ГЛАВА 1. ТЕРМИНОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ ватели считают, что быстрое увеличение в вертикальном размере груд­ ной полости относительно увеличения в горизонтальном измерении в подростковом возрасте может быть причиной повышения давления в апикальных областях легких и приводить к развитию апикальной БЭЛ [268]. До настоящего времени в литературе продолжается дискуссия о роли сосудистого компонента в развитии буллезной эмфиземы. В 1952 г. Г.G.Greanshaw впервые утверждал, что в о з н и к н о в е н и е л е г о ч н о й эмфиземы связано с бронхоспазмами и ишемией «плаща» легкого [281]. В 1959 г. P.Thomas, оперируя больных с БЭЛ, осложненной пневмото­ раксом, находя сосудистую ишемию и дегенерацию в области поражения, полагал, что буллы являются вторичными по отношению к сосудистой легочной ишемии [448]. В литературе имеются работы, в которых авторы, производя ангиопульмонографию, выявили неполноценность сосудов в области «плаща» легкого [153] (рис. 1.1). Рис. 1.1 Компьютерная томография органов грудной полости с болюсной ангиопульмонографией б-го С., 21 год. Определяется редукция кровотока в периферических отделах правого легкого и формирования на этом фоне буллы (указана стрелкой). Одной из частых причин буллезной эмфиземы является воспаление неспецифического характера. Преимущественная локализация и н ­ фекции в верхних отделах легких, особенности воспаления, отличающе­ гося длительностью, местным токсическим действием на ткани, лимфостазом и последующим рубцеванием, создают все условия для ослабле­ ния альвеолярных стенок, нарушения их питания в наиболее перифери­ ческих отделах. Это касается верхушек легкого, где перфузия в силу анатомических особенностей хуже, чем в других участках органа. Неспе­ цифическое воспаление приводит к развитию ограниченной апикальной формы буллезной эмфиземы. Ряд причин может вызвать неравномерную задержку обратного развития воспаления. В результате одна или не­ сколько сегментарных или субсегментарных бронхиол оказывают боль­ шее сопротивление току воздуха и становятся областью воздушных ловушек. При выдохе давление в соседних альвеолах выше и воздух 9 10 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ идет из окружающей легочной ткани в полость буллы, что вызывает прогрессирование болезни и скорый переход в генерализованную форму [45, 63, 138, 370]. Важными факторами в возникновении буллезной эмфиземы явля­ ются вирусные инфекции дыхательных путей. Роль вирусов в развитии буллезной эмфиземы объясняется тропизмом слизистой бронхов и брон­ хиол к этим возбудителям, что ведет к развитию обструктивного бронхи­ олита с растяжением участков легкого и образованием локальных буллез­ ных изменений [349]. У большинства больных с БЭЛ были обнаружены антитела к аденовирусам группы «В». У некоторых пациентов установле­ на прямая связь перенесенного гриппа с возникновением спонтанного пневмоторакса или его рецидивов в периоды гриппозных эпидемий и в ряде случаев обнаружены антитела именно к вирусу — возбудителю данной эпидемии. Самые целенаправленные и продуктивные исследования по изуче­ нию этиологии буллезной эмфиземы в основном связаны с наблюдениями контингента больных с недостаточностью ингибитора эластазы — α1­антитрипсина. У ряда авторов не вызывает сомнений, что недоста­ точность α1­антитрипсина у лиц с PiZ­фенотипом является этиологиче­ ским фактором буллезной эмфиземы. В последние три десятилетия накопилось много данных, подтвер­ ждающих гипотезу об эластазозависимом генезе БЭЛ. Надо отметить, что все доказательства этой теории непрямые. И с к л ю ч е н и е м является эмфизема, развившаяся вследствие врожденного гомозиготного дефици­ та ингибитора эластазы α1­антитрипсина. Установлено, что α1­антитрипсин необратимо подавляет протеоли­ тическую активность трипсина. При электрофорезе он мигрирует в полосе α 1 ­ ф р а к ц и и сывороточных белков. Н а и б о л ь ш а я к о н ц е н т р а ц и я α1­антитрипсина обнаруживается в сыворотке крови, и около 10% от ее сывороточного уровня определяется на поверхности эпителиальных клеток дыхательных путей. Природа дефицита ингибитора связана или с напряженностью воспалительного процесса в дыхательных путях, или же имеет генетическое происхождение. Гликопротеин α1­антитрипсин является продуктом гена PI (pro­ teinase inhibitor), р а с п о л о ж е н н о г о на д л и н н о м плече х р о м о с о м ы 14 (14q31­32). Ген PI экспрессируется в двух типах клеток — макрофа­ гах и гепатоцитах, с функцией последних связывают тканевую специ­ фичность ингибитора. В настоящее время известно 75 аллелей гена PI. Они подразделены на четыре группы: нормальные — для них характер­ ны ф и з и о л о г и ч е с к и е у р о в н и к о н ц е н т р а ц и и в с ы в о р о т к е к р о в и αl­антитрипсина; дефицитные — уровень концентрации ингибитора ГЛАВА 1 . ТЕРМИНОЛОГИЯ, Т Э ИОЛОГИЯ И ПА Т ОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ 11 снижается минимум до 65% нормы; «нулевые» — в сыворотке ингиби­ тор не определяется; наконец четвертая группа — в сыворотке регист­ рируется нормальный уровень ингибитора, но его активность по отно­ шению к эластазе снижена. Номенклатура PI аллелей основана на элек­ трофоретической подвижности гликопротеида — α1­антитрипсина; ва­ риант «А» ближе расположен к аноду, наиболее часто встречаемый ва­ риант «М» и катодный — обозначен «Z». Основную долю генофонда (свыше 95%) составляют три подтипа нормального аллеля «М» — М , М , М [159, 160]. Патология человека, ассоциированная с геном PI, приходится на дефицитный и нулевой аллели [24, 353]. Основными клиническими проявлениями врожденного дефицита α1­антитрипсина являются эмфи­ зема и ювенильный цирроз печени. Генетические случаи эмфиземы (иногда ее обозначают как эссенциальная) приходятся на молодой возраст, и эта форма часто сочетается с циррозом печени. Однако описаны случаи, когда в пожилом возрасте выявляется тип ZZ при умеренных проявлениях эмфиземы. Уточненные данные по эпидемиологическому исследованию генетической предрасположенности к эмфиземе свидетельствуют, что в группе больных хроническими обструктивными заболеваниями она составляет от 2 до 5%. Длительные наблюдения за родными братьями и сестрами, у которых имелись буллезные образования в легких при нормальном содержании α1­антитрипсина в сыворотке крови, выдвигают концепцию о генетиче­ ской, семейной предрасположенности к развитию буллезной эмфиземы [276]. Описаны семьи, несколько поколений которых страдало этим заболеванием [152, 442]. Исследования показали, что существуют семьи, среди членов которых наличие одного порочного PiZ­гена, к примеру, M Z ­ ф е н о т и п а , приводит к п о в ы ш е н и ю риска развития буллезной эмфиземы. Несмотря на то, что PiZ­ген может быть маркером наследст­ венной тенденции развития обструкции и буллезной эмфиземы легких среди определенных групп людей, в сопоставлении с данными, получен­ ными при обследовании большинства населения ряда стран, он не может быть признан достоверным этиологическим фактором развития этой болезни [295, 388]. Несмотря на сравнительную редкость в популяции людей с врож­ денным дефицитом α1­антитрипсина, все­таки считается, что высокая частота эмфиземы объясняется именно этим фактором, особенно у курильщиков [45,102, 215, 336,433]. Множество экспериментов доказали, что α1­антитрипсин вызывает резкую ингибицию нейтрофильной элас­ тазы. Курение оказывает прямое влияние на уровень и активность инги­ биторов эластазы. Курильщики представляют собой группу повышенно­ 1 2 3 12 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ го риска развития буллезной эмфиземы и не только из­за того, что у них в легких повышен уровень эластазы вследствие скопления большого количества альвеолярных макрофагов и нейтрофилов, а также потому, что у них снижена активность ингибитора этого фермента. У курильщиков доказан факт окисления двух метиониновых оснований в активном фрагменте ингибитора [102]. Другие исследователи, изучая с помощью той же методики бронхоальвеолярную лаважную жидкость, подобных изменений не обнаружили; не было выявлено и снижения активности ингибитора, а некоторые авторы указывают на повышенный уровень α1­антитрипсина у курящих лиц [360]. Незначительное повышение уров­ ня α1­антитрипсина вызвано увеличением содержания его иммунореак­ тивной фракции, которая является реагентом в процессе раздражения слизистой оболочки бронхов у курильщиков. В последнее время выясни­ лось, что помимо постоянной депрессии антипротеазы локального характера в ограниченных участках респираторного тракта, возможно и транзиторное понижение ее содержания, которое купируется через 15 мин. после прекращения курения [439]. Доказательства обусловленности буллезной эмфиземы дисбалансом в соотношении специфических ферментов, приводящим к деструкции волокон соединительной ткани, а именно белка эластина, получают в основном в экспериментальных исследованиях [252, 338]. Растительный протеолитический фермент папаин при инъекции в трахею крыс вызывает смешанную форму буллезной эмфиземы с деструкцией респираторных бронхиол, альвеолярных ходов и альвеол. Исследования с использованием разнообразных животных, применением микробиологических и расти­ тельных ферментов показали, что при одинаковых условиях тяжесть буллезной эмфиземы обусловлена эластинразрушительной способностью фермента: соотношение прямо пропорционально. Бакт ериальные колла­ геназы и т рипсин, кот орые бессильны вызват ь дест рукцию эластина, приво­ дят т олько к легочным кровот ечениям и никогда не являют ся причиной эмфизематозных изменений в легких [277]. Поскольку при буллезной эмфиземе характерно повреждение эластических волокон легких, а другие ферменты, кроме эластазы, не могут вызвать такой альтерации, роль последней в развитии болезни очевидна. Одним из главных источников эластазы в организме человека являются нейтрофилы. В организме 1 млн нейтрофилов вырабатывают 0,32 мкг эластазы, а из этого следует, что в год легкие подвергаются воздействию 8 мг фермента только за счет нейтрофильной эластазы. Некоторые авторы настаивают на цифре 6 мкг на 1 млн нейтрофилов, так что в этом случае годовое количество фермента, действующего на легкие, возрастает до 150 мг. L.W . Heck с соавт. (1985) установили, что нейтрофилы 10 клеток 6 ГЛАВА 1. ТЕРМИНОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ содержат около 1-2 мкг эластазы и 2-4 мкг катепсина [286]. Эти данные свидетельствуют о том, что протеолитическая активность бронхиального секрета при воспалении значительно увеличивается и для ее регуляции требуется возрастающая активность ингибиторов протеаз. В нейтрофилах эластаза найдена в азурофильных гранулах, кото­ рые, кроме нее, содержат катепсин G, тоже ответственный за развитие буллезных изменений. Сам по себе катепсин G обладает низким эластолитическим потенциалом — примерно 15% эквивалентного количества нейтрофильной эластазы, но вместе они приводят к синергическому эффекту, при котором обоюдное действие усиливается в 5 раз. Содержа­ ние обоих в азурофильных гранулах одинаково. С применением стимуля­ торов выделения указанных ферментов изучена динамика болезнетвор­ ных альтераций при буллезной эмфиземе легких. При лаваже только одного сегмента легких у курильщиков в смыве обнаруживается 0,5 млн нейтро­ филов; у некурящих количество клеток в 5 раз меньше [479]. Другой главный источник эластазы в организме человека — подже­ лудочная железа. Она секретирует в тонкий кишечник инактивированную форму в виде предшественника фермента, где он и активизируется. Если учесть, что панкреатическая эластаза играет роль в генезе эмфизе­ матозных изменений, то надо объяснить, каким образом фермент цирку­ лирует в крови, где исключительно высока концентрация ингибиторов эластазы, и неповрежденным достигает цели. Сравнение свиной панк­ реатической и человеческой нейтрофильной эластаз, а также исследова­ ние изменений, вызванных этими ферментами у разнообразных живот­ ных, привели к некоторому пониманию и разъяснению вопроса о воз­ можности эндогенного высвобождения панкреатической эластазы имен­ но в легких. Нейтрофильная и панкреатическая эластазы входят в класс сыво­ роточных сериновых эндопротеаз с активным центром, который содер­ жит сериновые, аспартатные и гистидиновые основания, принимающие кооперированное участие в гидролизе пептидных фракций. Панкреати­ ческая эластаза предпочтительнее действует на пептиды с карбоксиль­ ными окончаниями аланиновых и глициновых оснований, которые составляют 50% аминокислот нерастворимых эластинов. Нейтрофиль­ ная эластаза человека больше влияет на пептиды с аминокислотными основаниями, содержащими алифатические цепи, такие, как валин, а этих аминокислот в эластине содержится минимальное количество. Следует отметить, что эластолитический потенциал панкреатической эластазы значительно повышается при рН 8,9 или при связывании с эластином анионных детергентов: сульфата натрия и желчных солей. 13 14 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ Эти же агенты повышают активность нейтрофильной эластазы в гораздо меньшей мере [102]. При одинаковых дозах панкреатической и нейтрофильной эластаз последняя вызывает эмфизему более тяжелой степени с выраженными нарушениями функции внешнего дыхания. С помощью внутрилегочной инсталляции меченных изотопом эластаз доказано, что через 1 ч. остаются не связанными с ингибиторами и сохраняют ферментативную активность 50% нейтрофильной и панкреатической эластаз, а спустя 4 ч.— только 5%. Человеческие н е й т р о ф и л ь н а я и п а н к р е а т и ч е с к а я эластазы имеют одинаковый период полураспада в легких, а различие между ними заключается в том, что панкреатическая эластаза обусловливает большую деструкцию эластина в идентичном промежутке времени [227]. Эксперименты показали, что переваривание эластина нейтро­ фильной эластазой зависит от слипчивости последней. Это качество имеет большое значение при обезвреживании патогенных агентов, так как упрощает связывание и переваривание антигена эластазой. В нейтрофиль­ ной эластазе — 23% углеводов, что облегчает слипание, в то время как панкреатическая эластаза не имеет углеводов. Моноциты и альвеолярные макрофаги связываются с панкреатической эластазой гораздо хуже, чем с н е й т р о ф и л ь н о й . Ч и с т ы й легочный эластин in vitro связывает 74% добавленной в эту же среду нейтрофильной эластазы, тогда как такая же связь осуществляется только с 5% панкреатической эластазы. Связанная с эластином эластаза инактивируется α1­антитрипсином не полностью. Панкреатическая эластаза обладает большей специфичностью в организ­ ме, чем in vitro, но она может переваривать разнообразные субстраты за исключением нативного коллагена. Нейтрофильная эластаза при высво­ бождении местно вызывает более выраженный эффект, так как имеет способность связываться с прилегающими тканевыми элементами. Она может разрушать коллаген III и IV типов. Из­за нарушения коллагеновых структур сосудистой стенки она вызывает геморрагии [102, 138]. Кроме главных источников эластазы, существуют и второстепенные: кровяной моноцит, альвеолярный макрофаг и другие, которые содержат незначительное количество фермента. При лаваже легких у курильщиков в смыве обнаруживается увеличение в 5­10 раз количества макрофагов по сравнению с некурящими [439]. Активная нейтрофильная эластаза фагоцитируется как моноцитами, так и макрофагами. При исследовании оказалось, что во время рецепторно обусловленного эндоцитоза в течение 2 ч. количество связанной с этими клетками нейтрофильной эластазы достигало 50%. При таких же условиях только 5% панкреатической эластазы связывается с указанными клетками. Фермент освобождается из клетки при соответствующих стимулах или при ее гибели. Моноцит, ГЛАВА 1. ТЕРМИНОЛОГИЯ, Т Э ИОЛОГИЯ И ПА Т ОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ попадая в бронхиальную систему через легочную паренхиму, начинает выполнять функцию макрофага. Освобождение нейтрофильной эластазы в интерстиции приводит к деструкции эластина при сравнительно низкой активности α1­антитрипсина в микроокружении и при неизмененной активности ингибитора в организме. Нейтрофильная эластаза вызывает значительное повреждение эластических волокон при ее освобождении у курильщиков в случае малейшей функциональной недостаточности α1­антитрипсина в микроокружении [17, 43, 322, 334, 438]. При нормальной активности α1­антитрипсина происходит крайне быстрая инактивация эластазы, буквально в доли миллисекунды, и при этом образуется ковалентный комплекс. Однако вследствие ограниченной инфильтрации респираторных бронхиол альвеолярными макрофагами возникают локальная концентрация эластазы и ее региональное превос­ ходство над уровнем α1­антитрипсина, что является причиной развития центроацинарной эмфиземы. Следует отметить, что группа металлопро­ теаз альвеолярного макрофага не способна переваривать эластин [63, 336]. Второй ингибитор эластазы — α2­макроглобулин найден в крови в очень высоких концентрациях (2­4 мг/мл), но ни разу не был обнаружен в лаважной жидкости из легких. В отличие от микромолекулы α1 ­антитрипсина (молекулярная масса 52000) огромная молекула α2­макроглобулина (молеку­ лярная масса 720000) не в состоянии проникнуть сквозь неповрежденные стенки сосудов. Несмотря на это, иммунофлюоресцентными методами доказано наличие последнего в легких. По новейшим данным, α2­макро­ глобулин имеет участок — «ловушку» для α1­антитрипсина, которая оснащена пусковым механизмом, включающимся только при контакте с активирован­ ной эластазой. Во время контакта происходит конформация стереоструктуры обоих протеинов. Это приводит к изменению протеолитических свойств эластазы (блокируется действие против субстрата с молекулярной массой больше 850) и предохранению ее от воздействия α1­антитрипсина. В то же время α2­макроглобулин в комплексе с активированной эластазой может мигрировать в другие регионы легких и там, высвобождая эластазу, вызывать альтерацию паренхимы. Протеолитическая активность эластазы зависит от ее постепенного высвобождения из комплекса с α2­макроглобулином, вызванного дегра­ дацией самого ингибитора. Время высвобождения, или время полураспа­ да, равно 2 дням. При снижении уровня α1­антитрипсина в микроокру­ жении деструкция эластина может усилиться за счет высвобождения эластазы из нейтрофилов и других клеток. Альвеолярные макрофаги и фибробласты поглощают комплекс α2­макроглобулин­эластаза, но не нативный α2­макроглобулин, даже при рецепторно обусловленном 15 16 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ эндоцитозе. Судьба поглощенной таким путем эластазы до настоящего времени неясна, поскольку не выяснено, может ли она высвободиться в ферментативно активной форме, и если да, то когда. В исследованиях с меченными молекулами эластазы обнаружено, что интактная эластаза экстрагировалась из макрофагов в течение 2 суток. Это подтверждает, что некоторая часть нейтрофильной эластазы может персистировать в альвеолярных макрофагах в интактном состоянии. Надо также отметить, что панкреатическая эластаза связывается с α2­макроглобулином в крови и циркулирует вместе с ним, а моноциты могут элиминировать ее оттуда в связанной форме. Таким образом и происходит концентрация панкреа­ тической эластазы в легких, минуя разрушительную ингибицию со сторо­ ны ингибиторов крови [63, 138, 479]. Третий ингибитор эластазы найден в верхних дыхательных путях, но до сих пор не обнаружен в нижних, где происходят основные процессы при буллезной эмфиземе: альтерация паренхимы с формированием эмфизематозных изменений. Этот ингибитор с молекулярной массой 14000 участвует в предотвращении поражения слизистой оболочки бронхов протеолитическими ферментами [24,102]. Таким образом, считается, что основным патогенетическим меха­ низмом, лежащим в основе возникновения буллезной эмфиземы, являет­ ся низкая ингибирующая активность ферментов в отношении нейтро­ фильной эластазы, что приводит к протеолитической деструкции респи­ раторной ткани, в первую очередь эластических волокон [16]. С целью уточнения роли состояния антипротеазной системы в генезе формирования булл нами было изучено сывороточное содержание α1­антитрипсина у 104 больных с различными формами буллезной эмфиземы, осложненной пневмотораксом [2]. Повышенное значение антипротеолитической активности сыворотки крови зафиксировано в 18 наблюдениях, что, по­видимому, связано с воздействием дренажной трубки на плевральные л и с т к и , п р и в о д я щ и м к развитию местной воспалительной реакции. Аналогичные данные получены М.М.Абаку­ мовым с соавт. (1998) [2]. Недостаточность α1­антитрипсина нами была зарегистрирована лишь в одном случае (0,96%). Это свидетельствует, что в патогенезе буллезной эмфиземы легких генетически детерминиро­ ванная недостаточность α1­антитрипсина на системном уровне не играет ведущей роли. Дисбаланс в системе протеазы­антипротеазы носит, по­ видимому, местный, воспалительный характер, и лизис эластического каркаса легкого обусловлен превалированием нейтрофильной эластазы в очаге воспаления. Это подтверждают данные других исследователей [360, 361], которые отмечают неэффективность специфической антипро­ теазной терапии у данной группы больных. ГЛАВА 1. ТЕРМИНОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ Существует также ряд исследований, в которых при обследовании больных с буллезной эмфиземой, определяемой как рентгенологически, так и при компьютерной томографии легких, дефицита α1­антитрипсина в сыворотке крови и при бронхоальвеолярном лаваже не выявляется [35, 195, 385]. Это свидетельствует о том, что ферментативная теория не объясняет в полной мере механизм развития буллезной эмфиземы. В патогенезе буллезной эмфиземы легких важнейшая роль принад­ лежит нарушениям бронхиальной проходимости и кровоснабжения легочной ткани. Эти нарушения обычно возникают вследствие бронхита и бронхиолита и приводят к чрезмерному растяжению, атрофии и деструкции легочной ткани. При нарушении бронхиальной проходимос­ ти, прежде всего, затрудняется выдох, а это влечет за собой повышение внутриальвеолярного давления. Альвеолярные стенки, ослабленные в результате воспаления, не могут противостоять давлению воздуха и растягиваются — увеличиваются тотальная и остаточная емкости легких, уменьшается эластическое н а т я ж е н и е альвеол, что обусловливает преждевременное закрытие бронхиол. Последние в конце выдоха сдав­ лены растянутыми альвеолами, ставшими ловушкой для воздуха. Сопро­ тивление дыханию постепенно возрастает. Соответственно увеличива­ ются работа дыхания и дискоординация дыхательных движений [63, 138, 316, 393, 469]. В большинстве работ указывается, что буллезная эмфизема легких является следствием постепенного истончения и разрыва альвеол с обра­ зованием клапанного механизма и постепенным поступлением воздуха во вновь возникшую полость. Чаще всего полость образуется в результате воспаления, когда в процессе воспалительной инфильтрации разрушают­ ся или ослабляются межальвеолярные перегородки. Инфильтрация или некробиотические процессы в перегородках делают их более рыхлыми, подверженными растяжению под влиянием механических факторов. Даже нормальное давление воздуха, не говоря о резких его повышениях, например, при кашле, может оказать растягивающее или разрывающее действие на такие перегородки [56, 81, 383]. Возникающие при воспалении участки фиброза приводят к нерав­ номерному сопротивлению стенок альвеол току воздуха. Некоторые альвеолярные стенки находятся в состоянии фиброзной контрактуры и оказывают деформирующее действие на соседние участки. Образуется полость, обычно связанная с бронхиолами, тоже пораженными воспа­ лительным процессом и фиброзом и вследствие этого суженными на каком­то протяжении, а утрата альвеолярной поддержки обусловливает спадение бронхиол. Сужение бронхов всегда намного увеличивает сопро­ тивление току воздуха, а в результате их преждевременного спадения 17 18 ВЫСОЦКИЙ А. Г. БУЛЛЕЗНАЯ ЭМФИЗЕМА ЛЕГКИХ или сдавления наступают улавливание и медленное накопление воздуха. Повторные инфекции с последующей бронхиолярной облитерацией усиливают воздушную ловушку и связанное с ней растяжение полости альвеол. Растяжение вызывает нарушение перфузии стенок альвеол, что приводит к их деструкции [229, 272]. Механизм образования и роста булл во многом еще не ясен. По мнению ряда авторов, воздух поступает в «ослабленные» участки легких, создавая повышенное давление в них благодаря клапанному механизму дыхательных путей [378]. Однако M.D. Morgan и соавт. (1989), проводя прямые измерения р 0 и р С 0 в буллах и артериальной крови непосред­ ственно перед операцией удаления булл, никаких клапанных механизмов между буллами и дыхательными путями не выявили [358]. Развитие и прогрессирование буллезной эмфиземы, по мнению ряда авторов, формально протекает в две стадии: I стадия — бронхостенотический процесс ведет посредством клапанного механизма к образова­ нию одиночных или множественных эмфизематозных пузырей с сохране­ нием в значительной мере межальвеолярных перегородок («закрытая система»); II стадия — «открытая полостная система» — прогрессирующее постстенотическое растяжение воздушных пузырей за счет коллатераль­ ной вентиляции, осуществляемой через соседние ацинусы посредством расширения межальвеолярных пор [323]. В основе прогрессирования эмфизематозного процесса в легких, по мнению многих авторов, определенную роль играет коллатеральное дыхание. Нарушение кровоснабжения периферических отделов легочной паренхимы и висцеральной плевры, возникающее на фоне различных воспалительных процессов, приводит к развитию дистрофических и склеротических процессов в ткани легкого, которые усугубляют наруше­ ние проходимости терминальных бронхиол и способствуют прогрессированию коллатерального дыхания через межсегментарные бронхоальвеолярные комплексы [89, 152, 392]. Коллатеральное дыхание осущест­ вляется по бронхоальвеолярным комплексам, располагающимся в зонах межсегментарных границ, в тех отделах легких, где альвеолярная ткань не имеет четкого подразделения на легочные ацинусы. В таких отделах альвеолярные тяжи, изогнутые длинные лабиринтные дольки переходят из одного сегмента в другой. Именно эти губчатые структуры обеспечи­ вают коллатеральную аэрацию. Коллатеральные структуры имеются по­ стоянно в менее подвижных участках легких, что является приспособле­ нием малоподвижных дорсальных сегментов к большей вентиляции и сравнительно высокой функциональной нагрузке [89, 165]. Передние, боковые и нижние сегменты легкого находятся в более благоприятном положении в отношении аэрации, а верхушечные, внутренние и задние — 2 2 ГЛАВА 1 . ТЕРМИНОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ БУЛЛЕЗНОЙ ЭМФИЗЕМЫ ЛЕГКИХ в менее благоприятном. Поэтому аэрация первых активная, полноценная, а вторых — слабая. Этим объясняется тот факт, что воспалительные и рубцово-склеротические процессы наиболее часто локализуются в верхушечных и задних сегментах легкого [165]. Наиболее часто буллы локализуются в верхушечном сегменте верхней доли (95% наблюдений), верхушечном сегменте нижней доли (20% случаев), а в средней доле и язычковых сегментах — в 6% [152, 355]. В случаях хронической непрохо­ димости альвеолярных ветвлений коллатеральная аэрация на фоне дис­ трофических процессов легочной паренхимы приводит к перераздутию легочной ткани и развитию локальной буллезной эмфиземы [8]. Вот почему буллезная э м ф и з е м а может быть неоднородной в разных долях легкого, что связано с особенностями структуры легких. Чаще всего буллезная эмфизема более выражена в верхних долях, где слабее выражены прослойки соединительной ткани и лучше коллате­ ральная вентиляция [72, 130, 165]. Таким образом, хотя курению, загрязнению воздуха и дефициту ингибитора эластазы приписывают основную роль в развитии буллезной эмфиземы легких, факторы, влияющие на вариабельность индивидуаль­ ной восприимчивости, до настоящего времени полностью не изучены. Патологоанатомическими причинами двух основных механизмов разви­ тия буллезной эмфиземы являются деструкция паренхимы и обструкция дыхательных путей. Потеря легкими эластичности сопровождается необратимым затруднением вентиляции вследствие динамической ком­ прессии воздухом проводящих путей при выдохе. 19