ЛУЧЕВЫЕ ОСЛОЖНЕНИЯ ПРИ ЛУЧЕВОЙ ТЕРАПИИ
реклама
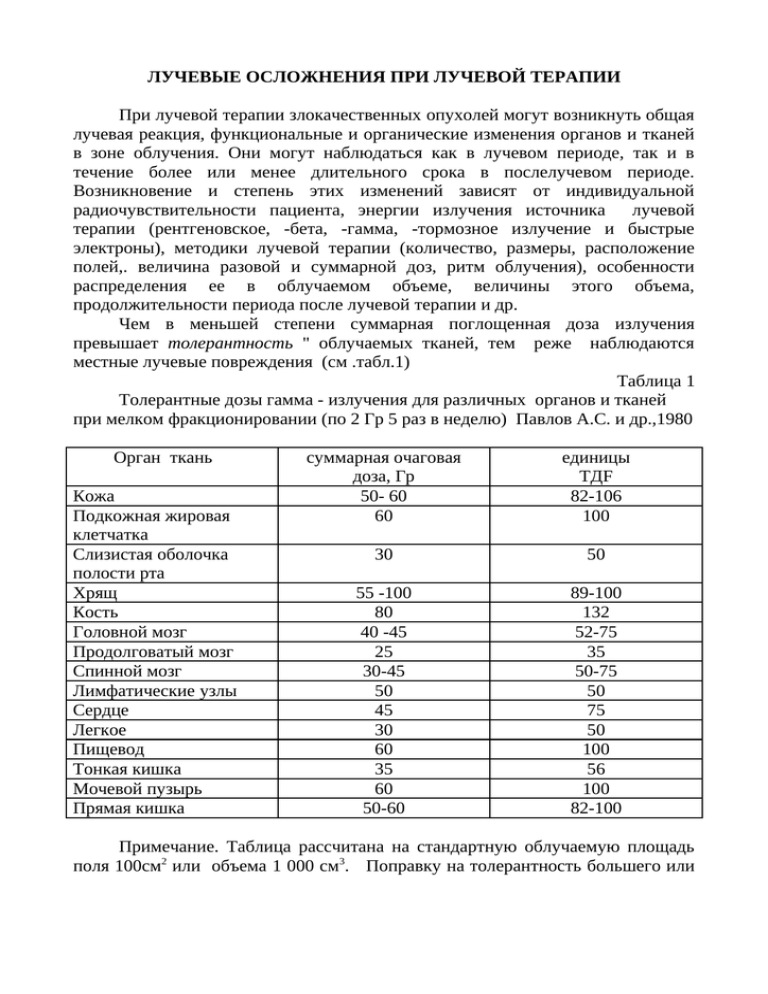
ЛУЧЕВЫЕ ОСЛОЖНЕНИЯ ПРИ ЛУЧЕВОЙ ТЕРАПИИ При лучевой терапии злокачественных опухолей могут возникнуть общая лучевая реакция, функциональные и органические изменения органов и тканей в зоне облучения. Они могут наблюдаться как в лучевом периоде, так и в течение более или менее длительного срока в послелучевом периоде. Возникновение и степень этих изменений зависят от индивидуальной радиочувствительности пациента, энергии излучения источника лучевой терапии (рентгеновское, -бета, -гамма, -тормозное излучение и быстрые электроны), методики лучевой терапии (количество, размеры, расположение полей,. величина разовой и суммарной доз, ритм облучения), особенности распределения ее в облучаемом объеме, величины этого объема, продолжительности периода после лучевой терапии и др. Чем в меньшей степени суммарная поглощенная доза излучения превышает толерантность " облучаемых тканей, тем реже наблюдаются местные лучевые повреждения (см .табл.1) Таблица 1 Толерантные дозы гамма - излучения для различных органов и тканей при мелком фракционировании (по 2 Гр 5 раз в неделю) Павлов А.С. и др.,1980 Орган ткань Кожа Подкожная жировая клетчатка Слизистая оболочка полости рта Хрящ Кость Головной мозг Продолговатый мозг Спинной мозг Лимфатические узлы Сердце Легкое Пищевод Тонкая кишка Мочевой пузырь Прямая кишка суммарная очаговая доза, Гр 50- 60 60 единицы ТДF 82-106 100 30 50 55 -100 80 40 -45 25 30-45 50 45 30 60 35 60 50-60 89-100 132 52-75 35 50-75 50 75 50 100 56 100 82-100 Примечание. Таблица рассчитана на стандартную облучаемую площадь поля 100см2 или объема 1 000 см3. Поправку на толерантность большего или меньшего облучаемого объема получают с помощью параметра Y, указанного в специальных таблицах. "Толерантная (переносимая) доза – доза, при которой частота поздних осложнений не превышает 5%. Толерантная доза зависит от режима облучения и объема (площади) облучаемой ткани. Для соединительной ткани это значение принято равным 60 Гр при площади облучения 100 см 2 при ежедневном облучении по 2 Гр. Повреждения в значительной степени зависят от энергии ионизирующего излучения. Так ранее применявшаяся широко рентгенотерапия, при которой максимум поглощенной дозы приходился на кожу, вызывала в поле облучения местные лучевые повреждения. По мере внедрения в лечебную практику мегавольтного излучения, при котором имеется смещение максимума поглощенной энергии в глублежащие ткани, частота местных лучевых повреждений кожи и слизистых значительно снизилась. ОБЩАЯ ЛУЧЕВАЯ РЕАКЦИЯ Общая лучевая реакция организма связана не только с прямым действием радиации, но и с интоксикацией продуктами распада опухоли и непосредственным повреждением клеточных элементов жизненно важных органов. Выраженность общей лучевой реакции зависит от области облучения, интегральной поглощенной дозы и ритма облучения. Реакция сильнее, если в зону облучения попадают органы живота, малого таза, грудной полости. В настоящее время при использовании источников излучения высоких энергий, в том числе дистанционной гамма-терапии, общая реакция обычно выражена незначительно и редко приходится прибегать к перерывам в лечении. Клиническое проявление общей лучевой реакции определяется нарушением функции центральной нервной системы (повышенная раздражительность, головная боль, головокружение, нарушение сна, опосредованное нарушение сердечной и дыхательной деятельности). Нарушением деятельности желудочно-кишечного тракта (тошнота, рвота, понос, снижение или извращение аппетита, сухость во рту, или, наоборот, усиленная саливация, чувство горечи или металлического привкуса). Нарушение кроветворения (снижение числа нейтрофильных лейкоцитов и лимфоцитов, моноцитов, иногда небольшая эозинофилия, тромбоцитопения). Поэтому, чтобы не пропустить начала общей лучевой реакции необходимо производить клинический анализ крови каждые 5 -7 дней. Лечение. Для предупреждения и лечения общей лучевой реакции больному назначают богатое витаминами питание с достаточным количеством жидкости (не менее 2 л в день), прогулки на свежем воздухе, комплекс средств, включающих стимулирующие кроветворения (в частности, лейкопоэз), средства антитоксичекого ряда, антигистаминные и противовоспалительные препараты. МЕСТНЫЕ ЛУЧЕВЫЕ РЕАКЦИИ И ПОВРЕЖДЕНИЯ В практике различают местные лучевые реакции и повреждения – развитие изменений в зоне облучения Лучевыми реакциями называют такие изменения в тканях, которые проходят в течение 2- 4 недель после облучения. К лучевым повреждениям относят функциональные и органические изменения органов и тканей, которые требуют специального лечения и могут быть ранними и поздними. К ранним местным относят лучевые повреждения, развивающиеся в процессе лучевой терапии или в ближайшие 3 мес (100 дней) –это крайний срок восстановления сублетально поврежденных клеток. Поздними считают местные лучевые повреждения, развившиеся после указанного срока, часто через много лет. Подразделение местных лучевых повреждений на ранние и поздние связано с их различными патогенетическим механизмом и методами лечения. Если наряду с повреждением генетического аппарата клетки и снижением репаративных процессов основными в генезе ранних лучевых повреждений являются функциональные расстройства, в первую очередь нарушения кровообращения, то в основе развития поздних лучевых повреждений лежат морфологические повреждения кровеносных и лимфатических сосудов. Общим для ранних и поздних местных лучевых повреждений является выделение 4 степеней их выраженности, с нарастанием тяжести повреждения от 1 до 1V (см. табл.2) . Развитие местных лучевых повреждений представляется в виде следующей патогенетической схемы. На начальных этапах происходит повреждение капиллярного звена кровеносной системы, проявляющееся первоначально функциональными (стаз, спазм), а затем и морфологическими изменениями. Что приводит к повышению давления в капиллярах и нарушению процессов микроциркуляции. Вследствие этого часть крови, минуя капилляры, переходит из артериального колена в венозное и в тканях нарастают явления гипоксии и как следствие происходит усиление склеротических процессов, что в свою очередь вызывает нарастание явлений гипоксии. Т.е. образуется порочный круг. При сходстве патогенетической картины развития местных повреждений их клиническое течение характеризуется значительным разнообразием. Общим является наличие латентного периода времени между облучением и появлением первых признаков повреждения. Чем больше доза, тем период короче. Важной особенностью местного лучевого повреждения является прогрессирование возникших морфологических изменений. Так, например, поздний лучевой дерматит переходит в лучевую язву. Наиболее тяжелым осложнением является малигнизация лучевого повреждения, поэтому необходимо раннее и возможно радикальное лечение местных лучевых повреждений. На частоту местных лучевых повреждений существенно влияет величина суммарной поглощенной дозы и продолжительность периода времени после лучевой терапии: чем больше времени прошло после облучения, тем больше вероятность возникновения местных повреждений. Прямой связи между клиническими проявлениями ранних и развитием поздних лучевых повреждений удается установить лишь у 30 – 50% больных. У других больных отмечаются только ранние лучевые реакции и повреждения, или их в ранние сроки не было и местные лучевые повреждения развивались спустя многие годы после лучевой терапии. Однако если прямая корреляция между ранними и поздними лучевыми повреждениями отсутствует, то прямая патогенетическая связь между ними существует – они имели скрытый субклинический характер. Лучевые повреждения кожи. Основной причиной их развития является переоблучение кожи и подлежащих тканей при совмещении полей облучения, а также вследствие недоучета доз ионизирующего излучения при изменении противоположных полей облучения и другие погрешности. Помимо этого, различные участки кожного покрова имеют разную радиочувствительностью Наибольшей обладают кожа подмышечных впадин, локтевых сгибов, паховых складок, области век, шеи. Ранние лучевые повреждения характеризуются выраженной болью и жжением в зоне поражения. При суммарной дозе в 35 Гр при дистанционной гамма-терапии определяются эритема , небольшая отечность и болезненность. При дозе в 45 Гр эритема более яркая, отечность выражена больше. Затем развивается сухой радиодерматит, который заканчивается отслойкой эпидермиса. Кожа долго шелушится, остается сухой и пигментированной. Лишена волос. При дальнейшем увеличении дозы образуется экссудативный или влажный радиодерматит –пузырьки, наполненные серозной жидкостью, вскрываются, отторгается эпидермис, остается мокнущая ярко-розовая поверхность, иногда покрывающаяся пленкой фибрина. Эпитализация продолжается обычно 2-2недели, кожа длительное время гиперпигментирована и шелушится. При внутритканевой гамма-терапии реакция кожи к моменту удаления препарата достигает степени влажного радиодерматита. В поздние сроки после лучевой терапии (наружного облучения) наблюдается атрофия эпидермиса . стойкая или частичная эпиляция волос. Кожа суха, истончена, нередко развиваются телеангиэктазии. В покровных тканях могут возникнуть и некрозы. Это может произойти и через годы после лучевого лечения. Особенно при неблагоприятных условиях воздействия на поле облучения механических или химических травм, инсоляции и пр.Лучевые язвы отличаются стойкостью и нередко требуют хирургического лечения – пересадки кожи на поверхность грануляций или иссечение пораженного участка с последующей пластикой. При длительном существовании язвы может развиться лучевой рак кожи. В условиях современной лучевой терапии при дистанционном облучении поздние лучевые осложнения со стороны кожи встречаются редко. Кожные реакции ограничиваются эритемой или сухим радиодерматитом. Вместе с тем, учитывая, что при использовании излучений высоких энергий максимум дозы смещается в глубину. Чаще стали встречаться лучевые фиброзы подкожной клетчатки. Лечение местных лучевых повреждений должно быть комплексным. Эффективным методом лечения будет тот набор средств и способов, который способствует нормализации тканевой и регионарной циркуляции в зоне лучевого поражения. Оно состоит из общеукрепляющей терапии и местного применения противовоспалительных рассасывающих лекарственных средств (аппликации 10% раствора димексида (ДМСО), мази "Левосин", "Ируксол", "Олазол", метилурациловая). В первый период лечения систематически припудривают поля облучения индифферентной пудрой. С момента появления эритемы кожу смазывают жирным кремом, рыбьем жиром, абисилом. При атрофическом дерматите применяют местно стероидные и витаминизированные масла. При гипертрофическом дерматите проводится рассасывающая терапия с применением диметилсульфоксида, лидазы, глюкокортикостероидов. Основным методом лечения поздних лучевых повреждений считается радикальное иссечение поврежденных тканей с последующей кожной пластикой. Лучевые изменения слизистых. Реакция на облучение слизистых оболочек начинается с гиперемии и отечности. Слизистая теряет блеск, уплотняется за счет ороговения эпителия. Затем наступает десквамация эпителия с появлением отдельных эрозий, покрытых некротическим налетом. Далее отторжение эпителия принимает распространенный характер. Возникает фаза сливного пленчатого радиоэпителиита – на ярко-красном фоне определяется эрозированная поверхность, покрытая белым фиброзным налетом. Эпителизация эрозий после окончания лучевой терапии происходит в течение 10-15 дней, но еще некоторое время отмечается гиперемия слизистой оболочки. При облучении гортани лучевая реакция проявляется в развитии ларингита разной степени выраженности, появляются сухость во рту, боль в горле, охриплость, кашель с большим количеством вязкой мокроты. При облучении полости рта болезнен прием пищи, изменяются вкусовые ощущения. Может наступить ксеротомия – нарушение функции слюнных желез. Слюноотделение нормализуется через 2-4 недели, вкусовые ощущения через 3-5 недель после окончания лучевой терапии. Лучевые реакции слизистых оболочек развиваются при облучении полых органов ( гортань,полость рта, пищевод,кишечник, мочевой пузырь и др. ). Они могут наблюдаться одновременно с лучевой реакцией кожи или изолированно. Радиочувствительность слизистых оболочек зависит от гистологического строения, которое бывает различным даже в пределах одного полостного органа. Например, слизистая оболочка мягкого неба и небных дужек, имеющая неороговевающий эпителий, более чувствительна к излучению, чем слизистая оболочка твердого неба, десны, спинки языка и щек, состоящая из ороговевающего эпителия. Слизистая оболочка из цилиндрического эпителия (голосовые связки) еще более радиорезистентна. Лучевая реакция на слизистой оболочке мягкого неба, дужек, дна полости рта возникает и заканчивается раньше, чем на коже, а изменения слизистой оболочки щек, глотки, спинки языка возникают одновременно с реакцией на коже и вместе с ней заканчиваются. Сравнительно мало чувствительна к излучению слизистая оболочка прямой кишки, она без особых осложнений переносит высокие дозы (50-60 Гр), такая же чувствительность слизистой оболочки матки. Для слизистой оболочки влагалища и мочевого пузыря максимальной переносимой дозой является 55-60 Гр. Восстановительные процессы в слизистых оболочках протекают интенсивно и обычно без осложнений. Только при повторных облучениях и больших поглощенных дозах наблюдаются атрофия слизистой, развитие телеангиоэктазий. Лечение. Для предупреждения и лечения лучевых реакций слизистых оболочек проводится санация облучаемых полостей, отменяют раздражающую пищу, курение, спиртные напитки. Полости промывают слабыми дезинфицирующими растворами, вводят в них витаминизированные масла попеременно с 1% раствором новокаина. При лучевой терапии органов брюшной полости и таза в зону облучения всегда попадает кишечник, часто мочевой пузырь, печень. Лучевые изменения кишечника. Если доза превышает толерантность кишечника. То возникают повреждения его стенок. В зависимости от локализации лучевого повреждения различают ректиты, ректосигмоидиты и энтероколиты. По характеру патологического процесса они подразделяются на катаральные, эрозивно-десквамативные, инфильтративно-язвенные и некроз стенки. Наиболее тяжелыми являются некрозы и инфильтративно-язвенные процессы, особенно при повреждении тонкой кишки (толерантная доза для нее составляет 35 Гр). При облучении живота могут возникнуть тенезмы, частый жидкий стул со слизью, т.к. слизистая оболочка тонких кишок особенно чувствительна к ионизирующей радиации (толерантная доза для нее составляет 35 Гр). Жалобы больных с поздними лучевыми ректитами и ректосигмоидитами сводятся к наличию постоянного дискомфорта, усиливающегося при дефекации, неустойчивого стула со сменой запора поносом с примесью слизи и крови. Бывают иногда обильные кровотечения. Эндоскопическая картина лучевого повреждения кишечника характеризуется выраженными изменениями кровеносных сосудов. В ранние сроки наблюдается выраженная гиперемия слизистой оболочки (катаральная форма). По мере увеличения времени, прошедшего после облучения. На фоне атрофии слизистой оболочки выявляются ангиотелеэктазии (отдельные значительно расширенные кровеносные сосуды),нарушение целостности которых приводит к перемежающимся обильным кровотечениям из прямой кишки. При эрозивно-язвенной форме лучевого повреждения кишечника – поверхностные нарушения целости слизистой оболочки (эрозия) или поражение и глублежащих слоев стенки кишки с подрытыми или твердыми краями (язва). Эти изменения чаще наблюдаются на передней стенки прямой кишки, а при энтероколитах – на всем протяжении облученного сегмента кишки. Лучевые поражения кишечника могут привести к развитию рубцовых стриктур и долго не заживающих свищей. У больных с лучевыми повреждениями кишечника изменяется его абсорбционная функция с нарушением всасывания и усвоения белков, липидов, витамина В12, железа. Наиболее выражены эти нарушения у больных с лучевым энтероколитом. Лечение должно быть комплексным с применением медикаментозной терапии местного и общего действия. Местное лечение направлено на снижение воспаления и стимуляцию репарации в поврежденном сегменте кишки. Ведущие специалисты рекомендуют следующее применение медикаментозных средств: в течение первой недели применяют очистительные клизмы с раствором отвара ромашки. При наличии крови в кале – в первые недели лечения отваром ромашки чередуют с микроклизмами 0,5% раствора перекиси водорода или 5% раствора аминокапроновой кислоты. В следующие 2-3 недели утром и вечером в толстую кишку вводят 50-75 мл 5% раствора диметилсульфоксида (ДМСО) в сочетании с 30 мг преднизолона. В последующие 2-3 недели назначают масляные микроклизмы мази "Синтазон", 10% мази метилуразола, каратолина, масла шиповника или облепихи. В качестве жировых микроклизм на ночь применяют любые масла ( рыбий жир, оливковое или подсолнечное масло и т.п.) При болях в прямой кишке назначают свечи метилурацила с новокаином, анестезином, платифиллином и преднизолоном. При наличии у больных ректовагинальных или ректовезикальных свищей диаметром до 1 см такое лечение приводит к их закрытию. При ректальных свищах диаметром более 2 см рекомендуется выводить сигмовидную кишку с формированием постоянного заднего прохода в левой подвздошной области, это предотвращает развитие уросепсиса. Лучевые повреждения почек развиваются при их непосредственном облучении, превышающим 20 Гр при воздействии на область почек и 35 Гр – на одну почку. Поражение одной почки может протекать без выраженной клинической картины и выявляться с помощью радиодиагностики. Двустороннее поражение проявляется симптомами почечной недостаточности, нефрита или гипертонии. Острый лучевой нефрит может развиваться через 7-8 месяцев после облучения. Тяжелое состояние длится 4-6 месяцев, после чего может наступить улучшение. Однако симптомы хронического нефрита остаются. Хронический лучевой нефрит развивается через 8-9 месяцев после облучения и клинически проявляется гипертонией, анемией, альбуминурией, повышением мочевины в крови. Поздняя злокачественная гипертония может развиться через 18-24 месяца, имеет прогрессирующее течение с летальным исходом. Лучевые повреждении мочевого пузыря могут возникнуть при различных методах лучевой терапии опухолей мочевого пузыря, рака шейки матки и реже – рака прямой кишки. Ранние лучевые повреждения мочевого пузыря делят на катаральные, эрозивно-десквамативные и язвенные. К поздним лучевым повреждениям, являющимся чаще исходом ранних повреждений, относят атрофический лучевой цистит , позднюю лучевую язву пузыря с длительным, нередко рецидивирующим течением, фиброз со сморщиванием мочевого пузыря, некроз с образованием свища, реже псевдорака. Причиной лучевых повреждений является малая толерантность органа к облучению и слабо выраженная способность его тканей к регенерации. Предрасполагающим фактором является инфекция. Склеротические изменения в тазовой клетчатке, распространяющиеся на мочеточники, приводят к гидро – или пиелонефрозу. Лучевые повреждения мочевого пузыря могут быть ограниченными (при внутритканевой лучевой терапии опухолей мочевого пузыря, при лучевой терапии шейки матки – при которой страдает задняя стенка и дно мочевого пузыря) и диффузными при дистанционной гамма-терапии. Лучевые циститы проявляются частыми позывами на мочеиспускание, резью по ходу уретры, болями в области мочевого пузыря, которые возникают после подведения очаговой дозы 50-60 Гр. Лечение. При лучевых циститах применяется интенсивная противовоспалительная и стимулирующая репаративные процессы терапия. Назначают антибиотики широкого спектра действия, инстилляции в мочевой пузырь антисептических растворов и средств, стимулирующих репарацию ( растворы протеолитических ферментов, 5% раствор димексида, 10% раствор дибунола или метилурацила). При стенозе мочеточников осуществляют их антеградное бужирование. С целью предотвращения лучевого стеноза мочеточников проводится рассасывающая терапия в виде микроклизм 10% диметилсульфоксида в сочетании с глюкокортико-стероидами в течение 30-40 дней. При нарастании гидронефроза и угрозе уремии показаны коррегирующие операции. Иногда при облучении опухолей источниками высоких энергий в зону прямого облучения попадает часть печени. По вопросу же радиочувствительности печени в литературе имеются весьма противоречивые данные. По нашим данным.у больных, облучаемых на бетатроне 25 Мэв, в зону облучения которых попадала часть левой доли печени в суммарной дозе от 20 до 60 Гр, непосредственно после облучения развивались признаки радиационного гепатита (гистологические и радионуклидные исследования). В сроки от 4 месяцев до 2,5 лет после лучевого лечения при дозе до 30 Гр в облученном участке развивается физиологическая регенерация и функциональная активность восстанавливается. При дозах облучения части печени от 30 до 60 Гр признаков восстановления не отмечается, образуется фиброз. При облучении грудной клетки могут возникнуть осложнения со стороны легких, сердца, пищевода. Лучевые изменения в легочной ткани начинаются с функциональных нарушений. В основе их лежит нарушение проницаемости сосудов с последующим отеком, кровоизлияниями, стазом, экссудацией. Ранние лучевые повреждения легких чаще протекают как острая лучевая пневмония. Мелкоочаговая дольковая пневмония с преобладанием перибронхиально- периваскулярных изменений. На рентгенограммах – усиление рисунка корней и легких, массивные инфильтраты, может быть долевой и субдолевой отек. Ранние лучевые повреждения легких, характеризуются кашлем, одышкой, болями в груди, повышением температуры. Лучевой пневмонит появляется через 3-6 месяцев после облучения. У больного он проявляется в виде сухого надсадного кашля с умеренно отделяемой мокротой, болями в грудной клетке, субфебрильной температурой. Выслушиваются влажные мелкопузырчатые хрипы. На рентгенограммах – понижена пневматизация легочной ткани, усиление легочного рисунка в парамедиальных отделах. Часто воспалительный процесс принимает хроническое течение с периодами обострения в весеннеосеннее время. Поздние лучевые изменения развиваются через 1-2 года в виде локального фиброза. Клиническая картина скудная. У больных отмечается небольшой кашель, одышка при физическом напряжении. Клиника не соответствует обширным рентгенологически определяемым изменениям в легких – лучевой пневмосклероз проявляется подтягиванием корня легкого, смещением трахеи в сторону фиброзных изменений, мелкими очагами инфильтрации. Частота лучевых поражений легких и их тяжесть возрастает по мере увеличения поля облучения. Лечение включает противовоспалительные мероприятия и профилактическое лечение пневмосклероза. Противовоспалительное лечение заключается в назначении массивной антибиотикотерапии с бронхолитическими смесями, отхаркивающими средствами. При остром лучевом пневмоните назначают ингаляции кислорода, эуфиллин, кордиамин, глюкозиды, диуретики. Важное значение имеет применение антикоагулянтов (гепарин, пелентан). Наиболее эффективное средство лечения поздних лучевых повреждений легких – ингаляция димексида (ДМСО) с преднизолоном –курс лечения 15 -20 ингаляций. Лучевые изменения сердца проявляются в виде дистрофии миокарда, слипчивого перикардита наступают при дозах свыше 50 Гр. Толерантной дозой на сердце считают 45-50 Гр. Лечение лучевых повреждений сердца в основном симптоматическое. При лучевых экссудативных перикардитах показана пункция перикарда с эвакуацией жидкости и последующим введением кортикостероидов. Лучевые изменения пищевода в зависимости от поглощенной дозы проявляются мукозитами различной степени выраженности (гиперемия, отек, очаговый или сливной эпителиит), болями при прохождении пищи, слюны, чувства жжения в пищеводе. После облучения могут развиться рубцовые сужения и бронхоэзофагеальные свищи Для предупреждения и лечения эзофагита назначается жидкая щадящая пища. Перед едой и облучением рекомендуется проглотить кусочек сливочного масла или 1-2 столовые ложки оливкового, а также ежедневно натощак принимать 50-100 мл 1% раствора новокаина. Обязательным является назначение витамина Р (по 0,05 г 2-3 раза в день перед едой), антигистаминных препаратов (димедрол, супрастин), транквилизаторов (седуксен, тазепан).Применяют солкосерил как местно, так и внутримышечно (по 4 мл в течение 20-30 дней). При общирных некробиотических процессах ингибиторы биогенно активных кининов (трасилол, контрикал, цалол). Осложнения спинного мозга возникают часто, т.к. его трудно исключить из зоны больших доз при облучении опухолей некоторых локализаций. Симптомы лучевого миелита – резкие боли в области затылка, раздражительность, быстрая утомляемость. Боли в области крестца с иррадиацией по задней поверхности ног до пяток. Снижение мышечной силы, онемение в конечностях, неуверенная походка. Как правило, уровень поражения располагается на 3-6 сегментов ниже облученного места (объясняется нарушением кровообращения в сегментах спинного мозга с развитием гипоксии).Эти симптомы могут появиться через 2-5 месяцев до 5 лет после облучения. В дальнейшем появляются симптомы поражения облученных сегментов спинного мозга. Необходимо проводить дифференциальную диагностику миэлитов и метастазов. Возможны лучевые поражения здоровых тканей головного мозга. Симптомы церебрального поражения проявляются через 3-5 и более лет после окончания курса лучевого лечения. У больных могут возникнуть расстройства памяти, изменения в эмоциональной сфере, пароксизмальных состояний и пирамидных нарушений. Поздний лучевой радиационный некроз мозга характеризуется тяжелым поражением сосудов типа фибриноидного некроза и полной демиелинизацией пораженного участка. Часто в процессе облучения в зону воздействия ионизирующего излучения попадают костные образования. Изменения в костной ткани могут быть различными – от легкого скоропроходящего нарушения остеобластической функции до остеонекроза, остеомиелита, патологического перелома. Лучевые поражения костей, как правило, развиваются в отдаленном периоде. Клиника лучевых повреждений костей разнообразна и зависит от возраста больного и величины поглощенной дозы. У детей, в зависимости от возраста, доза от 1,5 до 10 Гр в области эпифизов и метафизов костей достаточна для того, чтобы вызвать временную задержку роста кости. Наиболее часто лучевые повреждения у детей наблюдаются при лучевой терапии ангиом и злокачественных опухолей конечностей. У взрослых заметные изменения в костях наступают после доз свыше 30 Гр. Чаще повреждаются шейка бедра после лучевой терапии больных раком шейки матки, ребер у больных раком молочной железы, верхней и нижней челюстей у больных раком полости рта. В первые недели после облучения в костной ткани отмечается расплавление части капилляров, нарушение проницаемости сосудов, накопление белкового субстрата в межклеточных пространствах и форменных элементов с последующей облитерацией. Позднее наблюдается остеопороз, нередко сопровождающийся переломом. В более тяжелых случаях развивается асептический очаговый некроз с последующим замещением соединительной тканью и фиброзом костного мозга. Присоединение инфекции ведет к лучевому остеомиелиту с медленным отделением секвестров – чаще это возникает при лучевом лечении опухолей полости рта. Лечение асептически протекающих лучевых остеонекрозов не требуется. При переломах необходима иммобилизация отломков., общеукрепляющее лечение. При лучевом остеомиелите, помимо общеукрепляющего лечения, необходима борьба с инфекцией. Возможно и хирургическое вмешательство, направленное на удаление секвестров и некротизированной кости. В результате облучения зубы изменяют цвет до серо-черных тонов, покрываются толстым клейким налетом. Снижение микротвердости зубных тканей ранее всего проявляется в пришеечной области, начиная с эмали, постепенно распространяется вглубь. В конечном итоге происходит облом коронки в области шейки зуба. Изменения зубов зависят от быстроты нормализации постлучевых поражений слизистой оболочки и больших слюнных желез. Если изменения сохраняются в течение 6 месяцев и более, преобладают пришеечные циркулярные разрушения всех зубов. При нормализации слизистой оболочки и слюноотделения в течение 2-3 недель наблюдаются изменения лишь в облученных зубах по типу патологической стираемости жевательных поверхностей и режущих краев, возникают клиновидные дефекты и эрозии твердых тканей. Лучевая терапия у детей вызывает нарушение прорезывания и развитие зубов. На облученных зубах наблюдаются множественный пришеечный кариес, дегенерация пульпы. Хирургические операции и лучевое лечение могут вызвать лучевые повреждения кровеносных.лимфатических сосудов и лимфоузлов с нарушением региональной циркуляции дистальнее зон облучения. Чаще эти повреждения локализуются в подмышечных и пахово-подвздошных областях, проявляются развитием отека конечностей, половых органов. Могут присоединится рецидивирующие рожистые воспаления, которые приводят к быстрому увеличению конечностей в объеме и развитии слоновости, трофическим язвам и даже гангренозному поражению. Лечение лимфостазов и слоновости основывается на микрохирургическом восстановлении путей лимфооттока (лимфовенозное шунтирование). Список рекомендуемой литературы 1. Козлова А.В. Лучевая терапия злокачественных опухолей. М.: Медицина 1971,- 351 с. 2. Ушков Н.П., Ваганова Н.Т., Клименко А.А. Ведение больных при лучевой терапии. М.: Медицина 1976, -152 с. 3. Клиническая рентгено-радиология (руководство). Т.5: Лучевая терапия опухолей и неопухолевых заболеваний. / Под ред. Г.А.Зедгенидзе АМН СССР.М.: Медицина 1985,- 496 с. 4. Лучевая терапия злокачественных опухолей. Руководство для врачей /Е.С.Киселева, Г.В.Голдобенко, С.В.Канаев и др. –М.: Медицина, 1996,- 464 с. 5. Труфанов Г.Е., Асатурян М.А., Жаринов Г.М. Лучевая терапия (учебник для вузов) т.2, М.: ГЭОТАР-Медиа, 2007. 6. Клиническая радиология (учебное пособие для вузов) /Под ред. проф.А.Е.Сосюкина,М.: ГЭОТАР-Медиа, 2008.



